Структурные и качественные изменения при воспалении отростка слепой кишки разнообразны. Патанатомия выделяет два вида заболевания аппендикса: острый и хронический, каждому из которых соответствует чёткая морфологическая характеристика.
По степени выраженности этих изменений выделяют различные периоды острой формы: катаральный, флегмонозный, гангренозный и перфорационный. В первом случае патология называется простой и не выходит за пределы слизистой оболочки, в редких случаях затухает без оперативного вмешательства. В трёх последних – появляется деформация стенок аппендикса.
Деструктивный аппендицит – это формы воспаления, вышедшие за пределы слизистой оболочки органа, которые развиваются в зависимости от времени протекания воспалительных процессов: чем дольше не лечится заболевание с момента появления первого признака, тем чаще они развиваются.
Червеобразный отросток напряжен и увеличен в размерах. Флегмонозный этап характеризуется резким повышением температуры и нарастанием болезненных ощущений. Усиливается тошнота, появляется сухость во рту, головные боли, потливость, сильный метеоризм. В это время заболевание имеет яркую клиническую картину, и на него приходится максимальное число обращений людей в больницы. В этой фазе заболевания становится тяжело ходить или сидеть.
На этой стадии воспален весь орган слепой кишки. Появляются тромбы и отмирают нервные окончания. Из-за накопления гноя внутри органа воспаление перекидывается на соседние ткани и органы брюшной полости. Гангренозный этап характеризуется резким прекращением болевого синдрома из-за некроза нервных клеток. Клиническая картина нечёткая, диагностика этой деструктивной форы затруднена. Отмечается ухудшение состояния человека – тахикардия, изменение цвета кожных покровов, вздутие живота, повышенное потоотделение. Из-за попадания инфекции в кровь усиливаются признаки интоксикации организма: озноб, нарушение дефекации, упадок сил, тошнота, переходящая в рвоту.
Наступает разрушение стенок органа слепой кишки, и всё содержимое выходит в брюшину. На принятие мер остается несколько часов, так как проникновение в полость живота гноеродных микробов ведет к отравлению всего организма и необратимым процессам.
В зависимости от степени морфологических изменений в червеобразном отростке, его расположения, возраста человека различаются клинические проявления заболевания.
Болевой синдром – главный симптом острого аппендицита. Боль нарастает по мере развития недуга и наиболее выражена, когда происходит разрыв тканей червеобразного отростка. Под воздействием боли больной принимает положение, направленное на её снижение. А попытка поменять положение тела приводит к её усилению и человек возвращается в обратное положение. Врачи рассматривают вынужденное положение как проявление болезни. Любые физические нагрузки, даже минимальные, во время кашля или чихания, вызывают резкие болевые ощущения.
Напряжение мышц передней брюшной стенки является вторым по значению показателем. Это проявляется в асимметрии передней части живота при дыхании. Сила мышечных напряжений зависит от степени реакции организма на протекающий воспалительный процесс. Пожилой возраст или истощение снижают реактивные качества, и этот признак может отсутствовать.
На фоне воспаления происходит нарушение работы пищеварительной системы – задержка дефекации, газообразование в кишечнике. Тошнота и рвота, снижение аппетита – первые признаки интоксикации сопровождают развитие болезни, но они не носят чрезмерно утомительный характер в отличие от других кишечных расстройств. Язык становится сухим и покрывается белым налётом. Дыхание становится учащённым, развивается тахикардия. Температура тела повышается до 38 градусов. В редких случаях в клинической картине температура отсутствует, поэтому при диагностике это не основной показатель.
Анализ крови играет решающую роль в установлении диагноза. Уровень лейкоцитов и СОЭ указывают на воспаление, а вместе с болевым синдромом позволяют с высокой степенью вероятности диагностировать патологию.
Для локализации болезненных ощущений диагностическую ценность представляют общие и патогномоничные симптомы.
- Щёткина-Блюмберга. Усиление болевых ощущений после снижения давления в области брюшины.
- Раздольского. Болезненность в правой подвздошной части живота при простукивании брюшной стенки.
Для их выявления требуются специальные знания и навыки, так как неосторожные движения приведут к прорыву органа. Их не рекомендуется выполнять родственникам и близким. Они применяются для дифференцирования от таких недугов: мочекаменная болезнь, панкреатит, пиелонефрит, прободная язва. Для этого применяются специальные патогномоничные показатели: Воскресенского, Ровзинга, Фомина, Филатова, Петрова.
Деструктивный аппендицит лечится хирургическим удалением. В предоперационный период пациенту ограничивают движение, запрещается приём пищи. Приём обезболивающих и слабительных средств запрещён. Применять грелку нельзя. На практике применяют два способа удаления: лапароскопия и полостная аппендэктомия.
Эта малоинвазивная операция проводится с помощью специальных трубок – эндоскопов, которые вводятся в живот через проколы в области брюшины. Оптические приборы фиксируют внутреннее состояние брюшины, и всё это отражается на компьютере.
Хирурги всё чаще прибегают к этому способу, благодаря ряду достоинств эндоскопической процедуры:
- Минимальные осложнения. Отсутствие кровотечения снижает вероятность послеоперационного инфицирования.
- Непродолжительный реабилитационный период. Минимум болезненных ощущений, быстрое заживление – и через сутки после операции пациенты выписываются домой.
- Маленькие послеоперационные рубцы.
- Снижается риск развития спаек.
Лапароскопия хороша при неточном установлении диагноза на ранних этапах развития патологии, после исследования эндоскопом может быть установлена другая патология. После подтверждения диагноза с учётом точной компьютерной картинки принимается решение о дальнейшем хирургическом вмешательстве либо о консервативном варианте.
К общим противопоказаниям к проведению лапароскопии относятся тяжёлые сердечные и лёгочные патологии. Лапароскопия не применяется, если диагностирована запущенная форма воспалительного процесса, при котором потребуется очистка брюшной полости и установка дренажа для выхода гноя.
Возможная перфорация отростка и выход гноя заставляет хирургов проводить прямую аппендэктомию, которая состоит в его удалении через разрез стенки живота. После операции у больных остается шов длиной 10 сантиметров. Реабилитационный период длится три недели. Выбор способа удаления зависит от факторов, которые в обязательном порядке учитывает хирург после осмотра больного и заключения лабораторных анализов. Полостная операция – вынужденная мера. Осложнения, вызываемые деструктивными формами, всегда определяют выбор в пользу полостной аппендэктомии. Когда требуется полное извлечение гноя, вычищение брюшной полости, этого нельзя добиться лапароскопией.
Послеоперационное лечение после удаления аппендикса в каждом случае индивидуально и не имеет строгих временных границ. В среднем, его продолжительность составляет 10-30 дней. Маленькие дети и пожилые люди восстанавливаются дольше взрослых и молодых. В зависимости от способа процедуры срок нахождения в больнице варьируется от нескольких дней до недели. Потом больной отправляется домой с условием чёткого исполнения рекомендаций лечащего врача, которые позволят быстро восстановиться и вернуться к прежнему образу жизни.
Главным запретом на период восстановления является запрет физических нагрузок в области пресса. Такие нагрузки минимизируются до полного рубцевания повреждённых тканей. В условиях снижения нагрузок больному назначается лечебная физкультура для поддержания тонуса организма и предотвращения развития негативных послеоперационных ухудшений. Для снижения нагрузки на кишечник назначается щадящая диета. Пища принимается маленькими порциями пять-шесть раз в день, исключается твёрдая и жёсткая еда. Несколько недель не допускается сладкое, солёное, копчёное, жареное, алкоголь и острые специи. Возврат к привычному рациону питания протекает в течение двух месяцев.
источник
Аппендицит – острый воспалительный процесс червеобразного отрезка слепой кишки, заболевание диагностируют у людей в любом возрасте, но чаще всего в 20–35 лет. Патология требует незамедлительной медицинской помощи, в противном случае может начаться перитонит.
Воспаленный аппендицит необходимо удалять
Аппендикс (червеобразный отросток) – придаток слепой кишки, его длина составляет 3–9 см, особенности строения можно увидеть на фото. Внутри полость заполнена лимфатической тканью, отросток выполняет защитные функции в организме. Клетки синтезируют антитела, которые уничтожают болезнетворные микроорганизмы, в самом отростке присутствуют полезные бактерии для поддержания оптимального баланса микрофлоры кишечника.
Воспаленный аппендикс увеличивается в размерах
Где находится аппендикс? Отросток у человека расположен в нижней правой части подвздошной области, при зеркальном расположении органов – с левой стороны.
Аппендицит – довольно распространённое заболевание, но от чего воспаляется отросток до конца врачам выяснить так и не удалось.
Основные теории воспаления аппендикса:
- механическая – воспалительный процесс начинается на фоне закупорки просвета кишечника гельминтами, каловыми камнями, спайками;
- инфекционная – отросток воспаляется при активном размножении плохой кишечной микрофлоры, при проникновении в него фузобактерий;
- нервно-рефлекторная – нарушение питания стенок аппендикса;
- алиментарная – причина воспаления кроется в хроническом запоре, синдроме ленивого кишечника;
- употребление большого количества протеиновой пищи.
Согласно исследованиям испанских учёных, аппендицит у детей в 40% случаев развивался после употребления семечек и чипсов.
Частое употребление чипсов ребенком может спровоцировать аппендицит
Воспалительный процесс чаще всего протекает в острой форме, хронический аппендицит диагностируют только у 1% пациентов – периоды обострения сменяются ремиссией. При типичном течении заболевания симптомы имеют цикличный характер, болезнь проходит 4 стадии развития.
| Стадия | Время появления | Краткая характеристика |
| Катаральная | Первые 12 часов | На фоне отёка сужается просвет отростка, появляется болевой синдром умеренного характера, редкие диспепсические расстройства. Из-за смазанных аппендикулярных симптомов диагностика на этой стадии затруднена. |
| Гнойная (флегмонозная) | 24 часа | Воспалительный процесс переходит со слизистой оболочки отростка вглубь аппендикса, начинает скапливаться гной, боль усиливается |
| Гангренозная | Через 2–3 дня после начала воспалительного процесса | Начинается некроз тканей, нервных окончаний, сосудов, появляются симптомы сильной интоксикации – температура повышается, артериальные показатели снижаются |
| Перфоративная | 72 часа | Отросток разрывается, гной попадает в брюшную полость, развивается перитонит – состояние человека критическое, возможен летальный исход |
Между разрывом отростка и развитием перитонита наступает светлый промежуток – все неприятные симптомы исчезают, это очень опасный предвестник, человек чувствует улучшение, перестаёт думать о необходимости обратиться к врачу.
При первой стадии развития воспалительного процесса аппендицит можно спутать с другими заболеваниями, поскольку боль локализуется над пупком в районе эпигастрия, солнечного сплетения, но уже несколько часов смещается в подвздошную область с правой стороны.
Первые признаки аппендицита:
- резкий приступ боли разной, неприятные ощущения усиливаются во время кашля, при смене положения тела, могут отдавать в ногу, в область мошонки;
- у мужчин при пальпации живота может подниматься одно или оба яичка;
- тошнота, рвота – возникает как реакция на сильную боль, в рвотной массе присутствуют кусочки непереваренной пищи, жёлчь;
- лихорадочные состояния – температура повышается до субфебрильных отметок;
- постоянная жажда;
- диспепсические расстройства проявляются в виде жидкого стула или запора, мочеиспускание учащается, цвет мочи становится тёмным.
Воспаленный аппендицит вызывает сильную температуру
Скрытый аппендицит может проявляться иными симптомами при слабовыраженном болевом синдроме, подобная клиническая картина часто бывает у диабетиков.
У людей преклонного возраста клиническая картина воспаления аппендикса смазана – боль слабая, процесс протекает без температуры или с незначительным её повышением, но у этой категории пациентов осложнения и летальный исход диагностируют чаще, нежели у мужчин и женщин средних лет.
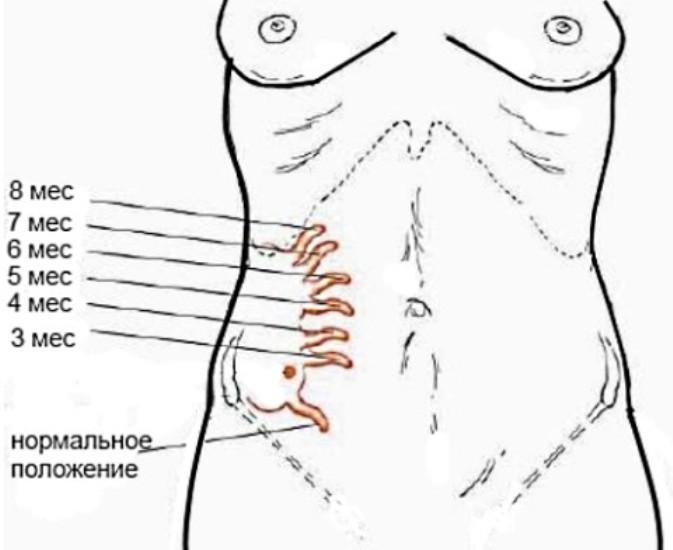
На начальных сроках беременности симптомы аппендицита проявляются стандартно, сложности возникают после четвёртого месяца – матка увеличивается в размерах, начинает давить на внутренние органы, смещаются петли пищевода, червеобразны отросток поднимается к печени.
Расположение аппендицита на разных сроках беременности
Боль может отдавать в почки, из-за растяжения матки живот напряжён, поэтому пальпация – малоэффективный способ диагностики у беременных. Воспалительный процесс опасен для матери и ребёнка – может случиться выкидыш, преждевременные роды, плод начинает страдать от интоксикации, кислородного голодания.
Аппендикс может воспалиться не только у взрослых, но и у ребёнка, наиболее опасно заболевание в перинатальный период и у пациентов младшей возрастной группы – маленькие дети не могут рассказать о своих ощущениях, сказать и показать где у них болит, что значительно затрудняет диагностику.
Симптомы заболевания у детей:
- груднички капризничают и плачут на фоне сильного болевого синдрома – если попытаться слегка согнуть правую ногу, то появляется сильная ответная реакции;
- живот острый, напряжённый;
- стул жидкий, позывы к дефекации частые;
- дети старшего возраста отказываются вставать, жалуются на то, что у них болит бок, в горизонтальном положении заваливаются на правую сторону для облегчения боли;
- температура резко повышается до 38 и боле градуса;
- на языке заметен сильный налёт;
- увеличиваются лимфоузлы, появляется сыпь;
- рвота многократная, возникает на фоне сильной интоксикации – подобный признак может быть первым предвестником аппендицита, часто появляется раньше болевого синдрома.
При воспаленнии у ребенка увеличиваются лимфоузлы
У детей до 6 лет при воспалении отростка боль справой стороны может отсутствовать, неприятные ощущения могут охватывать область пупка, нижнюю часть живота.
Как быстро развивается аппендицит у ребёнка? Между появлением первых признаков и перитонитом может пройти 24–36 часов.
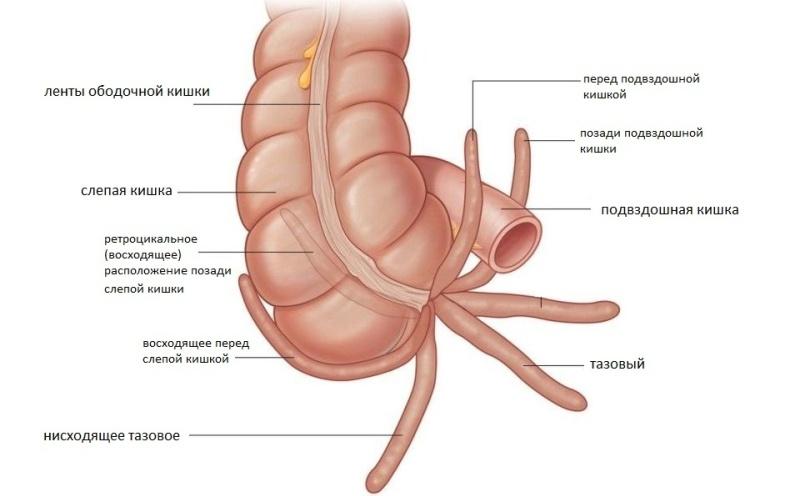
При классическом расположении аппендикс находится снизу от слепой кишки с правой стороны, но при атипичных формах болезни симптомы могут несколько отличаться признаков острого аппендицита.
Варианты расположения отростка:
- Ретроцекальное расположение – отросток находится за слепой кишкой. Боль появляется справа, но носит приглушённый характер.
- Восходящее положение – аппендикс направлен вверх, в сторону печени. Болевой синдром затрагивает верхнюю часть живота, область правого подреберья.
- Тазовое положение диагностируют чаще у женщин – отросток смещается в органы малого таза. При воспалении появляется боль режущего характера, дискомфорт ощущается в лобковой области.
- Медиальное расположение – аппендикс смещён с серединой оси. Боли интенсивные, бурно проявляются все симптомы воспаления.
Наиболее сложным для диагностики является блуждающий аппендицит – боль появляется в верхней части живота или в районе пупка, первые 12 часов неприятные ощущения постоянно перемещаются, затем становится более сильными и постоянными.
В некоторых случаях аппендикс может иметь нетипичное расположение
Пальпация – один из основных методов диагностики острого аппендицита, инструментальные и лабораторные методы предназначены для подтверждения диагноза, определения степени развития воспалительного процесса, группы и свёртываемости крови.
Большинство диагностических методов для определения патологий органов пищеварительной системы названы именем автора симптома, их используют уже давно, их эффективность и информативность доказана временем.
| Название симптома | Суть | Результат |
| Щёткина-Блюмберга | Пациента укладывают на спину, колени должны быть немного согнуты. Врач мягко, постепенно увеличивая давление, надавливает на переднюю стенку брюшины, затем резко одёргивает руку. |
· отрицательный – характер боли не меняется;
· сомнительный – болевой синдром проявляется слабо.
Специфических анализов для выявления острого аппендицита нет, но клинический анализ крови позволяет выявить признаки воспалительного процесса – увеличивается количество лейкоцитов, снижается количество лимфоцитов, возрастает СОЭ.
Для подтверждения диагноза делают УЗИ – в обычном состоянии отростка не видно, но при воспалении происходит утолщение стенок, аппендикс можно рассмотреть на мониторе. При помощи ультразвука можно определить, если разрыв аппендикса, но многий специалисты считают КТ и МРТ более информативными методами диагностики.
УЗИ помогает выявить воспаленный аппендицит
Если клиническая картина стёрта, врач может назначить диагностическую лапароскопию – в околопупочной зоне делают прокол, вводят углекислый газ, что позволяет лучше рассмотреть отросток. Через отверстие вводят лапароскоп – при воспалении наблюдается покраснение и утолщение аппендикса.
Хирургическое вмешательство – единственный способ лечения острого аппендицита, хотя в некоторых странах применяют антибактериальную терапию. Операция по удалению аппендикса называется аппендэктомия.
Как удаляют аппендикс:
- Классический способ – полостная операция, проводят её под общим наркозом, надрез делают на передней стенки брюшины, отросток удаляют полностью, накладывают швы.
- Лапароскопия – малотравматичный метод удаления аппендикса, продолжительность восстановительного периода значительно сокращается, но такой способ оперативного вмешательства имеет много противопоказаний.
При подозрении на аппендицит нельзя принимать обезболивающие препараты, прикладывать холодные, а тем более горячие компрессы.
Лапароскопия это малотравматичный способ удаления аппендикса
После удаления аппендикса пациенту показан постельный режим в течение суток, потом, при отсутствии осложнений, нужно начинать потихоньку ходить – регулярные, но умеренные нагрузки помогут быстрее выздороветь, предотвратить возникновение спаек. Швы удаляют обычно через 6 дней, но для полного формирования рубца после классической аппендэктомии потребуется полгода.
Какие лекарственные препараты можно использовать для ухода за швом:
- Стратадерм – гель увлажняет кожу, размягчает рубец, образует на поверхности защитную плёнку;
- Медерма – мазь восстанавливает кровообращение в области шва;
- Контрактубекс – защищает рану от инфекций, при регулярном применении послеоперационный рубец будет практически незаметен.
Контрактубекс хорошо заживляет послеоперационный шрам
После полостной операции человека выписывают через неделю, после лапароскопии – через 4 дня. После снятия швов в течение двух недель не рекомендуют купаться в ванне, открытых водоёмах, посещать бани и сауны, загорать можно только через 2 месяца. От сильных физических нагрузок следует воздерживаться на протяжении 6 месяцев.
После оперативного вмешательства следует обязательно соблюдать лечебную диету, следовать всем рекомендациям врача.
Правила питания после аппендэктомии:
- В течение 12 часов после операции приём пищи противопоказан.
- В первый день можно пить рисовый отвар, кисель, слабый чай.
- На вторые сутки допускается употребления овощного пюре и отварного риса без соли.
- Через 3–4 дня после хирургического вмешательства врач разрешить есть каши на воде, нежирную молочную продукцию, натуральные соки, яйца отварные или в виде парового омлета, диетические сорта мяса и рыбы.
- Через 3–4 недели можно разнообразить рацион макаронами, картофелем, мёдом, зефиром.
- Через месяц разрешаются фрукты, но к их выбору следует подходить внимательно – большое количество клетчатки негативно скажется на ослабленной пищеварительной системе. Можно употреблять цитрусовые плоды, бананы, персики.
В первый день после операции можно пить рисовый отвар
Если пришлось нарушить режим питания, необходимо принять ферменты, чтобы разгрузить кишечник. Курить, употреблять спиртные и газированные напитки, сладости категорически запрещается.
Специального режима питания придётся придерживаться полгода, чтобы избежать проблем с пищеварительной системой и осложнений.
Аппендицит – воспалительный процесс в червеобразном отрезке, чаще всего протекает в острой форме с ярко выраженной клинической картиной. В лечении используют только оперативные методы лечения, чтобы полностью восстановиться потребуется около полугода.
Оцените статью 
источник

Такая патология может протекать в разных формах, некоторые из которых характеризуются специфическими симптомами. Об этом как раз и поговорим в данной статье.
Слепая кишка соединяется с червеобразным отростком – аппендиксом, в котором содержатся запасы лимфатической ткани.
Такой придаток по разным причинам может воспаляться, и в большинстве случаев это необратимый процесс, который сопровождается некрозом отростка и может вылиться в его разрыв.
Симптомы в таких случаях не отличаются у представителей разного пола: признаки аппендицита в первую очередь зависят от его формы и степени тяжести.

Диагностика и апендэктомия (операция по удалению) в таких случаях не вызывают затруднений, так как отросток находится в непосредственной близости к брюшной стенке.
При атипичном расположении аппендикс может прилегать к печени или почке, к петлям тонкого кишечника и даже находиться намного ниже привычного для большинства местоположения – в области органов малого таза.
В таких случаях диагностика и операция по удалению может быть затруднена. Мало того – при диагностике возможны ошибки, так как при воспалении этого придатка может наблюдаться клиническая картина, характерная для воспалений органов, ближе всего к которым расположился придаток.
По течению воспалительного процесса аппендициты делятся на острые и хронические.
- Хроническая форма встречается достаточно редко, так как в подавляющем большинстве случаев аппендикс удаляют при первом обострении, но если патологию вовремя не распознать и пациенту «повезет» обойтись без разрывов отростка – заболевание переходит в хроническую форму.
В этом случае обострения могут не проявляться, но в тканях самого придатка начинаются разрастания рубцовой ткани, появляются спайки, а в некоторых случаях происходит его сращивание с соседними органами или стенкой брюшины.

Диагностировать такую патологию может только врач, так как слабая симптоматика может быть схожа с обычными пищевыми отравлениями (тошнота, нарушения стула, небольшое повышение температуры, боли в области живота). В данном случае операция не представляет сложности, а возникновение почти полностью исключено.
Воспалительные процессы начинают распространяться не только на слизистую отростка, как при катаральной форме, но и за ее пределы. Болевой синдром при такой форме более выражен, как и признаки интоксикации организма.
Воспалительные процессы охватывают все слои аппендикса, и со временем на его поверхности образуются изъязвления, которые в дальнейшем превращаются в сквозные отверстия, через которые гнойное содержимое попадает в брюшную полость.
Последняя стадия острого аппендицита – гангренозная. Воспалительные процессы распространяются на ткани окружающих органов, и если не удалить пораженный аппендикс – возможна сильная общая интоксикация, которая при отсутствии мер приводит к летальному исходу.
Риск воспаления аппендикса напрямую зависит от возраста. В группу риска входят люди в возрасте от 20 до 35-40 лет. Менее подвержены такой патологии дети 10-12 лет.
Крайне редко возникает такое воспаление у детей младше десяти лет, и чем младше ребенок – тем меньше такая вероятность. Также риски существенно сокращаются у людей по достижении сорокалетнего возраста, а в старости (от 60 лет и старше) такое явление встречается в единичных случаях.
Различают несколько форм аппендицита, которые имеют свои особенности и симптомы, но хирургическое вмешательство при необходимости выполняется по стандартной схеме.

Обычно болевой синдром сохраняется в одном месте, но иногда из-за повышенной чувствительности нервных окончаний или при обширных поражениях боли «блуждают», меняя свое положение несколько раз за 10-12 часов.
Общая симптоматика при этом остается типичной для острого аппендицита (тошнота, повышение температуры, отсутствие стула или диарея).
При воспалительных процессах, которые начинаются не в самом придатке, а распространяются на него от других органов, диагностируется вторичный аппендицит.
Симптоматика в таких случаях умеренная или не присутствует вообще, а патологию удается обнаружить случайно в ходе выполнения операций на других близлежащих органах. Воспалительные процессы при вторичном аппендиците не представляют опасности, так как они обратимы и при стихании воспалений причинного органа приходит в норму и аппендикс.
Самой сложной и опасной формой является деструктивный аппендицит, при котором начинаются процессы гниения тканей аппендикса, а в запущенной форме – тканей кишечника и других органов, расположенных рядом.
Подозревать такую форму могут дать повод следующие симптомы:
- блуждающие боли, которые локализуются в каком-то одном участке только по прошествии нескольких часов (в большинстве случаев – в правой подвздошной области);
- сильное вздутие живота и непроизвольное напряжение мышц в области локализации боли;
- при лежании на левом боку пациент испытывает дискомфортные давящие ощущения;
- анализ мочи и крови показывает повышенное количество лейкоцитов;
- у некоторых пациентов возможна диарея;
- температура тела повышается незначительно (не выше 37,5 градусов);
- на языке пациента образуется налет белого цвета (явный признак интоксикации).

Симптомами в данном случае могут быть понос, тошнота и боль, но при пальпации отсутствует характерное вздутие живота.
Для подстраховки у пациента в такой ситуации могут взять общий анализ крови и мочи для исключения воспаления аппендикса: об этом можно судить по нормальному уровню лейкоцитов.
Сложная и опасная форма, которая возникает на последнем этапе развития острого аппендицита.
Она характеризуется следующими признаками:
- повышение температуры тела до 40 градусов;
- сухость во рту;
- тошнота и многократная рвота, при которой облегчения не наступает;
- повышенное потоотделение;
- головные боли;
- отсутствие аппетита;
- общее недомогание;
- повышение артериального давления;
- кинжальные нелокализованные боли, распространяющиеся на всю брюшную полость.
На самом отростке появляется перфорация – отверстия язвенного характера, через которые патогенная микрофлора вместе с гноем распространяется на всю брюшную полость.
Еще одна форма воспаления – ретроцекальная: отросток в этом случае располагается не на привычном месте, а в промежутке между задней брюшной стенкой и слепой кишкой (ретроцикальный карман).
Все симптомы остаются характерными для острого аппендицита за исключением болевого синдрома: он ощущается в глубине живота, а так как в таком положении придаток лишен подвижности – блуждающие боли исключены и всегда носят строго локализованный характер.

При этом врачи ориентируется не только на симптоматику, но и на результаты инструментальной диагностики: одним из признаков той или иной формы является определенное положение отростка, и определить это можно только при проведении УЗИ в стационарных условиях.
Также в условиях стационара врачи проводят лабораторную диагностику, у пациента берут на анализ кровь и мочу. Здесь смотрят на общее количество лейкоцитов, в крови еще наблюдают, есть ли рост СОЭ (скорость оседания эритроцитов), при воспалительных процессах оно резко повышается.
При аппендиците, будь то любая форма – показан только один вид лечения – операция.
На сегодня известно 2 вида:
Выбор врачом вида полностью зависит от сложившейся ситуации.
Лапароскопия как метод лечения используется исключительно при неосложненном течении, когда аппендицит еще только воспалился, но при этом не лопнул. Больно может быть сильно, но целостность отростка будет не нарушена.
Этот вариант является более предпочтительной процедурой, специальный аппарат – лапароскоп позволяет оставлять на коже небольшой шрам.
Изучите видео о симптомах аппендицита у женщин:
Учитывая, что некоторые формы аппендицита могут не иметь характерных признаков, я не рекомендую дожидаться, пока проявятся все свойственные воспалению симптомы.
В случае с аппендицитом лучше ошибиться в предположениях, чем пропустить благоприятный момент для проведения операции.
Я не раз становился свидетелем того, как люди приходили на прием к врачу с жалобой на дискомфортные ощущения в области живота и предполагали наличие любых других нарушений – от мочекаменной болезни до расстройства желудка.
В результате к их удивлению диагностировалось воспаление аппендикса, который в таких ситуациях удавалось быстро удалить без серьезных осложнений.
источник
Честно говоря «бродящего» аппендицита не встречала :))) Нам даже в Мед.академии про такое не рассказывали?!
Аппендицит это воспаление червеобразного отростка слепой кишки.
Бывает острый — боль появляется внезапно в области пупка или в области желудка, постепенно смещается в правую подвздошную сторону. Лечение оперативное в стационаре.
Может быть острый аппендицит с перфорацией, на фоне общих симптомов появляется острая боль, состояние больного резко ухудшается, может быть потеря сознания. Лечение — опреация.
Владимир, аппендицит и вправду является хамелеоном брюшной полости, боль лишь в классическом варианте будет в правой подвздошной области, а так, может болеть и в подреберьи, и спина , и над лоном (над мочевым пузырем), может и не быть симптомов раздражения брюшины (особенно при внебрюшинном расположении отростка, что бывает не так и редко). Я так думаю Вы подразумевали миграцию боли при аппендиците, так как понятия блуждающего аппендицита не встречал, хоть и в медицине с 1999 года.
Как известно, воспаление аппендикса сопровождается сильными болями внизу живота справа, и при таких симптомах его удаляют хирургическим путём, так как если порвётся, будет перитонит. При бродящем аппендиците боли вдруг проходят, как будто их и не бывало, но периодически снова появляются.
Аппендикс — это отросток слепой кишки, по форме напоминающий червя. Его расположение можно определить следующим образом:
- Встаньте перед зеркалом, раздевшись до пояса.
- Мысленно проведите горизонтальную линию через центр пупка.
- От правого соска проведите вертикальную линию вниз.
- Пересечение линий (вертикальной и горизонтальной) укажет на местонахождение аппендикса.
Благодаря длинной жировой сетке он способен менять свое расположение. Отсюда и блуждающие по всей области живота точки боли.
К причинам развития аппендицита можно отнести влияние большого количества бактерий, попадание инородного предмета, каловые камни. Больше всего склонны к появлению такого заболевания люди, страдающие частыми запорами, проблемами с сердечно-сосудистой системой, различными инфекциями, а также люди с вредными привычками, такими как курение, злоупотребление спиртосодержащими напитками и наркотиками. У женщин его появление может быть связано с гинекологическими заболеваниями.
Симптомы при аппендиците у взрослых обычно ярко выражены и носят хрестоматийный характер. Признаки аппендицита отличаются своей резкостью и последовательностью. Как правило, это острая форма заболевания. Оно практически никогда не бывает хроническим. Поэтому признаки острого аппендицита относят к основным симптомам:
- Внезапные боли, возникшие в области солнечного сплетения, — первый звоночек острой формы аппендицита. Далее очаг смещается в правую сторону.
- Возникновение тошноты и рвоты можно рассматривать как рефлекторную реакцию на сильную боль.
- Повышается температура тела, что может привести к возникновению лихорадочного состояния.
- Появляется расстройство желудочно-кишечного тракта. Это может быть как понос, так и запор. Моча приобретает темный оттенок.
При появлении подобных признаков ни в коем случает нельзя принимать анальгетики. Это может привести к стихающей боли и летальному исходу. Наряду с указанными необходимо выделить наиболее опасные симптомы при аппендиците:
- Если боль утихла на несколько часов, это может свидетельствовать о разрыве стенок аппендикса.
- Состояние бреда, потеря рефлекса.
- Резкое повышение температуры.
- Постоянная рвота, после которой не следует никакого облегчения.
Опытный врач всегда сможет обнаружить локализацию боли. Однако наличие других причин может значительно затянуть обследование. Расскажите доктору о ваших проблемах, с которыми сталкивались ранее. Это поможет ему выполнить свою работу быстро и качественно, что спасет вам жизнь. Вот почему так важно знать первые признаки аппендицита.
В медицине различают состояние, которое называют ложным аппендицитом. Вызвано оно мышечным сокращением лимфатических узлов в области расположения аппендикса. Симптомы этого состояния очень похожи на признаки острого аппендицита.
Лечение при воспалении аппендикса только одно — хирургическая операция по удалению аппендикса. Проходит она достаточно быстро, если нет осложнений. Больной после операции находится на лечении в стационаре. Занимает такой курс реабилитации не более 10 дней. Однако, если вовремя не среагировать на появившиеся признаки аппендикса, то это может быть чревато осложнениями.
Чаще всего к осложнениям относят перитонит, а также спайки, которые появляются на месте удаленного аппендикса. Они мешают нормальной работе кишечника, что может привести к воспалительному процессу и летальному исходу.
Если симптомы при аппендиците не были вовремя распознаны и случилось, что отросток слепой кишки разложился самостоятельно, то остатки гнойной ткани могут попасть в брюшную полость, вызвав сильнейшее воспаление. Его, как правило, сопровождают сильные боли, высокая температура, понос, рвота. В таком случае стоит немедленно обратиться в клинику для оказания помощи.
Состояние хронического аппендицита, которое встречается реже, может привести к рубцеванию тканей кишечника, а это чревато образованием как доброкачественных, так и злокачественных опухолей.
Помимо прочих признаков у мужчин при воспалении наблюдается сокращение мошонки и правого яичка. А также перемещение яичка вверх. Чаще всего мужчины переносят подобное воспаление будучи еще мальчиками. У женщин эти границы размыты, и симптомы при аппендиците могут дополняться симптоматикой сопутствующих заболеваний, чаще всего в области гинекологии.
Как и многие другие заболевания, аппендицит имеет свои стадии развития. О них тоже необходимо знать каждому.
- Первая стадия воспаления развивается в течение 12 часов. Характерна она наличием дискомфорта в области желудочно-кишечного тракта. Возникающие боли больше похожи на обострение гастрита или язвы. Поскольку они тупые, люди не обращают на это никакого внимания. Затем болезненность постепенно перемещается в правую часть брюшной полости, появляется сухость во рту, ослабление мышц.
- Вторая стадия наступает в конце первых суток. Появляется тошнота, учащается сердцебиение, происходит повышение температуры тела. При дыхании наблюдается отставание с правой стороны. Именно на этой стадии проводится большой процент операций.
- На третьей стадии, которая наступает на 2-3 сутки, наблюдается спад боли и понижение температуры, присутствует рвота. Это свидетельствует о начале гангрены в области аппендикса. Нервные клетки отмирают. При надавливании на живот в правой стороне ощущается сильная резкая боль.
- Четвертая стадия наступает обычно в конце 3 суток. Температура тела поднимается до критических отметок, боль носит постоянный характер, белый налет на языке становится коричневым, живот вздут. Это момент прорыва одной из стенок аппендикса и выхода гноя в брюшную полость.
Такое заболевание, как аппендицит, может протекать в различных формах. Как правило, первые симптомы аппендицита на начальных этапах почти не наблюдаются. К таким формам относятся:
- Эмпиема. Встречается такая форма крайне редко. Симптомы, которые характерны при отравлениях, проявляются только через 3, а то и 5 дней от начала заболевания.
- Ретроцекальный аппендицит. Возникает редко, только в 5% случаев от общего числа заболевших. Характеризуется слабо выраженной симптоматикой, стул при такой форме полужидкий, с наличием в нем слизи, могут возникнуть боли в пояснице.
- Тазовый аппендицит. Характерен в большей степени для лиц женского пола. Сопровождают такую форму заболевания нарушение мочеиспускания, понос со слизью. Боль локализуется в области пупка.
- Аппендицит у беременных. Протекает данное заболевание с точно такими же симптомами, как и расстройство желудка. Локализация боли происходит в правом подреберье.
Простое на первый взгляд заболевание может нести смертельный исход. При любых недомоганиях, которые беспокоят человека, необходимо обращаться за помощью к врачу. Только квалифицированный специалист сможет вовремя распознать признаки аппендицита и любого другого заболевания и принять соответствующие меры. Будьте здоровы!
- Лечение диареи при беременности на ранних сроках
Аппендицит — это воспаление червеобразного отростка. Червеобразный отросток отходит от задневнутреннего сегмента слепой кишки в том месте, где начинаются три ленточные мышцы слепой кишки. Он представляет собой тонкую извитую трубку, полость которой с одной стороны сообщается с полостью слепой кишки. Острый аппендицит – неспецифическое воспаление червеобразного отростка, вызываемое гноеродными микробами (стрептококками, стафилококками, энтерококками, кишечной палочкой и др.). Микробы попадают в него энтерогенным (самый частый и наиболее вероятный), гематогенным и лимфогенным путем. Первые симптомы аппендицита: тупая боль без четкой локализации в верхней половине живота или области пупка, тошнота и рвота. Лечение аппендицита хирургическое. Хронический аппендицит – достаточно редкое заболевание, встречающееся примерно в 1 из 100 всех случаев развития аппендицита. Он формируется тогда, когда приступ острого аппендицита купировали без хирургического вмешательства. Воспалительный процесс переходит в хроническую форму и проявляется периодическими повторными приступами острого аппендицита.
Считают, что аппендицит начинается, когда отверстие между червеобразным отростком и слепой кишкой закупоривается. Закупорка может происходить из-за наслоений густой слизи внутри аппендикса или из-за каловых масс, которые попадают в червеобразный отросток из слепой кишки. Слизь или каловые массы затвердевают, становятся плотными, как камень, и закупоривают отверстие. Такие камни называются копролитами (буквально – «камни из кала»). В других случаях лимфоидная ткань в червеобразном отростке может распухнуть и закупорить червеобразный отросток. Организм реагирует на такое внедрение развитием атаки на бактерии, атака называется воспалением.
Другая теория причин аппендицита – изначальный разрыв червеобразного отростка с последующим распространением бактерий за пределы червеобразного отростка. Причина такого разрыва неясна, но она может быть связана с изменениями, которые происходят в лимфоидной ткани, выстилающей стенку червеобразного отростка. Если воспаление и инфекция распространяются в толще стенки червеобразного отростка, он может разорваться. После разрыва инфекция может распространиться по брюшной полости; тем не менее, обычно процесс ограничен небольшим пространством, окружающим червеобразный отросток (формируя так называемый «периаппендикулярный абсцесс»). Иногда организм успешно «лечит» аппендицит без хирургического вмешательства, если инфекция и сопровождающее её воспаление не распространяются по брюшной полости. Воспаление, боль и прочие симптомы могут исчезнуть.
Такая ситуация возникает у некоторых пожилых пациентов, а также при лечении антибиотиками. Поэтому пациенты могут обратиться к врачу спустя продолжительный период времени после приступа аппендицита с припухлостью или инфильтратом в правой нижней области живота. Наиболее частыми причинами закупорки аппендикса являются инородные тела, каловые камни и непереваренные частицы пищи (семена, зерна). Воспаление червеобразного отростка нередко развивается вслед за инфекцией верхних дыхательных путей, и при распространенности респираторных инфекций частота заболеваний аппендицитом увеличивается.
Клинические симптомы аппендицита зависят от характера морфологических изменений в отростке, его расположения, возраста больных, характера присоединившихся осложнений. Начальный признак аппендицита — внезапно возникающая тупая боль без четкой локализации в верхней половине живота или области пупка. Через 4-6 ч (с колебаниями от 1 до 12 ч) боль перемещается в правую подвздошную область. Изменение локализации болей с возникновением болезненности в правой подвздошной области указывает на тревожное появление соматических болей, обусловленных раздражением висцеральной брюшины (т. е. воспаление захватило все слои стенки отростка).
Тошнота — частый симптом аппендицита, иногда, особенно в начале заболевания, возможна рвота. Стул в большинстве случаев не нарушен. При расположении отростка рядом со слепой или прямой кишкой или среди петель тонкой кишки воспаление может распространяться на кишечную стенку, что приводит к скоплению жидкости в просвете кишки и поносу.
Язык в начале заболевания влажный, часто обложен белым напетом. Больной лежит на спине или правом боку; изменение положения тела, кашель, смех, чиханье резко усиливают боль в животе. При осмотре живота может отмечаться отставание правого нижнего квадранта брюшной стенки при дыхании. При пальпации обнаруживают напряжение мышц и резкую болезненность в правой подвздошной области. Здесь же могут определяться положительные симптомы раздражения брюшины (симптом Щеткина — Блюмберга, Раздольского, Воскресенского). Патогномоничных симптомов аппендицита нет, вся симптоматика обусловлена явлениями местного перитонита. Боль, как правило, усиливается при положении больного на левом боку (симптом Ситковского), особенно при пальпации (симптом Бартомье — Михельсона).
При ретроцекальном расположении отростка может быть положительный симптом Образцова — усиление болезненности при поднимании выпрямленной правой ноги. Этот симптом аппендицита следует проверить очень осторожно, так как при грубом давлении на брюшную стенку возможна перфорация отростка. Температура часто повышена до субфебрильных цифр. В крови — лейкоцитоз со сдвигом формулы влево. При пальцевом исследовании прямой кишки или влагалищном исследовании отмечается болезненность при пальпации правой стенки таза (особенно при тазовом положении отростка). Наличие эритроцитов и лейкоцитов в моче не исключает острого аппендицита.
Локализация боли зависит от расположения червеобразного отростка: при типичном положении его больной ощущает боль в правой подвздошной области, при высоком положении — почти в правом подреберье, при ретроцекальном положении — на боковой поверхности живота или в поясничной области, при тазовом положении — над лобком.
Особенности симптомов аппендицита у женщин связаны, во-первых, с частым развитием у них воспалительных процессов в гениталиях, находящихся в непосредственной близости от червеобразного отростка; во-вторых, с изменением типичных симптомов аппендицита у женщин при беременности. Именно расположением червеобразного отростка рядом с правыми придатками матки объясняется более чем в два раза частое развитие воспаления аппендикса у женщин в сравнении с мужчинами. Поэтому при постановке диагноза заболевания у женщин проводится тщательная дифференциальная диагностика воспалительного процесса в червеобразном отростке и гениталиях.
Аппендицит является наиболее частым хирургическим заболеванием детей. И, если раньше считалось, что у малышей до 3-х лет встречается крайне редко, сегодня можно утверждать, что и в раннем детском возрасте от воспаления аппендикса ребенок вовсе не застрахован. Аппендицит у детей врачи называют достаточно сложным заболеванием, вот только не в плане лечения, а в связи со сложностью четкого его диагностирования. Ведь многие симптомы аппендицита имеют схожий характер с признаками, присущими для многочисленных нарушений функций желудочно-кишечного тракта. Тем более, сложность диагностики аппендицита появляется в раннем детском возрасте, когда ребенок не способен четко сформулировать жалобы и объяснить, что конкретно и где именно у него болит.
А ведь медлить в случае воспаления аппендикса ни в коем случае нельзя: воспалительный процесс в детском возрасте протекает гораздо быстрей, соответственно, риск разрыва стенки аппендикса и перитонита (обширное воспаление брюшной полости) также возрастает. Потому, даже при наименьшем подозрении на аппендицит и наличии хоть нескольких симптомов, которые могут указывать на возможность развития воспаления аппендикса, следует в обязательном порядке показать ребенка врачу.
У грудных деток, особенно до 6 месяцев жизни, аппендицит и вправду встречается очень редко, что обусловлено анатомическими особенностями организма младенца. Частота случаев возрастает в возрасте 2-3 лет, однако, наиболее часто воспаление аппендикса встречается у детей 7-12 лет.
Самым «главным» симптомом, указывающим на вероятное воспаление аппендикса, становится стойкая боль с локализацией в нижней правой части живота. Маленькие детки в силу своего возраста пока не могут внятно объяснить, что и где у них болит. Заподозрить аппендицит у детей раннего детского возраста можно, если малыш становится беспокойным и капризным, плохо спит, а в положении лежа сворачивается калачиком, прижав ножки к животику, лежит преимущественно на правом боку. При этом малыш старается не менять позу, боль отображается у него страдальческим выражением лица, при попытке мамы или папы потрогать животик крохи, ребенок отбрасывает руку родителя.
Но боль – не единственный признак возможного развития аппендицита. Воспаление аппендикса, ко всему прочему, сопровождается тошнотой и/или рвотой, повышением температуры и понижением аппетита, возможным запором или поносом. Язык у малыша при этом сухой, обложенный налетом.
Каждый из этих признаков может указывать на развитие аппендицита, а может быть и симптомом какого-либо заболевания желудочно-кишечного тракта. В любом случае, диагноз может поставить только специалист, поэтому, при появлении подозрения на аппендицит следует немедленно вызывать бригаду скорой помощи. Но, даже если на месте врач не может достоверно установить, связано ли состояние ребенка с воспалением аппендикса, кроху все равно отвезут в больницу – для уточнения диагноза в специализированных условиях.
Возможно, осмотр будет произведен во сне: даже в бессознательном состоянии при наличии болей в животе, спровоцированных воспалением аппендикса, сохраняется симптом твердого живота, малыш, при попытке дотронуться до животика, все так же отбрасывает руку и вздрагивает. Кроме того, в качестве диагностических методов применяется ультразвуковое обследование, понадобятся анализы крови.
Ели диагноз «аппендицит» в ходе обследования подтвердится, малышу будет показано хирургическое вмешательство с целью удаления воспаленного аппендикса. Операция проводится под общим наркозом, длительность ее может составлять от получаса до часа. При этом, операция может проводиться одним из двух методов: традиционно (с удалением аппендикса через разрез в правом нижней углу живота) или с применением лапароскопии (через крошечный разрез и удалением аппендикса с телескопом и камерой).
Диагноз острого аппендицита в типичных случаях несложен, однако атипичность расположения и особенности течения воспалительного процесса иногда чрезвычайно затрудняют диагностику заболевания. Дифференциальный диагноз проводят с пиелитом, почечной коликой (см. Мочекаменная болезнь), острым аднекситом, внематочной беременностью, острым энтеритом, мезаденитом, дивертикулитом, острым холециститом, острым панкреатитом, прободной язвой желудка и двенадцатиперстной кишки, правосторонней пневмонией, опоясывающим лишаем и др. Различают острый простой и деструктивный аппендицит. В последнем случае симптоматика острого аппендицита более выражена: сильнее боль, более четки симптомы раздражения брюшины, выше лейкоцитоз и температура.
Однако полного соответствия клинической картины заболевания характеру выявляемых морфологических изменений в отростке все же не наблюдается.Течение острого аппендицита у детей, стариков и беременных имеет свои особенности. У детей недоразвитие большого сальника и гиперергическая реакция организма приводят к быстрому прогрессированию воспалительного процесса и развитию перитонита. Диагностика острого аппендицита у детей в начальной стадии заболевания трудна: тошнота, многократная рвота, высокая температура, разлитая боль в животе, в связи с чем нередко допускаются диагностические ошибки.
У стариков снижение реактивности организма обусловливает стертость клинических симптомов заболевания, что может быть поводом к запоздалой диагностике и госпитализации. Отсюда превалирование деструктивных форм острого аппендицита и нередко — аппендикулярных инфильтратов. У беременных смещение купола слепой кишки и червеобразного отростка маткой приводит к изменению типичной локализации болей, а расположение отростка за маткой — к снижению выраженности перитонеальных симптомов.
Общепринятой тактикой лечения является ранняя операция по удалению аппендицита. На догоспитальном этапе помощь больному острым аппендицитом ограничивается назначением постельного режима, запрещением приема пищи и жидкости. Применение слабительных средств и грелок крайне опасно, т.к. это может способствовать развитию перитонита. Категорически запрещено также назначение анальгетических препаратов, в т.ч. наркотических анальгетиков, до окончательного решения вопроса об операции. Транспортировать больного в стационар следует только в положении лежа.
При установлении диагноза острой формы заболевания требуется немедленная операция по удалению аппендицита независимо от того, сколько времени прошло от начала заболевания. Исключение составляют случаи с резко отграниченным плотным инфильтратом. Таким больным назначают строгий постельный режим, щадящую диету, антибиотики широкого спектра действия, местно (в первые дни) применяют холод на правую подвздошную область, а затем переходят к тепловым процедурам, благодаря чему нередко удается добиться обратного развития симптомов с полным исчезновением инфильтрата. Увеличение размеров инфильтрата, ухудшение состояния больного на фоне проводимого консервативного лечения свидетельствуют о развитии абсцесса, что заставляет прибегнуть к неотложному оперативному вмешательству — вскрытию и дренированию гнойника.
Вскрытие аппендикулярного абсцесса производят по возможности внебрюшинным доступом, а также через переднюю стенку прямой кишки или задний свод влагалища. Больным острым аппендицитом без признаков перитонита хирургическое лечение проводят немедленно, без какой-либо подготовки. При наличии разлитого перитонита операцию выполняют после предоперационной подготовки. Молодым худощавым пациентам при отсутствии признаков перитонита операционное вмешательство может быть произведено под местной анестезией. В остальных случаях, а также детям раннего возраста и беспокойным больным показана общая анестезия.
Операция при аппендиците в большинстве случаев заключается в удалении червеобразного отростка (аппендэктомия). При распространенных формах перитонита (диффузном и разлитом) необходима срединная лапаротомия, что позволяет провести тщательную санацию и дренирование всех отделов брюшной полости. При хроническом аппендиците оперативное лечение, заключающееся также в аппендэктомии, показано при его упорном болевом синдроме, лишающем больного трудоспособности. При менее выраженной симптоматике проводят консервативное лечение (борьба с запорами, спазмолитические препараты, физиотерапевтические процедуры и др.).
В большинстве случаев аппендицит после операции осложнения не дает. Если исключить теории на счет влияния этого отростка на формирование иммунитета, то по большей части можно считать его атавизмом. Повторного аппендицита не бывает. Большая часть осложнений касается тех случаев, при которых аппендицит сопровождается развитием перитонита брюшной полости. У таких пациентов в 60% случаев развивается впоследствии спаечная болезнь. Она может проявляться в виде тянущих болей, острых кинжальных болей в любых местах живота при физических нагрузках. Послеоперационные грыжи — тоже не редкое осложнение, но в последнее время риск их развития не велик. Это связано с тем, что многие пациенты обращаются за медицинской помощью на ранней стадии заболевания. В этом случае возможно лапароскопическое удаление аппендикса без большой раневой поверхности.
Многие пациенты спрашивают — что едят после аппендицита и что можно употреблять в пищу, а что нельзя. Тут есть общие рекомендации. Диета после аппендицита необходима в первые 3 месяца после проведения операции по удалению аппендикса. На более поздних сроках никакого специального питания вам не потребуется. Питание после аппендицита должно:
- быть дробным и достаточно частым, нельзя одномоментно употреблять большое количество пищи;
- полноценным, содержащим все необходимые вещества, микроэлементы и белки;
- исключающим продукты, способствующие повышенному газообразованию (бобовые культуры, капуста, тяжелые виды животных жиров).
Что можно есть после аппендицита в первые дни? Очень важно соблюдать именно ту диету, которая прописана лечащим врачом. В идеале в послеоперационный период полностью исключают из рациона любую раздражающую пищу, твердые продукты. Со 2 дня, при полном отсутствии осложнений можно больному давать кисели, жидкие каши, куриный бульон. После снятия швов питание становится более полноценным. Но следует исключать жирные, острые, соленые, жаренные и копченые продукты. Также на последующие 4 месяца следует полностью отказаться от употребления винограда в любом виде, виноградного и яблочного сока (они вызывают сильное брожение), газированных напитков и алкоголя. В зависимости от того, что едят после аппендицита пациенты, происходит формирование новой микрофлоры кишечника. Не редки случаи изменения вкусовых предпочтений.
Закончившийся острый приступ аппендицита может перейти в хроническую форму. При хроническом аппендиците больные жалуются на боли в правой подвздошной впадине, которые могут усиливаться при ходьбе и работе. Такие больные страдают нередко запором, а иногда и диспепсиями (изжога, тошнота). Следует упомянуть о двух формах хронического аппендицита. Первая форма развивается после перенесенного острого приступа и характеризуется появляющимися время от времени обострениями. В промежутке между ними у больных остаются боли в правой половине живота. Такой аппендицит называется рецидивирующим хроническим аппендицитом.
Другая форма носит название первично-хронического аппендицита. Она протекает без острых приступов (существование такой формы рядом хирургов оспаривается). Заболевание развивается постепенно. Больные в большинстве случае страдают диспепсическими явлениями — запорами или поносами. Вместо типичных болей боли появляются в виде колик, которые длятся 5-10 минут или несколько часов. Боли чаще всего бывают разлитые по всей правой половине живота или по всему животу. При исследовании обнаруживается чувствительность в области слепой кишки. Последняя часто раздута, определяется урчание и усиленная перистальтика.
Температура нормальна или слегка повышена. Бывает тошнота. Рвота наблюдается редко. Начало заболевания иногда связано с кишечными расстройствами или нарушениями пищевого режима. У больных с первично-хроническим аппендицитом наблюдают колиты, хронический катар желудка, язвы желудка и двенадцатиперстной кишки, глисты и т.п. При операции в отростке находят самые разнообразные изменения, наряду с которыми обнаруживают и ненормальности со стороны слепой кишки (подвижную слепую кишку, атонию и расширение ее, недостаточность или спазм баугиниевой заслонки).
Диагноз хронического рецидивирующего аппендицита ставится на основании данных анамнеза, указывающих на бывшие острые приступы а обострения болей, остающихся в правой подвздошной впадине. Лечение хронического аппендицита оперативное — удаление червеобразного отростка, так как хронический аппендицит может вызвать ряд вторичных изменений в брюшной полости вследствие распространения инфекции по лимфатическим и венозным путям в вышележащие органы брюшной полости, а также и рефлекторных влияний на желудок, привратник. При хроническом аппендиците всегда возможны новые приступы острого аппендицита.
Вопрос: Здравствуйте, последнее время меня мучуют боли (в животе) в правом боку. Держется температура 37,5С. Снала болел весь живот и непонятно в какой точке именно боль, теперь только в првом боку, напротив пупка. Подскажите пожалуйста, что это может быть и что делать?
Вопрос: Здравствуйте, помогите пожалуйста! У меня такие симптомы: Сильные боли в правом боку внизу (продолжались 2 часа, потом стихли, но когда кашлять не могу, очень больно отдает туда). Тошнота. Не могу лечь ни на какой бок (легла на правый — немного стихла боль, но не совсем). Вздутие живота — как будто пузырики взрываются и урчит весь живот. Понос. Была у врача полгода назад или год, ничего не нашли. Это симптомы аппендицита? Мама говорит вызывай скорую — но я боюсь — опять ничего не найдут. Больно поднимать правую ногу. Что делать?
Вопрос: Здравствуйте, меня зовут Кирилл и мне 19 лет, у меня такая проблема, был хронический аппендицит, семь месяцев назад его удалили, сказали, что блуждающий и были спайки. После сидел на диете. Через 4 месяца, по разрешению врача, стал заниматься бегом, а после 5 месяцев ходить в тренажерный зал. Я уехал из той страны где делали операцию, и недавно начал опять заниматься бодибилдингом, начались боли, при чихании и кашли и напряжении мышц живота в области шрама от аппендицита, боли терпимые, но острые, серьезно ли это и нужно ли обращаться к врачу?
Вопрос: Месяц назад удалили аппендикс. Сразу после операции шов практически не беспокоил, но зато от нижнего края шва и до низа лобковой кости были тянущие боли и онемение кожи. Сейчас боли прошли, а вот онемение осталось и стало беспокоить что-то в низу шва, как-будто уплотнение внутри. Мне 44 года.
Вопрос: Неделю назад перенес операцию по удалению апендикса, на 5 день после нее, после приема пиши внизу живота появилась резкая боль, температура, колики которые ощущаются в заднем проходе, тяжело ходить в туалет, что это может быть?
Вопрос: У ребенка 3.5 года. Вчера началась рвота, стул жидкий, температура 37.3-37.6. Вызвали врача — сказал, что ротовирусная инфекция. Сегодня с утра у ребенка была опять рвота, пока 1 раз и 1 раз жидкий (но уже не очень) стул. Сегодня жалуется на боли в животе. Слышно урчание. Может ли это быть аппендецит? Боли — как бы схватит и отпускает. Ребенок начинает играть. Потом опять схватит и он ложится, но боли не постоянные. Температура 37.1. Скажите мне пожалуйста, что такое может быть
Вопрос: Здравствуйте! Скажите пожалуйста, а бывает ли аппендицит хронический. Т.е. болит, болит с правой стороны потом проходит, и так много лет? И по каким анализам можно определить, что что-то не так. По одному анализу крови можно?
Вопрос: Здравствуйте! У жены после операции на аппендицит (делали пластику), шрам при трогании очень плотный и твердый, время после операции — 3 неделя. Что это может быть?
Вопрос: 14 летней дочери удалили аппендицит, при снятии последних швов на 6 день 2 шва разошлись. Врачи обрабатывают рану хлоргексидин биглюконат 0,05% и говорят больше ни чего не нужно, но рана не затягивается. Может нужно какой нибудь мазью заживлять?
Вопрос: После полосной операции удаления гангренозного аппендицита с абцессом, постоянно течёт из раны почти месяц. Узи показало, что на месте аппендицита скопилась жидкость, что делать в этом случае?
Вопрос: Мне 39 лет. Сильно заболел живот, казалось боли везде, и возле пупка, ни тошноты, ни рвоты не было. С 1 ночи до 5 утра, затем боли утихли, утром пошла к хирургу, кровь показала лейкоциты 16,6, хотя 10 дней назад сдавала. Лейкоциты были 7.7. Врач в животе ничего не нащупал, послал к гинекологу, та тоже ничего не нашла. Сегодня второй день, болей в животе вроде бы нет. Билирубин повышен 28,8. Узи брюшной полости в норме. Как еще можно определить аппендицит. Боюсь, чтобы его не пропустили.
Вопрос: Здравствуйте! Мне 8 октября вырезали аппендицит. Прошло 12 дней, но шов плохо зарастает, сгибаться не могу пока, вес 82 кг. Очень переживаю из-за этого, температуры нет, выделений из шва практически нет (чуть-чуть). Успокойте меня, а то у меня уже просто паника начинается.
Вопрос: Здравствуйте. Подскажите, пожалуйста, что можно кушать после операции по удалению аппендикса? Интересует какие конкретно продукты?
Вопрос: Мне 25 лет. После удаления аппедицита (полосная операция) прошло меньше месяца, у меня появились колющие боли там где шов, чаще всего я их ощущаю при ходьбе, боли усиливаются. Что это такое?
Аппендицит, по данным статистических исследований является самым часто встречающимся заболеванием брюшной полости. Возникает оно из-за воспаления особого червеобразного отростка — аппендикса.
История изучения этого слепого отростка и его роли в организме человека насчитывает не одну сотню лет. Первое письменное упоминание о нем ученые нашли в трудах Леонардо да Винчи. Внимательно прочитав его заметки, специалисты пришли к выводу, что воспалительные процессы в правом подвздошье медики пытались изучать задолго до Леонардо.
Определить, чем вызвано такое воспаление, удалось далеко не сразу. Острый аппендицит принимали за мышечные воспаления, маточные нарывы, другие недуги. Название болезни не меняло ее сути: консервативное лечение не помогало, все заболевшие умирали.
Только в 1735 была проведена первая операция, после которой больной выздоровел. Однако, несмотря на благополучный исход, успех хирургии оказался скорее случайным. О том, что причиной воспаления является слепой отросток, ученые догадались только в начале 19 века. Клиника острого аппендицита была описана в 1839 году, а первая успешная операция по удалению именно аппендикса, а не части слепой кишки — в 1884 году. В России такую операцию провели в 1890 году.
История изучения болезни показывает, как медленно открывались врачам тайны заболевания. Аппендикс пробовали перевязывать у основания, удалять сразу после рождения ребенка, производить разрезы в разных местах.
Сегодня аппендицит оперируют даже в небольших районных больницах.
Известны случаи, когда врачи производили операции сами себе. Такое случилось в 1961 году в Антарктиде (врач Рогозов) и в 70-х годах на военном ракетном крейсере (врач Пахомов).
И все-таки, несмотря на успехи хирургии и отличную изученность всех особенностей болезни, острое воспаление аппендикса остается опасным недугом. Его осложнения после операции доходят до 9%, а случаи летального исхода составляют 0,5%.
У слепой кишки в организме человека есть червеобразный отросток. Он тоже слепой (у него нет выхода). В аппендиксе скапливается слизь, в него могут попадать инородные тела (например, семечки). Уплотняясь, превращаясь в каловые камни, попавшие в аппендикс массы, активизируют деятельность бактерий, что приводит к воспалению стенок слепого отростка. Это воспаление и есть острый аппендицит.
- Ощущение тупой боли вокруг пупка, в верхней части живота или подвздошной области. Иногда боль распространяется на весь живот, может отдавать в другую часть тела.
Если человек обнаружил хотя бы некоторые симптомы острого аппендицита, ему требуется неотложная помощь. Консервативным путем избавиться от болезни невозможно.
Особенно опасен острый аппендицит у детей: малыши не всегда способны пожаловаться на беспокоящие их симптомы, поэтому помощь может запоздать.
Многолетняя история изучения болезни не привела ученых к единому мнению. Сегодня специалисты обсуждают несколько теорий развития аппендицита острого.
- Механическая. Причиной развития воспаления считается механическая блокада отростка. Все, что скапливается в аппендиксе, постепенно превращается в каловые камни, которые блокируют просвет в отростке. Деятельность бактерий в этой среде вызывает воспаление стенок отростка и дальше — острый аппендицит.
Существуют также аллергическая и иммунологическая теории. Несмотря на свою кажущуюся разницу, они сходны в одном: лучшая профилактика острого воспаления — здоровое питание.
Классификация острого аппендицита определяет две основные формы воспаления. От того, насколько точно поставлен диагноз, зависят особенности лечения.
- Катаральный или простой острый аппендицит. При этой форме болезни в аппендиксе нарушается лимфа- и кровоток. При исследовании отросток выглядит тусклым, набухшим. Острый катаральный аппендицит характеризуется обратимым характером. Такое воспаление может перерасти в хроническую форму, исчезнуть или принять деструктивный характер.
- Если после начала катарального воспаления прошло более суток, а помощь больному не оказана, инфильтрат проникает сквозь все слои аппендикса. Начинается флегмонозный аппендицит.
Что происходит в аппендиксе при разных формах его воспаления?
Флегмонозный (фото). Характеризуется сильным напряжением и увеличением размеров. При рассмотрении он оказывается воспалено-красным, иногда с землистым оттенком. В просвете аппендикса хорошо видна гнойная, с запахом кала жидкость. Флегмонозный аппендицит вызывает резкое повышение температуры, сухость во рту. История изучения болезни показывает, что воспаление способно распространиться на стенки брюшины и вызвать появление симптомов перитонита. Диагностика острого аппендицита основывается на выслушивании жалоб больного, пальпации и проведении рентгеновского исследования. Флегмонозный аппендицит подлежит немедленной операции.
Гангренозный (фото). Может быть первичным и вторичным. При первичной форме на брыжейке появляются тромбы, при вторичном отмирают нервные окончания. Гангренозный аппендицит затрагивает весь отросток или только его часть. Возможно появление перфораций. Как и флегмонозный (и любой друг вид), гангренозный аппендицит требует срочной операции. Если помощь не будет оказан вовремя, возможен летальный исход.
При любом виде острого воспаления слепого отростка помощь может быть только одна: хирургическое вмешательство.
Лечение острого аппендицита заключается в аппендэктомии — максимально раннем удалении слепого отростка. Однако для постановки диагноза в обязательном порядке требуется дифференциальная диагностика острого аппендицита: симптомы могут быть схожими с язвой, перитонитом, напоминать другие болезни.
Операция по удалению отростка обычно требует минимальной подготовки. Больному не разрешают есть и пить, бреют лобок (и живот в случае необходимости).
Если дифференциальная диагностика острого аппендицита позволила сделать вывод, что осложнения не присутствуют, операция (полостная или лапароскопическая (фото)) проводится под местной анестезией. Если воспаление является деструктивным или предполагаются осложнения, операция проводится под общим наркозом. Кроме того, в этом случае больному может потребоваться интенсивная терапия. Какая именно, врач решает, основываясь на особенностях больного и его диагноза.
Каждая операция уникальна, так же, как терапия после нее.
Полостная аппендэктомия занимаетминут. Ее длительность во многом зависит не только от диагноза, но и физического состояния больного: его возраста, полноты, структуры тела. Проводится она по такому плану.
Иногда, если имеет место кровотечение или воспалительные изменения в кишке или другие показания, врач оставляет дренаж.
Когда оперативное лечение острого аппендицита закончено, больного отправляют в палату на реабилитацию.
Малоинвазивная оперативная помощь длится от 30 до 90 минут. Ее основные этапы:
Лапараскопические операции сегодня считаются наиболее продуктивными, так как не требуют больших полостных разрезов и позволяют больному быстрее восстановиться.
В некоторых случаях после хирургического вмешательства возможны осложнения:
Профилактика послеоперационных осложнений во многом зависит от поведения больного. Чем тщательнее он будет выполнять рекомендации врача, тем меньше осложнений возникнет после операции.
Долгое время считалось, что аппендикс — не функциональный орган, а атавизм, не несущий никакой функциональной нагрузки. По этой причине и для того, чтобы обезопасить человека от острого аппендицита, в США долгое время удаляли отросток младенцам сразу после рождения. Позже исследования установили, что все эти дети сильно отставали в развитии (физическом и психическом), часто страдали от тяжелых недугов.
Сегодня точно установлено: аппендикс — своего рода инкубатор полезных бактерий, его роль в иммунной защите организма и правильном развитии ребенка неоспорима. По этой причине аппендицит удаляют только в случае его воспаления.
При воспалении червеобразного отростка внезапно возникает сильная тупая боль в области пупка или в верхней части живота. Четкая локализация боли отсутствует. Через некоторое время болевые ощущения перемещаются и локализуются в правой подвздошной области, если аппендикс имеет типичное месторасположение. При ретроцекальном расположении червеобразного отростка боль может иррадировать в поясничную область. Нередко признаком аппендицита становится тошнота рвота. Характер стула не нарушен. Острый аппендицит сопровождается повышением температуры тела.
После постановки диагноза на основании результатов обследования, воспаленный аппендикс удаляют. Своевременно проведенная операция – гарантия полного выздоровления. Не стоит забывать, острый аппендицит при несвоевременной операции может привести к летальному исходу. Именно поэтому при малейшем подозрении на воспаление аппендикса следует сразу вызывать неотложную медицинскую помощь.
Первыми симптомами болезни Крона могут служить диарея, сопровождаемая болью в абдоминальной области; лихорадочное состояние; потеря веса; анорексия. В животе могут наблюдаться болезненные ощущения, при пальпации определяется объемное образование или напряжение.
— воспалительная, которая может протекать несколько лет и переходит во вторую стадию;
— первично пенитрирующая или свищевая.
Этиология болезни Крона на данный момент не установлена. Предположительно болезнь носит инфекционный характер, так как лечение успешно проводится антибактериальными препаратами. Возникновение болезни Крона связывают с хламидиями, вирусами, патологическими изменениями в микробиоценозе кишечника (снижение уровня бифидобактерий, сопровождающееся ростом числа патогенных энтеробактерий, анаэробных микроорганизмов, потенциально патогенных штаммов кишечной палочки). Однако доказательств того, что инфекционный фактор носит первопричинный характер в возникновении болезни Крона до сих пор не обнаружено. Также причиной болезни могут быть расстройство иммунной системы, курение, пищевая аллергия, стресс.
Когда воспаляется червеобразный отросток слепой кишки, говорят о наличии у больного аппендицита. Это заболевание может вызвано либо инфицированием червеобразного отростка, либо быть следствием непереваренной пищи, если она закупорила отверстие отростка.
Как определить аппендицит? Сначала у человека начинает болеть живот. Болевые ощущения распространяются по всей области живота, затем локализуются в правой подвздошной области. Болеть может и в другой области живота, поскольку аппендицит располагается по-разному у разных людей. Если при пальпации правой нижней части живота ощущаются напряженные мышцы, необходимо сразу вызвать скорую помощь.
Основные симптомы аппендицита — боль в животе, повышенная температура. Если в кишечнике скапливается жидкость, то возможны рвота и понос.
Аппендицит лечится только хирургически. Однако перед тем как больной попадет на операционный стол, врачи некоторое время наблюдают за его состоянием. Это связано с тем, что под аппендицит могут маскироваться другие заболевания.
Если диагноз аппендицита всё же подтвердился, то перед операцией врач может назначить больному антибиотики, чтобы предотвратить развитие инфекции в послеоперационный период.
Тошнота является достаточно распространенным симптомом начальной стадии болезни, иногда сопровождается рвотой. Особенно часто этот симптом выявляется при гнойной форме заболевания. Язык бывает сухой и обложенный белым налетом.
Аппендицит – острая, реже хроническая форма воспаления придатка слепой кишки – аппендикса или червеобразного отростка. В зависимости от формы аппендицит может протекать с болями в правой подвздошной области различной выраженности, нарушением пищеварения (тошнотой, рвотой, задержкой стула и газов), повышенной температурой тела. При распознавании аппендицита опираются на положительные диагностические симптомы (Ситковского, Бартомье — Михельсона, Блюмберга — Щеткина), данные пальцевого исследования прямой кишки и влагалищного исследования, развернутого клинического анализа крови. При аппендиците показана хирургическая тактика (аппендэктомия).
Аппендицит является одной из наиболее распространенных хирургических патологий брюшной полости, на долю которой приходится 89,1%. Аппендицит встречается у лиц обоего пола и любого возраста; пик заболеваемости приходится на возраст от 10 до 30 лет. Воспаление червеобразного отростка развивается примерно у 5 людей из 1000 в год. Лечение аппендицита занимается абдоминальная хирургия (оперативная гастроэнтерология).
Аппендикс – рудиментарный придаток слепой кишки, имеющий форму узкой вытянутой трубки, дистальный конец которой оканчивается слепо, проксимальный — сообщается с полостью слепой кишки посредством отверстия воронкообразной формы. Стенка червеобразного отростка представлена четырьмя слоями: слизистым, подслизистым, мышечным и серозным. Длина отростка составляет от 5 до 15 см, толщина – 7-10 мм. Аппендикс имеет собственную брыжейку, удерживающую его и обеспечивающую относительную подвижность отростка.
Функциональное назначение червеобразного отростка до конца неясно, однако доказано, что аппендикс выполняет секреторную, эндокринную, барьерную функции, а также принимает участие в поддержании микрофлоры кишечника и формировании иммунных реакций.
Различают две основные формы аппендицита – острую и хроническую, каждая из которых имеет несколько клинико-морфологических вариантов. В течение острого аппендицита выделяют простую (катаральную) и деструктивные формы (флегмонозный, флегмонозно-язвенный, апостематозный, гангренозный аппендицит). Катаральный аппендицит характеризуется признаками расстройства кровообращения и лимфообращения в отростке, развитием фокусов экссудативно-гнойного воспаления в слизистом слое. Аппендикс набухает, его серозная оболочка становится полнокровной.
Прогрессирование катарального воспаления ведет к острому гнойному аппендициту. Через 24 часа после начала воспаления лейкоцитарная инфильтрация распространяется на всю толщу стенки аппендикса, что расценивается как флегмонозный аппендицит. При данной форме стенка отростка утолщена, брыжейка гиперемирована и отечна, из просвета аппендикса выделяется гнойный секрет.
Если при диффузном воспалении формируются множественные микроабсцессы, развивается апостематозный аппендицит; при изъязвлениях слизистой – флегмонозно-язвенный аппендицит. Дальнейшее прогрессирование деструктивных процессов приводит к развитию гангренозного аппендицита. Вовлечение в гнойный процесс тканей, окружающих червеобразный отросток, сопровождается развитием периаппендицита; а его собственной брыжейки – развитием мезентериолита. К осложнениям острого (чаще флегмонозно-язвенного) аппендицита относится перфорация отростка, приводящая к разлитому или отграниченному перитониту (аппендикулярному абсцессу).
Среди форм хронического аппендицита различают резидуальную, первично-хроническую и рецидивирующую. Течение хронического аппендицита характеризуется атрофическими и склеротическими процессами в червеобразном отростке, а также воспалительно-деструктивными изменениями с последующим разрастанием грануляционной ткани в просвете и стенке аппендикса, образованием спаек между серозной оболочкой и окружающими тканями. При скоплении в просвете отростка серозной жидкости образуется киста.
В развитии аппендицита, как правило, принимает участие полимикробная флора, представленная кишечной палочкой, стафилококками, энтерококками, стрептококками, анаэробами. В стенку аппендикса возбудители попадают энтерогенным путем, т. е. из его просвета.
Условия для развития аппендицита возникают при застое кишечного содержимого в червеобразном отростке вследствие его перегиба, наличия в просвете инородных тел, каловых камней, гиперплазии лимфоидной ткани. Механическая блокада просвета отростка приводит к повышению внутрипросветного давления, расстройству кровообращения в стенке аппендикса, что сопровождается снижением локального иммунитета, активизацией гноеродных бактерий и их внедрением в слизистую оболочку.
Определенную роль, предрасполагающую к развитию аппендицита, играет характер питания и особенности расположения отростка. Известно, что при обильном употреблении мясной пищи и склонности к запорам в кишечном содержимом накапливается избыточное количество продуктов распада белка, что создает благоприятную среду для размножения патогенной флоры. Кроме механических причин, к развитию аппендицита могут приводить инфекционные и паразитарные заболевания – иерсиниоз, брюшной тиф, амебиаз, туберкулез кишечника и др.
Более высокий риск развития аппендицита существует у беременных женщин, что связано с увеличением матки и смещением слепой кишки и червеобразного отростка. Кроме того, предрасполагающими факторами к развитию аппендицита у беременных могут служить запоры, перестройка иммунной системы, изменение кровоснабжения тазовых органов.
При типичной клинике острого аппендицита отмечаются боль в подвздошной области справа, выраженная местная и общая реакция. Болевой приступ при остром аппендиците, как правило, развивается внезапно. Сначала боль имеет разлитой характер или преимущественно локализуется в эпигастрии, в околопупочной области. Обычно чрез несколько часов боль концентрируется в правой подвздошной области; при нетипичном расположении аппендикса может ощущаться в правом подреберье, в области поясницы, таза, над лобком. Болевой синдром при остром аппендиците выражен постоянно, усиливается при покашливании или смехе; уменьшается в положении лежа на правом боку.
К характерным ранним проявлениям аппендицита относятся признаки расстройства пищеварения: тошнота, рвота, задержка стула и газов, понос. Отмечается субфебрилитет, тахикардия доуд. в мин. Интоксикация наиболее выражена при деструктивных формах аппендицита. Течение аппендицита может осложняться образованием абсцессов брюшной полости – аппендикулярного, поддиафрагмального, межкишечного, дугласова пространства. Иногда развивается тромбофлебит подвздошных или тазовых вен, что может явиться причиной ТЭЛА.
Свое своеобразие имеет клиника аппендицита у детей, пожилых людей, беременных, у пациентов с атипичной локализацией червеобразного отростка. У детей раннего возраста при остром аппендиците преобладает общая симптоматика, присущая многим детским инфекциям: фебрильная температура, диарея, многократная рвота. Ребенок становится малоактивным, капризным, вялым; при нарастании болевого синдрома может наблюдаться беспокойное поведение.
У пожилых пациентов клиника аппендицита обычно стерта. Заболевание нередко протекает ареактивно, даже при деструктивных формах аппендицита. Температура тела может не повышаться, боли в гипогастрии выражены незначительно, пульс в пределах нормы, симптомы раздражения брюшины слабые, лейкоцитоз небольшой. У лиц старшего возраста, особенно при наличии пальпируемого инфильтрата в подвздошной области, необходима дифференциальная диагностика аппендицита с опухолью слепой кишки, для чего требуется проведение колоноскопии или ирригоскопии.
При аппендиците у беременных боли могут локализоваться значительно выше подвздошной области, что объясняется оттеснением слепой кишки кверху увеличенной маткой. Напряжение мышц живота и другие признаки аппендицита могут быть слабо выражены. Острый аппендицит у беременных следует отличать от угрозы самопроизвольного прерывания беременности и преждевременных родов.
Хронический аппендицит протекает с ноющими тупыми болями в правой подвздошной области, которые периодически могут усиливаться, особенно при физическом напряжении. Для клиники аппендицита характерны симптомы нарушения пищеварения (упорные запоры или поносы), ощущения дискомфорта и тяжести в эпигастральной области. Температура тела в норме, клинические анализы мочи и крови без выраженных изменений. При глубокой пальпации ощущается болезненность в правых отделах живота.
При осмотре пациента с острым аппендицитом обращает внимание стремление больного занять вынужденное положение; усиление болей при любом спонтанном напряжении мышц – смехе, покашливании, а также в положении лежа на левом боку вследствие смещения слепой кишки и ее отростка влево, натяжения брюшины и брыжейки (симптом Ситковского). Язык в первые часы влажный, покрытый белым налетом, затем становится сухим. При осмотре живота нижние отделы брюшной стенки отстают при дыхании.
Пальпация живота при подозрении на аппендицит должна проводиться с осторожностью. Важное диагностическое значение при аппендиците имеет симптом Ровсинга (характеризуется усилением болей справа вслед за толчкообразным надавливанием на живот в левой подвздошной области) и Щеткина-Блюмберга (усиление болей после легкого надавливания и быстрого отнятия руки от брюшной стенки).
При аппендиците показано пальцевое ректальное исследование, позволяющее определить болезненность и нависание передней стенки прямой кишки при скоплении экссудата. При гинекологическом исследовании у женщин определяется болезненность и выпячивание правого свода влагалища. В крови при остром аппендиците обнаруживается умеренно выраженный лейкоцитоз 9-12х10*9/л со сдвигом лейкоцитарной формулы влево и тенденцией к нарастанию изменений в течение 3-4 часов. УЗИ органов брюшной полости при остром аппендиците выявляет скопление небольшого количества свободной жидкости вокруг увеличенного червеобразного отростка.
Острый аппендицит следует дифференцировать от правосторонней почечной колики, острого холецистита и панкреатита, прободной язвы желудка и двенадцатиперстной кишки, дивертикулита, пищевой токсикоинфекции, кишечной непроходимости, правосторонней пневмонии, острого инфаркта миокарда. Поэтому в диагностически неясных случаях используются дополнительные методы – биохимические пробы крови, обзорная рентгенография легких и брюшной полости, ЭКГ, диагностическая лапароскопия.
У женщин необходимо исключить гинекологическую патологию – острый аднексит, апоплексию яичника, внематочную беременность. С этой целью проводится консультация гинеколога, осмотр на кресле, УЗИ органов малого таза. У детей аппендицит дифференцируют с ОРВИ, детскими инфекциями, копростазом, заболеваниями мочевыводящей системы и ЖКТ.
В диагностике хронического аппендицита используются контрастные рентгенологические исследования — рентгенография пассажа бария по толстому кишечнику, ирригоскопия. Для исключения новообразований слепой кишки может потребоваться колоноскопия.
Общепринятой тактикой при остром аппендиците является как можно более раннее хирургическое удаление воспаленного червеобразного отростка. На этапе догоспитальной помощи при подозрении на острый аппендицит показаны постельный режим, исключение приема жидкости и пищи, прикладывание холода к правой подвздошной области. Категорически воспрещается прием слабительных препаратов, использование грелки, введение анальгетиков до окончательного установления диагноза.
При остром аппендиците выполняется аппендэктомия – удаление червеобразного отростка через открытый разрез в правой подвздошной области или путем лапароскопии. При аппендиците, осложненном разлитым перитонитом, производится срединная лапаротомия для обеспечения тщательной ревизии, санации и дренирования брюшной полости. В постоперационном периоде проводится антибиотикотерапия.
В случае аппендэктомия при хроническом аппендиците показана, если отмечается упорный болевой синдром, лишающий больного нормальной активности. При относительно легкой симптоматике может быть применена консервативная тактика, включающая устранение запоров, прием спазмолитических препаратов, физиотерапию.
При своевременной и технически грамотно проведенной операции по поводу аппендицита прогноз благоприятный. Трудоспособность обычно восстанавливается через 3-4 недели.
Осложнениями аппендэктомии может явиться образование послеоперационного воспалительного инфильтрата, межкишечного абсцесса, абсцесса дугласова пространства, развитие спаечной непроходимости кишечника. Все эти состояния требуют экстренной повторной госпитализации. Причинами осложнений и летального исхода при аппендиците служат запоздалая госпитализация и несвоевременно выполненное оперативное вмешательство.
предназначена только для ознакомления
и не заменяет квалифицированную медицинскую помощь.
источник