Аппендицит – острый воспалительный процесс червеобразного отрезка слепой кишки, заболевание диагностируют у людей в любом возрасте, но чаще всего в 20–35 лет. Патология требует незамедлительной медицинской помощи, в противном случае может начаться перитонит.
Воспаленный аппендицит необходимо удалять
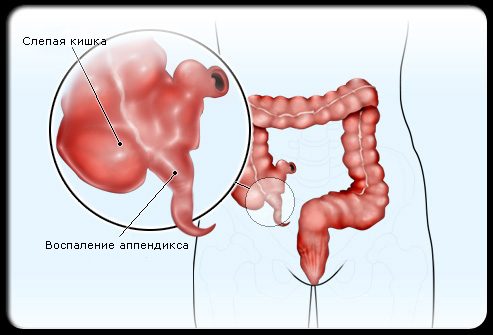
Аппендикс (червеобразный отросток) – придаток слепой кишки, его длина составляет 3–9 см, особенности строения можно увидеть на фото. Внутри полость заполнена лимфатической тканью, отросток выполняет защитные функции в организме. Клетки синтезируют антитела, которые уничтожают болезнетворные микроорганизмы, в самом отростке присутствуют полезные бактерии для поддержания оптимального баланса микрофлоры кишечника.
Воспаленный аппендикс увеличивается в размерах
Где находится аппендикс? Отросток у человека расположен в нижней правой части подвздошной области, при зеркальном расположении органов – с левой стороны.
Аппендицит – довольно распространённое заболевание, но от чего воспаляется отросток до конца врачам выяснить так и не удалось.
Основные теории воспаления аппендикса:
- механическая – воспалительный процесс начинается на фоне закупорки просвета кишечника гельминтами, каловыми камнями, спайками;
- инфекционная – отросток воспаляется при активном размножении плохой кишечной микрофлоры, при проникновении в него фузобактерий;
- нервно-рефлекторная – нарушение питания стенок аппендикса;
- алиментарная – причина воспаления кроется в хроническом запоре, синдроме ленивого кишечника;
- употребление большого количества протеиновой пищи.
Согласно исследованиям испанских учёных, аппендицит у детей в 40% случаев развивался после употребления семечек и чипсов.
Частое употребление чипсов ребенком может спровоцировать аппендицит
Воспалительный процесс чаще всего протекает в острой форме, хронический аппендицит диагностируют только у 1% пациентов – периоды обострения сменяются ремиссией. При типичном течении заболевания симптомы имеют цикличный характер, болезнь проходит 4 стадии развития.
| Стадия | Время появления | Краткая характеристика |
| Катаральная | Первые 12 часов | На фоне отёка сужается просвет отростка, появляется болевой синдром умеренного характера, редкие диспепсические расстройства. Из-за смазанных аппендикулярных симптомов диагностика на этой стадии затруднена. |
| Гнойная (флегмонозная) | 24 часа | Воспалительный процесс переходит со слизистой оболочки отростка вглубь аппендикса, начинает скапливаться гной, боль усиливается |
| Гангренозная | Через 2–3 дня после начала воспалительного процесса | Начинается некроз тканей, нервных окончаний, сосудов, появляются симптомы сильной интоксикации – температура повышается, артериальные показатели снижаются |
| Перфоративная | 72 часа | Отросток разрывается, гной попадает в брюшную полость, развивается перитонит – состояние человека критическое, возможен летальный исход |
Между разрывом отростка и развитием перитонита наступает светлый промежуток – все неприятные симптомы исчезают, это очень опасный предвестник, человек чувствует улучшение, перестаёт думать о необходимости обратиться к врачу.
При первой стадии развития воспалительного процесса аппендицит можно спутать с другими заболеваниями, поскольку боль локализуется над пупком в районе эпигастрия, солнечного сплетения, но уже несколько часов смещается в подвздошную область с правой стороны.
Первые признаки аппендицита:
- резкий приступ боли разной, неприятные ощущения усиливаются во время кашля, при смене положения тела, могут отдавать в ногу, в область мошонки;
- у мужчин при пальпации живота может подниматься одно или оба яичка;
- тошнота, рвота – возникает как реакция на сильную боль, в рвотной массе присутствуют кусочки непереваренной пищи, жёлчь;
- лихорадочные состояния – температура повышается до субфебрильных отметок;
- постоянная жажда;
- диспепсические расстройства проявляются в виде жидкого стула или запора, мочеиспускание учащается, цвет мочи становится тёмным.
Воспаленный аппендицит вызывает сильную температуру
Скрытый аппендицит может проявляться иными симптомами при слабовыраженном болевом синдроме, подобная клиническая картина часто бывает у диабетиков.
У людей преклонного возраста клиническая картина воспаления аппендикса смазана – боль слабая, процесс протекает без температуры или с незначительным её повышением, но у этой категории пациентов осложнения и летальный исход диагностируют чаще, нежели у мужчин и женщин средних лет.
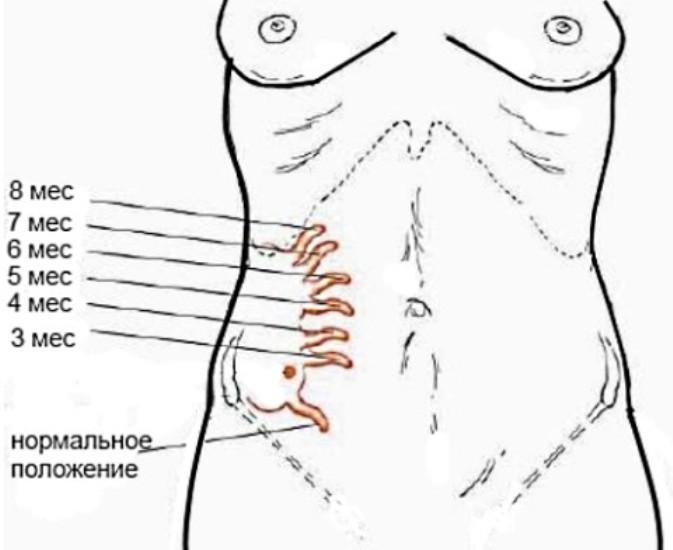
На начальных сроках беременности симптомы аппендицита проявляются стандартно, сложности возникают после четвёртого месяца – матка увеличивается в размерах, начинает давить на внутренние органы, смещаются петли пищевода, червеобразны отросток поднимается к печени.
Расположение аппендицита на разных сроках беременности
Боль может отдавать в почки, из-за растяжения матки живот напряжён, поэтому пальпация – малоэффективный способ диагностики у беременных. Воспалительный процесс опасен для матери и ребёнка – может случиться выкидыш, преждевременные роды, плод начинает страдать от интоксикации, кислородного голодания.
Аппендикс может воспалиться не только у взрослых, но и у ребёнка, наиболее опасно заболевание в перинатальный период и у пациентов младшей возрастной группы – маленькие дети не могут рассказать о своих ощущениях, сказать и показать где у них болит, что значительно затрудняет диагностику.
Симптомы заболевания у детей:
- груднички капризничают и плачут на фоне сильного болевого синдрома – если попытаться слегка согнуть правую ногу, то появляется сильная ответная реакции;
- живот острый, напряжённый;
- стул жидкий, позывы к дефекации частые;
- дети старшего возраста отказываются вставать, жалуются на то, что у них болит бок, в горизонтальном положении заваливаются на правую сторону для облегчения боли;
- температура резко повышается до 38 и боле градуса;
- на языке заметен сильный налёт;
- увеличиваются лимфоузлы, появляется сыпь;
- рвота многократная, возникает на фоне сильной интоксикации – подобный признак может быть первым предвестником аппендицита, часто появляется раньше болевого синдрома.
При воспаленнии у ребенка увеличиваются лимфоузлы
У детей до 6 лет при воспалении отростка боль справой стороны может отсутствовать, неприятные ощущения могут охватывать область пупка, нижнюю часть живота.
Как быстро развивается аппендицит у ребёнка? Между появлением первых признаков и перитонитом может пройти 24–36 часов.
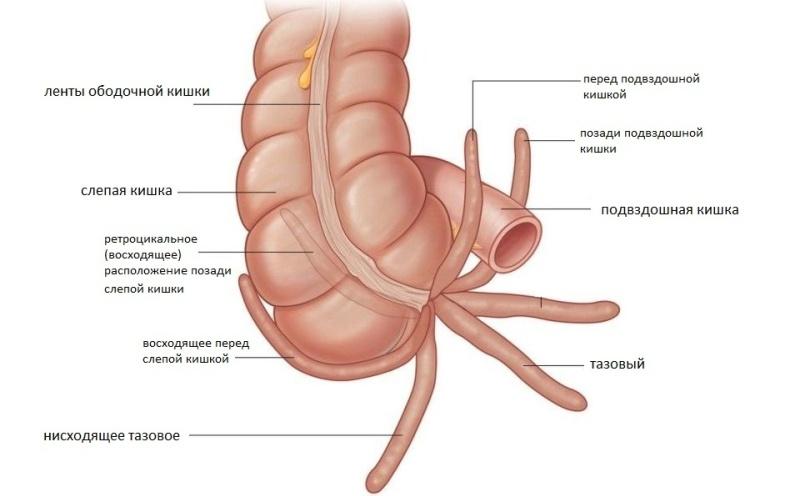
При классическом расположении аппендикс находится снизу от слепой кишки с правой стороны, но при атипичных формах болезни симптомы могут несколько отличаться признаков острого аппендицита.
Варианты расположения отростка:
- Ретроцекальное расположение – отросток находится за слепой кишкой. Боль появляется справа, но носит приглушённый характер.
- Восходящее положение – аппендикс направлен вверх, в сторону печени. Болевой синдром затрагивает верхнюю часть живота, область правого подреберья.
- Тазовое положение диагностируют чаще у женщин – отросток смещается в органы малого таза. При воспалении появляется боль режущего характера, дискомфорт ощущается в лобковой области.
- Медиальное расположение – аппендикс смещён с серединой оси. Боли интенсивные, бурно проявляются все симптомы воспаления.
Наиболее сложным для диагностики является блуждающий аппендицит – боль появляется в верхней части живота или в районе пупка, первые 12 часов неприятные ощущения постоянно перемещаются, затем становится более сильными и постоянными.
В некоторых случаях аппендикс может иметь нетипичное расположение
Пальпация – один из основных методов диагностики острого аппендицита, инструментальные и лабораторные методы предназначены для подтверждения диагноза, определения степени развития воспалительного процесса, группы и свёртываемости крови.
Большинство диагностических методов для определения патологий органов пищеварительной системы названы именем автора симптома, их используют уже давно, их эффективность и информативность доказана временем.
| Название симптома | Суть | Результат |
| Щёткина-Блюмберга | Пациента укладывают на спину, колени должны быть немного согнуты. Врач мягко, постепенно увеличивая давление, надавливает на переднюю стенку брюшины, затем резко одёргивает руку. |
· отрицательный – характер боли не меняется;
· сомнительный – болевой синдром проявляется слабо.
Специфических анализов для выявления острого аппендицита нет, но клинический анализ крови позволяет выявить признаки воспалительного процесса – увеличивается количество лейкоцитов, снижается количество лимфоцитов, возрастает СОЭ.
Для подтверждения диагноза делают УЗИ – в обычном состоянии отростка не видно, но при воспалении происходит утолщение стенок, аппендикс можно рассмотреть на мониторе. При помощи ультразвука можно определить, если разрыв аппендикса, но многий специалисты считают КТ и МРТ более информативными методами диагностики.
УЗИ помогает выявить воспаленный аппендицит
Если клиническая картина стёрта, врач может назначить диагностическую лапароскопию – в околопупочной зоне делают прокол, вводят углекислый газ, что позволяет лучше рассмотреть отросток. Через отверстие вводят лапароскоп – при воспалении наблюдается покраснение и утолщение аппендикса.
Хирургическое вмешательство – единственный способ лечения острого аппендицита, хотя в некоторых странах применяют антибактериальную терапию. Операция по удалению аппендикса называется аппендэктомия.
Как удаляют аппендикс:
- Классический способ – полостная операция, проводят её под общим наркозом, надрез делают на передней стенки брюшины, отросток удаляют полностью, накладывают швы.
- Лапароскопия – малотравматичный метод удаления аппендикса, продолжительность восстановительного периода значительно сокращается, но такой способ оперативного вмешательства имеет много противопоказаний.
При подозрении на аппендицит нельзя принимать обезболивающие препараты, прикладывать холодные, а тем более горячие компрессы.
Лапароскопия это малотравматичный способ удаления аппендикса
После удаления аппендикса пациенту показан постельный режим в течение суток, потом, при отсутствии осложнений, нужно начинать потихоньку ходить – регулярные, но умеренные нагрузки помогут быстрее выздороветь, предотвратить возникновение спаек. Швы удаляют обычно через 6 дней, но для полного формирования рубца после классической аппендэктомии потребуется полгода.
Какие лекарственные препараты можно использовать для ухода за швом:
- Стратадерм – гель увлажняет кожу, размягчает рубец, образует на поверхности защитную плёнку;
- Медерма – мазь восстанавливает кровообращение в области шва;
- Контрактубекс – защищает рану от инфекций, при регулярном применении послеоперационный рубец будет практически незаметен.
Контрактубекс хорошо заживляет послеоперационный шрам
После полостной операции человека выписывают через неделю, после лапароскопии – через 4 дня. После снятия швов в течение двух недель не рекомендуют купаться в ванне, открытых водоёмах, посещать бани и сауны, загорать можно только через 2 месяца. От сильных физических нагрузок следует воздерживаться на протяжении 6 месяцев.
После оперативного вмешательства следует обязательно соблюдать лечебную диету, следовать всем рекомендациям врача.
Правила питания после аппендэктомии:
- В течение 12 часов после операции приём пищи противопоказан.
- В первый день можно пить рисовый отвар, кисель, слабый чай.
- На вторые сутки допускается употребления овощного пюре и отварного риса без соли.
- Через 3–4 дня после хирургического вмешательства врач разрешить есть каши на воде, нежирную молочную продукцию, натуральные соки, яйца отварные или в виде парового омлета, диетические сорта мяса и рыбы.
- Через 3–4 недели можно разнообразить рацион макаронами, картофелем, мёдом, зефиром.
- Через месяц разрешаются фрукты, но к их выбору следует подходить внимательно – большое количество клетчатки негативно скажется на ослабленной пищеварительной системе. Можно употреблять цитрусовые плоды, бананы, персики.
В первый день после операции можно пить рисовый отвар
Если пришлось нарушить режим питания, необходимо принять ферменты, чтобы разгрузить кишечник. Курить, употреблять спиртные и газированные напитки, сладости категорически запрещается.
Специального режима питания придётся придерживаться полгода, чтобы избежать проблем с пищеварительной системой и осложнений.
Аппендицит – воспалительный процесс в червеобразном отрезке, чаще всего протекает в острой форме с ярко выраженной клинической картиной. В лечении используют только оперативные методы лечения, чтобы полностью восстановиться потребуется около полугода.
Оцените статью 
источник
Аппендицит – это патологическое состояние организма, которое сопровождается развитием воспалительного процесса в аппендиксе (придатке прямой кишки). Это очень опасное явление, поэтому при появлении первых симптомов нужно сразу же обращаться за врачебной помощью. При своевременном обращении к врачу можно избежать серьезных последствий. Что такое аппендицит, как удаляют и как проходит восстановление – обо всем этом пойдет речь в данной статье.
Придаток прямой кишки, червеобразный отросток или аппендикс – это трубчатое образование, длина которого составляет 4-8 см. Внутренняя полость аппендикса заполнена лимфатической жидкостью, а сам отросток отвечает за выполнение защитных функций организма. Внутри отростка находятся полезные микроорганизмы, способствующие нормализации кишечной микрофлоры. Многие, к сожалению, не знают, где именно находится аппендикс. Он располагается в нижней правой части живота. Если человек страдает от зеркальной болезни, то аппендикс, соответственно, находится в левой части брюшной полости.
Воспаленный аппендикс и его местонахождение
На заметку! Среди всех стран только в США принято проводить удаление аппендикса сразу после рождения ребенка. Медики утверждают, что данный отросток хранит в себе много пищевых отходов, негативно воздействующих на состояние всего организма. Но, согласно различным исследованиям, подобные операции негативно влияют на иммунную систему ребенка.
Основные функции отростка слепой кишки
Несмотря на стремительное развитие современной медицины, врачи пока не могут установить точную причины возникновения аппендицита. Известно только о двух причинных факторах, способствующих развитию недуга:
- заражение кишечника патогенными микроорганизмами;
- обтурация просвета аппендикса или закупорка. В таком случае пропадает сообщение между просветами кишечника и червеобразного отростка.
К закупорке просвета могут привести следующие факторы:
- скопление каловых масс в просвете аппендикса. В таком случае происходит затвердевание кала, в результате чего может возникнуть инфекция;
- чрезмерное употребление различных косточек от фруктов или семечек. После того как косточки или семечки в большом количестве попадут в полость кишечника, они могут привести к закупорке;
- наличие инородных тел (чаще всего – небольших игрушечных деталей). Как правило, присутствие чужеродных предметов выступает в качестве причины развития аппендицита у маленьких детей, которые постоянно тянут все в рот.
Прогрессирование аппендицита при отсутствии лечения
Опасность заболевания заключается в том, что без оказания своевременной медицинской помощи пациент может умереть. Поэтому крайне важно уметь распознавать первые признаки аппендицита, чтобы избежать серьезных осложнений.
Аппендицит отличается от других заболеваний постепенным развитием: на протяжении первых нескольких часов аппендикс отекает и постепенно наполняется гнойной массой. Без оказания помощи хирурга отросток может разорваться, но это происходит, как правило, спустя 2-3 дня. После разрыва в брюшную полость больного выливается гной, что приводит к развитию перитонита. В таком случае состояние пациента крайне тяжелое.
Основные симптомы аппендицита
Самым распространенным симптомом воспаления аппендикса является боль в правой части живота, которая постепенно может менять локацию, перемещаясь вверх или вниз. В редких случаях болезненные ощущения могут отдавать в задний проход или спину.
Сопутствующие симптомы, на которые нужно обращать внимание:
- повышение температуры тела;
- проблемы с работой кишечника (диарея, запор);
- приступы тошноты и рвоты;
- постоянное напряжение брюшных мышц пациента;
- даже незначительные прикосновения к животу приводят к сильной боли. При поджатии ног к животу они могут немного ослабиться.
Пожилые пациенты и дети требуют особого внимания, поскольку ни те, ни другие не смогут четко описать характер симптомов. Потеря аппетита у ребенка, малоподвижность и постоянная плаксивость могут свидетельствовать о развитии аппендицита. У пожилых людей возникает риск поздней диагностики болезни из-за того, что у них болевые ощущения не столь выражены (более сглажены).
Клиническая картина болезни
При первых подозрительных симптомах нужно сразу обращаться к врачу для проведения диагностического осмотра, который длится не очень долго. Врач должен выяснить причину появления болезненных ощущений в животе, так как признаки аппендицита могут совпадать с признаками других патологий брюшной полости. Диагностика обязательно проводится в клинике. Для начала врач расспрашивает пациента о состоянии его здоровья, выслушивает жалобы. На данном этапе диагностики необходимо больше узнать о симптомах.
Лабораторная диагностика острого аппендицита
Во время визуального осмотра необходимо учитывать позу, в которой больной лежит или сидит, а также походку. Дело в том, что болевые ощущения, которые часто возникают при данной патологии, могут скорректировать позу больного. Еще температура тела может быть высокой. Состояние брюшной стенки также должно быть оценено и учтено. Выполняя пальпацию живота, доктор должен особое внимание уделять тем участкам, при осмотре которых больной ощущает боль. Как уже отмечалось ранее, воспаление аппендикса сопровождается появлением острой боли в правой части живота. Простукивая данный участок тела пациента, врач сможет выявить интенсивность и характер болей.
Чем определяется точность диагностики
Кроме визуального осмотра, врач может назначить проведение лабораторных анализов мочи и крови, при которых определяется количество лейкоцитов. Если обследуется женщина, то врач нередко назначает проведение теста на беременность. Подобные анализы позволяют выявить воспаление, если оно есть, или наличие спаек.
На заметку! Для более точной картины необходимы другие виды диагностики, например, компьютерная томография, УЗИ, рентгенологическое исследование и т. д. С их помощью можно выявить патологические изменения внутренних органов пациента, в том числе аппендикса.
В редких случаях, когда симптомы аппендицита неярко выражены, врач назначает дополнительную диагностическую процедуру – лапароскопию. Но перед этим пациент должен пройти обследование у врача-анестезиолога. Основываясь на результатах проведенных анализов, врач сможет поставить точный диагноз. Если это все-таки аппендицит, тогда требуется немедленное хирургическое вмешательство.
Стоит отметить, что в некоторых европейских странах лечат острую форму аппендицита с помощью антибактериальных препаратов. Но практически везде требуется хирургическое вмешательство. Данная операция, во время которой хирург удаляет аппендикс, в медицине называется аппендэктомией. Существует два метода удаления воспалившегося аппендикса – классическим методом и с помощью лапароскопии. Теперь подробнее о каждом из методов.
Это полостная хирургическая операция, которая проводится под общим наркозом. На поверхности брюшины пациента врач делает небольшой надрез при помощи скальпеля. Затем аккуратно удаляется отросток, а сделанный надрез зашивается. Способ простой и дешевый, но после него на теле больного остаются следы от швов, поэтому на протяжении восстановительного периода пациент вынужден принимать специальные препараты, рассасывающие швы.
Классическое хирургическое лечение
Еще один способ хирургического удаления аппендикса, который отличается от предыдущего невысоким травматизмом. Длительность восстановительного периода после лапароскопии достаточно небольшая, но, несмотря на такие преимущества, данный вид операции имеет много различных противопоказаний. Поэтому при выборе способа оперативного вмешательства врач должен полностью проинформировать пациента обо всех возможных рисках.
Важно! Если подозреваете, что у вас аппендицит, то нельзя заниматься самолечением для облегчения симптомов. Многие прикладывают к больному месту горячие или холодные компрессы, принимают обезболивающие средства. Но все это может лишь усугубить и без того непростую ситуацию.
По завершению операции пациенту назначается постельный режим, который необходимо соблюдать на протяжении 24 часов. На вторые сутки разрешается немного ходить, но только при условии, что осложнения отсутствуют. Регулярные, но умеренные нагрузки позволяют ускорить процесс восстановления, а также избежать возникновения спаек. Как правило, удаление послеоперационных швов происходит на 6-7 день после удаления аппендикса. Но для полноценного формирования рубца после выполнения классической операции требуется намного больше времени (около 6 месяцев). Это при условии, что пациент будет правильно соблюдать все предписания врачей.
Восстановительный период включает в себя не только избежание тяжелых физических нагрузок. Пациент также должен соблюдать специальную диету и принимать медицинские препараты, ускоряющие заживление рубцов. Рассмотрим каждый из этапов восстановления отдельно.
Для затягивания послеоперационных рубцов используются разные препараты, каждый из них отличается своим составом, свойствами или стоимостью. Но далеко не все они смогут помочь в вашем случае, поэтому нужно использовать только те средства, которые назначает ваш лечащий врач. Ниже представлены самые распространенные препараты, используемые в период восстановления.
Таблица. Аптечные препараты для ухода за рубцами.
| Название препарата, фото | Описание |
|---|---|
| Эффективный противоинфекционный препарат, защищающий послеоперационный рубец от различных видов инфекций. При регулярном применении можно полностью избавиться от непривлекательного шрама на поверхности живота. | |
| В состав данного препарата входят высокоочищенные силиконовые полимеры, благодаря которым гель создает на поверхности кожного покрова пациента специальную защитную пленку. Предназначен для лечения различных видов шрамов, в том числе и послеоперационных. | |
| Еще один препарат для лечения рубцов и шрамов. В качестве активных компонентов выступают аллантоин и целапин. Выпускаемый в форме мази, препарат обладает противовоспалительными и фибринолитическими свойствами. Способствует быстрой регенерации поврежденных тканей, улучшает кровообращение в районе швов после хирургической операции. | |
| Эффективное медикаментозное средство на основе силикона. Используется в медицине не только для лечения рубцов и шрамов на теле, но и для разглаживания застарелых дефектов кожного покрова пациента. В качестве активного компонента выступает полисилоксан (органическое вещество) и оксид кремния. Применяется лекарство следующим образом: на сухую кожу наносится небольшое количество геля и оставляется там до полного высыхания. После этого остатки геля нужно смыть теплой водой. Повторять процедуру 2-3 раза в день до полного исчезновения следов операции. | |
| Уникальный состав крема позволяет использовать его от прыщей, пигментных пятен на коже или растяжек. Также он отлично справляется с послеоперационными рубцами. Препарат содержит исключительно натуральные компоненты, благодаря которым крем и стал настолько популярным. Его действие заключается в глубоком проникновении в эпидермиальные слои, за счет чего кожа пациента обогащается кислородом и восстанавливается. | |
| Используется при лечении акне, угрей или послеоперационных рубцов. Действие препарата заключается в снятии воспалительных процессов и ускорении регенерации кожных покровов. Это позволяет не только устранить существующие дефекты кожи, но и предупредить появление новых. Следоцит используется для всего тела. Его нужно нанести на проблемный участок и подождать, пока средство полностью высохнет. Повторяйте процедуру по несколько раз в день. |
На заметку! После проведения лапароскопии пациент выписывается примерно через 3-4 дня, после классического метода – не раньше, чем через неделю. На протяжении всего восстановительного периода, который длится 6 месяцев, врачи рекомендуют воздержаться от интенсивных физических нагрузок.
Сразу после того, как наркоз перестает действовать после завершения операции, пациента начинает мучать сильная жажда. Но пить воду в этот период нельзя, можно только смочить губы. В редких случаях, когда терпеть жажду нет сил, врач может разрешить выпить небольшое количество кипяченой воды. Если восстановительный период не будет сопровождаться никакими серьезными осложнениями, то, начиная со второго дня, пациент может употреблять пищу. Разумеется, все должно быть строго по плану.
Диета после удаления аппендикса выглядит примерно так:
- 1-2 день после операции. В рационе должна присутствовать каша, нежирный суп, вода. Необходимо поесть на второй день после процедуры, чтобы запустить работу пищеварительной системы. Если пациент не в состоянии самостоятельно поесть (у него не осталось сил), тогда ему следует помочь с этим;
- на 3 день разрешается съесть немного сливочного масла и хлеба из твердых сортов пшеницы. Это вдобавок к вышеперечисленным продуктам;
- начиная с 4 дня пациент может постепенно расширять свое меню, добавляя различные продукты. Разумеется, все действия должны быть согласованы с лечащим врачом.
Как правильно питаться после перенесенной операции
В период восстановления после удаления аппендикса крайне важно соблюдать все рекомендации врача и сообщать ему обо всех подозрительных симптомах, которые могут возникнуть. От употребления вредных продуктов, курения и алкогольной продукции нужно отказаться, поскольку это лишь замедлит процесс выздоровления. Правильный режим позволит не только ускорить восстановительный процесс, но и предотвратить серьезные осложнения.
Несмотря на развитие современной медицины, не всегда удается избежать тяжелых последствий. Несоблюдение рекомендаций врача или допущение ошибок во время операции может привести к различным осложнениям, среди которых:
- внутреннее кровотечение, которое негативно скажется на работе сердечно-сосудистой системы. Спровоцировать кровопотерю может неправильное наложение швов или невнимательность хирурга, проводившего операцию;
Классификация послеоперационных осложнений
Развитие спаечных процессов в области живота нередко приводит к возникновению свищей. Это требует дополнительного лечения. Стоит отметить, что большинство осложнений можно предотвратить, если выполнять все предписания врачей в период восстановления.
источник
Шрам после аппендицита может иметь различный размер: при полостной операции стандартная длина составляет от 5 до 10 см, а после лапароскопии остается пара проколов длиной в 1-2 мм. Рубец всегда располагается только с правой стороны, имеет горизонтальное или слегка наклоненное к центру живота направление.
Если в послеоперационный период рана воспалилась, или если пациент набрал вес, шрам может расползаться на 15 и более сантиметров. Заживление у всех протекает по-разному, помимо мастерства хирурга имеет значение также возраст пациента и способность к регенерации тканей. У пожилых людей следы от удаления аппендицита заживают на 15-25% медленнее, чем у молодых, а вероятность осложнений, даже при правильном уходе в 2-3 раза выше.
Некоторые девушки считают рубцы некрасивыми, но главная проблема, которую приносит шрам от аппендицита – это вовсе не изменения во внешности, а зуд и болевые ощущения.
Если через неделю после полостной операции нет никаких показаний для продления пребывания в стационаре, пациент отправляется домой. До выписки за рубцом ухаживает медицинская сестра, которая проводит антисептическую обработку наружного шва с помощью бриллиантовой зелени, делает перевязку и следит за заживлением.
После выписки пациент получает подробный инструктаж по образу жизни и по особенностям обработки рубца. Вот стандартные рекомендации хирурга, которые способствуют благополучному заживлению шрама:
- В течение 2-3 недель соблюдать диету, избегать алкоголя, отдавать предпочтение жидкой и кашеобразной пище. Исключить бобовые, капусту, выпечку и белый хлеб, эти продукты у большинства людей провоцируют образование кишечных газов. Вздутие живота нередко провоцирует расхождение внутренних швов, а следом начинается воспаление швов наружных.
- Если после смены больничного рациона на домашнюю пищу произошел запор, то для восстановления стула стоит выпить свекольный сок или использовать слабительное лекарство в форме суппозитория. Тужиться и напрягать мышцы пресса нежелательно.
- Не поднимать вес более 5 кг в первую неделю после аппендэктомии и вес более 10 кг в следующие 4 недели.
- Смазывать наружный шов антисептиком после принятия душа. Не принимать ванну, особенно горячую, в течение 2 месяцев после выписки. После нанесения антисептика нужно подождать, пока он высохнет, не следует сразу же одеваться или прикрывать шов повязкой.
Заниматься силовыми тренировками, бегом или другой физической активностью, при которой напрягается передняя стенка живота – запрещено.
Совет! Если физическая работа неизбежна, или если пациент имеет лишний вес, рекомендуется ношение бандажа в течение 1 месяца после операции.
Использование агрессивных растворов, особенно йода, способно приводить к химическим ожогам. Как следствие, заживление раны проходит хуже, и вероятность образования гипертрофического рубца увеличивается. Какие антисептические растворы можно использовать для санации шва:
- Фукарцин;
- бриллиантовая зелень;
- перекись водорода.
Обычно при выписке хирург подробно объясняет, какие средства можно, а какие нельзя применять на свежем шве. Разрешен Хлоргексидин биглюконат и его аналоги:
Отличные результаты по заживлению удается получить пациентам, использующим Мирамистин и его аналоги:
Вопреки распространенному предрассудку, образование гипертрофического рубца провоцирует не только неправильный уход, но и наследственность. Если у кровных родственников заживление ран происходит с образованием излишнего количества фибрина, вероятнее всего и у пациента будет аналогичный процесс.
Факт! С течением времени шрам должен выравниваться по рельефу с окружающей кожей и становиться бледнее, поэтому не нужно переживать о косметическом дефекте сразу же после операции.
Избежать утолщения рубца можно, если внимательно и ответственно наблюдать за заживлением раны. В каких случаях нужно обратиться к хирургу и провести осмотр:
- появилось покраснение;
- вокруг раны возникла отечность;
- из раны сочится желтоватая или зеленоватая жидкость с дурным запахом;
- есть субъективное ощущение повышенной температуры с правой стороны живота;
- в области шрама есть пульсирующая боль;
- беспокоит нестерпимый зуд.
Считается, что в норме шрам болит не дольше 2 недель, при этом по характеру боль тупая, ноющая. При необходимости можно убрать ее обезболивающим, например, Нурафеном или другим лекарством, которое рекомендовал врач. Если рубец болит спустя несколько месяцев или лет после вмешательства – это повод обратиться к врачу.
Внутренние швы спустя 1 неделю самостоятельно рассасываются, а для удаления наружных нужно посетить доктора.
Совет! Резкая боль в первый месяц после аппендэктомии иногда сигнализирует о воспалении внутреннего шва. При таком симптоме нужно незамедлительно отправиться к хирургу.
По согласованию с хирургом можно применять лекарства, способствующие быстрому и безболезненному заживлению послеоперационного шва. В продаже есть более 25 подобных препаратов, какие используют чаще всего:
- Контрактубекс. Имеет простой состав, основан на гепарине. Из дополнительных ингредиентов включает в себя экстракт лука репчатого и аллантоин. Наносится на шов в течение месяца, 2-3 раза в сутки. Способствует выравниванию рельефа рубца и быстрой регенерации кожи без образования гипертрофических изменений. С помощью Контрактубекса можно убрать не только свежий, но и старый шрам после аппендэктомии.
- Стратадерм. Имеет принципиально другое действие, основан на силиконе, размягчает фиброзную ткань и способствует нормальному синтезу коллагена. Лечение занимает 2-3 месяца, средство помогает убрать выпуклый рельеф шрама.
- Кело-кот. Лекарство тоже основано на силиконе, его следует применять не меньше 2 месяцев, чтобы получить результат. Под действием крема шрам от аппендицита становится менее жестким, быстрее нормализуется пигментация и рельеф.
Указанные лекарства не имеют никаких противопоказаний, кроме аллергии, их можно применять кормящим женщинам и тем, кто скоро станет мамой.
Совет! Во время лечения шрама нельзя посещать солярий или загорать, воздействие ультрафиолета увеличивает вероятность гипертрофии соединительной ткани.
Эстетическая медицина имеет в своем арсенале множество средств для восстановления привлекательного вида кожи. Убрать старый рубец от аппендэктомии также можно с помощью более радикальных методов:
- Хирургическое иссечение рубца (метод кросс-резекции) с нанесением косметического шва. Есть также возможность ввести в соединительную ткань некоторое количество жировой клетчатки с другой части тела пациента, это поможет восстановить нормальную структуру кожи. В результате операции удается полностью выровнять рельеф рубца.
- Электрофорез с лекарственными средствами, растворяющими фибрин, чаще всего с Ферменколом. На этапе заживления используют также магнитотерапию и ультразвук.
- Самый доступный способ – лазерная шлифовка. Разрешено использовать через полгода после аппендэктомии.
- Дермобразия. Лазерное удаление выступающей над общим уровнем кожи соединительной ткани, выравнивание рельефа.
Для маскировки шрама также используют нанесение татуировки на правую сторону живота. Татуировку можно делать только в случае заживления шрама без осложнений и не раньше, чем через год после оперативного вмешательства.
Перед применением любого метода коррекции или маскировки следует проконсультироваться со специалистом (с хирургом или с дерматологом).
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Мы будем очень благодарны, если вы оцените ее и поделитесь в социальных сетях
источник
Это надо знать каждому!Основные симптомы аппендицита + рекомендации. Я очень боялась, что останется ужасный шрам. Прошло 4,5 года после операции. Мой опыт аппендицита с осложнением (перитонитом), подробное описание и советы. Написано легко и доступно 🙂
Я с детства знала, каково это, когда болит ЖКТ, и поэтому, когда в марте 2010 года у меня заболел живот, я подумала, что это болит желудок. Однако с каждым днем мне становилось все хуже — живот крутило, поднялась температура до 37,2 и не спадала. Сначала, подумав, что у меня спазм, я выпила но-шпу — не помогло. К вечеру субботы я уже так намучилась, у меня было состояние слабости, что я решила в понедельник обратиться к врачу.
Так как у меня повышенное чувство ответственности, а в понедельник была очень важная пара, то я решила зайти в медицинский центр, который находится на первом этаже университета. В то время я ходила только на шпильках, и хочу сказать, что в моем состоянии передвигаться на них мне было не очень удобно. Перед парами я зашла к терапевту.
Про аппендицит я тогда даже не думала, мне казалось, что у меня обострение хронического заболевания. Терапевт, осмотрев меня, сказала, что есть подозрение на аппендицит, и что она вызовет для меня «скорую помощь». В тот момент я подумала о всех людях при смерти, которым очень нужна «скорая помощь» и о том, что эта самая «помощь» приедет за мной — да, вроде болит живот, однако наступают периоды, когда боль отпускает. Я попыталась отговорить терапевта от идеи вызвать для меня «скорую», но на мое счастье, терапевт меня не послушала. Спасибо ей огромное! Не знаю, что было бы со мной, если бы не та женщина-врач
Пока я ждала приезда «скорой», я позвонила преподавателю, и предупредила, что пропущу пары. Она все поняла и пожелала мне скорейшего выздоровления. И вот приехала «карета», заходит фельдшер в кабинет и видит меня такую красивую: в юбочке, блузочке и сапожках на шпильке. Кстати, я держалась мужественно, старалась не показывать своего состояния (Да, я была глупая). Ох, я до сих пор помню дорогу до Первой Краевой больницы — каждая кочка отдавалась острой болью в моем животе.
Приехали мы, значит, меня направили на прием к врачу. Он пощупал мой живот, я переворачивалась на разные бока, ноги и выпрямляла, и сгибала — в итоге меня отправили сдать кровь на уровень лейкоцитов. Сдала анализ, сижу и жду результат, а самой так страаашно! В результатах говорилось, что да, у меня немного завышен уровень лейкоцитов в крови, однако такое может быть по разным причинам. Меня решили положить в стационар под наблюдение.
В больнице мест не было и меня положили в коридор. И вот я, такая красивая, лежу в коридоре и мимо меня все проходят и смотрят XD Ощущение не из приятных. Меня проходило осматривать еще человек 5 врачей — и каждый говорил, что да, возможно это аппендицит, подождем и посмотрим. Мне поставили капельницу. Поставили мне ее неудачно — рука вздулась, мне итак плохо, а еще такой «бонус». Я очень хотела домой, или хотя бы определенности, и говорила, что меня бы уж лучше или отпустили, или оперировали, а то я, как овощ, лежу в коридоре. Привезли меня в больницу в 10:30 утра. Через несколько часов я захотела есть, но мне запрещено было и есть, и пить — вдруг на операцию надо будет? И вот лежу я такая голодная, больная и несчастная.
Забавно было, что с моего университета после меня привезли девушку с подозрением на аппендицит. У нее подтвердили быстро и прооперировали за минут 40 — аппендицит был без осложнений.
Меня же в 20:45 отправили на первый этаж снова сдать кровь на лейкоциты (отделение, где я лежала, находилось на 5 этаже). Да, в здании есть старенький лифт, но он еле работал, я боялась застрять в нем и поэтому ходила пешком по лестнице. Я спустилась на 1 этаж, сдала кровь, мне сказали, что результаты они передадут сами, вернулась в отделение. Меня спросили: «А где результаты?» и отправили вниз за ними. Спустившись на первый этаж, я узнала, что мои результаты забрал врач. Поднявшись в отделение, я узнала, что меня все ищут — уровень лейкоцитов зашкаливает и мне срочно надо на операционный стол.
Меня привели на этаж операционной. Перед входом в кабинет я увидела много парней-врачей и растерялась: никогда ранее мне не приходилось раздеваться перед таким количеством врачей сразу, да еще и когда эти врачи — молодые парни. Пришла девушка-врач, прекрасно понимая мое состояние, она выпроводила парней, дала мне простынь, сказала раздеться до трусов и замотаться в простынь. Выполнив все указания, я пошла за девушкой в операционную. Усадив на операционный стол, мне сказали прогнуть спину (как бы сгорбиться), я ничего не понимала, делала все, как говорят, на автопилоте. Мне поставили эпидуральную анестезию (в позвоночник) и уложили на стол. Подошла медсестра, вставила мне катетер в вену на локтевом сгибе (ужасное ощущение, скажу я вам), чтобы я не видела процесс операции, надо мной, параллельно груди, появилась «дуга анестезиолога» — рама, на которую вешается простынь.
Эпидуральная анестезия подействовала довольно быстро — я не чувствовала тело от грудной клетки вниз, при этом я была в сознании, могла разговаривать и слушать. Мне просто невероятно повезло с анестезиологом! Мало того, что он сделал инъекцию анестезии практически безболезненно, так он еще и всю операцию меня успокаивал, мы разговаривали на отвлеченные темы. Это была моя первая операция в жизни (если не считать зашивания дырки в голове в 5 лет). Я слышала все, что говорят между собой врачи — это было довольно забавно, слышать фразы, типа «брюшину подержи» XD Я боялась, что меня начнут оперировать слишком поздно, когда аппендикс лопнет. Через некоторое время после начала операции, я спросила врача: «Ну как, успели?». Он ответил, что не совсем — начался перитонит.
Я видела, что девушку передо мной прооперировали за 40 минут. На меня же у врачей ушло около 2-ух часов. Сама операция прошла довольно весело для меня — спасибо анестезиологу 
Через некоторое время начал отходить наркоз. Как же мне было нехорошо. температура 39, ломит все тело. Приходили медсестры, ставили мне обезболивающее. Я думала, что к утру станет легче — как бы не так! Чувствовала я себя очень, очень плохо. Приходили врачи, осматривали меня, говорили, что все идет по плану. Дурацкий какой-то план, подумала я. Хочу сказать, что самое плохое время — это сутки после операции. Я их вытерпела. Больнее всего было переворачиваться с бока-на спину и смеяться XD В палате оказались (помимо взрослых женщин) две девушки, чуть постарше меня, вот мы и шутили с ними.
На мое счастье, у меня оказалась не сложная форма перитонита, и через 2 суток мне вытащили трубку из живота. Первый раз с кровати я встала через 1,5 суток. Хочу заметить, что та девушка, которой удаляли аппендицит передо мной, боялась ходить. Но когда увидела, что я уже хожу (с трубкой, торчащей из живота), то тоже решилась 
Теперь немного теории. Аппендицит — это острое воспаление червеобразного отростка слепой кишки (аппендикса). Аппендицитом может заболеть любой человек, независимо от возраста или пола. Длина аппендикса в среднем от 7 до 15 см. Для чего же этот отросток нужен, до сих пор неизвестно — одни ученые говорят, что аппендикс — это рудимент (орган, который утратил свое первоначальное значение в процессе эволюции), другие — что аппендикс относится к органам иммунной системы и защищает кишечник (а может, и организм в целом) от инфекций.
Аппендицит развивается при условии застоя кишечного содержимого в червеобразном отростке (вследствие его перегиба, наличия в просвете каловых камней или инородных тел). За день до приступа аппендицита я щелкала семечки. Вряд ли только они спровоцировали его, однако семечки могли выступить одним из факторов.
Какие же основные симптомы при аппендиците?
1) Боль в животе. В различных научных источниках говорится, что боль может начаться в середине живота, однако через некоторое время переходит в верхнюю правую часть живота. На самом деле, это все индивидуально, у меня несколько дней болел живот именно посередине, поэтому я и думала, что проблемы с желудком.
2) Приступы тошноты и рвоты. Рвоты у меня не было, а тошнота присутствовала. Но хочу отметить, что тошнить может и при других заболеваниях ЖКТ. Также очень крутило живот, мучило газообразование.
3) Повышение температуры тела (37-38С). У меня в течение нескольких дней держалась температура 37,2С. Я думала, что в этом нет ничего страшного. Кстати, известны редкие случаи аппендицита без повышения температуры.
У меня аппендицит начался с резких болей в животе, общей слабости, а позже добавилась тошнота и температура 37,2С.
Что рекомендуется, а что категорически запрещено делать при подозрении на аппендицит:
Во-первых, не будьте как я, вызывайте скорую при первых признаках аппендицита, не тяните время, помните, что чем раньше его выявят, тем успешнее пройдет операция, и больной быстрее и легче восстановится после нее.
Во-вторых, приезд врача следует ожидать в постели. К правому боку больного приложите холод. Строго противопоказано прикладывать теплую грелку! Если действительно аппендицит, это только усугубит ситуацию.
В-третьих, не следует принимать болеутоляющие препараты, они могут помешать поставить диагноз. Также не следует принимать слабительные препараты. Да и вообще, желательно не есть и не пить (а вдруг операция?)
У меня были моменты, когда боль отпускала и я думала, что все, не стоит обращаться к врачу. В общей сложности с момента первых признаков аппендицита до операции у меня прошло около 6 дней! Это очень опасно, поэтому не повторяйте моей ошибки!
Швы снимают через 6-7 дней после операции, после этого пациента выписывают. Это если все прошло без осложнений. Так как у меня был перитонит, то решили снять швы через 9-10 дней. Я же такая отличница, чересчур ответственна, блин, срочно в универ на пары надо — в итоге меня выпустили из больницы через 6 дней с нитками в шве. Сказали приходить на перевязку и снятие швов. На улице был жуткий гололед, я подскользнулась и упала. было очень больно. А швы снимать не больно
Когда мне делали операцию и я узнала, что у меня перитонит, я подумала, что все, капец, останется теперь ужасный шрам на всю жизнь. Шов при аппендиците без осложнений — 7-9 см. Мне же так повезло с врачом, что мой перитонитный аппендицит он зашил очень аккуратно! За что ему огромное спасибо 
Вот так у меня выглядел шрам через 3,5 года после операции:
Через 4 года он был вот таким:
А через 4,5 года, да еще и на загорелой коже, шрам вообще практически незаметно!
Вот нашла у себя на компьютере фотографии моей больничной истории:
Первый год шов побаливал. Сейчас я активно занимаюсь спортом (мои тренировки с гирей с ФОТО: http://irecommend.ru/content/zhelezo-tyagat-eto-ch. ), шрам меня не беспокоит. Не бойтесь лишний раз вызвать скорую! И не бойтесь аппендэктомии, плохо только 1 день, потом организм довольно быстро восстанавливается
Вот самое эффективное противовоспалительное и болеутоляющее средство: http://irecommend.ru/content/universalnoe-lekarstv.
Надеюсь, мой отзыв оказался Вам полезен. Будьте здоровы
источник
Аппендикс – это небольшой мешкообразный отросток, размещенный в начальной части толстой кишки (слепой кишке) в нижней правой части живота.
Лимфатические ткани в аппендиксе помогают иммунным функциям. Другое название аппендикса – червеобразный отросток. Аппендикс – убежище для бактерий.
Суффикс «-ит» означает воспаление, так что аппендицит – это воспаление аппендикса. Аппендицит развивается, когда слизь, стул или их комбинация блокирует отверстие червеобразного отростка, которое ведет в слепую кишку.
В замкнутом пространстве развиваются бактерии, которые инфицируют слизистую оболочку аппендикса. Если воспаление и закупорка достаточно тяжелые, ткани аппендикса могут отмирать и даже разрываться, что приводит к неотложной медицинской ситуации.
У любого человека может развиться аппендицит, но он наиболее часто наблюдается у людей в возрасте между 10 и 30 годами. Например, у около 7% жителей развивается аппендицит в течение их жизни.
Очень маленькие дети и пожилые люди имеют повышенный риск развития осложнений аппендицита. Необходимо раннее установление диагноза и правильное лечение заболевания, особенно в уязвимых группах населения.
Задержка с установлением диагноза и лечением аппендицита повышает риск развития осложнений. Одно из потенциальных осложнений – перфорация – может привести к накоплению гноя (абсцессу) вокруг червеобразного отростка или инфекционному процессу, который распространяется по всей брюшной полости и тазу (перитонит).
Необходимо провести оперативное вмешательство сразу после установления диагноза аппендицита. Длительная задержка между установлением диагноза и лечением (операцией) повышает риск перфорации. Например, риск развития перфорации через 36 часов после возникновения первых симптомов аппендицита составляет 15% или больше.
Иногда воспаление, связанное с аппендицитом, служит препятствием для функционирования мышечных волокон в кишечнике и влияет на перемещение его содержимого.
Когда жидкость и газ накапливаются в части кишечника над местом блокирования, могут возникнуть тошнота, рвота и вздутие живота. В этих случаях постановка назогастрального зонда – трубка, которая вводится через нос и продвигается по пищеводу в желудок и тонкую кишку – может быть необходимой для отвода содержимого, которое не может пройти.
Одним из первых симптомов аппендицита является боль в животе, которую трудно локализовать. Люди с аппендицитом обычно испытывают боль в центральной части живота.
Еще одним ранним симптомом аппендицита является потеря аппетита. Тошнота и рвота могут возникнуть в начале заболевания, или на поздних стадиях его развития в результате кишечной непроходимости.
Врачи диагностируют аппендицит, основываясь на симптомах пациента и результатах физикального обследования. Человек с аппендицитом обычно испытывает не умеренную или сильную боль, когда врач легко нажимает на правую нижнюю часть живота.
Потенциальным признаком перитонита является симптом Щеткина-Блюмберга – усиление боли в животе при быстром снятии руки врача с передней брюшной стенки после надавливания.
Хирургическое удаление червеобразного отростка называется аппендэктомией. Пациенту с подозрением или подтвержденным аппендицитом до и после операции назначаются антибиотики.
Аппендэктомию можно провести лапароскопически, когда специальные хирургические инструменты вводятся в живот через несколько маленьких разрезов. Ниже шаг зашагом описано проведение этой операции.
Это изображение показывает нормальный аппендикс у пациентки, перенесшей операцию по поводу инфекции в ее репродуктивной системе. Поскольку аппендикс не играет никакой известной роли, хирург удалил его, чтобы предотвратить развитие аппендицита в будущем.
Для того, чтобы удалить аппендикс, хирург отделяет его от брыжейки, которая является тканью, что доставляет кровь в эту область. Для прижигания кровеносных сосудов и предупреждения кровотечения при помощи инструмента под названием биполярные щипцы используют электрический ток.
На следующем этапе хирург использует ножницы, чтобы отрезать аппендикс от брыжейки. Хирург чередует прижигание кровеносных сосудов (для предотвращения кровотечения) и отрезание для полного отделения аппендикса от окружающих тканей, оставляя только его соединение с толстой кишкой.
На следующем этапе хирург накладывает шов на основание аппендикса, чтобы перевязать его.
Хирург затягивает шов и завязывает с помощью рыбацкого узла, который можно затянуть больше, но он не может самостоятельно ослабнуть.
Затем хирург использует ножницы, чтобы отрезать нитку над узлом.
Хирург ножницами отрезает аппендикс над швом.
Хирург и его ассистенты проводят заключительный осмотр операционной области, чтобы удостовериться в отсутствии кровотечения.
Инфекция в хирургическом поле – наиболее частое осложнение, связанное с аппендэктомией. При не тяжелой инфекции могут присутствовать покраснение и боль. Инфекционный процесс умеренной тяжести может иметь более тяжелые симптомы. Для лечения не тяжелых и умеренных послеоперационных инфекций применяются антибиотики.
Аппендикс играет неизвестную роль у взрослых и детей старшего возраста. Удаление червеобразного отростка не связано с какими-либо серьезными долгосрочными проблемами со здоровьем.
Некоторые исследования сообщают о повышенном риске развития определенных заболеваний после аппендэктомии. Одним из таких заболеваний является болезнь Крона – воспалительное заболевание кишечника.
источник