Аппендицит, в частности острая форма его течения, является наиболее распространенной хирургической патологией, в большинстве случаев требующей срочного оперативного лечения. Впервые симптомы воспаления червеобразного отростка слепой кишки, именуемого аппендиксом, были описаны в 16 веке. Но врачи тех времен не имели возможности дифференцировать заболевание с воспалительным процессом, протекающим в тканях самой слепой кишки.
Выделить воспаление в аппендиксе удалось только в 19 веке. Сам термин «аппендицит» появился в 1886 году. Оценив клиническую картину воспалительного процесса, ученые тех времен уже определили, что наиболее эффективным методом его лечения является хирургическое удаление червеобразного отростка слепой кишки.
По статистике наиболее подверженными развитию воспалительного процесса в тканях аппендикса являются люди, возрастом до 33 лет. Но, не смотря на это, острый аппендицит может диагностироваться у пациентов любого возраста. В прогрессивных странах частота развития данной хирургической патологии составляет примерно 7-12%. Интересно, что, к примеру, в Азии или Африке приступы аппендицита у местного населения случаются крайне редко.
Мужчины менее подвержены развитию воспаления в тканях отростка слепой кишки. Течение болезни у представителей мужского и женского пола практически не отличается. Основное отличие проявлений аппендицита у мужчин и женщин заключается в наличии специфичных симптомов болезни, характерных для представителей каждого из полов. Так, аппендицит у мужчин помимо стандартных диагностических процедур может быть подтвержден посредством определения:
- симптома Хорна, заключающегося в появлении резкой боли при легком надавливании на мошонку;
- симптома Ларока, при котором с пальпацией или без нее наблюдается подтягивание правого яичка вверх;
- и, наконец, симптома Бриттена – подтягивание правого яичка и мышечное напряжение при надавливании на точку в правой подвздошной области с наибольшим проявлением болей, и опускание яичка при ослаблении давления пальцев.
Кроме того, болезненные ощущения при аппендиците у мужчин могут проявляться в области лобка и даже полового члена при условии, если отросток слепой кишки смещен в район таза.
Вероятность развития острого аппендицита у женщин намного выше, нежели у мужчин. Обусловлено это особенностями строения женского организма. Ежемесячно в организме половозрелой женщины происходят процессы, когда органы малого таза получают интенсивное кровоснабжение. Это вызывает раздражение слизистой оболочки кишечника, и аппендикса в том числе. Приступ аппендицита у женщин, как и мужчин, можно спутать со многими заболеваниями, например, почечной коликой, острым холециститом, правосторонним пиелонефритом, кишечной непроходимостью и т.д. Но, кроме того, симптомы аппендицита, протекающего в острой форме у женщин, характеризуются определенным сходством с признаками внематочной беременности.
Существует достаточно большая вероятность развития аппендицита на любом сроке беременности. При таком заболевании, как аппендицит, симптомы у беременных могут выражаться не ярко. Особую сложность представляет дифференциация острого воспалительного процесса с симптомами других процессов, которые могут происходить при беременности. Так, боль в животе, рвота или тошнота у женщин, вынашивающих малыша, не могут четко указывать на развитие приступа острого аппендицита.
Уже на 4-5-ом месяце беременности врачу сложно прощупать живот пациентки. Боль при аппендиците у беременных также имеет проявления, отличные от классической клинической картины аппендицита, поскольку увеличение матки в размерах приводит к смещению органов малого таза и аппендикса в том числе. Лечение аппендицита у женщин в таком положении, как и у других пациентов, проводится посредством оперативного вмешательства.
Основу тканей аппендикса составляют лимфоидные узелки. Их формирование начинается примерно со второй недели жизни младенца. Теоретически аппендицит у детей может случиться и в таком возрасте, но причины развития воспаления в подобном случае будут совершенно иными, нежели у взрослых. Примечательно, что ранее аппендикс считали рудиментом, и удаляли его даже у новорожденных детей во избежание развития воспалительного процесса. Но благодаря многочисленным исследованиям и наблюдениям за пациентами, которым был удален червеобразный отросток слепой кишки, специалисты пришли к выводу, что аппендикс играет огромную роль в функционировании иммунной системы человека, и при его иссечении функции последней значительно снижаются.
Основная сложность диагностики острого аппендицита у детей заключается в том, что ребенок не может указать, где именно у него болит, каков характер болезненных ощущений и т.д. Расположение аппендикса у детей несколько отличается от его локализации в организме взрослого человека. Боль при аппендиците в возрасте до трех лет может концентрироваться в области пупка. Родителей должно насторожить беспокойное поведение малыша, плаксивость, вялость и постоянное желание свернуться в позе «эмбриона», лежа на правом боку. Только своевременное обращение к врачу позволит сохранить здоровье и порой даже жизнь малышу при приступе острого аппендицита.
У детей, достигших трехлетнего возраста, аппендицит проявляется теми же симптомами, что и у взрослых. У малыша может наблюдаться тошнота, рвота и боль в животе. При этом ребенок, как правило, пытается подтянуть согнутую в колене правую ногу к животу.
Стенка червеобразного отростка слепой кишки, именуемого аппендиксом, состоит в большей части из лимфоидной ткани. Длина аппендикса в среднем составляет примерно 5-10 см, диаметр – 1 см. Основной причиной развития воспалительного процесса является нарушение опорожнения отростка, вызванное закупоркой его просвета. В детском возрасте перекрывать отток содержимого аппендикса могут увеличенные лимфоидные фолликулы, во взрослом – капролиты (плотные каловые массы). На фоне того в полости отростка слепой кишки начинают активно размножаться патогенные микроорганизмы, повышается внутрипросветное давление и нарушается микроциркуляция. По мере прогрессирования острого аппендицита воспаление распространяется со слизистой оболочки аппендикса на другие его слои, провоцируя развитие тромбоза сосудов, перфорацию стенок отростка и некроз его тканей.
Слепая кишка находится в правой подвздошной яме. Но вариантов расположения аппендикса возможно несколько, например:
- наиболее распространенным является нисходящее положение червеобразного отростка, которое также называют тазовым;
- вторым по распространенности является латеральное положение аппендикса, встречающееся примерно в 25% случаев;
- медиальное положение червеобразного отростка наблюдается в 17-20% случаев;
- ретроцекальное расположение, при котором аппендикс может находиться, как в брюшной полости, так и в забрюшинном пространстве.
Стоит отметить, что вне зависимости от положения аппендикса место его соединения со слепой кишкой неизменно. В большинстве случаев боль при аппендиците локализуется в точке на границе средней трети и наружной линии, соединяющей переднюю подвздошную ость с пупком. Данная точка была названа в честь А.Мак-Бурнея, который в 1889 году впервые описал клиническую картину течения аппендицита.
Исследования, проводимые для определения причин развития аппендицита у взрослых и детей, продолжаются до сих пор. По статистике, в странах, где в рационе населения преобладает растительная пища, вероятность развития воспалительного процесса в аппендиксе значительно ниже.
Так, основной причиной, провоцирующей аппендицит у взрослых и детей, является закупорка просвета червеобразного отростка. Бактерии, обитающие в просвете аппендикса, являются условно-патогенными, но попадая на его слизистую оболочку, стимулируют развитие воспалительного процесса. Причиной закупорки может стать:
- Нарушение кровообращения, вызывающее образование тромбов, которые блокируют артерии, снабжающие кровью аппендикс. При этом стенка червеобразного отростка слепой кишки перестает получать необходимое количество кислорода и питательных веществ, утрачивая свои защитные свойства и становясь более подверженной воспалительному процессу.
- Отсутствие в рационе необходимого объема пищевых волокон, усиливающих сокращение стенок кишечника и стимулирующих нормальное прохождения по ним каловых масс. Если пищевые волокна не поступают в организм в достаточном количестве, сократительная функция кишечника уменьшается, возникает застой кала и, как следствие образование каловых камней. Именно каловые камни могут закупорить просвет аппендикса и спровоцировать приступ аппендицита.
- Частые запоры по такому же принципу, который описан выше, могут стать причиной развития аппендицита.
Отдельно стоит отметить вероятность развития аллергической реакции, вызванной чрезмерной активностью иммунных клеток. По мнению многих ученых, аппендикс выполняет в желудочно-кишечном тракте ту же функцию, за которую отвечают миндалины в респираторной системе человеческого организма. В подтверждение тому, что аппендикс является частью иммунной системы, служит наличие в его строении большого количества лимфоидной ткани.
При образовании закупорки просвета червеобразного отростка в его полости постоянно скапливается слизь, которая не может полноценно оттекать в слепую кишку. Слизистая оболочка при таком процессе повреждается и развивается аппендицит, симптомы которого проявляются практически сразу.
Хронический аппендицит, как правило, развивается на фоне перенесенного острого воспаления, когда выздоровление наступает без хирургического вмешательства. Такую разновидность заболевания называют вторично-хронической. Хоть аппендицит и переходит в стадию хронического в таком случае возможность рецидива острого приступа остается. Причиной тому является наличие всех условий для повторного развития воспалительного процесса (частичная закупорка просвета аппендикса, перегибы червеобразного отростка, спайки и др.).
Кроме того выделяют первично-хронический аппендицит. Но возможность развития такого заболевания является довольно спорным вопросом, поэтому диагноз первичного хронического аппендицита встречается крайне редко.
В зависимости от причины возникновения и характера течения болезни выделяют острый и хронический аппендицит. Каждая из двух разновидностей воспалительного процесса имеет свои подвиды, определяющиеся с учетом времени развития и опасности для здоровья и даже жизни пациента. В обоих случаях наиболее эффективным способом лечения является удаление воспаленного аппендикса. Но подтвердить диагноз и определить необходимость срочного оперативного вмешательства может только врач.
Первые признаки аппендицита – повод для неотложной госпитализации пациента. По особенностям течения и этапам распространения воспаления со слизистой аппендикса вглубь стенок отростка различают:
- Катаральный аппендицит, развивающийся на протяжении шести часов после появления симптомов заболевания. При такой форме аппендицита у взрослых/детей воспаление затрагивает слизистую самого аппендикса, провоцируя развитие его отечности.
- Флегмонозный аппендицит, подразумевающий распространение воспалительного процесса по всей стенке отростка. Течение флегмонозного аппендицита припадает на промежуток первых шести часов — суток после начала воспаления. Помимо отечности аппендикса флегмонозный аппендицит провоцирует появление гноя в его просвете.
- Гангренозное воспаление, при котором ткани аппендикса отмирают и воспаление переходит на близлежащие участки брюшной полости. Гангренозный аппендицит у женщин, мужчин и детей прогрессирует в течение трех суток после появления симптомов воспаления.
- Перфоративный аппендицит, являющийся наиболее опасным для жизни. При таком типе воспаления в стенке отростка образуются отверстия (перфорации), через которые в брюшную полость попадает его содержимое. Воспаление тканей брюшной полости при этом сопровождается перитонитом.
В отличие от флегмонозного или другого из вышеперечисленных типов аппендицита, при перфоративной форме болезни пациента не всегда удается спасти.
Достаточно редко у людей, переживших приступ острого воспаления без оперативного вмешательства, может ставиться диагноз «хронический аппендицит», симптомы которого выражаются в:
- болях разного характера в правой подвздошной области, которые иногда могут локализоваться в околопупочной зоне, в паху, пояснице, иррадировать в правое бедро в зависимости от особенностей расположения самого аппендикса;
- усиление боли, характерной для аппендицита, при резких напряжениях брюшины (кашле, поднятии тяжести и т.д.);
- проявление симптома Образцова, подразумевающего усиление боли при подъеме выпрямленной правой ноги;
- нарушения работе кишечника, проявляющиеся запорами или диареей и носящие постоянный или периодический характер.
Пациенты с признаками аппендицита, протекающего в хронической форме, находятся группе риска для развития острого воспаления. Основная сложность лечения заключается в том, что люди обращаются к врачу лишь при появлении первых симптомов острого приступа.
Диагностировать аппендицит у детей и взрослых достаточно сложно. На основании жалоб больного и проверки основных симптомов заболевания врач может предположить диагноз. А для его подтверждения понадобится проведение дополнительных лабораторных и инструментальных исследований. На сегодняшний день существует свыше 120 симптомов, при проверке которых можно определить наличие воспалительного процесса в органах желудочно-кишечного тракта. Но практически ни один из них не указывает с точностью на воспаление червеобразного отростка слепой кишки. Нередко определить аппендицит удается лишь с помощью лапароскопии. В некоторых случаях, получив все косвенные подтверждения диагноза, специалисты направляют пациента на операцию, в ходе которой выясняется, что аппендикс здоров, и врачам приходится искать другую причину появления «признаков аппендицита».
Резкие боли в области живота – повод для срочного обращения к врачу. Проблемы с желудочно-кишечным трактом – специализация гастроэнтеролога, но лечением аппендицита, протекающего в острой форме, должен заниматься хирург. Но при определении болезни важно провести дифференциальную диагностику, позволяющую подтвердить наличие воспалительного процесса в аппендиксе, исключив другие заболевания. Так, признаки аппендицита могут также указывать на:
- наличие гинекологической патологии (апоплексии яичника, внематочной беременности и др.);
- почечную, кишечную или желчную колику;
- развитие острого воспалительного процесса в тканях поджелудочной железы или желчного пузыря;
- прободную язву двенадцатиперстной кишки или желудка.
При первичном осмотре врач обязательно поинтересуется, с какой стороны аппендицит «дает о себе знать» болезненными ощущениями, каков их характер, имеется ли тошнота, рвота, повышенная температура, нарушения стула и другие симптомы, характерные для аппендицита.
Основная задача врача при осмотре пациента – проверить все наиболее информативные симптомы и назначить дополнительные обследования. Для проверки симптомов хирург исследует живот пациента посредством пальпации. При этом пациент ложится на кушетку на спину. Пальпацию начинают проводить с левой стороны живота, плавно перемещаясь в правую.
Вначале хирург проверяет реакцию пациента на симптом Щеткина-Блюмберга. Для этого он правой рукой плавно надавливается на переднюю брюшинную стенку и спустя несколько секунд резко отпускает руку. Аппендицит у мужчин, женщин и детей при этом проявляется резкой болью в области предположительного расположения отростка слепой кишки. Но стоит отметить, что положительный симптом Щеткина-Блюмберга может указывать не только на аппендицит у взрослых и детей, но и на другие острые воспалительные процессы в органах желудочно-кишечного тракта. Другими информативными симптомами при диагностике острого аппендицита являются симптомы Воскресенского, Ровзинга, Образцова, Бартомье-Михельсона, Ситковского и другие.
Все вышеперечисленные симптомы могут лишь косвенно указывать на аппендицит у женщин, мужчин и детей. С максимальной точностью определить заболевание поможет лабораторная и инструментальная диагностика.
Основными лабораторными исследованиями, которые проводятся сразу после поступления пациента с подозрением на аппендицит в стационар, являются общий анализ крови и мочи. При аппендиците у детей и взрослых в общем анализе крови наблюдается повышенное содержание лейкоцитов, свидетельствующих о наличии воспалительного процесса в организме. Общий анализ мочи может показать увеличение эритроцитов в том случае, если аппендикс расположен в непосредственной близости к мочевому пузырю.
К инструментальным методам определения аппендицита у женщин, мужчин и детей относится:
- Рентгеноскопия живота. Такое обследование не является обязательным, но с его помощью можно определить косвенные признаки острого аппендицита, наличие калового камня в просвете отростка, а также признаки разрушения его стенки, выражающиеся в наличие воздуха в брюшной полости.
- УЗИ (ультразвуковое исследование). Такой метод обследования довольно информативен. С его помощью можно определить аппендицит в 90-95% случаев. Явными признаками заболевания при проведении УЗИ выступает увеличение отростка слепой кишки в размерах, утолщение его стенок и наличие жидкости в брюшной полости.
- КТ (компьютерная томография). Проводят такое исследование, как правило, если при поступлении пациента в стационар у него уже имеются признаки развития осложнений острого аппендицита.
Единственным наиболее эффективным и приемлемым методом лечения аппендицита, протекающего в острой форме, является удаление воспаленного отростка слепой кишки. Хирургическое вмешательство в комплексе с медикаментозным лечением позволяет избежать осложнений, сохранить здоровье и жизнь пациенту.
Устранить воспаление в тканях червеобразного отростка слепой кишки с помощью лекарственных препаратов нереально. Более того до прибытия в больницу при приступе аппендицита категорически противопоказан прием каких-либо болеутоляющих медикаментов, которые могут «смазать» клиническую картину течения болезни и усложнить постановку диагноза.
Применение медикаментозной терапии актуально только вместе с хирургическим вмешательством для профилактики послеоперационных осложнений и более быстрого восстановления организма после приступа аппендицита.
После прибытия в стационар и проведения всех необходимых исследований при подтверждении диагноза «острый аппендицит» пациента направляют на операцию. Если диагноз ставится под сомнение, больного оставляют на время в стационаре и наблюдают за его состоянием.
Операция по удалению воспаленного отростка слепой кишки получила название аппендэктомии. Существует два вида оперативного вмешательства, практикуемые сегодня. Наиболее распространенным является открытое оперативное вмешательство, выполняемое через разрез под общим или местным наркозом. На сегодняшний день лапароскопическая аппендэктомия при остром аппендиците проводится в большинстве случаев.
Стандартная аппендэктомия выполняется через небольшой разрез в передней брюшной стенке. Если в организме уже успели развиться осложнения, хирургическое вмешательство через разрез является наиболее оптимальным. При перфорации отростка санация брюшной полости может проводиться посредством нижне-срединной лапаротомии. Как правило, в таких случаях пациентам проводят интра- и послеоперационную антибиотикотерапию, а на завершающей стадии оперативного вмешательства устанавливают дренаж в брюшную полость.
Лапароскопия – уникальная методика, позволяющая не только с максимальной точностью ставить диагноз, но и сразу выполнять хирургические операции. Лапароскопия как диагностическая процедура выполняется через прокол в стенке живота пациента, куда вводится специальный аппарат, на конце которого располагается миниатюрная видеокамера. Посредством лапароскопии врач может осмотреть орган, пораженный воспалительным процессом, и с максимальной точностью поставить диагноз. При обнаружении хирургической патологии, требующей срочного оперативного вмешательства, дополнительно в стенке живота выполняется еще, как правило, три прокола, предназначенных для введения инструментов. При аппендиците диагностическая лапароскопия назначается в следующих случаях, например:
- если при постановке диагноза возникают определенные сложности и наблюдение за пациентом на протяжении определенного времени не дает необходимого результата;
- если при диагностике острого аппендицита проведение стандартных инструментальных исследований затруднено, например, по причине избыточного веса у пациента;
- женщинам с признаками острого аппендицита, поскольку данная методика позволяет максимально уточнить диагноз и дифференцировать его со многими гинекологическими заболеваниями, симптомы которых довольно схожи.
Лапароскопическая аппендектомия (удаление воспаленного аппендикса через проколы в стенке живота) выполняется при наличии в клинике специального оборудования и врачей с опытом проведения подобных оперативных вмешательств. Такой вариант удаления аппендикса наименее травматичен. Кроме того, с помощью лапароскопии лечение аппендицита будет более безопасным для пациентов с диагнозом «сахарный диабет»..
Отсутствие своевременной медицинской помощи при приступе острого аппендицита может привести к ряду опасных для здоровья и жизни пациента осложнений. Так, на фоне острого воспалительного процесса в тканях червеобразного отростка слепой кишки может развиться аппендикулярный инфильтрат и перитонит, образоваться гнойник в тканях брюшной полости. Наиболее опасным и редким осложнением аппендицита является пилефлебит, при котором гнойное содержимое попадает в воротную вену, вызывая воспалительный процесс в их стенках и провоцируя образование тромбов.
Осложнения после оперативного вмешательства и иссечения воспаленного отростка могут выражаться в:
- осложнениях, связанных со швом после аппендицита (образовании гематом, инфильтрата, расхождении краев раны и др.);
- развитии острых воспалительных процессов, локализующихся в тканях брюшной полости;
- послеоперационных нарушениях в работе желудочно-кишечного тракта (образовании кишечных свищей, возникновении желудочно-кишечных кровотечений, острой механической кишечной непроходимости и т. д.);
- осложнениях в работе сердечно-сосудистой, респираторной или выделительной систем.
Шов после аппендицита, а точнее после операции, проведенной по классической схеме, по длине составляет в среднем 3-8 см. Качество и скорость его заживления зависит от профессионализма врача, выполняющего операцию и накладывающего шов после аппендицита, а также от неуклонности выполнения пациентом всех назначений.
Швы после аппендицита снимают, как правило, на 5-7 день после операции. Минимальный срок, необходимый для полного восстановления пациента, составляет полтора месяца. При этом человек, перенесший операцию, должен соблюдать щадящий режим и посещать врача в заранее оговоренные со специалистом сроки.
После проведения хирургического вмешательства прием пищи разрешен примерно с третьих суток. Но при этом все продукты, употребляемые пациентом, должны быть измельчены до кашеобразной формы. Идеальная диета после аппендицита на первое время после операции – это употребление в пищу молочных киселей, жидких каш, сваренных на воде, куриного и овощного бульона, овощного пюре. Назначают специальную щадящую диету после аппендицита пациентам в индивидуальном порядке. Ее соблюдение рекомендовано на протяжении первых двух-трех месяцев после хирургического вмешательства. Среди основных рекомендаций по поддержанию диеты после аппендицита стоит отметить:
- необходимость разбивать дневной рацион на множество приемов пищи с небольшими порциями;
- рекомендованное употребление пищи, лишь слегка подогретой;
- составление рациона с учетом содержания в нем витаминов и питательных веществ, необходимых организму для полного восстановления после операции;
- исключение из ежедневного рациона продуктов, вызывающих брожение и повышенное газообразование в органах желудочно-кишечного тракта.
Поскольку после оперативного вмешательства пациентам противопоказана чрезмерная физическая активность в первые несколько месяцев, диета после аппендицита должна быть не только питательной, но и не слишком калорийной. В индивидуальном порядке врач может назначать дополнительный прием витаминосодержащих препаратов. По истечении определенного срока, отведенного на соблюдение щадящей диеты, необходимо вводить в рацион новые продукты постепенно.
источник
Аппендицит – самое распространенное хирургическое заболевание органов пищеварения, и одно из самых опасных. Опасность заболевания заключается, прежде всего, в его скоротечности и неизбежности появления серьезных, угрожающих жизни осложнений. Вероятность столкнуться с острым аппендицитом в течение жизни довольно высока. Он диагностируется у 5-10% людей.
Аппендицит может возникнуть в любом возрасте и у людей любого пола. Однако статистика показывает, что чаще всего он воспаляется у людей в возрасте 5-40 лет. Среди заболевших в возрасте 20-40 лет в два раза больше женщин, чем мужчин, в то время как среди больных в возрасте до 20 лет преобладают мужчины. Женщины в целом болеют несколько чаще мужчин. После 40 лет вероятность возникновения заболевания значительно уменьшается, но не становится нулевой. Поэтому аппендицит может встретиться и у пожилых людей. Также аппендицит изредка диагностируют и у детей младше 5 лет.
Аппендицитом называют воспаление червеобразного отростка – аппендикса, расположенного в нижней части кишечника. В нормальном состоянии аппендикс – это небольшая трубочка диаметром в 7-10 мм и длиной в 50-150 мм. Она ответвляется от слепой кишки, при этом постепенно сужаясь, и не имеет сквозного прохода.
Функции аппендикса точно не выяснены. Раньше аппендикс рассматривался как простой рудимент, заимствованный человеком у его далеких животных предков с травоядным рационом и ныне функционально бесполезный. Теперь есть серьезные основания полагать, что он играет важную роль в эндокринных и иммунных процессах, а также в формировании микрофлоры кишечника. Доказано, что люди с удаленным аппендиксом имеют проблемы с достаточным количеством полезных микроорганизмов в кишечнике. Однако все же аппендикс не относится к числу жизненно важных органов, без которых организм не может существовать.
Как правило воспаление аппендикса носит острый характер. В результате болезни в отростке скапливается гной, который не может свободно выйти наружу из-за узости отростка. Аппендикс увеличивается в размерах и становится болезненным. В конечном итоге это приводит к разрыву стенки аппендикса и выходом гноя наружу. Это, в свою очередь, влечет за собой острый перитонит (воспаление брюшины), сепсис или абсцессы в брюшной полости, которые с высокой степени вероятности могут привести к летальному исходу. Самым тяжелым осложнением является пилефлебит – приводящее к тяжелому поражению печени воспаление воротной вены, летальность при котором особенно высока.
Болезнь протекает очень быстро и обычно длится не более 2-4 дней, редко более недели. Случаи самопроизвольного излечения острого аппендицита нечасты. Иногда вокруг пораженного аппендикса может образоваться защитный инфильтрат из окружающих тканей, однако это образование тоже может привести к абсцессу. Поэтому болезнь требует врачебного вмешательства и оперативного лечения. При своевременном лечении заболевания прогноз благоприятный.
Изредка встречается и хронический аппендицит, характеризующийся то появляющимися, то снова отступающими симптомами, обычными для острого аппендицита. Частота возникновения этого состояния примерно в 100 раз реже, чем у острого. Как правило, она не требует оперативного лечения.
Острый аппендицит делится на простой (катаральный) и деструктивный, чреватый осложнениями. Без соответствующего лечения простой аппендицит почти всегда переходит в деструктивный.
Основные стадии развития аппендицита:
- Катаральная
- Флегмонозная
- Гангренозная
- Перфоративная
Причины возникновения аппендицита у взрослых до сих пор точно не установлены. Однако ученые сходятся в том, что не существует одной-единственной причины аппендицита, общей для всех пациентов. У каждого больного причина может быть своей собственной. В большинстве случаев аппендицит вызывается закупоркой входа червеобразного отростка в прямую кишку. Причины закупорки могут быть разными – например, попадание в отросток каловых камней или инородных тел. Она может быть вызвана и сдавливанием верхней части отростка из-за спаечных процессов, являющихся следствием холецистита или энтерита.
Также большую роль в возникновении аппендицита играют бактерии – энтерококки, стрептококки, стафилококки и кишечная палочка. Чаще всего имеет место сочетание обоих этих факторов. Застой содержимого отростка приводит к ослаблению его внутреннего иммунитета и внедрению болезнетворных бактерий в слизистую оболочку. Также существует теория, согласно которой основная причина аппендицита – спазм сосудов, питающих червеобразный отросток кровью. Еще одна возможная причина – травмы области живота, повлекшие за собой повреждение или перемещение отростка.
К факторам, способствующим заболеванию, следует отнести склонность к запорам, плохую перистальтику кишечника, недостаток растительных волокон в пище, переедание, многие инфекционные заболевания желудочно-кишечного тракта, наличие паразитов. На появление болезни могут влиять и наследственные факторы, а также снижение иммунитета из-за вредных привычек, стрессов, недостатка витаминов и микроэлементов.
Также отмечена повышенная частота возникновения аппендицита у беременных женщин – из-за смещения отростка, вызванного увеличением размеров матки. В случае некоторых заболеваний матки возможно перенос с нее очага воспаления на аппендикс.
Для ранней диагностики аппендицита симптомы имеют важнейшее значение. Их знание позволяет отсечь прочие заболевания ЖКТ, не имеющие отношения к воспалению аппендикса.
Основные признаки аппендицита у взрослых включают:
- Острую боль в животе, в том числе и при надавливании
- Повышение температуры
- Тошноту
- Рвоту
Первые симптомы и признаки острого аппендицита не всегда позволяют однозначно идентифицировать это заболевание. Первоначально болезнь может маскироваться под другую, не столь опасную, и человек может принять приступ аппендицита за почечные колики или гастрит.
Главный симптом аппендицита – постоянные острые боли в области живота. Как правило, резкая боль появляется неожиданно, чаще всего ночью или утром. В катаральной стадии боль сначала разлита по всему животу или появляется в его верхней части (в эпигастральной области). Но затем боль концентрируется в правой нижней части живота, ниже пупка и чуть выше бедра (в подвздошной области).
Процесс перемещения очага боли носит название симптома Кохера и является одним из главных определяющих признаков болезни. В большинстве случаев он свидетельствует именно об аппендиците, а не о каком-либо другом заболевании желудочно-кишечного тракта. Этот процесс происходит в течение нескольких часов после начала болезни. Характер болей со временем также меняется, они усиливаются, становятся пульсирующими и ноющими. Боль усиливается при смехе и кашле, глубоком вдохе, немного стихает при повороте на правый бок или в положении, когда ноги подогнуты к животу. Боль может также иррадировать в правую ногу и ощущаться при ходьбе. При надавливании на подвздошную область боль обычно почти не ощущается, однако если резко отпустить живот, то появляется сильная боль. Отмечается напряженность брюшной стенки.
С развитием заболевания боль может на некоторое время утихнуть. Но это свидетельствует не об излечении, а лишь о некрозе тканей стенки отростка, в том числе и его нервных окончаний. Однако надавливание на подвздошную область по-прежнему чрезвычайно болезненно. После этой стадии обычно происходит перфорация стенки, гной растекается по брюшине и боль возвращается, усиленная во много раз.
Следует иметь в виду, что иногда аппендикс может быть расположен слева, поэтому в таком случае болеть будет левая часть живота. В некоторых случаях боли могут ощущаться в правом подреберье, в области лобка, таза, поясницы.
Симптомы аппендицита у взрослых также включают расстройства желудочно-кишечного тракта. Прежде всего, это тошнота. Иногда могут отмечаться рвота и понос, не приносящие облегчения. Однако диарея при аппендиците характерна, прежде всего, для детей, у взрослых она встречается реже. Также отмечаются задержка стула, ощущение сухости во рту. При нестандартном положении отростка может появиться задержка мочеиспускания (дизурия). Часто отмечается тахикардия – до 90-100 ударов в минуту.
В начальной фазе заболевания температура повышается незначительно – до +37-38 ºС. Впоследствии температура может даже падать до нормальной, однако в заключительной стадии, предшествующей прорыву гноя наружу, она опять повышается до высоких показателей – +39-40 ºС. При этом боли существенно усиливаются.
В случае появления аппендицита у пожилых людей его симптомы могут быть стерты и незаметны вплоть до перехода заболевания в деструктивную стадию. Боли могут носить тупой характер, тошнота быть незначительной, а такая особенность, как повышенная температура, может вообще отсутствовать. Однако это не значит, что аппендицит протекает у пожилых людей легче. Наоборот, в пожилом возрасте гораздо чаще наблюдаются осложнения аппендицита.
Затруднена диагностика аппендицита и у маленьких детей (до 5 лет). Это связано с тем, что признаки аппендицита у взрослых обычно выражено четче, чем у детей. Иногда аппендицит у ребенка маскируется под простое расстройство желудка. Боли часто не локализованы в подвздошной области, да и порой ребенок не может объяснить где именно у него болит живот. В этом случае следует ориентироваться на такие признаки, как повышение температуры до +38 ºС, обложенность языка, диарею. Однако все эти симптомы могут появляться и при других заболеваниях, поэтому ребенка необходимо показать специалисту.
Фото: plenoy m/Shutterstock.com
Также существует несколько форм атипичного аппендицита, при котором симптомы могут отличаться от стандартных.
- Эмипиема. Форма аппендицита с медленным развитием, при котором симптом Кохера отсутствует, а боль сразу появляется в подвздошной области.
- Ретроцекальный аппендицит. Характеризуется слабыми признаками воспаления брюшины, жидким стулом. Боли часто ощущаются в области поясницы и иррадируют в область бедра.
- Левосторонний аппендицит. Имеет классическую клиническую картину, однако боли ощущаются в левой подвздошной области.
- Тазовый аппендицит. Больше характерен для женщин. Отмечается слабое повышение температуры, дизурия, боль иррадирует в область пупка.
При малейшем подозрении на аппендицит следует вызвать врача. Основанием для обращения к врачу являются любые постоянные боли в области живота, не проходящие в течение 6 часов. До осмотра врача не следует принимать слабительные, антибиотики или прочие желудочно-кишечные препараты, и особенно анальгетики, так как все эти лекарства могут смазать клиническую картину и затруднить постановку диагноза. Также запрещена установка грелки на правую часть живота, поскольку внешний источник тепла способен ускорить развитие болезни. Показан постельный режим. Следует воздержаться от приема пищи. При приходе врача необходимо рассказать ему про все симптомы, о том, как болит живот, и позволить ему провести осмотр.
Для диагностики используется в первую очередь визуальный осмотр и пальпация. Основными симптомами являются напряженный живот, болезненность в правой нижней его части. Однако эти методы не всегда надежны. Используются также такие методы диагностики, как УЗИ, МРТ и компьютерная томография, анализы крови и мочи. При просмотре анализа крови основное внимание обращают на повышенный уровень лейкоцитов в крови (лейкоцитоз). Может проводиться также диагностическое лапароскопическое обследование через отверстие в стенке живота.
Следует учесть, что распознавание недуга может быть затруднено, поскольку симптомы острого аппендицита во многом сходны с другими заболеваниями желудочно-кишечного тракта. К ним относятся острый гастроэнтерит, панкреатит, язва (особенно в случае ее прободения), кишечные или почечные колики, воспалительные процессы матки, растяжение или разрыв мышц живота. Поэтому важно дифференцировать аппендицит от других заболеваний, которые в большинстве не требуют срочного оперативного вмешательства.
Аппендицит обычно лечится хирургическим методом. Он состоит в удалении аппендикса (операции аппендэктомии). В некоторых случаях ему может предшествовать терапия при помощи антибиотиков. Иногда возможно и консервативное лечение, без удаления отростка – в этом случае назначают антибиотики. Как правило, к нему прибегают в том случае, если есть какие-то противопоказания к операции.
Операция по удалению отростка проводится либо традиционным путем, при помощи открытого разреза, либо лапароскопическим методом. Первые 12 часов после операции следует соблюдать постельный режим и избегать приема пищи. В восстановительный период также возможна терапия последствий заболевания при помощи антибиотиков. Длительность восстановительного периода зависит от того, на какой стадии болезни была проведена операция и обычно составляет 1-2 недели.
источник
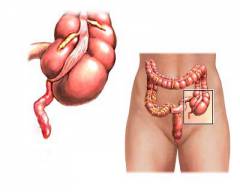
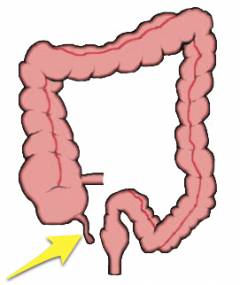
Подвздошная и ободочная кишка соединяются не «конец в конец»: тонкая кишка как бы впадает в толстую сбоку. Таким образом, получается, что конец толстой кишки как бы слепо закрыт в виде купола. Этот отрезок называется слепой кишкой. От него и отходит червеобразный отросток.
Основные особенности анатомии аппендикса:
- Диаметр червеобразного отростка у взрослого человека составляет от 6 до 8 мм.
- Длина может составлять от 1 до 30 см. В среднем – 5 – 10 см.
- Червеобразный отросток расположен по отношению к слепой кишке кнутри и немного кзади. Но могут встречаться и другие варианты расположения (см. ниже).
- Под слизистой оболочкой червеобразного отростка находится большое скопление лимфоидной ткани. Ее функция – обезвреживание болезнетворных микроорганизмов. Поэтому аппендикс часто называют «брюшной миндалиной».
- Снаружи аппендикс покрыт тонкой пленкой – брюшиной. Он как бы подвешен на ней. В ней проходят сосуды, питающие червеобразный отросток.
Лимфоидная ткань появляется в аппендиксе ребенка примерно со 2-й недели жизни. Теоретически в этом возрасте уже возможно развитие аппендицита. После 30 лет количество лимфоидной ткани уменьшается, а после 60 лет она замещается плотной соединительной тканью. Это делает невозможным развитие воспаления.
| До того как было установлено истинное назначение аппендикса, его считали рудиментом – «ненужной» частью кишки, при помощи которой предки современного человека переваривали сырое мясо. Одно время практиковалось даже профилактическое удаление аппендикса у здоровых людей. Но после такой операции у пациента снижался иммунитет. |
Червеобразный отросток может располагаться в животе по-разному. В таких случаях острый аппендицит часто напоминает другие заболевания, и у врача возникают затруднения с постановкой диагноза.
Варианты неправильного расположения червеобразного отростка:
| Изображение | Пояснение |
| Возле крестца. | |
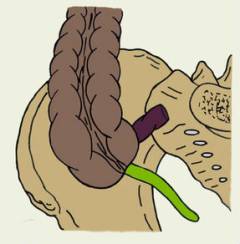 | В малом тазу, рядом с прямой кишкой, мочевым пузырем, маткой. |
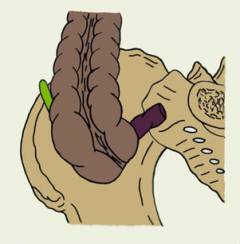 | Сзади от прямой кишки. |
 | Рядом с печенью и желчным пузырем. |
 | Спереди от желудка – такое расположение червеобразного отростка бывает при мальротации – пороке развития, когда кишка недоразвита и не занимает нормального положения. |
| Слева – при обратном положении органов (при этом сердце находится справа, все органы как бы в зеркальном отражении), либо при чрезмерной подвижности слепой кишки. |
Причины, которые приводят к ослаблению защиты, проникновению бактерий в слизистую оболочку червеобразного отростка и развитию острого аппендицита:
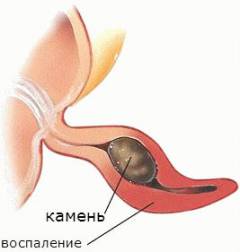
- Закупорка просвета червеобразного отростка. Причиной этого может быть опухоль, каловые камни, паразиты, чрезмерное разрастание лимфоидной ткани. В червеобразном отростке постоянно образуется слизь. Если просвет аппендикса перекрыт, то она не может оттекать в кишку, скапливается внутри червеобразного отростка, растягивает его. Это способствует повреждению слизистой оболочки и развитию воспаления.
- Нарушение кровотока. Если артерии, которые кровоснабжают червеобразный отросток, закупориваются тромбом, то его стенка перестает получать кислород и питательные вещества. Ее защитные свойства снижаются.
- Неправильное питание. Человеку необходимы пищевые волокна: они усиливают сокращения стенки кишечника и способствуют проталкиванию кала. Если их не хватает, то кал застаивается в кишке, затвердевает, превращается в камни. Один из каловых камней может закупорить просвет червеобразного отростка.
- Аллергические реакции. Аппендикс вполне можно назвать иммунным органом, поскольку в нем находится очень большое количество лимфоидной ткани. В нем могут возникать аллергические реакции, обусловленные чрезмерной функцией иммунных клеток.
- Склонность к запорам. Кишечник таких людей называют «ленивым». Кал по нему продвигается медленнее, и это способствует его уплотнению, попаданию в аппендикс.
Воспалительный процесс начинается со слизистой оболочки червеобразного отростка и распространяется вглубь его стенки. В связи с этим выделяют четыре основные формы острого аппендицита:
-
Катаральный аппендицит. Продолжается в течение первых 6 часов после того как появились симптомы. Воспаление развивается только в слизистой оболочке червеобразного отростка. Она отекает.
-
Флегмонозный аппендицит. Воспаление захватывает всю толщу стенки червеобразного отростка. Флегмонозный аппендицит развивается в течение 6 – 24 часов с момента возникновения симптомов. Весь аппендикс становится отечным, в его просвете появляется гной.
- Гангренозный аппендицит. Происходит омертвение червеобразного отростка. Вокруг него в брюшной полости развивается воспаление. Обычно аппендицит переходит в гангренозную форму в течение 24 – 72 часов.
-
Перфоративный аппендицит. Стенка червеобразного отростка разрушается, в ней появляется отверстие. Содержимое попадает в брюшную полость. Развивается ее воспаление – перитонит. Это состояние опасно для жизни. При перфоративном аппендиците больного не всегда удается спасти во время операции.
Воспаление в аппендиксе нарастает быстро, поэтому симптомы острого аппендицита обычно выражены очень ярко. Тем не менее, даже врачу далеко не всегда удается сразу понять, что случилось с пациентом. Симптомы, которые возникают при остром аппендиците и некоторых других острых хирургических патологиях, объединяют под общим названием «острый живот». Такое состояние должно заставить больного немедленно посетить хирурга либо вызвать бригаду «Скорой помощи».
Основные симптомы острого аппендицита:
| Симптом | Описание |
| Боль |
|
| Усиление боли | Действия, во время которых боль при остром аппендиците усиливается:
Усиление боли происходит за счет смещения аппендикса. |
| Тошнота и рвота | Тошнота и рвота возникают почти у всех больных с острым аппендицитом (бывают исключения), обычно через несколько часов после возникновения боли. Рвота 1 – 2 раза. Она обусловлена рефлексом, возникающим в ответ на раздражение нервных окончаний в червеобразном отростке. |
| Отсутствие аппетита | Больному с острым аппендицитом ничего не хочется есть. Встречаются редкие исключения, когда аппетит хороший. |
| Запор | Возникает примерно у половины больных с острым аппендицитом. В результате раздражения нервных окончаний брюшной полости кишечник перестает сокращаться и проталкивать кал. У некоторых больных аппендикс расположен таким образом, что он соприкасается с тонкой кишкой. При его воспалении раздражение нервных окончаний, напротив, усиливает сокращения кишечника и способствует возникновению жидкого стула. |
| Напряжение мышц живота | Если попытаться ощупать у больного с аппендицитом правую часть живота снизу, то она будет очень плотной, иногда почти как доска. Мышцы живота напрягаются рефлекторно, в результате раздражения нервных окончаний в брюшной полости. |
| Нарушение общего самочувствия | Состояние большинства больных является удовлетворительным. Иногда возникает слабость, вялость, бледность. |
| Повышение температуры тела | В течение суток температура тела при остром аппендиците повышается до 37 – 37.8⁰С. Повышение температуры до 38⁰С и выше отмечается при тяжелом состоянии больного, развитии осложнений. |
Аппендицит – это острая хирургическая патология. Устранить ее и избежать угрозы для жизни больного можно только путем экстренной операции. Поэтому при малейшем подозрении на острый аппендицит нужно сразу вызвать бригаду «Скорой помощи». Чем быстрее врач осмотрит больного – тем лучше.
| При малейшем подозрении на острый аппендицит «Скорая помощь» должна быть вызвана сразу же! |

Некоторые люди, когда их начинает беспокоить постоянная боль в животе, обращаются в поликлинику к терапевту. Если возникает подозрение в том, что у больного «острый живот», его отправляют на консультацию к хирургу. Если тот подтверждает опасения терапевта, то больного увозят на «Скорой помощи» в хирургический стационар.
- В каком месте болит живот (доктор просит больного самого указать)?
- Когда появилась боль? Что больной делал, ел до этого?
- Была ли тошнота или рвота?
- Повышалась ли температура? До каких цифр? Когда?
- Когда в последний раз был стул? Был ли он жидким? Был ли у него необычный цвет или запах?
- Когда больной в последний раз ел? Хочет ли есть сейчас?
- Какие еще есть жалобы?
- Удаляли ли больному в прошлом аппендикс? Этот вопрос кажется банальным, но он важен. Аппендицит не может возникать дважды: во время операции воспаленный червеобразный отросток всегда удаляют. Но не все люди об этом знают.

При остром аппендиците выявляется много специфических симптомов. Основные из них:
| Симптом | Пояснение |
| Усиление боли в положении на левом боку и уменьшение – в положении на правом боку. | Когда пациент ложится на левый бок, аппендикс смещается, и натягивается брюшина, на которой он подвешен. |
| Врач медленно надавливает на живот пациента в месте расположения червеобразного отростка, а затем резко отпускает руку. В этот момент возникает сильная боль. | Все органы в животе, в том числе и аппендикс, покрыты тонкой пленкой – брюшиной. В ней находится большое количество нервных окончаний. Когда врач нажимает на живот – листки брюшины прижимаются друг к другу, а когда отпускает – резко разлепляются. При этом, если имеется воспалительный процесс, происходит раздражение нервных окончаний. |
| Врач просит больного покашлять или попрыгать. При этом боль усиливается. | Во время прыжков и кашля червеобразный отросток смещается, и это приводит к усилению болей. |

Иногда случается, что больного доставляют в хирургический стационар, его осматривает врач, но даже после тщательного осмотра остаются сомнения. В таких ситуациях пациента обычно оставляют в больнице на сутки и наблюдают за его состоянием. Если симптомы усиливаются, и не остается сомнений в наличии острого аппендицита, проводят операцию.
Наблюдение за больным с подозрением на острый аппендицитнельзя проводить в домашних условиях. Он должен находиться в стационаре, где его будет регулярно осматривать врач, а при ухудшении состояния его сразу отправят в операционную.
Иногда происходит так, что имеются яркие признаки острого аппендицита, а сделав разрез, хирург обнаруживает здоровый аппендикс. Это бывает очень редко. В такой ситуации врач должен внимательно осмотреть кишечник и полость живота – возможно, под острый аппендицит «замаскировалось» другое хирургическое заболевание.
- Гинекологические патологии: воспаление и гнойники маточных труб и яичников, внематочная беременность, перекрут ножки опухоли или кисты, апоплексия яичника.
- Почечная колика справа.
- Острое воспаление поджелудочной железы.
- Острое воспаление желчного пузыря, желчная колика.
- Язва желудка или двенадцатиперстной кишки, которая проходит насквозь через стенку органа.
- Кишечная колика – состояние, которое часто имитирует острый аппендицит у детей.
Для того чтобы понять причину боли в животе и своевременно предпринять необходимые действия, пациента обязательно должен осмотреть врач. Причем, в первую очередь больного нужно показать именно хирургу!
| Исследование | Описание | Как проводится? |
| Общий анализ крови | Изменения, выявленные в крови пациента, вместе с другими признаками подтверждают диагноз острого аппендицита. Выявляется повышенное содержание лейкоцитов – признак воспалительного процесса. | Кровь берут сразу же после поступления в хирургический стационар. |
Во время рентгеноскопии врач может увидеть на экране:
- Специфические признаки острого аппендицита.
- Каловый камень, который закупоривает просвет аппендикса.
- Воздух в животе – признак того, что происходит разрушение стенки червеобразного отростка.
Ультразвуковые волны безопасны для организма, поэтому УЗИ является предпочтительной методикой при подозрении на аппендицит у беременных женщин, маленьких детей, пожилых людей.
При наличии воспаления в червеобразном отростке выявляется его увеличение, утолщение стенок, изменение формы.
При помощи ультразвукового исследования острый аппендицит выявляется у 90 – 95% пациентов. Точность зависит от квалификации и опыта врача.
Это метод является более точным по сравнению с рентгенографией. Во время компьютерной томографии можно выявить аппендицит, отличить его от других заболеваний.
КТ показана при остром аппендиците, сопровождающемся осложнениями, если есть подозрение на опухоль или гнойник в животе.
- Если врач долго наблюдает за пациентом, но все еще не может понять: имеется ли у него острый аппендицит, или нет.
- Если симптомы острого аппендицита возникают у женщины и сильно напоминают гинекологическое заболевание. Как показывает статистика, у женщин каждую 5-ю – 10-ю операцию при подозрении на аппендицит выполняют ошибочно. Поэтому, если врач сомневается, намного целесообразнее прибегнуть к лапароскопии.
- Если симптомы имеются у больного с сахарным диабетом. За такими пациентами нельзя долго наблюдать – у них нарушено кровообращение, снижена иммунная защита, поэтому очень быстро развиваются осложнения.
- Если острый аппендицит диагностирован у пациента с избыточной массой тела и хорошо развитым подкожным жиром. В этом случае при отказе от лапароскопии пришлось бы делать большой разрез, который долго заживает, может осложняться инфицированием и нагноением.
- Если диагноз не вызывает сомнений, и сам пациент просит выполнить операцию лапароскопически. Хирург может согласиться при отсутствии противопоказаний.
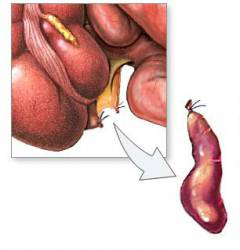
Операция при остром аппендиците называется аппендэктомией. Во время нее врач удаляет червеобразный отросток – иным способом избавиться от очага воспаления нельзя.
Виды операции при остром аппендиците:
- Открытое вмешательство через разрез. Выполняется чаще всего, так как оно проще и быстрее, для него не нужно специальное оборудование.
- Лапароскопическая аппендэктомия. Выполняется по специальным показаниям (см. выше). Может быть проведена только в том случае, если в клинике есть эндоскопическое оборудование и обученные специалисты.
Операцию всегда проводят под общим наркозом. Иногда, в исключительных случаях, может быть использована местная анестезия (только у взрослых).
При помощи лекарств вылечить острый аппендицит невозможно. До прибытия врача нельзя самостоятельно принимать никакие препараты, так как из-за этого симптомы уменьшатся, и диагноз будет поставлен неправильно.
Медикаментозная терапия используется только в качестве дополнения к хирургическому лечению.
До и после операции больному назначают антибиотики:
| Название антибиотика* | Описание | Как применяется?** |
| Зинацеф (Цефуроксим) | Антибиотик одного из последних поколений. Эффективен против разных видов болезнетворных микроорганизмов. Применяется в виде внутривенных и внутримышечных инъекций. |
|
| Далацин (Клиндамицин) | Антибиотик, эффективный против разных видов возбудителей гнойно-воспалительных заболеваний. Принимают внутрь, внутривенно и внутримышечно. | Внутрь:
Внутримышечно и внутривенно:
|
| Метрогил (Метронидазол, Трихопол) | Антибиотик, обладающий высокой активностью в отношении простейших одноклеточных паразитов и бактерий, обитающих в бескислородных условиях. Помимо острого аппендицита, часто применяется для лечения язвенной болезни желудка. | Препарат применяется в таблетках, в растворах для инъекций. Дозировка подбирается лечащим врачом, в зависимости от возраста больного и формы острого аппендицита. |
| Тиенам | Сочетание антибиотика и фермента, препятствующего его разрушению. Благодаря этому Тиенам не расщепляется в почках и не разрушается под действием ферментов бактерий. Эффективен против разных видов болезнетворных микроорганизмов, применяется при тяжелых формах острого аппендицита. | Применение у взрослых:
|
| Имипенем | Антибиотик, эффективный против большинства видов бактерий. Устойчив к ферментам бактерий, которые разрушают другие антибиотики. Применяется при тяжелых формах аппендицита, когда неэффективны другие антибактериальные препараты. | Препарат вводится внутривенно. Обычная доза для взрослого – 2 г в сутки. |
| Меронем (Меропенем) | По эффектам аналогичен имипинему, но меньше разрушается в почках и за счет этого более эффективен. | Внутривенно:
Внутримышечно:
|
**Информация о названиях и дозировках препаратов представлена исключительно в ознакомительных целях.Медикаментозное лечение при остром аппендиците может назначаться только врачом в стационаре. Самолечение недопустимо, оно способно приводить к негативным последствиям.
- Аппендикулярный инфильтрат.Если операция вовремя не проведена, то примерно на 3 день из-за воспаления аппендикс склеивается с окружающими петлями кишечника, и вместе они превращаются в плотный конгломерат. При этом человека беспокоят небольшие боли, повышение температура тела до 37⁰С. Со временем инфильтрат рассасывается или превращается в гнойник. Больному назначают постельный режим, диету, холод на живот, антибиотики. Операции при инфильтрате не проводят.
- Гнойник в брюшной полости. Представляет собой полость, заполненную гноем, которая образуется из-за расплавления инфильтрата. Беспокоят сильные боли, высокая температура тела, вялость, разбитость, плохое самочувствие. Лечение хирургическое: гнойник должен быть вскрыт.
- Перитонит. Это тяжелое состояние, обусловленное попаданием гноя из червеобразного отростка в живот. При отсутствии адекватного лечения больной может погибнуть. Проводят экстренную операцию и назначают антибиотики.
- Пилефлебит. Это очень редкое и крайне опасное осложнение острого аппендицита. Гной попадает в вены, в результате чего их стенка воспаляется, и на ней начинают образовываться тромбы. Лечение предусматривает применение мощных антибиотиков.

Во второй половине беременности у женщины бывает сложно прощупать живот. Увеличенная матка смещает червеобразный отросток вверх, поэтому боль возникает выше места его нормального расположения, иногда прямо под правым ребром.
Надежный и безопасный метод диагностики аппендицита у беременной женщины – ультразвуковое исследование.
Единственный метод лечения – операция. В противном случае может погибнуть и мать, и плод. При беременности часто выполняется лапароскопическое вмешательство.
Особенности острого аппендицита у детей младше 3 лет:
- Невозможно понять, болит ли у ребенка живот, а если болит, то в каком месте. Маленькие дети не могут этого объяснить.
- Даже если ребенок может указать на место боли, обычно он показывает область вокруг пупка. Это связано с тем, что аппендикс в раннем возрасте расположен не совсем так, как у взрослых.
- Ребенок становится вялым, капризным, часто плачет, сучит ножками.
- Нарушается сон. Обычно ребенок становится беспокойным ближе к вечеру, не спит и плачет всю ночь. Это и заставляет родителей под утро вызвать «Скорую Помощь».
- Рвота возникает 3 – 6 раз за день.
- Температура тела часто повышается до 38 — 39⁰С.
Поставить диагноз очень сложно. У врачей часто возникают сомнения, ребенка оставляют на сутки в стационаре и наблюдают в динамике.
источник
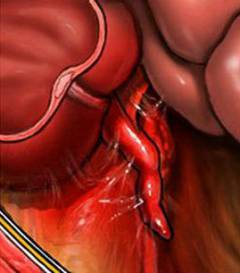 Катаральный аппендицит. Продолжается в течение первых 6 часов после того как появились симптомы. Воспаление развивается только в слизистой оболочке червеобразного отростка. Она отекает.
Катаральный аппендицит. Продолжается в течение первых 6 часов после того как появились симптомы. Воспаление развивается только в слизистой оболочке червеобразного отростка. Она отекает. 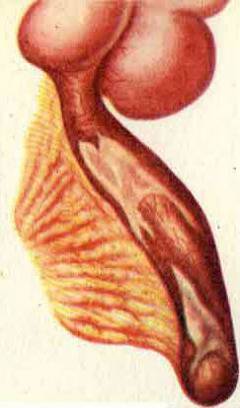 Флегмонозный аппендицит. Воспаление захватывает всю толщу стенки червеобразного отростка. Флегмонозный аппендицит развивается в течение 6 – 24 часов с момента возникновения симптомов. Весь аппендикс становится отечным, в его просвете появляется гной.
Флегмонозный аппендицит. Воспаление захватывает всю толщу стенки червеобразного отростка. Флегмонозный аппендицит развивается в течение 6 – 24 часов с момента возникновения симптомов. Весь аппендикс становится отечным, в его просвете появляется гной. 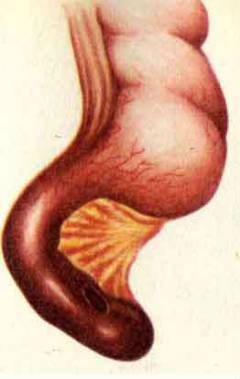 Перфоративный аппендицит. Стенка червеобразного отростка разрушается, в ней появляется отверстие. Содержимое попадает в брюшную полость. Развивается ее воспаление – перитонит. Это состояние опасно для жизни. При перфоративном аппендиците больного не всегда удается спасти во время операции.
Перфоративный аппендицит. Стенка червеобразного отростка разрушается, в ней появляется отверстие. Содержимое попадает в брюшную полость. Развивается ее воспаление – перитонит. Это состояние опасно для жизни. При перфоративном аппендиците больного не всегда удается спасти во время операции.