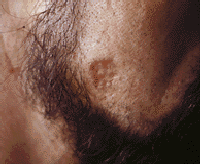Основной причиной всех сопутствующих заболеваний при ВИЧ является ослабление иммунитета. Неспособный противостоять бактериям и вирусам, организм становится восприимчив к простуде или гриппу. Насморк, боль в горле, кашель – спутники при ВИЧ, которые довольно тяжело лечатся и имеют больший спектр осложнений, нежели у здорового человека.
Важно знать, что состояние, похожее на простуду или грипп (насморк, кашель, высокая температура, боль в горле) может быть первым признаком самой ВИЧ-инфекции. Так называемая моноцитарная ангина при ВИЧ или кандидоз ротовой полости обычно являются начальной стадией и первыми клиническими проявлениями иммунодефицита.
До 80% больных ВИЧ имеют осложнения со стороны уха, горла и носа, которые можно подразделить на несколько категорий:
- грибковые заболевания – кандидоз или гистоплазмоз с поражением ротовой полости, глотки, неба, наружного уха;
- заболевания, вызванные патогенными бактериями (стрептококки, стафилококки, клебсиелы, синегнойная палочка, кишечная палочка, сальмонеллы) – синусит, отит, тонзиллит, фарингит, абсцессы и некроз слизистых оболочек, кашель;
- вирусные инфекции – простой герпес, опоясывающий лишай, вирус папилломы человека, контагиозный моллюск;
- саркома Капоши – злокачественное новообразование с вовлечением в патологический процесс мягких тканей ротоглотки, неба, гортани.
Даже банальный насморк или кашель при ВИЧ свидетельствуют о прогрессировании иммунодефицита и возможном переходе ВИЧ в стадию СПИДа. Присоединение вторичной инфекции еще больше бьет по иммунитету, а необходимое лечение отзывается осложнениями и побочными эффектами.
Но если у больного ВИЧ болит горло, отмечается кашель, затруднение дыхания, налет на миндалинах, увеличение шейных лимфоузлов, незаживающие язвы в ротовой полости, изменение тембра голоса, шум в ушах, снижение слуха и обоняния, то стоит незамедлительно обратиться к лечащему врачу, так как вовремя начатая терапия определяет дальнейшее течение заболевания. Лечение заболеваний ЛОР-органов при иммунодефиците крайне важно, учитывая возможные осложнения:
- метастатические гнойные абсцессы – особенно опасны внутримозговые, которые приводят к неврологической симптоматике и часто – к летальному исходу;
- гнойное расплавление костных структур – перегородка носа, стенки пазух;
- флегмона шеи – гнойное воспаление мягких тканей;
- бактериальный менингит;
- тромбоз кавернозного синуса;
- стеноз гортани;
- сепсис;
- кровохарканье или легочное кровотечение, если имеется кашель.

- в первую очередь – анализ крови для оценки уровня CD4-лимфоцитов – он покажет степень угнетения иммунитета: если это стадия СПИД, то, например, кашель может являться плохим прогностическим признаком;
- физикальные методы обследования ЛОР-практики – риноскопия, фарингоскопия, бронхоскопия, ольфактометрия, аудиоскопия;
- специальные методы – МРТ головного мозга, придаточных пазух носа, мягких тканей шеи; МСКТ лицевого скелета; УЗИ лимфатических узлов и сосудов головы и шеи;
- эндоскопическое исследование носа, носоглотки, ротоглотки, гортани, уха;
- лабораторная диагностика – общий и биохимический анализ крови, бактериологическое исследование отделяемого из ЛОР-органов для определения возбудителя.
Стоить заострить внимание, если у ВИЧ-больного наблюдается сухой и продолжительный кашель. Это может быть побочным признаком поражения гортани, что не так опасно по сравнению с возможным началом пневмонии или туберкулеза.
Лечение в первую очередь направлено на подавление активности ретровируса – возбудителя ВИЧ. Чем сильнее иммунитет и стабильнее состояние пациента, тем сложнее патогенным микробам и вирусам прижиться в его организме. Специфическое лечение зависит от этиологии и патогенеза:
- простуда при ВИЧ лечится тем же набором средств, что и у здорового человека, за исключением иммуномодулирующих препаратов, которые ВИЧ-инфицированный должен получать постоянно;
- при микробных поражениях – антибиотики широкого спектра действия, но желательно проводить бакпосев на чувствительность, так как чрезмерная антибактериальная терапия больше наносит вред, чем приносит пользу;
- противовирусные средства из группы ацикловира при герпесе или интерферона при папилломавирусе;
- антимикотические препараты – производные имидазола при грибковых поражениях;
- противовоспалительные, жаропонижающие и обезболивающие средства в зависимости от симптоматики;
- бронхорасширяющие и разжижающие мокроту средства, если больного мучает сухой кашель;
- дезинтоксикационная и противоаллергическая терапия при необходимости;
- общие меры для улучшения состояния пациента – прием витаминов, обильное питье, сбалансированное питание, соблюдение режима.
Успех лечения зависит от степени угнетенности иммунитета, наличия тяжелых сопутствующих заболеваний (злокачественные новообразования, гепатит, туберкулез) и ответа со стороны ЛОР-органов на подобранное лечение. Чаще всего удается перевести патологию горла, уха и носа при ВИЧ из острой в хроническую форму. Полное излечение возможно при ранней диагностике и высоком уровне CD4-лимфоцитов.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Ангина при ВИЧ-инфекции внесена в класс вульгарных ангин, поскольку ангинозный процесс, возникающий в глотке, относится к вторичным заболеваниям, обусловленными СПИДом, вызываемым Т-лимфотропным человеческим вирусом 3-го типа, в результате которого происходит бурное развитие так называемой оппортунистической инфекции, в изобилии вегетирующей в слизистой оболочке глотки и ее лимфоаденоидных образованиях.

Наряду с банальной гноеродной инфекцией, поражения верхних дыхательных путей при СПИДе могут вызывать грибы, пневмоцисты, герпетические вирусы, вирусы Эпстайна — Барра, цитомегаловирусы и др. СПИД в полностью клинически развитой стадии проявляется вторичными инфекционными или опухолевыми процессами.
Как отмечают ряд авторов, у 30-50% больных через 3-6 нед после заражения, в сущности, в латентном периоде ВИЧ-инфекции, развиваются явления, напоминающие ангину при мононуклеозе: лихорадка до 38-39,5°С, воспаление лимфоаденоидных образований глотки, регионарный лимфоаденит, увеличение печени и селезенки, а также воспалительные очаги в других органах. Симптомы ангины быстро проходят, однако возникающая в этот период лимфопения является косвенным указанием на возможность наличия ВИЧ-инфекции.
В латентном периоде происходит увеличение содержания антител к ВИЧ. В это же время наблюдается и увеличение лимфатических узлов, претерпевающих в дальнейшем изменения, характеризующие стадию персистирующей генерализованной аденопатии, которая длительно (месяцы и годы) может быть единственным проявлением СПИДа. Неблагоприятные внешние условия, алиментарная дистрофия, авитаминоз, алкоголизм, наркомания, интеркуррентные инфекционные болезни усугубляют клиническое течение ВИЧ-инфекции и приводят либо к генерализации оппортунистической инфекции, которое прогрессирует в направлении клинически развернутого заболевания у каждого 3-го больного в течение ближайших пяти лет.
В принципе каждое банальное воспаление слизистой оболочки и лимфоидного аппарата глотки должно настораживать врача в отношении наличия СПИДа, поэтому каждый больной, особенно при наличии острого воспалительного процесса в глотке и одновременно — лимфопении, должен проходить специальное гематологическое обследование на ВИЧ-инфекцию.

Лечение ангины при ВИЧ комплексное с назначением интенсивного иммуномодулирующего лечения, препаратов, повышающих общую сопротивляемость организма и противовирусных средств, активных в отношении ВИЧ-1 и ВИЧ-2. К этим препаратам относятся зидовудин и залцитабин.
Зидовудин действует на вирусную ДИК-полимеразу (обратную транскриптазу), нарушая синтез вирусной ДНК и снижая репликацию вирусов. Обратная транскриптаза ВИЧ в 20- 30 раз более чувствительна к ингибирующему действию зидовудина, чем полимераза клеток млекопитающих. Препарат хорошо всасывается в кишечнике и проникает в большинство тканей и жидкостей организма, в том числе и в спинно-мозговой жидкости, где его концентрация достигает 60% от содержания в сыворотке крови.
Показан к применению при ранних (с числом клеток Т4 менее 500/мкл) и поздних стадиях ВИЧ-инфекции, а также для профилактики трансплацентарного ВИЧ-инфицирования плода.
Способ применения: per os; взрослым начальная доза — по 200 мг каждые 4 ч (1200 мг/сут). Диапазон дозировок — 500- 1500 мг/сут. Поддерживающая доза — 1000 мг/сут в 4-5 приемов.
Зальцитабин особенно активен на ранних стадиях СПИДа. Механизм его действия обусловлен угнетением синтеза вирусной ДНК и подавлением репликации вируса. Проникает через ГЭБ и обнаруживается в спинно-мозговой жидкости. Образующийся под влиянием препарата внутриклеточный метаболит используется обратной транскриптазой вируса в качестве субстрата, конкурирующего с диоксицидинтрифосфатом, в результате биосинтез вирусной ДНК и формирование между ее цепями фосфодиэстерных мостиков, необходимых для элонгации, становятся невозможными.
Высокая эффективность лечения, начатого но возможности рано, обосновывает необходимость лечения ВИЧ-пораженных еще при отсутствии симптомов СПИДа. При длительном (более 1 года) лечении у небольшого числа пациентов отмечается снижение эффективности препарата. Устойчивость вируса объясняют точечными мутациями вирусного генома в области гена обратной транскриптазы. Возможна перекрестная резистентность к зидовудину, ставудину и ламивудину, применяемых также против ВИЧ-инфекции.
Препарат показан при ВИЧ-инфекции у взрослых с такими клиническими проявлениями, как обострения хронического тонзиллита, рецидивирующий кандидоз глотки и миндалин, волосатая лейкоплакия полости рта, хронические или необъяснимые лихорадочные состояния, ночные поты, снижение массы тела. При нечувствительности к зидовудину или снижении активности последнего зальцитабин применяют в качестве монотерапевтического средства.
Способ применения: взрослым per os с клинически выраженной стадией ВИЧ-инфекции по 0,75 мг каждые 8 ч (монотерапия). Суточная доза 2,25 мг. Лечение первичной инфекции рекомендуют проводить не менее 6 мес. Комбинированное лечение с зидовудином: по 1 таблетке (0,75 мг) зальцитабина вместе с 200 мг зидовудина каждые 8 ч. Суточные дозы препаратов соответственно 2,25 мг и 600 мг.
Кроме того, при ВИЧ-инфекции показано применение в различных комбинациях иммуноглобулинов против мегаловирусов (питотек), иммуномодуляторов (интерферон, метилглукемина акридона ацетат, циклоферон, тимоген), противовирусных средств (абакавир, диданозин, зидовудин и мн. др.).
источник
Одними из частых проявлений ВИЧ-инфекции становятся разнообразные поражения лор-органов. Они беспокоят пациентов при разных формах болезни. Длительный насморк, кашель, болит горло — при ВИЧ все эти безобидные симптомы могут превратиться в тяжелые угрожающие жизни осложнения из-за сбоя в работе иммунной системы. Диагностика на ранних стадиях позволяет вовремя начать антиретровирусную терапию и сохранить пациенту оптимальное качество жизни в дальнейшем.
ВИЧ-инфекция у пациентов протекает в несколько стадий. Первые признаки поражения начинаются на стадии первичных проявлений.
Пациента начинают беспокоить симптомы сходные с признаками гриппа или ангины. Одним из начальных симптомов может стать моноцитарная ангина при ВИЧ. Она проявляется воспалительными изменениями небных миндалин, они отекают, покрываются белесоватыми налетами. Общее состояние пациента тяжелое: лихорадка, интоксикация, диарея. У пациентов с хроническим тонзиллитом в анамнезе могут наблюдаться частые обострения, которые плохо поддаются лечению.
Фарингит при ВИЧ беспокоит пациентов с вирусом ВИЧ также часто, как и ангина. Воспаляется слизистая задней стенки глотки, которая краснеет, отекает или покрывается налетами при фарингомикозе.
К списку других ключевых патологий у пациентов с ВИЧ входят:
- Саркома Капоши. Злокачественная опухоль сосудов, поражающая небо, миндалины, внутреннюю поверхность щеки, глотку. Характеризуется образованием большого количества аномальных кровеносных сосудов, которые склонны к распаду.
- Герпетическая инфекция. Основной возбудитель — это вирус простого герпеса, проявляется высыпаниями на коже и слизистых, а также лихорадкой и выраженными болями.
- Бактериальное поражение. У пациентов с ВИЧ развиваются некротические поражения слизистой, хрящей, часто обостряются хронические процессы. У таких больных нередко выявляются специфические инфекционные осложнения, например сифилитический фарингит при ВИЧ, хламидийная инфекция, туберкулез, гонорея и др.
Какие симптомы ВИЧ- инфекции при болезнях лор-органов должны насторожить пациента и доктора одними из первых:
- немотивированная потеря массы тела;
- лихорадка, которая длится месяц и более;
- белые безболезненные творожистые налеты в полости рта (кандидоз);
- язвочки и эрозии в полости рта и глотки;
- беспричинная слабость, утомляемость, сонливость в течение длительного времени.
Разнообразие клинических проявлений ВИЧ инфекции требует от специалистов разного профиля постоянной бдительности, чтобы вовремя распознать заболевание и начать терапию.
ВИЧ инфицирование может произойти различными путями при попадании биологической жидкости от пациента с вирусом на слизистые или в кровь другого человека. Обычно это происходит при манипуляциях с кровью, незащищенных половых контактах. Нередки случаи передачи от больной матери ребенку во время родов или кормления грудью.
Наибольшие риски заражения при контакте поврежденной кожи с ВИЧ-инфицированной кровью, а также при переливаниях зараженной крови.
Важно! Современные схемы химиопрофилактики позволяют снизить риск передачи вируса от матери к ребенку до 2-3%. При отсутствии лечения риск заражения ребенка от больной матери возрастает до 45-47%.
Почему при ВИЧ болит горло?
Медленное прогрессирующее снижение иммунитета у пациентов, зараженных вирусом иммунодефицита, приводит к тому, что практически каждое столкновение с вирусами или бактериями приводит к развитию воспалительной реакции, которая протекает тяжело и с трудом поддается стандартным схемам лечения.
Боль в горле при ВИЧ может беспокоить пациента из-за различных патологических процессов:
- Фарингит при ВИЧ обычно развивается на начальных стадиях заболевания. Воспаление задней стенки глотки проявляется покраснением, отечностью, на задней стенке глотки можно увидеть воспаленные лимфатические фолликулы. Резкое снижение иммунитета вызывает присоединение грибковой инфекции. В этих случаях на задней стенке глотки появляются белесоватые налеты, которые могут распространяться на всю полость рта и мягкого неба.
- Ангина при ВИЧ инфекции тоже вызывает появление резких болей в горле. Кроме классических форм ангины, у таких пациентов нередко наблюдаются атипичные формы острого тонзиллита, такие как герпесная или грибковая ангина.
- Боль в горле может быть следствием увеличения лимфатических узлов, которые располагаются в подчелюстной области и зоне шеи.
- Язвы, эрозии в полости рта также нередко становятся причиной упорных и длительных болей, которые не дают пациенту полноценно питаться.
Провести дифференциальную диагностику при длительных болях в горле может только специалист, который в сложных ситуациях назначает ряд дополнительных исследований, позволяющих исключить то или иное заболевание.
Одним из первых признаков заражения вирусом иммунодефицита может стать длительный упорный кашель.
Важно! Не существует ответа на вопрос, как именно болит горло при ВИЧ и какой кашель беспокоят пациентов. На начальных этапах при нормальном уровне иммунитета, воспаление в горле может протекать как обычная простуда.
Болезненность в области шеи, глотки, грибковая инфекция, эрозии и язвы во рту – все это и многие другие признаки настораживают специалистов в отношении ВИЧ-инфекции.
Постоянный кашель и боль в горле, которые не поддаются стандартной медикаментозной терапии, могут стать тем сигналом, который позволяет заподозрить у пациента тяжелое расстройство работы иммунной системы.
У пациентов с вирусом иммунодефицита в процессе диагностики требуется комплексный подход, который включает в себя анализ анамнеза, жалоб и данные лабораторно-инструментальных исследований.
Примерный алгоритм обследования таких больных:
- Сбор анамнеза и опрос. На этом этапе оториноларинголог уточняет характер жалоб, время их возникновения, колебания массы тела, наличие беспричинной лихорадки и другие специфические симптомы.
- Общий осмотр. Обращают внимание на увеличение лимфатических узлов. При герпетической инфекции на коже и слизистой видны следы характерной сыпи.
- Лор-осмотр. Включает в себя отоскопию – осмотр ушей, фаринго и риноскопию, а также ларингоскопию, при которых последовательно осматриваются нос, глотка, гортань. Это позволяет доктору увидеть покраснение, отечность, изъязвления, налеты и другие изменения при этом заболевании.
- Общеклинические исследования. В общем анализе крови в период инкубационного развития вируса может наблюдаться слабо выраженный лейкоцитоз и повышение СОЭ. На поздних стадиях отмечается снижение уровня лейкоцитов, в крови появляются атипичные клетки, падает уровень гемоглобина и тромбоцитов.
- Специфические тесты. Для подтверждения ВИЧ-инфекции используют различные методы диагностики: иммунный блоттинг, реакцию ПЦР, а также иммуноферментный анализ.
Терапия у больного с иммунодефицитом направлена на подавление размножения вируса и борьбу с оппортунистическими инфекциями. Комбинацию препаратов подбирает доктор с учетом характера болезни и состояния пациента.
Лечение проводится в нескольких направлениях:
- Противовирусная терапия. Чтобы подавить репликацию вируса, используют различные группы препаратов, такие как ингибиторы обратной транскриптазы, ингибиторы протеазы и др.
- Симптоматическое лечение. Сюда входят лекарства, которые помогают устранить болевые ощущения (противовоспалительные, обезболивающие), а также средства, борющиеся с интоксикацией организма (плазмозаменители, иммуноглобулины)
- Этиотропная терапия направлена на борьбу с возбудителем болезни. При герпетической инфекции используют противовирусные средства (Ацикловир). При бактериальных поражениях назначают антибиотики широкого спектра активности.
Герпетическая ангина частый спутник при ВИЧ-инфекции. Возбудителем этой формы ангины является вирус простого герпеса. Заболевание сопровождается выраженными болями в глотке. При осмотре обращают на себя внимание увеличенные, гиперемированные миндалины, на которых появляются характерные герпетические пузырьки.
Лечение включает в себя прием противовирусных средств (Ацикловир), а также симптоматическую терапию (обезболивающие, жаропонижающие). Кроме этого, проводят местные полоскания растворами антисептиков и обработку пузырьков раствором Люголя.
Этот тип ангины встречается редко. Вызывает болезнь специфическая бактерия (дифтерийная палочка). Заболевание протекает тяжело. Чаще инфекция поражает ротоглотку, но может спускаться и в гортань. Часто сопровождается отеком и перекрытием дифтерийными пленками просвета гортани. В этих случаях нередко наступает летальный исход.
Лечение только в условиях больницы специальной противодифтерийной сывороткой. Эта инфекция часто вызывает поражение смежных органов (сердце, почки), что на фоне ВИЧ может привести к быстрой смерти больного.
Вызывают бактерии из рода стафилококк, среди которых чаще встречается золотистый и гнойный. Для этого типа ангины характерным признаком являются белесоватые налеты на миндалинах, общее тяжелое состояние пациента, боль при глотании.
Лечение проводят антибиотиками широкого спектра действия (пенициллины, цефалоспорины). Кроме этого, используют местную терапию: полоскания, спреи, пастилки для рассасывания. Борются с симптомами интоксикации и болевыми ощущениями.
Хроническое венерическое заболевание, которое вызывается бактерией бледная трепонема. Сифилитическая ангина встречается нередко и характеризуется на разных стадиях разными симптомами. У таких пациентов в глотке может появиться твердый шанкр (плотная язвочка). При этом наблюдается увеличение небной миндалины с одной стороны, что вызывает боль и затруднение при глотании. При этом развивается общее недомогание и лихорадка.
Важно! Характерной особенностью является одностороннее поражение миндалины.
Одна из самых распространенных видов ангины при ВИЧ-инфекции. На фоне сниженного иммунитета на слизистых ротоглотки начинают активно размножаться грибы рода кандида. При осмотре можно увидеть белые творожистые налеты, которые выходят за пределы миндалины и распространяются на полость рта и неба. Такая форма ангины не вызывает резких болей, но сопровождается интоксикацией больного.
Ангина Симановского-Венсана характеризуется односторонним поражением миндалины. Вызывает болезнь симбиоз двух бактерий: веретенообразной палочки и спирохеты. Характеризуется образованием поверхностных язв, которые покрыты грязно-серыми налетами.
Оппортунистической называется инфекция, которая вызывается условно – патогенными микробами. Эти микробы у здоровых людей не вызывают болезни, а у пациентов со СПИДом или ВИЧ приводят к развитию тяжелых заболеваний. Это происходит из-за того, что иммунитет при ВИЧ постепенно уничтожается вирусом и организм человека не способен защитить себя от атаки вирусов и микробов.
Самыми частыми оппортунистическими инфекциями лор-органов считается кандидоз полости рта, пищевода и глотки. Важным признаком является и герпетическая инфекция, которая длится месяц и дольше.
Ранняя терапия и хороший ответ на препараты позволяют остановить прогрессирование лор-болезней или перевести их в хроническую форму. Сама ВИЧ-инфекция в современных реалиях пока неизлечима, но получаемое лечение позволяет обеспечить качественную и продолжительную жизнь пациента.
Внимание! Вся информация о лечении горла приводится в информационных целях, не пытайтесь сами себе назначать лечение, а тем более диагностику заболевания. Обязательно обратитесь к врачу! Только это будет верным, правильным и логичным решением.
источник
к.м.н. Белова Елена Геннадьевна
Детский консультативно-диагностический Центр
Федерального государственного бюджетного учреждения «Национальный Медико-Хирургический Центр им. Н.И. Пирогова» МЗРФ
Россия,
127473, Центральный административный округ, город Москва, Делегатская ул., 9А
http://www.dkdc.ru/
телефоны регистратуры 84999733798
84999733853
Здравствуйте!
«У меня была незащищённая половая связь с ВИЧ-положительным мужчиной, 2 раза. Первый раз вагинальный контакт с семяизвержением, через месяц — второй раз незащищённый вагинальный контакт.» —
Это достаточно большой риск заражения ВИЧ-инфекцией. Напомню пути передачи:
- половой контакт (незащищённый);
- пересадка органов;
- переливание крови (кровь-в-кровь);
- по наследству.
«Через месяц после второго начались все симптомы, как по книжке, температура, горло, сыпь по всему телу.» —
Вас беспокоят миндалины: на них налёт, гнойные пробки, которые не проходят месяцами (никакие полоскания, промывания раствором Люголя не помогают), гланды увеличились в размерах и покраснели. Сделайте КТ (компьютерную томографию) пазух носа (для проверки болезней носа) и сходите к гастроэнтерологу (для исключения проблем с ЖКТ (желудочно-кишечным трактом)), также сделайте УЗИ (ультразвуковое исследование) шеи (для проверки щитовидной железы). Если у Вас хронический тонзиллит (острая фаза — ангина — может наступить когда угодно), ЛОР-врач может назначить удаление миндалин. Гланды нужно удалять, если у Вас есть гной в лакунах, боль в горле и налёт, частые ангины; осложнения, связанные с сердечно-сосудистой системой (проверить — ЭКГ (электрокардиографией)), субфебриальная температура (долго держится t°≈ 37,0-37,5 °С), дерматологические проблемы (дерматозы; хронические заболевания); увеличены некоторые лимфоузлы (группы: заднешейные, шейные, околоушные, подчелюстные) и гланды; осложнения с почками (после ангины всегда проверяйте их: от некоторых лекарств (антибиотиков), да и от самой болезни, страдают и почки, и сердце), наличие постоянных ОРВИ (острых респираторно-вирусных инфекций) и простуд, общее снижение иммунитета, слабость, скачки АД (артериального давления), менингиты (осложнения в мозг — делайте МРТ (магнитно-резонансную томографию)); проблемы с лёгкими и верхними дыхательными путями (делайте рентген-снимок лёгких), кашель, осложнения в ушах (отиты), постоянный насморк и слизь в горле (КТ рекомендуется); неприятный запах изо рта, проблемы с щитовидной железой (УЗИ шеи и щитовидной железы). Об операции: почти во всех поликлиниках могут сделать несложную операцию — удаление миндалин. Но перед ней нужно обязательно сдать много анализов. Главные всегда: общий анализ крови, УЗИ шеи и щитовидной железы; гастроскопия, КТ пазух носа, биохимический анализ крови (. и составляющие), рентген-снимок лёгких; резус-фактор, наличие гепатита, вирусов (ВПЧ (вирус папилломы человека), ВИЧ (вирус иммунодефицита человека), ВПГ (вирус простого герпеса), сифилис), АСЛ-О (антистрептолизин-О), ЭКГ, МРТ головного мозга.
Операцию делают либо под общим наркозом, либо под локальным (местным). Общий стоит дороже, зато намного надёжнее для психики и здоровья. Анестезия локальная плоха тем, что пациент может бояться крови, вида врача, могут быть поднятия уровня адреналина в крови, учащения сердцебиения (плохо для болеющих сердечно-сосудистыми заболеваниями), фобии. Всё лечение займёт примерно 5 дней.
При различных хронических заболеваниях полости рта и горла могут быть, в том числе, и кожные проявления, и общие иммунные:
- некоторые дерматозы (псориаз, нейродерматиты);
- коллагенозы (системная красная волчанка, склеродермия, геморрагический васкулит, узелковый периартрит, дерматомиозит);
- болезнь Бехчета;
- заболевания щитовидной железы (аутоиммунный тиреоидит Хашимото, подострый тиреоидит де Кервена, фиброзный тиреоидит Риделя, острый тиреоидит);
- признаки хронической интоксикации (субфебриальная температура, слабость);
- увеличение лимфоузлов.
Всё это говорит о том, что в первую очередь нужен ЛОР!
Температура 36,6 °С редко встречается. При создании такой цифры замеряли температуру ста здоровых людей (она была и 37,0 °С, и 36,4 °С, и 37,2 °С, и 36 °С), но средняя оказалась t°= 36,6 °C. Для Вас это норма. Доктор Вундерлих, установивший нормальный диапазон температуры, опубликовал свой труд в ещё 1866 г. Вундерлих установил следующие критерии температуры тела: температура меньше 36,6 °С — субнормальная, от 36,6 °C до 37,4 °C — нормальная, от 37,5 °С до 38 °C —субфебрильная, свыше 38 °C — лихорадочная (фебрильная), выше 39,5 °C —«высокая» лихорадка, выше 42 °C — гиперпирексия. Понятия «субнормальной» и «нормальной» температуры затем стало принятым объединять — норма составляет от 35,8 до 37,4 °C. Это подразделение сохраняется и по настоящее время, хотя в отечественных медицинских учебниках имеется досадная неточность, переходящая из книжки в книжку: обозначение границ субфебрилитета пределами 37-38 °C. Это, как показывает практика, вызывает массу проблем как у лиц, самостоятельно измеряющих температуру тела, так и у их врачей. У всех температура разная, и зависит она от МНОГИХ факторов: физических нагрузок, времени дня, усталости, температуры воздуха, времени года. и, наконец, ЗДОРОВЬЯ!
«Сдавала анализы в 3 месяца (ИФА аг+ат) отрицательный, далее анализ в 6 месяцев-отрицательный, в 12 месяцев сдан ИФА (аг+ат) отрицательный и ПЦР РНК — не обнаружено.» —
ПЦР достаточно точный тест.
Если это ВИЧ-инфекция, то возможно временное отсутствие антител по анализу на ВИЧ. Антителам нужно время чтобы выработаться в определяемом титре. Но если сейчас идет первичная симптоматика ВИЧ-инфекции, то ПЦР на ВИЧ или тест четвертого поколения (который ловит и антиген ВИЧ) будут положительными.
Скорее всего, никакого отношения Ваши жалобы к ВИЧ не имеют. Для расстановки всех точек над «|» можно сдать ПЦР или тест на ВИЧ, который «ловит» не только антитела но антиген ВИЧ (тест четвертого поколения). Обследование по поводу лимфоузла должно стартовать с осмотра терапевта и общего анализа крови.
«НО. остаётся очень много симптомов — белый налет на языке, ломота в мышцах, болит шея, лимфоузлы ноют.» — Увеличение (не воспаление!) лимфоузлов говорит об иммунной реакции организма. Важно ещё и отличить воспалённых от просто увеличенных. При воспалении может подниматься температура, а при дотрагивании сами лимфоузлы кажутся очень большими и набухшими (это происходит резко). Процесс увеличения же — чаще не заметен. Воспалительный процесс продолжается и после лечения, а вот увеличенные лимфоузлы сохраняют размеры. Чаще, без лекарств мы проигрываем, и лимфоузлы нам об этом «говорят». Это считается нормальным для поверхностных групп лимфоузлов — подчелюстные, паховые, шейные, подмышечные, заднешейные, околоушные. Их размер может колебаться от 0,5 см до 1,5 см в норме. Очень хорошо, если они на ощупь мягкие и подвижные («перекатываются» при пальпации), а также могут болеть.
Налёт есть у всех, можете соскоб на кандиду сделать.
«Сдала ещё раз ИФА на сроке 17 месяцев — отрицательный. Что мне делать дальше? Стоит ли мне полностью исключить ВИЧ? И начать жить нормальной жизнью? Не могу ни о чем другом думать. хочу повеситься. » —
Вешаться не надо! Сто́ит исключить ВИЧ, да. Следуйте рекомендациям!
А, вообще, тот, кто думает, что болен ВИЧ, может иметь СПИДофобию. Страдающий такой фобией, с 90-%-ой вероятностью, никогда не заболеет ВИЧ. Это лечится у психотерапевта.
Можете закончить обследование на ВИЧ через 1,5 месяца (вероятность болезни к такому сроку снизится до 1-2%). Поводов для волнения мало. ЖИЗНЬ продолжается!
НО определить, почему увеличены лимфоузлы, Вы можете уже сейчас, следуя рекомендациям вверху!
«Поставьте, пожалуйста, оценку ответу или нажмите на кнопку «Сказать спасибо»»
источник
Поражение ЛОР-органов при ВИЧ-инфекции – группа патологий, развивающихся на фоне иммунной недостаточности, спровоцированной вирусом иммунодефицита человека. Самыми распространенными клиническими симптомами являются герпетическая сыпь, синюшные и багровые пятна, глубокие язвы кожи и слизистых оболочек, белые налеты, творожистые выделения изо рта, носа и слухового канала, синдром интоксикации. Диагностика направлена на определение ВИЧ-инфекции с помощью иммуноблоттинга, ИФА, ПЦР. Лечение состоит из антиретровирусной, антибактериальной, противовирусной и антимикотической терапии, симптоматических мероприятий.
Поражение ЛОР-органов при ВИЧ-инфекции встречается в 75-85% случаев. В общей сложности в мире насчитывается порядка 35 млн. человек, инфицированных ВИЧ. Отоларингологические патологии на фоне иммунодефицита статистически чаще диагностируются среди представителей мужского пола в возрасте от 18 до 45 лет. Наиболее распространенная форма – кандидоз ротовой полости, который в 50-90% становится первичным проявлением ВИЧ-инфекции. Среди бластоматозных патологий самым частым поражением ЛОР-органов является саркома Капоши. Общий показатель летальности при подобных заболеваниях составляет 45-60%. Основные причины смерти – бактериальные внутричерепные осложнения и сепсис.
Причина развития этой категории поражений – вирусы иммунодефицита человека 1 или 2 типа, представители семейства Retroviridae. Наиболее распространены вирионы 1-го типа группы М. Возможные механизмы инфицирования – половой, вертикальный, парентеральный, инъекционный, грудное вскармливание. Источником заражения является инфицированный человек. Самый частый путь передачи вируса – половой контакт, что обусловлено большим количеством вирусных РНК, содержащихся в семенной жидкости и вагинальном секрете. К группе риска относятся гомосексуалисты, инъекционные наркоманы и лица, которым ранее проводилось переливание крови. Развитие оппортунистических патологий происходит при сопутствующем инфицировании бактериями, грибками, вирусами и их комбинациями. При недостаточности иммунитета инфекционные агенты получают возможность бесконтрольного размножения с последующим проникновения вглубь тканей.
При инфицировании ВИЧ проникает в составляющие иммунной системы, имеющие специфический маркер CD4: Т-хелперы, моноциты, макрофаги, дендритные и микроглиальные клетки. В их цитоплазме вирус освобождает свою РНК, вживляя ее в клеточную ДНК. Изменившаяся ферментативная активность постепенно приводит к гибели клеток. Снижение уровня CD4 становится причиной потери цитотоксической активности лимфоцитов CD8. В нормальных условиях последние отвечают за контроль над бактериальными, вирусными, грибковыми агентами и мутировавшими клетками. Таким образом, патогенные и условно-патогенные агенты, проникая в полости ЛОР-органов, не встречают адекватного иммунного ответа и вызывают развитие заболевания.
В список основных поражений ЛОР-органов при ВИЧ-инфекции входят следующие патологии:
- Микотические поражения. К ним относятся кандидоз и гистоплазмоз. Кандидоз развивается при инфицировании грибом Candida albicans, поражает полость рта, глотки и наружного уха. Гистоплазмоз проявляется разрастанием ретикуло-эндотелиальных структур, возбудителем является Histoplasma capsulatum. При диссеминированной форме приводит к язвенным поражениям глотки, неба, кожных покровов.
- Бактериальные инфекции. В условиях ВИЧ-инфекции часто появляются некротические изменения слизистых оболочек носа, внутренней поверхности щек, гортани, глотки, миндалин; возникают абсцессы перегородки носа с последующей перфорацией четырехугольного хряща; формируются или обостряются хронические тубоотиты, синуситы неспецифической бактериальной этиологии. Реже выявляются специфические заболевания: хламидийные и гонококковые фарингиты, сифилитический или туберкулезный отит, фарингит, ларингит.
- Герпес-инфекции. Основной возбудитель – вирус простого герпеса человека (Herpes simplex). Проявляется высыпаниями на коже и слизистых оболочках в виде везикул, герпетической лихорадкой. Несколько реже встречается опоясывающий лишай, а также его специфическая клиническая форма – синдром Ханта, обусловленные вирусом Varicella-zoster.
- Саркома Капоши. Злокачественная сосудистая опухоль, которая способна поражать мягкое небо, небные миндалины, внутреннюю поверхность щек, гортань, глотку. Характеризуется формированием большого количества кровеносных сосудов с аномальным расширением капилляров, что становится причиной образования многочисленных полостей.
Длительное время персистенция ВИЧ в организме никак не проявляется. Симптомы иммунодефицита и заболевания ЛОР-органов развиваются примерно спустя 7-10 лет после инфицирования. Стадия первичных проявлений имеет две формы: гриппоподобную и мононуклеозоподобную. Чаще встречается второй вариант, который характеризуется лихорадкой, тонзиллитом, гепатоспленомегалией, генерализованной лимфденопатией, болью в суставах и отдельных группах мышц, диареей, иногда – макулопапулезной сыпью на туловище. При гриппоподобной форме наблюдается внезапное повышение температуры тела, озноб, ярко выраженная интоксикация, анорексия, полиаденопатия, экссудативный фарингит. Возникающие далее симптомы напрямую зависят от СПИД-ассоциированной патологии.
Наиболее частое заболевание при ВИЧ-инфекции – кандидоз носоглотки, наружного уха. Обычно они проявляются зудом в ухе, формированием ангулита, выделением бело-серых масс творожистой консистенции с неприятным запахом, иногда – с примесью крови, кондуктивной тугоухостью, выраженным увеличением шейных, поднижнечелюстных лимфоузлов, нарастанием общей интоксикации организма. Патологические изменения ЛОР-органов при гистоплазмозе включают в себя глубокие эрозии в носоглотке, ротоглотке и на небе, сопровождающиеся выраженной болью при глотании. Реже язвы формируются на коже наружного носа или ушей. Визуально они имеют бугристую поверхность с приподнятыми краями. Местные проявления сочетаются с резким повышением температуры до 39,0-40,5° C, признаками поражения легких, печени, селезенки.
Бактериальные поражения при ВИЧ-инфекции характеризуются быстрым развитием тяжелого интоксикационного синдрома и выраженных классических симптомов, типичных для поражения того или иного органа, чаще всего – носоглотки, придаточных пазух носа, слуховой трубы, среднего уха. Наблюдаются тяжелые обострения уже имеющихся хронических форм ЛОР-заболеваний. Герпес-вирусная инфекция при СПИДе сопровождается появлением на слизистой оболочке полости рта, ротоглотки, зева, коже ушных раковин и наружного носа групп везикул. Внешне они представляют собой небольшие пузырьки, заполненные серозной или серозно-гнойной жидкостью, проявляются зудом, умеренной болезненностью покалывающего характера. Спустя 2-5 дней везикулы высыхают, на их поверхности формируются сухие корки. Иногда отдельные элементы сыпи сливаются в одну многокамерную структуру, которая после вскрытия оставляет глубокую эрозию.
При опоясывающем лишае обнаруживаются аналогичные высыпания, образующиеся по ходу верхнечелюстной и нижнечелюстной ветвей тройничного нерва, зачастую – только с одной стороны. Жалобы пациента при этом дополняются острой локальной болью невралгического характера, парестезиями. Герпетическая лихорадка возникает внезапно. Первыми признаками являются озноб, повышение температуры до 40,0° C, разлитая головная боль с менингеальными симптомами, редко – бред. Через 1,5-3 дня от начала заболевания общее состояние больного несколько улучшается, в области носа и вокруг рта появляется герпетическая сыпь. При синдроме Ханта вирус герпеса поражает ганглий коленца, что сопровождается резким ухудшением слуха, болевым синдромом с эпицентром в области слухового канала, иррадиацией в затылочный и скуловой участки, герпетической сыпью на ушной раковине и в полости наружного уха.
Очаги саркомы Капоши располагаются асимметрично на поверхности глотки, гортани, ротовой полости, лица, раковин наружного уха и заушных складок. Первичные элементы на слизистых оболочках представляют собой узлы темно-синего, темно-красного цвета. Далее образуются болезненные синюшные, бурые или черные пятна, которые быстро увеличиваются в диаметре, трансформируются в язвы. Возникает нарушение акта глотания, осиплость голоса. На кожных покровах часто образуются папулы и бляшки коричневого цвета, склонные к слиянию и изъязвлению.
Бактериальные и грибковые поражения при ВИЧ-инфекции склонны к быстрому распространению из первичного очага в полости других ЛОР-органов с развитием абсцессов носовой перегородки, фронтитов, гайморитов, этмоидитов, сфеноидитов, евстахиитов, наружных и средних гнойных отитов, лабиринтитов, фарингитов и ларингитов. При отсутствии адекватного лечения инфекция проникает в полость черепа, вызывая формирование внутричерепных и системных осложнений – гнойного менингита, энцефалита, абсцессов головного мозга, тромбофлебита кавернозного синуса, флегмоны орбиты, пневмоний, сепсиса и других. Поражение гортани и глотки при саркоме Капоши может сопровождаться обильными кровотечениями из участков изъязвлений, присоединением вторичной инфекции.
Диагностика поражений ЛОР-органов при иммунодефиците требует комплексного анализа анамнеза, жалоб, данных физикального исследования, общих и специфических лабораторных тестов. Последние играют решающую роль при постановке диагноза. Полная программа обследования больного с подозрением на ВИЧ предусматривает:
- Опрос пациента. При беседе с больным отоларинголог акцентирует внимание на эпидемиологическом анамнезе, давности и характере парентеральных манипуляций, других потенциальных рисках инфицирования ВИЧ. При сборе жалоб устанавливается последовательность их возникновения, наличие беспричинных лихорадок, диарей, колебаний массы тела.
- Физикальное обследование. При общем осмотре определяется выраженное увеличение регионарных лимфатических узлов на фоне умеренной генерализованной лимфаденопатии. При герпес-инфекции на коже лица присутствует специфическая кожная сыпь, которая при опоясывающем лишае распространяется строго по ходу веток тройничного нерва.
- Осмотр ЛОР-органов. При подозрении на ВИЧ-инфекцию проводится полный отоларингологический осмотр, включающий отоскопию, переднюю и заднюю риноскопию, мезофарингоскопию, непрямую ларингоскопию. Эти методики позволяют визуализировать гиперемию и отечность слизистых оболочек, наличие специфических налетов, высыпаний или изъязвлений той или иной анатомической области.
- Рутинные лабораторные тесты. В ОАК при бактериальных и микозных инфекциях присутствует слабовыраженный нейтрофильный лейкоцитоз или лимфоцитопения, повышение СОЭ, при вирусных – лимфоцитоз и/или моноцитоз. На фоне ВИЧ-инфекции определяются атипичные мононуклеары, падение уровня тромбоцитов и гемоглобина.
- Специфические исследования крови. Для подтверждения СПИДа применяются серологические методы диагностики, позволяющие выявить специфические антитела к ВИЧ: иммуноблоттинг, иммуноферментный анализ. Также используется методика полимеразной цепной реакции, которая идентифицирует вирусную РНК, позволяет оценить ее количество в периферической крови.
Лечение нацелено на угнетение репликации ВИЧ и купирование оппортунистических инфекций. Комбинации препаратов подбираются с учетом состояния больного и развившихся патологий ЛОР-органов. Терапевтическая программа включает:
- Антиретровирусную терапию. Для подавления активности вируса используются нуклеозидные и ненуклеозидные ингибиторы обратной транскриптазы, ингибиторы протеазы, ингибиторы фузии в различных комбинациях.
- Этиотропную терапию. При герпетических поражениях назначаются противовирусные препараты из группы ацикловира. При бактериальных заболеваниях показаны высокие дозы антибиотиков широкого спектра действия – аминопенициллинов, цефалоспоринов 3-4 поколения, фторхинолонов, карбопенемов. При грибковых патологиях применяются антимикотические препараты – производные имидазола.
- Патогенетическое и симптоматическое лечение. Заключается в дезинтоксикационной терапии с использованием плазмозаменителей, введении внутривенных иммуноглобулинов, препаратов крови, общеукрепляющих средств, противовоспалительных, антигистаминных и обезболивающих медикаментов, витаминных комплексов.
Прогноз относительно поражений ЛОР-органов на фоне дефицита иммунитета – сомнительный. Ранняя диагностика и хороший ответ организма пациента на фармакотерапию позволяют купировать заболевания или перевести их в хроническую форму. Прогноз для непосредственно ВИЧ-инфекции – неблагоприятный. В современных условиях заболевание неизлечимо, но антиретровирусные препараты дают возможность контролировать репликацию вируса, существенно увеличить продолжительность и улучшить качество жизни больного. Первичная профилактика оппортунистических заболеваний ЛОР-органов основывается на предотвращении инфицировании ВИЧ, вторичная — на соблюдении принципов антиретровирусной терапии, регулярных профилактических осмотрах у лечащего врача.
источник
Какие выделяют стадии ВИЧ-инфекции? С какими клиническими проявлениями ВИЧ-инфекции встречается врач общей практики?

Рисунок 1. Псевдомембранозный кандидоз
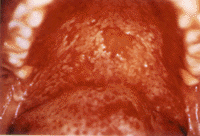 |
| Рисунок 1. Псевдомембранозный кандидоз |
Какие выделяют стадии ВИЧ-инфекции?
С какими клиническими проявлениями ВИЧ-инфекции встречается врач общей практики?
Новая и самая страшная из всех известных в настоящее время инфекционных болезней была впервые зарегистрирована в 1981 году. В результате заражения нейро- и лимфотропным ретровирусом — вирусом иммунодефицита человека (ВИЧ) развивается ВИЧ-инфекция, финалом которой является фатальный синдром приобретенного иммунодефицита человека (СПИД). Главный удар, наносимый ВИЧ, приходится на иммунную систему. Повреждение защитных механизмов у ВИЧ-инфицированных лиц приводит к возникновению различных неопластических процессов и редких вторичных оппортунистических манифестных инфекций с крайне тяжелым течением и неблагоприятным прогнозом. Обычно эти заболевания имеют место у пациентов с иммунодефицитными состояниями, например у онкологических больных или больных с пересаженными органами, иммунореактивность которых снижена, в том числе под действием иммуносупрессивной терапии.
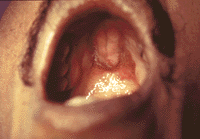 |
| Рисунок 2. Атрофический кандидоз |
Первое время в большинстве случаев СПИД выявлялся среди гомо- и бисексуалов, и проблема эпидемии ВИЧ-инфекции для обывателей была чем-то экзотическим. На самом деле ВИЧ-инфекция не ограничивается определенными группами населения, а поражает без разбора людей любой расы, пола, возраста, положения в обществе, образа жизни или сексуальной ориентации. Распространению инфекции способствуют быстро развивающийся в нашей стране международный туризм, лояльное отношение к беспорядочным сексуальным связям, проституции; а также социально-экономические проблемы. Усугубляет ситуацию образование резистентных к химиотерапии штаммов возбудителей.
К 2000 году ВОЗ предполагает увеличение числа ВИЧ-инфицированных во всем мире до 40 млн. человек.
Трудно переоценить серьезность возникающих личностных, морально-психологических и социальных последствий инфицирования ВИЧ. Люди, которым диагностирована ВИЧ-инфекция, как правило, очень молоды и поэтому не готовы к этой тяжелой болезни с весьма мрачным прогнозом.
ВИЧ-инфекция приводит к колоссальным экономическим затратам, связанным с диагностикой и лечением больных, их реабилитацией, временной утратой трудоспособности, мерами профилактики. В этой связи мы полагаем, что реальной помощи следует ждать от врачей лечебно-диагностических учреждений, первыми сталкивающихся с конкретными проблемами здоровья населения. От их компетентности и осведомленности будет зависеть уровень лечебной и профилактической помощи, а значит, и приемлемое качество жизни больных.
ВИЧ-инфекция относится к группе медленных инфекций. ВИЧ обнаружен во всех биологических средах и тканях организма человека. Клетки, имеющие на своей поверхности антиген CD4 + (, являются клетками-мишенями для ВИЧ. Главным образом это Т-хелперы. Моноциты, их тканевые формы — макрофаги, клетки Лангерганса, фолликулярные клетки лимфатических узлов, клетки микроглии, альвеолярные макрофаги легких тоже имеют CD4 + антиген. В отличие от CD4 + Т-лимфоцитов, моноциты и макрофаги рефрактерны к цитопатическому действию ВИЧ, но обеспечивают его диссеминацию. Решающее значение для прогноза характера и тяжести течения ВИЧ-инфекции в настоящее время имеют концентрация CD4+ Т-лимфоцитов и «вирусная нагрузка» — определение количества копий РНК ВИЧ в 1 мл плазмы крови методом полимеразной цепной реакции. В то время как число CD4 + клеток падает и иммунный ответ ослабевает, вирусная нагрузка растет. Высокая вирусная нагрузка всегда свидетельствует о прогрессии заболевания. Однако в настоящее время предсказать момент возникновения после заражения различных клинических проявлений ВИЧ-инфекции у конкретного больного не представляется возможным.
Весьма частым проявлением инфицирования ВИЧ являются различные поражения ЛОР-органов. Они возникают практически при всех клинических формах заболевания и имеют очень важное диагностическое и прогностическое значение. Поскольку, на наш взгляд, большинству пациентов впервые приходится обращаться за медицинской помощью в лечебно-диагностическое учреждение по месту жительства на II стадии (по клинической классификации ВИЧ-инфекции, предложенной В. И. Покровским (в 1989 году) — стадии первичных проявлений ВИЧ-инфекции, на ней мы остановимся подробнее.
Более чем у половины инфицированных ВИЧ после
I стадии ВИЧ-инфекции, или стадии инкубации, которая продолжается примерно один месяц, на 6—8 неделе развивается II стадия — стадия первичных признаков ВИЧ-инфекции (А — острая лихорадочная фаза; Б — бессимптомная фаза; В — персистирующая генерализованная лимфаденопатия). Ниже перечислены ее возможные проявления.
1. Стадия IIА. Мононуклеозоподобный синдром (наиболее часто); гриппоподобный синдром; полиаденопатия; поражение нижних отделов респираторного тракта; гастроэнтерит; серозный менингит; энцефалопатия; миелопатия; нефропатия; тромбоцитопеническая пурпура.
Мононуклеозоподобный синдром
- Лихорадка (повышение температуры тела в среднем до 38,9оC, которая сохраняется от одной до трех недель.
- Боли в горле (фарингит; явления тонзиллита по типу инфекционного мононуклеоза сохраняются две-три недели). Необходимо проведение дифференциальной диагностики с группой симптоматических тонзиллитов инфекционной и неинфекционной природы, например при сифилисе, скарлатине, ангине Симановского — Плаута — Венсана, ангинозной форме туляремии, остром лейкозе и др.
- Полиаденит (лимфоаденопатия с увеличением двух и более групп лимфатических узлов, которые умеренно болезненны, подвижны, не спаяны между собой и с окружающими тканями).
- Гепатоспленомегалия.
- Кандидозный стоматит.
- Головная боль.
- Гастроинтестинальные симптомы (тошнота, рвота, диарея).
- Абдоминальные боли.
- Миалгии и артралгии.
- Чувство усталости.
- Снижение массы тела (в среднем на 5 кг).
- Летаргия.
- Кашель.
- Ночные поты.
Рисунок 3. Вторичный сифилид по типу «печати» - Эритематозная макулопапулезная сыпь (асимптомная, распространенная, симметричная, напоминающая сыпь при кори или сифилитическую розеолу, с основной локализацией на туловище и отдельными элементами на лице, шее). Продолжается от трех дней до двух-трех недель (см. рис. 3).
- Геморрагические пятна (до 3 мм в диаметре), напоминающие высыпания при геморрагическом аллергическом васкулите (возможно сочетание с изъязвлениями слизистых оболочек полости рта, пищевода, гортани с выраженными дисфагией, дисфонией).
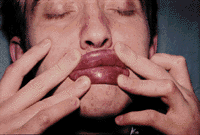 |
| Рисунок 4. Герпетическая инфекция и себорейный дерматит |
Мононуклеозоподобный синдром — результат активной иммунной реакции на ВИЧ, завершается в пределах от одной до шести недель. Параклинически: транзиторная лимфопения CD4+ и лимфоцитоз CD8+, транзиторная тромбоцитопения и повышение уровня трансаминаз. В госпитализации могут нуждаться до 20% больных.
Гриппоподобный синдром
- Возможно внезапное начало.
- Озноб, высокая лихорадка.
- Симптомы интоксикации: головная боль, миалгии, артралгии, анорексия, недомогание, потливость.
- Может быть полиаденопатия, спленомегалия.
- Может быть краснухо- или кореподобная сыпь.
- Экссудативный фарингит.
Возможно волнообразное течение гриппоподобного синдрома, напоминающее аденовирусную инфекцию. Слизистая оболочка глотки умеренно диффузно гиперемирована, пастозна, миндалины I-II ст., гиперемированы, сосуды задней стенки глотки инъецированы. При наличии у больных экзантемы возможно развитие энантемы на слизистой оболочке твердого и мягкого неба.
Полиаденопатия
- Постепенное, редко острое начало.
- Субфебрильная, редко фебрильная лихорадка.
- Слабость.
- Утомляемость.
- Снижение работоспособности.
- Познабливание.
- Повышенная потливость.
- Постепенное увеличение поверхностных лимфатических узлов сначала затылочной и заднешейной групп, затем поднижнечелюстных, подмышечных, паховых.
При пальпации лимфатические узлы мягкие, тестообразной консистенции, до 3 см в диаметре, безболезненны, не спаяны друг с другом, кожа над ними не изменена. Полиаденопатия продолжается до четырех недель, возможна трансформация в персистирующую генерализованную лимфоаденопатию.
При развитии признаков тромбоцитопенической пурпуры имеет место повышенная кровоточивость в виде повторных или рецидивирующих носовых кровотечений. Возможно развитие экхимозов, гематом при незначительных травмах.
При острой лихорадочной фазе ВИЧ-инфекции могут возникать вирусные поражения кожных покровов лица и шеи — герпетическая инфекция, контагиозный моллюск.
2. Стадия IIБ. Бессимптомная фаза — бессимптомное вирусоносительство.
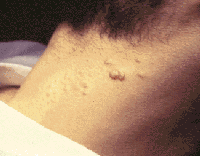 |
| Рисунок 5. Контагиозный моллюск |
Выделяют состояние первичной латенции (когда изначально отсутствуют какие-либо симптомы ВИЧ-инфекции) и вторичную латенцию, которая формируется после острой ВИЧ-инфекции. Продолжительность этой фазы достигает десяти и более лет. При ВИЧ-инфекции с асимптомным течением почти у половины ВИЧ-инфицированных имеет место демиелинизирующий процесс в ЦНС, который, по-видимому, является причиной развития перцептивной сенсоневральной тугоухости и субклинических форм патологии вестибулярного анализатора. Учитывая возможность развития на этой стадии у части пациентов транзиторной тромбоцитопении и редких случаев тромбоцитопенической пурпуры, нельзя исключить геморрагических осложнений при проведении хирургического лечения.
3. Стадия IIВ. Персистирующая генерализованная лимфоаденопатия (ПГЛП).
ПГЛП проявляется увеличением лимфатических узлов, сопровождается лихорадкой, иногда высокой — до 39оC и более, с ознобами, проливными ночными потами, хотя у части больных может протекать бессимптомно. Периферические лимфатические узлы обычно определяются в двух-трех регионарных зонах (шейные, больше — заднешейные, подмышечные и др.). Стадия ПГЛП непосредственно переходит в терминальную стадию или сопровождается так называемым СПИД-ассоциируемым комплексом, протекающим на фоне умеренного иммунодефицита.
Диагностика ВИЧ-инфекции на стадии первичных проявлений имеет принципиально важное значение, т. к. этот период наиболее оптимален для начала специфической антиретровирусной терапии и дает возможность успешного проведения долгосрочного мониторинга развития болезни. В этой связи знание особенностей течения ВИЧ-инфекции на разных стадиях, клиническая настороженность относительно этого заболевания специалистов узкого профиля, в том числе и оториноларингологов, окажет своевременную помощь больным, облегчит страдания и как можно дольше сохранит им приемлемое качество жизни.
источник
Вирус иммунодефицита человека или ВИЧ вызывает хроническую инфекцию, которая может иметь весьма длительное течение с преимущественным угнетением иммунных клеток.
ВИЧ за несколько лет жизни в человеке приводит к тому, что его иммунитет абсолютно не способен справиться с условно-патогенными организмами, живущими на слизистых оболочках и коже.
В терминальной стадии болезни, которая носит название СПИД, смерть наступает именно от оппортунистических инфекций, то есть таких, которые возникли из-за условно-патогенной микрофлоры.
ВИЧ-инфекция имеет несколько стадий. Характерных симптомов нет, однако есть определенные признаки и настораживающие моменты, позволяющие заподозрить инфицирование ВИЧ, обследовать человека и назначить на ранних стадиях патогенетическое лечение, что позволит затормозить развитие вируса.
От момента заражения до первого проявления болезни (период сероконверсии) проходит от двух недель до года. После этого наступает короткий продромальный период, в котором могут появиться симптомы, похожие на мононуклеоз. На фоне общей слабости, подъема температуры тела, лимфоаденопатии, увеличения печени и селезенки, будет наблюдаться боль в горле, боль при глотании.
Боль ничем не отличается от присущей болезненности при ангине или остром фарингите.
После стихания симптомов долгое время в анализе крови сохраняется снижение уровня лимфоцитов, что может служить косвенным указателем на наличие ВИЧ у человека.
Следом наступает латентный период. Он может длиться от 5 до 12 лет и проявляться лишь увеличением разных групп лимфатических узлов. Но уже в эту фазу в связи с все больше нарастающей активностью ВИЧ, и соответствующем угнетении иммунных комплексов, возможно развитие бактериальной, грибковой, вирусной, паразитарной инфекции горла.
Стадия пре-СПИД длится 1-2 года, характеризуется проявлением во рту и в горле повторяющихся герпетических высыпаний, тяжело заживающих язв, стойкого кандидоза (на фото), волосистой лейкоплакии языка и нёба.
На фото изображен свойственный грибковому поражению слизистой рта и глотки белый творожистый налет в виде хлопьев.
В терминальной стадии оппортунистические инфекции и различные опухоли приводят за 1-2 года к смерти человека. Боль в горле возникает из-за активизации:
- Вируса герпеса,
- Стрептококка, стафилококка, энтерококка,
- Микобактерий туберкулеза,
- Бледной трепонемы,
- Хламидий,
- Цитомегаловирусов и других.
Бактериальное поражение лор-органов – один из первых симптомов иммунодефицита. Поэтому частые синуситы, отиты, фарингиты, тонзиллиты, которые слабо реагируют на проводимое отоларингологом лечение, могут свидетельствовать о наличии ВИЧ в организме.
Кандидоз и другие микозы первыми атакуют человека с ВИЧ. При этом заболевание сопровождается увеличением шейных лимфоузлов.
Кандидоз протекает с поражением полости рта, глотки, синусов, может переходить на кожу лица, практически не поддается лечению. В сочетании с саркомой Капоши является признаком перехода болезни в завершающую стадию.
У больных активизируется вирус герпеса, проявляя себя как во рту (см. на фото выше), так и на коже. Характерные для герпетической инфекции высыпания в виде пузырьков с прозрачной жидкостью, как показано на фото, вызывают у человека боль. Располагаются чаще всего на слизистой губ, щек, десен, языка, мягком нёбе, небных дужках.
Бактериальные инфекции проявляют себя язвенными и некротическими поражениями слизистой оболочки рта и глотки. В горле также обостряются хронические инфекции, часто возникают гнойные осложнения, фурункулы.
Одним из неблагоприятных признаков является появление у больного волосистой лейкоплакии. На фото видны образования на небных дужках и мягком нёбе, присущие лейкоплакии. Также на фото немного заметно поражение этим недугом языка. Характерные образования и выступы в виде белых волосков или ворсинок могут полностью покрывать язык и зев. Боль в большинстве случаев не беспокоит.
Еще одним частым образованием во рту и в горле человека с ВИЧ является саркома Капоши. На начальных стадиях она характеризуется появлением красноватых или синих пятен, которые затем темнеют, увеличиваются в размерах, доставляют боль. Боль обычно проходит после перехода болезни в язвенную стадию.
Очень важно выявление ВИЧ-инфекции именно на ранней стадии.
Назначение специфического противоретровирусного лечения и наблюдение у инфекциониста позволит затормозить развитие вируса в клетке и прожить долгую полноценную жизнь.
источник