Тема: « Сестринский уход при ангинах, скарлатине, коклюше»
это острое инфекционное заболевание с преимущественным поражением небных миндалин.
Этиология : стафилококк, В- гемолитический стрептококк группы А, но могут быть и другие возбудители (вирусы, грибы).
1. Экзогенный (т.е. от больных и бактерионосителей).
2. Эндогенный (аутоинфекция- т.е. инфицирование происходит из полости рта самого больного при наличии хронического воспаления небных миндалин или кариозных зубов).
Предрасполагающие факторы: местное или общее переохлаждение.
1. Синдром обшей интоксикации: (повышение температуры до 39-40, головная боль, озноб, общее недомогание).
2. Боль в горле при глотании.
3. Местные изменения на миндалинах зависят от формы ангины.
Ангина катаральная. Синдром интоксикации не выражен, температура субфебрильная. При осмотре глотки отмечается припухлость и гиперемия небных миндалин и дужек. Регионарные лимфоузлы увеличены и болезненны при пальпации. Катаральная ангина может быть начальной стадией для другой формы ангины, а иногда проявлением той или иной инфекционной болезни.
Ангины фолликулярная и лакунарная. Характеризуются более выраженной интоксикацией (головная боль, боль в горле, температура до 39°, озноб).
Осмотр зева при фолликулярной ангине: видны нагноившиеся фолликулы в виде белых или желтоватых горошин, просвечивающие сквозь слизистую оболочку. Иногда в лакунах желтые или сероватые, плотные пробки, имеющие неприятный гнилостный запах.
Осмотр зева при лакунарной ангине: в лакунах образуются жидкие желтовато-белые гнойные налеты, которые могут сливаться, покрывая всю поверхность миндалин. Эти налеты легко снимаются шпателем. В том и другом случае миндалины гиперемированы, отечны.
— постельный режим до нормализации температуры
— антибиотики( цефуроксим, азитромицин, джозамицин )-5 дней
— полоскание зева солевым раствором, отварами трав ( ромашка, календула, эвкалипт)
— орошение зева препаратами ингалипт, биопарокс, йокс, гексорал и другими.
Если ребенок не госпитализирован , то в первый день, до назначения антибиотиков на дому берется мазок из зева и носа на дифтерию (на BL ) В первые три дня больной активно наблюдается на дому врачом и медсестрой. Домашний режим 10 дней.
— больному однократно ставится внутримышечно бициллин-3 для профилактики ревматизма и нефрита,
— делаются общие анализы крови и мочи. Через месяц больной еще раз должен быть осмотрен врачом (чтобы не пропустить осложнения). При необходимости повторить анализы крови и мочи.
— это одна из форм стрептококковой инфекции, сопровождающаяся лихорадкой, ангиной, мелкоточечной сыпью, склонная к осложнениям.
Этиология: вызывается бета – гемолитическим стрептококком группы А.
1-больной скарлатиной до 7-8 дней от начала заболевания;
Воздушно-капельный и контактно-бытовой, очень редко пищевой.
Инкубационный период 2-7 дней.
К концу 1х суток формируется 3 основных признака болезни:
2. воспаление в месте входных ворот (ангина)
3. мелкоточечная сыпь на коже.
Интоксикация проявляется повышением температуры до высоких цифр 38,5-39, нарушением самочувствия, головной болью нередко рвотой.
Ангина- жалобы на боли в горле. При осмотре зева- яркая гиперемия и отек миндалин, дужек, мягкого неба. Ангина может быть катаральной, лакунарной, фолликулярной и даже некротической.
Увеличиваются регионарные л/узлы.
Характерный вид при скарлатине имеет язык – в первые 2-3 дня он обложен в центре белым налетом, суховат. Кончик языка малинового цвета, со 2-3 дня язык начинает очищаться, становится малиновым, с выраженными сосочками. «Малиновый» язык – держится 1 -2 недели.
К концу первых, началу вторых суток одновременно по всему телу появляется мелкоточечная, густая сыпь на гиперемированном фоне кожи. Кожа на ощупь горячая, сухая, шероховатая (шагреневая кожа). Излюбленное место локализации сыпи в паховых складках, локтевых сгибах, внизу живота, в подмышечных впадинах, в подколенных ямках. Всегда свободным от сыпи остается носогубный треугольник.
Все симптомы достигают максимума к 3 дню, а затем постепенно угасают.
При угасании сыпи у большинства больных возникает крупнопластинчатое шелушение кожи, особенно выраженное на пальцах рук и ног.
— Инфекционные – отит, синусит, ларингит, бронхит, пневмония, паратонзиллярный абсцесс.
— Аллергические – гломерулонефрит, ревматизм, инфекционно – аллергический миокардит.
На дому, госпитализации подлежат дети из закрытых ДУ, тяжелые
и осложненные формы, дети до 3 лет.
— режим постельный на весь острый период.
—А/б пенициллинового ряда (амоксициллин, аугментин, флемоксин солютаб), макролиды (эритромицин, азитромицин), или цефалоспорины 1 поколения (цефалексин, цефазолин и другие ).
— Антигистаминные ( тавегил, фенкарол )- по показаниям
-симптоматическое (жаропонижающие, полоскание зева).
— неспецифическая — заключается в изоляции больных на 10 дней, если к 10 дню выздоровление не наступило, то срок увеличивается.
Выздоровевших выписывают в ДДУ и школу через 21 день (во избежание осложнений, таких как миокардит, гломерулонефрит). Дети бывшие в контакте с больным скарлатиной дома и в ДДУ наблюдаются 7 дней (температура, кожа, зев).
1. карантин на 7 дней, в группе проводится заключительная дезинфекция, контактные ежедневно осматриваются ( кожа, зев, термометрия).
возбудитель коклюша грамотрицательная палочка (Bordetella pertussis). Известно 4 серотипа, которые в процессе роста и развития образуют экзо- и эндотоксины. К токсинам наиболее чувствительна ЦНС (дыхательный и сосудодвигательный центры). Во внешней среде палочка неустойчива и быстро погибает т.к. чувствительна к высокой температуре, солнечному свету, высушиванию, воздействию дезинфектантов.
Источник инфекции – больные типичными и атипичными формами коклюша.
Путь передачи – воздушнокапельный, заражение происходит при тесном и достаточно длительном контакте (радиус рассеивания возбудителя 2-2,5 метра). Коклюшем болеют дети различного возраста, в том числе и новорожденные.
Основные клинические проявления коклюша
1. Инкубационный период от 3 до 14 дней.
2. Катаральный период 1-2 недели-
состояние больного удовлетворительное, температура нормальная или
субфебрильная. Кашель сухой, навязчивый, постепенно нарастающий, может быть насморк.
3. Период спазматического кашля от 2-3 недель до 2 месяцев.
Приступ кашля представляет собой следующие друг за другом кашлевые толчки на выдохе, прерываемые свистящим, судорожным вдохом – репризом. Заканчивается приступ отхождением густой, вязкой стекловидной мокроты или рвотой. При типичном приступе кашля характерен вид больного: лицо краснеет, затем синеет, становится багрово – красным, набухают вены шеи, лица, головы, отмечается слезотечение. Язык высовывается изо рта до предела. В результате трения уздечки языка о зубы происходит надрыв или образования язвочки. Вне приступа сохраняется одутловатость лица, отечность век, бледность кожи. Возможны кровоизлияния в склеры и петехиальная сыпь на лице и шее.
4. Период разрешения от 2 до 3 недель-
кашель теряет типичный характер, возникает все реже и реже, но приступы могут провоцироваться эмоциональным напряжением или физической нагрузкой. В течении 2-6 месяцев сохраняется повышенная возбудимость ребенка, возможны следовые реакции (возврат приступообразного, судорожного кашля при присоединении ОРВИ).
Особенности современного коклюша – преобладание легких и атипичных форм вследствие массовой противококлюшной иммунизации.
Особенности коклюша у детей раннего возраста:
— укорочены 1 и 2 периоды, 3- удлинен до 50-60 дней;
— приступы кашля могут быть без реприз, но часто сопровождаются остановкой дыхания, могут быть судороги;
— чаще возникают осложнения: (диарейный синдром, энцефалопатия, эмфизема легких, коклюшная пневмония, ателектазы, нарушение мозгового кровообращения, кровотечение и кровоизлияния в головной мозг, сетчатку глаза, пупочная или паховая грыжи, выпадение прямой кишки и другие).
1) метод «кашлевой пластинок»
2) мазок с задней стенки глотки — бак посев на среду Борде-Жангу (картофельно-глицериновый агар с добавлением крови и пенициллина) или КУА (казеиново-угольный агар).
3) РПГА – для диагностики коклюша в поздние сроки или при обследовании очага. Диагностический титр 1:80.
4) молекулярный метод – ПЦР (полимерная цепная реакция).
5) OAK – лейкоцитоз с лимфоцитозом (или изолированный лимфоцитоз) при нормальной СОЭ.
Госпитализации подлежат дети с тяжелыми формами, с осложнениями, с негладким течением, неблагоприятным преморбидным фоном, с обострением хронических заболеваний и дети раннего возраста. По эпидемическим показаниям – дети из закрытых ДУ.
Режим – щадящий, с обязательными индивидуальными прогулками.
Диета – при тяжелых формах кормить чаще и маленькими порциями,
Этиотропная терапия: антибиотики- – эритромицин, рокситромицин (рулид), азитромицин (сумамед) на 5-7-10 дней, эффективны в ранние сроки заболевания.
— п/судорожные (фенобарбитал, аминазин);
— дегидратационная терапия (диакарб или фуросемид);
— муколитики и противокашлевые (туссин плюс, бронхолитин, либексин, тусупрекс,синекод);
— антигистаминные (кларитин, супрастин);
— витамины с микроэлементами;
— при тяжелых формах – преднизолон;
— оксигенотерапия, при апноэ – ИВЛ;
— эуфиллин (при бронхоабструкции и нарушениях мозгового кровообращения);
— физиотерапия, массаж грудной клетки, ЛФК;
— п/коклюшный иммуноглобулин (детям до 2 х лет).
-специфическая— АКДС (тетракокк ) с 3 х месяцев 3 х кратно, с интервалом 45 дней, ревакцинация в 18 месяцев.
Изоляция больного на 14 дней. Дети, бывшие в контакте с больным, наблюдаются в течении 7 дней, двукратное бактериологическое обследование проводится детям из семейного очага при лечении больного коклюшем на дому.. Контактным детям первого года жизни и непривитым до 2 х лет ввести антитоксический противококлюшный иммуноглобулин.
источник
Осмотр зева производится при диагнозе “ангине» в стационаре ежедневно, а при подозрении на дифтерию — через каждые 2 часа. При этом отмечается, нет ли тризма (характерно для столбняка) или резкой болезненности при открывании рта (флегмонозная ангину, паратонзиллярный абсцесс) или рот больной открывает свободно.
Схема ориентировочной основы действии (СООД) при синдроме тонзиллита

 |
Осмотреть кожу и слизистые, обратить внимание на окраску наличие синдрома экзантемы.
Измерить температуру тела.
При кокковой ангине кожа гиперемирована. горячая на сиб/пь; при дифтерии кожа и сгизистые бледные, с цианоточным оттенком; гри скарлатине точечная сыпь не 1—2 день болезни; при вторичном сифилисе розеолезно-пагуяезная сыпь по всему телу включая ладони и подошвы.
При кокковой ангине — фебрильная, соответствует выраженности местного процесса; при дифтерии —субфеб- рильная—фебригьная—не со ответствует вьраженносш местного процесса; при хроническом тонзиллите, ангине Сммановасого—Венсана кандидоэе, сифилисе—субфеб- рильная.

Обследовать все группы тммфоузлоа
Осмотреть визуально миндалины, снять наложения шпателем для определения характера налета
Определить наличие и уровень поражения органов дыхания.
Провести перкуссию и пальпацию органов брюшной полости.
Оценить общий анализ крови.
Провести бактериологическое исследование посева с миндалин на флору, бактерии Леффлера.
При ангине, дифтерии, скарлатине —увеличение и болезненность тонзиллярных л/у; при инфекционном моно- нукпеозе, аденовирусной инфекции, болезнях крови, вторичном сифилисе — полилимфоаденопатия, гри первичном сифилисе, ангине Симаноеснюго—Венсана, кандидо- зе — чаще односторонний, бе эболеэненный тонзиллярный лимфаденит.
Налеты не выходят за пределы миндалин (ангина, скарлатина, инфекционный мононуклеоз, иерсиниоз. аденовирусная инфекция. Налеты выходят за гределы миндалин Сцифгерия, ангина Симановск»го—Венера, кандидоэ, сифилис, болезни крови).
Затруднение носового дыхания (инфекционный мононуклеоз, аденовирусная инфекция).
Поражение бронхолегочного аппарата (аденовирусная инфекция, брюшной тиф)
Гепатолиенагъньй синдром (брюшной тиф, аденовирусная инфекция инфекционный монон/кпеоз, заболевания крови).
Боги в животе, иерсиниоз, эмтероеируензя инфекция о. холецистит как метатонзиллярное заболевание
При ангине, скарлатине, дифтерии—ускорение СОЭ, нейтрофильный лейкоцитоз; при инфекционном мононук- леозе — атипичные мононуклеары богъше 10%; при остром лейкозе—гиперлейкоцигоз с преобладанием бпасг- ных клеток яри агранулоцитозе—лейкопения с резким снижением содержания нейтрофилов в сочетании с анемией, тромбоцигопенией.
При ангине —чаще обнаружение в мазке паженной гажюзвой флоры; ангине Сима новского—Венсана — ассоциация веретенообразной палочки и спирохеты полости рта, дифтерии — бактерий Леффлера; кандидоэе — грибковой флоры.
описании миндалин отражаются их размеры (небольшие, умеренно увеличенные, выступают из-за дужек, почти соприкасаются; гипертрофия миндалин — увеличение до 1—2—3 степени); поверхность (гладкая, бугристая, разрыхленная и т.д.). При наличии налетов подробно описывается их форма (в виде полосок, островков, сплющенные, покрывают всю поверхность миндалин, выходят за их пределы: на дужки, язычок, мягкое небо и т.д.); расположение (в глубине лакун, по ходу лакун, на выстулающих поверхностях миндалин, в кратерообразном углублении и т.д.); их характер (рыхлые, крошковатые, в виде гнойных наложений, в виде фибринозных, фибринозно-некро- тических пленок и т. д.); цвет (белые, серые, желтые, зелено- еато-темные, пропитанные кровью и т.д.); связь налетов с подлежащей тканью (легко снимаются шпателем, снимаются с трудом, не снимаются). При снятии налета определить егр характер (гнойный — легко растирается между стеклами; фибринозный — не растирается, остается в виде пленок. При осмотре зева обращается внимание на симметричность изменений, положение язычка, выбухание передней дужки. Одновременно осматривается и описывается слизистая полости рта: гладкая, блестящая, разрыхлена, гиперемированр, энантемв, пятна Филатова—Вельского, некрозы и т.д. Задняя стенкр глотки: не изменена, гиперемирована, выражена зернистость, гнойные наложения, налеты и др. изменения.
Пример описания зева: Больной открывает рот с некоторым трудом из-за болезненности в горле. Слизистая рта гледкая, блестящая, без высыпаний. В зеве яркая разлитая гиперемия, миндалины умеренно увеличены, выступают из-за дужек на 0,5 см, разрыхлены, На внутренней поверхности миндалин с обеих сторон отмечаются налеты серо^ато-желтрго цвета в виде полос по ходу лакун. Налеты за пределы миндалин уе выходят. По характеру рыхлые, легко снимаются шпателем, растираются шпателем. Задняя стенка глотки умеренно гиперемирована, гладкая (картина, типичная для лакунарной ангины).
Пример обоснования диагноза: Лакунарная ангина, первичная, средней тяжести выставлен на основании данных анамнеза: остров начало болезни с подъемом температуры до фебрильных цифр, ознобом, головной болью, ломотой в теле и одновременным пояалением болей в горле при глотании;
эпиданамнеза: связь заболевания с переохлаждением, привит от дифтерии по возрасту ;
• синдрома интоксикации (температура, головная боль, озноб, миалгии),
• тонзиллярного синдрома (боли в горле, гиперемия зева, увеличение миндалин за счет инфильтрации, гнойные наложения в лакунах),
• регионарного лимфаденита в виде увеличения и болезненности тонзиллярных лимфоузлов;
лабораторных йвнных: в крови характерный для бактериальной инфекции лейкоцитоз со сдвигом влево, ускорение СОЭ,
• в посеве с миндалин рост р-гемолитического гр.А стрептококка и отсутствие бактерий Леффлера;
• положительного эффекта на проводимую антибактериальную терапию.
В конце занятия, завершив работу с учебным материалом и проведя курацию больного, ответьте на предложенные ниже тесты итогового контроля. Решите предлагающиеся в учебном пособии ситуационные задачи.
источник
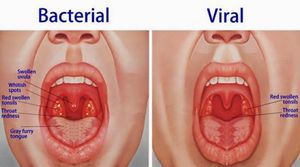
Заражение ангиной происходит чаще воздушно-капельным путём, однако, не стоит забывать и о возможности инфицирования через общие столовые приборы. Через другие предметы общего пользования (полотенца, мыло, игрушки или одежду) ангина не передаётся.
Возбудителями ангины являются различные кокки (стрептококки, стафилококки, пневмококки), а также острые вирусные инфекции, способные поражать лимфатическую систему.
Располагающими факторами для развития тонзиллита являются близкий контакт с заражённым человеком, слабая иммунная система и общее или местное переохлаждение организма.
У детей до шести лет, диагноз острый тонзиллит не выставляется в связи с отсутствием или недоразвитостью нёбных миндалин. Однако, при острой вирусной инфекции, заболевание может распространяться по глотке и вызывать сильные воспалительные процессы в слизистой оболочке и мягких тканях гортани.
Тонзиллит, вызванный вирусной инфекцией, протекает более агрессивно и с температурами, доходящими до критических показателей, нежели тонзиллит бактериального происхождения.
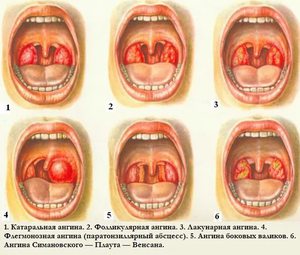
Ангина — это лишь общее понятие заболевания. И в зависимости от степени поражения и самого возбудителя заболевания, ангину делят на такие виды:
- катаральная ангина;
- лакунарная ангина;
- фолликулярная ангина;
- флегмозная ангина;
- хроническая ангина.
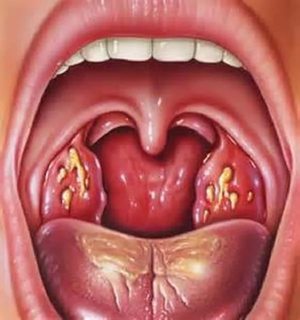
При лакунарной ангине в основании миндалин образуется белый налёт. Сами миндалины сильно увеличены и гиперемированны. Температура тела при лакунарной ангине может достигать 39 градусов.
Фолликулярная ангина сопровождается наличием на воспалённых миндалинах нагноившихся фолликулов. Эти фолликулы имеют беловато-желтоватый цвет. Базальная температура в острый период может подыматься выше 39 градусов. Как правило, фолликулярная и лакунарная ангина имеют бактериальное происхождение, что характеризуется появлением на нёбных миндалинах белого налёта или точек (воспалённых фолликулов).
Флегмозная ангина является осложнённой формой одного из видов ангин и отличается сильны воспалением и гиперемией нёбных миндалин и их структурным изменением. Сильно увеличенные миндалины приобретают рыхлый вид. А также отмечается отёчность и гиперемия мягкого нёба и задней стенки горла. Температура может достигать 40 градусов и выше. Боль при глотании и приёме пищи настолько острая, что больной может отказаться даже от жидких блюд. подчелюстные и ушные лимфоузлы сильно увеличены и болезненны.
Хроническая ангина отличается своим вялым течением. Симптомы слабо выражены и проявляются даже при незначительных простудных заболеваниях, которые и являются спусковым механизмом для начала её развития. Диагноз хронического тонзиллита выставляется при частых рецидивах заболевания. Постоянно воспалённые миндалины являются источником хронической инфекции и чтобы её устранить больному назначают хирургическое удаление нёбных миндалин или их обработку жидким азотом. А также широко применяется прижигание слабыми импульсами электротока.
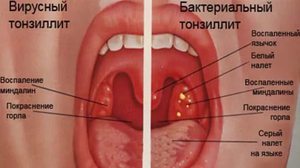
У ребёнка же, способствовать развитию воспалительного процесса могут попавшие в организм болезнетворные микробы.
При фолликулярной ангине поражаются не только нёбные миндалины, но и воспаляются подчелюстные лимфатические узлы, также воспалительный процесс может распространяться по задней стенке глотки и по мягкому небу. Такое распространение свойственно герпетической фолликулярной ангине, вызванной вирусом герпеса.
На поражённых миндалинах появляются гнойные фолликулы желтовато-белого цвета. С виду они напоминают гнойные прыщи и располагаются диффузно не образуя отдельных очагов. При этом явно выражена гиперемия самих миндалин дужек и мягкого нёба.
Фолликулярная ангина: фото.
Начинается фолликулярная ангина с острой боли в горле и затруднённого глотания. И уже на следующие сутки, с резким повышением температуры до 38 градусов и выше, на миндалинах появляются гнойные образования. Температура при этом виде тонзиллита держится до тех пор, пока не уйдут нагноения. Как и любая другая ангина, фолликулярная опасна своими осложнениями на сердечно сосудистую систему. Поэтому так важно своевременно обращаться за врачебной помощью и не заниматься самолечением. Кроме того, кокки, вызывающие ангину, способны поражать мочеполовую систему и провоцировать воспаление слизистой оболочки почек и их придатков.
Основным источником заражения ангиной является больной человек, а возбудителями выступают вирусы или бактерии, вызывающие это заболевание. Однако, простого попадания микроба в организм недостаточно. На прогрессирование заболевания влияет ряд следующих причин:
-
наличие хронической инфекции дыхательных путей — при наличии хронических инфекций, в организме человека присутствуют условно-патогенные бактерии, которые, при снижении защитных функций иммунной системы или наступлении благоприятных условий, начинают атаковать организм, а присоединившаяся инфекция способствует развитию заболевания;
- общее и местное переохлаждение — при сильном переохлаждении, угнетаются защитные функции организма, и при наличии хронической инфекции, болезнетворные микробы начинают его атаковать;
- истощение иммунной системы — истощение иммунной системы может произойти в результате частых стрессов, сильного частого переутомления и частых инфекционных заболеваниях. Поэтому при попадании или наличие хронической инфекции, организм не в состоянии бороться с микробами и они начинают его активно атаковать;
- атмосферные условия — чаще всего ангинами в межсезонье, когда погода сырая и холодная. Такие атмосферные условия, считаются оптимальными для обострения и распространения вирусных и бактериальных инфекций. К тому же именно в эти временные периоды организм человека страдает от недостатка витаминов;
- резкая смена климата — при смене климатических условий, организм тратит все свои силы на акклиматизацию и его защитные функции значительно ослабевают. Поэтому хронические инфекции органов дыхания или попадание соответствующих болезнетворных микробов внутрь, способствуют развитию заболевания.

- Контактно-бытовой — бактерии или вирусы могут передаваться при общем использовании посуды. Таким путём могут заразиться люди с ослабленным иммунитетом или дети. Чаще всего ребёнок заражается при пользовании одной и той же кружкой с заражённым человеком;
- Орально-фекальный — распространён чаще среди детей грудного и раннего возраста. Микробы попадают в организм здорового ребёнка вместе со слюной заражённого ребёнка через игрушки;
- через продукты питания — распространён среди детей школьного возраста при использовании одной и той же воды с бутылки или других продуктах. То есть ребёнок может дать попить со своей бутылки, попробовать яблоко или булочку. Таким образом, микробы заражённого ребёнка, попадают в организм здорового ребёнка вместе с продуктами питания.
Взрослые болеют чаще при попадании инфекции в организм воздушно-капельным путём в момент посещения магазинов или пользования общественным транспортом. Однако основными причинами развития заболевания становятся в основном ослабление иммунитета или общее переохлаждение.
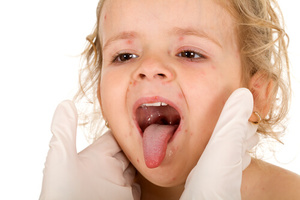
При ангине бактериального типа заболевание прогрессирует более медленно и постепенно. В горле сначала появляется неприятная сухость и першение, а затем присоединяется высокая температура и нагноение фолликул. Температура держится до тех пор, пока болезнетворные бактерии, поражающие, слизистую оболочку миндалин не начну гибнуть.
Инкубационный период заболевания довольно короткий и может длиться не более трёх дней. В этот период у человека может наблюдаться разбитость, сонливость, упадок сил, понижение аппетита.
В начале развития заболевания отмечаются первые симптомы:
- сухость и першение в горле;
- общая слабость;
- незначительное повышение температуры;
- боль в суставах;
- ломота в теле;
- озноб;
- иногда небольшая заложенность в носу или отделение из носовых ходов, жидкой прозрачной слизи.
У ребёнка начало развития заболевания может протекать с повышением температуры до 37,5 и выше. В горле появляется незначительная боль при глотании. При осмотре ротовой полости отмечается покраснение нёбных миндалин и дужек.
Буквально через несколько дней после первых симптомов начинается острый период в котором отмечаются следующие симптомы:
-
сильная боль в горле при глотании приёме пищи;
- увеличение нёбных миндалин;
- гиперемия миндалин и дужек;
- нагноение миндальных фолликулов;
- повышение температуры до 38 градусов и выше;
- увеличение периферических лимфоузлов;
- заложенности носа;
- появляется гнусавость и осиплость голоса;
- сильная интоксикация.
У детей острый период может протекать значительно тяжелее, чем у взрослого. Больной ребёнок может жаловаться на боль в животе и тошноту. Может отмечаться полное отсутствие аппетита и рвота.
При неправильном лечении заболевания в острый период, фолликулярная ангина может принимать флегмозную форму. При таком осложнение течения заболевания температура тела может достигать критических показателей, а само состояние ребёнка или взрослого человека значительно ухудшиться.
Острый период длится до тех пор, пока гнойные нарывы на миндалинах не начну уходить. При правильном лечении он длится не более пяти дней. После чего наступает период выздоровления.
В период выздоровления все симптомы начинают сходить на нет. Самочувствие постепенно улучшается, боль в горле проходит. Миндалины уменьшаются в размерах и приобретают нормальный вид. Температура тела нормализуется, появляется аппетит. Этот период длиться около трёх дней и заканчивается полным выздоровлением.
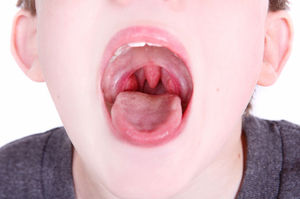
При лёгком течении заболевания лечение фолликулярной ангины производится в домашних условиях, однако, под строгим присмотром врача так, как любое отклонение от нормы течения заболевания может вызвать тяжёлые последствия, особенно у ребёнка.
Поэтому, как лечить фолликулярную ангину амбулаторно проконсультирует ведущий специалист, не стоит заниматься самолечением. Это может негативно сказаться на течении заболевания и усугубить его.
Так, для домашнего лечения фолликулярной ангины следует соблюдать некоторые правила:
- в острый период, больной нуждается в постельном режиме;
- на период высоких скачков температуры, личная гигиена должна обходиться протираниями, влажным мягким полотенцем;
- больному требуется обильное тёплое питье с большим содержанием витамина С;
- пища должна быть тёплой и протёртой (следует исключить продукты которые будут раздражать воспалённое горло);
- больной считается заразным на протяжении всего течения заболевания, поэтому должен находиться в отдельной комнате;
- комната должна регулярно проветриваться.
Доктор назначит приём таблетированных антибиотиков, и ряд вспомогательных препаратов, которые будут направлены на устранение симптомов.
Так, для устранения воспаления и боли в горле назначают полоскания антисептическими препаратами, также не исключено применение аэрозолей, в состав которых, входят противобактериальные и антисептические вещества. И то и другое отлично снимает воспаление и боль.
Для понижения температуры назначают жаропонижающее.
Но также во время лечения фолликулярной ангины, необходимо принимать иммуностимулирующие препараты. Они помогут ослабленному организму активно бороться с заболеванием.
Совместно с антибиотиком, больному назначаются пробиотики, которые будут защищать и лечить кишечник во время и после курса антибиотиков.
Если лечение фолликулярной ангины в домашних условиях не даёт положительных результатов, то больной продолжает лечение в стационаре. Стационарному лечению также подлегают больные с тяжёлым течением заболевания и сильной интоксикацией организма (температура тела 39 градусов и выше).
В стенах медицинского учреждения больному назначают лечение антибиотиками широкого спектра действия. Такие антибиотики вводятся внутримышечно или внутривенно капельным способом. Если после введения антибиотиков температура не снижается, то больному назначают препараты для выведения токсинов из организма. Это могут быть внутривенные инъекции или оральные жидкие препараты в виде суспензий или растворов. Для защиты форы кишечника применяют эубиотики в таблетках, порошках или капсулах. Для обработки горла назначают препараты местного действия (растворы для полоскания, аэрозоли, таблетки). Такие препараты обладают антисептическими, противобактериальными и успокаивающими действиями.
Прежде чем лечить фолликулярную ангину самостоятельно, следует помнить о риске осложнения заболевания. Поэтому если домашние консервативные методы не дают результатов, о них следует отказаться и обратиться за квалифицированной медицинской помощью.
Чтобы избежать заражения ангиной любого вида, следует меньше находиться в местах большого скопления людей и по возможности пользоваться одноразовыми медицинскими масками. И также не стоит забывать о личной гигиене. В период, благоприятный для распространения вирусов и бактерий, необходимо тщательно мыть руки и умываться после посещения общественных заведений или общественного транспорта. Исключить близкий контакт с людьми, у которых присутствуют симптомы присущие заболеванию.
Если в семье имеется болеющий человек, то ему необходимо выделить отдельную комнату и отдельную посуду.
В период влажных и холодных климатических условий необходимо поддерживать защитные функции организма. Для этого следует принимать иммунностимулирующие препараты и витамин С.
Фолликулярная ангина очень серьёзное инфекционное заболевание. И при неправильном лечении или несвоевременном обращении за медицинской помощью может вызывать серьёзные осложнения. Тяжёлое течение заболевания негативно отражается на работе многих систем в организме человека и может вызывать сильную интоксикацию.
Только своевременное и правильное лечение поможет быстро поднять больного человека на ноги и не причинить вред здоровью.
источник
Ангины относятся к инфекционно-аллергическим заболеваниям лимфаденоидного аппарата глотки, с преимущественным поражением кольца Пирогова — Вальдейера и чаще всего — небных миндалин. Заболеванию подвержены дети дошкольного и школьного возраста и взрослые (реже) до 35-40 лет. Отмечаются выраженные сезонные подъемы заболеваемости в весенний и осенний периоды. Ангиной в 1,5-2 раза чаще болеют в больших городах, на производствах, связанных с запыленностью воздуха, отрицательным влиянием климатических условий, при воздействии на органы дыхания аллергенов, пониженном иммунитете и контакте с носителями микробиоты, тропной к лимфоидному аппарату глотки.
Этиология и патогенез. Инфицирование патогенной флорой происходит двумя путями — экзогенным и эндогенным. Первый путь включает воздушно-капельное и алиментарное инфицирование. При воздушно-капельном инфицировании заболеваемость ангиной в больших коллективах носит характер «локальных эпидемий». Алиментарный путь возможен при употреблении инфицированных продуктов, в частности молока от коров, больных стрептококковым заболеванием вымени.
К этиологическим факторам относятся стрептококк, стафилококк, пневмококк, а также дрожжеподобные грибки рода Candida. Существенную роль в возникновении ангин могут играть анаэробная инфекция, аденовирусы, вирусы гриппа, а также симбиоз с другими возбудителями. При эндогенном пути источником инфекции могут быть гнойные заболевания носа и его придаточных пазух.
В патогенезе ангин значительную роль играют предрасполагающие факторы, такие как местное и общее переохлаждение организма, перегревание, вредные химические и пылевые атмосферные агенты, снижение реактивности организма, гиповитаминоз, иногда механическая травма (например, укол рыбьей костью) небной миндалины.
Катаральная, или эритематозная, ангина чаще всего носит сезонный характер и обязана своим возникновением банальной глоточной микробиоте, которая активизируется в результате резкого сезонного изменения климатических факторов, гиповитаминоза и длительного отсутствия инсоляции в зимний период.
Патологоанатомические изменения при катаральной ангине проявляются локальной гиперемией и отечностью слизистой оболочки небных миндалин (процесс всегда двусторонний), образованием мелких локальных инфильтратов, усиленным слущиванием эпителия как на свободной поверхности миндалин, так и в области крипт (лакун).
Симптомы. Субъективные признаки характеризуются головной болью, ознобом, субфебрильной или повышенной температурой тела, сухостью в горле и нарастающей болезненностью при глотании. У детей могут возникать судороги, вторичное воспаление глоточной миндалины, боли в затылке, явления менингизма. Воспалительный процесс в начале заболевания локализуется в области небных миндалин, но затем может распространяться на все лимфаденоидное кольцо, в первую очередь на боковые валики глотки и глоточную миндалину.
Клиническое течение. Начало заболевания внезапное. Боли при глотании усиливаются и достигают максимума на 2-3-й день. Гиперемия и отечность миндалин отчетливы в первые 2-3 дня болезни, уменьшаются и исчезают к 5-му дню, сохраняясь лишь в области дужек еще в течение 10-14 дней.
У детей повышение температуры тела может длиться до 7 дней и более, что может свидетельствовать о наступающем осложнении. Появление ознобов на 2-3 -й день заболевания всегда является серьезным симптомом, указывающим на возможное возникновение септицемии и даже общего сепсиса.
Изменения в составе крови при легкой форме катаральной ангины могут быть весьма незначительными или даже на уровне верхней границы нормы. Однако при выраженной клинической картине они существенны: лейкоцитоз до 12 000 — 14 000 с умеренно выраженным нейтрофилезом и сдвигом влево; однако при некоторых тяжелых (токсических) формах катаральной ангины лейкоцитоз может отсутствовать или даже отмечается лейкопения с явлениями агранулоцитоза (исчезновение эозинофилов; их появление вновь свидетельствует о тенденции к выздоровлению): СОЭ — 10-12 мм/ч.
Осложнения при катаральной ангине могут возникать в виде гнойных процессов в перитонзиллярных областях и на отдалении. Чаще возникают у детей. Может возникать ложный круп, проявляющийся стридором, спазмом гортанных мышц.
Самым частым осложнением катаральной ангины является нефрит. Часто после выраженной ангины наблюдается альбуминурия, которая может проявляться как в разгар заболевания, так и в течение нескольких недель после него.
Диагноз и дифференциальный диагноз. Прямой диагноз основывается на анамнезе, эпидемиологических данных и описанной клинической картине. Катаральную ангину дифференцируют от вульгарного фарингита, который характеризуется разлитой гиперемией слизистой оболочки глотки, особенно ее задней стенки, где также выявляется россыпь воспаленных гранул. Гиперемия глотки при начальной стадии перитонзиллярного абсцесса отличается односторонностью процесса и бурно развивающейся клинической картиной. Скарлатинозная ангина отличается от катаральной несколькими специфическими признаками. В начальной фазе скарлатины часто определяется энантема, характеризующаяся интенсивной пурпурно-красной окраской, охватывающая слизистую оболочку миндалин, боковых валиков, мягкого неба и язычок. В отличие от вульгарной катаральной ангины эта гиперемия не является диффузной, а резко обрывается, практически линеарно, на уровне небной занавески. Как правило, скарлатинозная ангина сопровождается приступами рвоты, что не наблюдается при катаральной ангине.
Катаральную ангину следует дифференцировать от сифилитической энантемы, возникающей во второй стадии сифилиса; последняя характеризуется тотальной гиперемией слизистой оболочки и наличием характерных пластинчатых образований (рис. 1, 4). От гиперемии зева при мононуклеозе катаральная ангина отличается отсутствием полиаденита.
Рис. 1. Эндоскопическая картина зева при различных заболеваниях глотки: 1 — гангренозная ангина (язвенно-некротическая ангина); 2 — туберкулезное поражение нёбных миндалин (язвенный туберкулезный тонзиллит); 3 — шанкр правой нёбной миндалины; 4 — вторичный сифилис глотки; 5 — сифилитические гуммы правой нёбной миндалины
Эти формы являются двумя фазами единого инфекционного процесса, началом которого нередко служит катаральная ангина. Этиологическим фактором является стрептококковая инфекция (гемолитический стрептококк тип А или патогенный стрептококк тип В, как правило, алиментарного происхождения). Нередко эти формы ангины возникают в результате инфицирования стрептококком типа D (энтерококк).
Патологоанатомические изменения носят выраженный характер: в миндалине образуются крупные инфильтраты, нагноившиеся фолликулы, иногда сливающиеся в микроабсцессы. Значительные изменения претерпевает покров крипт (лакун), нарушение целости которого обусловливает массивное выделение в просвет лакуны лейкоцитов и фибрина. Последний покрывает поверхность лакуны фибринозной пленкой, которая выходит из лакуны на поверхность миндалины, что определяет а снятие лакунарной ангины (рис. 2, 1).
Рис. 2. Эндоскопическая картина зева при различных заболеваниях глотки: 1 — лакунарная ангина; 2 — ангина при дифтерии (дифтерия зева); 3 — ангина Симановского — Пло — Венсана; 4 — герпетическая ангина; 5 — фарингокератоз
Клиническое течение стрептококковой фолликулярной и лакунарной ангин может протекать в нескольких клинических формах.
Типичная форма характеризуется быстрым началом с появлением ознобов, высокой температуры тела (39-40 °С), резким ухудшением общего состояния, болями в пояснице и икроножных мышцах, у детей может наблюдаться помрачение сознания, бред, судороги, менингизм. В глотке отмечается резкая гиперемия и инфильтрация зева, набухание небных миндалин. При фолликулярной ангине на их поверхности выявляются маленькие желтовато-белые пузырьки — пораженные фолликулы. Сливаясь, они образуют серовато-беловатый легко удаляемый фибринозный налет. Регионарные лимфатические узлы увеличены и резко болезненны.
Тяжелая форма характеризуется внезапным началом, молниеносным нарастанием описанных выше симптомов. При этой форме поражение фолликулов носит массовый характер, в результате чего образующийся серовато-желтый налет быстро, ко 2-му дню болезни, покрывает всю поверхность миндалины и выходит за ее пределы. Мягкое небо и язычок резко гиперемированы и отечны. Обильное слюнотечение и глотательные движения вызывают мучительную боль. На высоте заболевания больной нередко впадает в сопорозное состояние, бредит, а у детей возникают непроизвольные движения в конечностях, судороги, нередко явления опистотонуса и менингизма. Тоны сердца приглушены, пульс нитевидный, частый, дыхание частое, поверхностное, губы, кисти рук и стопы синюшны, в моче — белок.
Заболевание длится в среднем около 10 дней, однако нередко наблюдаются затяжные и рецидивирующие формы, при которых заболевание приобретает торпидный характер. Эти формы чаще всего наблюдаются при недостаточно своевременном в неэффективном лечении, а также при высокой вирулентности флоры, ее высокой резистентности к применяемым антибиотикам, ослабленном иммунитете.
Этиология. Заболевание вызывается веретенообразной палочкой (Вас. Fusiformis) в симбиозе с обычной спирохетой полости рта (Spirochaeta buccalis).
Массовую вспышку язвенно-пленчатой ангины наблюдал С. П. Боткин в 1888 г Позже эпидемиологию и клинику этого заболевания описал Н. П. Боткин (1890). В 1898 г. французский врач Плаут (Plaut) и несколько позже его коллега Венсан (Vincent) обнаружили характерного возбудителя этого заболевания.
Заболевание чаще возникает у лиц, истощенных и ослабленных предшествующими заболеваниями, страдающими гиповитаминозом, алиментарной дистрофией, особенно при недостатке в употребляемых пищевых продуктах белков и аминокислот.
Клиническая картина. Общее состояние больного в начале заболевания практически остается нормальным. Часто он обращается к врачу с жалобой на появление неприятного запаха изо рта и слюнотечение. В дальнейшем появляются боль при глотании и увеличение регионарных лимфатических узлов, болезненных при пальпации.
При фарингоскопии выявляются чаще всего поражение одной миндалины (см. рис. 2, 3) и сопутствующий стоматит. Миндалина увеличена, гиперемирована, покрыта желтовато-серым, легко удаляемым налетом. Под ним обнаруживается слегка кровоточащая язва с серовато-желтым дном и неровными краями, мягкими на ощупь. В типичных случаях отмечается диспропорция между выраженными деструктивными изменениями в глотке (налеты, язвы, некроз) и относительно нетяжелым общим состоянием больного. При неосложненном течении длительность заболевания не превышает 2-3 недель.
Осложнения наблюдаются редко, но если возникают, то протекают тяжело с обширными некротическими разрушениями в полости рта и глотки (перфорация твердого неба, разрушение десен, обширный некроз миндалины). Эти поражения могут вызывать аррозионные кровотечения.
Диагноз устанавливают на основании клинической картины и результатов бактериологического исследования, при котором в удаленных налетах или соскобе со дна язвы обнаруживают большое количество веретенообразных палочек и спирохет полости рта. Следует, однако, учитывать, что фузоспирохетный симбиоз иногда обнаруживается при других заболеваниях глотки, например при распадающейся раковой опухоли миндалины.
Дифференциальный диагноз проводят с дифтерией зева, сифилисом, туберкулезом и изъязвившейся злокачественной опухолью миндалины.
Лечение: полоскание полости рта растворами перекиси водорода, перманганата калия, припудривание язвенной поверхности порошком осарсола. При отсутствии эффекта назначают пенициллин и никотиновую кислоту.
Боковой фарингит (angina pharyngis lateralis) представляет собой острое воспаление боковых валиков глотки. Часто сочетается с воспалением лимфаденоидных гранул задней стенки глотки (angina pharyngis granulosa). При фарингоскопии боковые валики увеличены, гиперемированы, могут быть покрыты псевдопленкой, которая легко удаляется. Клиническая картина напоминает таковую зон катаральной ангине.
Лечение: сульфаниламиды, антисептические полоскания, постельный режим в течение 3-5 дней в зависимости от выраженности клинической картины.
Острый простой аденоидит, или ретроназальная ангина, — это воспаление аденоидных вегетации, встречающееся чаще всего в раннем детском возрасте и з первые годы жизни. Различают также острый или подострый рецидивирующий а пролонгированный аденоидит.
Заболевание начинается внезапно с подъема температуры тела до 40-41 °С, часто сопровождается судорожным синдромом, спазмом гортани, частым дыханием, тахикардией и аритмией. Заболевший младенец отказывается от кормления из-за отсутствия носового дыхания. При фарингоскопии определяется истечение гноя то задней стенке глотки. Регионарные лимфоузлы увеличены и болезненны при пальпации. Повышенная температура тела сохраняется от 3 до 5 дней.
К осложнениям относятся острое воспаления ВДП (ларинготрахеит), бронхопневмония, острый отит, парафарингеальные абсцессы и флегмоны, что делает прогноз весьма осторожным.
Лечение младенцев должно быть направлено в первую очередь на восстановление носового дыхания. Назначают антибиотики, общеукрепляющие средства под наблюдением педиатра. При затяжном аденоидите иногда проводят аденотомию в теплом периоде на фоне и с последующей интенсивной антибиотикотерапией. Также рекомендуют удаление аденоидов при возникновении токсического синдрома или при неэффективном лечении при ушных осложнениях.
Этот тип ангины следует рассматривать как вульгарный воспалительный процесс, поскольку она относится к вторичным заболеваниям, обусловленным иммунодефицитом, при котором происходит бурное развитие так называемой оппортунистической инфекции, в изобилии вегетирующей в слизистой оболочке глотки и ее лимфаденоидных образований. Наряду с банальной гноеродной инфекцией поражение ВДП при СПИДе может быть вызвано грибами, пневмоцистами, герпетическими и другими вирусами.
Лечение комплексное с назначением интенсивного иммуномодулирующего лечения, препаратов, повышающих общую сопротивляемость организма, и противовирусных средств, активных в отношении ВИЧ-инфекции. Лечение проводится в специальных медицинских центрах для ВИЧ-инфицированных пациентов.
Прогноз. При рано начатом специфическом лечении в комплексе с другими методами терапии относительно благоприятен, при поздних стадиях — сомнителен.
Эти осложнения подразделяют на местные, по соседству, на расстоянии и общие. Местные осложнения характеризуются некрозом солитарных лимфаденоидных образований и, как правило, сочетаются с осложнениями по соседству Из осложнений, возникающих по соседству, наиболее часто встречаются острый ларингит, отек гортани, флегмона шеи, парафарингеальный абсцесс, острый шейный лимфаденит, поражения слюнных желез (сиалоаденит). К осложнениям на отдалении относятся артриты и артрозы, орхит, холецистит, менингит, нефрит, эндокардит и др. Общие осложнения могут проявляться токсическим синдромом с нарушением деятельности ЦНС и сердечно-сосудистой системы, а также постангинозной септицемией. Относительно частыми осложнениями ангин, особенно у лиц ослабленных и при ВИЧ-инфекции, являются гнойные процессы, возникающие по соседству.
Флегмонозная ангина, или острый паратонзиллит, — острое гнойное воспаление околоминдаликовой клетчатки, возникающее первично или вторично через 1-3 дня после фолликулярной или лакунарной ангины. В подавляющем большинстве случаев процесс односторонний. Чаще всего флегмонозная ангина возникает у лиц в возрасте 15-40 лет, реже — в возрасте менее 15 лет и очень редко — в возрасте менее 6 лет.
Этиология и патогенез. В качестве этиологического фактора выступают гноеродные микробы, чаще всего стрептококки, которые проникают в паратонзиллярную клетчатку из глубоких воспаленных лакун небных миндалин при нарушении целости миндаликовой псевдокапсулы. Различают три формы заболевания: отечную, инфильтративную и абсцедирующую. Возможны и абортивные формы перитонзиллита, завершающиеся на первых двух стадиях.
Локализация перитонзиллярного воспаления бывает различной (рис. 3).
Рис. 3. Различные локализации перитонзиллярного абсцесса: а — верхнепередняя локализация абсцесса; б — медиальная локализация абсцесса; в — задняя локализация абсцесса; 1 — верхний полюс миндалины; 2 — глубокие (латеральные) отделы миндалины; 3 — область задней дужки миндалины
Симптомы и клиническое течение. Характерны резкие спонтанные односторонние боли в глотке, которые вынуждают больного отказываться от приема пищи и питья. Голос становится гнусавым, речь — невнятной; больной придает голове вынужденное положение с наклоном вперед и в сторону абсцесса. Из-за пареза мягкого неба жидкая пища при попытках ее проглатывания попадает в носоглотку. Возникает контрактура височно-нижнечелюстного сустава на стороне абсцесса, затрудняющая раскрывание рта. Изо рта ощущается неприятный запах с примесью запаха ацетона, отмечается обильное слюнотечение. Температура тела повышается до 40 °С, общее состояние средней тяжести, сильная головная боль, резкая слабость, разбитость, боли в суставах, за грудиной, регионарные лимфатические узлы резко увеличены и болезненны при пальпации.
На 5-7-е сутки обнаруживается отчетливое выпячивание мягкого неба, чаще всего над верхним полюсом миндалины. При фарингоскопии отмечают резкую гиперемию и отек мягкого неба. Миндалина смещена к средней линии и книзу. В области формирующегося абсцесса определяется резко болезненный инфильтрат, который выпячивается в сторону ротоглотки. При созревшем абсцессе на вершине этого инфильтрата слизистая оболочка и стенка абсцесса истончаются и через них просвечивает гной в виде бело-желтого пятна. После самопроизвольного вскрытия абсцесса или вскрытия хирургическим путем состояние больного резко улучшается, однако на следующий день в полости абсцесса вновь накапливается гной и все признаки заболевания возобновляются. Разведение краев разреза, удаление гноя и промывание полости абсцесса антисептиком вновь приводят к исчезновению болей, свободному раскрыванию рта и улучшению общего состояния.
Осложнения: тромбофлебит кавернозного синуса, аррозионное кровотечение из сосудов, питающих небную миндалину, или сосудов, проходящих в парафарингеальном пространстве, парафарингеальный абсцесс.
Диагностика и дифференциальная диагностика ангин. Как правило, диагностика любой формы вульгарной ангины и флегмонозной ангины не вызывает затруднений, однако возникновение воспалительных изменений в лимфаденоидном кольце глотки не всегда свидетельствует о банальной форме заболевания. Поэтому при возникновении воспалительных явлений в глотке их следует дифференцировать в первую очередь со скарлатиной, дифтерией, корью, гриппом, острым катаром ВДП, острым фарингитом и изменениями в глотке, возникающими при других инфекционных заболеваниях. В клинической практике часто приходится дифференцировать лакунарную ангину, особенно при сливной форме, с локализованной дифтерией зева.
Лечение ангин. Лечение вульгарных ангин, как правило, проводится на дому при соблюдении определенных противоинфекционных правил (отдельная отгороженная ширмой постель или комната, индивидуальная посуда и средства туалета, ограничение контакта со здоровыми членами семьи, исключение доступа к больному детей). В первые дни назначают постельный режим, обильное питье (фруктовые соки, чай с лимоном, молоко, щелочная минеральная вода, клюквенный морс домашнего приготовления), рациональную богатую витаминами и белками (мясные бульоны) и углеводами пищу. Следят за функцией кишечника, при появлении признаков сердечно-сосудистой недостаточности больного осматривает терапевт.
При легком течении ангины без выраженной интоксикации назначают внутрь сульфаниламидные препараты (ко-тримоксазол, норсульфазол, стрептоцид, сульфадиметоксин, сульфадимидин, сульфален-меглюмин и др.). Препаратами выбора являются амбазон, фарингосепт, гексетидин, ингалипт и др. средства местного и общего действия. При ангине средней и тяжелой степени к сульфаниламидам с первого дня болезни добавляют антибиотики из группы пенициллинов, тетрациклинов, фторхинолинов, цефалоспоринов и др. Больным с имеющимися ревматизмом и заболеванием почек наряду с антибиотиками назначают ацетилсалициловую кислоту по 0,5 г 3-4 раза в день и аскорбиновую кислоту по 0,1-0,3 г 4 раза в день при обильном питье.
Лечение при перитонзиллярном абсцессе подразделяется на консервативное «полухирургическое» и хирургическое.
Консервативное лечение (как при ангине средней тяжести) может дать положительный эффект лишь в самом начале заболевания. В большинстве случаев оно не влияет на развитие воспалительного процесса и лишь затягивает созревание абсцесса. Разрешению воспаления может способствовать превентивное вскрытие инфильтрата еще до стадии созревания абсцесса или даже так называемая абсцесс-тонзиллэктомия в «горячем» периоде.
В тех случаях, когда место вскрытия абсцесса трудно определить, производят диагностическую пункцию в направлении предполагаемой его локализации.
Пункция перитонзиллярного абсцесса: аппликационная анестезия; вкол длинной и толстой иглой на шприце в точке, расположенной несколько кверху и кнутри от последнего нижнего моляра в направлении предполагаемой локализации абсцесса. Если гноя не получено, вскрытие абсцесса не производят и на фоне консервативного течения занимают выжидательную позицию, поскольку сама пункция способствует либо обратному развитию воспалительного процесса, либо ускоряет созревание абсцесса с последующим его проявлением или спонтанным вскрытием.
Полухирургическое вскрытие перитонзиллярного абсцесса заключается в его тупом вскрытии (рис. 4).
Рис. 4. Вскрытие перитонзиллярного абсцесса тупым путем через надминдаликовую ямку
Анестезия аппликационная и инфильтрационная поверхностная, без проникновения в полость абсцесса. В надминдаликовую ямку, преодолевая сопротивление тканей, вводят в закрытом виде, например носовой корнцанг на глубину 1-1,5 см, стараясь при этом проникнуть в полость абсцесса. После этого бранши корнцанга разводят и производят ими 2-3 движения кверху, кзади и книзу, стараясь отделить переднюю дужку от миндалины. При удачном вскрытии абсцесса его содержимое тотчас изливается в полость рта. Необходимо следить, чтобы гнойные массы не заглатывались или не попадали в дыхательные пути. Для этого в момент выделения гноя голову больного наклоняют вперед и вниз.
После вскрытия абсцесса больному назначают полоскание глотки различными антисептическими растворами или отварами трав (ромашка, шалфей, зверобой, мята). Возможно и промывание полости абсцесса антисептиками с использованием тупой канюли. В последующие день-два манипуляцию повторяют (без предварительной анестезии).
Хирургическое лечение перитонзиллярного абсцесса проводят в положении сидя. Ассистент фиксирует руками сзади голову пациента. Используют остроконечный ланцет, лезвие которого обертывают лейкопластырем настолько, чтобы его конец оставался свободным на 1-1,5 см (предотвращение более глубокого внедрения инструмента). Ланцет вкалывают в место наибольшего выпячивания абсцесса (рис. 5, а) либо в точку, соответствующую середине линии, проведенной от основания язычка к последнему нижнему моляру (б).
Рис. 5. Вскрытие паратонзиллярного абсцесса при помощи разреза (Источник: Атлас оперативной оториноларингологии / Под ред. В. С. Погосова. М, 1994): а — определение места разреза слизистой оболочки; б — разрез слизистой оболочки в месте наибольшего выпячивания; в — расслоение более глубоких тканей тупым путем; г — линия разреза при вскрытии заднего паратонзиллярного абсцесса; стрелками указаны линии разреза
После проникновения скальпеля в полость абсцесса разрез увеличивают книзу на 2-2,5 см вдоль передней небной дужки. Затем проникают вглубь полости абсцесса тупым инструментом (б) в направлении того места, из которого был получен гной при пункции. Бранши инструмента разводят, и при удачной операции тотчас из разреза появляется густой сливкообразный зловонный гной с примесью крови. Этот этап операции чрезвычайно болезнен, несмотря на проведенную анестезию, однако уже через 2-3 мин больной испытывает значительное облегчение, спонтанная боль исчезает, рот начинает раскрываться почти в полном объеме и через 30-40 мин температура тела снижается до субфебрильной, а через 2-3 ч нормализуется. Обычно в течение последующей ночи края разреза склеиваются и к утру следующего дня вновь появляются боли и затруднение раскрывания рта. Поэтому вновь разводят края раны. Эту процедуру целесообразно повторить и на ночь. После вскрытия абсцесса больному назначают теплые (36-37 °С) полоскания различными антисептическими растворами и в течение 7 дней сульфаниламидный препарат и антибиотик. Полное выздоровление при отсутствии осложнений обычно наступает к 10-му дню после вскрытия абсцесса.
Абсцесс-тонзиллэктомия, если операция производится под местной анестезией, сличается значительной болезненностью, однако наличие гноя в околоминдаликовом пространстве облегчает высепаровку миндалины.
Показания к абсцесс-тонзиллэктомии: 1) повторные ангины, осложняющиеся перитонзиллярным абсцессом; 2) затяжное течение околоминдаликового абсцесса; 3) развивающаяся септицемия; 4) кровотечение из околоминдаликовой области после вскрытия абсцесса. В последнем случае в зависимости от интенсивности кровотечения перед удалением миндалины целесообразно взять на провизорную лигатуру наружную сонную артерию и в наиболее ответственные этапы операции зажимать ее специальным эластичным (мягким) сосудистым зажимом. После перевязки в ране кровоточащего сосуда зажим отпускают и проверяют операционное доле на предмет отсутствия кровотечения.
Осложнения. Могут возникать по соседству и на отдалении как и при других формах ангины. В случае если в разгаре заболевания наступает облегчение раскрывания рта и снижение боли без вскрытия абсцесса с прогрессирующим ухудшением общего состояния и появлением припухлости под углом нижней челюсти, это свидетельствует о прорыве гноя в окологлоточное пространство.
Оториноларингология. В.И. Бабияк, М.И. Говорун, Я.А. Накатис, А.Н. Пащинин
источник




 наличие хронической инфекции дыхательных путей — при наличии хронических инфекций, в организме человека присутствуют условно-патогенные бактерии, которые, при снижении защитных функций иммунной системы или наступлении благоприятных условий, начинают атаковать организм, а присоединившаяся инфекция способствует развитию заболевания;
наличие хронической инфекции дыхательных путей — при наличии хронических инфекций, в организме человека присутствуют условно-патогенные бактерии, которые, при снижении защитных функций иммунной системы или наступлении благоприятных условий, начинают атаковать организм, а присоединившаяся инфекция способствует развитию заболевания; сильная боль в горле при глотании приёме пищи;
сильная боль в горле при глотании приёме пищи;