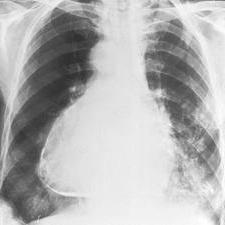
Инфаркт миокарда является осложнением патологий сердца. Он провоцирует появление других проблем в работе органа. К ним относится постинфарктная аневризма сердца, при которой происходит выпячивание сердечной стенки. Патология довольно опасна и требует своевременного лечения. Если помощь не будет оказана, то осложнения приведут к смерти больного.
В зависимости от времени появления, аневризмы бывают:
- Острыми. Их развитие наблюдают на протяжении первых двух недель после инфаркта. Спрогнозировать поведение такого образования трудно. Стенка аневризмы только начинает покрываться волокнами коллагена и может быстро увеличиваться в размерах или разорваться.
- Подострыми. Такие образования появляются в течение3-8 недель после приступа. Ткани его составляющие упрочняются. Поэтому риск разрыва снижается.
- Хроническими. Они появляются через два месяца после перенесенного инфаркта. Образование медленно увеличивается в размерах, но внутри его формируются тромбы и оно приводит к нарушению сердечного ритма.
Чаще всего наблюдается аневризма левого желудочка после инфаркта. Это связано с высоким давлением в этой части органа, из-за которого и выбухает стенка сердца.
Аневризмы могут быть небольшие, среднего размера, гигантские. Последние приводят к изменениям объема сердца. Они могут достигать формы левого желудочка. Именно по размеру образования и могут составить прогноз. Чем он больше, тем последствия будут печальнее.
Аневризмы появляются, когда стенки сердца слабнут. В органе внутреннее давление повышено. Поэтому под давлением ослабленная стенка образует выпуклость.
Эти проблемы обычно наблюдаются при различных заболеваниях, поэтому аневризму считают осложнением патологического процесса, а не отдельным заболеванием. Проблема может возникать в результате:
- Перенесенного приступа инфаркта миокарда. Эта причина вызывает аневризму у 90% случаев. При этом состоянии сердечная мышца страдает от острого дефицита кислорода, что вызывает гибель нормальных клеток, но после этого не восстанавливаются. На их месте образуется очаг соединительной ткани, который не может сокращаться. На этом месте может появиться аневризма. Обычно она располагается на стенке левого желудочка, достигает в размере 5-7 см., часто быстро растет и разрывается.
- Заболеваний инфекционного происхождения. Напрямую инфекции аневризму не вызывают. Но они дают толчок к развитию патологического процесса. Вирусы или бактерии с кровью попадают в сердце и вызывают его воспаление, что сопровождается гибелью клеток. После устранения воспаления, в его очаге образуется соединительная ткань. Через месяцы и даже годы после инфекций может сформироваться аневризма.
- Врожденных нарушений. Такие образования появляются в течение первых недель после рождения ребенка. Это связано с пороками, возникшими во время внутриутробного развития. Если клетки перестали правильно делиться в определенном участке органа, то эти области истончаются. Когда ребенок находится в матке, давление крови еще невысокое, но с рождением, циркуляция крови усиливается и под давлением образовываются аневризмы. Проблема может возникнуть, если мать в период беременности курила, употребляла алкоголь, перенесла корь или краснуху. Это приводит к нарушению нормального процесса деления клеток со всеми вытекающими из этого последствиями.
- Оперативных вмешательств на сердце. Часто, если пожилого человека или ребенка прооперировали по причине порока сердца, то на этом месте появляется выпуклость. Это происходит, если ткани, на которые был наложен шов, плохо срастаются, на них появляются рубцы, повышается давление и увеличивается число сокращения сердца. Поэтому осложнение может возникнуть, даже если операция прошла успешно.
- Травм, при которых была повреждена сердечная стенка.
- Системных воспалительных заболеваний. Они вызывают миокардит с кардиосклерозом. Чаще всего это происходит при ревматизме. Воспалительные очаги больших размеров повышают риск формирования аневризм.
- Воздействия радиационного излучения. В обычных условиях человек не может получить большую дозу радиации. Это может случиться во время лечения злокачественных опухолей облучением.
Клиника состояния может быть разной. Как будет проявляться проблема зависит от того, где расположилась выпуклость и насколько она увеличилась. Многие пациенты после инфаркта не ощущают никаких симптомов. Лишь небольшая часть больных жалуются на:
- Болезненные ощущения в области сердца. Сама аневризма не болит, так как в ней нет нервных окончаний. Боль возникает в области вокруг рубца. Симптом обычно локализуется за грудиной слева. Он имеет приступообразный характер и появляется в результате физических нагрузок, употребления спиртного или курения.
- Слабость. Мышцы и нервная система при этом страдают от недостаточного количества кислорода и не работают на полную силу.
- Нарушения сердечного ритма. Приступы появляются время от времени и быстро прекращаются. Он может быть вызван стрессами, физическими нагрузками.
- Одышку. При этом периодически происходит нарушение ритма дыхания. Для аневризмы характерно замедление газообмена в альвеолах, что и вызывает одышку.
- Побледнение кожного покрова. Симптом возникает из-за недостаточного поступления крови к коже, так как сердце не способно перекачивать необходимое количество крови. Из-за этого также мерзнут руки и ноги, нарушается чувствительность кожи.
- Кашель. Этот симптом встречается нечасто. Он проявляется, если аневризма достигает больших размеров. Образование сдавливает легкое и раздражает его, вызывая сухой кашель. Но температура, хрипы в легких и выделение мокроты не наблюдаются.
- Ощущение сердцебиения. В нормальном состоянии человек не чувствует как бьется сердце. При аневризме это связано с нарушением сердечного ритма и усилением сокращений, из-за увеличения объема левого желудочка.
О любых неприятных ощущениях после инфаркта важно сообщать врачу. Это поможет своевременно выявить аневризму.
Диагностика аневризмы после инфаркта миокарда задача не из легких. Это связано с отсутствием жалоб у большинства больных. Легче всего заметить большие образования. Но для определения маленьких необходимы специальные обследования. Определение проблемы состоит из:
- Физикального осмотра. При этом измеряют артериальное давление, ощупывают грудную клетку, выслушивают работу органа стетоскопом. Если после этого появились подозрения на аневризму, назначают другие исследования.
- Электрокардиографии. Аппарат регистрирует движение биоэлектрического импульса к миокарду. Опытный врач может определить нарушение по одним только результатам этого исследования. Это доступная и информативная процедура.
- Эхокардиографии. Это точный диагностический метод, который поможет подтвердить наличие образования в сердце. Процедура предоставляет точные сведения о состоянии сердца.
- Сцинтиграфии миокарда. В ходе исследования в кровь вводят изотоп таллия. Он накапливается в стенках сердца и создает контраст, по которому легко определяют аневризму.
- Рентгенографии. Этот метод применяют редко, так как он позволяет обнаружить только большие образования.
Кроме этих процедур, могут назначить анализ крови и мочи для выявления сопутствующих нарушений.
В большинстве случаев предпочитают лечить аневризму хирургическим путем, так как ни один медикамент не поможет избавиться от нее. Консервативную терапию проводят для устранения симптомов и профилактики осложнений.
- быстро нарастает сердечная недостаточность;
- развивается тяжелая аритмия, плохо поддающаяся лечению;
- образуются тромбы;
- обнаружены ложные аневризмы;
- образование разорвалось. В большинстве случаев проблема заканчивается смертью больного.
Если у человека обнаружили аневризму, то его могут вылечить только с помощью оперативного вмешательства, а также облегчить проявления проблемы и предотвратить осложнения, применяя медикаменты.
Когда процесс перекачивания крови остановлен. Хирург начинает удаление образования. Он иссекает участки с патологической тканью, удаляет тромбы, если они есть и прочно ушивает сердечную стенку. В некоторых случаях, чтобы ее поддержать используют синтетические материалы.
Для восстановления нормального процесса кровообращения, может понадобиться проведение шунтирования коронарных сосудов. Это позволит снизить риск повторного инфаркта.
Процедура длится довольно долго и проводится под общим наркозом. Но даже успешная операция не дает стопроцентной гарантии на выживание. 8% случаев заканчиваются смертью.
ТС помощью медикаментов обычно снижают нагрузку на левый желудочек и предотвращают формирование тромбов. Если обследование показало, что тромбов нет, и образование не растет, то проводят поддерживающее лечение. Его назначают людям в пожилом возрасте, которые могут не перенести операцию. Консервативное лечение включает применение:
- Бета-адреноблокаторов. Они необходимы для стабилизации сердечного ритма и ослабления сокращений сердца.
- Тромболитиков. Препараты этой группы не дают тромбоцитам склеиваться и разжижают кровь, что позволяет избежать тромбообразования.
- Диуретиков. Они помогают снизить давление в артериях. Чем оно ниже, тем меньше шансов на то, что образование разорвется.
- Нитратов. Лекарства расширяют коронарные сосуды, и к миокарду поступает больше крови, что позволяет уменьшить боль.
Препарат и его дозировку должен определять только лечащий врач.
Если не провести правильное лечение аневризмы, то возрастает риск повторного приступа инфаркта и разрыва образования. Эти последствия опасны летальным исходом.
После иссечения аневризмы:
- скапливается кровь в перикарде;
- снижается выброс левого желудочка;
- нарушается сердечный ритм;
- образуются тромбы.
Но с этими осложнениями можно бороться специальными препаратами, а риска разрыва аневризмы и инфаркта нет.
Аневризма сердца после инфаркта прогноз может иметь разный. Чаще всего он неблагоприятный, но улучшить ситуацию можно хирургическим лечением. Но и эта процедура имеет определенные риски. У пожилых людей после наркоза могут развиваться другие несовместимые с жизнью осложнения.

Сколько будет жить больной с таким диагнозом, зависит от размеров, места расположения аневризмы, общего состояния организма.
Чтобы избежать развития осложнений и облегчить проявления проблемы больной должен:
- отказаться от курения;
- избегать спиртных напитков;
- снизить интенсивность физических нагрузок;
- соблюдать диету: обычно больным рекомендуют отказаться от соленого, острого, жирного, кофе, чая.
С помощью этих мер можно избежать разрывов образования в первые несколько недель после приступа инфаркта. Пациент должен придерживаться этих правил всю жизнь или до оперативного вмешательства, когда образование будет устранено.
Чтобы аневризма не появилась, следует своевременно лечить заболевания сердечно-сосудистой системы и не допустить развития инфаркта.
источник
Острая аневризма левого желудочка может вызвать тяжелую сердечную недостаточность и даже разрыв миокарда. Аневризмы чаще всего развиваются при инфарктах, распространяющихся на верхушку левого желудочка, особенно трансмуральных. Острые аневризмы во время систолы выбухают, и на это выбухание уходит работа сокращения непораженного миокарда. При этом эффективность работы желудочка снижается. Хронические аневризмы
Это аневризмы, сохраняющиеся более 6 нед. после инфаркта миокарда. Они менее податливы и обычно не выбухают в систолу. Хронические аневризмы развиваются у 10-30% больных после инфаркта миокарда, особенно переднего. Хронические аневризмы левого желудочка могут вызывать сердечную недостаточность, желудочковые аритмии и тромбоэмоблию артерий большого круга кровообращения, но часто протекают бессимптомно.
Постоянно сокращаясь, сердце перекачивает кровь, а в аневризме она застаивается и превращается в тромб. Это подвергает человека постоянному риску тромбоза сосудов головного мозга и нижних конечностей.
Наблюдается прогрессирующая недостаточность кровообращения по левожелудочковому типу (нарастающая одышка, цианоз, развитие застойных явлений в малом круге кровообращения, проявления приступов сердечной астмы, переходящих в отёк лёгких).Наличие аневризмы в сердце, замедляет процесс рубцевания (заживления) сердца и нарушает образование прочного рубца на месте инфаркта. Происходит дальнейшее развитие тотальной сердечной недостаточности с малой эффективностью лекарственного лечения. Развиваются аритмии (экстрасистолия, желудочковая тахикардия и др.). Наблюдается прекардиальная пульсация в Ⅲ-Ⅳ межреберье кнаружи от среднеключичной линии, имеющая разлитой, «сотрясающий» характер.
Осмотр- видимая пульсация грудной стенки и верхней части живота. Аневризма верхушки левого желудочка сердца может прощупываться в виде пульсации между 3 и 4 ребром слева от грудины
Аневризма сердца препятствует улучшению и кардиограмма имеет «застывший» вид и соответствует первой неделе инфаркта миокарда.. При рентгенографии грудной клетки можно обнаружить ограниченное выбухание контура сердца.
ЭхоКГ – лучший метод диагностики, позволяющий четко увидеть саму аневризму и уточнить ее локализацию.
Аневризму левого желудочка можно увидеть при МРТ.
• Назначение препаратов снижающих артериальное давление и препятствующих развитию аритмии.
1.Бета – адреноблокаторы При этом нужно следить за частотой пульса, чтобы он был не менее 55 – 60 ударов в минуту, если пульс будет меньше, необходимо уменьшить дозу препарата и проконсультироваться с врачом.Атенолол.Пропранолол.Соталол.
2. Противоаритмическая терапия
Амиодарон (кордарон) – наиболее часто используемый и хорошо зарекомендовавший себя препарат для лечения и профилактики практически всех видов аритмий. Он является препаратом выбора при аритмиях, у пациентов с инфарктом миокарда и сердечной недостаточностью.
Первые 2 недели после возникновения (или для профилактики) аритмии, кордарон применяют внутрь, для насыщения сердца, затем доза постепенно снижается и препарат отменяют.
Хирургическое лечение аневризмы сердца
• Прогрессирующий рост аневризмы сердца с развитием сердечной недостаточности.
• Развитие тяжелых нарушений ритма сердца (аритмий) плохо поддающихся медикаментозному лечению.
• Риск «выхода» тромба из аневризмы и угроза тромбоза.
• Повторные тромбоэмболии, если доказано, что их причиной является пристеночный тромб находящийся в области аневризмы сердца.
Оперативное лечение аневризмы сердца предусматривает иссечение (удаление) аневризмы с ушиванием (закрытием) дефекта сердечной мышцы.
Варфарин используют при пристеночном тромбозе. Начинают с в/в введения гепарина, поддерживая АЧТВ на уровне 50-65 с. Одновременно с этим дают варфарин и поддерживают МНО на уровне 2—3 в течение 3-6 мес.
Нужны ли антикоагулянты при больших аневризмах без пристеночного тромбоза, не ясно. Многие врачи назначают антикоагулянты в течение 6-12 нед. всем больным с большими передними инфарктами.
источник
Аневризма сердца (aneurysma cordis) — ограниченное выпячивание истонченного участка стенки сердца. Чаще всего развивается в результате инфаркта миокарда. Значительно реже встречаются врожденные, инфекционные, травматические, послеоперационные аневризмы сердца. Травматические аневризмы возникают из-за перенесенных закрытых или открытых травм сердца. К этой же группе относятся аневризмы, возникающие после операций при врожденных пороках сердца.
В подавляющем числе случаев аневризма сердца является осложнением после перенесенного инфаркта миокарда (чаще трансмурального). До 25% пациентов с инфарктом могут быть подвержены этому заболеванию.
Опасными осложнениями хронической аневризмы сердца являются гангрена конечности, инсульт, инфаркт почки, ТЭЛА, повторный инфаркт миокарда. При разрыве аневризмы сердца наступает мгновенная смерть.
По времени возникновения аневризмы делят на острые (1-2 неделя от начала развития инфаркта миокарда), подострые (3-6 недель) и хронические. Чаще всего постинфарктные аневризмы локализуются на переднебоковой стенке и на верхушке левого желудочка, в 50-65% случаев распространяются на передне-перегородочную область.
Аневризма левого желудочка диагностируется столь часто по причине максимального давления крови именно в этом желудочке. До 50% поверхности левого желудочка может пострадать в результате патологического процесса.
Аневризма задней стенки левого желудочка наблюдается у 2-8% больных. Нередко в полости аневризмы обнаруживаются тромбы, однако частота тромбоэмболических осложнений не более 13%.
Клинические проявления зависят от размеров и локализации аневризмы.
Острой аневризме сердца соответствуют следующие симптомы:
Подострая аневризма сердца проявляется быстро прогрессирующими симптомами недостаточности кровообращения.
Хроническую аневризму сердца характеризуют:
- ярко выраженные признаки сердечной недостаточности (одышка, стенокардия покоя и напряжения, ощущение перебоев в работе сердца, на поздних этапах — набухание вен шеи, отеки, и др.)
- фиброзный перикардит, вызывающий спаечные процессы в грудной полости.
При хронической аневризме сердца может развиться тромбоэмболический синдром (чаще поражаются подвздошный и бедренно-подколенный сегменты, плечеголовной ствол, артерии мозга, почек, легких, кишечника.
Среди опасных осложнений хронической аневризмы сердца можно назвать гангрену конечности, инсульт, инфаркт почки, ТЭЛА, повторный инфаркт миокарда.
В ряде случаев возможен разрыв хронической аневризмы сердца. Он происходит на 2-9 день после инфаркта миокарда и приводит к мгновенному летальному исходу. Клинические проявления разрыва аневризмы сердца: внезапная резкая бледность (которая быстро сменяется цианотичностью кожных покровов), холодный пот, переполнение вен шеи кровью, потеря сознания, похолодание конечностей, шумное, хриплое, поверхностное дыхание.
У 50% больных выявляется патологическая прекордиальная пульсация.
ЭКГ-признаки неспецифичны — выявляется «застывшая» картина острого трансмурального инфаркта миокарда, могут быть нарушения ритма (желудочковая экстрасистолия) и проводимости (блокада левой ножки пучка Гиса).
ЭХО-КГ позволяет визуализировать полость аневризмы, определить ее размеры и локализацию, выявить наличие пристеночного тромба.
Жизнеспособность миокарда в зоне хронической аневризмы сердца определяется посредством стресс-ЭхоКГ и ПЭТ.
С помощью рентгенографии органов грудной клетки представляется возможным выявить кардиомегалию, застойные процессы в кровообращении.
Применяются также рентгеноконтрастной вентрикулографии, МРТ и МСКТ сердца для определения размеров аневризмы сердца, выявления тромбоза ее полости.
С целью дифференциальной диагностики заболевания от целомической кисты перикарда, митрального порока сердца, опухолей средостения может быть назначено зондирование полостей сердца, коронарография.
Консервативными методами лечения аневризму сердца устранить невозможно, и при появлении первых признаков сердечной недостаточности ставится вопрос об операции. Основной метод лечения аневризмы сердца — это хирургическое иссечение и ушивание дефекта сердечной стенки. В некоторых случаях проводится укрепление стенки аневризмы с помощью полимерных материалов.
В предоперационном периоде назначаются сердечные гликозиды, антикоагулянты, гипотензивные средства, кислородотерапия, оксигенобаротерапия. Пациентам рекомендуется строго ограничивать физическую активность.
В кардиологическом отделении «МедикСити» есть все необходимое оборудование для проведения комплексной диагностики широкого спектра кардиологических заболеваний. Прием ведут врачи-кардиологи высокой квалификации, прошедшие профессиональные стажировки в России и за рубежом.
Также Вы можете воспользоваться представленными ниже формами для того, чтобы задать вопрос нашему специалисту, записаться на прием в клинику или заказать обратный звонок. Задайте вопрос или укажите проблему, с которой Вы хотели бы к нам обратиться, и в самое ближайшее время мы свяжемся с Вами для уточнения информации.
источник
Эту группу осложнений инфаркта миокарда составляют разрывы свободной стенки сердца (80% от общего числа разрывов) или межжелудочковой перегородки (15%), острая митральная регургитация вследствие разрывов сосочковых мышц (5%)
Разрывы сердца возникают при инфаркте миокарда в 3% случаев, чаще в первую неделю (в 50% случаев) первого, как правило, переднего обширного трансмурального «ИМ с зубцом Q» и у пожилых женщин В дальнейшем риск развития разрыва снижается по мере формирования постинфарктного рубца Разрывы сердца являются причиной летальности в 15% случаев и занимают 3-е место после ФЖ и КШ Частота разрывов сердца резко увеличивается по мере старения человека и составляет около 4% у лиц до 50 лет, 20% — у больных в возрасте 50—59 лет, более 30% — у лиц старше 60 лет Вероятность разрыва сердца не зависит от размера зоны некроза С высоким риском развития разрыва сердца связаны пожилой возраст, женский пол, первый передний обширный трансмуральный ИМ с более чем 20% зоной поражения ЛЖ, слабое развитие коллатерального кровообращения, нижняя локализация ИМ, наличие АГ или СД в анамнезе, чрезмерная двигательная активность в острый период ИМ, проведение ТЛТ позднее 14 ч от начала развития ИМ
Разрывы сердца обычно происходят в интервале от первых суток ИМ до 3 недель и имеют два пика в первые 24 ч и на 4— 7-й день от начала ИМ Подавляющая часть больных с разрывами сердца гибнет от гемоперикарда в течение нескольких минут Разрывы сердца могут быть
• ранними (возникают чаще, в 80% случаев), пик — 3—5-й дни ИМ, когда еще нет рубцевания,
• поздними — вследствие истончения некротизированного участка,
• наружными,
• внутренними,
• медленнотекущими,
• подострыми (в течение нескольких часов с клиническими симптомами нарастающей тампонады сердца, когда еще возможно помочь больному),
• острыми, одномоментными (с острой гемотампонадой) Наружные разрывы свободной стенки ЛЖ сердца (встречаются у 2—10% больных ИМ) с истечением крови из ЛЖ в полость перикарда (быстро заполняющей ее) и развитием тампонады сердца, чаще возникают между 1-м и 21-м днем и встречаются в зоне обширного (более 20% площади миокарда) трансмурального ИМ передней стенки или заднебокового сегмента ЛЖ (особенно у гипертоников) и в 10—20% случаев ответственны за больничную летальность от ИМ ЛЖ подвержен таким разрывам в 7 раз чаще, чем ПЖ Они часты у пожилых женщин (старше 60 лет) между 1-м днем и 3 неделями трансмурального ИМ и у гипертоников При проведении тромболизиса или ПЧ-КА это осложнение может наступить в течение первых 12 ч от начала ИМ Нередко оно не распознается при жизни и верифицируется на секции Эти разрывы классифицируются следующим образом
• 1-й тип — неожиданное щелевидное нарушение целостности миокарда через всю его толщу,
• 2-й тип — место эрозии охватывает зону инфаркта миокарда с постепенным углублением разрыва,
• 3-й тип — разрыв, связанный с имеющейся ложной аневризмой ЛЖ
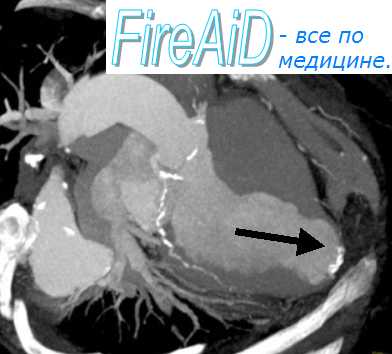
Выделяют и другие три типа разрывов появляющийся в течение первых 24 ч и охватывающий всю стенку сердца, возникающий вследствие эрозии миокарда в зоне некроза, формирующийся поздно и локализующийся на границе зоны некроза и здоровой ткани
Большая часть этих разрывов происходит в первые 1—4 дня (половина — в первые сутки), в период максимальной миомаляции и истончения миокарда (воспалительный приток нейтрофилов в зону ИМ, последующее размягчение и интенсивное рассасывание некротических масс), когда репаративные процессы только начинаются («где тонко, там и рвется»)
Причины разрывов миокарда истончение стенки ЛЖ, ослабление миокарда в зоне ишемии, выраженный некроз, попадание крови в зону ишемии (что ослабляет миокард); неблагоприятное влияние фибринолитиков на деградацию коллагена и его синтез; абсорбция коллагена вследствие наплыва лимфоцитов в зону ИМ; плохое развитие коллатералей; неадекватное моделирование миокарда; нагрузка на стенку миокарда в «жесткой» зоне некроза в период систолы и разрывы микроструктур миокарда; сохраняющееся высокое АД в первые дни ИМ; поздняя госпитализация (12—24 ч); сохраняющийся кашель, рвота или состояние психодвигательного возбуждения; распространенный ИМ (более 20% площади миокарда); возможное продолжение ИМ (поздние разрывы).
Ранние разрывы сердца возникают чаще при обширных «ИМ с зубцом Q», на границе между сокращающимся (нормальным) и некротизированным миокардом. Поздние разрывы чаще возникают в центре острой аневризмы (где нет миокарда, а имеется только перикард). Ранний тромболизис останавливает трансмуральный некроз миокарда и снижает риск разрыва наружной стенки сердца.
Разрыв свободной стенки ЛЖ частично вызван и тромболизисом. Так, летальность среди больных, получавших тромболитики, была несколько выше в первые 24 ч и частично обусловлена более частыми разрывами стенки ЛЖ. Чаще возникают разрывы боковой стенки ЛЖ, но может быть и разрыв нижней стенки миокарда.
Характеристика больных: возраст старше 60 лет, первый ИМ, отсутствие СН, долговременное повышение интервала ST на ЭКГ, длительная, рецидивирующая боль в грудной клетке, коллапс или медленное снижение АД, или электромеханическая диссоциация.
Клинические проявления наружного разрыва сердца зависят от скорости разрыва и представляют катастрофический синдром, приводящий к неминуемой смерти. В ряде случаев может развиваться неполный разрыв миокарда. Тогда в этой зоне формируются тромб и гематома, что предотвращает появление гемоперикарда. Со временем в том месте возникает псевдоаневризма (сообщается с полостью ЛЖ), которую выявляют на ЭхоКГ.
Если возникает быстрый и массивный разрыв (и электромеханическая диссоциация), то смерть от гемотампонады сердца наступает мгновенно: больной вскрикивает, хватается за сердце от резчайшей боли (часто в период кашля), теряет сознание и умирает за несколько минут (это самый частый вариант, наблюдается в 80% случаев). В период, предшествующий разрыву стенки ЛЖ, могут появляться: некупируемая (не реагирует на введение ЛС) интенсивная боль в сердце с частой иррадиацией в межлопаточную область, выраженная клиническая симптоматика КШ, обусловленная быстро нарастающей тампонадой сердца. Иногда разрыв миокарда может быть первым проявлением недиагностированного ИМ. На ЭКГ в этот период отмечают признаки обширного ИМ с выраженным повышением сегмента ST и наличием зубца Q в двух и более отведениях.
источник
На первой неделе инфаркта рубец еще не полностью сформирован, и при наличии факторов риска (высокое давление, обширное повреждение, физическая активности) может произойти разрыв стенки. Это осложнение чаще всего имеет неблагоприятный прогноз для жизни пациента. Для лечения может быть использовано только оперативное вмешательство – сшивание стенки или перегородки между желудочками.
Инфаркт миокарда является наиболее вероятной причиной разрыва сердца, но он также может возникнуть при травме, опухолевом разрушении миокардиоцитов, эндокринных болезнях. Непосредственной причиной разрыва мышечного слоя при некрозе сердечной мышцы является слабость и размягчение стенки до образования плотной соединительной ткани. Поэтому наиболее вероятным временем развития является первая неделя от возникновения инфаркта.
Факторы, которые повышают риск этого осложнения:
- возраст пациентов – у пожилых людей длительность восстановления повреждения больше;
- женский пол;
- обширный, проникающий через всю толщину миокарда (трансмуральный) некроз;
- высокая степень артериальной гипертензии;
- сильный кашель или рвота;
- двигательное возбуждение;
- первичный инфаркт (не было ранее приступов стенокардии);
- приступы загрудинной боли в раннем периоде инфаркта как свидетельство распространения очага поражения;
- несвоевременная диагностика и лечение (более суток от начала);
- ранняя физическая активность (нарушение постельного режима);
- прием кортикостероидов и нестероидных препаратов для снятия воспаления, они препятствуют формированию рубца в зоне некроза;
- начало тромболитической терапии позже 12 часов от начала инфаркта.
Рекомендуем прочитать статью об осложнениях инфаркта миокарда. Из нее вы узнаете о ранних и поздних осложнениях, методах лечения и профилактики.
А здесь подробнее о постинфарктном кардиосклерозе.
В зависимости от места нарушения целостности мышечного слоя сердца выделены такие виды патологии:
- внешние – кровь перетекает из камер сердца в перикард с развитием тампонады,
- внутренние – перегородка между желудочками или внутренних (папиллярных) мышц.
По времени развития:
- ранние – до 72 часов от начала (чаще при обширном и глубоком инфаркте),
- поздние – после 3-х суток, провоцируют их гипертензия, нагрузка на сердце.
В зависимости от скорости разрыва:
- одномоментные – резкий разрыв с тампонадой перикарда,
- длительные – медленнотекущие с постепенным нарастанием симптомов.
При исследовании структуры миокарда повреждение может затронуть всю толщину (полный разрыв) или быть незавершенным. В последнем случае формируется аневризматическое выпячивание мышечного слоя.
Предвестниками формирующегося разрыва служат:
- нарастающая боль в сердце, не снижающаяся от применения анальгетиков и нитратов;
- падение давления крови;
- липкий и холодный пот;
- слабый пульс.
Пациенты находятся в бессознательном состоянии, отмечается интенсивный цианоз кожи лица, рук, грудной клетки, шейные вены переполняются кровью, пульс и давление определить сложно. Прекращение дыхания и работы сердца наступает в считанные минуты. Поэтому чаще всего спасти больных невозможно.
Медленное развитие разрыва может быть на протяжении нескольких часов и даже до 2 — 3 суток. Клинические проявления в таких случаях следующие:
- интермиттирующая сильная сердечная боль – волнообразно снижающаяся и нарастающая, не поддающаяся лечению;
- прогрессирующая гипотония;
- затруднение дыхания;
- нарастание синюшности кожных покровов.
Если немедленно провести пункцию околосердечной сумки и операцию для восстановления герметичности полости сердца, то у больного появляется шанс на выздоровление. Без хирургического вмешательства большинство случаев оканчиваются смертью.
При разрывах перегородки между желудочками на фоне сильной загрудинной боли и низкого давления крови развивается недостаточность правых отделов сердца из-за сброса крови из левого желудочка. Возникает резкая боль в печени, набухают вены шеи, отмечаются отеки и скопление жидкости в брюшной полости.
Если произошел отрыв сосочковых мышц, то преобладают признаки застоя в легочной ткани – хрипы, тяжелое дыхание, падение давления. При полном разрыве быстрое нарастание отека легких приводит к летальному исходу.
Смотрите на видео об осложнениях инфаркта миокарда:
При осмотре определяют синюшный цвет кожи, застой в легких и печени, при прослушивании выявляют грубый систолический шум при внутренних разрывах. Он лучше слышен на верхушке сердца и между лопатками.
Данные исследований при разрыве миокарда:
- Анализ крови – повышение тропонина Т как признак некроза мышцы сердца.
- ЭКГ — повышен сегмент ST или в новой зоне появился зубец Q, инверсия Т, но ни один из этих признаков не может служить достоверным критерием. Позже наблюдается брадикардия, низковольтажные желудочковые комплексы и высокие Т, при остановке сердца фиксируется прямая линия.
- ЭхоКГ – можно определить зону разрыва, кровь в перикарде, нарушение тока крови при разрыве перегородки или сосочковых мышц, крепящихся к клапанам.
- Катетеризация – при разрыве перегородки в правом желудочке больше кислорода, чем в правом предсердии из-за поступления артериальной крови из левого.
Единственным шансом выжить после разрыва миокарда для больного является срочная операция. Как экстренная мера для предотвращения гибели сердечной мышцы и головного мозга может быть проведена контрпульсация сердца – в аорту вводится катетер с баллончиком, который ритмично сокращается, имитируя сердечный ритм. Вводятся препараты из группы нитратов, и удаляется жидкость из перикарда при помощи пункции.
Способы оперативного лечения:
- ушивание разрыва с установкой заплаты на область повреждения в ходе открытой операции,
- эндоваскулярное восстановление целостности сердца при мелком разрыве,
- иссечение зоны аневризмы и сшивание стенок,
Одновременно может быть проведено шунтирование коронарных сосудов при выраженных атеросклеротических изменениях, замена клапана митрального отверстия при повреждении сосочковых мышц.
Это осложнение инфаркта относится к крайне неблагоприятному последствию, так как при его возникновении необходима операция в течение нескольких минут, что обычно сложно выполнить даже в стационаре. Поэтому чаще всего разрыв миокарда считается смертельным, но если площадь повреждения незначительная, то на месте надрыва образуется кровяной сгусток, есть единичные случаи выживания больных, даже без операции.
Для того чтобы снизить риск ишемической болезни сердца и всех ее последствий, необходимо:
- контролировать содержание холестерина в крови, избегать животных жиров, принимать препараты для понижения липидов;
- поддерживать артериальное давление в диапазоне 120 — 140/80 — 90 мм рт. ст.;
- отказаться полностью от курения, алкоголя и самолечения;
- при возникновении боли в сердце пройти полное кардиологическое обследование;
- если приступ стенокардии длится более 15 минут, нужно вызывать скорую помощь.
Если инфаркт миокарда все же возник, то рекомендуется лечение только в стационарных условиях, соблюдение режима активности. В первые 7 дней особенно опасно натуживание при кашле, рвоте и запорах, категорически запрещен подъем тяжестей.
Рекомендуем прочитать статью об инфаркте миокарда. Из нее вы узнаете о патологии, ее симптомах и причинах, методах лечения и последующей реабилитации.
А здесь подробнее о тампонаде сердца.
Разрыв сердечной мышцы относится к крайне тяжелому осложнению инфаркта миокарда, его развитие, как правило, внезапное. Спровоцировать патологию может ранняя двигательная активность, высокое давление, обширная и, проникающая во все слои, зона поражения. Шансом на сохранение жизни может быть только своевременно проведенная операция.
В зависимости от времени наступления, а также сложности различают такие осложнения инфаркта миокарда: ранние, поздние, острого периода, частые. Их лечение непростое. Чтобы их избежать, поможет профилактика осложнений.
Если образовалась аневризма сердца, симптомы могут быть схожи с обычной сердечной недостаточностью. Причины — инфаркт, истощение стенок, изменения сосудов. Опасное последствие — разрыв. Чем раньше проведена диагностика, тем больше шансов.
Констатируют трансмуральный инфаркт зачастую на ЭКГ. Причины острого, передней, нижней, задней стенки миокарда кроются в факторах риска. Лечение требуется начать незамедлительно, ведь чем оно позже предоставлено, тем хуже прогноз.
Распознать инфаркт миокарда на ЭКГ бывает непросто в силу того, что разные стадии имеют разные признаки и варианты скачков зубцов. Например, острая и острейшая стадия в первые часы может быть незаметна. Свои особенности имеет и локализация, инфаркт на ЭКГ трансмуральный, q, передний, задний, перенесенный, крупноочаговый, боковой отличается.
Случиться повторный инфаркт миокарда может в течение месяца (тогда его называют рецидивирующий), а также 5 лет и более. Чтобы максимально предотвратить последствия, важно знать симптомы и проводить профилактику. Прогноз не самый оптимистичный для больных.
Возникнуть травма сердца может из-за разных факторов — удары в спорте, авария и т.д. Существует в хирургии определенная классификация, согласно которой она может быть закрытая, тупая, с кровоизлиянием и т.д.
Довольно сложно поддается диагностике, поскольку довольно часто имеет аномальное течение субэндокардиальный инфаркт миокарда. Обычно его выявляют при помощи ЭКГ и лабораторных методов обследования. Острый инфаркт грозит смертью пациенту.
Диагностировать заднебазальный инфаркт непросто ввиду специфичности. Одного ЭКГ может оказаться недостаточно, хотя признаки при правильной расшифровке выраженные. Как лечить миокард?
Причины возникновения мелкоочагового инфаркта миокарда схожи со всеми остальными видами. Довольно непросто его диагностировать, острый на ЭКГ имеет атипичную картину. Последствия при своевременном лечении и реабилитации намного легче, чем при обычном инфаркте.
источник
Аневризма при инфаркте миокарда как опасное для жизни осложнение развивается довольно часто. По статистике, осложнению более всего подвержены мужчины старше 40 лет. Следует рассмотреть подробно, какие симптомы указывают на возникновение указанной патологии, каким образом можно облегчить состояние больного.
Аневризма сердца представляет собой патологическое выпирание истонченного участка миокарда сердечной камеры. В указанном месте происходит полное или частичное нарушение сократительной способности миокарда. Давление крови, постоянно воздействуя на истонченные стенки аневризмы, может привести к их разрыву, имеющему смертельные последствия.
Основной причиной возникновения аневризмы является инфаркт миокарда. В связи с этим месторасположение патологии наблюдается в стенках левого желудочка либо в межжелудочковой перегородке. Распространенность такого рода осложнения велика и наблюдается у каждого третьего больного, перенесшего инфаркт.
Аневризма сердца по времени образования может быть:
Началом развития первой считаются 2 недели с момента возникновения приступа. Образования небольших размеров могут самостоятельно зарубцеваться. В отличие от здоровых тканей сердца рубцы не эластичны и не могут выполнять сократительную функцию.
Большую опасность представляет аневризма большого размера, которая может разорваться в любой момент при повышении давления внутри левого желудочка.
На 8 неделе после инфаркта образование переходит в хроническую, более предсказуемую форму. Развитие болезни замедляется, вероятность разрыва стенок аневризмы уменьшается. Вследствие застоя крови в поврежденном месте может наблюдаться образование тромбов.
Аневризма сердца может иметь различную форму образования:
- диффузную;
- грибовидную;
- мешковидную;
- «аневризму в аневризме».
На практике чаще других встречаются мешковидные и диффузные образования. Самым редким, но опасным в плане разрывов считается «аневризма в аневризме».
Патология после инфаркта может различаться по размерам, структуре и составу стенок, механизму образования и другим показателям. Эту информацию, дающую полную характеристику аневризме, необходимо знать, чтобы провести правильное лечение и по возможности предупредить опасные последствия.
Симптоматика аневризмы сердца после инфаркта разнообразна и зависит от ее основных характеристик: размера, локализации, формы, времени образования, наличия каких-либо осложнений. Часто у больного с указанной патологией наблюдаются симптомы:
- одышка;
- различные тяжелые нарушения ритма сердца (тахикардия, брадикардия, кратковременные остановки сердца);
- кашель, когда аневризма достигает больших размеров и механически сдавливает легкое;
- бледность кожи, снижение ее чувствительности из-за нехватки кислорода;
- слабость;
- дискомфорт или болевые ощущения в груди;
- сердцебиение при незначительной физической нагрузке.
Одним из признаков, характеризующих указанное заболевание, считаются периодические нарушения ритмов сердца. Это происходит из-за отсутствия проводимости электрического импульса через ткани образования или при перегрузках сердца объемами крови.
Распространенным признаком аневризмы, развившейся в результате инфаркта, считается нарушение ритма дыхания — одышка. Состояние возникает из-за ухудшения газообмена в результате застоя крови в полости патологического образования.
Аневризма лишена нервных окончаний, поэтому болеть не может. Дискомфорт в груди, болевые ощущения могут появиться, если в процесс развития болезни вовлекается здоровая мышечная ткань, расположенная рядом. Боль может возникнуть при перегрузке миокарда и сдавливании тканей. Этот признак, указывающий на аневризму, не является обязательным.
Разрыв острой аневризмы характеризуется быстро нарастающими признаками:
- бледностью кожных покровов с переходом в цианоз;
- холодным потом;
- спутанностью сознания;
- переполнением шейных вен крови;
- шумным и поверхностным дыханием;
- похолоданием верхних и нижних конечностей;
- мгновенной смертью.
Некоторые больные с хронической аневризмой длительное время могут не предъявлять никаких жалоб на сердце. Впоследствии при физической нагрузке и стрессовых ситуациях у них проявляются признаки сердечной недостаточности: нарушение ритмов сердца, одышка, приступы сердечной астмы, отек легких.
Аневризма сердца может быть диагностирована при помощи следующих инструментальных методов исследования:
- эхокардиографии;
- рентгенографии;
- электрокардиографии;
- сцинтиграфии;
- МРТ и др.
Перед детальным обследованием сердца инструментальным путем специалист осматривает пациента физикально, в ходе чего проводится перкуссия, измерение давления, пальпация, аускультация.
Основным эффективным способом лечения аневризмы после инфаркта миокарда является хирургическое вмешательство.
Операция на сердце сложная, очень рискованная и проводится по строгим показаниям:
- при прогрессировании сердечной недостаточности;
- при тяжелых нарушениях сердечного ритма;
- для предотвращения тромбоэмболии;
- при угрозе или при разрыве аневризмы.
Перед операцией больному проводится медикаментозная терапия, которая преследует цели:
- снижение нагрузки на левый желудочек при помощи бета-блокаторов и мочегонных препаратов;
- разжижение крови;
- коррекцию ритма сердца;
- профилактику тромбообразования;
- расширение коронарных сосудов.
Лекарственные препараты и дозы определяет только лечащий врач для каждого больного в индивидуальном порядке. Самолечение аневризмы сердца опасно для жизни.
Оперативное вмешательство заключается в иссечении аневризмы с последующим ушиванием дефекта и, при необходимости, укреплением стенок сердца полимерными материалами, удалением крови из перикарда. В ходе проведения операции сердце выводят из системы кровообращения и останавливают. Функции органа временно выполняет специальный аппарат искусственного кровообращения (АИК).
После проведения всех необходимых мероприятий сердце запускается прямым воздействием электрического разряда. Убедившись в бесперебойной работе органа, АИК отключают. Одновременно с основной операцией могут быть проведены дополнительные мероприятия, улучшающие работу сердца:
- шунтирование;
- установка кардиостимулятора и др.
В послеоперационный период необходимо по назначению врача пройти медикаментозную терапию. Летальный исход даже после качественно произведенной операции может составлять до 10% случаев. При противопоказаниях к оперативному вмешательству больному проводится пожизненная консервативная терапия.
Серьезная операция по иссечению аневризмы имеет ряд противопоказаний. Некоторые больные отказываются от ее проведения, осознавая ее сложность и риск возможных последствий. Такие пациенты должны находиться под постоянным наблюдением участкового врача-кардиолога, четко выполнять все его предписания.
Чтобы не допустить ухудшения своего состояния, необходимо, помимо медикаментозного лечения, соблюдать ряд правил, включающих:
- полный отказ от курения и употребления алкоголя;
- строго дозированную физическую активность;
- соблюдение особой диеты.
Никотин увеличивает частоту сердечных сокращений, вызывая частые приступы стенокардии и аритмии, провоцирует развитие атеросклероза. Употребление спиртных напитков даже в небольшом количестве расширяет кровеносные сосуды, чем увеличивает нагрузку на сердце.
Любая физическая активность сопровождается учащением сердцебиения и дыхания, притоком крови к сердцу, создавая дополнительную нагрузку. Полностью исключать активность нельзя, рекомендуются пешие прогулки в спокойном темпе на свежем воздухе.
источник
Аневризма сердца – истончение и выбухание участка миокарда сердечной камеры. Аневризма сердца может проявляться одышкой, сердцебиением, ортопноэ, приступами сердечной астмы, тяжелыми нарушениями сердечного ритма, тромбоэмболическими осложнениями. Основными методами диагностики аневризмы сердца служат ЭКГ, ЭхоКГ, рентген грудной клетки, вентрикулография, КТ, МРТ. Лечение аневризмы сердца предусматривает иссечение аневризматического мешка с ушиванием дефекта сердечной мышцы.
Аневризма сердца – ограниченное выпячивание истонченной стенки миокарда, сопровождающееся резким снижением или полным исчезновением сократительной способности патологически измененного участка миокарда. В кардиологии аневризма сердца выявляется у 10-35% пациентов, перенесших инфаркт миокарда; 68% острых или хронических аневризм сердца диагностируется у мужчин в возрасте от 40 до 70 лет. Чаще всего аневризма сердца формируется в стенке левого желудочка, реже – в области межжелудочковой перегородки или правого желудочка. Величина аневризмы сердца колеблется от 1 до 18-20 см в диаметре. Нарушение сократительной способности миокарда в области аневризмы сердца включает акинезиею (отсутствие сократительной активности) и дискинезию (выбухание стенки аневризмы в систолу и ее западение — в диастолу).
В 95-97% случаев причиной аневризмы сердца служит обширный трансмуральный инфаркт миокарда, преимущественно левого желудочка. Подавляющее большинство аневризм локализуется в области передне-боковой стенки и верхушки левого желудочка сердца; около 1% — в области правого предсердия и желудочка, межжелудочковой перегородки и задней стенки левого желудочка.
Массивный инфаркт миокарда вызывает разрушение структур мышечной стенки сердца. Под действием силы внутрисердечного давления некротизированная стенка сердца растягивается и истончается. Существенная роль в формировании аневризмы принадлежит факторам, способствующим увеличению нагрузки на сердце и внутрижелудочкового давления – раннему вставанию, артериальной гипертензии, тахикардии, повторным инфарктам, прогрессирующей сердечной недостаточности. Развитие хронической аневризмы сердца этиологически и патогенетически связано с постинфарктым кардиосклерозом. В этом случае под действием давления крови происходит выпячивание стенки сердца в области соединительнотканного рубца.
Гораздо реже, чем постинфарктные аневризмы сердца, встречаются врожденные, травматические и инфекционные аневризмы. Травматические аневризмы возникают вследствие закрытых или открытых травм сердца. К этой же группе можно отнести послеоперационные аневризмы, часто возникающие после операций по коррекции врожденных пороков сердца (тетрады Фалло, стеноза легочного ствола и др.).
Аневризмы сердца, обусловленные инфекционными процессами (сифилисом, бактериальным эндокардитом, туберкулезом, ревматизмом), весьма редки.
По времени возникновения различают острую, подострую и хроническую аневризму сердца. Острая аневризма сердца формируется в период от 1 до 2-х недель от инфаркта миокарда, подострая – в течение 3-8 недель, хроническая – свыше 8 недель.
В остром периоде стенка аневризмы представлена некротизированным участком миокарда, который под действием внутрижелудочкового давления выбухает кнаружи или в полость желудочка (при локализации аневризмы в области межжелудочковой перегородки).
Стенка подострой аневризмы сердца образована утолщенным эндокардом со скоплением фибробластов и гистиоцитов, вновь образованных ретикулярных, коллагеновых и эластических волокон; на месте разрушенных миокардиальных волокон обнаруживаются соединительные элементы различной степени зрелости.
Хроническая аневризма сердца представляет собой фиброзный мешок, микроскопически состоящий из трех слоев: эндокардиального, интрамурального и эпикардиального. В эндокарде стенки хронической аневризмы сердца имеются разрастания фиброзной и гиалинизированной ткани. Стенка хронической аневризмы сердца истончена, иногда ее толщина не превышает 2 мм. В полости хронической аневризмы сердца часто обнаруживается пристеночный тромб различного размера, который может выстилать только внутреннюю поверхность аневризматического мешка или занимать почти весь его объем. Рыхлые пристеночные тромбы легко подвергаются фрагментации и являются потенциальным источником риска тромбоэмболических осложнений.
Встречаются аневризмы сердца трех видов: мышечные, фиброзные и фиброзно-мышечные. Обычно аневризма сердца является одиночной, хотя может обнаруживаться 2-3 аневризмы одновременно. Аневризмы сердца могут быть истинными (представлены тремя слоями), ложными (формируются в результате разрыва стенки миокарда и ограничены перикардиальными сращениями) и функциональными (образованы участком жизнеспособного миокарда с низкой сократимостью, выбухающего в систолу желудочков).
С учетом глубины и обширности поражения истинная аневризма сердца может быть плоской (диффузной), мешковидной, грибовидной и в виде «аневризмы в аневризме». У диффузной аневризмы контур наружного выпячивания плоский, пологий, а со стороны полости сердца определяется углубление в форме чаши. Мешковидная аневризма сердца имеет округлую выпуклую стенку и широкое основание. Грибовидную аневризму характеризует наличие большого выпячивания со сравнительно узкой шейкой. Понятием «аневризма в аневризме» обозначается дефект, состоящий из нескольких выпячиваний, заключенных одно в другое: такие аневризмы сердца имеют резко истонченные стенки и наиболее склонны к разрыву. При обследовании чаще выявляются диффузные аневризмы сердца, реже — мешковидные и еще реже — грибовидные и «аневризмы в аневризме».
Клинические проявления острой аневризмы сердца характеризуются слабостью, одышкой с эпизодами сердечной астмы и отека легких, длительной лихорадкой, повышенной потливостью, тахикардией, нарушениями сердечного ритма (брадикардией и тахикардией, экстрасистолией, фибрилляцией предсердий и желудочков, блокадами). При подострой аневризме сердца быстро прогрессируют симптомы недостаточности кровообращения.
Клинике хронической аневризмы сердца соответствуют ярко выраженные признаки сердечной недостаточности: одышка, синкопальные состояния, стенокардия покоя и напряжения, ощущение перебоев в работе сердца; в поздней стадии – набухание вен шеи, отеки, гидроторакс, гепатомегалия, асцит. При хронической аневризме сердца может развиваться фиброзный перикардит, обусловливающий развитие спаечного процесса в грудной полости.
Тромбоэмболический синдром при хронической аневризме сердца представлен острой окклюзией сосудов конечностей (чаще подвздошного и бедренно-подколенного сегментов), плечеголовного ствола, артерий мозга, почек, легких, кишечника. Потенциально опасными осложнениями хронической аневризмы сердца могут стать гангрена конечности, инсульт, инфаркт почки, ТЭЛА, окклюзия мезентериальных сосудов, повторный инфаркт миокарда.
Разрыв хронической аневризмы сердца происходит сравнительно редко. Разрыв острой аневризмы сердца обычно случается на 2-9 день после инфаркта миокарда и является фатальным. Клинически разрыв аневризмы сердца проявляется внезапным началом: резкой бледностью, которая быстро сменяется цианотичностью кожных покровов, холодным потом, переполнением вен шеи кровью (свидетельство тампонады сердца), утратой сознания, похолоданием конечностей. Дыхание становится шумным, хриплым, поверхностным, редким. Обычно смерть наступает мгновенно.
Патогномоничным признаком аневризмы сердца является патологическая прекордиальная пульсация, обнаруживаемая на передней стенки грудной клетки и усиливающаяся при каждом сердечном сокращении.
На ЭКГ при аневризме сердца регистрируются признаки трансмурального инфаркта миокарда, которые, однако, не изменяются стадийно, а сохраняют «застывший» характер на протяжении длительного времени. ЭхоКГ позволяет визуализировать полость аневризмы, измерить ее размеры, оценить конфигурацию и диагностировать тромбоз полости желудочка. С помощью стресс-ЭхоКГ и ПЭТ сердца выявляется жизнеспособность миокарда в зоне хронической аневризмы сердца.
Рентгенография органов грудной клетки обнаруживает кардиомегалию, явления застоя в малом круге кровообращения. Рентгеноконтрастная вентрикулография, МРТ и МСКТ сердца являются высокоспецифичными методами топической диагностики аневризмы, определения ее размеров, выявления тромбоза ее полости.
По показаниям больным с аневризмой сердца выполняется зондирование полостей сердца, коронарография, ЭФИ. Аневризму сердца необходимо дифференцировать от целомической кисты перикарда, митрального порока сердца, опухолей средостения.
В предоперационном периоде больным с аневризмой сердца назначаются сердечные гликозиды, антикоагулянты (гепарин подкожно), гипотензивные средства, кислородотерапия, оксигенобаротерапия. Хирургическое лечение острой и подострой аневризмы сердца показано в связи с быстрым прогрессированием сердечной недостаточности и угрозой разрыва аневризматического мешка. При хронической аневризме сердца операция производится для предотвращения риска тромбоэмболических осложнений и с целью реваскуляризации миокарда.
В качестве паллиативного вмешательства прибегают к укреплению стенки аневризмы с помощью полимерных материалов. К радикальным операциям относятся резекция аневризмы желудочка или предсердия (при необходимости – с последующей реконструкцией стенки миокарда заплатой), септопластика по Кули (при аневризме межжелудочковой перегородки).
При ложной или посттравматической аневризме сердца производится ушивание сердечной стенки. При необходимости дополнительного реваскуляризирующего вмешательства одномоментно выполняют резекцию аневризмы в сочетании с АКШ. После резекции и пластики аневризмы сердца возможно развитие синдрома малого выброса, повторного инфаркта миокарда, аритмий (пароксизмальной тахикардии, мерцательной аритмии), несостоятельности швов и кровотечения, дыхательной недостаточности, почечной недостаточности, тромбоэмболии сосудов головного мозга.
Без хирургического лечения течение аневризмы сердца неблагоприятное: большинство пациентов с постинфарктными аневризмами погибают в течение 2-3 лет после развития заболевания. Относительно доброкачественно протекают неосложненные плоские хронические аневризмы сердца; худший прогноз имеют мешковидные и грибовидные аневризмы, часто осложняющиеся внутрисердечным тромбозом. Присоединение сердечной недостаточности является неблагоприятным прогностическим признаком.
Профилактика аневризмы сердца и ее осложнений заключается в своевременной диагностике инфаркта миокарда, адекватном лечении и реабилитации больных, постепенном расширении двигательного режима, контроле за нарушением ритма и тромбообразованием.
источник
Инфаркт миокарда в 20-30% случаев приводит к такому осложнению, как аневризма. Эта патология опасна для жизни, поэтому без лечения ее оставлять нельзя. Помимо медикаментозной терапии, в большинстве случаев может понадобиться хирургическое вмешательство.
Аневризмой называют выпяченную стенку артерии (иногда вены) на фоне ее истончения или растяжения. При этом просвет сосуда может быть расширен более чем в 2 раза. Из-за давления крови на источенные сосудистые стенки может быть спровоцирован их разрыв, что чревато смертью.
В большинстве случаев аневризма наблюдается в левом желудочке, реже – в межжелудочковой перегородке и правом желудочке. Пораженный участок миокарда меняется, потому его сократительная способность резко снижается либо исчезает полностью.
Диаметр аневризмы может достигать 20 см. Маленькие образования имеют размер 1 см. При отсутствии сократительной способности диагностируют акинезию. Наблюдается дискинезия, когда стенка образования выбухает в систолу и западает в диастолу.
Различают несколько видов аневризм в зависимости от рассматриваемых критериев.
Выделяют острую, подострую и хроническую форму патологии.
Острую аневризму диагностируют, если она начала развиваться в течение первых двух недель после инфаркта. В таком случае это некротизированный участок миокарда. Если образование небольшого размера, то возможно самостоятельное его рубцевание, но сократительная функция на таких участках нарушается из-за отсутствия эластичности тканей. Если образование имеет достаточно крупные размеры, то такое состояние опасно.
Хронической аневризмой патология считается на 8 неделе. Такой форме характерно более медленное развитие и снижение риска разрыва стенок. На поврежденном участке наблюдается застой крови, потому возможно образование тромба. Хроническая аневризма является трехслойным фиброзным мешком. Его стенки сильно истончены, толщина может быть менее 2 мм.
Если аневризма развилась в период с 3 по 8 неделю, то ее считают подострой. Стенки представляют собой утолщенный эндокард и скопление фибробластов с гистиоцитами.
- мешковидной: ее стенка округлая и выпуклая, а основание широкое;
- диффузной, которую называют также плоской, так как ее наружное выпячивание имеет пологий контур;
- грибовидной, имеющей узкую шейку на фоне значительного выпячивания;
- аневризмой в аневризме, когда имеется несколько выпячиваний, которые заключены друг в друга.
В большинстве случаев диагностируют одну их первых двух форм патологии. Аневризма в аневризме встречается наиболее редко, но является самой опасной разновидностью, так как стенки образований сильно истончены. Это означает высокий риск разрыва.
Различают также аневризму фиброзную, мышечную и фиброзно-мышечную. Обычно у пациента диагностируют образования одного вида, но иногда встречаются и комбинированные варианты.
Аневризма бывает истинной, ложной и функциональной. В первом случае образование состоит из трех слоев. Формирование ложной разновидности провоцирует разрыв стенки миокарда. В таком случае образование ограничивают перикардиальные сращения. Функциональную аневризму формирует участок жизнеспособного миокарда, отличающегося сниженной сократимостью и выбуханием в желудочковую систолу.
Аневризма у большинства пациентов возникает на фоне обширного трасмурального инфаркта. В большинстве случаев (99%) образование локализуется в верхушке левого желудочка либо на передне-боковой его стенке.
Из-за массового инфаркта структура мышечной стенки сердца разрушается. На нее действует внутрисердечное давление, растягивая ее и истончая. Спровоцировать аневризму могут различные факторы, при которых нагрузка на сердце увеличивается, а внутрижелудочковое давление повышается. Это может быть вызвано:
- ранними подъемами;
- артериальной гипертензией;
- тахикардией;
- прогрессированием сердечной недостаточности;
- повторным инфарктом.
При инфаркте сердечная мышца не получает достаточного объема кислорода, потому мышечные клетки (кардиомиоциты) гибнут. Восстановить их практически невозможно. На пораженных участках ткань в дальнейшем рубцуется.
Происхождение хронической аневризмы обычно кроется в постинфарктном кардиосклерозе. Эта патология является формой ишемической болезни сердца. В этом случае сердечная мышца частично замещается соединительной тканью. Клиника постинфарктного кардиосклероза напоминает сердечную недостаточность.
Аневризмы различаются по форме, размеру, локализации, времени образования и ряду других признаков, потому симптомы патологии могут различаться. К общим признакам нарушения относят:
- одышку;
- бледную кожу;
- слабость;
- сниженную чувствительность кожи (вызвана нехваткой кислорода);
- тяжелые нарушения сердечного ритма (брадикардию, тахикардию, кратковременную остановку сердца);
- боль в груди;
- учащения сердцебиения даже при минимальной физической нагрузке.
Если аневризма имеет крупные размеры, то она может сдавливать легкое. В таком случае у больного начинается кашель.
Аневризма может не пропускать через себя электрические импульсы, потому сердечный ритм периодически нарушается. Такой симптом может быть также вызван перегрузкой органа объемом крови.
При разрыве острой аневризмы симптоматика быстро нарастает. У пациента в таком случае наблюдают:
- бледность кожи, переходящую в цианоз;
- холодный пот;
- спутанное сознание;
- переполнение шейных вен кровью;
- шумное поверхностное дыхание;
- пониженную температуру конечностей.
При острой аневризме разрыв может произойти в течение 2-9 дней после инфаркта. Исход летален, смерть бывает мгновенной.
При патологии хронического характера ее проявления связаны с физической нагрузкой и стрессом. В таких случаях появляются признаки сердечной недостаточности.
Для обнаружения аневризмы применяют различные методы инструментальной диагностики. Золотым стандартом является ангиография. Эта методика основана на рентгеновском излучении, потому имеет ряд противопоказаний.
Ангиография может проводиться также путем компьютерной или магнитно-резонансной томографии. Эти методы являются малоинвазивными, но могут не обеспечить необходимый объем информации.
Часто применяют УЗИ-допплерографию. Такой метод привлекает достаточной информативностью в сочетании с доступностью.
Пациенту может быть также выполнена эхокадиография, электрокардиография, сцинтиграфия. Эхокардиграфия важна для визуализации полости аневризмы, измерения ее размеров, выявления конфигурации. Диагностику специалист начинает с физикального осмотра, пальпации, аускультации, измерения давления.
По показаниям прибегают к зондированию полостей сердца, коронарографии (эндоваскулярное исследование). Важна дифференциальная диагностика, так как схожие признаки свойственны опухоли средостения, целомической кисте перикарда, митральному пороку сердца.
Наличие аневризмы означает обязательную необходимость лечения. Основным его направлением является хирургическое вмешательство.
Проводят операцию на сердце исключительно по строгим показаниям. Она необходима, если у пациента прогрессирует сердечная недостаточность, тяжело нарушен сердечный ритм, произошел разрыв аневризмы либо есть такая угроза. Обычно такую ситуацию создает аневризма острой или подострой формы.
Классическая операция представляет собой иссечение аневризмы – резекцию. Такое вмешательство является радикальным. Поврежденный участок заменяют протезом из пластика либо используют фрагмент сосуда из другой части тела. Иногда дополнительно требуется удалить кровь из перикарда.
При такой операции сердце необходимо выводить из системы кровообращения и останавливать. Для выполнения его функций используют аппарат искусственного кровообращения. Отключают его после запуска сердца (электрический заряд) при условии его бесперебойной работы.
Еще один вариант хирургического вмешательства – клипирование аневризмы. Цель операции – исключить образование из кровотока. Для этого на него накладывают специальные клипсы. Изготавливают их из синтетического материала.
Используются и более современные методики, например, эндоваскулярная хирургия. Аналогичную методику применяют в диагностических целях. Такое вмешательство является малоинвазивным, так как не требует выполнения разрезов. Хирург делает небольшие проколы, через которые проводит необходимые манипуляции. Все действия выполняют под контролем рентгена (ангиографии). Обычно для такой операции требуется только местная анестезия.
Медикаментозное лечение обязательно необходимо перед хирургическим вмешательством. Цели терапии следующие:
- снизить нагрузку на левый желудочек;
- разжижить кровь;
- скорректировать сердечный ритм;
- расширить коронарные сосуды;
- снизить риск тромбообразования.
Обычно пациенту назначают сердечные гликозиды, гипотензивные препараты. Для разжижения крови применяют антикоагулянты. Чаще всего в этих целях подкожно вводят гепарин.
В лечение может быть включена кислородотерапия и гипербарическая оксигенация (повышенное давление кислорода).
Если пациенту не провести хирургическое вмешательство, то прогноз неблагоприятен. В большинстве случаев летальный исход наступает в течение 2-3 лет после инфаркта.
Более благоприятный прогноз существует при плоской хронической аневризме при отсутствии осложнений. Наименее благоприятный прогноз у пациентов с мешковидной или грибовидной аневризмой, так как осложнением таких образований часто выступает внутрисердечный тромбоз.
Шансы на благополучный исход снижаются также, если к такой патологии присоединилась сердечная недостаточность.
На фоне хронической аневризмы возможно развитие фиброзного перикардита. В груди при этом может образоваться спаечный процесс. Хроническая патология может привести также к следующим осложнениям:
- повторному инфаркту миокарда;
- инфаркту почки;
- легочной тромбоэмболии;
- острой окклюзии мезентериальных сосудов (приводит к ишемии кишечника);
- гангреной конечности.
Проведенная радикальная операция может также вызвать осложнения: повторный инфаркт миокарда, аритмию, дыхательную недостаточность, тромбоэмболию сосудов головного мозга, синдром малого выброса.
В некоторых случаях оперативное вмешательство провести невозможно. Иногда пациент сам отказывается от такого лечения из-за его сложности и возможных последствий. В такой ситуации необходим постоянный контроль кардиолога и медикаментозное лечение. Помимо этого нужно строго соблюдать следующие рекомендации:
- Полностью оказаться от алкоголя и курения. Даже в небольшом количестве алкоголь приводит к расширению сосудов, потому нагрузка не сердце увеличивается. Из-за никотина возрастает частота сердечных сокращений, что провоцирует стенокардию, аритмию, атеросклероз.
- Дозировать физическую активность. Любые нагрузки учащают дыхание и сердцебиение. Из-за притока крови к сердцу создается дополнительная нагрузка. Рекомендуется ограничить физическую активность пешими прогулками на свежем воздухе. Темп нужно соблюдать умеренный.
- Соблюдать диету. Она необходима для облегчения работы сердца, снижения риска атеросклероза, улучшения кровообращения. В основе питания должна быть молочная продукция, овощи, фрукты, вегетарианские супы. Необходим отказ от жирных и соленых продуктов, кофе, крепкого чая, шоколада, свежего хлеба и выпечки.
- Двигательный режим нужно расширять постепенно. Важно контролировать сердечный ритм и снижать риск тромбообразования.
Профилактикой развития аневризмы является своевременно диагностированный инфаркт миокарда. Большое значение имеет адекватность лечения и реабилитации пациентов.
Аневризма после инфаркта миокарда встречается довольно часто. Такое состояние в обязательном порядке требует хирургического лечения – оно может быть проведено различными методами. В противном случае прогноз неблагоприятен. Аневризма опасна возможностью разрыва и различных серьезных осложнений.
источник