А натомические дефекты сосудистых структур представляют колоссальную опасность для здоровья и жизни пациента. Включают в себя гетерогенную группу патологических процессов.
Проблема в том, что в большинстве своем указанные расстройства имеют латентное, вялое течение и не отличаются симптомами.
До определенного момента невозможно обнаружить проблему, если обращать внимание только на субъективные ощущения. Требуется качественная инструментальная диагностика.
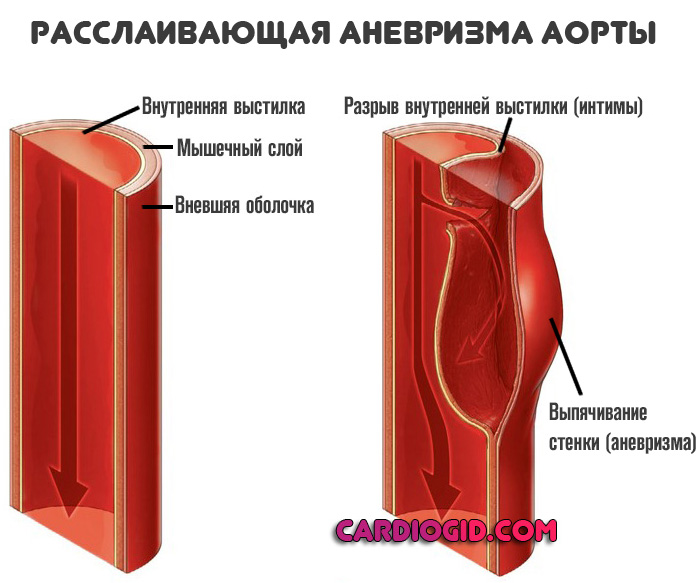
Расслаивающая аневризма аорты — это нарушение целостности отдельных внутренних слоев сосуда, а затем тотальную деструкцию выстилки с развитием массивного кровотечения и гибелью больного в считанные секунды.
Частота или встречаемость процесса минимальна, в практике обнаруживается не более 1% пациентов с подобным страшным диагнозом.
Общая летальность близится к 40% даже при раннем выявлении патологии. Что связано с некоторыми трудностями оперативной коррекции (например, неудачная локализация дефекта или же множественное вовлечение участков).
Расслаивающаяся аневризма аорты имеет сложное происхождение. Речь не об одном факторе, а о целой группе нарушений органического плана.
Крайне редко это первичная патология. Много чаще говорят о вторичном типе, то есть таком, который обусловлен сторонними заболеваниями. Всего выделяют три механизма развития указанной проблемы.
Первый касается роста давления в системе. Изменение показателей АД вызывает стремительное изнашивание сосудов, снижается качество кровотока, начинаются дистрофические процессы.
Внутренняя выстилка и мышечный слой аорты истончаются, наружная оболочка не приспособлена для противодействия большим нагрузкам.
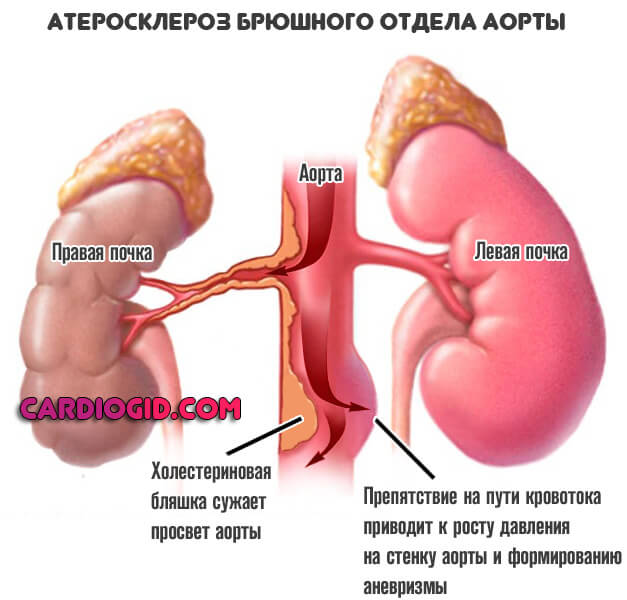
Второй весомый механизм — атеросклероз. Как правило, самостоятельного значения не имеет и идет в комплексе с ростом артериального давления, что объяснимо.
Закупорка просвета аорты холестериновой бляшкой или же стеноз (сужение) крупнейшей артерии приводит к невозможности нормального тока крови.
Организм отвечает на подобные препятствия усилением сердечной деятельности и ростом давления. Что и приводит уже по понятным причинам к дистрофии сосуда, деструкции стенок и повышает вероятность стеночного выпячивания.
Третий механизм имеет аутоиммунное происхождение. Возможны воспалительные процессы во внутреннем слое аорты, прямая деструкция стенок. Также встречается рубцевание просвета, образование фибриновых тяжей, препятствующих нормальному кровотоку.
Далее процесс идет по идентичной схеме. Рост давления в системе приводит к дистрофии (истончению стенки). Сосуд становится податливым, аномально пластичным.
Мышечный слой оказывается не способен поддерживать аорту в стабильном состоянии, противодействовать негативным факторам.
Потому происходит продавливание сосуда в одну из сторон или сразу по всему диаметру с развитием мешковидного или диффузного (веретенообразного) дефекта.
Уже на этом этапе возможен разрыв аневризмы и смерть от массивного кровотечения. Второй вариант — дальнейшая деструкция стенок.
Сначала жидкая соединительная ткань разрушает интиму (внутреннюю выстилку), затем просачивается в мышечный слой, потом в область наружной оболочки, пока не спровоцирует нарушения целостности и массивного кровотечения.
Полный «цикл» развития патологии, от старта до летального исхода составляет от 1 недели до 2 месяцев.
Известны случаи полугодового выживания, но это редкость и конец все равно идентичен. Без лечения спонтанного регресса не происходит, летального результата не избежать.
Как таковая типизация рассматриваемого дефекта не разработана, что связано с довольно малой распространенностью расслаивающей аневризмы аорты.
Основная классификация нарушения по локализации проводится по Де Бейки. Согласно ей выделяют три места расслоения:
- Первый тип. Порок расположен в восходящей части сосуда, может диффузно, экспансивно охватывать сразу группу участков (грудной и брюшной). Представляет собой наиболее встречаемый тип. При массивном поражении прогноз изначально хуже, потому как возрастает сложность предполагаемой операции.
- Второй тип. Отклонение локализуется строго изолированно, в восходящей части аорты. Также представляет трудности для хирурга, открытый доступ проблематичен, потому как мобилизовать сосуд непросто, слишком много тканей.
- Третий тип. Поражает нисходящий отдел аорты и брюшную часть включительно.
Существует упрощенная Стенфордская классификация. Согласно ей выделяют расслоение аневризмы, берущее начало в восходящем отделе аорты — тип (а) и в нисходящей части, тип (б).
Возможно подразделение расстройства также по симптомам (острое, хроническое), течению, размерам выпячивания (крайне запутанный критерий).
Универсальных методов подразделения нет. Врачей в первую очередь интересует диаметр патологического образования, скорость его прогрессирования и локализация.
Выяснение деталей позволяет снизить риски для пациента благодаря четкой, тщательной проработки оперативной стратегии.
Возможны два варианта течения расслаивающей аневризмы. Первый — острое. Представлено генерализовнанными признаками. Полная клиническая картина развивается в считанные секунды, отличается высокой тяжестью.
Продолжительность эпизода составляет несколько минут и менее, после чего наступает потеря сознания и гибель от массивного внутреннего кровотечения.
- Сильная, невыносимая боль. Располагается в области брюшины, спину, в грудной клетке. Зависит от локализации патологического процесса и его типа. Возникает внезапно, не купируется ничем. Вынуждает пациента принять положение лежа и не двигаться. Или же сесть.
- Потливость, бледность кожных покровов, выраженная одышка, слабость, тошнота, цианоз носогубного треугольника, спутанность сознания, предобморочное состояние. Так называемая коллаптоидная реакция. Объективно сопровождается падением уровня артериального давления.
- До становления описанного состояния возникает стремительный рост АД, на короткий промежуток времени.
Это типичные проявления. Прочие симптомы расслаивающей аневризмы аорты представлены ситуативными моментами, которые встречаются не у всех и не в каждом случае. Вероятность определяется в 1-15%.
- Боли в ногах, ощущение бегания мурашек, невозможность устоять, ходить.
- Почечная дисфункция. Сопровождается коликами в пояснице, задержкой мочи.
- Метеоризм, дискомфорт в животе. Причина кроется в нарушении соответствующего кровотока.
- Слабость мышц. Парезы, параличи. При снижении трофики нервных тканей спинного мозга.
- Боли в грудной клетке, отклонения ритма от нормального (по типу ускорения или урежения ЧСС), выраженная одышка.
- Потеря сознания. Сильная головная боль. При вовлечении в патологический процесс мозга, церебральных структур.
Расслаивающая аневризма грудного отдела аорты представлена наиболее полной клинической картиной.
Хроническая форма встречается примерно в 60% случаев. В то время как на долю острой приходится 20%. Остальные 20% определяются промежуточным типом.
- Боли в животе, запоры, диспепсические явления, артериальная гипертензия, которая не снимается препаратами и никак не реагирует на терапию. Встречается при поражении соответствующего одноименного отдела аорты.
- Дисфагия (невозможность глотать), нарушения голоса, процесса говорения, дыхания. По причине компрессии нервных тканей и самих систем, расположенных в грудной клетке. При значительных размерах аневризмы или же отклонения гемодинамики.
- Болевой синдром. Расположен в проекции сердца. Напоминает стенокардические или таковые при инфаркте. Однако это ложное впечатление.
- Отеки. В основном периферические. Страдают нижние и верхние конечности. Лицо.
- Посинение дермальных слоев. Возникает при компрессии вен, сопровождается ростом давления, одышкой.
- Нарушения зрения по типу потемнения, тумана в поле видимости.
- Наконец, обнаруживаются обмороки. Частые, пациента трудно вывести из подобного состояния.
Симптомы расслоения аневризмы, многообразны, но без должной подготовки и даже с таковой, но вне инструментальной диагностики определить, что стало причиной расстройства невозможно.
В некоторых клинических случаях, особенно сложных, патологический процесс маскируется столь хорошо, что даже по окончании обследования сказать что-либо конкретное не представляется возможным.
В основе развития расслаивающей аневризмы лежат врожденные и приобретенные патологии (соотношение — 30% против 70%).
Первые представлены соединительнотканными дефектами (синдром Морфана и прочие), анатомическими изменениями по типу стеноза аортального клапана, иных явлений. Они не обязательно провоцируют именно рассматриваемое расстройство. Вариантов множество.
Вторая группа отклонений многочисленна. Если ранжировать заболевания по встречаемости, обнаружится такая картина:
- Атеросклероз и гипертония. Также симптоматическое, стабильное повышение уровня давления в кровеносном русле. В сочетании они особенно опасны.
- Ятрогенный фактор. То есть врачебное вмешательство лечебного или диагностического плана. В основном — катетеризация аорты. Реже открытые или эндоваскулярные операции.
- Васкулиты вирусного, грибкового, бактериального, аутоиммунного (неинфекционного) рода. Сопровождаются воспалением сосудистых стенок, их деструкцией, рубцеванием.
- Перенесенные травмы грудной клетки. Особенно, если была вовлечена аорта.
Эндокринные факторы встречаются, но много реже. Обычно расслаивающая аневризма манифестирует в период беременности, на ранних сроках или в 3-й триместр. Настораживающим признаком оказывается тяжелый токсикоз.
В остальных случаях, если нет возможности определиться с фактором развития отклонения, говорят об идиопатической форме расстройства.
Выявить причину необходимо. Потому как даже после успешного хирургического вмешательства, полного восстановления, при самом благоприятном исходе ни один врач не даст гарантии отсутствии рецидива в будущем. Ведь патогенный фактор никуда не девается.
Среди редко встречающихся причин называют и сторонние инфекционные заболевания. Возможна транспортировка агентов в аорту, развитие воспаления и деструкции стенок.
Генетические врожденные синдромы генерализованного плана (например, Дауна) могут проявляться тем же неочевидным на первый взгляд образом.
Есть и предрасполагающие моменты, которые увеличивают риски развития расстройства: принадлежность к мужскому полу ( представители сильной половины человечества страдают рассматриваемым дефектом втрое чаще ), возраст от 55 лет и свыше (в связи с естественными процессами старения и воздействием накопленного груза заболеваний).
Выявление патологии ложится на плечи сосудистого хирурга. В основном. К кардиологу обратиться также можно, однако, это не профильный специалист. Обследование проводится в срочном порядке, времени на раздумья нет.
Примерный список мероприятий:
- Устный опрос больного. Направлен на выявление симптомов, выстраивание понятной клинической картины. Представляет собой основу.
- Сбор анамнеза. Перенесенные заболевания, образ жизни, семейная история (некоторые расстройства, особенно сопряженные с дефектами соединительной ткани передаются по наследству и повышают риски).
- Выслушивание сердечного звука. Аускультация. В 80% случаев обнаруживается синусовый шум над участочком локализации аневризмы.
- Рентгенография грудной клетке. Морально устаревшее исследование, дает минимум информации, но в рамках диагностики запущенных форм патологического процесса может оказаться полезным.
- Эхокардиография. УЗИ сердца и окружающих структур. Используется для визуализации грудного отдела аорты.
- Ультрасонография. Основная методика диагностики. Позволяет выявить дефект любой части крупнейшей артерии.
- МРТ-ангиография. Для визуализации тканей. Использовать контраст не имеет смысла, потому как кровь сама по себе хорошо усиливает рисунок. Компьютерная методика (КТ) применяется реже, она более предпочтительна в деле оценки состояния костных тканей.
После проведения тщательного обследования нужно начинать восстановление. Времени обычно не много.
Терапия строго хирургическая. Смысла в консервативных способах нет. Они не возымеют эффекта, зато время будет безвозвратно утрачено, а значит и шансы пациента на выживание и полное восстановление снизятся.
Открытым доступом. Суть заключается в иссечении аномальной, измененной области и ее ушивании. При необходимости проводится протезирование, либо эндоваскулярное вмешательство.
Хирургическое вмешательство представляет трудности, требует высокой квалификации врача. Порой дело осложняется «неудачной» локализацией дефекта.
Обязательное условие — лечение патологии, которая стала причиной расслаивающей аневризмы. Если речь о гипертонии — показаны специализированные средства (ингибиторы АПФ, бета-блокаторы, диуретики, лекарства центрального действия, антагонисты кальция).
При врожденных или приобретенных пороках проводится еще одна операция. Параллельно, как правило, несколько вмешательство не назначается, вопрос решается на усмотрение доктора.
Атеросклероз требует приема статинов, медикаментов, для растворения бляшек и выведения избытков холестерина.
Необходимо скорректировать образ жизни:
- Отказаться от курения, спиртного, психостимуляторов (наркотики), самовольного приема любых препаратов.
- Правильное питание (меньше животных жиров и соль до 7 граммов в сутки).
- Полноценный сон (не менее 7 часов за ночь).
- Адекватная, посильная физическая активность (оптимум — плавание или же прогулки неспешным шагом на свежем воздухе).
Соблюдение всех рекомендаций специалиста позволяет добиться максимального эффекта.
Лечение аневризмы проводится оперативными методами. Прочих вариантов не существует, потому терять время, надеяться на спонтанное самовосстановление не нужно.
Зависит от этапа, локализации дефекта, общего состояния здоровья пациента, первопричины аномалии и прочих факторов.
При раннем обнаружении и возможности «удобного» доступа к пороку — благоприятный. В остальных ситуациях — спорный.
Однозначно негативный только при разрыве образования. Шансы есть всегда. Опускать руки не стоит.
Общая летальность патологического процесса составляет порядка 40%, плюс-минус несколько процентов.
Без лечения смерть наступает в перспективе недели, максимум месяца. В исключительных ситуациях — полугода. Но это, скорее, казуистика, единичные случаи.
Основное и самое угрожающее последствие — разрыв аневризмы. С массивным кровотечением, гибелью человека. Тот же эффект наблюдается при прогрессирующем расслоении аорты в области мешотчатого или диффузного образования. Исход всегда один и тот же.
В процессе развития самого заболевания возможны грозные осложнения, спровоцированные сторонними явлениями.
Например, асфиксия вследствие компрессии дыхательных структур, инсульт, инфаркт на фоне недостаточного кровообращения в указанных тканях.
Расслаивающая аневризма аорты — смешанный патологический процесс. Сопровождается аномальным изменением крупнейшей артерии, деструкцией стенок.
Заканчивается смертью без лечения всегда . Единственный шанс на восстановление — своевременно провести операцию. Прогноз в такой ситуации благоприятный.
источник
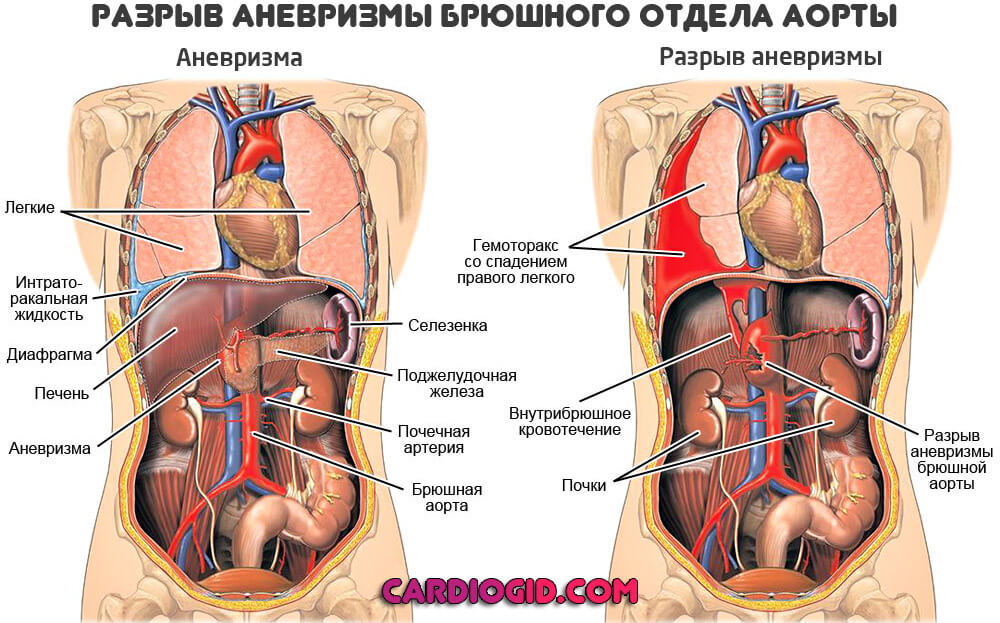
Аневризма брюшной аорты (АБА) представляет собой выпячивание и истончение стенок брюшного отдела одной из главных артерий человеческого тела, которая несет кровь от сердца ко всем органам и тканям брюшной полости.
Аневризма брюшной аорты – очень коварное заболевание, которое до поры до времени может не беспокоить человека.
Ее главное осложнение – расслоение аорты – в 70-95% случаев приводит к скорой смерти больного.
В зависимости от размеров аневризмы, темпов ее роста, а также состояния здоровья самого больного, зарубежные врачи рекомендуют разные стратегии – от наблюдения до немедленного хирургического вмешательства.
Если вы столкнулись с аневризмой БА, врач будет регулярно вас обследовать, чтобы при необходимости запланировать хирургическую операцию и избежать непоправимого.
В случае разрыва аневризмы даже срочное лечение имеет немного шансов на успех.
Аневризма брюшной аорты является болезнью преимущественно пожилых людей, причем мужчины страдают АБА в 4 раза чаще женщин.
Аневризмы диаметром >4 см встречаются у 1% мужчин 55-64 лет, после чего каждые 10 лет эта цифра возрастает на 2-4%. По приблизительным оценкам, 4-9% мужчин старше 60 лет имеют клинически значимые аневризмы БА.
Курильщики страдают аневризмой брюшной аорты в 8 раз чаще некурящих, а наличие в семье родственников первой степени родства с аневризмой БА повышает риск этого заболевания в 2-4 раза.
Хотя точная причина возникновения аневризмы остается загадкой для науки, врачи выделяют множество факторов риска АБА:
• Употребление табака: сигареты, равно как и жевательный табак, увеличивают риск возникновения аневризмы брюшной аорты в 8 раз. Скорее всего, за счет длительного повреждения и ослабления стенок аорты. Более 90% больных курят или курили в прошлом.
• Атеросклероз: заболевание, которое характеризуется нарушением липидного обмена и отложением жиров на внутренней стенке (интиме) артерий, предрасполагает к возникновению аневризм. Правда, связь атеросклероза и аневризмы брюшной аорты некоторыми ставится под вопрос.
• Повышенное артериальное давление: у гипертоников, особенно не контролирующих свое давление, риск аневризмы БА значительно увеличивается. Вероятно, это также происходит за счет повреждения и ослабления стенок сосудов.
• Наличие других аневризм: имеющиеся аневризмы в других артериях повышают вероятность поражения брюшной аорты в будущем.
• Воспаление: аневризмы брюшной аорты могут быть вызваны заболеваниями, которые сопровождаются воспалением артерий.
• Инфекции: бактериальные или грибковые инфекции в редких случаях становятся причиной аневризмы (сифилис, сальмонеллез).
• Травма: предшествовавшая травма живота увеличивает вероятность развития АБА в будущем.
• Наследственность: в некоторых случаях аневризмы БА носят наследственный характер.
• Мужской пол: среди больных аневризмой брюшной аорты соотношение мужчин и женщин составляет 4:1.
• Возраст: риск аневризмы резко возрастает после 60 лет.
Помимо этого, аневризму брюшной аорты связывают с редкими генетическими заболеваниями:
• Синдром Марфана
• Синдром Элерса-Данло
• Дефицит альфа-1-антитрипсина
В 75% случаев аневризма БА никак не проявляет себя, обнаруживаясь случайно на УЗИ или томографии.
Одни остаются мелкими, другие растут по нескольку миллиметров в год – предсказать это совершенно невозможно.
При крупных аневризмах брюшной аорты могут беспокоить боли в животе или в спине, пульсирующее ощущение в области пупка. Если вы отмечаете у себя подобное, следует как можно скорее обратиться к специалисту!
Самым опасным осложнением аневризмы является расслоение аорты – нарушение целостности слоев стенки аорты с последующим разрывом и быстрой, массивной кровопотерей.
Это происходит из-за повышенного давления на стенки аорты наряду с накапливающимися в стенке сосуда гистопатологическими изменениями (кристаллы холестерина, «пенные» клетки и ферменты металлопротеиназы).
В целом, чем больше диаметр аневризмы и чем быстрее она растет, тем выше риск разрыва. Эксперты Клиники Мэйо в Рочестере (США) отмечают, что риск такого исхода значительно выше у больных, которые продолжают курить, а также у тех, кто плохо контролирует артериальное давление.
Как зависит вероятность разрыва аневризмы брюшной аорты от ее размеров?
Зарубежные наблюдения показывают, что в течение 5 лет разрывается 25-40% аневризм диаметром >5 см, 1-7% аневризм диаметром 4-5 см, а также менее 0,5% аневризм диаметром 5 см и только 29% АБА диаметром 3-4 см. Следовательно, нужны высокотехнологичные методы.
Согласно современным американским клиническим руководствам, больным с аневризмой диаметром 4-5,4 см нужно проходить компьютерную томографию или ультразвуковое исследование каждые 6-12 месяцев, при диаметре 5 см.
Поэтому в ведущих западных клиниках рекомендуется плановое хирургическое лечение, когда размер АБА достигает 1,9-2,2 дюйма (5-5,5 см). Также операция рекомендуется в тех случаях, когда аневризма меньшего размера, однако слишком быстро растет или вызывает боль и дискомфорт.
Самый старый метод лечения аневризмы, который отличается высокой надежностью и до сих пор называется «золотым стандартом».
Выполняется через длинный разрез на брюшной стенке.
При этом хирург удаляет пораженный участок аорты и заменяет его синтетической трубкой (графтом). Как и любая другая «открытая» хирургическая операция, требует длительного пребывания в больнице. На полное восстановление уходит не менее 1 месяца.
Если операция плановая и жизни больного в данный момент ничего не угрожает, то врачи будут учитывать не только размер аневризмы, но и состояние здоровья. При высоком хирургическом риске плановая операция не делается, однако в экстренных случаях противопоказаний нет.
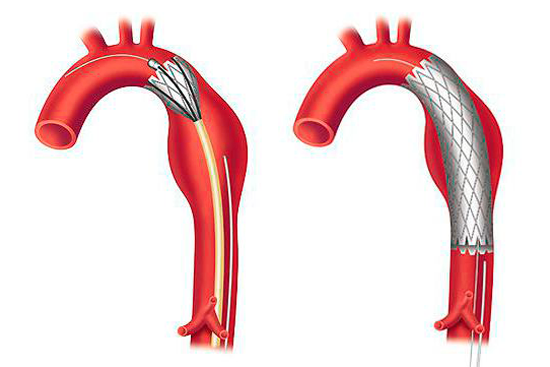
Это современная, менее инвазивная процедура, которая занимает минимум времени, не требует лапаротомического разреза, не оставляет рубца на животе.
При эндопротезировании графт из специальной ткани в свернутом виде вводится через бедренную артерию и устанавливается на месте аневризмы, как бы изолируя ее.
Эта быстрая и почти бескровная процедура проводится под рентгеновским контролем. Выписка после процедуры максимально быстрая, однако после эндопротезирования аневризмы брюшной аорты больные до конца жизни нуждаются в периодическом обследовании (КТ, УЗИ).
источник
Расслаивающая аневризма брюшной аорты – огромная угроза для человеческой жизни. Летальным исходом оканчиваются практически все случаи вследствие разрыва ослабленной стенки сосуда и обширного внутреннего кровотечения. В редких случаях осложнением патологии могут стать инсульт либо сердечная недостаточность. Лечение болезни проводится исключительно в условиях стационара.
Расслаивающая аневризма брюшного отдела аорты характеризуется истончением стенки пораженного сосуда. Как предполагает название болезни, артерия начинает расслаиваться, образуя ложный канал для тока крови. Человек при этом испытывает сильную боль с иррадиацией по ходу расположения сосуда. У больного резко возрастает давление, появляются симптомы ишемии. Лечение патологии назначается после комплексной диагностики. Терапия предполагает активное медикаментозное лечение, направленное на подавление симптомов, и хирургическое вмешательства для резекции и пластики пораженного отдела артерии.
Расслаивающаяся аневризма аорты брюшной полости характеризуется отхождением внутреннего слоя стенки сосуда от основной его толщи. В образованную полость попадает кровь. В отличие от обычной формы аневризмы, расширение аорты может отсутствовать вовсе или быть незначительным (до 3 см в диаметре).
Расслоение артерии представляет угрозу для жизни человека, так как стенка сосуда в истонченном месте может в любой момент разорваться, вызвав обширное внутреннее кровотечение. Более 90% всех случаев разрыва оканчиваются летальным исходом в течение первых суток. Еще 8% на протяжении последующих 3-5 дней.
Патологии больше подвержены мужчины старше 60 лет, однако при наследственной предрасположенности аневризма может развиться в более раннем возрасте.
Расслаивающаяся аневризма брюшного отдела аорты, как правило, не развивается самостоятельно. Она возникает вследствие расслоения аорты грудного отдела, которое постепенно перетекает на область брюшины. Главной причиной патологии считается хроническая артериальная гипертония. Нередко причиной расслоения аорты становится и атеросклероз. Предпосылкой к появлению патологии могут послужить патологические деформации сосудов вследствие болезней:
- терминальная форма сифилиса;
- врожденные сердечные аномалии;
- наследственные дегенеративные процессы: синдромы Марфана, Тернера, Элерса-Данлоса;
- патологии аортальных структур (васкулит, почечный поликистоз и прочие).
В группу риска также попадают курильщики, беременные женщины, люди старше 60 лет.
Причиной расслаивающей аневризмы брюшной аорты могут стать пережитые операции на артериях (протезирование, удаление пораженного участка орты и прочие). Болезнь развивается, когда в процессе оперативного вмешательства была подорвана интима (средний слой стенки аорты), в результате чего образовалась внутренняя гематома в толще сосуда.
Крайне редко причиной расслаивающейся аневризмы брюшной аорты становится пенетрация (распространение за пределы первичного очага) атеросклеротической язвы.
Расслоение аорты бывает 3-х типов.
- Надрыв среднего слоя сосуда в восходящем его отделе, когда поражение затрагивает грудную и брюшную часть аорты.
- Локализация расслоения затрагивает только восходящую область артерии.
- Поражение нисходящего отдела вплоть до дистальной части брюшной артерии.
По типу расслоения выделяют:
- проксимальную форму аневризмы (восходящий отдел);
- дистальную форму аневризмы (нисходящий отдел).
Первый тип более прогрессивен. Обычно больные с проксимальным типом расслаивающей аневризмы брюшной аорты больше подвержены развитию осложнений и разрыву сосуда, что часто сопровождается летальным исходом еще до момента госпитализации.
По характеру протекания различают аневризмы:
- острые, когда развитие патологии занимает всего несколько часов, но не более 2-х суток;
- подострые, если аневризма развилась в течение месяца;
- хронические, когда патология достигла пика развития за несколько месяцев.
На первой стадии у больного возникают интенсивные спонтанные боли в животе, отдающие в поясничный отдел. Нередко состояние сопровождается тошнотой и рвотными позывами. Возможно развитие сердечной недостаточности и обморок.
Варианты развития расслаивающей аневризмы брюшной аорты могут быть разными:
- формирование большой гематомы без ее разрыва;
- расслоение аорты и разрыв гематомного образования во внутреннюю полость сосуда;
- расслоение артерии и разрыв гематомы с попаданием ее содержимого в окружающую аорту полость.
У пациентов с расслаивающей аневризмой брюшной аорты симптомы часто напоминают признаки сердечных и урологических заболеваний. Как правило, у больного:
- повышено давление;
- несовпадение такта сердцебиения при прощупывании пульса на руках и ногах;
- повышенная потливость;
- упадок сил;
- одышка;
- посинение кожи;
- почечная недостаточность;
- непроизвольные мышечные спазмы.
При расслаивающей аневризме брюшного отдела аорты симптомы могут носить неврологический характер:
- ишемия – недостаточное кровоснабжение органов;
- периферическая нейропатия, как следствие поражения нервных окончаний;
- нарушение сознания – больной может упасть в обморок либо впасть в кому.
В острый период течения болезни состояние пациентов стабильно плохое. Гипертензия приобретает хронический характер, поэтому понизить давление не всегда удается даже сильнодействующими препаратами. Нередко такое состояние оканчивается летальным исходом (более 70% всех случаев).
Больные, пережившие кризисное обострение приобретают хроническую форму расслаивающей аневризмы брюшной аорты. Симптомы ее постепенно стихают, после чего болезнь протекает скрытно, не прекращая свое развитие.
Для постановки диагноза врач собирает углубленный анамнез болезни и отталкивается от результатов проведенных исследований. Больному обязательно назначается рентгенография с введением контрастного вещества для визуализации пораженной области аорты. Чтобы обнаружить осложнения могут провести ЭХО-кардиограмму, которая покажет работу сердечно сосудистой системы.
Самым информативным методом диагностики сегодня является МРТ. Томография помогает просмотреть послойное строение аорты, локализацию расслоения и обширность поражения стенок.
Если у больного имеются сопутствующие заболевания либо подозрения на них, то врач должен провести комплексную диагностику, выявив причину расслоения артерии.
Нередки случаи, когда терапия расслаивающей аневризмы брюшной аорты проводится в отделении интенсивной помощи. Методику и длительность лечения врач определяет исходя и формы патологии, стадии ее развития. Терапия может проводиться как консервативная, так и радикальная.
В первом случае назначаются лекарственные препараты, цель которых – стабилизировать состояние больного и снизить выраженность симптомов. Для подавления боли часто используют анальгетики на основе психотропных наркотических веществ, так как слабые обезболивающие практически всегда бездейственны. Также медикаментозная терапия предполагает стабилизацию артериального давления, которое может привести к разрыву аневризмы.
Радикальное лечение предполагает проведение операции по протезированию пораженной части аорты, когда консервативные методы оказываются неэффективными. Большинство больных после своевременного и удачно проведенного хирургического вмешательства проживают более 10 лет без осложнений и рецидивов патологии.
Чтобы предупредить рецидив и своевременно обнаружить развитие проблемы, людям из группы риска необходимо каждые полгода проходить обязательную профилактическую диагностику.
Когда больной игнорирует симптомы расслаивающейся аневризмы брюшной аорты и не получает должного лечения, то вероятность летального исхода уже в течение первых 3-х месяцев от начала патологического процесса составляет более 90%. После проведенной операции по резекции и протезированию проксимальной аневризмы выживаемость среди больных составляет 75%, при дистальной форме – 80% и выше. На протяжении 10 лет после проведенного лечения выживаемость среди пациентов составляет более 65%.
В первую очередь больным необходимо внимательно следить за состоянием сердечно-сосудистой системы и избегать высоких скачков давления. Немаловажно контролировать холестериновый уровень, не допускать рост его показателей выше установленной нормы. При избытке холестерина нужно задуматься о способах его выведения из организма. Обязательно нужно следить за весом, так как его избыток может стать причиной атеросклероза сосудов. Для большей безопасности следует регулярно посещать кардиолога и проходить ультразвуковое исследование для контроля над состоянием аорты.
В любом случае при расслоении артерии следует срочно пройти госпитализацию и следовать всем рекомендациям врача. Эта болезнь не терпит ошибок и промедлений. Любой провоцирующий фактор может стать причиной разрыва аорты и последующей смерти больного, поэтому нужно доверять специалистам и не допускать развития патологии до критического состояния.
источник
Расслаивающая аневризма аорты – внезапное образование дефекта внутренней оболочки стенки аорты с последующим проникновением потока крови в дегенеративно-измененный средний слой, образованием внутристеночной гематомы и продольным расслоением стенки аорты.
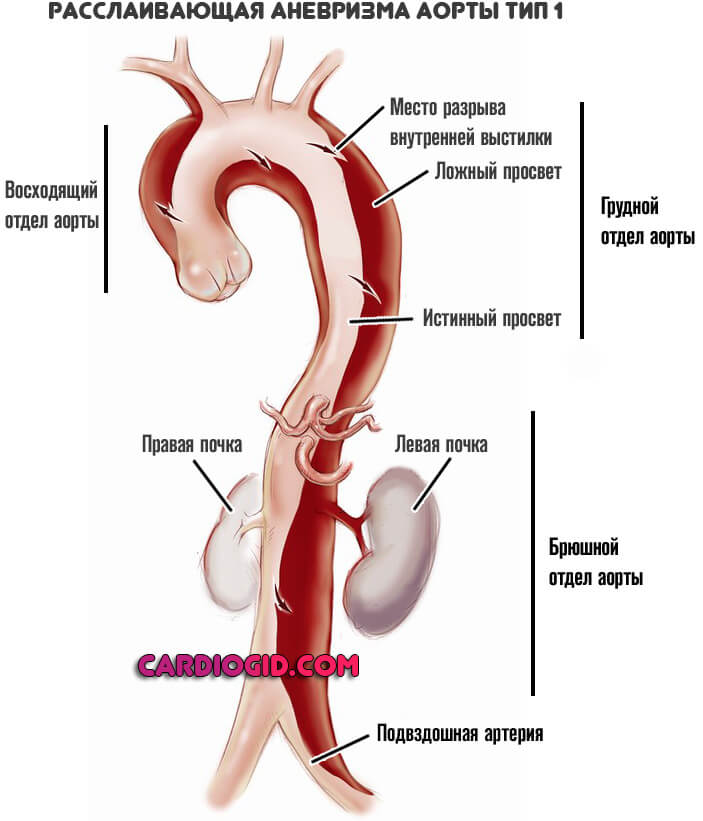
Тип I — разрыв внутренней оболочки локализуется в восходящей части аорты, а расслоение её стенок распространяется до брюшной части. Патологический процесс имеет два варианта:
а) расслоение стенки заканчивается слепым мешком в дистальных отделах аорты;
б) имеется второй – дистальный разрыв аорты (дистальная фенестрация).
Тип II — разрыв внутренней оболочки локализуется в восходящей части аорты, расслоение заканчивается слепым мешком проксимальнее плечеголовного ствола.
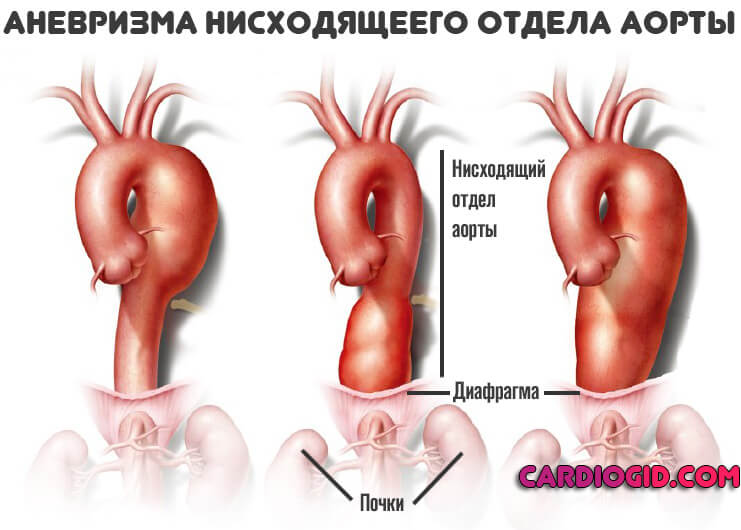
Тип III — разрыв внутренней оболочки локализуется в начальном отделе нисходящей части грудной аорты дистальнее устья левой подключичной артерии. Процесс расслоения имеет 4 варианта:
а) заканчивается слепым мешком выше диафрагмы;
б) заканчивается слепым мешком в дистальных отделах брюшной части аорты;
в) направлено не только дистально, но и распространяется ретроградно на дугу и восходящую часть аорты, заканчиваясь слепыми мешками;
г) распространяется на брюшную часть аорты с развитием дистальной фенестрации.
Принято считать, что основной причиной расслоения стенки аорты является артериальная гипертензия, поскольку 84% больных имеют повышенные цифры артериального давления. Однако артериальная гипертензия и гемодинамические особенности различных сегментов аорты могут привести к подобным изменениям только при дегенеративных изменениях ее средней оболочки, мышечных и эластических ее структур. Последнее может быть вызвано различными этиологическими факторами: атеросклерозом, фиброзной дисплазией, идиопатическим медионекрозом, генетическим дефектом эластических структур (болезнь Марфана), гормональными изменениями в них, характерными для последнего триместра беременности. В последние годы в связи с развитием ангиографии и методов баллонной дилатации выделяют еще одну группу расслаивающих аневризм аорты и ее ветвей — ятрогенные аневризмы.

При разнообразных процессах в аорте этиологические факторы повышения артериального давления и дегенеративных изменений средней оболочки имеют различное значение. Так, например, расслаивающая аневризма при беременности, болезни Кушинга, феохромоцитоме в основном обусловлено «кризовыми» подъемами артериального давления. Расслоение при коарктации, так же как и при атеросклерозе, обусловлено обычно и высоким артериальным давлением, и дегенеративными изменениями стенки аорты. У больных моложе 40 лет расслоение аорты чаще всего обусловлено врожденными и генетическими изменениями в стенке аорты, нежели нарушениями гемодинамики. Ятрогенные причины повреждения сосудистой стенки (при ангиографии, баллонной дилатации, канюляции аорты при проведении ИК или введении кардиоплегического раствора) зависят только от технических погрешностей и не связаны ни с уровнем давления, ни с дегенеративными изменениями стенки кровеносного сосуда.
Выделяют три основных фактора:
- расслоение артериальной стенки;
- развитие обширной внутристеночной гематомы;
- сдавление или отрыв многочисленных ветвей аорты, снабжающих кровью жизненно важные органы (миокард, головной или спинной мозг, почки), с последующей их ишемией.
Возможны несколько вариантов течения расслоения артериальной стенки:
- ложный просвет полностью заполняется тромбом и при отсутствии симптомов компрессии соседних органов может наступить «самоизлечение»;
- расслоение стенки прекращается на том или ином уровне с неизмененной стенкой, однако всегда имеется опасность расширения ложного просвета с последующим разрывом наружных стенок аорты;
- при расслоении стенки аорты может произойти вторичный — дистальный — разрыв внутренней оболочки сосуда с образованием дистальной фенестрации. Вторая фенестрация снижает «напряженность» внутристеночной гематомы и прекращает процесс более дистального расслоения. Однако это важно только в период острой стадии развития процесса. В хронической стадии фактор сохранения кровотока по ложному просвету аорты всегда создает опасность увеличения его размеров и разрыва, даже в случае устранения проксимальной фенестрации оперативным путем;
- больной может умереть либо вследствие разрыва стенки аорты и внутреннего кровотечения, либо вследствие острой окклюзии магистральных артерий, снабжающих кровью миокард, мозг, почки, органы брюшной полости.
Симптомы расслоения сосудистой стенки разнообразны и могут имитировать практически все сердечно-сосудистые, а также неврологические, урологические заболевания. Клиническая картина обусловлена локализацией первичной фенестрации аорты и протяженностью процесса расслоения. Расслоение — процесс динамический и при более или менее продолжительном наблюдении за больным в финальной стадии болезни клиническая картина может значительно отличаться от первоначальной.
Процесс может иметь три формы течения:
- острую (до 2 суток);
- подострую (до 2-4 недели);
- хроническую (месяцы и даже годы).
В анамнезе обычно отмечается артериальная гипертензия. Наиболее частым симптомом расслоения аорты является боль настолько интенсивная, что нередко вызывает коллаптоидное состояние. Падение артериального давления приостанавливает процесс расслоения аорты, что несколько снижает интенсивность болей и стабилизирует общее состояние больных. Волнообразное течение болезни вновь приводит к повышению артериального давления и продолжению расслоения стенки аорты. При этом характер болевого синдрома по своей первичной локализации и иррадиации в значительной степени меняется.
При II типе расслоения боль обычно локализуется за грудиной и имитирует острый инфаркт миокарда. Эта ситуация особенно часто наблюдается в тех случаях, когда расслоение в действительности распространяется на корень аорты и способствует компрессии коронарных артерий. Болевой синдром действительно имеет коронарный генез. При дальнейшем расслоении аорты I типа боль «перемещается» в межлопаточную область, а затем постепенно «спускается» по позвоночнику в поясничную область.
При аневризмах III типа первоначально боль локализуется в межлопаточной области. Больные сравнивают ее с кинжальным ударом в спину. Боль иррадиирует в левую руку, левую половину грудной клетки, распространяется на поясницу. При распространении процесса расслоения на брюшную часть аорты при аневризмах I и III типа боль появляется в области эпигастрия, гипогастрия или же локализуется в поясничной области. При ретроградном расслоении аневризм III типа боль может носить загрудинный инфарктоподобный характер и иррадиировать в шею, что обусловлено расслоением дуги аорты. Значительно реже расслоение аорты протекает с малоинтенсивными болями. У ряда больных расслоение аорты протекает практически асимптомно и первыми признаками болезни являются симптомы ишемии головного или спинного мозга, аортальной недостаточности, ишемии почек, органов пищеварения и нижних конечностей. Нередко первым признаком расслоения бывает развитие пульсирующего образования в животе, трактующееся как аневризма брюшной части аорты.
Расслоение ветвей дуги и нисходящей грудной и брюшной отделов аорты может сопровождаться: 1) острой, а затем хронической ишемией головного или спинного мозга; 2) острой ишемией органов пищеварения; 3) стабильной вазоренальной гипертензией или инфарктом почки; 4) острой ишемией нижних конечностей. В связи с этим больным могут ставить самые различные диагнозы — инсульт, тромбоз мезентериальных сосудов, почечная колика, тромбоэмболия бифуркации аорты; и госпитализировать их в стационары различного профиля.
При остром развитии болезни и прорыве аневризмы в полость перикарда, плевральную полость или забрюшинное пространство первыми клиническими признаками могут быть боль и типичная картина внутреннего кровотечения.
Симптомы компрессии соседних органов, характерные для истинных аневризм грудной части аорты, могут развиваться и при расслаивающих аневризмах аорты. При аневризмах II типа нередко отмечаются симптомы венозной гипертензии головы, шеи, верхних конечностей, связанные со сдавлением верхней полой вены. При аневризмах I типа с расслоением дуги аорты могут появляться симптомы, связанные с компрессией трахеи, левого бронха (одышка, стридор, частые пневмонии) и возвратного нерва (осиплость голоса, сухой кашель).
В некоторых случаях клиническая картина при расслаивающей аневризме грудного отдела аорты имеет сходство с клинической картиной инфаркта миокарда, а при расслаивании брюшного отдела аорты — с картиной почечной колики. Начало боли при расслаивании аневризмы аорты обычно острое, внезапное, тогда как при острой коронарной недостаточности боль может нарастать постепенно. Большое значение имеет локализация боли: при расслаивающей аневризме аорты боль редко иррадиирует в руки, и локализация боли может меняться с постепенным движением боли по спине, вдоль позвоночника по ходу расслоения аорты; постепенно болевые ощущения могут распространяться в нижние отделы живота и малый таз.
При истинной почечной колике обычно характерны дизурические явления и другие симптомы. Доказательством наличия расслаивающей аневризмы аорты служит и появление вслед за болью симптомов, связанных с распространением расслоения аорты в области отхождения магистрального сосуда или нескольких сосудов (асимметрия пульса на верхних и нижних конечностях, гемипарез, параплегия или инсульт, боль в поясничной области, гематурия, отек мошонки). Известны и разнообразные «периферические сосудистые маски» заболевания (по типу синдрома Такаясу), а также «пневмонические», желудочно-кишечные (по типу острого живота).
Типичны острое начало болезни, указания в анамнезе на артериальную гипертензию, имеются внешние признаки болезни Марфана. При стандартном осмотре более чем у половины больных отмечается асимметрия пульсации и уровня артериального давления на верхних и нижних конечностях. В ряде случаев пульс не определяется; отмечаются признаки острой или хронической ишемии. Чаще снижение пульса и давления отмечается на левых конечностях. При перкуссии может определяться расширение средостения вправо или влево. Аускультативно над восходящей частью аорты при I-II типе расслоения аорты выслушивается систолический шум. Почти у половины таких больных отмечаются признаки аортальной недостаточности — диастолический шум и снижение уровня диастолического артериального давления. В ряде случаев над областью сердца выслушивается шум трения перикарда. При распространении расслоения на нисходящую часть аорты систолический шум может определяться сзади в межлопаточной области и паравертебрально слева в поясничной области. При этом шум выслушивается над брюшной частью аорты и в области эпигастрия. Выявление пульсации сонных артерий и систолического шума над ними позволяет определить вовлечение в процесс ветвей дуги аорты. Важным для постановки диагноза аневризм I и III типа с распространением расслоения на брюшную часть аорты является пальпаторное определение ее пульсации, которая может быть усилена. Аорта при пальпации расширена, мягкая на ощупь, податлива за счет увеличения в основном ложного просвета. Могут определяться и большие ложные аневризмы брюшной части, обычно неотделимые от реберной дуги.
Результаты электрокардиографии служат в основном двум целям: установить или исключить острый инфаркт миокарда (данный диагноз ставится практически у 90% больных с расслоением аорты). Если имеются признаки острого инфаркта миокарда, данные ЭКГ обязательно необходимо сопоставить с данными рентгенографии органов грудной клетки, поскольку расширение тени восходящей части аорты позволяет предположить у больного расслаивающую аневризму I-II типа с вовлечением в процесс устьев коронарных артерий. Кроме того, признаки острой коронарной недостаточности определяют как тактику подготовки больного к операции при наличии расслоения аорты, так и ее характер.
Фонокардиография подтверждает данные аускультации и позволяет зафиксировать у больного развитие аортальной недостаточности. Объемная сфигмография и ультразвуковая допплерография позволяют выявить «заинтересованность» магистральных артерий конечностей, уточнить распространенность процесса, особенности кровоснабжения головного мозга, а также вовлечение в процесс, расслоение сонных и позвоночных артерий.
Большое значение в диагностике расслаивающих аневризм грудной части аорты имеет рентгенологический метод. Практически у всех больных выявляется расширение тени верхнего средостения. Расширение восходящей части аорты лучше фиксируется в левой косой проекции. В той же проекции хорошо видна и тень нисходящей части аорты. Расширение ее тени наблюдается, у 50% больных с I типом расслоения и у 100% больных с III типом расслоения. При этом отмечаются неровность контуров нисходящей части аорты и деформация ее тени. Рентгенологически может выявляться жидкость в полости перикарда и в плевральной полости, причем даже в хронической стадии процесса. Для уточнения диагноза большую роль имеет динамическое рентгенологическое исследование.
Эхокардиография позволяет достаточно четко фиксировать двойной просвет восходящей аорты, а также состояние аортального клапана и наличие перикардиального выпота при угрожающем разрыве аорты.
Высокими информативными возможностями обладает в диагностике расслаивающих аневризм и компьютерная томография с одновременным введением рентгеноконтрастного вещества. Она позволяет дифференцировать тромбоз обычной аневризмы грудной части аорты от тромбоза ложного просвета при ее расслоении.
Заключительным методом диагностики является тотальная аортография. Ее особенности заключаются в том, что при трансфеморальном доступе катетер в ряде случаев не попадает в истинный просвет аорты, в связи с чем информативность метода значительно снижается. В подобных случаях лучше использовать трансаксиллярный доступ справа. Цель ангиографического исследования — определить точное место проксимальной фенестрации, протяженность расслоения, «заинтересованность» ветвей аорты и наличие или отсутствие дистальной фенестрации. Не все ангиографические признаки расслоения аорты могут быть получены в 100% случаев. Наиболее достоверный признак — расширение и деформация тени аорты. Этот признак позволяет диагностировать проксимальный уровень расслоения и его протяженность. Частым признаком (примерно у 75% больных) является одновременное контрастирование истинного и ложного просветов аорты. Чаще удается фиксировать ложный просвет в нисходящей части аорты. Истинный просвет аорты нередко значительно сужен. В 10-15% случаев ложный просвет может быть тромбирован, причем вероятность тромбоза возрастает в дистальном направлении. Однако наличие в этом сегменте стенозирования истинного просвета свидетельствует о тромбировании ложного просвета. Истинный просвет обычно носит спиралеобразный ход в нисходящей части аорты, что характерно для расслоения. У некоторых больных при аортографии фиксируется четкая разделительная полоса — отслоенная внутренняя оболочка — между истинным и ложным просветом. Уровень проксимальной фенестрации обычно определяется наличием сброса рентгеноконтрастного вещества в резко расширенный ложный просвет. В ряде случаев этот сброс не удается фиксировать, и по контуру истинного просвета аорты выявляется лишь небольшой дефект наполнения.
Одним из признаков расслоения является отрыв ветвей дуги и брюшной части аорты от истинного просвета. Если ветви аорты контрастируются одновременно с контрастированием истинного просвета, то это свидетельствует об их нормальном отхождении. Если контрастирование запаздывает или вообще отсутствует, следует думать об их отрыве. В подобных случаях необходимо дополнить исследование контрастированием ложного просвета аорты. Во-первых, это четче позволит определить размеры ложного просвета, степень его тромбоза и, во-вторых, выявить проходимость отходящих от ложного просвета ветвей аорты. При ангиографии корня аорты удается фиксировать регургитацию контрастного вещества из аорты в левый желудочек, что свидетельствует о той или иной степени аортальной недостаточности. Это осложнение обнаруживается примерно у 50% больных с расслоением восходящей части аорты. При II типе расслоения подобная недостаточность встречается в 2 раза чаще, чем при I типе.
При естественном течении расслаивающих аневризм грудной части треть больных погибает в течение первых суток, только 10% доживает до 3 месяцев с момента возникновения заболевания. 80% больных, переживших острую и подострую стадии болезни, остаются живы в течение 1-3 лет. Все больные с развитием проксимальной фенестрации в восходящей части аорты погибают в течение первого месяца болезни.
Хирургическое лечение более эффективно у больных с расслоением аорты I-II типа, консервативное при III типе.
При консервативном ведении: основной причиной смерти больных с I-II типом расслоения является тампонада сердца, менее частая причина — окклюзия магистральных ветвей аорты. У больных с III типом расслоения основной причиной смерти является кровотечение в левую плевральную полость и почечная недостаточность. Последняя развивается не только в результате окклюзии почечных артерий из-за расслоения брюшного отдела, но и воздействия проводимой гипотензивной терапии.
В настоящее время при остром расслоении грудной части аорты наиболее рациональным является дифференцированный подход к тактике лечения в зависимости от типа расслоения и развития осложнений. Лекарственная терапия показана больным с различными типами расслоения аорты как начальный этап лечения, до момента проведения аортографии и обеспечения оперативного лечения. Срочная операция необходима при угрожающем разрыве аневризмы, прогрессирующем расслоении, выраженной аортальной недостаточности, при образовании мешковидной аневризмы, а также при неэффективности проводимой терапии, не снимающей болевого синдрома, и при «неуправляемой» гипертензии. Показанием к операции является также наличие крови в перикарде или плевральной полости.
Лекарственная терапия в острой и подострой стадиях болезни рекомендуется больным с III типом расслоения, пациентам с предполагаемым I типом расслоения, но при стабильном течении процесса, больным с высокими факторами риска (обычно старше 50 лет), а также в тех случаях, когда место фенестрации не удается выявить на аортограмме и при отсутствии контрастирования ложного канала. Следует также придерживаться консервативного метода лечения при ее эффективности у больных, у которых с момента расслоения прошло более 14 дней. Основной целью лекарственной терапии являются предотвращение прогрессирования расслоения аорты и нормализация гемодинамики и гомеостаза. Для этого проводится управляемая гипотензия. Необходимы постоянный контроль за уровнем артериального давления, диуреза, мониторирование ЭКГ. Каждые 12 часов проводится рентгенологический контроль грудной клетки с целью выявления динамики размеров аневризмы и наличия жидкости в плевральных полостях и перикарде. Как показывает опыт, риск операций, производимых в хронической стадии процесса при стабилизации гемодинамики и гомеостаза, а также вследствие укрепления наружных слоев аорты в сегменте расслоения, значительно уменьшается, чем в острой и подострой стадиях.
- к основным целям лечения относят снижение АД и сократимости миокарда;
- желаемый уровень систолического АД – 100-120 мм рт. ст. или самый низкий уровень, не вызывающий ишемии сердца, головного мозга и почек у страдающих гипертонией;
- для быстрого снижения высокого АД прибегают к внутривенной инфузии нитропруссида натрия или нитроглицерина при обязательном одновременном применении β-блокатора;
- для быстрого снижения сократимости миокарда производят внутривенное введение β-блокаторов в возрастающей дозе до достижения ЧСС 50–60 в минуту;
- обеих целей можно добиться при помощи лабетолола (10 мг внутривенно в течение 2 минут, далее 20-80 мг каждые 10-15 мин до максимальной дозы 300 мг, в качестве поддерживающей меры – инфузии 2-20 мг в минуту);
- при противопоказаниях к β-блокаторам можно использовать антагонисты кальция, замедляющие ритм сердца (верапамил, дилтиазем);
- прием короткодействующих препаратов нифедипина внутрь или под язык может привести к быстрому снижению АД даже в рефрактерных случаях, однако сопряжено с риском возникновения рефлекторной тахикардии, по-видимому, эти средства не следует назначать без предварительного введения β-блокатора;
- при вовлечении в расслоение артерий почек для снижения АД наиболее эффективным может быть внутривенное введение ингибитора ангиотензин–превращающего фермента (эналаприл 0,625 — 5 мг каждые 4 – 6 ч);
- при клинически значимой гипотонии необходимо быстрое внутривенное введение жидкости; в рефрактерных случаях проводится инфузия прессорных агентов (предпочтительнее — норадреналина; допамин применяется только в низких дозах для стимуляции мочеотделения).
Тем не менее хирургическое лечение показано больным с I-II типом расслоения сразу же после стабилизации гомеостаза в связи с непредсказуемым развитием осложнений. Помимо указанных признаков угрожающих осложнений, важным симптомом для решения вопроса о срочной операции являются симптомы острой окклюзии ветвей аорты, снабжающих кровью жизненно важные органы (мозг, почки, висцеральные органы). При угрозе разрыва аорты операция показана по витальным показаниям. Для больных с III типом расслоения операцию чаще следует производить в хронической стадии процесса, преимущественно у больных не старше 50 лет, при аневризме только грудной части аорты либо мешковидных аневризмах брюшной части аорты, сочетающихся с болевым синдромом, при синдроме хронической ишемии органов пищеварения, вазоренальной гипертензии и ишемии нижних конечностей.
При тяжелых сопутствующих заболеваниях у больных пожилого возраста следует предпочесть лекарственную терапию, если она эффективна.
Техника операций при расслаивающих аневризмах I-II типа аналогична таковой при обычных аневризмах восходящей части аорты. При наличии расслоения аорты швы накладывают так, чтобы ликвидировать ложный просвет в ее стенке. Операции направлены на устранение проксимальной фенестрации в аорте. При развитии острой аортальной недостаточности восходящую часть аорты протезируют с помощью специального «кондуита», содержащего протез клапана. Для лучшей герметизации швов дистального анастомоза можно использовать специальный клей, заливаемый между расслоенными слоями сосудистой стенки.
При расслоении I типа, симптомах ишемии мозга вследствие окклюзии ветвей дуги аорты показано одновременное протезирование восходящей части и ее дуги с имплантацией брахиоцефальных сосудов в протез или их протезирование. При симптомах, характерных для расслоения брюшной части аорты и ее ветвей, не исчезающих и даже усугубляющихся после устранения проксимальной фенестрации расслоения, вторым этапом показана операция на брюшной части и ее ветвях. Второй этап операции направлен обычно на резекцию больших ложных аневризм брюшной части, а также на реваскуляризацию почек, органов брюшной полости и нижних конечностей.
При расслаивающих аневризмах III типа устранение только проксимальной фенестрации с протезированием грудного отдела следует считать радикальной при ограниченном участке поражения, не переходящем на брюшную часть аорты. Если расслоение распространяется на брюшную часть аорты, то устранение ложного просвета при протезировании грудной части аорты приводит часто к ишемии почек вследствие редукции кровотока по ложному просвету, от которого чаще отходит левая почечная артерия. Современная тактика при подобных операциях должна заключаться в одномоментной реконструкции всей нисходящей части и ее магистральных ветвей. Метод операции при этом по доступу к аорте и условиям ее проведения практически не отличается от такового при аневризме грудной и брюшной частей аорты, но требует некоторой детализации. В грудной части межреберные артерии обычно не вовлечены в процесс расслоения, так как ложный просвет расположен по переднелатеральной стенке аорты. В брюшной части ложный просвет в 85% случаев располагается слева. Именно поэтому левая почечная артерия значительно чаще отходит от ложного просвета аорты, чем правая. Устья висцеральных артерий могут быть вовлечены в процесс расслоения, но чаще отходят от истинного просвета. Они обычно расположены близко друг к другу и поэтому могут быть имплантированы в протез на одной площадке.
Сосуд пережимают и рассекают в продольном направлении. Внутреннюю оболочку между истинным и ложным просветом иссекают на всем протяжении. Площадку с межреберными артериями вшивают в окно протеза по задней его поверхности. По описанному методу на площадке имплантируют ветви брюшной части аорты. Отдельно вшивают на площадке устье левой почечной артерии. В случаях острого расслоения в связи со слабостью стенок аорты производится устранение проксимальной фенестрации аорты.
Учитывая, что кровоснабжение спинного мозга в основном осуществляется через артерию Адамкевича, которая чаще всего расположена на уровне Х-XI грудного позвонка, можно использовать несколько видоизмененный метод сохранения кровотока по спинномозговым ветвям. Четыре-пять пар верхних межреберных артерий можно перевязать. Из площадки нижнего сегмента грудного отдела с устьями межреберных артерий на уровне VIII-XII грудных позвонков создается слепой канал, открытый в просвет аорты. Именно в этом месте накладывается дистальный анастомоз протеза с аортой. В тех случаях, когда винтообразный ход расслоения грудной аорты выглядит таким образом, что нижние межреберные и верхние поясничные артерии, а также чревный ствол и верхняя брыжеечная артерия отходят от истинного просвета аорты, радикальную коррекцию аневризмы грудной и брюшной частей аорты производят одномоментно. При этом можно раздельно протезировать грудную часть аорты с целью ликвидации ложного просвета и проксимальной фенестрации, а затем произвести резекцию аневризмы брюшной части с протезированием и реваскуляризацией почек.
источник
Аневризма брюшной аорты – локальное выбухание или диффузное расширение стенки аорты в ее брюшном отделе. Аневризма брюшной аорты может протекать бессимптомно или обнаруживать себя пульсацией, болями в животе различной интенсивности, при разрыве аневризмы – клиникой внутрибрюшного кровотечения. Диагностика аневризмы включает проведение обзорной рентгенографии брюшной полости, УЗДГ брюшной аорты, рентгеноконтрастной ангиографии, КТ. Лечение аневризмы брюшной аорты исключительно хирургическое: открытая резекция аневризматического мешка с заменой иссеченной части синтетическим протезом либо эндопротезирование.
Аневризма брюшной аорты – патологическое расширение брюшной части аорты в виде выпячивания ее стенки на участке от XII грудного до IV—V поясничного позвонка. В кардиологии и ангиохирургии на долю аневризм брюшной аорты приходится до 95% всех аневризматических изменений сосудов. Среди мужчин старше 60 лет аневризма брюшной аорты диагностируется в 2-5% случаев. Несмотря на возможное бессимптомное течение, аневризма брюшной аорты склонна к прогрессированию; в среднем ее диаметр увеличивается на 10% в год, что нередко приводит к истончению и разрыву аневризмы с летальным исходом. В списке наиболее частых причин смерти аневризма брюшной аорты занимает 15 место.
По данным исследований, основным этиологическим фактором аневризм аорты (аневризмы дуги аорты, аневризмы грудной аорты, аневризмы брюшной аорты) является атеросклероз. В структуре причин приобретенных аневризм аорты на его долю приходится 80-90% случаев заболевания.
Более редкое приобретенное происхождение аневризм брюшной аорты связно с воспалительными процессами: неспецифическим аортоартериитом, специфическими поражениями сосудов при сифилисе, туберкулезе, сальмонеллезе, микоплазмозе, ревматизме.
Предпосылкой последующего формирования аневризмы брюшной аорты может являться фиброзно-мышечная дисплазия — врожденная неполноценность аортальной стенки.
Бурное развитие сосудистой хирургии в последние десятилетия привело к увеличению числа ятрогенных аневризм брюшной аорты, связанных с техническими погрешностями при выполнении ангиографии, реконструктивных операций (дилатации/стентирования аорты, тромбоэмболэктомии, протезирования). Закрытые повреждения брюшной полости или позвоночника могу способствовать возникновению травматических аневризм брюшной аорты.
Около 75% пациентов с аневризмой брюшной аорты составляют курильщики; при этом риск развития аневризмы увеличивается пропорционально стажу курения и количеству ежедневного выкуриваемых сигарет. Возраст старше 60 лет, мужской пол и наличие аналогичных проблем у членов семьи повышают риск образования аневризмы брюшной аорты в 5-6 раз.
Вероятность разрыва аневризмы брюшной аорты выше у пациентов, страдающих артериальной гипертонией и хроническими заболеваниями легких. Кроме этого, имеет значение форма и размер аневризматического мешка. Доказано, что асимметричные аневризмы более подвержены разрыву, чем симметричные, а при диаметре аневризмы более 9 см смертность от разрыва аневризматического мешка и внутрибрюшного кровотечения достигает 75%.
В развитии аневризмы брюшной аорты играют роль воспалительные и дегенеративные атеросклеротические процессы в стенке аорты.
Воспалительная реакция в стенке аорты возникает как иммунный ответ на внедрение неизвестного антигена. При этом развивается инфильтрация аортальной стенки макрофагами, В- и Т-лимфоцитами, усиливается продукция цитокинов, повышается протеолитическая активность. Каскад этих реакций, в свою очередь, приводит к деградации экстрацеллюлярного матрикса в среднем слое оболочки аорты, что проявляется в увеличении содержания коллагена и уменьшении эластина. На месте гладкомышечных клеток и эластических мембран формируются кистоподобные полости, вследствие чего прочность стенки аорты снижается.
Воспалительные и дегенеративные изменения сопровождаются утолщением стенок аневризматического мешка, возникновением интенсивного перианевризматического и постаневризматического фиброза, сращением и вовлечением окружающих аневризму органов в воспалительный процесс.
Наибольшую клиническую ценность представляет анатомическая классификация аневризм брюшной аорты, согласно которой выделяют инфраренальные аневризмы, расположенные ниже отхождения почечных артерий (95%) и супраренальные с локализацией выше почечных артерий.
По форме выпячивания стенки сосуда различают мешотчатые, диффузные веретенообразные и расслаивающиеся аневризмы брюшной аорты; по строению стенки – истинные и ложные аневризмы.
С учетом этиологических факторов аневризмы брюшной аорты подразделяются на врожденные и приобретенные. Последние могут иметь невоспалительную этиологию (атеросклеротическую, травматическую) и воспалительную (инфекционную, сифилитическую, инфекционно-аллергическую).
По варианту клинического течения аневризма брюшной аорты бывает неосложненной и осложненной (расслаивающейся, разорвавшейся, тромбированной). Диаметр аневризмы брюшной аорты позволяет говорить о малой (3-5 см), средней (5-7 см), большой (свыше 7 см) и гигантской аневризме (с диаметром в 8-10 раз выше диаметра инфраренального отдела аорты).
По признаку распространенности А.А. Покровский и соавт. различают 4 типа аневризмы брюшной аорты:
- I – инфраренальная аневризма с достаточным по протяженности дистальным и проксимальным перешейком;
- II — инфраренальная аневризма с достаточным по протяженности проксимальным перешейком; распространяется до бифуркации аорты;
- III — инфраренальная аневризма с вовлечением бифуркации аорты и подвздошных артерий;
- IV – инфра- и супраренальная (тотальная) аневризма брюшной аорты.
При неосложненном течении аневризмы брюшной аорты субъективные симптомы заболевания отсутствуют. В этих случаях аневризма может быть диагностирована случайно при пальпации живота, проведении УЗИ, рентгенографии брюшной полости, диагностической лапароскопии по поводу другой абдоминальной патологии.
Наиболее типичными клиническими проявлениями аневризмы брюшной аорты служат постоянные или периодические ноющие, тупые боли в мезогастрии или левой половине живота, что связано с давлением растущей аневризмы на нервные корешки и сплетения в ретроперитонеальном пространстве. Боли нередко иррадиируют в поясничную, крестцовую или паховую область. Иногда боли имеют настолько интенсивный характер, что для их купирования требуется назначение анальгетиков. Болевой синдром может быть расценен как приступ почечной колики, острого панкреатита или радикулита.
Часть больных в отсутствие болей отмечает чувство тяжести, распирания в животе или усиленную пульсацию. Вследствие механического сдавления аневризмой брюшной аорты желудка и 12-перстной кишки может возникать тошнота, отрыжка, рвота, метеоризм, запоры.
Урологический синдром при аневризме брюшной аорты может быть обусловлен компрессией мочеточника, смещением почки и проявляется гематурией, дизурическими расстройствами. В некоторых случаях сдавление тестикулярных вен и артерий сопровождается развитием болевого симптомокомплекса в яичках и варикоцеле.
Ишиорадикулярный симптомокомплекс связан с компрессией нервных корешков спинного мозга или позвонков. Он характеризуется болями в пояснице, чувствительными и двигательными расстройствами в нижних конечностях.
При аневризме брюшной аорты может развиваться хроническая ишемия нижних конечностей, протекающая с явлениями перемежающейся хромоты, трофическими нарушениями.
Изолированная расслаивающаяся аневризма брюшной аорты встречается крайне редко; чаще она является продолжением расслоения грудного отдела аорты.
Разрыв аневризмы брюшной аорты сопровождается клиникой острого живота и в относительно короткие сроки может привести к трагическому исходу.
Симптомокомплекс разрыва брюшной аорты сопровождается характерной триадой: болью в животе и поясничной области, коллапсом, усиленной пульсацией в брюшной полости.
Особенности клиники разрыва аневризмы брюшной аорты определяются направлением разрыва (в забрюшинное пространство, свободную брюшную полость, нижнюю полую вену, 12-перстную кишку, мочевой пузырь).
Забрюшинный разрыв аневризмы брюшной аорты характеризуется болевым синдромом постоянного характера. При распространении забрюшинной гематомы в область малого таза отмечается иррадиация болей в бедро, пах, промежность. Высокое расположение гематомы может симулировать кардиальные боли. Количество излившейся в свободную брюшную полость крови при забрюшинном разрыве аневризмы, как правило, невелико – около 200 мл.
При внутрибрюшинной локализации разрыва аневризмы брюшной аорты развивается клиника массивного гемоперитонеума: быстро нарастают явления геморрагического шока — резкая бледность кожных покровов, холодный пот, слабость, нитевидный, частый пульс, гипотония. Отмечается резкое вздутие и болезненность живота во всех отделах, разлитой симптом Щеткина-Блюмберга. Перкуторно определяется наличие свободной жидкости в брюшной полости. Летальный исход при данном типе разрыва аневризмы брюшной аорты наступает очень быстро.
Прорыв аневризмы брюшной аорты в нижнюю полую вену сопровождается слабостью, одышкой, тахикардией; типичны отеки нижних конечностей. К локальным симптомам относятся боли в животе и пояснице, пульсирующее образование в животе, над которым выслушивается систоло-диастолический шум. Указанные симптомы нарастают постепенно, приводя к тяжелой форме сердечной недостаточности.
При разрыве аневризмы брюшной аорты в 12-перстную кишку развивается клиника профузного желудочно-кишечного кровотечения с внезапным коллапсом, кровавой рвотой, меленой. В диагностическом плане данный вариант разрыва сложно отличить от желудочно-кишечных кровотечений другой этиологии.
В ряде случаев заподозрить наличие аневризмы брюшной аорты позволяет общий осмотр, пальпация и аускультация живота. Для выявления семейных форм аневризмы брюшной аорты необходимо собрать тщательный анамнез.
При обследовании худощавых пациентов в положении лежа может определяться усиленная пульсация аневризмы через переднюю брюшную стенку. При пальпации в верхней части живота слева выявляется безболезненное пульсирующее плотноэластическое образование. При аускультации над аневризмой брюшной аорты выслушивается систолический шум.
Наиболее доступным методом диагностики аневризмы брюшной аорты служит обзорная рентгенография брюшной полости, позволяющая визуализировать тень аневризмы и кальциноз ее стенок. В настоящее время в ангиологии широко используется УЗДГ, дуплексное сканирование брюшной аорты и ее ветвей. Точность ультразвукового выявления аневризмы брюшной аорты приближается к 100%. С помощью УЗИ определяется состояние стенки аорты, распространенность и локализация аневризмы, место разрыва.
КТ или МСКТ брюшного отдела аорты позволяет получить изображение просвета аневризмы, кальциноза, расслоения, внутримешкового тромбоза; выявить угрозу разрыва или свершившийся разрыв.
Кроме указанных методов, в диагностике аневризмы брюшной аорты применяются аортография, внутривенная урография, диагностическая лапароскопия.
Выявление аневризмы брюшной аорты служит абсолютным показанием к хирургическому лечению. Радикальным типом операции является резекция аневризмы брюшной аорты с последующим замещением резецированного участка гомотрансплантатом. Операция выполняется через лапаротомический разрез. При вовлечении в аневризму подвздошных артерий показано бифуркационное аорто-подвздошное протезирование. Средняя летальность при открытой операции составляет 3,8-8,2%.
Противопоказания к плановой операции служат недавний (менее 1 месяца) инфаркт миокарда, ОНМК (до 6 недель), тяжелая сердечно-легочная недостаточность, почечная недостаточность, распространенное окклюзирующее поражение подвздошных и бедренных артерий. При надрыве или разрыве аневризмы брюшной аорты резекция выполняется по жизненным показаниям.
К современным малотравматичным методам хирургии аневризмы брюшной аорты относится эндопротезирование аорты с помощью имплантируемого стент-графта. Хирургическая процедура выполняется в рентген-операционной через небольшой разрез в бедренной артерии; ход операции контролируется рентгенотелевидением. Установка стент-графта позволяет изолировать аневризматический мешок, предотвратив тем самым возможность его разрыва, и одновременно создает новый канал для кровотока. Преимуществами эндоваскулярного вмешательства являются минимальная травматичность, меньший риск развития послеоперационных осложнений, быстрое восстановление. Однако, по данным литературы, в 10 % случаев отмечается дистальная миграция эндоваскулярных стентов.
Аневризма брюшной аорты – коварная и непредсказуемая сосудистая патология. Вероятность летального исхода от разрыва аневризмы больших размеров составляет более 75%. При этом от 30 до 50% пациентов погибает еще на догоспитальном этапе.
В последние годы в кардиохирургии наблюдается заметный прогресс в диагностике и лечении аневризмы брюшной аорты: уменьшилось число диагностических ошибок, расширился контингент больных, подлежащих хирургическому лечению. Прежде всего, это связано с применением современных визуализирующих исследований и внедрением в практику эндопротезирования аневризмы аорты.
Для предотвращения потенциальной угрозы аневризмы брюшной аорты, лица, страдающие атеросклерозом или имеющие семейный анамнез по данному заболеванию, должны проходить регулярные обследования. Важную роль играет отказ от нездоровых привычек (курения). Пациенты, перенесшие оперативное вмешательство по поводу аневризмы брюшной аорты, нуждаются в наблюдении сосудистого хирурга, регулярном прохождении УЗИ и КТ.
источник