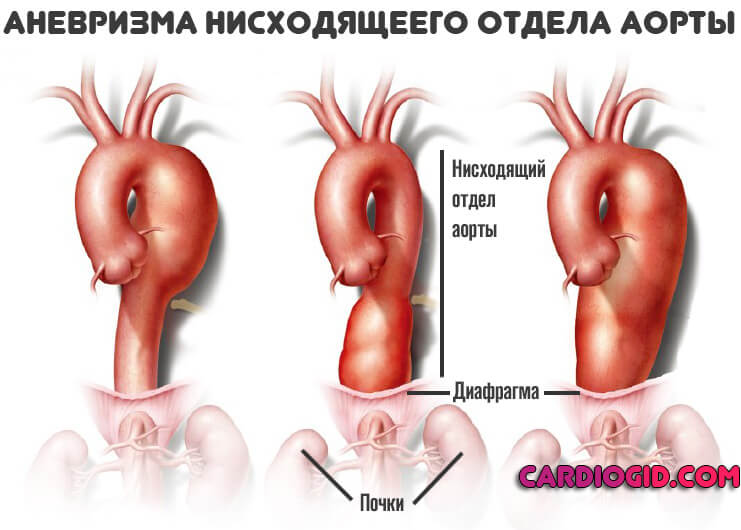
Расслаивающая аневризма аорты – дефект внутренней оболочки аневризматически расширенной аорты, сопровождающийся образованием гематомы, продольно расслаивающей сосудистую стенку с формированием ложного канала. Расслаивающая аневризма аорты проявляется внезапной интенсивной болью, мигрирующей по ходу расслоения, подъемом артериального давления, признаками ишемии сердца, головного и спинного мозга, почек, внутреннего кровотечения. Диагноз расслоения сосудистой стенки основан на данных ЭхоКГ, КТ и МРТ грудной/брюшной аорты, аортографии. Лечение осложненной аневризмы включает интенсивную медикаментозную терапию, резекцию поврежденного участка аорты с последующей реконструктивной пластикой.
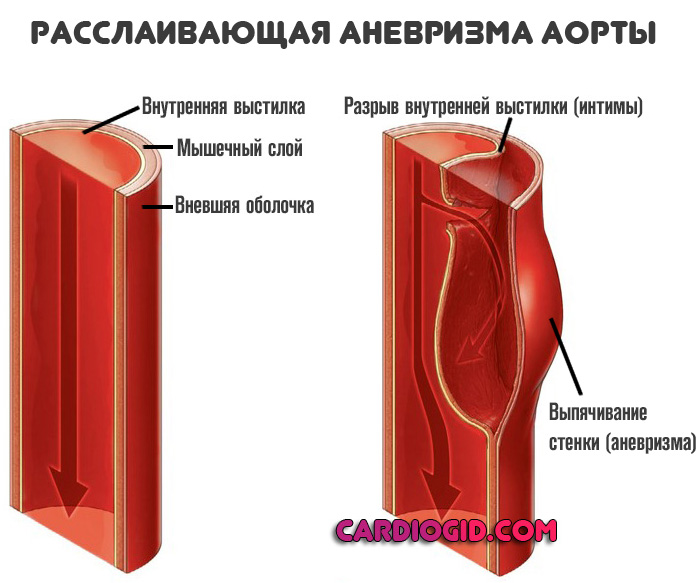
Расслаивающая аневризма аорты – продольное расслоение стенки аорты в дистальном или проксимальном направлении на различном протяжении, обусловленное разрывом ее внутренней оболочки и проникновением крови в толщу дегенеративно-измененного среднего слоя. Расширение аорты при расслаивании ее стенки может носить умеренный характер или отсутствовать, поэтому расслаивающую аневризму аорты часто называют расслоением аорты.
Большинство аневризм локализуются в наиболее гемодинамически уязвимых зонах аорты: около 70% — в восходящем отделе в нескольких сантиметрах от аортального клапана, 10% случаев – в дуге, 20% — в нисходящем отделе аорты дистальнее устья левой подключичной артерии. Расслаивающая аневризма в кардиологии относится к угрожающим жизни состояниям с риском массивного кровотечения при разрыве аорты или острой ишемии жизненно важных органов (сердца, мозга, почек и др.) при окклюзии магистральных артерий. Обычно расслоение аневризмы аорты возникает в возрасте 60-70 лет, у мужчин в 2-3 раза чаще, чем у женщин.
Причинами патологии являются заболевания и состояния, приводящие к дегенеративным изменениям мышечных и эластичных структур средней оболочки аорты (медиа). Пожилой возраст пациентов (старше 60-70 лет), травмы грудной клетки, III триместр беременности у женщин старше 40 лет считаются факторами риска расслоения аневризмы аорты. К основным причинам относятся:
- Стабильно повышенное АД. Основной риск расслоения аорты связан с длительной артериальной гипертензией (70-90% случаев), сопровождающейся гемодинамическим напряжением и хронической травматизацией аорты.
- Наследственные дефекты соединительной ткани. Расслаивающая аневризма может развиваться как осложнение синдромов Марфана, Тернера, Элерса-Данлоса.
- Болезни сердца и сосудов. В группе риска — пациенты с аортальными пороками, коарктацией аорты, выраженным атеросклерозом аорты, системными васкулитами.
- Перенесенные кардиохирургические операции и манипуляции. В ранний и поздний послеоперационный период после хирургических вмешательств на сердце и аорте (протезирования аортального клапана, резекции аорты) существует повышенный риск расслаивания аневризм. Ятрогенные расслаивающие аневризмы связаны с техническими погрешностями при выполнении аортографии и баллонной дилатации, канюляции аорты для обеспечения искусственного кровообращения.
Первичным патогенетическим звеном в большинстве случаев является надрыв интимы с последующим образованием внутристеночной гематомы. Примерно в 10% случаев расслаивающую аневризму аорты может инициировать кровоизлияние в медиа при спонтанном разрыве капилляров, разветвляющихся в стенке аорты. Распространение интрамуральной гематомы в пределах медиа обычно сопровождается последующим разрывом интимы, но может происходить без него (в 3-13% случаев). В редких случаях расслоение аорты может наблюдаться при пенетрации атеросклеротической язвы.
Согласно классификации ДеБейки, определяют 3 типа расслоения:
- I – надрыв интимы в восходящем сегменте аорты, расслоение распространяется до грудного и брюшного отделов;
- II – место надрыва и расслоение ограничено восходящим отделом аорты,
- III – надрыв интимы в нисходящей аорте, расслоение может распространяться до дистальных отделов брюшной аорты, иногда ретроградно на дугу и восходящую часть.
Стэнфордская классификация выделяет расслаивающие аневризмы аорты типа A — с проксимальным расслоением, затрагивающим ее восходящий отдел, и типа B — с дистальным расслоением дуги и нисходящей части аорты. Тип A характеризуется более высокой частотой развития ранних осложнений и высокой догоспитальной летальностью. По течению расслаивающие аневризмы аорты могут быть острыми (от нескольких часов до 1-2 дней), подострыми (от нескольких дней до 3-4 недель) и хроническими (несколько месяцев).
Клиническая картина заболевания обусловлена наличием и протяженностью расслоения аорты, внутристеночной гематомой, сдавлением и окклюзией ветвей аорты, ишемией жизненно важных органов. Различают несколько вариантов развития расслаивающей аневризмы аорты: образование обширной непрорвавшейся гематомы; расслоение стенки и прорыв гематомы в просвет аорты; расслоение стенки и прорыв гематомы в окружающие аорту ткани; разрыв аорты без расслоения стенки.
Для расслаивающей аневризмы аорты характерно внезапное начало с имитацией симптомов различных сердечно-сосудистых, неврологических, урологических заболеваний. Расслоение аорты проявляется резким нарастанием раздирающей, нестерпимой боли с широкой областью иррадиации (за грудиной, между лопатками и по ходу позвоночника, в эпигастральной области, пояснице), мигрирующей по ходу расслоения. Отмечается повышение артериального давления с последующим спадом, асимметрия пульса на верхних и нижних конечностях, обильное потоотделение, слабость, синюшность, двигательное беспокойство. Большая часть больных с расслаивающей аневризмой аорты умирает от развития осложнений.
Неврологическими проявлениями патологии могут служить ишемическое поражение головного или спинного мозга (гемипарез, параплегия), периферическая нейропатия, нарушения сознания (обморок, кома). Расслаивающая аневризма восходящей аорты может сопровождаться ишемией миокарда, сдавлением органов средостения (появлением охриплости, дисфагии, одышки, синдрома Горнера, синдрома верхней полой вены), развитием острой аортальной регургитации, гемоперикарда, тампонады сердца. Расслоение стенок нисходящей грудной и брюшной части аорты выражается развитием тяжелой вазоренальной гипертензии и острой почечной недостаточности, острой ишемии органов пищеварения, мезентериальной ишемии, острой ишемии нижних конечностей.
При подозрении на расслаивающую аневризму аорты необходима срочная и точная оценка состояния больного. Основными методами диагностики, позволяющими визуализировать поражение аорты, являются рентгенография грудной клетки, ЭхоКГ (трансторакальная и чреспищеводная), УЗДГ, МРТ и КТ грудной/брюшной аорты, аортография.
- Рентгенография грудной клетки. Выявляет признаки спонтанного расслоения аорты: расширение аорты и верхнего средостения (в 90% случаев), деформацию тени контуров аорты или средостения, наличие плеврального выпота (чаще слева), снижение или отсутствие пульсации расширенной аорты.
- ЭхоКГ. Трансторакальная или чреспищеводная эхокардиография помогают определить состояние грудной аорты, выявить отслоившийся лоскут интимы, истинный и ложный каналы, оценить состоятельность аортального клапана, распространенность атеросклеротического поражения аорты.
- Томография. Выполнение КТ и МРТ при расслаивающей аневризме аорты требует стабильного состояния больного для транспортировки и проведения процедуры. КТ применяют для обнаружения интрамуральной гематомы, пенетрации атеросклеротических язв грудного отдела аорты. МРТ позволяет без использования внутривенного введения контрастного вещества точно определить локализацию разрыва интимы, направление расслоения по направлению кровотока в ложном канале, оценить вовлеченность основных ветвей аорты, состояние аортального клапана.
- Аортография. Является инвазивным, но высокочувствительным методом исследования расслаивающей аневризмы аорты; позволяет увидеть место начального надрыва, локализацию и протяженность расслоения, истинный и ложный просветы, наличие проксимальной и дистальной фенестрации, степень состоятельности аортального клапана и коронарных артерий, целостность ветвей аорты.
Необходимо проводить дифференциальную диагностику расслаивающей аневризмы аорты с острым инфарктом миокарда, окклюзией мезентеральных сосудов, почечной коликой, инфарктом почки, тромбоэмболией бифуркации аорты, острой аортальной недостаточностью без расслоения аорты, нерасслаивающей аневризмой грудной или брюшной аорты, инсультом, опухолью средостения.
Больных с осложненной аневризмой аорты экстренно госпитализируют в отделение кардиохирургии. Консервативная терапия показана при любых формах заболевания на начальном этапе лечения с целью остановки прогрессирования расслоения сосудистой стенки, стабилизации состояния больного. Проводится:
- Интенсивная терапия. Направлена на купирование болевого синдрома (путем введения ненаркотических и наркотических анальгетиков), выведение из шокового состояния, снижение артериального давления. Проводится мониторинг гемодинамики, сердечного ритма, диуреза, ЦВД, давления в легочной артерии. При клинически значимой гипотонии важно быстрое восстановление ОЦК за счет внутривенной инфузии растворов.
- Медикаментозное лечение. Является основным у большинства больных с неосложненными расслаивающими аневризмами типа B (с дистальным расслоением), при стабильном изолированном расслоении дуги аорты и стабильном неосложненном хроническом расслоении. При неэффективности проводимой терапии, прогрессировании расслоения и развитии осложнений, а также больным с острым проксимальным расслоением стенки аорты (типа A) сразу же после стабилизации состояния показано экстренное оперативное вмешательство.
- Оперативное лечение. При расслаивающей аневризме аорты выполняют резекцию поврежденного участка аорты с надрывом, удаление интимального лоскута, ликвидацию ложного просвета и восстановление иссеченного фрагмента аорты (иногда одномоментную реконструкцию нескольких ветвей аорты) методом протезирования или сближения концов. В большинстве случаев операция выполняется в условиях искусственного кровообращения. По показаниям осуществляют вальвулопластику или протезирование аортального клапана, реимплантацию коронарных артерий.
При отсутствии лечения расслаивающей аневризмы аорты летальность высокая, в течение первых 3 месяцев может достигать 90%. Послеоперационная выживаемость при расслоении типа A составляет 80%, типа B – 90%. Долгосрочный прогноз в целом благоприятный: десятилетняя выживаемость составляет 60%. Профилактика формирования расслаивающей аневризмы аорты заключается в контроле за течением сердечно-сосудистых заболеваний. Предупреждение расслоения аорты включает наблюдение кардиолога, мониторинг артериального давления и уровня холестерина крови, периодическое УЗДГ или УЗДС аорты.
источник
Операция резекции аневризмы брюшной аорты проводится для предупреждения ее осложнений, особенно разрыва с внутренним кровотечением. Операция при аневризме является достаточно травматичным вмешательством высокого риска, поэтому в настоящее время должна применяться только в случае невозможности выполнить эндоваскулярное протезирование. Смысл операции при аневризме заключается в выделении аневризматического мешка через разрез на животе или в поясничной области. Аневризма выделяется до нормальной аорты (шейки). После этого аневризматический мешок вскрывается, к нормальной аорте пришивается искусственный протез, который выводится на бедренные артерии. Тем самым ликвидируется кровоток по аневризме и устраняются риски ее разрыва. Операция может сопровождаться значительной кровопотерей и другими осложнениями. Риск неблагоприятного исхода выше у больных пожилого возраста с сопутствующими заболеваниями и составляет около 8%.
Сосудистые хирурги нашей клиники имеют значительный опыт открытых операций при аневризмах брюшной аорты. Ими выполнено более 150 операций при этой патологии с успехом у 95% пациентов. Подход нашей клиники состоит во всемерной подготовке пациента с аневризмой, для исключения патологии сердца и сонных артерий, которые могут влиять на исход операции. Для профилактики почечных осложнений мы используем продленную гемофильтрацию в послеоперационном периоде. С целью уменьшения кровопотери используется гемодилюция (разведение крови) и аппаратура для возврата крови. С целью предупреждения осложений в послеоперационном периоде мы практикуем раннее поднятие больных с постели, активную реабилитацию. В последние годы мы постепенно отходим от открытых операций при аневризмах в пользу менее травматичных эндоваскулярных операций эндопротезирования.
- Открытая операция на аорте используется для лечения пациентов с аневризмами аорты размерами более 5,5 см в диаметре.
- При разрывах аневризмы любого размера.
- При расслоении аорты в рамках острого аортального синдрома.
Открытая операция используется при аневризмах аорты ниже почечных артерий, надпочечных и почечных сегментов. До появления эндопротезирования (EVAR) данная методика была единственным методом хирургического пособия при аневризмах. Сейчас эндоваскулярные технологии постепенно оттесняют ее.
- Низкая ожидаемая продолжительность жизни по другим заболеваниям (онкология, тяжелая сердечная недостаточность, старческий возраст)
- Выраженная патология коронарных или сонных артерий. Операция возможна только после устранения нарушения кровообращения в этих бассейнах
- Выраженное ожирение, затрудняющее доступ к аорте.
Перед большой аортальной операцией пациент должен быть детально обследован, чтобы уменьшить риски осложений в других сосудистых бассейнах. В нашей клинике метод лечения аневризмы аорты определяется консилиумом врачей с учетом рисков предстоящего вмешательства.
В обязательном порядке выполняется электрокардиография, УЗИ сердца. Для исключения послеоперационного кровотечения из желудка обязательно выполняется эзофагогастроскопия (ЭГДС). Выполняется комплекс обследования сосудов сердца, сонных артерий и артерий конечностей.
Накануне операции выполняется подготовка кишечника. Пациент не ужинает и принимает специальные слабительные (фортранс). Этим достигается полное очищение кишечника и риск развития послеоперационного кишечного застоя. На ночь может быть назначена очищающая клизма.
Утром перед операцией тщательно выбривается живот, область лобка и бедер. Устанавливается катетер в мочевой пузырь, выполняется катетеризация подключичной вены. Пациенту проводится введение успокаивающих препаратов и он подается в операционную.
Операция может проводиться под общим наркозом, либо под перидуральной анестезией (укол в спину). Общий наркоз требуется при больших аневризмах, распространяющих до уровня почечных артерий, либо выше. Общий наркоз необходим при доступе методом широкой серединной лапаротомии. При забрюшинном доступе к аорте можно ограничиться эпидуральной анестезией. При операциях по поводу аневризмы обязательно проводится мониторинг сердечной деятельности и артериального давления с помощью специальной техники. Для проведения анестезии и интенсивной терапии обязательно устанавливается катетер в центральную вену (чаще всего подключичный). Функция почек оценивается по количеству мочи, для этого устанавливается катетер в мочевой пузырь. Во время анестезии контролируется уровень центрального венозного давления и вводятся препараты, регулирующие объем циркулирующей крови, электролитов. При необходимости проводится переливание крови и плазмы, для восполнения потерянных во время операции. Специальные дозаторы вводят препараты, регулирующие уровень артериального давления. При длительной операции может быть подключен аппарат для гемофильтрации, чтобы устранить возможную интоксикацию.
В целом анестезия при операциях на аорте имеет очень важное значение и от ее течения зависит удобство работы хирургов и непосредственные результаты хирургического вмешательства.
Во время предоперационного обследования принимается решение о хирургическом доступе. Чаще всего выполняется три доступа. Два из них в паховой области на бедре, для выделения общих бедренных артерий, один доступ — срединная лапартотомия (разрез по середине живота) или доступ на левом боку. При высоких аневризмах верхний доступ может быть продлен на грудную клетку. Это вмешательство — торакофренолюмботомия.

Открытая операция при аневризме заключается в замене расширенного участка аорты синтетическим сосудистым протезом. Последний вшивается в верхний участок аорты (выше аневризмы), затем ветви протеза проводятся на бедренные артерии и пришиваются к ним. После этого протез укрывается стенками аневризматического мешка. Основной проблемой является выделение аневризматического мешка и ветвей исходящих из него. Делать это надо достаточно быстро, если эти ветви проходимы, так как длительное пережатие может вызвать нарушение питания кишечника или спинного мозга.

После завершения сосудистого этапа операции в забрюшинное пространство и в область доступов на бедрах устанавливаются трубчатые дренажи, а раны послойно ушиваются.
Средняя продолжительность операции по поводу аневризмы аорты составляет 3 часа. Средний объем кровопотери около одного литра. Кровопотеря восполняется донорской кровью, плазмой и солевыми растворами.
Открытые операции по поводу аневризмы аорты имеют больший риск ранних послеоперационных осложнений и смертности, чем эндоваскулярная установка стент-графта в аорту. Летальность после открытых операций составляет около 5%, в то время как после эндопротезирования 0,5%.
- Острая почечная недостаточность
- Инсульт спинного мозга с параличом ног
- Высокая перемежающаяся хромота (боль в ягодицах при ходьбе) хромота
- Ишемия толстой кишки
- Эмболия нижних конечностей с острой ишемией
- Кровотечение из места операции и геморрагический шок
- Нагноение сосудитого протеза
Эти осложнения встречаются достаточно редко. В нашей клинике наблюдались единичные случаи подобных осложнений.
Ближайший послеоперационный период занимает обычно 10-14 дней и зависит от непосредственных результатов операции. В течение 1-3 дней пациенты нуждаются в интенсивной терапии, возможно проведение продленной искусственной вентиляции легких. Поднимать пациентов мы обычно начинаем на 3 сутки после вмешательства. Ходить разрешаем к 5 суткам. Если послеоперационный период протекает гладко, то пациент на 10 сутки выписывается домой.
После выписки необходимо ношение специального бандажа на животе в течение месяца. Через месяц выполняется контрольное ультразвуковое сканирование, для оценки проходимости искусственного протеза и состояния кровотока в ногах.
К обычной повседневной деятельности пациент после открытой операции на аорте возвращается через 3-6 месяцев. Проходимость сосудистых протезов сохраняется на уровне 93% в течение пятилетнего периода после операции. УЗИ контроль позволяет выявлять возможное развитие проблем и своевременно принять меры по их устранению.
Преимуществом открытой операции при аневризме перед эндоваскулярной является отсутствие необходимости в постоянном контроле за функцией сосудистого протеза. Если в ближайшие 3 месяца не развивается никаких осложнений, то можно рассчитывать на долгий срок работы сосудистого протеза. Периодический контроль с помощью УЗИ необходим только один раз в год.
источник
Операция при аневризме аорты направлена на удаление измененного участка и восстановление целостности сосуда посредством протезирования. Такое лечение проводится в плановом порядке или экстренно, под общим наркозом.
Аневризма аорты представляет собой локальное расширение просвета сосуда с изменениями его стенок и высоким риском разрыва. Опасность патологии состоит в том, что долгое время она может не давать никаких симптомов, а ее носитель не подозревает о наличии в организме смертельно опасного изменения.
Аневризматические расширения в сосудах чаще обнаруживают у пожилых людей, особенно – при наличии атеросклероза, артериальной гипертензии, сахарного диабета. Эта патология предрасполагает не только к структурным изменениям стенок аорты, их истончению и выпячиванию, но и нарушению целостности уже имеющейся аневризмы.
аневризма аорты при атеросклерозе (а – грудного, б – брюшного отдела)
Бессимптомная аневризма не влияет на кровоток, но тяжелые осложнения делают ее чрезвычайно опасной. Вне разрыва есть риск тромбоэмболий по причине тромбообразования в стенке и полости аневризмы, а разрыв вызывает массивное кровотечение и шок, когда больной умирает в очень короткий промежуток времени.
Учитывая тяжесть последствий аневризмы, все случаи, когда диагностирована данная патология, подлежат тщательному контролю. Пациента следует обследовать, определить степень риска осложнений и назначить срок проведения операции. При разрыве вмешательство проводится в экстренном порядке.
Единственным показанием к проведению аневризмы можно считать уже ее наличие, даже если патология протекает бессимптомно. Сроки лечения и способ зависят от расположения, размеров выпячивания, риска разрыва, возраста и общего состояния больного.

- Состоявшийся разрыв с кровотечением (экстренная операция);
- Стремительное увеличение размеров образования – более 4 мм в год;
- Диаметр аневризмы более 5 см;
- Высокий риск осложнений (тромбоз, эмболия, разрыв);
- Нарушение кровообращения в ногах;
- Расслоение стенки аорты в области аневризмы (сопровождается сильной болью в груди, животе, паху).
У пациентов пожилого возраста при наличии сопутствующих заболеваний проведение операции может быть опасным, поэтому хирург всегда четко взвешивает предполагаемую пользу и риски. Если аневризма стабильна, угроза ее разрыва минимальна, то можно на какое-то время отложить оперативное лечение и попытаться максимально улучшить состояние больного.
Плановая операция по удалению аневризмы аорты имеет свои противопоказания – тяжелая сердечная недостаточность, серьезные нарушения в работе печени и почек, острый инфаркт сердца и инсульт. У больных старше 75 лет, при низком гемоглобине крови и высоком показателе креатинина есть высокий риск неблагоприятного исхода прямо во время оперативного лечения, особенно, если произошел разрыв. В случае разрыва аневризмы противопоказаний, по сути, нет, так как без операции неминуема гибель больного.
Все вмешательства на аневризмах делят на радикальные и паллиативные. Радикальные производят наиболее часто, это основной вид лечения патологии. Паллиативные применимы лишь тогда, когда противопоказана открытая перация, но имеется большой риск разрыва выпячивания. К паллиативным процедурам можно отнести «укутывание» места аневризматического расширения синтетическим материалом, который будет препятствовать нарушению целостности стенки сосуда.
При экстренном хирургическом лечении разорвавшейся аневризмы времени на обследование и подготовку крайне мало, поэтому при поступлении в приемном покое делаются в срочном порядке анализы крови и мочи, коагулограмма, затем пациента отправляют на УЗИ, компьютерную томографию (если позволяет состояние, конечно), далее – в операционную.
При плановой операции по поводу аневризмы больного обследуют гораздо более тщательно. Проводят анализы крови и мочи, кардиографию, рентгенографию грудной клетки, УЗИ органов брюшной полости, а также КТ и МРТ, позволяющие очень точно локализовать выпячивание, уточнить его размеры и строение.
При беседе с лечащим врачом на этапе подготовки пациент обязательно должен сообщить обо всех принимаемых препаратах. Особенно это касается аспирина и антикоагулянтов (варфарин, клопидогрель), которые могут спровоцировать снижение свертываемости крови и кровотечение.
При поступлении в стационар больной уже имеет на руках большинство результатов исследований, кое-что может быть повторно проведено в клинике (те же анализы крови, свертываемость, группа и резус-фактор, анализы на ВИЧ, гепатиты, сифилис, УЗИ живота).
Накануне вечером происходит последний прием пищи не позднее 8 часов до операции, принимается душ, пациент переодевается в чистую одежду и ложится спать. При сильных переживаниях и бессоннице допускается прием успокоительных средств и снотворных.
Все открытые операции на аорте требуют общего наркоза, в ряде случаев – искусственного кровообращения или временного шунтирования. Эндоваскулярное лечение может быть проведено под местной анестезией. Открытое вмешательство длится в среднем 3-6 часов.
Аневризма аорты брюшной полости считается одной из наиболее частых локализаций патологии. Это неслучайно, ведь именно в этом месте от сосуда отходят магистрали к кишечнику, почкам, в устьях которых создаются «завихрения» кровотока, способствующие прогрессированию атеросклероза и микротравмированию внутренней стенки аорты.
В 9 случаях из 10 аневризматический мешок расположен ниже места ветвления почечных сосудов, поэтому кровоток в почках сохраняется на время операции. Дополнительные трудности по обеспечению кровообращения в почках возникают во время операции на аневризме, расположенной выше этого места. В таком случае даже кратковременное пережатие сосуда может вызвать острую недостаточность почек, поэтому время манипуляции на сосудах максимально сокращают.
Доступ к брюшной аорте – срединный, когда хирург делает длинный продольный разрез передней стенки живота от нижнего края грудины до лобкового симфиза. Такой разрез оставит после себя заметный косметический дефект, но иного выхода у хирурга нет, этого требует тяжесть патологии и глубокая локализация самой аорты позади органов живота.
После вскрытия брюшной полости, хирург отодвигает кишечные петли вправо, выделяет мочеточники, подвздошные и почечные сосуды, определяет верхний и нижний полюс аневризмы, пережимает сосуды, задействованные в патологическом процессе.
Основной тип операции на аневризму брюшной аорты – протезирование, при этом протез может быть в виде трубки, соединяющей оба конца аорты выше и ниже места выпячивания после его иссечения. В случае распространенного атеросклероза протез может соединять аорту с подвздошной или бедренной артерией – эти особенности определяются индивидуально для каждого пациента.
Если аневризма аорты сочетается с тяжелым атеросклерозом места ее деления на подвздошные артерии, то протез будет в форме развилки (бифуркационный), фиксирован к аорте и обеим подвздошным артериям, а место выпячивания и бифуркации аорты удаляется.
В процессе манипуляций важно очень аккуратно обращаться с сосудами, постараться сохранить внутреннюю подвздошную артерию для кровотока в малом тазу (предупреждение импотенции у мужчин). При очень близком расположении к аневризме яичниковой или яичковой артерии лучше их перевязать, чтобы предупредить возможное повреждение и кровотечение.
Когда на верхний и нижний концы аневризмы наложены зажимы, то в сосуды выше и ниже места их пережатия вводят гепарин для профилактики тромбообразования. Затем хирург рассекает стенку аневризматического мешка, удаляет из него тромботические массы, промывает полость гепарином и иссекает переднюю и боковые стенки.
Протез участка сосуда изготавливается из гибких синтетических материалов и подбирается индивидуально в соответствии с диаметром аорты и того сосуда, к которому будет наложен анастомоз. Сначала к верхнему концу аорты пришивают верхнюю часть протеза, накладывая швы кнаружи, затем производят фиксацию нижнего конца протеза к аорте, подвздошным или бедренным артериям.
После того, как протез установлен, снимаются зажимы с аорты, и происходит восстановление движения крови по ней. Операция проводится при использовании аппарата искусственного кровообращения или временного анастомоза, «перекачивающего» кровь, минуя зону хирургических манипуляций.
На завершающем этапе операции хирург убеждается в отсутствии кровоточивости и хорошей фиксации протеза швами, укладывает кишечник в нормальное положение и ушивает ткани. Для профилактики свищей от действия шовных нитей на кишечные петли, протез укрывается двумя слоями брюшины.
В послеоперационном периоде неизбежны проблемы с кишечником, его вздутие, поэтому шов на брюшной стенке дополнительно укрепляется проволокой или прочной нейлоновой нитью, чтобы предупредить его расхождение.
При аневризме восходящей аорты и ее дуги также производится протезирование пораженного участка сосуда, но не всегда возникает необходимость в налаживании искусственного кровотока. В некоторых случаях достаточно обходного шунтирования, обеспечивающего кровоснабжение тканей головы.

После того, как аневризма выделена, на нее накладываются зажимы, стенка пересекается, удаляются измененные фрагменты и устанавливается протез. Обычно в его качестве используют собственные сосуды больного или другие ткани (аллотрансплантат).
Если помимо аневризмы есть нарушения со стороны аортального клапана, то операция может быть дополнена его пластикой. После того, как все манипуляции завершены, хирург удостоверяется в надежности установки протеза, больного согревают до нормальной температуры тела, а аппарат искусственного кровотока отключают тогда, когда левый желудочек достаточно заполнится кровью для нормальной его сократимости.
Операцию заканчивают установкой дренажей в правую плевральную полость и сердечную сумку, ткани послойно ушивают, грудину фиксируют металлическими скобками или проволокой.
пример протезирования восходящей аорты
протезирование части дуги и нисходящего отдела аорты
Если аневризма восходящего отдела имеет узкую шейку, то кровообращение в теле пациента сохраняют в обычном состоянии. На участок аорты в основании выпячивания накладывается зажим, аневризма отсекается и удаляется полностью, а место ее отхождения тщательно ушивается.
При поражении аневризмой дуги аорты доступ производится через левую грудную полость, грудина пересекается в косом направлении и далее разрез распространяется направо во 2-3 межреберный промежуток. Операция проводится при искусственном кровообращении, а для снабжения кровью головы устанавливается шунт между нисходящей частью сосуда и сонными артериями.
Аневризма грудной аорты оперируется открытым способом и требует либо искусственного кровообращения, либо наложения шунта, осуществляющего циркуляцию крови между верхним и нижним участками сосуда. После того, как эти манипуляции завершены, хирург удаляет аневризму полностью. Восстановление целостности сосуда возможно с помощью прямого протеза, соединяющего оба конца грудной аорты. В части случаев аорта в зоне удаленной аневризмы зашивается полностью, а кровоток осуществляет временный анастомоз, который после операции становится постоянным.
Помимо открытых, разработаны и малоинвазивные операции, которые показаны в качестве планового лечения патологии. Эндоваскулярное вмешательство состоит во введении через разрез в бедренной артерии катетера, который доставляет к измененному участку сосуда стент-графт, обеспечивающий выключение аневризмы из кровотока.
Стент-графт представляет собой металлическую пружину, расправляющуюся в просвете аорты до нужного диаметра. Снаружи к стенту фиксирована тканевая основа из синтетического прочного материала. Такие устройства бывают прямые или бифуркационные, для установки в брюшном отделе аорты, месте ее деления на сосуды и в начальные отделы подвздошных артерий.
Стент-графт изготавливается индивидуально для каждого пациента вручную, из высококачественных материалов, что объясняет его высокую стоимость и, соответственно, низкую доступность для широкого круга больных.
Послеоперационный период при открытом вмешательстве занимает около двух недель, по истечении которых удаляются кожные швы. Все это время пациент находится под тщательнейшим контролем специалистов. Реабилитация при эндоваскулярных операциях существенно короче – уже через несколько дней можно покинуть клинику.
На первом году после хирургического лечения аневризмы требуется постоянное наблюдение, и пациент посещает врача раз в месяц, затем два раза в год и ежегодно после трех лет. Дома нужно регулярно измерять давление, не допуская его повышения.
После операции по удалению аневризмы возможны самые разные осложнения. Так, в раннем послеоперационном периоде опасность представляют:
- Кровотечение при негерметично установленных швах на аорте;
- Тромбоэмболический синдром;
- Отек легких;
- Нагноение послеоперационной раны;
- Тяжелые нарушения функции почек.
Среди отдаленных последствий отмечают инфицирование протеза, тромбозы, кишечные свищи при недостаточной изоляции кишечника от зоны протезирования, нарушения половой функции у мужчин.
Для профилактики осложнений пациентам после протезирования аорты назначаются антиагреганты, при любой манипуляции (у стоматолога, гинеколога и т. д.) с риском повреждения тканей показаны антибиотики. Для коррекции артериального давления и сердечной деятельности кардиолог или терапевт назначают прием гипотензивных препаратов, бета-блокаторы, диуретики и другие в соответствии с теми или иными заболеваниями.
Открытые операции при аневризмах аорты проводятся бесплатно в центрах сосудистой хирургии. Эндопротезирование относится к числу высокотехнологичных операций, требующих дорогостоящего оборудования и наличия квалифицированного хирурга, поэтому возможности такого бесплатного лечения ограничены, и их проводят лишь в части клиник по квотам.
Платное лечение тоже возможно. Стоимость резекции аневризмы начинается с 30 тысяч рублей, при использовании аппарата искусственного кровообращения достигает ста и более тысяч. Эндопротезирование предполагает еще и покупку стент-графта. Цена на стент-графт за границей приближается к 500 тысячам рублей, в то время как стоимость самого эндопротезирования – в пределах 20-40 тысяч рублей.
Прогноз при аневризме аорты очень серьезный, и если ее не лечить, то рано или поздно произойдет разрыв и гибель пациента. Без лечения при разрыве шансов выжить нет, и даже после хирургической операции смертность достигает 90% в первые месяцы после вмешательства. После планового лечения пять и более лет живут 70% больных, поэтому, как только аневризма будет обнаружена, сразу же будет поставлен вопрос о необходимости операции.
источник
Без хирургического лечения аневризма аорты представляет угрозу для жизни пациента, так как при увеличении артериального давления, резких физических нагрузках, травмах происходит ее разрыв с массивным внутренним кровотечением и летальным исходом. Операция может быть проведена через открытый доступ или эндоваскулярным методом. Восстановительный период длительный, рекомендуется щадящий режим и контроль артериального давления, диспансерный учет кардиолога.
При бессимптомном течении болезни рекомендовано консервативное лечение под постоянным наблюдением лечащего врача. Показаниями к оперативному вмешательству являются:
- размер аневризмы грудного отдела аорты более 6 см, а восходящего и брюшного – свыше 5 см;
- темп роста за 6 месяцев превышает 6 мм;
- мешковидная форма;
- интенсивная боль и признаки сдавления соседних органов;
- расслоение и разрыв требуют срочной операции.
При любом из этих состояний несвоевременное хирургическое лечение может быть фатальным для пациента.
А здесь подробнее о коарктации аорты.
Псевдоаневризма аорты является крайне опасным для жизни состоянием, поэтому операция стентирования проходит по экстренным показаниям и только открытым способом. Установка металлического каркаса (стента) может быть одним из этапов протезирования (замещения поврежденного участка синтетическим протезом) или самостоятельным видом лечения.
Операция протезирования аорты заключается в замене пораженного участка на протез из синтетического материала. Применяют 2 вида хирургического вмешательства – открытый с рассечением грудины, подключением к аппарату искусственного кровообращения и эндоваскулярный.
Последний предусматривает установку протеза через катетер. Его проводят в бедренную артерию и под контролем рентгенографии размещают в нужном сегменте. После фиксации протез укрепляется ниже и выше места аневризмы.
Травматичность внутрисосудистой операции гораздо ниже, а для восстановления вместо 0,5-1 месяца нужно 2-3 дня. Пока этот вид лечения новый, используется ограничено, а его преимущества и недостатки находятся в стадии изучения.
При поражении дуги и брюшной аорты используют резекцию (иссечение) аневризматического мешка и протезирование. Особенностями лечения восходящего отдела является возможность одновременной замены аортального клапана.
Для избавления от аневризмы восходящего отдела аорты могут применять несколько видов операций:
- замена пораженной части аортальной стенки;
- одновременная установка искусственного клапана;
- реконструкция корня (место соединения с сердцем), но клапан остается нетронутым;
- имплантация (вживление) стента.
Дуга аорты при наличии аневризмы заменяется протезом такими способами:
- полное протезирование – соединение конец в конец;
- частичное (на небольшом сегменте);
- реконструкция (замена) всей дуги;
- комбинированные протезы – дуга и восходящая часть.
При наличии аневризмы брюшной артерии операция проходит через рассечение передней стенки живота. Аортальные оболочки разрезают, удаляют кровяные сгустки, отложения холестерина. Затем вшивают протез, проверяют его фиксацию.
Оперативное вмешательство может быть проведено двумя вариантами – при открытом доступе в грудную клетку или брюшную полость, а также при эндоваскулярной катетеризации с установкой стента. Хотя второй метод сокращает длительность реабилитационного периода, он показан не всем пациентам.
Проводится проникновение в грудную клетку через разрез грудины. Аорта при помощи зажимов отключается от кровотока. После отсечения мешковидной аневризмы отверстие ушивается или накладывается синтетический лоскут. При наличии веретенообразного образования пациент подсоединяется к аппарату искусственного кровообращения (АИК). Измененная часть сосуда удаляется, а дефект перекрывается трансплантатом.
Вначале, через 6 канюль, проводится подключение к оксигенатору аппарата искусственного кровообращения головного и спинного мозга, сердца, органов брюшной полости. Аорта при помощи зажимов изолируется, аневризма вырезается, на ее место ставится трансплантат.
Чаще всего в этом месте расположены веретенообразные аневризмы. Особенностью операции является то, что кровь в верхнюю половину тела поступает из сердца, а в нижнюю – через АИК по созданному шунту. На аорту накладывают поперечные зажимы и удаляют часть сосуда с аневризмой, затем на оставшиеся части подшивается протез.
Для уточнения места и распространения поражения сосуда до операции обязательно проводится аортография. Если расслоение происходит в восходящей и начальной части дуги аорты, то проводится удаление аневризмы по обычной методике, при недостаточности аортального клапана устанавливают искусственный.
При расположении аневризмы до диафрагмы аорта рассекается, обе стенки вначале сшиваются, образуя единую трубку. Потом соединяют разрезанные части между собой, используя трансплантат.
Наиболее опасная локализация, так как от аорты отходят почечные, печеночные и спинномозговые артерии, а также сосуды, питающие желудок и кишечник. После доступа через грудную клетку и брюшную полость, наложения зажимов, проводится продольный разрез на аорте. Формируется обходной путь кровоснабжения для всех крупных сосудов по очереди. Аневризма иссекается, а на аорту ставится защитный протез.
Недостатками открытых операций являются высокая травматичность, длительное передавливание аорты, нарушающее питание органов, риск послеоперационных осложнений.
Поэтому при наличии показаний рекомендуется эндоваскулярная установка на место аневризмы стент-графта.
Через него кровь течет вдоль сосуда, а полость аневризмы оказывается изолированной. Со временем там происходит образование тромба, который замещается соединительной тканью.
Операция проводится через бедренную артерию. В нее вводится трубка со сложенным стентом, под контролем рентгена она проводится к месту аневризмы, а затем стент-графт раскрывается. Проводящая система удаляется. Достоинства этого способа:
- время пребывания в стационаре сокращается до 2 — 3 дней;
- весь период реабилитации длится около 14 дней, что в несколько раз меньше, чем при обычной операции;
- нет большого разреза и потери крови;
- можно оперировать пожилых пациентов с тяжелыми заболеваниями.
Эндоваскулярные методики при аневризме не лишены недостатков, так как полость может не перекрыться полностью, что может потребовать повторной операции.
О хирургическом лечении аневризмы аорты смотрите в этом видео:
Если для операции был выбран открытый способ, то больной находится в больнице не менее 14 дней, после чего, при нормальном состоянии протеза аорты, удаляют швы и выписывают домой. Эндоваскулярные операции требуют 2 — 3 дневного контроля в условиях отделения сосудистой хирургии.
В период пребывания в стационаре могут возникнуть такие осложнения:
- кровотечение из швов на аорте;
- тромбоэмболические закупорки сосудов;
- отек легких;
- воспаление раны;
- почечная недостаточность.
Поэтому перед тем, как пациент может быть выписан, ему проводят рентгенологическое и лабораторное обследование.
При любых хирургических вмешательствах (стоматология, гинекология, урология, ЛОР) проводится антибиотикотерапия, антикоагулянты препятствуют тромбообразованию, а группа гипотензивных средств позволяет корректировать гемодинамику.
Без своевременного лечения аневризма приводит к гибели больного от внутреннего кровотечения. Хотя традиционное оперативное вмешательство остается довольно травматичным, но оно дает надежду на выздоровление. Если же произошел разрыв аневризмы, то шансы на жизнь без лечения исчезают, даже после операции уровень смертности около 90%.
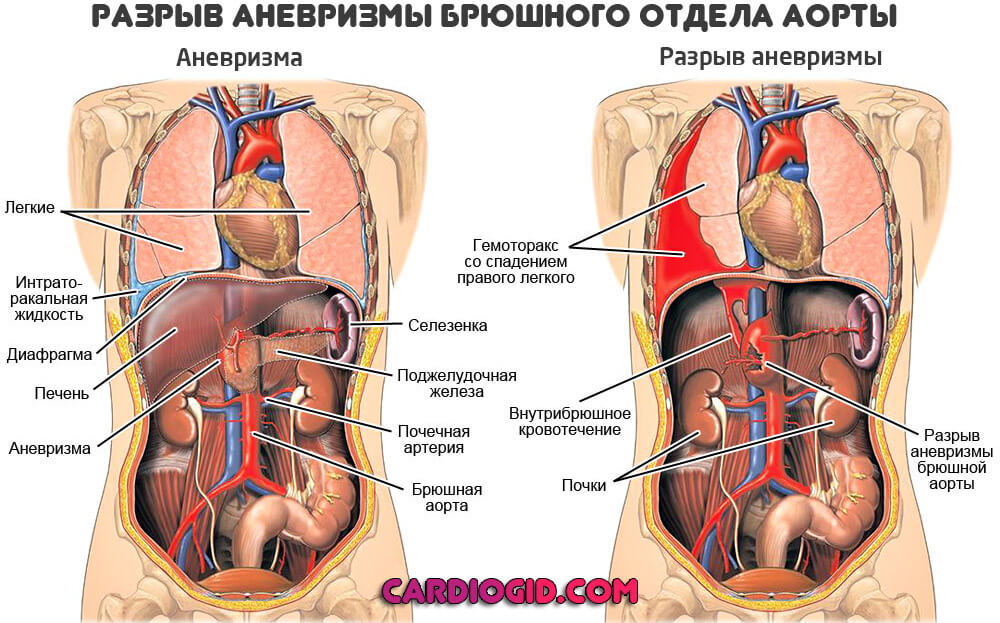
Разрыв брюшного отдела аорты при аневризме
После плановых операций больше половины больных живут свыше пяти лет. Отдаленные последствия могут проявляться в таких состояниях:
- тромбозы сосудов;
- свищ в кишечнике при удалении аневризмы брюшной артерии;
- нагноение протеза;
- нарушение половой функции.
Аневризма относится к тяжелой сосудистой патологии, и ее оперативное лечение не удаляет причину появления. Поэтому для предотвращения подобных нарушений после операции необходимо:
- полностью отказаться от курения и алкоголя;
- в первый месяц соблюдать щадящий режим и не допускать сильной эмоциональной или физической нагрузки;
- не поднимать тяжести свыше 5 кг;
- вес должен быть не выше возрастной нормы с учетом роста;
- каждый день не менее 2 раз измерять артериальное давление и поддерживать его на уровне 130/85 мм рт. ст.;
- через 4 — 6 месяцев нужно приступить к тренировкам: ходьба, плавание, а затем легкий бег;
- для правильного подбора нагрузки рекомендуется тест на велоэргометре.
Задача лечебного питания после операции – это нормализация работы кишечника и создание оптимальных условий для восстановления кровообращения в брюшной полости.
Поэтому используют такие правила построения рациона:
- Ежедневное включение в меню продуктов со слабительными свойствами: чернослив, курага, кисломолочные напитки, отруби (через месяц после операции), сок из моркови или тыквы, овсяная каша, растительное масло.
- Исключение компонентов питания, вызывающих повышенное газообразование и раздражающих кишечник: капуста, бобовые, белый хлеб, виноград, газированные напитки.
- Мясо и рыба должны быть нежирными, готовят их в отварном или запеченном виде.
- Соль не превышает 3 — 5 г в день (добавлять только в готовые блюда), воды можно пить до 1 литра.
- Не рекомендуется пить кофе, какао и крепкий чай.
- Под запретом острые и жареные блюда, субпродукты, навары, животные жиры.
Питание дробное – небольшими порциями 5 — 6 раз в день. При боли в животе пищу нужно хорошо разваривать и протирать.
Операция при аневризме аорты – это единственный способ лечения, ее своевременное проведение дает шанс на выздоровление. Объем и способ хирургического вмешательства определяется локализацией и размером аневризмы. Постоперационный период зависит от состояния пациента и наличия сопутствующих болезней.
Что означает замена аорты на сердце?
Так называют операцию, которая проходит в месте выхода аорты из левого желудочка. Она предусматривает замену протезом пораженной части при нетронутых клапанных створках или одновременную установку нового аортального клапана.
Бывает ли аневризма аорты после операции на сердце?
При замене аортального клапана из-за его порока возможно травматическое повреждение стенки аорты. Из-за высокого давления крови в этом месте может образоваться аневризма. Для лечения проводится повторное вмешательство с протезированием аорты.
Какие возможны осложнения после операции удаления аневризмы брюшной аорты?
К числу общих осложнений относятся: кровотечение, инфицирование послеоперационной раны. Бывает ухудшение течения стенокардии, сердечной недостаточности. В послеоперационном периоде возможна пневмония, снижение двигательной активности кишечника (парез), нарушение кровообращения головного мозга, ухудшение работы почек. Все эти последствия гораздо чаще бывают, если операция проводится по жизненным показаниям, без предварительной подготовки.
Сколько длится операция по удалению аневризмы?
Средняя продолжительность удаления аневризмы с протезированием составляет от 3 до 5 часов.
Сколько стоит операция по удалению аневризмы?
Стоимость операций на аорте при аневризме может быть в пределах от 33 тысяч до 220 тысяч рублей, 12-80 тысяч гривен. Цена зависит от объема заменяемого сосуда, его расположения, вида протеза, необходимости одновременной коррекции клапана.
Какая нужна анестезия при операциях на аорте?
Все хирургические виды вмешательства на аорте проходят под общим наркозом. Применяют ингаляционный метод, спинномозговую, внутривенную анестезию, комбинированный вариант.
Сколько идет операция эндоваскулярного протезирования?
При внутрисосудистой установке протеза операция продолжается от 2 до 4 часов.
А здесь подробнее о шунтировании сосудов сердца.
Реабилитация длительная, на диспансерном учете больной находится не менее года. В этот период нужно ежедневно контролировать артериальное давление и придерживаться рекомендаций врача относительно питания, физической активности и приема медикаментов.
После 65 лет нестенозирующий атеросклероз брюшного отдела аорты и подвздошных вен встречается у 1 из 20 человек. Какое лечение допустимо в этом случае?
Если выявлена аневризма аорты, жизнь пациента в опасности. Важно знать причины и симптомы ее проявления, чтобы как можно раньше начать лечение. В основном это операция. Может диагностироваться разрыв аорты брюшного, грудного и восходящего отдела.
Если выявлена аневризма сердца, операция может стать единственным шансом на спасение, только с ней прогноз улучшается. Жить без операции в целом можно, но только в том случае, если аневризма, например, левого желудочка очень маленькая.
Выполняется резекция аневризмы при сосудистых патологиях, угрожающих жизни. Резекция брюшной аорты с протезированием позволяет избежать обильного кровотечения и смерти пациента.
Проводится реконструкция сосудов после их разрыва, травмы, при образовании тромбов и т. д. Операции на сосудах довольно сложные и опасные, требуют высокой квалификации хирурга.
Тяжелым осложнением считается аневризма сердца после инфаркта. Прогноз существенно улучшается после операции. Иногда лечение проводится медикаментозно. Сколько живут с постинфарктной аневризмой?
Возникает аневризма бедренной артерии из-за множества факторов. Симптомы могут остаться незамеченными, есть ложная аневризма. Если случился разрыв, то необходима срочная госпитализация и операция.
Если образовалась аневризма сердца, симптомы могут быть схожи с обычной сердечной недостаточностью. Причины — инфаркт, истощение стенок, изменения сосудов. Опасное последствие — разрыв. Чем раньше проведена диагностика, тем больше шансов.
Выпячивание или аневризма сонной артерии может быть врожденным состоянием. Также она бывает левой и правой, внутренней и внешней, мешотчатой или веретенообразной. Симптомы проявляются не только в виде шишки, но и нарушении самочувствия. Лечение — только операция.
источник
А натомические дефекты сосудистых структур представляют колоссальную опасность для здоровья и жизни пациента. Включают в себя гетерогенную группу патологических процессов.
Проблема в том, что в большинстве своем указанные расстройства имеют латентное, вялое течение и не отличаются симптомами.
До определенного момента невозможно обнаружить проблему, если обращать внимание только на субъективные ощущения. Требуется качественная инструментальная диагностика.
Расслаивающая аневризма аорты — это нарушение целостности отдельных внутренних слоев сосуда, а затем тотальную деструкцию выстилки с развитием массивного кровотечения и гибелью больного в считанные секунды.
Частота или встречаемость процесса минимальна, в практике обнаруживается не более 1% пациентов с подобным страшным диагнозом.
Общая летальность близится к 40% даже при раннем выявлении патологии. Что связано с некоторыми трудностями оперативной коррекции (например, неудачная локализация дефекта или же множественное вовлечение участков).
Расслаивающаяся аневризма аорты имеет сложное происхождение. Речь не об одном факторе, а о целой группе нарушений органического плана.
Крайне редко это первичная патология. Много чаще говорят о вторичном типе, то есть таком, который обусловлен сторонними заболеваниями. Всего выделяют три механизма развития указанной проблемы.
Первый касается роста давления в системе. Изменение показателей АД вызывает стремительное изнашивание сосудов, снижается качество кровотока, начинаются дистрофические процессы.
Внутренняя выстилка и мышечный слой аорты истончаются, наружная оболочка не приспособлена для противодействия большим нагрузкам.
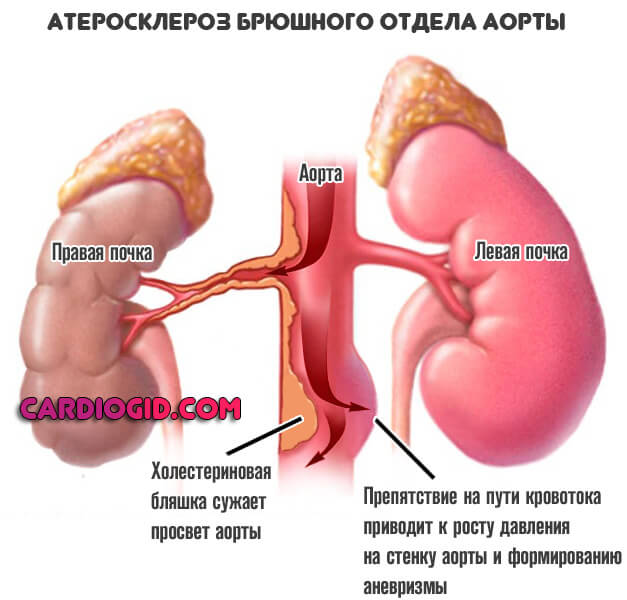
Второй весомый механизм — атеросклероз. Как правило, самостоятельного значения не имеет и идет в комплексе с ростом артериального давления, что объяснимо.
Закупорка просвета аорты холестериновой бляшкой или же стеноз (сужение) крупнейшей артерии приводит к невозможности нормального тока крови.
Организм отвечает на подобные препятствия усилением сердечной деятельности и ростом давления. Что и приводит уже по понятным причинам к дистрофии сосуда, деструкции стенок и повышает вероятность стеночного выпячивания.
Третий механизм имеет аутоиммунное происхождение. Возможны воспалительные процессы во внутреннем слое аорты, прямая деструкция стенок. Также встречается рубцевание просвета, образование фибриновых тяжей, препятствующих нормальному кровотоку.
Далее процесс идет по идентичной схеме. Рост давления в системе приводит к дистрофии (истончению стенки). Сосуд становится податливым, аномально пластичным.
Мышечный слой оказывается не способен поддерживать аорту в стабильном состоянии, противодействовать негативным факторам.
Потому происходит продавливание сосуда в одну из сторон или сразу по всему диаметру с развитием мешковидного или диффузного (веретенообразного) дефекта.
Уже на этом этапе возможен разрыв аневризмы и смерть от массивного кровотечения. Второй вариант — дальнейшая деструкция стенок.
Сначала жидкая соединительная ткань разрушает интиму (внутреннюю выстилку), затем просачивается в мышечный слой, потом в область наружной оболочки, пока не спровоцирует нарушения целостности и массивного кровотечения.
Полный «цикл» развития патологии, от старта до летального исхода составляет от 1 недели до 2 месяцев.
Известны случаи полугодового выживания, но это редкость и конец все равно идентичен. Без лечения спонтанного регресса не происходит, летального результата не избежать.
Как таковая типизация рассматриваемого дефекта не разработана, что связано с довольно малой распространенностью расслаивающей аневризмы аорты.
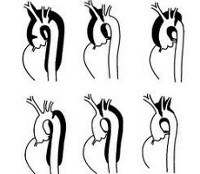
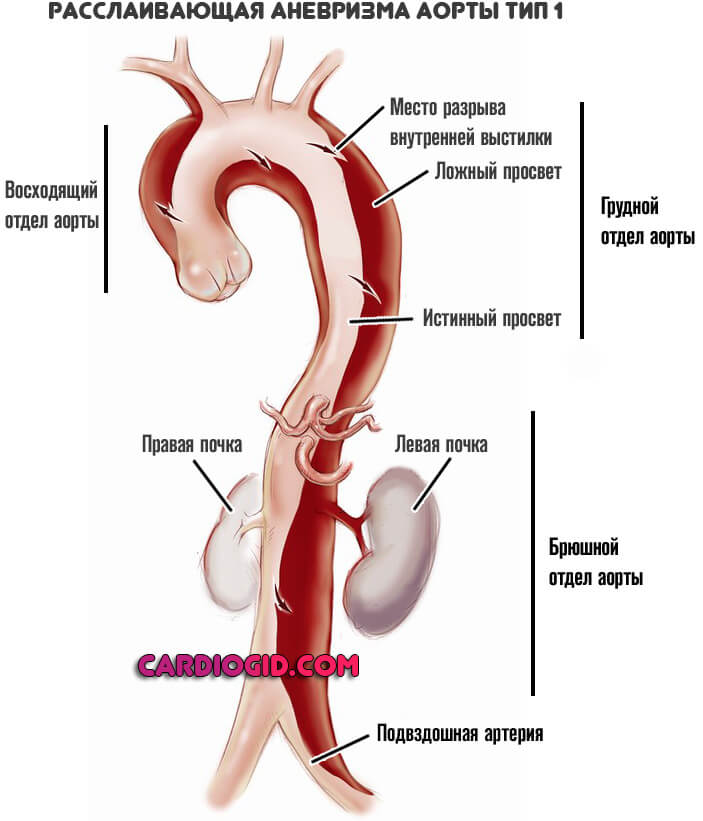
Основная классификация нарушения по локализации проводится по Де Бейки. Согласно ей выделяют три места расслоения:
- Первый тип. Порок расположен в восходящей части сосуда, может диффузно, экспансивно охватывать сразу группу участков (грудной и брюшной). Представляет собой наиболее встречаемый тип. При массивном поражении прогноз изначально хуже, потому как возрастает сложность предполагаемой операции.
- Второй тип. Отклонение локализуется строго изолированно, в восходящей части аорты. Также представляет трудности для хирурга, открытый доступ проблематичен, потому как мобилизовать сосуд непросто, слишком много тканей.
- Третий тип. Поражает нисходящий отдел аорты и брюшную часть включительно.
Существует упрощенная Стенфордская классификация. Согласно ей выделяют расслоение аневризмы, берущее начало в восходящем отделе аорты — тип (а) и в нисходящей части, тип (б).
Возможно подразделение расстройства также по симптомам (острое, хроническое), течению, размерам выпячивания (крайне запутанный критерий).
Универсальных методов подразделения нет. Врачей в первую очередь интересует диаметр патологического образования, скорость его прогрессирования и локализация.
Выяснение деталей позволяет снизить риски для пациента благодаря четкой, тщательной проработки оперативной стратегии.
Возможны два варианта течения расслаивающей аневризмы. Первый — острое. Представлено генерализовнанными признаками. Полная клиническая картина развивается в считанные секунды, отличается высокой тяжестью.
Продолжительность эпизода составляет несколько минут и менее, после чего наступает потеря сознания и гибель от массивного внутреннего кровотечения.
- Сильная, невыносимая боль. Располагается в области брюшины, спину, в грудной клетке. Зависит от локализации патологического процесса и его типа. Возникает внезапно, не купируется ничем. Вынуждает пациента принять положение лежа и не двигаться. Или же сесть.
- Потливость, бледность кожных покровов, выраженная одышка, слабость, тошнота, цианоз носогубного треугольника, спутанность сознания, предобморочное состояние. Так называемая коллаптоидная реакция. Объективно сопровождается падением уровня артериального давления.
- До становления описанного состояния возникает стремительный рост АД, на короткий промежуток времени.
Это типичные проявления. Прочие симптомы расслаивающей аневризмы аорты представлены ситуативными моментами, которые встречаются не у всех и не в каждом случае. Вероятность определяется в 1-15%.
- Боли в ногах, ощущение бегания мурашек, невозможность устоять, ходить.
- Почечная дисфункция. Сопровождается коликами в пояснице, задержкой мочи.
- Метеоризм, дискомфорт в животе. Причина кроется в нарушении соответствующего кровотока.
- Слабость мышц. Парезы, параличи. При снижении трофики нервных тканей спинного мозга.
- Боли в грудной клетке, отклонения ритма от нормального (по типу ускорения или урежения ЧСС), выраженная одышка.
- Потеря сознания. Сильная головная боль. При вовлечении в патологический процесс мозга, церебральных структур.
Расслаивающая аневризма грудного отдела аорты представлена наиболее полной клинической картиной.
Хроническая форма встречается примерно в 60% случаев. В то время как на долю острой приходится 20%. Остальные 20% определяются промежуточным типом.
- Боли в животе, запоры, диспепсические явления, артериальная гипертензия, которая не снимается препаратами и никак не реагирует на терапию. Встречается при поражении соответствующего одноименного отдела аорты.
- Дисфагия (невозможность глотать), нарушения голоса, процесса говорения, дыхания. По причине компрессии нервных тканей и самих систем, расположенных в грудной клетке. При значительных размерах аневризмы или же отклонения гемодинамики.
- Болевой синдром. Расположен в проекции сердца. Напоминает стенокардические или таковые при инфаркте. Однако это ложное впечатление.
- Отеки. В основном периферические. Страдают нижние и верхние конечности. Лицо.
- Посинение дермальных слоев. Возникает при компрессии вен, сопровождается ростом давления, одышкой.
- Нарушения зрения по типу потемнения, тумана в поле видимости.
- Наконец, обнаруживаются обмороки. Частые, пациента трудно вывести из подобного состояния.
Симптомы расслоения аневризмы, многообразны, но без должной подготовки и даже с таковой, но вне инструментальной диагностики определить, что стало причиной расстройства невозможно.
В некоторых клинических случаях, особенно сложных, патологический процесс маскируется столь хорошо, что даже по окончании обследования сказать что-либо конкретное не представляется возможным.
В основе развития расслаивающей аневризмы лежат врожденные и приобретенные патологии (соотношение — 30% против 70%).
Первые представлены соединительнотканными дефектами (синдром Морфана и прочие), анатомическими изменениями по типу стеноза аортального клапана, иных явлений. Они не обязательно провоцируют именно рассматриваемое расстройство. Вариантов множество.
Вторая группа отклонений многочисленна. Если ранжировать заболевания по встречаемости, обнаружится такая картина:
- Атеросклероз и гипертония. Также симптоматическое, стабильное повышение уровня давления в кровеносном русле. В сочетании они особенно опасны.
- Ятрогенный фактор. То есть врачебное вмешательство лечебного или диагностического плана. В основном — катетеризация аорты. Реже открытые или эндоваскулярные операции.
- Васкулиты вирусного, грибкового, бактериального, аутоиммунного (неинфекционного) рода. Сопровождаются воспалением сосудистых стенок, их деструкцией, рубцеванием.
- Перенесенные травмы грудной клетки. Особенно, если была вовлечена аорта.
Эндокринные факторы встречаются, но много реже. Обычно расслаивающая аневризма манифестирует в период беременности, на ранних сроках или в 3-й триместр. Настораживающим признаком оказывается тяжелый токсикоз.
В остальных случаях, если нет возможности определиться с фактором развития отклонения, говорят об идиопатической форме расстройства.
Выявить причину необходимо. Потому как даже после успешного хирургического вмешательства, полного восстановления, при самом благоприятном исходе ни один врач не даст гарантии отсутствии рецидива в будущем. Ведь патогенный фактор никуда не девается.
Среди редко встречающихся причин называют и сторонние инфекционные заболевания. Возможна транспортировка агентов в аорту, развитие воспаления и деструкции стенок.
Генетические врожденные синдромы генерализованного плана (например, Дауна) могут проявляться тем же неочевидным на первый взгляд образом.
Есть и предрасполагающие моменты, которые увеличивают риски развития расстройства: принадлежность к мужскому полу ( представители сильной половины человечества страдают рассматриваемым дефектом втрое чаще ), возраст от 55 лет и свыше (в связи с естественными процессами старения и воздействием накопленного груза заболеваний).
Выявление патологии ложится на плечи сосудистого хирурга. В основном. К кардиологу обратиться также можно, однако, это не профильный специалист. Обследование проводится в срочном порядке, времени на раздумья нет.
Примерный список мероприятий:
- Устный опрос больного. Направлен на выявление симптомов, выстраивание понятной клинической картины. Представляет собой основу.
- Сбор анамнеза. Перенесенные заболевания, образ жизни, семейная история (некоторые расстройства, особенно сопряженные с дефектами соединительной ткани передаются по наследству и повышают риски).
- Выслушивание сердечного звука. Аускультация. В 80% случаев обнаруживается синусовый шум над участочком локализации аневризмы.
- Рентгенография грудной клетке. Морально устаревшее исследование, дает минимум информации, но в рамках диагностики запущенных форм патологического процесса может оказаться полезным.
- Эхокардиография. УЗИ сердца и окружающих структур. Используется для визуализации грудного отдела аорты.
- Ультрасонография. Основная методика диагностики. Позволяет выявить дефект любой части крупнейшей артерии.
- МРТ-ангиография. Для визуализации тканей. Использовать контраст не имеет смысла, потому как кровь сама по себе хорошо усиливает рисунок. Компьютерная методика (КТ) применяется реже, она более предпочтительна в деле оценки состояния костных тканей.
После проведения тщательного обследования нужно начинать восстановление. Времени обычно не много.
Терапия строго хирургическая. Смысла в консервативных способах нет. Они не возымеют эффекта, зато время будет безвозвратно утрачено, а значит и шансы пациента на выживание и полное восстановление снизятся.
Открытым доступом. Суть заключается в иссечении аномальной, измененной области и ее ушивании. При необходимости проводится протезирование, либо эндоваскулярное вмешательство.
Хирургическое вмешательство представляет трудности, требует высокой квалификации врача. Порой дело осложняется «неудачной» локализацией дефекта.
Обязательное условие — лечение патологии, которая стала причиной расслаивающей аневризмы. Если речь о гипертонии — показаны специализированные средства (ингибиторы АПФ, бета-блокаторы, диуретики, лекарства центрального действия, антагонисты кальция).
При врожденных или приобретенных пороках проводится еще одна операция. Параллельно, как правило, несколько вмешательство не назначается, вопрос решается на усмотрение доктора.
Атеросклероз требует приема статинов, медикаментов, для растворения бляшек и выведения избытков холестерина.
Необходимо скорректировать образ жизни:
- Отказаться от курения, спиртного, психостимуляторов (наркотики), самовольного приема любых препаратов.
- Правильное питание (меньше животных жиров и соль до 7 граммов в сутки).
- Полноценный сон (не менее 7 часов за ночь).
- Адекватная, посильная физическая активность (оптимум — плавание или же прогулки неспешным шагом на свежем воздухе).
Соблюдение всех рекомендаций специалиста позволяет добиться максимального эффекта.
Лечение аневризмы проводится оперативными методами. Прочих вариантов не существует, потому терять время, надеяться на спонтанное самовосстановление не нужно.
Зависит от этапа, локализации дефекта, общего состояния здоровья пациента, первопричины аномалии и прочих факторов.
При раннем обнаружении и возможности «удобного» доступа к пороку — благоприятный. В остальных ситуациях — спорный.
Однозначно негативный только при разрыве образования. Шансы есть всегда. Опускать руки не стоит.
Общая летальность патологического процесса составляет порядка 40%, плюс-минус несколько процентов.
Без лечения смерть наступает в перспективе недели, максимум месяца. В исключительных ситуациях — полугода. Но это, скорее, казуистика, единичные случаи.
Основное и самое угрожающее последствие — разрыв аневризмы. С массивным кровотечением, гибелью человека. Тот же эффект наблюдается при прогрессирующем расслоении аорты в области мешотчатого или диффузного образования. Исход всегда один и тот же.
В процессе развития самого заболевания возможны грозные осложнения, спровоцированные сторонними явлениями.
Например, асфиксия вследствие компрессии дыхательных структур, инсульт, инфаркт на фоне недостаточного кровообращения в указанных тканях.
Расслаивающая аневризма аорты — смешанный патологический процесс. Сопровождается аномальным изменением крупнейшей артерии, деструкцией стенок.
Заканчивается смертью без лечения всегда . Единственный шанс на восстановление — своевременно провести операцию. Прогноз в такой ситуации благоприятный.
источник