инвалидность при аневризме аорты
| astra71 | Дата: Среда, 20.05.2015, 19:46 | Сообщение # 1 | |
| Здравствуйте, мне 43 года, рост 173 см, вес 58 кг. Пенсионер, уволен из вооруженных сил по заболеванию, полученном в период военной службы. Прослужил 24 года, офицер. Заключение ВВК не годен к дальнейшей службе: аневризма восходящей дуги аорты (d=5см) без четких признаков диссекции, кальцинированная вегетация правого коронарного полулуния без гемодинамической активности, изменение некоронарной створки АК рудиментарного характера. Анкилозирующий спондилит (болезнь Бехтерева) двустророннний сакроилеит (рентгенологическая стадия 3-4), спондилит грудного, поясничного отделов позвоночника (сидесморфиты), передоциклит OS. Активность 1 стадии, ФН 2 ст. | ||
| |
| astra71 | Дата: Среда, 20.05.2015, 19:52 | Сообщение # 2 |
| По вышеприведенной патологии — оснований для установления инвалидности ТОЧНО не имеется. Теперь что касается перспектив возможного установления инвалидности по аневризме восходящей дуги аорты. В настоящее время — основным документом, руководствуясь которым эксперты бюро МСЭ решают вопрос о наличии (или отсутствии) у больного признаков инвалидности — является вступивший в силу с 23.12.2014г. Приказ Минтруда России № 664н от 29.09.2014г. К данному Приказу имеется Приложение в виде таблицы, в которой приведена количественная (в процентах) оценка степени тяжести различной патологии (заболеваний). Инвалидность устанавливается при процентах от 40% и выше (при одновременном наличии ОЖД в установленных категориях). Как следует из положений Методического письма ФБ МСЭ от 17.04.2015 № 2720/2015 по актуальным вопросам практики применения приказа Минтруда от 29.09.2014 года N 664н: Применительно к аневризмам в Приложении к Приказу 664н имеются следующие пункты: 2.3.2.5 В случаях длительного стабильного состояния больных при расслаивающих аневризмах аорты, крупных аневризм брюшной аорты и крупных артерий таза при наличии противопоказаний к хирургическому лечению — 70-80% Как следует из вышеизложенного — перспективы установления инвалидности будут зависеть от РАЗМЕРА аневризмы («малая» аневризма или «большая» аневризма). Непосредственно в самом Приказе 664н не имеется расшифровки понятий «малой» и «большой» аневризм. Классификация аневризм брюшного отдела аорты А.В. Покровского и Р.С. Ермолюк (1968 г.) по размерам: Существует также более современная классификация аневризм всех отделов аорты по их размерам, приведенная в книге «Аневризмы аорты» (год выпуска: 2001), автор академик РАМН Бокерия Л.А. (директор НЦССХ им. А.Н. Бакулева РАМН): Указанный вами диаметр аневризмы (5 см) даже для брюшного отдела аорты не расценивается, как большой. Вывод: исходя из вышеизложенного высоковероятен отказ в установлении инвалидности при прохождении освидетельствования в бюро МСЭ. Мне 62 года,рост 177 вес83. Аневризма восходящей дуги аорты 5,5см без расслоения,гипертония 3 ст.,повышеное давление. В бюро 62 в инвалидности отказали.Написал заявление на пересмотр экспертизы в главное бюро по адресу Кокенаки 6. Есть ли у меня шанс получить группу? Данная патология не является безусловным основанием для установления инвалидности, т.е. далеко не все больные с такой патологией признаются инвалидами. При патологии сердечно-сосудистой системы решающим критерием установления конкретной группы инвалидности является стадия ХСН (хронической сердечной недостаточности), которая в предоставленной вами информации не указана. Также для перспектив установления инвалидности при гипертонической болезни (артериальной гипертензии) имеют значение частота и тяжесть документально зафиксированных гипертонических кризов за последние 12 мес. перед МСЭ на фоне проводимого лечения (этих сведений в предоставленной вами информации также не имеется). В настоящее время — основным документом, руководствуясь которым эксперты бюро МСЭ решают вопрос о наличии (или отсутствии) у больного признаков инвалидности — является вступивший в силу с 02.02.2016г. Приказ Минтруда России от 17.12.2015 N 1024н Инвалидность устанавливается при процентах от 40% и выше (при одновременном наличии ОЖД в установленных категориях). Гипертонической болезни (артериальной гипертензии) в приложении к Приказу 1024н соответствуют пункты: 2.1.1 — 2.1.1.4. Аневризмам аорты в приложении к Приказу 1024н соответствуют пункты: 2.3.2 — 2.3.2.6: 2.3.2.2 Незначительно выраженная степень нарушения функции сердечно-сосудистой системы, характеризующаяся локальным расширением («малые аневризмы»), при незначительном ограничении переносимости физической нагрузки — 20% 2.3.2.3 Незначительно выраженная степень нарушения функции сердечно-сосудистой системы, характеризующаяся состоянием после имплантации стент-графтов с полной компенсацией нарушенного кровообращения — 30% 2.3.2.4 Умеренная степень нарушения функции сердечно-сосудистой системы, характеризующаяся наличием «большой» аневризмы аорты и/или крупных артерий таза — 50% 2.3.2.5 Умеренная степень нарушения функции сердечно-сосудистой системы, характеризующаяся состоянием после резекции «больших» аневризм, протезирования аорты и крупных артерий таза или имплантации стент-графтов без компенсации нарушенного кровообращения — 40% 2.3.2.6 Выраженная степень нарушения функции сердечно-сосудистой системы, характеризующаяся длительным стабильным состоянием больных при расслаивающих аневризмах аорты, крупных аневризмах брюшной аорты и/или крупных артерий таза при наличии медицинских противопоказаний к хирургическому лечению — 70-80% Классификация аневризм брюшного отдела аорты А.В. Покровского и Р.С. Ермолюк (1968 г.) по размерам: Существует также более современная классификация аневризм всех отделов аорты по их размерам, приведенная в книге «Аневризмы аорты» (год выпуска: 2001), автор: академик РАМН Бокерия Л.А. (директор НЦССХ им. А.Н. Бакулева РАМН). Указанный вами диаметр аневризмы (5,5 см) по вышеприведенным классификациям не расценивается, как большой. источник После операции на сердце пациенту нужна реабилитация. Однако аневризмы сердца могут появляться и по другим причинам. В связи с этим аневризмы сердца считаются весьма опасными образованиями, угрожающими жизни и здоровью пациента. Этот вид операции делают на открытом сердце, то есть после вскрытия грудной клетки. Операции на сердце сегодня проводятся очень часто. Современная кардиохирургия и сосудистая хирургия очень развиты. Хирургическое вмешательство назначают в том случае когда консервативное медикаментозное лечение не помогает, и соответственно нормализация состояния больного невозможна без операции. Например, порок сердца можно вылечить только хирургическим путем, это нужно в том случае когда из-за патологии сильно нарушается кровообращение. Эти осложнения могут приводить не только к инвалидности, но и к смерти. Многие наши читатели для лечения заболеваний сердца и проблем с сосудами активно применяют широко известную методику на основе натуральных ингредиентов, открытую Еленой Малышевой. Часто назначают хирургическое лечение ишемической болезни сердца. Вследствие инфаркта стенки полостей сердца или аорты истончаются и проявляется выпячивание. Это нужно в том случае, когда есть комплекс патологий, вследствие которых миокард не способен функционировать. Сегодня такая операция продлевает жизнь пациенту в среднем на 5 лет. После такой операции пациенту положена инвалидность. Такие операции часто проводятся новорожденным сразу после родов с врожденным пороком сердца. Врачи назначают операции на миокарде, только в том случае если она необходима. Инвазивные методы исследования сердца заключаются в проведении катетеризации. То есть исследование проводится через катетер, который может быть установлен как в полость сердца, так и сосуд. С помощью этих исследований можно определить некоторые показатели работы сердца. Катетеризация сердца позволяет снять внутрисердечную электрокардиограмму и фонокардиограмму. Его вводят в полость сердца или сосуд для точной визуализации и определения патологий. Это исследование позволяет оценить степень поражения коронарных сосудов, оно помогает понять врачам нужна ли хирургическая операция, а если нет то какая терапия подходит для данного пациента. Можно изучить все параметры желудочков, например, показатели объема полости, сердечный выброс, измерения расслабления и возбудимости сердца. Также к инвазивным процедурам относятся пункции и зондирование полостей сердца. С помощью зондирования можно диагностировать сердечные пороки и патологии в ЛЖ, например, это могут быть опухоли, или тромбоз. Эти исследования проводят в разных клиниках и стоимость их достаточно высокая. Операция заключается в замене пораженного клапана на имплантат. При этом используются только натуральные компоненты, никакой химии и гормонов! При этом виде операции не применяют имплантаты, а просто расширяют просвет пораженного клапана. Следует отметить, что подобную операцию проводят только молодым людям, что касается людей пожилого возраста то им положено только вмешательство на открытом сердце. Операция по имплантации стент-графта в восходящей аорте. Это эндоваскулярное вмешательство. Эта операция на сердце нужна для того чтобы образовать обходной путь для крови, который не будет затрагивать окклюзивный участок коронарной артерии. Этот метод является достаточно эффективным при лечении ишемической болезни сердца. Из-за установленного шунта кровоток к сердцу увеличивается, а значит ишемия и стенокардия не проявляются. При проведении АКШ пациента вводят в общий наркоз, а далее после вскрытия грудной клетки проводят все манипуляции. Сегодня проводят АКШ, которое выполняется с минимальным доступом к сердцу и при этом сердце продолжает работать. После проведения всех нужных манипуляций врач устанавливает дренажи и закрывает грудную клетку. АКШ значительно снижает вероятность наступления инфаркта сердца. Если может возникнуть осложнение, например остановка сердца. Выполняют такие операции и под общей и под местной анестезией. Чаще под общим наркозом, так как процедура проводится в области шеи и при этом присутствуют неприятные ощущения. При этой операции производят отслоение и удаление бляшки. И после этого фиксируют, то есть пришивают. В это время состояние пациента контролируется врачами, а также в некоторых случаях назначаются кардиотренировки, лечебные диеты и т.д. Бандаж, который носят после операции на сердце выглядит как майка с фиксаторами плотности. Такая профилактика застоя достаточно опасна тем что швы могут разойтись, бандаж в этом случае защитит швы и способствует прочному рубцеванию. Сколько она будет продолжаться зависит от тяжести поражения и серьезности операции. Следует отметить, что инвалидность дают людям с заболеваниями сердечнососудистой системы и до операции. Причем может быть инвалидность как 1, так и 3 группы. Независимо от того была проведена операция или еще нет. Пациенты с пороками сердца 3 степени и комбинированными пороками могут оформить инвалидность, если есть стойкие нарушения кровообращения. Аневризма сердца представляет собой ограниченный выбухающий участок сердечной стенки. В подавляющем большинстве случаев аневризмы сердца образуются в стенках левого желудочка после инфаркта (частичной смерти клеток). Аневризмы формируются у 5 – 15% пациентов, перенесших некроз сердечной мышцы. По статистике чаще всего болеют мужчины в возрасте после 40 лет. Это совпадает с распространенностью инфаркта миокарда. В кардиологии данная проблема является весьма актуальной, так как образовавшаяся аневризма всегда угрожает разрывом. С другой стороны, возможности эффективного лечения аневризм достаточно ограничены. Сердце является главным органом сердечно-сосудистой системы. Любые проблемы с сердцем представляют потенциальную опасность для жизни пациента. В организме человека сердце располагается в грудной клетке. Сердце граничит с левым легким, диафрагмой (плоской мышцей, разделяющей брюшную и грудную полость) и некоторыми органами средостения (пространство между двумя легкими за грудиной). Бандаж при этом фиксирует шов после операции, и конечно всю грудную клетку, что очень важно. Такой бандаж нужно носить только если операция проводится на открытом сердце. После всех видов операций на сердце нужна медикаментозная реабилитация, то есть поддерживающая терапия. АКШ – это хирургическое вмешательство на открытом сердце, при котором в качестве шунта используют сосуд пациента. источник Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ? Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день. Заболевания сердца относятся к числу жизнеугрожающих. Это связано с функциями, которые выполняет основной насос организма. Поражения мышцы сопровождаются тяжелыми последствиями, скорректировать которые современная медицина неспособна. К числу распространенных проблем, диагностируемых в кардиологии, относится аневризма сердца. Это поражение, которое сопровождается истончением участка миокарда и формированием его неспособности к нормальному сокращению. Заболевание опасно для жизни, поскольку приводит к недостаточности систем дыхания и кровообращения. До 90% случаев выявления аневризмы сердца относятся к осложнениям на фоне перенесенного ранее инфаркта миокарда. Однако диагностируется проблема не только у взрослых пациентов, но и у новорожденных, когда дефект связан с внутриутробными аномалиями. Лечить заболевание требуется как можно раньше. Борьба с аневризмой при помощи консервативных методов неэффективна, поэтому потребуется проведение хирургического вмешательства. При возникновении таких симптомов, как общая слабость, одышка и скачки давления, рекомендуется обратиться за медицинской помощью. В противном случае последствия могут быть фатальными. Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Принято выделять несколько основных этиологических факторов, приводящих к формированию дефекта в стенке миокарда:
Для установления точной причины развития аневризмы требуется осуществление комплексной диагностики. Описаны и случаи выявления патологии после проведения химиотерапевтического лечения. При этом подобные последствия были диагностированы спустя длительный период времени. Кардиотоксичность препаратов, используемых для борьбы со злокачественными новообразованиями, является одной из основных проблем применения цитостатиков. Формирование аневризмы стенки левого желудочка относится к редким последствиям лечения. Рассмотрен случай выявления заболевания у мужчины 27 лет, в анамнезе которого отмечена острая лимфобластная лейкемия. Пациенту проводили химиотерапию с использованием винкристина, доксорубицина и стероидных препаратов. В ходе прогрессирования онкологии в опухолевый процесс была вовлечена и нервная система. Это ухудшение потребовало также применения метотрексата при лечении. В дальнейшем симптомы отступили и заболевание перешло в стадию ремиссии. После выздоровления никаких признаков нарушения работы внутренних органов молодой человек не отметил. В возрасте 27 лет пациент пережил клиническую смерть на фоне развившейся аневризмы. При этом хирургического вмешательства для коррекции состояния не потребовалось. Клинические признаки заболевания исчезли после медикаментозного лечения в стационаре. Поражение принято делить на виды. При этом в качестве основы дифференциации принимаются различные признаки:
Сложность диагностики поражения у малышей заключается в том, что пациенты не могут рассказать о своих жалобах. Неонатологи регистрируют у новорожденных, страдающих от аневризмы, неприятные ощущения в области груди, кашель и одышку. У более взрослых пациентов отмечается дискомфорт при глотании, а также храп. Общим симптомом является вялость, снижение аппетита, отставание малышей в росте и развитии. На поздних стадиях формирования заболевания отмечается изменение цвета кожных покровов и слизистых. Клиническая картина связана с постепенным развитием сердечной недостаточности. Отмечается общая слабость и угнетение пациентов. Часты жалобы на нарушения ритма сокращений миокарда, которые включают как учащение пульса, так и брадикардию. Характерно для прогрессирования аневризмы и возникновение одышки, а также повышенного потоотделения. Кашель относится к числу кардиологических симптомов, хотя зачастую воспринимается пациентами как признак поражения респираторного тракта. Подтверждение наличия дефекта начинается со сбора анамнеза. Зачастую у пациентов отсутствуют конкретные жалобы, которые помогли бы докторам с постановкой предварительного диагноза. Проводится осмотр и аускультация, в процессе которых кардиолог может заподозрить наличие аневризмы. В ходе электрокардиографии отмечают изменение нормального комплекса сокращения желудочков, а также отсутствие естественной последовательности передачи импульсов по мышце. ЭКГ лишь косвенно свидетельствует о формировании дефекта. Более информативным является УЗИ сердца. Исследование позволяет сделать фото органа и произвести замеры. Врач оценивает состоятельность клапанов, характеристики потоков крови в камерах. На ЭХО специалист визуальной диагностики может выявить локальное истончение и выпячивание участка миокарда, а также нарушение его нормальной работы. Для установления точной причины возникновения аневризмы потребуется проведение анализов крови. Повышение СОЭ и количества лейкоцитов указывают на инфекционную природу проблемы. Исследование мочи практикуется для исключения сопутствующих поражений почек. Лечить аневризму сердца требуется начинать как можно скорее. Это связано с высоким риском развития фатальных последствий. Постепенное истончение участка миокарда сопровождается нарушением его функции. Пациенты страдают от прогрессирующей сердечной недостаточности, которая со временем приводит к поражению почек и отеку легких. При отсутствии терапии аневризма склонна к разрыву. Подобная проблема особенно часто отмечается при остром типе заболевания. В таких случаях развивается тяжелое внутреннее кровотечение. Пациенты погибают за нескольких минут. Борьба с патологией подразумевает коррекцию гемодинамических нарушений, а также устранение непосредственной причины возникновения расстройства. Используются как консервативные, так и хирургические техники. При этом лечение аневризмы сердца основано на проведении операции, так как медикаментозная поддержка не оказывает должного эффекта. Пытаться бороться с недугом в домашних условиях опасно для жизни. При возникновении подозрения на формирование дефекта требуется обратиться к врачу. Лечение при помощи медикаментов направлено на борьбу с симптомами расстройства. Для этого используются средства различных групп:
Операция заключается в иссечении имеющегося дефекта мышцы и его замещении. Деформированные участки и рубцы удаляются, а образовавшаяся рана ушивается. Проводится также освобождение камер сердца от сформировавшихся тромбов. Для укрепления стенки миокарда применяются специальные сетки из синтетических материалов. При наличии нарушения коронарного кровообращения проводится шунтирование соответствующих сосудов. К числу последствий хирургического лечения аневризмы относят формирование левосторонней сердечной недостаточности, а также нарушения ритма. В ряде случаев отмечается усиленное тромбообразование и формирование гематомы в перикарде. Исход заболевания зависит от причины его возникновения и своевременности оказанной медицинской помощи. У пожилых пациентов процент летальных исходов высок. Прогноз при выявлении аневризмы от осторожного до неблагоприятного. Профилактика заболевания сводится к соблюдению принципов здорового образа жизни: отказу от алкоголя и курения, сбалансированному питанию. Важным условием является также предупреждение и своевременная терапия кардиальных патологий, способных спровоцировать возникновение аневризмы. Отец перенес инфаркт миокарда. Долго лежал в стационаре. Отпустили домой с большим списком лекарств. Спустя две недели состояние отца ухудшилось, его повторно госпитализировали. Врачи обнаружили аневризму на месте произошедшего инфаркта. Папу в срочном порядке прооперировали. Сейчас он проходит курс реабилитации. Надеемся на лучшее. Я родилась с пороком сердца. Мама рассказывала, что врачи провели операцию, после которой мое состояние стабилизировалось. Всю жизни придерживалась ограничений в плане физических нагрузок и питания. Недавно врачи обнаружили аневризму сердца. Пришлось оперироваться повторно. Сейчас чувствую себя хорошо, принимаю лекарства для контроля давления. Аневризмой межпредсердной перегородки (МПП) – называют мешкообразное выпячивание перегородки между правым и левым предсердием. Обычно она возникает в том месте, где перегородка наиболее истончена, ввиду одной особенности. Дело в том, что во время внутриутробного развития в межпредсердной перегородке имеется отверстие (овальное окно) которое должно закрыться после рождения. В большинстве случаев так и происходит, но у некоторых людей после закрытия в этом месте образуется «тонкое место», которое под давлением крови начинает растягиваться и образуется выпячивание — аневризма. Об аневризме МПП врачам известно давно, но до сих пор не было проведено достаточно крупных исследований, которые позволили бы всем специалистам прийти к однозначному мнению по ряду важнейших вопросов, в том числе и тех, которые нередко задают пациенты с этой аномалией или их родственники. В каком случае говорят об аневризме Считается, что достоверно об аневризме можно говорить в тех случаях, когда по данным УЗИ сердца выпячивание превышает 10 мм. Но эта норма условная, так выпячивание и 9 мм, и 7 мм, и даже 5 мм тоже можно назвать аневризмой. Есть ли какие-то особенные жалобы у пациентов с данной патологией? Специфических жалоб, по которым можно было бы заподозрить аневризму МПП, нет. Как диагностируется аневризма МПП? Основной метод диагностики – это обычное УЗИ сердца с доплерографией. При необходимости могут понадобиться уточняющие обследования: чреспищеводное УЗИ, томография или катетеризация сердца. Но дообследование обычно проводят в тех случаях, когда кроме аневризмы имеются подозрения на дефект в аневризме и рядом с ней, или при наличии другой, сопутствующей, аномалии сердца и крупных сосудов. Мешает ли аневризма МПП работе сердца? В этом вопросе мнения сходятся: в подавляющем большинстве случаев сама по себе аневризма МПП не нарушает работу сердца, то есть не снижает его насосную функцию. Все пациенты боятся разрыва аневризмы и понимают под этим чуть ли не разрыв сердца, но это не так. Давление в предсердиях не настолько высокое чтобы вызвать разрыв аневризмы. Но даже если это случится, то никаких молниеносных последствий это не повлечет – просто сформируется дефект, с которым люди могут жить десятилетиями без каких-либо серьезных последствий. Так что эти страхи можно отложить, но, к сожалению, есть другая проблема – риск нарушения мозгового кровообращения или инсульта. Существует ряд статистических данных, которые говорят о том, что у пациентов с наличием аневризмы имеется потенциальный риск образования в этой аневризме тромбов, которые, оторвавшись, потенциально могут вызвать инсульт. Оторвавшиеся тромбы называются эмболы. Это утверждение базируется на статистических данных о том, что аневризма МПП достаточно часто встречается у пациентов, перенесших эмболический инсульт («оторвавшийся тромб»). Тем не менее, возможно, аневризма сама по себе и не причем. Возможно, виной всего этого является дефект МПП или другие сопутствующие аномалии, который нередко сосуществуют с аневризмой. Этот вопрос пока открыт, слишком мало пациентов находилось под наблюдением, чтобы ответить однозначно. Однако, можно сказать, что аневризмы МПП размерами менее 1 см не повышают риск инсульта столь значимо. Для тех, кому интересно знать больше, привожу точные данные исследований.
От автора: то есть если отбросить еще эти 75%, то риск снижается до 5%. При этом совсем не факт, что среди этих 5% нет таких пациентов, у которых сопутствующие аномалии просто не были диагностированы или была другая причина для эмболии.
От автора: парадоксальной эмболией называют случаи, когда, к примеру, тромб (эмбол) из вен нижних конечностей отрывается и попадает в одну из артерий головного мозга. Этого не может произойти у пациентов, не имеющих дефектов в сердце. Такие тромбы обычно попадают в артерии легких и не проходят в левые отделы сердца, то есть не могут попасть в аорту, а оттуда в артерии головы. Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Кроме того выходит, что и в этом исследовании, если выбрать только пациентов просто с одной аневризмой МПП, риск снижется до 2,8%. Это не говоря о том, что данное исследование проводилось в далеком 1987 году.
От автора: то есть и здесь риск нарушения кровообращения головного мозга наблюдался лишь у 4%. Опять же повторяюсь, что связь инсультов с аневризмой — это только предположение, так как есть еще ряд причин эмболии, которые могли отсутствовать на момент обследования или просто пропущены. То есть приведенные в исследованиях проценты могут оказаться на порядок ниже. И в итоге они могут стать вполне сопоставимы со средним суммарным риском возникновения инсульта и ТИА в популяции – 0,3%. Однако, есть мнение экспертов о том, что повышение рисков эмболий значительно повышается, если аневризма превышает размер 10 мм – это факт. Лечения аневризмы размером до 10 мм, как правило, не требуется. При больших размерах или при перенесенных ранее эмболиях, очевидно, требуется назначение средств для «разжижения крови». Но если для пациентов с уже случившимся инсультом или транзиторной ишемической атакой имеются рекомендации, проверенные на сотнях тысячах пациентов, то для бессимптомной аневризмы более 1 см – таких схем нет и, вероятно, не будет еще долго. Можно предположить, что для этой группы пациентов будет выгодно использовать в качестве профилактики обычный аспирин или другой антиагрегант. Но такие рекомендации мне не встречались, так что это остается на усмотрение лечащего врача, тем более, если речь идет о детях (которым аспирин вообще противопоказан). Что касается хирургического лечения, то оно будет показано только в тех случаях, если имеется большая аневризма, нарушающая работу сердца, или одновременно с аневризмой формируется значимый дефект в межпредсердной перегородке.
Получать уведомление о новых сообщениях в этой теме на e-mail (автоматические уведомления могут попадать в спам!) Аритмия — это общий термин обозначающий нарушение ритмичности … Еще десять лет назад диагноз гипертоническая болезнь с указанием … Пациентам и врачам трудно сегодня представить кардиологию без проведения … Аневризма сердца — патология, которая появляется после перенесенного инфаркта миокарда или в результате полученных травм. Возникновение подобного заболевания может быть отмечено как у людей преклонного возраста, так и у маленьких детей. О том, какие причины лежат в основе патологии, ее симптомы и способы лечения должен знать каждый. Аневризма сердца — заболевание, в результате которого сердечная стенка в месте истончения выпячивается. Сердце для нашего организма выполняет функцию своеобразного насоса, который действует беспрестанно, доставляя к клеткам организма вместе с кровью кислород и жизненно важные питательные компоненты. Со временем в деятельности этого органа из-за различного рода заболеваний могут возникнуть перебои. Как результат — развитие гипоксии: ткани, не получая необходимого объема кислорода, начинают отмирать. Происходит истончение сердечных стенок, в то время, как давление крови на них возрастает. В наиболее уязвимых областях они провисают. Теперь сердце заметно хуже справляется с возложенными на него обязанностями, что является определенной угрозой для человеческой жизни. Чаще всего аневризма сердца формируется в передне-боковой стенке и верхушке левого желудочка. Значительно реже располагается в районе межжелудочковой перегородки, правого предсердия и желудочка, задней стенки левого желудочка. Симптоматика аневризмы напрямую зависит от ее вида. Выделяют три типа этого заболевания:
Хроническая аневризма опасна тем, что в области выпячивания могут формироваться тромбы. Впоследствии они станут причиной серьезных тромбоэмболических осложнений (гангрены конечности, инсульта, инфаркта, ТЭЛА, окклюзии мезентериальных сосудов). Наиболее распространенными причинами, вследствие которых развивается аневризма сердца, признаны следующие:
К группе риска следует отнести:
Каждый человек может рассказать о своих симптомах аневризмы, так как проявление подобного недуга происходит по-разному. Тем не менее важно обратить внимание на следующие симптомы:
Аневризма сердца диагностируется непросто. На одни только симптомы полагаться нельзя, ведь они могут быть признаками заболеваний другого рода. Поэтому следует обратиться к доктору для проведения обследования и подтверждения диагноза. Для постановки точного диагноза рекомендуется пройти полное обследование. В первую очередь доктор проводит пальпацию в районе грудной клетки по межреберьям. Дается визуальная оценка состояния пациента. Если аневризма сердца присутствует, то специалист может ощутить пульсирующий участок, прощупывается болезненное уплотнение. После первичного осмотра назначаются следующие обследования:
Если проведение подобного исследования показало наличие патологии, то доктором назначается соответствующее лечение. Осуществлять лечение аневризмы сердца можно в два приема. Начальный этап подразумевает применение медикаментозной терапии. В последующем возможно оперативное лечение. Лекарственная терапия позволяет уменьшить интенсивность развития некротических процессов и способствует укреплению стенок сосудов. Этот этап включает использование препаратов для лечения основного заболевания и уменьшения выраженности симптомов:
Но ограничиваться лечением, включающим только прием лекарственных препаратов, можно лишь в тех ситуациях, когда аневризма сердца небольшая. Оперативное вмешательство производится, если речь идет о серьезных поражениях. Существует три разновидности операции: Резекция осуществляется на выключенном сердце (его функции временно возлагаются на АИК). Хирургом производится удаление аневризмы и дефект стенки ушивается. Кроме того, осуществляется дополнительное укрепление швов специально разработанными аутологичными и полимерными материалами. Проведение подобной операции требует соблюдения точности, чтобы избежать повреждения здоровых тканей. Ушивание — операция, при которой истонченные стенки фиксируются посредством швов. Стенки сердца укрепляются при помощи полимерных материалов, способных предотвратить выпячивание. Чтобы сердечная мышца восстановилась как можно быстрее необходимо соблюдение постельного режима, правильное питание и регулярный прием назначенных медикаментов. Чтобы риск развития аневризмы свести к минимуму, необходимо придерживаться ряда профилактических мер.
Если возникла боль в загрудинной области, то нужно своевременно отреагировать. Аневризма сердца относится к числу патологий, не предполагающих благоприятного исхода, если вовремя не обратиться за помощью к специалисту. По статистике через 5 лет жизни с подобным недугом около 75 % людей умирают. Причиной смерти становится разрыв сердца (миокарда), инсульт или ишемия. Важно уметь прислушиваться к своему организму, и, обнаружив какие-либо отклонения от нормы, сразу обращаться к врачу. источник Рады приветствовать вас, дорогой читатель, на страницах нашего портала. Нас интересует, дают ли инвалидность при диагностированной аневризме. С ним и будем разбираться в рамках этого материала. Мы расскажем, что собой представляет, как диагностируется само заболевание. Также обсудим возможности назначения группы.
Чтоб понять, дают ли инвалидность при аневризме, вам следует изучить данный материал. Мы подскажем, как инициировать процесс при наличии показаний к группе. Если в предоставлении группы вам отказывают, присваивают несоответствующую категорию, будьте готовы отстаивать свои права. В этом случае, конечно, лучше заручиться поддержкой профильного юриста. Аневризма — выпячивание на сосуде, строение которого нарушено. Чаще всего это следствие деструкции мышечной ткани. Сердце по строению напоминает сосуды, поэтому аневризма может в нем образоваться, чаще всего после инфаркта. Может она образовываться и в аорте брюшной полости. Заболевание может иметь врожденную и приобретенную этиологию. Среди первой группы причин можно выделить синдром Марфана и врожденный дефицит эластина. Все отклонения в организме, при которых нарушено строение соединительной ткани, могут привести к формированию аневризмы.
Аневризму можно классифицировать:
Для начальных стадий заболевания характерно бессимптомное течение. На более позднем этапе возникает характерное для опухоли или инсульта сдавливание. Неврологическая симптоматика проявляет себя при формировании аневризм в мозгу. Сосудистая недостаточность в виде одышки, повышенного потоотделения, скопления жидкости, проявляет себя при сердечной дислокации. Также на этом фоне развивается снижение сердечного ритма. Осложненное заболевание проявляет себя расслоение сосудистых стенок. Из-за чего формируются новые ходы в системе кровотока, которые могут оставаться пустыми. Второе последствие – скопление тромбов, что является причиной тромбоэмболии. Кровоизлияние – самый неблагоприятный для пациента исход. В зависимости от дислокации образования меняется симптоматика такого состояния:
В зависимости от того как развивается и располагается аневризма головного мозга, сердца или брюшной области, принимается решение о присвоении пациенту группы нетрудоспособности. Одного наличия образования недостаточно для назначения инвалидности. На МСЭ оценивается степень ограничения, которую спровоцировала аневризма. Группа инвалидности зависит от того, сохранилась ли и в каком объеме способность человека себя обслуживать, передвигаться, работать и учиться. Учитываются как медицинские факторы, так и социальные показатели (степень обеспеченности, сфера деятельности, условия труда). Даже первичное кровоизлияние не может служить прямым показанием для назначения группы. Первоначально на острой стадии пациенту дается больничный отдых. На стационарном лечении больные могут пребывать 2-3 или 4 месяца. После временной нетрудоспособности принимается одно из следующих решений:
Основания для направления на группу:
Инструментальные диагностические мероприятия – основные способы определения локализации аневризмы, стадии ее развития. Используются такие процедуры:
Рентген – наиболее распространённый способ диагностики, позволяющий визуализировать органы брюшного отдела и грудной клетки. Границы на снимке позволяют отследить плотность тканей. При аневризме видно набухание или расширение сосудов. Контрастное излучение (ввод специального вещества в сосуд) позволяет максимально точно определить границу сосуда, форму и размер образования. Аортография используется редко, ввиду высокого риска повреждения и разрыва аневризмы. Благодаря возможности измерения скорости кровотока аппаратом УЗД, удается распознать участки с аневризмой, где проходимость крови усложнена. Безопасность, высокая скорость, точность – преимущества данного вида исследования делают его максимально востребованным для определения аневризмы. МРТ — формирование максимально точного изображения при помощи электромагнитного поля. Отслеживается объем, форма и даже толщина стенок образования. Это дает возможность составить прогноз и разработать эффективное лечение. При ЭКГ удается исключить ишемию (симптомы схожи), выявить участки скопления атеросклеротических бляшек, отследить специфические имения тканей. При аневризме анализы крови и мочи не дают возможность распознать заболевание, так как показатели остаются неизменными. Тем не менее, их назначают обязательно в дооперационный период и на стадии восстановления. С х помощью удается оценить общее состояние организма, его способность к восстановлению.
Лица, перенесшие геморрагию, при благоприятном исходе могут выполнять привычную работу, если к данному виду труда нет противопоказаний. В ситуации, когда выполнение рабочих функций способно усугубить ситуацию, текущее состояние не позволяет работать рассматривается вариант – группа. Основанием для ее назначения могут стать сложные, необратимые изменения психики, расстройства функциональности мозга и сердца, паралич. Из-за утраты способности двигаться, утрачивается способность передвигаться, обслуживать себя и обеспечивать свое финансовое существование. Картина характерная для такой категории – выраженные изменения, проявляющиеся расстройствами интеллекта, нарушением двигательных функций, эпилептическими припадками. Может развиваться нарушение зрения. При создании благоприятных условий, в периоды ремиссий, больные могут выполнять на дому несложную работу. Показания к ней имеются в период выздоровления после первичного заболевания. Если после кризиса удалось восстановить нарушенные функции, то может быть рекомендовано восстановление трудоспособности. Но, даются противопоказания к физическому, психоэмоциональному перенапряжению. Может быть показан перевод на облегченную работу с переквалификацией, уменьшением объема работ.
По статистике, инвалидность при оперированной аневризме сосудов головного мозга соответствует третьей группе. Ведь при своевременном реагировании, посредством удаления удается устранить проблему. При благоприятном исходе больной способен восстановиться полностью. Он может вернуться на работу, которая не сопровождается нервным и физическим перенапряжением. Вторая и первая категория чаще всего присваивается не оперированным пациентам. Если проблема поздно выявлена, больной отказывался от операции или затянул с ней, развивается неблагоприятная картина. На фоне кровоизлияний возникают сложные, необратимые последствия, характерные для этих групп. ☎ 8 (800) 550-72-89 горячая линия для регионов России источник
Данная проблема относится к распространенным осложнениям инфаркта. Аневризмы формируются у 5 – 15% пациентов, перенесших некроз сердечной мышцы. По статистике чаще всего болеют мужчины в возрасте после 40 лет. Это совпадает с распространенностью инфаркта миокарда. У детей и взрослых моложе 40 лет как инфаркт, так и аневризмы сердца встречаются очень редко. В кардиологии данная проблема является весьма актуальной, так как образовавшаяся аневризма всегда угрожает разрывом. С одной стороны, это постоянный риск серьезнейшего кровотечения, которое часто заканчивается летальным исходом. Существует и ряд других серьезных осложнений. В связи с этим аневризмы сердца считаются весьма опасными образованиями, угрожающими жизни и здоровью пациента. С другой стороны, возможности эффективного лечения аневризм достаточно ограничены. Возможно хирургическое лечение, однако оно тоже сопряжено с определенным риском для пациента.
В организме человека сердце располагается в грудной клетке. Большая часть органа находится левее грудины (примерно 2/3) и лишь 1/3 – справа. Сердце граничит с левым легким, диафрагмой (плоской мышцей, разделяющей брюшную и грудную полость) и некоторыми органами средостения (пространство между двумя легкими за грудиной). В сердце различают основание – широкую верхнюю часть, из которой выходят крупные сосуды, и верхушку, которая направлена вниз. В грудной клетке сердце расположено под наклоном. При этом его передне-верхняя стенка соприкасается с легким, а задняя стенка прилегает к диафрагме. Верхушка сердца расположена очень близко к передней грудной стенке. Точка ее прилегания расположена левее грудины в пятом межреберье. В этом месте легче всего нащупать пульсацию. С точки зрения анатомии в сердце выделяют следующие отделы:
У человека сердце содержит четыре камеры, которые разделены продольной перегородкой. При этом левые отделы сердца полностью отделены от правых, и смешения крови не происходит. По правым отделам течет венозная кровь. Она поступает в сердце через две крупные вены – верхнюю и нижнюю полые вены. Отсюда кровь нагнетается в легочные артерии (правую и левую), которые несут венозную кровь к легким. Возвращается кровь уже обогащенная кислородом по четырем легочным венам в левые отделы сердца. Отсюда она разносится по организму через аорту. Сердце содержит следующие внутренние камеры:
Клапаны сердца – это тонкие мембраны из соединительной ткани, которые препятствуют обратному току крови. Благодаря им кровь не может вернуться из желудочков в предсердия, а из артерий – в желудочки. Каждый клапан состоит из фиброзного кольца, который сращен со стенкой органа, створок клапана, закрывающих просвет, и уздечки, которая не дает клапанам «вывернуться» наружу. Всего в сердце содержится четыре клапана:
Слаженная работа клапанов очень важна для регуляции давления внутри сердечных камер. Если какой-либо клапан работает плохо, кровь может медленнее покидать камеру. При этом сильно возрастает давление внутри нее. Например, при стенозе (сужении) аортального клапана кровь не может полностью покинуть левый желудочек в момент его сокращения. Из-за этого резко возрастает давление, и в слабом месте (если таковое имеется) может образоваться аневризма. Таким образом, сбои в работе клапанов или изменения в их структуре могут повышать вероятность развития аневризм. Стенки сердца состоят из трех слоев, каждый из которых играет определенную роль. В них также содержатся особые волокна так называемой проводящей системы. Эта система отвечает за распространение импульса по всей стенке. Благодаря этому происходит одновременное сокращение предсердий, а затем с небольшой задержкой и сокращение желудочков. Проводящая система представлена отдельными волокнами и узлами и является лишь небольшой составной частью стенок. Стенки сердца состоят из следующих слоев:
Перикард представлен серозным листком, который оборачивает сердце в своеобразную сумку, отделяя его от других органов грудной клетки. Перикард является прямым продолжением эпикарда. Эти два листка сращиваются, образуя особую полость вокруг сердца (перикардиальная полость). Она представляет собой щель шириной в несколько миллиметров. Таким образом, выбухающая аневризма на сердечной стенке поначалу локализуется в полости перикарда. При разрыве аневризмы (наиболее серьезном и опасном осложнении) кровь также попадает в эту полость и скапливается там. Физиологический процесс сердечных сокращений регулируется нервной системой. В работе сердца различают две фазы — систолу (сокращение) и диастолу (расслабление). Как уже говорилось выше, систола предсердий происходит раньше, чем систола желудочков. За счет этого успевают раскрыться и закрыться створки клапанов. При наличии аневризмы давление внутри желудочка повышается именно в период систолы. Чем сильнее сокращается сердечная мышца, тем выше вероятность разрыва растянутой стенки. В диастолу из полости аневризмы также выбрасывается часть крови, но полость все равно не опорожняется полностью. К тому же, даже при падении давления во время расслабления дефект уже не принимает прежний вид. Ткани попросту не успевают восстановиться, так как диастола слишком коротка, а новая систола вновь наполнит мешок аневризмы кровью и растянет ее стенки. Сама аневризма как патологическое образование также имеет собственное строение. В частности, морфологически (структурно) различаются слои стенки сердца и аневризмы. Как правило, стенка аневризмы состоит из эндокарда, эпикарда и сильно растянутого миокарда. Последний вследствие каких-либо заболеваний может содержать повышенное количество соединительной ткани. Из-за малого числа нормальных кардиомиоцитов стенка аневризмы не сокращается в такт с другими участками, а прочность и эластичность тканей падают. При сердечных сокращениях в полость аневризмы попадает часть крови. Однако эта полость является мертвым пространством, поэтому кровь не может быстро ее покинуть. Для диагностики аневризмы имеют значение следующие показатели работы сердца (приведена норма):
Давление в желудочках значительно выше, чем в предсердиях. Поэтому чаще всего аневризмы обнаруживают именно там (особенно на стенке левого желудочка). Сам процесс образования патологического выпячивания занимает некоторое время. Обычно гибель клеток в тканях сердечной стенки происходит постепенно. Давление же сильно возрастает, например, при физической нагрузке, когда сердце вынуждено перекачивать большой объем крови. Вышеописанное несоответствие между прочностью сердечной стенки и внутренним давлением в желудочках может встречаться при различных патологиях. Как правило, это заболевания, повреждающие непосредственно ткани сердца либо (редко) проводящую систему органа. В связи с этим аневризмы почти всегда классифицируются не как самостоятельные заболевания, а как осложнения других патологических процессов. Появление аневризм сердца может иметь следующие причины:
Инфаркт миокарда считается наиболее распространенной и частой причиной аневризм сердца. По некоторым данным эта причина встречается более чем в 90% случаев. Инфаркт представляет собой острую нехватку кислорода, которую испытывает сердечная мышца. Это ведет к быстрой смерти нормальных кардиомиоцитов. Проблема заключается в том, что эти клетки практически не восстанавливаются. На их месте через некоторое время образуется соединительная (рубцовая) ткань. По своей структуре и свойствам она сильно отличается от нормальной сердечной стенки. Несмотря на механическую прочность, соединительная ткань не обладает ни эластичностью, ни сократительной активностью, которые присущи миокарду. Аневризмы возникают в связи с тем, что даже после инфаркта в сердце все равно сохраняется высокое внутреннее давление. Соединительная ткань же начинает образовываться лишь через несколько дней, а окончательно набирает прочность через несколько недель (а иногда и месяцев) после инфаркта. За этот период, когда рубец еще свежий, происходит выбухание поврежденного участка с образованием аневризмы. Постинфарктные аневризмы имеют следующие особенности:
Инфекционные заболевания не могут напрямую повлиять на образование аневризмы, но часто с них начинается патологический процесс. Происходит это следующим образом. Вирусная или бактериальная инфекция попадает (обычно с кровью) в сердце. Здесь она поражает сердечную мышцу, вызывая ее воспаление (миокардит). Как правило, этот процесс сопровождается гибелью части кардиомиоцитов. После стихания воспалительного процесса, когда инфекция уже излечена, на месте погибших клеток начинает образовываться соединительная ткань. В определенных условиях и в зависимости от воздействия различных факторов это дает толчок к диффузному кардиосклерозу. Чем интенсивнее протекал воспалительный процесс, тем выше вероятность такого осложнения. Вызвать миокардит с последующим кардиосклерозом могут следующие инфекции:
Также подобное осложнение может встречаться при дифтерии. Сама дифтерийная палочка не может попасть в сердце, однако сильный токсин, который она выделяет, вполне может стать причиной миокардита. На фоне последующего кардиосклероза, через месяцы (а иногда и годы) после перенесенного заболевания у больных может развиться аневризма сердца. Как минимум, у них появляется предрасположенность к этой патологии, так как прочность сердечной стенки уже снижена. Врожденные аневризмы сердца могут появляться в первые дни или недели после рождения ребенка. Это объясняется пороками развития сердца во внутриутробном периоде. Порой еще до рождения клетки в определенном участке сердца перестают правильно делиться. Тогда образуются истончения или своеобразные вкрапления в миокард других тканей. Во внутриутробном периоде в сердце нет такого высокого давления крови, потому что легкие еще не раскрылись, и плод дышит с помощью матери. Однако с первым вдохом кровь начинает циркулировать нормально, по обоим кругам. Давление в сердце поднимается, и в слабых местах могут образовываться аневризмы. Появление врожденных аневризм иногда связывают с воздействием во время беременности на материнский организм следующих факторов:
В ряде случаев аневризмы развиваются как послеоперационные осложнения после хирургических вмешательств на сердце. Чаще всего это встречается у пожилых людей и детей, прооперированных по поводу врожденных пороков сердца. Как и любая другая операция, операция на сердце заканчивается наложением специальных швов на ткани. Однако в процессе работы сердца ткани могут плохо срастись. В итоге образуются более крупные и грубые рубцы, которые, по сути, мало отличаются от очагового кардиосклероза. Особенно часто аневризмы в послеоперационном периоде возникают у пациентов, перенесших операции на левом желудочке. В некоторых случаях операция на сердце не является непосредственной причиной появления аневризмы, но способствует ее появлению. Дело в том, что в послеоперационном периоде может расти давление в желудочках, резко повышаться число сердечных сокращений. Если при этом в сердце имеются слабые места, в них может образоваться аневризма. Таким образом, осложнение может появиться даже при том, что операция прошла хорошо. Травматическое поражение сердца может вызвать образование аневризмы через несколько механизмов. Во-первых, прямое повреждение сердечной стенки (например, острым предметом при колющем ранении) вызывает образование рубца. По сути, это вариант очагового кардиосклероза, который часто ведет к появлению аневризмы. Во-вторых, тупая травма ведет к частичному выходу жидкости из просвета сосудов в ткани. Тогда может возникнуть миокардит с последующим кардиосклерозом. Третьим вариантом является появление ложной аневризмы сердца. Она возникает, если в стенке имеется небольшой открытый дефект, через который кровь в небольших количествах попадает в полость перикарда. Там данный участок может изолироваться образованием спаек. Это приведет к формированию небольшой полости, заполненной кровью. Как правило, аневризмы сердца образуются в первые дни или недели после травмы. Они имеют тенденцию к быстрому росту и разрыву. В связи с этим такие аневризмы рекомендуется лечить хирургически в срочном порядке. Токсический миокардит – это воспаление сердечной мышцы, вызванное попаданием в кровь пациента определенных химических соединений. Они вызывают повреждение клеток эндокарда и миокарда, а в тяжелых случаях могут привести и к возникновению очагов некроза либо к диффузному разрастанию соединительной ткани (диффузный кардиосклероз). В обоих случаях сердечная стенка ослабевает и возникает риск появления аневризмы. В медицинской практике аневризмы после токсического миокардита встречаются крайне редко. Токсический миокардит может быть вызван следующими веществами:
Практически с такой же частотой встречаются аллергические миокардиты. В этих случаях речь идет не о прямом воздействии токсина на клетки сердечной мышцы, а на чрезмерно сильную реакцию иммунной системы. Чаще всего такая реакция является индивидуальной особенностью организма пациента. Аллергический миокардит может развиться после применения некоторых медикаментов (ряд антибиотиков, новокаин, метилдопа и др.), введения вакцины и сыворотки, крайне редко – после употребления определенных продуктов питания или укусов ядовитых животных. Все вышеописанные процессы в определенной степени повреждают клетки миокарда и вызывают кардиосклероз. Как правило, аневризмы, образующиеся в этих случаях, не имеют такой тенденции к разрыву, как, например, после перенесенного инфаркта. Стенка сохраняет все свои слои и значительную часть мышечных клеток. Ионизирующие излучения (или радиация) являются очень редкой причиной развития кардиосклероза. В данном случае речь идет о попадании на проекцию сердца очень мощного потока мельчайших частиц. Эти частицы как бы бомбардируют клетки миокарда, нарушая нормальные биохимические процессы и молекулярные связи внутри них. В итоге затормаживается деление клеток, и постепенно развивается кардиосклероз, который и ведет к появлению аневризмы. Дозу радиации, достаточную для такого серьезного патологического процесса, нельзя получить ни при повторных рентгенографических снимках, ни при долгой работе на рентгеновском аппарате. Она может стать результатом радиотерапии (облучения) опухолей средостения. При этом мощное излучение направляется непосредственно в область разрастания опухоли, чтобы уничтожить новообразование. Если сердце оказывается на пути лучей, может развиться кардиосклероз. Болезнь в этом случае прогрессирует достаточно медленно, и со дня облучения до образования аневризмы сердца может пройти не один год. Определение причины, которая вызвала появление аневризмы сердца, очень важно для начала правильного лечения. Дело в том, что, имея полную информацию о патологическом процессе, врачи смогут точнее спрогнозировать течение болезни. Это позволит улучшить качество жизни пациента. Как уже было сказано выше, в некоторых случаях аневризмы имеют тенденцию к увеличению. Тогда необходимо назначить такое лечение, которое затормозило бы этот процесс и снизило бы риск разрыва.
Аневризмы сердца можно классифицировать по следующим критериям:
Данный критерий является, пожалуй, наиболее важным, так как он помогает понять, какие процессы происходят в тканях в данный момент времени. Эта классификация применяется обычно только по отношению к постинфарктным аневризмам. Точкой отсчета считают момент некроза мышцы (собственно, инфаркта миокарда). По времени появления различают следующие аневризмы сердца:
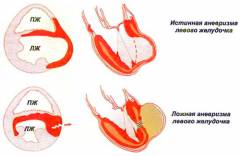
В подавляющем большинстве случаев аневризмы сердца локализуются на стенке левого желудочка. Это объясняется наибольшей частотой инфарктов в этой области (из-за высоких потребностей в кислороде). Кроме того, в левом желудочке наиболее высокое внутреннее давление. Оно и вызывает выбухание стенки после инфаркта. Аневризмы правого желудочка встречаются гораздо реже, а предсердий – практически не встречаются. Аневризмы сердца могут располагаться в следующих местах:
В последнем случае речь идет об инфаркте, при котором часть очага некроза перешла на перегородку, разделяющую желудочки. В ней также содержится небольшое количество мышечных клеток, но их сокращение не так важно для работы сердца в целом. Аневризма в данном случае довольно условна. Это не мешковидное образование, а просто смещение перегородки в сторону правого желудочка (так как там давление меньше). Такие случаи встречаются очень редко, но могут вызвать серьезные нарушения. Смещение перегородки уменьшает объем правого желудочка, одновременно увеличивая объем левого. Это ведет к выраженной сердечной недостаточности и ставит под угрозу жизнь пациента. Под формой аневризмы понимают контуры и очертания образования на ЭхоКГ или во время операции, когда аневризму можно увидеть невооруженным глазом. Форма аневризмы часто говорит о скорости ее роста и дает возможность сделать правильный прогноз для пациента. По форме выделяют следующие виды аневризм сердца:
В медицинской практике преобладают диффузные и мешковидные образования, в то время как грибовидные и «аневризма в аневризме» встречаются сравнительно редко. Данная классификация не имеет широкого практического применения. Она основывается на том, какая ткань преобладает в стенке аневризмы. Во многом эта классификация совпадает с классификацией по времени образования. Многое зависит также от причины образования аневризмы. Например, в стенках постинфарктных аневризм преобладает соединительная ткань, образовавшаяся на месте некроза. При инфекционном поражении миокарда или воспалении другого происхождения часть мышечных волокон сохраняется. Это в значительной мере влияет на прогноз для конкретного пациента. По данному критерию выделяют следующие виды аневризм:
Разные аневризмы, как уже упоминалось выше, имеют различное происхождение. Чаще всего в медицинской практике образовываются истинные аневризмы. Они состоят из тех же слоев, что и сердечная стенка, но содержат большое количество соединительной ткани. Другим вариантом, встречающимся намного реже, является так называемая функциональная аневризма. При ней происходит выбухание почти не измененного миокарда, который по каким-либо причинам не сокращается. Этот тип соответствует мышечным аневризмам, описанным выше. Другим вариантом аневризм являются ложные аневризмы, которые ограничиваются листками перикарда и фиброзными спайками. По сути, это не выбухание сердечной стенки с ее растяжением, а небольшой сквозной дефект, через который кровь из сердца попадает в патологическую полость. Часто у врачей нет возможности в процессе диагностики и лечения классифицировать аневризму по всем пунктам, чтобы получить наиболее полную информацию о болезни. Например, структуру стенки обычно не определяют, так как для точного ее определения требуется биопсия (процедура по забору кусочка ткани). Это не только технически сложно, но и опасно для пациента.
При аневризме сердца у пациентов могут наблюдаться следующие симптомы и жалобы:
Боли в груди не являются обязательным симптомом аневризмы сердца. Они могут возникать при проблемах с кровообращением в коронарных сосудах любого происхождения. Сама аневризма чаще всего содержит соединительную ткань, которая лишена нервных окончаний. Поэтому аневризма сама по себе болеть не может. Болит здоровая мышечная ткань вокруг постинфарктного рубца. У болей в груди при аневризме сердца могут быть следующие причины:
В целом боли при аневризме сердца локализуются обычно за грудиной или немного левее. Они появляются в виде приступов, которые могут быть спровоцированы физической нагрузкой, алкоголем, курением и другими внешними факторами. Слабость возникает из-за застойной сердечной недостаточности. Как уже говорилось выше, при сокращении левого желудочка с аневризмой в его полости остается часть крови. Она называется конечно-систолическим объемом. В норме она составляет 50 – 60 мл или 40 – 50% от всего объема крови в желудочке. Проблема заключается в том, что у пациентов с аневризмой этот показатель увеличивается. Из всего объема крови в фазе сокращения выбрасывается лишь 30 – 40%, а большая часть остается внутри. Кроме того, сердце не может увеличить объем перекачиваемой крови в случае необходимости. Например, при физической нагрузке здоровые кардиомиоциты начинают сокращаться быстрее и сильнее. Но это лишь приводит к увеличению давления и нагнетанию крови в полость аорты. Ее объем увеличивается, надуваясь, подобно воздушному шарику, и в системный кровоток все равно не попадает нужное количество крови. Таким образом, слабость возникает оттого, что скелетные мышцы и нервная система не получают нужного объема кислорода. Они не могут работать на полную мощность, пока сердце не перекачивает необходимый объем крови. Данный симптом наблюдается не у всех пациентов. На повышенную утомляемость и постоянную слабость жалуются только пациенты с развившейся застойной сердечной недостаточностью. Как правило, она появляется при аневризмах большого размера. Нарушения ритма являются одним из самых частых симптомов у пациентов с аневризмой сердца. Как правило, они появляются периодически и быстро проходят. В случае более выраженных или длительных приступов такие нарушения расценивают уже не как симптом, а как тяжелое осложнение – пароксизмальную тахикардию. Нарушения ритма могут носить следующий характер:
Бледность кожи является распространенным симптомом, который типичен для пациентов с заболеваниями сердца. Кожные покровы бледнеют из-за того, что к ним не поступает необходимый объем крови. При аневризме сердца застойная сердечная недостаточность не дает перекачивать кровь в нормальном количестве. Поступающий же объем организм перераспределяет сообразно своим собственным нуждам. В первую очередь, кровь необходима мозгу и другим внутренним органам. Сосуды же кожи не являются жизненно важными. В условиях нехватки кислорода они сокращаются и «экономят» энергию. В первую очередь, бледнеет кожа лица, конечностей. Параллельно пациенты могут жаловаться на быстро замерзающие пальцы рук и ног, периодическое онемение или снижение чувствительности кожи. Кашель является достаточно редким симптомом у пациентов с аневризмой сердца. При небольших образованиях он, как правило, отсутствует. Если же речь идет о крупной аневризме, происходит сдавливание части легкого. Поскольку плевра, которой покрыто легкое, очень чувствительная, происходит ее механическое раздражение, и у больного начинается приступ кашля. Он может быть спровоцирован глубоким вдохом, при котором легкое растягивается и аневризма сдавливает его еще больше. В этих случаях кашель сухой, возникает редко и не сопровождается повышением температуры или другими симптомами, характерными для инфекционного заболевания. Такой кашель не сопровождается хрипами в легких или отделением мокроты. Также возможно появление кашля как симптом застоя крови в малом круге кровообращения (при левосторонней сердечной недостаточности). Механизм появления такого кашля такой же, как и при одышке. Он может быть влажным и при прослушивании (аускультации) сопровождаться хрипами. Здоровый человек в состоянии покоя не чувствует, как бьется его собственное сердце. Ощущение усиленного сердцебиения может быть вызвано нарушениями ритма либо усиленными сокращениями. При аневризме сердца объем левого желудочка увеличивается, и его передняя стенка более плотно прилегает к ребрам изнутри. Из-за этого пульсация передается отчетливее, и у человека возникает ощущение усиленного биения собственного сердца. Существует также ряд объективных симптомов и проявлений аневризмы, которые обнаруживаются врачом при осмотре. Они имеют большое значение, так как присутствуют у большинства пациентов, в отличие от вышеперечисленных жалоб более общего характера. О симптомах, выявляемых на приеме у врача, будет подробнее рассказано в разделе «диагностика аневризм сердца».
В связи с этим диагностику аневризмы аорты можно разделить на два этапа. На первом врач проводит так называемый физикальный осмотр. Он не прибегает к сложным и дорогостоящим методам обследования, стараясь найти малейшие признаки патологии самостоятельно. Если у него возникает подозрение на аневризму сердца, либо пациент сразу приходит с характерными жалобами, начинается второй этап диагностики. Он включает подробное обследование сердца и сбор информации о патологии. Это помогает правильно классифицировать аневризму и подобрать оптимальную тактику лечения. В диагностике аневризмы сердца используют следующие методы:
Как уже говорилось выше, физикальное обследование делается самим врачом-кардиологом без использования какой-либо дорогостоящей аппаратуры. Оно включает набор стандартных методов осмотра пациента, с которыми каждый знаком с детства. На деле опытный врач с помощью этих методов может собрать много полезной информации о работе сердца и других органов. Физикальное обследование включает следующие методы:
Если, применяя вышеперечисленные методы, врач обнаруживает какие-либо признаки аневризмы сердца, он назначает дальнейшее инструментальное обследование. ЭКГ в наши дни является рутинным методом исследования, который, однако, уже много лет не теряет своей диагностической ценности. Принцип основывается на создании электромагнитного поля вокруг сердца. С помощью специально установленных электродов аппарат регистрирует направление, в котором движется биоэлектрический импульс по миокарду. В результате путем сложения векторов относительно различных осей можно оценить, какая часть сердечной мышцы хуже проводит импульс. Опытный кардиолог по результатам ЭКГ не только с высокой вероятностью определит аневризму, но и уточнит место ее расположения. Метод является безболезненным, безвредным и недорогим, что позволяет прибегать к нему регулярно (например, в предоперационном периоде, чтобы оценить аневризму в динамике). Основными признаками аневризмы сердца на ЭКГ являются:
Если эти признаки определяются на кардиограмме в течение 2 – 3 недель с момента инфаркта, это можно считать предварительным подтверждением диагноза. Если характерные изменения сохраняются более 6 недель, речь, видимо, идет о хронической аневризме сердца. ЭхоКГ, или УЗИ (ультразвуковое исследование) сердца, является основным методом диагностики. Она позволят со стопроцентной точностью подтвердить диагноз, а также предоставляет много другой полезной информации. Суть метода заключается в применении ультразвуковых волн. Их посылают к сердцу сквозь переднюю стенку грудной клетки. Отражаясь от структур различной плотности, волны возвращаются к чувствительному датчику. На экране аппарата в результате формируется картинка. Наиболее современные устройства считывают информацию одновременно с двух датчиков, что позволяет получить объемную картинку. Кроме того, при ЭхоКГ врач получает картину движущегося сердца. Это тоже немаловажно для оценки его работы. ЭхоКГ позволяет выявить следующие признаки и особенности строения аневризмы сердца:
Таким образом, именно ЭхоКГ дает наиболее полную информацию о болезни. На основании этого исследования аневризма классифицируется по форме, размерам и другим критериям. Делается прогноз для конкретного пациента и намечается оптимальная тактика при лечении. Является довольно дорогостоящим и сложным исследованием. При нем в кровоток вводится особое вещество – изотоп таллия 201 Tl. Это вещество улавливается жизнеспособными кардиомиоцитами. Таким образом, через некоторое время после его введения таллий скапливается в тех областях сердечной мышцы, куда поступает кровь. Чем интенсивнее накопление изотопа, тем лучше кровоснабжение. В стенке постинфарктных аневризм таллий, как правило, не накапливается. Это создает контраст при сканировании сердца, и врачи легко обнаруживают аневризму. Существуют следующие варианты данного теста:
Кроме сцинтиграфии с таллием можно прибегнуть к аналогичному тесту с изотопом технеция – 99m Tc. Это вещество, наоборот, накапливается в погибших кардиомиоцитах, за счет чего стенка аневризмы как бы «подсвечивается» при сканировании. Данные исследования могут помочь хирургам лучше подготовиться к операции, а также позволят дать более точный прогноз для конкретного пациента. Рентгенография в диагностике аневризмы сердца применяется сравнительно редко, обычно в тех случаях, когда нет возможности применить другие методы. Суть рентгенографии состоит в прохождении рентгеновского излучения через тело человека. Часть его поглощается тканями. Чем плотнее ткань, тем меньше частиц попадает на кассету с чувствительной черной пленкой. Таким образом, на снимке более плотные места выглядят светлее (почти белые), а легкие, например, в которых много воздуха, будут темными. Метод хорош простотой выполнения, безболезненностью и низкой стоимостью. Однако он не дает исчерпывающей информации о заболевании, а пациент, к тому же, получает небольшую дозу радиации. Однако для здорового человека данная доза полностью безопасна с медицинской точки зрения. С помощью рентгенографии можно обнаружить только большие аневризмы, расположенные на передне-левой стенке и на верхушке органа. На снимке будет видно увеличение границ сердца. По неправильному (иногда даже двойному) контуру можно предположить правильный диагноз. Однако для однозначного подтверждения рентгенографии недостаточно. Помимо вышеперечисленных методов диагностики могут быть назначены и другие исследования, которые косвенно указывают на причину появления аневризмы. Например, анализ крови на маркеры некроза подтверждает, что пациент недавно перенес инфаркт миокарда, и его необходимо наблюдать в течение некоторого времени, так как есть шанс появления аневризмы. В редких случаях повышенная СОЭ (скорость оседания эритроцитов) или лейкоцитоз (повышенный уровень лейкоцитов) говорят о воспалительном повреждении миокарда другой природы. Анализ мочи назначается скорее для выявления других сопутствующих заболеваний. Непосредственно аневризма сердца не вызывает в нем каких-либо серьезных изменений.
Непосредственно после обнаружения аневризмы больного могут госпитализировать для более подробного обследования. Если нет непосредственной угрозы разрыва или серьезной сердечной недостаточности, хирургическое лечение можно отложить. В этом случае медикаментозное лечение пациента проводится в домашних условиях. Однако все равно необходимы регулярные посещения врача-кардиолога. Если больной может не перенести операцию либо добровольно и сознательно отказывается от нее, медикаментозное профилактическое лечение может длиться всю жизнь. Показаниями к хирургическому лечению аневризмы являются:
Во всех этих случаях существует серьезный риск осложнений. Аневризма сильно снижает качество жизни пациента, вызывает множество различных сбоев и нарушений в работе сердца. Статистически такие образования приводят к летальному исходу в 5 – 7 раз чаще, чем бессимптомные аневризмы. В целом существует два основных варианта лечения аневризмы сердца:
Является основным способом устранения аневризм сердца. В данном случае речь идет о весьма серьезной и масштабной операции, в ходе которой врач вскроет грудную клетку, чтобы обеспечить широкий доступ к органу. После этого будет остановлен ток крови через камеры сердца. Насосную функцию временно будет выполнять специальный аппарат, который соединяют с основными сосудами. Когда через сердце уже не перекачивается кровь, хирург начинает, собственно, удаление аневризмы. Оно включает иссечение мешка с удалением деформированных участков соединительной ткани. Также удаляются тромбы внутри желудочков, если они имеются. После этого стенка сердца прочно ушивается. Иногда для ее укрепления и поддержания нормальной формы органа применяют и синтетические материалы. Параллельно обращается внимание на кровоток через коронарные артерии. Часто одновременно с иссечением аневризмы приходится делать шунтирование сосудов, чтобы восстановить нормальный кровоток. Это снижает вероятность инфарктов в послеоперационном периоде и устраняет ангинозные боли. Наиболее распространенными проблемами после иссечения аневризмы сердца являются:
Однако со всеми этими проблемами становится легче бороться соответствующими медикаментами. Практически исчезает риск разрыва аневризмы или повторных инфарктов (если параллельно было сделано шунтирование). При ложных аневризмах операция заключается в ушивании дефекта стенки, рассечении спаек между листками перикарда и удалении крови из полости перикарда. При аневризме межжелудочковой перегородки проводится ее укрепление по специальной методике. Операция проходит под общим наркозом и длится несколько часов. Значительная часть времени уходит на вскрытие грудной клетки и подключение аппарата для перекачивания крови. Даже хорошо выполненная операция заканчивается летальным исходом в 3 – 8% случаев. Послеоперационный период длится несколько недель, в течение которых пациент находится в больнице под присмотром специалистов и получает профилактическое медикаментозное лечение. Медикаментозное лечение аневризмы чаще всего сводится к снижению нагрузки на левый желудочек и профилактике образования тромбов. Если по результатам ЭхоКГ аневризма не увеличивается в размерах, а в полости желудочка не образуются тромбы, пациент может обходиться без операции длительное время. Многим пациентам в возрасте, которые могут не перенести наркоз, рекомендуется именно такое симптоматическое лечение. Операция назначается лишь тогда, когда врачи подозревают, что есть опасность разрыва, либо симптомы и проявления болезни не поддаются медикаментозной терапии. Для консервативного лечения аневризмы сердца можно применять следующие группы препаратов:
Конкретные препараты и их дозировки в данном случае может определить только лечащий врач исходя из симптомов у конкретного пациента. Единых стандартов медикаментозного лечения пациентов с аневризмой сердца не существует. Дозы подбираются в зависимости от симптомов, данных ЭКГ и ЭхоКГ, анализов крови. Самолечение вышеуказанными группами препаратов может привести к серьезнейшим осложнениям (разрыв аневризмы, остановка сердца или дыхания).
Профилактика разрыва аневризмы сердца включает следующие пункты:
На практике все эти меры часто помогаю избежать разрыва в первые 2 – 3 недели после инфаркта. После этого угроза именно разрыва сильно снижается. Однако соблюдение профилактического режима поможет снизить частоту приступов стенокардии (болей в груди) или нарушений сердечного ритма. Больным желательно придерживаться вышеописанных правил до конца жизни либо до момента операции, когда причина болезни будет устранена. При наличии других хронических заболеваний лечащий врач может уточнить диету либо дополнить список другими профилактическими мерами. В случае аневризмы сердца важно воспринимать данные предписания всерьез. Медикаментозное лечение не даст никакого эффекта без их соблюдения. Однако и соблюдение режима малоэффективно без лекарств. В профилактике аневризмы эти методы идут параллельно и имеют примерно равное значение для прогноза на будущее.
Однако следует учитывать, что такая серьезная операция всегда представляет определенный риск. Пожилые люди могут не перенести наркоз, а в периоде восстановления возможны свои осложнения, не связанные непосредственно с аневризмой. Поэтому часть пациентов не соглашаются на операцию осознанно. Некоторым больным операция противопоказана из-за сопутствующих хронических заболеваний. Плохой прогноз для пациентов, не согласившихся на хирургическое лечение аневризмы сердца, объясняется следующим образом:
При обращении конкретного пациента к врачу-кардиологу, для определения правильного прогноза нужно пройти ряд обследований. Наиболее важными являются электрокардиография (ЭКГ) и эхокардиография (ЭхоКГ). Они позволяют собрать информацию об аневризме и правильно ее классифицировать, что важно для определения тактики лечения. На прогноз при аневризме сердца влияют следующие факторы:
Однако аневризмы сердца у детей все же встречаются, хоть и очень редко. В этих случаях они являются не постинфарктными, а вызваны другими причинами. Как правило, это различные заболевания детского возраста, сопровождающиеся осложнениями на сердце. Наиболее распространенными заболеваниями сердца у детей являются:
Во всех вышеперечисленных случаях не идет речь о смерти такого большого количества кардиомиоцитов (клеток миокарда), как это бывает при инфаркте миокарда. Чаще всего в аневризмах сердца у детей достаточно много мышечной ткани (а не только рубцовая). Это объясняет достаточно благоприятный прогноз. Стенка аневризмы не потеряла полностью свою эластичность и прочность. Поэтому разрывы таких аневризм и другие осложнения встречаются крайне редко. Чаще всего аневризмы сердца у детей протекают без каких-либо выраженных симптомов или проявлений. Однако если у ребенка обнаруживается аневризма сердца, нельзя недооценивать риск для здоровья. Проводится полноценное обследование у врача-кардиолога. Затем в течение некоторого времени ребенок регулярно наблюдается. Проводится эхокардиография (ЭхоКГ), чтобы определить, есть ли динамика роста у данного образования. Таким детям запрещают заниматься спортом из-за высокого риска осложнений. Впоследствии обычно выбирают удобный момент, когда организм лучше всего готов, и проводится операция по удалению аневризмы. В противном случае по мере взросления аневризма может начинать создавать проблемы, и риск различных осложнений увеличивается.
На получение группы инвалидности влияют следующие особенности течения болезни:
Существуют и другие условия и факторы, которые могут повлиять на решение МСЭ. Так, например, будет рассматриваться возраст пациента, его профессия (сопряжена ли она с факторами риска, которые могут привести к осложнениям), есть ли возможность профессиональной переподготовки (переквалификации) на другие, более безопасные рабочие места. Если пациент в возрасте и его специальность сопряжена с серьезными нагрузками, это является весомым аргументом в пользу группы инвалидности. Важным фактором также является возможность хирургического лечения аневризмы. Дело в том, что без операции всегда существует риск тяжелых осложнений, угрожающих смертью пациента. После операции пациент постепенно восстанавливается, и к нему в определенной степени возвращается трудоспособность. Удаление аневризмы повышает качество его жизни, устраняет или облегчает сердечную недостаточность. При прохождении комиссии учитывается и эта возможность. Не исключено получение более высокой группы инвалидности (например, первой или второй) с последующим пересмотром и понижением (до третьей группы) после операции.
При аневризмах сердца у пациентов чаще всего встречаются следующие осложнения:
Таким образом, сама аневризма сердца может проявляться какими-либо неприятными симптомами, но наибольшую опасность для жизни представляют осложнения этой патологии. Если операцию провести невозможно, рекомендуется регулярно приходить на осмотр к врачу-кардиологу, проходить необходимые обследования (например, ЭхоКГ для своевременного обнаружения растущих тромбов), а также проводить профилактическое медикаментозное лечение. источник |


 Аневризма сердца представляет собой ограниченный выбухающий участок сердечной стенки. Он образуется под действием внутреннего давления в органе из-за того, что ткани в этом месте теряют сократительную способность или прочность. В подавляющем большинстве случаев аневризмы сердца образуются в стенках левого желудочка после инфаркта (частичной смерти клеток). В этом случае их рассматривают как осложнение основной патологии. Однако аневризмы сердца могут появляться и по другим причинам.
Аневризма сердца представляет собой ограниченный выбухающий участок сердечной стенки. Он образуется под действием внутреннего давления в органе из-за того, что ткани в этом месте теряют сократительную способность или прочность. В подавляющем большинстве случаев аневризмы сердца образуются в стенках левого желудочка после инфаркта (частичной смерти клеток). В этом случае их рассматривают как осложнение основной патологии. Однако аневризмы сердца могут появляться и по другим причинам. Сердце является главным органом сердечно-сосудистой системы. Это полый мышечный орган, основной функцией которого является перекачивание крови по сосудам. Благодаря этому осуществляется перенос кислорода и различных питательных веществ по всему организму. Любые проблемы с сердцем представляют потенциальную опасность для жизни пациента.
Сердце является главным органом сердечно-сосудистой системы. Это полый мышечный орган, основной функцией которого является перекачивание крови по сосудам. Благодаря этому осуществляется перенос кислорода и различных питательных веществ по всему организму. Любые проблемы с сердцем представляют потенциальную опасность для жизни пациента.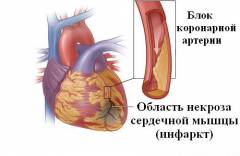 Основной причиной образования аневризм сердца является локальное ослабление стенки органа. Оно может иметь структурное или функциональное происхождение. При функциональном происхождении речь идет об участке миокарда, который не сокращается вместе с остальной мышцей либо сокращается в другом ритме (асинхронно). Структурные нарушения предполагают поражение одного или нескольких слоев сердечной стенки. При этом часть нормальных клеток погибает либо заменяется другими тканями, которых в норме в стенке сердца быть не должно. В обоих случаях имеет место локальное ослабление стенки. В сердце же, как уже говорилось выше, очень высокое внутреннее давление. Из-за этого в ослабленном месте образуется выпуклость, которая и становится аневризмой сердца.
Основной причиной образования аневризм сердца является локальное ослабление стенки органа. Оно может иметь структурное или функциональное происхождение. При функциональном происхождении речь идет об участке миокарда, который не сокращается вместе с остальной мышцей либо сокращается в другом ритме (асинхронно). Структурные нарушения предполагают поражение одного или нескольких слоев сердечной стенки. При этом часть нормальных клеток погибает либо заменяется другими тканями, которых в норме в стенке сердца быть не должно. В обоих случаях имеет место локальное ослабление стенки. В сердце же, как уже говорилось выше, очень высокое внутреннее давление. Из-за этого в ослабленном месте образуется выпуклость, которая и становится аневризмой сердца. Аневризмы сердца обычно классифицируют по различным параметрам, подразделяя их на несколько групп. Это сильно облегчает диагностику и лечение, так как врачи уже знают предварительный прогноз для пациента. Обычно окончательную классификацию аневризм делают с помощью ЭхоКГ (эхокардиографии).
Аневризмы сердца обычно классифицируют по различным параметрам, подразделяя их на несколько групп. Это сильно облегчает диагностику и лечение, так как врачи уже знают предварительный прогноз для пациента. Обычно окончательную классификацию аневризм делают с помощью ЭхоКГ (эхокардиографии). Симптомы и жалобы, которые предъявляет больной при аневризме сердца, могут быть очень разнообразными. Во многом это зависит от размеров образования, его локализации и механизма его развития (причины). У многих пациентов в постинфарктном периоде может не наблюдаться каких-либо симптомов. Сами больные часто связывают незначительные субъективные жалобы с нормальным процессом выздоровления. Однако следует помнить, что в среднем аневризма сердца образуется у 5 – 15% больных в раннем постинфарктном периоде. Поэтому врачу следует обращать внимание на малейшие изменения самочувствия и регулярно посещать кардиолога в профилактических целях.
Симптомы и жалобы, которые предъявляет больной при аневризме сердца, могут быть очень разнообразными. Во многом это зависит от размеров образования, его локализации и механизма его развития (причины). У многих пациентов в постинфарктном периоде может не наблюдаться каких-либо симптомов. Сами больные часто связывают незначительные субъективные жалобы с нормальным процессом выздоровления. Однако следует помнить, что в среднем аневризма сердца образуется у 5 – 15% больных в раннем постинфарктном периоде. Поэтому врачу следует обращать внимание на малейшие изменения самочувствия и регулярно посещать кардиолога в профилактических целях.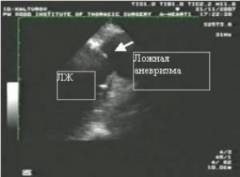 Диагностика аневризмы сердца обычно является довольно сложной задачей даже для опытных кардиологов. Дело в том, что у многих пациентов с данным заболеванием нет никаких явных симптомов, и они не предъявляют конкретных жалоб. Из-за этого больные могут пропустить профилактический осмотр у врача. Кроме того, на практике аневризмы сердца больших размеров встречаются достаточно редко. Чаще врачи имеют дело с диффузными аневризмами малых или средних размеров. Обнаружить их без специальных обследований очень сложно. Назначение же таких исследований не всегда оправдано, так как только у 1 пациента из 10 будет обнаружена аневризма, а платить за процедуру придется каждому.
Диагностика аневризмы сердца обычно является довольно сложной задачей даже для опытных кардиологов. Дело в том, что у многих пациентов с данным заболеванием нет никаких явных симптомов, и они не предъявляют конкретных жалоб. Из-за этого больные могут пропустить профилактический осмотр у врача. Кроме того, на практике аневризмы сердца больших размеров встречаются достаточно редко. Чаще врачи имеют дело с диффузными аневризмами малых или средних размеров. Обнаружить их без специальных обследований очень сложно. Назначение же таких исследований не всегда оправдано, так как только у 1 пациента из 10 будет обнаружена аневризма, а платить за процедуру придется каждому.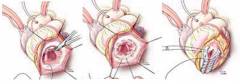 При лечении аневризмы сердца предпочтительным методом является хирургическое удаление дефекта. Это объясняется тем, что ни один медикаментозный курс лечения не устраняет основную проблему. Консервативное лечение используется в профилактических целях, чтобы снизить вероятность осложнений аневризмы и устранить нежелательные симптомы.
При лечении аневризмы сердца предпочтительным методом является хирургическое удаление дефекта. Это объясняется тем, что ни один медикаментозный курс лечения не устраняет основную проблему. Консервативное лечение используется в профилактических целях, чтобы снизить вероятность осложнений аневризмы и устранить нежелательные симптомы. Как уже говорилось выше, многим пациентам не проводится хирургическое иссечение аневризмы сердца. Они принимают профилактическое лечение для предотвращения осложнений и снятия симптомов, но это лишь часть общего профилактического режима. Этот режим включает несколько пунктов, которые следует соблюдать, чтобы не допустить разрыва или ухудшения состояния вообще. В идеале данных правил придерживаются до момента операции и в послеоперационном периоде.
Как уже говорилось выше, многим пациентам не проводится хирургическое иссечение аневризмы сердца. Они принимают профилактическое лечение для предотвращения осложнений и снятия симптомов, но это лишь часть общего профилактического режима. Этот режим включает несколько пунктов, которые следует соблюдать, чтобы не допустить разрыва или ухудшения состояния вообще. В идеале данных правил придерживаются до момента операции и в послеоперационном периоде.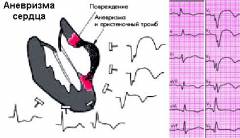 В целом, в медицинской практике принято считать, что прогноз при аневризме сердца неблагоприятный. Основным методом лечения, способным кардинально изменить его, является операция. Она направлена на удаление аневризмы, восстановление целостности сердечной стенки и нормализацию работы сердца. Кроме того, операция практически исключает угрозу различных осложнений, которые могут угрожать жизни пациента. Таким образом, для больного после хирургического лечения прогноз становится благоприятным.
В целом, в медицинской практике принято считать, что прогноз при аневризме сердца неблагоприятный. Основным методом лечения, способным кардинально изменить его, является операция. Она направлена на удаление аневризмы, восстановление целостности сердечной стенки и нормализацию работы сердца. Кроме того, операция практически исключает угрозу различных осложнений, которые могут угрожать жизни пациента. Таким образом, для больного после хирургического лечения прогноз становится благоприятным. Аневризма сердца является патологией, которая чаще всего встречается у людей после 40 – 50 лет. Это объясняется тем, что большинство аневризм являются следствием перенесенного инфаркта миокарда. После смерти участка сердечной мышцы формируется рубец, на месте которого и появляется потом аневризма. Инфаркт, в свою очередь, чаще всего вызван проблемами с коронарным кровообращением (кровотоком в сосудах сердца). У детей подобные проблемы практически не встречаются. Для них не характерен, например, атеросклероз, сужающий коронарные артерии. Несмотря на то, что по статистике в последние годы инфаркт «молодеет» и все чаще встречается не после 40, а после 30 лет, в детском возрасте это исключительно редкое заболевание.
Аневризма сердца является патологией, которая чаще всего встречается у людей после 40 – 50 лет. Это объясняется тем, что большинство аневризм являются следствием перенесенного инфаркта миокарда. После смерти участка сердечной мышцы формируется рубец, на месте которого и появляется потом аневризма. Инфаркт, в свою очередь, чаще всего вызван проблемами с коронарным кровообращением (кровотоком в сосудах сердца). У детей подобные проблемы практически не встречаются. Для них не характерен, например, атеросклероз, сужающий коронарные артерии. Несмотря на то, что по статистике в последние годы инфаркт «молодеет» и все чаще встречается не после 40, а после 30 лет, в детском возрасте это исключительно редкое заболевание. Инвалидность сама по себе является состоянием человека, при котором имеются какие-либо серьезные проблемы со здоровьем, что сильно понижают его качество жизни. Аневризма сердца в определенных условиях может стать причиной получения группы инвалидности. Дело в том, что она создает условия, при которых человек не может выполнять серьезную физическую работу. Также возможен ряд опасных осложнений. Все это часто вызывает длительную временную нетрудоспособность, которая является достаточным поводом для инвалидности.
Инвалидность сама по себе является состоянием человека, при котором имеются какие-либо серьезные проблемы со здоровьем, что сильно понижают его качество жизни. Аневризма сердца в определенных условиях может стать причиной получения группы инвалидности. Дело в том, что она создает условия, при которых человек не может выполнять серьезную физическую работу. Также возможен ряд опасных осложнений. Все это часто вызывает длительную временную нетрудоспособность, которая является достаточным поводом для инвалидности.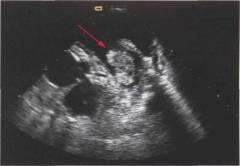 Аневризма сердца считается весьма опасным заболеванием. Выпячивание стенки левого желудочка может сильно мешать нормальной работе органа в целом. Из-за этого у большинства пациентов рано или поздно развиваются определенные осложнения. Они-то чаще всего и становятся причиной летальных исходов. Единственным надежным способом снизить вероятность этих осложнений является операция по удалению аневризмы.
Аневризма сердца считается весьма опасным заболеванием. Выпячивание стенки левого желудочка может сильно мешать нормальной работе органа в целом. Из-за этого у большинства пациентов рано или поздно развиваются определенные осложнения. Они-то чаще всего и становятся причиной летальных исходов. Единственным надежным способом снизить вероятность этих осложнений является операция по удалению аневризмы.