Аневризмы представляют собой выпячивание артериальной стенки и располагаются в области развилки сосуда или устья крупных ветвей, отходящих от артерии . Именно в этой части проксимальных сегментов артерий чаще возникают участки гемодинамического удара. Вследствие гипоплазии или аплазии одного из сегментов артерии (как вариантах строения артериального круга большого мозга) гемодинамический эффект развития аневризм особенно нагляден — происходит перераспределение кровотока с его увеличением на одном из участков артерий (чаще в проекции отхождения ветвей или развилки артерии).
В возникновении аневризм имеют значение и дегенеративные, атеросклеротические изменения стенки артерии, также обычно возникающие в области их деления на ветви. В проекции шейки аневризм часто обнаруживаются атеросклеротические бляшки.
Дистальные аневризмы образуются вследствие микотического поражения артерий.
Мешотчатая аневризма состоит из трех частей:
1 — шейки (сохраняет трехслойное строение стенки артерии – эндотелий, мышечный слой и адвентицию)
2 — тела (представлено соединительной тканью и фрагментами миофиломентов)
3 — купола (имеет только один внутренний слой)
Разрыв аневризмы возникает в области самого слабого участка аневризмы – купола.
Существуют веретенообразные аневризмы, располагающиеся в области базилярной артерии в проекции блюменбахова ската или внутренней сонной артерии в кавернозной ее части.Веретенообразные аневризмы возникают в результате дегенеративного поражения стенок на протяжении всего сегмента артерии.
Аневризмы могут быть также в виде воронкообразного расширения в области устья ветви, отходящей от основного артериального ствола (обычно в области внутренней сонной артерии).
Аневризмы чаще бывают мешотчатыми и редко – веретенообразными, соотношение их составляет 50:1.
На ангиограммах мешотчатая аневризма выглядит в виде депо контраста.
По величине аневризмы делят на:
1. милиарные (3 мм в диаметре)
2. обычного размера (4–15 мм)
3. большие (16–25 мм)
4. гигантские (>25 мм)
Аневризма чаще представлена одной камерой, но может быть и многокамерной.
Аневризмы обычно бывают одиночными, но могут быть и множественными (в 15%), располагаясь на различных артериях.
В подавляющем числе наблюдений (97%) аневризмы располагаются в переднем отделе артериального круга большого мозга (виллизиев круг) и только 3% аневризм локализуются в вертебробазилярном сосудистом бассейне.
Чаще аневризмы располагаются в области:
•передней мозговой (ПМА) и передней соединительной артерий (ПСА) – в 47%,
•внутренней сонной артерии (ВСА) – в 26%,
•средней мозговой артерии (СМА) – в 21%,
•дистальных ветвей ПМА – в 3%
В области развилки базилярной артерии или устья задней нижней мозжечковой артерий аневризмы встречаются только в 3%.
При множественных аневризмах несколько иная картина – чаще аневризмы бывают в области СМА и ВСА – в 35 и 34% соответственно, и реже в области ПМА–ПСА – в 22%.
Одиночные аневризмы диагностируют у 91%, множественные – у 9% больных.
ЭПИДЕМИОЛОГИЯ
Аневризмы сосудов головного мозга чаще встречаются у женщин .
Между локализацией аневризм, возрастом и полом пациентов существуют закономерности. Отмечено, что у детей соотношение аневризм у мальчиков и девочек равно 3:2, у людей молодого возраста – 1:1, а у взрослых аневризмы реже наблюдаются у мужчин, чем у женщин, и соотношение равно 2:3.
•У женщин аневризмы (разорвавшиеся и без разрыва) чаще встречаются в области супраклиноидной части внутренней сонной артерии.
•У мужчин среди разорвавшихся аневризм чаще бывает аневризма передней мозговой артерии–передней соединительной артерии, а среди неразорвавшихся – в супраклиноидной части внутренней сонной артерии.
Аневризма может стать причиной внутричерепного кровоизлияния в любой период жизни человека, но чаще в возрасте от 40 до 60 лет. Встречаемость разрыва аневризм возрастает с 3 на 100 000 населения среди лиц до 30 лет до 30 на 100 000 населения среди лиц старше 60 лет.
Факторами риска разрыва аневризм являются артериальная гипертензия, курение и возраст.
Летальность в течение первых 2–3 недель после разрыва аневризмы колеблется от 20 до 30%, инвалидами становятся около 20% пациентов.
Повторное кровоизлияние из аневризмы является основной причиной высокой летальности и инвалидности.
Риск повторного разрыва аневризмы в течение первых 2 недели заболевания достигает 20%, в течение 1-го месяца – 33% и в течение 6 мес – 50%. Далее риск повторного разрыва аневризм значительно уменьшается и составляет примерно 3% в год.Летальность от повторного разрыва аневризм очень высокая и достигает 40–50%. От первичных разрушений мозга, обусловленных кровоизлиянием, умирает каждый третий больной – 25–35%. Некоторые исследователи полагают, что существуют клинические предшественники разрыва аневризм.
КЛИНИЧЕСКАЯ КАРТИНА
Ведущий симптом разрыва аневризмы — выраженная головная боль, которая быстро распространяется. Одновременно возникают тошнота, многократная рвота. На различное время может утрачиваться сознание. Затем быстро присоединяется менингеальный синдром, могут отмечаться эпилептиформные припадки. В остром периоде возможно повышение температуры, в крови отмечается немного повышенное содержание лейкоцитов, в спинно-мозговой жидкости — примесь крови.
По клиническому течению артериальные аневризмы разделяют на три группы:
•разорвавшиеся (сопровождаются внутричерепным кровоизлиянием)
•неразорвавшиеся (проявляются поражением головного мозга и черепных нервов)
•бессимптомные (обнаруживаются случайно при ангиографии)
В клиническом проявлении разрыва аневризм принципиально выделяют два периода:
•острый (первые 14 дней после разрыва аневризмы)
•холодный – спустя 2 недели от начала заболевания
Выделение двух периодов обусловлено особенностями течения заболевания в течение первых 2 недель – эффектом кровоизлияния (субарахноидальное, паренхиматозное или вентрикулярное) и развитием изменений вследствие кровоизлияния (сосудистый спазм и ишемия мозга, окклюзионная гидроцефалия, дислокационный синдром). В остром периоде наиболее высок риск повторного разрыва аневризмы, что также отягощает течение заболевания.
Спустя 2 недели у части больных наступает регресс патологической реакции на кровоизлияние и состояние пациентов стабилизируется.
Как правило, первым проявлением аневризмы является субарахноидальное кровоизлияние (САК). В остром периоде кровоизлияния нередко возникает психомоторное возбуждение, гипертермия, тахикардия, повышение артериального давления.
Почти у каждого третьего больного с разрывом аневризмы наблюдается атипичная клиническая картина САК. Варианты клинического проявления разрыва аневризм в зависимости от ведущего клинического синдрома:
•мигренеподобный (7%)
•ложновоспалительный (6%)
•ложногипертонический (9%)
•ложнорадикулярный (2%)
•ложнопсихотический (2%)
•ложнотоксический (2%)
Наряду с описанными вариантами течения заболевания клиническе признаки САК могут определяться и локализацией аневризм.
Аневризма внутренней сонной артерии
Аневризмы внутренней сонной артерии подразделяются на следующие группы:
•аневризмы в кавернозном синусе (инфраклиноидные — расположенные ниже клиновидных отростков турецкого седла)
•аневризмы супраклиноидной части артерии
•аневризмы вблизи бифуркации сонной артерии
1. При локализации аневризмы в области устья глазничной артерии головная боль может локализоваться в параорбитальной областии на ипсилатеральной стороне и сопровождаться зрительными нарушениями в виде снижения остроты зрения или (и) выпадения полей зрения.
2. При локализации аневризмы в области устья задней соединительной артерии обычно развивается:
•парез глазодвигательного нерва,
•возможна очаговая полушарная симптоматика в виде контралатерального гемипареза.
•иногда появляются парестезии в области I и II ветвей тригеминального нерва, а также
•иногда признаки поражения IV и VI пар черепно-мозговых нервов.
3. При локализации аневризмы у устья верхней хориоидальной артерии часто наблюдается:
•парез глазодвигательного нерва
•при формировании внутримозговой гематомы может развиться гемипарез или гемиплегия.
4. При разрыве аневризм развилки внутренней сонной артерии:
•головная боль чаще локализуется в ипсилатеральной лобной области
•может развиться контралатеральный гемипарез или гемиплегия
Аневризмы бифуркации сонной артерии нередко вызывают нарушения зрения из-за их расположения в наружном углу хиазмы.
В зависимости от различной локализации аневризмы в пределах кавернозного синуса выделяют три синдрома кавернозного синуса:
•задний — для которого характерно поражение всех ветвей тройничного нерва в сочетании с глазодвигательными нарушениями
•средний — поражение первой и второй ветвей тройничного нерва и глазодвигательные расстройства
•передний синдром — боли и нарушение чувствительности в зоне иннервации I ветви тройничного нерва и паралич III, IV и VI нервов.
Большие и длительно существующие аневризмы сонной артерии в кавернозном синусе могут вызывать деструктивные изменения костей черепа, видимые на рентгенограмме. При разрыве аневризм в кавернозном синусе не бывает кровоизлияния в полость черепа вследствие экстрадурального их расположения.
Аневризма передней мозговой артерии–передней соединительной артерии
Клиническая картина разрыва аневризм этой локализации определяется поражением близлежащих анатомических структур, включая гипоталамус.
Характерными являются психические изменения, которые включают:
•эмоциональную лабильность
•изменения личности
•психомоторное и интеллектуальное снижение
•нарушение памяти
•расстройства концентрации внимания
•акинетический мутизм
•часто наблюдается конфабуляторно-амнестический синдром Корсакова
При разрыве аневризм этой локализации наиболее часто развиваются электролитные нарушения и сахарный диабет. При развитии гемипареза часто он более выражен в ноге.
Аневризма средней мозговой артерии
Кроме признаков САК, которые бывают при разрыве аневризм другой локализации, при разрыве аневризмы СМА наиболее часто развиваются:
•гемипарез (более выраженный в руке) или гемиплегия
•гемигипестезия
•моторная, сенсорная или тотальная афазия при поражении доминантного полушария
•гомонимная гемианопсия
Аневризмы основной артерии
Выделяют верхние и нижние симптомы аневризм основной артерии.
Симптомы аневризм верхнего сегмента основной артерии:
•одно- или двусторонний парез глазодвигательного нерва
•симптом Парино
•вертикальный или ротаторный нистагм
•офтальмоплегия
При разрыве аневризмы основной артерии возможны ишемические нарушения в бассейне задней мозговой артерии в виде гомонимной гемианопсии или корковой слепоты.
Ишемия отдельных структур ствола мозга проявляется соответствующими альтернирующими синдромами.
Классической, но редко встречающейся клинической картиной разрыва аневризмы основной артерии является:
•развитие комы
•нарушение дыхания
•отсутствие реакции на раздражение
•широкие, без фотореакции зрачки
Аневризма позвоночной артерии и ее ветвей
Основные признаками разрыва аневризм этой локализации:
•дисфагия
•дизартрия
•гемиатрофия языка
•нарушение или утрата вибрационной чувствительности
•снижение болевой и температурной чувствительности
•дизэстезия в ногах
При массивном кровоизлиянии развивается кома с нарушением дыхания.
Описанная неврологическая симптоматика, которая развивается при разрывах аневризм той или иной локализации, бывает обусловлена не только эффектом самого субарахноидального или паренхиматозного кровоизлияния, но и ишемическими изменениями в мозговой ткани вследствие сосудистого спазма, тогда клиническая картина заболевания определяется бассейном спазмированных артерий, степенью сужения артерий и особенностями коллатерального кровообращения.
При оценке клинических проявлений необходимо учитывать и сроки заболевания, каждый этап которого характеризуется:
•определенной частотой возникновения
•формой течения осложнений (повторные кровотечения из аневризмы, внутримозговая гематома, кровоизлияние в желудочки, гидроцефалия, спазм артерий и ишемия мозга, электролитные и эндокринные нарушения, кардиоваскулярные и легочные осложнения и др.)
При всем многообразии клинической картины в практике неврологии и нейрохирургии используют классификации тяжести состояния .
Наиболее распространенной из них является классификация, предложенная Hunt – Hess (1968 г.):
I степень тяжсти — Отсутствие выраженной неврологической симптоматики (легкая головная боль, незначительная оболочечная симптоматика).
II степень тяжести — Выраженная головная боль и оболочечная симптоматика без очаговых неврологических симптомов.
III степень тяжести — Поверхностные нарушения сознания (сомнолентность, спутанность) при минимальной очаговой неврологической симптоматике.
IV степень тяжести — Глубокое оглушение, умеренная или выраженная очаговая неврологическая симптоматика.
V степень тяжести — Глубокая кома, децеребрационная симптоматика.
Кроме того, при определении степени угнетения сознания используется и шкала комы Глазго.
Степень тяжести состояния по классификации Hunt – Hess сопоставима с показателями шкалы комы Глазго. Так, I степень тяжести состояния по классификации Hunt – Hess соответствует 15 баллам по шкале комы Глазго, II–III степень тяжести – 14–13 баллам, IV степень тяжести – 12–7 баллам и V степень тяжести – 6–3 баллам.
Всемирной ассоциацией нейрохирургов (WFNS) была предложена универсальная шкала тяжести состояния при САК, которая основана на классификации Hunt – Hess, шкале комы Глазго и наличии или отсутствии двигательных нарушений.
Создание подобной шкалы было обусловлено необходимостью стандартизации данных по изучению результатов обследования, консервативного и оперативного лечения больных с аневризмами, прогноза исхода заболевания и проведения других медицинских программ по проблемам САК.
После выявления у больного САК необходимо вызвать на консультацию нейрохирурга и перевести пациента в специализированный нейрохирургический стационар, в котором имеются:
•нейрохирургическое отделение и специалисты с опытом микрохирургии аневризм;
•отделение лучевой диагностики, оснащенное сериографом для проведения церебральной ангиографии, рентгеновской компьютерной (КТ) и(или) магнитно-резонансной (МРТ) томографии
•операционная, оснащенная оборудованием для хирургии аневризм головного мозга (операционные микроскоп, микрохирургический инструментарий для выполнения операций на аневризмах)
•отделение нейрореанимации
•отделение функциональной диагностики (для проведения электроэнцефалографии – ЭЭГ – и регистрации вызванных потенциалов)
ОБСЛЕДОВАНИЕ в нейрохирургическом стационаре
После поступления больного в специализированный нейрохирургический стационар при наличии клинических признаков САК и подозрении на разрыв аневризмы помимо общеклинического и неврологического исследований проводят :
1) оценку тяжести состояния пациента по шкалам Hunt – Hess
2) КТ головного мозга для определения анатомической формы кровоизлияния по шкале C.Fisher
3) церебральную ангиографию для определения причины кровоизлияния, установления локализации, формы и размеров аневризмы
4) МРТ головного мозга целесообразно проводить спустя 4–7 дней после САК (лучше через 2–3 недели и у больных с множественными аневризмами для определения разорвавшейся, а также для обнаружения признаков давнего кровоизлияния у пациентов поступающих для обследования в отдаленном периоде САК)
5) ЭЭГ с оценкой типа изменений ЭЭГ, имеющих прогностическое значение (появление на ЭЭГ волн тета-, дельта-диапазона при отсутствии альфа-ритма является неблагоприятным и характеризует функциональное поражение ствола мозга чаще вследствие сосудистого спазма и ишемии)
6) транскраниальную допплерографию и определение индекса Линденгаарда (отношение линейной средней скорости кровотока в СМА и во ВСА той же стороны в норме менее 3, при наличии сосудистого спазма равно 3–6 и более)
Рентгеновская КТ
С помощью КТ головного мозга при разрыве аневризм определяют тип кровоизлияния в зависимости от его анатомической формы.
Данные КТ (количество и распространенность излившейся крови) коррелируют с тяжестью состояния и прогнозом заболевания. Так, при I типе кровоизлияния сосудистый спазм обычно не развивается, а при III типе сосудистый спазм вследствие кровоизлияния развивается в 100% и бывает выраженным и распространенным. Соответственно частоте и распространенности спазма возрастает и частота ишемических осложнений: при отсутствии признаков САК ишемические изменения не развиваются, при I типе кровоизлияния ишемические осложнения вследствие спазма развиваются в 25%, при II типе – до 96% и при III типе – не более чем в 40% (табл. 3).
В первые 2 недели после разрыва аневризм с помощью КТ различные изменения удается выявить более чем у 80% больных:
•базальное кровоизлияние – у 74%
•внутримозговые гематомы – у 22%
•внутрижелудочковые кровоизлияния – у 14%
•гидроцефалию – у 22%
•ишемические изменения мозговой ткани – у 64%.
У 20% больных, перенесших разрыв аневризмы, изменений на КТ не определяется.
По характеру кровоизлияния на КТ можно предположить и локализацию аневризмы:
•При аневризмах передней соединительной артерии кровь располагается в межполушарной щели и проекции конечной пластинки, а гематома – в медиобазальных отделах лобной доли.
•При аневризмах ВСА кровоизлияние распространяется в соответствующую опоясывающую цистерну, часто проникая в боковой желудочек, а гематома распространяется на стыке лобной и височной долей.
•Для аневризм СМА характерно наличие крови в латеральной щели, а гематомы – в височной доле.
•При аневризмах развилки базилярной артерии кровь заполняет межножковую цистерну.
•При аневризмах задней нижней мозжечковой артерии распространяется в задней черепной ямке и проникает в IV желудочек.
КТ позволяет выявить аневризму у 39% обследованных больных, которая выглядит как очаг овальной формы повышенной плотности (от +46 до +78 ед. Н). Чем больше аневризма в диаметре, тем легче ее обнаружить при КТ-исследовании.
Дигитальная субтракционная ангиография
Исследование выполняют как можно раньше после госпитализации больного в нейрохирургический стационар. Учитывая высокую частоту множественных аневризм, ангиография должна охватывать два каротидных и два вертебральных бассейна.
Ангиографию выполняют в прямой и боковой проекциях, а при необходимости – в косой и других, атипичных проекциях. На основании ангиографического исследования определяют выраженность и распространенность сосудистого спазма.
Первичная выявляемость аневризм составляет 49–51% от всех случаев нетравматических САК.
При наличии у пациента типичной клинической картины аневризматического САК, ангиографических признаков сосудистого спазма и отсутствии на ангиограммах аневризмы целесообразно через 3–4 нед после кровоизлияния провести повторное ангиографическое исследование, что позволяет выявить ранее не контрастированные аневризмы приблизительно еще у 3% больных. Выполнение третьего ангиографического исследования через 5–6 мес после кровоизлияния позволяет дополнительно верифицировать аневризмы менее чем у 1% больных.
Магнитно-резонансная ангиография
Чувствительность магнитно-резонансной ангиографии (МРА) в определении аневризм головного мозга достигает 74–100%, а специфичность – 76–100% в сравнении с дигитальной субтракционной ангиографией.
С помощью МРА выявляемость аневризм диаметром более 3 мм составляет 86%, что сопоставимо с результатами дигитальной субтракционной ангиографии.
В настоящее время МРА обычно проводят после скрининга пациентов с высоким риском наличия церебрального ангиоспазма и лиц, перенесших САК.
Компьютерно-томографическая ангиография
Чувствительность трехмерной КТ-ангиографии (КТА) при аневризмах не менее 2 мм в диаметре достигает 88–97%, а специфичность – 95–100%. КTА особенно важно проводить в нейрохирургической клинике, это позволяет получать трехмерное изображение и определять взаиморасположение артерий и аневризмы с близлежащими костными структурами, что необходимо для планирования доступа к аневризме.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ больных с разрывами аневризм головного мозга
В большинстве клиник, занимающихся проблемой хирургии аневризм головного мозга, выбор метода лечения – хирургического или эндоваскулярного – чаще определяют на основании оценки тяжести состояния больного, имеющихся неврологических расстройств, количества, локализации и анатомических особенностей аневризмы, а также технических возможностей отделения выполнить ту или иную операцию.
Показания к хирургическому лечению аневризм головного мозга
Риск повторного кровотечение из аневризмы
В первые 2 недели после разрыва аневризмы повторные кровотечения происходят у 15–20% больных. В первые 6 месяцев после разрыва аневризмы повторные кровотечения развиваются у 50% больных с летальностью до 60%. С этого времени риск повторного кровотечения составляет 3% в год с летальностью 2% в год.
Внутрижелудочковое кровоизлияние (ВЖК) и острая гидроцефалия
ВЖК встречаются в 13–28% всех случаев разорвавшихся аневризм в сериях клинических наблюдений. Наличие у пациента дилатации желудочков и их гемотампонада являются наиболее важными прогностическими факторами неблагоприятного исхода.
Внутримозговые гематомы (ВМГ)
ВМГ встречаются в 20–40% и объемом более 30 см3 вызывают эффект компрессии и дислокации мозга, поэтому требуют проведения экстренного вмешательства.
Сосудистый спазм
Сосудистый спазм развивается у всех пациентов с разрывом аневризм, клинически он проявляется симптомами ишемии полушарий и ствола головного мозга у 20–30%, в 17% случаев являясь причиной смерти. Симптомы ишемии развиваются обычно на 6–8-е сутки после САК. Поэтому необходимо стремиться к выполнению операции на аневризме до развития ишемии мозга.
Операции в остром периоде производят при:
1) I–II степени тяжести по Нunt–Hess независимо от анатомической формы кровоизлияния
2) III степени тяжести по Нunt–Hess при систолической скорости кровотока в М1 менее 200 см/с, невыраженном и нераспространенном спазме, по данным ангиографии
3) IV степени тяжести по Нunt–Hess, обусловленной внутримозговой гематомой с развитием дислокационного синдрома или ВЖК и острой гидроцефалией
Объем операции в остром периоде предполагает: клипирование аневризмы, удаление сгустков крови из базальных цистерн, перфорацию конечной пластинки, удаление ВМU (при ее наличии), установку наружного вентрикулярного дренажа при внутрижелудочкового гровоизлияния и острой гидроцефалии.
Операции по поводу разрыва аневризм откладываются до холодного периода при:
1) III–IV степени тяжести по Нunt–Hess при систолической скорости кровотока в М1 более 200 см/с, выраженном и распространенном спазме, по данным ЦА, III–IV типах изменений ЭЭГ
2) V степени тяжести по Нunt–Hess, если тяжесть состояния не определяется внутримозговой гематомой или внутрижелудочковым кровоизлиянием и острой гидроцефалией
Объем операции в холодном периоде предполагает:
•клипирование аневризмы
•наложение вентрикулоперитонеального дренажа при развитии арезорбтивной гидроцефалии
Эндоваскулярное лечение аневризм имеет приоритет при:
1) аневризмах труднодоступной для прямого вмешательства локализации, прежде всего вертебробазилярного бассейна
2) при фузиформных аневризмах
3) у лиц пожилого возраста (старше 75 лет)
Неразорвавшиеся аневризмы
Риск кровоизлияния из неразорвавшейся аневризмы составляет около 1% в год, поэтому при обнаружении неразорвавшейся аневризмы всегда возникает вопрос о целесообразности операции и методе выключения ее из кровотока.
Операция показана при факторах риска разрыва аневризмы:
•гипертонической болезни
•молодом возрасте
•наличии сведений о перенесенном внутричерепном кровоизлиянии среди родственников
•размерах аневризмы более 10 мм в диаметре
Женский пол и курение также относят к факторам риска разрыва аневризмы.
Главное правило при определении показаний к операции при неразорвавшейся аневризме – чтобы риск операции не превышал риска ее разрыва.
Операции на неразорвавшейся аневризме можно производить только в специализированных клиниках, постоянно занимающихся микрохирургией аневризм. Предпочтение эндоваскулярному вмешательству отдается при локализации неразорвавшейся аневризмы в вертебробазилярном бассейне.
2 Комментариев · 61327 683″>
Рейтинг доступен только для пользователей.
Пожалуйста, залогиньтесь или зарегистрируйтесь для голосования.
источник
Мозговая (церебральная) аневризма – выпячивание (набухание) слабого места кровеносного сосуда вследствие повреждения его стенок. Мешотчатая аневризма – внутричерепная аневризма в форме мешочка. Чаще всего мозговая аневризма не выказывает никаких симптомов и остается незамеченной до обследования. Но иногда она разрывается, высвобождая кровь в череп и вызывая неприятные симптомы и последствия, включая инсульт.
Расположение и какие сосуды они затрагивают
- Мешотчатая (саккулярная) аневризма является довольно распространенным видом аневризм и составляет порядка 80-90% всех внутричерепных аневризм, она является причиной субарахноидального кровоизлияния (САК). Такая аневризма по форме напоминает ягоду (ее часто называют “ягодной”), клубочек или мешочек, который может сформироваться на артериальных бифуркациях и ветвях крупных артерий у основания головного мозга (Виллизиев круг);
- Веретенообразная аневризма является менее распространенным типом. Она похожа на выпуклость в артериальной стенке по обе стороны артерии или кровеносный сосуд, расширенный во всех направлениях. Веретенообразная аневризма не имеет стебля и редко разрывается.
Внутренние сонные артерии снабжают передние области, а позвоночные – задние области головного мозга. После прохождения через череп, правые и левые позвоночные артерии соединяются вместе, чтобы сформировать основную артерию. Основная и внутренняя сонные артерии соединяются друг с другом в кольцо у основания мозга, которая называется Виллизиев круг. Аневризмы сосудов головного мозга возникают в точках ветвления крупных судов, но могут развиться и на небольших перегородках, они располагаются как в передней части головного мозга (передняя циркуляция), так и в задней части (задняя циркуляция). Болезнь может затронуть любую из мозговых артерий:
| Расположение аневризмы | Вероятность возникновения, % |
| Внутренняя сонная артерия | 36 |
| Средняя мозговая артерия | 33 |
| Передняя мозговая артерия | 15 |
| Основная (базилярная) артерия | 6 |
| Задняя мозговая артерия | 5 |
| Наружная сонная артерия | 2 |
Мешотчатые аневризмы делятся на несколько типов в зависимости от местоположения:
- Аневризма артерии головного мозга – напоминает выпуклость или маленький шарик в кровеносном сосуде, выглядящий как ягода или мешочек, висящая на стебле;
- Внутренней сонной артерии – слабая область в сонной артерии провоцирует выпирание отдельного участка;
- Передней соединительной артерии – этот тип мешотчатой аневризмы протекает бессимптомно до разрыва, иногда вызывает расстройства памяти или дисфункцию гипоталамуса.
Большинство внутричерепных мешотчатых аневризм являются истинными (наружу выпячивается внутренняя стенка). Они состоят из плотного гиализированного (затвердевающего) волокна с мышечной стенкой. По мере роста аневризма может менять свои очертания, и внутри нее могут развиваться тромбы, в этом случае происходит ее разрыв.
Размеры мешотчатых аневризм:
- Небольшие – менее 5 мм;
- Средние – 6-15 мм;
- Большие – 16-25 мм;
- Гигантские (чаще всего располагаются во внутренней сонной артерии) – больше 25 мм.
Мешотчатые аневризмы обычно обнаруживаются во время обследования пациента на предмет другого состояния. Симптомы появляются на фоне ее разрыва, но иногда они могут быть вызваны давлением или ростом аневризмы. Наиболее распространенным признаком разрыва является сильнейшая головная боль. Ниже приведен список возможных симптомов:
- Визуальные дефекты (нечеткое размытое зрение, двоение в глазах) связаны с наличием аневризмы внутренней сонной артерии;
- Лицевые боли (в области век/лба), сильные болевые ощущения ассоциируются с возникновением передней соединительной артерии;
- Очаговая неврологическая симптоматика;
- Припадки;
- Бессонница (частый симптом на фоне аневризмы сонной артерии);
- Обморок или обморочное состояние;
- Слабость или онемение части тела;
- Головокружение;
- Судороги;
- Путаница в мыслях или психические нарушения;
- Тошнота и/или рвота;
- Сердечная аритмия, тахикардия;
- Боли в шее;
- Расширенные зрачки, непроизвольно опущенные веки;
- Светочувствительность;
- Затрудненное дыхание;
- Симптомы инсульта (потеря речи, обоняния, паралич мышц на одной стороне тела или другие дефекты движения);
- Аневризмы сонной артерии могут вызывать изменения костей черепа, которые ясно видно во время обследования.
Многие факторы определяют вероятность кровотечения мешотчатой аневризмы, которая еще не лопнула, – они включают: размер и расположение. Мелкие мешотчатые аневризмы, являющиеся однородными по размеру, имеют меньшую вероятность кровотечения, чем крупные, неправильной формы – сквозь них кровь начинает просачиваться в субарахноидальное пространство (полость между оболочками головного и спинного мозга, заполненная ликвором). Это явление называется «субарахноидальное кровоизлияние”, его симптомы, в зависимости от объема крови, следующие:
- Резкая и сильная головная боль, длится от нескольких часов до 2-3 дней (острой, а затем ноющей болью сопровождается разрыв аневризмы передней соединительной артерии);
- Рвотные позывы, головокружение;
- Сонливость, состояние комы;
- Кровоизлияние аневризм внутренней сонной и передней соединительной артерии всегда сопровождаются снижением зрения.
Кровоизлияние может повредить головной мозг из-за большой утечки крови во внутричерепное пространство.
Это явление называется «геморрагический инсульт». Симптомы включают:
- Слабость, онемение, паралич нижних конечностей;
- Проблемы с речью или с пониманием других людей;
- Зрительные проблемы (при наличии мешотчатой аневризмы внутренней сонной артерии);
- Припадки, судорожный синдром.
- Ангиография. Малоинвазивный метод, который использует специальный краситель и рентгеновские лучи для определения степени закупорки артерий/сосудов в мозге, выявления патологий в сонной или передней соединительной артериях, для проверки кровотока на наличие тромбов. Церебральная ангиография наиболее часто используется для выявления или подтверждения проблем с кровеносными сосудами в мозге и для диагностики мозговых аневризм, васкулита, причин инсульта, сосудистых мальформаций;
- Анализ спинномозговой жидкости. Тест может быть использован для распознавания широкого спектра заболеваний и состояний, влияющих на мозг: менингит, энцефалит, кровотечение (кровоизлияние) в головном мозге, аутоиммунные расстройства, опухоли, при подозрении на разрыв любого типа аневризмы, в том числе, мешотчатой. Анализ проводится путем спинномозговой пункции. Менее распространенные способы взятия образца включают: полостной прокол, желудочковая пункция, шунтирование;
- Компьютерная томография (КТ) – неинвазивный метод, позволяющий выявить мешотчатую аневризму и кровоизлияние. Рентгеновские изображения формируются в виде двухмерного среза сечения мозга. КТ-ангиография сопровождается введением пациенту контрастного вещества для получения четких детальных снимков кровообращения в артериях головного мозга, где наиболее часто встречается аневризма, – внутренней сонной и передней соединительной;
- Транскраниальное доплеровское УЗИ – звуковые волны передаются через ткани мозга, затем они отражаются от движущихся клеток крови в сосудах, позволяя рентгенологу вычислить их скорость. Этот метод широко применяется для детального изучения кровообращения в артериях (также во время операций на мозг);
- Магнитно-резонансная томография (МРТ). Сгенерированные радиоволны и магнитное поле используются для получения снимков мозга. Магнитно-резонансная ангиография (МРА) показывает развернутые снимки (2- и 3-мерные) поперечных срезов мозга и сосудов. Оба метода важны для определения вида аневризмы и выявления кровотечения.
ЭКГ и электроэнцефалограмма являются неинформативными методами диагностики аневризмы мозговых сосудов. Они используются для выявления сопутствующих патологий.
Чаще всего врач-невролог назначает обследование после субарахноидального кровоизлияния, чтобы подтвердить диагноз “аневризма”.
- Хирургическое лечение больших/гигантских и симптоматических аневризм включает эндоваскулярное вмешательство или клипирование аневризмы (противопоказано пациентам, у которых возможен разрыв при установке клипсы);
- Терапия малых аневризм является спорным вопросом. Мешотчатые аневризмы менее 7 мм редко разрываются (чаще всего в результате субарахноидального кровоизлияния), в этом случае принять решение может только врач.
Включает проведение всех вышеперечисленных тестов для диагностики аневризмы и голодание перед операцией в течение 12 часов (воду пить нельзя). А также:
- Перед операцией врач проверит уровень внутричерепного и артериального давления;
- Гипертензия является противопоказанием к операции;
- Запрещен прием мочегонных средств.
Рассмотрим подробнее каждый метод:
- Медикаментозная терапия/консервативное лечение. Маленькие, неразорвавшиеся аневризмы, которые не создают проблем, возможно, не нуждаются в лечении, если они не растут и протекают бессимптомно. В этом случае важно ежегодно проходить полное обследование головного мозга и постоянно контролировать артериальное давление, холестерин. Больному назначают противорвотные и обезболивающие препараты (для облегчения симптоматики, если она имеется), лекарства для регулирования кровяного давления (при повышении систолического давления есть риск разрыва или роста аневризмы), противоэпилептические препараты (при наличии судорожных расстройств) и блокаторы кальциевых каналов (для регулирования давления, исключения риска инсульта);
- Нейрохирургия. Пациенту может быть рекомендована открытая микрохирургическая операция. Это инвазивный хирургический метод, который проводится под общим наркозом. Хирург проводит трепанацию черепа, мозговая оболочка вскрывается, и аневризма аккуратно выделяется из близлежащих тканей, затем врач помещает хирургический зажим (обычно титановую клипсу) вокруг основания мешотчатой аневризмы (клипирование аневризмы). Зажим выключает аневризму, хирург проводит ее пункцию и удаляет кровь. После операции (которая длится 3-5 часа) пациенту показано пребывание в стационаре от четырех до шести дней. Полное восстановление обычно занимает от нескольких недель до месяцев;
- Эндовазальная хирургия. В зависимости от размера и расположения мешотчатой аневризмы и возраста пациента может быть сделан выбор в пользу этого метода. Это минимально инвазивная процедура, не требующая вскрытия черепа (длится 1-1,5 часа), во время которой катетер (предварительно введенный пациенту в бедренную артерию) направляется через кровеносные сосуды к аневризме. Затем хирург осторожно вводит в катетер (платиновые или вольфрамовые) микрокатушки (спирали), которые закупоривают полость мешотчатой аневризмы, спирали действуют в качестве механического барьера для кровотока, таким образом, аневризма выключается. Пребывание в больнице после процедуры составляет от одного до двух дней. Восстановление после операции занимает от пяти до семи дней. На фоне операции при наличии кровотечения госпитализация может длиться от одной до четырех недель в зависимости от состояния здоровья пациента;
- Редко используют способ укрепления стенок аневризмы. Ее участки обрабатывают специализированной марлей, которая вызывает затвердение ее оболочки. Этот метод редко применяется из-за частых рецидивов в виде кровоизлияния.
Разрыв мешотчатой аневризмы является причиной летального исхода, внутримозгового кровоизлияния, гидроцефалии, может привести к краткосрочному/постоянному повреждению головного мозга. Последствия для пациентов, чья аневризма лопнула, зависят от общего состояния здоровья, возраста, ранее существовавших неврологических состояний (абсцесс, внутричерепная гипертензия), расположения аневризмы, тяжести кровотечения, от промежутка времени между разрывом и обращением к врачу. Около 40% людей при разрыве умирают уже через 24 часа, еще 25% умирают от осложнений в течение полугода. Ранняя диагностика имеет большое значение. Важно проявить бдительность при обнаружении у себя первых признаков разрыва. Люди, обращающиеся за медицинской помощью до разрыва аневризмы, имеют более высокие показатели выживаемости, чем те, которые игнорируют симптомы болезни. 40-50% пациентов возвращаются к своей обычной деятельности после хирургической операции.
В общем случае, прогнозы положительны, согласно клинике в Бостоне, США* 50-80% всех аневризм не разрываются в течение всей жизни человека.
Заключается в ранней диагностике заболевания, после которой назначается соответствующее лечение. В целом, пациенту, знающему о наличии аневризмы, стоит:
- Избегать эмоциональных стрессов, перенапряжения;
- Отказаться от алкоголя и курения;
- Контролировать уровень артериального давления и холестерина;
- Ежегодно проходить полное обследование головного мозга;
- Придерживаться здоровой сбалансированной диеты (исключить острую, жирную, жареную пищу, есть больше свежих фруктов и овощей);
- Включить в ежедневный рацион витамины, укрепляющие стенки сосудов.
источник
а) Предоперационная подготовка при аневризме сосуда головного мозга. Перед операцией хирург должен оценить имеющиеся изображения, чтобы определить:
• Ширину шейки аневризмы и конфигурацию окружающих сосудов;
• Оптимальные пути подхода;
• Возможность проксимального контроля;
• Потенциальную необходимость наложения обходного анастомозга.
Цифровая 3D-ротация или КТА являются идеальными методами предоперационной оценки шейки аневризмы. Можно оценить предполагаемое клипирование, предпочтительно в плоскости дистального сосуда, чтобы предотвратить или минимизировать перегибы, и принять меры для оптимального достижения этой цели. К аневризмам переднего соединительного комплекса можно подойти с любой стороны, иногда передним межполушарным доступом. Следует принимать во внимание не только конфигурацию сосудов, но и сторону доминантного заполнения (для проксимального контроля) или повреждение гематомой прямой извилины с одной стороны (тогда эта сторона предпочтительнее для доступа).
Аневризмы, возникающие в устье глазной артерии, часто ориентированы в медиальном направлении и подход с латеральной стороны может обеспечить беспрепятственный путь к шейке аневризм.
б) Общие принципы оперативного вмешательства:
1. Диссекция. При диссекции по возможности необходимо сначала выявить проксимальный отдел сосуда, а затем двигаться в направлении шейки аневризмы. Следует использовать только острое рассечение для любых ригидных тканей поблизости от аневризмы.
2. Прямое клипирование. Прямое клипирование должно быть направлено на полную окклюзию мешка аневризмы. При возможности следует пунктировать купол аневризматического мешка, чтобы обеспечить полное пережатие шейки аневризмы. Послеоперационная ангиография показывает, что в 2-10% случаях остаточная шейка располагается за пределами клипса.
3. Окутывание аневризмы. Окутывание дна аневризмы с мышцей обеспечивает некоторую защиту, но не исключает риск рецидива кровоизлияния. Использовать эту технику можно только в том случае, если прямое клипирование и эндоваскулярные методы недоступны.
4. Треппинг/экстра-интракраниальный анастомоз. Треппинг аневризмы в сочетании с наложением экстра-интракраниального микроанастомозга (ЭИКМА) сводит к минимуму риск ишемических осложнений в тех случаях, когда размер и форма аневризмы (например, веретенообразная) препятствуют применению клипирования или эндоваскулярной окклюзии.
5. Временное клипирование. Временное клипирование проксимального отдела несущего сосуда может способствовать выделению шейки аневризмы и затем окклюзии ее мешка. При использовании данной методики сосуд должен быть перекрыт в течение не более 3-5 минут, после чего необходима аналогичная по продолжительности реперфузия перед повторным применением временных клипсов. В случае, если доступ к проксимальному отделу сосуда неосуществим или сложен (например, низкая бифуркация базилярной артерии или аневризма супраклиноидного отдела внутренней сонной артерии), временная окклюзия может быть достигнута с помощью внутрисосудистого баллона.
6. Интраоперационная микродопплерография. Допплеровский микродатчик в дистальном отделе несущего сосуда может помочь убедиться в том, что поток крови дистальнее клипированной аневризмы сохраняется.
7. Дренирование ликвора. Примерно у 50% пациентов после САК возникают препятствия для оттока ликвора. Почти половине из них требуется выведение спинномозговой жидкости с помощью наружного вентрикулярного дренирования или при помощи поясничного дренажа в случае, если сгустки крови не тампонируют третий или четвертый желудочки. Люмбальный дренаж при любых оперативных вмешательствах помогает улучшить доступ и минимизирует тракцию мозга. Вскрытие терминальной пластинки во время операции может снизить потребность в постоянном дренировании ликвора.
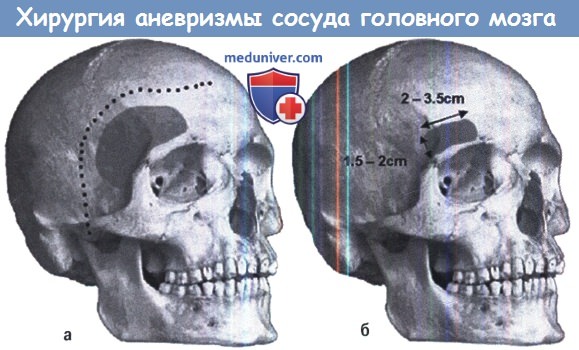
Б. Супраорбитальный доступ — область резекции кости. 
Б. Орбито-зигоматический доступ.
в) Аневризмы передней циркуляции — оперативная техника — птериональный доступ. Птериональный доступ остается стандартным подходом к аневризмам передней циркуляции. Голова пациента несколько приподнята, скуловая кость находится в самой высокой точке, поворот головы в сторону на 45° (больше или меньше в зависимости от предполагаемого направления доступа). На рисунке ниже показана линия разреза скальпа (пунктирная линия). Необходимо получить доступ к углу между скуловой костью и лобной костью. Затененная область показывает объем удаления кости.
Супраорбитальный разрез в сочетании с костным лоскутом размером 2×3,5 см («замочная скважина») может обеспечить доступ к большинству аневризм через стандартный птериональный доступ, но небольшой размер лоскута ограничивает угол подхода и неясно, оправдано ли повышение косметического дефекта за счет ограниченного доступа. Супраорбитальная линия доступа дает хороший обзор виллизиева круга, и мы всегда советуем расширять костный дефект в этом направлении, а не ограничиваться для трепанации черепа лобно-скуловым углом. Наружные отделы крыла клиновидной кости удаляются либо кусачками, либо дрелью заподлицо с основанием передней черепной ямки. При супраклиноидных аневризмах некоторые хирурги предпочитают удалять передний наклоненный отросток экстрадурально, чтобы получить доступ к кавернозному синусу, в то время как другие предпочитают удалять его интрадурально. Когда хирургу требуется доступ с низкой траекторией, удаление скуловой дуги с удалением или без удаления верхнего орбитального края может улучшить доступ и свести к минимуму тракцию мозга, хотя эти методы редко необходимы.
1. Аневризмы внутренней сонной артерии. Для аневризм, возникающих в области устья задней соединительной артерии, положение головы должно определяться направлением дна мешка. При направленной кзади аневризме положение головы на боку. Когда аневризма направлена латерально, поворот головы примерно на 45°. Паутинная оболочка рассекается над сонной артерией без ретракции височной доли, ретракция может привести к разрыву мешка аневризмы, если дно ее направлено в сторону доступа и аневризма может быть припаяна. Удаление переднего наклоненного отростка может помочь доступу к низко расположенным аневризмам. Перед клипированием необходимо идентифицировать заднюю соединительную и переднюю хориоидальную артерии. Окклюзии или стенозирования задней соединительной артерии лучше избегать, хотя это не должно принести вреда при условии нормально функционирующей задней мозговой артерии, но окклюзия передней хориоидальной артерии приведет к капсулярному инфаркту. Для передних хориоидальных и аневризм развилки внутренней сонной артерии важно обеспечить, чтобы перфорантные сосуды не попали между браншами клипса.
Параклиноидные аневризмы (включая офтальмические, верхние гипофизарные и задние параклиноидные аневризмы) требуют широкого удаления переднего наклоненного отростка, обеспечивая доступ к кавернозному синусу и позволяя применять проксимальный контроль. Транскавернозный доступ, описанный Dolenc, обеспечивает удобный доступ к интракавернозному сегменту внутренней сонной артерии. Кроме того, сонная артерия может быть обнажена на шее.
2. Аневризма передней мозговой/передней соединительной артерии. Идентифицируется бифуркация внутренней сонной артерии и отходящая кпереди передняя мозговая артерия. Необходимо аккуратность при ретракции лобной доли—аневризма передней соединительной артерии, будучи ориентированной вперед и вниз, может быть припаяна к основанию черепа. Удаление прямой извилины медиальнее от обонятельного нерва поможет улучшению доступа к комплексу передней соединительной артерии, в частности, для аневризм, дно которых направлено кзади и кверху между дистальными сосудами.
Нужно убедиться, что не повреждена возвратная артерии Гюбнера, в противном случае в послеоперационном периоде у пациента разовьется капсулярный инфаркт. Далее необходимо определить проксимальные и дистальные сосуды с каждой стороны до клипирования и остерегаться включения гипоталамических перфорантов в клипс. Перфорация терминальной пластинки поможет избежать необходимости шунтирующей операции в дальнейшем. Для некоторых аневризм комплекса передней соединительной артерии хирург может выбрать межполушарный подход, но при данном доступе существует вероятность выйти на купол аневризмы прежде, чем будут доступны условия для осуществления проксимального контроля. К аневризмам, возникающим в начале перикаллезной артерии, всегда требуется передний межполушарный доступ.
3. Аневризмы средней мозговой артерии. Для аневризмы, имеющей сложное строение, или при отсутствии достаточного опыта у нейрохирурга разумно начать вскрытие в проксимальных отделах сильвиевой щели перед тем, как начинать работать более дистально. Необходимо соблюдать осторожность, чтобы не повредить лентикулостриарные перфоранты на верхней поверхности средней мозговой артерии. В качестве альтернативы возможно раскрытие сильвиевой щели более латерально, также возможна инъекция физиологического раствора через небольшое отверстие в латеральную щель мозга. Иногда щель не разводится и, чтобы получить доступ к средней мозговой артерии, необходимо войти через верхнюю височную извилину.
В идеале при клипировании любой аневризмы клипс должен располагаться в плоскости дистального сосуда, чтобы минимизировать риск перегибов и препятствия току крови. Для аневризм средней мозговой артерии, как правило, необходимо выделение всего аневризматического мешка, так как он спаян с тканью головного мозга. Для более крупных аневризм применение временных клипсов должно сократить напряженность внутри аневризматического мешка и облегчить клипирование. Некоторые хирурги используют временное клипирование во время диссекции аневризмы, но это ограничено сроком около пяти минут, за которым требуется аналогичная по времени реперфузия. Нужно убедиться, что временный клипс не включает перфорантных сосудов, связанных с невидимыми глазом поверхностями средней мозговой артерии.
г) Аневризмы задней циркуляции — оперативная техника. Подход к аневризмам задней циркуляции зависит от того, где аневризма расположена на артериальном дереве.
I. Верхняя базилярная/верхняя мозжечковая/задняя мозговая артерии:
1. Аневризмы развилки основной артерии. Опасности оперативного лечения аневризм данной локализации связаны в первую очередь с риском повреждения перфорантов среднего мозга и таламуса. Они исходят из Р1, в нескольких миллиметрах от бифуркации, но некоторые из них могут отходить непосредственно от основной артерии и прилежать к задней поверхности мешка аневризмы. Субтемпоральный подход обычно применим для ориентированных кзади и низко расположенных аневризм базилярной бифуркации. Линейной или дугообразный разрез начинается от соединения скуловой кости с височной костью. Это дает ориентир проекции базилярной бифуркации. Люмбальный дренаж и маннитол помогают ретракции височной доли, но требуется осторожность, чтобы не повредить мостиковые вены, в частности, вену Лаббе.
Рассечение края намета (сохраняя четвертый нерв) перед открытием паутинной оболочки межножковой ямки, улучшает обзор. Важно попытаться определить левую заднюю мозговую артерию до клипирования и отделить любые перфоранты от задней поверхности шейки и дна аневризмы. Ориентированные кпереди аневризмы, как правило, лежат свободно от перфорантов и дают наименьший риск во время клипирования. Кверху и кзади ориентированные аневризмы обычно требуют фенестрированных клипсов, окружающих правую заднюю мозговую артерию, а иногда и III нерв. Бранши клипса должны доходить только до дистального края шейки, в противном случае клипс может перекрыть перфоранты, связанные с левым Р1.
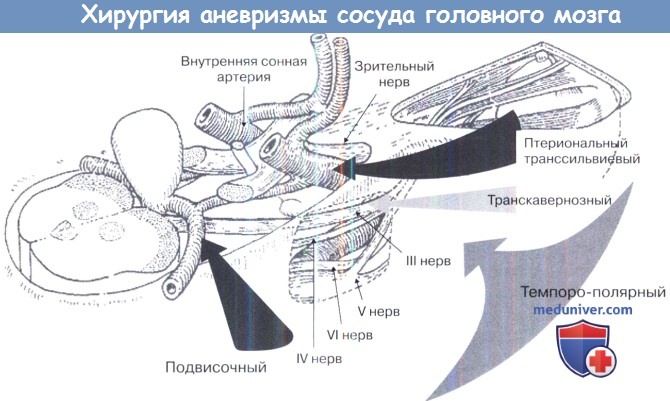
Транссильвиев птериональный доступ впервые был описан Yasergil. Широко открывается сильвиева щель, лобная доля, внутренняя сонная артерия и средняя мозговая артерия отводятся в медиальном направлении, а височная доля — в латеральном. Следуя по задней соединительной артерии, базилярная артерия и ее бифуркация оказываются в переднелатеральном положении. Диссекция продолжается либо сбоку от задней соединительной артерии, либо медиально между ветвями ее перфорантов. Рассечение задней соединительной артерии между наложенными клипсами может улучшить доступ, однако это невозможно при условии, что этот сосуд является основным источником заполнения правой задней мозговой артерии.
Транссильвиев птериональный доступ обеспечивает хороший обзор обеих задних мозговых артерий, но его недостатком является недостаточная прямая визуализация перфорантов, расположенных за мешком аневризмы. Этот подход требует меньшей ретракции височной доли, чем субтемпоральный доступ, однако доступ сложен для аневризм более 10 мм выше заднего наклоненного отростка. Для таких случаев более выгоден орбитозигоматический доступ, так как он допускает более короткую траекторию с меньшей ретракцией. Аневризмы, лежащие ниже уровня заднего наклоненного отростка, исключают применение транссильвиевого птерионального доступа, если только он не сочетается с транскавернозным доступом, описанным Dolenc.
Темпорополярный доступ дает сочетание маршрутов. При изменении направления ретракции височной доли хирург по мере необходимости может подойти к аневризме ориентированной кпереди или латерально. Ориентированные кзади аневризмы имеют больший риск осложнений из-за прямой связи с перфорантными сосудами; при этих аневризмах идентификация таких сосудов должна обеспечить наиболее безопасный подход при субтемпоральном доступе.
Аневризмы бифуркации основной артерии, лежащие ниже на 10 мм заднего наклоненного отростка и более, требуют одного из доступов, описанных в следующем разделе.
2. Аневризмы верхней мозжечковой артерии. Субтемпоральный доступ требует подхода со стороны аневризмы, а птериональный доступ позволяет клипировать аневризмы с обеих сторон. При этих аневризмах меньше вероятность связи перфорантов с шейкой или дном аневризмы; часто бывает припаян III нерв, который должен быть освобожден до клипирования.
3. Аневризмы задней мозговой артерии. К аневризмам, возникающим кпереди от среднего мозга (либо Р1, либо Р2) можно подойти через субтемпоральный, птериональный транссильвиев или темпорополярный доступ. Аневризмы, лежащие в обводной цистерне, исходящие из Р2 сегмента, требуют применения субтемпорального доступа, аневризмы в дистальных отделах Р3 сегмента можно достигнуть с помощью затылочного межполушарного подхода. Окклюзии дистальных отделов задней мозговой артерии дистальнее отхождения перфорантов среднего мозга или задней хориоидальной артерии редко вызывают значимый неврологический дефицит.

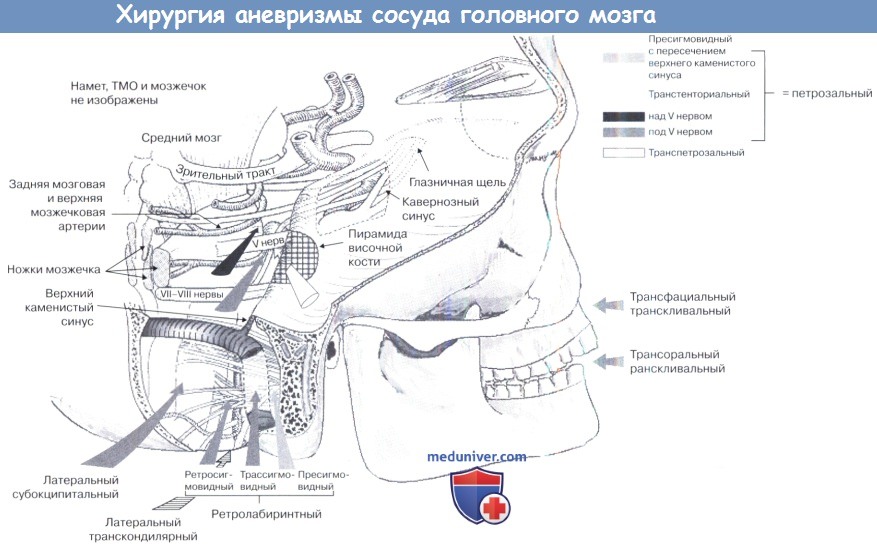
II. Аневризмы ствола основной артерии/вертебро-базилярного сочленения/низко расположенной базилярной бифуркации. Субтемпоральный транстенториальный доступ обеспечивает подход к аневризмам до 18 мм ниже уровня спинки турецкого седла (т. е. до уровня внутреннего слухового прохода). Темпоральная краниотомия производится более кзади, с центром над сосцевидным отростком. Во время ретракции требуется особая осторожность, чтобы не повредить нижнюю анастомотическую вену. Намет мозжечка рассекается позади точки выхода нерва IV, и расширяется к поперечному синусу. При перемещении кзади вдоль тенториального края, хирург видит медиальную стенку каменистой части височной кости. Аневризмы могут располагаться медиальнее или латеральнее тройничного нерва (черная и серая стрелки). Kawase et al. описали экстрадуральный транспетрозальный доступ, при котором каменистый отдел высверливается между внутренним слуховым проходом книзу, улиткой сзади и тройничным ганглием кпереди, однако операционное поле ограничено узкими костными отверстиями (белая стрелка). Данная методика может быть применена при интрадуральном транстенториальном доступе, если требуется более передний подход.
Кроме того, к аневризмам вертебро-бази-лярного сочленения и ствола основной артерии можно подойти ниже. Стандартный боковой субокципитальный доступ редко дает достаточный обзор, но может быть улучшен с помощью различных методов. Расширение области включает ограниченную мастоидэктомию с обнажением сигмовидного синуса. Открытие твердой мозговой оболочки синуса и ретракция синуса кпереди (ретросигмовидный доступ), или даже перевязка и ретракция синуса кпереди (транссигмовидный доступ) улучшают обзор как препонтинного пространства, так и мостомозжечковой цистерны, сокращая расстояние до средней линии. Кроме того, применение супраинфратенториального доступа обеспечивает широкий обзор ствола основной артерии и вертебро-базилярного перехода. Al-Mefty et al. описали транспетрозальный подход, при котором мастоидэктомия, помимо большой височно-затылочной трепанации, обеспечивает пресигмовидный ретролабиринтный путь к задней черепной ямке.
Разделение верхнего каменистого синуса и намета мозжечка, а также ретракция поперечного и сигмовидного синусов в медиальном направлении дает широкий обзор, обеспечивает кратчайший путь к аневризме, и сводит к минимуму тракцию моста и мозжечка. При всех вышеупомянутых инфратенториальных подходах, VII—XII черепные нервы лежат между хирургом и сосудом, поэтому они находятся под угрозой повреждения. Транскливальный подход, осуществляемый либо через трансфациальный, либо трансоральный доступ избегает тракции ствола головного мозга и черепно-мозговых нервов. Однако такие методы представляют значительную опасность: оперативный коридор длинный и узкий и пространство для действий обычно составляет только 5 мм от средней линии. Ориентированные кпереди аневризмы могут разорваться при рассечении твердой мозговой оболочки, при этом также имеется риск послеоперационной ликвореи, несмотря на применение современных тканевых клеев.
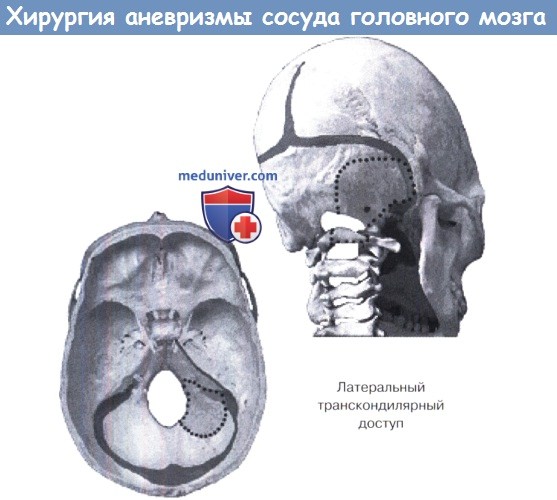
III. Аневризмы позвоночной артерии. Большинство аневризм позвоночной артерии возникает в области устья задней нижней мозжечковой артерии (ЗИМА), однако это происходит не всегда, аневризмы позвоночной артерии могут встречаться, начиная от уровня большого затылочного отверстия. Редко аневризмы лежат экстракраниально, возникая либо в месте отхождения передней спинномозговой артерии или в месте очень низкого отхождения ЗИМА. Стандартный латеральный субокципитальный доступ, как правило, обеспечивает достаточный обзор для большинства этих аневризм. Краниоэктомия проходит от средней линии до края поперечного/сигмовид-ного синуса и включает задний край большого затылочного отверстия. Для низко расположенных аневризм проксимальный контроль может обеспечиваться выделением позвоночной артерии экстракраниально в месте пересечения ею дуги С1 до входа артерии в твердую мозговую оболочку.
При боковом чрезмыщелковом доступе удаляется треть или даже половина затылочного мыщелка, что позволяет получить доступ к подъязычной и яремной областям и обеспечивает более каудально-ростральную траекторию и сокращенный путь к средней линии. Таким образом, чем больше размер аневризмы и чем она ближе к средней линии, тем больше необходимость резекции кости в латеральном направлении. В случае обоих указанных доступов часто необходимо работать между ветвями каудальной группы черепно-мозговых нервов для достижения шейки аневризмы, и избежать повреждения нервов можно только при соблюдении крайней осторожности.
источник