Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
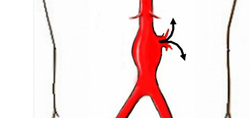
При отсутствии своевременного лечения у больных с аневризмой аорты могут появиться следующие осложнения:
- Образование тромбов. В полости аневризмы, будь она веретенообразной или мешковидной, нарушается нормальный ток крови. В нем образуются завихрения, что может привести к образованию тромбов. Тромб в данном случае будет представлять собой склеившиеся тромбоциты. Находясь в полости аневризмы, тромб не особенно мешает току крови. Однако, покинув аневризму, тромб может застрять в сосудах меньшего диаметра. Предсказать, где именно произойдет тромбоз, практически невозможно. Блокированной может оказаться мозговая артерия (с картиной ишемического инсульта), артерии почки, печени, конечностей. Тромбоз останавливает поступление артериальной крови в соответствующий орган, что ведет к быстрой гибели тканей. Нередко тромбоз заканчивается смертью пациента. Проблема заключается в том, что аневризма может никак себя не проявлять, и пациент не подозревает о наличии у него заболевания. В то же время, нарушения кровотока уже существуют, и инсульт, например, станет первым (и зачастую последним) проявлением болезни.
- Пневмония.Пневмония может быть следствием аневризмы грудной аорты, если последняя пережимает бронхи или давит на трахею. В норме эпителий воздуховодных путей выделяет определенной количество слизи, которая очищает бронхи и увлажняет воздух. Сдавление же приводит к тому, что слизь скапливается в определенном отделе легкого. Здесь создаются благоприятные условия для развития инфекции. Если она попадает, то развивается пневмония.
- Пережатие желчевыводящих протоков. Аневризмы в верхней части брюшной аорты соседствуют с множеством различных органов. Крупная аневризма может, например, пережать желчевыводящие протоки, который идут от желчного пузыря к двенадцатиперстной кишке. При этом, во-первых, нарушается отток желчи из желчного пузыря, и, во-вторых, ухудшается процесс пищеварения. Возрастает риск холецистита, панкреатита, а больной может страдать от диареи, запоров, метеоризма.
- Риск заболеваний сердца. Аневризма грудной аорты значительных размеров может сдавливать нервные сплетения, регулирующие работу сердца. Из-за этого у больных иногда наблюдаются стойкая брадикардия или тахикардия. Кроме того, в самой грудной аорте давление зачастую возрастает, из-за чего создается дополнительная нагрузка на левый желудочек. В результате могут произойти необратимые изменения в аортальном клапане сердца или в сердечной мышце. Даже после удаления аневризмы и нормализации давления нарушения в работе сердца могут остаться.
- Ишемия нижних конечностей. Ишемией называется кислородное голодание тканей. В нижние конечности артериальная кровь может попадать в меньших количествах из-за инфраренальной аневризмы аорты (расположенной ниже места отхождения почечных артерий). Недостаток же кислорода ведет к ухудшению восстановления клеток. Повышается риск обморожений, трофических язв (из-за недостатка питания) и других повреждений мягких тканей. Аневризма в данном случае будет играть роль провоцирующего фактора.
Разрыв аневризмы, безусловно, является самым опасным из осложнений. Именно риск разрыва объясняет необходимость хирургического решения проблемы при первой возможности. Поскольку стенки аневризмы тоньше и менее эластичны, чем на других участках сосуда, даже незначительное повышение артериального давления или травмы могут вызвать разрыв. Последствия же разрыва почти всегда ведут к смертельному исходу. Аорта имеет большой диаметр, и за короткий отрезок времени через нее проходит значительный объем крови. Через дефект, образовавшийся при разрыве аневризмы, кровь начинает попадать в свободную грудную или брюшную полость (в зависимости от расположения аневризмы). Массивное внутреннее кровотечение зачастую не дает врачам времени даже довезти больного до операционной.
Разрыв существующей аневризмы аорты могут спровоцировать следующие факторы:
- физическая нагрузка;
- травмы и падения;
- прием некоторых медикаментов (особенно повышающих давление);
- психоэмоциональный стресс.
Чаще и быстрее всего разрываются расслаивающие аневризмы аорты, так как их стенка обладает меньшей прочностью. Однако даже такие образования редко разрываются в состоянии покоя.
При разрыве аневризмы аорты у пациента могут появиться следующие симптомы:
- внезапная слабость;
- потеря сознания;
- шум в ушах;
- внезапная боль;
- быстрое побледнение кожи;
- появление темного пятна на коже живота (при скоплении большого количества крови в брюшной или забрюшинной полости).
Пациенту с разрывом аневризмы аорты необходимо срочное хирургическое вмешательство для устранения кровотечения и реанимационные мероприятия для поддержания жизненно важных процессов.
Заподозрив аневризму аорты, необходимо обратиться к семейному врачу-терапевту или кардиологу. Именно они могут квалифицированно провести первичное обследование и назначить дальнейшие анализы и обследования. Целенаправленный поиск аневризмы грудной или брюшной аорты в большинстве случаев оказывается успешным. Врачам удается обнаружить само образование, а также собрать все необходимые данные (форма, тип, размеры и др.).
Целью осмотра пациента является сбор информации без привлечения дополнительных методов обследования. Врач пытается выявить видимые нарушения и отклонения от нормы. Данное обследование иногда позволяет с высокой долей вероятности поставить правильный диагноз даже без привлечения дополнительных средств.
При физикальном осмотре используют следующие методы исследования:
- Визуальный осмотр. Визуально при аневризмах аорты удается получить очень мало информации. Какие-либо изменения в форме грудной клетки наблюдаются крайне редко и только в тех случаях, когда пациент прожил с крупной аневризмой грудной аорты хотя бы несколько лет. При аневризме же брюшной аорты крупных размеров иногда можно наблюдать пульсацию, которая передается на переднюю брюшную стенку. Кроме того, при разрыве аневризмы на брюшной стенке иногда можно наблюдать фиолетовые пятна – признак массивного внутреннего кровотечения. Однако данный симптом почти никогда не появляется на передней брюшной стенке (обычно на боку), так как аорта расположена забрюшинно (отделена от кишечника, желудка и других органов задним листком брюшины), и кровоизлияние происходит, в первую очередь, в забрюшинное пространство.
- Перкуссия. Перкуссия заключается в выстукивании полостей тела для определения границ разных органов на слух. При аневризме брюшной аорты можно таким способом определить приблизительные размеры и расположение образования. Часто область притупления перкуторного звука совпадает с зоной «сосудистого пучка». Тогда, по данным перкуссии, эта зона будет расширена. Кроме того, при крупной аневризме грудной аорты могут быть несколько сдвинуты границы сердца или средостения. При аневризме брюшной аорты перкуссия менее информативна, так как сосуд проходит по задней стенке брюшной полости. Пальпация в этом случае будет информативнее.
- Пальпация. Прощупывание грудной полости практически невозможно из-за реберного каркаса, поэтому в диагностике аневризмы грудной аорты пальпация почти не используется. При аневризме же брюшной полости часто можно обнаружить пульсирующее в такт сердцу образование. Это красноречиво говорит именно о наличии аневризмы, так как при других заболеваниях такие образования не встречаются. Кроме того, к пальпации можно отнести обнаружение пульса. Если частота или наполнение пульса различно на разных руках или на сонных артериях, это может говорить о наличии аневризмы дуги аорты. Ослабленная или отсутствующая пульсация на бедренных артериях (или разная частота на разных ногах) может указывать на инфраренальную аневризму.
- Аускультация. Выслушивание с помощью стетофонендоскопа (слушалки) является весьма распространенным и ценным методом диагностики. При аневризме брюшной аорты, приложив стетоскоп к месту проекции аневризмы, можно услышать усиленный шум тока крови. При аневризме же грудной аорты патологические изменения могут быть различными — металлический акцент второго тона над аортой, систолический шум в точке Боткина и др.
- Измерение давления. Чаще всего у пациентов с аневризмой обнаруживают гипертонию (повышение давления). При аневризмах дуги аорты больших размеров давление на разных руках может быть различным (разница более 10 мм рт. ст.).
При обнаружении характерных симптомов во время физикального обследования врач назначает другие диагностические мероприятия для подтверждения диагноза.
Рентгенография является наиболее распространенным методом визуализации органов брюшной или грудной полости. Рентгеновские лучи, проходя сквозь ткани, по-разному задерживаются ими. Так появляются границы на снимке. Они говорят об участках (органах, тканях, образованиях) с различной плотностью. При аневризме грудной аорты часто можно видеть либо один из краев полости аневризмы (например, выбухание дуги аорты), либо все расширение сосуда. Зависит это от качества снимка и расположения аневризмы.
Также с помощью рентгеновского излучения возможно исследование с контрастом (аортография). При этом в аорту вводят особое вещество, которое интенсивно окрашивает сосуд на снимке. Таким образом, врач получает четкие границы сосуда и его основных ветвей. Хорошо определяется форма и размер аневризмы, ее расположение. На практике, однако, контрастное исследование применяют редко. Во-первых, это инвазивная (травматичная) процедура, так как необходимо введение в аорту специального катетера через бедренную артерию. Из-за этого существует риск кровотечения, занесения инфекции и др. Во-вторых, при наличии аневризмы (особенно расслаивающей) высок риск спровоцировать разрыв во время проведения исследования. Поэтому данная процедура проводится только по особым показаниям.
Ультразвуковое исследование основано на прохождении через ткани звуковых волн. Отражаясь, эти волны улавливаются особым датчиком, а компьютер на основе полученной информации строит изображение, понятное для врача. В медицинской практике при аневризмах аорты УЗИ является одной из самых распространенных диагностических процедур. Это объясняется тем, что в режиме допплер аппарат УЗИ может также измерять скорость кровотока. Данная информация очень важна именно в случае аневризм, так как при них появляются завихрения в потоке, а в некоторые сосуды не поступает достаточное количество крови.
УЗИ для пациентов с аневризмой аорты имеет следующие преимущества:
- относительно низкая стоимость;
- безболезненное и безопасное для пациента исследование;
- немедленное получение результата;
- длительность исследования всего 10 – 15 минут;
- возможность определения формы и размеров аневризмы;
- возможность обнаружения некоторых осложнений аневризмы;
- возможность оценки кровотока в аорте и ее ветвях;
- возможность обнаружения формирующихся тромбов.
В целом УЗИ более распространено в диагностике аневризмы брюшной аорты. Брюшная стенка тоньше, и картинка, которую получает врач, точнее. При исследовании же аневризмы грудной аорты можно обнаружить также ряд патологий сердца и легких, что тоже важно для лечения. Метод исследования органов грудной полости с помощью ультразвуковых волн называется эхокардиографией (ЭхоКГ).
Магнитно-резонансная томография и компьютерная томография являются различными по принципу действия диагностическими методами, но в целом у них много общего. Обе процедуры являются весьма информативными, но и дорогостоящими, поэтому назначают их не всем пациентам. Часто к данным методам исследования прибегают перед плановой операцией по удалению аневризмы аорты. В этом случае необходимо собрать как можно больше информации об образовании.
При проведении МРТ используется особое свойство ядерно-магнитного резонанса. Изображение получается путем помещения пациента в мощное электромагнитное поле, в котором компьютер улавливает движения ядер водорода. Формируется высокоточное изображение, на котором видна не только объемная форма аневризмы, но даже толщина ее стенок. Все это является очень важным при составлении прогноза для пациента и для решения о хирургическом лечении. Исследование длится примерно 15 – 20 минут, в течение которых пациенту нельзя двигаться.
МРТ имеет следующие противопоказания:
- ушные импланты и встроенные слуховые аппараты;
- наличие металлических штифтов или пластин после перенесенных операций;
- наличие кардиостимулятора;
- некоторые виды протезов клапанов сердца.
Важным плюсом МРТ является то, что данная процедура позволяет оценить также кровоток в отдельных сосудах, а не только получить изображение самой аневризмы. Врачи получают возможность оценить расстройства кровообращения и заподозрить ряд сопутствующих нарушений.
При компьютерной томографии способ получения изображения несколько иной. Как и в случае рентгенографии, речь идет о различии в поглощении рентгеновского излучения у разных тканей тела. В современных томографах источник излучения вращается вокруг пациента, выполняя целый ряд снимков. Затем компьютер моделирует результат. В итоге получается серия высокоточных снимков-срезов. Опытный врач по результатам компьютерной томографии может не только обнаружить изменения в строении аорты, но и определить их размер, положение и другие особенности. Еще более информативной КТ делает возможность использования контраста. Введение контрастного вещества в сосуд позволяет получить компьютерную модель сосудов пациента в формате 3D. Интенсивность же рентгеновского излучения за процедуру остается маленькой, несмотря на выполненную серию снимков. Абсолютным противопоказанием для проведения данной процедуры является беременность (есть риск для плода).
Электрокардиография является недорогим и безболезненным методом исследования, который направлен на оценку электрической активности сердца. При подозрении на аневризму грудной или брюшной аорты рекомендуется снимать электрокардиограмму сразу по нескольким причинам. Во-первых, у пациентов с болями в грудной клетке это поможет дифференцировать аорталгию от ангинозных болей (ишемическая болезнь сердца), которые можно легко спутать. Во-вторых, атеросклероз, который является наиболее частой причиной аневризмы аорты, часто поражает и коронарные сосуды, повышая риск инфаркта. Желательно выявить данные нарушения с помощью ЭКГ до начала лечения. В-третьих, иногда на ЭКГ можно заметить и специфические изменения, характерные именно для аневризмы аорты. Также с помощью данного исследования иногда обнаруживают изменения в работе сердца, которые являются осложнениями аневризмы. Перед проведением операции для удаления аневризмы и во время нее ЭКГ снимается постоянно.
Основными преимуществами ЭКГ является скорость проведения исследования (стандартная процедура длится около 10 минут), безопасность для пациента (процедура не имеет абсолютных противопоказаний) и немедленное получение результата. Полученную запись должен внимательно изучить врач-кардиолог, который по ней может получить самую разную информацию о работе сердца.
В большинстве случаев анализ крови или анализ мочи у пациентов с аневризмой аорты не будет иметь специфических изменений. Стандартный общий и биохимический анализ крови назначают скорее с целью выявить возможную причину образования аневризмы уже после того как сама аневризма обнаружена.
У пациентов с аневризмой аорты могут быть выявлены следующие изменения в лабораторных анализах:
- Изменение уровня лейкоцитов. Может наблюдаться при некоторых инфекциях, которые, в свою очередь, являются причиной развития аневризмы. Уровень лейкоцитов обычно повышается при острых инфекционных процессах и снижается – при хронических. При хронических также растет доля несегментированных нейтрофилов в лейкоцитарной формуле.
- Изменения свертываемости крови. Исследование уровня тромбоцитов, факторов свертывания и ряда других показателей часто изменяется, если в полости аневризмы формируются тромбы.
- Повышенный уровень холестерина. Гиперхолестеринемией называется повышение уровня холестерина в крови до 5 ммоль/л и более. Чаще всего это указывает на атеросклеротическое поражение аорты. Косвенно об этом также говорит повышенный уровень триглицеридов или липопротеинов низкой плотности (даже если общий холестерин в норме).
- В анализе мочи в редких случаях могут обнаруживаться примеси крови (микрогематурия), которые обнаруживают при специфическом анализе.
Однако все эти изменения являются не обязательными, обнаруживаются не на всех стадиях болезни и далеко не у всех пациентов.
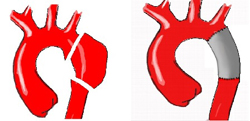
Важной частью лечения является профилактика разрыва аневризмы. Она включает изменение образа жизни, питания, некоторых привычек пациента. Соблюдение профилактических мер позволит пациенту лучше подготовиться к операционному лечению (оно будет не срочным по поводу расслоения или разрыва, а плановым).
Профилактика образования и разрыва аневризмы включает следующие рекомендации:
- прекращение курения является, пожалуй, наиболее важной мерой как для профилактики развития аневризмы, так и для задержки увеличения диаметра уже существующей аневризмы грудной аорты;
- нормализация артериального давления (в том числе с помощью медикаментозных средств);
- нормализация массы тела, при необходимости с помощью диетолога;
- соблюдение диеты с низким содержанием холестерина для профилактики атеросклероза;
- отказ от серьезных физических нагрузок;
- профилактика психоэмоционального стресса (вплоть до приема седативных препаратов).
Учитывая, что причины образования аневризмы аорты могут быть различными, могут потребоваться и другие профилактические меры. Их определяет и объясняет пациенту лечащий врач после обследования.
Естественное течение такого заболевания как аневризма аорты — это неуклонное и прогрессирующее увеличение аневризмы в диаметре, с последующим ее разрывом. На данный момент в медицине не существует достаточно надежных медикаментозных средств, которые могли бы предотвратить развитие дегенеративных процессов в стенке аорты и дальнейший рост аневризмы. Соответственно адекватным лечением может быть только хирургическое вмешательство с резекцией (удалением) пораженного участка и его замещением.
Но в следующих случаях необходимо прибегать к медикаментозным препаратам, для того чтобы максимально надолго задержать рост аневризмы и облегчить симптомы заболевания:
- При небольшом диаметре патологического участка в аорте (до 5 см) в период динамического наблюдения за пациентом с аневризмой грудной аорты.
- При тяжелых сопутствующих заболеваниях, когда риск от проведения операции превышает риск разрыва самой аневризмы. К этим состояниям относятся острые расстройства коронарного кровообращения, острые расстройства мозгового кровообращения, сердечная недостаточность II – III степени.
- В период подготовки к оперативному вмешательству.
Для каждого пациента лечащий врач подбирает собственную схему лечения в зависимости от типа и размеров образования, а также в зависимости от симптомов и жалоб больного. Однако существует несколько групп препаратов, которые назначают наиболее часто.
При аневризмах грудной или брюшной аорты могут быть назначены лекарства со следующим эффектом:
- препараты, уменьшающие ЧСС (частоту сердечных сокращений);
- препараты для снижения артериального давления;
- препараты, снижающие уровень холестерина.
Для уменьшения ЧСС чаще всего используются бета-адреноблокаторы, влияющие на иннервацию сердца. При противопоказаниях к применению бета-блокаторов может назначаться верапамил из группы блокаторов кальциевых каналов. Необходимо замедлять ЧСС до 50 — 60 ударов в минуту. Это существенно снижает нагрузку на стенки аорты и уменьшает вероятность осложнений.
Препараты для снижения ЧСС у пациентов с аневризмой аорты
Артериальное давление тоже необходимо снижать для уменьшения напряжения в стенке аорты. В этих целях используются блокаторы кальциевых каналов, ингибиторы АПФ (ингибиторы ангиотензинпревращающего фермента). Для каждого пациента лечащий врач подбирает препараты той группы, которая лучше всего подходит именно ему. В некоторых случаях возможна комбинация препаратов. Зависит назначение от причин, которые вызывают гипертонию.
Препараты для снижения артериального давления у пациентов с аневризмой аорты
Атеросклероз является фактором риска быстрого роста аневризмы, способствуя ослаблению стенки сосуда. Своевременное лечение может надолго задержать прогрессирование процесса. Используются препараты из группы статинов, фибраты, секвестранты желчных кислот. Препарат для лечения конкретного пациента выбирает врач, ориентируясь по результатам анализов.
Препараты для снижения уровня холестерина у пациентов с аневризмой аорты
При различных осложнениях аневризмы аорты или сопутствующих нарушениях у пациента могут потребоваться и другие препараты. Например, если аневризма аорты появилась на фоне системной инфекции, необходим курс лечения антибиотиками, которые эффективны против микроба-возбудителя. Также могут назначаться различные витаминные комплексы, препараты для укрепления сосудистой стенки, лекарства против образования тромбов. Однако единых стандартов лечения нет. Специалист ориентируется по ситуации, исходя из нарушений, обнаруженных у пациента. Самолечение вышеперечисленными препаратами без консультации врача очень опасно. Неправильный подбор дозы может ускорить разрыв аневризмы или дать избыточную нагрузку на другие внутренние органы.
В настоящее время выделяют следующие противопоказания к хирургическому лечению аневризмы аорты:
- острые расстройства кровообращения в сосудах сердца;
- недостаточность кровообращения II или III степени;
- серьезные проблемы с кровообращением в сосудах головного мозга (при наличии соответствующих неврологических проблем);
- невозможность адекватной реваскуляризации как минимум глубоких артерий бедра (после операции будет недостаточное кровообращение).
Перенесенный инфаркт миокарда при стабильной электрокардиограмме в течение трех месяцев или перенесенный инсульт шесть недель назад (при отсутствии неврологических нарушений) не относятся к противопоказаниям. Таким пациентам может быть проведено хирургическое удаление аневризмы.
В целом же в каждом отдельном случае возможность хирургического лечения и его план рассматривается отдельно. На длительность операции и ее сложность влияет вид аневризмы, ее расположение, наличие осложнений.
Для обнаружения противопоказаний и полноценного предоперационного обследования пациента назначают следующие процедуры:
- детальное обследование состояния дыхательной системы (спирография);
- оценка состояния почек, с целью исключения скрытой почечной недостаточности;
- обязательной является оценка состояния кровеносных сосудов нижних конечностей, а также коронарных артерий и артерий малого круга кровообращения;
- определение чувствительности к антибиотикам, назначаемым в отношении стафилококков и кишечной палочки (эти микроорганизмы чаще всего вызывают послеоперационные осложнения).
Независимо от вида аневризм антибиотикотерапия назначается заранее (обычно за 24 часа до операции) в качестве профилактики послеоперационных осложнений. За сутки в крови появляется достаточная концентрация антибиотика, чтобы не допустить размножения патогенных (болезнетворных) бактерий.
В настоящее время существует несколько вариантов хирургического лечения аневризмы аорты:
- Классическое хирургическое вмешательство. Под классическим вмешательством понимают масштабную полостную операцию с общим наркозом и широким рассечением тканей. Целью является удаление участка аорты с аневризмой и ее замены (обычно протезом). В результате кровоток по аорте восстанавливается полностью. Большим минусом такой операции является ее травматичность. Высок риск осложнений во время и после операции. Даже при отсутствии осложнений пациент, как правило, долго восстанавливается и надолго теряет трудоспособность.
- Эндоваскулярная хирургия. Под эндоваскулярной хирургией понимают совокупность методов, при которых не происходит масштабного рассечения тканей. Все необходимые инструменты подводятся к аневризме по другим сосудам (часто через бедренную артерию). В зависимости от типа и размеров аневризмы существует несколько вариантов вмешательства. Иногда в просвет сосуда устанавливают особую укрепляющую сетку, которая предотвращает рост или расслоение образования. При мешотчатых аневризмах небольших размеров порой прибегают к «пломбированию» устья. В настоящее время существует довольно широкий спектр манипуляций через эндоваскулярный доступ. Однако все они выполняются, как правило, при небольших мешотчатых аневризмах, когда нет серьезной угрозы разрыва.
Если речь идет о расслоении аневризмы, разрыве или других осложнениях, либо риск разрыва, по мнению врачей, очень высок, выполняется только обычное хирургическое вмешательство. Оно дает более обширный доступ к аорте, позволяет надежнее устранить проблему и хорошо осмотреть другие слабые участки сосуда, если таковые имеются. Также классическая хирургия является единственным вариантом лечения при больших и гигантских веретенообразных аневризмах.
Поскольку основным методом лечения аневризмы является хирургическое вмешательство, ни одно народное средство не может полностью излечить данный недуг. Их использование возможно только в качестве профилактического симптоматического лечения. Например, некоторые народные средства обладают хорошим успокаивающим эффектом (важно для профилактики стресса), другие – понижают артериальное давление. Однако в большинстве случаев имеются более эффективные фармацевтические аналоги, обладающие более выраженным и быстрым действием. К народным средствам разумно обращаться при наличии противопоказаний или при непереносимости лекарств.
В качестве альтернативы медикаментозному лечению иногда используют следующие народные средства:
- Настой зелени укропа. Одну столовую ложку мелко нарезанного укропа настоять в 400 мл кипятка. Эту порцию разделить на 3 части и выпить в течение суток.
- Настой боярышника. Плоды красного боярышника хорошо высушить и измельчить. Для приготовления настоя необходимо две ложки из полученного порошка. Залить порошок 300 мл кипящей воды и настаивать в течение получаса. Разделить на три части и употреблять за 30 минут до принятия пищи.
- Настой левкойного желтушника. Этот настой готовится из двух столовых ложек желтушника. Заливается 150 мл закипевшей воды. Выпивать по 15 мл 5 раз в день. Можно добавить сахар в приготовленный настой для улучшения вкуса.
- Отвар бузины. Для приготовления этого отвара необходим корень сибирской бузины. Вскипятить 200 мл воды, добавить измельченный корень бузины, дать прокипеть на маленьком огне в течение 15 минут. Снять с огня и настаивать еще 30 минут. Полученный отвар процедить, перелить в стеклянную посуду. Выпивать по одной столовой ложке 3 раза в день.
Необходимо понимать, что ни одно из рекомендованных выше средств не окажет наиболее важного эффекта — замедления роста аневризмы. При применении средств народной медицины возможно лишь временное облегчение симптомов заболевания, таких как одышка или отеки. Поэтому полагаться на фиторецепты совершенно недопустимо. Полное излечение может гарантировать только своевременное обращение к врачам и проведение хирургического лечения.
Прогноз для пациентов с аневризмой аорты зависит от целого ряда различных факторов. Их стараются выявить при поступлении пациента, чтобы понять, насколько срочно необходимо лечение. Определяют как можно более точно тип и размер аневризмы. После этого лечащий врач (обычно хирург) составляет приблизительный план дальнейших исследований и лечения.
На прогноз при аневризме аорты влияют следующие факторы и показатели:
- Форма аневризмы. Как правило, наиболее опасны расслаивающие аневризмы. Наилучший прогноз чаще всего для веретенообразных истинных аневризм, стенки которых более прочные.
- Причина образования. Аневризмы, появившиеся на фоне атеросклероза, растут медленнее. При сифилисе прогноз хуже, так как болезнь, добравшаяся до стенки аорты, уже на поздней стадии, и могут быть поражены другие органы. При врожденных заболеваниях соединительной ткани прогноз в целом плохой, так как не существует эффективного лечения.
- Размер аневризмы. Аневризмы большего размера чаще всего вызывают больше симптомов и имеют склонность к разрыву. Прогноз для них будет хуже.
- Возраст пациента. Атеросклеротические аневризмы обычно образуются у людей старше 40 лет. При этом у них могут быть различные сопутствующие заболевания — ишемическая болезнь сердца, проблемы с почками или печенью и др. Все это может стать относительным или даже абсолютным противопоказанием к хирургическому лечению. Прогноз, разумеется, ухудшается.
- Стадия болезни. Свежие аневризмы, образовавшиеся в течение последних недель, имеют худший прогноз, потому что врачам труднее оценить угрозу разрыва. Подострые аневризмы имеют лучший прогноз.
- Расположение аневризмы. Трудно сказать, какие аневризмы опаснее — грудной или брюшной аорты. В обоих случаях разрыв чаще всего приводит к смерти пациента. Важным фактором является то, какие ветви аорты затронуты аневризмой. Это во многом предопределяет объем и сложность хирургического вмешательства (особенно, если речь идет о протезировании). Наихудший прогноз будет для множественных аневризм аорты, расположенных и в грудной, и в брюшной полости.
В целом аневризма аорты без операционного лечения считается заболеванием с плохим прогнозом. Само наличие аневризмы указывает на возможность ее разрыва с летальным внутренним кровотечением. Возможности же профилактических методов и медикаментозной терапии не безграничны. Если же пациенту было успешно проведено хирургическое лечение, то прогноз благоприятный. Повторное образование аневризмы или другие осложнения после операции возможны, но они не представляют уже такой серьезной опасности. В этом случае прогноз будет больше зависеть от самого пациента (будет ли он добросовестно следовать предписаниям врачей).
Группу инвалидности присваивает медико-социальная экспертиза, состоящая из специалистов нескольких направлений. В принципе, каждый случай рассматривается индивидуально. Основным критерием для получения группы является трудоспособность – возможность выполнять различную нагрузку без серьезного вреда для здоровья и возможность самообслуживания в быту. Если пациент не может работать или ухаживать за собой, врачи оценивают серьезность ситуации и определяют группу инвалидности.
При аневризме грудной или брюшной аорты поначалу речь об инвалидности не идет. Сначала необходимо пройти полноценный курс лечения, который включает и хирургическую коррекцию данной патологии. Другими словами, пока у врачей есть варианты лечения, пациента на медико-социальную экспертизу не направляют.
После хирургического лечения должно пройти определенное время — обычно от полугода до 1 – 2 лет. В этот период пациент посещает реабилитационные центры, которые делают все возможное, чтобы восстановить здоровье. При отсутствии осложнений или серьезных последствий болезни (или операции) пациента признают здоровым. Разумеется, снова не встает вопрос о получении группы инвалидности.
Если же пациент после курса реабилитации не избавляется от серьезных последствий операции или болезни, его направляют на медико-социальную экспертизу. При аневризме брюшной или грудной аорты такими последствиями могут быть, например, нарушения работы сердца, ухудшение кровоснабжения отдельных органов. Иногда заболевания, приведшие к образованию аневризмы (синдром Марфана и ряд других врожденных заболеваний), прогрессируют, и пациент получает группу не столько из-за аневризмы, сколько по поводу основной патологии. При синдроме Марфана, например, отмечается слабость суставов, серьезное ухудшение зрения, пороки сердца. Медико-социальная экспертиза будет рассматривать эти проявления в совокупности.
Неоперированная аневризма аорты тоже может стать поводом для получения группы инвалидности. Например, если у пациента имеется аневризма, но есть серьезные противопоказания к операции (нарушения работы сердца, легких, почек, печени и другие сопутствующие патологии). Все это ставит врачей в тупик, так как решить проблему хирургическим путем становится невозможно. Риск от операции становится слишком высок. Поскольку пациенту приходится постоянно считаться с риском разрыва аневризмы и другими осложнениями, он вынужден часто посещать врачей и регулярно принимать различные лекарства. Это может стать поводом для его направления на медико-социальную экспертизу.
источник
Расслаивающая аневризма аорты характеризуется разрывом интимы аорты с последующим расслоением ее стенки.
Оно возможно в любом отделе аорты, но чаще на расстоянии 5 см от клапана аорты.
Это экстренная хирургическая или терапевтическая патология, летальность от которой без лечения в первый год превышает 90%. Расслоение начинается с образования разрыва интимы, воздействие потока крови рассекает среднюю оболочку в продольном направлении на различном протяжении. Предрасполагающие факторы обобщаются в настоящем разделе ниже.
Существуют три классификации заболевания — Дебейки, Стенфордская и описательная. Аневризмы с вовлечением восходящей части и/или дуги аорты относят исключительно к экстренной хирургической патологии, расслоение нисходящей аорты лечат терапевтическими средствами.
Атеросклероз, синдром Марфана, наследственность, АГ, физическая нагрузка.
Патогенез. Разрыв интимы, расслоение стенки аорты, образование ложного хода.
Классификация. Согласно классификации Дебейки расслаивающая аневризма аорты подразделяется на три типа.
Течение. Острое (85 %) — часы, дни; подострое — от нескольких дней до 2-4 недель; хроническое — до нескольких месяцев.
- Боль в грудине: классически с внезапным началом, очень острая по характеру, наиболее часто наблюдается боль в передней части грудной клетки с иррадиацией в межлопаточную область. Обычно появляется боль разрывающего характера, которая, в отличие от ИМ, наиболее выражена в самом начале. Боль, наиболее ощущаемая в передней части грудной клетки, связана с расслоением восходящей аорты, в то время как боль в межлопаточной области свидетельствует об образовании аневризмы. Пациенты часто описывают данную боль как «разрывающую», «раздирающую», «острую», «пронзающую», «как от удара ножом».
- Внезапная смерть.
- Застойная недостаточность.
- Признаки окклюзии. Примеры включают:
- инсульт или острую ишемию конечностей — вследствие сдавления или расслоения;
- параплегию с нарушением чувствительности — в связи с окклюзией спинномозговой артерии;
- ИМ — обычно правой венечной артерии;
- почечную недостаточность и реноваскулярную гипертензию;
- боли в животе.
- Встречается безболевое образование заболевания.
- Целенаправленно собирают анамнез о гипертензии, прежних шумах в сердце, заболеваниях аортального клапана, запрашивают предыдущие рентгенограммы грудной клетки для сравнения.
Интенсивная боль в спине, за грудиной, в межлопаточной и надчревной области.
Внезапная смерть или шок, как правило, вследствие острой аортальной недостаточности или тампонады сердца.
Застойная сердечная недостаточность вследствие острой аортальной недостаточности и (или) ИМ.
Признаки окклюзии одной из ветвей аорты: инсульт, острая ишемия конечностей, ИМ, чревного ствола, почек.
Расслоения аорты подразделяются на проксимальное (в восходящем отделе) и дистальное. Характеризуется внезапной сильной болью за грудиной или в области сердца, иррадиирует по ходу аорты или ее магистральных ветвей в спину, лопатки и вдоль позвоночника.
ЭКГ нередко соответствует норме либо присутствуют неспецифические изменения — аномалии сегмента ST и зубца Т.
Рентгенография грудной клетки может не отличаться от нормы. Задняя проекция может обнаружить расширение верхнего средостения, затемнение или увеличение луковицы аорты, неровный контур аорты, отделение (более 5 мм) кальция интимы от наружного очертания аорты, смещение трахеи влево, расширение тени сердца (перикардиальный выпот).
ЭхоКГ помогает выявить расширение луковицы аорты, обратный ток крови через аортальный клапан, перикардиальный выпот (тампонаду).
«Золотой стандарт» в диагностике расслаивающей аневризмы аорты — МРТ-ангиография. Она предоставляет точные данные о местах входа (выхода) в ложный ход и об отхождении ветвей. Однако наличие металлических клапанов, водителей ритма относят к противопоказаниям для МРТ. Мониторинг пациентов в нестабильном состоянии во время нахождения в томографе затруднителен и небезопасен.
Новый тест с использованием моноклональных антител к тяжелым цепям миозина гладких мышечных волокон позволяет точно дифференцировать острое расслоение от ИМ.
- Резкая внезапная боль за грудиной.
- Резкая бледность кожных покровов.
- Расширение сосудистого пучка (определяется перкуторно).
- Наличие признаков атеросклероза.
- В анамнезе артериальная гипертония.
Дифференциальная диагностика между инфарктом миокарда и расслоением аорты представляет трудность из-за схожести клинической картины, быстротечности проявлений и схожести контингента (пожилые люди с атеросклерозом и артериальной гипертонией).
Дифференциальному диагнозу способствует следующее:
- Боль при инфаркте усиливается постепенно, при аневризме — внезапный приступ сильной боли.
- Иррадиация боли при расслаивающей аневризме чаще в спину, по ходу позвоночника, что для инфаркта не характерно.
- Боль при аневризме может сопровождаться анемией.
- Характерные признаки ЭКГ и увеличение активности ферментов при инфаркте миокарда и их отсутствие при аневризме аорты.
Следует отметить, что при полном разрыве аорты больные погибают в течение нескольких минут. При неполном разрыве этот срок может увеличиваться.
- Результаты могут соответствовать норме.
- У большинства пациентов выявляется гипертензия. Гипотензия более характерна для расслоения восходящей аорты (20-25%) и развивается вследствие кровопотери (которая иногда сопровождается сердечной недостаточностью) или тампонады.
- Псевдогипотензия наблюдается при нарушении кровотока по одной или обеим подключичным артериям. При обследовании обнаруживают и документируют неодинаковое на правой и левой руке АД, наличие периферического пульса. Отсутствие либо изменяющийся пульс свидетельствует об увеличении расслаивающей аневризмы.
- С помощью аускультации можно выявить недостаточность аортального клапана и, временами, шум трения перикарда. Расслаивающая аневризма нисходящей аорты иногда разрывается и истекает в левую плевральную полость, в результате образуется выпот и определяется притупление у основания легкого.
- Неврологические расстройства возникают вследствие расслоения сонной артерии или ее сдавления (гемиплегия) либо за счет окклюзии спинномозговой артерии.
- Электрокардиографические признаки нередко соответствуют норме либо присутствуют определенные изменения (гипертрофия левого желудочка). Целенаправленно дифференцируют со специфическими изменениями, характерными для острого ИМ (нижний ИМ наблюдается, если расслоение затрагивает устье правой венечной артерии).
- Рентгенография.
- Анализы крови.
- ЭхоКГ: трансторакальное исследование помогает в определении расширения луковицы аорты, обратного тока крови через аортальный клапан и перикардиапьного выпота/тампонады. Чреспи щеводная эхография — метод выбора, поскольку позволяет лучше оценить восходящую и нисходящую аорту, идентифицировать местоположение разрыва интимы, соотношение мест отхождения венечных артерий и отслоившегося лоскута, а также обеспечивают сведениями о недостаточности клапана аорты. Способ менее приемлем для визуализации дистальной части восходящей аорты и проксимального отдела дуги.
- МРТ-ангиография считается «золотым стандартом».
- Спиральная КТ с контрастированием воссоздает трехмерное изображение всех сегментов аорты и прилежащих структур. Истинный и ложный просвет распознают по различному току рентгеноконтрастного вещества, наблюдают места входа и выхода под интимальным лоскутом, а также плевральную и перикардиальную жидкость. Однако метод не может продемонстрировать расхождение створок аортального клапана, что иногда сопровождает расслоение восходящей части аорты.
- Ангиография с использованием бедренного или подмышечного доступа показывает измененный кровоток в двух просветах, несостоятельность аортального клапана, вовлечение ветвей и место разрыва интимы. Исследование относится к инвазивным, связано с повышенным риском у пациента с исходно высокой вероятностью осложнений. Метод в значительной степени вытеснен KT/MPT и чреспищеводной эхографией.
- Диагноз необходимо подтвердить либо отклонить.
- Определяют, ограничивается ли расслоение нисходящей аортой либо затрагивает восходящую часть/дугу.
- Устанавливают протяженность, места входа и выхода и наличие или отсутствие тромба.
- Выявляют, имеет ли место аортальная недостаточность, вовлечение венечных артерий или выпот в перикарде.
- По возможности сначала применяют чреспищеводную эхографию. Исследование является безопасным и обеспечивает всей информацией, необходимой для планирования операции.
- Если названный метод УЗИ недоступен либо его результаты неадекватны, выполняют спиральную КТ с контрастированием.
- МРТ обычно используют для последующего проведения сканирования.
- Ангиография редко применяется, но ее результаты имеют ценность, если иные методы не позволяют установить диагноз и/или требуется дополнительная информация об ответвляющихся сосудах.
- Гипертензия.
- Наследственные заболевания сосудов.
- Воспалительные заболевания сосудов.
- Травма при резком прекращении движения.
- Травма грудной клетки.
- Беременность.
- Ятрогенные причины: катетеризация, кардиохирургические вмешательства.
При вовлечении восходящей аорты показаны экстренное хирургическое вмешательство и гипотензивная терапия. Пациенты с расслоением нисходящей аорты сначала получают консервативную терапию со строгим контролем АД. Обнадеживающие результаты показывает эндоваскулярное стентирование.
- Если подозревается рассматриваемое заболевание, пациента необходимо перевести в отделение, в котором оснащение для реанимационных мероприятий доступно в полном объеме.
- Устанавливают венозный доступ с помощью широкопросветных катетеров (например, серый катетер марки Venflon).
- Берут кровь для развернутого общего анализа крови, определения мочевины и электролитов и проведения перекрестной пробы на совместимость.
- После подтверждения диагноза или появления сердечно-сосудистых осложнений больного переводят в отделение интенсивной терапии, устанавливают внутриартериальный катетер (в лучевую артерию, если не затронута подключичная артерия, в подобных случаях предпочтение отдают бедренному доступу), центральный венозный катетер и мочевой катетер.
- Для коррекции АД принимают немедленные меры.
- Адекватное обезболивание (внутривенно диаморфин 2,5-10 мг и метоклопрамид 10 мг).
Зависит от типа расслоения и его влияния на пациента, но сводится к двум основным принципам:
- Больные, у которых вовлечена восходящая аорта, подлежат экстренному хирургическому вмешательству и гипотензивной терапии.
- Пациенты с расслоением, ограниченным нисходящей аортой, сначала получают консервативное лечение со строгим контролем АД. Тем не менее данные положения в ближайшем будущем могут измениться благодаря обнадеживающим результатам эндоваскулярного стентирования.
- Расслоение восходящей аорты.
- Наружный разрыв (гемоперикард, гемоторакс., выпот).
- Вовлечение отходящих артерий (ишемия конечностей, почечная недостаточность, инсульт).
- Противопоказания к консервативному лечению (побочные реакции, недостаточность левого желудочка).
- Прогрессирование (продолжающаяся боль, увеличение гематомы на последующих снимках, исчезновение пульса, шум трения перикарда или аортальная недостаточность).
Целью хирургического лечения является замещение восходящей части аорты, что предупреждает ретроградное расслоение и тампонаду сердца (основная причина смерти). Иногда требуется провести реконструктивное вмешательство на аортальном клапане, при наличии структурных аномалий (бикуспидальный клапан, синдром Марфана) выполняют протезирование.
Консервативное лечение — наиболее предпочтительный метод лечения в случае:
- неосложненной расслаивающей аневризмы типа В;
- стабильного изолированного расслоения дуги аорты;
- хронического (>2 нед) стабильного расслоения типа В.
Лечение всех больных, за исключением лиц с гипотонией, в первую очередь направлено на снижение системного АД и сократимости миокарда. Основная цель — остановить распространение интрамуральной гематомы и предупредить разрыв. Наилучшим критерием считается адекватное устранение боли. Строгий постельный режим в тихом помещении — непременное условие.
- Начинают с использования β-адреноблокаторов (при отсутствии противопоказаний) с целью снижения ЧСС до 60-70 в минуту.
- После того как достигли урежения пульса, если АД остается высоким, добавляют вазодилататор, такой как натрия нитропруссид. Вазодилататоры в отсутствие β-адреноблокаторов иногда увеличивают сократимость миокарда и скорость повышения (dP/ dt). Теоретически названный эффект способствует распространению расслоения.
- Для антигипертензивной терапии в дальнейшем используют другие традиционные препараты, относящиеся к блокаторам медленных кальциевых каналов, α-адреноблокаторам и ингибиторам АПФ.
- Больным с недостаточностью аортального клапана и застойной сердечной недостаточностью не рекомендуется назначать средства, снижающие сократимость миокарда. Для контроля АД у данных пациентов применяют только вазодилататоры. Гипотензия возникает вследствие кровотечения или тампонады сердца.
- АД восстанавливают с помощью быстрого внутривенного вливания (идеально использовать коллоиды или кровь, но кристаллоиды также могут применяться). Катетер для легочной артерии Свана-Ганца используют для мониторинга давления заклинивания и для контроля объема инфузионной терапии.
- Если появляются признаки аортальной недостаточности или тампонады, необходимо провести срочную ЭхоКГ и проконсультироваться с хирургами.
В последнее время появляется все больше сообщений и описаний небольших серий случаев, которые указывают на благоприятные исходы (прогностические и симптоматические) эндоваскулярного стентирования при лечении главным образом расслоений аорты типа В и в меньшей степени типа А.
На основании современных данных эндоваскулярные стенты следует рассматривать как способ изоляции входа в ложный просвет и расширения сдавленного истинного просвета в следующих ситуациях:
- Нестабильная расслаивающая аневризма аорты типа В.
- Синдром нарушенной перфузии (проксимальный аортальный стент и/или дистальная фенестрация/стентирование ответвляющихся артерий).
- Плановое лечение расслоения типа В (в процессе исследования). Тампонада сердца: если состояние пациента относительно стабильное, пункция перикарда может вызвать сердечно-сосудистый коллапс, в связи с чем процедура не рекомендуется. Больного необходимо экстренно доставить в операционную для проведения непосредственного хирургического восстановления. Перикардиоцентез оправдан в случае тампонады и электромеханической диссоциации или выраженной гипотензии.
- Долгосрочное лечение: должно включать строгий контроль за уровнем АД.
источник
Под расслаивающей аневризмой аорты (расслоение аорты) понимают образование дефекта (разрыва) внутренней оболочки стенки аорты с последующим поступлением крови в дегенеративно измененный средний слой, образованием внутристеночной гематомы и продольным расслоением стенки аорты на внутренний и наружный слои с формированием дополнительного внутрисосудистого канала (ложного просвета). Расслоение чаще происходит в дистальном (антеградном) направлении, реже — в проксимальном (ретроградном). Аневризма (расширение аорты) может формироваться в случае значительного расширения ложного просвета, однако, само по себе расширение аорты в ряде случаев носит умеренный характер или отсутствует.Клиническая картина заболевания определяется 3 патологоанатомическими факторами, лежащими в основе расслоения: расслоением стенки аорты, развитием обширной внутристеночной гематомы и сдавлением или отрывом ветвей аорты, снабжающих жизненно важные органы (сердце, головной и спинной мозг, почки), с последующей их ишемией. Само по себе внезапное расслоение аорты вызывает боль.
Образование внутристеночной гематомы в области восходящей аорты приводит к сдавлению коронарных артерий, сужению выходного отдела ЛЖ, острой недостаточности кровообращения, проксимальной коарктации. Обширная внутристеночная гематома, вмещающая большое количество крови, создает своеобразный «олигемический синдром».
Симптомы расслоения аорты могут быть разнообразны, т.к. расслоение — процесс динамичный и начальная картина заболевания может отличаться от финальной. Они могут имитировать практически все сердечно-сосудистые, неврологические, хирургические и урологические заболевания.
Ведущим и самым частым (в 90-96% случаев) синдромом расслоения аорты является боль (кроме больных с нарушением сознания). Боль отличается необычайной интенсивностью, возникает внезапно, с максимальной выраженностью в начале расслоения, в отличие от инфаркта миокарда (ИМ), где она постепенно нарастает. В некоторых случаях боль может становиться невыносимой. Боль имеет раздирающий, разрывающий, простреливающий характер, может быть мигрирующей от места возникновения по направлению расслоения, может в начале сопровождаться вагусными проявлениями, тошнотой, рвотой, повышением АД. Локализация боли при РА определяется местом начала расслоения. Боль за грудиной, спереди грудной клетки, имитирующая ИМ, характерна для проксимального расслоения (более 90% случаев), особенно если оно распространяется на корень и вызывает сдавление коронарных артерий. При дальнейшем расслоении (1тип) боль перемещается в межлопаточное пространство, затем смещается вдоль позвоночника. Мигрирующая боль по пути распространения расслаивающей гематомы отмечается у 17-70% больных. Боль в шее, глотке, челюсти, лице, зубах указывает на вовлечение восходящей аорты и дуги. Боль в грудной клетке сзади, спине, нижних конечностях характерна для дистального расслоения, при этом она первоначально локализуется в межлопаточном пространстве. Отсутствие боли в межлопаточном пространстве достаточное свидетельство против дистального расслоения. При распространении расслоения аорты I и II типов на брюшную аорту боль локализуется в эпигастрии, гипогастрии, пояснице, имитируя острые заболевания желудочно-кишечного тракта, урологические заболевания.
Асимптомное (безболевое) течение (кроме больных с нарушением сознания) может быть у больных с хроническим расслоением.
Менее частыми первоначальными признаками расслоения аорты (в связи или без связи с болью) могут быть:
— симптомы ишемии головного или спинного мозга, периферическая нейропатия, синкопэ без локальной неврологической симптоматики (в 4-5%), которые чаще связаны с разрывом расслоенной аорты в перикард или плевральную полость;
— аортальная недостаточность и острая недостаточность кровообращения;
— ишемия органов пищеварения;
— остановка сердца и внезапная смерть.
Данные объективного осмотра при расслоении аорты вариабельны и, в той или иной степени, связаны с локализацией аорты и степенью вовлечения сердечно-сосудистой системы. В других случаях, даже при наличии обширного расслоения, объективные данные могут быть невыраженными или вообще отсутствовать.
1) АГ в начале заболевания (при возможной клинической картине шока) наблюдается чаще при дистальном расслоении (в 80-90% случаев), реже — при проксимальном. Артериальная гипотензия — чаще при проксимальном расслоении. Причинами ее чаще является тампонада сердца, либо внутриплевральный или внутриперитониальный разрыв аорты.
2) Асимметрия пульса (снижение его наполнения или отсутствие) и АД на верхних или нижних конечностях наблюдается у половины больных с проксимальным и у 15% — с дистальным РА (при вовлечении бедренной или подключичной артерий). Сужение обусловлено либо распространением расслоения аорты на ту или иную артерию, с уменьшением истинного просвета, либо проксимальной обструкцией интимальным лоскутом лежащего выше устья вовлеченной артерии. Хотя наличие асимметрии пульса у больного с острой болью предполагает РА, возможны ошибочные трактовки.
3) Аортальная регургитация с диастолическим шумом аортальной недостаточности — важный признак проксимального расслоения — встречается у 50-75% больных. Шум может иметь музыкальный оттенок, лучше выслушивается вдоль правого края грудины. Он может быть нарастающим, убывающим, различной интенсивности, в зависимости от величины АД. При тяжелой аортальной недостаточности могут быть периферические признаки: быстрый, скачущий и высокий пульс и большое пульсовое давление. В некоторых случаях при развитии застойной сердечной недостаточности, вследствие остро развившейся аортальной недостаточности, диастолический шум может быть едва уловим или отсутствовать.
4) Неврологические нарушения встречаются в 6-19% всех расслоений аорты и включают в себя цереброваскулярные нарушения, периферическую нейропатию, нарушения сознания, параплегии. Цереброваскулярные нарушения встречаются в 3-6% случаев, вследствие вовлечения безымянной или левой общей сонной артерии. Реже могут быть нарушения сознания или даже кома.
При вовлечении спинальных артерий (чаще при дистальном расслоении) могут быть параплегии или парапарезы вследствие ишемии спинного мозга.
5) Более редкими проявлениями расслоений аорты могут быть: ИМ, инфаркт почек и др. В 1-2% случаев проксимального расслоения могут вовлекаться устья коронарных артерий и развиваться вторичный ИМ (чаще — задний/нижний, вследствие более частого поражения правой коронарной артерии). Из-за наличия симптомов расслоений аорты инфаркт миокарда может клинически не проявляться. С другой стороны, при ЭКГ острого ИМ может быть не распознано расслоение аорты, а применение тромболизиса может привести к фатальным последствиям. Поэтому при заднем/нижнем инфаркте миокарда следует не забывать о возможности РА и до проведения тромболизиса некоторые авторы считают необходимым провести рентгенологическое исследование для исключения расслоения аорты.
Распространение расслоения на брюшную аорту может вызвать различные сосудистые нарушения: ишемию и инфаркты почек, приводя к тяжелой АГ и острой почечной недостаточности мезентериальную ишемию и инфаркты соответствующей области (в 3-5% расслоений аорты); острую ишемию нижних конечностей (при распространении расслоения на подвздошные артерии).
6) Клиническим проявлением расслоения аорты могут быть плевральные выпоты, чаще слева, вследствие либо вторичной экссудативной реакции вокруг пораженной аорты, либо в результате разрыва или просачивания крови в плевральную полость.
7) Очень редкими проявлениями расслоений аорты могут быть:
— пульсация грудинно-ключичного сочленения
— сдавление трахеи и бронхов с явлениями стридора или бронхоспазма
— кровохарканье при разрыве в трахеобронхиальное дерево
— рвота кровью при разрыве в пищевод
— синдром верхней полой вены
— атриовентрикулярная блокада (при вовлечении перегородки)
— лихорадка неясного генеза, обусловленная воздействием пирогенных субстанций из гематомы или связанного с ней выпота
— шумы, обусловленные разрывом расслоенной аорты в полости предсердий или правого желудочка с развитием сердечной недостаточности.
При подозрении на расслоение аорты важно быстро и точно верифицировать диагноз.
Рентгенография органов грудной клетки, не являясь методом верификации диагноза, тем не менее, может первой выявить признаки, подозрительные на расслоение аорты. Данные рентгенологического обследования не являются специфичными, но могут дать основание для проведения других методов исследования. Основными рентгенологическими признаками, указывающими на возможность РА, являются:
I. Расширение тени аорты (в 81 -90% случаев, по нашим данным), лучше выявляемое в левой косой проекции (иногда локальное выпячивание в области расслоения, реже — расширение верхнего средостения). Расширение тени аорты было выявлено у 50% больных с расслоением I типа (- и у 10% — III типа. Отмечалась неровность контуров нисходящей аорты, деформация ее тени.
2. Сепарация (отделение) кальцинированной интимы в области выпячивания от адвентиция более, чем на 1 см (в норме — до 0,5 см) — предположительный, но также не диагностический признак.
3. Изменение тени контуров аорты или средостения при сравнении с данными предыдущего исследования.
4. Отклонение трахеи или плевральный выпот (чаще левосторонний).
5. Резкое снижение или отсутствие пульсации ненормально широкой аорты. Хотя большинство больных с РА имеет один или более рентгенологических признаков, у 12% пациентов имеется неизмененная рентгенограмма. Отсутствие изменений при ренгенографии не позволяет исключить диагноз расслоения аорты.
Электрокардиография в 12 стандартных отведениях выявляет неспецифические для РА признаки гипертрофии левого желудочка и связанные с ней изменения (депрессия сегмента ST, отрицательный зубец Т). У 1/3 пациентов ЭКГ остается нормальной. Тем не менее, снятие ЭКГ важно по двум причинам:
— отсутствие изменений на ЭКГ у больного с выраженным болевым синдромом в грудной клетке является опорным дифференциально-диагностическим критерием РА с ИМ;
— наличие на ЭКГ признаков ОИМ (чаще нижней локализации) при сопоставлении с данными рентгенографии позволяет не только предположить у больного расслоение аорты, но и указывает на вовлечение коронарных артерий.
Лабораторные признаки не очень показательны в диагностике расслоений аорты:
а. анемия — при значительной секвестрации крови в ложном канале или разрыве в полости;
б. небольшой (умеренный) нейтрофильный лейкоцитоз (до 12-14 тыс./мм3);
в. повышение ЛДГ и билирубина (из-за гемолиза крови в ложном канале);
г. нормальный уровень КФК и трансаминаз;
д. изредка возможно развитие ДВС-синдрома.
По данным объективных и рутинных методов обследования, диагноз расслоения аорты может быть поставлен только у 62% пациентов. Остальные в начале заболевания имеют признаки ишемии миокарда, застойной недостаточности кровообращения, нерасслаивающей аневризмы грудной или брюшной аорты, симптомы аортального стеноза, ТЭЛА и др. Среди этих больных с первоначально недиагносцированным расслоением аорты, у 2/3 расслоений аорты было диагносцировано другими методами исследования, использованными для решения прочих клинических вопросов. У 1/3 диагноз быть поставлен только на аутопсии.
Основными методами диагностики расслоений аорты в настоящее время считают методы, позволяющие визуализировать аорту:
— контрасгно-усиливающая компьютерная томография (КТ)
— ядерно-магнитный резонанс (ЯМР)
— трансторакальная и трансэзофагеальная эхокардиография.
Каждая методика имеет свои преимущества и недостатки. Выбор метода зависит от возможности и опыта.
Аортография долгое время рассматривалась как стандартный и единственно точный высокочувствительный метод диагностики расслоений аорты. Прямыми признаками расслоения аорты при аортографии являются: визуализация двух просветов (истинного и ложного), интимального лоскута, а непрямыми — деформация просвета аорты, расширение и деформация ее стенки, ненормальное отхождение сосудистых ветвей, наличие аортальной регургитации. Аортография позволяет:
1. определить протяженность расслоения
2. выявить вовлеченность ветвей аорты
3. определить место начального разрыва и точное место проксимальной фенестрации
4. наличие или отсутствие дистальной фенестрации
5. оценить степень состоятельности аортального клапана и коронарных артерий.
Однако, ложный просвет, чаще выявляющийся в нисходящей аорте, в 10-15% случаев тромбируется; истинный просвет при этом сужен. При трансфеморальном доступе катетер может не попасть в истинный просвет аорты. Выявить наличие интимального лоскута (т.е. отслоенную внутреннюю оболочку между истинным и ложным просветом) удается у 1/3 больных.
Недостатком аортографии является возможность получения ложно-отрицательных результатов, что случается при слабой контрастированности ложного просвета (из-за его возможного тромбоза), одинаково равномерном контрастировании обоих каналов, малом и локальном расслоении.
К сложностям применения данного метода следует отнести риск инвазивной процедуры и введения контрастного вещества (его непереносимость), невозможность выполнения аортографии у нестабильных (нетранспортабельных) больных. Кроме того, введение альтернативных диагностических методик показало, что чувствительность и специфичность аортографии составляет 77-88% и 95%, соответственно. Так, ложный ход визуализируется у 87% больных, интимальный лоскут — у 70% и место начального разрыва интимы — лишь у 50% пациентов с расслоениями аорты.
Эхокардиография является доступным и неинвазивным методом диагностики РА. По литературным данным трансторакальная эхокардиография позволяет выявить 80% расслоений аорты. В настоящее время особую роль в диагностике расслоений аорты отводят чреспищеводной ЭхоКГ (чувствительность метода составляет 95%, а специфичность-75%), являющейся методикой выбора при нестабильном состоянии больного, т.к. может быть быстро выполнена у постели больного, в операционной, непосредственно перед оперативным вмешательством, не требует прекращения мониторного наблюдения и проводимых терапевтических мероприятий. Эхокардиография позволяет визуализировать расширение луковицы аорты, увеличение толщины стенок аорты, функцию аортального клапана, определить подвижный лоскут в просвете аорты, а также дает дополнительную информацию о сердечных структурах и функции.
При отсутствии возможности проведения чреспищеводной ЭхоКГ, методом выбора является компьютерная томография с введением контраста. При контрастно-усиленной КТ расслоение аорты определяется по наличию двух различных просветов, видимо разделенных интимальным лоскутом, либо по различной скорости (степени) контрастного затемнения. Метод обладает чувствительностью 83-94% и специфичностью 87-100%.
Преимуществами КТ являются: неинвазивность, хотя и требуется в/в введение контраста; доступность; возможность установить диагноз расслоения аорты в случае тромбоза ложного просвета; возможность устанавливать наличие перикардиального выпота.
Основные недостатки КТ: относительно невысокая чувствительность в отношении диагностики расслоений аорты; невозможность в 1/3 случаев выявить интимальный лоскут; редкость установления места начального разрыва; невозможность выявить наличие аортальной регургитации и вовлечение сосудистых ветвей.
ЯМР является неинвазивной методикой, не требующей в/в введения контраста, при этом дающей высококачественное изображение в нескольких плоскостях. ЯМР облегчает распознавание РА, позволяет выявить вовлеченность ветвей, а также диагностировать расслоение аорты у пациентов с предшествующими заболеваниями аорты. Чувствительность и специфичность метода — около 98%, при этом, чувствительность составляет 88% для установки места интимального разрыва и аортальной регургитации, 98% — для диагностики наличия тромбоза и 100% — для выявления перикардиального выпота. Необычайно высокая точность делает ЯМР современным «золотым стандартом» в диагностике РА, особенно у стабильных больных и с хроническим расслоением.
Однако, у метода все же есть ряд недостатков: ЯМР противопоказан больным с пейсмейкером, при наличии определенного типа сосудистых скрепок, некоторыми старыми типами протезирования металлическими искусственными клапанами; не является широко доступным методом. Некоторые авторы считают относительным противопоказанием к проведению ЯМР нестабильное состояние больного, требующее в/в назначения гипотензивных препаратов и мониторинга АД.
Лечение при расслоении аорты направлено на остановку прогрессирования расслаивающей гематомы.
Боль должна быть купирована в/в введением морфина.
Для уменьшения сердечного выброса и снижения скорости изгнания ЛЖ, применяют b-блокаторы в возрастающих дозах до снижения ЧСС 60-80 в мин.
При наличии противопоказаний к применению b-блокаторов (брадикардия, АВ-блокада, бронхоспазм), сейчас все чаще применяются антагонисты кальциевых каналов. Нифедипин сублингвалыю может быть применим немедленно, пока будут приготовлены к введению другие препараты. Недостатком нифедипина является слабое отрицательное инотропное и хронотропное действия, в связи с чем могут быть применены дилтиазем и верапамил.
При неэффективности бета-блокаторов может быть применен нитропруссид натрия в дозе 0,5-10 мг/кг*мин в/в.
При рефракторной гипертензии, в результате вовлечения почечных артерий, наиболее эффективно применение ингибиторов АПФ (эналаприл — 0,625 мг внутривенно каждые 4-6 ч. с постепенным увеличением дозы).
При гипотензии следует думать о возможности тампонады сердца, разрыве аорты, что, по возможности, требует быстрого восстановления ОЦК. При рефракторной гипотензии предпочтительно использовать норадреналин, мезатон. Допамин используется для улучшения функции почек и только в малых дозах.
При стабилизации состояния больного немедленно проводятся диагностические исследования для верификации диагноза. При нестабильном состоянии больного предпочтительно выполнение ТЭЭ, на фоне непрерывающегося мониторинга и терапевтических мероприятий.
Дальнейшая тактика определяется типом расслоения.
источник