Боль в груди — одна из самых частых причин обращения за врачебной помощью. Причина боли в груди может быть ясной, но часто бывает атипичной. Случаи, когда пациенты жалуются на боль в груди, представляют наибольшие трудности для диагностики.
Дифференциально-диагностический ряд в таких случаях чрезвычайно широк и включает, в том числе, заболевания, представляющие непосредственную угрозу жизни, такие как инфаркт миокарда с подъемом и без подъема сегмента ST, нестабильную стенокардию, тромбоэмболию легочной артерии и расслаивающую аневризму аорты.
Расслаивающая аневризма аорты (РАА) представляет достаточно сложную проблему в плане первичной диагностики. Причиной этого является как низкая частота данной патологии, так и большая вариабельность клинических проявлений.
Без применения кардиохирургических методов в ранние сроки заболевания прогноз крайне неблагоприятен, а двухнедельная выживаемость не превышает 20 % , поэтому своевременная диагностика РАА является важнейшей задачей.
Под термином «расслаивающая аневризма аорты» подразумевают внезапное образование вследствие различных причин дефекта интимы аорты с последующим проникновением крови через этот дефект в дегенеративно измененную срединную оболочку, образованием гематомы и продольным расслоением стенки аорты.
Расслоение (диссекция) происходит преимущественно в дистальном, реже в проксимальном отделе. Гематома может развиваться по ходу аорты и закупоривать одну из ее ветвей, начиная от ветвей дуги аорты и заканчивая кишечными артериями.
Ретроградная диссекция может поражать коронарные артерии. Чаще вовлекается правая коронарная артерия. Ретроградное расслоение может привести к нарушению прочности одной или нескольких створок аортального клапана и его недостаточности.
Ложный канал располагается в наружной половине средней оболочки аорты. Наружная его стенка составляет всего четверть первоначальной толщины стенки аорты. Это является причиной частых разрывов аорты у больных с расслаивающей аневризмой.
Разрыв аневризмы дуги аорты происходит чаще всего в полость средостения, разрыв нисходящей аорты — в левую плевральную полость, брюшной аорты — в забрюшинную клетчатку. Так как париетальный перикард прикрепляется к восходящей части аорты, непосредственно проксимальнее места отхождения плечеголовного ствола, разрыв любого отдела восходящей части аорты может привести к тампонаде перикарда.
Классификации расслаивающих аневризм аорты обычно основаны на локализации проксимального разрыва внутренней оболочки аорты и протяженности расслоения стенки аорты. Поскольку разрыв внутренней оболочки аорты может теоретически произойти в любом сегменте и быть множественным, варианты расслоения аорты весьма разнообразны.
Однако на практике разрыв внутренней оболочки чаще всего происходит в передней стенке восходящей части аорты на границе проксимальной и средней трети, а также в начальном сегменте нисходящей части аорты дистальнее русла левой подключичной артерии.
Именно на этом принципе основана простая и широко распространенная Стэндфордская классификация, согласно которой выделяют несколько типов расслоения:
- тип А — разрыв интимы находится в восходящей аорте с поражением дуги или нисходящей аорты, или без них;
- тип В — надрыв находится в нисходящей аорте, при этом расслоение распространяется проксимально и дистально.
Для определения прогноза болезни и выработки консервативной и оперативной тактики в клинике применяется модификация классификации М. DeBakey:
- тип I — разрыв внутренней оболочки локализуется в восходящей части аорты, а расслоение ее стенок распространяется до брюшной части аорты;
- тип II — разрыв внутренней оболочки локализуется в восходящей части аорты, расслоение заканчивается слепым мешком проксимальнее плечеголовного ствола;
- тип III — разрыв внутренней оболочки аорты локализуется в начальном отделе нисходящей части грудной аорты дистальнее устья левой подключичной артерии.
Классификация расслаивающей аневризмы аорты
Согласно другой классификации, выделяют пять классов диссекции аорты.
- К 1-му классу относят классическое расслоение аорты с формированием ложного и истинного ходов без образования сообщения между ними,
- к 2-му— интрамуральную гематому или кровоизлияние,
- к 3-му — пенетрирующее изъявление атеросклеротической бляшки стенки аорты вследствие надрыва ее капсулы,
- к 4-му — небольшие ограниченные или частичные диссекции аорты с образованием выпячивания ее стенки
- к 5-му — ятрогенные или посттравматические диссекции аорты (например, расслоение аорты проведенным в нее для катетеризации сердца катетером).
Классификация диссекций аорты по L. G. Svensson и соавт.
Разрыв интимы, являющийся началом расслаивающей аневризмы, обнаруживается в восходящей части аорты примерно в 70 % случаев. В 10 % случаев его находят в дуге, в 20 % — в нисходящей части грудной аорты. В редких случаях наблюдается надрыв интимы брюшной аорты.
Диссекция (расслоение) аорты может быть острой (до 2 недель) и хронической (более 2 недель).
Распространенность РАА оценивается в среднем как 1 на 10 000 госпитализированных (однако значительная часть больных погибает на догоспитальном этапе). Данная патология является причиной 1,1 % случаев внезапной смерти и 3-4 % случаев всех внезапных смертей от сердечно-сосудистых заболеваний; выявляется в 1 случае на 400 аутопсий.
К предрасполагающим факторам расслоений аорты относятся заболевания и состояния, сопровождающиеся кистозной дегенерацией медии:
- длительно существующая артериальная гипертензия,
- врожденные дефекты соединительной ткани (синдромы Марфана, Элерса — Данлоса, Тернера),
- поликистозная болезнь почек,
- пожилой возраст (60-70 лет);
- врожденные пороки сердца (коарктация аорты, бикуспидальный или одностворчатый клапан);
- атеросклероз аорты;
- беременность;
- травма грудной клетки,
- сильное физическое и эмоциональное напряжение;
- системные васкулиты (особенно часто гранулематозный, гигантоклеточный артериит);
- химические и токсические воздействия (наркотики, например, кокаин);
- ятрогенные причины.
Наиболее частыми симптомами при РАА являются внезапное начало боли с молниеносным достижением максимальной интенсивности, локализация боли в грудной клетке, боль в спине. Боль описывается пациентами как очень интенсивная или нестерпимая, самая сильная боль, которую они когда-либо испытывали, боль острая или рвущая.
У значительной части пациентов могут наблюдаться те или иные изменения сегмента ST или зубца Т.
При проксимальном типе расслоения может выслушиваться шум аортальной регургитации.
Как при проксимальном, так и при дистальном типе расслоения может определяться асимметрия пульса (снижение его наполнения или отсутствие) и артериального давления на верхних или нижних конечностях.
У части пациентов могут выявляться те или иные неврологические нарушения.
Относительно редко встречается вторичный (чаще всего задненижний) инфаркт миокарда, связанный с распространением расслоения на устье коронарной артерии.
К заболеваниям, имеющим сходную с РАА клиническую картину, относятся:
- острый коронарный синдром;
- аортальная недостаточность без диссекции (расслоения);
- аневризма аорты без диссекции (расслоения);
- костно-мышечные;
- перикардит;
- опухоль средостения;
- плеврит;
- тромбоэмболия легочной артерии;
- холецистит.
Наличие РАА можно подозревать, если у пациента имеется боль; боль в сочетании с обмороком (синкопе); боль в сочетании с симптомами сердечной недостаточности; боль в сочетании с симптомами поражения ЦНС (инсульт); сердечная недостаточность без болевого синдрома; симптомы поражения ЦНС (инсульт) без болевого синдрома; изменения на рентгенограмме органов грудной клетки без болевого синдрома; отсутствие пульса без болевого синдрома.
Согласно рекомендациям рабочей группы Европейского общества кардиологов, для подтверждения диагноза, уточнения типа расслоения (локализация, протяженность), диагностики и уточнения тяжести аортальной недостаточности и диагностики экстравазации (периаортальная или медиастинальная гематома, плевральный или перикардиальный выпот) предпочтение следует отдавать трансторакальной ЭхоКГ с последующей трансэзофагеальной ЭхоКГ и внутрисосудистым УЗИ, мультиспиральной компьютерной томографии или магнитно-резонансной томографии.
Ангиография может проводиться для определения анатомического субстрата при планируемом чрескожном вмешательстве у гемодинамически стабильных и нестабильных пациентов, но не рутинно. Рентгенография грудной клетки не дает дополнительной информации.
Ниже представлены начальные лечебно-диагностические мероприятия, которые следует проводить при подозрении на РАА в соответствии с рекомендациями группы экспертов Европейского общества кардиологов.
- Сбор детального анамнеза и полный осмотр (при возможности).
- Обеспечение венозного доступа, анализы крови (ОАК, КФК, тропонин I (Т), Д-димер, гематокрит, липиды).
- Мониторирование артериального давления и ЭКГ.
- Снижение систолического артериального давления, предпочтительно β-адреноблокаторы (пропранолол, метопролол, эсмолол), при противопоказаниях — антагонисты кальция.
- При тяжелой артериальной гипертензии дополнительно вазодилататоры.
- Трансторакальная (трансэзофагеальная) ЭхоКГ.
Всем пациентам с расслаивающей аневризмой аорты показано хирургическое лечение.
Представляем клинический пример прижизненной диагностики РАА на основании особенностей течения заболевания и клинической картины.
Пациентка А., 59 лет. Жалоб в момент поступления нет. Ранее сердечно-сосудистых заболеваний не переносила.
Впервые за 3 дня до обращения в стационар возникла колющая, пронизывающая боль умеренной интенсивности в области сердца и между лопатками без связи с физической нагрузкой и движением, усиливавшаяся при пальпации, сохранялась несколько часов после самостоятельного приема анальгетиков. Повторный подобный приступ развился накануне поступления в стационар.
Консультирована неврологом, высказано предположение о вертеброгенной торакалгии. Проведена ЭКГ, выявлены изменения (отрицательные зубцы Т в отведениях III и aVF), по поводу которых пациентка направлена в стационар с диагнозом: «ИБС. Заднедиафрагмальный инфаркт миокарда».
При объективном обследовании обращал на себя внимание умеренно интенсивный диастолический шум, выслушивавшийся над аортой и по правому краю грудины.
С учетом острого характера и длительности боли в грудной клетке в сочетании с выявленными признаками аортальной недостаточности, предположительно остро развившейся (не было сведений о существовавшем ранее пороке сердца, границы сердца в пределах нормы, отсутствовали признаки хронической сердечной недостаточности) было высказано предположение о наличии РАА восходящего отдела аорты.
Пациентка была госпитализирована в ОРИТ, где планировалось начать инфузию эсмолола, провести трансторакальную и, при необходимости, трансэзофагеальную ЭхоКГ.
Через 10 мин после поступления больная внезапно потеряла сознание, диагностировано прекращение кровообращения (электромеханическая диссоциация). Реанимационные мероприятия безуспешны.
Диагноз: «Расслаивающая аневризма восходящей аорты. Гемоперикард. Тампонада сердца».
При патологоанатомическом исследовании было обнаружено непротяженное расслоение восходящей аорты с надклапанным разрывом и кровоизлиянием в полость перикарда.
П. В. Долотовская, И. В. Грайфер, С. В. Ефремов, Н. В. Фурман
источник
Расслаивающая аневризма аорты – внезапное образование дефекта внутренней оболочки стенки аорты с последующим проникновением потока крови в дегенеративно-измененный средний слой, образованием внутристеночной гематомы и продольным расслоением стенки аорты.
Тип I — разрыв внутренней оболочки локализуется в восходящей части аорты, а расслоение её стенок распространяется до брюшной части. Патологический процесс имеет два варианта:
а) расслоение стенки заканчивается слепым мешком в дистальных отделах аорты;
б) имеется второй – дистальный разрыв аорты (дистальная фенестрация).
Тип II — разрыв внутренней оболочки локализуется в восходящей части аорты, расслоение заканчивается слепым мешком проксимальнее плечеголовного ствола.
Тип III — разрыв внутренней оболочки локализуется в начальном отделе нисходящей части грудной аорты дистальнее устья левой подключичной артерии. Процесс расслоения имеет 4 варианта:
а) заканчивается слепым мешком выше диафрагмы;
б) заканчивается слепым мешком в дистальных отделах брюшной части аорты;
в) направлено не только дистально, но и распространяется ретроградно на дугу и восходящую часть аорты, заканчиваясь слепыми мешками;
г) распространяется на брюшную часть аорты с развитием дистальной фенестрации.
Принято считать, что основной причиной расслоения стенки аорты является артериальная гипертензия, поскольку 84% больных имеют повышенные цифры артериального давления. Однако артериальная гипертензия и гемодинамические особенности различных сегментов аорты могут привести к подобным изменениям только при дегенеративных изменениях ее средней оболочки, мышечных и эластических ее структур. Последнее может быть вызвано различными этиологическими факторами: атеросклерозом, фиброзной дисплазией, идиопатическим медионекрозом, генетическим дефектом эластических структур (болезнь Марфана), гормональными изменениями в них, характерными для последнего триместра беременности. В последние годы в связи с развитием ангиографии и методов баллонной дилатации выделяют еще одну группу расслаивающих аневризм аорты и ее ветвей — ятрогенные аневризмы.

При разнообразных процессах в аорте этиологические факторы повышения артериального давления и дегенеративных изменений средней оболочки имеют различное значение. Так, например, расслаивающая аневризма при беременности, болезни Кушинга, феохромоцитоме в основном обусловлено «кризовыми» подъемами артериального давления. Расслоение при коарктации, так же как и при атеросклерозе, обусловлено обычно и высоким артериальным давлением, и дегенеративными изменениями стенки аорты. У больных моложе 40 лет расслоение аорты чаще всего обусловлено врожденными и генетическими изменениями в стенке аорты, нежели нарушениями гемодинамики. Ятрогенные причины повреждения сосудистой стенки (при ангиографии, баллонной дилатации, канюляции аорты при проведении ИК или введении кардиоплегического раствора) зависят только от технических погрешностей и не связаны ни с уровнем давления, ни с дегенеративными изменениями стенки кровеносного сосуда.
Выделяют три основных фактора:
- расслоение артериальной стенки;
- развитие обширной внутристеночной гематомы;
- сдавление или отрыв многочисленных ветвей аорты, снабжающих кровью жизненно важные органы (миокард, головной или спинной мозг, почки), с последующей их ишемией.
Возможны несколько вариантов течения расслоения артериальной стенки:
- ложный просвет полностью заполняется тромбом и при отсутствии симптомов компрессии соседних органов может наступить «самоизлечение»;
- расслоение стенки прекращается на том или ином уровне с неизмененной стенкой, однако всегда имеется опасность расширения ложного просвета с последующим разрывом наружных стенок аорты;
- при расслоении стенки аорты может произойти вторичный — дистальный — разрыв внутренней оболочки сосуда с образованием дистальной фенестрации. Вторая фенестрация снижает «напряженность» внутристеночной гематомы и прекращает процесс более дистального расслоения. Однако это важно только в период острой стадии развития процесса. В хронической стадии фактор сохранения кровотока по ложному просвету аорты всегда создает опасность увеличения его размеров и разрыва, даже в случае устранения проксимальной фенестрации оперативным путем;
- больной может умереть либо вследствие разрыва стенки аорты и внутреннего кровотечения, либо вследствие острой окклюзии магистральных артерий, снабжающих кровью миокард, мозг, почки, органы брюшной полости.
Симптомы расслоения сосудистой стенки разнообразны и могут имитировать практически все сердечно-сосудистые, а также неврологические, урологические заболевания. Клиническая картина обусловлена локализацией первичной фенестрации аорты и протяженностью процесса расслоения. Расслоение — процесс динамический и при более или менее продолжительном наблюдении за больным в финальной стадии болезни клиническая картина может значительно отличаться от первоначальной.
Процесс может иметь три формы течения:
- острую (до 2 суток);
- подострую (до 2-4 недели);
- хроническую (месяцы и даже годы).
В анамнезе обычно отмечается артериальная гипертензия. Наиболее частым симптомом расслоения аорты является боль настолько интенсивная, что нередко вызывает коллаптоидное состояние. Падение артериального давления приостанавливает процесс расслоения аорты, что несколько снижает интенсивность болей и стабилизирует общее состояние больных. Волнообразное течение болезни вновь приводит к повышению артериального давления и продолжению расслоения стенки аорты. При этом характер болевого синдрома по своей первичной локализации и иррадиации в значительной степени меняется.
При II типе расслоения боль обычно локализуется за грудиной и имитирует острый инфаркт миокарда. Эта ситуация особенно часто наблюдается в тех случаях, когда расслоение в действительности распространяется на корень аорты и способствует компрессии коронарных артерий. Болевой синдром действительно имеет коронарный генез. При дальнейшем расслоении аорты I типа боль «перемещается» в межлопаточную область, а затем постепенно «спускается» по позвоночнику в поясничную область.
При аневризмах III типа первоначально боль локализуется в межлопаточной области. Больные сравнивают ее с кинжальным ударом в спину. Боль иррадиирует в левую руку, левую половину грудной клетки, распространяется на поясницу. При распространении процесса расслоения на брюшную часть аорты при аневризмах I и III типа боль появляется в области эпигастрия, гипогастрия или же локализуется в поясничной области. При ретроградном расслоении аневризм III типа боль может носить загрудинный инфарктоподобный характер и иррадиировать в шею, что обусловлено расслоением дуги аорты. Значительно реже расслоение аорты протекает с малоинтенсивными болями. У ряда больных расслоение аорты протекает практически асимптомно и первыми признаками болезни являются симптомы ишемии головного или спинного мозга, аортальной недостаточности, ишемии почек, органов пищеварения и нижних конечностей. Нередко первым признаком расслоения бывает развитие пульсирующего образования в животе, трактующееся как аневризма брюшной части аорты.
Расслоение ветвей дуги и нисходящей грудной и брюшной отделов аорты может сопровождаться: 1) острой, а затем хронической ишемией головного или спинного мозга; 2) острой ишемией органов пищеварения; 3) стабильной вазоренальной гипертензией или инфарктом почки; 4) острой ишемией нижних конечностей. В связи с этим больным могут ставить самые различные диагнозы — инсульт, тромбоз мезентериальных сосудов, почечная колика, тромбоэмболия бифуркации аорты; и госпитализировать их в стационары различного профиля.
При остром развитии болезни и прорыве аневризмы в полость перикарда, плевральную полость или забрюшинное пространство первыми клиническими признаками могут быть боль и типичная картина внутреннего кровотечения.
Симптомы компрессии соседних органов, характерные для истинных аневризм грудной части аорты, могут развиваться и при расслаивающих аневризмах аорты. При аневризмах II типа нередко отмечаются симптомы венозной гипертензии головы, шеи, верхних конечностей, связанные со сдавлением верхней полой вены. При аневризмах I типа с расслоением дуги аорты могут появляться симптомы, связанные с компрессией трахеи, левого бронха (одышка, стридор, частые пневмонии) и возвратного нерва (осиплость голоса, сухой кашель).
В некоторых случаях клиническая картина при расслаивающей аневризме грудного отдела аорты имеет сходство с клинической картиной инфаркта миокарда, а при расслаивании брюшного отдела аорты — с картиной почечной колики. Начало боли при расслаивании аневризмы аорты обычно острое, внезапное, тогда как при острой коронарной недостаточности боль может нарастать постепенно. Большое значение имеет локализация боли: при расслаивающей аневризме аорты боль редко иррадиирует в руки, и локализация боли может меняться с постепенным движением боли по спине, вдоль позвоночника по ходу расслоения аорты; постепенно болевые ощущения могут распространяться в нижние отделы живота и малый таз.
При истинной почечной колике обычно характерны дизурические явления и другие симптомы. Доказательством наличия расслаивающей аневризмы аорты служит и появление вслед за болью симптомов, связанных с распространением расслоения аорты в области отхождения магистрального сосуда или нескольких сосудов (асимметрия пульса на верхних и нижних конечностях, гемипарез, параплегия или инсульт, боль в поясничной области, гематурия, отек мошонки). Известны и разнообразные «периферические сосудистые маски» заболевания (по типу синдрома Такаясу), а также «пневмонические», желудочно-кишечные (по типу острого живота).
Типичны острое начало болезни, указания в анамнезе на артериальную гипертензию, имеются внешние признаки болезни Марфана. При стандартном осмотре более чем у половины больных отмечается асимметрия пульсации и уровня артериального давления на верхних и нижних конечностях. В ряде случаев пульс не определяется; отмечаются признаки острой или хронической ишемии. Чаще снижение пульса и давления отмечается на левых конечностях. При перкуссии может определяться расширение средостения вправо или влево. Аускультативно над восходящей частью аорты при I-II типе расслоения аорты выслушивается систолический шум. Почти у половины таких больных отмечаются признаки аортальной недостаточности — диастолический шум и снижение уровня диастолического артериального давления. В ряде случаев над областью сердца выслушивается шум трения перикарда. При распространении расслоения на нисходящую часть аорты систолический шум может определяться сзади в межлопаточной области и паравертебрально слева в поясничной области. При этом шум выслушивается над брюшной частью аорты и в области эпигастрия. Выявление пульсации сонных артерий и систолического шума над ними позволяет определить вовлечение в процесс ветвей дуги аорты. Важным для постановки диагноза аневризм I и III типа с распространением расслоения на брюшную часть аорты является пальпаторное определение ее пульсации, которая может быть усилена. Аорта при пальпации расширена, мягкая на ощупь, податлива за счет увеличения в основном ложного просвета. Могут определяться и большие ложные аневризмы брюшной части, обычно неотделимые от реберной дуги.
Результаты электрокардиографии служат в основном двум целям: установить или исключить острый инфаркт миокарда (данный диагноз ставится практически у 90% больных с расслоением аорты). Если имеются признаки острого инфаркта миокарда, данные ЭКГ обязательно необходимо сопоставить с данными рентгенографии органов грудной клетки, поскольку расширение тени восходящей части аорты позволяет предположить у больного расслаивающую аневризму I-II типа с вовлечением в процесс устьев коронарных артерий. Кроме того, признаки острой коронарной недостаточности определяют как тактику подготовки больного к операции при наличии расслоения аорты, так и ее характер.
Фонокардиография подтверждает данные аускультации и позволяет зафиксировать у больного развитие аортальной недостаточности. Объемная сфигмография и ультразвуковая допплерография позволяют выявить «заинтересованность» магистральных артерий конечностей, уточнить распространенность процесса, особенности кровоснабжения головного мозга, а также вовлечение в процесс, расслоение сонных и позвоночных артерий.
Большое значение в диагностике расслаивающих аневризм грудной части аорты имеет рентгенологический метод. Практически у всех больных выявляется расширение тени верхнего средостения. Расширение восходящей части аорты лучше фиксируется в левой косой проекции. В той же проекции хорошо видна и тень нисходящей части аорты. Расширение ее тени наблюдается, у 50% больных с I типом расслоения и у 100% больных с III типом расслоения. При этом отмечаются неровность контуров нисходящей части аорты и деформация ее тени. Рентгенологически может выявляться жидкость в полости перикарда и в плевральной полости, причем даже в хронической стадии процесса. Для уточнения диагноза большую роль имеет динамическое рентгенологическое исследование.
Эхокардиография позволяет достаточно четко фиксировать двойной просвет восходящей аорты, а также состояние аортального клапана и наличие перикардиального выпота при угрожающем разрыве аорты.
Высокими информативными возможностями обладает в диагностике расслаивающих аневризм и компьютерная томография с одновременным введением рентгеноконтрастного вещества. Она позволяет дифференцировать тромбоз обычной аневризмы грудной части аорты от тромбоза ложного просвета при ее расслоении.
Заключительным методом диагностики является тотальная аортография. Ее особенности заключаются в том, что при трансфеморальном доступе катетер в ряде случаев не попадает в истинный просвет аорты, в связи с чем информативность метода значительно снижается. В подобных случаях лучше использовать трансаксиллярный доступ справа. Цель ангиографического исследования — определить точное место проксимальной фенестрации, протяженность расслоения, «заинтересованность» ветвей аорты и наличие или отсутствие дистальной фенестрации. Не все ангиографические признаки расслоения аорты могут быть получены в 100% случаев. Наиболее достоверный признак — расширение и деформация тени аорты. Этот признак позволяет диагностировать проксимальный уровень расслоения и его протяженность. Частым признаком (примерно у 75% больных) является одновременное контрастирование истинного и ложного просветов аорты. Чаще удается фиксировать ложный просвет в нисходящей части аорты. Истинный просвет аорты нередко значительно сужен. В 10-15% случаев ложный просвет может быть тромбирован, причем вероятность тромбоза возрастает в дистальном направлении. Однако наличие в этом сегменте стенозирования истинного просвета свидетельствует о тромбировании ложного просвета. Истинный просвет обычно носит спиралеобразный ход в нисходящей части аорты, что характерно для расслоения. У некоторых больных при аортографии фиксируется четкая разделительная полоса — отслоенная внутренняя оболочка — между истинным и ложным просветом. Уровень проксимальной фенестрации обычно определяется наличием сброса рентгеноконтрастного вещества в резко расширенный ложный просвет. В ряде случаев этот сброс не удается фиксировать, и по контуру истинного просвета аорты выявляется лишь небольшой дефект наполнения.
Одним из признаков расслоения является отрыв ветвей дуги и брюшной части аорты от истинного просвета. Если ветви аорты контрастируются одновременно с контрастированием истинного просвета, то это свидетельствует об их нормальном отхождении. Если контрастирование запаздывает или вообще отсутствует, следует думать об их отрыве. В подобных случаях необходимо дополнить исследование контрастированием ложного просвета аорты. Во-первых, это четче позволит определить размеры ложного просвета, степень его тромбоза и, во-вторых, выявить проходимость отходящих от ложного просвета ветвей аорты. При ангиографии корня аорты удается фиксировать регургитацию контрастного вещества из аорты в левый желудочек, что свидетельствует о той или иной степени аортальной недостаточности. Это осложнение обнаруживается примерно у 50% больных с расслоением восходящей части аорты. При II типе расслоения подобная недостаточность встречается в 2 раза чаще, чем при I типе.
При естественном течении расслаивающих аневризм грудной части треть больных погибает в течение первых суток, только 10% доживает до 3 месяцев с момента возникновения заболевания. 80% больных, переживших острую и подострую стадии болезни, остаются живы в течение 1-3 лет. Все больные с развитием проксимальной фенестрации в восходящей части аорты погибают в течение первого месяца болезни.
Хирургическое лечение более эффективно у больных с расслоением аорты I-II типа, консервативное при III типе.
При консервативном ведении: основной причиной смерти больных с I-II типом расслоения является тампонада сердца, менее частая причина — окклюзия магистральных ветвей аорты. У больных с III типом расслоения основной причиной смерти является кровотечение в левую плевральную полость и почечная недостаточность. Последняя развивается не только в результате окклюзии почечных артерий из-за расслоения брюшного отдела, но и воздействия проводимой гипотензивной терапии.
В настоящее время при остром расслоении грудной части аорты наиболее рациональным является дифференцированный подход к тактике лечения в зависимости от типа расслоения и развития осложнений. Лекарственная терапия показана больным с различными типами расслоения аорты как начальный этап лечения, до момента проведения аортографии и обеспечения оперативного лечения. Срочная операция необходима при угрожающем разрыве аневризмы, прогрессирующем расслоении, выраженной аортальной недостаточности, при образовании мешковидной аневризмы, а также при неэффективности проводимой терапии, не снимающей болевого синдрома, и при «неуправляемой» гипертензии. Показанием к операции является также наличие крови в перикарде или плевральной полости.
Лекарственная терапия в острой и подострой стадиях болезни рекомендуется больным с III типом расслоения, пациентам с предполагаемым I типом расслоения, но при стабильном течении процесса, больным с высокими факторами риска (обычно старше 50 лет), а также в тех случаях, когда место фенестрации не удается выявить на аортограмме и при отсутствии контрастирования ложного канала. Следует также придерживаться консервативного метода лечения при ее эффективности у больных, у которых с момента расслоения прошло более 14 дней. Основной целью лекарственной терапии являются предотвращение прогрессирования расслоения аорты и нормализация гемодинамики и гомеостаза. Для этого проводится управляемая гипотензия. Необходимы постоянный контроль за уровнем артериального давления, диуреза, мониторирование ЭКГ. Каждые 12 часов проводится рентгенологический контроль грудной клетки с целью выявления динамики размеров аневризмы и наличия жидкости в плевральных полостях и перикарде. Как показывает опыт, риск операций, производимых в хронической стадии процесса при стабилизации гемодинамики и гомеостаза, а также вследствие укрепления наружных слоев аорты в сегменте расслоения, значительно уменьшается, чем в острой и подострой стадиях.
- к основным целям лечения относят снижение АД и сократимости миокарда;
- желаемый уровень систолического АД – 100-120 мм рт. ст. или самый низкий уровень, не вызывающий ишемии сердца, головного мозга и почек у страдающих гипертонией;
- для быстрого снижения высокого АД прибегают к внутривенной инфузии нитропруссида натрия или нитроглицерина при обязательном одновременном применении β-блокатора;
- для быстрого снижения сократимости миокарда производят внутривенное введение β-блокаторов в возрастающей дозе до достижения ЧСС 50–60 в минуту;
- обеих целей можно добиться при помощи лабетолола (10 мг внутривенно в течение 2 минут, далее 20-80 мг каждые 10-15 мин до максимальной дозы 300 мг, в качестве поддерживающей меры – инфузии 2-20 мг в минуту);
- при противопоказаниях к β-блокаторам можно использовать антагонисты кальция, замедляющие ритм сердца (верапамил, дилтиазем);
- прием короткодействующих препаратов нифедипина внутрь или под язык может привести к быстрому снижению АД даже в рефрактерных случаях, однако сопряжено с риском возникновения рефлекторной тахикардии, по-видимому, эти средства не следует назначать без предварительного введения β-блокатора;
- при вовлечении в расслоение артерий почек для снижения АД наиболее эффективным может быть внутривенное введение ингибитора ангиотензин–превращающего фермента (эналаприл 0,625 — 5 мг каждые 4 – 6 ч);
- при клинически значимой гипотонии необходимо быстрое внутривенное введение жидкости; в рефрактерных случаях проводится инфузия прессорных агентов (предпочтительнее — норадреналина; допамин применяется только в низких дозах для стимуляции мочеотделения).
Тем не менее хирургическое лечение показано больным с I-II типом расслоения сразу же после стабилизации гомеостаза в связи с непредсказуемым развитием осложнений. Помимо указанных признаков угрожающих осложнений, важным симптомом для решения вопроса о срочной операции являются симптомы острой окклюзии ветвей аорты, снабжающих кровью жизненно важные органы (мозг, почки, висцеральные органы). При угрозе разрыва аорты операция показана по витальным показаниям. Для больных с III типом расслоения операцию чаще следует производить в хронической стадии процесса, преимущественно у больных не старше 50 лет, при аневризме только грудной части аорты либо мешковидных аневризмах брюшной части аорты, сочетающихся с болевым синдромом, при синдроме хронической ишемии органов пищеварения, вазоренальной гипертензии и ишемии нижних конечностей.
При тяжелых сопутствующих заболеваниях у больных пожилого возраста следует предпочесть лекарственную терапию, если она эффективна.
Техника операций при расслаивающих аневризмах I-II типа аналогична таковой при обычных аневризмах восходящей части аорты. При наличии расслоения аорты швы накладывают так, чтобы ликвидировать ложный просвет в ее стенке. Операции направлены на устранение проксимальной фенестрации в аорте. При развитии острой аортальной недостаточности восходящую часть аорты протезируют с помощью специального «кондуита», содержащего протез клапана. Для лучшей герметизации швов дистального анастомоза можно использовать специальный клей, заливаемый между расслоенными слоями сосудистой стенки.
При расслоении I типа, симптомах ишемии мозга вследствие окклюзии ветвей дуги аорты показано одновременное протезирование восходящей части и ее дуги с имплантацией брахиоцефальных сосудов в протез или их протезирование. При симптомах, характерных для расслоения брюшной части аорты и ее ветвей, не исчезающих и даже усугубляющихся после устранения проксимальной фенестрации расслоения, вторым этапом показана операция на брюшной части и ее ветвях. Второй этап операции направлен обычно на резекцию больших ложных аневризм брюшной части, а также на реваскуляризацию почек, органов брюшной полости и нижних конечностей.
При расслаивающих аневризмах III типа устранение только проксимальной фенестрации с протезированием грудного отдела следует считать радикальной при ограниченном участке поражения, не переходящем на брюшную часть аорты. Если расслоение распространяется на брюшную часть аорты, то устранение ложного просвета при протезировании грудной части аорты приводит часто к ишемии почек вследствие редукции кровотока по ложному просвету, от которого чаще отходит левая почечная артерия. Современная тактика при подобных операциях должна заключаться в одномоментной реконструкции всей нисходящей части и ее магистральных ветвей. Метод операции при этом по доступу к аорте и условиям ее проведения практически не отличается от такового при аневризме грудной и брюшной частей аорты, но требует некоторой детализации. В грудной части межреберные артерии обычно не вовлечены в процесс расслоения, так как ложный просвет расположен по переднелатеральной стенке аорты. В брюшной части ложный просвет в 85% случаев располагается слева. Именно поэтому левая почечная артерия значительно чаще отходит от ложного просвета аорты, чем правая. Устья висцеральных артерий могут быть вовлечены в процесс расслоения, но чаще отходят от истинного просвета. Они обычно расположены близко друг к другу и поэтому могут быть имплантированы в протез на одной площадке.
Сосуд пережимают и рассекают в продольном направлении. Внутреннюю оболочку между истинным и ложным просветом иссекают на всем протяжении. Площадку с межреберными артериями вшивают в окно протеза по задней его поверхности. По описанному методу на площадке имплантируют ветви брюшной части аорты. Отдельно вшивают на площадке устье левой почечной артерии. В случаях острого расслоения в связи со слабостью стенок аорты производится устранение проксимальной фенестрации аорты.
Учитывая, что кровоснабжение спинного мозга в основном осуществляется через артерию Адамкевича, которая чаще всего расположена на уровне Х-XI грудного позвонка, можно использовать несколько видоизмененный метод сохранения кровотока по спинномозговым ветвям. Четыре-пять пар верхних межреберных артерий можно перевязать. Из площадки нижнего сегмента грудного отдела с устьями межреберных артерий на уровне VIII-XII грудных позвонков создается слепой канал, открытый в просвет аорты. Именно в этом месте накладывается дистальный анастомоз протеза с аортой. В тех случаях, когда винтообразный ход расслоения грудной аорты выглядит таким образом, что нижние межреберные и верхние поясничные артерии, а также чревный ствол и верхняя брыжеечная артерия отходят от истинного просвета аорты, радикальную коррекцию аневризмы грудной и брюшной частей аорты производят одномоментно. При этом можно раздельно протезировать грудную часть аорты с целью ликвидации ложного просвета и проксимальной фенестрации, а затем произвести резекцию аневризмы брюшной части с протезированием и реваскуляризацией почек.
источник
Опубликовано в журнале:
Визуализация в клинике »» N13, Декабрь 1998 Ultrasound imaging in the diagnosis of aortic dissecting aneurism
О.Ю. Атьков, Д.М. Атауллаханова, В.Е. Синицын, С.К. Терновой, Т.В. Балахонова
Atkov O.Yu., Ataullakhanova D.M., Sinitsyn V.E., Ternovoy S.K., Balahonova T.V.
Институт клинической кардиологии им А.Л. Мясникова Российского кардиологического научно-производственного комплекса МЗ РФ, Москва
Cardiology Research Complex, Ministry of Health of the Russian Federation, Moscow
Анализируется случай расслаивающей аневризмы аорты. Ддя уточнения диагноза и определения начала и протяженности отслойки интимы использовался комплекс современных визуализирующих методов — трансторакальная и чреспищеводная ЭхоКГ, а также электронно-лучевая томография. Продемонстрирована высокая диагностическая значимость примененных методов.
Analyzed is the case of aortic dissecting aneurism. Improvement of the diagnosis and determination of the origin and expanse of intima detachment were performed with a set of present-day imaging techniques including transthoracic and transesophageal echocardiography and electron-beam CT. A high diagnostic virtue of these techniques was demonstrated. («Визуализация в клинике», 1998, 13: 51-54)
Ключевые слова: ультразвуковая диагностика, расслаивающая аневризма аорты, эхокардиография, чреспищеводная ЭхоКГ, электронно-лучевая томография.
Key words: ultrasound imaging, aortic dissection, echocardiography, transesophageal echocardiography, electron-beam CT.
Расслаивание аневризмы аорты — самое частое из неотложных состояний, связанных с заболеванием аорты, которое заканчивается летальным исходом у половины больных уже в первые 48 часов. Многообразие клинических проявлений расслаивания аневризмы аорты (РАА) ведет к диагностическим ошибкам. По данным большинства исследователей, правильный диагноз ставится лишь в 50% случаев. Уменьшение летальности в последнее десятилетие связано со значительным улучшением диагностики и совершенствованием хирургических методов лечения.
Различают три типа РАА по классификации De Bakey в зависимости от места расположения отслоившейся интимы [4]:
тип I — восходящая аорта, дуга и нисходящий отдел аорты,
тип II — восходящая аорта,
тип III — нисходящая аорта.
Золотым стандартом среди диагностических методов считался и все еще считается метод контрастной аортографии. В то же время это довольно дорогой инвазивный метод, опасный своими осложнениями. Именно поэтому клиницисты не всегда используют его при подозрении на РАА, особенно при отсутствии клинических проявлений или при атипичной симптоматике.
Этим объясняется большой интерес к разработке неинвазивных методов диагностики РАА. Весьма привлекательна и удобна для этой цели эхокардиография. По имеющимся в литературе сообщениям, трансторакальная эхокардиография (ТЭхоКГ) позволяет выявлять 80% РАА со специфичностью 95% [1]. В настоящее время особую роль в диагностике РАА отводят чреспищеводной эхокардиографии (ЧПЭхоКГ), которую считают одним из наиболее информативных и точных методов [2, 3]. Так, по данным многоцентрового исследования [5], охватывающего 164 пациента с предполагаемым РАА, диагностическая чувствительность и специфичность ЧПЭхоКГ составили соответственно 94% и 98%, что не уступает аналогичным показателям компьютерной томографии (83% и 100% соответственно) и аортографии (88% и 94% соответственно). Кроме того, метод ЧПЭхоКГ является относительно недорогим, полуинвазивным, не сопровождается облучением пациента и не требует введения контраста. ЧПЭхоКГ можно проводить непосредственно у постели больного, при необходимости даже интраоперационно, или осуществлять с ее помощью мониторирование хирургических операций, причем длительно. Возможно повторное наблюдение.
В данном сообщении мы описываем случай применения ультразвуковых методов для установления диагноза PAA и точной локализации места его расположения.
12 декабря 1997 г. у больного У., 40 лет, впервые в жизни без провоцирующих факторов развился интенсивный приступ болей за грудиной. Вызванная бригада скорой помощи на основании данных ЭКГ не выявила ишемических изменений в миокарде. От госпитализации больной отказался. Боль продолжалась четверо суток, В последующем с помощью ЭхоКГ была обнаружена аневризма восходящего отдела аорты. Боль в грудной клетке больше не возникала. Со слов больного, несколько лет назад он перенес травму грудной клетки (удар).
2 марта 1998 г. больной поступил в НИИ кардиологии им А.Л. Мясникова. При поступлении состояние больного было удовлетворительным, жалоб не предъявлял. Аускультативно над всей поверхностью сердца выслушивался систолический шум, над аортой — грубый систоло-диастолический шум. Пульс на a. radialis слева хорошего наполнения, справа — резко ослаблен, ЧСС 60-70 ударов в мин. Отмечалась асимметрия артериального давления: на левой руке 120/80 мм рт. ст., на правой руке — 80/60 мм рт. ст.).
С целью уточнения диагноза больному проведено ультразвуковое исследование сердца и сосудов, ЧПЭхоКГ и электронно-лучевая томография (ЭЛТ).
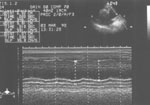
При проведении трансторакальной ЭхоКГ из парастернальной позиции по длинной оси выявлено, что левый желудочек (ЛЖ) расширен: КДР — 6.6 см, КСР — 4.4 см (норма 5.5 см и 3.5 см соответственно). Сократительная способность миокарда ЛЖ удовлетворительная. Аорта в области аортального кольца не расширена, диаметр ее равен 3.5 см (норма до 3.7 см). Восходящий отдел аорты выше места прикрепления створок аортального клапана расширен до 6.0 см (аневризма). По задней стенке аорты определяется двойной контур, что позволило предположить наличие PAA (рис. 1). При допплеровском исследовании сердца из верхушечной позиции (пятикамерный срез) в выходном тракте ЛЖ зарегистрирован регургитирующий поток 2-й степени. Из-за плохого ультразвукового окна цветовое допплеровское картирование сердца затруднено.
Таким образом, по данным ТЭхоКГ, у пациента обнаружены расслаивающая аневризма восходящего отдела аорты с развитием относительной недостаточности аортального клапана 2-й ст. и расширение ЛЖ.
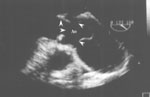
Для уточнения состояния аортального клапана, выявления границ отслоившейся интимы и определения объема и особенностей предстоящего оперативного вмешательства, в том числе на клапане, была проведена ЧП ЭхоКГ.
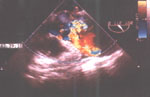
Под местной анестезией 10%-ным раствором лидокаина после внутривенного введения 2 мл раствора реланиума выполнена ЧП ЭхоКГ. Створки аортального клапана оказались неизмененными, аорта в области клапана не расширена, диаметр ее здесь равен 3.5 см. В 2 см от места прикрепления створок аортального клапана визуализируется отслоившаяся интима (рис. 2) с формированием ложной аневризмы в области задней стенки. Диаметр аорты в этой области составляет 6.2 см. При цветовом допплеровском картировании в нижней части отслоившейся интимы обнаружено отверстие размером 2.4 см (рис. 3) Отслойка интимы распространяется до дистального отдела дуги аорты, диаметр которой не превышает 3.5 см. Нисходящий отдел аорты не изменен и не расширен (2.6 см).
Таким образом, по данным ЧПЭхоКГ, диагностирована РАА в восходящем отделе с распространением и на дистальный отдел дуги.
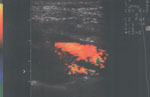
При исследовании экстракраниального отдела брахиоцефальных артерий методом дуплексного сканирования и цветового допплеровского картирования потока выявлено расслоение брахиоцефального ствола с формированием двух каналов (рис. 4). Первый из них диаметром 10 мм переходит в правую сонную артерию, кровоток в которой не изменен. Второй канал диаметром 2.3 мм переходит в подключичную артерию, где определяется кровоток с повышенной скоростью и элементами турбулентности. Направление кровотока по правой позвоночной артерии ретроградное, что является признаком развития постоянной формы синдрома позвоночно-подключичного обкрадывания (рис. 5).
Таким образом, отслоение интимы аорты у данного больного распространялось на брахиоцефальный ствол, что, по-видимому, и привело к ослаблению пульса на a. radialis и снижению артериального давления справа.
Для уточнения данных, полученных с помощью ультразвуковых методов исследования, была проведена электронно-лучевая томография (ЭЛТ) на аппарате «Imatron», модель С-150 (США ) с синхронизацией по ЭКГ. Время выполнения одного среза составляло 100 мс. Все исследование было осуществлено в течение одной тридцатисекундной задержки дыхания. Толщина срезов и расстояние между их центрами равнялось 3 мм. ЭЛТ выполняли до и после внутривенного болюсного введения 120 мл неионного рентгеноконтрастного препарата Омнипак, содержащего 350 мг йода/мл, фирмы Никомед (Норвегия) со скоростью 3.5 мл/сек.
Рис. 1. Трансторакальная ЭхоКГ. Парастернальная позиция. Одномерное исследование аорты. Аорта расширена, по задней стенке определяется двойной контур (отслоившаяся интима).
Fig. 1. Transthoracic echocardiography: parasternal position, one-dimensional investigation. The enlarged aorta has a double contour along the posterior wall (detached intima).
Рис. 2. Чреспищеводная ЭхоКГ. Двухмерное изображение аорты по длинной оси. Стрелками показана отслоившаяся интима.
Fig. 2. Transesophageal echocardiography: two-dimensional image of the aorta along the long axis. Arrows point at the detached intima.
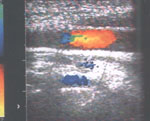
Рис. 3. Чреспищеводная ЭхоКГ. Двухмерное изображение аорты по длинной оси. Цветовое допплеровское картирование. Видно (желтый цвет) движение крови по каналу, образованному отслоившейся интимой.
Fig. 3. Transesophageal echocardiography: two-dimensional image of the aorta along the long axis. Color Doppler. Yellow is a blood flow along the channel formed by the detached intima.
Рис. 4. Исследование брахиоцефального ствола в цветовом допплеровском режиме. Отчетливо видно существование двух потоков.
Fig. 4. Investigation of the brachycephal column. Color Doppler. Two flows are easily observable.
Рис. 5. Правая общая сонная и позвоночная артерии в цветовом допплеровском режиме. Кровоток в общей сонной артерии направлен к мозгу, в позвоночной артерии — от мозга.
Fig. 5. The right common carotid and vertebral arteries in color Doppler. Blood is running toward the brain in the common carotid artery and in the opposite direction in the vertebral artery.
На основании серии поперечных срезов на рабочей станции выполнялись многоплоскостные и объемные реконструкции. По данным ЭЛТ, сразу за кольцом аортального клапана, диаметр которого составлял 3.0 см, начинается аневризматическое расширение восходящей аорты, достигающее 6.3 см в диаметре на границе между проксимальной и средней ее третями. Диаметр дуги аорты 3.5 см, нисходящей аорты — 3.3 см. Начиная от уровня синусов Вальсальвы, видна отслоившаяся интима, имеющая извитой ход и формирующая ложный канал вдоль задне-левой стенки аорты (рис. 6 а, b, с). Расслоение переходит на дугу аорты и заканчивается в ее дистальной трети. В нижней части отслоившейся интимы видна фенестрация размером около 2.5 см; в дистальном отделе дуги имеется второй разрыв интимы диаметром около 2.0 см. Тромботические массы в просвете ложного канала отсутствуют. При анализе состояния сосудов, отходящих от дуги аорты, обнаружен переход расслоения на устье брахиоцефального ствола.
Таким образом, данные ЭЛТ также свидетельствуют о наличии аневризмы восходящей аорты и ее расслоении (II тип) с вовлечением устья брахиоцефального ствола.
На основании клинических и инструментальных исследований был поставлен диагноз: расслаивающая аневризма восходящего отдела аорты (II тип по De Bakey) с распространением на брахиоцефальный ствол. Недостаточность аортального клапана 2-й степени.
Особенностью представленного наблюдения является распространение расслоения интимы на брахиоцефальный ствол с образованием двух каналов. Кроме того, несмотря на столь значительные изменения, больной не только остался жив, но и пребывал в удовлетворительном состоянии в течение нескольких месяцев после возникновения расслоения аневризмы.
Заключая, можно подчеркнуть, что ультразвуковые методы исследования позволили диагностировать расслаивающую аневризму аорты, определить место начала отслойки интимы, ее распространенность, что было подтверждено ЭЛТ. Это дает возможность рекомендовать использование ультразвуковых методов для диагностики РАА.
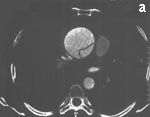
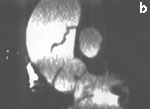
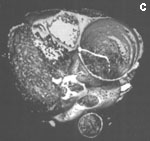
Рис. 6. Электронно-лучевая томография.
а — срез в поперечной плоскости. В просвете аорты, заполненном контрастным препаратом, видна отслоившаяся интима,
b — реконструкция в сагиттальной плоскости. Визуализируется проксимальный разрыв отслоившейся интимы,
с — трехмерная реконструкция.
Fig. 6. Electron-beam СТ.
а — cross section. The detached intima can be observed in the aortic lumen filled with a contrast agent,
b — reconstruction in the sagittal plane. Proximal rupture of the detached intima can be visualized,
с — three-dimensional reconstruction.
источник
Расслаивающаяся аневризма аорты — это патологическое состояние, при котором стенка аорты в месте ее аневризматического расширения и наличия повреждения расслаивается.
Самой большой артерией в организме человека является аорта. Именно через нее происходит кровоток из сердца ко всем тканям и органам нашего организма. Аорта выходит из сердца, и через ее грудной отдел происходит кровоток к органам, которые расположены в этой зоне. Потом аорта проходит сквозь диафрагму, образуя брюшной отдел аорты. Внизу аорта разделяется на две подвздошные артерии, которые обеспечивают снабжение кровью ног, низа живота, половых органов.
Аневризма аорты – это расширение стенки аорты, мешотчатого типа, которое возникает из-за постепенно истончения стенки аорты. Согласно медицинской статистике примерно в четверти случаев аневризма появляется в грудном отделе. Если стенка аорты ослаблена, и при этом происходит достаточно сильное давление крови, то в итоге участок стенки баллонообразно расширяется. Если аорта пребывает в нормальном состоянии, то ее диаметр равняется двум сантиметрам. Но если у больного возникает аневризма аорты, то диаметр расширяется до размеров, угрожающих здоровью и жизни человека. Аневризма, которая развивается в любом из отделов аорты, может расслоиться и даже разорваться, вследствие чего происходит сильное кровотечение внутрь и летальный исход.
Расслаивающая аневризма аорты – это особенная форма аневризмы, которая возникает у человека вследствие частых повышений кровяного давления. Возможно распространение расслоения через всю аорту, что становится причиной блокирования кровотока к почкам, конечностям, головному мозгу, а также к другим органам. Расслоение – это очень опасное состояние, угрожающее жизни человека.
В большинстве случаев данное заболевание развивается у людей, которым уже исполнилось 50 лет. Недуг чаще диагностируется у представителей мужского пола.
Основной причиной появления у больного расслаивающей аневризмы аорты является затяжная артериальная гипертензия. Еще одним фактором, провоцирующим расслоение аорты, является наследственная патология соединительной ткани. Рискуют заболеть этим недугом также люди, страдающие пороками сердечно-сосудистой системы или имеющие открытый артерио-венозный проток.
Поражение аорты атеросклерозом также является предрасполагающим фактором к появлению и расслоению аневризмы. Болезнь может проявиться при сифилисе, реже недуг развивается при синдроме Морфана.
В более редких случаях процесс расслоения стенки аорты происходит вследствие введения катетера в процессе некоторых диагностических исследований либо при операциях на аорте и сердце.

Иногда расслаивание происходит в дистантном направлении, в более редких случаях в проксимальном направлении. Это в итоге провоцирует гемоперикард, отрыв аортального клапана, окклюзию коронарных артерий, тяжелую аортальную недостаточность. Также вследствие расслаивания может произойти повторный прорыв внутренней оболочки аорты. Такой прорыв возникает ниже от того места, где возникло первоначальное расслаивание.
В медицине выделяется три стадии развития расслаивающей аневризмы аорты. При острой стадии заболевания процесс расслоения происходит на протяжении двух суток, при этом чаще всего смерть человека наступает уже в первые несколько минут или часов после того, как началось расслоение.
Продолжительность подострой стадии заболевания продолжается от двух до четырех недель. При хронической стадии расслаивающей аневризмы аорты процесс расслоения продолжается месяцами, иногда даже несколько лет. В данном случае имеет место самое благоприятное развитие заболевания с точки зрения возможности оказания хирургической помощи. Ведь на острой стадии недуга врачи не успевают выполнить необходимые действия для лечения пациента. В то же время после затухания острых симптомов болезни можно делать хирургическую операцию.
Наиболее показательным симптомом расслаивающей аневризмы аорты является резкое проявление болевых ощущений в области груди. Человек страдает от распирающей боли, которая проявляется в грудной клетке и отдает в область спины. Эти болевые ощущения носят постоянный характер и со временем нарастают, если расслоение аорты продолжается. Боль также может ощущаться преимущественно в области сердца, отдавать в левую руку. Артериальное давление, как правило, внезапно понижается, а в более редких случаях давление повышается.
У больного может не прощупываться пульс на конечностях, а если в процессе разрыва аорты происходит попадание крови в легкие и бронхи, возможно харканье кровью. Если кровь попадает в пищевод, то у больного может наблюдаться кровавая рвота.
При расслоении аорты также имеет место одышка, признаки аортальной недостаточности. При этом на ЭКГ не наблюдается изменений. Если во время прогрессирования данного состояния произвести рентген, то можно обнаружить расширение тени аорты, которое наблюдается на протяжении нескольких дней.
При таком диагнозе большинство людей погибают сразу же либо в течение нескольких дней, пока болезнь прогрессирует. Основная причина смерти – внутреннее кровотечение.
Проведение рентгеновского исследования органов грудной клетки позволяет определить, насколько расширена аорта, и увидеть, изменилось ли ее положение.
Также пациенту проводят УЗИ сердца или эхокардиографию, что позволяет боле подробно узнать о состоянии крупных сосудов и сердца человека и обнаружить место поражения аорты.
С помощью чрезпищеводной электрокардиографии можно осмотреть грудной отдел аорты, а также оценить степень атеросклероза и узнать о состоянии аортального клапана.
Определить наличие расслаивающейся аневризмы аорты позволяет компьютерная томография и магнитно-резонансная томография. Последний метод является наиболее точным и может точно определить то место, где произошло расслоение.
О наличии аортальной недостаточности можно узнать путем проведения фонокардиографии, позволяющей оценить шумы в сердце и сосудах.
Кроме того, комплексное исследование может включать в себя УЗИ допплерографию сосудов, а также ангиографию, которую проводят тем пациентам, которых готовят к проведению операции. Ангиография позволяет узнать, где именно расположено расслоение, и какова его протяженность.
В процессе диагностики такое состояние следует дифференцировать с инфарктом миокарда. Это достаточно непростой процесс, так как симптомы и признаки этих заболеваний похожи, что особенно характерно для начальных стадий недугов. Правильный диагноз установить очень важно, так как при расслаивающей аневризме аорты нельзя проводить лечение с использованием антикоагулянтов и тромболитиков, а при инфаркте миокарда эти средства используются в процессе комплексной терапии.
В процессе терапии расслаивающей аневризмы аорты важно назначить медикаментозные препараты, которые сокращают частоту сердцебиения и способствуют понижению артериального давления. Речь в данном случае идет о бета-адреноблокаторах, антагонистах кальция, ингибиторах АПФ, препаратах нитроглицерина. Важно, чтобы показатели артериального давления не превышали 100/60 мм рт. ст. При этом, чем давление ниже, тем меньшим будет напряжение, которое оказывается на стенки аорты. Однако в данном случае следует тщательно следить за тем, чтобы давление не понизилось настолько, что будет иметь место угнетение функционирования других органов. Так, уже при «верхнем» показателе давления 40 мм рт. ст. начинаются необратимые изменения в ряде органов.
Если аорта была поражена вследствие сифилиса, то больному назначается курс лечения антибиотиками.
В процессе лечения расслойки аорты крайне важно вести постоянный и тщательный контроль уровня артериального давления, частоты сердечных сокращений, отслеживать диурез. Чтобы контролировать процесс, который происходит в аорте, следует каждые 12 часов проводить рентген грудной клетки. Это необходимо для того, чтобы определять остроту процесса, так как на острой стадии операция расслаивающейся аневризмы аорты несет большой риск.
Существует ряд показаний для проведения срочной хирургической операции больному расслаивающей аневризмы аорты. Прежде всего, это угроза разрыва стенки аорты, процесс расслоения, который активно прогрессирует, появление мешковидной аневризмы аорты. Без хирургического вмешательства нельзя обойтись и в том случае, если медикаментозное лечение является неэффективным, либо не снимаются болевые ощущения. Показанием к оперативному вмешательству является — гемоперикард (попадание крови в наружную оболочку сердца).
Операцию проводят и при неуправляемой гипертензии – состоянии, когда снижение артериального давления и удержание его на нужных показателях невозможно.
Проведение хирургической операции при расслоении аорты предполагает пластику аорты синтетическим протезом либо проведение эндоваскулярного протезирования и установку стента.
Операция продолжается от 3 до 6 часов. Если процесс проходит успешно, то восстановление пациента в стационаре после операции продолжается около 10 дней. В процессе восстановления необходимо регулярно принимать препараты, которые препятствуют повышению давления и частоты сокращений сердечной мышцы.
По данным медиков, без оперативного вмешательства 75% больных с расслоением аорты умирают на протяжении 2 недель.
С целью профилактики возникновения этой патологии крайне важно соблюдать все меры для предупреждения сердечно-сосудистых недугов. Ежедневная активность, здоровое питание с рационом, содержащим полезные для сердца и сосудов продукты, помогут предупредить появление аневризмы. Не менее важно отслеживать уровень холестерина в крови и полностью бросить курить. Люди, подверженные регулярному повышению артериального давления, должны следить за его уровнем и применять препараты для снижения АД, которые назначит лечащий врач.
Осложнениями подобного состояния могут стать инсульт, инфаркт миокарда. Возможно также нарушения функций ног ввиду изменений тока крови по подвоздошным артериям. Если нарушается кровоснабжение спинного мозга и повреждаются стенки позвоночных артерий, то возможно нарушение функций спинного мозга. Кроме того, при таком недуге возникают боли в животе и пояснице, если блокируется ток крови в других сосудах.
Самым опасным осложнением расслоения стенки аорты является ее разрыв и внутреннее кровотечение, угрожающее жизни больного.
источник