Инфаркт миокарда является осложнением патологий сердца. Он провоцирует появление других проблем в работе органа. К ним относится постинфарктная аневризма сердца, при которой происходит выпячивание сердечной стенки. Патология довольно опасна и требует своевременного лечения. Если помощь не будет оказана, то осложнения приведут к смерти больного.
В зависимости от времени появления, аневризмы бывают:
- Острыми. Их развитие наблюдают на протяжении первых двух недель после инфаркта. Спрогнозировать поведение такого образования трудно. Стенка аневризмы только начинает покрываться волокнами коллагена и может быстро увеличиваться в размерах или разорваться.
- Подострыми. Такие образования появляются в течение3-8 недель после приступа. Ткани его составляющие упрочняются. Поэтому риск разрыва снижается.
- Хроническими. Они появляются через два месяца после перенесенного инфаркта. Образование медленно увеличивается в размерах, но внутри его формируются тромбы и оно приводит к нарушению сердечного ритма.
Чаще всего наблюдается аневризма левого желудочка после инфаркта. Это связано с высоким давлением в этой части органа, из-за которого и выбухает стенка сердца.
Аневризмы могут быть небольшие, среднего размера, гигантские. Последние приводят к изменениям объема сердца. Они могут достигать формы левого желудочка. Именно по размеру образования и могут составить прогноз. Чем он больше, тем последствия будут печальнее.
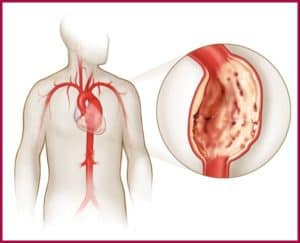
Аневризмы появляются, когда стенки сердца слабнут. В органе внутреннее давление повышено. Поэтому под давлением ослабленная стенка образует выпуклость.
Эти проблемы обычно наблюдаются при различных заболеваниях, поэтому аневризму считают осложнением патологического процесса, а не отдельным заболеванием. Проблема может возникать в результате:
- Перенесенного приступа инфаркта миокарда. Эта причина вызывает аневризму у 90% случаев. При этом состоянии сердечная мышца страдает от острого дефицита кислорода, что вызывает гибель нормальных клеток, но после этого не восстанавливаются. На их месте образуется очаг соединительной ткани, который не может сокращаться. На этом месте может появиться аневризма. Обычно она располагается на стенке левого желудочка, достигает в размере 5-7 см., часто быстро растет и разрывается.
- Заболеваний инфекционного происхождения. Напрямую инфекции аневризму не вызывают. Но они дают толчок к развитию патологического процесса. Вирусы или бактерии с кровью попадают в сердце и вызывают его воспаление, что сопровождается гибелью клеток. После устранения воспаления, в его очаге образуется соединительная ткань. Через месяцы и даже годы после инфекций может сформироваться аневризма.
- Врожденных нарушений. Такие образования появляются в течение первых недель после рождения ребенка. Это связано с пороками, возникшими во время внутриутробного развития. Если клетки перестали правильно делиться в определенном участке органа, то эти области истончаются. Когда ребенок находится в матке, давление крови еще невысокое, но с рождением, циркуляция крови усиливается и под давлением образовываются аневризмы. Проблема может возникнуть, если мать в период беременности курила, употребляла алкоголь, перенесла корь или краснуху. Это приводит к нарушению нормального процесса деления клеток со всеми вытекающими из этого последствиями.
- Оперативных вмешательств на сердце. Часто, если пожилого человека или ребенка прооперировали по причине порока сердца, то на этом месте появляется выпуклость. Это происходит, если ткани, на которые был наложен шов, плохо срастаются, на них появляются рубцы, повышается давление и увеличивается число сокращения сердца. Поэтому осложнение может возникнуть, даже если операция прошла успешно.
- Травм, при которых была повреждена сердечная стенка.
- Системных воспалительных заболеваний. Они вызывают миокардит с кардиосклерозом. Чаще всего это происходит при ревматизме. Воспалительные очаги больших размеров повышают риск формирования аневризм.
- Воздействия радиационного излучения. В обычных условиях человек не может получить большую дозу радиации. Это может случиться во время лечения злокачественных опухолей облучением.
Клиника состояния может быть разной. Как будет проявляться проблема зависит от того, где расположилась выпуклость и насколько она увеличилась. Многие пациенты после инфаркта не ощущают никаких симптомов. Лишь небольшая часть больных жалуются на:
- Болезненные ощущения в области сердца. Сама аневризма не болит, так как в ней нет нервных окончаний. Боль возникает в области вокруг рубца. Симптом обычно локализуется за грудиной слева. Он имеет приступообразный характер и появляется в результате физических нагрузок, употребления спиртного или курения.
- Слабость. Мышцы и нервная система при этом страдают от недостаточного количества кислорода и не работают на полную силу.
- Нарушения сердечного ритма. Приступы появляются время от времени и быстро прекращаются. Он может быть вызван стрессами, физическими нагрузками.
- Одышку. При этом периодически происходит нарушение ритма дыхания. Для аневризмы характерно замедление газообмена в альвеолах, что и вызывает одышку.
- Побледнение кожного покрова. Симптом возникает из-за недостаточного поступления крови к коже, так как сердце не способно перекачивать необходимое количество крови. Из-за этого также мерзнут руки и ноги, нарушается чувствительность кожи.
- Кашель. Этот симптом встречается нечасто. Он проявляется, если аневризма достигает больших размеров. Образование сдавливает легкое и раздражает его, вызывая сухой кашель. Но температура, хрипы в легких и выделение мокроты не наблюдаются.
- Ощущение сердцебиения. В нормальном состоянии человек не чувствует как бьется сердце. При аневризме это связано с нарушением сердечного ритма и усилением сокращений, из-за увеличения объема левого желудочка.
О любых неприятных ощущениях после инфаркта важно сообщать врачу. Это поможет своевременно выявить аневризму.
Диагностика аневризмы после инфаркта миокарда задача не из легких. Это связано с отсутствием жалоб у большинства больных. Легче всего заметить большие образования. Но для определения маленьких необходимы специальные обследования. Определение проблемы состоит из:
- Физикального осмотра. При этом измеряют артериальное давление, ощупывают грудную клетку, выслушивают работу органа стетоскопом. Если после этого появились подозрения на аневризму, назначают другие исследования.
- Электрокардиографии. Аппарат регистрирует движение биоэлектрического импульса к миокарду. Опытный врач может определить нарушение по одним только результатам этого исследования. Это доступная и информативная процедура.
- Эхокардиографии. Это точный диагностический метод, который поможет подтвердить наличие образования в сердце. Процедура предоставляет точные сведения о состоянии сердца.
- Сцинтиграфии миокарда. В ходе исследования в кровь вводят изотоп таллия. Он накапливается в стенках сердца и создает контраст, по которому легко определяют аневризму.
- Рентгенографии. Этот метод применяют редко, так как он позволяет обнаружить только большие образования.
Кроме этих процедур, могут назначить анализ крови и мочи для выявления сопутствующих нарушений.
В большинстве случаев предпочитают лечить аневризму хирургическим путем, так как ни один медикамент не поможет избавиться от нее. Консервативную терапию проводят для устранения симптомов и профилактики осложнений.
- быстро нарастает сердечная недостаточность;
- развивается тяжелая аритмия, плохо поддающаяся лечению;
- образуются тромбы;
- обнаружены ложные аневризмы;
- образование разорвалось. В большинстве случаев проблема заканчивается смертью больного.
Если у человека обнаружили аневризму, то его могут вылечить только с помощью оперативного вмешательства, а также облегчить проявления проблемы и предотвратить осложнения, применяя медикаменты.
Когда процесс перекачивания крови остановлен. Хирург начинает удаление образования. Он иссекает участки с патологической тканью, удаляет тромбы, если они есть и прочно ушивает сердечную стенку. В некоторых случаях, чтобы ее поддержать используют синтетические материалы.
Для восстановления нормального процесса кровообращения, может понадобиться проведение шунтирования коронарных сосудов. Это позволит снизить риск повторного инфаркта.
Процедура длится довольно долго и проводится под общим наркозом. Но даже успешная операция не дает стопроцентной гарантии на выживание. 8% случаев заканчиваются смертью.
ТС помощью медикаментов обычно снижают нагрузку на левый желудочек и предотвращают формирование тромбов. Если обследование показало, что тромбов нет, и образование не растет, то проводят поддерживающее лечение. Его назначают людям в пожилом возрасте, которые могут не перенести операцию. Консервативное лечение включает применение:
- Бета-адреноблокаторов. Они необходимы для стабилизации сердечного ритма и ослабления сокращений сердца.
- Тромболитиков. Препараты этой группы не дают тромбоцитам склеиваться и разжижают кровь, что позволяет избежать тромбообразования.
- Диуретиков. Они помогают снизить давление в артериях. Чем оно ниже, тем меньше шансов на то, что образование разорвется.
- Нитратов. Лекарства расширяют коронарные сосуды, и к миокарду поступает больше крови, что позволяет уменьшить боль.
Препарат и его дозировку должен определять только лечащий врач.
Если не провести правильное лечение аневризмы, то возрастает риск повторного приступа инфаркта и разрыва образования. Эти последствия опасны летальным исходом.
После иссечения аневризмы:
- скапливается кровь в перикарде;
- снижается выброс левого желудочка;
- нарушается сердечный ритм;
- образуются тромбы.
Но с этими осложнениями можно бороться специальными препаратами, а риска разрыва аневризмы и инфаркта нет.
Аневризма сердца после инфаркта прогноз может иметь разный. Чаще всего он неблагоприятный, но улучшить ситуацию можно хирургическим лечением. Но и эта процедура имеет определенные риски. У пожилых людей после наркоза могут развиваться другие несовместимые с жизнью осложнения.

Сколько будет жить больной с таким диагнозом, зависит от размеров, места расположения аневризмы, общего состояния организма.
Чтобы избежать развития осложнений и облегчить проявления проблемы больной должен:
- отказаться от курения;
- избегать спиртных напитков;
- снизить интенсивность физических нагрузок;
- соблюдать диету: обычно больным рекомендуют отказаться от соленого, острого, жирного, кофе, чая.
С помощью этих мер можно избежать разрывов образования в первые несколько недель после приступа инфаркта. Пациент должен придерживаться этих правил всю жизнь или до оперативного вмешательства, когда образование будет устранено.
Чтобы аневризма не появилась, следует своевременно лечить заболевания сердечно-сосудистой системы и не допустить развития инфаркта.
источник
Аневризма сердца представляет собой ограниченный выпирающий участок стенки сердца. Он формируется под действием внутреннего давления в органе, поскольку ткани в этой области утрачивают прочность и способность к сокращению.
Чаще всего аневризмы образуются на стенках левого желудочка после развития инфаркта. Это происходит примерно в 5-15 % случаев.
По статистике, аневризма сердца после инфаркта миокарда зачастую развивается у мужчин старше 40 лет. У детей и взрослых до 40 лет подобные патологии появляются значительно реже.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Наиболее распространенной причиной появления аневризмы сердца считается именно инфаркт. По статистике, этот фактор играет роль в 90 % случаев. Во время приступа сердечная мышца испытывает острый дефицит кислорода, что приводит к гибели здоровых кардиомиоцитов.
Основная проблема кроется в том, что восстановление указанных клеток почти невозможно. Спустя определенное время на данном участке появляются рубцовые ткани, которые существенно отличаются от здоровой стенки сердца. Хотя такая ткань и имеет механическую прочность, она не обладает эластичностью или не может выполнять сократительную функцию, которая характерна для миокарда.
Аневризмы развиваются по причине того, что даже после инфаркта в сердце наблюдается высокое внутреннее давление. Формирование рубцовой ткани начинается только через несколько суток. Прочность она приобретает спустя несколько недель или месяцев после приступа. Пока рубец является свежим, наблюдается выбухание пораженной области, что и влечет появление аневризмы.
Стоит учитывать, что постинфарктные образования обладают характерными чертами:
- находятся в стенках левого желудочка, поскольку на эту зону приходится максимальное давление;
- имеют внушительные размеры – диаметр может достигать больше 5-7 см;
- образуются в первые недели после приступа;
- являются последствием трансмуральных инфарктов – в данном случае область некроза поражает все слои стенки органа;
- обладают высокой склонностью к стремительному росту и разрыву.
Аневризмы классифицируют по разным критериям, разделяя их на ряд категорий. Благодаря этому существенно упрощается диагностика и лечение, поскольку врачи могут дать предварительные прогнозы. Итоговая классификация подобных образований проводится посредством эхокардиографии.
Этот критерий считается наиболее значимым, поскольку он помогает определить процессы, происходящие в тканях органа. Такая градация справедлива исключительно для постинфарктных аневризм. Началом развития патологических изменений считается момент развития приступа.
Итак, по времени выделяют следующие виды аневризмы:
| Острые |
|
| Подострые |
|
| Хронические |
|
Как правило, сердечные аневризмы формируются на стенке левого желудочка. Это связано с тем, что именно в этой зоне происходит наибольшее количество инфарктов, поскольку данная область испытывает максимальную потребность в кислороде.
Помимо этого, в левом желудочке наблюдается наибольшее внутреннее давление. Оно провоцирует выпирание стенки после приступа. Поражения правого желудочка наблюдаются намного реже, а предсердия почти не подвергаются таким изменениям.
Итак, аневризмы могут локализоваться в таких зонах:
- передняя стенка;
- задняя стенка – такое расположение наблюдается очень редко;
- верхушка;
- перегородка между желудочками.
Расположение аневризмы на межжелудочковой перегородке свидетельствует о приступе, при котором определенная область очага некроза переходит на указанную зону. В ней тоже присутствует немного мышечных клеток, но их сокращение не играет большой роли в функционировании сердца.
Аневризма в такой ситуации носит условный характер. Она представляет собой не мешковидное выпячивание, а перемещение перегородки в область правого желудочка. Подобные ситуации наблюдаются редко, однако способны спровоцировать опасные нарушения.
Перемещение перегородки провоцирует уменьшение объема правого желудочка и увеличение размеров левого. В результате у человека развивается выраженная недостаточность сердца, которая представляет угрозу для жизни.
Размеры аневризм бывают разными. По этому критерию нет определенной классификации. Врачи лишь диагностируют небольшие аневризмы, при которых определенная часть стенки сердца не сокращается с остальной частью миокарда. Подобное образование практически не имеет отличий от постинфарктного рубца. Оно в значительной степени заметно в период систолы.
Средние аневризмы не покидают границы перикарда. В диаметре они составляют несколько сантиметров. Гигантские образования существенно изменяют форму сердца. Полость таких образований можно сопоставить с объемом левого желудочка.
От размера аневризмы значительно зависит прогноз заболевания. Чем больше этот показатель, тем выше угроза развития негативных последствий.
Под формой принято понимать очертания выпячивания, которые можно визуализировать с помощью эхокардиографии или во время проведения хирургического вмешательства. Форма образования свидетельствует о скорости увеличения его размеров, что позволяет делать прогнозы для больного.
Итак, в зависимости от формы существуют такие разновидности образований:
| Диффузные |
|
| Мешковидные |
|
| Грибовидные |
|
| «Аневризма в аневризме» |
|
На практике обычно наблюдаются диффузные и мешковидные выпячивания. При этом «аневризма в аневризме» и грибовидные образования встречаются довольно редко.
Такая классификация не нашла широкого применения на практике. Она базируется на определении вида ткани, преобладающей в стенке аневризмы. В большой степени данная градация совпадает с делением по времени появления.
По этому критерию принято выделять такие разновидности образований:
| Мышечные |
|
| Фиброзные |
|
| Фиброзно-мышечные |
|
Зачастую появляются истинные аневризмы, которые включают те же слои, что и стенка сердца, однако состоят из большего объема соединительной ткани.
В более редких случаях появляется функциональная аневризма. В такой ситуации выбухает практически не измененный миокард, который теряет свою сократительную функцию.
Еще одним видом образований считаются ложные аневризмы. Для них характерно появление фиброзных спаек и листков перикарда.
О питании после инфаркта для женщин мы расскажем далее.
По сути, такие образования представляют собой незначительный сквозной дефект – именно через него кровь проникает в аномальную полость.
При развитии сердечной аневризмы после инфаркта у человека могут возникать различные проявления:
| Боли в груди |
|
| Слабость |
|
| Нарушения ритма |
|
| Одышка |
|
| Бледность кожных покровов |
|
| Кашель |
|
| Ощущение биения сердца |
|
Выявить аневризму может быть довольно сложно, поскольку в большинстве случаев она не вызывает никаких симптомов. Помимо этого, на практике большие аневризмы встречаются редко. В большинстве случаев у людей появляются диффузные образования небольших или средних размеров. Выявить подобные выпячивания без специальных исследований довольно сложно.
Поэтому диагностику проводят в 2 этапа. Вначале специалист проводит физикальный осмотр, пытаясь выявить симптомы аневризмы самостоятельно. Если же у него возникают подозрения, начинается второй этап, который включает детальное обследование сердца.
Итак, диагностика аневризмы включает такие методики:
| Физикальное обследование |
|
| Электрокардиография |
|
| Эхокардиография |
|
| Сцинтиграфия миокарда |
|
| Рентгенография |
|
При лечении данного заболевания чаще всего применяют хирургическое вмешательство. Лекарственные препараты не дают возможности справиться с основной проблемой. Поэтому консервативная терапия применяются для профилактики. Она позволяет минимизировать риск осложнений образования и справиться с нежелательными проявлениями.
После выявления аневризмы пациента госпитализируют для проведения детального обследования. Если угроза разрыва или опасной недостаточности сердца отсутствует, проведение операции можно отложить. В таких случаях назначается медикаментозное лечение. При этом очень важно регулярно посещать врача-кардиолога.
Показаниями к проведению операции относят следующее:
| Стремительное прогрессирование сердечной недостаточности | При этом появляются новые симптомы и усугубляются старые. |
| Выраженные нарушения ритма | В этом случае аневризма сопровождается аритмией или сильной тахикардией, которую не удается устранить медикаментозными способами. |
| Повторные тромбоэмболии |
|
| Ложные аневризмы |
|
| Разрыв аневризмы |
|
В любом случае есть реальная угроза появления осложнений. Аневризма существенно снижает качество жизни человека, провоцируя различные нарушения в работе сердца. По статистике, подобные аневризмы становятся причиной смертельного исхода в 5-7 раз чаще по сравнению с бессимптомными образованиями.
При удалении аневризмы проводится серьезная и масштабная операция, при которой врач вскрывает грудную клетку для обеспечения доступа к органу. Во время процедуры хирург иссекает мешок и удаляет пораженные участки рубцовой ткани.
Также необходимо устранить тромбы в желудочках. Затем стенки сердца прочно ушиваются. В некоторых случаях требуется применение синтетических материалов.
Помимо иссечения аневризмы, часто возникает необходимость выполнения шунтирования сосудов для восстановления нормального кровотока. Благодаря этому уменьшается риск развития инфаркта в послеоперационном периоде. Кроме того, данная процедура помогает справиться с ангинозными болями.
После удаления образования могут возникать такие проблемы:
- избыточное скопление крови в перикарде;
- развитие аритмии;
- появление левосторонней недостаточности сердца;
- формирование тромбов.
Подобные нарушения можно корректировать с помощью лекарственных препаратов. При этом проведение такой процедуры позволяет исключить угрозу разрыва аневризмы или развития повторных инфарктов.
При развитии ложной аневризмы вмешательство заключается в ушивании стенки, рассечении спаек и удаления крови из перикарда. Если образование поражает межжелудочковую перегородку, выполняется ее укрепление посредством особой методики.
Лекарственное лечение аневризмы заключается в снижении нагрузки на левый желудочек и предотвращении тромбообразования. Если эхокардиография показывает, что аневризма не увеличивается, а в желудочке не появляются тромбы, пациент может долгое время обходиться без операции.
Пожилым пациентам, которые могут не перенести наркоз, назначают именно симптоматическую терапию. Хирургическое вмешательство показано лишь при высокой вероятности разрыва или неэффективности медикаментозного лечения.
Консервативная терапия заключается в применении таких категорий лекарственных средств:
| Бета-адреноблокаторы |
|
| Тромболики |
|
| Мочегонные средства |
|
| Нитраты |
|
Лекарственные средства и их дозировку должен подбирать лечащий врач с учетом клинической картины заболевания.
Характеристику острого инфаркта ищите в другой статье.
Разрешается ли секс после инфаркта и в какой интенсивности — читайте тут.
Аневризма сердца после инфаркта миокарда развивается довольно часто. Это очень опасное состояние, которое способно привести к появлению серьезных осложнений. Чтобы этого не случилось, очень важно пройти комплексное медицинское обследование и четко придерживаться всех врачебных рекомендаций.
источник
Аневризма при инфаркте миокарда как опасное для жизни осложнение развивается довольно часто. По статистике, осложнению более всего подвержены мужчины старше 40 лет. Следует рассмотреть подробно, какие симптомы указывают на возникновение указанной патологии, каким образом можно облегчить состояние больного.
Аневризма сердца представляет собой патологическое выпирание истонченного участка миокарда сердечной камеры. В указанном месте происходит полное или частичное нарушение сократительной способности миокарда. Давление крови, постоянно воздействуя на истонченные стенки аневризмы, может привести к их разрыву, имеющему смертельные последствия.
Основной причиной возникновения аневризмы является инфаркт миокарда. В связи с этим месторасположение патологии наблюдается в стенках левого желудочка либо в межжелудочковой перегородке. Распространенность такого рода осложнения велика и наблюдается у каждого третьего больного, перенесшего инфаркт.
Аневризма сердца по времени образования может быть:
Началом развития первой считаются 2 недели с момента возникновения приступа. Образования небольших размеров могут самостоятельно зарубцеваться. В отличие от здоровых тканей сердца рубцы не эластичны и не могут выполнять сократительную функцию.
Большую опасность представляет аневризма большого размера, которая может разорваться в любой момент при повышении давления внутри левого желудочка.
На 8 неделе после инфаркта образование переходит в хроническую, более предсказуемую форму. Развитие болезни замедляется, вероятность разрыва стенок аневризмы уменьшается. Вследствие застоя крови в поврежденном месте может наблюдаться образование тромбов.
Аневризма сердца может иметь различную форму образования:
- диффузную;
- грибовидную;
- мешковидную;
- «аневризму в аневризме».
На практике чаще других встречаются мешковидные и диффузные образования. Самым редким, но опасным в плане разрывов считается «аневризма в аневризме».
Патология после инфаркта может различаться по размерам, структуре и составу стенок, механизму образования и другим показателям. Эту информацию, дающую полную характеристику аневризме, необходимо знать, чтобы провести правильное лечение и по возможности предупредить опасные последствия.
Симптоматика аневризмы сердца после инфаркта разнообразна и зависит от ее основных характеристик: размера, локализации, формы, времени образования, наличия каких-либо осложнений. Часто у больного с указанной патологией наблюдаются симптомы:
- одышка;
- различные тяжелые нарушения ритма сердца (тахикардия, брадикардия, кратковременные остановки сердца);
- кашель, когда аневризма достигает больших размеров и механически сдавливает легкое;
- бледность кожи, снижение ее чувствительности из-за нехватки кислорода;
- слабость;
- дискомфорт или болевые ощущения в груди;
- сердцебиение при незначительной физической нагрузке.
Одним из признаков, характеризующих указанное заболевание, считаются периодические нарушения ритмов сердца. Это происходит из-за отсутствия проводимости электрического импульса через ткани образования или при перегрузках сердца объемами крови.
Распространенным признаком аневризмы, развившейся в результате инфаркта, считается нарушение ритма дыхания — одышка. Состояние возникает из-за ухудшения газообмена в результате застоя крови в полости патологического образования.
Аневризма лишена нервных окончаний, поэтому болеть не может. Дискомфорт в груди, болевые ощущения могут появиться, если в процесс развития болезни вовлекается здоровая мышечная ткань, расположенная рядом. Боль может возникнуть при перегрузке миокарда и сдавливании тканей. Этот признак, указывающий на аневризму, не является обязательным.
Разрыв острой аневризмы характеризуется быстро нарастающими признаками:
- бледностью кожных покровов с переходом в цианоз;
- холодным потом;
- спутанностью сознания;
- переполнением шейных вен крови;
- шумным и поверхностным дыханием;
- похолоданием верхних и нижних конечностей;
- мгновенной смертью.
Некоторые больные с хронической аневризмой длительное время могут не предъявлять никаких жалоб на сердце. Впоследствии при физической нагрузке и стрессовых ситуациях у них проявляются признаки сердечной недостаточности: нарушение ритмов сердца, одышка, приступы сердечной астмы, отек легких.
Аневризма сердца может быть диагностирована при помощи следующих инструментальных методов исследования:
- эхокардиографии;
- рентгенографии;
- электрокардиографии;
- сцинтиграфии;
- МРТ и др.
Перед детальным обследованием сердца инструментальным путем специалист осматривает пациента физикально, в ходе чего проводится перкуссия, измерение давления, пальпация, аускультация.
Основным эффективным способом лечения аневризмы после инфаркта миокарда является хирургическое вмешательство.
Операция на сердце сложная, очень рискованная и проводится по строгим показаниям:
- при прогрессировании сердечной недостаточности;
- при тяжелых нарушениях сердечного ритма;
- для предотвращения тромбоэмболии;
- при угрозе или при разрыве аневризмы.
Перед операцией больному проводится медикаментозная терапия, которая преследует цели:
- снижение нагрузки на левый желудочек при помощи бета-блокаторов и мочегонных препаратов;
- разжижение крови;
- коррекцию ритма сердца;
- профилактику тромбообразования;
- расширение коронарных сосудов.
Лекарственные препараты и дозы определяет только лечащий врач для каждого больного в индивидуальном порядке. Самолечение аневризмы сердца опасно для жизни.
Оперативное вмешательство заключается в иссечении аневризмы с последующим ушиванием дефекта и, при необходимости, укреплением стенок сердца полимерными материалами, удалением крови из перикарда. В ходе проведения операции сердце выводят из системы кровообращения и останавливают. Функции органа временно выполняет специальный аппарат искусственного кровообращения (АИК).
После проведения всех необходимых мероприятий сердце запускается прямым воздействием электрического разряда. Убедившись в бесперебойной работе органа, АИК отключают. Одновременно с основной операцией могут быть проведены дополнительные мероприятия, улучшающие работу сердца:
- шунтирование;
- установка кардиостимулятора и др.
В послеоперационный период необходимо по назначению врача пройти медикаментозную терапию. Летальный исход даже после качественно произведенной операции может составлять до 10% случаев. При противопоказаниях к оперативному вмешательству больному проводится пожизненная консервативная терапия.
Серьезная операция по иссечению аневризмы имеет ряд противопоказаний. Некоторые больные отказываются от ее проведения, осознавая ее сложность и риск возможных последствий. Такие пациенты должны находиться под постоянным наблюдением участкового врача-кардиолога, четко выполнять все его предписания.
Чтобы не допустить ухудшения своего состояния, необходимо, помимо медикаментозного лечения, соблюдать ряд правил, включающих:
- полный отказ от курения и употребления алкоголя;
- строго дозированную физическую активность;
- соблюдение особой диеты.
Никотин увеличивает частоту сердечных сокращений, вызывая частые приступы стенокардии и аритмии, провоцирует развитие атеросклероза. Употребление спиртных напитков даже в небольшом количестве расширяет кровеносные сосуды, чем увеличивает нагрузку на сердце.
Любая физическая активность сопровождается учащением сердцебиения и дыхания, притоком крови к сердцу, создавая дополнительную нагрузку. Полностью исключать активность нельзя, рекомендуются пешие прогулки в спокойном темпе на свежем воздухе.
источник
Одно из тяжелых осложнений инфаркта – аневризматическое выпячивание стенки в зоне некроза. Признаками его развития являются: недостаточность кровообращения, тромбоэмболия, аритмия. Для лечения необходима операция, без нее больные погибают от сердечной декомпенсации или разрыва аневризмы.
У большинства пациентов предшествующим состоянием был обширный инфаркт миокарда с трансмуральным (все слои стенки) некрозом. При этом аневризма может возникнуть как в первую неделю, так и через несколько месяцев от начала болезни.
Самое частое место формирования – верхушка и передняя стенка левого желудочка. Разрушенная мышечная ткань обладает высокой растяжимостью и в период сокращения сердца выпячивается наружу или в просвет правого желудочка, если образование находится на перегородке.
К факторам, которые могут провоцировать развитие аневризмы после инфаркта, относятся:
- пожилой возраст пациентов, сахарный диабет, истощение (нарушается процесс рубцевания зоны инфаркта);
- ранняя физическая активность;
- тяжелая форма артериальной гипертензии;
- возникновение повторного инфаркта, особенно у больных с кардиомиопатией, дистрофией миокарда, кардиосклерозом;
- позднее начало лечения заболевания;
- атипичные, в том числе и безболевые формы;
- отсутствие коллатерального (обходного пути) кровотока при впервые возникшем тяжелом приступе стенокардии.
А здесь подробнее об осложнениях инфаркта миокарда.
При сокращении желудочка кровь частично переходит в аневризматический мешок, что снижает величину сердечного выброса и способствует проявлениям сердечной и сосудистой недостаточности:
- одышка,
- резкая слабость,
- головокружение,
- обморочные состояния,
- кашель,
- приступы удушья,
- отеки на ногах,
- увеличение печени.
Из-за турбулентного движения крови в полости аневризмы образуются сгустки крови – пристеночные тромбы. Они могут разрушаться, а их части передвигаются по артериальному руслу. Такие эмболы приводят к закупорке сосудов конечностей, головного мозга, легких, кишечника, почек, вызывая гангрену, инфаркты органов (в том числе и вторичный некроз миокарда), инсульт.
Если аневризма возникает в острый или подострый период болезни, то ее стенка содержит еще недостаточно сформированную рубцовую ткань, что может привести к разрыву сердца, кровоизлиянию в перикард, тампонаде и остановке сердечных сокращений.
Формирование выпячивания стенки сердца относится к неблагоприятному варианту течения инфаркта миокарда. Если вовремя не провести операцию, то в течение 2 — 3 лет от момента образования аневризмы больные погибают от острой коронарной или сердечной декомпенсации, тромбоза. К факторам, которые повышают вероятность летального исхода, относятся:
- прогрессирование недостаточности кровообращения;
- возобновление приступов стенокардии на фоне лечения;
- относительная недостаточность митрального клапана из-за расширения полости левого желудочка;
- тяжелые виды нарушения ритма;
- большой размер аневризмы, мешковидная или грибовидная форма.
Более доброкачественное течение у бессимптомных и небольших образований, сформированных после 2 месяцев от начала инфаркта.
Смотрите на видео об аневризме и опасности, которую она несет:
По месту расположения аневризмы могут быть:
- желудочковыми (преимущественно левого);
- септальными (межжелудочковая перегородка).
Встречаются опасные образования в форме мешка, гриба и многослойные (одна внутри другой), более прочными считаются плоские, имеющие изнутри конфигурацию чаши. Структурой стенки аневризмы бывает мышечные или соединительнотканные волокна, чаще они сочетаются в различных пропорциях.
Истинные аневризмы желудочка имеет в составе все три слоя миокарда, а ложные появляются при разрыве мышечной ткани, их ограничивает только эпикард и околосердечная сумка, вероятность разрыва в таком случае чрезвычайно высокая.
При инфаркте может появиться и функциональный вариант – жизнеспособные клетки находятся в спящем состоянии (зона гибернирующего сердца), они не сокращаются в фазу систолы, а выпячиваются под давлением крови. После восстановления притока крови в эту область аневризма исчезает.
К признакам, которые можно обнаружить при обследовании больного, относятся:
- осмотр и пальпация – асинхронная пульсация в 3 — 4 межреберном промежутке вне зоны верхушечного толчка (симптом коромысла);
- аускультация – шум на протяжении систолы при относительной митральной недостаточности;
- рентгенография – патологическое выпячивание дуги левого желудочка, расширение границ сердца, легочной застой;
- ЭКГ – «застывшие» симптомы инфаркта, нет улучшения (восстановления ST);
- ЭхоКГ – определяется аневризма, можно исследовать ее размеры, наличие сгустков крови, а также гемодинамические показатели – фракцию выброса, конечные объемы желудочка в систолу и диастолу;
- коронарография – закупорка венечной артерии и изменения кровотока за ней;
- вентрикулография и МРТ – помогают установить размер, форму, расположение, изменение сердечной мышцы вне аневризмы, тромбоз полости желудочка;
- ПЭТ сердца (позитронная эмиссионная томография) – нужна для определения «спящего» миокарда в смежных участках;
- ЭФИ (электрофизиологическое исследование) показано при наличии аритмии.
Медикаментозное лечение может быть назначено в исключительных случаях – при противопоказаниях к операции (опасность наркоза, погибшие клетки вокруг аневризмы, тяжелая митральная недостаточность), бессимптомной аневризме небольшого размера. Во всех остальных ситуациях показано хирургическое вмешательство.
Больного подключают к аппарату искусственного дыхания, после вскрытия мешка аневризмы ее очищают от тромбов, иссекают, оставляя около 2 см рубцовой ткани, затем сшивают линейным или кисетным швом. Для больших образований поверх швов накладывают заплату. Вместе с удалением аневризмы иногда проводится шунтирование коронарных артерий для восстановления кровотока в зоне инфаркта, операции на клапанах сердца.
Проведенная операция существенно снижает смертность больных. Но так как она проводится на открытом сердце, а объем желудочка после ушивания уменьшается, то в послеоперационном периоде возможны осложнения:
- сердечная и дыхательная недостаточность;
- низкий сердечный выброс (гипотония, обморок, коллапс);
- аритмия;
- кровотечение;
- инсульт;
- почечная недостаточность.
Пятилетняя выживаемость после резекции аневризмы составляет около 75%, а десятилетняя – примерно 35%. У большинства пациентов причиной смерти становится повторное острое нарушение коронарного кровообращения.
А здесь подробнее о повторном инфаркте миокарда.
Постинфарктная аневризма образуется при обширных и трансмуральных поражениях миокарда. Чаще всего бывает в левом желудочке. Приводит к сердечной недостаточности, тромбозу сосудов, нарушениям ритма. При появлении в острый и подострый период имеет непрочную стенку, что угрожает разрывом сердца.
Наиболее точный диагноз ставится при помощи ЭхоКГ, вентрикулографии и МРТ. Для лечения нужна операция – иссечение тканей с последующим восстановлением целостности стенок желудочка.
Если выявлена аневризма сердца, операция может стать единственным шансом на спасение, только с ней прогноз улучшается. Жить без операции в целом можно, но только в том случае, если аневризма, например, левого желудочка очень маленькая.
Если образовалась аневризма сердца, симптомы могут быть схожи с обычной сердечной недостаточностью. Причины — инфаркт, истощение стенок, изменения сосудов. Опасное последствие — разрыв. Чем раньше проведена диагностика, тем больше шансов.
Случиться повторный инфаркт миокарда может в течение месяца (тогда его называют рецидивирующий), а также 5 лет и более. Чтобы максимально предотвратить последствия, важно знать симптомы и проводить профилактику. Прогноз не самый оптимистичный для больных.
Констатируют трансмуральный инфаркт зачастую на ЭКГ. Причины острого, передней, нижней, задней стенки миокарда кроются в факторах риска. Лечение требуется начать незамедлительно, ведь чем оно позже предоставлено, тем хуже прогноз.
Возникает постинфарктный кардиосклероз довольно часто. Он может быть с аневризмой, ИБС. Распознание симптомов и своевременная диагностика помогут спасти жизнь, а ЭКГ признаки — установить правильный диагноз. Лечение длительное, требуется реабилитация, могут быть и осложнения, вплоть до инвалидности.
Если воспалилась аневризма аорты, операция может спасти жизнь. Пациенту стоит знать, какие проводят операции, важные показатели к хирургическому вмешательству, реабилитация и прогноз после, последствия вмешательства. А также об образе жизни и питании после. Какие есть виды замены аорты, протезирование аневризмы и осложнения после. Сколько идет эндоваскулярное протезирование.
Образоваться пристеночный тромб может в сердце (в верхушке, левом и правом желудочке), аорте. Опасность возникает в момент отрыва от постоянного места дислокации. Тяжелый случай — аневризма аорты с пристеночным тромбом. Лечение только хирургическое.
В зависимости от времени наступления, а также сложности различают такие осложнения инфаркта миокарда: ранние, поздние, острого периода, частые. Их лечение непростое. Чтобы их избежать, поможет профилактика осложнений.
Возникнуть аневризма сердца у детей (МПП, межжелудочковой перегородки) может по причине нарушений, интоксикаций во время беременности. Признаки могут быть выявлены при регулярном обследовании. Лечение может заключаться приеме лекарств или операции.
источник
Миокард — это мышца, управляющая сокращениями сердца и регулирующая кровоснабжение всего организма. Для бесперебойной работы ей необходимо регулярное питание и кислород, снабжение которыми происходит по коронарным артериям.
Если по каким-то причинам дыхание и питание миокарда нарушаются, клетки мышцы начинают гибнуть. Некроз того или иного участка сердечной мышцы и называют инфарктом миокарда.
Инфаркт миокарда зачастую влечет за собой полную или частичную утрату трудоспособности, и это еще не самое худшее. В 10-12% случаев он угрожает самой жизни больного!
17,5 миллионов — по статистике, именно столько людей умирает ежегодно в мире от заболеваний сердца и сосудов. А к 2030 году, по прогнозам экспертов ВОЗ, этот показатель достигнет еще более страшных цифр — 23,6 млн смертей от ССЗ в год.
В большинстве случаев некроз тканей миокарда происходит из-за тромбоза венечной артерии, который провоцируется атеросклерозом — атеросклеротические бляшки закупоривают артерию, нарушая кровоснабжение.
Другие распространенные причины инфаркта — спазм коронарных сосудов и тромбоз коронарных сосудов.
- гипертоническая болезнь;
- ранее перенесенный инфаркт;
- курение;
- малоподвижный образ жизни;
- наследственная предрасположенность;
- повышенный уровень «плохого» холестерина в крови;
- ожирение;
- сахарный диабет;
- пожилой возраст;
- состояние постменопаузы (у женщин);
- регулярные стрессы;
- чрезмерные нагрузки (физические и эмоциональные);
- нарушения свертываемости крови.
Поскольку некрозу могут подвергаться различные по размеру участки мышечной ткани, кардиологи различают мелкоочаговый и крупноочаговый инфаркт миокарда.
Также инфаркты делят, в зависимости от глубины поражения стенки сердца, на:
- трансмуральный — патологическими изменениями охвачена вся толщина мышечного слоя;
- интрамуральный — некроз кроется в глубине сердечной мышцы;
- субэпикардиальный — поражены участки миокарда, близкие к эпикарду;
- субэндокардиальный — некротический процесс сосредоточен в области соприкосновения миокарда с эндокардом.
В зависимости от локализации поражения выделяют:
правожелудочковый и левожелудочковый инфаркт миокарда.
По клиническим проявлениям кардиологи различают типичный и атипичный инфаркт миокарда.
Выраженность признаков инфаркта зависит от стадии заболевания.
Предынфарктный период наблюдается не у всех пациентов, протекает в виде обострения и учащения приступов стенокардии и может продолжаться как часы и дни, так и несколько недель.
Острейший период сопровождается развитием ишемии миокарда и образованием участка некроза, продолжается от 20 минут до 3 часов. Основной признак — жгучая или давящая боль, которая часто появляется на фоне физической нагрузки или серьезного стресса. Боль может отдавать в левую руку, плечо, шею, лопатку или нижнюю челюсть.
Болевые ощущения отличаются продолжительностью (более 30 минут) и не снимаются даже повторным приемом нитроглицерина.
Первая помощь при инфаркте миокарда: при обнаружении хотя бы нескольких перечисленных симптомов необходимо немедленно вызвать скорую помощь! Больного нужно положить, обеспечить доступ свежего воздуха. До прибытия врачебной бригады возможны прием нитроглицерина 1 таблетки (или изокета 1 дозы) под язык.
Острый период инфаркта миокарда начинается с момента образования очага некроза на миокарде и длится от 2 до 14 суток.
В этом периоде человек может не испытывать боли. Из-за образования участка некроза и воспаления тканей сердца повышается температура тела. У больного сохраняются и нарастают признаки сердечно-сосудистой недостаточности. Артериальное давление понижено или нормальное.
Первая помощь та же: незамедлительное обращение в скорую.
Подострый период сопровождается формированием рубцовой ткани, продолжается 4-8 недель. Для этого периода инфаркта миокарда не характерны боли в сердце и лихорадка.
Состояние больного нормализуется, АД и частота пульса постепенно приближаются к норме, ослабевают проявления сердечно-сосудистой недостаточности.
Постинфарктный период — все симптомы проходят, лабораторные показатели постепенно возвращаются к норме. Организм приспосабливается к последствиям изменений структуры сердечной мышцы.
Абдоминальная — симптомы маскируются под признаки заболеваний брюшной полости: боли и вздутие в животе, тошнота.
Астматическая — у больного наблюдаются одышка, приступы удушья.
Церебральная — проявления мозговых нарушений: головная боль, головокружение, спутанность сознания.
Аритмическая — человек жалуется на учащенное сердцебиение или сбои в сердцебиении.
Отечная форма — имеются выраженные периферические отеки мягких тканей.
Подавляющая часть смертей от инфаркта случается в первые часы и сутки и связана с осложнениями инфаркта миокарда:
- Жизнеугрожающие аритмии — желудочковая тахикардия, фибрилляция желудочков, остановка сердца;
- Кардиогенный шок — состояние, развивающееся при обширном поражении миокарда левого желудочка и характеризующееся прогрессирующим снижением АД и нарушением кровоснабжения жизненно-важных органов;
- Аневризма сердца и ее разрыв — истончение сердечной стенки и выпячивание ее под давлением крови в желудочках. В случае разрыва аневризмы — возникает тампонада и остановка сердца;
- Тампонада сердца — смертельно опасное осложнение сердечной аневризмы, при котором после разрыва аневризмы кровь вытекает в полость перикарда. В результате быстрого наполнения перикарда кровью сердце уже не может осуществлять насосную функцию и останавливается;
- Разрыв межжелудочковой перегородки;
- Острая сердечная недостаточность(отек легких);
- Возникновение полной атриовентрикулярной блокады и урежение частоты сердечных сокращений до 20-30 в мин.
Сначала врач осматривает пациента и собирает сведения от пациента или его близких о характере и продолжительности болей, силе и повторяемости приступов, принятых медикаментах, их влиянии на самочувствие.
Далее проводится лабораторная и инструментальная диагностика инфаркта миокарда:
- общий и биохимический анализы крови( чаще в условиях стационара);
- исследование кардиоспецифических ферментов и маркеров повреждения сердечной мышцы (чаще в условиях стационара);
- электрокардиография;
- эхокардиография (УЗИ сердца);
- коронарография (в условиях стационара).
В мероприятия по интенсивной терапии при остром инфаркте миокарда могут входить:
- введение тромболитических средств для растворения тромба и восстановления кровотока в миокарде;
- обезболивание (чаще применяются наркотические анальгетики);
- стабилизация АД;
- применение антиангинальных, антиаритмических препаратов, антикоагулянтов, антиагрегантов, бета-блокаторов, ингибиторов АПФ и др.
Зачастую в лечении инфаркта миокарда применяются хирургические методики:
- ангиопластика (расширение суженного сосуда с помощью баллонного катетера);
- коронарное стентирование (установка стента в место сужения коронарной артерии, после его расширения баллоном);
- шунтирование (пришивание шунта, которые обходит суженное место).
Постстационарное лечение инфаркта миокарда (амбулаторное ведение после выписки из стационара) также включает в себя целый ряд мероприятий:
- наблюдение кардиолога;
- фармакотерапия;
- контроль АД и ЧСС;
- соблюдение диеты;
- избегание стресса, переутомления и нагрузок;
- рекомендованная двигательная активность;
- отказ от вредных привычек.
В клинике «МедикСити» диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, а также страдающих другими кардиологическими заболеваниями, осуществляются на высочайшем профессиональном уровне.
На вооружении наших врачей-кардиологов — лучшая аппаратура экспертного уровня, обширные научные знания и новейшие разработки!
У нас адекватные цены и индивидуальный подход. Узнать расписание специалистов и стоимость услуг можно по телефону: +7 (495) 604-12-12.
«МедикСити» — это правильный выбор!
Также Вы можете воспользоваться представленными ниже формами для того, чтобы задать вопрос нашему специалисту, записаться на прием в клинику или заказать обратный звонок. Задайте вопрос или укажите проблему, с которой Вы хотели бы к нам обратиться, и в самое ближайшее время мы свяжемся с Вами для уточнения информации.
источник