В настоящее время ускоренный ритм жизни, нехватка времени, постоянная занятость лиц молодого и среднего возраста все чаще приводят к тому, что человек не уделяет должного внимания своему здоровью, даже если его что – то беспокоит. Однако, следует помнить, что многие опасные заболевания, вызывая в начале лишь небольшой дискомфорт, при развитии осложнений могут привести к плачевному исходу. Особенно это касается аневризмы брюшного отдела аорты.
Аорта является самым крупным и важным сосудом в организме человека. Эта артерия разносит кровь от сердца по другим органам и располагается вдоль позвоночника в грудной и брюшной полостях. Диаметр ее в брюшной полости составляет от 15 до 32 мм, и именно в этом отделе чаще всего (в 80% случаев) развивается аневризма. Аневризма – это выпячивание, выбухание стенки сосуда, вызванное ее атеросклеротическим, воспалительным или травматическим повреждением.
Выделяют следующие виды аневризм брюшной аорты:
- по локализации поражения: супраренальная, инфраренальная (над и под местом отделения от аорты почечных артерий, соответственно), тотальная (на всем протяжении).
- по диаметру : малая (3 – 5 см в диаметре), средняя (5 – 7 см), большая (более 7 см), гигантская (в разы превышающая нормальный диаметр сосуда).
- по характеру: не осложненная и осложненная (разрыв, расслаивание, образование тромбов на стенке аорты).
- по форме : мешотчатая и веретенообразная. Различия их в том, что выпячивание мешотчатой формы захватывает менее половины диаметра, если представить аорту в поперечном сечении, а веретенообразная аневризма – это выбухание стенки практически по всему диаметру.
- по строению стенки выпячивания : истинная, ложная и расслаивающая. Истинная аневризма образована всеми оболочками сосудистой стенки (внутренней, средней и наружной), а ложная представлена рубцовой тканью, замещающей нормальную стенку аорты в этом участке. Расслаивающая аневризма представляет собой расхождение оболочек стенки сосуда и затекание крови между ними.
Аневризма брюшной аорты встречается у 5% мужчин старше 60 лет. Опасность аневризмы в том, что истонченная в месте выпячивания стенка может не выдержать давления крови и разорваться, что приведет к летальному исходу. Смертность при этом осложнении высока и составляет 75%.
Причины формирования аневризмы:
- Атеросклероз является самой частой причиной аневризмы. В 73 – 90% выпячивание стенки брюшной аорты вызвано отложением атеросклеротических бляшек с повреждением внутренней выстилки сосуда.
- Воспалительные поражения аорты при туберкулезе, сифилисе, микоплазмозе, неспецифическом аортоартериите, бактериальном эндокардите, ревматизме.
- Генетические нарушения , обуславливающие слабость сосудистой стенки (соединительнотканная дисплазия, синдром Марфана).
- Травматические повреждения сосудистой стенки могут возникнуть после закрытых травм живота, груди или позвоночника.
- Постоперационные ложные аневризмы из анастомозов крайне редко могут сформироваться после операций на аорте.
- Грибковые (микотические) поражения аорты у лиц с иммунодефицитом (ВИЧ — инфекция, наркомания) или вследствие попадания грибка — возбудителя в кровь (сепсис).
- мужской пол — мужчина страдают чаще женщин, хотя и у женщин аневризмы тоже встречаются.
- возраст более 50 – 60 лет — по мере старения организма нарушается эластичность сосудов, что обуславливает подверженность стенки аорты к действию повреждающих факторов.
- отягощенная наследственность – наличие у близких родственников аневризмы, дисплазия соединительной ткани, имеющая генетическую предрасположенность.
- курение негативно влияет на сердечно — сосудистую систему в целом, так как вещества, содержащиеся в сигаретах, повреждают внутреннюю оболочку сосудов, влияют на уровень артериального давления, повышая риск развития гипертонии.
- злоупотребление алкоголем также оказывает токсическое действие на сосуды.
- сахарный диабет — глюкоза, которая не может усваиваться клетками из крови, повреждает внутреннюю оболочку сосудов и аорты, способствуя отложению
- избыточный вес
- артериальная гипертензия (см. препараты для снижения давления).
- повышенный уровень холестерина
Не осложненная аневризма малых размеров может никак себя не проявлять клинически в течение нескольких лет, и выявляется случайно при прохождении обследования по поводу других заболеваний. Образование более значимых размеров проявляется следующими признаками:
- самый частый симптом аневризмы – тупые боли в животе тянущего, распирающего характера
- дискомфорт и чувство тяжести в левой околопупочной области
- ощущение пульсации в животе
- нарушения пищеварения – тошнота, отрыжка, неустойчивый стул, отсутствие аппетита
- боли в пояснице, онемение и похолодание нижних конечностей
Если пациент замечает у себя эти признаки, следует обратиться к врачу для прохождения обследования, так как они могут оказаться симптомами аневризмы брюшной аорты.
При отсутствии симптомов, диагноз может быть установлен случайно, например, при проведении УЗИ по поводу заболеваний желудка, кишечника, почек.
При наличии клинических признаков аневризмы, врач, заподозривший данное заболевание, проводит осмотр пациента и назначает дополнительные методы исследования. При осмотре определяется пульсация передней брюшной стенки в положении лежа на спине, при аускультации брюшной полости выслушивается систолический шум в проекции аневризмы, при пальпации живота прощупывается объемное пульсирующее образование, похожее на опухоль.
Из инструментальных методов назначаются:
- УЗИ и дуплексное сканирование брюшного отдела аорты – позволяет визуализировать выпячивание в стенке аорты, определить локализацию и протяженность аневризмы, оценить скорость и характер кровотока в данном участке, выявить атеросклеротическое поражение стенки и наличие пристеночных тромбов.
- КТ ил МРТ брюшной полости могут быть назначены для уточнения локализации образования и оценки распространения аневризмы на отходящие артерии.
- ангиография назначается в случае неясного диагноза по результатам предыдущего обследования. Заключается во введении рентгеноконтрастного вещества в периферическую артерию и проведении рентген снимка после попадания вещества в аорту.
- рентгенография брюшной полости может быть информативна, если в стенках аневризмы отложены соли кальция и произошло их обезыствление. Тогда на рентгенограмме можно проследить контуры и протяженность выпячивания, так как брюшной отдел нормальной аорты в норме не виден.
Лекарственных препаратов, способных устранить аневризму, не существует. Но пациент все равно должен принимать препараты, назначенные врачом, для профилактики повышения артериального давления, могущего спровоцировать разрыв аневризмы, и для предупреждения дальнейшего повреждения сосудистой стенки. Назначаются такие группы лекарственных средств:
- кардиотропные препараты — престариум, рекардиум, верапамил, нолипрел и пр.
- антикоагулянты и антиагреганты (средства, препятствующие образованию тромбов в кровяном русле) – кардиомагнил, тромбоАсс, аспикор, варфарин, клопидогрель. Должны быть назначены с осторожностью, так как при разрыве аневризмы способствуют дальнейшему кровотечению.
- липидснижающие средства (аторвастатин, розувастатин и др., см. статины — вред или польза) нормализуют уровень холестерина в крови, препятствуя отложению его на стенках сосудов (
- антибиотики и противогрибковые средства при воспалительных процессах в аорте.
- противовоспалительные препараты (НПВС-диклофенак, кортикостероиды -преднизолон) при ревматическом поражении сердца и аорты.
- лекарства, направленные на коррекцию уровня глюкозы при сахарном диабете и др.
Эффективное лечение заболевания осуществляется только хирургическим путем. Операция может быть проведена в плановом или экстренном порядке.
Показанием для планового хирургического вмешательства является неосложненная аневризма размером более 5 см. Экстренная операция выполняется при расслаивании или разрыве аорты.
В обоих случаях операция проводится под общим наркозом с подключением аппарата искусственного кровообращения. Осуществляется разрез передней брюшной стенки с доступом к брюшной аорте. После этого хирург накладывает зажимы сверху и снизу выпячивания, иссекает стенки аневризмы и подшивает искусственный протез к неповрежденным участкам аорты выше и ниже аневризмы.
Протез представляет собой синтетическую трубку, которая хорошо приживается в организме и не требует замены на протяжении всей жизни человека. Иногда применяется протез, раздвоенный на конце, для протезирования аорты ниже места ее раздвоения при поражении подвздошных артерий. Операция длится около 2 – 4 часов.
После ушивания операционной раны пациент переводится в реанимационное отделение, где находится под наблюдением до 5 – 7 суток. После этого еще две – три недели или дольше, в зависимости от течения постоперационного периода, пребывает в профильном отделении, и выписывается домой под наблюдение кардиолога и кардиохирурга в поликлинике по месту жительства.
- острый инфаркт миокарда
- острый инсульт (не ранее, чем через 6 недель после его возникновения)
- хроническая сердечная недостаточность на поздних стадиях
- тяжелая недостаточность функции печени и почек
- острые инфекционные заболевания
- декомпенсация сопутствующих заболеваний (сахарный диабет, бронхиальная астма и др)
- острая хирургическая патология (панкреатит, аппендицит, холецистит и др).
В связи с тем, что при подготовке к плановому вмешательству пациент и врач располагают временем, в отличие от осложненной аневризмы, пациент может быть тщательно обследован с учетом возможных противопоказаний и оценки компенсаторных возможностей организма.
Противопоказаний для экстренной операции нет, так как операционный риск в разы меньше, чем смертность от осложнений аневризмы, поэтому любой пациент с подозрением на разрыв аневризмы должен быть взят на операционный стол.
В 90 – х годах прошлого века аргентинским ученым было опробовано устройство для протезирования аорты, названное графт – стентом. Это протез аорты, представляющий собой ствол и две ножки, подводимый катетером под контролем рентгенотелевидения через бедренную артерию к аневризме и самоукрепляющийся в стенках аорты специальными крючками.
- Операция является эндоваскулярной, проводится без разреза передней брюшной стенки под местным или общим наркозом. Длительность 1 – 3 часа.
- Достоинства эндопротезирования аорты – малая травматичность, в сравнении с открытой операцией, и более быстрое восстановление организма.
- Недостатки – в связи с тем, что сама аневризма не иссекается, а протез вставляется как бы внутрь выпячивания, аневризма продолжает существовать. Постепенно выпячивание стенки аорты распространяется выше места прикрепления стента, что приводит к развитию новых путей кровотока, формированию тромбов, расслаиванию стенки сосуда, и, как следствие, повышает риск развития осложнений. Часто эти процессы требуют проведения обычной операции, поэтому, несмотря на хорошие результаты в раннем периоде после эндопротезирования, оно проводится реже, чем открытая операция.
Массовое распространение эндопротезирования ограничено немалыми затратами клиники на закупку графт – стентов (стоимость одного протеза за рубежом составляет порядка 500 тысяч рублей, стоимость самой операции 20 – 40 тысяч рублей), тем более что стент должен быть изготовлен индивидуально для конкретного пациента. В России данная операция относится к высокотехнологичным видам помощи, и в некоторых клиниках проводится по квотам Минздрава РФ. Открытые операции, тем более в экстренном порядке, проводятся бесплатно.
- Смертность после операции в плановом порядке 0 – 0, 34% в год в отдаленном периоде.
- Летальность после прооперированного разрыва аневризмы в первые два месяца — 90%.
- Операционная летальность сильно различается:
- при плановых операциях составляет 7 – 10%;
- при операциях по поводу разрыва аневризмы – 40 – 50%;
- при эндопротезировании – 1%.
Приведенная статистика и опыт хирургов показывают, что операция в плановом порядке намного предпочтительнее для пациента, так как промедление при наличии показаний к операции чревато угрозой для жизни. Но и при тщательной подготовке пациента и оценке операционных рисков, не исключается развитие осложнений после операции. Они развиваются редко, и составляют менее 4%.
- отек легких
- отек мозга
- почечная недостаточность
- расхождение и воспаление операционной раны
- нарушения свертываемости крови и кровотечения во внутренних органах
- при эндопротезировании – эндолики, или негерметичность установленного протеза
- тромбоэмболические осложнения – отрыв и попадание тромбов в артерии кишечника, нижних конечностей, головного мозга, в легочную артерию.
Профилактикой осложнений служит тщательный подбор протеза, усиленное наблюдение за пациентом в постоперационном периоде, прием антибиотиков, назначение гепарина по стандартной хирургической схеме.
- инфекция протеза (0.3 – 6%)
- протезно – кишечная фистула (менее 1%)
- тромбоз протеза (3% в течение 10 лет после операции)
- сексуальная дисфункция (менее 10% в первый год после операции)
- послеоперационная грыжа.
Профилактика отдаленных осложнений – назначение антибиотков при любых инвазивных исследованиях, стоматологических, гинекологических и урологических процедурах, если они сопровождаются проникновением в ткани организма; пожизненный прием статинов, антиагрегантов, бетаблокаторов и ингибиторов АПФ. Профилактикой импотенции служит аккуратное выделение подвздошных артерий и аорты в момент операции, чтобы не повредить близлежащие нервы.
Данное заболевание чревато развитием жизнеугрожающих осложнений, таких, как расслоение, разрыв или тромбоз аорты.
Обусловлена постепенным истончением стенок аорты и проникновением крови в стенку сосуда, расслаивающей ее оболочки. Такая гематома распространяется все дальше, пока стенка не лопнет под воздействием кровяного давления и не произойдет разрыв аорты.
- симптомы: резкие боли в животе или спине, резкая слабость, бледность, снижение артериального давления, холодный профузный пот, потеря сознания, коллапс, шок и смерть. Иногда пациента могут даже не успеть довезти до больницы.
- диагностика : экстренное УЗИ брюшной полости, по показаниям – КТ или МРТ.
- лечение : экстренная операция.
Происходит прорыв крови из аорты в брюшную полость или забрюшинное пространство. Симптомы, диагностика и лечение аналогичны таковым при расслаивающей аневризме аорты. Шоковое состояние и летальный исход обусловлены массивной кровопотерей и нарушениями работы сердца.
Редко развивается полная закупорка тромботическими массами всего просвета, в основном происходит формирование пристеночных тромбов, которые с током крови могут перенестись в менее крупные артерии и вызвать перекрытие их просвета (почечные, подвздошные артерии, артерии нижних конечностей).
- признаки: при тромбозе почечной артерии – внезапная сильная боль в пояснице, отсутствие мочеиспускания, общее плохое самочувствие, тошнота, рвота; при тромбозе подвздошных и бедренных артерий – внезапное похолодание нижних конечностей (одной или обеих), интенсивная боль, быстрое посинение кожи ног, нарушение двигательной функции.
- диагностика: УЗИ и дуплексное сканирование
- лечение: антикоагулянтная терапия, хирургическое извлечение тромба.
До операции. Если аневризма малых размеров (до 5 см), и не планируется плановая операция, врачи занимают выжидательную тактику и наблюдают за пациентом. Пациент должен раз в полгода посещать врача для обследования, если рост аневризмы быстрый (более чем на 0.5 см в полгода), ему будет назначена операция.
После операции пациент посещает врача ежемесячно на первом году, затем раз в полгода на втором году и далее раз в год.
И до, и после операции, пациент должен принимать назначенные врачом лекарства. Рекомендуется соблюдать следующие несложные мероприятия по ведению здорового образа жизни для профилактики роста аневризмы и осложнений:
- Правильное питание и снижение избыточного веса . Исключается жирная, жареная, острая, соленая пища. Ограничиваются животные жиры, кондитерские изделия. Рекомендуются свежие овощи и фрукты, злаковые, кисломолочные изделия, нежирные сорта птицы, мяса и рыбы, соки, компоты, морсы. Прием пищи 4 – 6 раз в день, небольшими порциями. Продукты лучше готовить в паровом, отварном, протертом виде.
- Снижение уровня холестерина – прием статинов по назначению врача, ограничение поступления холестерина с пищей.
- Контроль за уровнем артериального давления – исключение психоэмоциональных стрессов, тяжелого физического труда, регулярный прием лекарств, нормализующих давление, ограничение поваренной соли в пище.
- Полный отказ от курения и алкоголя . Доказано, что курение провоцирует рост аневризмы, а алкоголь повышает давление, что может спровоцировать сосудистую катастрофу.
- Исключение значительных физических нагрузок (в раннем послеоперационном периоде полный постельный режим с постепенным восстановлением двигательной активности). Занятия спортом противопоказаны. Допустима ходьба пешком на незначительные расстояния.
- Коррекция сопутствующих заболеваний — сахарный диабет, заболевания сердца, печени, почек и др.
Прогноз без лечения неблагоприятный, так как естественное течение заболевания приводит к осложнениям и летальному исходу.
- Смертность с малыми размерами аневризмы (до 4 – 5 см) менее 5% в год, а с размерами 5 – 9 см и более – 75% в год.
- Смертность после обнаружения аневризмы средних и больших размеров в первые два года высока и составляет 50 – 60%.
- Прогноз после разрыва аорты крайне неблагоприятный, так как 100% пациентов без лечения погибают сразу, и 90% — в первые два месяца после операции.
- Прогноз после планового лечения благоприятный, 5-летняя выживаемость после операции высока 65-70%.
источник
Самым распространенным заболеванием, среди патологий сосудистой стенки, является аневризма брюшной аорты. Это опасная болезнь, если вовремя не обнаружить образование и не принять меры по его лечению и удалению, прогноз может оказаться весьма печальным.
Это происходит из-за того, что аорта является самым крупным сосудом человеческого организма, каждую секунду через нее проходит огромное количество крови. Любая аневризма имеет склонность к росту и последующему разрыву. Если произойдет разрыв аневризмы брюшной аорты, то исход будет крайне неблагоприятным.
Аневризма брюшины имеет сложную классификацию, которая определяется несколькими признаками:
- Локализация. По месту своего нахождения дефект может быть супраренальным, инфраренальным и тотальным. Первые два положения означают нахождение образования над местом ответвления от аорты других сосудов, и под ним. Тотальная локализация означает дефект аорты на всем протяжении;
- Диаметр. Еще один важный признак, исходя из его значения, принимаются решения о лечении или удалении аневризмы. Аномалия до 5 см является малой, от 5 до 7 см – средней, более 7 – большой. Если речь идет об образовании, которые в несколько раз больше окружности самой аорты, то она называется гигантской;
- Характер. По характеру можно различать аневризму без осложнений и с осложнениями (например, разрывы, расслаивание сосудистых стенок, тромбоз);
- Форма. Бывает мешотчатой и веретенообразной. В первом случае аневризма образуется на одной из сторон стенки аорты и начинает увеличиваться в виде мешочка, напоминая собой ягоду на кусте. Вторая форма является более сложной, поскольку дефект образуется на всей окружности;
- Строение стенки выпячивания. Оно может быть истинным, ложным и расслаивающим. Истинная аневризма охватывает все слои сосудистой стенки, ложная представлена в виде рубца, а расслаивающая образована из крови, попавшей между разошедшимися слоями стенки.
Кроме заявленных классифицируемых видов, аневризма имеет разделение по описанию А.А. Покровского:
- Первый тип – аневризма инфраренального отдела аорты с характерным для нее перешейком с небольшой протяженностью.
- Второй тип – инфраренальная аневризма с перешейком, достигающим места разветвления аорты на более мелкие сосуды.
- Третий тип – инфраренальная аневризма с распространением на разветвление аорты и захватом начала артерий.
- Четвертый тип означает тотальную или повсеместную аневризму брюшного отдела аорты.
Так же аномалия может быть воспалительной, не воспалительной, врожденная и приобретенная.
Самым частым фактором, провоцирующим возникновения дефекта аорты, являются атеросклеротические бляшки. Более 80% случаев возникшей аневризмы приходится на поражение атеросклерозом слоев сосудистой стенки.
- Воспаление. Заболевания, провоцирующие воспалительный процесс – туберкулез, сифилис, микоплазмоз, неспецифический аортоартериит, бактериальный эндокардит, ревматизм;
- Генетика. Дефекты в генетическом плане влияют на разрастание образования, например, дисплазия соединительной ткани;
- Травмы. Стенки сосудов могут быть подвержены травматическому воздействию;
- Последствия оперативного вмешательства. В редких случаях анастомозы на аорте переходят в аневризмы;
- Грибковые заболевания. Зарегистрированы случаи, когда иммунодефицит или заражение крови были причинами развития грибкового поражения аорты.
Факторами риска для развития сосудистой патологии в брюшной полости могут стать:
- Принадлежность к сильному полу, у женщин поражения составляют небольшой процент.
- Возраст. Лица старше 50 лет должны обратить внимание на повышенный риск сосудистой патологии, для чего необходимо проходить ежегодные профосмотры.
- Наследственность. Если у близких родственников имеется аневризма или предрасположенность к ним, значит и у самого больного риск развития аномалии повышается.
- Вредные привычки. Никотин и алкоголь пагубно отражаются на состоянии сосудистой стенки. Кроме того, никотин является фактором риска для развития атеросклероза.
- Сахарный диабет. Не усваиваемая глюкоза имеет свойство откладываться на стенках сосудов, провоцируя их разрушение.
- Лишний вес. Особенно опасно так называемое «скрытое ожирение», когда на внутренних органах образуется большой слой жира, который давит на внутренние органы, смещает их.
- Высокое артериальное давление.
- Высокий уровень холестерина в крови, это предпосылка для развития атеросклероза.
Стоит упомянуть и риск для разрыва уже имеющейся аневризмы в брюшной полости. Это гипертонический криз, неадекватная нагрузка и травмы живота.
Как и большинство аномалий иных локализаций, аневризмы брюшного отдела в начальной стадии развиваются бессимптомно. Проводя обследование организма в плане профилактики или уточнения другого диагноза, можно обнаружить характерное образование на брюшной аорте.
Самым распространенным признаком при увеличении образования в брюшной полости, становится боль. Это происходит из-за того, что растущее образование начинает оказывать давление на расположенные рядом нервы. Часто боль отдает в нижнюю часть живота и спины, поэтому при диагностике данной патологии может возникнуть необходимость дифференцировать его с похожими по симптомам болезнями.
Другие симптомы могут быть менее характерными для аневризмы, прежде всего это относится к проявлениям желудочно-кишечной патологии: тошнота, рвота, проблемы со стулом. К этому приводит близость брюшной аорты и кишечника.
Еще одним вариантом развития болезни становятся симптомы по урологической линии из-за давления на почки и мочеточник: кровь в моче, расстройство мочеиспускания.
Болезненные ощущения в пояснице, проблемы с движением ног могут возникнуть из-за компрессии нервов спинного мозга и некоторых позвонков. Последствием этого давления может стать хроническая ишемия, результатом которой будет перемежающая хромота и трофические симптомы.
В спокойном состоянии, даже при склонности к росту, аневризма не доставляет больному сложностей, связанных с риском для жизни. Однако, картина резко меняется, когда происходит разрыв аневризмы.
Основным комплексом признаков, позволяющих заподозрить разрыв аневризмы, становится: сильная боль, коллапс и пульсация брюшной стенки.
В зависимости от направления разрыва формируются характерные признаки:
- Разрыв в забрюшинное пространство: постоянная боль, отдает в бедра и промежность. Кровь изливается в небольшом количестве, около 200 мл;
- Разрыв в пространство брюшины: быстрое развитие, геморрагический шок. Кожа становится бледной, выступает холодный пот, пульс становится нитевидным и частым, артериальное давление резко падает. Живот характерно увеличивается, становится резко болезненным, при обследовании можно обнаружить большое количество жидкости в полости. Это самый опасный вид разрыва аневризмы, поскольку даже в условиях стационара его сложно купировать, здесь практически 100% летальны исход;
- Разрыв в нижнюю полую вену: начинается слабость, одышка, учащенное сердцебиение. Кроме этого начинают отекать нижние конечности. Локально ощущается боль, пульсация. Плюс данного вида разрыва в том, что вся симптоматика проявляется постепенно, давая возможность принять экстренные меры;
- Разрыв в 12-перстную кишку: профузное желудочно-кишечное кровотечение, коллапс, кровавая рвота и кал, пропитанный кровью (мелена).
Диагностика данного состояния начинается тогда, когда обнаружены некоторые признаки наличия этой патологии. Подтвердить свои предположения врач может уже при осмотре. Если у пациента нет жировой прослойки на животе, то в положении лежа можно наблюдать пульсирующий участок над пупком. С помощью пальпации этого участка обнаруживается характерное образование, с плотной структурой и безболезненное. С помощью аускультации специалист выслушивает на этом участке систолический шум.
Чтобы уточнить и подтвердить результаты осмотра, врач назначает дополнительные методы исследования:
- УЗИ и дуплексное сканирование брюшного отдела аорты. С помощью этого метода можно просмотреть аневризму, уточнить ее местонахождение, размеры. Также выясняют наличие атеросклеротических бляшек и тромбов.
- КТ или МРТ. Исследование брюшной полостью этими методами дает возможность детально увидеть локализацию аневризмы, а также оценить степень ее распространения на окружающие сосуды.
- Ангиография. Является уточняющей мерой в том случае, когда возникают сомнения или двоякое трактование результатов предыдущих исследований. Метод заключается в том, что в одну из периферических вен вводится специальное вещество, а затем делают снимки на рентгеновском аппарате, когда оно попадет в просвет аорты.
- Рентгенография. Показана в том случае, если стенки аневризмы окружены обезыствленными солями кальция. В этом случае можно увидеть локализацию и размеры образования. В иных случаях метод не информативен.
Помимо инструментальной диагностики, необходимо сделать общие анализы крови и мочи, выявить биохимические показатели, наличие холестерин, уровень глюкозы.
Терапевтическое лечение аневризмы невозможно, так как нет лекарств, устраняющих данный дефект сосудистой стенки. Эта аномалия является абсолютным показателем для хирургического вмешательства.
Операция по резекции аневризмы до недавних пор считалась оптимальной. С ее помощью через лапаротомический разрез удалялась поврежденная часть аорты, а на ее место вставал гомопрансплантат. Если дефект распространялся на разветвленные части сосуда, то изготавливался специальный протез, заменяющий природные ткани.
Летальность такого метода составляет до 8% всех случаев. Кроме того, для такого вида оперативного вмешательства существуют противопоказания:
- Инфаркт миокарда, развившийся меньше месяца до операции;
- Недавнее острое нарушение мозгового кровообращения;
- Недостаточность сердечной, легочной или почечной системы.
Научные достижения позволяют уменьшить появление осложнений. Эндопротезирование является оптимальным вариантом, в его ходе через небольшой разрез на одной из бедренных артерий вводят стент-графт, контролируя его продвижение до брюшной аорты при помощи рентгенотелевидения. Лечение аневризмы с помощью этого метода помогает изолировать образование, одновременно создавая новое русло для течения крови.
Разумеется и здесь существуют риски и осложнения, например сдвижение стента в сторону от аневризмы. Однако даже такая вероятность крайне мала.
Аневризма брюшной аорты является непредсказуемым заболеванием. Однако можно с уверенностью утверждать, что без лечения вероятность летального исхода практически 100%. Особенно это касается средних и больших образований, склонных к росту.
Что касается разрыва аорты, то в большинстве случаев больные погибают еще до оказания профессиональной медицинской помощи. Если же их удается довезти до стационара и провести экстренную операцию, то шансы выжить оказываются лишь у 10% пациентов.
В случае обнаружения аневризмы и последующем удалении ее с помощью современных методов лечения, прогноз благоприятный, к прежнему образу жизни возвращаются около 70% больных.
источник
Аорта является самым крупным сосудом в организме человека. По аорте и ее ветвям насыщенная кислородом кровь от левого желудочка сердца поступает ко всем органам. Это главная магистраль в кровообращении человека, условно ее делят на несколько отделов: восходящую часть аорты, дугу аорты и нисходящую часть аорты. Последний отдел делится на грудную и брюшную часть. Самое частое заболевание этого сосуда — аневризма. В трех из четырех случаев болезни сосуда имеют место аневризмы брюшной аорты и лишь в одном локализация происходит в грудном отделе.
Аневризма – патологическое расширение сосуда, в местах ослабления его стенок. Под влиянием высокого артериального давления происходит расширение стенки сосуда и как следствие ее выпячивание. По своей форме аневризмы разделяются на мешотчатые и веретенообразные образования. В обоих случаях нарушается ток крови, что способствует возникновению тромбоза. В некоторых случаях в аневризматическом мешке происходит накопление кальция и кальцифицируется стенка сосуда, что делает ее хрупкой и предрасполагает к разрыву.
Аневризма брюшной аорты локализуется преимущественно ниже места отхождений почечных артерий. Поэтому ее осложнения опасны для органов таза и нижних конечностей. Как осложнение чаще всего возникает эмболия. При ее течении тромб распространяется из аневризматического мешка вдоль хода сосуда. Происходит фрагментация тромба, и его кусочки током крови распространяются к органам таза и конечностям. Кусочки тромба могут закупоривать артерии, что приводит к некрозу нижних конечностей. Но самым опасным для жизни пациента является разрыв аневризмы, вследствие которого происходит кровоизлияние в брюшную полость.
Хотя явные симптомы аневризмы брюшной аорты и отсутствуют, при осложнениях возникают некоторые косвенные признаки, о которых пойдет речь далее, но сначала остановимся на причинах возникновения заболевания.
Развитие аневризмы обусловлено несколькими факторами. Чаще всего заболевание возникает вследствие атеросклероза, при котором сужается просвет сосуда, а его стенки становятся хрупкими. Это приводит к расслоению стенки аорты, при этом более хрупкие внутренние стенки разрываются, а наружная стенка выпячивается, образуя расслаивающуюся аневризму аорты. Причины возникновения аневризмы брюшной аорты это также артериальная гипертензия, воспалительные заболевания стенки аорты, врожденные заболевания соединительной ткани, инфекционные заболевания, в частности сифилис, сопровождающийся повреждением аорты.
Предрасположенность к развитию аневризмы наблюдается у мужчин старше 60 лет, чаще всего у курящих или имеющих неконтролируемое высокое артериальное давление. Женщины менее предрасположены к этому заболеванию. Также играет роль наследственный фактор, наличие болезни у других членов семьи. Доказано, что синдром Марфана у родителей сильно повышает вероятность развития аневризмы.
В некоторых случаях болезнь протекает практически бессимптомно, из-за чего ее обнаруживают при диагностике других заболеваний, но чаще аневризма брюшной аорты может проявляться наличием пульсирующего образования. В брюшной полости ощущается пульсация в ритме сердечных сокращений.
В некоторых случаях возникает периодическая боль, вызванная давлением аневризматического мешка на спинальные корешки — она постепенно возрастает, по мере развития аневризмы. Боль может возникать и после приема пищи, возникает перемежающая хромота, вследствие эмболии. Возникновение сильной резкой боли в животе и пояснице является симптомом разрыва аневризмы. При осложнениях наблюдается боль в ногах, их бледность или синюшность, что вызвано закупоркой артерий кусочками тромбов.
Столь скудные симптомы аневризмы брюшной аорты затрудняют диагностику заболевания на ранних стадиях. В 40% случаев проблемы обнаруживают при инструментальном исследовании, при подозрении на другие заболевания. Рентгеноскопия или ультразвуковое исследование аорты дают более точный результат, именно при таких исследованиях и обнаруживают его чаще всего.
При осмотре врач может заподозрить аневризму при помощи стетоскопа. Прослушивается пульсация и шум, возникающий при токе крови в области аневризматического образования. Но такая диагностика может быть только в том случае, если пациент не страдает от лишнего веса. При подозрении на аневризму, проводится компьютерная томография, которая дает возможность более точно определить размеры и форму повреждений сосуда, после чего врач назначает лечение аневризмы брюшной аорты. Рентгенологическое исследование менее информативно, чем другие, оно дает возможность только обнаружить аневризму по отложениям кальция, а вот точно узнать ее размеры или форму при таком обследовании невозможно.
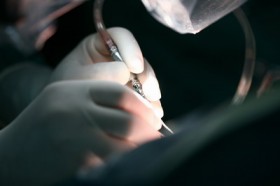
Для того чтобы заболевание ни прогрессировало, а аневризматическое расширение не росло в размерах пациент должен находится под наблюдением врача именно профилактика развития аневризмы брюшной аорты. Каждые шесть месяцев проводится УЗИ и КТ для контроля над состоянием и размерами аневризмы. Обязательно проводится коррекция артериального давления, для этого назначаются антигипертензивные препараты. Только выполнение всех предписаний врача и своевременные исследования могут дать возможность контролировать состояние больного и вовремя провести хирургическое вмешательство.
Лечение аневризмы брюшной аорты размерами от 5 см проводят только оперативно. Такие расширения часто осложняются разрывом, что требует немедленного хирургического вмешательства, в противном случае разрыв заканчивается летально. Но даже при немедленном вмешательстве смертность составляет 50%. Поэтому как только выявлены симптомы аневризмы брюшной аорты и поставлен соответствующий диагноз, так важно находиться под наблюдением, и в случае дальнейшего расширения сосуда провести операцию своевременно.
На сегодняшний день существуют два вида хирургического лечения, но только врач может решить, какой из них больше подходит пациенту, учитывая его состояние, образ жизни и другие факторы. В обоих видах оперативного лечения в основе лежит имплантация искусственного сосуда для восстановления нормального кровообращения по поврежденному участку аорты.
Традиционное хирургическое лечение аневризмы брюшной аорты предусматривает имплантацию искусственного сосуда из пластичного материала, внутрь расширенной аорты. Аорта как бы обволакивает имплантат своими тканями. Вся операция проводится через разрез в брюшной полости и длится около 6 часов. При радикальном методе лечения у 90% оперируемых пациентов наблюдается благополучный прогноз.
Второй вид лечения это эндоваскулярное введение стент-графа, специального устройства, с помощью которого аневризматический мешок изолируется из общего кровотока. Таким образом, предотвращается возможный разрыв истонченной стенки и создается новый путь для тока крови. При таком хирургическом вмешательстве имплантат внедряется через прокол в паховой области. В точке соединения бедренных сосудов вводится специальный катетер, по которому и вводится устройство непосредственно внутрь аневризмы, где стент-граф открывается и формирует канал для нормального тока крови. Такая операция занимает от 2 до 5 часов и является хорошей альтернативой традиционному методу, особенно для пациентов с высоким риском осложнения во время операции. Но такое лечение противопоказано пациентам с патологией артерий почек и других органов. Эндопротезирование не имеет противопоказаний по возрасту, и намного легче переносится пожилыми пациентами, чем открытая операция.
источник
Аневризма брюшной аорты – это локальное расширение просвета брюшной части аорты, развивающееся вследствие патологического изменения ее стенок или аномалии их развития. Среди всех аневризматических поражений кровеносных сосудов аневризма брюшной аорты составляет 95%. Заболевание диагностируется у каждого двадцатого мужчины в возрасте старше 60 лет, женщины страдают реже.
Аневризма брюшной аорты в большинстве случаев протекает бессимптомно, однако при этом она постепенно увеличивается в объеме (примерно на 10-12% в год). Со временем стенки сосуда растягиваются настолько, что в любой момент готовы разорваться. Разрыв аневризмы сопровождается массивным внутренним кровотечением и гибелью пациента.
Аневризма брюшной аорты занимает 15-е место в списке заболеваний, приводящих к летальному исходу.
Наиболее часто клиницистами применяется классификация аневризм брюшной аорты, основанная на особенностях анатомического расположения патологических расширений:
- инфраренальные аневризмы, т. е. локализующиеся ниже ответвления почечных артерий (наблюдаются в 95% случаев);
- супраренальные аневризмы, т. е. расположенные выше места отхождения ренальных артерий.
По строению стенки мешка аневризмы брюшной аорты подразделяются на ложные и истинные.
- расслаивающие;
- веретенообразные;
- диффузные;
- мешотчатые.
В зависимости от причины возникновения аневризмы брюшной аорты могут быть врожденными (связаны с аномалиями строения сосудистой стенки) или приобретенными. Последние, в свою очередь, подразделяются на две группы:
- Воспалительные (инфекционные, инфекционно-аллергические, сифилитические).
- Невоспалительные (травматические, атеросклеротические).
- неосложненные;
- осложненные (тромбированные, разорвавшиеся, расслаивающие).
В зависимости от диаметра участка расширения аневризмы брюшной аорты бывают малыми, средними, большими и гигантскими.
При отсутствии своевременного хирургического лечения аневризмы брюшной аорты около 90% больных погибает в течение первого года от момента установления диагноза.
А. А. Покровским была предложена классификация аневризм брюшной аорты, в основе которой распространенность патологического процесса:
- Инфраренальная аневризма, обладающая длинными проксимальным и дистальным перешейками.
- Инфраренальная аневризма, располагающая выше уровня бифуркации (раздвоения) брюшной аорты, имеющая длинный проксимальный перешеек.
- Инфраренальная аневризма, распространяющаяся на область бифуркации брюшной аорты, а также подвздошные артерии.
- Тотальная (инфраренальная и супраренальная) аневризма брюшной аорты.
Результаты многочисленных исследований показали, что основным этиологическим фактором аневризмы брюшной аорты, как, впрочем, и других локализаций данного патологического процесса (грудная аорта, дуга аорты), является атеросклероз. В 80-90% случаев развитие заболевания обусловлено именно им. Значительно реже развитие приобретенных аневризм брюшной аорты связано с воспалительными процессами (ревматизм, микоплазмоз, сальмонеллез, туберкулез, сифилис, неспецифический аортоартериит).
Нередко аневризма брюшной аорты формируется у пациентов, имеющих врожденную неполноценность строения сосудистой стенки (фиброзно-мышечная дисплазия).
Причины появления травматической аневризмы брюшной аорты:
- травмы позвоночника и брюшной полости;
- технические погрешности при выполнении реконструктивных операций (протезирование, тромбоэмболэктомия, стентирование или дилатация аорты) или ангиографии.
Факторами, повышающими риск формирования аневризмы брюшной аорты, являются:
- курение – курильщики составляют 75% от всех пациентов с данной патологией, чем больше стаж курения и количество ежедневно выкуриваемых сигарет, тем выше риск развития аневризмы;
- возраст старше 60 лет;
- мужской пол;
- наличие данного заболевания у близких родственников (наследственная предрасположенность).
Разрыв аневризмы брюшной аорты чаще всего происходит у пациентов, страдающих хроническими бронхолегочными заболеваниями и/или артериальной гипертензией. Помимо этого, на риск разрыва оказывают влияние размер и форма аневризмы. Симметричные аневризматические мешки разрываются реже, чем ассиметричные. А гигантские расширения, достигающие 9 см в диаметре и более, в 75% случаев разрываются с массивным кровотечением и быстрой гибелью больных.
В большинстве случаев аневризма брюшной аорты протекает без каких-либо клинических признаков и диагностируется случайно при проведении обзорной рентгенографии брюшной полости, ультразвукового исследования, диагностической лапароскопии или обычной пальпации живота, выполняемых в связи с другой абдоминальной патологией.
Аневризма брюшной аорты в большинстве случаев протекает бессимптомно, однако при этом она постепенно увеличивается в объеме (примерно на 10-12% в год).
В иных случаях клиническими симптомами аневризмы брюшной аорты могут быть:
- боли в области живота;
- чувство распирания или тяжести в животе;
- ощущение пульсации в животе.
Боль ощущается в левой половине живота. Ее интенсивность может быть от слабо выраженной до нестерпимой, требующей назначения инъекций обезболивающих препаратов. Часто боль отдает в паховую, крестцовую или поясничную область, в связи с чем ошибочно ставится диагноз радикулита, острого панкреатита или почечной колики.
Когда растущая аневризма брюшной аорты начинает оказывать механическое давление на желудок и двенадцатиперстную кишку, это приводит к развитию диспепсического синдрома, для которого характерны:
В ряде случаев аневризматический мешок смещает почку и сдавливает мочеточник, приводя тем самым к формированию урологического синдрома, который клинически проявляется дизурическими расстройствами (учащенные, болезненные, затрудненные мочеиспускания) и гематурией (примесь крови в моче).
Если аневризма брюшной аорты сдавливает тестикулярные сосуды (артерии и вены), у больного возникает боль в области яичек, а также развивается варикоцеле.
Компрессия спинномозговых корешков увеличивающимся выпячиванием брюшной аорты сопровождается формированием ишиорадикулярного симптомокомплекса, для которого характерны стойкие боли в области поясницы, а также двигательные и чувствительные расстройства в нижних конечностях.
Аневризма брюшной аорты способна становиться причиной хронического нарушения кровоснабжения в нижних конечностях, что приводит к трофическим расстройствам и перемежающейся хромоте.
При разрыве аневризмы брюшной аорты у больного возникает массивное кровотечение, способное за несколько секунд привести к летальному исходу. Клиническими симптомами этого состояния являются:
- внезапная интенсивная боль (так называемая кинжальная боль) в области живота и/или поясницы;
- резкое падение артериального давления, вплоть до развития коллапса;
- ощущение сильной пульсации в брюшной полости.
Особенности клинической картины разрыва аневризмы брюшной аорты определяются направлением кровотечения (мочевой пузырь, двенадцатиперстная кишка, нижняя полая вена, свободная брюшная полость, забрюшинное пространство). Для забрюшинного кровотечения характерно возникновение стойкого болевого синдрома. Если гематома увеличивается в сторону малого таза, то боль иррадиирует в промежность, пах, половые органы, бедро. Высокая локализация гематомы часто манифестирует под маской сердечного приступа.
Внутрибрюшинный разрыв аневризмы брюшной аорты приводит к быстрому развитию массивного гемоперитонеума, отмечается резкая болезненность и вздутие живота. Симптом Щеткина – Блюмберга положителен во всех отделах. Перкуторно определяют наличие в брюшной полости свободной жидкости.
Одновременно с симптомами острого живота при разрыве аневризмы аорты возникают и быстро усиливаются симптомы геморрагического шока:
- резкая бледность слизистых оболочек и кожных покровов;
- сильная слабость;
- холодный липкий пот;
- заторможенность;
- нитевидный пульс (частый, низкого наполнения);
- выраженное снижение артериального давления;
- уменьшение диуреза (количества отделяемой мочи).
При внутрибрюшинном разрыве аневризмы брюшной аорты очень быстро наступает летальный исход.
Если происходит прорыв аневризматического мешка в просвет нижней полой вены, это сопровождается формированием артерио-венозной фистулы, симптомами чего являются:
- боли, локализующиеся в области живота и поясницы;
- образование в брюшной полости пульсирующей опухоли, над которой хорошо выслушиваются систоло-диастолические шумы;
- отек нижних конечностей;
- тахикардия;
- нарастающая одышка;
- значительная общая слабость.
Постепенно нарастает сердечная недостаточность, что становится причиной летального исхода.
Разрыв аневризмы брюшной аорты в просвет двенадцатиперстной кишки приводит к внезапно возникающему массивному желудочно-кишечному кровотечению. У больного резко падает артериальное давление, возникает кровавая рвота, нарастает слабость, безразличие к окружающему. Кровотечение при данном типе разрыва сложно диагностировать от желудочно-кишечных кровотечений, обусловленных другими причинами, например, язвенной болезнью желудка и двенадцатиперстной кишки.
В 40% случаев аневризмы брюшной аорты представляют собой случайную диагностическую находку при проведении клинического или рентгенологического исследования по другому поводу.
Предположить наличие заболевания можно на основании данных, полученных при сборе анамнеза (указание на семейные случаи заболевания), общего осмотра пациента, аускультации и пальпации живота. У худощавых пациентов иногда удается пропальпировать в брюшной полости пульсирующее безболезненное образование, обладающее плотноэластичной консистенцией. В ходе аускультации над областью этого образования можно прослушать систолический шум.
Самым доступным и дешевым методом диагностики аневризмы брюшной аорты является обзорная рентгенография брюшной полости. На рентгенограмме визуализируется тень аневризмы, причем в 60% случаев отмечается кальцификация ее стенок.
Ультразвуковое исследование и компьютерная томография позволяют с большой точностью определить размеры и локализацию патологического расширения. Помимо этого, по данным компьютерной томографии врач может оценить взаимное расположение аневризмы брюшной аорты и других висцеральных кровеносных сосудов, выявить возможные аномалии сосудистого русла.
Ангиография показана пациентам с артериальной гипертензией при выраженной или нестабильной стенокардии, значительным стенозом почечных артерий, больным с подозрением на ишемию брыжейки, а также пациентам с симптомами окклюзии (закупорки) дистальных артерий.
При наличии показаний могут применяться и другие методы инструментальной диагностики, например, лапароскопия, внутривенная урография.
Наличие у пациента аневризмы брюшной аорты является показанием к проведению хирургического лечения, особенно если размеры выпячивания увеличиваются более чем на 0,4 см в год.
Основной операцией при аневризме брюшной аорты является аневризмэктомия (иссечение аневризматического мешка) с последующей пластикой удаленного участка кровеносного сосуда протезом из дакрона или другого синтетического материала. Хирургическое вмешательство выполняется через лапаротомический доступ (разрез брюшной стенки). Если в патологический процесс оказываются втянутыми и подвздошные артерии, то выполняют бифуркационное аорто-подвздошное протезирование. До, во время и в первые сутки после операции проводят наблюдение за давлением в сердечных полостях и величиной сердечного выброса с помощью катетера Суона – Ганца.
Противопоказаниями к выполнению плановой операции при аневризме брюшной аорты являются:
- острые нарушения мозгового кровообращения;
- свежий инфаркт миокарда;
- терминальная стадия хронической почечной недостаточности;
- тяжелая степень сердечной и дыхательной недостаточности;
- распространенная окклюзия подвздошных и бедренных артерий (частичная или полная блокировка по ним кровотока).
При разрыве аневризмы брюшной аорты операция выполняется по жизненным показаниям в экстренном порядке.
Аневризма брюшной аорты занимает 15-е место в списке заболеваний, приводящих к летальному исходу.
В настоящее время сосудистые хирурги отдают предпочтение малоинвазивным методам лечения аневризмы брюшной аорты. Одним из них является эндоваскулярное протезирование участка патологического расширения при помощи имплантируемого стент-графта (специальной металлической конструкции). Стент устанавливают так, чтобы он полностью покрыл всю протяженность аневризматического мешка. Это приводит к тому, что кровь перестает оказывать давление на стенки аневризмы, тем самым предотвращается риск ее дальнейшего увеличения, а также разрыва. Данная операция при аневризме брюшной аорты отличается минимальной траматичностью, низким риском развития осложнений в послеоперационном периоде, коротким реабилитационным периодом.
Основными осложнениями аневризмы брюшной аорты являются:
- разрыв аневризматического мешка;
- трофические расстройства в нижних конечностях;
- перемежающаяся хромота.
При отсутствии своевременного хирургического лечения аневризмы брюшной аорты около 90% больных погибает в течение первого года от момента установления диагноза. Операционная летальность при выполнении плановой операции составляет 6–10%. Экстренные хирургические вмешательства, выполняемые на фоне разрыва стенки аневризмы, заканчиваются летальным исходом в 50-60% случаев.
Для своевременного выявления аневризмы брюшной аорты пациентам, страдающим атеросклерозом или имеющим отягощенный анамнез по данной сосудистой патологии, рекомендуется систематическое врачебное наблюдение с периодическим инструментальным обследованием (рентгенография брюшной полости, УЗИ).
Немаловажное значение в профилактике формирования аневризмы имеет отказ от курения, активное лечение инфекционных и системных воспалительных заболеваний.
Видео с YouTube по теме статьи:
источник

Данная патология лидирует среди всех случаев аневризматических заболеваний кровеносных сосудов. Ее частота составляет практически 95%. При этом от болезни страдают, преимущественно, мужчины старше 60-летнего возраста. Представительницы женского пола подвергаются данной болезни гораздо реже.
Опасность заболевания в том, что часто оно протекает абсолютно бессимптомно. Но постепенно размеры аневризмы увеличиваются (ежегодно – приблизительно на 10-12%). Как итог, стенки аорты настолько растягиваются, что могут просто разорваться в любой момент. Следствием разрывать аневризмы является интенсивное внутреннее кровотечение, а затем – летальный исход больного.
Крайне важно определить причины развития образования аневризматического мешка, поскольку от болезни погибает 50-60% всех больных. При этом между выявлением патологии и наступлением летального исхода проходит довольно мало времени – всего 1-2 года. Причины деформации сосудистой стенки могут быть воспалительными и невоспалительными.
- При невоспалительном происхождении патологии причиной ее развития в большом количестве случаев становится атеросклеротическая болезнь. Для нее характерно образование холестериновых бляшек на стенках сосудов, под воздействием чего происходит изменение структуры выстилающего их слоя. Постепенно ткани сосудистой стенки замещаются соединительнотканными структурами, что делает ее менее эластичной и более подверженной деформации под воздействием давления крови. К расширению аорты может привести и артериальная гипертензия, имеющая тесную взаимосвязь с атеросклеротическими процессами.
- Редко, но, все же, встречается травматическая форма аневризмы. Возникает она вследствие закрытых травм грудной клетки, живота или позвоночника. Может стать следствием ДТП, когда при ударе пострадавший сильно ударяется или упирается животом либо грудью в руль. Повышает риск развития заболевания и падение с высоты, а также осколочные, ножевые или другие ранение в область живота. При таких обстоятельствах повреждаются все слои аортальных тканей, вследствие чего в них начинает образовываться гематома. Затем происходит процесс рубцевания стенки, и только после этого в месте образования рубца может случиться разрыв аневризматического образования.
- Воспалительные. Прежде всего, к данной группе относятся аневризмы сифилитической этиологии. При таких условиях сначала развивается воспалительный процесс в сосудах, питающих аорту. После этого поражается стенка самой аорты, вследствие чего нарушается ее нормальная структура. Именно в месте поражения и формируется аневризматический мешок.
- Специфическая воспалительная аневризма может развиться по причине туберкулеза или ревматизма. В этом случае патологический процесс от позвоночника или других очагов воспаления переходит на аорту, что приводит к выпячиванию артериальной стенки.
- Неспецифические воспалительные аневризмы развиваются на фоне различных инфекционных процессов, поразивших организм человека. Возбудитель проникает в аорту вместе с кровотоком, и может вызывать воспаление не только в ней, но также в соседних кровеносных сосудах. Такая аневризма называется инфекционно-эмболической. Болезнетворные микроорганизмы могут проникнуть в брюшную аорту из легких, кишечника, поджелудочной железы (при панкреатите) и других органов.
Особое значение имеет анатомическая градация аневризм брюшной аорты. По этому критерию болезнь может быть инфраренальной (когда аневризма расположена ниже места ответвления почечных артерий) и супраренальной (когда очаг патологического процесса находится выше почечных артерий).
Согласно классификации аневризм по форме выпячивания аортальной стенки, они бывают:
- мешотчатыми;
- диффузными веретенообразными;
- расслаивающимися.
По структуре аневризматической стенки такие образования разделяют на истинные и ложные.
Существует классификация аневризм и по этиологии (происхождению). Такая градация делит патологический процесс на врожденный и приобретенный. Вторая группа может иметь невоспалительное происхождение, и стать следствием травм, атеросклероза, сифилиса, инфекционных заболеваний и т. д.
По клиническому течению аневризму брюшной аорты делят на неосложненную и осложненную. По своим размерам аневризматические мешки бывают:
- малыми (от 3 до 5 см);
- средними (от 5 до 7 см);
- большими (больше 7 см);
- гигантскими, диаметр которых в 8-10 раз превышает диаметр инфраренального аортального отдела.
Существует классификация аневризм и по распространенности, согласно которой различают 4 типа патологического процесса:
- Первый тип называют инфраренальной аневризмой с достаточным по протяженности дистальным и проксимальным перешейком.
- При втором типе инфраренальной аневризмы проксимальный перешеек имеет достаточную протяженность, при этом патологический процесс распространяется до аортальной бифуркации.
- При третьем типе инфраренальной аневризмы в патологический процесс вовлекается бифуркация аорты и подвздошные артерии.
- При последнем, четвертом типе речь идет уже о инфра- и супраренальной аневризме брюшной аорты.
Зачастую патология ничем не проявляет себя, и выявляется только при проведении рентгенографического, ультразвукового, пальпационного или лапароскопического обследования брюшной полости.
Но порой болезнь, все же, может проявить себя следующими симптомами:
- болевыми ощущениями в животе;
- чувством распирания и тяжести в области живота;
- ощущением пульсации в месте локализации очага патологического процесса.
Зачастую источник боли располагается в левой части живота. Она может быть умеренной, но иногда способна становиться просто невыносимой, из-за чего пациенту приходится ставить обезболивающие уколы.
Боли могут иррадиировать в различные части живота, в поясницу, а также в область паха. В связи с этим пациентам часто ставят ложные диагнозы – радикулит, панкреатит, почечная колика и др.
По мере своего роста аневризма начинает давить на стенки желудка и ДПК. Это приводит к появлению неприятной симптоматики, проявляющейся:
- тошнотой;
- рвотой;
- отрыжкой воздухом;
- вздутием живота и метеоризмом;
- частыми запорами.
В отдельных случаях аневризма приводит к смещению почки и сдавливанию мочеточника. Это вызывает появление дизуретической симптоматики и развитие гематурии. При сдавливании аневризмой вен и артерий у мужчин возникают болезненные ощущения в области яичек, параллельно с которыми происходит развитие варикоцеле.
При сдавливании спинномозговых корешков увеличивающейся в размерах аневризмой развивается ишиорадикулярный симптомокомплекс, сопровождающийся персистирующими болями в позвоночнике, двигательными и чувствительными расстройствами в области ног.
При данном заболевании может произойти развитие хронического расстройства процесса кровообращения в сосудах ног, что, в свою очередь, вызывает трофические расстройства и перемежающую хромоту.
Если аневризма разрывается в область аорты, у пациента открывается интенсивное кровотечение, способное в считанные секунды привести к смерти. Такое патологическое состояние сопровождается:
- внезапным приступом острой, жгучей боли в области живота и/или нижнего сегмента позвоночника;
- резким приступом гипотонии, влекущим за собой развитие коллапса;
- пульсирующими ощущениями в области брюшины.
Клинические проявления разрыва аневризмы аорты брюшной полости зависят от направления кровотечения. Так, при забрюшинном кровотечении наблюдается возникновение сильного болевого синдрома, отличающегося значительной продолжительностью. Если гематома начинает распространяться на органы малого таза, больной жалуется на боли в паху, промежности, гениталиях, бедрах. Обширное поражение гематомой внутренних органов часто маскируется под клинические проявления сердечного приступа.
При внутрибрюшинном разрыве аневризмы происходит развитие массивного гомеоперитонеума, для которого характерно возникновение интенсивной боли и вздутия живота. Во всех его сегментах отмечается возникновение симптома Щеткина-Блюмберга. Методом перкуссии в брюшной полости выявляется наличие свободной жидкости.
Наряду с признаками острого живота, для разрыва аневризматического мешка характерны симптомы в виде:
- внезапного побледнения эпидермиса и слизистых оболочек;
- сильного упадка сил;
- появления холодного пота;
- физической и психической заторможенности;
- частого нитевидного пульса;
- выраженной гипотонии;
- снижения количества выделяемой суточной урины.
При разрыве аневризмы в область нижней полой вены происходит образование артерио-венозной фистулы. Этот процесс сопровождается:
- болями в животе и пояснице;
- формированием в полости брюшины опухоли, над которой четко прослушиваются систоло-диастолические шумы;
- отечностью ног;
- учащением сердцебиения и пульса;
- усугубляющимися приступами одышки;
- ярко выраженным упадком сил.
Постепенно развивается сердечная недостаточность. При нарастании ее симптомов может наступить летальный исход.
Разрыв аневризматического мешка в полость ДПК приводит к открытию интенсивного желудочно-кишечного кровотечения. При этом у пациента могут наблюдаться такие клинические проявления:
- резкое падение АД;
- открытие кровавой рвоты;
- сильный упадок сил;
- апатичность.
Отличить кровотечение при разрыве аневризмы от такового при различных заболеваниях ЖКТ (например, ЯБЖ и ДПК) очень сложно.
Если ярко выраженная клиническая картина не проявляется, то обнаружить заболевание можно совершенно случайно, например при УЗИ брюшной полости, проводимому по иному поводу.
При возникновении симптоматики, характерной для аневризмы аорты брюшной полости, для начала проводится тщательный осмотр и опрос пациента, после чего врач направляет его на лабораторные и инструментальные исследования. Во время осмотра определяется пульсация стенки брюшной полости. Больной при этом находится в лежачем положении.
Обязательное мероприятие – прослушивание брюшной полости стетоскопом для выявления систолического шума в проекции аневризмы. Во время пальпации может обнаружиться опухолевидное образование. В области его локализации нередко определяется пульсация.
Из аппаратных диагностических методов пациентам зачастую назначается проведение:
- Рентгенографии брюшной полости, которая является информативной при образовании на аневризматических стенках обезвествленных кальциевых солей. В этом случае на снимке можно заметить выпячивание аортальных контуров, которое в норме не отслеживается.
- Ангиографии – разновидности рентгенологического исследования, основанной на применении специального контрастного вещества, которое вводится внутривенно.
- МРТ и КТ, необходимых для подтверждения или опровержения предварительного диагноза и определения степени поражения аорты.
- УЗИ и ДС аорты. Это самый распространенный диагностический метод, позволяющий обнаружить тромбы и атеросклеротические очаги в области аорты. С помощью этих процедур оценивается кровоток в пораженном участке сосуда, а также определяется степень его поражения патологическим процессом.
Большое значение придается и клиническим анализам: ревмопробам, анализу крови на сахар и холестерин, общему и биохимическому анализам крови.
Если диагноз был подтвержден, пациент должен пожизненно находиться на учете у флеболога или кардиохирурга. Единственным радикальным методом лечения заболевания является хирургическое вмешательство. Но и оно не всегда может быть проведено, поскольку:
- процедура является весьма сложной, и отличается высокой травматичностью;
- существуют большие риски развития послеоперационных осложнений, и даже летального исхода;
- операция тяжело переносится пожилыми пациентами и лицами, у которых имеются сопутствующие заболевания сердца, мозга или сосудов, протекающие в тяжелой форме;
- практически в 95-99% случаев при разрыве аневризмы наступает летальный исход;
- операция является дорогостоящей.
Главная задача врачей при лечении столь серьезного заболевания – подобрать правильную тактику терапии, которая не навредит больному. Советы по этому поводу следующие:
- Аневризмы небольших размеров (до 5 см), не имеющие тенденции к увеличению, либо же увеличивающиеся в размерах на 0,3см за полгода, не оперируются. В данном случае наблюдается динамика прогрессирования патологии.
- Большие аневризматические образования (от 6 до 10 см и больше), которые стремительно увеличиваются в течение 6 месяцев, должны быть немедленно удалены. Такие образования грозят разрывом со всеми вытекающими из этого последствиями.
- Аневризматические расширения, локализующиеся выше почечных артерий, нужно оперировать без наличия строгих показаний (то есть, невзирая на склонность к увеличению, либо без наличия таковой).
- Пожилых пациентов старше 70 лет оперировать опасно при любых расположениях и размерах аневризмы. Особенно же это касается больных, у которых имеются сопутствующие заболевания, отличающиеся тяжелым течением. В этом случае предпочтение отдается консервативно-наблюдательной терапевтической тактике.
Радикальным оперативным методом лечения аневризмы является ее удаление с последующей заменой иссеченного участка на специальный гомотрансплантат. Вмешательство выполняется через лапаротомический разрез. В случае необходимости, могут быть затронуты и подвздошные артерии. При таких условиях проводится бифуркационное аорто-подвздошное протезирование. При открытом хирургическом вмешательстве смертность составляет от 3,8 до 8,2%.
Иссечение аневризмы строго противопоказано при:
- недавно перенесенном инфаркте (меньше 30 дней);
- недавнем инсульте (меньше 1,5 месяца);
- тяжелой сердечно-легочной недостаточности;
- обширном окклюзирующем поражении подвздошных и бедренных артерий.
Если имеет место надрыв или разрыв аневризмы, операция проводится по жизненно важным показаниям.
На сегодняшний день малотравматичным способом радикального лечения заболевания является эндопротезирования аорты с помощью использования стент-графта. Операция проводится в рентген-операционной.
В области бедренной артерии делается незначительный надрез, через который вводится имплантат. Контроль за ходом процедуры осуществляется с помощью специального рентгентелевидения. Установка стент-графта обеспечивает изолирование аневризмы, что помогает существенно снизить риск ее разрыва. Параллельно с этим создается новый канал для кровотока.
Несмотря на все плюсы такой операции, иногда возможны некоторые осложнения. В частности, это касается возможности дистальной миграции эндоваскулярных стентов.
При отсутствии лечения патологии прогнозы весьма неблагоприятны. Связано это с высоким риском развития осложнений, способных приводить к летальному исходу.
- При небольших размерах аневризматического мешка годовая смертность составляет меньше 5%. При размерах больше 9 см – 75%.
- Летальный исход после выявления патологии при средних и больших размерах аневризмы на протяжении первых 2 лет – 50-60%.
- При разрыве аневризматического мешка летальность составляет 100%. После оказания медицинской помощи спустя 2 месяца после операции – 90%.
- При своевременно проведенной операции прогнозы благоприятны. Выживаемость в ближайшие 5 лет после вмешательства составляет почти 65-70%.
Для профилактики заболевания или его своевременного выявления пациентам, находящимся в группе риска, необходимо каждые 6-12 месяцев проводить УЗ диагностику, и проходить осмотры у врачей. Огромное значение играет отказ от курения и алкоголя, ведение ЗОЖ и полное излечение системных, воспалительных или инфекционных патологий.
источник
