Заболевания человека для качественного лечения должны быть правильно диагностированы. Современные технологии позволяют сделать это довольно быстро, а методики – избежать ненужных затрат времени и ресурсов. Например, диф. диагностика анемий использует метод исключения для выяснения причины проблемы, чтобы уточнить ее и конкретизировать при помощи специальных анализов и исследований.
О связи «гемоглобин – железо» все узнают еще на уроках анатомии в средних классах школы. Именно она, одна из основ эритроцитов, являющихся компонентом крови – жидкой соединительной ткани организма человека. Кровь циркулирует по замкнутой системе сосудов начиная от крупных аорт и вен до мельчайших капилляров, пронизывающих практических все органы и ткани. Структура самой крови не так уж и сложна. В жидкой плазме находятся взвешенные компоненты:
Именно в эритроцитах находится гемоглобин, придающий крови красный цвет за счет содержания в своем составе атома железа.
Терапевтический анализ – диф. диагностика железодефицитной анемии – помогает специалисту установить причину, по которой снижается уровень гемоглобина. От верно проведенного анализа зависит адекватность диагноза и направление лечения. Одно из патологических состояний состава крови – анемия.
Анемия имеет народное название, точно отражающее суть этого симптома многих заболеваний и состояний – малокровие. Причем подразумевается под ним не количественный показатель объема самой жидкости, а уровень гемоглобина. Анемия не является самостоятельным заболеванием, так как она симптом определенного вида патологии. Причем проблема может быть как в самой системе образования и транспорта крови, так и в работе, скажем так, сторонних органов. Здесь возникает одна серьезная проблема: классическая нозология для анемии – неподходящий способ определения. Но для видов анемий характерен один важный признак – уменьшение количества гемоглобина, связанного чаще всего с сокращением числа эритроцитов. Здесь ярко прослеживается зависимость гемоглобин–железо, так как в некоторых случаях анемия выявляется именно как железодефицитная. В других же случаях гемоглобин падает не только из-за сокращения железа в крови, об этом подробнее расскажем ниже.
Итак: дифференциальная диагностика анемий у детей и взрослых ставит своей целью выявить причину такой проблемы со здоровьем, как анемия.
Художественные произведения знакомят читателей, зрителей, слушателей со всеми сторонами жизнедеятельности человека, подчас очень далекими и малопонятными. Например, один из популярных сериалов «Доктор Хаус» интересно и ярко поясняет работу врача-диагноста. Причем метод дифференциальной диагностики у героев фильма – основной принцип работы.
Постановка верного диагноза – залог максимально качественного лечения в каждой конкретной ситуации. Для этого специалистами используется множество способов, методов и методик. Патологические состояния, такие, к примеру, как недостаточность гемоглобина, также остро нуждается в адекватной установке этиологии. Одним из качественных способов в этом случае является диф. диагностика анемий. Гипотеза, выдвигаемая специалистом, оценивается на рациональность, подтверждается или отвергается наблюдениями и анализами, что позволяет качественно вычислить причину патологического состояния пациента.
Сама методика отделения (дифференцирование) – действенная для диагностики многих патологических состояний, когда один симптом или симптомокомплекс может быть свидетелем большого количества проблем со здоровьем пациента. Например, дифференциальная диагностика железодефицитных анемий позволяет максимально точно исключить какие-либо другие виды недостаточности гемоглобина, что помогает в кратчайшие сроки назначить необходимые обследования для конкретизации заболевания и назначения качественной терапии.
Диф. диагностика анемий – не единственный метод поиска причины патологии. Любое заболевание при исследовании у конкретного пациента проходит несколько ступеней. Для недостаточности гемоглобина крови врач должен провести следующие этапы:
- диагностика синдрома, которая позволит определить патогенетический вариант;
- диагностика нозологии патологии, необходимая для выявления основы проблемы в виде заболевания или патологического процесса какого-либо органа или системы.
На этом этапе используется клинический анализ крови, который служит источником выявления самой проблемы анемии и ее уровня. На этом же этапе проводится исследование состава крови по ее компонентам – железа, трансферринов и ферритина. При необходимости при помощи трепанобиопсии или стернальной пункции – современных методов забора исследуемого биоматериала – берется на анализ костный мозг. При помощи таких исследований проводится диф. диагностика железодефицитной анемии и В12-анемии, позволяющая конкретизировать проблему для качественного поиска ее решения.
Специалистами выработаны определенные современные методики качественной диагностики проблемы состояния здоровья у каждого пациента. Суть дифференциальной диагностики анемий состоит в последовательном исключении неподходящих вариантов проблемы, приводящее таким образом, к конкретному и правильному решению, а, значит, к подбору адекватной случаю терапии.
Какие же лабораторные исследования помогают установить диагноз? Следует сразу же сказать, что для проведения анализов используются современные аппараты и методы, что позволяет получить максимально точный результат.
- гематокрит (H tc);
- гемоглобин (Hb);
- группу крови и резус-фактор;
- лейкоциты (Le);
- количество эритроцитов (Er);
- средний объем эритроцитов (MCV);
- среднюю концентрацию гемоглобина (Hb) в эритроцитах (MCHC);
- среднее содержание гемоглобина (Hb) в одном эритроците (MCH);
- ретикулоциты (Rtc);
- скорость оседания эритроцитов (СОЭ);
- тромбоциты (Tr);
- цветовой показатель (ЦП).
Мазки крови, рассматриваемые под микроскопом, дают возможность определить есть ли в исследуемом образце клетки крови аномальных форм.
При исследовании таких компонентов крови, как плазма и сыворотка, определяются:
- билирубин;
- белки крови;
- концентрация железа;
- креатинин;
- лактатдегидрогеназа;
- мочевина;
- общая железосвязывающая способность сывортки (ОЖСС);
- трансаминазы;
- ферритин;
- щелочная фосфатаза.
Также для постановки диагноза пациенту назначается:
- анализ мочи, определяющий цвет, уровень кислотности рН, прозрачность, удельный вес, наличие белка, уробилина, эритроцитов, состав осадка;
- анализ кала на яйца глист, цвет, консистенцию, оккультные кровотечения.
Исследования костного мозга проводятся двумя методами:
- стернальная пункция проводится для определения цитоза, соотношения эритроидных и миелоидных клеток, морфологического исследования клеток;
- трепанобиопсия показывает клеточность костного мозга, морфологическое строение клеток.
Дифференциальная диагностика гипохромных анемий, впрочем, так же, как и абсолютного большинства других проблем, связанных с составом крови, использует не только выше перечисленные, но и другие, более подробные и узконаправленные обследования.
Алгоритм дифференциальной диагностики анемий разработан для качественной и быстрой диагностики вида патологии крови, имеющегося у пациента. На первой стадии определяется тип анемии в соответствии с уровнем среднего объема эритроцитов:
- микроцитарная (+\- гипохромная; MCV 100 fl).
Аббревиатура fl обозначает фемтолитр, равный мкм 2 . Этот показатель довольно условен для характеристики анемии и лишь подсказывает диагносту, в какую сторону следует идти далее в поиске источника болезни.
Следующий этап – вычленение особенностей конкретного типа анемии. Они будут таковы.
Для микроцитарной анемии характерен дефицит железа или из-за сокращения его запасов, или как увеличение количества потребляемого элемента. Здесь уже специалист будет искать показатели таких состояний, как:
- хроническая железодефицитная анемия;
- анемия хронических заболеваний;
- талассемия – наследственное заболевание, характеризующееся снижением выработки одного из компонентов гемоглобина – полипептидных цепей;
- другие микроцитарные гипохромные анемии.
Нормоцитарную анемию далее дифференцируют по активности эритропоэза – увеличен он или снижен. В зависимости от полученного результата вычленяются:
- при пониженном эритропоэзе – гемолиз, что говорит о гемолитической форме анемии, и кровопотеря, требующая поиска источника кровотечения;
- повышенный эритропоэз служит свидетельством или болезни самого костного мозга или же заболевания какого-либо органа, участвующего в системе кровообращения – печень, почки, эндокринные патологии.
При установлении макроцитарной анемии следующий этап – различение по мегалобластам:
- наличие этих образований подразумевает мегалобластную анемию, которая может быть активирована недостатком фолиевой кислоты или витамина В12, а также действием токсинов, лекарственных препаратов, оказывающих воздействие на синтез ДНК;
- если в анализе мегалобласты не обнаружены, то речь идет о немегалобластной анемии, которая может быть вызвана алкоголизмом, болезнями печени, гипотиреозом, хронической обструктивной болезнью легких (ХОБЛ) или же миелодиспластическим синдромом.
Диф. диагностика анемий в таблице будет выглядеть вот так:
Диф. диагностика анемий у детей и взрослых начинается с определения ее наличия как таковой. Ведь недостаточность гемоглобина – симптом многих патологических состояний организма и может быть вызван комплексом проблем. Одной из наиболее распространенных форм патологий крови является недостаток железа. Диф. диагностика железодефицитной анемии позволяет выяснить причину, по которой в красных кровяных тельцах нарушен синтез гема – железосодержащего пигмента. Ими могут являться:
- хронические кровопотери – желудочно-кишечные, маточные кровотечения, онкологические опухоли органов желудочно-кишечного тракта и мочевыводящей системы, гемосидероз легкого, геморрагический диатез различной этиологии, пароксизмальная ночная гемоглобинурия;
- повышенная потребность в железе, наблюдающаяся во время беременности, периода лактации, в младенческом возрасте, а также при ювенильном хлорозе;
- недостаток железа, поступаемого с пищей, что происходит при гастродуодените, гастрэктомии, инфекционных поражениях кишечника, а также может наблюдаться при определенных системах питания – вегетарианстве, голодании;
- нарушение транспорта железа, характеризующимся малым количеством или низкой функциональной активностью трансферрина.
Для проведения качественной диагностики метод дифференцирования является одним из наиболее эффективных и качественных. При постановке диагноза, касающегося железодефицитной анемии, специалист в первую очередь учитывает, что именно такой вид анемии является гипохромным в любом случае, но в то же время выявленная изначально гипохромная анемия может и не быть железодефицитной. И поэтому именно для такого диагноза, как гиперхромная анемия, диагностика требует тщательного различения, то есть дифференцирования. В этих целях используется мазок крови, рассматриваемый под микроскопом, и определение свободного эритроцитарного протопорфирина (норма 2,7-9,0 мкмоль/л). Мазок крови на стекле позволяет наблюдать базофильную пунктацию в эритроцитах. При железодефицитной анемии зернистость будет выглядеть мягкой, а вот при отравлении свинцом, к примеру, она более крупная и четкая.
Талассемия, являясь наследственной, также относится к гипохромной гемолитической анемии, проявляется она нарушением синтеза гемоглобина. В этом случае дифференцированию помогают семейный анамнез, определение фракций гемоглобина и признаки гемолиза. Отделить талассемию от железодефицитной анемии помогает и определение показателя RDW (показатель анизоцитоза эритроцитов). В случае если у пациента талассемия, то он будет нормальным, если человек страдает от железодефицитной формы малокровия то этот уровень будет повышенным.
Дифференциальная диагностика некоторых дефицитных анемий использует анализ на определение уровня рецепторов сывороточного трансферрина и уровня ферритина. Если он нормален на фоне недостатка гема, то речь идет об анемиях хронических заболеваний.
Еще один тип анемий – так называемая В12-дефицитная анемия. Этот тип проблемы входит в группу мегалобластных анемий, основанных на нарушении синтеза ДНК и РНК. Основа развития этой анемии – дефицит кобаламина (витамина В12). Его определением занимается дифференциальная диагностика анемий. Причины появления данной проблемы следующие:
- атрофический гастрит при отсутствии внутреннего фактора и с нарушением всасывания В12;
- вегетарианство с недостаточным поступлением В12 с пищей;
- гастрэктомия или резекция тонкой кишки;
- гельминтозы (широкий лентец);
- злокачественная опухоль фундального отдела желудка;
- множественный дивертикулез с чрезмерным развитием микрофлоры кишечника;
- энтериты с нарушением всасывания.
В данном случае диф, диагностика анемий основной целью преследует отделение от заболеваний, при которых характерен мегалобластный тип кроветворения, а также от анемий с синдромами панцитопении и гемолиза. Она проводится с использованием следующих клинически значимых анализов:
- анализ крови общий для определения количества эритроцитов, их диаметра и объема, цветового показателя, уровня гемоглобина, количества лейкоцитов, ретикулоцитов, тромбоцитов, лейкоцитарной формулы, а также скорости оседания эритроцитов;
- анализ мочи общий;
- анализ крови биохимический, который определяет содержание общего белка и белковых фракций, аминотрансфераз и билирубина;
- содержания в крови витамина В12 и фолиевой кислоты;
- ультразвуковая диагностика внутренних органов – печени, почек, поджелудочной железы, селезенки, желчного пузыря, почек;
- фиброгастродуоденоскопия;
- фиброколоноскопия.
Для уточнения диагноза В12-дефицитная анемия пациенту назначается стернальная пункция.
Дифференциальная диагностика железодефицитных анемий позволяет провести очень подробное определение состояния здоровья организма человека в целом. Довольно часто помимо непосредственно недостаточности железа в крови человека, выявляются и другие формы анемии. К примеру, фолиеводефицитная анемия, характерным признаком которой является дефицит фолатов. Это заболевание относится к группе мегалобластных анемий, и болеют им в основном люди молодого и среднего возраста. Как ясно из названия проблемы, недостаток фолиевой кислоты в пище, недостаточное продуцирование этого элемента в самом организме человека, является основой столь серьезной проблемы. Специалистами отмечено, что диф. диагностика анемий, вызванных недостаточностью витамина В12 и фолиевой кислоты, имеет одинаковые алгоритмы проведения. Основной методики определения количества именно фолатов в крови, позволяющей поставить верный диагноз, на данный момент нет. Но эти два вида проблемы крови зачастую идут вместе. Это так называемая сочетанная анемия, имеющая много общих проявлений и путей лечения.
В особую группу врачи выделяют заболевания, связанные с врожденной или приобретенной патологией крови, выражающейся усиленным распадом эритроцитов, а также их более короткой жизнью. Диф. диагностика анемий начинает анализ с общего состояния больного, так как его самочувствие напрямую зависит от снижения кислородсвязывающей способности крови, а также присутствием в организме продуктов распада эритроцитов. Поэтому человек постоянно ощущает слабость, головокружение, сердцебиение, озноб, лихорадку. Из-за того, что в плазме может находиться довольно большое количество свободного гемоглобина, то моча может окрашиваться в красный цвет – от светло-розового до почти черного – так как развивается гемоглобинурия.
Абсолютным показателем данного типа анемий при дифференцированной диагностике служит сокращенный период жизни эритроцитов, определяемый в результате проведения радиоизотопного исследования. К сожалению, данная методика относится к дорогостоящим обследованиям и применяется в редких случаях. Дифференцированная диагностика использует более доступный комплекс следующих наблюдений и исследований:
- гаптоглобин в сыворотке крови присутствует в недостаточном количестве из-за связывания со свободным гемоглобином;
- гемосидеринурия – как свидетельство превышения порога фильтрации через почечные клубочки свободного гемоглобина плазмы;
- гемоглобинурия;
- желтуха, как проявление повышенного количества свободного или «непрямого» билирубина в сыворотке крови;
- наличие антиэритроцитарных антител в результате серологической диагностики – как важного этапа установления нозологического диагноза (также этот анализ является основой дифференциального диагностирования приобретенных аутоиммунных гемолитических анемий (АИГА);
- повышенный уровень эритрокариоцитов в костном мозге (более 20-24%) –эритроидная гиперплазия костного мозга;
- ретикулов (незрелых эритроцитов) обнаруживается больше 2%;
- установленное клинически понижение уровня гемоглобина.
Анемии – серьезный симптом нарушений в работе тех или иных органов или систем организма человека. И чтобы правильно выяснить причину развития малокровия необходимо провести тщательное обследование. Метод дифференциальной диагностики позволяет довольно быстро, но в тоже время правильно установить причину, по которой появилась данная проблема. Это позволяет получить адекватное ситуации лечение.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
В диагностике и лечении различных заболеваний крови специализируется врач-гематолог (записаться). Поэтому, теоретически, при анемии необходимо обращаться к врачу-гематологу, однако на практике это не совсем оправдано. Ведь часто анемия может быть вызвана заболеваниями, которые входят в компетенцию другого специалиста, и в таких случаях для успешной терапии анемии нужно одновременно принимать специфические гематологические препараты и лечить основную патологию, спровоцировавшую анемический синдром.
На практике представляется рациональным при анемии обращаться к врачу-терапевту (записаться), который назначит необходимые обследования, выявит возможную причину снижения уровня гемоглобина в крови и на основании этого предложит лечение. А если терапевт не сможет назначить лечение из-за нехватки специфических знаний, врач просто направит больного к гематологу.
Такое обращение к терапевту при анемии представляется оправданным – так как большинство анемий обусловлено дефицитом железа, фолиевой кислоты или витамина В12 или же хронической кровопотерей при заболеваниях пищеварительного тракта, с этими проблемами справится именно врач-терапевт, назначив и лечение основной патологии, и порекомендовав диету, и выписав препараты железа и необходимых витаминов. И только если анемия вызвана непосредственно патологией системы крови (например, апластические анемии), врач-терапевт направит пациента к гематологу, так как в подобной ситуации наблюдать и вести человека должен очень узкий специалист с весьма специфическими знаниями, каковым и является гематолог.
При сборе анамнеза врачу необходимо выяснить:
- место рождения и проживания пациента с анемией;
- увлечения и хобби (например, усиленные занятия спортом);
- чувствует ли больной повышенную утомляемость и слабость в повседневной жизни;
- пищевые предпочтения (необходимо выяснить, какие продукты пациент ест и которых избегает, а также оценить количество их потребления);
- какие лекарственные препараты пациент принимает на данный момент или принимал ранее в течение длительного времени;
- у женщины необходимо уточнить количество беременностей, заканчивались ли они осложненными родами, имелись ли аборты, а также характер менструаций (обильные или нет, субъективная оценка ежемесячных потерь);
- имелись ли острые или хронические кровопотери вследствие травм, ранений или заболеваний (например, язва желудка и двенадцатиперстной кишки, миома матки, раковая опухоль);
- имеются ли заболевания пищеварительной системы (например, гастриты, язва желудка и двенадцатиперстной кишки, неспецифический язвенный колит);
- имелись ли за последнее время у пациента изменения в массе тела (снижение массы тела может быть связано с наличием у больного синдрома мальабсорбции (нарушение всасывания питательных веществ в тонком кишечнике) или недавно перенесенным инфекционным заболеванием, а увеличение веса может быть вследствие гормональных нарушений);
- не беспокоит ли пациента ломкость ногтей, а также сечение или раннее поседение волос;
- ощущает ли больной жжение языка (при В12 дефицитной анемии);
- беспокоят ли больного чувство онемения в конечностях;
- имелась ли у близлежащих родственников анемия, желчекаменная болезнь, хронические заболевания желудочно-кишечного тракта или выделительной системы;
- была ли у кого-то в семье произведена спленэктомия (удаление селезенки).
- наличие у больного заболеваний сердца (например, пороки сердца), почек (например, рак почек) или печени (например, гепатит).
При осмотре пациента врач обследует:
- Кожу и слизистые оболочки. Выявляется бледность кожных покровов, неправильная пигментация или желтуха. Также на поверхности кожи у больного могут наблюдаться кровоподтеки, петехии или ангиомы (могут быть вследствие тромбоцитопении или других причин, приводящих к потере крови). В уголках рта могут присутствовать хейлиты.
- Лимфатические узлы. Их увеличение, а также болезненность может указывать на наличие воспалительного или неопластического (злокачественного) процессов.
- Пищеварительную систему. С помощью пальпации можно определить, имеются ли у пациента боли в эпигастральной зоне, увеличение размеров печени или селезенки.
- Дыхательную систему. У больного может наблюдаться увеличение количества дыхательных движений (тахипноэ), а также одышка.
- Нервную систему. Позволяет определить наличие нарушений периферической чувствительности.
- Сердечно-сосудистую систему. При измерении артериального давления у больного наблюдается гипотония, при определении частоты пульса отмечается тахикардия.
Метод диагностики, который заключается в исследовании всех видов клеток крови, в определении соотношения их объема к жидкой части крови, а также выявления уровня гемоглобина и лейкоцитарной формулы.
При анемии в общем анализе крови определяются следующие показатели:
- уровень эритроцитов, их средний объем, а также распределение по объему;
- гемоглобин;
- ретикулоциты;
- гематокрит (соотношение клеток крови к плазме);
- среднее содержание и концентрация гемоглобина в эритроците;
- уровень лейкоцитов;
- уровень тромбоцитов.
Биохимический анализ крови
Анализ, позволяющий оценить работу внутренних органов и систем организма.
При анемии определяются следующие показатели:
- уровень ферритина (определяет резервы железа в организме);
- трансферрин (белок, переносящий железо);
- сывороточное железо (определяет уровень железа в сыворотке крови);
- железосвязывающая способность сыворотки крови (указывает на способность сыворотки крови связывать железо);
- уровень витамина В12 и фолиевой кислоты;
- уровень билирубина.
Исследование, позволяющее выявить наличие кровотечения в желудочно-кишечном тракте. За три дня до сдачи анализа пациенту необходимо будет начать соблюдать диету, исключив из рациона продукты, содержащие железо (например, печень, яблоки), а также некоторые лекарственные препараты (например, слабительные и нестероидные противовоспалительные средства, препараты железа).
Собранные каловые массы исследуются с помощью бензидиновой или гваяковой пробы.
Реакция окрашивания может быть:
- слабоположительной;
- положительной;
- резко положительной.
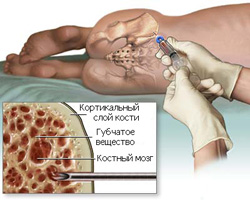
Костный мозг — это губчатое вещество, которое находится внутри костей. В большей степени оно располагается в тазовых костях, ребрах, а также грудине.
Костный мозг является важнейшим органом, отвечающим за кроветворение, так как именно здесь формируются все клетки крови.
Как производится пункция красного костного мозга?
Больного укладывают на бок (или на живот), производят местное обезболивание, после чего перпендикулярно сверлящими движениями вводят специальную иглу в гребень подвздошной кости. Проникновение иглы в кость происходит на глубину два сантиметра, после чего производится аспирация (забор) красного костного мозга. Взятый материал впоследствии наносится на предметные стекла для микроскопического исследования.
В результатах исследования определяют следующие показатели:
- индекс созревания нейтрофилов и эритробластов;
- количество клеточных элементов костного мозга;
- абсолютное содержание миелокариоцитов и мегакариоцитов.
Также во время данного исследования производится трепан-биопсия подвздошной кости. Впоследствии устанавливается соотношение паренхимы, жировой и костной ткани.
Рентгенологическое исследование легких, при котором выявляются анатомические изменения органа, костей, а также мягких тканей.
Рентген может помочь выявить заболевания, ставшие причиной развития анемии у пациента, например, туберкулез, а также рак легких.
Эндоскопическое исследование, позволяющее с помощью гастроскопа осмотреть пищевод, желудок и двенадцатиперстную кишку. Также данное исследование позволяет во время проведения процедуры взять кусочек ткани на биопсию (записаться) с последующим исследованием полученного материала под микроскопом.
С помощью данного исследования можно выявить следующие заболевания:
- варикозное расширение вен пищевода;
- атрофический гастрит;
- язва желудка и двенадцатиперстной кишки;
- полипы желудка;
- рак желудка.
Метод исследования с помощью ультразвуковых волн. Помогает изучить расположение, форму, а также структуру органов и мягких тканей.
При анемии могут исследоваться органы брюшной полости, забрюшинного пространства, а также органы малого таза:
- печень (увеличение размеров органа, цирроз);
- селезенка (увеличение размеров органа);
- почки (рак почек, наличие камней в почках, инфекционно-воспалительных заболеваний);
- матка (миома матки, внематочная беременность, рак матки).
Эндоскопический метод диагностики, позволяющий исследовать толстый кишечник. Процедура производится под общим наркозом.
Данное исследование поможет выявить следующие заболевания:
- кровоточащие язвы желудочно-кишечного тракта;
- полипы;
- неспецифический язвенный колит;
- болезнь Крона;
- дивертикулез толстого кишечника;
- злокачественную опухоль.
Метод диагностики, с помощью рентгеновского излучения позволяющий послойно исследовать органы и ткани. При необходимости перед проведением процедуры пациенту внутривенно могут ввести контрастное вещество для лучшей визуализации исследуемых органов и систем.
При анемии может быть назначено исследование:
- печени (например, гепатит, цирроз печени);
- легких (например, туберкулез, рак легких);
- почек (например, рак, туберкулез почек).
Профилактически проводить противопаразитарное лечение
Кишечные паразиты, находясь в организме человека, часто могут стать причиной развития анемии. Это происходит вследствие того, что паразиты, присасываясь к стенке органа, потребляют питательные вещества, что впоследствии может привести развитию дефицита того или иного витамина или микроэлемента. Также существуют паразиты, которые питаются клетками крови (например, шистосомы, личинки аскарид), поэтому их наличие в организме человека по истечении времени приведет к анемии. Исходя из этого, очень важно регулярно мыть руки перед едой, а также овощи и фрукты перед их употреблением. При наличии домашних животных необходимо ежегодно профилактически проводить противопаразитарное лечение.
Скудное и нерегулярное питание приводит к тому, что в организм не поступают витамины и микроэлементы, необходимые для кроветворения. С течением времени это может привести к развитию железодефицитной, В12 или фолиеводефицитной анемии. Для профилактики анемии человеку ежедневно необходимо потреблять белки (в особенности животного происхождения), так как именно они участвуют в формировании стромы эритроцитов и синтезе гемоглобина. Из-за того, что жиры подавляют кроветворение, их употребление рекомендуется снизить, в особенности жирные сорта мяса и рыбы. Предпочтение необходимо отдать таким продуктам как оливковое, подсолнечное и сливочное масла, так как данные жиры легко усваиваются. Прием углеводов должен оставаться в пределах нормы (для взрослого человека 300 – 500 грамм в сутки), в питании следует увеличить потребление меда, ягод, овощей, фруктов и различных каш (например, овсяная, гречневая, рисовая). Следует заметить, что важную роль в здоровье человека играет адекватное поступление в организм витаминов. Так, например, витамины B9 (фолиевая кислота) и В12 принимают участие в кроветворении, а такие микроэлементы как железо, медь и цинк способствуют формированию гемоглобина и эритроцитов.
Снизить контакт с ядохимикатами
Регулярный контакт с ядохимикатами (например, пестициды, бензол) приводит к кому что они, попадая в кровь, действуют негативно на ее элементы. Так, например, при хроническом отравлении бензолом (входит в состав бензина) в крови наблюдается снижение уровня эритроцитов и гемоглобина, а также увеличение ретикулоцитов. Эритроциты приобретают различную форму (пойкилоцитоз) и размер (анизоцитоз). У человека появляются такие симптомы как повышенная утомляемость, головная боль, головокружение, потеря аппетита, тошнота. Также может наблюдаться развитие маточных, десневых или носовых кровотечений. Именно поэтому человеку, по возможности, строго рекомендуется ограничивать контакт с ядохимикатами.
Курение негативно влияет на все органы и системы организма человека. Со стороны кровеносной системы табачный дым действует негативно на кровеносные сосуды, а также на состав крови, сгущает ее (увеличивает риск образования тромбов). Угарный газ, входящий в табачный дым, связываясь с гемоглобином, снижает его способность доставлять кислород к органам и тканям. Поэтому очень важно избегать контакта с посторонним сигаретным дымом, а также отказаться от самостоятельного курения.
Ежедневно выполнять умеренные физические нагрузки
Регулярное занятие спортом действует благоприятно на кровообращение, улучшая микроциркуляцию в органах и тканях, а также увеличивая количество эритроцитов в крови. Умеренные физические нагрузки снижают риск образования тромбов. Для профилактики развития анемии рекомендуется ежедневно выполнять гимнастику и осуществлять прогулки на свежем воздухе.
Своевременно лечить заболевания желудочно-кишечного тракта
Заболевания желудочно-кишечного тракта влияют на процессы переваривания и усвоения пищи, а также на всасываемость витаминов и микроэлементов. Так, например, фолиевая кислота и витамин B12 всасываются в тонком и толстом кишечнике, нарушение работы данных органов может привести к развитию недостатка данных витаминов и со временем привести к развитию В12 или фолиеводефицитной анемии. Такие заболевания как полипы желудка или кишечника, язва желудка и двенадцатиперстной кишки могут привести к развитию у человека хронического кровотечения. То есть, в течение длительного времени организм будет регулярно терять небольшое количество крови, что со временем приведет к развитию анемии. Поэтому очень важно при наличии риска развития желудочно-кишечных заболеваний (например, наследственная предрасположенность, перенесенные заболевания органов пищеварения) регулярно наблюдаться у врача, своевременно лечить имеющееся заболевание, соблюдать диету и предписанное лечение.
Соблюдать правила введения прикорма для детей
Дети попадают в группу риска развития анемии, в большинстве случаев это связано с неправильным питанием. Очень важно с самого раннего возраста организовать правильное питание и режим ребенка. Начиная с шести месяцев необходимо начать вводить в прикорм такие продукты как овощные пюре, яйца, мясо и каши. Начиная с восьми месяцев вводится рыба. Частота прикорма до восьми месяцев должна составлять три раза в день, в девять – одиннадцать месяцев четыре раза в день, в один год пять – шесть раз в день.
Правильно питаться во время беременности
Часто анемия развивается во время беременности. Дефицит железа или фолиевой кислоты может привести к серьезным осложнениям, связанным с течением беременности и развитием плода. Так, например, дефицит железа у беременной может привести к задержке развития плода, фетоплацентарной недостаточности, патологическим родам, развитию кровотечения. Беременной рекомендуется придерживаться правильного питания – ежедневно потреблять мясо, рыбу, свежие овощи и фрукты. При необходимости женщине может быть назначен прием профилактических доз препаратов железа (например, Сорбифер, Ферретаб).
источник
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры паталогической анатомии и патологической физиологии
Анализы крови, какими бы развернутыми они не были, не всегда способны дать полный объем информации о состоянии костного мозга и его функционировании, ведь в кровотоке обычно присутствуют уже зрелые клетки. Проследить характер кроветворения и морфологические особенности клеток крови позволяет стернальная пункция, посредством которой специалист получает образец костного мозга для исследования.
Красный костный мозг является важнейшей тканью организма, обеспечивающей созревание всех без исключения клеток крови. Он содержит стволовые элементы и клетки всех стадий созревания, которые после полноценного формирования выходят в периферическую кровь для обеспечения иммунитета, газообмена, тромбообразования и т. д.
У новорожденных детей красный костный мозг заполняет все кости, но по мере роста объем его уменьшается и к пятилетнему возрасту начинает замещаться жировым (желтым) костным мозгом. У взрослых людей кроветворная ткань сконцентрирована в грудине, костях таза, телах позвонков, длинных трубчатых костях, ребрах, где она доступна для аспирации с целью диагностики различных патологических состояний.
Термин «стернальная» подразумевает, что костный мозг будет взят из грудины, хотя его также можно получить из подвздошных костей или пяточных (у маленьких детей). Прокол грудины представляется довольно простым и безопасным способом диагностики при условии соблюдения всех мер предосторожности и техники выполнения манипуляции.
Поводом к исследованию пунктата костного мозга, полученного из грудины, становятся подозрение в отношении гематологических заболеваний, планирующаяся пересадка костного мозга, некоторые инфекционные процессы, когда другие рутинные обследования не дают достаточного объема информации. Стернальная пункция проводится при:
- Анемиях — тяжелая железодефицитная, мегалобластные, апластические.
- Опухолях кроветворной ткани — лейкозы, парапротеинемические гемобластозы.
- Миелодиспластическом синдроме.
- Лейкемоидных реакциях, когда картина периферической крови не позволяет исключить опухолевый рост.
- Болезнях накопления наследственной природы, обменных нарушениях (болезнь Гоше, Нимана-Пика).
- Висцеральном лейшманиозе.
- Подозрении на наличие метастазов других злокачественных новообразований в кости (рак простаты, например).
- Оценке эффективности лечения и контроле состояния у пациентов гематологического профиля.
- Исследовании и заготовке полученных стволовых клеток для трансплантации донору либо самому пунктируемому пациенту после курсов химиотерапии или облучения.
- Внутрикостном введении лекарственных препаратов.
Установленный диагноз хронического лейкоза в стадии обострения, а также железодефицитная анемия, диагностированная посредством рутинных обследований, служат относительными показаниями к пункции костного мозга, то есть в этих случаях от процедуры вполне можно отказаться.
Противопоказания к стернальной пункции тоже имеются:
- Тяжелые нарушения свертываемости крови.
- Пожилой возраст в случаях, когда стернальная пункция не является единственно возможным способом диагностики.
- Острые воспалительные и инфекционные поражения в месте предполагаемого прокола кожи.
- Отказ пациента от исследования.
- Тяжелые сопутствующие заболевания в стадии декомпенсации (вопрос о целесообразности пункции решается индивидуально).
Стернальная пункция не относится к разряду сложных процедур, она безопасна, не требует наркоза и проводится как в стационаре, так и в амбулаторных условиях. Подготовка к аспирации костного мозга грудины предельно проста:
- Пациент проходит исследование свертываемости крови и общий анализ не более, чем за 5 дней до планируемой манипуляции;
- За два часа до пункции возможен последний прием пищи и воды;
- Перед процедурой опорожняется мочевой пузырь и кишечник;
- Отменяются все лекарственные препараты, кроме тех, которые жизненно необходимы;
- В день пункции не назначаются никакие другие процедуры.
Перед манипуляцией пациент обязательно сообщает врачу обо всех принимаемых им препаратах, особенно это касается антикоагулянтов и других кроверазжижающих средств, которые должны быть отменены ввиду многократно возрастающего риска кровотечения на фоне их приема.
Специалист, который будет проводить стернальную пункцию, выясняет информацию о наличии аллергии на лекарства, так как потребуется введение анестетиков. Пациенту подробно рассказывают о сути пункции, ее назначении и смысле предстоящей операции. Врач предупреждает о возможной болезненности прокола и последующих мерах предосторожности. В обязательном порядке берется письменное согласие обследуемого (или родителей при пункции ребенка) на проведение процедуры.
Техника проведения стернальной пункции включает несколько этапов:
-
Укладывание пациента на спину, под лопатки помещают валик.
- Обработка места прокола растворами антисептиков (йод, этанол), у мужчин сбривается волосяной покров.
- Для обезболивания используют местные анестетики (лидокаин, новокаин), вводимые в кожу, подкожную клетчатку и периостальное пространство, поскольку прокол — мероприятие довольно болезненное, особенно, в момент прохождения иглы через надкостницу.
- Пункцию производят на уровне крепления к грудине третьего или четвертого ребра, по средней линии, используя иглу Кассирского, которую быстрым вкручивающим движением вводят в кость. При попадании во вместилище костного мозга врач ощутит как бы провал, который свидетельствует о прохождении иглы через поверхность кости. В момент погружения иглы сквозь компактный костный слой и аспирации костного мозга пациент почувствует кратковременную боль.
- Когда игла находится в костномозговом канале грудины, к ней подсоединяется шприц, посредством которого врач аспирирует 0,3 мл содержимого кости.
- После получения необходимого объема кроветворной ткани игла извлекается, а на место прокола накладывается стерильная салфетка или пластырь.
Особые меры предосторожности следует соблюдать при пунктировании грудины у детей. Кость у них более мягкая и эластичная, поэтому неосторожными действиями ее можно проколоть насквозь. По возможности, ребенок должен быть обездвижен, чтобы его движения не нарушили процесс пункции грудины.
Особенности пункции грудины у детей:
- Стернальный прокол возможен только с двух лет;
- Используются специальные иглы меньшего, нежели для взрослых, диаметра;
- Возможна общая анестезия.
Пожилые люди, пациенты, длительно получающие кортикостероидные препараты, могут страдать остеопорозом, поэтому к ним также применимы меры предосторожности сквозного прокола, который возможен в связи с уменьшением плотности костной ткани.
Процедура пункции грудины в редких случаях проводится без анестезии — если без нее не обойтись, а у пациента есть абсолютные противопоказания к введению анестетиков. В такой ситуации больного предупреждают о болезненности манипуляции, возможно применение транквилизаторов перед процедурой и анальгетиков.
Полученный посредством прокола грудины костный мозг помещается на предметное стекло, далее изготавливается цитологический препарат, который оценивает специалист-цитолог. При диагностике гематологической патологии последний обращает внимание на строение клеток крови, их численность, степень зрелости, соотношение различных элементов в общем объеме пунктата.
Извлеченный из грудины костный мозг можно также подвергнуть цитохимическому, иммунологическому, гистологическому исследованию. Гистологическая оценка пунктата дает больше возможностей оценить соотношение жирового и активного костного мозга, состояние сосудистого компонента и клеточных элементов разной степени зрелости.
Результаты стернальной пункции могут быть получены в тот же день, если предполагается цитологическое исследование мазка костного мозга. При гистологическом анализе и других более технически сложных исследованиях диагностика растягивается на срок 7-10 дней.
Вышеописанный способ стернальной пункции был предложен в 1927 году Аринкиным М. И. и практикуется по сей день. Игла Кассирского успешно используется гематологами уже не один десяток лет. Она прочная, широкая, имееет удобную при введении съемную рукоятку, а также снабжена ограничителем, препятствующим движению иглы чрезмерно глубоко.
Процедура взятия костного мозга длится примерно 20 минут, после нее пациент находится под наблюдением около часа, контролируется общее самочувствие, пульс и артериальное давление. В тот же день можно покинуть лечебное учреждение, но крайне нежелательно садиться за руль, поскольку есть вероятность обморочных состояний.
Место прокола не требует никакой обработки в домашних условиях, однако первые трое суток рекомендуется исключить водные процедуры, чтобы не занести в пункционное отверстие инфекцию. Каких-либо ограничений в режиме и питании стернальная пункция не предполагает. При сильной болезненности в месте прокола пациент может принять обезболивающий препарат.
Соблюдение точной техники стернальной пункции, использование иглы Кассирского с ограничителем, обработка места прокола антисептиками практически исключают вероятность осложнений. В редких случаях возможны неблагоприятные последствия в виде:
- Сквозного прокола (у ребенка или больного с остеопорозом);
- Кровотечения из места пункции;
- Инфицирования места прокола (крайне редко);
- Обморочных состояний у эмоционально лабильных лиц, гипотоников, при недостаточно тщательной психологической подготовке пациента к манипуляции;
- Шока в случае тяжелой патологии сердечно-сосудистой системы, у лиц преклонного возраста.
В целом, процедура пункции грудины переносится легко и чрезвычайно редко сопровождается осложнениями. Отзывы пациентов в большинстве своем положительны, а самочувствие и отношение к манипуляции во многом зависят от качества подготовки и грамотной беседы врача с больным. Кто-то отмечает выраженную болезненность и в момент прокола и взятия материала из грудины, и в последующие 2-3 дня, другие ощущают лишь небольшой дискомфорт.
Анализ костного мозга, полученного посредством стернальной пункции, показывает количество в нем клеточных элементов, их соотношение и степень зрелости. Миелограмма характеризует качественные и количественные показатели белого ростка кроветворения:
- Миелокариоциты (общее число клеток крови, содержащих ядра) составляют 50-250х10 9 в пересчете на литр крови;
- Мегакариоциты (предшественники тромбоцитов) — 0,054-0,074х10 6 в литре;
- Ретикулоциты (предшественники эритроцитов) составляют 20-30% и увеличиваются при кровопотерях и гемолитических анемиях;
- Бластные клетки — 0,1-1,1%, миелобласты — 0,2-1,7%, промиелоциты — 0,5-8,0% от всех элементов белого ростка костного мозга, лимфоциты — 1,2-1,5%, моноциты — 0,25-2,0%, плазмоциты — не более 1%.
Уменьшение числа миелокарио- и мегакариоцитов возможно при погрешностях в выполнении пункции, когда костный мозг разбавляется жидкой кровью.
Специалист, изучающий пунктат костного мозга, отражает в заключении тип кроветворения, клеточность, индексы костного мозга, присутствие и количество нехарактерных клеток (например, Ходжкина при лимфогранулематозе). Отдельно анализируется каждый из ростков.
Для оценки количественного содержания каждой разновидности костномозговых клеток подсчитывают их соотношение в 500 клетках. Важным показателем является костномозговой индекс созревания нейтрофилов, который вычисляют путем деления общего числа клеток-предшественниц белого ростка на суммарное число палочкоядерных и сегментоядерных нейтрофилов. В норме показатель равен 0,6-0,8.

После вычисления количества гранулоцитов и общего числа клеток красного ростка, содержащих ядра, высчитывают их соотношение, которое в норме составляет 3-4:1 — лейко-эритробластическое соотношение.
Индексы костного мозга позволяют объективизировать данные об абсолютных цифрах и процентном содержании конкретных клеточных популяций. Так, увеличение лейко-эритробластического индекса характерно для гиперплазии белого ростка кроветворения, что наблюдается при хронических лимфо- и миелобластных лейкозах, инфекционных заболеваниях, интоксикациях, а также оно может говорить о гипопластической анемии при общем обеднении костномозговой ткани.
Уменьшение лейко-эритробластического индекса показательно для гемолитических, постгеморрагических и мегалобластных анемий (при нормальной клеточности костного мозга), а в случае обеднения костного мозга свидетельствует об агранулоцитозе (снижение лейкоцитарного ряда).
Нормальное значение указанного соотношения может говорить либо о полном здоровье, либо об аплазии и гипоплазии костномозговой ткани, когда наблюдается более или менее равномерное снижение числа клеток и белого, и красного ростка, поэтому так важно не проводить изолированных оценок только миелограммы во избежание диагностических ошибок.
Индекс созревания нейтрофилов при достаточной клеточности пунктата повышается при опухолях кроветворной ткани (лейкозы), отравлениях лекарствами, а снижение его обычно характеризует разведение костного мозга вследствие погрешностей при выполнении пункции.
Описанные критерии миелограммы позволяют оценить гемопоэз в целом, но заключение специалиста не должно быть категоричным. Важно соотнести результаты исследования стернального пунктата с особенностями клинической картины и данными анализа периферической крови.
Особенно следует предостеречь пациентов и их родственников от самостоятельной оценки результатов, которые могут попасть им в руки. Подобная самодеятельность обычно влечет ошибочные выводы, которые могут только навредить пациенту. Анализ показателей костномозгового пунктата — сложный процесс, требующий предельного внимания исключительно со стороны специалиста в этой области, который точно сможет указать, есть ли изменения и стоит ли беспокоиться.
источник
Анализ красного костного мозга применяют для диагностики заболеваний крови. Кровь, которая циркулирует в сосудистой системе, не достаточно информативна и порой не позволяет врачу поставить верный диагноз. Из этой статьи вы узнаете, что такое пункция костного мозга, для чего делают и как происходит выполнение этой процедуры.
Порой назначение этой процедуры пугает пациентов и вводит в состояние паники.
Чтобы этого не происходило, мы подробно расскажем в каких случаях делают пункцию костного мозга и для чего она нужна.
Костный мозг самый важный орган кровеносной системы. Этот орган ответственный за появление, созревание и дальнейшую дифференцировку клеток крови.
Кровь человека состоит из двух неравных частей плазмы и форменных элементов. Плазма это жидкая часть с растворенными в ней белками, минеральными веществами, витаминами и многим другим.
Форменные элементы это специализированные клетки, выполняющие каждая свою функцию:
- эритроциты — переносят кислород и углекислый газ от легких к тканям и обратно;
- лейкоциты — защитная функция от агрессивных факторов внешней среды и микроорганизмов;
- тромбоциты — остановка кровотечений при повреждении сосуда, создание тромба.
Эти клетки имеют срок жизни, через определенный промежуток времени они погибают, а на их смену появляются новые клетки.
Костный мозг представляет собой полужидкую губчатую ткань. Она содержится внутри костей, которые составляют основу скелета. Это единственная ткань во взрослом организме, которая в норме содержит большое количество незрелых, недифференцированных клеток или стволовых клеток, очень похожих на эмбриональные клетки плода.
Красный костный мозг содержится внутри плоских костей:
- грудина;
- подвздошные гребни тазовых костей;
- ребра;
- эпифизы трубчатых костей;
- тела позвонков.
Незрелые клетки красного костного мозга являются абсолютными чужаками для иммунокомпетентных зрелых клеток крови, поэтому они защищены особым барьером. В случае, когда лейкоциты и лимфоциты, циркулирующие в сосудах, контактируют с костным мозгом, то они уничтожают стволовые клетки, при этом развиваются аутоиммунные болезни. Аутоиммунные тромбоцитопении, лейкопении, или апластическая анемия.
Костный мозг состоит из основы — фиброзной ткани и специализированной ткани. В кроветворной ткани выделяют всего пять родоначальных ростков:
- Эритроцитарный — созревают эритроциты.
- Гранулоцитарный — эозинофилы, нейтрофилы, базофилы.
- Лимфоцитарный — лимфоциты.
- Моноцитарный — моноциты.
- Мегакариоцитарный — тромбоциты.
Процесс кроветворения очень сложный и чрезвычайно важный для жизнедеятельности организма. Стволовые клетки чувствительны к ионизирующему излучению, цитостатическим препаратам, и другим факторам.
Врач может назначить такой вид исследования по нескольким причинам:
- Нарушенная лейкоцитарная формулы, как в сторону уменьшения, так и в сторону увеличения количества клеток. В эту категорию показаний входит неподдающаяся стандартной терапии анемия, отсутствие причины высокого уровня СОЭ.
- Подозрение заболевания кроветворных органов на фоне некоторых симптомов (лихорадка, снижение массы тела, увеличение лимфоузлов, похудание, сыпь, потливость, частые инфекционные заболевания, кровоизлияния в кожу и слизистые).
- Диагностика болезней накопления (это проявляется накоплением определенного вещества в тканях).
- Длительный подъем температуры (это может указывать на лимфому).
- Исследование для оценки трансплантата.
Из-за удобства расположения пункция костного мозга чаще всего делается в области грудины. Но есть и другие анатомические области и части тела, откуда делается забор материала:
- дужки и гребень подвздошной кости;
- остистые отростки позвонков поясничного отдела;
- пяточная кость — у детей до 2-х лет;
- большеберцовая кость — дети до 2-х лет;
- трепанобиопсия.
В зависимости от возраста пациента, показаний для процедуры и состояния исследуемого человека, врач выбирает оптимальное место прокола. Трепанобиопсия это несколько иной вид исследования.
Вид игольной биопсии, в основе которой лежит взятие не только костного мозга, но и кусочков кости, для гистологического исследования. Из кости забирают участок компактного губчатого вещества вместе с костным мозгом. Это дает возможность добыть важные сведения не только о составе костного мозга, но и ультраструктурное клеточное строение костной ткани, а именно:
- состав клеток;
- соотношение кроветворной ткани и жировой клетчатки;
- состояние фиброзной основы и питающих сосудов.
В списке показаний для проведения именно трепанобиопсии стоит многие болезни и состояния.
- Цитопения не ясной этиологии — это пониженное количество всех форменных элементов в периферической крови. При стернальной пункции и заборе только костного мозга большая вероятность, что выяснить причину исходного состояния не удастся.
- Болезни не связанные напрямую с костным мозгом, но способные опосредованно на него повлиять. К таким патологиям относят хронические инфекции, эндокринные нарушения, болезни печени, почек, метастазы других опухолей.
- Диагностика гемабластозов — злокачественные заболевания крови.
- Апластическая анемия.
- Остеомиелофиброз.
- Верификация метастазов в костный мозг.
Трепан — устройство для трепанобиопсии похож на бипсийную иглу. Он состоит из полой иглы с мандреном и удобной ручки. Эта ручка соединяется с фрезой-торокаром. Место проведения это определенные части подвздошных костей слева или справа. Процедура требует обезболивания. Полученный материал погружают в фиксирующую жидкость.
Гистологическое исследование подразумевает под собой несколько этапов:
- фиксация;
- декальцинация;
- проведение через спирты;
- заливка в парафин;
- приготовление срезов;
- окраска эозином или азур-эозином.
Получившийся стеклопрепарат, исследуется под микроскопом врачом-гистологом.
Человеку, перед тем как пройти эту процедуру врач рассказывает о технике проведения и цели пункции костного мозга. Обязательным является сдача общего анализа крови.
Благодаря этому простому анализу медики смогут определить состояние периферической крови и способность организма к заживлению раны.
Если анализ покажет низкую свертываемость, пациент может серьезно пострадать во время процедуры.
Собирается подробный анамнез о болезнях, которые сопровождают этого человека в течение жизни. Больше всего интересует наличие аллергических реакций на лекарства, и какие препараты принимаются сейчас.
Так же важны сведения о наличии генерализованный заболеваний костной ткани. Если пациенту ранее проводились, какие либо операции на грудине, он обязательно должен об этом сообщить.
В случае приема назначенных врачом препаратов разжижающего кровь, то на несколько дней до проведения пункции и после нее, человек должен отказаться от их приема.
При необходимости делается проба на наличие аллергической реакции на тот анестетик, который будет применен.
Утром накануне выполнения процедуры пациенту следует принять гигиенический душ. Мужчины сбривают волосы на верхней части грудной клетки. Последний прием пищи не позднее 3 часов до исследования. Так как манипуляция достаточно опасна, в этот день не следует назначать другие инвазивные методы исследования.
Проведение отбора костного мозга проводят в условиях стационара. Больному рекомендуется принять легкий завтрак накануне и опорожнить мочевой пузырь и кишечник. Чаще всего пункцию делают из грудины. Это кость на груди в виде пластины, соединяющей ребра. В промежутке между вторым и третьим ребром костная пластина наиболее тонкая. Лежа на спине, пациенту обрабатывают антисептиком кожу на груди.
Затем место, все слои в месте прокола обезболивают с помощью новокаина вплоть до надкостницы грудины. Некоторые специалисты считают, что новокаин может испортить полученный биоптат. Из-за контакта костного мозга с новокаином клетки могут подвергнуться деформации и разрушению.
Ввиду того, что болевой порог у каждого человека разный то стерпеть болевые ощущения, которые возникнут, некоторые люди не смогут.
Процедура забора необходимого материала по методу Аринкина производят при помощи иглы Кассирского, которая имеет специальный ограничитель, не позволяющий сделать слишком глубокий прокол.
После прохождения кожи жировой клетчатки и кости вынимают мандрен и присоединяют шприц. Набирают в шприц содержимое грудины вместе с попутной кровью. Количество для исследования не более 1 мл.
Иглу извлекают, дефект кожи защищают стерильной повязкой.
Виды исследований из полученного красного костного мозга:
- мазок для миелограммы;
- цитологическое исследование;
- иммунофенотипизирующее исследование;
- цитогенетическое исследование.
Полученный материал для миелограммы не хранят и незамедлительно готовят из него мазок. Красный костный мозг сворачивается намного быстрей, чем обычная кровь. На предметное стекло под острым углом выливают содержимое шприца, другим стеклом растягивают кровь. Готовят не менее 10 мазков.
Результат может быть готов уже через 4 часа. Другие виды исследования дадут ответ в разные сроки, но не позже чем через месяц. Окончательный вывод по анализу может сделать только лечащий врач.
После проведения забора материала накладывают стерильную повязку. Если процедура делалась амбулаторно, то через пару часов, исследуемый может отправляться домой. Возможно, появление боли или чувства дискомфорта в ране. Если ощущения слишком сильные, то врач прописывает обезболивающие. Повязка должна быть сухой в течение суток, иначе возможны осложнения.
Нельзя мыться в душе или принимать ванну. В случае, когда повязка продолжает пропитываться кровью или болевой симптом становиться более интенсивным, необходимо срочно посетить врача. Поводом для обращения так же служит повышение температуры, покраснение и припухлость.
Осложнения после выполнения процедуры не специфичны. Правильно выполненная манипуляция, с соблюдением правил, которые позволяют избежать попадания инфекции в рану, исключают возможность осложнений:
- Прокол грудины насквозь в случае стернальной пункции — это возможно у детей, и если у пациента остеопороз.
- Кровотечение — промокание повязки может свидетельствовать о повышенной кровоточивости тканей.
- Инфицирование — попадание в послеоперационную рану инфекции возможна в ряде нарушений, как со стороны пациента в ранний послеоперационный период, так и со стороны врача.
- Аллергическая реакция на обезболивание — если у пациента были случаи аллергического ответа на введения новокаина, необходимо обязательно сообщить врачу.
Противопоказания делятся на относительные это когда после устранения тех или иных состояний пункцию можно делать:
- инфаркт миокарда;
- тяжелая форма хронической сердечной патологии и сердечной недостаточности;
- декомпенсация сахарного диабета;
- гнойные и воспалительные заболевания кожи в области места забора;
Абсолютные противопоказание это состояния, при котором выполнение пункции усугубит общее здоровье пациента: тяжелое течение геморрагического диатеза – это заболевание сопровождается повышенной кровоточивостью тканей.
Проведение пункции красного костного мозга является высокоинформативной диагностической манипуляцией, достаточно простой в исполнении. Риск возникновения осложнений у испытуемого минимальный, болезненность не значительна.
Точно и своевременно установленный диагноз дает хороший шанс для пациента на выздоровление. После проведения соответствующего лечения состояние костного мозга позволяет оценить его эффективность.
Анализ крови не несет достаточно точную информацию о состоянии костномозговой ткани человека и ее деятельности. В крови присутствуют зрелые клетки, выявить морфологические особенности которых не представляется возможным простым анализом крови.
Определить характер кроветворения помогает стернальная пункция, или трепанобиопсия гребешка подвздошной кости, с помощью которой врач получает образец костного мозга.
Процедура проводится для диагностирования:
- гематологических заболеваний;
- при необходимости пересадки костного мозга;
- при некоторых инфекционных патологиях.
- Также поводом для ее проведения являются изменения в развернутом анализе крови: повышенное или пониженное количество эритроцитов, тромбоцитов, лейкоцитов и гемоглобина.
- Эта методика используется перед началом и после химиотерапии при нейробластоме, лимфоме, лейкозе, при увеличении лимфатического узла с подозрением на злокачественное заболевание, при гистиоцитозах.
Процедура забора костномозговой жидкости не требует тщательной подготовки. Для пациента нет специальных рекомендаций приема пищи. Отменяется прием всех лекарственных средств, кроме жизненно важных.
Категорически нельзя принимать перед операцией лекарства, имеющие в составе гепарин. Он разжижает кровь и может вызвать кровотечение после пункции.
Не рекомендуется в день проведения процедуры осуществлять другие инвазивные, диагностические действия. Начинают процедуру при опорожненном мочевом пузыре и кишечнике.
Кроме того, существует психологическая подготовка перед проведением этой процедуры. Пациенту объясняется предназначение анализа и его пользы для установления точного диагноза.
У больного контролируется артериальное давление, сердечный ритм и наличие нормального дыхания. Психологически пациент с помощью беседы с врачом нацеливается на благополучный исход процедуры.

Прокол делается между 3 и 4 ребрами быстрыми вращательными движениями. Так как берут анализ из костномозгового пространства, требуется достичь хирургическим инструментом полости в грудине или повздошной кости.
При вхождении иглы в костномозговой слой, пациент ощущает кратковременную боль, а хирург — провал под хирургическим инструментом.
После введения в костномозговую ткань игла сама удерживается на месте за счет давления кости на нее.
После проникновения инструмента в костномозговую жидкость мандрен удаляется и на его место прикрепляется шприц, с помощью которого извлекается материал для анализа. Забирается 0,2–2,0 мл жидкости. После этого хирургический инструмент вынимается из груди.
Место прокола обрабатывается антисептиком, на него накладывается слой стерилизованной марли, которая закрепляется пластырем. Содержимое шприца выдавливается на лабораторное стекло, делается мазок и отправляется на исследование. Продолжительность процедуры — 15–20 минут.
После окончания процедуры состояние пациента контролируется врачом. Проводится еще раз краткая психологическая беседа, и больной отправляется в палату или домой, если пункция осуществлялась амбулаторно.
Задача диагностики — определить качественный и количественный состав костномозговой ткани, для чего и делают этот анализ.
При имеющемся патологическом процессе в организме в костном мозге человека нарушается соотношение кроветворной и жировой тканей. Кроме того, наличие заболеваний показывает клеточный состав, состояние стромы и строение костной ткани.
Материал для анализа отправляется на морфологическое, цитологическое и гистологическое исследование.
На основе исследования мазков костномозговой ткани составляется миелограмма. Она помогает определить количество клеток с ядром и гигантских клеток в анализе. После этого подсчитывается процентное соотношение клеток на разном уровне созревания.
Отклонения от нормы позволяют диагностировать у пациента лейкоз. При любом виде лейкоза опухолевые клетки преобладают в костном мозге. При усиленном росте патологических клеток подавляется созревание и размножение эритроцитов и тромбоцитов. Информацию, достаточную для точной диагностики заболевания, удастся получить только с помощью этого метода (трепанобиопсии гребешка подвздошной кости).
Лабораторный анализ костномозговой ткани выявляет, кроме лейкоза, анемию, наличие опухолей, апластические состояния кроветворения, наличие метастазов и другие заболевания. Из всех диагностических процедур только результаты гистологического исследования стволовых клеток костномозговой ткани помогают составить наиболее точную картину.
У людей, принимающих кортикостероиды, имеется вероятность развития остеопороза. Костная ткань у этих пациентов хрупкая, пористая, что тоже может вызвать осложнения при проходе иглы через кость грудины. Кроме того, пациенты перед процедурой обязательно сдают анализ на свертываемость крови, для исключения кровотечения после пункции.
Кроме того, в месте прокола некоторое время после операции болит грудь Если пациенту больно двигаться, выполнять ежедневную работу, рекомендуется на 2–3 дня домашний режим и воздержание от вождения автомобиля и других транспортных средств.
Для точного диагноза пункцию проводят в комплексе с биохимическим анализом крови и другими исследованиями. Существует наличие противопоказаний для проведения процедуры. Так, операцию не назначают при тяжелых нарушениях свертываемости крови.
Пожилым пациентам (при имеющейся альтернативе данной процедуре) также делают пункцию редко. Не проводится пункция при воспалительных процессах в месте предполагаемого прокола.
Если у пациента имеются тяжелые заболевания в стадии декомпенсации, пункция проводится только после решения врача, индивидуально в каждом случае.
Без психологической подготовки, разъяснительной беседы человеку сложно решиться на такого рода процедуру. Поэтому бывают случаи отказа от пункции по личным мотивам, из боязни. Однако следует понимать, что биопсия — это иногда единственно возможный метод вовремя поставить правильный диагноз и спасти или существенно продлить больному жизнь.
Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Анализы крови, какими бы развернутыми они не были, не всегда способны дать полный объем информации о состоянии костного мозга и его функционировании, ведь в кровотоке обычно присутствуют уже зрелые клетки. Проследить характер кроветворения и морфологические особенности клеток крови позволяет стернальная пункция, посредством которой специалист получает образец костного мозга для исследования.
Красный костный мозг является важнейшей тканью организма, обеспечивающей созревание всех без исключения клеток крови. Он содержит стволовые элементы и клетки всех стадий созревания, которые после полноценного формирования выходят в периферическую кровь для обеспечения иммунитета, газообмена, тромбообразования и т. д.
У новорожденных детей красный костный мозг заполняет все кости, но по мере роста объем его уменьшается и к пятилетнему возрасту начинает замещаться жировым (желтым) костным мозгом.
У взрослых людей кроветворная ткань сконцентрирована в грудине, костях таза, телах позвонков, длинных трубчатых костях, ребрах, где она доступна для аспирации с целью диагностики различных патологических состояний.
Термин «стернальная» подразумевает, что костный мозг будет взят из грудины, хотя его также можно получить из подвздошных костей или пяточных (у маленьких детей). Прокол грудины представляется довольно простым и безопасным способом диагностики при условии соблюдения всех мер предосторожности и техники выполнения манипуляции.
Поводом к исследованию пунктата костного мозга, полученного из грудины, становятся подозрение в отношении гематологических заболеваний, планирующаяся пересадка костного мозга, некоторые инфекционные процессы, когда другие рутинные обследования не дают достаточного объема информации. Стернальная пункция проводится при:
- Анемиях — тяжелая железодефицитная, мегалобластные, апластические.
- Опухолях кроветворной ткани — лейкозы, парапротеинемические гемобластозы.
- Миелодиспластическом синдроме.
- Лейкемоидных реакциях, когда картина периферической крови не позволяет исключить опухолевый рост.
- Болезнях накопления наследственной природы, обменных нарушениях (болезнь Гоше, Нимана-Пика).
- Висцеральном лейшманиозе.
- Подозрении на наличие метастазов других злокачественных новообразований в кости (рак простаты, например).
- Оценке эффективности лечения и контроле состояния у пациентов гематологического профиля.
- Исследовании и заготовке полученных стволовых клеток для трансплантации донору либо самому пунктируемому пациенту после курсов химиотерапии или облучения.
- Внутрикостном введении лекарственных препаратов.
- Установленный диагноз хронического лейкоза в стадии обострения, а также железодефицитная анемия, диагностированная посредством рутинных обследований, служат относительными показаниями к пункции костного мозга, то есть в этих случаях от процедуры вполне можно отказаться.
- Противопоказания к стернальной пункции тоже имеются:
- Тяжелые нарушения свертываемости крови.
- Пожилой возраст в случаях, когда стернальная пункция не является единственно возможным способом диагностики.
- Острые воспалительные и инфекционные поражения в месте предполагаемого прокола кожи.
- Отказ пациента от исследования.
- Тяжелые сопутствующие заболевания в стадии декомпенсации (вопрос о целесообразности пункции решается индивидуально).
Стернальная пункция не относится к разряду сложных процедур, она безопасна, не требует наркоза и проводится как в стационаре, так и в амбулаторных условиях. Подготовка к аспирации костного мозга грудины предельно проста:
- Пациент проходит исследование свертываемости крови и общий анализ не более, чем за 5 дней до планируемой манипуляции;
- За два часа до пункции возможен последний прием пищи и воды;
- Перед процедурой опорожняется мочевой пузырь и кишечник;
- Отменяются все лекарственные препараты, кроме тех, которые жизненно необходимы;
- В день пункции не назначаются никакие другие процедуры.
Перед манипуляцией пациент обязательно сообщает врачу обо всех принимаемых им препаратах, особенно это касается антикоагулянтов и других кроверазжижающих средств, которые должны быть отменены ввиду многократно возрастающего риска кровотечения на фоне их приема.
Специалист, который будет проводить стернальную пункцию, выясняет информацию о наличии аллергии на лекарства, так как потребуется введение анестетиков.
Пациенту подробно рассказывают о сути пункции, ее назначении и смысле предстоящей операции. Врач предупреждает о возможной болезненности прокола и последующих мерах предосторожности.
В обязательном порядке берется письменное согласие обследуемого (или родителей при пункции ребенка) на проведение процедуры.
Техника проведения стернальной пункции включает несколько этапов:
-
Укладывание пациента на спину, под лопатки помещают валик.
- Обработка места прокола растворами антисептиков (йод, этанол), у мужчин сбривается волосяной покров.
- Для обезболивания используют местные анестетики (лидокаин, новокаин), вводимые в кожу, подкожную клетчатку и периостальное пространство, поскольку прокол — мероприятие довольно болезненное, особенно, в момент прохождения иглы через надкостницу.
- Пункцию производят на уровне крепления к грудине третьего или четвертого ребра, по средней линии, используя иглу Кассирского, которую быстрым вкручивающим движением вводят в кость. При попадании во вместилище костного мозга врач ощутит как бы провал, который свидетельствует о прохождении иглы через поверхность кости. В момент погружения иглы сквозь компактный костный слой и аспирации костного мозга пациент почувствует кратковременную боль.
- Когда игла находится в костномозговом канале грудины, к ней подсоединяется шприц, посредством которого врач аспирирует 0,3 мл содержимого кости.
- После получения необходимого объема кроветворной ткани игла извлекается, а на место прокола накладывается стерильная салфетка или пластырь.
Особые меры предосторожности следует соблюдать при пунктировании грудины у детей. Кость у них более мягкая и эластичная, поэтому неосторожными действиями ее можно проколоть насквозь. По возможности, ребенок должен быть обездвижен, чтобы его движения не нарушили процесс пункции грудины.
Особенности пункции грудины у детей:
- Стернальный прокол возможен только с двух лет;
- Используются специальные иглы меньшего, нежели для взрослых, диаметра;
- Возможна общая анестезия.
Пожилые люди, пациенты, длительно получающие кортикостероидные препараты, могут страдать остеопорозом, поэтому к ним также применимы меры предосторожности сквозного прокола, который возможен в связи с уменьшением плотности костной ткани.
Процедура пункции грудины в редких случаях проводится без анестезии — если без нее не обойтись, а у пациента есть абсолютные противопоказания к введению анестетиков. В такой ситуации больного предупреждают о болезненности манипуляции, возможно применение транквилизаторов перед процедурой и анальгетиков.
Полученный посредством прокола грудины костный мозг помещается на предметное стекло, далее изготавливается цитологический препарат, который оценивает специалист-цитолог. При диагностике гематологической патологии последний обращает внимание на строение клеток крови, их численность, степень зрелости, соотношение различных элементов в общем объеме пунктата.
Извлеченный из грудины костный мозг можно также подвергнуть цитохимическому, иммунологическому, гистологическому исследованию. Гистологическая оценка пунктата дает больше возможностей оценить соотношение жирового и активного костного мозга, состояние сосудистого компонента и клеточных элементов разной степени зрелости.
Результаты стернальной пункции могут быть получены в тот же день, если предполагается цитологическое исследование мазка костного мозга. При гистологическом анализе и других более технически сложных исследованиях диагностика растягивается на срок 7-10 дней.
Вышеописанный способ стернальной пункции был предложен в 1927 году Аринкиным М. И. и практикуется по сей день. Игла Кассирского успешно используется гематологами уже не один десяток лет. Она прочная, широкая, имееет удобную при введении съемную рукоятку, а также снабжена ограничителем, препятствующим движению иглы чрезмерно глубоко.
Процедура взятия костного мозга длится примерно 20 минут, после нее пациент находится под наблюдением около часа, контролируется общее самочувствие, пульс и артериальное давление. В тот же день можно покинуть лечебное учреждение, но крайне нежелательно садиться за руль, поскольку есть вероятность обморочных состояний.
Место прокола не требует никакой обработки в домашних условиях, однако первые трое суток рекомендуется исключить водные процедуры, чтобы не занести в пункционное отверстие инфекцию. Каких-либо ограничений в режиме и питании стернальная пункция не предполагает. При сильной болезненности в месте прокола пациент может принять обезболивающий препарат.
Соблюдение точной техники стернальной пункции, использование иглы Кассирского с ограничителем, обработка места прокола антисептиками практически исключают вероятность осложнений. В редких случаях возможны неблагоприятные последствия в виде:
- Сквозного прокола (у ребенка или больного с остеопорозом);
- Кровотечения из места пункции;
- Инфицирования места прокола (крайне редко);
- Обморочных состояний у эмоционально лабильных лиц, гипотоников, при недостаточно тщательной психологической подготовке пациента к манипуляции;
- Шока в случае тяжелой патологии сердечно-сосудистой системы, у лиц преклонного возраста.
В целом, процедура пункции грудины переносится легко и чрезвычайно редко сопровождается осложнениями.
Отзывы пациентов в большинстве своем положительны, а самочувствие и отношение к манипуляции во многом зависят от качества подготовки и грамотной беседы врача с больным.
Кто-то отмечает выраженную болезненность и в момент прокола и взятия материала из грудины, и в последующие 2-3 дня, другие ощущают лишь небольшой дискомфорт.
Анализ костного мозга, полученного посредством стернальной пункции, показывает количество в нем клеточных элементов, их соотношение и степень зрелости. Миелограмма характеризует качественные и количественные показатели белого ростка кроветворения:
- Миелокариоциты (общее число клеток крови, содержащих ядра) составляют 50-250х109 в пересчете на литр крови;
- Мегакариоциты (предшественники тромбоцитов) — 0,054-0,074х106 в литре;
- Ретикулоциты (предшественники эритроцитов) составляют 20-30% и увеличиваются при кровопотерях и гемолитических анемиях;
- Бластные клетки — 0,1-1,1%, миелобласты — 0,2-1,7%, промиелоциты — 0,5-8,0% от всех элементов белого ростка костного мозга, лимфоциты — 1,2-1,5%, моноциты — 0,25-2,0%, плазмоциты — не более 1%.
Уменьшение числа миелокарио- и мегакариоцитов возможно при погрешностях в выполнении пункции, когда костный мозг разбавляется жидкой кровью.
Специалист, изучающий пунктат костного мозга, отражает в заключении тип кроветворения, клеточность, индексы костного мозга, присутствие и количество нехарактерных клеток (например, Ходжкина при лимфогранулематозе). Отдельно анализируется каждый из ростков.
Для оценки количественного содержания каждой разновидности костномозговых клеток подсчитывают их соотношение в 500 клетках. Важным показателем является костномозговой индекс созревания нейтрофилов, который вычисляют путем деления общего числа клеток-предшественниц белого ростка на суммарное число палочкоядерных и сегментоядерных нейтрофилов. В норме показатель равен 0,6-0,8.

После вычисления количества гранулоцитов и общего числа клеток красного ростка, содержащих ядра, высчитывают их соотношение, которое в норме составляет 3-4:1 — лейко-эритробластическое соотношение.
Индексы костного мозга позволяют объективизировать данные об абсолютных цифрах и процентном содержании конкретных клеточных популяций.
Так, увеличение лейко-эритробластического индекса характерно для гиперплазии белого ростка кроветворения, что наблюдается при хронических лимфо- и миелобластных лейкозах, инфекционных заболеваниях, интоксикациях, а также оно может говорить о гипопластической анемии при общем обеднении костномозговой ткани.
- Уменьшение лейко-эритробластического индекса показательно для гемолитических, постгеморрагических и мегалобластных анемий (при нормальной клеточности костного мозга), а в случае обеднения костного мозга свидетельствует об агранулоцитозе (снижение лейкоцитарного ряда).
- Нормальное значение указанного соотношения может говорить либо о полном здоровье, либо об аплазии и гипоплазии костномозговой ткани, когда наблюдается более или менее равномерное снижение числа клеток и белого, и красного ростка, поэтому так важно не проводить изолированных оценок только миелограммы во избежание диагностических ошибок.
- Индекс созревания нейтрофилов при достаточной клеточности пунктата повышается при опухолях кроветворной ткани (лейкозы), отравлениях лекарствами, а снижение его обычно характеризует разведение костного мозга вследствие погрешностей при выполнении пункции.
Описанные критерии миелограммы позволяют оценить гемопоэз в целом, но заключение специалиста не должно быть категоричным. Важно соотнести результаты исследования стернального пунктата с особенностями клинической картины и данными анализа периферической крови.
Особенно следует предостеречь пациентов и их родственников от самостоятельной оценки результатов, которые могут попасть им в руки.
Подобная самодеятельность обычно влечет ошибочные выводы, которые могут только навредить пациенту.
Анализ показателей костномозгового пунктата — сложный процесс, требующий предельного внимания исключительно со стороны специалиста в этой области, который точно сможет указать, есть ли изменения и стоит ли беспокоиться.
В практике работы врача гематолога очень важно получить полное, достоверное и ясное представление о состоянии кровеносной системы. Обычный анализ крови в этом помочь не сможет.
Для получения этих сведений нужно изучить состояние костного мозга, того места, где происходит гемопоэз или развитие клеток крови.
Для получения вещества костного мозга необходимо выполнить стернальную пункцию, специальную процедуру или манипуляцию, используемую гематологами в своей практике, иначе называемую — забор костного мозга



Стернальная пункция или, если перевести с латинского языка, «прокол грудины» впервые была предложена в СССР академиком М.И. Аркиным и в настоящее время широко используется гематологами во всем мире.
Кровь – это одна из самых важных составляющих нашего организма. Без крови жить нельзя. Без крови не будет работать сердце, не будет поступать кислород к клеткам, не будут разноситься питательные вещества, не будет иммунитета, не будет .- в общем, даже одного из этих не будет достаточно, чтобы понять насколько важна кровь.
Как и любой другая система человеческого организма, сердечно-сосудистая или дыхательная, система крови также подвержена ряду заболеваний, многие из которых, к сожалению, серьезные и трудноизлечимые.
Стернальная пункция используется в гематологической практике для оценки состояния костного мозга и диагностики и течения заболеваний системы крови, влияния проводимого лечения заболеваний крови (например, анемий, лейкозов, миелодиспластических синдромов, метастазов опухолей и других заболеваний).
Стернальная пункция относится к разряду врачебных манипуляций и должна проводится только опытным врачом – гематологом, способным выявить противопоказания к выполняемой процедуре и правильно интерпретировать результаты.
В медицинском центре «Династия» стернальную пунцию выполняет доктор Романенко Николай Александрович, врач высшей квалификационной категории, кандидат медицинских наук, член Общества гематологов Санкт-Петербурга, в совершенстве владеющий как техникой выполнения стернальной пункции, так и чтения результатов миелограмм и других исследований стернального пунктата.
Манипуляция выполняется под местной анестезией , в положении на спине. Кожные покровы в проекции прокола обрабатываются антисептическим раствором. Пункцию проводят специальной иглой. После обработки кожи и обычной местной анестезии кожи, подкожной клетчатки и надкостницы, гематолог делает прокол по средней линии грудины на уровне 3-4 межреберья перпендикулярно грудине до ощущения «провала», возникающего при проколе передней пластины грудины. После введения иглы к ней присоединяют 10–20-граммовый шприц, с помощью которого «вытягивают» небольшое количество вещества костного мозга. Его необходимо до 0,5мл. После изъятия иглы место прокола заклеивается стерильной салфеткой. Пациент остается под наблюдением в течение получаса после процедуры в дневном стационаре. Содержимое иглы и шприца наносят на предметное стекло и готовят мазки.
Полученное вещество костного мозга или пунктат направляется на исследование. Это исследование называется миелограмма, позволяющее оценить соотношение различных клеток и форм клеток костного мозга. Кроме того, возможно выполнения ряда других, более специфических исследований, позволяющих поставить прецизионный, т.е. абсолютно точный диагноз.
- анемии
- лейкозы;
- миелодиспластические синдромы;
- болезнь Гоше;
- болезнь Крисчена—Шюллера;
- висцеральный лейшманиоз;
- метастазы опухолей в костный мозг и т.д.
В день проведения стернальной пункции обычный режим можно не менять, но пункция выполняется не менее чем через два часа после приема пищи при опорожненном мочевом пузыре и кишечнике. Обязательно наличие у пациента результата развернутого анализа крови давностью не более 5 дней.!
Перед проведением стернальной пункции необходимо отказаться от приема всех лекарственных препаратов, за исключением жизненно необходимых. Также в этот день отменяются любые другие лечебные и диагностические мероприятия.
Пациенту обязательно объясняется сущность и ход стернальной пункции, предоставляется информация о возможных осложнениях. Только после этого пациент подписывает информированное согласие на проведение исследования.
Указанные на сайте цены не являются публичной офертой. Уточняйте стоимость у администраторов.
Костный мозг является важнейшим органом в кроветворной системе. В нем рождаются новые клетки крови. Он располагается внутри тел позвонков, ребер, в тазовых и трубчатых костях. Одним из методов диагностики заболеваний кроветворной системы является пункция костного мозга.
Стернальная пункция представляет собой прокол специальной иглой в области груди. Она позволяет взять пунктат на исследование (данный метод называется — биопсия).
- Внутрикостное введение медикаментов;
- Определения качества пунктата донора для трансплантации;
- Диагностика заболеваний (анемия, острая лейкемия, лучевая болезнь, лейкоз).
Внутрикостное введение лекарственных средств применяют тогда, когда нет возможности осуществить укол в вену (слабо выражена венозная сетка, имеются массивные ожоги). Вводить разрешается те же самые препараты, что и внутривенно (это может быть NaCl, плазмозаменители, спиртовые и водные растворы и др.).
В случае, когда требуется пересадка костного мозга, проводится качественный отбор донора. Больному будут вводить в организм стволовые клетки донора, которые в свою очередь дадут жизнь новым клеткам крови. Операция производится при таких тяжелейших состояниях, как злокачественные заболевания крови.
Донором может стать как родственник, посторонний, так и сам больной, при условии, что заболевание находится в стадии ремиссии. Помимо всех обследований проводится пункция и биопсия костного мозга, которая нужна для того, чтобы сравнить материал донора и реципиента на совместимость, а также обследовать клетки донора на качество.
Биопсия не делается только в том случае, когда донором выступает сам больной.
Совет: во избежание негативных последствий, биопсия является обязательной при пересадке костного мозга, даже если донором является родственник больного.
Проведение пункции и взятие клеток на биопсию нужно для диагностики заболеваний крови. Также это позволяет выяснить причину нарушений в работе кроветворной системы. Она может помочь в определении наличия или отсутствия метастаз в костном мозге.
Особой подготовки перед ее проведением нет. Единственное, что нужно — за два часа до этого необходимо ничего не есть и не пить, а непосредственно перед процедурой опорожнить мочевой пузырь и кишечник. Больному в обязательном порядке объясняют ход и суть операции, после этого он дает свое согласие на ее проведение.
Совет: чтобы манипуляция прошла успешно, стоит выполнить все указания врача, к тому же их не так много.
Стернальная пункция проводится исключительно врачом, ассистентом может выступать медицинская сестра. Больной при этом находится в положении лежа на спине. Данную манипуляцию проводят по методу Аринкина М.И. На нее уходит 30-40 минут.
- Сначала проводят обработку грудной области спиртовым или йодным раствором.
- Затем проводится анестезия 1 или 2% раствором новокаина, лидокаина 1-2 мл (в редких случаях анестезию не используют).
- Далее делается прокол грудины по средней линии на уровне 3-4-го ребра. Для этого стоит брать иглу Кассирского, которая в отличие от своих предшественников (иглы Бира и Арьева) имеет предохранитель (специальный щиток), который помогает предотвратить проникновение иглы за пределы внутренней пластины грудины.
- Следом снимается мандрен и к игле плотно крепится шприц. А далее или вводят необходимые медикаменты или набирают в шприц пунктат. Если необходимо взять клетки на исследование, то их количество не должно превышать 0,2 мл.
- После того как извлекли иглу со шприцом, к месту прокола прикладывают ватно-марлевый тампон, сверху кладут марлевую повязку и крепят все это лейкопластырем, а материал отправляют на исследование.
- Полученная проба костномозгового вещества отправляется в чашку Петри, и делаются мазки на предметном стекле, которые будут исследоваться под микроскопом.
Проведение стернальной пункции является более безопасной, нежели спинномозговой, так как даже при неправильном проведении она не может вызвать мозговых нарушений. Это связано с тем, что операции на позвоночнике являются довольно трудными. Они требуют крайне точного проведения. Также немаловажна реабилитация после операции на позвоночнике, которая является одной среди самых сложных.
При правильных действиях врача последствий не должно быть. Они возникают крайне редко, среди них кровотечение, инфицирование или прокол грудины (чаще всего у ребенка).
Особое внимание врач должен обращать, когда делает пункцию детям и больным остеопорозом. В случае с детьми это связано с тем, что у детей тонкая грудина, и существует большая вероятность ее прокола.
А в случае со стариками, учитывая наличие остеопороза, при котором кости становятся хрупкими и легко травмируются, возможен травматический перелом грудины.
То есть от места прокола могут отойти две поперечных трещины, которые разделят грудину на две части.
Стернальная пункция имеет огромное значение в диагностике заболеваний кроветворной системы. Она дает возможность точно и быстро диагностировать ту или иную патологию. Время ее проведения не займет больше 40 минут. Также стернальная пункция дает возможность оценить функциональное состояние костного мозга и увидеть любые изменения в процессе кроветворения.
Советуем почитать: как делают пункцию суставов
Внимание! Информация на сайте представлена специалистами, но носит ознакомительный характер и не может быть использована для самостоятельного лечения. Обязательно проконсультируйтесь врачом!
Стернальная пункция — это один из способов исследования костного мозга, который проводится путем прокола передней стенки грудины. Костный мозг – центральный орган кроветворения, который представляет собой мягкую массу, заполняющую в костях все пространства, не занятые костной тканью.
Стернальная пункция проводится при диагностике заболеваний кровеносной системы и дает важную информацию о прогнозе болезни. Эта процедура может назначаться при подозрении на:
- лейкозы;
- анемии;
- миелодиспластические синдромы;
- болезнь Гоше;
- болезнь Крисчена—Шюллера;
- висцеральный лейшманиоз;
- метастазы опухолей в костный мозг и т.д.
Она позволяет оценить функциональное состояние костного мозга, увидеть мельчайшие изменения процесса кроветворения.
В день проведения исследования водный и пищевой режимы пациента менять не следует. Процедура проводится не менее чем через два часа после приема пищи при опорожненном мочевом пузыре и кишечнике.
Перед проведением пункции необходимо отказаться от приема всех лекарственных препаратов, за исключением жизненно необходимых. Также в этот день отменяются любые другие лечебные и диагностические мероприятия.
Пациенту обязательно объясняется сущность и ход процедуры, предоставляется информация о возможных осложнениях. После этого для проведения пункции дается согласие пациента.
Пункция костного мозга может проводиться в амбулаторных условиях:
- Манипуляция осуществляется под местным наркозом в положении пациента лежа на спине. Для процедуры стернальной пункции применяется специальная игла – игла Кассирского.
Она представляет собой короткую трубчатую иглу, имеющую гайку для ограничения глубины погружения (во избежание случайного повреждения органов средостения), мандрен (стержень для закрытия просвета иглы) и съемную рукоятку, облегчающую прокол.
Место пункции обрабатывается спиртом и раствором йода.
Далее проводится анестезия – как правило, применяют 2 % раствор новокаина. Во время процедуры пункции возможны небольшие ощущения болезненности при прокалывании и набирании костного мозга в шприц, сравнимые с обыкновенным уколом.
Прокол осуществляется быстрым вращательным движением иглы Кассирского (со вставленным мандреном) по средней линии на уровне второго — третьего межреберья. При прохождении иглы через слой коркового вещества и попадании в костномозговое пространство возникает отчетливое ощущение провала.
Если возникают сомнения в том, проникла ли игла в костный мозг, проводится проверка пробой с аспирацией.
Шприц присоединяют к игле после извлечения мандрена и насасывают около 0,2 — 0,3 мл костного мозга. После этого игла извлекается из грудины, а на место прокола накладывается стерильная повязка и закрепляется с помощью лейкопластыря.
 исследуются под микроскопом. Производится изучение морфологии и подсчет клеток костного мозга.
исследуются под микроскопом. Производится изучение морфологии и подсчет клеток костного мозга.Неблагоприятными последствиями стернальной пункции могут быть сквозной прокол грудины и кровотечение из места прокола.
Сквозной прокол наиболее вероятен при проведении процедуры ребенку вследствие большей эластичности грудины и непроизвольных движений ребенка.
Следует соблюдать осторожность при проведении манипуляции у пациентов, длительно принимающих кортикостероиды (т.к. у них возможен остеопороз).
источник

 Укладывание пациента на спину, под лопатки помещают валик.
Укладывание пациента на спину, под лопатки помещают валик.

















 Укладывание пациента на спину, под лопатки помещают валик.
Укладывание пациента на спину, под лопатки помещают валик.


