В.Ю. Сельчук, С.С. Чистяков, Б.О. Толокнов, Л.В. Манзюк, мгмсу М.П. Никулин, Т.В. Юрьева, П.В. Кононец, Г.В. Титова
МГМСУ
Реферат: обсуждаются вопросы современного лечения железодефицитных анемий, включая препарат для внутривенного введения — карбоксимальтозат железа, который быстро восстанавливает дефицит железа, не вызывает реакции гиперчувствительности, характерные для препаратов, содержащих декстран, и обеспечивает медленное высвобождение железа, что снижает риск токсических эффектов.
Ключевые слова: железодефицитная анемия, лечение, карбоксимальтозат железа
Анемия — это клинико-гематологический синдром, характеризующийся уменьшением количества эритроцитов и гемоглобина в крови. Снижение содержания гемоглобина до уровня менее 120 г/л рассматривается как анемия [Aapro, 2008]. Самые разнообразные физиологические и патологические процессы могут служить основой развития анемических состояний, в связи с чем анемии в большинстве случаев рассматриваются как симптом, а не основное заболевание. Анемии наблюдаются при многих терапевтических, хирургических, онкологических и других заболеваниях. Различают железодефицитные, сидероахрестические (с избытком железа), В12— и фолиеводефицитные, гемолитические, анемии при костномозговой недостаточности, постгеморрагические, анемии, связанные с перераспределением железа, комбинированные анемии. Однако 80% всех анемий связано с дефицитом железа. Железо в организме человека участвует в регуляции обмена веществ, в процессах переноса кислорода, в тканевом дыхании и оказывает огромное влияние на состояние иммунологической резистентности.
Почти все железо в организме человека входит в состав различных белков и ферментов. Можно выделить две его основные формы: гемовое (входящее в состав гема — составной части гемоглобина и миоглобина) и негемовое. Железо гема мясных продуктов всасывается без участия соляной кислоты. Однако ахилия может в определенной мере способствовать развитию железодефицитной анемии (ЖДА) при наличии значительных потерь железа и высокой потребности в нем.
Всасывание железа осуществляется преимущественно в двенадцатиперстной кишке и верхних отделах тощей кишки. Степень всасывания железа зависит от потребности организма в нем. При выраженном дефиците железа всасывание его может происходить и в остальных отделах тонкого кишечника. При уменьшении потребности организма в железе происходит снижение скорости поступления его в плазму крови и увеличивается отложение в энтероцитах в виде ферритина, который элиминируется при физиологическом слущивании эпителиальных клеток кишечника. В крови железо циркулирует в комплексе с плазменным трансферрином. Этот белок синтезируется преимущественно в печени. Трансферрин захватывает железо из энтероцитов, а также из депо в печени и селезенке и переносит его к рецепторам на эритрокариоцитах костного мозга. В норме трансферрин насыщен железом приблизительно на 30%. Комплекс трансферрин-железо взаимодействует со специфическими рецепторами на мембране эритрокариоцитов и ретикулоцитов костного мозга, после чего путем эндоцитоза проникает в клетки, и железо переносится в их митохондрии, где включается в протопорфирин и таким образом участвует в образовании гема. Освободившийся от железа трансферрин неоднократно участвует в переносе железа. Количество железа, которое расходуется на эритропоэз, составляет 25 мг/сут., что значительно превышает возможности всасывания железа в кишечнике. В связи с этим для гемопоэза постоянно используется железо, освобождающееся при распаде эритроцитов в селезенке. Хранение (депонирование) железа осуществляется в депо в составе белков ферритина и гемосидерина.
Наиболее распространенная форма депонирования железа в организме — ферритин. Ферритин представляет собой водорастворимый гликопротеиновый комплекс, в центре которого расположено железо, покрытое белковой оболочкой из апоферритина. Каждая молекула ферритина содержит от 1000 до 3000 атомов железа. Ферритин определяется почти во всех органах и тканях, но наибольшее его количество обнаруживается в макрофагах печени, селезенки, костного мозга, эритроцитах, сыворотке крови, слизистой оболочке тонкой кишки. При нормальном балансе железа в организме устанавливается своеобразное равновесие между содержанием ферритина в плазме и депо (прежде всего в печени и селезенке). Уровень ферритина в крови отражает количество депонированного железа. Ферритин создает запасы железа в организме, которые могут быстро мобилизоваться при повышении потребности тканей в железе.
Другая форма депонирования железа — гемосидерин. Это малорастворимое производное ферритина с более высокой концентрацией железа, состоящее из агрегатов кристаллов железа, не имеющих апоферритиновой оболочки. Гемосидерин накапливается в макрофагах костного мозга, селезенки, купферовских клетках печени.
Общепринято выделять две формы железодефицитных состояний: латентный дефицит железа и ЖДА. Латентный дефицит железа характеризуется уменьшением количества железа в его депо и снижением уровня транспортного железа крови при нормальных показателях гемоглобина и эритроцитов. ЖДА — гипохромная микроцитарная анемия, развивающаяся вследствие дефицита железа в сыворотке крови, костном мозге и депо — печени и селезенке. ЖДА возникает как правило, при хронической потере крови и (или) недостаточном поступлении железа в организм.
По данным Всемирной организации здравоохранения (ВОЗ), дефицит железа в организме человека является одним из наиболее распространенных дефицитов питательных веществ в организме человека во всем мире [Benoist B. et al., 2008; WHO, 2001]. Анемия относится к числу глобальных проблем современного здравоохранения. В мире анемией страдают около 1,6 млрд человек, или 24,8% от общего населения. Частота встречаемости анемии оказалась высокой во всех группах и составила 25,4-47,4% у детей дошкольного и школьного возраста, 41,8% — у беременных женщин, 30,2% — у небеременных женщин репродуктивного возраста, 23,9% — у пожилых людей и 12,7% — у мужчин.
Хотя среди взрослого населения анемия чаще всего развивалась у женщин во время беременности, тем не менее в популяции основную долю пациентов с анемией составляли небеременные женщины репродуктивного возраста (468 млн человек). По крайней мере в половине случаев причиной анемии служит дефицит железа [WHO, 2001], который может быть следствием хронической кровопотери (менструации, оккультные кровотечения при опухолях желудочно-кишечного тракта (ЖКТ), неспецифические и специфические воспалительные заболевания тонкой и толстой кишки, другие причины), недостаточного поступления железа с пищей или нарушения его усвояемости (например, при хроническом алкоголизме), повышенной потребности (детский и подростковый возраст, беременность, послеродовый период), нарушения всасывания.
Дефицит железа бывает не только абсолютным, но и функциональным. Последний возникает, когда адекватное или даже повышенное общее содержание железа в организме оказывается недостаточным у больных при увеличении потребности в железе костного мозга на фоне стимуляции эритропоэза. Важную роль в регуляции обмена железа играет гепсидин — гормон, который образуется в печени, взаимодействует с ферропортином (белком, осуществляющим транспорт железа) и подавляет всасывание железа в кишечнике, а также его высвобождение из депо и макрофагов. Повышение уровня гепсидина, отмечающееся при воспалении, считают основной причиной анемии при хронических заболеваниях. Кроме того, уровень гепсидина повышается при хронической болезни почек, что способствует развитию нефрогенной анемии и резистентности к стимуляторам эритропоэза. При усилении эритропоэза под действием эритропоэтина скорость мобилизации железа из депо становится недостаточной для обеспечения возросших потребностей костного мозга. Пролиферирующим эритробластам необходимо все большее количество железа, что приводит к истощению лабильного пула железа и снижению сывороточного уровня ферритина. Для мобилизации и растворения железа из гемосидерина требуется определенное время. В результате количество поступающего в костный мозг железа уменьшается, что вызывает развитие его функционального и абсолютного дефицита.
В соответствии с Международной классификацией болезней 10-го пересмотра (МКБ-10) учитывают следующие формы анемий, связанных с абсолютным и относительным дефицитом железа:
Классификация, клиника и диагностика ЖДА
Общепризнанной классификации ЖДА не существует. Имеются клиническая классификация ЖДА и классификация по стадиям и тяжести протекания анемии.
Клиническая классификация ЖДА:
1. ЖДА постгеморрагические. Эту группу составляют анемии, развивающиеся на почве повторных небольших кровопотерь, — метроррагии, эпистаксис, гематурия и т.д.
2. ЖДА беременных. Причины возникновения анемий данной группы различны: дисбаланс питания беременных и связанное с этим ухудшение утилизации железа, передача организмом матери значительного его количества развивающемуся плоду, потери железа в период лактации и др.
3. ЖДА, связанные с патологией ЖКТ. К ним относятся анемии, возникающие после гастрэктомии, обширных резекций тонкой кишки, при различных энтеропатиях. По своей сути это ЖДА, обусловленные грубым, тяжелым нарушением функции всасывания железа -проксимальном отделе двенадцатиперстной кишки.
4. ЖДА вторичные, возникающие при инфекционных, воспалительных или опухолевых болезнях. Анемии в этих случаях развиваются вследствие больших потерь железа при гибели клеток опухолей, распаде тканей, микро- и даже макрогеморрагиях, повышении потребности в железе в очагах воспаления.
5. Эссенциальная (идиопатическая) ЖДА, при которой самый тщательный анамнестический и лабораторный поиск не выявляет общеизвестные причины возникновения дефицита железа. У большинства больных имеет место особая форма нарушения всасывания железа.
6. Ювенильная ЖДА — анемия, развивающаяся у молодых девушек (и чрезвычайно редко — у юношей). Данная форма железодефицитного малокровия связана с генетическими или фенотипическими дисгормональными явлениями.
7. ЖДА сложного генеза. В эту группу входят анемии алиментарные.
ЖДА также классифицируют по стадиям и тяжести протекания.
I стадия — потеря железа превышает его поступление, постепенное истощение запасов, всасывание в кишечнике компенсаторно увеличивается;
II стадия — истощение запасов железа (уровень сывороточного железа — ниже 50 мкг/л, насыщение трансферрина — ниже 16%) препятствует нормальному эритропоэзу, эритропоэз начинает падать;
III стадия — развитие анемии легкой степени (100-120 г/л гемоглобина, компенсированной), с незначительным снижением цветового показателя и других индексов насыщения эритроцитов гемоглобином;
IVстадия — выраженная (менее 100 г/л гемоглобина, субкомпенсированная) анемия с явным снижением насыщения эритроцитов гемоглобином;
Vстадия — тяжелая анемия (60-80 г/л гемоглобина) с циркуляторными нарушениями и тканевой гипоксией.
Клиническая картина ЖДА
Клиническими проявлениями ЖДА являются два важнейших синдрома — анемический и сидеропенический.
Анемический синдром обусловлен снижением содержания гемоглобина и уменьшением количества эритроцитов, недостаточным обеспечением тканей кислородом и представлен неспецифическими симптомами. Больные жалуются на общую слабость, повышенную утомляемость, снижение работоспособности, головокружение, шум в ушах, мелькание мушек перед глазами, сердцебиения, одышку при физической нагрузке, появление обморочных состояний. Может появляться снижение умственной работоспособности, ухудшение памяти, сонливость. Субъективные проявления анемического синдрома вначале беспокоят больных при физической нагрузке, а затем и в покое (по мере развития анемии).
При объективном исследовании обнаруживается бледность кожи и видимых слизистых оболочек, нередко — некоторая пастозность в области голеней, стоп, лица. Характерны утренние отеки — «мешки» вокруг глаз. Анемия обусловливает развитие синдрома миокардиодистрофии, который проявляется одышкой, тахикардией, часто аритмией, умеренным расширением границ сердца влево, глухостью тонов сердца, негромким систолическим шумом во всех аускультативных точках. При тяжелой и длительной анемии миокардиодистрофия может привести к выраженной недостаточности кровообращения. ЖДА развивается постепенно, поэтому организм больного адаптируется к низкому уровню гемоглобина, и субъективные проявления анемического синдрома не всегда бывают ярко выражены.
Сидеропенический синдром (синдром гипосидероза) обусловлен тканевым дефицитом железа, что приводит к снижению активности многих ферментов (цитохромоксидаза, пероксидаза, сукцинат-дегидрогеназа и др.). Сидеропенический синдром проявляется многочисленными симптомами, такими как:
Лабораторные данные
Диагностика латентного дефицита железа
Латентный дефицит железа диагностируется на основании следующих признаков:
Диагностика ЖДА
При снижении содержания гемоглобинового железа появляются характерные для ЖДА изменения общего анализа крови:
Наиболее часто используемыми в практике критериями ЖДА являются:
— низкий цветовой показатель;
— гипохромия эритроцитов, микроцитоз;
— снижение уровня сывороточного железа;
— повышение ОЖСС;
— снижение содержания ферритина в сыворотке.
При биохимическом исследовании крови, кроме снижения уровня сывороточного железа и ферритина, выявляются также изменения, обусловленные основным онкологическим или другим заболеванием.
Лечение
В настоящее время существует следующие этапы лечения ЖДА:
Не так давно гемотрансфузия являлась одним из самых распространенных способов коррекции анемии даже легкой степени у больных после операционной кровопотери и кровопотери при других клинических ситуациях (роды, маточные кровотечения, геморрой, опухоли ЖКТ и др.). Считалось, что надо остановить кровотечение и перелить донорскую кровь или эритроцитную массу. Необходимое для переливания количество эритроцитов определяли исходя из объема кровопотери и уровня гемоглобина. Однако ориентация на достижение нормального уровня гемоглобина иногда приводила к переливанию значительных количеств (до 5-6 л) донорской крови, что сопровождалось развитием синдрома массивной трансфузии, рецидивом кровотечения, появлением признаков полиорганной недостаточности с высокой смертностью.
В последнее время получила распространение новая трансфузионная тактика — компонентная гемотерапия, в связи с чем переливание эритроцитной массы заняло доминирующее место в лечении не только хронической, но и острой кровопотери. Однако отсутствие детально разработанных и сформулированных показаний к гемотерапии с учетом индивидуальных особенностей пациентов нередко приводит к необоснованным, неоправданным трансфузиям, которых, к сожалению, еще много. В современных условиях оправдана тенденция к ограничению переливания препаратов крови в связи с ростом числа таких осложнений, как перенос инфекций, формирование ложных групповых антител, подавление эндогенного эритропоэза.
Лечебная программа при ЖДА включает:
При выявлении причины развития ЖДА основное лечение должно быть направлено на ее устранение (оперативное лечение опухоли желудка, кишечника, лечение энтерита, коррекция алиментарной недостаточности и др.). В целом ряде случаев радикальное устранение причины ЖДА не представляется возможным, например, при продолжающихся меноррагиях, наследственных геморрагических диатезах, проявляющихся носовыми кровотечениями, у беременных и в некоторых других ситуациях. В таких случаях основное значение приобретает патогенетическая терапия железосодержащими лекарственными препаратами.
Путь введения препарата больному ЖДА определяется конкретной клинической ситуацией. При проведении купирующей терапии применяются пероральное и парентеральное введение препаратов железа (ПЖ) больному.
Первый путь — пероральный — является наиболее распространенным, хотя и дающим более отсроченные результаты.
Основными принципами лечения ПЖ для приема внутрь являются следующие:
— назначение ПЖ с достаточным содержанием трехвалентного железа;
— нецелесообразность одновременного назначения витаминов группы В (в том числе В12), фолиевой кислоты без специальных показаний;
— избегание назначения ПЖ внутрь при наличии признаков нарушения всасывания в кишечнике;
— достаточная продолжительность насыщающего курса терапии (не менее 3-5 мес.);
— необходимость проведения поддерживающей терапии ПЖ после нормализации показателей гемоглобина в соответствующих ситуациях.
Для адекватного прироста показателей гемоглобина у больных необходимо назначать от 100 до 300 мг трехвалентного железа в сутки. Применение более высоких доз не имеет смысла, поскольку всасывание железа при этом не увеличивается. Индивидуальные колебания в количестве необходимого железа обусловлены степенью его дефицита в организме, истощения запасов, скоростью эритропоэза, всасываемостью, переносимостью и некоторыми другими факторами. С учетом этого при выборе лекарственного ПЖ следует ориентироваться не только на содержание в нем общего количества, но и, главным образом, на количество трехвалентного железа, которое только и всасывается в кишечнике.
Причины неэффективности терапии ПЖ для приема внутрь:
— отсутствие дефицита железа (неправильная трактовка природы гипохромной анемии и ошибочное назначение ПЖ);
— недостаточная дозировка ПЖ (недоучет количества трехвалентного железа в препарате);
— недостаточная длительность лечения ПЖ;
— нарушение всасывания ПЖ, назначаемых внутрь больным с соответствующей патологией;
— одновременный прием препаратов, нарушающих всасывание железа;
— наличие хронических (оккультных) кровопотерь, чаще всего из органов ЖКТ;
— сочетание ЖДА с другими анемическими синдромами (В12-дефицитной, фолиеводефицитной).
Второй путь введения ПЖ — парентеральное введение, которое может быть внутримышечным и внутривенным. Показаниями для применения ПЖ парентерально могут быть следующие клинические ситуации:
— нарушение всасывания при патологии кишечника (энтериты, синдром недостаточности всасывания, резекция тонкого кишечника, резекция желудка по методу Бильрот II с выключением двенадцатиперстной кишки);
— обострение язвенной болезни желудка или двенадцатиперстной кишки;
— непереносимость ПЖ для приема внутрь, не позволяющая дальнейшее продолжение лечения;
— необходимость более быстрого насыщения организма железом, например, у больных ЖДА, которым предстоят оперативные вмешательства (миома матки, геморрой и др.).
В отличие от ПЖ для приема внутрь в инъекционных препаратах железо всегда находится в трехвалентной форме. Лечение больных с ЖДА имеет свои особенности в зависимости от конкретной клинической ситуации с учетом многих факторов, в том числе характера основного заболевания и сопутствующей патологии, возраста больных (дети, пожилые люди), выраженности анемического синдрома, дефицита железа, переносимости ПЖ и др. Общая ориентировочная доза ПЖ для внутримышечного введения, необходимая для коррекции дефицита железа и анемии, может быть рассчитана по формуле:
А = KxF (100 — 6 Х Hb) F = 0,0066,
где А — число ампул, К — масса больного в кг, НЬ — содержание гемоглобина в г %.
При парентеральном введении ПЖ возможны развитие флебитов, инфильтратов, потемнение кожи в местах инъекций, аллергических реакций, в том числе тяжелых (анафилактический шок). Внутримышечные инъекции болезненны, в некоторых случаях они ассоциировались с развитием саркомы ягодичной мышцы [Grasso P, 1973; Greenberg G., 1976]. По мнению некоторых авторов [Auerbach M. et al., 2007], от внутримышечного введения ПЖ следует отказаться.
В последнее время особенно большой интерес вызывают ПЖ для внутривенного введения с целью терапии постгеморрагических анемий. В нескольких работах показано, что внутривенное введение ПЖ более эффективно при сравнении с приемом железа внутрь при тех же показаниях. Помимо этого, внутривенная терапия позволяет избежать возникновения как побочных эффектов со стороны ЖКТ, наблюдающихся при приеме ПЖ внутрь, так и некоторых осложнений, вызываемых при внутримышечном введении ПЖ, однако требует определенного уровня реанимационной службы учреждения, в котором вводятся препараты.
ПЖ для внутривенного введения
Для внутривенного введения в России применяют карбоксимальтозат железа (Феринжект®), сахарат железа (Венофер), глюконат железа и декстран железа, которые представляют собой сферические железоуглеводные коллоиды. Углеводная оболочка придает комплексу стабильность, замедляет высвобождение железа и поддерживает образующиеся формы в коллоидной суспензии.
Внутривенное введение декстрана железа вызывает большое число анафилактических реакций, сопровождающихся летальностью в 13,5% случаев [Faich G. еt Strobos J., 1999], и в настоящее время применяется ограниченно. Применение натриевого комплекса глюконата железа в сукрозе вызывает значительно меньше осложнений и, как правило, не сопровождается смертельными исходами. Однако токсические эффекты, связанные с поступлением свободного железа в организм, существенно ограничивают применение препарата в ежедневной практике терапии ЖДА.
Сахарат железа (III) (Венофер®) является популярным препаратом для лечения синдрома ЖДА. Это связано с безопасностью и высокой переносимостью комплекса трехвалентного железа с сахаратом в отличие от декстрана железа и глюконата железа. Данный препарат одобрен для применения, в том числе и в период беременности. Венофер следует вводить только в учреждениях, располагающих оборудованием для сердечно-легочной реанимации, так как часто могут отмечаться сердечно-сосудистые осложнения в виде гипотонии. Максимальная разовая парентеральная доза сахарата железа (III) составляет 500 мг, предпочтительно развести препарат в 100 мл 0,9% раствора NaCl для введения в форме инфузии. Продолжительность инфузии составляет приблизительно 4,5 ч с использованием внутривенного доступа (следует помнить, что высокая скорость инфузии связана с риском развития гипотензивной реакции). В зависимости от исходных значений уровня гемоглобина внутривенное введение повторяют 1-3 раза/нед. до повышения уровня гемоглобина >105 г/л. Затем пациента можно перевести на прием пероральных ПЖ для поддерживающей терапии. Оснований ожидать возможной передозировки железом не имеется.
Комплекс железа с карбоксимальтозой (Феринжект®) — новый недекстрановый комплекс железа, преимуществом которого является возможность введения высоких доз (до 1000 мг за 1 введение) в короткий промежуток времени (на 1 инфузию требуется 15 мин.). Благодаря этому отсутствует необходимость в дорогостоящих повторных инфузиях небольших доз железа, при этом Феринжект® характеризуется хорошей переносимостью. Феринжект® также одобрен для применения, в том числе и в период беременности. На сегодняшний день (как и в случае сахарата железа) не проводилось масштабных рандомизированных исследований для оценки безопасности применения данного препарата для плода. По этой причине перед назначением любых ПЖ внутривенно необходимо тщательно оценить соотношение пользы и рисков.
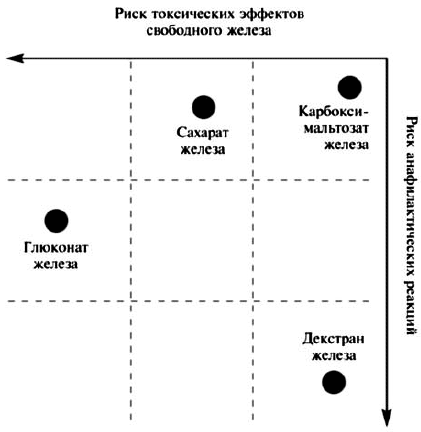
Эффективность и безопасность внутривенного введения ПЖ зависят от их молекулярной массы, стабильности и состава. Комплексы с низкой молекулярной массой, такие как глюконат железа, менее стабильны и быстрее высвобождают в плазму железо, которое в свободном виде может катализировать образование реактивных форм кислорода, вызывающих перекисное окисление липидов и повреждение тканей. Значительная часть дозы подобных препаратов выводится через почки в первые 4 ч после приема и не используется для эритропоэза. Хотя декстран железа обладает высокими молекулярной массой и стабильностью, его недостатком является повышенный риск развития аллергических реакций. Карбоксимальтозат железа сочетает в себе положительные свойства высокомолекулярных комплексов железа, но не вызывает реакции гиперчувствительности, наблюдающиеся при применении препаратов, содержащих декстран, и, в отличие от сахарата и глюконата железа, может вводиться в более высокой дозе [Geisser P., 2009]. Схема оценки риска токсических эффектов и анафилактических реакций препаратов свободного железа для внутривенного введения представлена на рисунке 1 [С.В. Моисеев, 2012].
Рис. 1. Риск токсических эффектов и анафилактических реакций при применении внутривенных препаратов железа
Из рисунка 1 видно, что глюконат железа может вызывать анафилактические реакции и одновременно обладает выраженным токсическим эффектом. Декстран железа, не являясь препаратом с выраженными токсическими эффектами, способен вызывать анафилаксию. Сахарат железа не приводит к развитию анафилактических реакций у больных с ЖДА, но обладает токсическими свойствами. Карбоксимальтозат железа — Феринжект® характеризуется сниженным риском возникновения как токсических эффектов свободного железа, так и анафилактических реакций.
Применение карбоксимальтозата железа позволяет вводить за 1 инфузию до 1000 мг железа (внутривенно капельно в течение 15 мин.), в то время как максимальная доза железа в виде сахарата составляет 500 мг и вводится в течение 4,5 ч, а длительность инфузии декстрана железа достигает 6 ч. Причем в двух последних случаях перед началом инфузии необходимо ввести тестовую дозу препарата. Введение большой дозы железа позволяет сократить необходимое число инфузий и затраты на лечение. Карбоксимальтозат железа отличается не только удобством применения, но и низкой токсичностью, а также отсутствием оксидативного стресса, которые определяются медленным и физиологичным высвобождением железа из стабильного комплекса с углеводом, по структуре сходного с ферритином.
Также, Феринжект® вводят внутривенно в виде болюса (максимальная доза — 4 мл, или 200 мг железа, не более 3 раз/нед.) или капельно (максимальная доза -20 мл, или 1000 мг железа, не чаще 1 раза/нед.). Перед началом лечения необходимо рассчитать оптимальную кумулятивную дозу препарата, которую не следует превышать. Кумулятивную дозу, необходимую для восстановления уровня гемоглобина в крови и восполнения запасов железа в организме, вычисляют по формуле Ганзони:
Кумулятивный дефицит железа (мг) = масса тела (кг) х (целевой НЬ — фактический НЬ) (г/дл) х 2,4 + содержание депонированного железа (мг), где целевой уровень гемоглобина (НЬ) у человека с массой тела или = 35 кг 15 г/дл (9,3 ммоль/л), соответственно, депо железа у человека с массой тела >35 кг и = 35 кг = 500 мг и ЛИТЕРАТУРА
1. Worldwide prevalence of anaemia 1993-2005. WHO global database of anaemia. Edited by de Benoist В. et al. World Health Organisation. 2008.
2. Iron deficiency anaemia: assessment, prevention, and control. A guide for programme managers. Geneva, WHO, 2001 (WH0/NHD/01.3).
3. Grasso P. Sarcoma after intramuscular iron injection // Br. Med. J. 1973. Vol. 2. Р. 667.
4. Greenberg G. Sarcoma after intramuscular iron injection // Br. Med. J. 1976. Vol. 1. Р. 1550-1550.
5. Auerbach M, Ballard H., Glaspy J. et al. Clinical update: intravenous iron for anaemia // Lancet. 2007. Vol. 369. Р. 1502-1504.
6. Geisser P. The pharmacology and safety profile of ferric carboxymaltose (Ferinjecf): structure/reactivity relationships of iron preparations // Port.. J. Nephrol. Hypert. 2009. Vol. 23 (1). Р. 11-16.
7. Моисеев С.В. Железа карбоксимальтозат (Феринжект) — новый внутривенный препарат для лечения железодефицитной анемии // Клиническая фармакология и терапия. 2012. № 21 (2). С. 2-7.
8. Faich G., Strobos J. //Am. J. Kidney Dis. 1999. Vol. 33. No. 3. P. 464-470.
9. Beshara S., Sorensen J., Lubberink M. et al. Pharmacokinetics and red cell utilization of 52Fe/59Fe-labelled iron polymaltose in anaemic patients using positron emission tomography// Br. J. Haematol. 2003. Vol. 120. Р. 853-859.
источник
Для начала следует определить возрастные нормы гемоглобина (Hb) в крови. Нижний порог Hb в зависимости от возраста (г/л):
- при рождении — 145 – 225;
- до 2 мес. — 140 – 90;
- от 3 мес. до 5 лет — 100;
- от 5 до 12 лет — 115;
- от 12 до 15 лет — 120;
- взрослые мужчины — 130 – 160;
- женщины — 120 – 140;
- беременные — 110.
При анемии изменяется не только количество гемоглобина, однако этот показатель является основным при постановке диагноза.
По уровню падения Hb различают анемию:
- 1 степени (легкую) — падение до 20% от нормального уровня (110 – 90 г/л);
- 2 степени (среднетяжелую) — снижение уровня на 20 – 40% (от 90 до 70 г/л);
- 3 степени (тяжелую) — уменьшение показателя Hb на 40% и больше (менее 70 г/л).
Второй по важности параметр крови — цветовой показатель — в норме составляет 0,86 – 1,1. В зависимости от его колебаний, различают анемию:
- нормохромную — ЦП в пределах нормы;
- гипохромную — ЦП менее 0,86;
- гиперхромную — ЦП выше 1,1.
Еще один кровяной показатель — ретикулоциты — представляют собой молодые эритроциты. Их нормальный уровень колеблется в пределах 0,2 – 2%. Их количество указывает на регенеративную функцию костного мозга. По степени колебаний уровня ретикулоцитов анемия подразделяется на следующие виды:
- арегенераторная (апластическая) — молодые клетки отсутствуют, костный мозг не вырабатывает ретикулоциты;
- гипорегенераторная — уровень ретикулоцитов менее 0,5%, костный мозг не справляется с регенераторной функцией в достаточной степени;
- норморегенераторная (при кровопотере) — уровень ретикулоцитов в норме;
- гиперегенераторная (при гемолитической форме) — показатель ретикулоцитов превышает 2%, наблюдается усиленная реакция костного мозга.
Не менее важное разделение анемий на виды — патогенетическое — указывает на причину гематологических сдвигов. Различают следующие типы анемий:
- железодефицитная — вызвана недостаточностью железа в организме (диеты, вегетерианство и погрешности в питании, недостаток витаминов, особенно витамина и группы В, кишечные паразиты, ОРЗ);
- постгеморрагическая — спровоцирована острой/хронической потерей крови (операции, травмы, кишечные/маточные кровотечения);
- дисгемопоэтическая — формируется при нарушении кроветворной функции костного мозга (снижение всех клеточных показателей – эритроцитов, тромбоцитов, лейкоцитов);
- гемолитическая — усиленное разрушение эритроцитов, красные клетки живут менее 120 дней (аутоиммунные заболевание, злоупотребление уксусом, прием некоторых препаратов, лимфома);
- В12-дефицитная — нехватка соответствующего витамина;
- фолиеводефицитная — недостаточность фолиевой кислоты.
Особое внимание уделяется выявлению первых признаков анемии при беременности. Патологическое состояние может не только ухудшить самочувствие будущей матери, но и серьезно повлиять на развитие плода. Нормальные показатели анализа крови у беременной (в скобках приведены данные для состояния вне беременности):
- гемоглобин — 105 – 110 (120 – 140) г/л;
- эритроциты — 3,00 – 3,5 (3,45 – 3,95)×1012/л;
- гематокрит — 33 – 35 (40 – 42) ‰;
- лейкоциты — 5 – 15 (4 – 10) ×109/л;
- тромбоциты — 150 (300) ×109/л;
- СОЭ — 80 – 50 (13 – 26) мм/ч;
- ретикулоциты — 10 – 25 (5 – 10) ‰.
Данные различия объясняются перестройкой женского организма в период беременности и запрограммированной природой подготовкой к родам. К тому же увеличение объема крови приводит к снижению параметров кровяных клеток.
Чаще всего у беременных диагностируется железодефицитная анемия. Необходимое количество железа для будущей матери составляет 3,5 мг/сут. (в обычном состоянии достаточно 0,6 мг/сут.). Однако максимальная способность его усвоения из пищи не превышает 2 мг/сут.
Начавшиеся нарушения в организме не сразу дают клиническую картину. В прелатентной стадии организм сначала расходует депонированное железо и только потом сигнализирует о проблеме изменения крови. Симптомы легкой анемии:
- изменение вкуса (сильное желание съесть соленое/острое, желание есть мел, золу или землю) и обоняния (привлекательность неприятных запахов бензина или краски);
- слабость мышц, утомляемость;
- внезапные приступы першения в горле;
- рассеянность, нередки головные боли.
При развитии анемии вышеуказанные симптомы нарастают, присоединяются следующие признаки:
- волосы тускнеют, выпадают;
- кожа/слизистые бледные и сухие;
- бледность ногтей, их ломкость.
Симптоматика тяжелой анемии:
- головокружение и падение а/д нередко приводит к обмороку;
- отеки ног;
- температура до 37,2ºС;
- мышечная слабость нередко приводит к недержанию мочи;
- одышка, учащенное сердцебиение;
- нарушение цикличности менструации и объема кровотечения;
- частые респираторные инфекции (следствие несостоятельности иммунитета).
У больного нередко обнаруживаются заеда на губах, ложкообразные ребристые ногти, масштабное выпадение волос, невозрастная седина и зеленоватая/серая кожа.
Постановка диагноза проводится по гемоглобину (уровню его снижения), на расширенном исследовании крови, включая подсчет количества ретикулоцитов. Также информативен биохимический анализ:
- снижение ферритина (норма 15 – 150 мкг/л);
- падение сывороточного железа (менее 12 мкмоль/л для женщин и 13 мкмоль/л для мужчин);
- уменьшение железонасыщенности трансферина (менее 16%);
- завышенный показатель ОЖСС — общей железосвязывающей способности сыворотки (более 86 мкмоль /л).
Данное исследование указывает на дефицит железа, также возможны патологические изменения формы и количества эритроцитов.
Терапия заболевания зависит от степени тяжести анемии и причины, ее вызвавшей. Лечебные мероприятия:
- Коррекция питания — включение в рацион телятины и печени, гороха/фасоли, моркови и свеклы, винограда и гранатов, продуктов богатых витамином С (рыбы, птицы), ограничение кофе и крепкого чая.
- Витаминотерапия — группа В (лучший препарат – витамин В комплекс), вит. С и А, таблетки фолиевой кислоты.
- Устранение железодефицита — прием с едой, курс до 3 мес. (Сорбифер, Ферровит форте, Тотема и т.д.).
Обычно при соблюдении рекомендаций и пероральном приеме назначенных врачом препаратов анемия первой степени устраняется в течение месяца. Анемия средней степени тяжести нередко требует применения инъекционных форм витаминов и железосодержащих препаратов. Лечебный курс нередко требует повторения для достижения стойкого результата.
Тяжелая степень анемии требует более радикальных мер. На первый план выходит сохранение жизни пациента и предотвращение необратимых изменений. Особенно остро стоит вопрос с остановкой прорывных кровотечений и при большой кровопотере во время оперативного вмешательства. При Hb менее 50 – 40 г/л целесообразно вливание крови и эритроцитарной массы. Положительный эффект дает терапия кортикостероидами и анаболиками. Еще более серьезный прогноз при апластической анемии, для лечения которой нередко единственным выходом является пересадка костного мозга.
источник

Хотя самих эритроцитов в крови при железодефицитной анемии может быть и достаточно, но, циркулируя по кровеносному руслу «порожняком», они не приносят тканям главного компонента для осуществления дыхания, отчего те начинают испытывать голодание (гипоксия).
Железодефицитная анемия (ЖДА) наиболее часто встречающаяся форма из всех ныне известных анемий, что обусловлено большим количеством причин и обстоятельств, способных привести к недостатку железа, который повлечет различные небезопасные для организма нарушения.
Железо (феррум, Fe) является очень важным элементом для обеспечения нормальной жизнедеятельности человеческого организма.
У мужчин (среднего роста и веса) его содержится приблизительно 4 – 4,5 грамма:
- 2,5 – 3,0 г находится в геме Hb;
- в тканях и паренхиматозных органах откладывается про запас от 1,0 до 1,5 г (ок. 30%), это резерв – ферритин;
- миоглобин и дыхательные ферменты забирают на себя 0,3 – 0,5 г;
- некоторая доля присутствует в транспортирующих феррум белках (трансферрин).
Ежедневные потери у лиц мужского пола, безусловно, тоже имеют место: каждый день через кишечник уходит около 1,0- 1,2 г железа.
У женщин картина несколько иная (и не только из-за роста и веса): содержание железа у них находится в пределах 2,6 – 3,2 г, депонируется только 0,3 г, а потери не только ежедневные через кишечник. Теряя во время месячных 2 мл крови, женский организм расстается с 1 г этого важного элемента, поэтому понятно, почему такое состояние, как железодефицитная анемия, чаще случается у лиц женского пола.
У детей показатели гемоглобина и содержащегося в нем железа меняются с возрастом, однако, в целом, до года жизни они заметно ниже, а у детей и подростков до 14 лет приближаются к женской норме.
Самой частой формой анемии является ЖДА в силу того, что наш организм вообще не способен синтезировать этот химический элемент и, кроме как из продуктов животного происхождения, нам взять его больше негде. Всасывается оно в 12-перстной кишке и немного по ходу тонкого кишечника. С толстой кишкой феррум ни в какое взаимодействие не вступает и на нее не реагирует, поэтому, оказавшись там, проходит транзитом и выводится из организма. Кстати, можно не волноваться, что употребляя много железа с пищей, мы можем его «переесть» – у человека есть специальные механизмы, которые своевременно остановят усвоение лишнего железа.
метаболизм железа в организме (схема: myshared, Ефремова С.А.)
Чтобы читателю было понятна важная роль железа и гемоглобина, попытаемся, употребляя часто слова «причина», «недостаток» и «нарушения», описать взаимосвязь различных процессов, которая составляет сущность ЖДА:
-
За главную причину развития железодефицитных состояний, понятное дело, принят дефицит железа;
- Недостаток данного химического элемента приводит к тому, что его не хватает для завершения заключительной стадии синтеза гема, отбирающего железо из резервного гемопротеина – ферритина, у которого Fe тоже должно быть достаточно, чтобы иметь возможность отдавать. Если железосвязывающий белок ферритин содержит железа менее 25 %, значит, элемент к нему по каким-то причинам не добрался;
- Недостаток синтеза гемов влечет нарушение продукции гемоглобина (не хватает гемов, чтобы образовать молекулу гемоглобина, которая состоит из 4 гемов и белка глобина);
- Нарушение синтеза Hb оборачивается тем, что часть красных клеток крови выходит из костного мозга без него (гипохромный тип анемии), а, стало быть, не способна в полной мере выполнять свои задачи (доставлять тканям кислород, которому не с чем связываться);
- В результате недостатка гемопротеина Hb в крови наступает гипоксия тканей и развивается циркуляторно-гипоксический синдром. Кроме этого, недостаток Fe в организме нарушает синтез тканевых ферментов, что не лучшим образом влияет на метаболические процессы в тканях (трофические нарушения кожных покровов, атрофия слизистой ЖКТ) – появляются симптомы железодефицитной анемии.
эритроцит и молекулы гемоглобина
Таким образом, причиной этих нарушений является дефицит железа и недостаток его в резерве (ферритин), что затрудняет синтез гема и, соответственно, продукцию гемоглобина. Если образованного в костном мозге гемоглобина будет не хватать, чтобы заполнить молодые эритроциты, то кровяным тельцам ничего не останется, как покинуть «место рождения» без него. Однако, циркулируя в крови в таком неполноценном состоянии, красные клетки крови не смогут обеспечить ткани кислородом, и те будут испытывать голодание (гипоксия). А все начиналось с дефицита железа…
Основными предпосылками развития железодефицитных анемий являются заболевания, в результате которых железо не доходит до уровня, способного обеспечить нормальный синтез гема и гемоглобина, или в силу каких – либо обстоятельств этот химический элемент удаляется вместе с эритроцитами и уже образованным гемоглобином, что происходит при кровотечениях.
Между тем, к ЖДА не следует относить острую постгеморрагическую анемию, возникающую при массивной кровопотере (тяжелые ранения, роды, криминальные аборты и другие состояния, причиной которых, главным образом, стало повреждение крупных сосудов). При благоприятном стечении обстоятельств, ОЦК (объем циркулирующей крови) восстановится, эритроциты и гемоглобин поднимутся и все станет на свои места.
Причиной железодефицитной анемии могут быть следующие патологические состояния:
Хроническая кровопотеря, для которой характерен перманентный уход эритроцитов вместе с гемоглобином и содержащимся в этом хромопротеине двухвалентным железом, небольшая скорость кровотечения и небольшие количества потери: маточные (длительные месячные по причине дисфункции яичников, фибромиомы матки, эндометриоза), желудочно-кишечные, легочные, носовые, десневые кровотечения;
Очевидно, что железодефицитная анемия в наибольшей степени является «женской» болезнью, поскольку нередко развивается по причине маточных кровотечений или частых родов, а также «подростковой» проблемой, которую создает интенсивный рост и бурное половое развитие (у девочек в пубертатном периоде). Отдельную группу составляют малыши, железодефицитное состояние которых было замечено еще до года жизни.
При формировании железодефицитных состояний большое значение имеет скорость развития процесса, стадия течения болезни и степень компенсации, ведь ЖДА имеет разные причины и может исходить из другого заболевания (например, повторные кровотечения при язве желудка или 12-перстной кишки, гинекологической патологии либо хронических инфекциях). Стадии течения патологического процесса:
- Скрытый (латентный) дефицит в один миг не переходит в ЖДА. Но в анализе крови уже можно обнаружить недостаток элемента, если исследовать сывороточное железо, хотя гемоглобин при этом еще будет находиться в пределах нормальных значений.
- Для тканевого сидеропенического синдрома характерны клинические проявления: желудочно-кишечные расстройства, трофические изменения кожных покровов и дериватов (волосы, ногти, сальные и потовые железы);
- При истощении собственных запасов элемента ЖДА можно определить по уровню гемоглобина – он начинает падать.
В зависимости от глубины дефицита железа различают 3 степени тяжести ЖДА:
- Легкая – значения гемоглобина находятся в пределах 110 – 90 г/л;
- Средняя – содержание Hb колеблется от 90 до 70 г/л;
- Тяжелая – уровень гемоглобина падает ниже 70 г/л.
Человек начинает плохо чувствовать себя уже на стадии латентного дефицита, но симптомы станут хорошо заметны только при сидеропеническом синдроме. До появления клинической картины железодефицитной анемии в полном объеме пройдет еще лет 8 – 10 и только тогда человек, мало интересующийся своим здоровьем, узнает, что у него малокровие, то есть, когда заметно снизится гемоглобин.
Клиническая картина на первом этапе обычно себя не проявляет, латентный (скрытый) период болезни дает незначительные изменения (в основном, за счет кислородного голодания тканей), которые четких симптомов еще не обозначили. Циркуляторно-гипоксический синдром: слабость, тахикардия при физическом напряжении, иногда звон в ушах, кардиалгии – многие люди предъявляют подобные жалобы. Но мало кому придет в голову сдавать биохимический анализ крови, где в числе других показателей будет значиться сывороточное железо. И все же на этой стадии можно заподозрить развитие ЖДА, если появляются проблемы с желудком:
- Пропадает желание употреблять пищу, человек делает это скорее по привычке;
- Вкус и аппетит становятся извращенными: хочется вместо нормальной еды попробовать зубной порошок, глину, мел, муку;
- Появляются трудности с проглатыванием пищи и какие-то неопределенные и непонятные ощущения дискомфорта в эпигастрии.
- Температура тела может повышаться до субфебрильных значений.
Ввиду того, что в начальной стадии болезни симптомы могут отсутствовать или проявляться слабо, в большинстве случаев люди не обращают на них внимания до развития сидеропенического синдрома. Разве что на каком-нибудь профосмотре обнаружится снижение гемоглобина и врач начнет выяснять анамнез?
Признаки сидеропенического синдрома уже дают основания предположить железодефицитное состояние, поскольку клиническая картина начинает приобретать характерную для ЖДА окраску. Первой страдает кожа и ее дериваты, чуть позже по причине постоянной гипоксии в патологический процесс вовлекаются внутренние органы:
- Кожа сухая, шелушиться на руках и ногах;
- Слоящиеся ногти – плоские и тусклые;
- Заеды в уголках рта, трещины на губах;
- Слюнотечение по ночам;
- Волосы секутся, плохо растут, теряют естественный блеск;
- Болит язык, на нем появляются морщины;
- Малейшие царапины заживают с трудом;
- Низкая сопротивляемость организма инфекционным и другим неблагоприятным факторам;
- Слабость в мышцах;
- Слабость физиологических сфинктеров (недержание мочи при смехе, кашле, натуживании);
- Гнездная атрофия по ходу пищевода и желудка (эзофагоскопия, фиброгастродуоденоскопия – ФГДС);
- Императивные (внезапное желание, которое трудно сдерживать) позывы к мочеиспусканию;
- Плохое настроение;
- Непереносимость душных помещений;
- Сонливость, вялость, отечность лица.
Такое течение может продолжаться до 10 лет, лечение железодефицитной анемии от случая к случаю может несколько поднимать гемоглобин, от чего пациент на время успокаивается. Между тем, дефицит продолжает углубляться, если не воздействовать на первопричину и дает более выраженную клинику: все вышеперечисленные признаки + сильная одышка, мышечная слабость, постоянная тахикардия, снижение трудоспособности.
ЖДА у детей до 2-3 лет жизни встречается чаще других дефицитных состояний в 4 – 5 раз. Как правило, она обусловлена алиментарным дефицитом, где неправильное вскармливание, несбалансированное питание для малыша приводит не только к недостатку данного химического элемента, но и к снижению компонентов белково-витаминного комплекса.
У детей железодефицитная анемия нередко имеет скрытое (латентное) течение, сокращая количество случаев к третьему году жизни в 2-3 раза.
Наиболее подвержены развитию дефицита железа недоношенные дети, младенцы из двойни или тройни, малыши, имеющие больший вес и рост при рождении, и быстро набирающие вес в первые месяцы жизни. Искусственное вскармливание, частые простудные заболевания, склонность к поносам – тоже относятся к факторам, способствующим снижению данного элемента в организме.
Как будет протекать ЖДА у детей – зависит от степени анемии и компенсаторных возможностей детского организма. Тяжесть состояния определяется, в основном, не уровнем Hb – в большей мере она зависит от скорости падения гемоглобина. Без лечения железодефицитная анемия при хорошей адаптации может длиться годами, не проявляясь значительными нарушениями.
Опорными признаками при диагностике железодефицитных состояний у детей можно считать: бледность слизистых оболочек, восковой цвет ушных раковин, дистрофические изменения ложных покровов и дериватов кожи, безразличие к еде. Такие симптомы, как снижение массы тела, отставание в росте, субфебрилитет, частые простудные заболевания, увеличение печени и селезенки, стоматиты, обмороки могут присутствовать при ЖДА тоже, но не являются для нее обязательными.
У женщин железодефицитная анемия наибольшую опасность несет во время беременности: главным образом – для плода. Если плохое самочувствие беременной женщины обусловлено кислородным голоданием тканей, то можно себе представить, какие страдания имеют органы и, в первую очередь, центральная нервная система ребенка (гипоксия плода). Кроме этого, при ЖДА у женщин, ждущих рождения малыша, существует высокая вероятность наступления преждевременных родов и большой риск развития инфекционных осложнений в послеродовом периоде.
Имея в виду жалобы пациента и сведения о снижении гемоглобина в анамнезе, ЖДА можно только предположить, поэтому:
- Первым этапом диагностического поиска будет доказательство того, что в организме действительно имеет место недостаток данного химического элемента, который является причиной анемии;
- Следующий этап диагностики – поиск заболеваний, которые стали предпосылками развития железодефицитного состояния (причины дефицита).
Первый этап диагностики, как правило, основан на проведении различных дополнительных (кроме уровня гемоглобина) лабораторных анализов, доказывающих, что железа в организме не хватает:
- Общий анализ крови (ОАК): низкий уровень Hb – анемия, увеличение числа красных клеток крови, имеющих неестественно малый размер, при нормальном количестве эритроцитов – микроцитоз, снижение цветового показателя – гипохромия, содержание ретикулоцитов, скорее всего, будет повышенным, хотя может и не уходить от нормальных значений;
- Сывороточное железо, норма которого у мужчин находится в пределах 13 – 30 мкмоль/л, у женщин от 11 до 30 мкмоль/л (при ЖДА эти показатели будут снижаться);
- Общая железосвязывающая способность (ОЖСС) или общий трансферрин (норма 27 – 40 мкмоль/л, при ЖДА – уровень возрастает);
- Насыщение трансферрина железом при дефиците элемента снижается ниже 25%;
- Сывороточный ферритин (резервный белок) при железодефицитных состояниях у мужчин становится ниже 30 нг/мл, у женщин – ниже 10 нг/мл, что свидетельствует об истощении запасов железа.
Если в организме пациента с помощью анализов обозначился дефицит железа, то следующим этапом станет поиск причин этого дефицита:
- Сбор анамнеза (возможно, человек является убежденным вегетарианцем или слишком долго и неразумно соблюдает диету для снижения веса);
- Можно предположить, что в организме имеет место кровотечение, о котором пациент не догадывается или знает, но не придает ему особого значения. С целью обнаружить проблему и закрепить за ней статус причины, больному предложат пройти массу всевозможных обследований: ФГДС, ректоромано- и колоноскопию, бронхоскопию, женщину обязательно отправят к гинекологу. Нет уверенности в том, что даже эти, кстати, довольно неприятные процедуры, прояснят ситуацию, но искать придется до тех пор, пока источник навалившихся огорчений не будет найден.
Эти этапы диагностики пациент должен пройти до назначения ферротерапии. Лечение железодефицитной анемии наугад не проводится.
Чтобы воздействие на болезнь было рациональным и эффективным, следует придерживаться основных принципов лечения железодефицитной анемии:
- Невозможно купировать железодефицитную анемию только питанием без применения препаратов железа (ограниченность всасывания Fe в желудке);
- Необходимо соблюдать последовательность лечения, состоящую из 2 этапов: 1-ый – купирование анемии, который занимает 1 – 1,5 месяца (повышение уровня гемоглобина начинается с 3-ей недели), и 2-ой, призванный восполнить депо Fe (он будет продолжаться 2 месяца);
- Нормализация уровня гемоглобина не означает окончание лечения – весь курс должен продлиться 3 – 4 месяца.
На первом этапе (5 – 8 день) лечения железодефицитной анемии узнать, что препарат и его дозы выбраны правильно, поможет так называемый ретикулоцитарный криз – значительное повышение (в 20 – 50 раз) количества молодых форм эритроцитов (ретикулоцитов – норма: ок. 1 %).
При назначении препаратов железа для приема per os (через рот), важно помнить, что из принятой дозы всасыванию будет подвергаться только 20 – 30 %, остальное количество выведется через кишечник, поэтому дозу нужно рассчитывать правильно.
Ферротерапию необходимо сочетать с диетой, богатой витаминами и белком. Питание больного должно включать нежирные сорта мяса (телятина, говядина, горячая баранина), рыбу, гречку, цитрусовые, яблоки. Аскорбиновую кислоту в дозе 0,3 – 0,5 г на прием, антиоксидантный комплекс, витамины А, В, Е врач обычно назначает отдельно в дополнение к ферротерапии.
Препараты железа отличаются от других лекарственных средств особыми правилами приема:
- Феррумсодержащие препараты короткого действия не употребляют непосредственно перед едой и во время ее. Лекарство принимают спустя 15 – 20 минут после приема пищи или в паузе между приемами, пролонгированные лекарственные средства (ферроградумет, фероград, тардиферрон-ретард, сорбифер-дурулес) можно принимать и перед едой, и на ночь (1 раз в сутки);
- Препараты железа не запиваются молоком и напитками на основе молока (кефир, ряженка, простокваша) – они содержат кальций, который будет тормозить всасывание железа;
- Таблетки (за исключением жевательных), драже и капсулы не разжевываются, проглатываются целиком и запиваются большим количеством воды, отваром шиповника или осветленным соком без мякоти.
Маленьким детям (до 3 лет) предпочтительно давать препараты железа в каплях, чуть постарше (3 – 6 лет) в сиропах, а дети старше 6 лет и подростки хорошо «ведутся» на жевательные таблетки.
В настоящее время вниманию врачей и пациентов представлен широкий выбор лекарств, повышающих содержание железа в организме. Они выпускаются в различных фармацевтических формах, поэтому их прием внутрь особых проблем не вызывает даже при лечении железодефицитной анемии у маленьких детей. К наиболее эффективным лекарствам для повышения концентрации железа относятся:
- Феррум Лек;
- Мальтофер;
-
Актиферрин;
- Ферроплекс;
- Гемофер;
- Ферроцерон; (окрашивает мочу в розовый цвет);
- Тардиферон;
- Ферроградумет;
- Хеферол;
- Фероград;
- Сорбифер-дурулес.
Перечень феррумсодержащих препаратов не является руководством к действию, назначать и рассчитывать дозу – дело лечащего врача. Лечебные дозы назначаются до нормализации уровня гемоглобина, затем пациента переводят на профилактические дозы.
Препараты для парентерального введения назначаются при нарушении всасывания железа в желудочно-кишечном тракте (резекция желудка, язвенная болезнь желудка и 12-перстной кишки в фазе обострения, резекция обширных участков тонкого кишечника).
При назначении лекарственных препаратов для внутривенного и внутримышечного введения в первую очередь нужно помнить об аллергических реакциях (чувство жара, сердцебиение, боль за грудиной, в пояснице и икроножных мышцах, металлический вкус во рту) и возможном развитии анафилактического шока.
Препараты для парентерального применения при лечении железодефицитной анемии назначаются только при наличии полной уверенности, что это именно ЖДА, а не другая форма анемии, при которой они могут быть противопоказаны.
Показания к трансфузии крови при ЖДА очень ограничены (Hb ниже 50 г/л, но предстоит оперативное вмешательство или роды, непереносимость пероральной и аллергия на парентеральную терапию). Переливается только трижды отмытая эритроцитарная масса!
В зоне особого внимания, безусловно, находятся маленькие дети и беременные женщины.
Самым главным мероприятием, предупреждающим ЖДА у детей до года, педиатры считают питание: грудное вскармливание, смеси, обогащенные железом (у «искусственников»), фруктовые и мясные прикормы.
продукты-источники железа для здорового человека
Что касается беременных, то они даже с нормальным уровнем гемоглобина в последние два месяца перед родами должны принимать препараты железа.
Лица женского пола фертильного возраста должны не забывать о профилактике ЖДА ранней весной и 4 недели посвящать ферротерапии.
При появлении признаков тканевого дефицита, не дожидаясь развития анемии, профилактические меры полезно будет принять и остальным людям (получать 40 мг железа в сутки в течение двух месяцев). Помимо беременных женщин и кормящих матерей, к такой профилактике прибегают доноры крови, девочки-подростки и лица обоих полов, активно занимающиеся спортом.
источник



 За главную причину развития железодефицитных состояний, понятное дело, принят дефицит железа;
За главную причину развития железодефицитных состояний, понятное дело, принят дефицит железа; Актиферрин;
Актиферрин;