Министерство здравоохранения Российской федерации
Государственное бюджетное образовательное учреждение высшего профессионального
ПЕРВЫЙ МОСКОВСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ
УНИВЕРСИТЕТ им. И.М. СЕЧЕНОВА
Кафедра Факультетской терапии № 2
«Анемия. Виды и классификация.»
Выполнила: студентка 12 группы
лечебного факультета 4-го курса
Анемия, или малокровие — патологическое состояние, характеризующееся уменьшением концентрации гемоглобина и в подавляющем большинстве случаев числа эритроцитов в единице объема крови. Анемия возникает во все периоды жизни человека не только при различных заболеваниях, но и при некоторых физиологических состояниях, например, при беременности, в период усиленного роста, лактации. Важное социальное значение имеет проблема анемий у детей раннего возраста, так как анемия в этом возрасте может привести к нарушениям физического развития и обмена железа. Развитие анемии может быть связано с пубертатным и климактерическим периодом, гормональными нарушениями, характером питания, заболеваниями пищеварительного тракта, печени, почек, нарушением всасывания, аутоиммунными состояниями, оперативным вмешательством и другими факторами. Нередко анемия является самостоятельным или сопутствующим симптомом многих внутренних заболеваний, инфекционных и онкологических болезней.
Общими симптомами для всех форм анемий, возникновение которых связано с гипоксией, являются бледность кожных покровов и слизистых оболочек, одышка, сердцебиение, а также жалобы на головокружение, головные боли шум в ушах, неприятные ощущения в области сердца, резкую общую слабость и быструю утомляемость. В легких случаях малокровия общие симптомы могут отсутствовать, так как компенсаторные механизмы (усиление эритропоэза, активация функций сердечно-сосудистой и дыхательной систем) обеспечивают физиологическую потребность тканей в кислороде. При тяжелых формах анемии в крови могут появляться патологические формы эритроцитов. Иногда анемия является симптомом труднодиагностируемого заболевания, которое длительное время не выявляется. В ряде случаев анемия усугубляет течение основного заболевания. При длительной анемии возможны нарушения функций различных паренхиматозных органов, развивающиеся в результате дистрофических процессов, обусловленных хронической гипоксией. Однако чаще всего изменения функций различных органов и систем представляют собой признаки основного заболевания, симптомом которого является анемия.
Большое значение в диагностике анемии имеет лабораторное исследование крови — определение концентрации гемоглобина, количества эритроцитов, величины и насыщенности их гемоглобином. Во всех случаях анемии необходимо полное морфологическое исследование крови с определением количества ретикулоцитов, тромбоцитов, лейкоцитов и лейкограммы. В случаях, когда на основании результатов клинических и лабораторных исследований нельзя установить диагноз, необходимо провести морфологическое исследование пунктата костного мозга, которое позволяет судить о функциональном состоянии кроветворной системы и установить диагноз. Для уточнения характера анемии необходимы исследования мочи и крови, определение СОЭ, содержания свободного гемоглобина в сыворотке крови, количества билирубина в крови, концентрации уробилиногена и желчных пигментов в моче, серологические исследования для определения содержания антиэритроцитарных факторов (антител), сывороточного железа, железосвязывающей способности плазмы и другие исследования.
Точное определение типа и причины анемии является основанием для выбора правильного лечения. Сравнительная легкость диагностики анемии часто приводит к необоснованному применению «антианемических» средств (препаратов железа, цианокобаламина, пиридоксина, переливания крови) без выяснения причины и патогенеза анемии.
Такое лечение, как правило, малоэффективно, а в ряде случаев даже приносит вред больному. Несвоевременная диагностика анемии или стирание ее клинических проявлений вследствие лечения без установления причины анемии могут привести к позднему распознаванию ряда заболеваний, в начальном периоде которых анемия является единственным диагностируемым симптомом (некоторые коллагенозы, злокачественные опухоли, хронические воспалительные процессы и другие заболевания); поэтому, в случае выявления анемического состояния необходимо придерживаться следующего правила: вначале нужно установить характер и причину анемии и только после этого назначить соответствующее лечение.
Таким образом, учитывая все выше сказанное не трудно предположить, что анемия является одним из наиболее полиэтиологичных и распространенных синдромов на сегодняшний день.
I. Анемии вследствие кровопотери (постгеморрагические):
II. Анемии вследствие нарушения кровообразования:
2 Анемии, связанные с нарушением синтеза и утилизации порфиринов:
III. Анемии, вследствие повышенного кроворазрушения (гемолитические):
I. Анемии, связанные с кровопотерей:
* острые постгеморрагические анемии
* хронические постгеморрагические анемии
II. Анемии, связанные с нарушенным кровообразованием:
1. Анемии, связанные с нарушением образования гемоглобина:
* анемии, связанные с дефицитом железа (железодефицитные анемии)
* анемии, связанные с нарушением синтеза или утилизации порфиринов (сидероахрестические)
2. Анемии, связанные с нарушением синтеза ДНК и РНК (мегалобластные анемии):
* анемии, связанные с дефицитом витамина В12 (В12 — дефицитная анемия)
* анемии, связанные с дефицитом фолиевой кислоты (фолиеводефицитная анемия)
3. Анемии, связанные с нарушением процессов деления эритроцитов (дизэритропоэтические анемии):
* наследственные дизэритропоэтические анемии
* приобретенные дизэритропоэтические анемии
4. Анемии, связанные с угнетением пролиферации клеток костного мозга (гипопластические и апластические анемии):
III. Анемии, связанные с повышенным кроворазрушением (гемолитические анемии):
1. Наследственные гемолитические анемии:
* наследственные гемолитические анемии, связанные с нарушением мембраны эритроцитов
* наследственные гемолитические анемии, связанные с нарушением активности ферментов эритроцитов
* наследственные гемолитические анемии, связанные с нарушением структуры или синтеза гемоглобина
2. Приобретенные гемолитические анемии:
* гемолитические анемии, связанные с воздействием антител (изоиммунные, трансиммунные, гетероиммунные, аутоиммунные)
* гемолитическне анемии, связанные с изменением структуры мембраны, обусловленным соматической мутацией (болезнь Маркиафавы-Микели)
* гемолитические анемии связанные с механическим повреждением оболочки эритроцитов
* гемолитические анемии, обусловленные химическим повреждением эритроцитов
* гемолитические анемии, обусловленные недостатком витаминов (дефицит витаминов Е, В12, фолиевой кислоты)
* гемолитические анемии, обусловленные разрушением эритроцитов паразитами (плазмодий малярии)
Витаминно В12- дефицитные анемии
Впервые эту разновидность дефицитных анемий описал Аддисон в 1849 г., а затем в 1872 г. — Бирмер, назвавший ее «прогрессирующей пернициозной» (гибельной, злокачественной) анемией. Причины, вызывающие развитие анемий указанного вида, могут быть разделены на две группы:
* недостаточное поступление витамина В12 в организм с продуктами питания
* нарушение усвоения витамина В12 в организме
Анемии, возникающие по этой причине, протекают тяжело, трудно поддаются лечению, именно в связи с этим указанные формы мегалобластических дефицитных анемий называют пернициозными или анемиями Аддисона — Бирмера. Витамин В12 (цианокобаламин) содержится в животных продуктах — мясе, яйцах, сыре, печени, молоке, почках. В этих тканях он связан с белком. При кулинарной обработке, а также в желудке цианокобаламин освобождается от белка (в последнем случае — под влиянием протеолитических ферментов). В свободном состоянии витамин В12 образует комплекс с синтезирующимся в желудке гликопротеином и в таком виде всасывается в кровь. Недостаток витамина В12 в указанных продуктах, голодание или отказ от употребления пищи животного происхождения (вегетарианство) нередко обусловливают развитие витамин В12 — дефицитной анемии. Витамин В12, поступающий в организм с пищей, по предложению Кастла (1930) называют «внешним фактором» развития анемии. Париетальные клетки желудка синтезируют термолабильный щелочеустойчивый фактор (его обозначают как «внутренний фактор» Кастла), представляющий собой гликопротеин с молекулярной массой 50 000 — 60 000. Комплекс витамина и гликопротеина связывается со специфическими рецепторами клеток слизистой оболочки средней и нижней части подвздошной кишки и далее поступает в кровь. Незначительное количество витамина В12 (около 1 %) всасывается в желудке без участия внутреннего фактора. Запасы витамина В12 в организме достаточно велики (около 2 — 5 мг). В основном он депонируется в печени. Из организма ежедневно выводится с экскрементами около 2 — 5 мкг. В связи с этим дефицит витамина при значительном снижении его поступления и (или) усвоения развивается лишь через 3 — 6 лет. Недостаток витамина В12 в результате нарушения и (или) снижения его всасывания может быть следствием уменьшения или прекращения синтеза внутреннего фактора Кастла; нарушения всасывания комплекса «витамин В12 + гликопротеин» в подвздошной кишке; повышенного расходования витамина; «конкурентного» использования витамина В12 в кишечнике паразитами или микроорганизмами.
Недостаток в организме витамина В12 любого происхождения обусловливает нарушение синтеза нуклеиновых кислот в эритрокариоцитах, а также обмена жирных кислот в них и клетках других тканей. Витамин В12 имеет две коферментные формы: метилкобаламин и 5 — дезоксиаденозилкобаламин. Метилкобаламин участвует в обеспечении нормального, эритробластического, кроветворения. Тетрагидрофолиевая кислота, образующаяся при участии метилкобаламина, необходима для синтеза 5, 10 — метилтетрагидрофолиевой кислоты (коферментная форма фолиевой кислоты), участвующей в образовании тимидинфосфата. Последний включается в ДНК эритрокариоцитов и других интенсивно делящихся клеток. Недостаток тимидинфосфата, сочетающийся с нарушением включения в ДНК уридина и оротовой кислоты, обусловливает нарушение синтеза и структуры ДНК, что ведет к расстройству процессов деления и созревания эритроцитов. Они увеличиваются в размерах (мегалобласты и мегалоциты), в связи с чем напоминают эритрокариоциты и мегалоциты у эмбриона. Однако это сходство только внешнее. Эритроциты эмбриона полноценно обеспечивают кислородтранспортную функцию. Эритроциты же, образующиеся в условиях дефицита витамина В12, являются результатом патологического мегалобластического эритропоэза. Они характеризуются малой митотической активностью и низкой резистентностью, короткой продолжительностью жизни. Большая часть их (до 50 %, в норме около 20 %) разрушается в костном мозге. В связи с этим существенно снижается число эритроцитов и в периферической крови.
В костном мозге обнаруживают в большем или меньшем количестве мегалобласты диаметром более (15 мкм), а также мегалокариоциты. Мегалобласты характеризуются десинхронизацией созревания ядра и цитоплазмы. Быстрое образование гемоглобина (уже в мегалобластах) сочетается с замедленной дифференциацией ядра. Указанные изменения в клетках эритрона сочетаются с нарушением дифференцировки и других клеток миелоидного ряда: мегакариобласты, миелоциты, метамиелоциты, палочко- и сегментоядерные лейкоциты также увеличены в размерах, ядра их имеют более нежную, чем в норме, структуру хроматина. В периферической крови значительно снижено число эритроцитов, иногда до 0,7 — 0,8 x 1012 /л. Они большого размера — до 10 — 12 мкм, часто овальной формы, без центрального просветления. Как правило, встречаются мегалобласты. Во многих эритроцитах обнаруживаются остатки ядерного вещества (тельца Жолли) и нуклеолеммы (кольца Кебота). Характерны анизоцитоз (преобладают макро- и мегалоциты), пойкилоцитоз, полихроматофилия, базофильная пунктация цитоплазмы эритроцитов. Эритроциты избыточно насыщены гемоглобином. Цветовой показатель обычно более 1,1 — 1,3. Однако общее содержание гемоглобина в крови существенно снижено в связи со значительным уменьшением числа эритроцитов. Количество ретикулоцитов обычно понижено, реже — нормальное. Как правило, наблюдаются лейкопения (за счет нейтрофилов), сочетающаяся с наличием полисегментированных гигантских нейтрофилов, а также тромбоцитопения. В связи с повышенным гемолизом эритроцитов (в основном в костном мозге) развивается билирубинемия. В12 — дефицитная анемия обычно сопровождается и другими признаками авитаминоза: изменениями в желудочно-кишечном тракте связи с нарушением деления (при этом выявляются признаки атипичного митоза) и созревания клеток (наличие мегалоцитов), особенно в слизистой оболочке. Наблюдается глоссит, формирование «полированного» языка (в связи с атрофией его сосочков); стоматит; гастроэнтероколит, что усугубляет течение анемии в связи с нарушением всасывания витамина В12; неврологический синдром, развивающимся вследствие изменений в нейронах. Эти отклонения в основном являются следствием нарушения обмена высших жирных кислот. Последнее связано с тем, что другая метаболически активная форма витамина В12 — 5 — дезоксиаденозилкобаламин (помимо метилкобаламина) регулирует синтез жирных кислот, катализируя образование янтарной кислоты из метилмалоновой. Дефицит 5 — дезоксиаденозилкобаламина обусловливает нарушение образования миелина, оказывает прямое повреждающее действие на нейроны головного и спинного мозга (особенно задних и боковых его столбов), что проявляется психическими расстройствами (бред, галлюцинации), признаками фуникулярного миелоза (шаткая походка, парестезии, болевые ощущения, онемение конечностей и др.).
Фолиевая кислота — комплексное соединение. Она состоит Соединения фолиевой кислоты (фолаты) содержатся в большом количестве в печени, мясе, дрожжах, ш из трех компонентов: глутаминовой кислоты, парааминобензойной кислоты и птеридинового кольца. пинате. Однако при кулинарной обработке более половины ее разрушается. При дефиците поступления запасы ее в организме исчерпываются в течение 3 — 4 месяцев. Всасывается фолиевая кислота в основном в верхнем отделе тонкой кишки. Метаболически активной (коферментной) формой фолиевой кислоты является тетрагидрофолиевая кислота. В норме последняя необходима для регуляции образования тимидинмонофосфата, входящего в структуру ДНК, синтеза глутаминовой кислоты, пиримидиновых и пуриновых оснований. Причины развития фолиеводефицитных анемий (так же, как и витамин В12 — дефицитных) условно делятся на две группы:
* недостаточное поступление фолиевой кислоты в организм с пищей
* нарушение усвоения фолиевой кислоты в организме и доставки ее клеткам гемопоэтической ткани
Недостаточность фолиевой кислоты обусловливает нарушение синтеза и структуры ДНК учитывая, что эта кислота в своей метаболически активной форме — в виде тетрагидрофолиевой кислоты необходима для синтеза тимидинмонофосфата, а также включения в молекулу ДНК уридина и оротовой кислоты. Это сопровождается переходом нормобластического типа кроветворения на мегалобластический.
В большинстве своем такие же, как при витамин В12 — дефицитной. Однако при этом отсутствуют гастроэнтероколитический и неврологический синдромы (обусловленные при дефиците витамина В12 низким содержанием 5 — дизоксиаденозилкобаламина). В12 — и фолиеводефицитные анемии, развиваются, как правило, изолированно и весьма редко — сочетанно. Во многом патогенез их сходен, но вместе с тем имеет и существенные отличия, указанные выше. В связи с этим неверно ставить знак равенства между этими разновидностями мегалобластических анемий и обозначать их как одну: «витамин В12 (фолиево) дефицитная » анемия. Эта неточность в названии и классификации в практической медицине приводит к тому, что пациентам с мегалобластической анемией нередко одновременно назначают препараты витамина В12 и фолиевой кислоты, хотя в этом нет необходимости. В связи с этим началу лечения должна предшествовать тщательная дифференциальная диагностика этих разновидностей анемии.
Витамин В12 — и (или) фолиевонезависимые мегалобластические анемии
Развитие мегалобластических анемий возможно не только по причине дефицита витамина В12 и (или) фолиевой кислоты, но также в результате нарушения синтеза пуриновых или пиримидиновых оснований, необходимых для синтеза нуклеиновых кислот. Причиной этих анемий обычно является наследуемое (как правило, рецессивно) нарушение активности ферментов, необходимых для синтеза фолиевой, оротовой, адениловой, гуаниловой и, возможно, некоторых других кислот.
Данной разновидности мегалобластических анемий заключается в нарушении образования соединений, участвующих в биосинтезе ДНК, в частности тимидинфосфата, уридинфосфата, оротовой кислоты. В результате этого нарушаются структура ДНК и заключенная в ней информация по синтезу полипептидов, что ведет к трансформации нормобластического типа эритропоэза в мегалобластический. Проявления указанных анемий в большинстве своем такие же, как при витамин В12 — дефицитной анемии.
Комплекс лечебных мероприятии при В12 — дефицитной анемии следует проводить с учетом этиологии, выраженности анемии и наличия неврологических нарушений. При лечении следует ориентироваться на следующие положения:
* непременным условием лечения В12 — дефицитной анемии при глистной инвазии является дегельминтизация (для изгнания широкого лентеца назначают фенасал по определенной схеме или экстракт мужского папоротника).
* при органических заболеваниях кишечника и поносах следует применять ферментные препараты (панзинорм, фестал, панкреатин), а также закрепляющие средства (карбонат кальция в сочетании с дерматолом).
* нормализация кишечной флоры достигается приемом ферментных препаратов (панзинорм, фестал, панкреатин), а также подбором диеты, способствующей ликвидации синдромов гнилостной или бродильной диспепсии.
* сбалансированное питание с достаточным содержанием витаминов, белка, безусловным запрещением алкоголя — непременное условие лечения В12 и фолиеводефицитной анемии.
* патогенетическая терапия осуществляется с помощью парентерального введения витамина В12 (цианкобаламин), а также нормализации измененных показателей центральной гемодинамики и нейтрализации антител к гастромукопротеину («внутреннему фактору») или комплексу гастромукопротеин + витамин В12 (кортикостероидная терапия).
Гемотрансфузии проводят лишь при значительном снижении гемоглобина и проявлении симптомов коматозного состояния. Рекомендуется вводить эритроцитную массу по 250 — 300 мл (5 — 6 трансфузий).
Преднизолон (20 — 30 мг/сут) рекомендуется при аутоиммунной природе заболевания.
В настоящее время применение витамина В12 сделало прогноз В12 — дефицитной анемии благоприятным. При адекватной терапии больные живут длительное время.
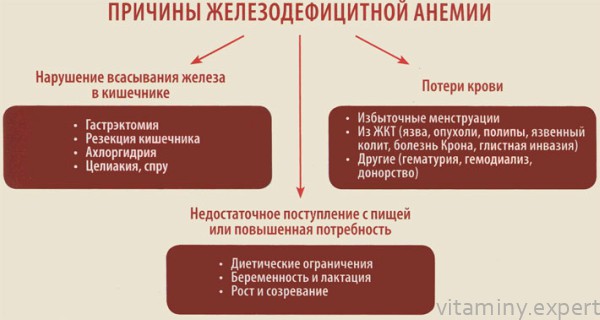
Широко распространенное патологическое состояние, характеризующееся снижением количества железа в организме (в крови, костном мозгу и депо), при котором нарушается синтез гема, а также белков, содержащих железо (миоглобин, железосодержащие тканевые ферменты). Поэтому в большинстве случаев железодефицитной анемии предшествует и способствует тканевый дефицит железа.
Причиной дефицита железа является нарушение баланса его в сторону преобладания расходования железа над поступлением, наблюдаемое при различных физиологических состояниях или заболеваниях.
Повышенное расходование железа, вызывающее развитие гипосидеропении, чаще всего связано с кровопотерей или с усиленным его использованием при некоторых физиологических состояниях (беременность, период быстрого роста). У взрослых дефицит железа развивается, как правило, вследствие кровопотери. Чаще всего к отрицательному балансу железа приводят постоянные небольшие кровопотери и хронические скрытые кровотечения (5 — 10 мл/сут). Иногда дефицит железа может развиться после однократной массивной потери крови, превышающей запасы железа в организме, а также вследствие повторных значительных кровотечений, после которых запасы железа не успевают восстановиться.
Различные виды кровопотерь, приводящие к развитию постгеморрагической железодефицитной анемии, по частоте распределяются следующим образом: на первом месте находятся маточные кровотечения, затем кровотечения из пищеварительного канала. Редко сидеропения может развиться после повторных носовых, легочных, почечных, травматологических кровотечений, кровотечений после экстракции зубов и других видах кровопотерь. В отдельных случаях к дефициту железа, особенно у женщин, могут приводить частые кроводачи у доноров, лечебные кровопускания при гипертонической болезни и эритремии.
Встречаются железодефицитные анемии, развивающиеся вследствие кровотечений в закрытые полости с отсутствием последующей реутилизации железа (гемосидероз легких, эктопический эндометриоз, гломические опухоли).
По статистическим данным, у 20 — 30 % женщин детородного возраста наблюдается скрытый дефицит железа, у 8 — 10 % обнаруживается железодефицитная анемия. Основной причиной возникновения гипосидероза у женщин, кроме беременности, являются патологическая менструация и маточные кровотечения. Полименорея может быть причиной уменьшения запасов железа в организме и развития скрытого дефицита железа, а затем и железодефицитной анемии. Маточные кровотечения в наибольшей мере увеличивают объем кровопотери у женщин и способствуют возникновению железодефицитных состояний. Существует мнение о том, что фибромиома матки, даже при отсутствии менструальных кровотечений, может привести к развитию дефицита железа. Но чаще причиной анемии при фибромиоме является повышенная кровопотеря.
Второе место по частоте среди факторов, вызывающих развитие постгеморрагической железодефицитной анемии, занимают кровопотери из пищеварительного канала, которые часто имеют скрытый характер и трудно диагностируются. У мужчин это вообще основная причина возникновения сидеропении. Такие кровопотери могут быть обусловлены заболеваниями органов пищеварения и болезнями других органов.
Нарушения баланса железа могут сопровождать повторные острые эрозивные или геморрагические эзофагиты и гастриты, язвенную болезнь желудка и двенадцатиперстной кишки с повторными кровотечениями, хронические инфекционные и воспалительные заболевания пищеварительного канала. При гигантском гипертрофическом гастрите (болезни Менетрие) и полипозном гастрите слизистая оболочка легко ранима и часто кровоточит. Частой причиной скрытых труднодиагностируемых кровопотерь является грыжа пищевого отверстия диафрагмы, варикозное расширение вен пищевода и прямой кишки при портальной гипертензии, геморрой, дивертикулы пищевода, желудка, кишок, протока Меккеля, опухоли. Легочные кровотечения — редкая причина развития дефицита железа. К развитию дефицита железа иногда могут приводить кровотечения из почек и мочевых путей. Очень часто сопровождаются гематурией гипернефромы.
В некоторых случаях кровопотери различной локализации, являющиеся причиной железодефицитной анемии, связаны с гематологическими заболеваниями (коагулопатиями, тромбоцитопениями и тромбоцитопатиями), а также с поражением сосудов при васкулитах, коллагенозах, болезни Рандю — Вебера — Ослера, гематомах.
Иногда железодефицитная анемия, обусловленная кровопотерей, развивается у новорожденных и грудных детей. Дети в значительно большей степени чувствительны к кровопотере, чем взрослые. У новорожденных потеря крови может быть следствием кровотечения, наблюдавшегося при предлежании плаценты, ее повреждении при кесаревом сечении. Другие труднодиагностируемые причины кровопотери в период новорожденности и грудном возрасте: кровотечения из пищеварительного канала при инфекционных заболеваниях кишок, инвагинации, из дивертикула Меккеля. Значительно реже дефицит железа может возникать при недостаточном его поступление в организм.
Дефицит железа алиментарного происхождения может развиться у детей и взрослых при недостаточном его содержании в пищевом рационе, что наблюдается при хроническом недоедании и голодании, при ограничении питания с лечебной целью, при однообразной пище с преимущественным содержанием жиров и сахаров. У детей может наблюдаться недостаточное поступление железа из организма матери как следствие железодефицитной анемии во время беременности, преждевременных родов, при многоплодности и недоношенности, преждевременной перевязке пуповины до прекращения пульсации. Длительное время считали основной причиной развития дефицита железа отсутствие хлористоводородной кислоты в желудочном соке. Соответственно выделяли гастрогенную или ахлоргидрическую железодефицитную анемию. В настоящее время установлено, что ахилия может иметь только дополнительное значение в нарушении всасывания железа в условиях повышенной потребности в нем организма. Атрофический гастрит с ахилией возникает вследствие дефицита железа, обусловленного снижением активности ферментов и клеточного дыхания в слизистой оболочке желудка.
К нарушению всасывания железа могут приводить воспалительные, рубцовые или атрофические процессы в тонкой кишке, резекция тонкой кишки.
Существует ряд физиологических состояний, при которых потребность в железе резко увеличивается. К ним относятся беременность и лактация, а также периоды усиленного роста у детей. Во время беременности расходование железа резко повышается на потребности плода и плаценты, кровопотерю при родах и лактацию. Баланс железа в этот период находится на грани дефицита, и различные факторы, уменьшающие поступление или увеличивающие расход железа, могут приводить к развитию железодефицитной анемии.
В жизни ребенка существует два периода, когда наблюдается повышенная потребность в железе. Первый период — это первый — второй год жизни, когда ребенок быстро растет. Второй период — это период полового созревания, когда снова наступает быстрое развитие организма, у девочек появляется дополнительный расход железа вследствие менструальных кровотечений.
источник
Анемия — это состояние, которое развивается, если в крови недостаточно эритроцитов. В формировании кровяных телец участвуют витамины и минералы. Если в организм поступает недостаточное количество этих веществ, то может развиться малокровие. Принимать витамины при анемии очень важно, в формировании эритроцитов они играют ключевую роль.
Анемия характеризуется низким уровнем гемоглобина. Это белок, при непосредственном участии которого происходит транспортировка кислорода к клеткам и вывод их низ углекислого газа. Ключевую роль в деятельности гемоглобина играет железо, поэтому часто именно дефицит этого химического элемента приводит к малокровию.
Этот вид отклонения называется железодефицитной анемией (ЖДА). Она бывает и у взрослых, и у детей. Течение болезни способно вызвать атрофические изменения в слизистой пищеварительного тракта, половых органов и дыхательной системы. На первых этапах развития человек не замечает, что у него что-то не так. Если болезнь развивается без лечения, то первыми признаками становятся раздражительность и вялость.
Дефицитная анемия развивается в силу многих причин. Это может произойти из-за больших кровопотерь, спровоцированных разными причинами. Поводом также могут стать нарушения в работе пищеварительной системы, в силу чего микроэлемент не может полноценно усваиваться организмом. Причиной часто выступают заболевания сосудов, сердца и спинного мозга. У женщин недостаток железа в организме может наступать во время обильных менструаций.
Симптомы ЖДА:
- изменения в состоянии ногтей, ломкость;
- слабость в мышцах;
- головокружение и головная боль;
- бледность кожи;
- тканевая сидеропения, хейлит.
Полноценная деятельность эритроцитов обеспечивается с помощью множества витаминов.
Большую роль играют биологически активные вещества группы В:
Кроме этого, в лечении малокровия важна аскорбиновая кислота. Она принимает активное участие во всех обменных процессах. Без нее железо очень плохо усваивается.
Ключевым строительным элементом в формировании эритроцитов является, как уже было отмечено, витамин В12, поэтому его в организме должно быть в достаточном количестве.
Для процесса формирования эритроцитов также необходимы минералы. Железо, медь и цинк принимают в этом непосредственное участие. Нехватка железа и меди вызывает одинаковые симптомы. Если недостаточно цинка, то медь полноценно не может усваиваться. Поэтому важно планировать лечение в комплексе, принимать препараты, которые насыщают организм всеми необходимыми минералами.
Нехватка железа при анемии случается редко, если питаться сбалансировано и правильно. Для того чтобы держать уровень железа на достаточном уровне, нужно насыщать свой организм определенными продуктами. К таковым относятся гречка, проросшие зерна пшеницы, яйца перепелиные и куриные, бобы, орехи и гранаты, мясо, куриная печень .
Устойчивый недостаток железа в крови нужно обязательно лечить. Ведь это состояние негативно влияет на общее самочувствие. Существует много витаминных комплексов. Выбирать их нужно в зависимости от показаний.
Во время лечения препаратами будьте готовы к побочным эффектам. Наиболее частые явления – тошнота и нарушения в пищеварении. В таком случае нужно обращаться к доктору. Проанализировав тяжесть заболевания, он отменит препарат или посоветует другое средство.
Популярны железосодержащие препараты:
- Ферроградумет. Содержит 105 мг сульфата железа, заключенного в наполнитель градумет. Из него микроэлемент высвобождается и всасывается, но постепенно и контролированно. Принимается средство по 1-2 таблетки за полчаса до завтрака, курсом в несколько месяцев.
- Тотема. Выпускается в форме раствора для перорального употребления. 1 ампула объемом 10 мл содержит 50 мг железа, 1,33 мг марганца, 700 мкг меди. Взрослая дозировка — 2-4 ампулы в сутки. Препарат необходимо растворять в стакане воды и пить до еды.
- Актиферрин. Это капли для приема внутрь. В 100 мл содержатся 4,72 гр железа, 3,56 гр D,L-серина. Препарат принимается дважды или трижды в день, разовая доза — из расчета 5 капель на килограмм массы тела. Курс должен продолжаться не менее 8 недель.
- Сорбифер Дурулес. 1 таблетка содержит 320 мг сульфата железа (что эквивалентно 100 мг Fe 2+ ), 60 мг витамина С. Принимается по 1-2 шт в день. В запущенных случаях — по 3-4 таблетки ежедневно. Курс — до 4 месяцев.
- Мальтофер. Выпускается в форме таблеток, сиропа, капель, раствора для инъекций. Таблетки принимаются по 1-3 шт трижды в день. Сироп — по 5 мл в день детям до года, детям до 12 лет по 10 мл, взрослым — до 30 мл. Капли — по 40-120 в сутки. Внутримышечно взрослым назначают по 1 ампуле в день. Детская дозировка определяется, исходя из массы тела.
Внутримышечный ввод железосодержащих препаратов прописывается редко. Он актуален, когда по показаниям необходимо срочное поступление полезных веществ, а также в случаях, если пищеварительная система не способна полноценно усвоить биологически активные вещества.
Регулярно совершайте прогулки. Важно, чтобы они были полноценными и длительными. Пересмотрите свой рацион. В нем должны присутствовать продукты, содержащие железо. Употребляйте больше воды и фруктов. Не забывайте о пользе овощей, особенно таких как капуста, укроп, зеленый лук, петрушка, свекла. Вместо привычного чая и кофе заваривайте стебли, листья и корни одуванчика, а также цветы гречихи.
Вот несколько полезных рецептов:
- Стакан настоя плодов шиповника с добавленной чайной ложкой меда и лимонным соком утром натощак.
- Тщательно измельчите грецкие орехи, добавьте мед и клюкву. Принимайте смесь каждый день по столовой ложке.
- Пол-литра сока яблок, свеклы и моркови в соотношении 1:1:2 пейте ежедневно. Чтобы максимально эффективно усваивался ретинол, содержащийся в моркови, съешьте перед соком ложку сметаны или другой жирный продукт растительного или животного происхождения.
- ½ стакана земляники, ложку меда, молоко аккуратно перемешайте. Есть смесь нужно два раза в день три недели.
- Стакан гречки и грецких орехов тщательно размолоть и добавить стакан меда. Ешьте смесь два или три раза в день.
Старайтесь употреблять только полезные продукты, сократите на время жиры. Они негативно влияют на процесс кроветворения. Не совмещайте продукты с высоким уровнем кальция, он не дает железу полноценно усваиваться. Пейте меньше кофе и чая, ешьте меньше отрубей и продуктов, в которых много пищевых волокон.
Низкий уровень гемоглобина встречается у детей нередко. Дефицитная анемия развивается в силу разных причин.
Совсем малыши могут ею болеть по дородовым причинам:
- многоплодная беременность;
- дефицитная анемия длительного характера у матери во время беременности;
- нарушение кровообращения между маткой и плацентой;
- преждевременные роды;
- потеря крови во время родов;
- не вовремя сделанная перевязка пуповины.
Но среди множества причин более важную роль играют послеродовые аспекты. Дефицитная анемия развивается, если слишком рано начинается искусственное вскармливание или слишком поздно вводится прикорм . Причиной может стать неразнообразное питание, молочная диета. Такое заболевание как рахит и частые простуды также могут вызвать недостаток гемоглобина.
Лечение в таком случае назначается врачом. Железосодержащие препараты внутривенно или внутримышечно вводят только в случаях тяжелой стадии заболевания. Обычно его лечат комплексно. При железодефицитной анемии назначают препараты перорально, разрабатывают сбалансированный режим питания, применяют фитотерапию.
Огромную роль играет профилактика. Особенное внимание следует уделять детям из группы риска. К таковым относятся преждевременно родившиеся и те, у которых были какие-либо проблемы при родах. Чтобы не допустить дефицитной анемии, нужно правильно и сбалансировано питаться, не забывать о прогулках на свежем воздухе, гимнастике и массаже.
Болезнь Аддисона-Бирмера — это недостаточность витамина В12 в организме. Ее также называют пернициозной анемией. Такого вида авитаминоз встречается редко, особенно у молодых людей. На 100 000 человек насчитывается 110-130 случаев болезни Бирмера. Но у пожилых людей она встречается чаще.
Есть три главных фактора, которые способствуют развитию болезни:
- генетическая предрасположенность;
- атрофический гастрит тяжелого характера;
- аутоиммунные заболевания.
Женщины страдают болезнью Бирмера немного чаще, чем мужчины. К симптомам относятся потеря жизненного тонуса, повышенная утомляемость и сонливость. Четверть пациентов рассказывают о болях в языке и во рту. Иногда пропадает аппетит и снижается масса тела.
Лечение при болезни Бирмера заключается в восполнении дефицита витамина В12. Изменение рациона здесь не поможет. Это серьезное заболевание с возможными тяжелыми последствиями лечится большими дозами лекарств. На начальной стадии терапии наиболее эффективным считается Оксикобаламин в ампулах. После курса длительностью в 6 месяцев может отмечаться падение ровня железа. В этом случае будут назначены железосодержащие препараты.
источник
Анемия, или Малокровие
Термин «малокровие», как иногда называют анемию, конечно, не означает, что у человека стало мало крови. Просто в силу какой-то причины в крови уменьшилось количество эритроцитов и красящего вещества крови — гемоглобина. Согласно медицинской энциклопедии, анемия – это состояние, характеризующееся снижением концентрации гемоглобина (менее 130 г/л у мужчин и 120 г/л у женщин) и гематокрита (менее 39% у мужчин и 36% у женщин). Обычно при этом также происходит и снижение количества красных кровяных телец (эритроцитов).
Наиболее часто встречаются анемии, связанные с дефицитом железа (около 90% всех анемий), реже анемии при хронических заболеваниях, еще реже анемии, связанные с дефицитом витамина В12 или фолиевой кислоты (мегалобластные), гемолитические и апластические. Почему же развивается анемия и как вернуть кровь в нормальное состояние?
Железодефицитная анемия (ЖДА)– одно из самых распространенных сегодня заболеваний. По данным ВОЗ, на нашей планете этим заболеванием (с явлениями анемии или скрытым дефицитом железа) страдают примерно 800 миллионов человек! Чаще всего заболевание встречается у детей, подростков и женщин. Это беда всех стран: в благополучных государствах Европы заболевание встречается у 40% женщин, у 15% мужчин и у 90% беременных, а в некоторых африканских, азиатских и латино-американских странах – у 70–90% процентов населения.
Кровопотеря – одна из важнейших причин развития железодефицитной анемии. Женщины теряют кровь ежемесячно: примерно у 30% здоровых женщин имеет место гиперполименоррея (менструальное кровотечение, длящееся более 5 дней без образования сгустков крови или более 3 дней с образованием сгустков крови). Такой объем кровопотери рано или поздно приводит к серьезной нехватке железа. А срок проявления признаков зависит от запасов железа в организме каждой конкретной женщины. Кровопотери из желудочно-кишечного тракта – вторая по частоте причина железодефицитного состояния (ЖДС) у женщин и самая частая причина этого заболевания у мужчин.
Следующей по значимости группой причин развития ЖДС является повышенная потребность в железе. Основной запас железа человек получает во время внутриутробного развития (через плаценту от матери) и далее – с материнским молоком. За период вынашивания, беременности, родов и кормления ребенка женщина расходует более 800 мг железа! Поэтому в этот период требуется адекватный запас железа в организме. Существующий же дефицит железа приводит к развитию ЖДА у самой женщины, а также является предпосылкой для развития дефицита железа у ребенка.
Часто анемия развивается из-за недостаточного поступления железа с пищей или нарушения всасывания его в кишечнике, что происходит при некоторых заболеваниях (энтеритах, резекции тонкого кишечника и т.д.).
Главные симптомы анемии – слабость и бледность, причем не только кожных покровов, но и слизистых. Эти признаки часто сопровождаются одышкой и учащенным сердцебиением, обмороками (особенно в душных помещениях).
Женщины средних лет часто отмечают при анемии мышечную слабость, нарушения вкуса и обоняния – желание есть необычную пищу: мел, штукатурку, глину, бумагу, сырые овощи, лед, сухие крупы др., вдыхать обычно неприятные запахи: бензин, керосин, лаки и краски, влажный пепел табака и т.д. В углах рта появляются «заеды», волосы тускнеют и секутся, ногти принимают форму ложек, затрудняется глотание твердой и жидкой пищи.
У пожилых людей, кроме этого, наблюдаются кардиопатии с недостаточностью кровообращения.
При длительной анемии у детей обнаруживаются частые простудные заболевания, стоматит, гнойно-воспалительные изменения кожи, расстройства памяти, нарушения интеллекта. Нарушаются процессы пищеварения: могут возникать поносы, а чаще – запоры. Ребенок становится плаксивым, мало двигается, быстро устает.
Чтобы поставить точный диагноз анемии, необходим анализ крови.
Грамотное лечение анемии включает в себя три компонента: это назначение сбалансированной диеты с продуктами, богатыми железом; поиск и лечение причины заболевания; подбор железосодержащих препаратов.
Больному необходимо увеличить калорийность пищи за счет белков, фруктов, овощей. Жир следует ограничить, так как он снижает процессы всасывания железа в кишечнике (какие продукты «поднимают» гемоглобин при анемии, читайте здесь). Но верно выстроенную диету, равно как и препараты железа, может порекомендовать только врач-гематолог (если в вашей поликлинике такого специалиста нет, обращайтесь к терапевту). Сегодня в медицинском арсенале – масса лекарственных препаратов железа, как хорошо всасываемых солей, так и комбинированных препаратов железа с ингредиентами, повышающими его всасывание. Эффект от приема может сказаться уже через неделю от начала лечения – человек просто начинает себя совершенно по-другому себя чувствовать.
Для начала человеку нужно обязательно сдать анализ крови. Больным анемией и при диагностике этого заболевания проводят также десфераловый тест: с его помощью определяют количество железа, выведенное с мочой после внутримышечного введения десферала. Этот показатель характеризует величину запаса железа в организме, у здоровых людей после введения 500 мг десферала выводится за сутки 0,8–1,3 мг железа, а при его дефиците – менее 0,4 мг.
Иногда для установления причин и факторов, сопутствующих развитию анемии, бывают также необходимы такие исследования, как определение кислотности желудочного сока; исследование кала на наличие паразитов и скрытую кровь, рентгенологическое исследование пищеварительного канала для выявления язвенной болезни, гинекологическое обследование и исследование прямой кишки для выявления язвенного колита, геморроя, опухоли.
www.prosto-zdorovie.ru
Другие статьи раздела БОЛЕЗНИ И ИХ ЛЕЧЕНИЕ:
источник
Анемия (малокровие) — симптомы, причины возникновения, лечение и профилактика анемии при помощи витаминов, добавок и лекарственных трав, питание при анемии
Вы все время бледны? У вас постоянно упадок сил? Сделайте анализ крови — возможно, у вас анемия. Тогда важно понять, из-за нехватки чего она возникла, и устранить опасный дефицит. Учтите: ставить диагноз, назначать лечение и решать, помогут ли добавки, должен врач.
Анемия (малокровие) — это недостаток в крови эритроцитов, а значит, содержащегося в них гемоглобина — красного пигмента, переносящего кислород от легких ко всем тканям. Отсюда бледность. Кислород нужен для сжигания питательных веществ с выделением энергии, поэтому при анемии ее не хватает. Отсюда слабость. Однако симптомы эти неброские, а опоздание с диагностикой и лечением анемии грозит самыми серьезными последствиями.
Чаще всего причиной развития анемии (малокровия) является недостаток в пище железа, входящего в состав гемоглобина. Такая ситуация встречается у женщин детородного возраста, если у них обильные менструации (гиперменорея). К железодефицитной анемии могут привести мелкие кровопотери при геморрое, полипах прямой кишки, язвенной болезни, раке желудка или толстой кишки, а также при постоянном приеме аспирина, ибупрофена и других нестероидных противовоспалительных средств. Однако чаще всего к дефициту железа ведет беременность. В ходе нее женщина теряет 1 г этого элемента, отдавая 500 мг плоду и столько же плаценте. Если за одной беременностью вскоре следует другая, потеря железа составит уже 2 г, что приводит к значительному его недостатку в организме.
Реже встречается пернициозная анемия, вызываемая дефицитом витамина В12 и/или фолиевой кислоты, необходимых для синтеза эритроцитов. К группе риска относятся алкоголики, курильщики, люди с некоторыми расстройствами пищеварения, вегетарианцы, лица старше 50 лет, беременные женщины и кормящие матери — из-за неполноценного питания или нарушенного усвоения витаминов. Анемия может возникнуть на фоне хронического заболевания (например, рака, волчанки, суставного ревматизма), под воздействием токсичных веществ и радиации, а также быть генетически обусловленной (серповидно-клеточная анемия, талассемия и др.).
• Физическая слабость, быстрая утомляемость, головокружение, раздражительность, спутанность сознания.
• Бледность, особенно десен, конъюнктивы и ногтей.
• Язвы в полости рта и/или на языке; неожиданные синяки и/или кровотечения.
• Онемение конечностей, покалывание в них.
| Когда нужен врач |
| • При любых симптомах анемии врач должен установить причину. |
• Если вы беременны, планируете беременность или у вас обильные менструации.
• Если вы уже лечитесь от анемии: регулярные анализы крови позволяют оценить эффект добавок.
• Внимание! Если вы лечитесь медикаментами, принимайте любые препараты только с разрешения врача.
|
Прежде чем принимать добавки, следует выявить причину анемии: не вызвана ли она внутренним кровотечением. Если вам рекомендовано принимать добавки, необходимы ежемесячные анализы крови.
Если вам не хватает железа , желательно принимать его добавки вместе с витамином С, который стимулирует усвоение этого элемента. Избыток железа не менее опасен.
Крапива зачастую используется фитотерапевтами для лечения анемии. Способностью повышать усвоение железа из пищи или добавок обладают одуванчик, лопух, щавель курчавый, горечавка и красный клевер — в форме настоев или настоек.
Витамин С важен и при анемии, вызванной дефицитом витамина В12 и/или фолиевой кислоты : он облегчает их кишечное всасывание. Эти две добавки надо принимать одновременно и под контролем врача, поскольку избыток одной из них может маскировать дефицит второй. Если анемия вызвана только дефицитом В12 и/или фолиевой кислоты, а не нарушением их всасывания, по завершении лечения следует ежедневно принимать стандартные поливитаминные препараты для предупреждения рецидива. Infovitamin.ru желает вам здоровья!
| Рекомендуемые витамины и добавки при анемии | |
|---|---|
| Железо | Доза: 30 мг 3 раза в день во время еды. Указание: врач может назначить и более высокие дозы. |
| Витамин С | Доза: 500 мг 3 раза в день. Указание: принимать во время еды. |
| Витамин В12/фолиевая кислота | Доза: 1000 мкг витамина В12 и 400 мкг фолиевой кислоты дважды в день в течение месяца. Указание: всегда принимайте эти витамины вместе. Если прием внутрь не помогает, необходимы инъекции витамина В12. |
| Эхинацея | Доза: по 200 мг экстракта два раза в день. Указание: экстракт с 3,5% эхинакозидов. |
| Крапива | Доза: 250 мг экстракта листьев 2 раза в день. Указание: стандартизованные экстракты в продаже отсутствуют. |
| Примечание: в первую очередь используйте добавки, выделенные красным шрифтом . Проверьте, не получаете ли вы одни и те же вещества в составе разных добавок. | |
| К сведению |
| • Большинство женщин после менопаузы и мужчин любого возраста получают достаточно железа с пищей, поэтому им совершенно не нужно и даже опасно принимать добавки, содержащие этот элемент. Избыточное железо играет в организме роль окислителя, приводя к образованию агрессивных молекул — свободных радикалов, способных повышать уровень холестерина и вызывать закупорку артерий. Избыток железа связывают с развитием инфаркта миокарда. • Некоторые врачи считают, что в форме инъекций витамин В12 усваивается лучше, чем при его приеме внутрь. Однако исследования показывают, что эффективность обеих форм его применения одинакова. |
• Ешьте больше продуктов, богатых железом (печень, красное мясо, бобовые, сухофрукты, орехи, ракообразные), фолиевой кислотой (печень, пшеничные зародыши, шпинат, арахис, орехи, спаржа, камамбер) и витамином В12 (печень, ракообразные, мясо, сыр, рыба, яйца).
источник
Все люди понимают, что для нормальной жизни крови у человека должно быть достаточно. И очень плохо, когда крови мало. А спросите – почему? И вполне вероятно, что в ответ услышите одно из следующих заблуждений.
Заблуждения возникают от желания некоторых собеседников показаться сведущими в вопросах, информацией о которых они не располагают. Само по себе незнание – это не преступление. Недопустимо распространять слух, как говорится, «на чистом глазу», ни в чем не усомнившись, не понимая, что тем самым наносится конкретный вред здоровью конкретного человека. Уж лучше, если не знаешь, промолчать. С другой стороны, специальные медицинские знания не могут быть тайной людей в белых халатах. Напротив, чем больше о болезни знает человек, тем успешнее будет лечение – это доказанный наукой факт. Поэтому приступим к изложению того, что собой представляют наиболее распространенные среди россиян виды малокровия.
В настоящее время железодефицитная анемия превратилась в весьма распространенное заболевание. Охарактеризовать его можно достаточно коротко – это патологическое состояние, отличающееся пониженным содержанием ионов железа в организме. Количество железа снижается повсеместно, включая собственно кровь, костный мозг и кровяные депо – места, куда организм делает запасы на черный день. В результате массового дефицита железа нарушается синтез гемма и таких белков, содержащих железо, как миоглобин и тканевые ферменты. Спровоцированный недостаток тканевых ферментов порождает тканевой дефицит железа, который почти всегда предшествует развитию железодефицитной анемии и всегда ее сопровождает.
По данным статистики, 50% населения планеты жалуются на дефицит железа в крови и возникающее в результате этого малокровие, которое составляет 80% наиболее часто встречающихся форм анемии. Металлы существуют в природе исключительно в виде соединений, человеческий организм либо не усваивает их, либо усваивает очень плохо. Как правило, нам все же удается получить железо через продукты питания. К анемии же приводит превышение спроса на железо над его предложением организму. При различных физиологических состояниях или заболеваниях получается так, что существующий в организме баланс между поступлением и потреблением железа нарушается не в лучшую для человека сторону.
Чаще других причиной происшедшего выступает повышенное расходование железа, связанное с кровопотерей или с повышенной потребностью в нем при вполне житейских ситуациях – беременности, усиленном росте в юном возрасте и пр. У взрослых дефицит железа развивается, как правило, вследствие кровопотери. Чаще всего к отрицательному балансу железа приводят постоянные небольшие кровопотери и хронические скрытые кровотечения (до 10 мл/сут.). Иногда дефицит железа может развиться после однократной массивной потери крови, превышающей запасы железа в организме, а также вследствие повторных значительных кровотечений, после которых запасы железа не успевают восстановиться. Чаще всего такое состояние развивается после маточных кровотечений, после кровотечения в желудочно-кишечном тракте. Значительно реже состояние нехватки железа возникает в результате многократных кровотечений из носа, потерь крови в почках, легких, при травме и в стоматологии. В исключительных случаях железодефицитная анемия может развиться у донора крови, если частота кровосдачи была излишне высока, причем часто такое отмечается у доноров-женщин и при лечебных манипуляциях, например вследствие кровопускания у больного гипертонической болезнью.
Кроме того, по статистическим данным, до 30% женщин детородного возраста испытывают скрытый дефицит железа, у 10% обнаруживается железодефицитная анемия. Причинами развития болезни служат не только беременность и маточные кровотечения, но и болезненные нарушения менструального цикла, например полименорея, истощающая запасы ионов железа в организме и способствующая развитию его скрытого дефицита, в итоге выливающегося в болезнь – железодефицитную анемию. Врачи склонны считать, что и фибромиома матки может способствовать вымыванию железа из организма с последующим развитием анемии.
На втором месте в рейтинге причин развития постгеморрагической железодефицитной анемии стоят кровопотери из желудочно-кишечного тракта. Часто имея скрытый характер, такие потери крови с трудом поддаются своевременной диагностике. Поэтому, например, у мужчин кишечные кровотечения лидируют в перечне причин развития железодефицитной анемии. Возникать же они могут по самым разным поводам: при язвенной болезни желудка или двенадцатиперстной кишки, при эрозивных гастритах, гемморрагических хронических гастритах, инфекционных и воспалительных болезнях органов пищеварения с хроническим течением патологического процесса. Подчас больной теряет кровь из-за диафрагмальной грыжи пищевода, развития варикозной болезни вен прямой кишки или пищевода, банального геморроя, дивертикулеза толстого или тонкого кишечника, наконец, из-за развития опухолевого процесса.
Кровотечения в легких считаются довольно редкой причиной потери железа кровью, так же как и кровотечения из почек и мочевыводящих путей. Иногда потери железа можно объяснить другими болезнями крови – коагулопатиями, тромбоцитопениями и тромбоцитопатиями. Или созреванием гематомы, коллагенозом, васкулитом, болезнью Рандю – Вебера – Ослера.
У новорожденных и грудных детей состояние железодефицитной анемии иногда также возможно объяснить кровопотерей при предлежании плаценты или при повреждении плаценты в ходе выполнения кесарева сечения, при кишечном кровотечении, которое сопровождает некоторые инфекционные заболевания, и в некоторых других случаях. Серьезность такого положения в том, что дети, в отличие от взрослых, крайне чувствительны к дефициту железа.
Причиной развития железодефицитной анемии у ребенка может быть недостаток железа в его пищевом рационе, что отмечается при постоянном недоедании (или при голодании), при соблюдении определенной диеты в процессе лечения какого-либо заболевания (детской пищевой аллергии, например) или в результате однообразного питания с преобладанием сахаров и жиров (алиментарный дефицит железа возможен и у взрослых). В других случаях дефицит железа у ребенка является следствием железодефицитной анемии во время беременности у матери, или формируется в результате недоношенности и многоплодности, или по вине преждевременных родов. Недостаток железа у ребенка может сформироваться и в силу акушерских ошибок при оказании родовспоможения, например, если пуповину плода перевязали, не дожидаясь прекращения пульсации.
Длительное время специалисты считали основной причиной развития дефицита железа отсутствие хлористоводородной кислоты в желудочном соке (это заболевание называется ахилия). Соответственно выделяли гастрогенную или ахлоргидрическую железодефицитную анемию. В настоящее время установлено, что ахилия может иметь только дополнительное значение в нарушении всасывания железа в условиях повышенной потребности в нем организма. Атрофический гастрит с ахилией возникает вследствие дефицита железа, обусловленного снижением активности ферментов и клеточного дыхания в слизистой оболочке желудка. К нарушению всасывания железа могут приводить воспалительные, рубцовые или атрофические процессы в тонкой кишке, резекция тонкой кишки.
Говоря о возможных причинах развития дефицита железа в организме, не будет лишним упомянуть о таких ситуациях, при которых потребности самого организма в нем резко возрастают. Эти ситуации общеизвестны: тяжелые физические нагрузки, излишнее увлечение спортом, беременность и период кормления грудью, рост и развитие ребенка с рождения и до возмужания, причем два временных отрезка жизни ребенка – первый и второй год жизни и период полового созревания – требуют особо пристального внимания врачей и родителей. Почему спрос организма на ионы железа растет в приведенных случаях – понятно. При беременности железо требуется не только матери, но и растущему плоду: уровень содержания железа в крови в этот период крайне низок, и его малейшая потеря по разным поводам приводит к железодефицитной анемии.
Дефицит железа не наносит существенного вреда нашей иммунной системе, он может, как это ни странно, даже укрепить ее, поскольку для большинства бактерий железо – очень важный питательный элемент. Другими словами, люди, страдающие дефицитом железа, защищены от инфекций, поскольку болезнетворные микробы не находят себе полноценного питания. Однако, что касается расстройств других систем организма, опасный дефицит железа нельзя игнорировать.
Иногда, как уже упоминалось, на дефицит железа указывают странные привычки питания: развивается просто волчий аппетит на мороженое, картофельные чипсы, сельдерей или землянику, возникают не наблюдавшиеся ранее пристрастия к очень острой или соленой пище. Некоторые ученые предполагают, что это заболевание искажает нормальные вкусовые ощущения и потребности больного.
С психологической точки зрения железодефицит может свидетельствовать о пренебрежительном отношении человека к своему организму и состоянию здоровья, ведь нередко недостаток железа возникает вследствие неполноценного питания, дефицита свежего воздуха, движения и положительных эмоций, стимулирующих обменные процессы в организме. Чаще всего за таким невнимательным отношением к своему здоровью стоят глубинные психологические мотивы: человек либо погружен в тяжелые переживания и не придает значения ничему другому, либо привык в силу своей низкой самооценки и нездоровой жертвенности пренебрегать своими нуждами как малозначительными, либо подспудно и неосознанно стремится загнать свое здоровье в угол, воспринимая упадок сил и болезнь как наказание за что-то, как возможное искупление некой вины или, напротив, как попытку скрыться за болезнью от назревших проблем.
Механизм развития железодефицитной анемии связан с физиологической ролью железа в организме и его участием в процессах тканевого дыхания, о котором мы говорили во вступлении. К нашему несчастью, человеческий организм только в незначительной степени способен регулировать усвоение железа из пищи и не в состоянии контролировать его расходование. Поэтому происходит следующее: при нехватке ионов железа организм начинает расходовать собственные его запасы, хранящиеся до поры в кровяных депо, что влечет скрытый дефицит запасов железа, по мере нарастания которого сказывается недостаток железа в клетках, нарушающий ферментативную активность и процессы дыхания в тканях, после чего и развивается железодефицитная анемия, о которой идет речь.
Набор симптомов при железодефицитной анемии зависит от выраженности дефицита железа и скорости его усугубления. Неспешно развивающееся патологическое состояние проходит два периода: скрытого дефицита железа и явной анемии, вызванной дефицитом железа.
В преддверии появления выраженных симптомов малокровия из-за недостатка железа у больного могут быть лишь неопределенные жалобы на самочувствие и маловыраженные признаки скрытого дефицита железа: общее недомогание, слабость, вялость и, соответственно, падение работоспособности на таком фоне. При тщательном расспросе больного опытный врач может выявить признаки изменения вкуса, сухость языка, затрудненность акта глотания, наличие приступов сердцебиения и небольшой одышки. При осмотре больного – сухость кожи и волос, ломкость ногтей, видимая атрофия сосочков на языке, «заеды».
Перечисленные симптомы однозначно вызваны постепенно развивающейся гипоксией тканей. К таким случаям относятся нерезко выраженные железодефицитные состояния, развивающиеся на протяжении длительного времени у женщин зрелого возраста вследствие повторных беременностей, родов и абортов, у женщин-доноров, у лиц обоего пола в период усиленного роста. Но все же у большинства больных при продолжающемся и нарастающем при нашем попустительстве дефиците железа, уже после исчерпания всех резервов организма, развивается железодефицитная анемия. Все вышеперечисленные симптомы скрытого периода становятся все более выраженными, усугубляются с течением времени. К ним присоединяются симптомы затруднения в сосредоточении внимания, головная боль после переутомления, учащающиеся приступы головокружения вплоть до повторяющихся обмороков. Следует подчеркнуть, что выраженность перечисленных симптомов напрямую зависит не от глубины дефицита железа, а от продолжительности заболевания и возраста больных. Чем старше человек, тем тяжелее он переносит заболевание, хотя, по объективным данным, степень малокровия у его молодого товарища по несчастью может быть глубже, серьезнее.
Малокровие из-за дефицита железа отличается также выраженными изменениями кожных покровов, ногтевых пластин и волос. У таких малокровных больных цвет кожи приобретает зеленоватый оттенок, сама кожа становится очень бледной, сухой, шелушащейся, дряблой. При этом на щеках легко «расцветает» нездоровый румянец. Волосы истончаются, сереют и редеют, рано покрываются сединой. Ногтевые пластины истончаются, становятся матовыми, волнистыми и легко ломаются. При далеко зашедшей тяжелой анемии ногти приобретают характерную ложкообразную вогнутую форму.
У анемичных больных нарастает общая мышечная слабость, что никогда не отмечается при заболевании другими видами малокровия. Нарушения, вызванные недостатком питания клеток, наблюдаются в слизистых оболочках дыхательной системы, пищеварительного тракта, половых органов. Изменения в пищеварительной системе помогают врачам подтвердить диагноз железодефицитной анемии, потому что наблюдаются исключительно при данной форме анемии. У большинства больных снижается аппетит и одновременно растет стремление к остро-кислой, соленой еде. При нарастании симптомов к общей картине неблагополучия присоединяются извращения вкуса и обоняния. Вопреки здравому смыслу больному жутко хочется отведать известки, мела, сырых неприготовленных круп, без конца сосать сосульки. Кстати, если в это время будет начато лечение препаратами железа, то вышеприведенные извращения быстро пройдут без следа.
В четверти случаев наблюдается глоссит (воспаление языка) и изменения полости рта. У больных снижаются вкусовые ощущения, появляются покалывание, жжение и чувство распирания в языке, особенно в его кончике. При осмотре обнаруживаются атрофические изменения слизистой оболочки языка, иногда трещины на кончике и по краям, в более тяжелых случаях – участки покраснения неправильной формы («географический язык») и афтозные изменения. Процесс также захватывает слизистую оболочку губ и полости рта. Появляются трещины губ и «заеды» в углах рта (хейлоз), изменения зубной эмали. Для страдающих железодефицитной анемией больных характерен синдром сидеропенической дисфагии (синдром Пламмера – Винсона). Суть его в том, что больной человек не в состоянии проглотить комочек сухой или плотной еды, у него появляется чувство присутствия инородного тела, сильно першит в горле. Симптоматичны нарушения работы желудка, дающие знать о себе тошнотой, отрыжкой, чувством тяжести в желудке. Появление этих признаков говорит врачу о развитии у больного анемией атрофического гастрита и ахилии.
Постоянно мучают одышка, отеки, сердцебиение и боль в груди. Для пожилых людей тяжелое течение анемии чревато развитием сердечно-сосудистой недостаточности.
Иногда дефицит железа проявляется лихорадкой, при которой температура обычно не превышает 37,5 °С и исчезает после приема препаратов железа.
Приведем перечень наиболее распространенных при железодефицитной анемии симптомов:
• низкий показатель гемоглобина в крови, когда при незначительно уменьшенном количестве эритроцитов каждый из них содержит меньше гемоглобина, чем в норме;
• ломкие ногти, легкоранимая кожа, слабые, тонкие, часто выпадающие волосы, трещины на губах и шум в ушах – обычные жалобы больных при недостатке железа в крови;
• частые головные боли, головокружение, склонность к обморокам, «мушки в глазах»;
• возможные капризы аппетита, желание есть мел, пристрастие к очень острой, соленой пище, не наблюдавшееся ранее, могут косвенно указывать на наличие железодефицита;
• бросающаяся в глаза бледность, повышенная утомляемость, низкая работоспособность, слабость, нередко апатия, а также ослабление внимания и повышенная раздражительность могут указывать на нехватку ионов железа в организме.
Специалистами-гематологами железодефицитная анемия характеризуется как заболевание с хроническим течением, при котором возможны периодические обострения и ремиссии. Отчасти поэтому малокровие врачи относят к опасным симптомам дефицита железа, прежде всего у беременных женщин – вследствие увеличения угрозы преждевременных родов.
В молодом возрасте дефицит железа рассматривается медиками как повышение риска нарушения развития, поведения, сна, возникновения депрессий и функциональных мышечных нарушений; у детей дефицит железа ограничивает способности к обучению, движению и речи. Поэтому будьте серьезны и бдительны, при подозрении на дефицит железа скорректируйте рацион питания (об этом поговорим ниже) и проконсультируйтесь с врачом.
Для того чтобы диагноз железодефицитной анемии был окончательно подтвержден, а причины ее возникновения однозначно понятны лечащему врачу, порой необходимо провести дополнительные исследования. Ими могут быть:
• определение уровня рH (кислотности) желудочного сока;
• исследования, позволяющие выявить паразитов в кале;
• исследования, выявляющие скрытую кровь в кале;
• определение выделения с калом предварительно введенного в организм изотопа 59 Fe (помогает диагностировать кишечное скрытое кровотечение);
• рентгенодиагностические манипуляции, связанные с обнаружением язвенной болезни желудка или двенадцатиперстной кишки, эрозивного гастрита, диафрагмальных грыж, варикозных вен пищевода, опухолей и прочих заболеваний, способствующих кровопотере;
• исследование у проктолога с целью выявления язвенного колита, геморроя или опухоли прямой кишки.
Для правильного определения схемы лечения необходимо отделить железодефицитную анемию от других гипохромных анемий, которые вызываются совершенно иными причинами. К ним относится достаточно большое количество патологических состояний, вызванных нарушениями процессов образования гемоглобина. Ими могут быть анемии при свинцовом отравлении или при врожденных нарушениях образования порфиринов, а также болезнь, названная талассемией. Гипохромные анемии отличаются от железодефицитных тем, что протекают, несмотря на высокую концентрацию ионов железа в крови. При этом полностью сохранены его запасы в депо, которые не расходуются для образования гемма. Поэтому симптомы тканевого дефицита железа при этих заболеваниях присутствовать не могут.
Следующим шагом в дифференциальной диагностике железодефицитной анемии служит выявление причин болезни. Как правило, в возникновении дефицита железа в большинстве случаев повинна хроническая кровопотеря.
Существующие в гематологии методики позволяют выявить скрытые кровопотери в большинстве случаев заболевания железодефицитной анемией с изначально неясным происхождением, например идиопатическая железодефицитная анемия. Для дифференциальной диагностики используются:
• методы определения физиологических потерь крови у менструирующих женщин;
• исследования, позволяющие исключить фибромиому матки;
• рентгенографические исследования желудка и кишечника;
• ирригоскопия, гастроскопия, колоно– и ректороманоскопия, которые проводят даже при наличии частых носовых кровотечений, полименореи и других болезненных состояниях, связанных с потерей крови, исключительно потому, что кровотечения из пищеварительного тракта являются ведущей причиной развития железодефицитной анемии у мужчин и даже у неменструирующих женщин, часто имея скрытый характер;
• лабораторные методы исследования крови, костного мозга и определение показателей обмена железа в организме. Например, выявить кровотечение в пищеварительном тракте и указать его причину и источник весьма непросто, отчасти врачу может помочь подсчет количества ретикулоцитов. Признак кровотечения – это рост числа ретикулоцитов, который отсутствует при железодефицитной анемии другого происхождения;
• иногда при доказанной кровопотере из желудочно-кишечной системы врачам никак не удается выявить источник кровотечения. В таких случаях они считают целесообразным провести диагностическую лапароскопию – малое хирургическое вмешательство, позволяющее визуально, глазом, рассмотреть то, что происходит непосредственно в брюшной полости.
Установив причину железодефицитной анемии, врачу необходимо составить индивидуальную схему лечения таким образом, чтобы как можно скорее устранить первопричину развития малокровия у больного. Собственно же лечение железодефицитной анемии заключается в ликвидации дефицита железа в организме.
Предпочтение отдается лекарственным препаратам для приема внутрь перед внутривенным или внутримышечным их введением. Определение схемы такого лечения – прерогатива лечащего врача. Но все же стоит сказать о том, что для приема внутрь ранее применяли восстановленное железо в дозе 1 г три раза в сутки, однако его применению сопутствовали диспепсические расстройства и его плохо переносили больные. Реже вызывают диспепсические расстройства и хорошо всасываются из пищеварительного канала сульфат железа и лактат железа, которые можно применять в дозах 0,5—1 г три раза в сутки. Выпускают таблетки, содержащие соли железа, – гемостимулин (1 таблетка три раза в сутки) и феррокаль (2—4 таблетки три раза в сутки). К препаратам железа, содержащим его комплексные соединения, относятся ферроцерон (0,3 г три раза в сутки) и ферамид (0,1 г три раза в сутки). Эффективны в лечении железодефицитной анемии препараты железа зарубежного производства – ферроплекс, конферон, сорбифер и другие. Для лучшей переносимости указанные препараты нужно принимать после еды, а для улучшения всасывания – совместно с аскорбиновой кислотой. Внутрь препараты железа принимают в течение всего терапевтического периода вплоть до нормализации содержания гемоглобина в крови, а затем врачи могут назначить для приема в течение двух-трех месяцев их пониженные дозы. Это практикуется для создания запасов железа в кровяных депо.
В случаях когда кровотечения продолжаются, необходимо с профилактическими целями проводить до пяти-шести одномесячных курсов лечения железосодержащими препаратами в год.
В специальной литературе часто высказывается мнение о том, что применение витаминов группы В в данном случае нецелесообразно. Однако железодефицитные анемии беременных, анемии после оперативных вмешательств на пищеварительном тракте отличаются дефицитом не только железа, но и различных витаминов. В таком случае витаминотерапия обязательна.
Больным железодефицитной анемией переливание крови (трансфузионную терапию) врачи проводят исключительно по жизненным показаниям. Например, перед родами или при необходимости срочного хирургического вмешательства. И цель переливания крови в подобных ситуациях иная: врачи добиваются не повышения гемоглобина в крови, а быстрого улучшения общего самочувствия и состояния больного перед предстоящим испытанием.
Как лечебные мероприятия должны рассматриваться и рекомендации по усиленной диете больного малокровием. Настоятельно рекомендуются к употреблению в пищу мясо и продукты, из него изготовленные, говяжья печенка, бобы, соя, петрушка, изюм, горох, шпинат, чернослив, гранаты, рис, хлеб, греча. Подробно о питании «худосочных» больных будет рассказано ниже.
После выписки из стационара все без исключения больные железодефицитной анемией подлежат диспансерному учету. Врачебное наблюдение в диспансере включает в себя своевременную диагностику и лечение заболеваний, способствующих образованию дефицита железа, не менее двух-четырех раз в год взятие крови на анализы с определением картины крови и уровня железа в сыворотке крови, профилактический прием препаратов железа для поддержки его запасов в организме на стабильном уровне, наблюдение за беременными, детьми до года, подростками, женщинами с обильными менструациями, фибромиомой матки, за теми, кто подвергся обширному хирургическому вмешательству на кишечнике, а также за постоянными донорами крови.
Для предупреждения развития скрытого дефицита железа у людей, отнесенных к группе риска, рекомендуется один-два месяца в году принимать железосодержащие препараты. Прием препаратов железа с профилактической целью показан людям, больным хронической неустранимой кровопотерей. Беременным следует проводить полугодичные курсы так называемого восполнения. Курс восполнения состоит в приеме 100 мг железа и 300 мкг фолиевой кислоты в сутки. Такое ежедневное поступление этих веществ в организм исключает анемию у беременных. Для предупреждения наступления железодефицитной анемии у доноров установлен максимальный объем кровосдачи в год: он не должен быть больше 800—1200 мл крови у мужчин и 400—800 мл у женщин.
Анемию легче предупредить, чем лечить, и позднее мы еще поговорим об этом. Завершить же главу о железодефицитных анемиях логично более подробным рассказом о постгеморрагической анемии в силу ее чрезмерной распространенности среди россиян. Подобные состояния развиваются в силу массированных потерь крови, причем не столь важно, куда изливается кровь – наружу или во внутренние полости тела. Важен только факт снижения общего объема крови в теле человека, что уже само по себе способно привести к нехватке кислорода в тканях и развитию тканевой гипоксии. Тяжесть клинической картины развивающегося малокровия прямо зависит от скорости потери крови. Поэтому принято выделять острую и хроническую постгеморрагические анемии.
Такие анемии развиваются вследствие травм, сопровождающихся нарушением целостности кровеносных сосудов, кровотечений из внутренних органов, чаще – при поражении желудочно-кишечного тракта, матки, легких, полостей сердца, после острой кровопотери при осложнениях беременности и родов. Чем крупнее калибр пораженного сосуда и чем ближе к сердцу он расположен, тем опаснее для жизни кровотечение. Так, при разрыве дуги аорты достаточно потерять менее 1 л крови, чтобы наступила смерть в связи с резким падением артериального давления и дефицитом наполнения полостей сердца. Смерть в таких случаях наступает прежде, чем происходит обескровливание органов. При кровотечениях из сосудов мелкого калибра смерть обычно наступает при потере более половины общего количества крови. Если кровотечение оказалось не смертельным, то кровопотеря впоследствии возмещается благодаря регенераторным процессам в костном мозге.
При острой кровопотере (1000 мл и более) в течение короткого времени на первое место выступают признаки коллапса и шока. Клиническая картина такой анемии характеризуется бледностью кожных покровов и видимых слизистых оболочек, слабостью, головокружением, шумом в ушах, холодным липким потом, резким снижением артериального давления и температуры тела, частым пульсом слабого наполнения (нитевидным), возбуждением, сменяющимся обморочным состоянием, иногда рвотой, цианозом, судорогами. Происходит потеря значительного количества железа (500 мг и более).
Диагноз обычно не труден, кроме случаев анемии, обусловленной внутренним кровотечением. В первые часы и сутки в организме отмечается эквивалентное уменьшение общего содержания форменных элементов и плазмы крови. В связи с этим гематокрит, число эритроцитов и уровень гемоглобина в единице объема крови остаются в рамках нормы. Снижен лишь показатель объема циркулирующих эритроцитов. Через два-три дня после кровопотери отмечается уменьшение уровня гемоглобина, числа эритроцитов в единице объема крови, а также гематокрита. Эти изменения являются результатом уменьшения количества жидкости, выводимой почками, снижения транспорта в сосуды межтканевой жидкости и лимфы. Цветовой показатель остается нормальным в связи с тем, что в крови циркулируют зрелые эритроциты, находившиеся в сосудистом русле до кровопотери. Общее содержание тромбоцитов и их число в единице объема крови обычно снижены в результате их потребления в процессе тромбообразования и разбавления крови тканевой жидкостью. Общее количество лейкоцитов и содержание в единице объема крови также уменьшены.
Примерно через четыре-пять дней после кровотечения в крови обнаруживается большое число молодых клеток эритроцитарного ростка гемопоэза: полихроматофильных и оксифильных эритроцитов. Число ретикулоцитов также значительно увеличивается (регенераторная и гиперрегенераторная анемия). Цветовой показатель ниже 0,85 (гипохромия эритроцитов) в связи с тем, что скорость синтеза гемоглобина отстает от общих темпов ликвидации анемии борющимся организмом. В костном мозге в это время выявляются признаки интенсификации эритропоэза: увеличивается количество эритробластов, различных форм нормобластов, а также ретикулоцитов (костномозговая компенсация кровопотери).
Лечение состоит в возмещении кровопотери. Больному переливают кровь, вводят такие кровезаменители, как полиглюкин, раствор альбумина, а также солевые растворы (их объем зависит от величины кровопотери). При развитии дефицита железа врачи назначают препараты железа. Прогноз зависит от длительности кровотечения, объема утраченной крови, компенсаторных процессов организма и регенераторной способности костного мозга.
Понятно, что хронические постгеморрагические анемии являются частным вариантом железодефицитных анемий. Их развитие связано с нарастающим недостатком железа в организме, который связан с длительными или часто повторяющимися потерями крови вследствие нарушения целостности сосудов. Например, при прорастании в них раковых клеток, разрастании язвы, венозном застое, дисгормональной аменорее, расстройствах гемостаза (нарушение его сосудистого, тромбоцитарного, коагуляционного механизмов при геморрагических диатезах). Вместе с кровью организм теряет железо, которое не успевает восполнять извне, что снижает восстановительные способности костного мозга.
У больного отмечаются слабость, быстрая утомляемость, бледность кожи и видимых слизистых оболочек, звон или шум в ушах, головокружение, одышка, сердцебиение даже при незначительной физической нагрузке. Картина крови характеризуется гипохромией, микроцитозом, низким цветовым показателем (0,6—0,4), морфологическими изменениями эритроцитов – анизоцитоз, пойкилоцитоз, полихромазия. В связи с хронической кровопотерей возникает гипоксия тканей и органов, которая обусловливает развитие жировой дистрофии миокарда («тигровое сердце»), печени, почек, дистрофических изменений в клетках головного мозга. Появляются множественные точечные кровоизлияния в серозных и слизистых оболочках, во внутренних органах.
Лечение. Наилучшим методом лечения является удаление источника кровопотери (иссечение геморроидальных узлов, резекция желудка при кровоточащей язве и т. д.). Однако радикальное излечение основного заболевания не всегда возможно (например, при неоперабельном раке желудка). В качестве заместительной терапии, призванной восполнить потери крови, и стимуляции производства эритроцитов – эритропоэза – необходимо производить повторные переливания эритроцитарной массы. Обычно врачи рекомендуют переливание средних доз: 200—250 мл цельной крови или 125—150 мл эритроцитарной массы с интервалом в пять-шесть дней.
Очень важно назначение препаратов железа. Целесообразным считается использование препаратов, содержащих микроэлементы (медь, кобальт, марганец). Микроэлементы помогают утилизации железа, ускоряют процессы образования гемоглобина и поддерживают эритропоэз в организме.
Препараты железа назначаются внутрь и парентерально (минуя желудочно-кишечный тракт). В период лечения следует ограничить прием жиров, молока, мучных изделий, так как они уменьшают усвоение железа. Для достижения терапевтического эффекта необходимы достаточная дозировка препарата (3—5 г в сутки), длительность лечения, повторность курсов лечения, прием железа сразу после еды или во время нее, назначение аскорбиновой кислоты, которая является стабилизатором усвояемого железа в желудке.
Критериями правильности проводимого лечения будут служить повышение уровня общего железа в крови, рост концентрации гемоглобина, числа ретикулоцитов и эритроцитов и, конечно, улучшение самочувствия больного.
Малокровие у женщин в «интересном положении» – одно из возможных осложнений беременности, которое характеризуется снижением уровня и количества эритроцитов (красных кровяных телец). Причиной возникновения анемии у беременных является нарушение баланса сил – повышенное использование железа растущим плодом недостаточно компенсируется за счет питания в целом, или в пищевом рационе недостает конкретных белков и витаминов.
Чаще всего анемия появляется во второй половине беременности. Ее признаки: общая слабость, быстрая утомляемость, головокружение, иногда обморочные состояния, учащенное сердцебиение, одышка при физической нагрузке. Подобные жалобы появляются уже при анемии средней тяжести и тяжелой. При легкой степени анемии самочувствие беременной, как правило, не нарушено, и диагноз может быть поставлен только после исследования анализа крови.
Тяжесть течения анемии определяется по уровню гемоглобина. Различают три степени тяжести анемии беременных:
• легкая – гемоглобин 110—90 г/л;
• средняя – гемоглобин 90—70 г/л;
• тяжелая – гемоглобина меньше 70 г/л.
Анемия утяжеляет период беременности, осложняет процесс родов и послеродового периода, оказывает влияние на развитие плода. Часто присоединяется токсикоз второй половины беременности (появляются отеки), увеличивается риск преждевременных родов. В родах возникает слабость родовой деятельности, возрастает объем кровопотери. В послеродовом периоде снижается выработка грудного молока. Опасность для ребенка заключается в задержке его внутриутробного развития: из-за анемии плод начинает испытывать недостаток в кислороде и питательных веществах, в результате чего ребенок может родиться незрелым, с низким весом и впоследствии будет более восприимчив к инфекциям.
Диагностика включает обследование в женской консультации и стационаре. При ее проведении определяются:
• количество эритроцитов и гемоглобина, цветной показатель, гематокрит;
• показатели содержания железа, обмена железа, общий белок, белковые фракции.
Невозможно вылечить анемию одной лишь диетой, без приема препаратов железа, так как лекарственное железо организм усваивает в 15—20 раз более эффективно, нежели из пищи. Препараты железаназначаются в виде таблеток и драже: актиферрин, ферроплекс, тардиферрон, сульфат железа и другие. Применяются также комплексные препараты, содержащие железо, витамины и микроэлементы, такие как прегнавит, фенюльс. Железо в инъекциях применяют при тяжелой степени анемии или при непереносимости препарата для внутреннего применения.
Следует помнить, что скорого излечения не последует, и не огорчаться, если анализы крови не будут изменяться в лучшую сторону в течение нескольких недель. К сожалению, легко и быстро чудеса случаются только в сказках, а в данном случае потребуется достаточно продолжительный курс терапии. Хорошо уже то, что, несмотря на отсутствие положительной динамики в анализах крови, общее самочувствие улучшается в первые дни приема препаратов железа. Увеличение содержания гемоглобина, зафиксированное лабораторными исследованиями, происходит только к концу третьей недели. Но не стоит бросать на этом лечение. Для стойкой нормализации уровня гемоглобина врачи рекомендуют после двух-трехмесячного лечения анемии не прекращать терапию, а только уменьшить вдвое дозу препарата.
Питание должно быть сбалансированным, а продукты подбираться таким образом, чтобы пищевой рацион содержал необходимое количество железа и белка. Поэтому рекомендуется диета, которая включает 120—200 г мяса или 150—250 г рыбы в день, 1 яйцо, до 1 кг молочных продуктов – сыра, творога, кефира, около 100 г жиров; овощей и фруктов – не менее 800 г. Причем морковь, репу, капусту, яблоки следует съедать в сыром виде.
Профилактика анемии требуется беременным с высоким риском развития малокровия. Кого из беременных женщин следует отнести к таким группам риска? В первую очередь это женщины, ранее страдавшие малокровием; многорожавшие женщины; женщины с хроническими инфекциями или с хроническими заболеваниями внутренних органов; беременные на ранних сроках (до 12 недель) с уровнем гемоглобина менее 120 г/л; женщины с многоплодной беременностью; беременные при развитии токсикоза и не в последнюю очередь женщины с обильными и длительными (свыше пяти дней) менструациями в предшествовавшие беременности годы.
Профилактика угрозы малокровия у будущей матери сводится к приему небольших доз препарата железа (1—2 таблетки в день) в течение полугода начиная с 12—14-й недели беременности. Вместе с тем необходимо скорректировать ежедневную диету, увеличив количество потребляемого мяса и говяжьей печени.
Без железа, как без воды, никому не обойтись. Это верно не только для взрослого организма, но и – особенно – для растущего детского. Дело в том, что этот драгоценный элемент влияет на значительное количество процессов жизнедеятельности организма малышей, особенно раннего возраста.
Железо играет важную роль в поддержке высокого уровня иммунной стойкости ребенка. Ученые доказали, что дефицит железа приводит к росту заболеваемости органов дыхания и желудочно-кишечного тракта. С другой стороны, дети, которые получали препараты железа по причине анемии, значительно реже болели респираторными и кишечными инфекциями. Если еще и указать, что дети раннего возраста вообще склонны к частым заболеваниям по причине несовершенства иммунной системы, то недостаток железа в питании может просто побуждать появление расстройств здоровья малыша.
Железо является неотъемлемым и незаменимым компонентом разнообразных белков и ферментов, окислительно-восстановительных процессов организма ребенка в целом. Уменьшение количества этого микроэлемента непременно приводит к нарушению образования гемоглобина, развития анемии и, как следствие, к трофическим расстройствам в органах и тканях.
Начальные запасы ребенок готовит для себя, еще находясь в утробе, благодаря своей матери. Железо поступает через плаценту. Этот процесс осуществляется на протяжении всей беременности, но наиболее активно начинается с 28—32-й недели беременности. Установлено, что интенсивность перенесения железа от матери к ребенку растет параллельно сроку беременности и массе плода. Специальный транспортный белок плода – трансферрин – связывает железо матери и переносит его в костный мозг и ткани тела малыша.
В костном мозге железо принимает участие в синтезе гемоглобина, а в тканях происходит образование ферментных систем, которые необходимы для нормального роста клеток. Избыток этого элемента переносится в печень и мышцы, где создается своеобразный его запас в депо.
Передача железа от матери к плоду осуществляется даже тогда, когда его концентрация в крови матери меньше, чем в крови ребенка. Малышу обязательно нужно взять свое количество железа. Исследования ученых показали, что и доношенные, и недоношенные дети при рождении получают по 70—75 мг железа на 1 кг массы, несмотря на то, есть или нет у матери во время беременности железодефицитная анемия! Вот так заботится природа о полноценном будущем человека.
Но иногда новорожденный может иметь недостаточный запас железа. Это случается тогда, когда у матери во время беременности были заболевания плаценты например, фетоплацентарная недостаточность. Такое состояние возникает при угрозах прерывания беременности, токсикозах, перенашивании, обострениях соматических и инфекционных заболеваний. Тогда обычно нарушается маточно-плацентарное кровообращение, что, в свою очередь, приводит к уменьшению поступления железа в организм плода. Еще одна из причин недополучения малышом железа – многоплодная беременность. Тогда весь запас железа как бы делится на несколько плодов.
По последним данным, для создания запасов железа достаточно большую роль играет время перевязывания пуповины. Установлено, что преждевременное перевязывание (в первые 1—2 минуты после рождения), как и позднее, приводит к недополучению 30—40 мг железа.
После рождения источником железа для организма ребенка становится поступление его из пищевых продуктов, а также использование запасов, которые были созданы во время внутриутробного роста. Но развитие малыша и обменные процессы в первый год жизни очень активны. Поэтому запасы быстро истощаются: у недоношенных новорожденных к трехмесячному возрасту, а у доношенных – к 5—6-му месяцу. У недоношенных малышей быстрее используется депо в виду их очень интенсивного роста, даже сравнительно с доношенными детьми.
Для детей до 3—4 месяцев материнское молоко является единственным продуктом питания, который обеспечивает равновесие обмена железа в организме. Это достигается благодаря сбалансированности состава грудного молока по всем ингредиентам и их четкому соответствию физиологическим потребностям организма ребенка. И хотя в женском молоке содержание железа довольно незначительно (0,2—1,5 мг на 1 л молока), существуют специальные механизмы для его эффективного усвоения (до 38—49%). Но когда малышу 5—6 месяцев, железа, которое он получает с молоком, уже не хватает для полноценного развития, наступает время ввести прикорм. Установлено, что при выборе продуктов для возобновления запасов железа необходимо учитывать не только количество микроэлемента, но и форму его соединений. Например, несмотря на то что общее количество железа в сухофруктах приблизительно в пять-шесть раз выше, чем в говяжьем мясе, железо в несколько раз лучше усваивается из мясного продукта. Коэффициент усвоения железа из говядины составляет 17—22%, а из сухофруктов – не больше 3%.
Известно также, что из продуктов животного происхождения железо лучше усваивается в виде гемма (небелковой части гемоглобина), которым богаты мясные продукты, но не субпродукты (печень, легкие, почки). А как известно, еще до недавнего времени педиатры при выявлении у детей анемии назначали употребление печени.
Усиливают всасывание железа аскорбиновая кислота, фруктоза, сорбит, алкоголь. И наоборот, снижают – кальций, оксалаты, фосфаты.
После рождения анемия развивается прежде всего по причине недостаточного поступления железа в организм ребенка с едой. Известно, что раннее искусственное вскармливание, использование неадаптированных молочных смесей, вскармливание малыша коровьим и, особенно козьим молоком, отсутствие в рационе ребенка мяса – предпосылки к формированию дефицита железа.
Другой причиной может быть повышенная потребность в железе у детей с быстрыми темпами роста. Это бывает у недоношенных детей, у детей с большой массой тела при рождении, детей второго полугодия жизни, пубертатного (подросткового) возраста.
Растет потеря железа при кровотечениях разных локализаций, нарушениях кишечного всасывания. Иногда значительная кровопотеря сопровождает становление менструальной функции у девочек подросткового возраста.
Дети, склонные к проявлениям аллергического диатеза, во время слущивания кожного эпителия также теряют железо.
Развитие железодефицитной анемии имеет достаточно четкую стадийность. Сначала наблюдается истощение запасов железа в тканях и печени. Никаких признаков этого состояния по ребенку вы не увидите. Мало того, обследования крови, которые выполняются в обычных клинических лабораториях, также покажут нормальные показатели гемоглобина, эритроцитов и даже содержания сывороточного железа. Врачи называют такое состояние прелатентным дефицитом железа. Чем оно опасно? Дело в том, что у детей при уменьшении тканевых запасов железа усвоение его из еды не увеличивается, а, напротив, уменьшается. Ученые объясняют это снижением активности ферментов кишечника.
После обеднения тканевых запасов содержание железа продолжает снижаться уже в крови. Специалисты трактуют это как появление латентной (скрытой) анемии, потому что хотя содержание гемоглобина и эритроцитов еще не изменяется, но количество сывороточного железа снижается. Такое состояние сопровождается значительным нарушением функции ферментов, которые содержат железо. А внимательные родители уже замечают изменения в здоровье малыша. Дети начинают часто болеть, кожа у них становится сухой, в уголках рта появляются раны, волосы тускнеют и утончаются, ногти приобретают хрупкость, соски языка сглаживаются. К этим признакам присоединяется бледность кожи. Интересной особенностью состояния дефицита железа становятся странные изменения вкуса и нюха. У детей может возникать желание грызть мел, штукатурку. Такие дети увлекаются запахом бензина, краски, эфира. Появление чего-то похожего должно вас насторожить.
Странным является то, что по большей части родители эти признаки не замечают. И часто педиатрам приходится диагностировать железодефицитную анемию уже с ее яркими проявлениями, когда ко всему указанному выше добавляются изменения многих систем и органов, которые возникают как признаки общеанемического синдрома. Это изменения со стороны нервной, сердечно-сосудистой, дыхательной, пищеварительной, иммунной систем. В анализе крови определяют снижение количества гемоглобина и эритроцитов.
Недавно было обнаружено, что дефицит железа способствует усилению всасывания в кишечнике свинца и, соответственно, развитию хронической свинцовой интоксикации. Особенно на это необходимо обращать внимание, если дети живут в больших городах, возле заводов, заправок, автомагистралей или же если их родители работают на предприятиях по переработке свинца. Опасность свинцовой интоксикации страшна тем, что может привести к нарушениям функции почек, нервной системы, крови. Поэтому железодефицитная анемия у детей – это очень опасное заболевание, которое при этом можно достаточно легко и просто предотвратить.
Рациональное вскармливание, правильный режим дня и профилактические курсы препаратов железа для детей до 1—1,5 года не дадут развиться анемии. При грудном вскармливании профилактикой будет своевременное введение прикорма, особенно мясного пюре. В случае искусственного вскармливания детям рекомендуют давать приближенные по своим свойствам к грудному молоку молочные смеси, содержащие в нужных количествах и легкие для усвоения формы железа.
Особенное внимание нужно обратить на рацион детей второго полугодия жизни, когда собственные запасы железа истощаются и возникает неотложная потребность пополнить их поступление с едой. В этом особенно важную роль играет белковая часть суточного рациона ребенка. Ведь компонентами эритроцитов являются белок и железо. К продуктам, богатым белком и железом, принадлежат сыр, яйца, мясо, рыба, овощные и крупяные блюда.
Большое значение в питании детей для предотвращения возникновения железодефицитной анемии имеют также микроэлементы: медь, кобальт, марганец, никель, витамины, особенно группы В, аскорбиновая и фолиевая кислоты, а следовательно, и продукты, в состав которых они входят. К ним принадлежат: говядина, мозг, желток куриного яйца, овсяная и гречневая крупы, зеленый горошек, свекла, томаты, картофель, черная смородина, крыжовник, яблоки антоновка. Следовательно, важным фактором в профилактике железодефицитной анемии является своевременное и достаточное использование в рационе детей овощных и фруктовых соков, пюре, супов, свежих фруктов и ягод.
Целью лечения является устранение у ребенка дефицита железа и возобновление его запасов. Раньше бытовала мысль, что в легких случаях дефицит железа можно устранить только диетой. Это не так! Оказалось, что из пищевых продуктов всасывание железа очень ограниченно. Например, даже при правильно организованном рационе и обогащении диеты продуктами с высоким содержанием железа всосаться его может не больше 2,5 мг в сутки. Вместе с тем из современных лекарственных препаратов железа всасывается в 20 раз больше! То есть питание можно считать сегодня лишь вспомогательным компонентом в лечении анемии. Выбирая продукты, которые вы дополнительно введете малышу в питание, нужно ориентироваться не на общее содержание железа в продукте, а на форму, в которой оно существует. Именно форма определяет эффективность всасывания и усвоения железа. Железо геммового происхождения (в форме гемма) усваивается значительно лучше сравнительно с другими соединениями. В печени животных железо находится в форме, которая называется ферритин (специфический белок – депо железа) или трансферрин (транспортный белок, который переносит железо). В таком состоянии его усвоение незначительно.
Несмотря на большое содержание железа в некоторых продуктах растительного происхождения, они не способны удовлетворить естественную потребность ребенка в железе. Дело в том, что в растительных продуктах железо находится не в геммовой форме, доступность его из бобовых, злаковых, овощей и фруктов значительно ниже, чем из геммовых соединений, и зависит от целого ряда других факторов. Но выход есть. Сегодня существует большое количество железосодержащих препаратов. Детям раннего возраста назначаются препараты преимущественно в жидкой форме (капли, сиропы). Хорошо воспринимаются детьми актиферрин, гемофер, мальтофер. Лекарства назначают преимущественно за один-два часа до или после еды, а при плохой переносимости их употребляют и во время еды. Нельзя запивать препараты железа чаем, молоком, поскольку это снижает эффективность усвоения из кишечника.
Дозу препарата (в зависимости от степени анемии) и длительность его употребления должен определить ваш врач. Эффект от лечения, как правило, появляется постепенно. Сначала наблюдается уменьшение признаков анемии, и только впоследствии происходит нормализация гемоглобина.
Следующий важный момент комплекса лечения – это тщательным образом спланированный режим дня, условий которого обязательно нужно придерживаться. Ведь уровень гемоглобина у детей с анемией снижен, а поэтому их организм страдает от недостатка кислорода. Этим детям крайне необходимо бывать на свежем воздухе 4—6 часов в сутки. Полезным является также проведение общего массажа и гимнастики, которая способствует уменьшению вялости, гиподинамии и стимулирует обменные процессы.
Вы сможете уберечь своего ребенка от железодефицитной анемии или правильно лечить это заболевание, если не станете пренебрегать советами врачей. При малейшем подозрении на железодефицитную анемию обращайтесь за квалифицированной помощью.
В организме взрослого человека содержится в среднем 4 г железа, а при анемии его становится и того меньше. Что делать? Удачная попытка применения микстуры из железных опилок, замешанных на рейнском вине, была предпринята в Англии в XVII веке врачом Сиденхемом. Все последующие за этим годы медики лечили малокровие скорее по наитию, чем опираясь на научные факты. Только в ХХ веке было неопровержимо доказано, в чем кроется корень зла этой болезни. И в наши дни уже никто не мыслит себе более эффективного способа профилактики и лечения анемии, чем применение лекарственных форм на основе железа, которые поставляют организму железо в объемах, двадцатикратно превышающих те, что способны предоставить нам продукты питания.
Для лечения железодефицитной анемии традиционно используют различные препараты на основе неорганических и органических соединений железа: хелатные формы (легче усваиваются), а также геммовая форма – очищенное двухвалентное железо, полученное из крови крупного рогатого скота (гематоген). Кроме того, используются комплексные препараты, которые производятся на основе пантокрина.
Препараты железа делятся на следующие группы:
• для перорального (прием осуществляется через рот) и парентерального (внутривенно, или внутримышечно, или подкожно) применения;
• высоко– и низкодозированные;
• односоставные и комбинированные.
Оптимальная доза для лечения железодефицитного малокровия составляет 120 мг, для профилактики в два раза меньше – не более 60 мг.
Чаще всего восполнение недостающего железа проводят препаратами, вводимыми перорально, через желудок, чтобы избежать серьезных побочных явлений. При этом уровень гемоглобина повышается всего на два-три дня позже, чем при парентеральном введении лекарств. Кроме того, пероральный прием лекарств с железом не может довести организм до состояния гемосидероза даже при неправильной трактовке малокровия как железодефицитного.
Внутривенное введение практикуют только по специальным показаниям: болезни пищеварительного тракта с синдромом нарушенного кишечного всасывания или состояние после хирургического удаления верхних отделов тонкой кишки.
Прием железосодержащих препаратов нередко сопровождается побочными эффектами: диспепсическими расстройствами вследствие химического раздражения слизистой желудочно-кишечного тракта (чаще встречается при назначении дозы выше 180 мг в сутки). Поэтому чрезвычайно важно использование препаратов железа, в которых предусмотрены оптимальные условия для усвоения на уровне кишечника (сочетание с аскорбиновой кислотой, аминокислотами).
Передозировка железа не менее опасна, чем его недостаток. Поскольку больным приходится принимать очень большие дозы железа (сотни мг в сутки) из-за очень низкой его усвояемости (1—2% и меньше), то в клетки кишечника поступает его избыточное количество. Это ведет к различным побочным эффектам (изжога, боли в области желудка, диспепсия, запоры, головная боль, головокружение, аллергические реакции, потемнение эмали зубов и т. д.). Дети реагируют на передозировку железосодержащих препаратов особенно остро, поэтому ни в коем случае нельзя заниматься самолечением анемии! Только за последние 10 лет в мире зафиксировано 11 тысяч случаев отравления детей препаратами железа, и есть даже смертельные случаи.
Не пользуйтесь препаратами с высоким содержанием железа без рекомендации врача во избежание осложнений. Долговременное применение таких препаратов может привести к опасному избыточному содержанию железа и впоследствии к отравлению организма.
источник