Анемия — тип заболеваний крови, которые включены в список МКБ 10. Заключается в более низких значениях гемоглобина, эритроцитов и их последствий.
Анемия — это болезни разнообразной этиологии, проявляющиеся в аномальном расщеплении эритроцитов. Эритроциты продуцируются в костном мозге и циркулируют в крови около 120 дней. Существует много причин, приводящих к значительному сокращению времени их выживания и к образованию анемии.
Заболевание делится на классификации в соответствии с этиологическими факторами на наследственные и приобретенные гемолитические анемии.
Наследственные заболевания включают:
- дефекты клеточной мембраны эритроцитов;
- аномалии ферментов, необходимых для правильных метаболических процессов в эритроцитах;
- патологии, связанные с гемоглобином.
- аутоиммунные процессы;
- тромбоз;
- диссеминированная внутрисосудистая коагуляция;
- инфекции (например, малярия);
- хронические заболевания, такие как сифилис, заболевания печени и почек;
- гиперспленизм (увеличение селезенки с сопровождающимся увеличением распада эритроцитов).
Врожденные показатели выявляются в молодом возрасте. Аутоиммунные формы чаще всего затрагивают пожилых людей. У людей с тяжелой болезнью часто нет клинических симптомов в течение длительного времени. Врожденные и приобретенные гемолитические анемии проявляются разными симптомами.
Общие симптомы анемии обычно возникают при падении гемоглобина ниже 8,5 г/дл, или когда анемия развивается достаточно быстро, поэтому организм неспособен адаптироваться. К ним относятся:
- слабость, легкая утомляемость;
- ухудшение концентрации и внимания;
- боль, головокружение;
- тахикардия;
- одышка;
- бледность кожи и слизистых оболочек.
Кроме того, существуют симптомы, которые помогают диагностировать наследственную анемию у детей, то есть желтуху с различной степенью тяжести, возникающую в периоды сильной эрозии эритроцитов.
Вторым характерным симптомом является увеличение селезенки и печени из-за разрушения эритроцитов и чрезмерного накопления железа в клетках этих органов.
Наследственные гемолитические анемии у детей являются заболеванием, вызванным иммунной реакцией между антителами матери и антигенами плодной крови. Это называется серологическим конфликтом, который возникает, когда мать имеет систему антигена Rh (-) крови, а ребенок — Rh (+).
Апластическая анемия является относительно редким типом этой группы заболеваний. Выявляется у 2-6 человек на миллион. Характеризуется нарушением производства клеток крови в костном мозге, специальной ткани, заполняющей внутреннюю часть костей. Выделяют желтый костный мозг, состоящий из жировой ткани, и красный костный мозг, который отвечает за продуцирование как красных кровяных телец (эритроцитов), так и белых кровяных клеток (лейкоцитов), тромбоцитов.
У детей внутренность костей заполнена красным костным мозгом. По прошествии лет она заменяется желтым костным мозгом, а производство клеток крови происходит только в плоских костях.
У людей, страдающих апластической анемией, обнаруживается гипоплазия костного мозга. При врожденной железодефицитной анемии присутствует только дефицит эритроцитов, а гипоплазия костного мозга приводит не только к недостаточному количеству эритроцитов, но и лейкоцитов и тромбоцитов. Вышеуказанные нарушения связаны с характерными симптомами.
Симптомы апластической анемии могут возникать внезапно или медленно, в течение недель или даже месяцев. Врожденная анемия у детей может развиваться в хроническую форму. Она способна привести к смерти пациента.
Можно выделить две группы причин, приводящих к развитию апластической анемии — унаследованные и приобретенные причины. Врожденные апластические анемии появляются в 25% случаев, диагностированных у детей.
Анемия Даймонда-Блекфена — это врожденная гипопластическая анемия, которая обычно проявляется в младенчестве.
Примерно у 30% пациентов наблюдаются другие врожденные аномалии, особенно верхних конечностей, черепно-лицевых областей, сердца и урогенитального тракта.
Хотя большинство патологий являются случайными, приблизительно 10-25% — семейные, причем многие из них демонстрируют аутосомно-доминантное наследование.
Показатели лейкоцитов и тромбоцитов нормальны или немного уменьшены. Точная причина не ясна, но существует расстройство биогенеза рибосом.
Является одной из редких групп генетических заболеваний, известных как наследственные синдромы отказа работы костного мозга.
Примерно у 25% пораженных детей существует ошибка в гене, называемым рибосомным белком S19 (RPS19). Имеются данные об участии ряда других генов.
Тяжесть симптомов варьируется, но часто различна и опасна для жизни.
Обычно это проявляется в первые несколько месяцев жизни, когда у маленького ребенка развивается тяжелая гипопластическая макроцитарная анемия. У некоторых детей может не развиться анемия до позднего детства.
Физические аномалии присутствуют у 50% пораженных детей. Существует широкий диапазон серьезных отклонений. Многие дети очень малы для своего возраста.
источник
Материалы публикуются для ознакомления, и не являются предписанием к лечению! Рекомендуем обратиться к врачу-гематологу в вашем лечебном учреждении!
Соавторы: Марковец Наталья Викторовна, врач-гематолог
Серповидноклеточная анемия является патологией, носящей наследственный характер. Для данного заболевания свойственно формирование серповидных эритроцитов под действием аномального гемоглобина. Вследствие этого снижается эритроцитная функция снабжения кислородом, ухудшается эластичность, прочность клеток, уменьшается их жизнеспособность.
Серповидно-клеточная анемия — заболевание крови, передающееся по наследству. Наиболее подвержены болезни жители Африки, средиземноморских стран, Востока, Южной Америки. При унаследовании гена аномального гемоглобина от родителей ребенок может стать либо носителем (с отсутствием симптомов), либо заболевшим (с характерными клиническими проявлениями диагноза).
При наличии заболевания у родителей ребенку может передаться по наследству одна копия гена гемоглобина от одного из родителей или две от обоих. В первом случае человек с высокой вероятностью становится носителем, а его дети также унаследуют одну копию гемоглобина. По второму типу наследования — риски распределяются следующим образом:
- отец-носитель, мать-носитель — вероятность развития диагноза 25%, ребенок-носитель — 50%;
- отец-носитель, мать — заболевшая — 50% вероятность диагноза, высокая вероятность стать носителем;
- оба с диагнозом — симптомы заболевания у ребенка проявляются уже через несколько месяцев жизни.
Вероятность унаследования заболевания
Примечание: установить, является человек носителем или имеет прогрессирующую болезнь, можно с помощью анализа крови.
Серповидная анемия развивается на основе аномального формирования гемоглобина S. Дефицит кислорода способствует соединению белка в цепочку, в результате чего эритроцит приобретает изогнутую форму. Аномальные клетки обладают плохой эластичностью и часто не проходят через узкие сосуды, скапливаясь на входе и блокируя кровоток. Это становится причиной развития тромбоза сосудов.
Эритроциты серповидной формы живут не более 10-20 суток, в то время как жизненный цикл нормальных клеток — 120 дней.
Клинические проявления серповидно-клеточной анемии обычно вызваны тромбозом и гемолитической анемией. Наиболее распространенными симптомами являются:
- желтоватый оттенок кожного покрова;
- интенсивная боль в костях и суставах;
- общая слабость, недомогание;
- увеличение размеров селезенки;
- желчно-каменная болезнь;
- проявления гипоксии;
- характерная деформация скелета;
- отечность и болезненность участков, пораженных тромбозом;
- нарушение кровообращения конечностей, внутренних органов;
- образование хронических язв.
Желтый цвет кожи — один из симптомов серповидной анемии
Примечание: у детей с серповидной формой анемии формируется короткое тело и конечности, а череп приобретает вытянутую форму.
Поставить точный диагноз можно на основании результатов клинический обследований:
- общего анализа крови;
- пробы — с метабисульфитом, наложение жгута на палец;
- электрофорез гемоглобина.
Проведение клинического анализа крови помогает определить концентрацию нормальных эритроцитов и гемоглобина (при заболевании — сниженный уровень), значение СОЭ, ретикулоцитов (повышенные показатели).
С помощью специальных проб, при получении положительных результатов, подтверждается наличие серповидно-клеточной анемии.
При электрофорезе образцы гемоглобина помещают в специальный раствор, через который проводится электрический ток. Разряд заставляет их двигаться с различной скоростью. С помощью микроскопа происходит сравнение исследуемых образцов с контрольными, таким образом, определяется наличие аномальных форм гемоглобина.
Примечание: при этнической принадлежности родителей к народам южных и восточных стран, рекомендуется провести генетический скрининг на наличие клеток серповидной формы.
Профилактикой обострений заболевания является своевременная диагностика, поддержание иммунитета, полноценный питьевой режим и сбалансированное питание. Особое внимание следует уделять прогулкам на свежем воздухе и достаточному поступлению жидкости в организм. Дефицит кислорода и обезвоживание — основные факторы, увеличивающие риск развития криза.
Важно: лекарств от серповидно-клеточной анемии не существует.
Терапия необходима в период обострения. При наступлении криза обязательной является госпитализация пациента с последующим приемом болеутоляющих средств, применением капельниц и кислородных масок. При наличии инфекций назначают курс антибиотиков. В тяжелых случаях проводят переливание крови.
Серповидная анемия — заболевание, которое преследует человека всю жизнь. Поэтому важно проводить профилактику его обострения и поддерживать здоровье.
источник
Снижение концентрации гемоглобина в крови называется малокровием (анемией). Это не болезнь, а симптом. Анемию, при которой происходит разрушение эритроцитов (красных кровяных телец), называют гемолитической. Под этим названием объединена целая группа заболеваний крови.
Ускоренный процесс разрушения эритроцитов называется гемолизом. Анемия гемолитическая – это общее название патологий, при которых происходит аномальный распад красных кровяных телец. Механизм развития патологического процесса связан с нарушением целостности оболочки эритроцитов. В силу разных причин (механических, токсических факторов) они разрушаются внутри сосудов или в селезенке, лимфатических узлах, костном мозге, печени.
Гемолитический синдром – это редкое заболевание. Частота встречаемости составляет 2 случая на 19000 человек. В основном диагностируется наследственная гемолитическая анемия, но болезнь может развиваться и в зрелом возрасте. Согласно статистике, мужчины болеют анемией в 2 раза чаще женщин.
Роль красных кровяных телец в организме человека разнообразна:
- Обеспечивают дыхание тканей. Кровь, проходя через легкие, обогащается кислородом за счет гемоглобина, который составляет 97% от общей массы эритроцита.
- Доставляют к клеткам тканей активные биологические компоненты и питательные вещества.
- Осуществляют функцию очищения и удаление диоксида углерода. Отходы жизнедеятельности организма эритроциты с током венозной крови переносят в почки для выведения наружу и в печень для утилизации.
- Поддерживают нормальный уровень pH. Гемоглобин выводит углекислоты, снижая кислотность в организме.
Жизненный цикл красных телец включает три периода: созревание (эритропоэз), нахождение в кровяном русле и разрушение (эритродиерез). Время жизни кровяных телец ограничено – от 100 до 120 дней. В процессе выполнения своих функций эритроциты стареют, уменьшается их активность, удельный вес, величина поверхностного заряда и кислотная стойкость.
Место разрушения эритроцитов не имеет четкой локализации. Около 90% старых кровяных телец распадаются внутри купферовских печёночных клеток, в костном мозге или селезенке (внесосудистый гемолиз). Остальные 10% погибают внутри сосудов (внутрисосудистый гемолиз). При наличии гемолитического синдрома время жизни эритроцитов составляет от 12 до 14 суток.
Самое страшное последствие гемолитической болезни – летальный исход. К числу общих осложнений заболевания относятся:
- кома;
- спутанность сознания;
- коллапс;
- желтуха;
- гемолитические кризы;
- инфаркт селезенки или разрыв органа;
- острая почечная, сердечно-сосудистая недостаточность;
- желчнокаменная болезнь;
- гангрена пальцев;
- снижение артериального давления;
- олигурия (пониженная выработка мочи).
Гемолитические заболевания делятся на две группы: наследственные (врожденные) и приобретенные. Первые классифицируются по генетическим факторам. Врожденная форма заболевания имеет хроническое течение и обусловлена особенностями организма, которые передаются по наследству. Приобретенная анемия развивается при внутрисосудистом гемолизе эритроцитов. Такая форма заболевания легче поддается лечению.
Медики выделяют несколько видов наследственного гемолитического синдрома:
- Несфероцитарный (ферментопения). Причиной распада кровяных клеток является плохая активность ферментов, которые отвечают за жизненный цикл эритроцитов.
- Мембранопатия. Ускоренное разрушение происходит из-за дефекта оболочки эритроцитов, который обусловлен генетически.
- Микросфероцитарный (Минковского-Шоффара). Недуг развивается вследствие мутации генов, которые отвечают за образование белков в стенках эритроцитов.
- Гемоглобинопатия (талассемия). Характеризуется нарушением структуры и/или продуцирования гемоглобина.
Иммунные виды заболевания подразделяются на четыре:
- Аутоиммунная гемолитическая анемия. Кровяные клетки разрушаются собственной иммунной системой.
- Изоиммунная анемия. Развивается после переливания крови, несовместимой по резус-фактору или группе. Такой конфликт может развиваться у плода (гемолитический синдром новорожденных).
- Гетероиммунная анемия. Характеризуется появлением чужеродных антигенов в мембране клетки. Развивается после вирусных инфекций или при употреблении некоторых лекарственных средств.
- Трансиммунная анемия. Появляется еще в утробе. Болезнь развивается у плода, если у беременной аутоиммунная анемия.
Представителем приобретенной мембранопатии является болезнь Маркиафавы-Микели. Патология характеризуется формированием малого процента эритроцитов, у которых нарушена мембрана. Анемии, вызванные токсоплазмой или плазмодием малярии, тоже относятся к приобретенной форме заболевания. Патогенные микроорганизмы используют кровяные клетки в качестве субстрата для размножения и роста.
К группе приобретенных анемий механического разрушения красных телец относят:
- Маршевую. Развивается при длительном хождении из-за сдавления подошв.
- Микроангиопатическую. Возникает из-за сужения просвета сосудов.
- При пересадке сердечных клапанов. Анемия развивается при столкновении медицинского пластика или металла с эритроцитами.
Клиническая картина патологии отличается разнообразием – от субклинического течения до тяжелого состояния с гемолитическими кризами. Классические симптомы заболевания проявляются при внутриклеточном гемолизе – это желтушность кожи, слизистых оболочек, склер. Желтуха сопровождается интенсивно окрашенными выделениями: темной мочой и калом. У больных увеличена селезенка, реже – печень.
Характеризуются задержкой роста у ребенка, бледностью кожи, слабостью, приступами обострения холецистита и желчной колики. Манифестация микросфероцитарной врожденной анемии возникает в любом возрасте (старости, юношестве, младенчестве). Признаки врожденной дисплазии:
- аномалия прикуса;
- седловидная деформация носа;
- готическое небо;
- башенный череп;
- брахидактилия (укорочение пальцев);
- косоглазие;
- полидактилия (увеличенное количество пальцев).
Болезнь проявляется анемическим или гемолитическим синдромом. Основные симптомы приобретенной формы заболевания:
- головокружение;
- одышка;
- частый пульс;
- болезненность в левом подреберье;
- послабление стула;
- крапивница;
- боли в животе, грудной клетке, области почек, костях.
Заболевание обусловлено множеством факторов, среди которых увеличение селезенки, механические препятствия в кровотоке, аутоиммунные реакции. Основные причины гемолитической анемии:
- попадание ядов и токсинов в кровь;
- генетические аномалии;
- воздействие химических веществ;
- переливание крови;
- тяжелые гнойные инфекции;
- беременность;
- активность паразитов;
- врожденный порок сердца;
- гепатит B;
- хронический гломерулонефрит;
- острый лейкоз;
- авитаминоз и прочие.
Постановка диагноза проводится врачом-гематологом. Первичный этап обследования – сбор анамнестических данных и осмотр пациента. Доктор оценивает степень бледности кожи и слизистых, проводит пальпацию живота для определения увеличения селезенки, печени. Второй этап диагностики – инструментальные и лабораторные исследования:
- Биохимия крови. Определяет увеличение общего билирубина.
- Анализы кала и мочи. Выявляют такие патологии, как уробилинурия, гемоглобинурия, протеинурия, гемосидеринурия.
- Миелограмма. При исследовании клеток костного мозга (полученных при стернальной пункции) выявляется/исключается гиперплазия (увеличение) его клеток.
- УЗИ брюшной полости. Проводится для определения размеров печени и селезенки.
- Биопсия костного мозга (по показаниям). Назначается для выявления характера патологических клеток.
- Пробы крови (Хема, на тельца, Гейнца, серповидность эритроцитов). Берутся для определения причины патологического процесса.
Терапевтическая тактика зависит от формы заболевания. Основа лечения аутоиммунного гемолитического синдрома – прием гормональных средств. Лечение глюкокортикоидами длительное. Гормоны купируют обострения. Их пьют и в качестве поддерживающей терапии.
Если разрушение эритроцитов происходит быстро, и на длительное лечение нет времени, то пациенту переливается донорская кровь. При наследственном микросфероцитозе применяют спленэктомию (удаление селезенки). При токсической анемии проводится гемодиализ (очищение крови).
Группы применяемых лекарственных препаратов:
- Глюкокортикоидные гормоны. Гормональная терапия сокращает или прекращает гемолиз при аутоиммунной форме заболевания (Преднизолон, Адвантан).
- Антикоагулянты. Используются для профилактики тромбообразования и усиления свертываемости крови (Гепарин, Надропатин).
- Вазодилататоры. Назначают для увеличения поступления кислорода к тканям (Пентоксифиллин, Молсидомин).
- Иммунодепрессанты. Применяются при неэффективности проведенной спленэктомии и/или гормональной терапии (Циклоспорин А, Винкристин).
- Антиагрегатрные препараты. Используются для устранения риска тромбообразования (Аспирин, Тромбопол).
- Витамины. Назначаются для восполнения их запасов (Фолиевая кислота, Витамин В12).
Удаление селезенки проводится при рецидиве аутоиммунного гемолитического синдрома, который происходит после длительной терапии глюкокортикостероидами или при признаках гиперспленизма (разрушения органа). Также этот метод лечения медики выбирают при наследственных формах анемии (овалоцитозе, акантоцитозе, сфероцитозе).
Оптимальный возраст ребенка для проведения спленэктомии – 4-5 лет. У взрослого операция проводится без возрастных ограничений по показаниям. Способы осуществления вмешательства:
- полостной через разрез брюшины;
- лапароскопический через несколько маленьких отверстий в животе.
Исход болезни зависит от тяжести ее протекания, формы анемии и состояния иммунной системы пациента. Приобретенные гемолитические синдромы при правильном лечении полностью устраняются. Врожденные патологии излечению не подлежат, но можно достигнуть длительной ремиссии. При тяжелых осложнениях болезни (почечная, сердечная недостаточность и другие) прогноз неблагоприятен.
Предупредить развитие гемолитической болезни помогут меры профилактики:
- Избегание инфекционных заболеваний.
- Отказ от вредных привычек.
- Регулярные занятия спортом.
- Сбалансированное питание.
- Адекватное использование лекарственных средств.
- Определение резус-фактора партнеров на стадии планирования зачатия.
- Генетическое консультирование носителей патологических генов.
источник
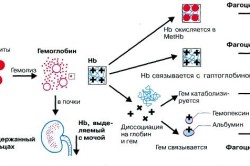
Гемолитические анемии – это группа заболеваний, которые объединены одним общим признаком, а именно, укороченным циклом жизни эритроцитов. В ходе гибели красных кровяных телец происходит потеря клетками гемоглобина. Он, оказавшись в свободном состоянии, тоже подвергается разрушению. Этот процесс носит название гемолиза. Гемолиз является основной гемолитической анемии. Это единственное, что объединяет два этих патологических процесса, этиология и патогенез гемолиза и гемолитической анемии различаются. Это же касается их симптомов и прогноза.
«Гемолитическая анемия – что это простыми словами?» — вот один из частых вопросов, которые задают пациенты врачу, впервые столкнувшись с подобным диагнозом. Это не удивительно, ведь патология встречается редко, не более, чем у 1% населения всего мира. Однако в структуре остальных видов анемий, гемолитические анемии занимают 11%. Итак, гемолитическая анемия, говоря простыми словами, — это болезнь эритроцитов (красных кровяных телец), которые в результате этой болезни разрушаются и высвобождают в кровь большое количество непрямого билирубина.
На картинке ниже изображен гемолиз эритроцита:
Продолжительность жизни эритроцитов у здорового человека составляет от 80 дней до 4 месяцев. Если у него развивается гемолитическая анемия, то максимальный срок жизни красных кровяных телец сокращается до 50 дней. При тяжелом течении заболевания, этот период вовсе составляет 14 дней.
Гемолиз – это процесс, который означается массовую раннюю гибель эритроцитов. Он не является нормой для человека.
Гемолиз может протекать внутри клеток органов и тканей, то есть вне сосудистого русла. Страдает в первую очередь, печень, селезенка, красный костный мозг. Также гемолиз может стартовать внеклеточно, внутри сосудистого русла. Еще этот процесс называют интраваскулярным гемолизом.
Естественно, что досрочная гибель эритроцитов не может протекать бессимптомно. Признаки болезни легко определить как во время осмотра пациента, так и с помощью лабораторных тестов.
Разрушение эритроцитов вне сосудистого русла осуществляется преимущественно в селезенке. Они гибнут, так как на них оказывают воздействие мононуклеарные фагоциты (макрофаги). Обратить внимание на то, что с организмом не все в порядке может сам человек. Ведь его кожные покровы и испражнения меняют цвет. Обращение к доктору позволит подтвердить диагноз.
Итак, симптомы, которые указывают на внутриклеточный гемолиз при анемии:
Кожные покровы и слизистые оболочки становятся желтого цвета. Интенсивность окраса зависит от массивности разрушения эритроцитов. В крови будет заметно значительное повышение уровня свободного билирубина.
Так как уровень билирубина отличается патологическим ростом, печень направляет усилия на его нейтрализацию. Это приводит к тому, что желчь окрашивается в яркий насыщенный цвет. Уровень желчных пигментов в ней повышается, что влечет за собой высокую вероятность появления камней в желчном пузыре.
Высококонцентрированная желчь попадает в кишечник, что приводит к увеличению уровня уробилиногена и стеркобилина. В результате, кал приобретает очень темный цвет.
Моча темнеет по причине повышения в ней концентрации уробилина.
В крови снижается уровень эритроцитов. Красный костный мозг пытается перекрыть потребности организма и начинает с удвоенной силой синтезировать молодые эритроциты, которые называются ретикулоцитами. Это приводит к тому, что их уровень в крови повышается.
Если эритроциты начинают разрушаться в кровеносных сосудах, то это выражается следующими симптомами:
Повышается уровень гемоглобина в крови, он высвобождается из разрушенных эритроцитов.
В крови гемоглобин может оставаться в неизменном виде или в форме гемосидерина. Из крови он попадает в мочу, придавая ей нехарактерный цвет: черный, бурый или красный.
Часть гемоглобина, который распадается, не выводится с мочой, он сохраняется в организме. Этот пигмент, содержащий железо, накапливается в костном мозге и во внутренних органах.
Ранее существовала классификация гемолитической анемии лишь по месту разрушения эритроцитов. То есть, выделяли внутрисосудистую и внутриклеточную анемию. Современная медицина рассматривает гемолитическую анемию несколько с иной точки зрения.
В зависимости от того, какова этиология и патогенез гемолитической анемии, различают следующие ее разновидности:
Гемолитические анемии, полученные по наследству. Они, в свою очередь, делятся на: мембранопатии (микросфероцитоз и овалоцитоз), гемоглобинопатиии (серповидно-клеточная анемия и талассемия) и на анемии, обусловленные дефектами ферментов с дефицитом Г-6-ФДС.
Приобретенные в течение жизни гемолитические анемии разграничивают в зависимости от того, по причине влияния какого патологического фактора они развились. Так, к разрушению эритроцитов могут приводить воздействие на них антител, ядовитые соединения, их механические повреждения.
Чаще остальных, у людей развиваются гемолитические анемии, обусловленные аутоиммунными процессами в организме.
Итак, приобретенные в течение жизни гемолитические анемии имеют ряд различий, а именно:
Анемии, которые манифестируют на фоне воздействия антиэритроцитарных антител на эритроциты (аутоиммунная гемолитическая анемия). Также сюда относится гемолитическая болезнь новорожденных, которая манифестирует при попадании в организм ребенка изоантител.
Анемии, которые развиваются при соматических мутациях, которые нарушают мембрану эритроцитов. Ярким примером такой анемии является пароксизмальная холодовая ночная гемоглобинурия.
Анемия, развивающаяся по причине воздействия на организм человека различными химическими соединениями. Опасность в этом плане представляют яды, соли тяжелых металлов, органические кислоты.
Нехватка витамина Е может приводить к развитию гемолитической анемии.
Гемолитическая анемия может выступать в качестве симптома болотной лихорадки. Приводят к ней паразитарная болезнь – малярия, которой человек заражается из-за проникновения в кровь малярийного плазмодия. Происходит это при укусе инфицированного комара.
Талассемия – это анемия, которая основывается на врожденном дефекте транспортной РНК или гена-регулятора. Также нарушается скорость выработки одного из цепей глобина – альфа, бета или гамма. Все это, в совокупности, приводит к развитию талассемии. Чаще остальных у людей встречается нарушение в продукции бета-цепей, поэтому выставленный диагноз звучит преимущественно, как бета-талассемия. Концентрация нормального гемоглобина при этом снижается, а концентрация аномального гемоглобина повышается (HbF и HbA2).
Эритроциты, которые являются транспортировщиками видоизмененного аномального гемоглобина, имеют очень тонкие стенки, они нежные и быстро распадаются. Часто они не в состоянии проникнуть в капилляры, так как их стенка оказывается слишком тонкой. Как итог, у человека развиваются симптомы талассемии.
Есть два варианта течения болезни:
Гомозиготная форма или болезнь Кули, которая развивается в детском возрасте.
Гетерозиготная форма или малая талассемия. Заболевание чаще всего обнаруживают случайно, во время проведения анализа крови. Диагностируется нарушение во взрослом возрасте.
Малая талассемия может вовсе себя не проявлять, поэтому человек иногда даже не подозревает об имеющихся нарушениях в его организме. Течение патологии легкое. Большая талассемия имеет тяжелое течение, развивается она у детей первого года жизни, дает множественные осложнения.
На болезнь Кули будут указывать следующие симптомы:
Бледная кожа, ее желтый окрас, который может быть весьма интенсивным.
Слабость, утомляемость и вялость.
Увеличение селезенки в размерах, что в детском возрасте особенно заметно. Также в размерах может увеличиваться печень.
Уровень эритроцитов в крови может сохраняться в норме, а уровень гемоглобина понижается.
Ребенок будет несколько отставать в развитии, такие дети позже начинают ползать, у них нарушен аппетит, ребенок плохо ходит.
Иногда болезнь Кули можно спутать с гепатитом. Чтобы выставить дифференциальный диагноз, необходимо изучить семейный анамнез, а также обратить внимание на такой показатель крови, как билирубин. При болезни Кули уровень свободного билирубина, а также уровень фракций билирубина HbF и HbA2 будет повышен. Кроме того, в крови увеличивается концентрация ретикулоцитов, а в моче появляется уробилин.
Терапия сводится к реализации следующих шагов:
Переливание эритроцитарной массы, при условии, если уровень гемоглобина значительно снижается.
Прохождение курса десфералотерапии, что позволяет не дать развиться гемосидерозу.
Ферротерапию не назначают при талассемии.
Болезнь Минковского-Шоффара (микросфероцитарная мембранопатия) передается по аутосомно-доминантному типу. При этом у больного имеется врожденный дефект оболочек эритроцитов, при котором они приобретают сферическую форму. В то время как нормальные здоровые эритроциты имеют форму диска. Это дает им возможность проникать через самые узкие проходы капиллярной сети. Эритроциты, имеющие сферическую форму, протиснуться через мелкие сосуды не могут, а при попытке сделать это, они разрушаются. Более того, сферические эритроциты пропускают внутрь себя большее количество ионов натрия, чем это необходимо. В результате, красные кровяные тельца тратят максимальное количество энергии, что также сокращает продолжительность их жизни.
Манифестировать патология может в любом возрасте, но чем младше ребенок, тем тяжелее будет ее течение. Особенно опасна болезнь Минковского-Шоффара в период новорожденности.
Гемолитический синдром является главным симптомом болезни Минковского-Шоффара. Развиваться он может без видимых на то причин, либо на фоне повышенных нагрузок, после полученных травм, либо после выраженного переохлаждения организма. Патология входит в фазу обострения, а затем сменяется периодом затишья. Кроме того, заболевание приводит к таким аномалиям развития, как: башенный череп, заячья губа, дефекты внутренних органов, пороки сердца.
Иные симптомы наследственного микросфероцитоза:
Выраженная желтизна кожных покровов. Если у больного развивается острая гемолитическая анемия, то не заметить изменение цвета кожи будет просто невозможно.
Высокая температура тела, которая достигает пиковых значений во время острой фазы.
Боли в мышцах, боли в правом подреберье, в животе.
Тахикардия, падение уровня артериального давления, шумы в сердце.
Увеличение селезенки в размерах.
Потемнение урины и каловых масс.
Если при первом осмотре больного врач может спутать анемию с вирусным гепатитом, то результаты лабораторных тестов этот диагноз опровергнут.
Проведенный общий анализ крови обнаружит снижение уровня гемоглобина и эритроцитов в крови. Причем большинство красных кровяных телец будут иметь форму сферы, а их размеры уменьшаются.
Кроме того повышается уровень ретикулоцитов, растет аутогемолиз, билирубина крови в крови становится больше, а осмотическая резистентность эритроцитов снижается. В анализе кала будет превышен уровень стеркобилина, а в анализе мочи – уровень уробилина.
Если заболевание протекает тяжело, то больному переливают эритроцитарную массу. Витамины группы В и препараты железа при этой разновидности анемии не назначают, так как их эффективность будет нулевой. Чтобы улучшить состояние больного требуется удаление селезенки, но полностью решить проблему эта операция не позволяет.
Безусловно, кроме двух описанных болезней, существуют и иные наследственные гемолитические анемии. Встречаются они достаточно редко.
К таким заболеваниям относят:
Серповидоклеточная анемия. Это заболевание имеет схожесть с талассемией, но при кризе серповидоклеточной анемии происходит массивное разрушение эритроцитов. Гемолиз также будет достаточно интенсивным. В детском возрасте этот вид анемии может быть спровоцирован инфекционными заболеваниями. Анемия сопряжена с риском таких осложнений, как: отек и инфаркт легкого, паралич, цирроз печени, кардиомегалия. Во взрослом возрасте кризы наблюдаются реже, но вероятность возникновения тяжелых последствий сохраняется.
Овалоцитоз. Это наследственное заболевание схоже с микросфероцитозом в плане развития симптомов анемии. Однако эритроциты при овалоцитозе имеют овальную форму.
Дефицит активности Г-6-ФДГ – это наследственное заболевание, которое базируется на нарушении выработки эритроцитов. Течение патологии может быть самым разнообразным. Иногда симптомы анемии выражены едва заметно, а иногда болезнь провоцирует тяжелейшие осложнения. Развивается она как у младенцев, так и у взрослых людей. Чем меньше ребенок, тем тяжелее будут нарушения со стороны нервной системы. Кризы чаще всего развиваются на фоне приема лекарственных препаратов, при беременности, после или во время инфекционных заболеваний, при попадании в организм аллергенов. Если вовремя не диагностировать такой криз, то возможно развитие ДВС-синдрома или острой почечной недостаточности, что может закончиться летальным исходом.
Видео: лекция по гемолитическим анемиям:
АИГА или аутоиммунная гемолитическая анемия – это патология, которая развивается на фоне продукции антител на антигены эритроцитов. По какой-то причине иммунная система воспринимает собственные красные кровяные тельца за вредоносных агентов и начинает атаковать их.
Симптоматическая анемия, которая манифестирует по причине иных заболеваний, например, на фоне гепатита, системной красной волчанки, ревматоидного артрита и пр.
Идиопатическая анемия, которая может быть спровоцирована самыми разнообразными причинами, но установить, какими именно, чаще всего не удается. Это могут быть перенесенные травмы, роды, инфекции, прием лекарственных средств и пр. Анемия развивается по причине того, что на эритроцитах оседают гаптены, но какой из них вызвал подобную реакцию, выяснить не представляется возможным.
Часто АИГА возникает после аборта, после пищевого отравления, либо после приема препаратов, которые не назначал доктор. В этом плане очень опасно самолечение.
Развивается аутоиммунная гемолитическая анемия согласно следующей схеме:
Антигенная структура красных кровяных телец изменяется из-за воздействия на нее патологических факторов. Это могут быть аллергены, бактерии, вирусы, лекарственные вещества.
На измененные эритроциты организм начинает направлять собственные антитела, с целью их уничтожения. Из поврежденных эритроцитов высвобождается гемоглобин, развивается анемия.
Антитела, которые способны привести к иммунологической реакции:
Неполные тепловые агглютинины. Они прикрепляются к поверхности эритроцитов и начинают активно «работать». При этом в крови пораженные эритроциты не погибают, а отправляются «умирать» в селезенку. Чаще всего такими агглютининами являются иммуноглобулины класса lgG. Они проявляют максимальную активность при температуре 37 градусов.
Холодовые неполные агглютинины, которые атакуют эритроциты при температуре 32 градуса. Они разрушают красные кровяные тельца, когда те находятся в капиллярах. Именно в этих сосудах температура тела понижается до нужных значений. Страдают пальцы рук и ног, нос, ушные раковины. К таим агглютининам относится класс М – lgM.
Двухфазные гемолизины, которые могут встретиться со своим антигеном во время охлаждения температуры тела. Они прикрепляются к эритроцитам и ждут того момента, пока температура тела повысится до 37 градусов. В этот период они начинают проявлять свои агрессивные качества, которые приводят к гемолизу. К таким гемолизинам относится класс G – lgG.
Симптомы аутоиммунной гемолитической анемии могут различаться.
Это во многом зависит от того, какие именно факторы спровоцировали ее развитие:
Манифестировала ли анемия на фоне криза, либо на фоне здоровья.
Тепло или холод необходим агрессорам для развития патологической реакции.
Где именно происходит процесс гибели красных кровяных телец.
Имеются ли у человека патологические изменения внутренних органов.
Имеется ли какое-либо хроническое заболевание.
Основными симптомами, которые будут указывать на гемолитическую анемию, выступают: гемолитический криз с пожелтением кожных покровов, увеличение температуры тела, увеличение селезенки в размере. Также у больного падает уровень гемоглобина и эритроцитов в крови, а в урине гемоглобин, напротив, начинает повышаться.
Косвенными признаками гемолитической аутоиммунной анемии являются: повышенная слабость и утомляемость, увеличение печени в размерах.
Во время диагностики, врач отправит пациента на сдачу крови на биохимический и общий анализ, а также на общий анализ мочи. Обязательно проводится проба Кумбаса, которая дает информацию о типе антител, атакующих эритроциты.
Если у больного развивается острая гемолитическая анемия аутоиммунной природы, то его помещают в стационар. Лечение требует введения кортикостероидов и иммунодепрессантов. Если это не помогает, то требуется операция, направленная на удаление селезенки.
Автор статьи: Шутов Максим Евгеньевич | Врач-гематолог
Образование: В 2013 году закончен Курский государственный медицинский университет и получен диплом «Лечебное дело». Спустя 2 года окончена ординатура по специальности «Онкология». В 2016 году пройдена аспирантура в Национальном медико-хирургическом центре имени Н. И. Пирогова.
Рецепт здоровья — имбирь с лимоном и мёдом: как приготовить имбирный лимонад?
источник
Существует очень много возможных причин развития анемии.
Иногда анемия возникает в результате определенных хронических заболеваний, таких как рак или болезни почек.
Для таких больных лечение анемии – это составная часть лечения их основного заболевания.
Но анемия может также быть вызвана рядом генетических вариаций, которые передаются из поколения в поколение. Гены, половину которых мы получаем от отца, а половину от матери, кодируют абсолютно все функции нашего организма, и кроветворение в том числе.
Как и все остальные процессы в человеческом теле, продукция красных кровяных телец проходит в несколько этапов, в которых участвуют сотни разных молекул. Если на любом из этих этапов что-то пойдет не так, как задумано природой, созревание красных кровяных телец может нарушиться, и возникнет анемия.
То, как организм усваивает из пищи железо и витамины, очень важно для правильной продукции клеток крови. Если тело не в состоянии усвоить, к примеру, железо, то будет нарушен синтез гемоглобина, и наши эритроциты не смогут доставлять достаточно кислорода клеткам. Нарушение всасывания нутриентов – это первый из возможных механизмов наследственной анемии. Но, как вы увидите дальше, он далеко не единственный.
Анемия представляет собой состояние, при котором снижается содержание пигмента гемоглобина в крови, а также уменьшается количество эритроцитов. Основной проблемой при анемии является недостаточное снабжение тканей кислородом, что сказывается на состоянии практически всех органов и систем, особенно нервной системы.
У больных анемией может возникать слабость, чрезмерная утомляемость, головокружения, раздражительность, одышка, ускоренное сердцебиение, бледность кожи и слизистых, ломкость ногтей и другие симптомы. У некоторых больных отмечается странная тяга к несъедобным вещам, таким как лед, бумага или глина. Возникают проблемы в сексуальной сфере. Ухудшается способность воспринимать информацию и решать интеллектуальные задачи. Падает иммунитет и, как следствие, человек чаще страдает инфекционными заболеваниями.
Врачи обычно сосредотачиваются на распространенных типах анемии, вызванных дефицитом железа, старением, перенесенными операциями и хроническими болезнями, включая рак, диабет, воспалительные заболевания кишечника, болезни почек, болезни сердца, гепатит, ВИЧ/СПИД, ревматоидный артрит и другие. Эти типы анемии хорошо известны, и можно встретить массу информационных ресурсов, посвященных таким проблемам, особенно в англоязычном интернете.
Можем обрадовать англоязычных пользователей, перечислив для них наиболее известные на Западе группы и фонды, которые предоставляют очень качественную информацию об анемиях, в том числе наследственных:
• Американская ассоциация серповидноклеточной анемии (The American Sickle Cell Anemia Association).
• Международная федерация талассемии (Thalassaemia International Federation).
• Международный фонд наследственной геморрагической телеангиэктазии (Hereditary Hemorrhagic Telangiectasia Foundation International).
• Фонд анемии Даймонда-Блекфена (Diamond Blackfan Anemia Foundation).
• Фонд анемии Кули (Cooley’s Anemia Foundation)
• Фонд исследования анемии Фанкони (Fanconi Anemia Research Fund).
• Фонд синдрома Швахмана-Даймонда (Shwachman-Diamond Syndrome Foundation).
Реже встречаются наследственные анемии, которые вызваны генетическими сбоями на разных этапах производства красных кровяных телец. Эти заболевания могут приводить к синтезу «неправильных» эритроцитов или гемоглобина, к быстрому уничтожению эритроцитов в крови (гемолизу) и др. Ниже вы найдете список основных генетических заболеваний, приводящих к анемии:
1. Серповидноклеточная анемия.
Серповидноклеточная анемия представляет собой генетическое заболевание, при котором красные кровяные тельца имеют аномальную форму полумесяца или буквы «С». Эти аномальные эритроциты не справляются со своими функциями, и пребывают в кровеносном русле всего 10-20 суток вместо положенных для здоровых клеток 120 дней. Организм постоянно синтезирует новые клетки, но анемия развивается из-за короткого периода жизни эритроцитов. Заболеванию наиболее подвержены люди африканского происхождения.
Талассемия – это заболевание, при котором организм неправильно синтезирует некоторые протеины, необходимые для «сборки» гемоглобина. Умеренная или тяжелая анемия может стать результатом отсутствия тех или иных протеинов, в зависимости от этого талассемия подразделяется на несколько видов. Талассемию можно лечить постоянными переливаниями крови или трансплантацией костного мозга. Болезнь характерна для выходцев из средиземноморских стран.
Анемия Фанкони относится к заболеваниям, при которых костный мозг не может производить и эритроциты, и другие типы клеток крови (лейкоциты и тромбоциты). Это приводит к анемии, которая лечится трансплантацией костного мозга. У таких больных зачастую обнаруживаются другие врожденные дефекты, а также повышенная восприимчивость к различным типам рака (острый миелобластный лейкоз, рак головы и шеи, рак пищевода, рак вульвы, анальный рак и другие). Этот диагноз часто ставят детям в возрасте 10-15 лет, но анемия Фанкони может быть впервые обнаружена и в зрелом возрасте.
4. Анемия Даймонда-Блекфена.
Анемия Даймонда-Блекфена – это редкое заболевание, для которого характерен дефект синтеза красных кровяных телец в костном мозге. Анемия Даймонда-Блекфена может развиться в любом возрасте, но обычно ее диагностируют в течение первого года жизни. При этом заболевании также присутствуют некоторые физические дефекты и аномалии черт лица. У больных относительно высокий риск острого миелобластного лейкоза.
5. Синдром Швахмана-Даймонда (SDS).
Этот синдром, нечасто встречающийся в отечественной литературе, является генетическим нарушением синтеза белых и красных кровяных телец в костном мозге и пищеварительных ферментов поджелудочной железы. Пониженная продукция клеток крови ведет к постоянным инфекциям и анемии. Симптомы начинают проявляться уже в возрасте 4-6 месяцев: замедленный рост, диарея, проблемы с кормлением. Со стороны поджелудочной железы наблюдаются нарушения, напоминающие муковисцидоз. Болезнь диагностируется в первые годы жизни ребенка.
6. Нарушения мембраны эритроцитов.
Эти заболевания вызывают нестабильность клеточной структуры и появление красных кровяных телец аномальной формы. Самая известная из этих патологий – наследственный микросфероцитоз, или болезнь Минковского-Шоффара. При этой болезни эритроциты имеют необычную сферическую форму и быстро разрушаются. Это заболевание характерно для людей родом из Северной Европы.
Наследственный эллиптоцитоз сопровождается образованием большого количества овальных эритроцитов. Болезнь чаще встречается у людей африканского или средиземноморского происхождения.
Наследственный стоматоцитоз – третья форма, для которой характерно образование эритроцитов со светлой областью посередине (похожие на рот, откуда и название болезни). У этих клеток нарушен транспорт натрия и калия через оболочку. Тяжесть анемии бывает разной, некоторые больные могут вообще не иметь никаких жалоб.
7. Дефицит глюкозо-6-фосфатдегидрогеназы.
Дефицит фермента G6PD – это наследственное заболевание, при котором в организме не вырабатывается важный энзим, защищающий клетки крови от разрушения химикатами и лекарственными веществами. Дефицит G6PD – это самый распространенный на планете ферментный дефицит, которым страдает более 400 миллионов человек, преимущественно из Африки, Азии и Средиземноморья. У таких людей в ответ на инфекцию, токсины или лекарства может развиться гемолиз – массовое разрушение красных кровяных телец.
8. Наследственная геморрагическая телеангиэктазия.
Наследственная геморрагическая телеангиэктазия (НГТ) – это состояние, при котором у больных часто возникают кровотечения в местах неправильного соединения вен и артерий. В результате повторяющейся потери крови, в основном из желудка и кишечника, у них развивается анемия.
Перечисленные выше болезни – это лишь часть из возможных генетических причин анемии. Люди с любым заболеванием, которое ухудшает работу костного мозга или влияет на всасывание витамина В12 или железа в пищеварительном тракте, также могут страдать анемией.
К таким болезням можно отнести:
• Врожденный дискератоз.
• Врожденные дизэритропоэтические анемии.
• Врожденные синдромы мальабсорбции витамина В12.
Из заболеваний, которые затрагивают обмен железа, можно отметить гемохроматоз. Эта болезнь не является причиной анемии. При гемохроматозе организм усваивает намного больше железа, чем ему необходимо. В результате избыток железа откладывается в органах и тканях, повреждая их. Гемохроматоз – это одно их самых частых генетических заболеваний. На изучении этого заболевания в США специализируется некоммерческая организация Iron Disorders Institute.
Поскольку наследственные анемии обусловлены определенными нарушениями в генах, существует много надежных способов поставить диагноз. Наличие анемии и других характерных симптомов могут навести врача на мысль, что у вас одно из этих заболеваний. Генетический анализ расставит все точки над «i». Чтобы помочь врачу в этой работе, вы должны как можно больше сообщить ему о состоянии здоровья ваших родственников.
Для этого вам неплохо бы иметь семейную медицинскую историю – систематизированные записи о здоровье всех родных.
источник
Большинство пациентов при постановке диагноза гемолитическая анемия задаются вопросом о том, гемолитическая анемия что это такое, как она проявляется и каковы способы ее лечения. Этот вид заболевания может развиваться не только у человека, но и практически у всех видов теплокровных животных, например, собак и кошек.
Среди заболеваний крови выделяется одна группа заболеваний, имеющих общее наименование гемолитическая анемия (anaemia haemolytica). Дословно «haemolytica» переводится как «распад крови» и характеризуется следующим признаками:
- разрушение эритроцитов;
- анемия (малокровие);
- увеличение содержания в крови продуктов распада эритроцитов;
- многократное усиление эритропоэза — процесса кроветворения, в результате которого образуются эритроциты — красные клетки крови.
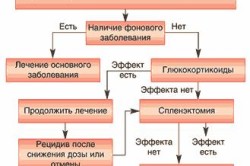
Признаки гемолитической анемии проявляются не сразу, а после того, как становится заметной разница между разрушением клеток и их полиферацией (процесс разрастания тканей), при этом происходит истощение компенсаторной функции красного костного мозга.
Особенностью процесса образования, функционирования и распада эритроцитов является их чрезвычайная сложность. Проблемы могут возникнуть на любом уровне каждого из этих этапов. С учетом этого составлена классификация гемолитических анемий.
В зависимости от способа приобретения все виды развивающихся анемий подразделяются на две большие группы: наследственные и приобретенные.
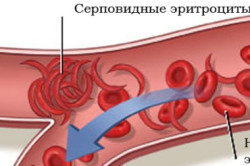
- Гемолитическая анемия Минковского-Шоффара, или микросфероцитарная. Болезнь развивается из-за мутации в генах, отвечающих за образование белков, из которых состоят стенки эритроцитов. Такая мембрана приводит к накоплению внутри эритроцита воды и чрезмерного количества ионов натрия. В результате нарушаются структура клетки, срок ее функционирования и устойчивость к разрушению. Эритроциты превращаются в сфероциты, которые не способны проходить в узкие просветы. Это вызывает застой эритроцитов, что приводит к образованию микросфероцитов.
- Талассемия вызывает «сбои» в образовании гемоглобина. Результатом становится нарушение белковых цепей, раннее окисление, продукты которого воздействуют на мембрану эритроцитов, разрушая ее.
- Несфероцитарная характеризуется ускорением гибели эритроцитов из-за низкой активности специальных ферментов, необходимых для поддержания их жизнедеятельности. Обычно развивается, если кроме повреждения хромосомы наблюдается недостаток фермента глюкозо-6-фосфатдегидрогеназы.
- Серповидноклеточная анемия возникает при нарушении генов, отвечающих за синтез гемоглобина. В итоге клетки образуются нехарактерной серповидной формы эритроцита, они не способны изменять форму, в результате чего быстро погибают.
Второй группой недугов являются заболевания, относящиеся к приобретенным формам анемий
- Гемолитическая болезнь при резус-конфликте. Обычно возникает у новорожденных, когда резус-фактор матери и плода отличается. В организме матери с отрицательным резус-фактором образуются антитела к красным кровяным клеткам плода, имеющим на поверхности антиген. В итоге образуются комплексы, которые начинают разрушать эритроциты.
- Гемолиз под влиянием различных воздействий. Здоровые кровяные клетки могут разрушаться под действием лекарственных препаратов, ядов и токсичных веществ промышленных предприятий, интоксикаций, протекающих во время тяжелых болезней.
- Аутоиммунная — на поверхности эритроцитов оседают антитела, в результате чего клетки определяются как чужеродные и уничтожаются клетками иммунной системы человека.
- Травматически приобретенные — клетки разрушаются во время циркуляции по сосудам. Причина может заключаться в искусственных клапанах сердца, протезах, поражении сосудов и аорты и т.п.
Еще одним заболеванием является острая пароксизмальная ночная гемоглобинурия. Это заболевание встречается достаточно редко. Характеризуется приступами, возникающими в результате разрушения эритроцитов.
Причины возникновения гемолитической анемии не всегда поддаются лечению, вследствие чего проявление симптомов может усугубиться. Поэтому необходимо знать признаки, которые могут спровоцировать развитие заболевания.
- Различные виды наследственной анемии возникают из-за дефектов хромосом. Они влияют на правильность протекания процесса формирования кровяных клеток, гемоглобина, а также на структуру и активность ферментов у взрослого человека, ребенка или даже плода. Виды врожденной гемолитической анемии передаются по наследству от больных родителей, но при этом наследуют это заболевание не все дети.
- Приобретенные заболевания, то есть аутоиммунная гемолитическая анемия, возникают из-за нарушений соединительной ткани и сосудов: ревматизм, красная волчанка, артрит и т.д.
- Сложные инфекционные, вирусные заболевания, в т.ч. малярия.
- Несовпадение резус-фактора матери и плода.
- Заболевания кровеносной системы: лейкоз разных типов.
- Искусственные протезы: клапаны сердца, шунты и т.д.
- Контакт с опасными химическими веществами, например, на промышленных производствах.
- Медикаменты: противовоспалительные, антибактериальные и др. препараты.
Признаки анемии могут проявиться только при ускоренном разрушении эритроцитов. Степень проявления заболевания зависит от того, насколько быстро протекает этот процесс.
Симптомы гемолитической анемии проявляются через несколько синдромов:
- Желтуха. Кожа приобретает желтый оттенок. Цвет урины меняется на темный, может приобрести черный оттенок. Цвет кала не изменяется, что позволяет отличить «гемолитическую» желтуху от механической.
- Анемия. Характеризуется бледностью кожи и слизистой, возникают симптомы недостатка кислорода: одышка, учащенное сердцебиение, общая слабость, снижение тонуса мышц, головокружение.
- Спеленомегалия. Печень и селезенка увеличиваются в размерах. В более чем 70% случаев при осмотре фиксируется выступание печени над ребрами до 2 см.
- Гипертермия. Наблюдается повышение температуры тела до 38 градусов. В этот период уровень разрушения эритроцитов достигает максимума. Обычно таким образом гемолитическая анемия проявляется у детей.
В зависимости от вида течения заболевания различают компенсированную, выраженную анемизацию и кризисную анемию. На последнем этапе отмечается общее тяжелое состояние.
Застой и сгущение желчи провоцируют образование в желчном пузыре конкрементов. Это приводит к тому, что у больных часто фиксируются симптомы цистита, гепатита, холангита, а именно озноб, рвота, тошнота, повышение температуры на некоторый срок, в подреберье возникает острая боль.
При разрушении эритроцитов внутри кровеносных сосудов обычно чаще проявляется анемия. Желтуха, спеленомегалия обнаруживаются гораздо реже.
Общими симптомами кризиса во время гемолитической анемии считаются слабость, ощущение недостатка воздуха, частое сердцебиение, озноб, головные боли, боль в области поясницы и верхней части живота, рвота (не относящаяся к пище).

Первые проявления гемолитической анемии обычно появляются в раннем детстве. Главным признаком становится иктеричность кожи и слизистой, то есть желтушность. В сочетании с этим симптомом могут проявляться и некоторые внешние черты, вызванные аномалиями развития: нос седловидной формы, твердое небо расположено высоко, изменение формы черепа. Прогноз в подобных случаях врач может дать только после проведения спленэктомии — удаления селезенки.
Могут проявляться и другие гемолитические анемии у детей, особенно часто — талассемия. Характерные симптомы можно распознать еще у новорожденных: анемичный синдром, отклонения психического и физического развития. Наблюдаются аномалии: плоская переносица, лицо монголоидного типа, череп квадратной формы.
Одна из наиболее серьезных проблем — приобретенная анемия у новорожденных, вызванная несовпадением резус-факторов матери и плода. Важно вовремя выявить саму возможность возникновения проблемы, и первичные признаки гемолиза у плода.
- уменьшении количества красных клеток крови;
- снижении концентрации гемоглобина;
- наличии клеток неправильной формы;
- количестве ретикулоцитов — «незрелых» кровяных клеток.
Дополнительно назначаются другие способы диагностики: анализ мочи, пункция костного мозга, биохимическое исследование крови и анализ на протекание гемолиза.
В зависимости от вида заболевания, возможны различные варианты лечения. При микросфероцитарной анемии применяют спленэктомию, если есть показания к такой операции: печеночные колики, выраженность заболевания, частые обострения заболевания. После удаления селезенки во многих случаях удается добиться полной ремиссии. При этом заболевание не повторяется, даже если в крови есть микросфероциты, а сами красные клетки крови сохраняют болезнетворные свойства.
Для лечения талассемии проводят переливание крови. С его помощью корректируют общее состояние крови, чтобы уровень гемоглобина сохранялся на уровне 85 г/л. Параллельно выводится излишек железа.
Второй возможный способ лечения — пересадка костного мозга. Возможна и радикальная спленэктомия, но к такому способу прибегают крайне редко, только при сильном увеличении селезенки или тяжелой форме гемолиза. В основном, предпочтение отдается бескровным методам лечения.
Приобретенная гемолитическая анемия поддается лечению гораздо лучше. Обычно для остановки распада эритроцитов используют препараты с глюкокортикоидным гормоном. В большинстве случаев наблюдается устойчивая ремиссия. В этом случае количество гормона начинают постепенно снижать до 5-10 мг/день. Все лечение может занять до трех месяцев и позволит полностью устранить клинические проявления приобретенной анемии. В отдельных случаях дают хороший эффект препараты против малярии и иммунодепрессанты.
Если эффект от препаратов не наблюдается, либо начинается рецидив, больному назначается спленэктомия.
источник


