Анемия, связанная с хронической инфекцией, встречается у детей очень часто, хотя не всегда правильно диагностируется и должным образом оценивается. Анемия этого типа редко бывает тяжелой, она обычно носит характер нормоцитарной и нормохромной. Более тяжелая анемия развивается при гнойной инфекции и сепсисе. Следует отметить, что даже легкие, но длительные (больше 1 месяца) или рецидивирующие инфекции часто являются причиной этой формы анемии у грудных детей и у детей раннего возраста. У детей старшего возраста только тяжелые и длительные инфекции могут явиться причиной значительной анемии. У маленьких детей особенно частой причиной анемии являются воспалительные состояния желудочно-кишечного тракта (колит, энтероколит), мочевыводящих путей (пиелит, пиелонефрит) и другие инфекции, как воспаление среднего уха, фурункулез, флегмоны, остеомиелиты, а особенно стрептококковый сепсис. Кроме того, анемия может развиться после гриппа, ангины, воспаления легких, скарлатины, дифтерии, при брюшном тифе и паратифах, при хроническом ревматизме, туберкулезе, бруцеллезе, или даже при грибковых заболеваниях. Из паразитарных заболеваний с этой точки зрения заслуживают внимания малярия и кала-азар.
Обычно общее состояние ребенка (гипотрофия, период быстрого роста, авитаминозы и т. д.) оказывает влияние на восприимчивость к инфекции, а также на развитие при этих заболеваниях патологии крови. Понятно, что у некоторых детей анемия на почве хронической инфекции может наслаиваться на существующее уже состояние дефицита железа в организме.
В основном анемия на почве инфекции не связана ни с кровопотерей, ни с клинически выраженным гемолизом, хотя по мнению некоторых авторов длительность жизни эритроцитов при этих состояниях может уменьшиться. Анемия этого типа является прежде всего результатом специфического угнетающего воздействия инфекции на эритропоэз, который обычно не реагирует на лечение гемопоэтическими средствами, пока инфекционный или воспалительный процесс не закончился. Обнаруженные в некоторых случаях симптомы гемолиза и наличие против эритроцитарных аутоантител могут являться результатом воздействия бактериальных токсинов, но в основном не являются типичной чертой для анемии на почве инфекции.
Сущность анемии прежде всего связана с глубокими расстройствами метаболизма железа, выражением чего является: 1) снижение способности использования железа для синтеза гемоглобина, 2) низкий уровень железа в сыворотке, 3) уменьшение способности сидерофилина сыворотки связывать железо, 4) незначительное увеличение уровня железа в сыворотке после приема этого элемента внутрь, 5) быстрое исчезновение из сыворотки больных железа, введенного внутривенно.
Анемия при инфекциях является результатом нарушения способности железа проникать в молекулу протопорфирина, что приводит к нарушениям синтеза гема. При этих состояниях не существует абсолютного дефицита этого элемента, о чем говорит отсутствие улучшения анемии после введения этого элемента внутрь и парентерально. При этих состояниях скорей всего существует дефицит железа на определенных «участках», т.к. оно захватывается клеткой ретикуло-эндотелиальной системы — депо организма, где оно не может быть использовано для биосинтеза гемоглобина.
К постоянным симптомам анемии на почве хронических инфекций у детей относится высокий уровень свободного протопорфирина в эритроцитах, высокий уровень меди в сыворотке, а также увеличенное выделение копропорфирина с мочой.
Клиническая картина этого синдрома в значительной степени зависит от характера инфекции, а также от общего состояния ребенка. К частым симптомам относится общая слабость, потеря аппетита, возбуждение, субфебрилитет, иногда высокая температура, а также более или менее выраженная бледность кожных покровов и слизистых оболочек. У маленьких детей, особенно при более тяжелых формах анемии, может увеличиться селезенка. Однако этот симптом не является постоянным.
Гематологическим исследованием определяется нормоцитарная и нормохромная анемия. Реже анемия носит характер микроцитарной или слегка гипохромной. Уровень гемоглобина колеблется около 11 г%. Средняя концентрация Hb в эритроцитах колеблется в границах нормы, однако при длительных инфекциях может понизиться. В окрашенных мазках можно обнаружить умеренный анизоцитоз эритроцитов; полихромности эритроцитов, а также симптомов компенсаторной функции в виде ретикулоцитоза, не отмечается.
Число лейкоцитов непостоянно, зависит от основного заболевания и не имеет существенного значения для диагноза.
Картина костного мозга не обнаруживает признаков, патогномоничных для этого вида анемии. Костный мозг, за исключением случаев тяжелого сепсиса, богат клетками; количество эритробластов может быть уменьшено, иногда отмечается сдвиг влево — до базофильного эритробласта. Этот симптом говорит о торможении созревания предшественников системы красной крови. У больных с длительной инфекцией низкий уровень железа в сыворотке удерживается до исчезновения симптомов основного заболевания. «Гипоферремия» является чувствительным ранним симптомом инфекции у детей, опережающим падение числа эритроцитов. При легкой форме инфекции анемия может вообще не развиться. Однако уровень железа в сыворотке всегда будет сниженным. Причина этого явления не совсем ясна. Обнаружено, что кроме инфекции, сильное раздражение организма или различные травмы, переломы костей и шок могут также приводить к снижению уровня железа в сыворотке.
Указанные наблюдения привлекли внимание исследователей к роли гормонов коры надпочечников в этом явлении. По-видимому, железо, которое было при инфекциях захвачено Р.Э.С., играет ближе неизвестную нам роль в защитных реакциях организма. В свете этих взглядов, как нам кажется, анемия при инфекциях может рассматриваться, как физиологическая компенсаторная реакция организма, вызванная защитными механизмами. В периоде, когда организму угрожают инфекционные факторы, удовлетворение тканевых потребностей является, может быть, более важным, чем поддерживание нормальных показателей Hb и эритроцитов.
Течение и прогноз в большой степени зависят от основного заболевания. После ликвидации инфекционного процесса анемия компенсируется самопроизвольно, если только не сопутствуют осложняющие течение болезни факторы (например, значительный дефицит железа, гипотрофии, дефицит витаминов и другие).
Лечение анемии на почве инфекции обычно является безрезультатным, пока основное заболевание не будет ликвидировано. В случаях острой необходимости (например, необходимость хирургического вмешательства) могут быть показаны переливания крови (в количестве 15 мл на 1 кг веса ребенка), тем более, что анемия не поддается лечению гемопоэтическими средствами. Переливания крови, кроме того, оказывают положительное влияние при дефиците белков (особенно при гипоальбуминемии), который обычно сопутствует инфекциям. Попытки лечения анемии препаратами кобальта, внутрь или внутримышечно, в последнее время оставлены ввиду побочных симптомов, которые эти препараты вызывают: тошноты, рвоты, развития зоба и гипофункции щитовидной железы.
источник
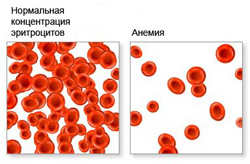
Анемия (малокровие) — заболевание, связанное со снижением концентрации гемоглобина и эритроцитов в крови человека. Патология в большинстве случаев рассматривается не как отдельное заболевание, а как симптом другой болезни.
Ответ на вопрос, может ли быть температура при анемии, положительный. Заболевание приводит к тому, что ткани, в том числе мозга, недополучают кислород. В результате развивается гипоксия (кислородное голодание), нарушается обмен веществ и терморегуляция организма. Поэтому повышенная или пониженная температура при анемии — явление частое. Как с этим бороться? Какие анализы сдают и какие медикаменты принимают для выздоровления? Об этом мы расскажем ниже.
Выделяют несколько видов анемии в зависимости от механизма развития патологии:
- железодефицитная (недостаток в организме железа, являющегося частью гемоглобина);
- гемолитическая (преждевременное разрушение эритроцитов);
- В12-дефицитная анемия (недостаток витамина В12, участвующего в продуцировании эритроцитов в костном мозге);
- другие.
Чаще встречается первая разновидность, поэтому большую часть статьи будем говорить о железодефицитной анемии, однако также затронем гемолитическую.
Причин развития железодефицитной формы много. Среди основных выделяют такие:
- кровопотеря в результате травм, операций и внутренних кровотечений;
- плохое усвоение железа или недостаточное его поступление в организм;
- заболевания внутренних органов (чаще щитовидной железы, кишечника и надпочечников);
- гормональные нарушения;
- повышенная потребность в железе (при беременности его потребляет растущий плод, при занятиях спортом на рост мышц расходуется много этого элемента);
- хронические воспаления;
- глисты (паразиты питаются кровью человека).
Отдельно скажем о том, когда в организме не хватает железа из-за неправильного питания. Рацион должен обеспечивать достаточное поступление данного элемента. В больших количествах он содержится в мясе, яблоках, моллюсках, белой фасоли, чечевице, шпинате, изюме, печеном картофеле, томатах и гречке. Суточная потребность мужчин в железе составляет 10 мг, женщин — 20 мг, но этот порог увеличивается до 35 мг при беременности и кормлении грудью.
Кроме того, мало потреблять достаточное количество железа, нужно его еще и усваивать. Железо плохо всасывается при недостатке витаминов С, D и В, цинка и магния. А при избытке солей кальция, переедании, расстройствах желудочно-кишечного тракта, интоксикациях, лечении антибиотиками и сульфаниламидами всасывание, наоборот, подавляется.
Остановимся на патологиях желудочно-кишечного тракта. При ряде заболеваний (воспаление, язва, полипы, рак, целиакия и др.) нарушается продвижение пищевого комка вниз и всасываемость ворсинками кишечника полезных веществ. В результате, даже если с пищей поступает достаточно железа, элемент попросту не усваивается. Также существует ряд генетических заболеваний, мешающих всасыванию и усвоению этого полезного вещества. Поэтому при анемии требуется обследование желудка и кишечника.
При анемии бывает температура как повышенная, так и пониженная, но это не основной признак заболевания. На начальной стадии патология никак внешне не проявляется. Затем анемия имеет такие симптомы:
- головная боль;
- потемнение в глазах и головокружение;
- тошнота, рвота;
- частый и слабый пульс;
- одышка (из-за гипоксии);
- бледная кожа и слизистые оболочки (из-за нехватки эритроцитов);
- заострение черт лица;
- потливость;
- холодные руки и ноги;
- слабость, сонливость;
- частые обмороки;
- нарушения сердечного ритма;
- повышенная сухость кожи, появление трещинок;
- ломкость ногтей, выпадение волос;
- частые стоматологические проблемы;
- белый налет на языке;
- желание кушать несъедобное (мел, глину, бумагу);
- повышенная температура;
- недержание мочи (при нарушении работы нервной системы);
- снижение иммунитета;
- ухудшение аппетита;
- снижение интеллектуальной выносливости.
Не обязательно все симптомы присутствуют одновременно. Достаточно нескольких, чтобы заподозрить недуг.
Анемия и повышение температуры — два явления, идущих рука об руку, особенно если развивается железодефицитное состояние. При данном заболевании гипертермия, как правило, держится на отметках 37-37,5. Почему же нехватка компонентов крови дает температуру?
Связаны эти явления на уровне биохимии. В результате дефицита железа организм синтезирует меньше гемоглобина, из-за чего в эритроцитах его становится меньше. К тому же при малокровии, как правило, недостаточно и эритроцитов. Задача красных кровяных телец — снабжать ткани кислородом. В результате нехватки эритроцитов и гемоглобина развивается кислородное голодание — гипоксия. А это сказывается на работе клеток головного мозга. В результате нарушается деятельность мозгового центра терморегуляции — и температура либо понижается ниже нормы, либо превышает ее.
Анемию сопровождает пониженная (менее 36,6 градуса), нормальная (36,3-36,9), субфебрильная (37-38), фебрильная (38-39) и пиретическая (39-41) температура тела.
Как правило, процесс происходит таким образом. Вначале температура внезапно повышается до субфебрильных цифр, после чего еще подрастает, держится и затем падает. После чего отмечается следующий скачок. Такие колебания происходят в пределах субфебрильных и фебрильных значений. И так в течение нескольких дней. Но большинство людей списывает симптом на ОРВИ.
Второй вариант: температура повышается до легких субфебрильных цифр и держится постоянно либо, периодически падая до нормы, вновь возвращается на 37-37,5. Однако в данном случае наличие легкого жара может являться симптомом других заболеваний, а не только анемии, поэтому требуется дифференциальный диагноз.
Температура при анемии у взрослых и подростков чаще держится на субфебрильных цифрах. Иногда больного мучает субфебрилитет: термометр постоянно показывает повышенные значения. Для таких людей анемия и температура 37-37,5 градусов — два сопровождающих друг друга явления. Но многие об этом даже не догадываются. Больные начинают обследоваться в поисках воспалений и новообразований, хотя начинать нужно с банального анализа крови на гемоглобин и ферритин. Но об этом позже.
Субфебрилитет при малокровии может сопровождается такими дополнительными симптомами:
- головная боль;
- слабость;
- потливость;
- исхудание;
- депрессии на фоне постоянного недомогания.
Повышенная до отметок 38-39 градусов температура при малокровии встречается реже, чем субфебрильная. Высокие показатели говорят либо о сильном сбое терморегуляции, либо о присоединении другого заболевания, например, воспаления. Либо об особом виде анемии. Рассмотрим такой случай.
Жар на отметках 39-40 градусов указывает на хроническую гемолитическую анемию, характеризующуюся уменьшением срока жизни эритроцитов в результате наследственного фактора, аутоиммунных заболеваний и ряда других причин. Данный вид анемии, как правило, проявляется в раннем возрасте и сопровождает человека всю жизнь, однако может быть и приобретенным.
Наравне с высокой температурой при гемолитической анемии развивается дрожь, тошнота, головная боль и обязательно — желтушность кожи и увеличение селезенки. Иногда появляются кровоизлияния на коже. В анализах заметен повышенный билирубин, но понижено число эритроцитов и гемоглобина (до 42-50 г/л). Меняются и другие показатели крови: корректно проанализировать их может только врач.
Температура тела ниже нормы также характерна для малокровия. Причины — те же, что и у повышенной: сбой терморегуляции. Такое состояние само по себе неопасно, но требует обследования у врача.
В группе риска по возникновению малокровия — беременные женщины, а также переживающие период гормональной перестройки подростки и дамы старшего возраста. Как уже было сказано, анемия возникает вследствие гормональных сбоев либо повышенной необходимости в железе при вынашивании плода. Это характерно для третьего триместра, когда плод большой и требует интенсивного снабжения кислородом.
Кроме того, повышение температуры в подмышечной впадине до отметки 36,9 у женщин нередко происходит перед месячными. Это состояние может продолжаться в течение менструации как реакция на потерю крови и гормональную «неполадку», после чего проходит само.
Повышенная или пониженная температура при анемии у ребенка тоже вероятна. У малышей малокровие протекает тяжелее, чем у взрослых: мозг нуждается в большом количестве кислорода, а организм пока слаб, чтобы компенсировать это состояние. Ситуация усугубляется тем, что родители могут не заметить проблемы, ведь дети не всегда жалуются на плохое самочувствие.
В группе повышенного риска — ребятишки до года. У младенцев анемия развивается в таких случаях:
- у мамы была многоплодная беременность;
- ребенок родился недоношенным;
- у беременной мамы диагностировали хроническую анемию;
- у ребенка проблемы с усвоением железа.
При наличии хотя бы одного фактора родителям необходимо быть начеку. Во-первых, нужно регулярно сдавать анализы крови. Во-вторых, обращать внимание на такие признаки анемии у детей:
- бледность кожи и слизистых (может начаться при нормальном уровне гемоглобина, предшествуя развитию малокровия);
- плохой аппетит;
- болезненность;
- слабость;
- недостаточное прибавление в весе.
Если вовремя заметить приближение малокровия, то патологию в большинстве случаев удастся вылечить без последствий.
В группу риска входят подростки в переходном возрасте. У них из-за полового созревания нарушается гормональный фон: избыток эстрогенов угнетает образование эритроцитов. К тому же из-за стремительного роста тела возникают железодефицитные состояния.
Организм подростков нуждается в повышенных поступлениях железа, но тинэйджеры зачастую вместо того, чтобы вести здоровый образ жизни, наоборот, пьют алкоголь и курят, чем усугубляют состояние.
Повышенная либо пониженная температура при малокровии у мужчин развивается также по причине сбоя терморегуляции. Однако представители сильного пола страдают этим заболеванием реже. Ведь мужчины менее подвержены гормональным перестройкам и беременности у них не бывает. Но и они оказываются в группе риска в следующих случаях:
- при активных занятиях спортом (для работы и роста мышц требуется дополнительное поступление железа);
- при курении, что способствует гипоксии;
- при травмах и кровопотерях (стоит обратить внимание на внутренние кровотечения, т.к. зачастую они выявляются не сразу).
Избавляться от повышенной температуры при малокровии не имеет смысла, т.к. это всего лишь симптом. Жар стоит сбивать, только если он достигает критических отметок 38,5-39 градусов и нужно облегчить состояние. Только устранив причину анемии, можно справиться с повышенной температурой.
Анемия — коварное заболевание, ведь причин у него множество, а видимых проявлений на начальных стадиях нет.

Вторая стадия заключается в дефиците железа. В этот период уже снижается количество гемоглобина в крови и есть другие проявления болезни.
На третьей стадии ставят диагноз железодефицитной анемии, указывая степень тяжести:
- слабая: гемоглобин 90-110 г/л;
- средняя: 70-90 г/л;
- тяжелая: 70 г/л и ниже.
При постановке диагноза учитывается пол и возраст пациента: для взрослых мужчин норма составляет 130-160 г/л, для женщин — 120-150 г/л, для детей трех-шести месяцев — 95-135 г/л.

При грамотном лечении уровень гемоглобина и ферритина поднимается до нормальных отметок за 2-3 месяца. Для этого требуется:
- Вылечить патологию, которая спровоцировала развитие анемии.
- Сбалансировать рацион, включив в него продукты с железом.
- Дополнительно принимать препараты железа: «Актиферрин», «Ферроплекс», «Тардиферон», «Гемофер», «Тотема», «Феррум Лек», «Мальтофер», «Фенюльс Комплекс».
Малокровие, тем более протекающее с температурой, требует комплексного обследования под руководством грамотного врача. В первую очередь, он должен выявить причину недуга и устранить ее. Одновременно с этим медик назначает препараты железа. Ни в коем случае нельзя прописывать их себе самостоятельно: при одних видах анемии показаны первые препараты из списка, но назначение их при других видах может усугубить состояние.
После того, как анемия излечена, нормализуется и терморегуляция. Это не всегда происходит сразу: иногда требуется 2-4 месяца. Критическим сроком считается полгода. Если через 6 месяцев температура не вернулась в норму, это означает, что причиной гипотермии или гипертермии выступает другое заболевание, а анемия оказалась совпадением.
О том, что еще может вызывать постоянно повышенную температуру, читайте в другой нашей статье.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Эритроциты формируются в красном костном мозге из белковых фракций и небелковых компонентов под воздействием эритропоэтина (синтезируется почками). Эритроциты в течение трех дней обеспечивают транспорт, главным образом, кислорода и углекислого газа, а также питательных веществ и продуктов метаболизма от клеток и тканей. Срок жизни эритроцита сто двадцать дней, после чего он разрушается. Старые эритроциты накапливаются в селезенке, где утилизируются небелковые фракции, а белковые поступают в красный костный мозг, участвуя в синтезе новых эритроцитов.
Вся полость эритроцита наполнена белком, гемоглобином, в состав которого входит железо. Гемоглобин придает эритроциту красную окраску, а также помогает ему переносить кислород и углекислый газ. Его работа начинается в легких, куда эритроциты поступают с током крови. Молекулы гемоглобина захватывают кислород, после чего обогащенные кислородом эритроциты направляются сначала по крупным сосудам, а затем и по мелким капиллярам к каждому органу, отдавая клеткам и тканям необходимый для жизни и нормальной деятельности кислород.
Анемия ослабляет способность организма к газовому обмену, за счет сокращения числа эритроцитов нарушается транспортировка кислорода и углекислого газа. Вследствие этого у человека могут наблюдаться такие признаки анемии как чувство постоянной усталости, упадок сил, сонливость, а также повышенная раздражительность.
Анемия является проявлением основного заболевания и не является самостоятельным диагнозом. Многие болезни, включая инфекционные заболевания, доброкачественные или злокачественные опухоли могут быть связаны с анемией. Именно поэтому анемия является важным признаком, который требует проведения необходимых исследований для выявления основной причины, которая привела к ее развитию.
Тяжелые формы анемии вследствие тканевой гипоксии могут привести к серьезным осложнениям, таким как шоковые состояния (например, геморрагический шок), гипотония, коронарная или легочная недостаточность.
- по механизму развития;
- по степени тяжести;
- по цветному показателю;
- по морфологическому признаку;
- по способности костного мозга к регенерации.
| По патогенезу анемия может развиться вследствие кровопотери, нарушения образования эритроцитов или из-за их выраженного разрушения. По механизму развития выделяют:
|
- потеря крови (острые или хронические кровотечения);
- повышенное разрушение эритроцитов (гемолиз);
- уменьшенное производство эритроцитов.
Также следует заметить, что в зависимости от вида анемии причины ее возникновения могут отличаться.
Факторы, влияющие на развитие анемии
- гемоглобинопатии (изменение строения гемоглобина наблюдается при талассемии, серповидноклеточной анемии);
- анемия Фанкони (развивается вследствие имеющегося дефекта в кластере белков, которые отвечают за восстановление ДНК);
- ферментативные дефекты в эритроцитах;
- дефекты цитоскелета (клеточный каркас, располагающийся в цитоплазме клетки) эритроцита;
- врожденная дизэритропоэтическая анемия (характеризуется нарушением образования эритроцитов);
- абеталипопротеинемия или синдром Бассена-Корнцвейга (характеризуется нехваткой бета-липопротеина в клетках кишечника, что ведет к нарушению всасываемости питательных веществ);
- наследственный сфероцитоз или болезнь Минковского-Шоффара (вследствие нарушения клеточной мембраны эритроциты принимают шарообразную форму).
- дефицит железа;
- дефицит витамина B12;
- дефицит фолиевой кислоты;
- дефицит аскорбиновой кислоты (витамин С);
- голодание и недоедание.
Хронические заболевания и новообразования
- почечные заболевания (например, туберкулез печени, гломерулонефрит);
- заболевания печени (например, гепатит, цирроз);
- заболевания желудочно-кишечного тракта (например, язва желудка и двенадцатиперстной кишки, атрофический гастрит, неспецифический язвенный колит, болезнь Крона);
- коллагеновые сосудистые болезни (например, системная красная волчанка, ревматоидный артрит);
- доброкачественные и злокачественные опухоли (например, миома матки, полипы в кишечнике, рак почек, легких, кишечника).
- вирусные заболевания (гепатит, инфекционный мононуклеоз, цитомегаловирус);
- бактериальные заболевания (туберкулез легких или почек, лептоспироз, обструктивный бронхит);
- протозойные заболевания (малярия, лейшманиоз, токсоплазмоз).
Ядохимикаты и медикаментозные средства
- неорганический мышьяк, бензол;
- радиация;
- цитостатики (химиотерапевтические препараты, используемые для лечения опухолевых заболеваний);
- антибиотики;
- нестероидные противовоспалительные средства;
- антитиреоидные препараты (снижают синтез гормонов щитовидной железы);
- противоэпилептические препараты.
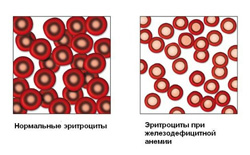
Для железодефицитной анемии характерно снижение эритроцитов, гемоглобина и цветового показателя.
Железо — это жизненно важный элемент, участвующий во многих метаболических процессах организма. У человека с весом семьдесят килограмм запас железа в организме составляет примерно четыре грамма. Данное количество поддерживается благодаря сохранению баланса между регулярными потерями железа из организма и его поступлением. Для поддержания равновесия суточная потребность железа составляет 20 – 25 мг. Большая часть поступающего железа в организм затрачивается на его нужды, остальное депонируется в виде ферритина или гемосидерина и при необходимости расходуется.
Нарушение поступления железа в организм
- вегетарианство вследствие неупотребления белков животного происхождения (мясо, рыба, яйца, молочные продукты);
- социально-экономическая составляющая (например, недостаточно денег для полноценного питания).
Нарушение усвоения железа
Всасывание железа происходит на уровне слизистых желудка, поэтому такие заболевания желудка как гастриты, язвенная болезнь или резекция желудка приводят к нарушению всасывания железа.
Повышенная потребность организма в железе
- беременность, в том числе многоплодная беременность;
- период лактации;
- подростковый возраст (за счет быстрого роста);
- хронические заболевания, сопровождающиеся гипоксией (например, хронический бронхит, пороки сердца);
- хронические нагноительные заболевания (например, хронические абсцессы, бронхоэктатическая болезнь, сепсис).
Потери железа из организма
- легочные кровотечения (например, при раке легких, туберкулезе);
- желудочно-кишечные кровотечения (например, язва желудка и двенадцатиперстной кишки, рак желудка, рак кишечника, варикозное расширение вен пищевода и прямой кишки, неспецифический язвенный колит, глистные инвазии);
- маточные кровотечения (например, преждевременная отслойка плаценты, разрыв матки, рак матки или шейки матки, прервавшаяся внематочная беременность, миома матки);
- почечные кровотечения (например, рак почек, туберкулез почек).
Питание при анемии
В питании железо делится на:
- гемовое, которое поступает в организм с продуктами животного происхождения;
- негемовое, которое поступает в организм с продуктами растительного происхождения.
Следует заметить, что гемовое железо усваивается в организме значительно лучше, нежели негемовое.
Количество железа на сто миллиграмм
Продукты питания
животного
происхождения
- печень;
- язык говяжий;
- мясо кролика;
- индюшатина;
- гусиное мясо;
- говядина;
- рыба.
- 9 мг;
- 5 мг;
- 4,4 мг;
- 4 мг;
- 3 мг;
- 2,8 мг;
- 2,3 мг.
Продукты питания растительного происхождения
- сушеные грибы;
- свежий горох;
- гречка;
- геркулес;
- свежие грибы;
- абрикосы;
- груша;
- яблоки;
- сливы;
- черешня;
- свекла.
- 35 мг;
- 11,5 мг;
- 7,8 мг;
- 7,8 мг;
- 5,2 мг;
- 4,1 мг;
- 2,3 мг;
- 2,2 мг;
- 2,1 мг;
- 1,8 мг;
- 1,4 мг.
При соблюдении диеты также следует увеличить потребление продуктов, содержащих витамин C, а также белок мяса (они повышают усвояемость железа в организме) и снизить потребление яиц, соли, кофеина и кальция (они уменьшают всасываемость железа).
Медикаментозное лечение
При лечении железодефицитной анемии больному параллельно с диетой назначается прием препаратов железа. Данные лекарственные средства предназначены для восполнения дефицита железа в организме. Они выпускаются в виде капсул, драже, инъекций, сиропов и таблеток.
Доза и длительность лечения подбирается индивидуально в зависимости от следующих показателей:
- возраста пациента;
- степени тяжести заболевания;
- причины, вызвавшей железодефицитную анемию;
- на основе результатов анализов.
Препараты железа принимаются за один час до еды или через два часа после приема пищи. Данные лекарственные средства нельзя запивать чаем или кофе, так как снижается всасываемость железа, поэтому их рекомендуется запивать водой или соком.
Принимать внутрь по одному грамму три – четыре раза в сутки.
Принимать по одной таблетке в день, с утра за тридцать минут до приема пищи.
Принимать по одной таблетке один – два раза в день.
Данные препараты рекомендуется назначать совместно с витамином C (по одной таблетке один раз в день), так как последний увеличивает всасываемость железа.
Препараты железа в виде инъекций (внутримышечных или внутривенных) применяются в следующих случаях:
- при тяжелой степени анемии;
- если анемия прогрессирует, несмотря на принимаемые дозы железа в виде таблеток, капсул или сиропа;
- если у больного имеются заболевания желудочно-кишечного тракта (например, язва желудка и двенадцатиперстной кишки, неспецифический язвенный колит, болезнь Крона), так как принимаемый препарат железа может усугубить имеющееся заболевание;
- перед оперативными вмешательствами с целью ускоренного насыщения организма железом;
- если у пациента имеется непереносимость препаратов железа при их приеме внутрь.
Хирургическое лечение
Хирургическое вмешательство производится при наличии у больного острого или хронического кровотечения. Так, например, при желудочно-кишечном кровотечении может применяться фиброгастродуоденоскопия или колоноскопия с выявлением области кровотечения и последующей его остановкой (например, удаляется кровоточащий полип, коагулируется язва желудка и двенадцатиперстной кишки). При маточных кровотечениях, а также при кровотечениях в органах, находящихся в брюшной полости, может применяться лапароскопия.
При необходимости больному может быть назначено переливание эритроцитарной массы для восполнения объема циркулирующей крови.

В норме витамин В12 поступает в организм с пищевыми продуктами. На уровне желудка В12 связывается с продуцируемым в нем белком, гастромукопротеидом (внутренний фактор Касла). Данный белок защищает поступивший в организм витамин от негативного воздействия микрофлоры кишечника, а также способствует его усвоению.
Комплекс гастромукопротеид и витамин В12 доходит до дистального отдела (нижний отдел) тонкого кишечника, где происходит распад этого комплекса, всасывание витамина В12 в слизистый слой кишечника и дальнейшее поступление его в кровь.
Из кровяного русла данный витамин поступает:
- в красный костный мозг для участия в синтезе эритроцитов;
- в печень, где происходит его депонирование;
- в центральную нервную систему для синтеза миелиновой оболочки (покрывает аксоны нейронов).
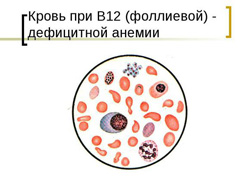
Клиническая картина В12 и фолиево-дефицитной анемии основывается на развитии у больного следующих синдромов:
- анемический синдром;
- желудочно-кишечный синдром;
- невралгический синдром.
| |
Данные симптомы развиваются вследствие атрофических изменений слизистого слоя ротовой полости, желудка и кишечника. |
|
- снижение уровня эритроцитов и гемоглобина;
- гиперхромия (выраженная окраска эритроцитов);
- макроцитоз (увеличенный размер эритроцитов);
- пойкилоцитоз (различная форма эритроцитов);
- при микроскопии эритроцитов выявляются кольца Кебота и тельца Жолли;
- ретикулоциты снижены или в норме;
- снижение уровня лейкоцитов (лейкопения);
- повышение уровня лимфоцитов (лимфоцитоз);
- снижение уровня тромбоцитов (тромбоцитопения).
В биохимическом анализе крови наблюдается гипербилирубинемия, а также снижение уровня витамина В12.
При пункции красного костного мозга выявляется повышение мегалобластов.
Больному могут быть назначены следующие инструментальные исследования:
- исследование желудка (фиброгастродуоденоскопия, биопсия);
- исследование кишечника (колоноскопия, ирригоскопия);
- ультразвуковое исследование печени.
Данные исследования помогают выявить атрофические изменения слизистой оболочки желудка и кишечника, а также обнаружить заболевания, которые привели к развитию В12-дефицитной анемии (например, злокачественные образования, цирроз печени).
Все больные госпитализируются в отделение гематологии, где проходят соответствующее лечение.
Питание при В12-дефицитной анемии
Назначается диетотерапия, при которой увеличивается потребление продуктов, богатых витамином В12.
Суточная норма витамина В12 составляет три микрограмма.
Количество витамина В12 на сто миллиграмм
Медикаментозное лечение
Медикаментозное лечение назначается больному по следующей схеме:
- В течение двух недель больной ежедневно получает по 1000 мкг Цианокобаламина внутримышечно. За две недели у пациента исчезает неврологическая симптоматика.
- В течение последующих четырех – восьми недель больной получает по 500 мкг ежедневно внутримышечно для насыщения депо витамина В12 в организме.
- Впоследствии больной пожизненно получает внутримышечные инъекции один раз в неделю по 500 мкг.
Во время лечения одновременно с Цианокобаламином больному могут назначить прием фолиевой кислоты.
Больной В12-дефицитной анемией должен пожизненно наблюдаться у гематолога, гастролога и семейного врача.
Фолиевая кислота (витамин B9) является водорастворимым витамином, который отчасти продуцируется клетками кишечника, но в основном должен поступать извне для восполнения необходимой для организма нормы. Суточная норма фолиевой кислоты составляет прием 200 – 400 мкг.
В пищевых продуктах, а также в клетках организма фолиевая кислота находится в форме фолатов (полиглутаматы).
Фолиевая кислота играет большую роль в организме человека:
- участвует в развитии организма во внутриутробном периоде (способствует формированию нервной проводимости тканей, кровеносной системы плода, предупреждает развитие некоторых пороков развития);
- участвует в росте ребенка (например, в первый год жизни, в период полового созревания);
- влияет на процессы кроветворения;
- совместно с витамином В12 участвует в синтезе ДНК;
- препятствует образованию тромбов в организме;
- улучшает процессы регенерации органов и тканей;
- участвует в обновлении тканей (например, кожи).
Абсорбция (всасывание) фолатов в организме осуществляется в двенадцатиперстной кишке и в верхнем отделе тонкого кишечника.
При фолиеводефицитной анемии у больного наблюдается анемический синдром (такие симптомы как повышенная утомляемость, сердцебиение, бледность кожных покровов, снижение работоспособности). Неврологический синдром, а также атрофические изменения слизистой оболочки ротовой полости, желудка и кишечника при данном виде анемии отсутствуют.
Также у больного может наблюдаться увеличение размеров селезенки.
При общем анализе крови наблюдаются следующие изменения:
- гиперхромия;
- снижение уровня эритроцитов и гемоглобина;
- макроцитоз;
- лейкопения;
- тромбоцитопения.
В результатах биохимического анализа крови наблюдается снижение уровня фолиевой кислоты (менее 3 мг/мл), а также повышение непрямого билирубина.
При проведении миелограммы выявляется повышенное содержание мегалобластов и гиперсегментированных нейтрофилов.
Питание при фолиеводефицитной анемии играет большую роль, больному необходимо ежедневно потреблять продукты, богатые фолиевой кислотой.
Следует заметить, что при любой кулинарной обработке продуктов фолаты разрушаются приблизительно на пятьдесят процентов и более. Поэтому для обеспечения организма необходимой суточной нормой продукты рекомендуется употреблять в свежем виде (овощи и фрукты).
| Продукты питания | Наименование продуктов | Количество железа на сто миллиграмм |
| Продукты питания животного происхождения |
|
|
| Продукты питания растительного происхождения |
|
|
Медикаментозное лечение фолиеводефицитной анемии включает прием фолиевой кислоты в количестве от пяти до пятнадцати миллиграмм в сутки. Необходимую дозировку устанавливает лечащий врач в зависимости от возраста пациента, тяжести течения анемии и результатов исследований.
Профилактическая доза включает прием одного – пяти миллиграмм витамина в сутки.
Апластическая анемия может быть врожденной или приобретенной.
Клинические проявления апластической анемии зависят от степени выраженности панцитопении.
При апластической анемии у больного наблюдаются следующие симптомы:
- бледность кожных покровов и слизистых;
- головная боль;
- учащенное сердцебиение;
- одышка;
- повышенная усталость;
- отеки на ногах;
- десневые кровотечения (вследствие снижения уровня тромбоцитов в крови);
- петехиальная сыпь (красные пятна на коже маленьких размеров), синяки на коже;
- острые или хронические инфекции (вследствие снижения уровня лейкоцитов в крови);
- изъязвления орофарингеальной зоны (поражается слизистая полости рта, язык, щеки, десна и глотка);
- желтушность кожных покровов (симптом поражения печени).
При биохимическом анализе крови наблюдается:
- повышение сывороточного железа;
- насыщение трансферрина (белок, переносящий железо) железом на 100%;
- повышение билирубина;
- повышение лактатдегидрогеназы.
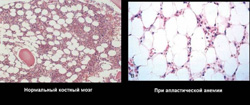
При пункции красного мозга и последующем гистологическом исследовании выявляются:
- недоразвитие всех ростков (эритроцитарный, гранулоцитарный, лимфоцитарный, моноцитарный и макрофагальный);
- замещение костного мозга жировым (желтый костный мозг).
Среди инструментальных методов исследований больному может быть назначено:
- ультразвуковое исследование паренхиматозных органов;
- электрокардиография (ЭКГ) и эхокардиография;
- фиброгастродуоденоскопия;
- колоноскопия;
- компьютерная томография.
При правильно подобранном поддерживающем лечении состояние пациентов с апластической анемией существенно улучшается.
При лечении апластической анемии больному назначаются:
- иммунодепрессивные препараты (например, Циклоспорин, Метотрексат);
- глюкокортикостероиды (например, Метилпреднизолон);
- антилимфоцитарный и антитромбоцитарный иммуноглобулины;
- антиметаболиты (например, Флударабин);
- эритропоэтин (стимулирует образование эритроцитов и стволовых клеток).
Немедикаментозное лечение включает:
- трансплантацию костного мозга (от совместимого донора);
- переливание компонентов крови (эритроциты, тромбоциты);
- плазмаферез (механическое очищение крови);
- соблюдение правил асептики и антисептики с целью предотвращения развития инфекции.
Также при тяжелом течении апластической анемии больному может понадобиться хирургическое лечение, при котором производится удаление селезенки (спленэктомия).
В зависимости от эффективности проводимого лечения у больного при апластической анемии может наблюдаться:
- полная ремиссия (затухание или полное исчезновение симптомов);
- частичная ремиссия;
- клиническое улучшение;
- отсутствие эффекта от лечения.
|
|
|
|

Гемолитическая анемия может развиться вследствие наследственных или приобретенных заболеваний.
По локализации гемолиз может быть:
- внутриклеточным (например, аутоиммунная гемолитическая анемия);
- внутрисосудистым (например, переливание несовместимой крови, диссеминированное внутрисосудистое свертывание).
У пациентов с легкой степенью гемолиза уровень гемоглобина может быть нормальным, если производство эритроцитов соответствует темпу их разрушения.
Преждевременное разрушение эритроцита может быть связано со следующими причинами:
- внутренними мембранными дефектами эритроцитов;
- дефектами структуры и синтеза белка гемоглобина;
- ферментативными дефектами в эритроците;
- гиперспленомегалией (увеличение размеров печени и селезенки).
Наследственные заболевания могут вызвать гемолиз в результате отклонений мембраны эритроцита, ферментативных дефектов и отклонений гемоглобина.
Существуют следующие наследственные гемолитические анемии:
- энзимопатии (анемии, при которых наблюдается недостаток фермента, дефицит глюкозо-6-фосфатдегидрогеназы);
- наследственный сфероцитоз или болезнь Минковского-Шоффара (эритроциты неправильной шарообразной формы);
- талассемия (нарушение синтеза полипептидных цепей, входящих в строение нормального гемоглобина);
- серповидно-клеточная анемия (изменение строения гемоглобина приводит к тому, что эритроциты принимают серпообразную форму).
Приобретенные причины гемолитической анемии включают иммунные и не иммунные нарушения.
Иммунные нарушения характеризуются аутоиммунной гемолитической анемией.
Не иммунные нарушения могут быть вызваны:
- ядохимикатами (например, пестициды, бензол);
- лекарственными средствами (например, противовирусные препараты, антибиотики);
- физическим повреждением;
- инфекциями (например, малярия).
Гемолитическая микроангиопатическая анемия приводит к производству фрагментированных эритроцитов и может быть вызвана:
- дефектным искусственным сердечным клапаном;
- диссеминированным внутрисосудистым свертыванием;
- гемолитическим уремическим синдромом;
- тромбоцитопенической пурпурой.
Симптомы и проявления гемолитической анемии разнообразны и зависят от вида анемии, степени компенсации, а также от того, какое лечение получал больной.
Следует заметить, что гемолитическая анемия может протекать бессимптомно, а гемолиз выявляться случайно во время обычного лабораторного тестирования.
При гемолитической анемии могут наблюдаться следующие симптомы:
- бледность кожи и слизистых;
- ломкость ногтей;
- тахикардия;
- учащение дыхательных движений;
- снижение артериального давления;
- желтушность кожных покровов (из-за увеличения уровня билирубина);
- на ногах могут наблюдаться язвы;
- гиперпигментация кожи;
- желудочно-кишечные проявления (например, боль в животе, нарушение стула, тошнота).
Следует заметить, что при внутрисосудистом гемолизе у больного наблюдается дефицит железа из-за хронической гемоглобинурии (наличие гемоглобина в моче). Вследствие кислородного голодания нарушается сердечная функция, что приводит к развитию у пациента таких симптомов как слабость, тахикардия, одышка и стенокардия (при тяжелой форме анемии). Из-за гемоглобинурии у больного также наблюдается потемнение мочи.
Длительный гемолиз может привести к развитию желчных камней вследствие нарушения обмена билирубина. При этом пациенты могут жаловаться на боль в животе и бронзовый цвет кожи.
В общем анализе крови наблюдается:
- снижение уровня гемоглобина;
- снижение уровня эритроцитов;
- увеличение ретикулоцитов.
При микроскопии эритроцитов выявляется их серпообразная форма, а также кольца Кебота и тельца Жолли.
В биохимическом анализе крови наблюдается повышение уровня билирубина, а также гемоглобинемия (увеличение свободного гемоглобина в плазме крови).
Также необходимо сдать анализ мочи на выявление наличия гемоглобинурии.
При пункции костного мозга наблюдается выраженная гиперплазия эритроцитарного ростка.
Существует много видов гемолитической анемии, поэтому лечение может отличаться в зависимости от причины, вызвавшей анемию, а также от типа гемолиза.
При лечении гемолитической анемии больному могут назначаться следующие препараты:
- Фолиевая кислота. Профилактическая доза фолиевой кислоты назначается, потому что активный гемолиз может потреблять фолат и впоследствии привести к развитию мегалобластоза.
- Глюкокортикостероиды (например, Преднизолон) и иммунодепрессанты (например, Циклофосфан). Данные группы препаратов назначаются при аутоиммунной гемолитической анемии.
- Переливание эритроцитарной массы. Больному индивидуально подбираются отмытые эритроциты, так как существует высокий риск разрушения перелитой крови.
Спленэктомия
Спленэктомия может быть первоначальным вариантом в лечении некоторых типов гемолитической анемии, таких как, например, наследственный сфероцитоз. В других случаях, например, при аутоиммунной гемолитической анемии, спленэктомия рекомендуется тогда, когда другие методы лечения потерпели неудачу.
Терапия препаратами железа
При гемолитической анемии применение препаратов железа в большинстве случаев противопоказано. Это связано с тем, что уровень железа при данной анемии не снижается. Однако если у больного наблюдается постоянная гемоглобинурия, то происходит существенная потеря железа из организма. Поэтому при выявлении дефицита железа пациенту может быть назначено соответствующее лечение.
Проявления анемии будут зависеть от следующих факторов:
- какое количество крови было потеряно;
- с какой скоростью происходит кровопотеря.
Симптомами постгеморрагической анемии являются:
- слабость;
- головокружение;
- бледность кожных покровов;
- сердцебиение;
- одышка;
- тошнота, рвота;
- сечение волос и ломкость ногтей;
- шум в ушах;
- мелькание мушек перед глазами;
- жажда.
При острой кровопотере у больного может развиться геморрагический шок.
Выделяют четыре степени геморрагического шока.
источник