Железо — это один из элементов, без которого организм человека не способен полноценно функционировать. Тем не менее есть риск нарушения его запасов из-за воздействия различных факторов и процессов. Одной из наиболее распространенных проблем является железодефицитная анемия (ЖДА). Она может развиваться как у детей, так и у взрослых, и даже беременные женщины попадают в группу риска. Учитывая весь разрушительный потенциал данного заболевания, о нем стоит узнать подробней.
Перед тем как изучать сидеропенический синдром при железодефицитной анемии, необходимо коснуться сути проблемы, связанной с недостатком данного микроэлемента. Анемия такого типа является патологическим состоянием, которое характеризуется снижением уровня гемоглобина в крови из-за ощутимого дефицита железа в организме. Непосредственно сам дефицит появляется по причине нарушения его поступления и усвоения или же из-за патологических потерь этого элемента.
Железодефицитная анемия (она же сидеропеническая) отличается от большинства других анемий тем, что при ней не происходит снижение эритроцитов в крови. В большинстве случаев она выявляется у женщин репродуктивного возраста, беременных и детей.
Изначально стоит обозначить факторы риска, при которых может появиться дефицит железа. Повышенное расходование железа, за которым следует развитие анемии, может быть вызвано повторной беременностью, обильными менструациями, периодом лактации и быстрым ростом на протяжении пубертантного периода. У пожилых людей возможно нарушение утилизации железа. Также в старческом возрасте значительно возрастает количество болезней, на фоне которых развивается анемия (дивертикулез кишечника, почечная недостаточность, онкопатология и др.).
Беспокоиться о такой проблеме, как дефицит железа, стоит и в том случае, когда нарушается усвоение этого элемента на уровне эритрокариоцитов (обусловлено недостаточным поступлением железа вместе с пищей). В качестве причины развития железодефицитной анемии есть смысл рассматривать любые болезни, которые ведут к кровопотерям. Это могут быть опухолевые и язвенные процессы в желудочно-кишечном тракте, эндометриоз, хронический геморрой и др. В редких случаях может наблюдаться потеря крови из дивертикула Меккеля тонкой кишки, где развивается пептическая язва по причине образования пептина и соляной кислоты.
Причины железодефицитной анемии могут быть связаны с гломическими опухолями в легких, плевре и диафрагме, а также в брыжейке кишечника и желудка. Эти опухоли, которые имеют непосредственную связь с замыкающими артериями, способны изъязвляться и становиться источником кровотечения. Факт кровопотери иногда устанавливается в случае приобретенного или наследственного легочного сидероза, который осложняется кровоизлиянием. В результате этого процесса железо в организме человека высвобождается, после чего следует его откладывание в легких в виде гемосидерина без возможности последующей утилизации. Потеря железа с мочой может быть следствием сочетания таких заболеваний, как хронический гломерулонефрит и приобретенный гемосидероз легких, имеющий аутоиммунную природу.
Иногда причины железодефицитной анемии, связанные с потерей железа вместе с кровью, имеют непосредственное отношение к влиянию гельминтов, которые, внедряясь в стенку кишки, вызывают ее повреждение и, как следствие, микрокровопотери, способные привести к развитию ЖДА. Риск возникновения анемии такого типа реален и для тех доноров, которые часто сдают кровь. И в качестве еще одной причины кровопотери, достойной внимания, можно определить гемангиому внутренних органов.
Железо в организме человека может плохо всасываться вследствие заболеваний тонкой кишки, которые протекают совместно с синдромом мальабсорбции при дисбактериозе кишечника и резекции части тонкой кишки. Раньше достаточно часто можно было встретить мнение, согласно которому атрофический гастрит, имеющий пониженную секреторную функцию, стоило рассматривать как реальную причину железодефицитной анемии. На самом деле подобное заболевание способно оказывать лишь вспомогательное воздействие.
Латентный дефицит железа (скрытый, без клинических признаков) может быть выявлен на биохимическом уровне. Характеризуется такой дефицит отсутствием или резким уменьшением депозитов данного микроэлемента в макрофагах костного мозга, которые можно выявить при помощи специальной окраски. Стоит повториться, что на данном этапе потерю железа можно зафиксировать только в условиях лаборатории.
Еще один признак, позволяющий выявлять дефицит, — это снижение содержания в сыворотке крови ферритина.
Для того чтобы симптоматика была более понятна, есть смысл разделить процесс образования дефицита железа на 3 стадии.
Говоря о первой стадии, стоит отметить, что она не сопровождается клиническими признаками. Выявить ее можно только посредством определения величины абсорбции радиоактивного железа в ЖКТ и количества гемосидерина, который содержится в макрофагах костного мозга.
Вторую стадию можно охарактеризовать как латентный дефицит железа. Проявляется она посредством снижения толерантности к физической нагрузке и значительной утомляемости. Все эти признаки ярко свидетельствуют о недостатке железа в тканях по причине уменьшения концентрации железосодержащих ферментов. В таком состоянии одновременно происходит два процесса: снижение уровня ферритина в эритроцитах и сыворотке крови, а также недостаточное насыщение трансферрина железом.
Под третьей стадией стоит понимать клиническую манифестацию ЖДА. К основным симптомам этого периода можно отнести трофические нарушения кожи, ногтей, волос, сидеропенические признаки (быстрая утомляемость и общая слабость), нарастание мышечной слабости, одышка и признаки церебральной и сердечной недостаточности (шум в ушах, головокружение, боль в области сердца, обморочные состояния).
К сидеропеническим симптомам в период третьей стадии относится желание есть мел — геофагия, дизурия, недержание мочи, тяга к запаху бензина, ацетона и др. Что касается геофагии, то она помимо дефицита железа может свидетельствовать о недостатке в организме магния и цинка.
Описывая общие признаки дефицита железа, нужно обратить внимание на такие симптомы, как слабость, ухудшение аппетита, синкопальные состояния, ощущение сердцебиения, головные боли, раздражительность, при низком артериальном давлении мелькание «мушек» перед глазами, плохой сон ночью и сонливость в течение дня, постепенное повышение температуры, снижение внимания и памяти, а также плаксивость и нервозность.
Важно понимать, что железо является составляющей многих ферментов. По этой причине, когда возникает его дефицит, активность ферментов понижается и нормальное течение метаболических процессов в организме нарушается. Таким образом, сидеропенический синдром является причиной появления многих симптомов:
- Изменения кожи. Когда возникает дефицит железа, можно заметить шелушение и сухость кожи, на которой со временем появляются трещины. Возникновение трещин возможно на ладонях, в уголках рта, на стопах и даже в области анального отверстия. Волосы при данном синдроме рано седеют, становятся ломкими и активно выпадают. Приблизительно четверть больных сталкивается с ломкостью, истончением и поперечной исчерченностью ногтей. Тканевый дефицит железа фактически является следствием недостатка тканевых ферментов.
- Изменения мышечного аппарата. Недостаток железа приводит к нехватке ферментов и миоглобина в мышцах. Это приводит к быстрой утомляемости и слабости. У подростков, равно как и у детей, недостаток железа в ферментах провоцирует задержку физического развития и роста. По причине того, что мышечный аппарат ослаблен, больной ощущает императивные позывы к мочеиспусканию, сложности с удержанием мочи во время смеха и кашля. Девочкам при дефиците железа часто приходится сталкиваться с ночным недержанием мочи.
Сидеропенический синдром также ведет к изменению слизистых оболочек кишечного тракта (трещины в углах рта, ангулярный стоматит, повышенная склонность к кариесу и пародонтозу). Также происходит изменение восприятия запахов. При подобном синдроме больным начинает нравиться запах гуталина, мазута, бензина, газа, нафталина, ацетона, сырой земли после дождя, лаков.
Изменения затрагивают и вкусовые ощущения. Речь идет о сильном желании дегустировать такие непищевые продукты, как зубной порошок, сырое тесто, лёд, песок, глину, фарш, крупы.
При таком заболевании, как сидеропенический синдром, изменяются слизистые нижних и верхних оболочек дыхательных путей. Такие перемены приводят к развитию атрофического фарингита и ринита. У подавляющего большинства людей, имеющих недостаток железа, появляется синдром голубых склер. В результате нарушения гидросколирования лизина происходит сбой в процессе синтеза коллагена.
При недостатке железа есть риск изменений в иммунной системе. Речь идет о понижении уровня некоторых иммуноглобулинов, В-лизинов и лизоцима. Также происходит нарушение фагоцитарной активности нейтрофилов и клеточного иммунитета.
При такой проблеме, как сидеропенический синдром, не исключено появление дистрофических изменений внутренних органов. К ним можно отнести вторичную анемическую сидеропеническую миокардиодистрофию. Она проявляется посредством усиления первого тона на верхушке сердца и расширением границы перкуторной тупости.
При дефиците железа может также измениться и состояние пищеварительного тракта. Речь идет о таких симптомах, как сидеропеническая дисфагия, сухость слизистой пищевода и, возможно, ее разрушение. Больные начинают чувствовать затруднение в процессе глотания вечером или в состоянии переутомления. Возможно нарушение тканевого дыхания, ведущее к постепенной атрофии слизистой оболочки желудка, при котором развивается атрофический гастрит. Сидеропенический синдром способен привести и к снижению желудочной секреции, которое может закончиться ахилией.
У женщин, которые вынашивают ребенка, недостаток железа может быть обусловлен появлением экстрагенитальных и гинекологических заболеваний до беременности, а также высокой потребностью в железе во время развития плода.
Многие факторы способны повлиять на появление такой болезни, как анемия. Дефицит железа у беременных, как правило, развивается по следующим причинам:
- упомянутые выше хронические экстрагенитальные заболевания (пороки сердца, язва двенадцатиперстной кишки и желудка, атрофический гастрит, патология почек, глистные инвазии, заболевания печени, болезни, которые сопровождаются носовым кровотечением, и геморрой);
- воздействие на организм женщины различных химических веществ и пестицидов, которые способны препятствовать усвоению железа;
- врожденный дефицит;
- нарушения процесса всасывания железа (хронический панкреатит, энтерит, резекция тонкой кишки, дисбактериоз кишечника);
- неправильное питание, которое не способно обеспечить поступление данного микроэлемента в организм в необходимом количестве.
На протяжении всего периода беременности в организме ребенка происходит формирование базового состава этого микроэлемента в крови. Однако в третьем триместре можно наблюдать наиболее активное поступление железа посредством плацентарных сосудов. У доношенного ребенка нормальный уровень содержания его в организме должен быть равен 400 мг. При этом у тех детей, которые родились раньше нужного срока, данный показатель не поднимается выше 100 мг.
Важно учитывать и тот факт, что в материнском молоке содержится достаточно данного микроэлемента для восполнения запасов детского организма до наступления 4-месячного возраста. Поэтому, если слишком рано прекратить грудное вскармливание, у ребенка может развиться дефицит железа. Причины возникновения ЖДА у детей могут быть связаны с внутриутробным периодом. Речь идет о различных инфекционных заболеваниях матери во время беременности, при позднем и раннем токсикозе, а также синдроме гипоксии. Повлиять на истощение запасов железа могут и такие факторы, как многоплодная беременность при синдроме фетальной трансфузии, хроническая железодефицитная анемия во время беременности и маточно-плацентарное кровотечение.
В интранатальном периоде опасность представляет массивное кровотечение во время родоразрешения и преждевременное перевязывание пуповины. Что касается послеродового периода, то на данном этапе недостаток железа может стать следствием ускоренного темпа роста ребенка, раннего прикорма цельным коровьим молоком и заболеваний, которые сопровождаются нарушением всасывательной функции кишечника.
Этот метод диагностики необходим для того, чтобы определить пониженный уровень гемоглобина и эритроцитов. С его помощью можно идентифицировать гемолитическую и железодефицитную анемию, посредством фиксации морфологических характеристик эритроцитов и эритроцитарной массы.
В случае развития ЖДА биохимический анализ крови обязательно покажет уменьшение концентрации сывороточного ферритина, повышение ОЖСС, понижение концентрации сывороточного железа и значительно меньшее по сравнению с нормой насыщение данным микроэлементом трансферрина.
Важно знать о том, что за сутки до сдачи анализа нельзя употреблять алкоголь. Не стоит принимать пищу за 8 часов до проведения диагностики, допускается только чистая вода без газа.
В данном случае значительно помочь в постановке диагноза способна история болезни. Железодефицитная анемия часто развивается на фоне других заболеваний, поэтому такая информация будет крайне полезна. Что касается дифференциального подхода к диагностированию ЖДА, то он проводится с теми болезнями, которые способны стать причиной недостатка железа. При этом талассемия характеризуется посредством клинико-лабораторных признаков шемолиза эритроцитов (увеличение размеров селезенки, повышение уровня непрямого билирубина, гипохромная анемия, ретикулоцитоз и высокое содержание железа в депо и сыворотке крови).
Для того чтобы преодолеть такую проблему, как недостаток железа в крови, необходимо грамотно подойти к стратегии выздоровления. К каждому пациенту должен быть проявлен индивидуальный подход, в противном случае нужного уровня эффективности лечебных мероприятий достигнуть сложно.
При такой проблеме, как дефицит железа в организме, лечение прежде всего подразумевает воздействие на фактор, который провоцирует возникновение анемии. Коррекция данного состояния при помощи медикаментов также играет не последнюю роль в процессе выздоровления.
Внимание стоит уделить и питанию. В рацион больных ЖДА должны быть включены продукты, которые содержат гемовое железо. Это мясо кролика, телятина, говядина. Не стоит забывать про янтарную, лимонную и аскорбиновую кислоты. Восполнить дефицит железа поможет употребление пищевых волокон, кальция, оксалатов и полифенолов (соевый протеин, чай кофе, шоколад, молоко).
Касаясь темы медикаментозного лечения более подробно, стоит отметить, что препараты железа назначаются курсом от 1,5 до 2 месяцев. После того как уровень Hb будет нормализован, показано проведение поддерживающей терапии при помощи половинной дозы препарата на протяжении 4-6 недель.
Железосодержащие препараты при анемии принимаются из расчета 100-200 мг/сутки. После дозировка снижается до 30-60 г (2-4 месяца). К наиболее популярным можно отнести следующие препараты: «Тардиферон», «Мальтофер», «Тотема», «Ферроплекс», «Сорбифер», «Феррум Лек». Как правило, прием лекарств осуществляется до еды. Исключение составляют пациенты, у которых диагностированы гастриты и язвы. Вышеперечисленные медикаменты нельзя запивать продуктами, способными связывать железо (молоко, чай, кофе). Иначе их эффект будет сведен на нет. Стоит изначально быть в курсе безвредного побочного эффекта, который способны произвести железосодержащие препараты при анемии (имеется в виду темный цвет зубов). Бояться такой реакции не стоит. Что касается неприятных последствий медикаментозного лечения, то возможно появление желудочно-кишечных расстройств (запоры, боль в животе) и тошноты.
Основной способ введения препаратов при недостатке железа — внутрь. Но в случае развития патологии кишечника, при которой нарушается процесс всасывания, показано парентеральное введение.
В подавляющем большинстве случаев при помощи медикаментозного лечения врачам удается скорректировать недостаток железа. Тем не менее болезнь способна рецидивировать и вновь развиться (крайне редко). Чтобы избежать такого развития событий, необходима профилактика железодефицитной анемии. Это означает проведение ежегодного контроля параметров клинического анализа крови, быстрая ликвидация любых причин кровопотери и полноценное питание. Тем, кто находится в группе риска, врач может прописать прием необходимых препаратов в профилактических целях.
Очевидно, что недостаток железа в крови — это очень серьёзная проблема. Это может подтвердить любая история болезни. Железодефицитная анемия, независимо от того, о каком пациенте идет речь, является ярким примером крайне разрушительного заболевания. Поэтому при первых симптомах недостатка этого микроэлемента необходимо обратиться к врачу и своевременно пройти курс лечения.
источник
Опубликовано в журнале:
В мире лекарств »» №3 1999 ПРОФЕССОР А.В. ПИВНИК, РУКОВОДИТЕЛЬ ОТДЕЛЕНИЯ ХИМИОТЕРАПИИ ГЕМАТОЛОГИЧЕСКИХ ЗАБОЛЕВАНИЙ И ИНТЕНСИВНОЙ ТЕРАПИИ ГЕМАТОЛОГИЧЕСКОГО НАУЧНОГО ЦЕНТРА РАМН
Анемия — уменьшение общего количества гемоглобина, чаще всего проявляющееся уменьшением его концентрации в единице объема крови. В большинстве случаев, за исключением железодефицитных состояний и талассемии, анемия сопровождается и снижением содержания эритроцитов в единице объема крови [1].
Хроническая железодефицитная анемия (ХЖДА) — клинико-гематологический синдром, характеризующийся нарушением синтеза гемоглобина вследствие дефицита железа и проявляющийся анемией и сидеропенией [2]. Основными причинами ХЖДА являются кровопотери и недостаток богатой гемом пищи — мяса и рыбы. Разберем основные моменты проблемы: обмен железа, диагностика ХЖДА, вопросы лечения и профилактики.
Обмен железа
У взрослого мужчины весом 70 кг содержится 4 г железа: в геме гемоглобина эритроцитов содержится 2500 мг, в запасах (ткани и паренхиматозные органы) — 1000 мг (у женщин около 300 мг), в миоглобине и дыхательных ферментах — 300 мг, в плазму поступают из разрушающихся стареющих эритроцитов и уходят для формирования эритрона 20 мг ежедневно, всасываются в кишечнике и теряются ежедневно 1-2 мг [3]. Железо в пище представлено железом гема и различными железосодержащими солями и комплексами [4]. В растительной пище это металлопротеины, растворимое железо и различные хелаты, уменьшающие его всасывание. В мясной пище не гемовое железо представлено ферритином гемосидерином и цитратом железа. Комплексы железа с белком и углеводами обрабатываются кислым содержимым желудка и двенадцатиперстной кишки и высвобождают железо в виде его солей.
Основная масса железа пищи представлена как его закись (трехвалентное железо), и любая соль окисного двухвалентного железа на воздухе спонтанно окисляется до закиси. В сильно кислой среде закись железа растворима, при ощелачивании желудочного содержимого (рН более 2) она превращается в нерастворимые полигидроксиды. В двенадцатиперстной и тощей кишке происходит максимальное всасывание закиси (трехвалентного) железа в виде хелатов — они удерживают его в растворимой форме — аскорбат, цитрат и другие органические кислоты и аминокислоты. Окись железа всасывается лучше закиси. Железо в просвете кишки находится в форме закиси (трехвалентного железа), связанной с хелатами. Оно связывается с муцином и остается в растворимой форме при ощелачивании среды.
Белки, связывающие железо, выявлены на мембране ворсинок тонкой кишки. Они представлены полипептидами интегрина. Другой белок — мобилферрин — образует комплексы с интегрином, которые «складируют» железо в цитоплазме энтероцита для последующего транспорта в кровоток.
Двухвалентное железо лучше, чем трехвалентное, всасывается из просвета кишки, так как при существующем рН оно остается растворимым. Мобилферрин, белок с молекулярной массой 56 кДа, переносит железо внутри клетки. Свойства этого белка очень близки описанному белку кальретикулину. Мультиполипептидный комплекс мобилферрина молекулярной массой 520 кДа известен как параферритин. Он связывает трехвалентное железо, соединенное с мобилферрином, и флавинмонооксигеназу и В2-микроглобулин с помощью никотинамидадениндинуклеотид фосфата и переводит закисное трехвалентное железо в окисное двухвалентное.
Железо гема всасывается из мяса более эффективно, чем неорганическое железо пищи и по другому механизму. Поэтому ХЖДА реже встречается в странах, где мясо существенно представлено в рационе. Продукты деградации глобина способствуют всасыванию железа из гема гемоглобина и миоглобина. Хелаты, уменьшающие всасывание неорганического железа из пищи, не влияют на всасывание гемового железа. Гем проникает в клетку кишечника как интактный металлопорфирин. Гем-оксигеназа расщепляет порфириновое кольцо, высвобождая железо. Оно связывается с мобилферрином и параферритином, который действует как ферриредуктаза. Конечным продуктом этой реакции является вновь образованный комплекс гема с белком. Через энтероциты железо, связанное с трансферрином, поступает в кровоток.
У позвоночных транспорт железа от места всасывания, хранения и утилизации обеспечивается гликопротеином плазмы — трансферрином. Он связывает железо прочно, но обратимо. Трансферрин связывается с клетками через собственные рецепторы на их мембране. Железо в клетках хранится в виде ферритина. У мужчин содержание железа равно 55 мг/кг веса, у женщин — 45 мг/кг веса. Трансферрин связывается с клетками при помощи рецепторов к нему, расположенных на мембранах всех клеток, кроме зрелых эритроцитов. Для клинических целей уровень трансферрина в плазме выражается в количестве железа, которое он может связать — это так называемая общая железосвязывающая способность плазмы. Уровень железа в плазме около 18 мкмоль/литр, а общая железосвязывающая способность 56 мкм/л, то есть трансферрин насыщен железом на 30%. При полном насыщении трансферрина в плазме начинает определяться низкомолекулярное железо; оно откладывается в печени и поджелудочной железе, вызывая их повреждение. Эритроциты циркулируют 120 дней, постепенно разрушаясь и возвращая железо гема в запасы и трансферрин. Физиологические потери железа приходятся на потерю через желудочно-кишечный тракт (не более 2 мл крови — не более 2 мг железа за сутки по определению с радиоактивным хромом), на менструации у женщин (около 30-40 мл в сутки), на одну беременность, роды и лактацию — 800 мг (Идельсон Л.И., [1], стр. 3-21). Таким образом, из пищи всасывается 1-1,5 мг железа в сутки, что при полном здоровье обеспечивает потребности взрослого человека.
Перед исследованием обмена железа обязательно исключение приема препаратов железа на 7-10 дней. Нормальные показатели красной крови (с пределами отклонений в полторы сигмы) для жителей СССР по Соколову В.В. и Грибовой И.А., 1972, [1]: эритроциты у мужчин 4,6 млн в микролитре (пределы 4-5,1), у женщин — 4,2 млн (3,7-4,7); гемоглобин у мужчин 148 г/л (132-164), у женщин — 130 г/л (115-145), ретикулоциты 0,7% (0,2-1,2). Perkins [5] приводит свои данные за 1998 г.: эритроциты у мужчин 4,5-5,9 млн в мкл, у женщин — 4,5-5,1; гемоглобин у мужчин 140-175 г/л, у женщин — 123-153 г/л, ретикулоциты 0,5-2,5%, средний объем эритроцита (MCV) 80-96 fL (фенталитр — один кубический микролитр), среднее содержание гемоглобина в эритроците (МСН) 27,5-33,2 пикограмм (пг), средняя концентрация гемоглобина в эритроцитах (МСНС) 334-355 г/л, гематокрит (VPRC) у мужчин 0,47, у женщин — 0,42; содержание железа в сыворотке у мужчин 13-30 мкмоль/л, у женщин — 12-25. Wharton [6] приводит средние показатели обмена железа у подростков обоего пола 12-15 лет: насыщение трансферрина 14%, ферритин сыворотки 12 мкг/л, протопорфирин эритроцитов 70 мкг/дл эритроцитов). Средний гемоглобин (с учетом двух сигм) у мальчиков 120 г/л и у девочек 115. Железодефицитной анемией признается состояние, при котором фиксируются не менее двух вышеперечисленных показателей обмена железа при уровне гемоглобина менее 115 г/л. Итак, выявление микроцитарной гипохромной анемии при микроскопии мазка периферической крови при низком содержании железа и ферритина в сыворотке крови служат надежными диагностическими признаками хронической железодефицитной анемии.
Мышечная слабость, нарушения вкуса и обоняния — желание есть необычную пищу (мел, штукатурку, глину, бумагу, сырые овощи, лед, сухие крупы др.), вдыхать обычно неприятные запахи (бензин, керосин, лаки и краски, влажный пепел табака и др.), появление «заед» в углах рта, тусклый цвет волос и их «сечение», затруднение при глотании твердой и жидкой пищи, эпизоды недержания мочи — вот набор жалоб, с которыми появляется женщина средних лет. Далее выясняется, что менструальный цикл нарушен — выявляется гиперполименоррея, нередки геморроидальные кровотечения. В анамнезе упоминаются несколько абортов и повторные роды с кровопотерей. При осмотре видны дистрофические изменения ногтей — они в форме ложек — койлонихии. Кожа и слизистые оболочки бледны. При длительной анемии у детей обнаруживаются дефекты иммунитета (частые простудные заболевания, гнойно-воспалительные изменения кожи и т.д.), расстройства памяти, нарушения интеллекта. У взрослых, особенно часто у пожилых, — кардиопатии с недостаточностью кровообращения.
Причина хронической железодефицитной анемии почти всегда — кровопотери, и желудочно-кишечный тракт занимает здесь первое место. Общее правило — анемия у мужчин всегда плохо, всегда опасно! Анемия у женщин — менее тревожно. Гинекологические кровопотери, обычно обильные и затянутые менструации — вторая по частоте причина малокровия, а у женщин — первая. В целях диагностики принято исследовать весь пищеварительный тракт, проводить осмотр полости рта, языка (телеангиоэктазии — болезнь Рандю-Ослера). Если в патогенез анемии вовлечен кишечник, то диагноз устанавливается только с помощью селективной ангиографии мезентериальных артерий). Проводится фиброскопия и биопсия слизистой оболочки пищевода (дивертикулы, рефлюкс-эзофагит, опухоли), желудка (язвы, полипы, опухоли, сосудистые аномалии), кишечника (дивертикулы — известен дивертикул Миккеля вблизи Трейцевой связки, воспалительные процессы, сосудистые поражения, опухоли, отсутствие части кишечника или желудка вследствие операций, «слепые» петли и карманы после неудачных резекций кишки). Пальцевое исследование прямой кишки — обязательная манипуляция по протоколу исследования больных анемиями. Столь же обязательны поиски кровососущих паразитов или их яиц в фекалиях. К редким причинам дефицита железа относятся изолированный легочный сидероз (аутоиммунный васкулт с кровотечением в легочную ткань) и механический гемолиз с потерей железа с мочей (гемосидерин) при оперативных хирургических дефектах протезирования клапанов сердца. Кровотечения в замкнутые полости также случаются редко, например, при эндометриозе с расположением циклически кровоточащего эндометрия в брюшной полости. Наиболее частая причина анемии у крепких рабочих — мужчин — геморроидальные кровотечения, о сути которых нередко впервые докладывает больному врач. У мальчиков-подростков неожиданной находкой случаются постбульбарные кровоточащие язвы двенадцатиперстной кишки.
Еще одна причина малокровия — проявление дефицита железа у девушек-подростков, когда реализуются сразу несколько причин: недополучение, вследствие недостатка железа у матери, быстрый рост и появление менструаций. Это — хлороз, «бледная немочь». Быстро и хорошо лечится пероральным приемом железа.
Основные положения: хроническая железодефицитная анемия
1) никогда не требуется переливаний эритроцитов;
2) практически никогда не нужно парентеральное введение железа (внтуримышечно и внутривенно);
3) нет необходимости ничего добавлять к препаратам железа внутрь — ни витаминов в инъекциях, ни соляной кислоты, ни глюкозы внутривенно, ни «стимуляторов кроветворения», ни пищевых добавок;
4) лечение проводится только длительным приемом препаратов двухвалентного железа внутрь в умеренных дозах, причем существенный прирост гемоглобина, в отличие от улучшения самочувствия, будет не скорым — через 4-6 недель
Обычно назначается любой препарат двухвалентного железа — чаще это сульфат железа — лучше его пролонгированная лекарственная форма, в средней лечебной дозе на несколько месяцев, затем доза снижается ло минимальной еще на несколько месяцев, а затем (если причина малокровия не устранена), продолжается прием поддерживающей минимальной дозы в течение недели ежемесячно многие годы. Так, эта практика хорошо оправдала себя при лечении тардиферроном женщин с хронической постгеморрагической железодефицитной анемией вследствие многолетней гиперполименорреи — одна таблетка утром и вечером 6 месяцев без перерыва, затем одна таблетка в день еще 6 месяцев, затем несколько лет каждый день в течение недели в дни месячных. Это дисциплинирует пациенток, не дает забыть сроки приема препарата и обеспечивает нагрузку железом при появлении затянутых обильных месячных в период климакса. Бессмысленным анахронизмом является определение уровня гемоглобина до и после месячных.
При агастральной (гастрэктомия по поводу опухоли) анемии хороший эффект дает прием минимальной дозы препарата постоянно много лет и введение витамина В12 по 200 гамм в день внутримышечно четыре недели подряд каждый год пожизненно.
Беременным с дефицитом железа и малокровием (небольшое снижение уровня гемоглобина и числа эритроцитов физиологично вследствие умеренной гидремии и не требует лечения) назначается средняя доза сульфата железа внутрь до родов и в период кормления грудью, если у ребенка не возникнет диаррея, что обычно случается редко.
Практика срочной госпитализации таких беременных женщин в отделения патологии беременности, назначения переливаний эритроцитов, плазмы, железа в инъекциях, витаминов, глюкозы — порочна. Она грозит инфицированием женщин гепатитами, изоиммунизацией компонентами крови, аллергическими реакциями, ненужными затратами, психологической дизадаптацией беременных.
Профилактика железодефицитных анемий сводится к полноценному питанию с потреблением животных белков, мяса, рыбы, контролю за возможными заболеваниями, о которых сказано выше. Показатель благосостояния государства — причины железодефицитных анемий: у богатых она носит постгеморрагический характер, а у бедных — алиментарный.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Идиопатический гемосидероз легких — заболевание легких, характеризующееся повторными кровоизлияниями в альвеолы и волнообразным рецидивирующим течением, гипохромной анемией и волнообразным рецидивирующим течением.
Этиология и патогенез заболевания изучены недостаточно. Предполагается врожденная неполноценность эластических волокон мелких и средних сосудов легких, что ведет к их расширению, стазу крови и проникновению эритроцитов через стенку сосуда. Большинство исследователей считают гемосидероз легких иммуноаллергическим заболеванием. В ответ на сенсибилизирующий агент образуются аутоантитела, развивается реакция антиген-антитело, шоковым органом для которой являются легкие, что приводит к расширению капилляров, стазу и диапедезу эритроцитов в легочную ткань с отложением в ней гемосидерина.

Заболевание встречается преимущественно у детей и молодых людей.

Причина неизвестна. Предполагается врожденная неполноценность эластических волокон сосудов малого круга кровообращения, прежде всего микроциркуляторного русла, что приводит к дилатации легочных капилляров, выраженному замедлению кровотока, диапедезу эритроцитов в альвеолы, легочную паренхиму с последующим отложением в ней гемосидерина. Существует точка зрения о возможной роли врожденной аномалии сосудистых анастомозов между бронхиальными артериями и легочными венами.
Однако в последнее время наибольшее распространение получила теория иммунокомплексного происхождения заболевания. Возможно образование антител к компонентам стенки сосудов легких с последующим формированием комплексов антиген-антитело прежде всего в микроциркуляторном русле легких, что приводит к некрозу сосудистой стенки с кровоизлияниями в альвеолы, паренхиму легких. Не исключается также большая роль цитотоксического воздействия иммунных лимфоцитов на сосудистую стенку.
Для идиопатического легочного гемосидероза характерны следующие геоморфологические изменения:
- заполнение альвеол эритроцитами;
- обнаружение в альвеолах, альвеолярных ходах и респираторных бронхиолах, а также в интерстициальной ткани большого количества альвеолярных макрофагов, заполненных частицами гемосидерина;
- утолщение альвеол и межальвеолярных перегородок;
- развитие по мере прогрессирования болезни диффузного пневмосклероза, дегенеративных изменений эластической ткани легкого;
- нарушение структуры базальной мембраны капилляров межальвеолярных перегородок (по данным электронно-микроскопических исследований)

Идиопатический легочный гемосидероз может протекать остро или приобретать хроническое течение с неоднократными обострениями. Острое течение характерно преимущественно для детского возраста.
Жалобы больных при остром течении или обострении заболевания достаточно характерны. Больных беспокоит кашель с отделением кровянистой мокроты. Кровохарканье является одним из главных симптомов заболевания и может быть выражено значительно (легочное кровотечение). Случаи без кровохарканья бывают очень редко. Кроме того, больные жалуются на одышку (особенно при нагрузке), головокружение, шум в ушах, мелькание мушек перед глазами. Указанные жалобы обусловлены, в основном, развитием анемии вследствие длительного кровохарканья. В происхождении одышки имеет значение также развитие диффузного пневмосклероза при прогрессирующем течении заболевания. У многих больных бывают боли в грудной клетке, суставах, животе, повышается температура тела, возможно значительное похудание.
При наступлении ремиссии самочувствие больных значительно улучшается и они могут вообще не предъявлять жалоб или жалобы бывают выражены незначительно. Длительность ремиссии бывает различной, но после каждого обострения, как правило, уменьшается.

При осмотре больных обращают на себя внимание бледность кожи и видимых слизистых оболочек, иктеричность склер, цианоз. Выраженность бледности зависит от степени анемии, цианоза — от степени дыхательной недостаточности. При перкуссии легких определяется притупление перкуторного звука (преимущественно в нижних отделах легких). При обширных кровоизлияниях в легочную ткань притупление перкуторного звука значительно более выражено и над зоной тупого звука может выслушиваться бронхиальное дыхание. Часто таким больным, особенно при остром течении или выраженном обострении заболевания, ставится диагноз двусторонней пневмонии. При аускультации легких определяется важный признак идиопатического гемосидероза легких — распространенная крепитация могут выслушиваться влажные мелкопузырчатые, а также сухие хрипы. При развитии бронхоспастического синдрома количество сухих хрипов (свистящих и жужжащих) резко увеличивается. При аускультации сердца обращает на себя внимание приглушенность тонов при развитии хронического легочного сердца определяется акцент II тона на легочной артерии, при декомпенсации легочного сердца происходит увеличение печени. Увеличение печени у 1/3 больных наблюдается и при отсутствии декомпенсированного легочного сердца. Возможно увеличение селезенки.
Идиопатический гемосидероз легких может осложниться тяжелой инфаркт-пневмонией (она может быть обширной и сопровождаться тяжелой дыхательной недостаточностью), рецидивирующим пневмотораксом, тяжелым кровотечением. Указанные осложнения могут послужить причиной летального исхода.
- Общий анализ крови — характерна гипохромная анемия. Она проявляется снижением уровня гемоглобина, количества эритроцитов, цветного показателя, анизоцитозом, пойкилоцитозом. Анемия может быть значительно выражена. Наблюдается также ретикулоцитоз.
При выраженном обострении гемосидероза легких, а также при развитии инфаркт-пневмонии появляется выраженный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличивается СОЭ. У 10-15% больных бывает эозинофилия.
- Общий анализ мочи — без существенных изменений, но иногда определяется белок, эритроциты.
- Биохимический анализ крови — повышается содержание билирубина, аланиновой аминотрансферазы, альфа2- и гамма-глобулинов, уменьшается содержание железа, увеличивается общая железосвязывающая способность сыворотки крови.
- Иммунологические исследования — существенных изменений не выявляется. У некоторых больных возможно снижение количества Т-лимфоцитов, увеличение иммуноглобулинов, появление циркулирующих иммунных комплексов.
- Анализ мокроты. Обнаруживаются эритроциты и сидерофаги — альвеолярные макрофаги, нагруженные гемосидерином. Анализ мокроты необходимо производить часто, так как однократное исследование может оказаться неинформативным.
- Исследование бронхиальной лаважной жидкости — в промывных водах бронхов обнаруживаются сидерофаги.
- Анализ пунктата костного мозга — миелограмма характеризуется уменьшением количества сидеробластов — клеток красного костного мозга, содержащих глыбки железа. Может обнаруживаться признак усиленного эритропоэза — увеличение количества нормобластов (вероятно, как проявление компенсаторной реакции на развитие анемии).

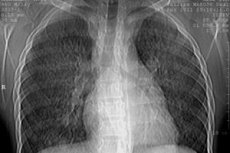
Рентгенологическое исследование легких. Рентгенологически можно выделить следующие стадии заболевания:
- I стадия — снижение прозрачности легочной ткани (вуалеподобное затемнение обоих легких), что обусловлено диффузными мелкими кровоизлияниями в легочную ткань;
- II стадия — проявляется наличием множественных мелких очагов округлой формы от 1-2 мм до 1-2 см в диаметре рассеянных диффузно по всем легочным полям. Эти очаги постепенно рассасываются в течение 1-3 недель. Возникновение новых очагов совпадает с фазой обострения заболевания;
- III стадия — характеризуется появлением обширных интенсивных затемнений, которые очень напоминают инфильтративные затемнения при пневмонии. Появление таких интенсивных затемнений обусловлено развитием отека и воспаления вокруг очагов кровоизлияний. Характерной особенностью этой стадии, как и второй, является достаточно быстрое исчезновение и повторное появление инфильтратов в других участках легких, в которых произошло кровоизлияние;
- IV стадия — выявляется интенсивный интерстициальный фиброз, который развивается вследствие повторных кровоизлияний и организации фибрина в альвеолах.
Указанные рентгенологические изменения, как правило, двусторонние, исключительно редко бывают односторонними.
Увеличение внутригрудных лимфатических узлов нехарактерно, но может наблюдаться у 10% больных.
При развитии хронической легочной гипертензии обнаруживается выбухание конуса легочной артерии и увеличение правых отделов сердца. При развитии пневмоторакса определяется частичное или полное спадение легкого.
Перфузионная сцинтиграфия легких. Для идиопатического гемосидероза характерны выраженные двусторонние нарушения легочного кровотока.
Исследование вентиляционной способности легких. По мере прогрессирования заболевания развивается рестриетивная дыхательная недостаточность, характеризующаяся снижением ЖЕЛ. Достаточно часто определяется нарушение бронхиальной проходимости, о чем свидетельствует снижение ОФВ1 индекса Тиффно, показателей пикфлоуметрии.
ЭКГ. Прогрессирующая анемия приводит к развитию миокардиодистрофии, что обусловливает снижение амплитуды зубца Т во многих отведениях, прежде всего в левых грудных. При значительно выраженной миокардиодистрофии возможно снижение интервала ST книзу от изолинии, появление различных видов аритмий (чаще всего желудочковой экстрасистолии). При развитии хронической легочной гипертензии появляются признаки гипертрофии миокарда правого предсердия и правого желудочка.
Исследование газового состава крови. С развитием выраженной дыхательной недостаточности появляется выраженная артериальная гипоксемия.
Гистологическое исследование биоптатов легочной ткани. Биопсия легочной ткани (чрезбронхиальная, открытая биопсия легких) проводится очень ограниченно, только при абсолютной невозможности поставить диагноз заболевания. Такое максимальное сужение показаний к биопсии легких связано с повышенным риском возникновения кровоизлияний.
При гистологическом исследовании биоптатов легочной ткани в альвеолах обнаруживается большое количество гемосидерофагов, а также выраженные явления фиброза интерстициальной ткани.
Ультразвуковое исследование органов брюшной полости. При длительном существовании болезни часто выявляется увеличение печени и селезенки.
Основными диагностическими критериями идиопатического легочного гемосидероза можно считать следующие:
- неоднократно повторяющееся и длительно кровохарканье, существующее;
- одышка, неуклонно прогрессирующая по мере увеличения длительности заболевания;
- мелкопузырчатые диффузные аускультативные проявления, хрипы;
- характерная рентгенологическая картина — внезапное появление множественных очаговых теней по всем легочным полям и довольно быстрое их спонтанное исчезновение (в течение 1-3 недель), развитие интерстициального фиброза;
- обнаружение в мокроте сидерофагов — альвеолярных макрофагов, нагруженных гемосидерином;
- гипохромная анемия, снижение содержания железа в крови;
- выявление в биоптатах легочной ткани сидерофагов и интерстициального фиброза;
- отрицательные туберкулиновые пробы.

- Общие анализы крови, мочи.
- Биохимический анализ крови: содержание общего белка и белковых фракций, билирубина, аминотрансфераз, серомукоида, фибрина, гаптоглобина, железа.
- Иммунологические исследования: содержание В- и Т-лимфоцитов, субпопуляций Т-лимфоцитов, иммуноглобулинов, циркулирующих иммунных комплексов.
- Исследование мокроты: цитологический анализ, определение микобакгерий туберкулеза, атипичных клеток, сидерофагов.
- Рентгенологическое исследование легких.
- ЭКГ.
- Исследование функции внешнего дыхания — спирография.
- Ультразвуковое исследование сердца, печени, селезенки, почек.
- Исследование лаважной жидкости бронхов: цитологический анализ, определение сидерофагов.
- Биопсия легких.
Идиопатический гемосидероз легких, фаза обострения, II рентгенологическая стадия, дыхательная недостаточность II ст. Хроническая железодефицитная анемия средней степени тяжести.

источник
Железодефицитные анемии, связанные с кровопотерей в замкнутые полости и нарушением реутилизации железа
Наиболее трудно диагностируются железодефицитные анемии, связанные с кровопотерями в замкнутые полости, когда содержание гемоглобина снижается, создается впечатление, что имеется кровотечение, но подтвердить это предположение не удается. Такие кровопотери имеются при гломических опухолях, при эндометриозе, не связанном с полостью матки. Таков же механизм развития анемии при изолированном легочном сидерозе. Кровотечения эти чаще бывают периодическими, например при эндометриозе в период менструаций. В макрофагах распадаются эритроциты и гемоглобин, при этом освобождается железо, которое входит в состав гемосидерина. Утилизация железа при этом отсутствует, в результате чего развивается железодефицитная анемия, несмотря на то, что содержание железа в организме практически не уменьшено. Udoji,Husain (1978)описали случай гипохромной анемии, связанной с дефицитом железа у больной гипернефроидным раком; в патогенезе этой анемии главным был механизм накопления железа в опухоли почки и в метастазах.
Гломические опухоли — неэпителиальные опухоли, состоящие как из сосудистых, так и гладкомышечных структур. Кроме того, в этих опухолях обнаруживаются овальные или округлые клетки с перинуклеарной зоной просветления. А. К. Апатенко и А. А. Смольянников (1972)пришли к заключению, что гломические опухоли гистогенетически связаны с замыкающими артериями, встречающимися в некоторых артериовенозных анастомозах (в легких, плевре, диафрагме, брыжейке).
По гистологической структуре для анастомозов типа замыкающих артерий характерно наличие мощного слоя продольно расположенных гладких мышечных клеток между эндотелием и внутренней эластической мембраной. Слой мышечных клеток может либо окружать просвет сосуда, либо располагаться в виде продольных подушек или валиков, которые выбухают в просвет сосуда и при сокращении могут его закрывать.
Гломические опухоли чаще бывают доброкачественными, реже — злокачественными. Чаще всего гломические опухоли локализуются в желудке, реже в различных отделах кишечника. Анемия в этих случаях носит обычный постгеморрагический характер и связана с кровопотерей из желудочно-кишечного тракта. Ее отличает длительный характер, временный и непостоянный эффект от лечения препаратами железа. Это связано с тем, что количество теряемого с калом железа превышает возможности всасывания железа не только из пищи, но и из лекарственных препаратов. По данным А. А. Смольянникова (1974),гломическая опухоль желудка встречается чаще у мужчин. Обычно опухоль выявляется в возрасте 40—60лет, а иногда — в юности. Больные жалуются на боли в эпигастральной области, тошноту, рвоту, неустойчивость стула, ощущение дискомфорта в животе. Кровотечения иногда бывают массивными, однако чаще наблюдаются повторные незначительные кровопотери, приводящие к хронической постгеморрагической анемии. Причиной кровотечения является изъязвление слизистой оболочки желудка над опухолью.
Рентгенологически выявляется дефект наполнения, «ниша» при изъязвлении. По данным В. И. Кузьмина, более чем в трети случаев гломуской опухоли диагностируется рак желудка. При фиброгастроскопии выявляется опухоль желудка, однако принадлежность ее к гломическим опухолям может быть установлена лишь после биопсии. У одной из наблюдавшихся нами больных с гломусной опухолью желудка наблюдалась длительная железодефицитная анемия.
Больная Р., 17 лет, поступила с жалобами на общую слабость, повышенную утомляемость, выпадение волос, ломкость ногтей. Содержание Нb 72 г/л (7,2 г%), цв. показатель 0,64, ретикулоц. 8,6%. При исследовании энтеральной кровопотери с помощью радиоактивного хрома установлено, что больная теряет за сутки с калом до 25-мл крови. Рентгенологически выявлена опухоль желудка. Диагноз подтвержден гастроскопически. При биопсии установлен доброкачественный неэпителиальный характер опухоли. Произведена резекция 1/3 желудка. При гистологическом исследовании удаленной опухоли установлена гломусная опухоль желудка. В настоящее время больная практически здорова.
Гломическая опухоль может локализоваться не только в желудочно-кишечном тракте, но и в брыжейке тонкой кишки, в забрюшинном пространстве, в предпузырной клетчатке и толще передней брюшной стенки. В этих случаях явной кровопотери не происходит. Кровь попадает в замкнутую полость, из которой железо практически не реутилизируется.
Л. А. Колпикова и соавт. (1977) описали больную 30 лет с выраженной железодефицитной анемией: НЬ 42 г/л (4,2 г%), эр. 2•10 12 /л, СОЭ 45 мм/ч, цв. показатель 0,6; рецикулоц. 0,3%, тромбоц. 300•10 9 /л. В левом подреберье у больной пальпировалось образование, которое было принято за селезенку. Ангиографическое исследование показало смещение вниз селезеночной артерии, оттеснение вниз левой почки, ее сдавление. При лапароскопическом исследовании было выявлено опухолевое образование и небольшое количество асцитической жидкости. Накануне диагностической лапаротомии у больной возникли боли в левом подреберье, повысилась температура, снизилось содержание гемоглобина. При операции в брюшной полости найдено большое количество серозно-геморрагической жидкости, выявлены две кисты-опухоли большого размера (15х8 и 30х18 см), располагающиеся в области ворот селезенки. Кроме этого, были обнаружены многочисленные мелкие кисты в поддиафрагмальном пространстве в области печени, вблизи желудка и петель кишок. Причиной внутрибрюшного кровотечения был разрыв одной из небольших кист. Большие кисты были удалены.
Причиной анемии, по всей вероятности, является постоянная кровопотеря в кисты с последующим нарушением реутилизации железа, так как в кистах отсутствует система, необходимая для повторного использования железа для кроветворения.
Эндометриоз — «гормонально-зависимое заболевание, сущность которого заключайся в разрастании ткани, сходной по своему строению и функции с эндометрием, но находящейся за пределами нормального расположения слизистой оболочки матки. Под влиянием яичников и регулирующих их деятельность центров гипоталамогипофизарной системы в очагах эндометриоза происходят циклические превращения, сходные с изменениями в слизистой оболочке матки» (В. П. Баскаков).
Патогенез анемии при эндометриозе может быть различным. У части женщин, страдающих данным заболеванием, эндометриозная полость открыта в полость матки. В этих случаях содержимое эндометриозной полости опорожняется в полость матки во время менструации, что обусловливает большую кровопотерю и приводит к развитию обычной хронической постгеморрагической железодефицитной анемии. В то же время при расположении эндометриоза в теле матки без связи с полостью матки или при эктопическом расположении эндометриоза могут быть постоянные кровоизлияния в замкнутую полость. В этих случаях жидкость постепенно рассасывается, гемоглобин разрушается, а железо повторно не утилизируется. При эктопическом расположении эндометриоза возможно вскрытие эндометриозной полости в кишечник, бронх и т. д.
Об эндометриозе приходится думать в тех случаях, когда у менструирующих женщин имеется явная железодефицитная анемия без кровопотери из желудочно-кишечного тракта и без больших менструальных кровопотерь. При эндометриозе матки наблюдаются сильные боли во время менструаций, продолжающиеся темно-коричневые выделения из влагалища в течение 3—4—5дней по окончании менструации. При эндометриозе яичников может не быть никаких клинических признаков, кроме анемии, во время менструации отмечаются довольно сильные ноющие боли в нижнем отделе живота и пояснично-крестцовой области. Иногда наблюдается перфорация эндометркозной кисты в брюшную полость.
При эндометриозе кишечника в период менструаций у женщин появляются боли в животе, запоры, задержка отхождения газов, вздутие живота. Все эти явления проходят по окончании менструации. Иногда после этого появляется черный кал или алая кровь. Описан эндометриоз в послеоперационных рубцах и в пупке. В рубце появляются очень болезненные узелки и мелкозернистые образования, из которых во время менструации может выделяться темная кровь.
Для диагностики эндометриоза перешейка, тела матки и труб используют цервикогистеросальпингографию. Этот метод, по данным В. П. Баскакова, дает возможность отдифференцировать эндометриоз от подслизистой фибромиомы матки. Ректороманоскопия и колоноскопия облегчают дагностику эндометриоза кишечника. Для диагностики эндометриоза брюшной полости и таза применяют лапароскопию. Заключительный этап диагностики — гистологическое исследование биопсийного материала.
Изолированный легочный сидероз — сравнительно редкое заболевание, характеризующееся железодефицитной анемией, связанной с кровоизлияниями в альвеолы, в результате чего освобождается железо, которое повторно не утилизируется и откладывается в виде гемосидерина. Изолированный легочный сидероз был впервые описан в 1894г. Р. Вирховым под названием «бурая индурация легких». При жизни изолированный легочный сидероз впервые был диагностированAnspachв 1939г.
Изолированный легочный сидероз чаще встречается у детей. Однако болезнь наблюдается и у взрослых, чаще у молодых. У детей оба пола поражаются одинаково, среди взрослых болезнь чаще наблюдается у мужчин. Нам приходилось наблюдать больную 48лет, страдающую изолированным легочным сидерозом.
Этиология и патогенез болезни неизвестны. В ряде работ высказывается предположение о наследственном дефекте эпителия альвеол или эластической ткани легких, обсуждается возможность аллергических реакций к некоторым вдыхаемым веществам, приводятся данные о возможности аутоиммуноагрессии против базальной мембраны альвеол. В ряде случаев изолированный легочный сидероз сочетается с гломерулонефритом — синдром Гудпасчера.
В большинстве описанных случаев изолированного легочного сидероза не удается проследить семейный характер заболевания. Однако Choremisи соавт.(1965)описали это заболеваниеvдвух близнецов как будто бы из однояйцевой двойни. В 1972г. мы наблюдали девушку 15лет, которая несколько лет страдала железодефицитной анемией и умерла при явлениях тяжелой легочной недостаточности, возникшей внезапно. Ее мать умерла при таких же обстоятельствах за6лет до смерти нашей больной. На вскрытии обнаружена картина изолированного легочного сидероза. Можно предположить (хотя это не доказано патологоанатомическим исследованием), что мать больной также погибла от изолированного легочного сидероза.Beckermanи соавт. сообщили о легочном сидерозе у двух братьев 3и 6лет.Thaellи соавт. (1978)наблюдали изолированный легочный сидероз у матери и сына.Breckenridge,Rose (1979)описали двух сестер, страдавших изолированным легочным сидерозом, одна из которых умерла и диагноз был подтвержден на вскрытии, а у второй удалось добиться ремиссии применением глюкокортикоидных гормонов и иммунодепрессантных препаратов.
Казалось бы, это доказывает наследственный характер поражения легких, однако нет убедительных данных о нарушении структуры эластической ткани легкого при изолированном легочном сидерозе.
Изолированный легочный сидероз может быть самостоятельным заболеванием, а может возникать на фоне таких заболеваний, как системная красная волчанка, синдром Вегенера, ревматоидный полиартрит. Имеется много данных об аутоиммунном характере поражения почек при синдроме Гудпасчера: в некоторых случаях речь идет об антителах, обнаруживаемых на поверхности клубочков, в некоторых случаях, наиболее тяжелых, — о выявлении в плазме иммунных комплексов.
В ряде работ антитела были обнаружены как на поверхности базальной мембраны альвеол и клубочков, так и в плазме больных. В ряде случаев синдрома Гудпасчера в плазме удается обнаружить антитела, направленные против базальной мембраны клубочков, обработанной ферментом коллагеназой. Возможно, что для выявления антител к мембране альвеол необходима также предварительная обработка легочной ткани каким-либо ферментом.
Сложен вопрос о взаимоотношении изолированного легочного сидероза и синдрома Гудпасчера. Интересно, что при изолированном легочном сидерозе без поражения почек Yumи соавт. (1977) обнаружилиIgAна поверхности клубочков. Можно предполагать, что изолированный легочный сидероз и синдром Гудпасчера — это единый синдром с различной степенью поражения легких и почек в зависимости от количества антител. В то же время нельзя исключить различной антигенной направленности антител. Было высказано предположение, что различие между изолированным легочным сидерозом и синдромом Гудпасчера касается точки приложения антител: при синдроме Гудпасчера это базальные мембраны альвеол и клубочков, а при изолированном легочном сидерозе — альвеолярные клетки, ответственные за целостность базальной мембраны. Вероятно, представление о значительно большей доброкачественности изолированного легочного сидероза и строгой фатальности синдрома Гудпасчера не всегда соответствует действительности. Мы наблюдали летальный исход при изолированном легочном сидерозе, и вполне благоприятное и длительное течение при сочетании изолированного легочного сидероза с поражением почек.
Анемия при синдроме Гудпасчера и при изолированном легочном сидерозе скорее всего связана с потерей железа в участки организма, лишенные способности мобилизовать это железо для повторной утилизации. Железо вначале откладывается в эпителии альвеол и захватывается макрофагами; далее оно частично теряется с мокротой, а частично проникает в лимфатические узлы средостения, где и откладывается. Остается открытым вопрос, можно ли мобилизовать это железо, используя десферал. В костном мозге количество железа снижается, количество сидеробластов уменьшается. Развивается обычная железодефицитная анемия.
Наиболее характерными клиническими признаками болезни являются кашель, иногда с выделением кровянистой мокроты, кровохарканье иногда может быть выраженным, однако бывают случае изолированного легочного сидероза без кровохарканья. Наиболее существенным клиническим признаком болезни является гипохромная анемия с низким содержанием железа, не поддающаяся терапии. Характерно повышение температуры до субфебрильных, иногда фебрильных цифр. Иногда при изолированном легочном сидерозе пальпируется селезенка. По нашим данным, небольшое увеличение селезенки обнаруживается у трети больных с этим заболеванием.
Заболевание может начинаться остро, и тогда больным ставится диагноз двусторонней пневмонии. В легких определяются укорочение перкуторного звука, бронхиальное дыхание, влажные мелкопузырчатые хрипы. Иногда болезнь развивается исподволь, в легких ни перкуторно, ни аускультативно не удается выявить изменений. Лишь рентгенологически определяются различные изменения в зависимости от фазы и течения болезни. А. Г. Хоменко и соавт. (1978) у всех больных описывают потерю нормальной прозрачности легких вследствие диффузного сетчато-петлистого уплотнения легочной ткани с очаговообразными тенями по ходу сетки. Очаговообразные тени были мелкими (1—2 мм) или более крупными (до 3—4 мм), однотипного характера. У части наших больных выявлялись изменения такого же характера, однако не менее половины больных имели лишь незначительные изменения в легких, небольшое усиление легочного рисунка без четких очаговых теней. У этих больных при обострении болезни появлялась рентгенологическая картина очаговой пневмонии.
Мы наблюдали больную 15 лет, у которой в период ремиссии в легких никаких изменений при рентгенологическом исследовании не выявлялось, однако в период тяжелого обострения рентгенологически определялась картина двусторонней тотальной пневмонии. Изолированный легочный сидероз у этой больной был установлен на вскрытии. Больная умерла при явлениях тяжелейшей легочной недостаточности.
При томографическом исследовании, по данным А. Г. Хоменко с соавт., как в задних, так и в передних слоях легких выявляется одинаково равномерное распределение очагово-интерстициальных изменений и диффузно-лобулярная эмфизема. Нередко при изолированном легочном сидерозе обнаруживается увеличение лимфатических узлов средостения. При синдроме Гудпасчера появляются признаки, характерные для почечной патологии: артериальная гипертония, отеки, красная моча, в случае развития почечной недостаточности возникают тошнота, рвота, поносы.
Лабораторные данные характеризуются прежде всего анемией различной выраженности, определяются признаки, характерные для железодефицитной анемии (гипохромия, анизоцитоз, пойкилоцитоз, микроцитоз). Цветовой показатель обычно 0,5—0,7. Содержание лейкоцитов нормальное или повышенное: отмечается нейтрофилез иногда со сдвигом до метамиелоцитов или миелоцитов. По даннымFairbanks,Beutler, в 12%случаев определяется эозинофилия. Характерно умеренное повышение количества тромбоцитов. Снижается содержание железа сыворотки, увеличивается общая железосвязывающая способность. Для изолированного легочного сидероза характерно резкое нарастание СОЭ, хотя нам приходилось наблюдать отдельных больных, у которых СОЭ была не выше20мм/ч. У части больных отмечается повышение содержания-глобулинов сыворотки, у некоторых больных до 40%.
В моче у больных иногда определяется белок, умеренная гематурия. Между изолированным легочным сидерозом без поражения почек и синдромом Гудпасчера с тяжелым прогредиентным течением почечной патологии имеются промежуточные формы болезни, при которых в основном выявляется картина изолированного легочного сидероза, но имеются небольшие признаки поражения почек: умеренная протеинурия, микрогематурия, единичные гиалиновые цилиндры при нормальной относительной плотности мочи и нормальном уровне креатинина и мочевины [Ярыгин Н. Е. и др., 1980].
В мокроте определяется гемосидерин (в макрофагах). При отсутствии мокроты исследуют промывные воды бронхов и находят гемосидерин.
Патологоанатомическая картина. Макроскопически легкие плотные, коричнево-красные. Гистологически в легких картина дегенерации, гиперплазии и десквамации эпителия альвеол. Капиллярная сеть представлена расширенными и извитыми сосудами. Определяются васкулиты и тромбозы, эмболии. Эпителий альвеол и межальвеолярные перегородки утолщены. В этих участках содержатся гемосидерофаги, в различных участках определяется значительное количество гемосидерина. Обнаруживаются картина диффузного пневмосклероза, дегенеративные изменения эластической ткани легкого.
Однако указанные изменения не строго специфичны для легочного сидероза. Они обнаруживаются при ряде болезней, сопровождающихся кровохарканьем.
Ультраструктурное исследование легких, проведенное Hyatt с соавт. (1972), выявило разрывы в базальной мембране альвеол, в просвете капилляров выявлены дегенеративные эндотелиальные клетки. По данным Gonzallis-Crussi с соавт., отмечены утолщение межальвеолярных перегородок, их отек, отложение фибрина, признаки васкулита в этой области, некроз, грануляционные реакции. Как Hiatt с соавт., так и Gonzallis-Crussi с соавт. не обнаружили различий между ультраструктурной картиной изолированного легочного сидероза и других заболеваний, сопровождающихся кровохарканьем. Irwin с соавт. (1974) установили, что ингаляция крови приводит к морфологической картине, которая не отличается от картины изолированного легочного сидероза. Donald с соавт. (1977) нашли разницу между изолированным легочным сидерозом и ингаляционным артифициальным сидерозом. Наличие фиброза альвеолярной стенки — признак изолированного легочного сидероза.
Эти морфологические исследования проводились не только посмертно, но главным образом при открытой или при пункционной биопсии легкого, которая показана в тех случаях, когда диагноз легочного сидероза вероятен, но требует доказательства.
Больная И., 21 года, была направлена на кафедру гематологии ЦОЛИУв из Института туберкулеза МЗ СССР. С 10-летнего возраста болеет пневмониями, нередки кровохарканья. Содержание гемоглобина периодически снижалось до 35 г/л (3,5 г%), цветовой показатель 0,4. Содержание железа сыворотки всегда было сниженным. Лечилась препаратами железа с незначительным эффектом. В 1976 г. в Институте туберкулеза МЗ СССР были выявлены сидерофаги в мокроте. Произведена бронхоскопия с пункционной биопсией легкого. При рентгенографии легких обнаруживалось понижение прозрачности обоих легочных полей за счет усиления интерстициального рисунка и множественных мелких очаговоподобных теней, кое-где сливающихся между собой. Корни легких не расширены. Диафрагма подвижна. Синусы свободны. Больная лечилась глюкокортикоидными гормонами с определенным улучшением.
При поступлении в ЦКБ № 2 МПС в ноябре 1979 г. состояние больной удовлетворительное. Жалобы на небольшую одышку, изредка кашель с выделением мокроты с прожилками крови. При осмотре — легкий акроцианоз. В легких жесткое дыхание, в подлопаточных областях больше справа мелкопузырчатые влажные хрипы. Тоны сердца приглушены, короткий систолический шум над верхушкой. Печень и селезенка не пальпируются.
Мокроту больная не выделяла, но исследованы промывные воды бронхов: обнаружены альвеолярный эпителий, макрофаги в небольшом количестве, нафаршированные глыбками синего цвета. В сегментоядерных нейтрофилах также определяются глыбки синего цвета. ЭКГ — неполная блокада левой ножки пучка Гиса. ФКГ — амплитуда I тона на всех точках снижена, амплитуда II тона в тех же точках увеличена, малые амплитуды III и IV тона. На всех точках низкоамплитудный веретенообразный систолический шум, увеличивающийся после нагрузки. Анализы крови: Нb 116 г/л (11,6%), эр. 4,7•10 12 /л, цв. показатель 0,74, СОЭ 32 мм/ч, ретикулоц, 2,6%, тромбоц. 476•10 9 /л, л. 9,6•10 9 /л, п. 7%, с. 65%, э. 4%, лимф. 18%, мон. 6%.
Моча не изменена: LE-клетки не обнаружены. Прямая проба Кумбса отрицательная. Железо сыворотки —10,8 мкмоль/л (60мкг%).
У больной, таким образом, выявлена типичная картина изолированного легочного сидероза. При поступлении в клинику состояние удовлетворительное. Однако стойкая одышка, значительные изменения в легких, наличие дефицита железа диктовали необходимость назначить больной преднизолон в дозе 15 мг в сутки, азатиоприн в дозе 150 мг в сутки и препарат железа. Состояние больной несколько улучшилось, содержание гемоглобина повысилось до 137 г/л (13,7 г%), СОЭ снизилась до 22 мм/ч. Лечение продолжено.
Не всегда, однако, диагноз изолированного легочного сидероза бывает таким простым.
Больной Ш., 20 лет, направлен в клинику с диагнозом: анемия неясного генеза. Болен с 1969 г., когда появилось увеличение лимфатических узлов, периодически — лихорадка. В 1971 г. стали появляться гнойники, абсцессы, в связи с чем были проведены гемотрансфузии, после чего больной перенес сывороточный гепатит. С сентября 1976 г. выявляется увеличенная печень и селезенка. С декабря 1977 г. появилась геморрагическая сыпь на голенях, развился полиартрит. С начала 1979 г. отмечается анемия: гемоглобин периодически снижается до 40 г/л (4 г%) с низким цветовым показателем, СОЭ повышается до 70 мм/ч. Стал частым кашель, периодически выделяется мокрота с прожилками крови. При поступлении в клинику состояние средней тяжести. На коже голеней — округлые коричневатого цвета, пятнистые геморрагические высыпания. Суставы не изменены. Селезенка выступает из подреберья на 8 см, печень на 2 см. В легких жесткое дыхание, хрипов нет.
Анализ крови: НЬ 82 г/л (8,2 г%), эр. 4,8•10 12 /л, цв. показатель 0,51, СОЭ 38 мм/ч, ретикулоц. 2,2%, тромбоц. 670•10 9 /л, л. 8,2•10 9 /л, п. 7%, с. 61%, э. 1%, лимф. 29%, мон. 3%. Общий белок 79,6 г/л, -глобулины 25,2%. С-реактивный белок +++. Сывороточное железо 7,2 мкмоль/л (40 мкг%). В стернальном пунктате — соотношение лейко/эритро 1,2/1 (в норме 3—4/1). В пунктате селезенки патологии не выявлено.
При рентгенологическом исследовании легких выявляется понижение прозрачности обоих легочных полей за счет усиления мелкоячеистого интерстициального компонента и единичных очаговых теней. Корни уплотнены. Увеличены лимфатические узлы средостения.
Анализ мокроты на гемосидерин: имеются свободные эритроциты, альвеолярные макрофаги в большом количестве с глыбками гемосидерина синего цвета. В нейтрофилах гемосидерин.
При радиоизотопном исследовании выявлено умеренное укорочение продолжительности жизни эритроцитов t1/2=15,5 дня без признаков повышенной секвестрирующей способности печени и селезенки.
При исследовании суточной кровопотери из желудочно-кишечного тракта в одной из порций выявлено 6,8 мл крови. За 2 дня до этого у больного появились признаки пневмонии и было кровохарканье; очевидно, часть мокроты с кровью больной проглотил. При рентгенологическом исследовании желудка и кишечника патологии не обнаружено. При пункционной биопсии печени выявлена картина хронического активного гепатита.
Можно предполагать, что изолированный легочный сидероз, также как и геморрагический васкулит, является следствием активного гепатита.
Больному проводилось лечение преднизолоном по 30 мг в сутки с постепенным снижением дозы до 15 мг, азатиоприном (150 мг), курантилом (по 150 мг в сутки), препаратами железа и плаквинилом. Состояние больного значительно улучшилось. При контрольном исследовании через 6 мес: Нb 136 г/л (13,6 г%), эр. 4,8•10 12 /л, цв. показатель 0,8; СОЭ 2 мм/ч. Содержание железа сыворотки 24,3 мкмоль/л (135 мкг%). Признаков васкулита нет. Размеры печени и селезенки сократились.
Дифференциальный диагноз изолированного легочного сидероза представляет значительные трудности, так как чаще всего больные попадают в клинику с диагнозом железодефицитной анемии неясного генеза и врач предполагает какое-либо кровотечение из желудочно-кишечного тракта, но не находит его. Кроме железодефицитной анемии, обращает на себя внимание несоответствие между картиной анемии и изменениями, считающимися характерными для воспалительного процесса. У больных резко ускорена СОЭ, иногда резко увеличивается количество -глобулинов и фибриногена, появляется С-реактивный белок, характерно повышение количества тромбоцитов.
Легочная симптоматика может быть выраженной или очень незначительной, иногда отсутствует. Однако в анамнезе обычно удается выявить частые бронхиты, пневмонии, кровохарканье, в ряде случаев незначительное. У части наблюдавшихся нами больных кровохарканье в прошлом не наблюдалось. Необходима рентгенография, так как при рентгеноскопическом исследовании не удается обнаружить небольшую сетчатость, нередко наблюдаемую при изолированном легочном сидерозе.
Увеличенная селезенка при гипохромной анемии в первую очередь направляет мысль врача в сторону более часто встречающейся талассемии. Однако низкое содержание железа сыворотки, ускорение СОЭ, не характерное для талассемии, малое количество сидеробластов в костном мозге заставляют подумать об изолированном легочном сидерозе.
Необходимо многократно исследовать мочу больного, так как не всегда в единичном анализе обнаруживаются изменения, характерные для хронической формы синдрома Гудпасчера.
Характерным для изолированного легочного сидероза является обнаружение в мокроте или в промывных водах бронхов гемосидерина. Следует помнить, что однократное исследование мокроты или промывных вод бронхов может не выявить гемосидерин. В то же время выявление гемосидерина еще не является патогномоничным для изолированного легочного сидероза, так как макрофаги с гемосадерином обнаруживаются и при митральном стенозе, и при некоторых врожденных пороках сердца (тетрада Фалло). Все эти заболевания должны быть исключены.
Иногда для подтверждения диагноза приходится прибегать к открытой биопсии легкого.
Больная Н., 18 лет, в течение нескольких лет страдала железодефицитной анемией. Содержание гемоглобина снижалось до 75—80 г/л (7,5—8,0 г%), содержание эритроцитов держалось в пределах 3,8•10 12 /л. Отмечалось постоянное нарастание СОЭ до 70 мм/ч. У больной рецидивировали бронхиты и иногда пневмонии, почти постоянно отмечалась субфебрильная температура.
При исследовании в клинике рентгенологически выраженных изменений нет, имеется некоторое усиление легочного рисунка. В промывных водах бронхов выявляется гемосидерин, расположенный в макрофагах. При биопсии легких выявлена картина тяжелого пневмосклероза; при окраске на железо обнаружены сидерофаги. При иммунологическом исследовании (Л. В. Белецкая) на поверхности базальной мембраны альвеол выявлен IgG. Назначены преднизолон, азатиоприн и препараты железа. Состояние больной улучшилось.
Больная А., 38 лет, поступила впервые в клинику в 1967 г. с диагнозом анемии неясного генеза, выявленной в 1959 г.: содержание гемоглобина падало ниже 80 г/л (8 г%), цветовой показатель 0,6. В 1965 г. предполагалась кровоточащая язва желудка, по поводу чего была произведена резекция желудка, однако анемия прогрессировала. Появилась высокая температура (37,8—38°С), которая не снижалась в течение длительного периода. Отмечалось повышение артериального давления.
При поступлении в нашу клинику Нb 28 г/л (2,8 г%), эр. 1,37•10 12 /л, цв. показатель 0,61, СОЭ 78 мм/ч, ретикулоц. 3.6%. Железо сыворотки 3,6 мкмоль/л (20 мкг%). Общая железосвязы-вающая способность сыворотки 104,4 мкмоль/л (580 мкг%); процент насыщения трансферрина —3,4. В моче обнаруживались эритроциты — до 100 в поле зрения.
С начала 1970 г. — частые пневмонии с периодическими инфильтративными высыпаниями в легких. Микобактерии туберкулеза в мокроте и промывных водах бронхов не обнаружены. Всасывание радиоактивного железа повышено. Кинетика железа — без отклонений от нормы.
Исследование кровопотери из желудочно-кишечного тракта проводилось многократно, но ни разу кровопотери не выявлено. С 1970 г. больная принимала периодически преднизолон; состояние улучшалось: снижалась температура, несколько повышался уровень гемоглобина. После отмены преднизолона появлялись бронхиты и пневмонии, иногда бывало кровохарканье. В моче постоянно наблюдаются эритроциты. Содержание креатинина и мочевины в пределах нормы. Препараты железа давали небольшой лечебный эффект как при приеме внутрь, так и при парентеральном введении. Проводилось исследование промывных вод бронхов; в некоторых анализах выявлялся гемосидерин. В Туберкулезной больнице № 1 была произведена биопсия легкого и обнаружено утолщение межальвеолярных перегородок. При специальной окраске выявлены макрофаги, содержащие железо.
Был поставлен диагноз: синдром Гудпасчера. Доза преднизолона увеличена, назначены гепарин и циклофосфан, препараты железа, что привело к ремиссии. Анализ крови: НЬ 110 г/л (11 г%), эр. 3,7•10 12 /л; цв. показатель 0,89, тромбоц. 161•10 9 /л, СОЭ 3 мм/ч. Улучшились анализы мочи, но сохраняется эритроцитурия (7—8 в поле зрения).
В настоящее время под нашим наблюдением находится больной, у которого дифференциальный диагноз пришлось проводить между синдромом Гудпасчера и лимфосаркомой.
Больной А., 20 лет, почувствовал себя плохо через 1 год после призыва в ряды Советской Армии. При госпитализации выявлены умеренная анемия, увеличение лимфатических узлов средостения, протеинурия и эритроцитурия. Была произведена пункционная биопсия почек; выявлена картина хронического гломерулонефрита. В связи с подозрением на лимфосаркому больной переведен в онкологический центр. При биопсии лимфатического узла выявлена картина реактивного лимфаденита. Больной переведен для исследования на кафедру гематологии ЦОЛИУв. При поступлении в клинику Нb 76 г/л (7,6 г%), эр. 4,9•10 12 /л, цв. показатель 0,46, СОЭ 76 мм/ч, тромбоц. 130•10 9 /л, л. 12,2•10 9 /л, э. 6%, метамиел. 4%, п. 12%, с. 68%, лимф. 8%, мон. 2%.
В моче 0,99% белка, эритроциты 20—40 в поле зрения, цилиндры гиалиновые 5—6 в поле зрения. Относительная плотность мочи нормальная, содержание креатинина и мочевины крови в пределах нормы. Содержание белка в плазме 79 г/л (7,9 г%), -глобулинов —36%.
Выяснилось, что в течение последнего года больной часто жалуется на кашель с выделением мокроты. Иногда бывало кровохарканье. Промывные воды бронхов при первых трех исследованиях — без особенностей, затем выявлен гемосидерин, который определялся в 4 анализах.
Поставлен диагноз: синдрома Гудпасчера. Начато лечение плазмоферезом (В. М. Городецкий). У больного однократно извлекалось по 700—800 мл плазмы. Назначены преднизолон, препараты железа; состояние больного значительно улучшилось.
Таким образом, постановка диагноза изолированного легочного сидероза и синдрома Гудпасчера нередко вызывает большие трудности. Возможно, что разработка иммунологических методов диагностики упростит постановку диагноза.
Лечение изолированного легочного сидероза и синдрома Гудпасчера представлено на с. 126.
источник