Эта болезнь часто встречается при патологиях внутренних органов. Нередко она возникает когда женщина беременна или у ребёнка начинается период активного роста, нарушены процессы всасывания в кишечнике или есть серьёзное наследственное заболевание. Для диагностирования анемии врачи берут кровь из вены больного и проводят её лабораторное исследование.
Врачи используют для диагностирования заболевания несколько способов:
- Общее исследование (определение объёма жидкости, уровень гемоглобина, вычисление формулы лейкоцитов)
- Биохимия крови (уровень железа, трансферрина, Витамина В2, билирубина и других показателей в организме).
- Анализ на скрытую кровь в каловых массах (помогает понять есть ли кровотечение в желудочно-кишечном тракте).
Методы исследования можно разделить на несколько разновидностей:
- общий
- биохимический анализ
- исследование на скрытую кровь
Самый универсальный и распространённый способ исследования. Он не подразумевает больших затрат и на то, чтобы исследовать кровь не нужно много времени. С его помощью можно понять состояние системы кроветворения.
Брать его можно двумя способами: из пальца (путём прокола пальца одноразовой иглой, если необходим один анализ) или из вены (рука затягивается жгутом, забор осуществляется одноразовым шприцем, такой анализ используется сразу для нескольких исследований, а объем исследуемой жидкости больше).
С помощью такого анализа можно понять сколько в крови химических веществ и какого состояние внутренних органов, какие в организме пациента есть недуги.
Анализ проводится на десятки показателей, среди них концентрация сывороточного железа, уровень ферритина, общая железосвязывающая способность сыворотки.
Анна Поняева. Закончила нижегородскую медицинскую академию (2007-2014) и Ординатуру по клинико-лабораторной диагностике (2014-2016).Задать вопрос>>
Причиной такого явления может стать наличие у пациента болезни Крона, язвенной болезни, опухоли в ЖКТ и ряд других заболеваний.
При кровотечении из нижних отделов кишечника кал окрашивается в ярко-алый цвет, а из верхних отделов кровь в каловых массах становится тёмной, почти чёрной.
Если такие явления однократные, то они не ведут к появлению ЖДА, а если они длительные или периодические, то несут большой вред организму пациента.
Забор анализа осуществляется в утреннее время до приёма больным пищи. Дополнительно палец дезинфицируют, прокол делают одноразовой иглой.
Ручной анализ крови предполагает исследование на:
- СОЭ
- концентрацию гемоглобина
- лейкоциты и эритроциты
- мазок
Для ручного исследования берут аппарат и капилляры Панченкова, раствор лимоннокислого натрия (5%), стекло, спирт и другие вспомогательные средства.
СОЭ исследуют методом выдувания жидкости на стекло из капилляра Панченкова на часовое стекло и замера этой скорости.
Для концентрации уровня гемоглобина используется колометрический способ исследования. Жидкость помещают в специальный раствор и сравнивают цвет со стандартом гемометром Сали.
Для получения уровня эритроцитов и лейкоцитов её дополняют раствором соли или уксусной кислоты и помещают в счётную камеру.
Понимая, сколько составляет уровень эритроцитов в крови и концентрацию гемоглобина можно понять насыщение эритроцита.
Для вычисления используется формула: ( уровень полученного гемоглобина* уровень полученных эритроцитов)/ (нормальный уровень гемоглобина* нормальный уровень эритроцитов).
Палец вытирается и на предметное стекло берётся мазок из свежевыступившей капли жидкости. Стекло наклоняют так, что она растеклась, мазок должен просвечивать, потом его фиксируют с помощью метилового спирта. После этого лаборант проводит его окрашивание по Романовскому-Гимзе в течение получаса.
Подсчёт ретикулоцитов берётся там: специалист считает попавшие в обзор узла зрения 1000 эритроцитов и считают сколько ретикулитов. Это количество делят на 10 и сравнивают с нормальным показателем.
Похожим образом считают и лейкоцитное значение крови у пациента.
Уже сейчас на вооружении многих лабораторий стоят специальные автоматические приборы — гематологические анализаторы крови.
Такой аппарат заправляют реактивами, он работает от розетки. Внутрь прибора ставится пробка со взятой у пациента кровью. Аппарат обрабатывает полученный анализ и выдаёт бланк с результатами.
Сложности у такой машины возникают только с расчётом лейкоцитарной формулы, обычные модели могут производить расчёт только общего количества.
Автомат не считает только недоразвитые нейтрофилы.
Их считают врачи, изучая мазок крови.
Биохимический анализ крови помогает выявить ряд серьёзных заболеваний, например, патологии почек, печени, проблемы со щитовидной железой. Анализ показывает концентрацию и уровень конкретных химических веществ в субстанции. Изучив содержимое крови и сопоставив их с нормальными значениями можно узнать о наличии той или иной болезни в организме. Назначает этот анализ лечащий врач и пишет в направлении перечень тех веществ, уровень которых нужно определить. Анализ назначают при болезнях сердечно-сосудистой системы, болезнях ЖКТ и других патологиях. Такое исследование помогает сделать правильную диагностику.
Для изучения берётся крови из вены в области локтя. Если к ней нет доступа, то можно осуществить забор с другого места. Перед пункцией место прокола обрабатывается антисептиком.
За 8 часов до забора крови нельзя пить, есть. За 2 дня до исследования пациент обязан исключить алкогольные напитки и жирные блюда из своего меню.
Не рекомендуется нервничать, сильно нервничать и физически напрягаться.
Этот метод считается самым универсальным и распространённым. Его проходят не только для выявления заболеваний, но и на профосмотрах, в школах, в армии.
Он показывает сколько в субстанции лейкоцитов, гемоглобина, уровень СОЭ, цветовой показатель и другие жизненно важные показатели.
Такой анализ покажет реакцию организма на процессы, которые происходят в организме пациента. Забор крови осуществляется в утреннее время. За 4 часа до него нужно отказаться от приёма пищи и воды. Для исследования используется кровь из пальца, реже делается пункция вены.
Посмотрите видео про общий анализ крови
источник
Железодефицитная анемия (ЖДА) – самая распространённая анемия, и среди всех случаев занимает 80%. Вместе с ней следует скрытый дефицит железа, и его распространённость – около 30% населения по Европе. Самыми главными причинами развития этой анемии являются повышенная потеря железа организмом, недостаточное поступление железа, или повышенная в нём потребность. Самые частые случаи ЖДА бывают у детей, беременных, и женщин репродуктивного возраста.
Иногда бывает путаница, и думают, что железодефицитная анемия и гемолитическая – это одно и то же, но на самом деле это разные заболевания, и гемолитическая анемия – это групповое название редко встречающихся заболеваний, которые имеют общий признак в виде усиленного разрушения эритроцитов в крови.
Клиническая картина железодефицитной анемии делится на признаки тканевого дефицита железа (это носит название сидеропенический синдром), и на обусловленные гемической гипоксией общие симптомы анемии. Сидеропенический синдром, вызванный дефицитом многих ферментов, куда входит железо, имеет такие симптомы:
- Пристрастие к необычным запахам.
- Извращение вкуса (стремление съесть что-то малосъедобное).
- ЖКТ (дисфагия и т.д.)
- Изменение слизистых (трещины в углах рта etc).
- Изменение кожи и её придатков, изменения ногтей.
- Изменения в мышечной системе (ослабляется сфинктер, и появляются позывы на мочеиспускание, иногда ночное недержание, пропускание мочи при кашле и смехе).
- Изменения в половой системе.
- Склонность к тахикардии, гипотонии, сидеропеническая миокардиодистрофия.
- Изменения со стороны иммунитета.
- Изменения в нервной системе (головные боли, шум в ушах, повышенная утомляемость, головокружение, снижение интеллектуальных способностей. Некоторые исследователи связывают нарушение мышления, появление болезни Паркинсона и Альцгеймера, снижение памяти и когнитивных функций с дефицитом железа, так как нарушается миелинизация нервных стволов, что, скорее всего, носит необратимый характер.
- Функциональная недостаточность печени; на фоне гипоксии возможно появление гипогликемии, гипоальбуминемии, гипопротромбинемии.
- Возможно ухудшение внешнего вида зубов (могут выпадать, желтеть, покрываться налётом). В таком случае, пока причина не будет устранена, лечение у стоматолога не будет эффективным.
Общий симптом при анемии такой: ухудшение аппетита, слабость, головокружение, одышка при физической нагрузке, ощущение сердцебиения, повышенная утомляемость, синкопальные состояния, мелькание «мушек» перед глазами при низком артериальном давлении, раздражительность, головные боли (чаще в вечернее время), часто наблюдается умеренное повышение температуры, нередко сонливость днем и плохое засыпание ночью, нервозность, плаксивость, снижение памяти и внимания.
Очень сильное влияние на детскую центральную нервную систему и её развитие оказывает дефицит железа. Дети с его нехваткой отстают в психомоторном развитии, их познавательные способности снижаются, падает внимание, работоспособность. Гемолитическая также снижает иммунитет и неспецифические факторы защиты, повышается заболеваемость ОРВИ и тонзиллитами, аденоидитами, и другими хроническими очагами инфекций.
Если у беременной женщины анализ крови показал железодефицитную анемию, то это значит, что у неё повышенный риск развития осложнений во время родов и беременности, и ещё это оказывает негативный эффект на развитие плода. У беременной женщины увеличивается возможность появления гестоза, послеродовых септических осложнений, повышенной кровопотери в родах, выкидыша, несвоевременного излития околоплодных вод. Сам же плод может перенести внутриутробную гипоксию, анемию, гипотрофию.
Гемолитическая анемия, которую часто путают с железодефицитной, клинически проявляется лимонного оттенка желтухой, уробилинурией, и повышением содержания в крови непрямого билирубина и сывороточного железа.
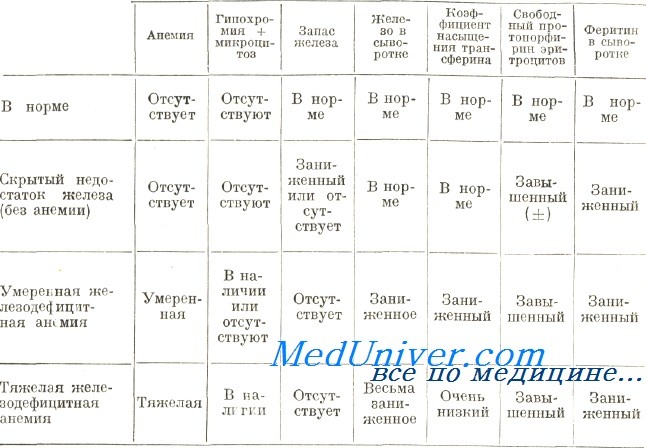
Самая первая стадия – прелатентный дефицит железа; вторая стадия – латентный дефицит; третья – железодефицитная анемия.
Основной формой депонирования железа есть ферритин – это содержащийся в макрофагах селезёнки, печени, костного мозга, сыворотке крови и эритроцитах водорастворимый гликопротеиновый комплекс, и на этой стадии ЖДА просиходит истощение депо. Клинических признаков нет, диагноз можно установить, лишь взяв анализ.
В случае отсутствия восполнения дефицита железа на прелатентной стадии наступает латентный дефицит железа, и на этой стадии в ткани появляется снижение активности тканевых ферментов, благодаря чему проявляется сидеропенический синдром. К нему относят извращение вкуса, пристрастие к пряной, солёной, острой пище, мышечную слабость и др. На этой стадии в лабораторных показателях будут более выраженные изменения в организме – анализ покажет и снижение содержания железа в белках-переносчиках и сыворотке.
Важным лабораторным показателем есть сывороточное железо. Но делать выводы лишь по его уровню нельзя, так как его уровень колеблется в зависимости от пола, возраста, в течение суток, кроме того, гипохромные анемии могут быть разной этиологии и патогенетических уровней механизмов развития, и здесь будет совсем другое лечение.
Выраженные клинические проявления, объединяющие два предыдущие синдрома. Клинические проявления происходят из-за кислородного голодания тканей, и обнаруживаются в виде шума в ушах, тахикардии, обморочных состояний, головокружения, астенического синдрома и т.д. Теперь анализ крови покажет изменения и в общем анализе, и в характеризующих обмен железа показателях.
Общий анализ крови при ЖДА покажет пониженный уровень эритроцитов и гемоглобина; также, если есть железодефицитная и гемолитическая анемия, будут зарегистрированы изменения морфологических характеристик эритроцитарных индексов и эритроцитов.
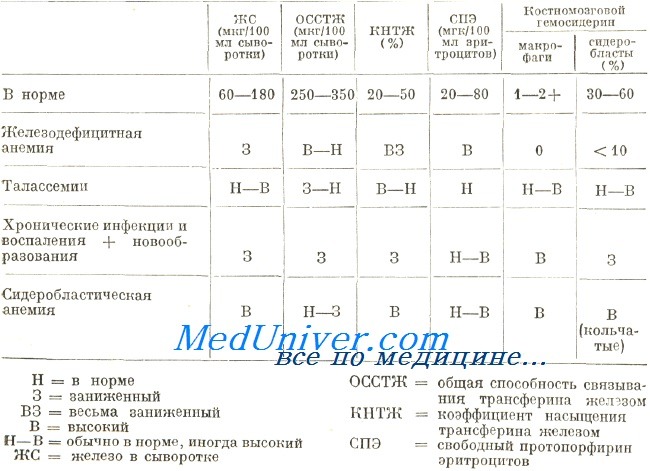
Биохимический анализ крови в случае ЖДА покажет повышение ОЖСС, уменьшение концентрации сывороточного ферритина, уменьшение насыщения железом трансферрина, уменьшение концентрации сывороточного железа.
Дифференциальная диагностика при постановке диагноза ЖДА обязательна, нужно проводить дифференциальный диагноз с другими гипохромными анемиями.
Сейчас достаточно частой патологией есть железораспределительные анемии (второе место среди анемий после ЖДА). Она бывает при острых и хронических инфекционно-воспалительных заболеваниях, ревматоидном артрите, сепсисе, болезнях печени, туберкулёзе, онкологических заболеваниях, ИБС и т.д. Основным отличием этой анемии от ЖДА являются: сывороточное железо в пределах нормы или умеренно сниженное, повышенный уровень ферритина сыворотки (что означает повышенное содержание железа в депо), ОЖСС в пределах нормы или сниженный.
Если ваш анализ крови показал именно ЖДА, то вам предстоит длительный приём внутрь в умеренных дозах препаратов двухвалентного железа, и, хоть улучшение самочувствия наступит довольно скоро, существенный прирост гемоглобина начнётся через 4-6 недель.
Доктора назначают какой-либо препарат двухвалентного железа (часто сульфат железа), и лучше всего его принимать в пролонгированной лекарственной форме, несколько месяцев в средней лечебной дозе. Потом доза уменьшается до минимальной, и снова принимается несколько месяцев, и, если причина болезни не будет устранена, многие годы придётся продолжать поддерживающий приём минимальной дозы неделю.
Беременным с ЖДА и малокровием назначают среднюю дозу сульфата внутрь до родов, и, если у ребёнка не появятся признаки диареи, то и в период кормления грудью.
За 24 часа до того, как сдавать анализ, исключают алкоголь. За 8 часов до сдачи крови прекратить приём пищи, можно только пить чистую воду без газа. По согласованию с доктором не употреблять лекарственные препараты в течение суток перед тем, как сдавать анализ. За 72 часа до забора материала исключить приём средств, содержащих железо. За 30 мин до взятия анализа не курить, и исключить физическое и эмоциональное перенапряжение.
Брать анализ крови на определение уровня гемоглобина перед началом месячных и после окончания – в наше время бессмысленно-древняя методика.
Время от времени нужно наблюдать за картиной крови; употреблять пищу, содержащую много железа (печень, мясо, яблоки и др.); если вы в группе риска, стоит делать профилактический приём препаратов железа; оперативно ликвидируйте источники кровопотерь.
источник
Комплексное исследование количественного и качественного состава форменных элементов и биохимических показателей крови, которое позволяет оценить насыщенность организма железом и обнаружить недостаточность данного микроэлемента даже до появления первых клинических признаков железодефицита.
Результаты исследований выдаются с бесплатным комментарием врача.
Колориметрический фотометрический метод, SLS (натрий лаурил сульфат) – метод, кондуктометрический метод, проточная цитофлуориметрия, иммунотурбидиметрия.
Мкмоль/л (микромоль на литр), *10^9/л, *10^12/л, г/л (грамм на литр), % (процент), фл (фемтолитр), пг (пикограмм).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь за 24 часа до исследования.
- Прекратить принимать пищу за 8 часов до исследования, можно пить чистую негазированную воду.
- Не употреблять лекарственные препараты в течение 24 часов перед анализом (по согласованию с врачом).
- Исключить прием лекарственных препаратов, содержащих железо, в течение 72 часов до исследования.
- Исключить физическое и эмоциональное перенапряжение и не курить в течение 30 минут до исследования.
Общая информация об исследовании
Нехватка железа встречается довольно часто. Около 80-90 % всех форм анемий связано с дефицитом данного микроэлемента.
Железо содержится во всех клетках организма и выполняет несколько важных функций. Основная его часть входит в состав гемоглобина и обеспечивает транспорт кислорода и углекислого газа. Некоторое количество железа является кофактором внутриклеточных ферментов и участвует во многих биохимических реакциях.
Железо из организма здорового человека постоянно выводится с потом, мочой, слущивающимися клетками, а также менструальными выделениями у женщин. Для поддержания количества микроэлемента на физиологическом уровне необходимо ежедневное поступление в организм 1-2 мг железа.
Всасывание данного микроэлемента происходит в двенадцатиперстной кишке и верхних отделах тонкой кишки. Свободные ионы железа токсичны для клеток, поэтому в организме человека они транспортируются и депонируются в комплексе с белками. В крови железо переносится белком трансферрином к местам использования или накопления. Апоферритин присоединяет железо и образовывает ферритин, который является основной формой депонированного железа в организме. Его количество в крови взаимосвязано с запасами железа в тканях.
Общая железосвязывающая способность сыворотки (ОЖСС) является непрямым показателем уровня трансферрина в крови. Она позволяет оценить максимальное количество железа, которое может присоединить транспортный белок, и степень насыщения трансферрина микроэлементом. При уменьшении количества железа крови насыщение трансферрина снижается и, соответственно, ОЖСС возрастает.
Дефицит железа развивается постепенно. Вначале возникает отрицательный баланс железа, при котором потребности организма в железе и потери данного микроэлемента превышают объемы его поступления с пищей. Это может быть связано с потерей крови, беременностью, скачками роста в период полового созревания или недостаточным употреблением продуктов, содержащих железо. В первую очередь железо мобилизируется из запасов ретикулоэндотелиальной системы для компенсации потребностей организма. Лабораторные исследования в этот период выявляют уменьшение количества ферритина сыворотки крови без изменения других показателей. Вначале клинические симптомы отсутствуют, уровень железа в крови, ОЖСС и показатели клинического анализа крови находятся в пределах референсных значений. Постепенное истощение депо железа в тканях сопровождается повышением ОЖСС.
На этапе железодефицитного эритропоэза синтез гемоглобина становится недостаточным и развивается железодефицитная анемия с клиническими проявлениями малокровия. В клиническом анализе крови обнаруживаются небольшие бледноокрашенные эритроциты, снижаются показатели МНС (среднее количество гемоглобина в эритроците), MCV (средний объем эритроцита), МСНС (средняя концентрация гемоглобина в эритроците), падает уровень гемоглобина и гематокрит. При отсутствии лечения количество гемоглобина в крови прогрессивно снижается, изменяется форма красных кровяных телец, сокращается интенсивность деления клеток в костном мозге. Чем глубже дефицит железа, тем ярче становится клиническая симптоматика. Утомляемость переходит в выраженную слабость и вялость, утрачивается трудоспособность, бледность кожных покровов становится более выраженной, изменяется структура ногтей, появляются трещины в углах губ, возникает атрофия слизистых, кожа становится сухой, шелушащейся. При дефиците железа у больного меняется способность чувствовать вкус и запах – возникает желание есть мел, глину, сырые крупы и вдыхать запахи ацетона, бензина, скипидара.
При своевременной и правильной диагностике железодефицита и причин, вызвавших его, лечение препаратами железа позволяет восполнить запасы этого элемента в организме.
Для чего используется исследование?
- Для ранней диагностики железодефицита.
- Для дифференциальной диагностики анемий.
- Для контроля за лечением препаратами железа.
- Для обследования лиц, у которых существует высокая вероятность железодефицита.
Когда назначается исследование?
- При обследовании детей в период интенсивного роста.
- При обследовании беременных.
- При симптомах недостаточности железа в организме (бледность кожных покровов, общая слабость, утомляемость, атрофия слизистой языка, изменение структуры ногтей, аномальные вкусовые предпочтения).
- При выявлении гипохромной микроцитарной анемии по данным клинического анализа крови.
- При обследовании девушек и женщин с обильными менструальными выделениями и маточными кровотечениями.
- При обследовании ревматологических и онкологических больных.
- При контроле за эффективностью применения препаратов, содержащих железо.
- При обследовании пациентов с астенией неясного генеза и выраженной утомляемостью.
источник
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
По данным ВОЗ железодефицитная анемия (ЖДА) встречается у 10 — 17% взрослого населения планеты. При этом у беременных женщин эта цифра может достигать 50%. Даже в такой индустриально развитой стране как США 6% населения имеет ЖДА.
Критерии анемии (по данным ВОЗ)
| Половозрастные группы | Гемоглобин, (г/л), значения гемоглобина для принятия решения |
| Мужчины | 135 |
| Женщины | 115 |
| Беременные | 110 |
| Дети (от 6 мес. до 6 лет) | 110 |
| Дети (от 6 до 18 лет) | 120 |
Суточные потребности железа
| Половозрастные группы | Железо: мг в день |
| Новорождённые | 0,5 1,5 |
| Дети (до пубертатного периода) | 0,4 1,0 |
| Дети (пубертатный период) | 1,0 2,0 |
| Взрослые | 0,5 1,0 |
| Женщины (во время менструации) | 0,7 2,0 |
| Беременные женщины | 2,0 5,0 |
Факторы, влияющие на всасывание железа в кишечнике
| Снижают всасывание | Повышают всасывание |
| Употребление продуктов питания с низким содержанием железа | Диета богатая мясом в сочетании с овощами и фруктами |
| Сниженная кислотность желудка | Употребление веществ, восстанавливающих ионы железа или формирующих с ними комплексы (например, аскорбиновая кислота, лимонная кислота, аминокислоты) |
| Чрезмерное употребление кофе и чая | |
| Применение некоторых лекарств (например, Cholesyramine) |
Симптомы ЖДА (железодефицитной анемии)
a) снижение физической и умственной активности, слабость, трудность концентрации внимания;
b) бледность кожи и слизистых;
c) головная боль;
d) потеря аппетита;
e) диарея или запор; Признаки недостаточной функции клеток:
a) сухая и трескающаяся кожа;
b) ломкость волос и ногтей;
c) заеды в углах рта;
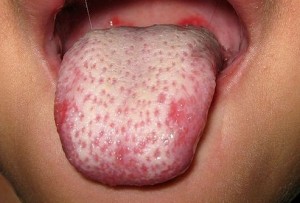
d) атрофический глоссит и папиллярная атрофия, повышение чувствительности языка на горячее;
e) затруднение глотания (синдром Plummer-Vinson);
f) расстройство функций пищевода;
g) атрофический гастрит.
| Нормальный обмен железа | Прелатентный дефицит железа | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Ферритин:
| у трети пациентов снижен, у остальных — тенденция к снижению | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Трансферин: 2,0-4,0 г/л | в пределах нормы | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
% насыщения трансферрина:
| в пределах нормы | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Железо:
| в пределах нормы | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Латентная ЖСС: 20-62 ммоль/л | в пределах нормы | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Гемоглобин:
| в пределах нормы | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| MCH: 28-33 пкг/эритроцит | в пределах нормы | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| MCV: 80-96 fL | в пределах нормы | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Латентный дефицит железа | Железодефицитная анемия | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Ферритин:
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||



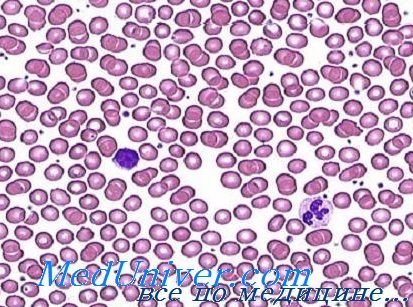 Мазок крови при железодефицитной анемии
Мазок крови при железодефицитной анемии