Анемия у детей в большинстве случаев оказывается железодефицитной и обуславливается дефицитом железа в организме, возникающим ввиду нарушений его поступления с пищей, усвоения в кишечнике или излишних потерь.
Возникновению анемии, в большинстве случаев, предшествует возникновение скрытого недостатка железа, который рассматривается как функциональное нарушение и выражается уменьшением резервного запаса железа в организме и понижением его уровня в тканях, при этом — отсутствием анемии.
Главная причина железодефицитной анемии, по ВОЗ — это несбалансированная диета, бедная железом. Значительно реже железодефицитная анемия у детишек развивается из-за различных кровотечений, (такая анемия называется — хроническая постгеморрагическая, или из-за глистных инвазий (в регионах с низкой культурой).
- Недостаток железа в организме ребеночка при его рождении.
- Недостаток железа ввиду несбалансированной диеты.
- Увеличение потребности организма ребеночка в железе из-за активного роста.
- Потеря железа организмом, превышающая физиологическую потерю.
К алиментарно-зависимым факторам анемии у детей можно отнести
- Недостаток железа в употребляемой пище.
- Пониженная всасываемость железа в ЖКТ.
- У детишек до года причиной анемии может быть возрастание потерь железа ввиду мелких кровотечений в ЖКТ, вызванных преждевременным прикормом детей кефиром и коровьим молоком.
У подростков мужского пола причиной анемии- могут быть разные болезни ЖКТ: язвенное кровотечение, полипоз, ангиоматоз или опухоль ЖКТ, неспецифический язвенный колит, Меккелев дивертикул, кровотечения из геморроидальных вен.
У девочек-подростков и девушек главной причиной постгеморрагической ЖДА являются маточные кровотечения, а болезни ЖКТ отодвигаются на второй план. Половые различия следует учесть при определении причин ЖДА.
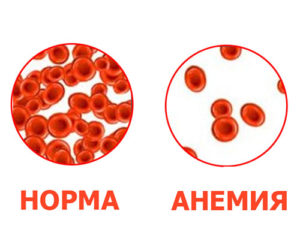
- Уменьшение уровня гемоглобина — Hb (ниже 110 г/л).
- Небольшое понижение числа эритроцитов (меньше 3,8 × 1012/л).
- Уменьшение цветового показателя (меньше 0,85).
- Возрастание скорости оседания эритроцитов (СОЭ, больше 10-12 мм/ч).
- Пониженное или нормальное число ретикулоцитов (10-20‰).
- Кроме этого, лаборант отмечает морфологические особенности эритроцитов — пойкилоцитоз и анизоцитоз.
В общих анализах крови, проводимых с помощью автоматического анализатора крови, кроме изменения указанных выше показателей, меняется серия эритроцитарных индексов.
Уменьшается средний объем эритроцита (mean corpuscular volume — MCV, меньше 80 фл),
Среднее содержание Hb в эритроците (mean corpuscular hemoglobin — MCH, меньше 26 пг),
Средний уровень Hb в эритроците (mean corpuscular hemoglobin concentration — MCHC, меньше 320 г/л),
Увеличивается степень анизоцитоза эритроцитов (red cell distribution width — RDW, больше 14%).
В биохимических анализах крови обращают внимание на
Понижение количества железа в сыворотке крови — СЖ (меньше 12,5 мкмоль/л).
Возрастание общей железосвязывающей способности сыворотки — ОЖСС (больше 69 мкмоль/л).
Уменьшение процента насыщения трансферрина железом — НТЖ (менее 17%).
Понижение количества сывороточного ферритина СФ (меньше 30 нг/мл или мкг/л).
Сейчас стало возможным определять растворимые трансферриновые рецепторы, концентрация их при дефиците железа возрастает (более 2,9 мкг/мл).
- Устранить причину, вызвавшую болезнь (скорректировать питание, выявить и устранить источник кровопотери).
- Возместить недостающее железо организму.
- Назначаются железосодержащие лекарства, т.к. возмещение недостатка железа в организме другими методами невозможно.
- Используются в первую очередь железосодержащие лекарства для внутреннего применения.
- Дозы железосодержащих лекарств подбираются индивидуально с учетом возраста больного, его массы и плана лечения.
- Продолжительность лечения должна быть при анемиях первой (легкой) ст. — 3 мес, при анемиях второй (средней) ст. 4,5 мес, и при анемиях третьей (тяжёлой) степени — полгода.
- В процессе лечения должны восполниться резервы железа в депо, что можно определить по нормализации уровня сывороточного ферритина.
- Необходим обязательный контроль эффективности лечения железосодержащими лекарствами.
В РФ терапию ЖДА проводят по Протоколу «Железодефицитная анемия» утвержденному МЗ России от 22.10.2004г.
В терапии ЖДА у детишек есть особенности, которые учитываются в терапевтических протоколах. Например, назначение детям до 3х лет солевых железосодержащих лекарств в дозировках 5-8 мг/кг веса в день, как это рекомендует протокол, приводит к токсическим явлениям у некоторых детей. Поэтому, детям до 3х лет рекомендуемая ежедневная дозировка железосодержащих лекарств 3 мг/кг, детишкам после 3х лет — 5 мг/кг.
 Железодефицитная анемия у детей Лекарства для приёма внутрь
Железодефицитная анемия у детей Лекарства для приёма внутрь
Железосодержащие лекарства для терапии ЖДА можно условно подразделить на ионные-солевые (двухвалентные) и лекарства на основе гидроксид полимальтозного комплекса (трёхвалентные).
К препаратам 2х валентного железа относятся актиферрин, сорбифер, ферроплекс, фенюльс.
К препаратам 3х валентного железа на основе гидроксид полимальтозного комплекса относятся: мальтофер, феррум-лек, железо полимальтозное, ферри.
Современные научные исследования доказывают, что эффект от препаратов 2х и 3х валентоного железа в лечении ЖДА одинаков.
- Частые передозировки и иногда отравления лекарством из-за неконтролируемости организмом пассивного всасывания железа.
- Вступление в реакцию с прочими лекарствами и едой.
- Характерный привкус металла во рту после приёма лекарства.
- Коричневая или фиолетовая окраска десен и эмали зубов, как правило проходящая со временем, в редких случаях стойкая.
- Высокий процент отказов родителей от лечения (до трети приступивших к лечению).
Большей части побочных эффектов нет у препаратов трёхвалентного железа на основе гидроксид полимальтозного комплекса
- Они безопасны.
- Риск передозировок, интоксикаций, отравлений отсутствует.
- Не дают окрашивания десен и зубов.
- Не имеют металлического привкуса.
- Хорошо переносятся.
- Не вступают во взаимодействие с прочими лекарствами и продуктами.
- Обладают антиоксидантными свойствами.
- Пациенты реже отказываются от лечения.
Парентеральные (внутривенные и внутримышечные) железосодержащие лекарства применяются тогда, когда есть противопоказания к назначению железосодержащих лекарств для внутреннего приема или они не дают эффекта.
- Тяжелых формах ЖДА (на сегодняшний день они встречаются редко, менее чем у 3% больных анемией).
- Аллергии на пероральные железосодержащие лекарства.
- Неэффективности железосодержащих лекарств для приема внутрь.
- Наличии у детей язвы желудка или 12-перстной кишки или операций на ЖКТ в прошлом.
- Хронические болезни кишечника у пациента (болезнь Крона язвенный колит).
- Хронические болезни почек (в преддиализный и диализный периоды) если они отягощаются анемией.
- Наличие противопоказаний к переливанию эритроцитной массы.
- Наличие необходимости скорого насыщения организма железом.
Внутримышечно или внутривенно препараты железа, как правило делают, 1-3 раза в неделю. При терапии парентеральными железосодержащими лекарствами нельзя превышать общий дефицит железа, который можно рассчитать по формуле Ганзони.
Общий дефицит железа, мг = Масса тела больного, кг × (Hb (норма), г/л — Hb больного, г/л) × 0,24 + Депо железа, мг.
Коэффициент 0,24 = 0,0034 × 0,07 × 1000:
содержание железа в Hb — приблизительно 0,34%;
объем крови — 7% массы тела;
1000 — перевод граммов в миллиграммы.
Депо железа у пациентов с массой тела:
менее 35 кг — 15 мг/кг, целевая концентрация Hb — 130 г/л;
более 35 кг — 500 мг, целевая концентрация Hb — 150 г/л.
В этой формуле учитывается железо в депо, которое составляет более трети общего количества железа в организме. Понижение резервов железа в депо можно определить по количеству сывороточного ферритина.
Возможны побочные эффекты при введении железа парентерально местные (жжение, зуд) и общие (аллергические). При парентеральном введении железа требуется наблюдение за больным, применение тестовой дозы лекарства до начала терапии, точный расчет дозы лекарства.
Чтобы лечение парентеральными железосодержащими препаратами стало безопасным и эффективным для ребенка следует выполнять следующие принципы лечения
- Применять современные парентеральные железосодержащие лекарства с низкой токсичностью, без возможных анафилактических реакций, представляющих угрозу для жизни ребеночка.
- Определить общий дефицит железа в организме ребенка до начала лечения.
- Прекратить терапию после того, как общий дефицит железа в организме восполнится, для того чтобы избежать перенасыщения железом опасного для ребенка.
- Соблюдать технику внутримышечных инъекций и внутривенных инфузий железосодержащих лекарств.
- Строго соблюдать инструкцию к парентеральным препаратам железа, если рекомендуется ввести пробную дозу до начала терапии.
- Терапию следует проводить в интервале безопасных доз, т. к. побочные эффекты парентеральных железосодержащих лекарств дозозависимы.
- Ретикулоцитарная реакция: к концу первой, началу второй недели с начала терапии железосодержащими лекарствами число ретикулоцитов увеличивается на 2-3% или 20-30‰ если сравнивать с их числом до лечения.
- Увеличение уровня Hb к концу месяца терапии на 10 г/л и гематокрита на 3% если сравнивать с начальными цифрами до лечения.
- Купирование проявлений анемии через 1-1,5 мес с начала лечения.
- Восполнение дефицита железа в тканях в депо через 3-6 мес с начала терапии, что можно определить по нормализации уровня СФ (более 30 нг/мл).
- Неправильная постановка диагноза железодефицитная анемия у детей.
- Неадекватная доза железосодержащих лекарств.
- Недостаточная продолжительность терапии ЖДА.
- Невыполнение назначений врача родителями ребенка.
- Наличие у ребенка трудностей всасывания железа в ЖКТ.
- Непереносимость ребенком выбранного лекарства.
Если диагноз ЖДА поставлен верно, то эффект от терапии препаратами железа обязательно будет. Если нет ретикулоцитарной реакции, которая характеризует первый эффект от лечения, и нет возрастания уровня Hb на 10 г/л и гематокрита на 3% после месяца терапии, то нужно прекратить прием лекарств и обдумать диагноз, т. к., существует вероятность, что у ребенка — не ЖДА.
Устойчивость ЖДА к терапии железосодержащими лекарствами часто вызвана неправильно подобранной дозой или анемия не имеет ничего общего с недостатком железа.
Недавно описана новая форма ЖДА, называемая железорефрактерной (iron-refractory iron deficiency anemia — IRIDA). Она наследуется по аутосомно-рецессивному типу. Терапия IRIDA железосодержащими лекарствами для приёма внутрь неэффективна, некоторый эффект получается при использовании парентеральных железосодержащих лекарств.
При ЖДА, в большинстве случаев, нет показаний для переливаний эритроцитной массы. Даже в тяжелых случаях, ЖДА успешно лечится пероральными, внутримышечными или внутривенными железосодержащими лекарствами. Риски от переливания эритроцитной массы для борьбы с ЖДА значительно превышает пользу от него.

Ежесуточные потребности взрослого в железе — 1-2 мг, ребеночка — 0,5-1,2 мг. Стандартный суточный рацион питания содержит от 5 до 15 мг железа. В ЖКТ усваивается 10-15% железа из пищи.
Главные пищевые источники железа — это продукты, содержащие гемовое железо: мясо (говядина, баранина, курятина), рыба, творог. Важнее не содержание железа в продукте, а его биодоступность. Негемовое железо, из растительных продуктов: овощей, фруктов, злаков обладает низкой биодоступностью, т.е. из этих продуктов железо хуже всасывается.
Для всасывания железа нужны некоторые условия: аскорбиновая кислота улучшает всасываемость железа, а танин, имеющийся в чае, или фитаты, которые есть в некоторых продуктах, уменьшают её. При ЖДА усвоение железа в 12-перстной кишке значительно увеличивается.
Для профилактики ЖДА американская академия педиатрии рекомендует следующее
- Здоровые доношенные детишки до 4х месяцев обладают достаточными резервами железа в организме.
- После 4х месяцев, если ребеночек вскармливается только грудью, ему необходимы препараты железа в дозировке 1 мг/кг в день, из-за малого содержания железа в материнском молоке — до введения прикорма.
- Для детишек на смешанном вскармливании — рекомендации аналогичны.
- Детишки, вскармливающиеся адаптированными молочными смесями получают с пищей достаточно железа и дополнительного назначения им железосодержащих лекарств не требуется.
- Цельное коровье молоко не рекомендуется давать детишкам до года.
- Детишкам от 6-12 мес требуется 11 мг железа ежедневно, его они должны получить с питанием. В прикорм нужно включать красное мясо и овощи богатые железом.
- Дети 1-3 лет нуждаются в 7 мг железа в день, в их рационе обязательно должно быть красное мясо, овощи, богатые железом и фрукты, богатые аскорбиновой кислотой.
- Все дети, родившиеся до срока, находящиеся на грудном или смешанном вскармливании, требуют назначения им железосодержащих лекарств в дозах не меньше 2 мг/ кг в день с 1 месяца жизни до введения прикорма.
- А недоношенных и маловесных детишек, вскармливающихся искусственно нужно кормить обогащенными железом молочными смесями.
- Дети из социально-неблагополучных семей, семей с низким доходом.
- Недоношенные дети или дети с низким весом при рождении.
- Дети, которых кормят только грудью после 4-месячного возраста без прикорма или приема ребенком препаратов железа.
- Дети, которых кормят до года цельным коровьим молоком или пищей бедной железом.
- Недостаточность питания, задержка роста и веса.
- Увеличенные потребности в железе, обусловленные состоянием организма.
Диспансерное наблюдение за детьми и подростками с ЖДА осуществляется в нашей стране на протяжении 1-го года со дня постановки диагноза.
Проводится контроль самочувствия и общего состояния ребенка. Общий анализ крови контролируется ежемесячно, после нормализации показателей — 1 раз в 3 месяца. Перед снятием ребена с диспансерного учета назначают общий анализ крови, который должен быть нормальным
Проф. прививки деткам с ЖДА разрешены. Для их проведения не требуется нормализация уровня Hb. Проф прививки детей с нетяжелыми анемиями проводятся по календарю т.к. число иммунных клеток у таких детей достаточное.
Это всё про анемия у детей. Желаю Вам здоровья!
источник
Методические указания МУ 3.3.1.1095-02 3.3.1. Вакцинопрофилактика «Медицинские противопоказания к проведению профилактических прививок препаратами национального календаря прививок» (утв. Главным государственным санитарным врачом РФ от 9 января 2002 г.)
По состоянию на 25 сентября 2006 года
Дата введения: 1 марта 2002 г.
1.1. Настоящие методические указания предназначены для медицинских работников лечебно-профилактических учреждений, независимо от ведомственной подчиненности и форм собственности, имеющих разрешение на проведение профилактических прививок детям, подросткам и взрослым, а также для специалистов государственной санитарно-эпидемиологической службы, осуществляющих контроль за организацией и проведением профилактических прививок.
1.2. Настоящие методические указания содержат требования к учету медицинских противопоказаний и проведению профилактических прививок против ряда инфекционных болезней.
1.3. Требования, изложенные в методических указаниях, направлены на обеспечение эффективности и безопасности вакцинопрофилактики, а также снижение количества необоснованных медицинских отводов от профилактических прививок.
2. Основные положения
2.1. Использование для массовой иммунизации современных высокоэффективных, малореактогенных вакцин привело к резкому сокращению частоты тяжелых реакций и осложнений, возникающих в поствакцинальном периоде. Основная их часть носит характер индивидуальных реакций, которые невозможно предвидеть, т.е. связать с предшествующим состоянием прививаемого. В поствакцинальном периоде могут наблюдаться нетяжелые местные и, реже, общие реакции, а также патологические состояния, не связанные с вакцинацией.
2.2. Сокращение списка противопоказаний в мире за последние 20 лет обусловлено как повышением качества вакцин, так и расширением наших знаний о причинах осложнений. Противопоказаниями являются лишь немногие виды патологии, повышающие риск развития поствакцинальных осложнений. Подобные состояния должны непременно учитываться как важнейший фактор снижения частоты неблагоприятных событий в поствакцинальном периоде. Поскольку введение некоторых вакцин в активном периоде заболевания может обострить или утяжелить его течение, это также учтено в списке противопоказаний.
Учтена и необходимость защиты проводящего вакцинацию медицинского работника, в вину которому может быть поставлено развитие осложнения или обострения заболевания, не связанного с вакцинацией, а лишь совпадающего с ней по времени.
2.3. Несоблюдение противопоказаний, необоснованные медицинские отводы от прививок часто приводят к тому, что дети с соматической патологией, аллергическими заболеваниями, неврологическими дефектами оказываются беззащитными перед инфекционными болезнями, которые у них текут особенно тяжело. Из списка противопоказаний исключено большинство хронических болезней, которые до начала 90-х годов рассматривались как противопоказание к проведению профилактических прививок. Разработка рациональной тактики проведения профилактических прививок таким детям позволила резко повысить охват этих детей прививками без каких-либо последствий для них.
3. Перечень медицинских противопоказаний к проведению профилактических прививок
3.1. В список противопоказаний к вакцинации включены следующие состояния (табл.1).
3.2. Следует учесть, что наличие противопоказания не означает, что в случае проведения прививки у вакцинированного обязательно возникнет осложнение, речь идет лишь о повышении риска неблагоприятной реакции, что, однако, должно рассматриваться как препятствие к проведению вакцинации в большинстве случаев.
Перечень медицинских противопоказаний к проведению профилактических прививок*
Сильная реакция или поствакцинальное осложнение на предыдущее введение**
Все живые вакцины, в т.ч. оральная живая полиомиелитная вакцина (ОПВ)
Иммунодефицитное состояние (первичное)
Иммуносупрессия, злокачественные новообразования
Вес ребенка при рождении менее 2000 г
Келоидный рубец, в т.ч. после предыдущей дозы
Прогрессирующие заболевания нервной системы, афебрильные судороги в анамнезе
Живая коревая вакцина (ЖКВ), живая паротитная вакцина (ЖПВ), краснушная, а также комбинированные ди- и тривакцины (корь-паротит, корь-краснуха-паротит)
Тяжелые формы аллергических реакций на аминогликозиды
Анафилактические реакции на яичный белок (кроме краснушной вакцины)
Вакцина против вирусного гепатита В
Аллергическая реакция на пекарские дрожжи
Постоянных противопоказаний, кроме упомянутых в п.п.1 и 2, не имеют
*Острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний являются временными противопоказаниями для проведения прививок. Плановые прививки проводятся через 2 — 4 недели после выздоровления или в период реконвалесценции или ремиссии. При нетяжелых ОРВИ, острых кишечных заболеваниях и др. прививки проводятся
сразу после нормализации температуры.
4.1. Противопоказаниями к проведению профилактических прививок являются сильные реакции и поствакцинальные осложнения на введение предыдущей дозы той же вакцины.
4.2. Сильной реакцией считается наличие температуры выше 40°С, в месте введения вакцины — отек и гиперемия свыше 8 см в диаметре.
4.3. К поствакцинальным осложнениям относятся тяжелые и (или) стойкие нарушения состояния здоровья вследствие профилактических прививок:
— анафилактический шок;
— тяжелые генерализованные аллергические реакции (ангионевротический отек), синдромы Стивенса-Джонсона, Лайела, сывороточной болезни;
— энцефалит;
— вакциноассоциированный полиомиелит;
— поражение центральной нервной системы с генерализованными или фокальными остаточными проявлениями, приводящими к инвалидности: энцефалопатия, серозный менингит, неврит, полиневрит, а также проявления судорожного синдрома;
— генерализованная инфекция, остеит, остеомиелит, вызванные вакциной БЦЖ;
— артрит хронический, вызванный вакциной против краснухи.
5. Иммунодефицитные состояния
5.1. У больных с первичным иммунодефицитом повышен риск осложнений при использовании живых вакцин. К ним относится вакциноассоциированный полиомиелит при применении живой оральной полиомиелитной вакцины, генерализованные заболевания в ответ на живые вирусные вакцины и БЦЖ. Как правило, клинические проявления иммунодефицитных состояний отсутствуют при введении БЦЖ в роддоме и редко проявляются к моменту вакцинации ребенка АКДС + ОПВ в возрасте 3 месяцев, а поголовное исследование на наличие иммунодефицита нереально. Состояниями, заставляющими думать о первичном иммунодефиците, являются:
— тяжелое, особенно рецидивирующее гнойное заболевание;
— парапроктит, аноректальный свищ;
— наличие упорного кандидоза полости рта (молочницы) или других слизистых и кожи;
— упорная экзема, в т.ч. себорейная;
— наличие в семье иммунодефицита.
Детей с такими состояниями надо обследовать иммунологически и при выявлении иммунодефицита заменить живую вакцину на инактивированную. Также поступают при невозможности проведения обследования. БЦЖ не следует вводить новорожденным детям, в семье которых есть или погибали дети с признаками иммунодефицитного состояния.
5.2. Детей с иммунодефицитом, связанным со злокачественными заболеваниями лимфоидной системы и (или) иммуносупрессией прививают живыми вакцинами после наступления ремиссии, не ранее чем через 3 месяца по окончании иммуносупрессивной терапии. При введении в более ранние сроки убитых вакцин (например, против гепатита В) целесообразно провести серологический контроль.
5.3. Детям от инфицированных ВИЧ матерей оральную полиовакцину (ОПВ) следует заменить на инактивированную (ИПВ) и воздержаться от введения БЦЖ до возраста 18 месяцев, когда будет уточнен его ВИЧ-статус. Коревую и другие живые вакцины этим детям вводят, несмотря на риск выраженной реакции, поскольку корь у инфицированных ВИЧ течет очень тяжело.
5.4. Инактивированные вакцины детям со всеми формами иммунодефицита вводят как обычно, у них целесообразно оценить иммунный ответ и ввести дополнительную дозу вакцины в случае его слабой выраженности.
5.5. Дозой кортикостероидных препаратов, вызывающей иммуносупрессию, является для преднизолона 2 мг/кг/сут (или 20 мг/сут для детей с весом более 10 кг), принимаемой в течение 14 дней и более; введение живых вакцин этим детям допускается через 1 месяц и более после окончания терапии. Использование такой дозы в течение менее 2 недель или меньших доз в течение более длительного периода не ведет к развитию выраженной иммуносупрессии, так что введение живых вакцин возможно сразу по окончании курса лечения. Использование поддерживающих доз стероидов, а также ингаляционное, местное или внутрисуставное их применение не является противопоказанием к введению любых вакцин.
5.6. Противопоказано введение живых вакцин беременным, что связано не столько с опасностью их тератогенного влияния (подобных случаев в мировой литературе не описано), сколько с возможностью связать с вакцинацией рождение неполноценного ребенка, например, с врожденным дефектом или наследственным заболеванием. После введения краснушной вакцины женщинам детородного возраста назначаются противозачаточные средства в течение 2 месяцев. В случае введения этой вакцины при недиагностированной беременности, ее прерывание не проводится.
5.7. Диагноз иммунодефицитного состояния требует наличия соответствующей клинической картины (в первую очередь, тяжелых повторных бактериальных, грибковых или оппортунистических инфекций). Его постановка у детей без соответствующих клинических проявлений только на основании частых ОРЗ, общей астении, состояния реконвалесценции и других подобных признаков не может считаться обоснованной, такие дети должны прививаться в обычном порядке.
5.8. Неправомерен отказ от вакцинации ребенка без соответствующей клинической картины (в первую очередь, тяжелых повторных бактериальных грибковых или оппортунистических инфекций).
5.9. Неправомерен отказ от вакцинации ребенка без соответствующей клинической картины, у которого выявлены отклонения показателей иммунного статуса, не достигающих уровней, характерных для конкретного иммунодефицитного состояния. Нерезкое снижение уровней сывороточных иммуноглобулинов, изменения в соотношении субпопуляций лимфоцитов, снижение численности Т-клеток и т.д. закономерно возникают при различных заболеваниях и состояниях, не достигая пороговых уровней и не сопровождаясь соответствующими клиническими проявлениями. Эти состояния не должны отождествляться с иммунодефицитами, их патологическое значение не доказано, они чаще всего отражают циклические колебания весьма динамичных иммунологических параметров во время болезни и реконвалесценции.
6.1. Противопоказание для введения БЦЖ является недоношенность (вес при рождении менее 2000 г), что связано не с ее опасностью для ребенка, а с тонкостью его кожи, затрудняющей внутрикожное введение вакцины. Эти дети (как и не получившие вакцину БЦЖ из-за заболевания) должны быть привиты до выписки из отделения второго этапа выхаживания.
6.2. Ревакцинация БЦЖ не проводится детям с келоидными рубцами, в т.ч. и на месте первого введения этой вакцины, т.к. это часто приводит к развитию обезображивающего рубца.
7.1. У детей с прогрессирующими заболеваниями нервной системы повышен риск осложнений со стороны ЦНС (судорог) и поэтому АКДС заменяется на АДС.
7.2. Противопоказанием к введению коклюшного компонента являются афебрильные судороги; эти дети должны обследоваться на предмет выявления эпилепсии, прививки проводят им после уточнения диагноза на фоне противосудорожной терапии.
7.3. Наличие фебрильных судорог при введении предыдущей дозы вакцины не является противопоказанием к введению АКДС; после ее введения целесообразно назначение парацетамола (10 — 15 мг/кг 3 — 4 раза в день) в течение 1 — 2 суток.
7.4. Вакцины АДС и АДС-М постоянных противопоказаний не имеют, при эпидемиологической необходимости их можно вводить на фоне острого заболевания. В случае сильной реакции на предыдущую дозу этих вакцин повторная доза вводится на фоне применения стероидов (преднизолон внутрь 1 — 1,5 мг/кг/сут. за день до и сразу после прививки).
8.1. Коревая, краснушная и паротитная вакцины не вводятся лицам с тяжелыми аллергическими реакциями на аминогликозиды, о чем следует осведомиться перед проведением прививки, несмотря на редкость этих реакций.
8.2. Зарубежные препараты коревой и паротитной вакцин готовятся на куриных эмбрионах и поэтому их не вводят лицам с анафилактическими реакциями на куриный белок (немедленная шоковая реакция или отек тканей лица и гортани). Отечественные коревая и паротитная вакцины готовятся на яйцах японских перепелов, хотя это противопоказание к ним напрямую не относится, следует иметь в виду возможность перекрестных аллергических реакций.
9.1. Эти вакцины готовятся в культуре дрожжей, антигены которых, несмотря на тщательную очистку, могут вызвать анафилактическую реакцию у отдельных лиц с сенсибилизацией к пекарским дрожжам; их выявление несложно — это лица, у которых хлеб и другие содержащие дрожжи продукты вызывают аллергические реакции.
9.2. Хотя рядом убедительных исследований было доказано отсутствие связи между вакцинацией против гепатита В и развитием рассеянного склероза, не исключено, что введение вакцины может обострить латентно текущее заболевание; в связи с этим в наставлениях к вакцине предприятиями-производителями указывается на необходимость осторожного подхода при проведении прививки больным с ремиссией рассеянного склероза.
10.1. Плановая вакцинация в случае острого заболевания откладывается до выздоровления (или периода реконвалесценции), хотя опыт проведения прививок по эпидемическим показаниям в таких случаях показал хорошую иммуногенность и низкую реактогенность вакцин. Это связано с тем, что развитие осложнения основного заболевания или его неблагоприятный исход могут быть истолкованы как следствие проведенной вакцинации. Врач определяет необходимый интервал (в пределах 2 — 4 недель), руководствуясь, в первую очередь, степенью риска развития осложнения заболевания.
10.2. Перенесших менингококковый менингит и другие острые тяжелые заболевания нервной системы прививают через более длительные интервалы (до 6 месяцев от начала болезни) после стабилизации остаточных изменений, которые при более ранней вакцинации могут быть истолкованы как ее последствия.
11.1. Вакцинация по тем же соображениям не проводится во время обострения хронической болезни: она откладывается до наступления ремиссии — полной или максимально достижимой, в т.ч. на фоне поддерживающего лечения (кроме иммуносупрессивного).
11.2. Вакцинацию детей с отклонениями в состоянии здоровья не следует обозначать как «щадящую вакцинацию», поскольку речь идет не об использовании какой-то другой вакцины или снижении ее дозы, а о выборе оптимального времени прививки и лекарственном «прикрытии».
Неправомерен и термин «подготовка к вакцинации», используемый нередко при назначении витаминов, «общеукрепляющих» и других подобных средств «ослабленному ребенку»; в отсутствие обострения хронической болезни следует провести вакцинацию, назначив необходимые средства.
12.1. Детей с гемофилией из-за опасности кровотечения при внутримышечном введении вакцинируют подкожно с использованием очень тонких игл в область, где можно прижать место инъекции (например, тыл стопы или кисти); иглу вводят параллельно костной плоскости. Внутримышечное введение АКДС (что предпочтительно) осуществляют в мышцы дорзальной поверхности предплечья. Вакцинацию убитыми вакцинами лучше проводить на фоне введения препаратов факторов свертываемости, тактика вакцинации живыми вакцинами определяется с учетом введения этих препаратов, которые могут содержать антитела к соответствующим вирусам (см. ниже).
источник
В любом случае, Вам к врачу. Здоровья деточке.
если одним из неправильных показателей есть такие как низкий гемоглобин и возможность инфекции я бы не стала ставить прививки ребенку. это рулетка
не делать! нс как-то тоже педиатр отправляла на прививку, хотя ребенок был после простуды небольшой, я просто не пошла и все! ничего никто не сказал, только на следующем приеме она увидела, что мы не делали!
я б не пошла. мы сделали АКДС при низком гемоглабине (выше чем у вас сейчас), была высокая температура несколько дней, врач сказала, «ой наверное, не надо было делать».
поставили только одну пока от полиомелита. прививки ставят если гемоглобин превышает 110. не спешите. организму нужны силы чтобы справиться
акциноассоциированный полиомиелит (ВАП) — острый вялый паралич, вызванный поражением передних рогов спинного мозга, с типичными неврологическими нарушениями мышечного тонуса, рефлексов, трофики, сохраняющимися более 2 месяцев. Развивается на 4 — 30 дни после иммунизации оральной полиомиелитной вакциной у привитых (и до 60 суток у контактных), преимущественно после 1 реже 2 — 3 введения вакцины с частотой 1 на 500000 доз. Риск заболевания у иммунодефицитных детей во много раз превышает таковой у здоровых.
Дифференциальный диагноз ВАП проводят с острым вялым параличом (ОВП), вызванным «диким» вирусом полиомиелита; ОВП не полиомиелитной этиологии; нейромиалгическим синдромом; органической неврологической, ортопедической или сосудистой патологией. Подтверждению диагноза помогает типичная клиническая картина полиомиелита, сведения о проведенной прививке живой полиомиелитной вакциной или контакте с привитым, характерные сроки начала заболевания от момента вакцинации или контакта, выделение от больного вакцинного штамма полиовируса (обследование больных с подозрением на ВАП проводят в соответствии с приказом Минздрава России «Об усилении работы по реализации Программы ликвидации полиомиелита в Российской Федерации к 2000 г.» от 25.01.99 № 24), сохранение неврологических изменений более 2 месяцев.
Синдром Гийена-Барре (СГБ) — острый быстро прогрессирующий восходящийсимметричный вялый паралич с потерей чувствительности, как правило, безповышения температуры в начале заболевания.
Дифференциальный диагноз СГБ проводят с ВАЛ, полиомиелитом, острыми вялыми параличами другой этиологии, полирадикулоневритами. Подтверждению диагноза помогает клиническая картина (симметричность симптоматики, потеря чувствительности по типу «носков» и «перчаток»); лабораторные данные (белково-клеточная диссоциация в ликворе).
Энцефалопатия — выраженные сосудистые нарушения головного мозга, сопровождающиеся повышением температуры, судорогами, часто повторными, преходящей очаговой симптоматикой, в ряде случаев — нарушением сознания;
Серозный менингит, вызванный вакцинным вирусом паротита, развивается в сроки с 7 по 30 дни после прививки, характеризуется общемозговой симптоматикой (лихорадка, головная боль, рвота), менингеальными симптомами, лимфоцитарным плеоцитозом в спинномозговой жидкости.
Дифференциальный диагноз серозного менингита проводят с серозными менингитами другой этиологии, в т.ч. менингитом при паротитной инфекции и менингитами энтеровирусной этиологии. Подтверждению диагноза, кроме типичной клинической картины менингита, помогают: изменения в ликворе, характерные для серозного менингита; сведения о проведенной прививке в соответствующие сроки; выделение от больного вакцинного штамма паротитного вируса; данные серологических исследований.
Судорожный синдром (энцефалические реакции):
· судорожный синдром на фоне гипертермии — фебрильные судороги: (тонические, тонико-клонические, клонические генерализованные приступы, однократные или повторные, обычно кратковременные) как правило, с нарушением сознания;
· судорожный синдром на фоне нормальной или субфебрильной температуры тела — афебрильные судороги от генерализованных полиморфных до малых припадков по типу «абсансов», «кивков», «клевков», подергиваний отдельных мышечных групп обычно повторные, серийные, чаще развиваются при засыпании и пробуждении с нарушением сознания и поведения ребенка.
Дифференциальный диагноз поствакцинальной энцефалической реакции проводят с фебрильными судорогами, обусловленными лихорадкой при интеркуррентном инфекционном заболевании; дебютом эпилепсии; органическими заболеваниями нервной системы с судорожным синдромом (синдром Веста, инфантильные спазмы и пр.); соматическими заболеваниями, которые сопровождаются судорогами (спазмофилия, диабет и др.).
Подтверждению диагноза помогает: отсутствие симптомов интеркуррентного заболевания; появление судорог в разгаре вакцинального процесса; уточнение анамнеза (сведения об отсутствии или наличии судорог ранее у пациента и его родственников); кратковременность приступов, отсутствие последствий; лабораторные исследования для исключения другой этиологии судорог (гипокальциемия, гипогликемия и пр.).
Пронзительный крик — упорный монотонный крик, возникающий через несколько часов после вакцинации у детей первого полугодия жизни, длительностью от 3 и более часов связан с нарушением микроциркуляции, повышением внутричерепного давления, регистрируется только при введении препаратов корпускулярной коклюшной вакцины.
Дифференциальный диагноз пронзительного крика проводят с внутричерепной гипертензией (ВЧГ) при перинатальной энцефалопатии, возможной черепномозговой травмой (ЧМТ), инфекционным токсикозом, беспокойством при болевом синдроме (отит, травма, кишечная колика и др.) Дифференциальному диагнозу помогает наличие подобной симптоматики до прививки; диагностированное заболевание, вызвавшее данную симптоматику; выявленная причина болевого синдрома.
Перечень поствакцинальных осложнений, вызванных профилактическими прививками, включенными в национальный календарь профилактических прививок, и профилактическими прививками по эпидемическим показаниям, дающих право гражданам на получение государственных единовременных пособий (утвержден постановлением Правительства Российской Федерации от 2 августа 1999 г. № 885)
2. Тяжелые генерализованные аллергические реакции (рецидивирующий ангионевротический отек — отек Квинке, синдром Стивенса-Джонсона, синдром Лайела, синдром сывороточной болезни и т.п.).
4. Вакциноасоциированный полиомиелит.
5. Поражения центральной нервной системы с генерализованными или фокальными остаточными проявлениями, приведшими к инвалидности: энцефалопатия, серозный менингит, неврит, полиневрит, а также с клиническими проявлениями судорожного синдрома.
6. Генерализованная инфекция, остеит, остит, остеомиелит, вызванные вакциной БЦЖ.
7. Артрит хронический, вызванный вакциной против краснухи.
Приложение 2
(обязательное)
Перечень основных заболеваний в поствакцинальном периоде, подлежащих регистрации и расследованию
Анафилактический шок, анафилактоидная реакция, коллапс
Тяжелые, генерализованные аллергические реакции (с-м Стивенса-Джонсона, Лайела, рецидивирующие отеки Квинке, сыпи и др.)
Синдром сывороточной болезни
Энцефалит, энцефалопатия, энцефаломиелит, миелит, неврит, полирадикулоневрит, синдром Гийена-Барре
инактивированные живые вакцины
инактивированные живые вакцины
Острый миокардит, нефрит, агранулоцитоз, тромбоцитопеническая пурпура, анемия гипопластическая, коллагенозы
Осложнения после БЦЖ прививки: холодный абсцесс, лимфаденит, келоидный рубец, остеит и др. Генерализованная БЦЖ-инфекция
в течение 1,5 лет после прививки
Внезапная смерть, другие случаи летальных исходов, имеющие временную связь с прививкой
Любая современная АКДС-вакцина, как правило, содер¬жит 30 международных единиц (МЕ) дифтерийного анатоксина, 40 или 60 МЕ столбнячного анатоксина и 4 МЕ коклюшной вакцины. Сразу становится заметной разница между дози¬ровкой различных компонентов. Столь значительная дозировка для дифтерийного и столбнячного анатоксинов учеными от медицины объясняется тем, что иммунная система ребенка еще не совершенна, реагирует слабо. Соответственно, для иммунного ответа нужной интен¬сивности увеличиваются дозы препарата.
При этом детям старше 6 лет и взрослым приме¬няют значительно меньшую дозировку, в частности, касаемо дифтерийного и столбнячного компонентов. Этот парадокс мы уже отмечали в первой части статьи. Врачи объясняют: иммунный ответ в этом возрасте выше, а аллергиче¬ские реакции, увы, чаще.
Мы уже знаем, что в возникновении дифтерии и столбняка опасными являются не сами микробы и присутствие их в организме, они сами по себе могут вызвать лишь гнойное воспа¬ление, а вот выделение микробами особых токсических продуктов жиз¬недеятельности, токсинов, блокирующих ряд функ¬ций организма человека особенно опасно. Дифтерийный и столбняч¬ный анатоксин — это особым химическим способом инактивированный (обезвреженный) токсин, выделенный от дифтерийной или столбнячной палочки, который не способен вызывать интоксикации, но спо¬собен формировать адекватный иммунный ответ
источник
Решила я всерьез заняться детскими прививками, потому что до сих пор у Маши и у Степы нет совсем. Я не против прививок, просто безалаберная — то одно, то другое, то уехали, то заболели, то на учет не стали. Короче.
Прививки тут всем по графику делают в семейном кабинете. Пришли, стали на учет, все рассказали. Доктор три раза переспрашивал, отчего же нет прививок у ребенка, и смотрел на меня, как на представительницу какого-нибудь плени Папуа Новой Гвинеи.
Маше уже 5, и ей они не понимают, как и что делать, бюрократия не дает понятных ответов.
А вот Степе решили все делать подряд, по смещенному графику. Назначили дату первой. И вот как раз за три дня до у Степы сопли, кашель и очевидно нездоровое состояние. Решила сделать анализ крови, чтобы посмотреть, ужас-ужас или ничего страшного. Оказалось — страшно, но не там. Гемоглобин 8 при норме 10-12. Доктор развел руками, сказал, я не педиатр, идите к педиатру, пусть он решает.
Пошли к педиатру. Педиатр офигела от гемоглобина. Буквально сказала «Oh my goodness», что означает «Господибожемой». Выписала железо и зиртек (зачем?). Посмотрела сопливый нос и горло и сказала прийти через три дня.
1. Гемоглобин 8 — это ужас-ужас? Что делать? Особенно меня интересует опыт вегетарианских семей. Дети едят мясо, но я готовлю им его отдельно пару раз в неделю.
2. Прививки делать, не смотря на гемоглобин? Это вопрос скорее к тем, кто сталкивался с анемией и прививками на практике.
Опубликовано 22 мая 2017, 16:28
у нас была анемия и гематолог уже после нормальных анализов еще на пол года дала медотвод
У меня дети ооочень оедко едят мясо, но гемоглобин по анализвм всегда в норме.
Наталья, а нет возможности связаться с толковым педиатром, чтобы расписал Маше график прививок, а там найти врача, который с этим графиком согласится?
ой, тут так непросто это все. я бы сделала ей в частной, но в частных нет половины вакцин, потому что тотальная вакцинация государственная. а толкового педиатра я ищу вот сколько мы тут — и все мимо пока.
Могу в Киеве подсказать грамотного Педиатра , недешево , правда , но в этом вопросе поможет точно . Мокну младшему по смешённому графику делали все , после роддома до года не было прививок
у нас тоже был низкий гемоглобин, назначали препарат железа-за пол года вышли на норму. С препаратом железа осторожно-при передозировке-смертельный яд-прятать баночку в недоступное место!
Ну и зубки в черное окрасить может-принимать старатся чтоб на них не попадало, и полоскать хорошо ротик после приема.
Наташа, а 8 это по нашему сколько ?
вся молочка минимум за два часа до или после железа.
Залізо(наприклад червоне мясо, гречка, печінка) + вітамінний фрукт (наприклад яблуко). за один прийом їжі, для кращого засвоєння. Обмежити кількість молока в загальоному, від нього може понижатися рівень гемоглобіну.
Организм ослаблен .Прививку нельзя .
Кому убрать? Годовалому ребенку?
Вам проверить весь ЖКТ надо .Возможно просто не усваивается железо и исключить все серьезные заболевания .Дело не только в питании и очень серьезно.У меня у знакомых ,что не делают, поднять не могут .
Прививку при низком гемоглобине не делают,
мясо лучше чаще есть, особенно телятина, печень, гематоген еще давала
Нет категорически. И детей мясом кормить.
Маше-то в чем проблема? Начинать с КПК, дальше пневмо и можно заходить на комплексные 4-6 компонентные. Но, более 6 компонентов лучше не ставить. С оглядкой на то, что все же это Турция, то + гепатит А.
Все эпидемические грипп, ветрянка по желанию и необходимости.
Проблема бюрократическая — у них есть график, с 5 лет за него отвечает медик в школе, Маша в школу не идет, но семейный доктор не делает.
А, тогда это уже, действительно, сугубо бюрократический вопрос. Тут нужно решать на месте.
Я бы исходила из того, сто есть в частных. Так понимаю, что страховка их не покроет, нужно самим будет оплачивать, но сути дела не меняет. Заводить прививочный сертификат и ставить из наличия и фин.возможности.
Если я правильно понимаю, то это 80?
У сына в возрасте около года было 85.
Наши действия: сдали кровь с вены, чтобы выявить точно ли это нехватка железа. Если честно, плохо помню нюансы, но там есть другие варианты.
Потом выписали препараты железа и мы их долго пили, около месяца. Пить нужно долго, нельзя бросать через неделю, потому что типа гемоглобин может поднятся сразу по анализу, но это не значит, что нужно прекращать пить. При этом нужно уделять внимание зубам, так как они чернеют от этих препаратов.
Мясо мы кушаем, но на тот момент сын его еще толком не ел.. Кушали много гречки. Но, когда гемоглобин уже сильно понижен, его нельзя поднять просто продуктами.
У Комаровского есть о гемоглобине.
Прививку не делали. Кажется, даже врач с поликлиники говорила не делать, но я и сама приняла такое решение.
Еще помню, что мы несколько раз сдавали анализ, т.е. наблюдали. Но у нас при выявлении был низкий, но не так сильно.
т.е. например при первой сдаче крови было 92, подождали месяц, сдали еще раз и смотрели на результат. Если упал, то пьем препараты железа.
У моей Саши в год с хвостиком был гемоглобин 105 по-нашему. Так вот я фото анализа бросила сестре в Вайбер, она в Охматдет лаборантом работает. Она показала доктору, спросила насколько это нормально и что делать? В общем, маленький, надо кормить мясом и яйцами, овощами и рыбой. А количество каши уменьшить. Я так и сделала. Мясо чередовала с яйцом и два рыбных дня, овощи каждый день. через 2месяца, мы пересдали анализ. Стал гемоглобин 120.
У нас официальный медотвод был из-за анемии ( было от 85 до 94, несмотря на все препараты , которые мы ели). Мясо присутствовало, гречка тоже, но анемия упорно держалась. Отвод дала иммунолог. Перед этим сдавали кровь из вены , чтобы определить тип анемии
Ну да , там же есть очень гадкий вид , который тяжело по лечению идет. Тем более если грудью кормят и там и маме надо корректировать питание.
проконсультируйтесь онлайн на Русмедсервисе
Только мама несет ответственность за ребенка и никакой врач не наладит вам Ваше несбалансированное питание или ребенка. Как правило , если это не наследственное, то только мама ВИНОЙ низкого гемоглобина ребенка. ПРИ РОЖДЕНИ И К ГОДУ . ТАК КАК ПОЧИТАВ ПИТАНИЕ ДЕТЕЙ КАК -ТО СВОЕЙ МАМЕ ( ДИЕТОЛОГ) , КТОРАЯ ВСЮ ЖИЗНЬ ПОСВЯТИЛА ВЫХАЖИВАНИЮ СЛАБЫХ ДЕТОК, МАМА ПРАВИЛЬНО СКАЗАЛ А, ЧТО НЕ УМЕЮТ КОРМИТЬ .И ДАЖЕ ВЗЯВ КОНСУЛЬТАЦИЮ ВРАЧА С РУСМЕДСЕРВИСА ,ЭТО ВАМ НИЧЕГО НЕ ДАСТ. НАДО ИМЕТЬ ПОД РУКОЙ СВОЕГО ВРАЧА , КОТОРЫЙ ОЦЕНИТ СОСТОЯНИЕ РЕБЕНКА И ДАСТ РЕКОМЕНДАЦИИ И ЕСЛИ НАДО ОТКОРРЕКТИРУЕТ И ПИТАНИЕ И ВСЕ ОСТАЛЬНОЕ. А ЕСЛИ ВДРУГ , ЧТО НЕ ТАК , ТО ВРАЧ С ВАШЕГО РУСМЕДСЕРВИСА УМОЕТ И РУКИ И НОГИ.ЭТО ВАШИ ДЕТИ И У ВАС ЕСТЬ СВОЯ ГОЛОВА И ВРАЧ ДОЛЖЕГ БЫТЬ РЕАЛЬНЫЙ , А НЕ ВИРТУАЛЬНЫЙ. ВРАЧ ДОЛЖЕГ ДОЛЖЕН ВЕСТИ РЕБЕНКА ОТ РОЖДЕНИЯ И ЗНАТЬ ВСЕ ПОДВОДНЫЕ КАМНИ по его здоровью И ТОЛЬКО ТОГДА ВЫ МОЖЕТЕ СКаЗАТЬ, ЧТО СДЕЛАЛИ ДЛЯ РЕБЕНкА ВСЕ .А консультации по вайберу -это так от неумения найти толкового врача на месте. Сегодня этот врач есть , а завтра у вас проблема и он вам не ответит. И что потом ? Вам отправят потом любой опять на вайбер, Так как вам такого совета не давали. Поэтому писать , что люди несут отсебятину , подумайте что советуете Вы? Только реальный врач и только по месту жительства. Иначе загубленное здоровье ребенка. Прививки это иммунолог , но и хороший педиатр может разобраться .
о вот что бы без чувства вины, я так понимаю не получается, вначале надо маму загнать «все дитя угробили, как он с вами живет,выживает» и т.д. и т.п. а вот потом «ну ладно будем спасать». Вот так у многие любят делать, по самым разным поводам )))))
попробуйте нажать caps lock )))))
А насчет » Сегодня этот врач есть , а завтра у вас проблема и он вам не ответит» так это с любым врачом такое может быть ))) а еще ж можно потом опять же родителей загнобить «а врача то не того выбрали, ууууу», «что ж вы за мать/отец что врача не можешь выбрать»
maksim, вы хамите и оскорбляете. Это тема с двумя вопросами, кто смог — на них ответил.
Вы, вероятно, перепутали ее с темой для самых умных. Это не она 🙂
Мы ели смородину тертую с сахаром и быстро поднялся гемоглобин ,только не варенье оно не поможет, а вот бабки часто продают свежую перетертую смородину в баночках под капроновой крышкой
Кстати ответ по теме ))) у нас тоже был 8 (ужас кажись при 6, там переливание делают), педиатр чуть ли не в стационар ложить хотела для обследований )))) Ребенок огонь, слабости и грусти точно не было ))) хотя конечно если почитать признаки анемии, то можно поставить такой диагноз, я вот себе тоже его поставила, а потом вместе с малым сдали на гемоглобин, так у меня все отлично.
В итоге пошли к гематологу, сдали кровь с вены для определения типа/причины анемии. Оказалась обычная железодефицитная. Пьем сиропчик, через месяца полтора пересдали кровь с пальца гемоглобин растет.
Насчет прививки не скажу, у нас как раз все нужные были сделаны, так что вопрос не стоял. Но кажется было упоминание у Комаровского что при 80 и ниже не делают
гемоглобин гранат, к примеру, хорошо поднимает и ,кажеться, айва ,т.е. в его случае мясо не обязательно. В рационе вегетарианцев, если он разнообразный обячно всего хватает, только В12 брать негде
У сыночка был низкий гемоглобин, пили железо и мясо начали есть с 8 мес плюс яблочко каждый день. Через месяц все пришло в норму.
обычно практика такая, что иммунолог (у меня этот врач график прививок ведет и делает прививки ребенку все) дает мед отвод, потом любым путем корректируют гемоглобин (препараты с железом или корректировка питания, и мне кажется со второго наверное стоит начать), тк препараты детские с железом на время подымут гемоглобин, но если он низкий за счет не сбалансированного питания все вернется вскоре на свои места , а прививка же не одна ..
кстати, любые вакцины можно заказать, и даже в Турцию , и в Украину- которых нет у врача частного, у них есть «лицензии на покупку»
я так заказываю у нашего иммунолога то, что именно надо
Организм к прививке НИКАК подготавливать не нужно.
у нас был до года, 102-106, прививки не делали пока гемоглобин не поднялся. Педиатр писала метотвод.
нам гематолог в Охматдете рекомендовала говяжий язык при анемии железодефицитной
источник
Детские прививки — тема актуальная для родителей, пожалуй, вплоть до взросления ребенка. Врачи убеждены, что вакцинация спасает малышей и подростков от многих проблем со здоровьем, но беспокойные мамы и папы часто с настороженностью относятся к этому виду профилактики. Как сделать так, чтобы избежать побочных эффектов прививок, но при этом сформировать сильный иммунитет у ребенка? Поговорим об этом подробнее в данной статье.
Вакцинация подразумевает целенаправленное обогащение иммунитета информацией об опасных микроорганизмах, с которыми он прежде не сталкивался. Практически все инфекции оставляют в организме своеобразный след: иммунная система продолжает помнить врага «в лицо», поэтому новая встреча с заразой уже не оборачивается недомоганием. Но многие болезни — особенно в детстве — чреваты не только неприятными симптомами, но и осложнениями для здоровья, которые способны наложить отпечаток на всю дальнейшую жизнь человека. И гораздо разумнее вместо получения подобного опыта в «боевых условиях», облегчить жизнь ребенку, используя вакцину.
Прививка — это фармацевтический препарат, содержащий убитые или ослабленные частицы бактерий и вирусов, что позволяет телу выработать иммунитет без серьезных потерь для здоровья.
Идея вакцинации сравнима с японским боевым искусством джиу-джитсу, основной принцип которого — обращение действия врага против него самого. Вместо борьбы с последствиями болезни при помощи лекарств, врачи предлагают поделиться с организмом информацией о ней заранее, тем самым предотвратив ущерб здоровью.
Использование вакцин оправдано как для профилактики заболевания, так и для его лечения (при затяжном течении болезни, когда требуется простимулировать иммунную систему). Профилактические прививки применяются у маленьких и взрослых пациентов, их комбинация и последовательность введения прописаны в особом документе — Национальном календаре профилактических прививок. Это — рекомендации экспертов по достижению наилучшего результата при минимальных отрицательных последствиях.
Существуют вакцины, которые не применяются в обычных условиях, однако оказываются крайне полезными в случае вспышки той или иной болезни, а также во время поездки в регион, известный сложной эпидемической ситуацией по определенной инфекции (например, холере, бешенству, брюшному тифу и т.д.). Узнать, какие профилактические прививки будет полезно поставить детям по эпидемическим показаниям, можно у педиатра, иммунолога или инфекциониста.
Принимая решение о вакцинации, важно иметь в виду юридические нормы, принятые на территории Российской Федерации:
- прививка — добровольный выбор родителей. Наказания за отказ от нее не предусмотрено, однако стоит обдумать, чем чревато такое решение для благополучия как вашего ребенка, так и других малышей, которые могут однажды заразиться от него инфекционной болезнью;
- любая вакцинация проводится в медицинских организациях, имеющих допуск к этому типу процедур (речь идет не только о государственных поликлиниках, но и о частных центрах);
- прививку должен ставить медик, имеющий допуск к проведению вакцинации (врач, фельдшер или медицинская сестра);
- проведение вакцинации допустимо лишь препаратами, официально зарегистрированными в нашей стране;
- перед началом процедуры врач или медсестра обязаны разъяснить родителям ребенка положительные и отрицательные свойства прививки, возможные побочные эффекты и последствия отказа от вакцинопрофилактики;
- перед введением вакцины ребенка обязан осмотреть врач или фельдшер;
- если в один день ведется вакцинация сразу по нескольким направлениям, то прививки ставятся в разные участки тела, каждый раз — новым шприцем;
- за исключением ситуации, описанной выше, период между двумя вакцинациями от разных инфекций должен быть не менее 30-ти дней.
Большая часть прививок из Национального календаря для детей приходится на первые полтора года жизни. В этом возрасте ребенок наиболее восприимчив к инфекциям, поэтому задача родителей и врачей — сделать так, чтобы заболевания обходили вашего кроху стороной.
Малышу, разумеется, сложно объяснить, насколько важна вакцинация и почему нужно потерпеть боль. Однако эксперты советуют подойти к процессу деликатно: постараться отвлечь малыша от медицинской манипуляции, непременно похвалить за хорошее поведение и внимательно проследить за его самочувствием в первые трое суток после процедуры.
Возраст ребенка
Используемый препарат
Техника прививания
Первые 24 часа жизни
Первая прививка против вирусного гепатита В
Эувакс В, Энджерикс В, Эбербиовак, Гепатект и другие
Внутримышечно (обычно — в среднюю треть бедра)
3–7 день жизни
Прививка против туберкулеза
Внутрикожно, с наружной стороны левого плеча
Вторая прививка против вирусного гепатита В
Эувакс В, Энджерикс В, Эбербиовак, Гепатект и другие
Внутримышечно (обычно — в среднюю треть бедра)
Третья прививка против вирусного гепатита В (для детей из группы риска)
Эувакс В, Энджерикс В, Эбербиовак, Гепатект и другие
Внутримышечно (обычно — в среднюю треть бедра)
Первая прививка против пневмококковой инфекции
Первая прививка против дифтерии, коклюша, столбняка
АКДС, Инфанрикс, АДС, АДС-М, Имовакс и другие
Внутримышечно (обычно — в среднюю треть бедра)
Первая прививка против полиомиелита
ОПВ, Имовакс Полио, Полиорикс и другие
Орально (вакцина закапывается в рот)
Первая прививка против гемофильной инфекции (для детей из группы риска)
Акт-ХИБ, Хиберикс, Пентаксим и другие
Внутримышечно (в бедро или в плечо)
Вторая прививка против дифтерии, коклюша, столбняка
АКДС, Инфанрикс, АДС, АДС-М, Имовакс и другие
Внутримышечно (обычно — в среднюю треть бедра)
Вторая прививка против гемофильной инфекции (для детей из группы риска)
Акт-ХИБ, Хиберикс, Пентаксим и другие
Внутримышечно (в бедро или в плечо)
Вторая прививка против полиомиелита
ОПВ, Имовакс Полио, Полиорикс и другие
Орально (вакцина закапывается в рот)
Вторая прививка против пневмококковой инфекции
Третья прививка против дифтерии, коклюша, столбняка
АКДС, Инфанрикс, АДС, АДС-М, Имовакс и другие
Внутримышечно (обычно — в среднюю треть бедра)
Третья прививка против вирусного гепатита В
Эувакс В, Энджерикс В, Эбербиовак, Гепатект и другие
Внутримышечно (обычно – в среднюю треть бедра)
Третья вакцинация против полиомиелита
ОПВ, Имовакс Полио, Полиорикс и другие
Орально (вакцина закапывается в рот)
Третья прививка против гемофильной инфекции (для детей из группы риска)
Акт-ХИБ, Хиберикс, Пентаксим и другие
Внутримышечно (в бедро или в плечо)
Прививка против кори, краснухи, эпидемического паратита
Внутримышечно (в бедро или в плечо)
1 год и 3 месяца
Ревакцинация (повторная прививка) против пневмококковой инфекции
1 год и 6 месяцев
Первая ревакцинация против полиомиелита
ОПВ, Имовакс Полио, Полиорикс и другие
Орально (вакцина закапывается в рот)
Первая ревакцинация против дифтерии, коклюша, столбняка
АКДС, Инфанрикс, АДС, АДС-М, Имовакс и другие
Внутримышечно (обычно – в среднюю треть бедра)
Ревакцинация против гемофильной инфекции (для детей из группы риска)
Акт-ХИБ, Хиберикс, Пентаксим и другие
Внутримышечно (в бедро или в плечо)
1 год и 8 месяцев
Вторая ревакцинация против полиомиелита
ОПВ, Имовакс Полио, Полиорикс и другие
Орально (вакцина закапывается в рот)
Как и в случае с любым другим использованием лекарственных препаратов, вакцинация имеет противопоказания. У каждой прививки они индивидуальны, но важно исключить введение вакцины на фоне уже имеющейся инфекции и при аллергии у ребенка на тот или иной продукт. Если у вас есть основания сомневаться в безопасности официально утвержденного графика прививок, стоит обсудить с врачом альтернативные схемы вакцинации и другие меры по профилактике болезней.
В дошкольном возрасте вакцинироваться детям нужно гораздо реже. Однако важно не забывать сверяться с Календарем профилактических прививок, дабы случайно не забыть навестить педиатра в срок.
Возраст ребенка
Используемый препарат
Техника прививания
Ревакцинация против кори, краснухи, эпидемического паратита
Внутримышечно (в бедро или в плечо)
Вторая ревакцинация против дифтерии, столбняка
АКДС, Инфанрикс, АДС, АДС-М, Имовакс и другие
Внутримышечно (обычно — в плечо)
Ревакцинация против туберкулеза
Внутрикожно, с наружной стороны левого плеча
В школьные годы за сроками вакцинации детей обычно следит сотрудник медпункта — всем ученикам прививки часто ставят централизованно, в один день. Если у вашего чада есть особенности здоровья, требующие отдельной схемы вакцинопрофилактики, — не забудьте обсудить это с представителями школьной администрации.
Возраст ребенка
Используемый препарат
Техника прививания
Ежегодно с 7 до 18 лет
Ваксигрипп, Инфлювак и другие
Третья ревакцинация против дифтерии, столбняка
АКДС, Инфанрикс, АДС, АДС-М, Имовакс и другие
Внутримышечно (обычно — в плечо)
Третья ревакцинация против полиомиелита
ОПВ, Имовакс Полио, Полиорикс и другие
Орально (вакцина закапывается в рот)
Вопрос о целесообразности прививания детей в последние десятилетия стоит остро: в России и по всему миру сохраняет популярность так называемое антипрививочное движение, сторонники которого считают вакцинацию вредной процедурой, насаждаемой фармакологическими корпорациями в целях обогащения.
В основе такой точки зрения лежат единичные случаи развития осложнений или смерти детей, которым ставились прививки от каких-либо инфекций. В большинстве случаев установить объективную причину подобной трагедии не удается, однако противники прививок не считают нужным опираться на статистику и факты, они апеллируют лишь к естественному чувству страха родителей за своих детей.
Опасность подобных убеждений в том, что без всеобщей вакцинации невозможно исключить сохранение очагов инфекции, носители которой — непривитые дети. Вступая в контакт с другими малышами, которым вакцина не была введена из-за противопоказаний, они способствуют распространению болезни. И чем больше убежденных «антипрививочников» среди родителей — тем чаще дети страдают корью, менингитом, краснухой и другими инфекциями.
Другой причиной, которая часто удерживает родителей от вакцинации, являются дискомфортные условия в прививочном кабинете детской поликлиники по месту приписки. Однако правильное планирование времени, опытный врач, который разъяснит все вопросы, и ваш позитивный настрой, который отразится и на ребенке, наверняка помогут пережить вакцинацию без слез и разочарований.
источник

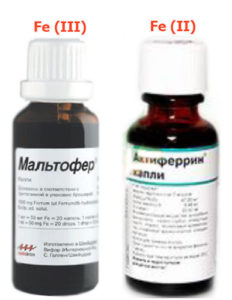 Железодефицитная анемия у детей Лекарства для приёма внутрь
Железодефицитная анемия у детей Лекарства для приёма внутрь
