Железодефицитная анемия – клинико-гематологический синдром, обусловленный недостатком железа в организме человека, что влечет нарушение нормального синтеза гемоглобина и гипоксию тканей.
Патология широко распространена. По статистическим данным, у 8-10% женщин детородного возраста диагностируется железодефицитная анемия, а у 30% женщин – латентный дефицит железа. В раннем детском возрасте признаки железодефицитной анемии выявляются у каждого второго ребенка. В структуре всех анемий на долю железодефицитной приходится 90%.
В основе развития железодефицитной анемии лежит отрицательный баланс обмена железа. К этому могут приводить разные факторы, но чаще всего причиной дефицита железа становится хроническая кровопотеря:
- кровотечения из геморроидальных узлов или анальных трещин;
- дисфункциональные маточные кровотечения;
- обильные менструации;
- желудочно-кишечные кровотечения (из эрозий и язв слизистой оболочки желудка или кишечника).
Другие причины кровопотери:
- гельминтозы;
- гемосидероз легких;
- геморрагические диатезы (болезнь Виллебранда, гемофилия);
- гемоглобинурия;
- обширные травмы и операции;
- частая сдача крови (донорство).
Нередко железодефицитная анемия развивается и у пациентов с хронической почечной недостаточностью, находящихся на программном гемодиализе.
При железодефицитных состояниях происходит снижение активности IgA; в результате у пациентов зачастую возникают кишечные и респираторные инфекции.
Недостаток железа в организме также может сформироваться в результате недостаточного поступления его из пищи по следующим причинам:
- низкий уровень жизни;
- вегетарианство;
- соблюдение диеты, ограничивающей употребление мясных продуктов;
- анорексия;
- искусственное вскармливание детей грудного возраста, особенно при позднем введении прикорма.
Ряд заболеваний и патологических состояний органов пищеварительной системы может приводить к нарушению всасывания железа и развитию железодефицитной анемии:
- гастерэктомия;
- состояние после резекции тонкой кишки;
- синдром мальабсорбции;
- хронический энтерит;
- гипоацидный гастрит;
- кишечные инфекции.
Железодефицитная анемия развивается и у пациентов, страдающих хроническими гепатитами или циррозом печени. В данном случае нарушается транспорт железа из депо.
Железодефицитная анемия может также появиться на фоне повышенной потребности в железе (в период полового созревания, беременности либо лактации) или при значительных потерях этого элемента (при онкологических, инфекционных заболеваниях).
В зависимости от причины железодефицитные анемии делятся следующим образом:
- алиментарные;
- постгеморрагические;
- связанные с нарушением транспорта железа, недостаточностью его резорбции или повышенным расходом;
- обусловленные врожденным (исходным) дефицитом железа.
По степени выраженности лабораторных и клинических признаков железодефицитные анемии бывают:
- легкими (гемоглобин выше 90 г/л);
- средней тяжести (гемоглобин от 70 до 90 г/л);
- тяжелыми (гемоглобин менее 70 г/л).
Железодефицитная анемия легкой степени в большинстве случаев протекает без-каких либо клинических проявлений или с минимальной их выраженностью. Тяжелая форма сопровождается развитием гематологического, сидеропенического и циркуляторно-гипоксического синдромов.
В течении железодефицитной анемии выделяют несколько стадий:
- Предлатентный железодефицит – истощается депонированное железо, гемоглобиновые и транспортные запасы сохранены.
- Латентный железодефицит – происходит снижение запасов содержащегося в плазме крови транспортного железа.
- Собственно железодефицитная анемия – истощение всех метаболических запасов железа (эритроцитарного, транспортного и депонированного).
В клинической картине железодефицитной анемии выделяют синдромы:
- циркуляторно-гипоксический;
- сидеропенический;
- астеновегетативный.
Возникающие на фоне железодефицитной анемии циркуляторно-гипоксические нарушения ухудшают течение сопутствующих заболеваний сердечно-сосудистой и дыхательных систем.
Развитие циркуляторно-гипоксического синдрома обусловлено нарушением синтеза гемоглобина, в результате чего страдает транспорт кислорода и развивается тканевая гипоксия. Клинически это проявляется:
- общей слабостью;
- сонливостью;
- головокружениями;
- шумом в ушах;
- преходящими обмороками;
- учащенным сердцебиением;
- повышенной чувствительностью к низкой температуре;
- одышкой, возникающей при физических нагрузках, а при тяжелой анемии – и в состоянии покоя.
Механизм развития сидеропенического синдрома связан с дефицитом железосодержащих тканевых ферментов (цитохромов, пероксидазы, каталазы). Недостаток названных ферментов становится причиной наблюдаемых на фоне железодефицитной анемии трофических расстройств со стороны слизистых оболочек и кожных покровов. Признаки сидеропенического синдрома:
- сухость кожи;
- деформация, повышенная ломкость и поперечная исчерченность ногтей;
- выпадение волос;
- атрофический гастрит;
- дисфагия;
- ангулярный стоматит;
- глоссит;
- искажения вкуса (желание употреблять в пищу несъедобные предметы, например глину или зубной порошок);
- дизурические расстройства;
- диспепсия;
- мышечная слабость.
Астеновегетативный синдром характеризуется эмоциональной лабильностью, повышенной раздражительностью, ухудшением памяти, снижением работоспособности.
Клиническая картина железодефицитной анемии у детей неспецифична, преобладает один из следующих синдромов:
- Астеновегетативный. Связан с кислородным голоданием тканей нервной системы. Проявляется снижением мышечного тонуса и задержкой психомоторного развития ребенка. При тяжелой степени железодефицитной анемии и отсутствии необходимой терапии возможна интеллектуальная недостаточность. К другим проявлениям астеновегетативного синдрома относят энурез, обморочные состояния, головокружение, раздражительность и плаксивость.
- Эпителиальный. Характеризуется изменениями со стороны кожи и ее придатков. Кожные покровы становятся сухими, в области коленей и локтей развивается гиперкератоз, волосы теряют блеск и активно выпадают. Часто развиваются хейлит, глоссит, ангулярный стоматит.
- Диспепсический. Снижается аппетит вплоть до полного отказа от еды, наблюдаются неустойчивость стула (поносы, чередующиеся с запорами), вздутие живота, дисфагия.
- Сердечно-сосудистый. Развивается на фоне тяжелой железодефицитной анемии и проявляется одышкой, снижением артериального давления, тахикардией, шумами в сердце и дистрофическими изменениями в миокарде.
- Синдром иммунодефицита. Характеризуется немотивированным повышением температуры до субфебрильных значений. Дети подвержены респираторным кишечным инфекциям с тяжелым и (или) затяжным течением.
- Гепатолиенальный. Наблюдается на фоне выраженной железодефицитной анемии, особенно сочетающейся с другими видами анемий или рахитом. Проявляется увеличением размеров печени и селезенки.
В раннем детском возрасте признаки железодефицитной анемии выявляются у каждого второго ребенка.
Диагностика состояния, а также определение степени его тяжести осуществляются по результатам лабораторных исследований. Для железодефицитной анемии характерны следующие изменения:
- снижение содержания гемоглобина в крови (норма для женщин – 120–140 г/л, для мужчин – 130–150 г/л);
- пойкилоцитоз (изменение формы эритроцитов);
- микроцитоз (наличие в крови аномально маленьких по своим размерам эритроцитов);
- гипохромия (цветовой показатель – менее 0,8);
- снижение концентрации сывороточного железа (норма для женщин – 8,95–30,43 мкмоль/л, для мужчин – 11,64–30,43 мкмоль/л);
- уменьшение концентрации ферритина (норма для женщин – 22–180 мкг/л, для мужчин – 30–310 мкг/л);
- уменьшение насыщения трансферрина железом (норма – 30%).
Для эффективного лечения железодефицитной анемии важно установить причину, ее вызвавшую. С целью обнаружения источника хронической кровопотери показано проведение:
- ФЭГДС;
- рентгенографии желудка с контрастированием;
- колоноскопии;
- ирригоскопии;
- ультразвукового исследования органов малого таза;
- исследования кала на скрытую кровь.
По статистическим данным, у 8-10% женщин детородного возраста диагностируется железодефицитная анемия, а у 30% женщин – латентный дефицит железа.
В сложных диагностических случаях выполняют пункцию красного костного мозга с последующим гистологическим и цитологическим исследованием полученного пунктата. Значительное снижение в нем сидеробластов свидетельствует о наличии железодефицитной анемии.
Дифференциальная диагностика проводится с другими видами гипохромных анемий (талассемией, сидеробластной анемией).
Принципы терапии железодефицитной анемии:
- устранение источника хронической кровопотери;
- коррекция рациона;
- восполнение недостатка железа.
Важную роль играет диетотерапия. В рацион включают язык, печень, мясо кролика, баранину, говядину, телятину – продукты, богатые гемовым железом. Для улучшения всасывания железа из желудочно-кишечного тракта необходимы аскорбиновая, янтарная и лимонная кислоты, которые в большом количестве содержатся в свежих фруктах и ягодах. Исключают шоколад, молоко, соевый протеин, чай, кофе, поскольку они ингибируют всасывание железа.
Но только лишь диетой восполнить уже образовавшийся дефицит железа невозможно. Пациенты с железодефицитной анемией проходят заместительную терапию ферропрепаратами длительным курсом (не менее 2-2,5 месяцев).
При тяжелой форме железодефицитной анемии и выраженном циркуляторно-гипоксическом синдроме возникают показания к проведению гемотрансфузии.
Возникающие на фоне железодефицитной анемии циркуляторно-гипоксические нарушения ухудшают течение сопутствующих заболеваний сердечно-сосудистой и дыхательных систем.
При железодефицитных состояниях происходит снижение активности IgA; в результате у пациентов зачастую возникают кишечные и респираторные инфекции.
На фоне длительного течения тяжелой формы железодефицитной анемии у больных может развиться миокардиодистрофия.
Прогноз благоприятный при условии своевременной коррекции дефицита железа и устранения причины развития анемии.
Профилактика железодефицитной анемии включает:
- полноценное рациональное питание;
- ежегодный контроль содержания гемоглобина в крови;
- своевременное устранение источников хронической кровопотери;
- профилактический прием препаратов железа лицами из группы риска.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Дефицит железа является наиболее частой причиной анемии и, как правило, обусловлен кровопотерей. Железодефицитная анемия обычно имеет неспецифическую симптоматику.
Эритроциты имеют тенденцию к микроцитозу и гипохромии, запасы железа снижены, что отражается в низких цифрах сывороточного ферритина и железа с высокими показателями сывороточного трансферрина. При установлении железодефицитной анемии предполагается наличие кровопотери. Лечение направлено на восстановление запасов железа и лечение кровопотери.
Железо в организме распределяется в активный метаболизм и пул хранения. Общие запасы железа в организме составляют около 3,5 г у здоровых мужчин и 2,5 г у женщин; различия связаны с размером тела, более низкими уровнями андрогенов и недостаточным запасом железа у женщин, обусловленным потерей железа с менструациями и беременностью. Распределяется железо в организме людей следующим образом: гемоглобин — 2100 мг, миоглобин — 200 мг, тканевые (гемовые и негемовые) ферменты — 150 мг, транспортная система железа — 3 мг. Запасы железы в виде ферритина находятся в клетках и плазме (700 мг) и в клетках в виде гемосидерина (300 мг).
Абсорбция железа происходит в двенадцатиперстной кишке и верхних отделах тощей кишки. Абсорбция железа определяется типом молекулы железа и компонентами проглатываемой пищи. Абсорбция железа происходит наилучшим образом, когда пища содержит железо в виде гема (мясо). Негемовое железо должно уменьшить статус железа и освободиться от пищевых компонентов с помощью желудочного секрета. Абсорбцию негемового железа снижают другие компоненты пищи (например, танины чая, отруби) и некоторые антибиотики (например, тетрациклин). Аскорбиновая кислота является единственным компонентом обычной пищи, повышающим абсорбцию негемового железа.
Средний пищевой рацион содержит 6 мг элементарного железа на 1 ккал пищи, что обеспечивает адекватный гомеостаз по железу. Из 15 мг железа, потребляемого с пищей, у взрослых абсорбируется только 1 мг, что приблизительно соответствует ежедневной потери железа с десквамацией клеток кожи и кишечника. При дефиците железа абсорбция повышается, и, хотя точные механизмы регуляции неизвестны, абсорбция повышается до 6 мг в день до тех пор, пока не произойдет восстановление его запасов. У детей потребности в железе больше, чем у взрослых, и абсорбция выше, чтобы компенсировать эту потребность.
Железо из клеток слизистой оболочки кишечника переносится к трансферрину, железотранспортному протеину, синтезируемому печенью. Трансферрин может транспортировать железо из клеток (кишечника, макрофагов) на специфические рецепторы эритробластов, клеток плаценты и печеночных клеток. Для синтеза гема трансферрин переносит железо к митохондриям эритробластов, которые включают железо в состав протопорфирина, в результате чего последний превращается в гем. Трансферрин (период его полужизни в плазме крови составляет 8 дней) затем высвобождается для реутилизации. Синтез трансферрина повышается при дефиците железа, но снижается при всех типах хронических заболеваний.
Железо, не используемое для эритропоэза, переносится трансферрином в пул хранения, который представлен двумя формами. Наиболее важным является ферритин (гетерогенная группа протеинов, окружающая ядро железа), которая является растворимой и активной фракцией, локализуемой в печени (в гепатоцитах), костном мозге, селезенке (в макрофагах), эритроцитах и плазме. Железо, хранимое в ферритине, готово к использованию для нужд организма. Концентрация сывороточного ферритина соотносится с его запасом (1 нг/мл = 8 мгжелеза в пуле хранения). Вторым пулом хранения железа в организме является гемосидерин, который относительно нерастворим, и его запасы сосредоточены главным образом в печени (в купферовских клетках) и костном мозге (в макрофагах).
Вследствие ограниченности абсорбции железа организм сохраняет и реутилизирует его. Трансферрин связывает и реутилизирует доступное железо из старых эритроцитов, подвергающихся фагоцитозу мононуклеарами. Этот механизм обеспечивает около 97 % дневной потребности в железе (примерно 25 мг железа). С возрастом пул железа в организме имеет тенденцию к росту вследствие того, что элиминация его замедляется.

источник

Хотя самих эритроцитов в крови при железодефицитной анемии может быть и достаточно, но, циркулируя по кровеносному руслу «порожняком», они не приносят тканям главного компонента для осуществления дыхания, отчего те начинают испытывать голодание (гипоксия).
Железодефицитная анемия (ЖДА) наиболее часто встречающаяся форма из всех ныне известных анемий, что обусловлено большим количеством причин и обстоятельств, способных привести к недостатку железа, который повлечет различные небезопасные для организма нарушения.
Железо (феррум, Fe) является очень важным элементом для обеспечения нормальной жизнедеятельности человеческого организма.
У мужчин (среднего роста и веса) его содержится приблизительно 4 – 4,5 грамма:
- 2,5 – 3,0 г находится в геме Hb;
- в тканях и паренхиматозных органах откладывается про запас от 1,0 до 1,5 г (ок. 30%), это резерв – ферритин;
- миоглобин и дыхательные ферменты забирают на себя 0,3 – 0,5 г;
- некоторая доля присутствует в транспортирующих феррум белках (трансферрин).
Ежедневные потери у лиц мужского пола, безусловно, тоже имеют место: каждый день через кишечник уходит около 1,0- 1,2 г железа.
У женщин картина несколько иная (и не только из-за роста и веса): содержание железа у них находится в пределах 2,6 – 3,2 г, депонируется только 0,3 г, а потери не только ежедневные через кишечник. Теряя во время месячных 2 мл крови, женский организм расстается с 1 г этого важного элемента, поэтому понятно, почему такое состояние, как железодефицитная анемия, чаще случается у лиц женского пола.
У детей показатели гемоглобина и содержащегося в нем железа меняются с возрастом, однако, в целом, до года жизни они заметно ниже, а у детей и подростков до 14 лет приближаются к женской норме.
Самой частой формой анемии является ЖДА в силу того, что наш организм вообще не способен синтезировать этот химический элемент и, кроме как из продуктов животного происхождения, нам взять его больше негде. Всасывается оно в 12-перстной кишке и немного по ходу тонкого кишечника. С толстой кишкой феррум ни в какое взаимодействие не вступает и на нее не реагирует, поэтому, оказавшись там, проходит транзитом и выводится из организма. Кстати, можно не волноваться, что употребляя много железа с пищей, мы можем его «переесть» – у человека есть специальные механизмы, которые своевременно остановят усвоение лишнего железа.
метаболизм железа в организме (схема: myshared, Ефремова С.А.)
Чтобы читателю было понятна важная роль железа и гемоглобина, попытаемся, употребляя часто слова «причина», «недостаток» и «нарушения», описать взаимосвязь различных процессов, которая составляет сущность ЖДА:
-
За главную причину развития железодефицитных состояний, понятное дело, принят дефицит железа;
- Недостаток данного химического элемента приводит к тому, что его не хватает для завершения заключительной стадии синтеза гема, отбирающего железо из резервного гемопротеина – ферритина, у которого Fe тоже должно быть достаточно, чтобы иметь возможность отдавать. Если железосвязывающий белок ферритин содержит железа менее 25 %, значит, элемент к нему по каким-то причинам не добрался;
- Недостаток синтеза гемов влечет нарушение продукции гемоглобина (не хватает гемов, чтобы образовать молекулу гемоглобина, которая состоит из 4 гемов и белка глобина);
- Нарушение синтеза Hb оборачивается тем, что часть красных клеток крови выходит из костного мозга без него (гипохромный тип анемии), а, стало быть, не способна в полной мере выполнять свои задачи (доставлять тканям кислород, которому не с чем связываться);
- В результате недостатка гемопротеина Hb в крови наступает гипоксия тканей и развивается циркуляторно-гипоксический синдром. Кроме этого, недостаток Fe в организме нарушает синтез тканевых ферментов, что не лучшим образом влияет на метаболические процессы в тканях (трофические нарушения кожных покровов, атрофия слизистой ЖКТ) – появляются симптомы железодефицитной анемии.
эритроцит и молекулы гемоглобина
Таким образом, причиной этих нарушений является дефицит железа и недостаток его в резерве (ферритин), что затрудняет синтез гема и, соответственно, продукцию гемоглобина. Если образованного в костном мозге гемоглобина будет не хватать, чтобы заполнить молодые эритроциты, то кровяным тельцам ничего не останется, как покинуть «место рождения» без него. Однако, циркулируя в крови в таком неполноценном состоянии, красные клетки крови не смогут обеспечить ткани кислородом, и те будут испытывать голодание (гипоксия). А все начиналось с дефицита железа…
Основными предпосылками развития железодефицитных анемий являются заболевания, в результате которых железо не доходит до уровня, способного обеспечить нормальный синтез гема и гемоглобина, или в силу каких – либо обстоятельств этот химический элемент удаляется вместе с эритроцитами и уже образованным гемоглобином, что происходит при кровотечениях.
Между тем, к ЖДА не следует относить острую постгеморрагическую анемию, возникающую при массивной кровопотере (тяжелые ранения, роды, криминальные аборты и другие состояния, причиной которых, главным образом, стало повреждение крупных сосудов). При благоприятном стечении обстоятельств, ОЦК (объем циркулирующей крови) восстановится, эритроциты и гемоглобин поднимутся и все станет на свои места.
Причиной железодефицитной анемии могут быть следующие патологические состояния:
Хроническая кровопотеря, для которой характерен перманентный уход эритроцитов вместе с гемоглобином и содержащимся в этом хромопротеине двухвалентным железом, небольшая скорость кровотечения и небольшие количества потери: маточные (длительные месячные по причине дисфункции яичников, фибромиомы матки, эндометриоза), желудочно-кишечные, легочные, носовые, десневые кровотечения;
Очевидно, что железодефицитная анемия в наибольшей степени является «женской» болезнью, поскольку нередко развивается по причине маточных кровотечений или частых родов, а также «подростковой» проблемой, которую создает интенсивный рост и бурное половое развитие (у девочек в пубертатном периоде). Отдельную группу составляют малыши, железодефицитное состояние которых было замечено еще до года жизни.
При формировании железодефицитных состояний большое значение имеет скорость развития процесса, стадия течения болезни и степень компенсации, ведь ЖДА имеет разные причины и может исходить из другого заболевания (например, повторные кровотечения при язве желудка или 12-перстной кишки, гинекологической патологии либо хронических инфекциях). Стадии течения патологического процесса:
- Скрытый (латентный) дефицит в один миг не переходит в ЖДА. Но в анализе крови уже можно обнаружить недостаток элемента, если исследовать сывороточное железо, хотя гемоглобин при этом еще будет находиться в пределах нормальных значений.
- Для тканевого сидеропенического синдрома характерны клинические проявления: желудочно-кишечные расстройства, трофические изменения кожных покровов и дериватов (волосы, ногти, сальные и потовые железы);
- При истощении собственных запасов элемента ЖДА можно определить по уровню гемоглобина – он начинает падать.
В зависимости от глубины дефицита железа различают 3 степени тяжести ЖДА:
- Легкая – значения гемоглобина находятся в пределах 110 – 90 г/л;
- Средняя – содержание Hb колеблется от 90 до 70 г/л;
- Тяжелая – уровень гемоглобина падает ниже 70 г/л.
Человек начинает плохо чувствовать себя уже на стадии латентного дефицита, но симптомы станут хорошо заметны только при сидеропеническом синдроме. До появления клинической картины железодефицитной анемии в полном объеме пройдет еще лет 8 – 10 и только тогда человек, мало интересующийся своим здоровьем, узнает, что у него малокровие, то есть, когда заметно снизится гемоглобин.
Клиническая картина на первом этапе обычно себя не проявляет, латентный (скрытый) период болезни дает незначительные изменения (в основном, за счет кислородного голодания тканей), которые четких симптомов еще не обозначили. Циркуляторно-гипоксический синдром: слабость, тахикардия при физическом напряжении, иногда звон в ушах, кардиалгии – многие люди предъявляют подобные жалобы. Но мало кому придет в голову сдавать биохимический анализ крови, где в числе других показателей будет значиться сывороточное железо. И все же на этой стадии можно заподозрить развитие ЖДА, если появляются проблемы с желудком:
- Пропадает желание употреблять пищу, человек делает это скорее по привычке;
- Вкус и аппетит становятся извращенными: хочется вместо нормальной еды попробовать зубной порошок, глину, мел, муку;
- Появляются трудности с проглатыванием пищи и какие-то неопределенные и непонятные ощущения дискомфорта в эпигастрии.
- Температура тела может повышаться до субфебрильных значений.
Ввиду того, что в начальной стадии болезни симптомы могут отсутствовать или проявляться слабо, в большинстве случаев люди не обращают на них внимания до развития сидеропенического синдрома. Разве что на каком-нибудь профосмотре обнаружится снижение гемоглобина и врач начнет выяснять анамнез?
Признаки сидеропенического синдрома уже дают основания предположить железодефицитное состояние, поскольку клиническая картина начинает приобретать характерную для ЖДА окраску. Первой страдает кожа и ее дериваты, чуть позже по причине постоянной гипоксии в патологический процесс вовлекаются внутренние органы:
- Кожа сухая, шелушиться на руках и ногах;
- Слоящиеся ногти – плоские и тусклые;
- Заеды в уголках рта, трещины на губах;
- Слюнотечение по ночам;
- Волосы секутся, плохо растут, теряют естественный блеск;
- Болит язык, на нем появляются морщины;
- Малейшие царапины заживают с трудом;
- Низкая сопротивляемость организма инфекционным и другим неблагоприятным факторам;
- Слабость в мышцах;
- Слабость физиологических сфинктеров (недержание мочи при смехе, кашле, натуживании);
- Гнездная атрофия по ходу пищевода и желудка (эзофагоскопия, фиброгастродуоденоскопия – ФГДС);
- Императивные (внезапное желание, которое трудно сдерживать) позывы к мочеиспусканию;
- Плохое настроение;
- Непереносимость душных помещений;
- Сонливость, вялость, отечность лица.
Такое течение может продолжаться до 10 лет, лечение железодефицитной анемии от случая к случаю может несколько поднимать гемоглобин, от чего пациент на время успокаивается. Между тем, дефицит продолжает углубляться, если не воздействовать на первопричину и дает более выраженную клинику: все вышеперечисленные признаки + сильная одышка, мышечная слабость, постоянная тахикардия, снижение трудоспособности.
ЖДА у детей до 2-3 лет жизни встречается чаще других дефицитных состояний в 4 – 5 раз. Как правило, она обусловлена алиментарным дефицитом, где неправильное вскармливание, несбалансированное питание для малыша приводит не только к недостатку данного химического элемента, но и к снижению компонентов белково-витаминного комплекса.
У детей железодефицитная анемия нередко имеет скрытое (латентное) течение, сокращая количество случаев к третьему году жизни в 2-3 раза.
Наиболее подвержены развитию дефицита железа недоношенные дети, младенцы из двойни или тройни, малыши, имеющие больший вес и рост при рождении, и быстро набирающие вес в первые месяцы жизни. Искусственное вскармливание, частые простудные заболевания, склонность к поносам – тоже относятся к факторам, способствующим снижению данного элемента в организме.
Как будет протекать ЖДА у детей – зависит от степени анемии и компенсаторных возможностей детского организма. Тяжесть состояния определяется, в основном, не уровнем Hb – в большей мере она зависит от скорости падения гемоглобина. Без лечения железодефицитная анемия при хорошей адаптации может длиться годами, не проявляясь значительными нарушениями.
Опорными признаками при диагностике железодефицитных состояний у детей можно считать: бледность слизистых оболочек, восковой цвет ушных раковин, дистрофические изменения ложных покровов и дериватов кожи, безразличие к еде. Такие симптомы, как снижение массы тела, отставание в росте, субфебрилитет, частые простудные заболевания, увеличение печени и селезенки, стоматиты, обмороки могут присутствовать при ЖДА тоже, но не являются для нее обязательными.
У женщин железодефицитная анемия наибольшую опасность несет во время беременности: главным образом – для плода. Если плохое самочувствие беременной женщины обусловлено кислородным голоданием тканей, то можно себе представить, какие страдания имеют органы и, в первую очередь, центральная нервная система ребенка (гипоксия плода). Кроме этого, при ЖДА у женщин, ждущих рождения малыша, существует высокая вероятность наступления преждевременных родов и большой риск развития инфекционных осложнений в послеродовом периоде.
Имея в виду жалобы пациента и сведения о снижении гемоглобина в анамнезе, ЖДА можно только предположить, поэтому:
- Первым этапом диагностического поиска будет доказательство того, что в организме действительно имеет место недостаток данного химического элемента, который является причиной анемии;
- Следующий этап диагностики – поиск заболеваний, которые стали предпосылками развития железодефицитного состояния (причины дефицита).
Первый этап диагностики, как правило, основан на проведении различных дополнительных (кроме уровня гемоглобина) лабораторных анализов, доказывающих, что железа в организме не хватает:
- Общий анализ крови (ОАК): низкий уровень Hb – анемия, увеличение числа красных клеток крови, имеющих неестественно малый размер, при нормальном количестве эритроцитов – микроцитоз, снижение цветового показателя – гипохромия, содержание ретикулоцитов, скорее всего, будет повышенным, хотя может и не уходить от нормальных значений;
- Сывороточное железо, норма которого у мужчин находится в пределах 13 – 30 мкмоль/л, у женщин от 11 до 30 мкмоль/л (при ЖДА эти показатели будут снижаться);
- Общая железосвязывающая способность (ОЖСС) или общий трансферрин (норма 27 – 40 мкмоль/л, при ЖДА – уровень возрастает);
- Насыщение трансферрина железом при дефиците элемента снижается ниже 25%;
- Сывороточный ферритин (резервный белок) при железодефицитных состояниях у мужчин становится ниже 30 нг/мл, у женщин – ниже 10 нг/мл, что свидетельствует об истощении запасов железа.
Если в организме пациента с помощью анализов обозначился дефицит железа, то следующим этапом станет поиск причин этого дефицита:
- Сбор анамнеза (возможно, человек является убежденным вегетарианцем или слишком долго и неразумно соблюдает диету для снижения веса);
- Можно предположить, что в организме имеет место кровотечение, о котором пациент не догадывается или знает, но не придает ему особого значения. С целью обнаружить проблему и закрепить за ней статус причины, больному предложат пройти массу всевозможных обследований: ФГДС, ректоромано- и колоноскопию, бронхоскопию, женщину обязательно отправят к гинекологу. Нет уверенности в том, что даже эти, кстати, довольно неприятные процедуры, прояснят ситуацию, но искать придется до тех пор, пока источник навалившихся огорчений не будет найден.
Эти этапы диагностики пациент должен пройти до назначения ферротерапии. Лечение железодефицитной анемии наугад не проводится.
Чтобы воздействие на болезнь было рациональным и эффективным, следует придерживаться основных принципов лечения железодефицитной анемии:
- Невозможно купировать железодефицитную анемию только питанием без применения препаратов железа (ограниченность всасывания Fe в желудке);
- Необходимо соблюдать последовательность лечения, состоящую из 2 этапов: 1-ый – купирование анемии, который занимает 1 – 1,5 месяца (повышение уровня гемоглобина начинается с 3-ей недели), и 2-ой, призванный восполнить депо Fe (он будет продолжаться 2 месяца);
- Нормализация уровня гемоглобина не означает окончание лечения – весь курс должен продлиться 3 – 4 месяца.
На первом этапе (5 – 8 день) лечения железодефицитной анемии узнать, что препарат и его дозы выбраны правильно, поможет так называемый ретикулоцитарный криз – значительное повышение (в 20 – 50 раз) количества молодых форм эритроцитов (ретикулоцитов – норма: ок. 1 %).
При назначении препаратов железа для приема per os (через рот), важно помнить, что из принятой дозы всасыванию будет подвергаться только 20 – 30 %, остальное количество выведется через кишечник, поэтому дозу нужно рассчитывать правильно.
Ферротерапию необходимо сочетать с диетой, богатой витаминами и белком. Питание больного должно включать нежирные сорта мяса (телятина, говядина, горячая баранина), рыбу, гречку, цитрусовые, яблоки. Аскорбиновую кислоту в дозе 0,3 – 0,5 г на прием, антиоксидантный комплекс, витамины А, В, Е врач обычно назначает отдельно в дополнение к ферротерапии.
Препараты железа отличаются от других лекарственных средств особыми правилами приема:
- Феррумсодержащие препараты короткого действия не употребляют непосредственно перед едой и во время ее. Лекарство принимают спустя 15 – 20 минут после приема пищи или в паузе между приемами, пролонгированные лекарственные средства (ферроградумет, фероград, тардиферрон-ретард, сорбифер-дурулес) можно принимать и перед едой, и на ночь (1 раз в сутки);
- Препараты железа не запиваются молоком и напитками на основе молока (кефир, ряженка, простокваша) – они содержат кальций, который будет тормозить всасывание железа;
- Таблетки (за исключением жевательных), драже и капсулы не разжевываются, проглатываются целиком и запиваются большим количеством воды, отваром шиповника или осветленным соком без мякоти.
Маленьким детям (до 3 лет) предпочтительно давать препараты железа в каплях, чуть постарше (3 – 6 лет) в сиропах, а дети старше 6 лет и подростки хорошо «ведутся» на жевательные таблетки.
В настоящее время вниманию врачей и пациентов представлен широкий выбор лекарств, повышающих содержание железа в организме. Они выпускаются в различных фармацевтических формах, поэтому их прием внутрь особых проблем не вызывает даже при лечении железодефицитной анемии у маленьких детей. К наиболее эффективным лекарствам для повышения концентрации железа относятся:
- Феррум Лек;
- Мальтофер;
-
Актиферрин;
- Ферроплекс;
- Гемофер;
- Ферроцерон; (окрашивает мочу в розовый цвет);
- Тардиферон;
- Ферроградумет;
- Хеферол;
- Фероград;
- Сорбифер-дурулес.
Перечень феррумсодержащих препаратов не является руководством к действию, назначать и рассчитывать дозу – дело лечащего врача. Лечебные дозы назначаются до нормализации уровня гемоглобина, затем пациента переводят на профилактические дозы.
Препараты для парентерального введения назначаются при нарушении всасывания железа в желудочно-кишечном тракте (резекция желудка, язвенная болезнь желудка и 12-перстной кишки в фазе обострения, резекция обширных участков тонкого кишечника).
При назначении лекарственных препаратов для внутривенного и внутримышечного введения в первую очередь нужно помнить об аллергических реакциях (чувство жара, сердцебиение, боль за грудиной, в пояснице и икроножных мышцах, металлический вкус во рту) и возможном развитии анафилактического шока.
Препараты для парентерального применения при лечении железодефицитной анемии назначаются только при наличии полной уверенности, что это именно ЖДА, а не другая форма анемии, при которой они могут быть противопоказаны.
Показания к трансфузии крови при ЖДА очень ограничены (Hb ниже 50 г/л, но предстоит оперативное вмешательство или роды, непереносимость пероральной и аллергия на парентеральную терапию). Переливается только трижды отмытая эритроцитарная масса!
В зоне особого внимания, безусловно, находятся маленькие дети и беременные женщины.
Самым главным мероприятием, предупреждающим ЖДА у детей до года, педиатры считают питание: грудное вскармливание, смеси, обогащенные железом (у «искусственников»), фруктовые и мясные прикормы.
продукты-источники железа для здорового человека
Что касается беременных, то они даже с нормальным уровнем гемоглобина в последние два месяца перед родами должны принимать препараты железа.
Лица женского пола фертильного возраста должны не забывать о профилактике ЖДА ранней весной и 4 недели посвящать ферротерапии.
При появлении признаков тканевого дефицита, не дожидаясь развития анемии, профилактические меры полезно будет принять и остальным людям (получать 40 мг железа в сутки в течение двух месяцев). Помимо беременных женщин и кормящих матерей, к такой профилактике прибегают доноры крови, девочки-подростки и лица обоих полов, активно занимающиеся спортом.
источник
Железодефицитная анемия (ЖДА) — одно из наиболее часто диагностируемых патологических состояний кровеносной системы, да и вообще самый распространенный вид анемии.
Статистические исследования показали, что около 2,5 млрд. пациентов во всем мире имеют этот диагноз.
Для того чтобы остановить прогрессирование заболевания и избежать осложнений, необходимо выявить первопричины его появления и своевременно начать лечение.
Анемия характеризуется пониженным содержанием в кровеносной системе человека красных кровяных телец — эритроцитов, и, как следствие, падением гемоглобина.
Если низкий уровень этих элементов связан с недостатком железа в организме, то в данном случае речь идет о железодефицитной анемии (ЖДА).
Как правило, патология не является самостоятельным заболеванием. В большинстве случаев железодефицитная анемия возникает вслед за какими-либо другими негативными изменениями в организме человека.
ДЛЯ СПРАВКИ! Норма содержания железа в организме у взрослых в среднем составляет около 4 грамм. У мужчин и женщин в разном возрасте этот показатель может иметь различное значение. Так, например, железодефицитная анемия у взрослых гораздо чаще проявляется у представительниц слабого пола. Прежде всего, это связано с регулярными потерями крови, происходящими во время менструаций. А наиболее сильная концентрация железа наблюдается у новорожденных младенцев, поскольку они имеют усиленную подпитку этим микроэлементом в утробе матери.
Дефицит железа плохо сказывается на жизнеспособности человека в целом. Кроме того, развитие этой недостаточности чревато сбоями в образовании эритроцитов, а также нарушением реакций окисления и восстановления, механизма деления клеток и нормального течения некоторых других реакций.
Железо является основой гемоглобина, выполняющего функции снабжения кислородом всех тканей и органов в теле человека, а также играющего важную роль в синтезе белка и гормонов. Если дефицит железа не восполняется в течение длительного времени, у пациента начинает развиваться анемический синдром.
Причины развития железодефицитной анемии могут заключаться в нехватке железа, поступающего в организм извне, или в сбоях потребляющих его процессов, ведь самостоятельно организм человека не может вырабатывать этот микроэлемент. Ими могут стать:
- несбалансированное питание: не грамотно подобранная диета, отказ от употребления мяса (вегетарианство);
- регулярные значительные кровопотери. Помимо менструаций у женщин хронические потери крови могут быть связаны с наличием различных заболеваний: язва желудка, геморрой, распадающиеся опухоли и другие. Также сюда можно отнести донорство крови, которое происходит чаще, чем 3-4 раза за один год;
- врожденные факторы, возникшие при внутриутробном развитии: наличие ЖДА у матери, многоплодная беременность, недоношенность;
- сбои в работе желудочно-кишечного тракта, в результате которых нарушается процесс всасывания железа в двенадцатиперстной кишке. Это может быть связано с наличием различных заболеваний кишечника (энтерит, гастрит, целиакия, рак желудка, болезнь Крона и т.д.);
- болезни печени, приводящие к нарушениям в выработке трансферрина – белка, осуществляющего транспортные функции: поступающие с пищей микроэлементы не распределяются по организму, из-за чего возникает дефицит железа. Синтез трансферрина происходит в клетках печени;
- прием лекарственных препаратов, оказывающих влияние на всасывание и переработку железа в превышенных дозах. Среди них могут быть: нестероидные противовоспалительные препараты, антациды, железосвязывающие препараты. Людям, имеющим предрасположенность к железодефицитной анемии, перед применением этих видов лекарств необходимо проконсультироваться с врачом.
Железодефицитная анемия у детей может развиваться в результате различных патологий при беременности, раннему переходу на искусственное кормление, ускоренным темпом роста (в случае недоношенности плода).
Усиленная потребность организма в железе и является главным провоцирующим фактором для развития железодефицитной анемии. Она может быть связана с такими жизненными процессами, как:
- беременность. При беременности женщине для нормального развития плода необходимо почти в два раза больше железа, чем в обычной жизни;
- грудное вскармливание. Как и в период беременности, во время кормления ребенка женский организм расходует гораздо больше железа, чем может получить.
Патогенез этой разновидности анемии выражается двумя основными периодами:
- Латентный (скрытый) период характеризуется уменьшением запасов железа в организме, в результате чего, падает уровень ферритина. При этом другие лабораторные показатели в анализе крови могут оставаться в пределах нормы. Организм старается компенсировать недостаток микроэлемента более активным всасыванием в кишечнике и выработкой транспортного белка. За счет этого, ЖДА на данном этапе еще не наступает, хотя предпосылки для нее уже присутствуют.
- Непосредственная железодефицитная анемиянаступает в тот момент, когда уровень эритроцитов снижается настолько, что они уже не могут в достаточной мере обеспечивать свои функции. На этой стадии начинают более явственно проявляться основные симптомы и характерные черты заболевания.
Классификация заболевания по причинам возникновения выделяет следующие виды:
- анемия, возникшая в результате обильной потери крови;
- железодефицитная анемия, появившаяся как следствие сбоев в работе эритроцитов;
- хроническая железодефицитная анемия;
- гемолитическая анемия (возвышает при высокой степени разрушения эритроцитов).
Классификация по уровню гемоглобина разделяет заболевание на виды в зависимости от тяжести:
- легкая степень тяжести (содержание гемоглобина более 90 г/л);
- средняя степень тяжести (70-90 г/л);
- высокая степень тяжести (ниже 70 г/л).
Степень ЖДА усиливается в организме постепенно и поначалу может практически не давать о себе знать. Латентный период заболевания характеризуется проявлением сидеропенического синдрома.
Позднее начинает проявляться общеанемический синдром, явственность которого определяется тяжестью анемии и способностью организма к сопротивлению. Наличие у пациента следующих признаков может свидетельствовать о заболевании железодефицитной анемией:
- быстрая утомляемость и хроническая усталость мышц. При дефиците железа в организме мышцы человека становятся более слабыми. На их повседневную работу затрачивается много энергии, которая перестает вырабатываться в нужном количестве из-за снижения уровня эритроцитов. В результате человек гораздо быстрее утомляется даже при небольших повседневных нагрузках. Железодефицитная анемия у детей может проявиться в стремлении ребенка к менее активным играм, вялом поведении и сонливости;
- появление одышки. При ЖДА затрудняется снабжение сердца кислородом из-за ухудшения циркуляции крови. По этой причине у пациента может наблюдаться учащение сердцебиения, появляется одышка и нехватка воздуха;
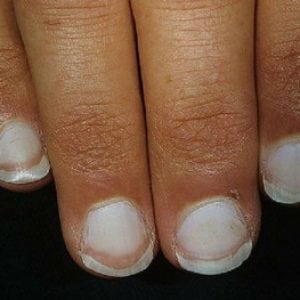
- ухудшение состояния кожи, ногтей и волос. Недостаток железа становится заметным внешне (см фото выше), когда кожные покровы становятся сухими и покрываются трещинами, появляется бледность. Ногти ослабевают, ломаются и покрываются специфичными поперечными трещинами. В некоторых случаях может наблюдаться выгибание ногтевой пластины в обратную сторону. Волосяной покров редеет. Волосы меняют свою структуру, раньше срока проявляется седина;
- поражение слизистых оболочек. Одним из ранних симптомов ЖДА является поражение слизистых покровов, потому как эти ткани наиболее остро ощущают недостаток железа из-за нарушения различных клеточных процессов:
- наиболее ярко поражение слизистых оболочек заметно в изменениях внешнего вида языка. Он становится гладким, покрытым трещинами и участками покраснений. Добавляются болевые ощущения, жжение. В некоторых случаях наблюдаются резкие нарушения во вкусовом восприятии;
- в полости рта появляется сухость и области атрофии. Появляется дискомфорт при употреблении пищи и боль при проглатывании. На губах образуются трещины;
- атрофия слизистой оболочки кишечника, вызванная железодефицитной анемией, сопровождается появлением болевых синдромов в животе, запорами, диареей. Ухудшается способность желудочно-кишечного тракта к всасыванию полезных веществ;
- поражение слизистых покровов мочеполовой системы характеризуется болями при мочеиспускании и недержанием мочи (как правило, в детском возрасте). Повышается риск заражения различными инфекциями;
- подверженность поражению различными инфекциями. Нехватка железа в организме отражается и на работе лейкоцитов – клеток крови, отвечающих за освобождение организма от возбудителей различных инфекций. В результате у больного наблюдается общее ослабление иммунитета, возрастает подверженность бактериальным и вирусным заражениям;
- затруднения интеллектуальной деятельности. Недостаточное обеспечение клеток головного мозга железом приводит к ухудшению памяти, рассеянности и ослаблению интеллекта в целом.
Железодефицитная анемия у детей и взрослых может быть установлена любым специалистом, однако детальная диагностика, направленная на выявление причин, и лечение данного заболевания должны проводиться врачом-гематологом. Обследования пациента включают в себя:
- визуальный осмотр пациента – первый этап диагностики ЖДА. Специалисту необходимо со слов пациента определить общую картину развития патологии и провести осмотр, который поможет сделать выводы о степени заболевания и выявить осложнения, если они присутствуют;
- общий анализ крови из пальца или из вены – обобщенная картина здоровья пациента, с помощью которой врач может однозначно установить наличие или отсутствие ЖДА у больного. Данный анализ проводится в лаборатории с использованием специального оборудования – гематологического анализатора. Диагноз железодефицитная анемия устанавливается у пациента, в случае:
- уменьшения количества эритроцитов (у мужчин – менее 4,0 х 1012/л, у женщин – менее 3,5 х 1012/л), когда количество тромбоцитов и лейкоцитов в норме или увеличено;
- преобладания в крови пациента эритроцитов, у которых величина меньше нормальной (отклонением считается размер менее 70 мкм3);
- цветовой показатель (ЦП) меньше 0,8;
- биохимический анализ крови позволяет более детально изучить состояние больного, принимая во внимание показатели, имеющие отношение к исследуемой области. О наличие железодефицитной анемии свидетельствуют следующие отклонения:
- сывороточное железо (СЖ): у мужчин – менее 17,9 мкмоль/л, у женщин – менее 14,3 мкмоль/л;
- общая железосвязывающая способность сыворотки (ОЖСС): значительно превышает уровень 77 мкмоль/л;
- ферритин (сложный белковый комплекс, выполняющий роль основного внутриклеточного депо железа у человека) ниже нормы: у мужчин – ниже 15 нг/мл, у женщин – менее 12 нг/мл;
- низкий уровень гемоглобина (менее 120 г/л);
Железодефицитная анемия у детей характеризуется следующими результатами анализа крови:
- сывороточное железо (СЖ) ниже 14 мкмоль/л;
- общая железосвязывающая способность сыворотки (ОЖСС) более 63 мкмоль/л;
- ферритин в крови ниже 12 нг/мл;
- уровень гемоглобина (менее 110 г/л).
- пункция костного мозга – метод диагностики, базирующийся на заборе образцов костного мозга путем его забора специальным инструментом из грудинной кости. При заболевании ЖДА наблюдается рост эритроидного ростка кроветворения;
- рентгенография проводится с целью определения патологий кишечника, которые могут вызывать хронические кровотечения, тем самым становясь причиной развития анемии;
- эндоскопические исследования слизистых покровов человека также проводятся для выявления различных патологий органов брюшной полости. Это могут быть:
- фиброэзофагогастродуоденоскопия (ФЭГДС);
- ректороманоскопия;
- колоноскопия;
- лапароскопия и другие.
По мнению врачей при лечении железодефицитной анемии у взрослых и детей нельзя ограничиваться только медикаментами. Восполнять дефицит важного микроэлемента лучше и проще всего при помощи здоровой пищи и правильно подобранной диеты.
Ежедневная норма железа, которую должен содержать рацион – не менее 20 мг. Следует отметить, что лечение этого заболевания будет неэффективным, если не принять мер по устранению первичной патологии, вызвавшей дефицит железа.
Для профилактики болезни каждому человеку следует каждый год проводить лабораторный анализ показателей крови, комплексно питаться и, при необходимости, вовремя устранять возможные причины значительной кровопотери.
Людям, имеющим предрасположенность к дефициту железа, следует обратиться к врачу за назначением курса лекарственных препаратов с высоким содержанием железа.
Сбалансированный рацион играет основную роль в профилактике и лечении ЖДА. При составлении диеты следует учитывать, что железо качественнее усваивается, если его прием осуществляется в совокупности с витамином C.
При этом этот микроэлемент лучше всего всасывается кишечником, если он содержится в продуктах животного происхождения (до 3 раз больше по сравнению с растительными продуктами).
Рейтинг продуктов, которые являются лидерами по количеству содержания железа, которые обязательно должны быть включены в лечебно-профилактическую диету при железодефицитной анемии:
- белая фасоль (72 мг);
- орехи всех видов (51 мг);
- гречневая крупа (31 мг);
- свиная печень (28 мг);
- патока (20 мг);
- пивные дрожжи (18 мг);
- морская капуста и водоросли (16 мг);
- семена тыквы (15 мг);
- чечевица (12 мг);
- ягоды черники (9 мг);
- говяжья печень (9 мг);
- сердце (6 мг);
- язык говяжий (5 мг);
- курага (4 мг).
Для более эффективного усвоения железа рекомендуется употреблять следующие препараты и витамины (в допустимых дозах):
- аскорбиновая кислота;
- янтарная кислота;
- фруктоза;
- никотинамид.
ДЛЯ СПРАВКИ! Морепродукты также богаты железом, но их не рекомендуется включать в рацион при дефиците этого микроэлемента. Дело в том, что в их состав помимо всего прочего входит большое количество фосфатов, которые затрудняют процесс усвоения железа в организме.
Несмотря на то, что железодефицитная анемия у детей грудного возраста развивается достаточно редко (за исключением случаев, когда у мамы присутствует это заболевание), следует отметить что в этом случае заболевание особенно опасно.
Нехватка железа у детей может обернуться серьезными нарушениями в физическом развитии, потому требует оперативного восполнения.
Лечение железодефицитной анемии в этом возрасте осуществляется путем строгой диеты и тщательного контроля над ежедневным рационом кормящей матери, а также пересмотром прикорма малыша, если он уже имеется.
Правильное питание является необходимым этапом в лечении и профилактике ЖДА, однако оно не может компенсировать недостаток нужного микроэлемента в организме самостоятельно, и потому врачи рекомендуют пациентам принимать медикаментозные препараты.
Чаще всего назначаются лекарства в виде таблеток, реже, в случаях сбоев в работе кишечника – парентеральное введение.
Лекарственные препараты при железодефицитной анемии должны употребляться длительным курсом (в течение нескольких недель или месяцев).
Все они предназначены для приведения в норму основных показателей при анализе крови и устранения симптомов болезни. Наиболее часто применяемые из них:
- Гемофер пролонгатум;
- Сорбифер Дурулес;
- Ферроцерон;
- Ферроплекс;
- Тардиферон.
Перед применением лекарственных средств необходимо проконсультироваться с врачом, неграмотное употребление может привести к переизбытку железа, что также чревато негативными последствиями и осложнениями.
В сложных случаях заболевания анемией может возникнуть необходимость в проведении операции по переливанию эритроцитов. Данная процедура может понадобиться при наличии серьезной угрозы жизни больного и должна быть проведена в минимально возможный промежуток времени. Показанием для назначения переливания эритроцитов может стать:
- значительная потеря крови;
- резкое уменьшение уровня гемоглобина;
- подготовка к хирургическому вмешательству или скорым родам.
Для успешного проведения этой процедуры и отсутствия осложнений очень важно, чтобы кровь донора идеально подходила пациенту по всем лабораторным показателям.
Степень сложности такого заболевания, как железодефицитная анемия на сегодняшний день является достаточно низкой.
При своевременном обнаружении симптомов и проведении качественно диагностики этот недуг может быть полностью устранен без каких-либо последствий.
В некоторых случаях развитие осложнений при лечении ЖДА может произойти. Причинами для этого могут послужить следующие факторы:
- неграмотное проведение диагностических процедур и, как следствие, установление ложного диагноза;
- не выявление первой причин;
- несвоевременное принятие мер по лечению;
- неправильная дозировка назначенных лекарств;
- несоблюдение регулярности лечения.
Возможные осложнения данного заболевания это:
- у детей – задержки роста и интеллектуального развития. Детский дефицит железа является очень опасным, так как в запущенных случаях заболевания сбои в организме ребенка могут стать необратимыми;
- анемическая кома, которая развивается на фоне некачественной циркуляции кислорода в организме, в частности, из-за недостаточного обеспечения кислородом мозга. Характерные признаки этого осложнения – обморочные состояния, ослабленные и замеленные рефлексы. При неоказании своевременной квалифицированной помощи врачей создается сильная угроза для жизни больного;
- появление сердечной недостаточности – частое явление при долгой нехватке железа в организме;
- инфекционные заболевания при анемии могут стать причиной для развития сепсиса.
Данные виды осложнений представляют наибольшую угрозу для пациентов детского и преклонного возраста.
источник

Железодефицитная анемия является самой распространенной патологией системы крови и самой часто встречаемой анемией. По данным ВОЗ (всемирной организации здравоохранения), более 2 миллиардов людей на планете имеют дефицит железа в организме. Несколько чаще данным недугом страдают женщины, что связано с беременностью, кормлением грудью, а также периодической кровопотерей во время менструаций.
Интересные факты
- Первое задокументированное упоминание о железодефицитной анемии датируется 1554 годом. В те времена данным недугом страдали преимущественно девушки 14 – 17 лет, в связи с чем заболевание называлось «de morbo virgineo», что в переводе означает «болезнь девственниц».
- Первые попытки лечения заболевания препаратами железа были предприняты в 1700 году.
- Латентный (скрытый) дефицит железа может отмечаться у детей в период интенсивного роста.
- Потребность в железе у беременной женщины в два раза больше, чем у двух здоровых взрослых мужчин.
- За время беременности и родов женщина теряет более 1 грамма железа. При обычном питании данные потери восстановятся лишь через 3 – 4 года.
Размер зрелого эритроцита колеблется в пределах от 7,5 до 8,3 микрометров (мкм). Он имеет форму двояковогнутого диска, которая поддерживается благодаря наличию в клеточной мембране эритроцита особого структурного белка – спектрина. Такая форма обеспечивает максимально эффективный процесс газообмена в организме, а наличие спектрина позволяет эритроцитам видоизменяться при прохождении через мельчайшие кровеносные сосуды (капилляры) и после этого восстанавливать свою первоначальную форму.
Более 95% внутриклеточного пространства эритроцита заполнено гемоглобином – веществом, состоящим из белка глобина и небелкового компонента – гема. Молекула гемоглобина состоит из четырех глобиновых цепей, в центре каждой из которых находится гем. Каждый эритроцит содержит более 300 миллионов молекул гемоглобина.
За транспортировку кислорода в организме отвечает небелковая часть гемоглобина, а именно атом железа, входящего в состав гема. Обогащение крови кислородом (оксигенация) происходит в легочных капиллярах, при прохождении через которые каждый атом железа присоединяет к себе 4 молекулы кислорода (формируется оксигемоглобин). Оксигенированная кровь разносится по артериям ко всем тканям организма, где происходит переход кислорода к клеткам органов. Взамен из клеток выделяется углекислый газ (побочный продукт клеточного дыхания), который присоединяется к гемоглобину (формируется карбгемоглобин) и по венам транспортируется к легким, где выделяется в окружающую среду вместе с выдыхаемым воздухом.
Помимо переноса дыхательных газов, дополнительными функциями эритроцитов являются:
- Антигенная функция. Эритроциты обладают собственными антигенами, которые определяют принадлежность к одной из четырех основных групп крови (по системе АВ0).
- Транспортная функция. К наружной поверхности мембраны эритроцитов могут прикрепляться антигены микроорганизмов, различные антитела и некоторые медикаменты, которые разносятся с током крови по всему организму.
- Буферная функция. Гемоглобин принимает участие в поддержании кислотно-щелочного равновесия в организме.
- Остановка кровотечений. Эритроциты включаются в состав тромба, формирующегося при повреждении сосудов.
В организме человека эритроциты формируются из так называемых стволовых клеток. Эти уникальные клетки образуются на стадии эмбрионального развития. Они содержат ядро, в котором находится генетический аппарат (ДНК – дезоксирибонуклеиновая кислота), а также множество других органелл, обеспечивающий процессы их жизнедеятельности и размножения. Стволовые клетки дают начало всем клеточным элементам крови.
Для нормального процесса эритропоэза необходимы:
- Железо. Данный микроэлемент входит в состав гема (небелковой части молекулы гемоглобина) и обладает способностью обратимо связывать кислород и углекислый газ, что и определяет транспортную функцию эритроцитов.
- Витамины (В2, В6, В9 и B12). Регулируют образование ДНК в кроветворных клетках красного костного мозга, а также процессы дифференцировки (созревания) эритроцитов.
- Эритропоэтин. Гормональное вещество, вырабатываемое почками, которое стимулирует процесс образования эритроцитов в красном костном мозге. При уменьшении концентрации красных кровяных телец в крови развивается гипоксия (недостаток кислорода), что является основным стимулятором выработки эритропоэтина.
Образование эритроцитов (эритропоэз) начинается в конце 3 недели эмбрионального развития. На ранних этапах внутриутробного развития красные клетки крови образуются, в основном, в печени и селезенке. Примерно на 4 месяце беременности происходит миграция стволовых клеток из печени в полости костей таза, черепа, позвонков, ребер и других, в результате чего в них формируется красный костный мозг, который также принимает активное участие в процессе кроветворения. После рождения ребенка кроветворная функция печени и селезенки угнетается, и костный мозг остается единственным органом, обеспечивающим поддержание клеточного состава крови.
В процессе превращения в эритроцит, стволовая клетка претерпевает целый ряд изменений. Она уменьшается в размерах, постепенно теряет ядро и практически все органеллы (в результате чего дальнейшее ее деление становится невозможным), а также накапливает гемоглобин. Конечным этапом эритропоэза в красном костном мозге является ретикулоцит (незрелый эритроцит). Он вымывается из костей в периферический кровоток, и в течение суток происходит его созревание до стадии нормального эритроцита, способного в полной мере выполнять свои функции.
Средняя продолжительность жизни красных клеток крови составляет 90 – 120 дней. По истечении этого периода их клеточная мембрана становится менее пластичной, в результате чего теряет способность обратимо деформироваться при прохождении через капилляры. «Старые» эритроциты захватываются и разрушаются особыми клетками иммунной системы – макрофагами. Данный процесс происходит, в основном, в селезенке, а также (в значительно меньшей степени) в печени и красном костном мозге. Незначительно малая доля эритроцитов разрушается непосредственно в сосудистом русле.
При разрушении эритроцита из него выделяется гемоглобин, который быстро распадается на белковую и небелковую части. Глобин подвергается ряду превращений, в результате чего формируется пигментный комплекс желтого цвета – билирубин (несвязанная форма). Он нерастворим в воде и весьма токсичен (способен проникать в клетки организма, нарушая процессы их жизнедеятельности). Билирубин быстро транспортируется в печень, где связывается с глюкуроновой кислотой и выводится вместе с желчью.
Небелковая часть гемоглобина (гем) также подвергается разрушению, в результате чего происходит выделение свободного железа. Оно токсично для организма, поэтому быстро связывается с трансферрином (транспортным белком крови). Большая часть железа, выделяющегося при разрушении эритроцитов, транспортируется в красный костный мозг, где повторно используется для синтеза эритроцитов.
В организме взрослого человека содержится около 4 грамм железа. Эта цифра варьирует в зависимости от пола и возраста.
Концентрация железа в организме составляет:
- у новорожденных – 75 мг на 1 килограмм массы тела (мг/кг);
- у мужчин – более 50 мг/кг;
- у женщин – 35 мг/кг (что связано с ежемесячной потерей крови).
Основными местами содержания железа в организме являются:
- гемоглобин эритроцитов – 57%;
- мышцы – 27%;
- печень – 7 – 8%.
Кроме того, железо входит в состав целого ряда других белковых ферментов (цитохромов, каталазы, редуктазы). Они участвуют в окислительно-восстановительных процессах в организме, в процессах клеточного деления и регуляции многих других реакций. Дефицит железа может привести к недостатку данных ферментов и появлению соответствующих нарушений в организме.
Всасывание железа в организме человека происходит преимущественно в двенадцатиперстной кишке, при этом все железо, поступающее в организм, принято разделять на гемовое (двухвалентное, Fe +2 ), содержащееся в мясе животных и птиц, в рыбе, и негемовое (трехвалентное, Fe +3 ), основным источником которого являются молочные продукты и овощи. Важным условием, необходимым для нормального всасывания железа, является достаточное количество соляной кислоты, входящей в состав желудочного сока. При уменьшении ее количества всасывание железа значительно замедляется.
Всосавшееся железо связывается с трансферрином и транспортируется в красный костный мозг, где используется для синтеза эритроцитов, а также к органам-депо. Запасы железа в организме представлены, в основном, ферритином – комплексом, состоящим из белка апоферритина и атомов железа. Каждая молекула ферритина содержит в среднем 3 – 4 тысячи атомов железа. При снижении концентрации данного микроэлемента в крови, происходит выделение его из ферритина и использование для нужд организма.
Скорость всасывания железа в кишечнике строго ограничена и не может превышать 2,5 мг в сутки. Этого количества достаточно лишь для того, чтобы восстанавливать ежедневные потери данного микроэлемента, которые в норме составляют около 1 мг у мужчин и 2 мг у женщин. Следовательно, при различных патологических состояниях, сопровождающихся нарушением всасывания железа либо повышенными его потерями, может развиться дефицит данного микроэлемента. При снижении концентрации железа в плазме уменьшается количество синтезируемого гемоглобина, в результате чего образующиеся эритроциты будут иметь меньшие размеры. Кроме того, нарушаются процессы роста эритроцитов, что приводит к уменьшению их количества.
Причиной дефицита железа в организме может быть:
- недостаточное поступление железа с пищей;
- повышение потребности организма в железе;
- врожденный недостаток железа в организме;
- нарушение всасывания железа;
- нарушение синтеза трансферрина;
- повышенная кровопотеря;
- алкоголизм;
- применение лекарственных препаратов.
Нарушение питания может привести к развитию железодефицитной анемии как у детей, так и у взрослых.
Основными причинами недостаточного поступления железа в организм являются:
- длительное голодание;
- вегетарианство;
- однообразная диета с малым содержанием животных продуктов.
У новорожденных и детей грудного возраста потребности в железе полностью покрываются при кормлении грудным молоком (при условии, что мать не страдает железодефицитным состоянием). Если же слишком рано переводить ребенка на искусственное вскармливание, у него также могут появиться симптомы дефицита железа в организме.
В нормальных, физиологических условиях может возникать повышенная потребность в железе. Это характерно для женщин во время беременности и в период кормления грудью.
Несмотря на то, что определенная часть железа в период беременности сохраняется (ввиду отсутствия менструальных кровотечений), потребность в нем увеличивается в несколько раз.
| Причина | Примерное количество расходуемого железа |
| Увеличение объема циркулирующей крови и количества эритроцитов | 500 мг |
| Железо, передаваемое плоду | 300 мг |
| Железо, входящее в состав плаценты | 200 мг |
| Кровопотеря во время родов и в послеродовом периоде | 50 – 150 мг |
| Железо, теряемое с грудным молоком за весь период кормления | 400 – 500 мг |
Организм ребенка получает от матери все необходимые питательные вещества, в том числе и железо. Однако при наличии определенных заболеваний у матери или плода, возможно рождение ребенка с дефицитом железа.
Причиной врожденного дефицита железа в организме может быть:
- тяжелая железодефицитная анемия у матери;
- многоплодная беременность;
- недоношенность.
В любом из вышеперечисленных случаев концентрация железа в крови новорожденного значительно ниже нормы, и симптомы железодефицитной анемии могут проявляться уже с первых недель жизни.
Всасывание железа в двенадцатиперстной кишке возможно лишь при нормальном функциональном состоянии слизистой оболочки данного отдела кишечника. Различные заболевания желудочно-кишечного тракта могу повреждать слизистую оболочку и значительно снижать скорость поступления железа в организм.
К уменьшению всасывания железа в двенадцатиперстной кишке может привести:
- Энтерит – воспаление слизистой оболочки тонкого кишечника.
- Целиакия – наследственное заболевание, характеризующееся непереносимостью белка глютена и связанным с этим нарушением всасывания в тонком кишечнике.
- Helicobacter Pylori – инфекционный агент, поражающий слизистую оболочку желудка, что, в конечном итоге, приводит к уменьшению секреции соляной кислоты и нарушению всасывания железа.
- Атрофический гастрит – заболевание, связанное с атрофией (уменьшением размеров и функции) слизистой оболочки желудка.
- Аутоиммунный гастрит – заболевание, вызванное нарушением работы иммунной системы и выработкой антител к собственным клеткам слизистой оболочки желудка с последующим их разрушением.
- Удаление желудка и/или тонкой кишки – при этом уменьшается как количество образуемой соляной кислоты, так и функциональная площадь двенадцатиперстной кишки, где происходит всасывание железа.
- Болезнь Крона – аутоиммунное заболевание, проявляющееся воспалительным поражением слизистой оболочки всех отделов кишечника и, возможно, желудка.
- Муковисцидоз – наследственное заболевание, проявляющееся нарушением секреции всех желез организма, в том числе слизистой оболочки желудка.
- Рак желудка или двенадцатиперстной кишки.
Нарушение образования данного транспортного белка может быть связано с различными наследственными заболеваниями. Симптомов дефицита железа у новорожденного не будет, так как он получал данный микроэлемент из организма матери. После рождения основным способом поступления железа в организм ребенка является всасывание в кишечнике, однако из-за недостатка трансферрина всосавшееся железо не может быть доставлено к органам-депо и к красному костному мозгу и не может использоваться в синтезе эритроцитов.
Так как трансферрин синтезируется только в клетках печени, различные ее поражения (цирроз, гепатиты и другие) также могут привести к уменьшению концентрации данного белка в плазме и развитию симптомов железодефицитной анемии.
Одноразовая потеря большого количества крови обычно не приводит к развитию железодефицитной анемии, так как запасов железа в организме достаточно, чтобы возместить потери. В то же время при хронических, длительных, часто незаметных внутренних кровотечениях организм человека может терять по несколько миллиграмм железа ежедневно, на протяжении нескольких недель или даже месяцев.
Причиной хронической кровопотери может быть:
- язва желудка или двенадцатиперстной кишки;
- геморрой;
- неспецифический язвенный колит (воспаление слизистой толстого кишечника);
- болезнь Крона;
- полипоз кишечника;
- распадающиеся опухоли желудочно-кишечного тракта (и другой локализации);
- грыжа пищеводного отверстия диафрагмы;
- эндометриоз (разрастание клеток внутреннего слоя стенки матки);
- системная красная волчанка;
- системный васкулит (воспаление кровеносных сосудов различной локализации);
- сдача крови донорами более 4 раз в год (300 мл донорской крови содержат около 150 мг железа).
Если причина кровопотери не будет своевременно выявлена и устранена, высока вероятность развития железодефицитной анемии у больного, так как всасывающееся в кишечнике железо способно лишь покрывать физиологические потребности в данном микроэлементе.
Прием некоторых лекарственных препаратов может нарушать процессы всасывания и утилизации железа в организме. Обычно это происходит при длительном приеме больших доз медикаментов.
Препаратами, которые могут вызвать дефицит железа в организме, являются:
- Нестероидные противовоспалительные средства (аспирин и другие). Механизм действия данных препаратов связан с улучшением текучести крови, что может привести к появлению хронических внутренних кровотечений. Кроме того, они способствуют развитию язвы желудка.
- Антациды (Ренни, Алмагель). Данная группа препаратов нейтрализует или уменьшает скорость выделения желудочного сока, содержащего соляную кислоту, необходимую для нормального всасывания железа.
- Железосвязывающие препараты (Десферал, Эксиджад). Данные препараты обладают способностью связывать и выводить из организма железо, причем как свободное, так и входящее в состав трансферрина и ферритина. В случае передозировки возможно развитие железодефицитного состояния.
Во избежание развития железодефицитной анемии принимать данные препараты следует только по назначению врача, строго соблюдая дозировку и длительность использования.
Проявлениями железодефицитной анемии являются:
- мышечная слабость;
- повышенная утомляемость;
- одышка;
- учащенное сердцебиение;
- изменения кожи и ее придатков (волос, ногтей);
- поражение слизистых оболочек;
- поражение языка;
- нарушение вкуса и обоняния;
- склонность к инфекционным заболеваниям;
- нарушения интеллектуального развития.
Как говорилось ранее, железо входит в состав множества ферментов, участвующих в процессах клеточного дыхания и деления. Дефицит данного микроэлемента приводит к повреждению кожи — она становится сухой, менее эластичной, шелушится и трескается. Кроме того, привычный красный или розоватый оттенок слизистым оболочками и коже придают эритроциты, которые находятся в капиллярах данных органов и содержат оксигенированный гемоглобин. При снижении его концентрации в крови, а также в результате уменьшения образования эритроцитов, может отмечаться бледность кожных покровов.
Волосы истончаются, теряют привычный блеск, становятся менее прочными, легко ломаются и выпадают. Рано появляется седина.
Поражение ногтей является весьма специфичным проявлением железодефицитной анемии. Они истончаются, приобретают матовый оттенок, расслаиваются и легко ломаются. Характерной является поперечная исчерченность ногтей. При выраженном дефиците железа может развиться койлонихия – края ногтей приподымаются и изгибаются в обратную сторону, приобретая ложкообразную форму.
Слизистые оболочки относятся к тканям, в которых процессы клеточного деления происходят максимально интенсивно. Вот почему их поражение является одним из первых проявлений дефицита железа в организме.
При железодефицитной анемии поражается:
- Слизистая оболочка полости рта. Она становится сухой, бледной, появляются участки атрофии. Затрудняется процесс пережевывания и проглатывания пищи. Также характерно наличие трещин на губах, образование заед в углах рта (хейлоз). В тяжелых случаях изменяется цвет и снижается прочность зубной эмали.
- Слизистая оболочка желудка и кишечника. В нормальных условиях слизистая оболочка данных органов играет важную роль в процессе всасывания пищи, а также содержит в себе множество желез, вырабатывающих желудочный сок, слизь и другие вещества. При ее атрофии (вызванной дефицитом железа) нарушается пищеварение, что может проявляться диареей или запорами, болями в животе, а также нарушением всасывания различных питательных веществ.
- Слизистая оболочка дыхательных путей. Поражение гортани и трахеи может проявляться першением, чувством наличия инородного тела в горле, что будет сопровождаться непродуктивным (сухим, без мокроты) кашлем. Кроме того, слизистая оболочка дыхательных путей в норме выполняет защитную функцию, предотвращая попадание чужеродных микроорганизмов и химических веществ в легкие. При ее атрофии повышается риск развития бронхита, пневмонии и других инфекционных заболеваний органов дыхания.
- Слизистая оболочка мочеполовой системы. Нарушение ее функции может проявляться болями при мочеиспускании и во время полового акта, недержанием мочи (чаще у детей), а также частыми инфекционными заболеваниями в пораженной области.
Как уже говорилось, слизистая оболочка языка богата вкусовыми рецепторами, расположенными преимущественно в сосочках. При их атрофии могут появляться различные вкусовые нарушения, начиная со снижения аппетита и непереносимости некоторых видов продуктов (обычно кислой и соленой пищи), и заканчивая извращением вкуса, пристрастием к поеданию земли, глины, сырого мяса и других несъедобных вещей.
Нарушения обоняния могут проявляться обонятельными галлюцинациями (ощущением запахов, которых на самом деле нет) либо пристрастием к непривычным запахам (лака, краски, бензина и другим).
Склонность к инфекционным заболеваниям
При дефиците железа нарушается образование не только эритроцитов, но и лейкоцитов – клеточных элементов крови, обеспечивающих защиту организма от чужеродных микроорганизмов. Недостаток данных клеток в периферической крови повышает риск развития различных бактериальных и вирусных инфекций, который еще больше возрастает при развитии анемии и нарушении микроциркуляции крови в коже и других органах.
Важно отметить, что лечение железодефицитной анемии будет неэффективным, если не выявить и не устранить причину ее возникновения.
В диагностике железодефицитной анемии применяется:
- опрос и осмотр пациента;
- общий анализ крови;
- биохимический анализ крови;
- пункция костного мозга.
Первое, что должен сделать врач при подозрении на железодефицитную анемию – это тщательно опросить и обследовать пациента.
Врач может задать следующий вопросы:
- Когда и в какой последовательности начали появляться симптомы заболевания?
- Как быстро они развивались?
- Имеются ли схожие симптомы у членов семьи или ближайших родственников?
- Как питается пациент?
- Страдает ли пациент какими-либо хроническими заболеваниями?
- Каково отношение к алкоголю?
- Принимал ли пациент какие-либо медикаменты в течение последних месяцев?
- Если больна беременная женщина – уточняется срок беременности, наличие и исход предыдущих беременностей, принимает ли она препараты железа.
- Если болен ребенок – уточняется его масса при рождении, родился ли он доношенным, принимала ли мать препараты железа во время беременности.
Во время обследования врач оценивает:
- Характер питания – по степени выраженности подкожно-жировой клетчатки.
- Цвет кожи и видимых слизистых оболочек – особое внимание уделяется слизистой полости рта и языку.
- Придатки кожи – волосы, ногти.
- Мышечную силу – врач просит пациента сжать свою руку или использует специальный прибор (динамометр).
- Артериальное давление – оно может быть снижено.
- Вкус и обоняние.
Это первый анализ, назначаемый всем пациентам при подозрении на анемию. Он позволяет подтвердить или опровергнуть наличие анемии, а также дает косвенную информацию о состоянии кроветворения в красном костном мозге.
Кровь для общего анализа может браться из пальца или из вены. Первый вариант более подходит в том случае, если общий анализ является единственным лабораторным исследованием, назначенным пациенту (когда достаточно небольшого количества крови). Перед взятием крови кожу пальца всегда обрабатывают ватой, смоченной в 70% спирте, чтобы избежать занесения инфекции. Прокол производится специальной одноразовой иглой (скарификатором) на глубину 2 – 3 мм. Кровотечение в данном случае несильное и полностью останавливается практически сразу после взятия крови.
В том случае, если планируется выполнять сразу несколько исследований (например, общий и биохимический анализ) – берут венозную кровь, так как ее легче получить в больших количествах. Перед забором крови на среднюю треть плеча накладывается резиновый жгут, что приводит к наполнению вен кровью и облегчает определение их местоположения под кожей. Место прокола также должно быть обработано спиртовым раствором, после чего медсестра одноразовым шприцем прокалывает вену и набирает кровь для анализа.
Полученную одним из описанных методов кровь направляют в лабораторию, где она исследуется в гематологическом анализаторе – современном высокоточном приборе, имеющемся в большинстве лабораторий мира. Часть полученной крови окрашивают специальными красителями и исследуют в световом микроскопе, что позволяет визуально оценить форму эритроцитов, их строение, а при отсутствии или неисправности гематологического анализатора – произвести подсчет всех клеточных элементов крови.
При железодефицитной анемии мазок периферической крови характеризуется:
- Пойкилоцитозом – наличием в мазке эритроцитов различных форм.
- Микроцитозом – преобладанием эритроцитов, размер которых меньше нормы (могут встречаться и нормальные эритроциты).
- Гипохромией – цвет эритроцитов изменяется с ярко-красного на бледно-розовый.
| Исследуемый показатель | Что обозначает? | Норма | Возможные изменения при железодефицитной анемии |
| Концентрация эритроцитов (RBC) | При истощении запасов железа в организме нарушается эритропоэз в красном костном мозге, ввиду чего общая концентрация эритроцитов в крови будет снижена. | Мужчины (М): 4,0 – 5,0 х 10 12 /л. | Менее 4,0 х 10 12 /л. |
| Женщины (Ж): 3,5 – 4,7 х 10 12 /л. | Менее 3,5 х 10 12 /л. | ||
| Средний объем эритроцита (MCV) | При дефиците железа нарушаются процессы образования гемоглобина, в результате чего уменьшается размер самих эритроцитов. Гематологический анализатор позволяет максимально точно определить данный показатель. | 75 – 100 кубических микрометров (мкм 3 ). | Менее 70 мкм 3 . |
| Концентрация тромбоцитов (PLT) | Тромбоциты – клеточные элементы крови, отвечающие за остановку кровотечений. Изменение их концентрации может наблюдаться в том случае, если дефицит железа вызван хронической кровопотерей, что приведет к компенсаторному увеличению их образования в костном мозге. | 180 – 320 х 10 9 /л. | В норме или увеличена. |
| Концентрация лейкоцитов (WBC) | При развитии инфекционных осложнений концентрация лейкоцитов может значительно повышаться. | 4,0 – 9,0 х 10 9 /л. | В норме или увеличена. |
| Концентрация ретикулоцитов (RET) | В нормальных условиях естественным ответом организма на анемию является увеличение скорости образования эритроцитов в красном костном мозге. Однако при дефиците железа развитие данной компенсаторной реакции невозможно, ввиду чего снижается количество ретикулоцитов в крови. | М: 0,24 – 1,7%. | Уменьшена либо находится на нижней границе нормы. |
| Ж: 0,12 – 2,05%. | |||
| Общий уровень гемоглобина (HGB) | Как уже говорилось, дефицит железа приводит к нарушению образования гемоглобина. Чем дольше длится заболевание, тем ниже будет данный показатель. | М: 130 – 170 г/л. | Менее 120 г/л. |
| Ж: 120 – 150 г/л. | Менее 110 г/л. | ||
| Среднее содержание гемоглобина в одном эритроците (MCH) | Данный показатель более точно характеризует нарушение образования гемоглобина. | 27 – 33 пикограмм (пг). | Менее 24 пг. |
| Гематокрит (Hct) | Данный показатель отображает количество клеточных элементов по отношению к объему плазмы. Так как основное большинство клеток крови представлено эритроцитами, уменьшение их количества приведет к снижению гематокрита. | М: 42 – 50%. | Менее 40%. |
| Ж: 38 – 47%. | Менее 35%. | ||
| Цветовой показатель (ЦП) | Цветовой показатель определяется путем пропускания через взвесь эритроцитов световой волны определенной длины, которая поглощается исключительно гемоглобином. Чем меньше будет концентрация данного комплекса в крови, тем ниже будет значение цветового показателя. | 0,85 – 1,05. | Менее 0,8. |
| Скорость оседания эритроцитов (СОЭ) | Все клетки крови, а также эндотелий (внутренняя поверхность) сосудов, имеют отрицательный заряд. Они отталкиваются друг от друга, что способствует поддержанию эритроцитов во взвешенном состоянии. При уменьшении концентрации эритроцитов расстояние между ними увеличивается, и сила отталкивания уменьшается, в результате чего они будут оседать на дно пробирки быстрее, чем в нормальных условиях. | М: 3 – 10 мм/час. | Более 15 мм/час. |
| Ж: 5 – 15 мм/час. | Более 20 мм/час. |
В ходе данного исследования удается установить концентрацию различных химических веществ, находящихся в крови. Это дает информацию о состоянии внутренних органов (печени, почек, костного мозга и других), а также позволяет выявить множество заболеваний.
Существует несколько десятков биохимических показателей, определяемых в крови. В данном разделе будут описаны только те из них, которые имеют значение в диагностике железодефицитной анемии.
| Исследуемый показатель | Что обозначает? | Норма | Возможные изменения при железодефицитной анемии |
| Концентрация сывороточного железа | Вначале данный показатель может быть в норме, так как дефицит железа будет компенсироваться выделением его из депо. Только при длительном течении заболевания концентрация железа в крови начнет снижаться. | М: 17,9 – 22,5 мкмоль/л. | В норме или снижена. |
| Ж: 14,3 – 17,9 мкмоль/л. | |||
| Уровень ферритина в крови | Как говорилось ранее, ферритин является одним из основных видов депонирования железа. При недостатке данного элемента начинается мобилизация его из органов-депо, ввиду чего уменьшение концентрации ферритина в плазме является одним из первых признаков железодефицитного состояния. | Дети: 7 – 140 нанограмм в 1 миллилитре крови (нг/мл). | Чем дольше длится дефицит железа, тем меньше уровень ферритина. |
| М: 15 – 200 нг/мл. | |||
| Ж: 12 – 150 нг/мл. | |||
| Общая железосвязывающая способность сыворотки | Данный анализ основан на способности трансферрина, находящегося в крови, связывать железо. В нормальных условиях, каждая молекула трансферрина только на 1/3 связана с железом. При дефиците данного микроэлемента печень начинает синтезировать больше трансферрина. Концентрация его в крови повышается, однако количество железа, приходящегося на каждую молекулу, снижается. Определив, какая доля молекул трансферрина находится в несвязанном с железом состоянии, можно сделать выводы о выраженности дефицита железа в организме. | 45 – 77 мкмоль/л. | Значительно выше нормы. |
| Концентрация эритропоэтина | Как было упомянуто ранее, эритропоэтин выделяется почками, если ткани организма испытывают недостаток в кислороде. В норме данный гормон стимулирует эритропоэз в костном мозге, однако при дефиците железа данная компенсаторная реакция малоэффективна. | 10 – 30 международных миллиединиц в 1 миллилитре (мМЕ/мл). | Значительно выше нормы. |
Данное исследование заключается в прокалывании одной из костей организма (обычно грудины) специальной полой иглой и заборе нескольких миллилитров вещества костного мозга, которое потом исследуется под микроскопом. Это позволяет напрямую оценить выраженность изменения структуры и функции органа.
В начале заболевания никаких изменений в пунктате костного мозга не будет. При развитии анемии может отмечаться разрастание эритроидного ростка кроветворения (увеличения количества клеток-предшественниц эритроцитов).
Для выявления причины железодефицитной анемии применяется:
- анализ кала на наличие скрытой крови;
- рентгенологическое исследование;
- компьютерная томография;
- эндоскопические исследования;
- консультация других специалистов.
Причиной появления крови в кале (мелены) может стать кровотечение из язвы, распад опухоли, болезнь Крона, неспецифический язвенный колит и другие заболевания. Обильные кровотечения легко определяются визуально по изменению цвета каловых масс на ярко-красный (при кровотечении из нижних отелов кишечника) или черный (при кровотечении из сосудов пищевода, желудка и верхнего отдела кишечника).
Массивные однократные кровотечения практически не приводит к развитию железодефицитной анемии, так как быстро диагностируются и устраняются. Опасность в этом плане представляют длительные, небольшие по объему кровопотери, возникающие при повреждении (или изъязвлении) мелких сосудов желудочно-кишечного трата. В таком случае выявить кровь в кале возможно только с помощью специального исследования, которое назначается во всех случаях анемии неясного генеза.
С целью выявления опухолей или язв желудка и кишечника, которые могли стать причиной хронического кровотечения, применяется рентген с контрастом. В роли контраста используется вещество, которое не поглощает рентгеновские лучи. Обычно это взвесь бария в воде, которую пациент должен выпить непосредственно перед началом исследования. Барий покрывает слизистые оболочки пищевода, желудка и кишечника, в результате чего на рентгеновском снимке становится четко различима их форма, контур и различные деформации.
Перед проведением исследования необходимо исключить прием пищи в течение последних 8 часов, а при исследовании нижних отделов кишечника назначаются очистительные клизмы.
В данную группу включен ряд исследований, суть которых заключается во введении в полости организма специального аппарата с видеокамерой на одном конце, подсоединенной к монитору. Этот метод позволяет визуально исследовать слизистые оболочки внутренних органов, оценить их строение и функцию, а также выявить опухоль или кровотечение.
С целью установления причины железодефицитной анемии используется:
- Фиброэзофагогастродуоденоскопия (ФЭГДС) – введение эндоскопа через рот и исследование слизистой оболочки пищевода, желудка и верхних отделов кишечника.
- Ректороманоскопия – исследование прямой и нижнего отдела сигмовидной кишки.
- Колоноскопия – исследование слизистой оболочки толстого кишечника.
- Лапароскопия – прокалывание кожи передней стенки живота и введение эндоскопа в брюшную полость.
- Кольпоскопия – исследование влагалищной части шейки матки.
При выявлении заболевания различных систем и органов гематолог может привлекать специалистов из других областей медицины с целью постановки более точного диагноза и назначения адекватного лечения.
Для выявления причины железодефицитной анемии может понадобиться консультация:
- Диетолога – при выявлении нарушения питания.
- Гастролога – при подозрении на наличие язвы или других заболеваний желудочно-кишечного тракта.
- Хирурга – при наличии кровотечения из желудочно-кишечного тракта или другой локализации.
- Онколога – при подозрении на опухоль желудка или кишечника.
- Акушера-гинеколога – при наличии признаков беременности.
| Название продукта | Содержание железа в 100 г продукта |
| Продукты животного происхождения | |
| Печень свиная | 20 мг |
| Печень куриная | 15 мг |
| Печень говяжья | 11 мг |
| Яичный желток | 7 мг |
| Мясо кролика | 4,5 – 5 мг |
| Баранина, говядина | 3 мг |
| Куриное мясо | 2,5 мг |
| Творог | 0,5 мг |
| Коровье молоко | 0,1 – 0,2 мг |
| Продукты растительного происхождения | |
| Плоды шиповника | 20 мг |
| Морская капуста | 16 мг |
| Чернослив | 13 мг |
| Гречка | 8 мг |
| Семена подсолнечника | 6 мг |
| Смородина черная | 5,2 мг |
| Миндаль | 4,5 мг |
| Персик | 4 мг |
| Яблоки | 2,5 мг |
Основным направлением в терапии данного заболевания является использование препаратов железа. Диетотерапия, хотя и является важным этапом лечения, не в состоянии самостоятельно восполнить дефицит железа в организме.
Методом выбора являются таблетированные формы препаратов. Парентеральное (внутривенное или внутримышечное) введение железа назначается в случае, если невозможно полноценное всасывание данного микроэлемента в кишечнике (например, после удаления части двенадцатиперстной кишки), необходимо быстро восполнить запасы железа (при массивной кровопотере) либо при развитии побочных реакций от применения пероральных форм препарата.
| Название препарата | Механизм лечебного действия | Способ применения и дозы | Контроль эффективности лечения |
| Гемофер пролонгатум | Препарат сульфата железа, восполняющий запасы данного микроэлемента в организме. | Принимать внутрь, за 60 минут до или через 2 часа после еды, запивая стаканом воды. |
Рекомендуемые дозы:
- детям – 3 миллиграмма на килограмм массы тела в сутки (мг/кг/сут);
- взрослым – 100 – 200 мг/сут.
Перерыв между двумя последующими приемами железа должен составлять не менее 6 часов, так как в этот период клетки кишечника невосприимчивы к новым дозам препарата.
Длительность лечения – 4 – 6 месяцев. После нормализации уровня гемоглобина переходят на поддерживающую дозу (30 – 50 мг/сутки) еще на 2 – 3 месяца.
- Повышение количества ретикулоцитов в анализе периферической крови на 5 – 10 день после начала приема препаратов железа.
- Повышение уровня гемоглобина (обычно отмечается через 3 – 4 недели лечения).
- Нормализация уровня гемоглобина и количества эритроцитов на 9 – 10 неделе лечения.
- Нормализация лабораторных показателей – уровня сывороточного железа, ферритина крови, общей железосвязывающей способности сыворотки.
- Постепенное исчезновение симптомов дефицита железа отмечается на протяжении нескольких недель или месяцев.
Данные критерии используются для контроля эффективности лечения всеми препаратами железа.
Рекомендуемые дозы:
- взрослым для лечения анемии – 2 таблетки 2 раза в день;
- женщинам при анемии во время беременности – 1 – 2 таблетки 1 раз в сутки.
После нормализации уровня гемоглобина переходят на поддерживающую терапию (20 – 50 мг 1 раз в сутки).
- сульфат железа;
- фолиевую кислоту;
- витамин В12.
Данный препарат назначается женщинам во время беременности (когда повышается риск развития дефицита железа, фолиевой кислоты и витаминов), а также при различных заболеваниях желудочно-кишечного тракта, когда нарушается всасывание не только железа, но и многих других веществ.
При внутривенном введении железа высок риск передозировки, поэтому данная процедура должна выполняться только в условиях стационара под контролем специалиста.
Важно помнить, что некоторые лекарственные средства (и другие вещества) могут в значительной степени ускорять либо замедлять скорость всасывания железа в кишечнике. Применять их совместно с препаратами железа стоит осторожно, так как это может привести к передозировке последних, или, наоборот, к отсутствию лечебного эффекта.
| Медикаменты, способствующие всасыванию железа | Вещества, препятствующие всасыванию железа |
|
|
При неосложненном течении и правильно проводимом лечении необходимости в данной процедуре нет.
Показаниями к переливанию эритроцитов являются:
- массивная кровопотеря;
- снижение концентрации гемоглобина менее 70 г/л;
- стойкое снижение систолического артериального давления (ниже 70 миллиметров ртутного столба);
- предстоящее хирургическое вмешательство;
- предстоящие роды.
Эритроциты следует переливать максимально короткий промежуток времени, пока не будет устранена угроза жизни пациента. Данная процедура может осложниться различными аллергическими реакциями, поэтому перед ее началом необходимо провести целый ряд тестов на определение совместимости крови донора и реципиента.

Причиной затруднений в лечении железодефицитной анемии может быть:
- неправильно выставленный диагноз;
- неустановленная причина дефицита железа;
- поздно начатое лечение;
- прием недостаточных доз препаратов железа;
- нарушение режима приема медикаментов или диеты.
При нарушениях в диагностике и лечении заболевания возможно развитие различных осложнений, некоторые из которых могут представлять опасность для здоровья и жизни человека.
Осложнениями железодефицитной анемии могут быть:
- Отставание в росте и развитии. Данное осложнение характерно для детей. Оно обусловлено ишемией и связанными с ней изменениями в различных органах, в том числе в ткани головного мозга. Отмечается как задержка физического развития, так и нарушение интеллектуальных способностей ребенка, которые при длительном течении заболевания могут оказаться необратимыми.
- Анемическая кома. Развитие комы обусловлено критическим снижением доставки кислорода к головному мозгу. Внешне это проявляется потерей сознания, отсутствием реакции на речь и болевые раздражители. Кома является опасным для жизни состоянием, требующим срочной медицинской помощи.
- Развитие недостаточности внутренних органов. При длительном дефиците железа и наличии анемии могут поражаться практически все органы человека. Наиболее характерным является развитие сердечной недостаточности, почечной недостаточности и печеночной недостаточности.
- Инфекционные осложнения. Часто рецидивирующие инфекции могут сопровождаться поражением внутренних органов и развитием сепсиса (попадания гноеродных бактерий в кровоток и ткани организма), что особенно опасно у детей и людей пожилого возраста.
источник

 За главную причину развития железодефицитных состояний, понятное дело, принят дефицит железа;
За главную причину развития железодефицитных состояний, понятное дело, принят дефицит железа; Актиферрин;
Актиферрин;