Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Железодефицитная анемия знакома довольно большой части населения земного шара. В странах Европы проблему недостатка железа в организме решает Всемирная Организация Здравоохранения, у которой представлена оздоровительная программа «Гемоглобиновое оздоровление населения». В нашей стране, к сожалению, терапия и профилактика ЖДА находятся в зачаточном состоянии. Хотя ведутся непрерывные исследования, разрабатываются новые препараты, нет системно налаженного процесса терапии и профилактики, что приводит к понижению уровня железа.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В первую очередь необходимо разобраться, что такое железодефицитная анемия, в чем выражается механизм ее образования.
Поскольку железодефицитная форма анемии напрямую связана именно с дефицитом железа, необходимо разобраться, как происходит обмен этого элемента в организме. Он поступает вместе с пищей, солями и комплексами, содержащими железо, а также бывает гемовым (то есть помогает выработке гемоглобина) и негемовым. Элемент всасывается зачастую в двенадцатиперстной кишке, усваивается такое количество железа, которое нужно для стабильного функционирования органов. При железодефицитной анемии человек особенно остро нуждается в микроэлементе, поэтому всасывание происходит и в остальных отделах кишечника.
Когда железо попадает в кровь, оно соединяется с особым белком — плазменным трансферрином, который образуется в печени. Этот белок примерно на тридцать процентов насыщается железом и переносит его к клеткам костного мозга, в которые микроэлемент попадает при помощи эндоцитоза, а затем участвует в процессе образования гемоглобина.
Кроме внешних источников получения железа с пищей и витаминными комплексами, организм использует также резервный путь: после распада эритроцитов в селезенке остается некоторое количество железа, которое трансферрин также переносит к костному мозгу.
Таким образом, весь процесс обмена железа в организме представлен следующими процессами:
- усвоение элемента кишечником;
- транспорт вещества к клеткам при помощи трансферрина;
- разрушение эритроцитов и хранение образованного железа в печени и селезенке (депонирование);
- удаление железа из организма естественным путем.
Теоретически, получить анемию может каждый человек, но, как и с каждым заболеванием, существуют определенные группы людей, которые больше подвержены такому заболеванию:
- Чаще всего анемией страдают женщины, среди которых заболевают молодые представительницы слабого пола, беременные и девочки-подростки. Это обусловлено ежемесячной потерей крови женщинами при менструации.
- В подростковом возрасте анемия встречается практически у всех людей, поскольку начинается период быстрого роста, он может достигать целых пятидесяти процентов, при этом в большей мере железодефицитной анемией страдают девочки, у которых начинаются менструации.
- Среди младенцев тоже существует своя статистика, согласно которой близнецы при многоплодной беременности, а также дети, значительно опережающие сверстников в росте до первого года жизни, с вероятностью в шестьдесят процентов получат диагноз «железодефицитная анемия».
- К более пожилому возрасту (примерно к шестидесяти годам) гендерные рамки стираются и теперь анемией страдают в основном не женщины, а мужчины.
Железодефицитные анемии можно классифицировать разными способами.
По степени тяжести выделяют такие формы заболевания:
- легкая, при которой недостаток железа выражен неярко, содержание гемоглобина равно примерно 90/100 граммам на литр крови;
- средняя, при которой в крови в среднем содержится семьдесят/девяносто грамм гемоглобина на литр;
- сильная, при которой уровень гемоглобина понижается до семидесяти грамм на литр.
Классическая клиническая классификация, которой характеризуется анемия железодефицитная, включает в себя разные формы:
- Постгеморрагическую анемию, вызванную небольшими повторными кровопотерями.
- Малокровие беременных, связанное с тем, что в этот волнительный период жизни питание часто становится несбалансированным, а большая часть железа передается развивающемуся плоду. Возможно также появление малокровия в период кормления ребенка грудью.
- Анемию, появившуюся на фоне каких-либо патологий ЖКТ. Причиной такого состояния является нарушение всасывательной функции кишечника, неспособного усваивать железо в достаточном количестве. Такое заболевание появляется особенно часто после гастрэктомии и других оперативных вмешательств.
- Вторичную анемию, являющуюся следствием инфекций, опухолей или воспалений. Причина заключается в том, что большая часть железа теряется во время распада опухолевых клеток, могут возникать кровотечения различных масштабов, а также нужда в микроэлементе увеличивается в районе воспалительных очагов.
- Эссенциальную (или идиопатическую) анемию. Она представляет собой особый случай, при котором даже тщательные исследования не позволяют определить первопричину заболевания. Чаще всего при такой анемии наблюдаются индивидуальные особенности усвоения железа кишечником.
- Ювенильную форму, которая развивается чаще всего у девушек, а у юношей встречается достаточно редко.
Существует также классификация по стадиям развития железодефицитной анемии:
- При I стадии происходит превышение уровня потери железа над его получением, кишечник начинает усиленно всасывать железо из пищи.
- При II стадии запасы микроэлемента истощаются настолько, что это начинает мешать нормальному образованию красных кровяных клеток — эритропоэзу.
- III стадия характеризуется возникновением легкой степени анемии.
- IV стадия — уже вполне выраженная анемия средней степени, при которой наблюдается заметный недостаток эритроцитов.
- V стадия — возникает тяжелая степень анемии с нарушениями циркуляции крови, гипоксией в тканях.
Кроме того, выделяют еще два типа малокровия:
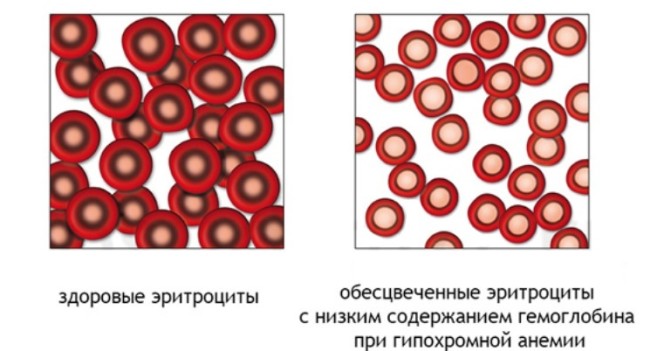
- гипохромная анемия, характеризующаяся снижением числа гемоглобина в эритроцитах, при этом изменяется цветовой показатель крови;
- микроцитарная анемия, когда нарушается процесс встраивания железа в костном мозге, образования эритроцитов.
Чаще всего железодефицитное малокровие представляет собой комбинацию, куда входит и микроцитарная, и гипохромная анемия.
Для предупреждения появления болезни важно знать, какие существуют причины железодефицитной анемии, поскольку только так можно определить свою принадлежность к группам риска.
Железодефицитная форма анемии может возникнуть, если у ребенка при рождении уже был недостаток железа.
Чаще всего это дети, которые родились раньше срока, если была многоплодная беременность с одним или более ребенком. Вероятность заболевания возрастает, если у матери тоже была диагностирована нехватка железа либо возникали кровотечения в последнем триместре или в процессе родов.
Другим фактором считается нарушение процесса поступления железа и его всасывания ЖКТ.
Причинами такого состояния могут быть:
- исключительно вегетарианская диета без употребления красного мяса;
- однообразная диета, в которой присутствует повышенное количество жиров и углеводов;
- нарушение процесса всасывания железа вследствие индивидуальных и наследственных особенностей организма.
Кроме этих причин, процесс усвоения железа может быть нарушен из-за наличия отклонений со стороны ЖКТ:
- рак желудка;
- оперативное вмешательство с целью частичного удаления желудка либо кишечника;
- хронический панкреатит;
- муковисцидоз, представляющий собой наследственное заболевание, поражающее системы желёз;
- целиакия, обусловлена тем, что белок глютен повреждает внутренние стенки кишечника, вследствие чего происходит дисфункция усвоения полезных элементов;
- энтеропатии, которые характеризуются как хронические болезни кишечника, протекающие без воспалительного процесса, и при которых возникают нарушения выработки ферментов, наблюдаются аномалии в строении ЖКТ.
Железодефицитная анемия и причины другие также может иметь: наиболее распространенными являются кровотечения различного происхождения и масштаба, среди которых выделяют кровоизлияния во внешнюю и внутреннюю среду. При этом в первом случае зачастую происходят кровотечения из ЖКТ в результате эрозий и язв, а также варикоза кишечника. По причине таких кровопотерь, даже если они будут незначительны, возникает потеря железа и, как следствие, гемоглобина.
Кровоизлияния во внутреннюю среду чаще всего выражаются в виде изолированного гемосидероза легких, при котором возникают периодические кровоизлияния в альвеолы, а гемоглобин, находившийся в этом потерянном количестве крови, повторно не используется.
Кроме вышеперечисленных причин железодефицитной анемии у взрослых, можно также выявить наличие в организме сильного воспалительного процесса или опухолей, при этом резко увеличивается уровень потребления дефицитного железа тканями.
Тем людям, кто подозревает у себя развитие малокровия, необходимо знать симптоматику, поскольку, как правило, неприятные ощущения и недомогания появляются при средней степени анемии, от которой необходимо систематически лечиться.
В целом заболевание клинически проявляется в двух вариантах: анемическом и сидеропеническом.
Анемический синдром обусловлен недостатком гемоглобина и эритроцитов, им сопровождается железодефицитная анемия, и симптомы при этом чаще всего наблюдаются такие:
- упадок сил;
- апатия;
- усталость;
- может шуметь в ушах;
- черные точки перед глазами.
Во время движения быстро появляется одышка, ускоряется сердцебиение, могут появиться частые обмороки. При более тяжелой стадии может ухудшиться память и мозговая работоспособность, а также появится постоянная сонливость.
Недостаток важных элементов в крови приводит к тахикардии и аритмии, тона сердца глухие при прослушивании. При внешнем осмотре больного анемическим синдромом можно заметить белесость кожных покровов и слизистых, по утрам часто возникает отек лица.
Сидеропенический синдром (или гипосидероз) характеризуется острой нехваткой железа в тканях, вследствие чего понижается активность большинства ферментов.
При этом синдроме наблюдаются сопутствующие признаки железодефицитной анемии:
- Извращение вкуса, при котором людей тянет съесть малосъедобное или вовсе не пригодное в пищу. Чаще всего такое проявление наблюдается у подростков, хотя свойственно и зрелым женщинам.
- Хочется съесть соленые, острые, кислые блюда, а также использовать много пряностей.
- Извращенное обоняние, когда человеку нравятся те ароматы, которые остальные люди считают невыносимыми.
- Недостаток мышечной силы, сильная утомляемость, вызванная недостатком миоглобина и гипоксией тканей.
- Пересыхание, отшелушивание кожного покрова, появление трещинок, сухие, ломкие и тусклые волосы, легко ломающиеся истонченные ногти, наблюдается их ложкообразная вогнутость.
- Трещины и «заеды» в уголках рта — ангулярный стоматит, встречается примерно у пятнадцати процентов больных.
- Глоссит, при котором наблюдается неприятное, распирающее чувство в языке, кончик красного цвета, он становится гладким, поскольку атрофируются сосочки. Зачастую появляются проблемы с зубами.
- Наблюдается сухость слизистой пищевода, трудно и больно глотать пищу, развивается гастрит и энтерит.
- Склеры окрашиваются в голубоватый цвет, что обусловлено истончением их оболочки по причине недостаточного образования коллагена в организме, начинают просвечивать кровеносные сосуды.
- Возникает слабость сфинктеров мочевыводящих путей, при этом часто невозможно удержать мочу при смехе, чихании и кашле, а также может возникнуть ночное недержание.
- Может на длительное время увеличиться температура тела до 37—38 градусов.
Кроме того, человек становится восприимчив к респираторно-вирусным и инфекционным заболеваниям, поскольку снижается способность лейкоцитов к фагоцитозу и, как следствие, понижается уровень иммунитета. Нарушается регенеративная функция организма, плохо заживают повреждения кожи и слизистых оболочек.
Кроме клинических проявлений этих двух синдромов, симптомы железодефицитной анемии также делятся на пять степеней заболевания:
- Легкая степень протекает с отсутствием симптоматических проявлений.
- Средняя степень: упадок сил, тяжело сфокусировать внимание, падает активность мозга, бледность слизистых и кожи.
- Тяжелая степень: при движениях возникает одышка, учащается сердцебиение, возникает аритмия, появляется головная боль и головокружение, наблюдается шум в ушах, нарушается нормальный сон, снижается аппетит и появляется желание съесть кусочек мела, грязи или другого несъедобного вещества. А также начинают нравиться запахи краски, ацетона, бензина, пациент часто болеет простудами и ОРВИ, при внешнем осмотре наблюдается бледная окраска кожи и слизистых, ногти и волосы ломкие, хрупкие.
- Анемическая прекома характеризуется наличием одышки даже при отсутствии физической нагрузки, постоянной тахикардии, прогрессирующей сонливости и слабости, кожные покровы с синюшным оттенком. Могут появиться галлюцинации, депрессия и другие расстройства психики.
- Самой тяжелой стадией считается анемическая кома: важно знать, чем опасна такая форма заболевания. Резко падает артериальное давление, возникает частое поверхностное дыхание, больной не может глубоко дышать, появляется рвота, пациент может упасть в обморок. Может отсутствовать реакция на внешние раздражители.
При обращении в больницу врач в первую очередь должен собрать анамнез и опросить больного на предмет его самочувствия, а также наличия похожих симптомов у родственников. После этого должен быть произведен внешний осмотр кожных покровов и слизистых, особое внимание обращается на их цвет.
Основным способом выявления анемии является, разумеется, общий и биохимический анализ крови, в ходе которых выявляется уровень гемоглобина, цветной показатель крови, количество эритроцитов и так далее.
Кроме того, может быть произведена:
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- пункция кости с целью исследования костного мозга для оценки процесса кроветворения;
- при наличии тахикардии или аритмии назначается электрокардиограмма.
После точной установки диагноза можно начинать лечение железодефицитной анемии. В традиционной медицине используют методы восполнения дефицитного железа в организме, направленные на общее улучшение состояния больного.
Это устранение первопричины возникновения анемии, поскольку качественно излеченное заболевание, вызвавшее дефицит железа, является первым шагом на пути к избавлению от недомоганий.
Необходимо также изменить свой распорядок дня в более активную сторону:
- больше гулять на свежем воздухе;
- заниматься спортом.
Изменить принципы питания, в первую очередь — увеличить употребление белка, есть больше творога, рыбы, мяса, яиц. Перестать употреблять жирные блюда, восполнять недостаток жиров в организме при помощи растительных масел.
Употреблять меньше молока и крепко заваренного чая, поскольку они замедляют процесс усвоения железа кишечником.
Нет необходимости ограничивать себя в углеводах, рекомендуются:
- разнообразные каши;
- пудинги;
- варенье;
- блюда из фруктов, овощей и бобовых;
- ввести в рацион как можно больше блюд, которые содержат витамины B и С: мясо, рыба, творог, дрожжи, капуста, отруби.
И, разумеется, важнейшим принципом смены диеты является постоянное употребление продуктов, содержащих большое количество железа:
- печень;
- икра;
- красное мясо;
- крольчатина и индюшатина;
- персики;
- черника;
- гречневая, овсяная, ячневая и пшеничная каша.
Железосодержащие препараты необходимо употреблять между основными приемами пищи, при этом необходимо запивать их соком или водой, но не молоком. Если анемия развилась до тяжелой формы, то назначаются уколы препаратов железа внутривенно либо внутримышечно, а также может быть произведено переливание эритроцитарной массы из донорской крови.
Все вышеперечисленные методы являются основным ответом на вопрос, как лечить железодефицитную анемию, — и при неукоснительном следовании всем врачебным рекомендациям болезнь отступит.
Методы профилактики заболевания делятся на две основные части:
- Профилактические меры до возникновения заболевания (первичная профилактика). Для этого людям, которые потенциально входят в группы риска по заболеваемости анемией, назначаются железосодержащие препараты. А также рекомендуется смена основ питания: повышенное количество продуктов животного происхождения в рационе, содержащих много белков, дробное питание маленькими порциями пять раз в день. Следует отказаться от жирного, острого, соленого и слишком горячего, добавить употребление поливитаминных комплексов. К мерам первичной профилактики можно отнести и профилактику заболеваний ЖКТ, дабы не вызвать нарушения в процессе усваивания полезных веществ организмом.
- Вторичная профилактика производится уже после того, как заболевание было диагностировано, и представляет собой в основном периодические обследования больных анемией и принятие мер по излечению рецидивов.
Если не обращать внимания на симптомы и лечение заболевания, вполне вероятно скорое развитие осложнений:
- Помимо ухудшения психологического состояния может возникнуть сильное нарушение концентрации внимания, снижение памяти, частая раздражительность и эмоциональная неустойчивость.
- В более тяжелых случаях может возникнуть анемическая кома, которая характеризуется отсутствием реакции на внешние раздражители и дефицитом кислорода в головном мозге вследствие сильного недостатка гемоглобина, переносящего кислород ко всем тканям организма.
- Кроме анемической комы, могут возникнуть общие нарушения в работе внутренних органов, например, сердца, печени, почек, и ухудшение их состояния, особенно если были выявлены хронические заболевания со стороны этих органов.
Информацию о железодефицитной анемии необходимо знать каждому, поскольку заболевание не такое простое и безобидное, как кажется.
При своевременном определении уровня гемоглобина в крови и быстро проведенном лечении можно предотвратить многие серьезные осложнения, которые могут привести даже к коме.
Здоровье каждого человека находится в его руках. Стоит внимательно следить за своим организмом, который подает тревожные звоночки при любом патологическом процессе, и таком как железодефицитная анемия, и лечение тогда не будет изнурительным, долгим.
источник
ЛЕКАРСТВЕННЫЕ СРЕДСТВА, ВЛИЯЮЩИЕ НА КРОВЕТВОРЕНИЕ.
I. ЛС, ВЛИЯЮЩИЕ НА ЭРИТРОПОЭЗ
Эритропоэз – процесс образования эритроцитов, который обычно протекает в кроветворной ткани костного мозга.
ЛС, влияющие на эритропоэз – это группа лекарственных средств, регулирующих функцию красного ростка кроветворения. Эти препараты используют для лечения анемий.
АНЕМИЯ – уменьшение числа эритроцитов, гематокрита и/или уровня гемоглобина в крови.
В зависимости от величины этого показателя (Hb) различают:
ЛЕКАРСТВЕННЫЕ СРЕДСТВА, ПРИМЕНЯЕМЫЕ
ДЛЯ ЛЕЧЕНИЯ ГИПОХРОМНЫХ АНЕМИЙ
Основные средства – препараты железа.
Железо входит в состав гемоглобина, миоглобина, ферментов; обратимо связывает кислород и участвует в ряде окислительно-восстановительных реакций, играет важную роль в процессе кроветворения.
1. ЛС, применяемые внутрь – железа закисного сульфат, ферроградумет, Сорбифер дурулес, ферроплекс, железа лактат, гемостимулин, гемофер, тардиферон, сироп алоэ с железом, раствор «Тотем» (в амп), феррамид.
Все они покрыты оболочкой.
2. ЛС, применяемые внутримышечно– феррум лек, фервитол, жектовер.
3. ЛС, применяемые внутривенно– феррум лек, ферковен, ферлецид, винофер.
Для нормального всасывания железа необходимы соляная кислота и пепсин желудочного сока, которые высвобождают железо из соединений и переводят его в ионизированную форму.
Аскорбиновая кислота восстанавливает трехвалентное железо (окисное) в двухвалентное (закисное).
В слизистой оболочке кишечника железо с белком апоферритином образует комплекс – ферритин, который обеспечиваетпрохождение железа через кишечный барьер в кровь. Транспорт поступившего в кровь железа осуществляется с помощью белка трансферрина, синтезируемого клетками печени, который доставляет железо к различным тканям.
ТАРДИФЕРОН (железо + аскорбиновая кислота + мукопротеаз) – это мукополисахарид, получаемый из слизистой кишечника; обеспечивает лучшую переносимость со стороны ЖКТ и лучшую биодоступность.
ФЕРРОГРАДУМЕТ – активное вещество железа сульфат на полимерном губкообразном носителе (на градумете). Применяют по одной таблетке один раз в день за час до еды. Высвобождение железа происходит в двенадцатиперстной кишке (в начальном отделе тонкой кишки).
Клинические симптомы дефицита железа:
Развиваются медленно, часто незаметны.
Физическое и умственное истощение, головокружение, парастезии, глоссит, у детей дефицит железа часто сопровождается замедлением роста и развития, бледностью кожных покровов, слабостью, головокружением, обмороками.
Поступление достаточного количества железа приводит к быстрому улучшению состояния.
Анемия устраняется обычно через 2 месяца, однако восполнение депо железа в ткани продолжается 6 и более месяцев. Лечение производят, в основном, перорально. Вводить препараты парентерально следует только в крайнем случае (при нарушении всасывания железа).
Железо является элементом, хорошо вступающим в реакцию. Его не следует вводить вместе с другими лекарственными веществами.
Некоторые компоненты пищи (танин чая, соли кальция, фосфорная кислота, фитин и др.) образуют с железом в просвете ЖКТ трудновсасываемые комплексы. Поэтому препараты железа следует принимать натощак за час до еды или через 2 часа после еды.
При приеме препаратов железа внутрь при разжевывании возможно потемнение зубной эмали, так как железо образует комплексы с сероводородом.
Поэтому препараты железа выпускают в капсулах или в таблетках.
При внутривенном введении железо повреждает стенки сосудов. Отсюда – боли в мышцах и суставах, бронхоспазм, гипотензия, тромбофлебит, возможно развитие анафилактического шока.
Главная опасность при парентеральном введении состоит в циркуляции свободного железа из-за резкого повышения связывающей способности трансферрина, что может привести к летальному исходу. То есть несвязанное с белками железо является «сосудистым ядом», уменьшая тонус мелких артериол и венул, оно повышает их проницаемость.
Отравление чаще бывает у детей. При отравлениях может быть кровавая рвота, кровавый понос, сосудистый шок. Смерть может наступить через 12-48 часов после приема. После отравления часто остаются острые рубцы в области желудка и значительное повреждение печени.
Лечение: вызывание рвоты; прием молока, яиц для образования железобелкового комплекса; промывание однопроцентным гидрокарбонатом натрия для образования труднорастворимого карбоната железа.
Антидот – ДЕФЕРОКСАМИН (ДЕСФЕРАЛ) (в амп 0,5 и 2 г сухого вещества + 5 мл дист.воды в/м или в/в капельно 10-20 мл каждые 3-12 часов). Он удаляет железо не только из плазмы крови, но и из ткани, где может быть в виде ферритина или гемосидерина.
Железо накапливается после приема внутрь – в костном мозге, после инъекции – в печени.
Суточная доза – 100-200мг двухвалентного железа. Более высокие дозы с точки зрения гемопоэза бессмысленны и только усиливают побочные эффекты.
Внутрь принимают двухвалентное железо, парентерально – трехвалентное железо.
Скорость ликвидации железодефицитной анемии повышается при одновременном введении микроэлементов: медь, кобальт, магний, цинк, марганец.
Необходимы для восстановления и поддержки активности содержащих их ферментов, участвующих в транспорте железа через клетку слизистой оболочки кишечника, во включении железа в гемм и в биосинтезе порфирина.
Все порфирины при соединении с железом, магнием, цинком образуют хилаты. Играют важную роль во многих окислительно-восстановительных реакциях, а также в стимуляции созревания ретикулоцитов.
Способствует поддержанию эластичности мембран эритроцитов. При недостаточности эритроцитов быстро утрачивает свою функцию и разрушается в селезенке.
КОБАЛЬТ (коамид — соединение кобальта с амидом никотиновой кислоты):
Стимулирует эритропоэз, способствует усвоению железа для образования гемоглобина.
Основные побочные эффекты при приеме железа:
В тяжелых случаях – гемосидероз, лейкоцитурия, окрашивание зубов и каловых масс в черный цвет, запоры (связанные с сероводородом — стимулятором моторики кишечника).
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Только сон приблежает студента к концу лекции. А чужой храп его отдаляет. 8506 — 

193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Гипохромная анемия или, как ее еще называют, гипохромия – это заболевание, которое характеризуется снижением уровня гемоглобина в крови. Обнаружить данную патологию можно благодаря простому исследованию – клиническому анализу крови.
Гипохромная анемия – это не одно заболевание. Под этим термином объединяются сразу несколько разновидностей анемий. Однако каждая из них характеризуется снижением уровня гемоглобина в крови. Гемоглобин – это белок, который содержит в своем составе железо. Гемоглобин транспортируется эритроцитами и отвечает за газовый обмен в организме. Если уровень гемоглобина в крови падает, то это приводит к развитию гипоксии органов и тканей. В результате, они не в состоянии нормально функционировать, что серьезно сказывается на здоровье человека.
Если обратиться к греческому языку, то можно узнать, что анемия переводится как малокровие. Это понятие как нельзя лучше отражает суть данного нарушения. Анемия может сопутствовать самым разнообразным заболеваниям, которые тем или иным образом связаны с системой кроветворения.
Кроме того что при гиперхромии снижается уровень гемоглобина в крови, в ней падает численность эритроцитов. Люди, страдающие анемией, в большей степени подвергаются атакам различных вирусов и бактерий. Установлено, что пациенты с анемий в 2 раза чаще обращаются к врачам по поводу кишечных и респираторно-вирусных инфекций.
Гиперхромная анемия характеризуется снижением цветового показателя крови. Эритроциты изменяют свою нормальную форму двояковогнутого диска на кольцеобразную форму. В середине таких красных кровяных телец появляется светлый круг, который окаймлен темным кольцом.
Анемия является распространенным нарушением не только среди взрослых людей, но и среди детей. Сразу после рождения ребенок имеет определенный запас железа, который он получил от матери. Если эти запасы не пополнять, то у малыша разовьется анемия.
В зависимости от разновидности анемии будут отличаться причины, приводящие к ее развитию.
Кровотечения, сопровождающиеся потерями крови в больших объемах: при длительных и обильных менструациях, во время операции или на фоне полученной травмы.
Погрешности в питании с недостаточным поступлением в организм витаминов и минералов с пищей. Зачастую по поводу анемии к врачам обращаются вегетарианцы и люди, придерживающиеся строгих диет.
Скрытые внутренние кровотечения, которые могут присутствовать на постоянной основе, либо возобновляться время от времени. Такие кровопотери человек может не замечать. Их источниками часто являются больные десна, воспаленные геморроидальные узлы, пораженные стенки кишечника или желудка, матка и яичники.
Инфекционные заболевания, имеющие хроническое течение. К ним относят туберкулез и гепатит. Железо в организме перераспределяется и плохо всасывается. У людей в преклонном возрасте к анемии часто приводят болезни почек и печени.
Отравление организма различными ядами и химикатами.
Во время вынашивания плода организм женщины нуждается в железе в большей мере, чем в обычные периоды ее жизни. Поэтому беременность всегда сопряжена с риском развития анемии.
Паразитарные инвазии, в частности, заражение глистами, могут приводить к развитию анемии.
Всевозможные патологии крови могут стать причиной развития анемии.
К гибели красных кровяных телец приводят аутоиммунные заболевания, что также способствует развитию анемии.
Отдельно нужно отметить причины анемии у малышей, недавно появившихся на свет, а также у детей, которые родились недоношенными.
Резус-конфликт матери и ребенка.
Заражение плода во время его внутриутробного развития вирусами гепатита, краснухи или иными заболеваниями.
Серьезные погрешности в меню беременной женщины.
Полученные во время родов травмы.
Если кормить ребенка неправильно, не соблюдая рекомендации педиатра, то это в обязательном порядке приведет к развитию анемии. Часто подобная ситуация наблюдается у детей, которые питаются искусственными смесями.
Подростки также находятся в группе риска по развитию анемии. Способствует этому гормональная перестройка и периоды активного роста организма.
Симптомы гипохромной анемии легкой степени тяжести можно действительно спутать с хронической усталостью, с нервным перенапряжением или физическим переутомлением. Однако тяжесть их проявления напрямую зависят от стадии анемии по гемоглобину. Чем его в крови меньше, тем заметнее будут признаки имеющегося малокровия.
К первым симптомам анемии относят:
Ухудшение самочувствия, что проявляется в легком недомогании.
Ослабление концентрации внимания.
Постоянное чувство физической усталости.
В зависимости от того, какая у человека степень тяжести анемии, будут различаться ее симптомы. Об этом можно узнать из таблицы.
Первая (легкая) степень тяжести
Зачастую симптомы нарушения отсутствуют, человек не знает о своей патологии. Возможна незначительная слабость и легкое недомогание.
У больного кружится голова.
Пациент может замечать у себя одышку, которой не было ранее.
Кожа и слизистые оболочки приобретают неестественную бледность.
Сердце начинает биться чаще.
Периодически возникает чувство онемения рук и ног.
Изменяются вкусовые предпочтения, искажается обоняние.
Если не лечить анемию, то возможен летальный исход.
У ребенка симптомы анемии могут не проявляться вовсе. Зачастую данное нарушение диагностируют только после сдачи крови на анализ. Чтобы не пропустить начало анемии, взрослые должны внимательно следить за состоянием здоровья ребенка.
Настораживать должны такие проявления, как:
Ребенок выглядит очень бледным по сравнению со своими сверстниками.
Малыш плохо спит. У него отсутствует аппетит.
В уголках рта могут появляться небольшие трещины.
Физическое и умственное развитие ребенка задерживается.
Если не лечить анемию, то она становится причиной серьезных проблем со здоровьем, а в тяжелых случаях может даже привесит к летальному исходу.
Гипохромная железодефицитная анемия может быть нескольких видов, среди которых:
Микроцитарная железодефицитная анемия. Именно этот вид анемии является самым распространенным. Развивается нарушение на фоне кровотечений, при недостаточном поступлении железа извне (с пищей), либо при условии, что организм не в состоянии этот микроэлемент адекватно усваивать. Также этот вид анемии часто диагностируется у кормящих матерей и у беременных. В группу риска входят дети и женщины детородного возраста.
Сидероахрестическая, или как ее называют, железонасыщенная анемия. Этот вид нарушения характеризуется нормальным уровнем железа в крови, но всасываться оно не может, что приводит к снижению численности молекул гемоглобина в эритроцитах. Такой анемии в большей степени подвержены пожилые люди, алкоголики, а также пациенты, перенесшие отравление ядохимикатами, либо лекарственными препаратами.
Железоперераспределительная анемия развивается в том случае, когда уровень железа в крови повышается на фоне разрушения эритроцитов. Подобное состояние нередко сопутствует туберкулезу, а также заболеваниям, сопровождающимся гнойными процессами.
Анемия смешанного типа. Такая анемия развивается на фоне нехватки в организме витамина В12 и железа. Человек, страдающий подобным нарушением, часто устает, у него ухудшается естественная защита организма, наблюдаются отеки, сосредоточенные в области рук.
У многих людей, впервые столкнувшихся с диагнозом «гипохромная анемия», возникает вопрос – что это такое: наследственное или приобретенное заболевание? На самом деле патология может передаваться по наследству и развиваться в течение жизни. Врожденная форма анемии манифестирует при наличии иных болезней крови, а приобретенная форма – это следствие оперативных вмешательств, инфекции и интоксикаций.
Всемирная организация здравоохранения приводит устрашающие статистические данные. По их сведениям, от анемии страдает каждая 3 женщина и каждый 4 мужчина на планете. Причем нарушение протекает у них в хронической форме. Причиной тому являются скрытые болезни, погрешности в рационе, что способствует нехватке железа для нормальной выработки гемоглобина. При этом сами люди не обращаются к врачам за помощью. Они считают, что их повышенная утомляемость и плохое самочувствие напрямую связано с частыми стрессами и физической усталостью.
Чтобы выставить диагноз доктор осматривает пациента и выслушивает его жалобы. В обязательном порядке врач уточняет, страдали ли от анемии ближайшие кровные родственники. Следующим этапом диагностики является проведение лабораторных исследований. Обязательно сдают кровь на анализ, чтобы подсчитать уровень эритроцитов и гемоглобина в ней.
источник
Клинический анализ крови — наиболее простое исследование, которое помогает выявить серьёзные заболевания. Показатель низкого уровня гемоглобина является признаком гипохромной анемии, или гипохромии.
Гипохромная анемия — собирательный термин для нескольких видов анемий. Характеризуется снижением уровня гемоглобина (железосодержащий белок, присутствующий в составе клеток крови). Это приводит к кислородному голоданию органов и тканей организма. В результате нехватки кислорода они перестают выполнять свои функции, что чревато серьёзными осложнениями.
Анемия с греческого переводится как малокровие. Может встречаться при любом заболевании, которое каким-либо образом связано с поражением крови.
Важно! Люди с низким уровнем гемоглобина болеют в 2 раза чаще кишечными инфекциями и ОРЗ.
При малокровии уменьшается не только уровень гемоглобина и эритроцитов, но и изменяется цветовой показатель. Кровяные клетки также меняют размер и форму, они приобретают вид кольца с просветлением в середине и тёмным ободком по краям.
Проблема анемии часто встречается в педиатрической практике. При рождении у малыша вырабатывается определённое количество железа. В последующем его необходимо пополнять. Если этого не происходит, вероятность появления болезни повышается.
Причины зависят от вида анемии. Однако чаще всего провоцируют заболевание:
- обильные кровотечения (менструации, послеоперационные или сильные травмы);
- несбалансированное питание с недостаточным количеством витаминов, белков. Характерно для людей, которые придерживаются строгой диеты, а также для вегетарианцев;
- внутренние кровоизлияния. Кровопотери могут быть незначительными, но постоянными (частыми). К ним относятся кровоточивость дёсен, геморрой, заболевания ЖКТ. При миоме (доброкачественной опухоли) матки и кисте яичников их полости заполняются кровью, гемоглобин превращается в другие соединения и постепенно рассасывается. В медицине такое явление называется «псевдопотеря крови»;
- хронические инфекционные болезни — при туберкулёзе, энтероколите, гепатите происходит перераспределение железа или его плохое усвоение. У пожилых людей анемию часто провоцируют болезни печени, почек;
- интоксикация, отравление химическими элементами — встречается при железонасыщенной анемии;
- беременность — в этот период организму требуется повышенное количество железа;
- глисты;
- заболевания крови;
- аутоиммунные болезни провоцируют гибель эритроцитов, что приводит к снижению гемоглобина.
Анемия у новорождённых и недоношенных детей появляется при:
- резус-конфликте;
- инфицировании плода в период вынашивания вирусами герпеса, краснухи;
- неправильном питании будущей мамы;
- родовой травме.
У грудничка заболевание может развиться вследствие неправильного питания. В основном это происходит при искусственном вскармливании.
Гипохромная анемия часто встречается в подростковом возрасте, когда происходит изменение гормонального фона.
Медики выделяют несколько видов гипохромной анемии:
- железодефицитная (микроцитарная) – встречается наиболее часто. Причиной могут стать частые кровотечения, недостаток железа и его плохая усвояемость, физиологические процессы (лактация, беременность). Наблюдается больше у детей и молодых женщин;
- железонасыщенная (сидероахрестическая) – характеризуется нормальным уровнем железа в крови, однако этот элемент не всасывается, в результате чего гемоглобин не вырабатывается. Чаще встречается у людей преклонного возраста. Патология наблюдается при алкогольной интоксикации, отравлениях ядами или химическими веществами, длительном употреблении лекарственных препаратов;
- железоперераспределительная — возникает при большой концентрации железа в крови после распада эритроцитов (красных кровяных клеток). Заболевание часто встречается при туберкулёзе, гнойных инфекционных процессах;
- смешанная — развивается вследствие дефицита витамина В12 и железа. Среди основных симптомов выделяют быструю утомляемость, снижение иммунитета, отёчность верхних конечностей.
Болезнь может носить наследственный или приобретённый характер.
- Приобретённая форма возникает после перенесённых операций, инфекционных заболеваний, при отравлениях.
- Врождённая анемия встречается при болезнях крови.
По данным ВОЗ, каждая третья женщина и каждый шестой мужчина страдают хронической формой болезни. Дело в том, что хронические заболевания, несбалансированное питание, диеты приводят к недостатку железа в организме и снижению уровня гемоглобина. Больные привыкают к слабости, плохому самочувствию, объясняя это переутомлением и стрессами.
Длительное время больные не обращают внимания на ухудшение состояния, списывая плохое самочувствие на стрессы и усталость.
Симптомы полностью зависят от степени тяжести анемии. Сначала все пациенты жалуются на:
- общее недомогание;
- быструю усталость;
- нарушение внимание;
- снижение физической выносливости;
- сонливость.
Симптомы выражены слабо. Присутствуют слабость, недомогание.
- онемение конечностей;
- хрупкость ногтей;
- выпадение волос;
- нарушения вкуса и обоняния.
Эта степень заболевания может привести к смерти.
У детей, особенно грудного возраста, симптомы выражены слабо. Диагностировать заболевание часто удаётся только после сдачи анализа крови. Родителям необходимо обратить внимание на следующие признаки:
- бледные кожные покровы;
- плохой сон и аппетит;
- вялость;
- частые простудные заболевания;
- трещинки в уголках рта;
- отставание в физическом и психомоторном развитии.
Длительное игнорирование заболевание может привести к летальному исходу, поэтому патология нуждается в обязательном лечении.
В первую очередь врач проводит внешний осмотр, изучает клинические проявления, наследственные патологии. Диагноз подтверждается на основании исследования общего анализа крови, в котором показан уровень гемоглобина и количество эритроцитов (красных кровяных клеток), позволяющих определить тип анемии и цветовой показатель.
Норма гемоглобина, г/л
Патология, г/л
 Феррум Лек
Феррум Лек  Фенюльс
Фенюльс  Гемофер
Гемофер Средства народной медицины принимают только в качестве поддерживающей терапии и в комплексе с лекарственными препаратами.
- Утром рекомендуется съедать по 100–150 г тёртой моркови со сметаной.
- В течение дня употреблять по несколько кусочков варёной тыквы.
- Крапива улучшает состав крови, повышает уровень гемоглобина и эритроцитов. Для приготовления настоя необходимо измельчить 10 г листьев, запарить стаканом кипятка и настоять 10 мин. Жидкость принимать по 1 ст. л. 3 раза в день.
- Смесь из сухофруктов. Измельчить курагу, чернослив, изюм, инжир, шиповник в равных пропорциях, добавить мёд. Принимать 3–4 раза в день по 1 ст. л.
- Отвар шиповника.
В комплексе с медикаментозным лечением больным рекомендована диетотерапия.
- Ежедневно в рационе должно присутствовать не менее 130–150 г белков животного происхождения (говядина, телятина).
Белки способствуют выработке гемоглобина и эритроцитов.
- рыба, мясо, печень (нежирные);
- творог;
- грибы;
- яйца;
- чёрный и белый хлеб;
- дрожжи;
- гранатовый сок;
- бобовые (горох, фасоль, чечевица);
- ягоды и фрукты с большим содержанием витамина С — шиповник, чёрная смородина, гранатовый сок.
Употреблять в чистом виде гранатовый сок не рекомендуется, лучше разводить его со свекольным в пропорции 1:1.
Продукты, которые препятствуют всасыванию железа:
- овсянка, пшено;
- чай;
- листовая зелень;
- молочные продукты;
- кофе;
- блюда с высоким содержанием жиров.
Продукты, которые следует исключить из рациона — галерея
| I завтрак | II завтрак | Обед | Полдник | Ужин |
|
|
|
|
|
- Каша из проса. Замочить 250 г хлопьев в 500 мл яблочного сока на ночь. Утром проварить смесь в кастрюле с толстым дном в течение 10 мин. В просе содержатся микроэлементы, которые необходимы для укрепления иммунитета.
- Печёная свёкла. Овощ вымыть, обрезать побеги на высоту 1,5 см от корнеплода. Смазать обильно оливковым маслом, присолить морской солью. Запекать в духовом шкафу при температуре 175°С около 45 мин.
- Напиток из дрожжей. 10 г живой культуры растереть в 100 мл воды, оставить на 50 мин. Пить небольшими глотками.
- Ягодный салат. Для приготовления потребуется взять по 50 г малины, ежевики, клубники. Добавить 1 банан и яблоко. Фрукты смешать, сбрызнуть лимонным соком и полить жидким мёдом (1 ст. л.).
- Морс из рябины. 100 г сушёных ягод измельчить, добавить 300 г цветов рябины и 10 г мяты. Залить кипятком в пропорции 2 ст. л. на 200 мл воды. Остудить.
При своевременном обращении к врачу прогноз в большинстве случаев благоприятный. При отсутствии лечения гипохромная анемия может привести к:
- снижению иммунитета;
- задержке роста, умственного и психомоторного развития (у детей);
- развитию кардиомиопатии — при недостаточном поступлении кислорода сердце начинает работать с удвоенной силой. Это приводит к сердечной недостаточности;
- увеличению печени;
- хронической анемии.
Низкий уровень гемоглобина негативно сказывается на нервной системе.
Основной профилактической мерой считается правильное и сбалансированное питание. В рационе должны присутствовать продукты, богатые железом.
- Говяжья печень, почки.
- Перепелиные и куриные яйца.
- Свежие овощи и фрукты — брюссельская капуста, хурма, гранат, свёкла, курага.
Особое внимание на профилактику анемии следует обратить женщинам, поскольку из-за менструации они теряют крови в два раза больше, чем мужчины.
При появлении первых признаков недомогания следует сразу обратиться к врачу и пройти комплексное обследование. В противном случае гипохромная анемия может привести к серьёзным проблемам со здоровьем.
источник
При недостатке фолиевой кислоты говорят о возникновении фолиеводефицитном типе анемии. Такая патология приводит к нарушению синтеза ДНК и сбою нормального созревания клеток. Особенно патология опасная для женщин, вынашивающих ребенка. Для предотвращения негативных последствий назначают лечение анемии фолиевой кислотой.
Фолиевая кислота важна для организма благодаря своим полезным свойствам. Она поддерживает хорошее психоэмоциональное состояние человека, способствует выработке гормонов «счастья». Также вещество принимает участие в производстве гемоглобина.
Помимо этого, фолацин помогает в следующем:
- деление, рост и развитие клеток;
- укрепление иммунной системы;
- поддержание функционирования сердечно-сосудистой системы;
- предотвращение нарушения работы пищеварительных органов;
- выработка аминокислот и ферментов;
- поддержание кроветворения;
- стабилизация деятельности нервной системы.
Особенно важно вещество в период планирования и вынашивания ребенка. Благодаря ему беременность протекает без осложнений, а плод развивается в соответствии с нормами. Витамин В9 позволяет избежать преждевременных родов, выкидышей, возникновения дефектов у малыша.
Фолиеводефицитная анемия развивается вследствие недостатка фолиевой кислоты в организме.
Возникнуть дефицит может вследствие следующих причин:
- недостаточное количество витамина в пище;
- патологии желудочно-кишечного тракта;
- наличие паразитов в организме;
- пристрастие к спиртным напиткам;
- прием медикаментов.
Анемия при дефиците фолиевой кислоты проявляется следующими симптомами:
- бледность кожных покровов;
- сухость кожи;
- тахикардия;
- быстрая утомляемость;
- одышка;
- нарушение концентрации внимания;
- ломкость ногтей;
- приступы головокружения;
- перепады настроения.
При возникновении указанных признаков при анемии у детей и взрослых, следует обратиться к врачу.
Терапия анемии проводится комплексным путем. В первую очередь устраняют причину, спровоцировавшую развитие этой проблемы, например, лечат болезни желудка, борются с паразитами, избавляются от алкогольной зависимости. При тяжелом течении заболевания назначают переливание крови для восполнения необходимо количества эритроцитов.
Затем применяют при железодефицитной анемии фолиевую кислоту. При легкой степени патологии пациенты принимают витамин В9 в виде таблеток. Если же заболевание протекает в тяжелой форме, когда у человека имеются проблемы с пищеварительными органами, препятствующие всасыванию витамина, препарат вводят внутривенно.
Дозировка фолиевой кислоты при анемии составляет 1-5 мкг. Терапия занимает 4-6 недель, в запущенных случаях – 3 месяца. Вместе с фолацином доктора часто назначают прием витамина В12. В процессе лечения пациенты регулярно сдают кровь для оценки эффективности терапии.
В аптеках можно найти фолиевую кислоту в таблетках. Препарат имеет такое же название, как и сам витамин. Одна таблетка включает в себя 1 мг вещества. Данное средство применяют чаще всего, так как оно наиболее подходящее по дозировке и стоимости.
Также продаются такие препараты как Фолацин и Апо-фолик. Они содержат в себе большую дозу, которая превышает суточную норму фолиевой кислоты, — 5 мг. Поэтому данные средства подходят больше для лечения пациентов с выраженным дефицитом витамина В9.
Отличным препаратом является и Фолио. В нем помимо фолиевой кислоты находится еще и йод. Благодаря этому средству нет необходимости в дополнительном приеме йода. Его часто назначают в качестве профилактики дефицита витамина В9, так как дозировка фолиевой кислоты в нем небольшая.
Терапия фолиеводефицитной анемии у человека не занимает много времени и не усложняет жизнь пациентов, но все же лучше предупредить ее развитие.
Для профилактики патологии врачи рекомендуют следующее:
- Правильно питаться, чтобы с пищей поступало достаточное количество В9 и прочих витаминов;
- Пить фолацин только при согласовании с доктором;
- Не злоупотреблять спиртными напитками;
- Не увлекаться приемом лекарственных средств без разрешения врача;
- Своевременно лечить заболевания желудочно-кишечного тракта.
Фолиеводефицитная анемия вызывает неприятные симптомы, которые при запущенности болезни способны вызывать различные осложнения. Поэтому важно вовремя проходить лечение. Принимать фолиевую кислоту при анемии следует только после прохождения обследования и консультации с доктором.
Видаль: https://www.vidal.ru/drugs/folic_acid__33566
ГРЛС: https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGu >
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Приведены рекомендации по применению лекарственных препаратов железа при железодефицитной анемии в различных клинических ситуациях.
Рассматриваются причины неэффективности терапии препаратами железа, а также особенности путей введения.
The paper gives recommendations for the use of iron drugs in iron deficiency anemia in different clinical situations.
It considers the causes of ineffective therapy with iron preparations and the specific ways of their administration.
Л. И. Дворецкий – ММА им. И.М. Сеченова
L. I. Dvoretsky – I. M. Sechenov Moscow Medical Academy
Ж елезодефицитная анемия (ЖДА) — клинико-гематологический синдром, характеризующийся нарушением синтеза гемоглобина в результате дефицита железа, развивающегося на фоне различных патологических (физиологических) процессов, и проявляющийся признаками анемии и сидеропении.
В основе развития ЖДА лежат разнообразные причины, среди которых основное значение имеют следующие:
— хронические кровопотери различной локализации (желудочно-кишечные, маточные, носовые, почечные) вследствие различных заболеваний;
— нарушение всасывания поступающего с пищей железа в кишечнике (энтериты, резекция тонкого кишечника, синдром недостаточного всасывания, синдром «слепой петли»);
— повышенная потребность в железе (беременность, лактация, интенсивный рост и др.);
— алиментарная недостаточность железа (недостаточное питание, анорексии различного происхождения, вегетарианство и др.).
При выявлении причины развития ЖДА основное лечение должно быть направлено на ее устранение (оперативное лечение опухоли желудка, кишечника, лечение энтерита, коррекция алиментарной недостаточности и др.). В целом ряде случаев радикальное устранение причины ЖДА не представляется возможным, например, при продолжающихся меноррагиях, наследственных геморрагических диатезах, проявляющихся носовыми кровотечениями, у беременных и при некоторых других ситуациях. В таких случаях основное значение приобретает патогенетическая терапия железосодержащими лекарственными препаратами. Лекарственные препараты железа (ПЖ) являются средством выбора для коррекции дефицита железа и уровня гемоглобина у больных ЖДА. ПЖ следует предпочитать пищевым продуктам, содержащим железо.
Таблица 1. Основные лекарственные препараты железа для приема внутрь
| Препарат | Дополнительные компоненты | Лекарственная форма | Количество двухвалентного железа, мг |
| Хеферол | Фумаровая кислота | Капсулы | |
| Никотинамид | |||
| Витамины группы В | |||
| Иррадиан | Аскорбиновая кислота | ||
| Фолиевая кислота | |||
| Цианкобаламин | |||
| Цистеин, | Драже | ||
| фруктоза, дрожжи | |||
| * Железо находится в виде трехвалентного в форме сложного комплекса (как в ферритине), не обладающего прооксидантными свойствами | |||
В настоящее время в распоряжении врача имеется большой арсенал лекарственных ПЖ, характеризующихся различным составом и свойствами, количеством содержащегося в них железа, наличием дополнительных компонентов, влияющих на фармакокинетику препарата, лекарственной формой. В клинической практике лекарственные ПЖ применяются внутрь или парентерально. Путь введения препарата у больных ЖДА определяется конкретной клинической ситуацией.
Лечение препаратами железа для приема внутрь
В большинстве случаев для коррекции дефицита железа при отсутствии специальных показаний ПЖ следует назначать внутрь. На российском фармацевтическом рынке имеется широкий выбор ПЖ для приема внутрь. Они различаются количеством содержащихся в них солей железа, в том числе двухвалентного железа, наличием дополнительных компонентов (аскорбиновая и янтарная кислоты, витамины, фруктоза и др.), лекарственными формами (таблетки, драже, сиропы, растворы), переносимостью, стоимостью. Основными принципами лечения ПЖ для приема внутрь являются следующие:
— предпочтительное назначение больным ЖДА при отсутствии специальных показаний к применению ПЖ парентерально;
— назначение ПЖ с достаточным содержанием двухвалентного железа;
— назначение ПЖ, содержащих вещества, усиливающие всасывание железа;
— избегать одновременного приема пищевых веществ и лекарственных препаратов, уменьшающих всасывание железа;
— нецелесообразность одновременного назначения витаминов группы В, В12, фолиевой кислоты без специальных показаний;
— избегать назначения ПЖ внутрь при наличии признаков нарушения всасывания в кишечнике;
— достаточная продолжительность насыщающего курса терапии (не менее 1-1,5 мес);
— необходимость проведения поддерживающей терапии ПЖ после нормализации показателей гемоглобина в соответствующих ситуациях.
В табл.1 представлены основные лекарственные ПЖ для приема внутрь, зарегистрированные в России.
При выборе конкретного препарата и оптимального режима дозирования необходимо иметь в виду, что адекватный прирост показателей гемоглобина при наличии ЖДА может быть обеспечен поступлением в организм от 30 до 100 мг двухвалентного железа. Учитывая, что при развитии ЖДА всасывание железа увеличивается по сравнению с нормой и составляет 25 — 30% (при нормальных запасах железа — всего 3 — 7%), необходимо назначать от 100 до 300 мг двухвалентного железа в сутки. Применение более высоких доз не имеет смысла, поскольку всасывание железа при этом не увеличивается. Таким образом, минимальная эффективная доза составляет 100 мг, а максимальная — 300 мг двухвалентного железа в сутки. Индивидуальные колебания в количестве необходимого железа обусловлены степенью дефицита железа в организме, истощения запасов, скоростью эритропоэза, всасываемостью, переносимостью и некоторыми другими факторами. С учетом этого при выборе лекарственного ПЖ следует ориентироваться не только на содержание в нем общего количества, но главным образом на количество двухвалентного железа, которое только и всасывается в кишечнике. Так, например, при назначении препарата с низким содержанием двухвалентного железа (ферроплекс) количество принимаемых таблеток должно быть не менее 8 — 10 в сутки, в то время как препараты с высоким содержанием двухвалентного железа (ферроградумент, сорбифер дурулес и др.) можно принимать в количестве 1 — 2 таблетки в сутки.
С помощью современной технологии в настоящее время выпускаются ПЖ с замедленным высвобождением из них железа благодаря наличию инертных субстанций, из которых через мелкие поры постепенно поступает железо. К таким препаратам относятся ферроградумент, сорбифер-дурулес, фенюльс. Это обеспечивает пролонгированный эффект всасывания и снижает частоту нарушений со стороны желудочно-кишечного тракта. Входящие в состав многих лекарственных форм ПЖ аскорбиновая кислота, цистеин, фруктоза усиливают всасывание железа. Необходимо учитывать, что всасывание железа может уменьшаться под влиянием некоторых содержащихся в пище веществ (фосфорная кислота, соли, кальций, фитин, танин), а также при одновременном применении ряда медикаментов (тетрациклины, альмагель, соли магния). Для лучшей переносимости ПЖ следует принимать во время еды. В то же время всасывание железа лучше при приеме лекарственных препаратов перед едой.
В случаях назначения ПЖ в достаточной дозе на 7 -10-й день от начала лечения наблюдается повышение количества ретикулоцитов. Нормализация уровня гемоглобина отмечается в большинстве случаев через 3 — 4 нед от начала лечения. В ряде случаев сроки нормализации показателей гемоглобина затягиваются до 6 — 8 нед. Иногда наблюдается резкое скачкообразное повышение гемоглобина. Эти индивидуальные колебания нормализации гемоглобина могут быть обусловлены выраженностью ЖДА, степенью истощения запасов железа, а также не полностью устраненной причины (хронические кровопотери и др.).
Среди побочных проявлений на фоне применения ПЖ внутрь наиболее часто возникают тошнота, анорексия, металлический вкус во рту, запоры, реже — поносы. Развитие запоров обусловлено, по всей вероятности, связыванием в кишечнике сероводорода, являющегося одним из стимулов кишечной перистальтики. В большинстве случаев современные ПЖ вызывают незначительные побочные явления, требующие их отмены и перехода на парентеральный путь введения.
Диспептические расстройства могут уменьшаться при приеме препаратов после еды или уменьшении дозы.
Причины неэффективности терапии ПЖ для приема внутрь:
— отсутствие дефицита железа (неправильная трактовка природы гипохромной анемии и ошибочное назначение ПЖ);
— недостаточная дозировка ПЖ (недоучет количества двухвалентного железа в препарате);
— недостаточная длительность лечения ПЖ;
— нарушение всасывания ПЖ, назначаемых внутрь у больных с соответствующей патологией;
— одновременный прием препаратов, нарушающих всасывание железа;
— продолжающиеся хронические (невыявленные) кровопотери, чаще всего из желудочного тракта;
— сочетание ЖДА с другими анемическими синдромами (В12-дефицитной, фолиеводефицитной).
Лечение ПЖ для парентерального введения
ПЖ могут применяться парентерально при следующих клинических ситуациях:
— нарушение всасывания при патологии кишечника (энтериты, синдром недостаточности всасывания, резекция тонкого кишечника, резекция желудка по Бильрот II с включением двенадцатиперстной кишки);
— обострение язвенной болезни желудка или двенадцатиперстной кишки;
— непереносимость ПЖ для приема внутрь, не позволяющая дальнейшее продолжение лечения;
— необходимость более быстрого насыщения организма железом, например у больных ЖДА, которым предстоят оперативные вмешательства (миома матки, геморрой и др.).
В табл. 2 представлены ПЖ, использующиеся для парентерального введения.
В отличие от ПЖ для приема внутрь в инъекционных препаратах железо всегда находится в трехвалентной форме.
Общая ориентировочная доза ПЖ для внутримышечного введения, необходимая для коррекции дефицита железа и анемии, может быть рассчитана по формуле: А = К • (100 — 6 • Нв) • 0,0066, где А — число ампул, К — масса больного в кг, НВ — содержание гемоглобина в гр%. При расчете необходимого количества ампул феррум ЛЕК для внутривенного введения можно также пользоваться приведенной формулой. При этом в 1-й день вводят 1/2 ампулы (2,5 мл), во 2-й день — 1 ампулу (5 мл), в 3-й день — 2 ампулы (10 9 мл). В последующем препарат вводят 2 раза в неделю до достижения необходимой рассчитанной общей дозы.
На фоне парентерального лечения ПЖ, особенно при внутривенном применении, нередко возникают аллергические реакции в виде крапивницы, лихорадки, анафилактического шока. Кроме того, при внутримышечном введении ПЖ может возникать потемнение кожи в местах инъекций, инфильтраты, абсцессы. При внутривенном введении возможно развитие флебитов. Если ПЖ для парентерального введения назначают больным гипохромной анемией, не связанной с дефицитом железа, имеется повышенный риск возникновения тяжелых нарушений из-за «перегрузки» железом различных органов и тканей (печень, поджелудочная железа и др.) с развитием гемосидероза. В то же время при ошибочном назначении ПЖ внутрь никогда не наблюдается возникновение гемосидероза.
Тактика лечения ЖДА при различных клинических ситуациях
Лечение больных ЖДА имеет свои особенности в зависимости от конкретной клинической ситуации с учетом многих факторов, в том числе характера основного заболевания и сопутствующей патологии, возраста больных (дети, старики), выраженности анемического синдрома, дефицита железа, переносимости ПЖ и др. Далее приводятся наиболее часто встречающиеся в клинической практике ситуации и некоторые особенности лечения больных ЖДА.
ЖДА у новорожденных и детей. Основной причиной ЖДА у новорожденных считается наличие ЖДА или скрытого дефицита железа у матери во время беременности. У детей раннего возраста наиболее частой причиной ЖДА является алиментарный фактор, в частности вскармливание исключительно молоком, поскольку содержащееся в женском молоке железо всасывается в незначительных количествах. Среди ПЖ, которые показаны новорожденным и детям наряду с соответствующей коррекцией питания (витамины, минеральные соли, животный белок), следует назначать препараты для приема внутрь, содержащие малые и средние дозы двухвалентного железа (ферроплекс, фенюльс). Предпочтительнее назначение ПЖ в каплях или в виде сиропа (актиферрин, мальтофер). У детей раннего возраста удобно применение ПЖ в виде жевательных таблеток (мальтоферфол).
ЖДА у девушек-подростков является чаще всего следствием недостаточных запасов железа в результате дефицита железа у матери во время беременности. При этом имеющийся у них относительный дефицит железа в период интенсивного роста и с появлением менструальных кровопотерь может приводить к развитию клинико-гематологических признаков ЖДА. Таким больным показана терапия ПЖ для приема внутрь. Целесообразно использование препаратов, содержащих различные витамины (фенюльс, иррадиан и др.), так как в период интенсивного роста повышается потребность в витаминах группы А,В,С. После восстановления показателей гемоглобина до нормальных значений следует рекомендовать повторные курсы лечения, особенно если устанавливаются обильные месячные или имеются другие незначительные кровопотери (носовые, десневые).
ЖДА у беременных является самым частым патогенетическим вариантом анемий, возникающих во время беременности. Чаще всего ЖДА диагностируется во II — III триместре и требует коррекции лекарственными ПЖ. Целесообразно назначать препараты, содержащие аскорбиновую кислоту (ферроплекс, сорбифер дурулес, актиферин и др.). Содержание аскорбиновой кислоты должно превышать в 2 — 5 раз количество железа в препарате. С учетом этого оптимальными препаратами могут быть ферроплекс и сорбифер дурулес. Суточные дозы двухвалентного железа у беременных с нетяжелыми формами ЖДА могут не превышать 50 мг, так как при более высоких дозах вероятно возникновение различных диспептических расстройств, к которым и без того склонны беременные. Комбинации ПЖ с витамином В 12 и фолиевой кислотой, а также ПЖ, содержащих фолиевую кислоту (фефол, ирровит, мальтоферфол), не оправданы, так как фолиеводефицитная анемия у беременных возникает редко и имеет специфические клинико-лабораторные признаки.
Парентеральный путь введения ПЖ у большинства беременных без специальных показаний следует считать нецелесообразным. Лечение ПЖ при верификации ЖДА у беременных должно проводиться до конца беременности. Это имеет принципиально важное значение не только для коррекции анемии у беременной, но главным образом для профилактики дефицита железа у плода.
По рекомендации ВОЗ все беременные на протяжении II — III триместров беременности и в первые 6 мес лактации должны получать ПЖ.
ЖДА у женщин, страдающих меноррагиями. Независимо от причины меноррагий (миома, эндометриоз, дисфункция яичников, тромбоцитопатии и др.) и необходимости воздействия на соответствующий фактор, необходима длительная терапия ПЖ для приема внутрь. Доза, режим дозирования и конкретный ПЖ подбираются индивидуально с учетом содержания железа в препарате, его переносимости и т.д. При выраженной анемии с клиническими признаками гипосидероза целесообразно назначение препаратов с высоким содержанием двухвалентного железа, что позволяет, с одной стороны, осуществлять адекватную компенсацию дефицита железа, а с другой — облегчает и делает более удобным прием ПЖ (1 — 2 раза в сутки). После нормализации уровня гемоглобина необходимо проводить поддерживающую терапию ПЖ в течение 5 — 7 дней после окончания менструации. При удовлетворительном состоянии и стабильных показателях гемоглобина возможны перерывы в лечении, которые, однако, не должны быть длительными, так как продолжающиеся у женщин меноррагии быстро истощают запасы железа с риском рецидива ЖДА.
Таблица 2. ПЖ для парентерального введения
источник