Наследственные гемолитические анемии — результат врожденного дефекта гемоглобина, ферментов или мембран эритроцитов. Соответственно выделяют три группы наследственных гемолитических анемий:
- Гемоглобинопатии (серповидноклеточная анемия, гемоглобинопатия HbSC).
- Ферментопатии (анемии при недостаточности глюкозо-6-фосфат дегидрогеназы).
- Мембранопатии (наследственный микросфероцитоз, овалоцитоз и пойкилоцитоз).
Серповидноклеточная анемия — наследственное заболевание системы крови, характеризующееся генетическим дефектом, в результате которого происходит нарушение строения белка гемоглобина (гемоглобинопатия). Образующийся при этом аномальный гемоглобин S (HbS) отличается по своим электрофизиологическим свойствам от нормального гемоглобина (HbA) здорового человека, в результате чего изменяются и сами эритроциты, приобретая характерную удлиненную форму, под микроскопом напоминающую серп (отсюда и название заболевания).
Серповидноклеточная анемия — заболевание, развивающееся у гомозигот по аллелю, кодирующему гемоглобин S, имеющий структурные аномалии молекулы гемоглобина и способный к полимеризации при отдаче кислорода или снижении его парциального давления. В эритроцитах образуются волокна (тактоиды), формирующие студенистую сеть, изменяющие форму эритроцитов на серповидную и повышающие их жесткость, что затрудняет прохождение эритроцитов по мелким сосудам. Как следствие возникает закупорка этих сосудов, и развиваются многочисленные инфаркты в селезенке, легких, почках и головном мозге.
Заболевание проявляется обычно в детском возрасте. Характерны бледность, утомляемость, задержка роста, повышенная чувствительность к инфекциям. В результате хронического гемолиза развиваются желтуха и желчнокаменная болезнь.
Характерными симптомами анемии являются трофические язвы голеней, приапизм, повторные инфаркты легких, хроническое легочное сердце, некроз почечных сосочков, обусловленные ухудшением реологических свойств крови. Возможно развитие кровоизлияний в сетчатку с последующими рубцеванием и отслойкой сетчатки.
Заболевание является хроническим. Течение заболевания нередко осложняется инфекцией, в частности сальмонеллезом, приводящим к остеомиелиту. Иногда возникает асептический некроз головки бедренной кости. Тяжелым осложнением и у детей, и у взрослых является инсульт.
Нередко развиваются угрожающие жизни больных острые кризы. Самый частый из них — болевой криз. Боль локализуется в спине, конечностях и ребрах, длится несколько дней или недель, сопровождается лихорадкой, но концентрация гемоглобина в крови нормальная. Возможно развитие острого синдрома грудной клетки, проявляющегося болью в грудной клетке, легочными инфильтратами и гипоксией.
У детей, а иногда и у взрослых, со спленомегалией развиваются секвестрационные кризы, характеризующиеся депонированием крови в селезенке и сопровождающиеся артериальной гипотонией и шоком, падением концентрации гемоглобина в крови.
Редко развиваются гемолитические кризы, характеризующиеся вторичной желтухой и снижением концентрации гемоглобина в крови.
При вирусной инфекции (обычно парвавирусе В19) развиваются апластические кризы, сопровождающиеся резким снижением гемоглобина и уменьшением количества ретикулоцитов в периферической крови.
Сходные клинические проявления имеет гемоглобинопатия HbSC. Она протекает менее тяжело, но с выраженной спленомегалией.
Гемоглобин S при серповидноклеточной анемии выявляют после обработки эритроцитов метабисульфатом натрия, что приводит к отдаче кислорода. С помощью электрофореза (более точный метод) можно количественно определить гемоглобин S и отличить гомозиготную от гетерозиготной анемии или от других аномалий строения гемоглобина.
Гемоглобин при серповидноклеточной анемии снижен до 50–100 г/л, при гетерозиготности по HbS его уровень нормальный. Средний эритроцитарный объем может быть увеличенным, наблюдается непрямая гипербилирубинемия и нейтрофильный лейкоцитоз, количество тромбоцитов повышено.
В мазках периферической крови выявляют серповидные эритроциты, иногда тельца Говела–Жолли и мишеневидные эритроциты.
Специфическим методом лечения является лечение гидроксимочевиной, повышающей уровень фетального гемоглобина и снижающей уровень гемолиза. Эффективность препарата усиливается назначением эритропоэтина. Этот метод лечения применяют только больным с тяжелой анемией.
Основное лечение направлено на предупреждение острых и хронических осложнений. Не следует допускать обезвоживания, длительного пребывания на большой высоте.
Детям от 3-х месяцев до 5 лет показано введение менингококковой вакцины и вакцины против Haemophilus influenza типа В. Детям старше 5 лет назначают профилактическую терапию пенициллином по 125–250 мг внутрь ежедневно. В случае лихорадки срочно проводят интенсивную противомикробную терапию.
Всем больным с хронической гемолитической анемией назначают фолиевую кислоту 1 мг внутрь 1 раз в сутки.
При болевом кризе в/в вводят жидкость и проводят обезболивающую терапию анальгетиками. Наиболее эффективны длительные инфузии морфина. Но следует помнить о склонности больных с рецидивирующим болевым синдромом к наркотической зависимости. Переливание крови не устраняет боль, повторные же переливания могут привести к гемосидерозу.
При остром синдроме грудной клетки проводят ингаляции кислорода и инфузионную терапию и назначают антибиотики широкого спектра действия (цефтриаксон и эритромицин). При снижении РаО2 в крови ниже 60 мм рт. ст. проводят обменное переливание крови.
Лечение секвестрационного криза направлено на восстановление гемодинамики. Основным лечением апластического криза является трансфузионная терапия.
Лечение остеомиелита проводят с учетом результата бактериологического исследования биопсийного материала. Трофические язвы голени лечат возвышенным положением нижних конечностей, интенсивными местными воздействиями и при отсутствии эффекта проводят трансфузионную терапию и пересадки полнослойных лоскутов кожи. Приапизм устраняется регидратационной терапией или хирургической декомпрессией.
Излечение от серповидноклеточной анемии у некоторых больных возможно с помощью аллотрансплантации костного мозга. Но отбор для этого лечения сложен и широко не применяется. В настоящее время интенсивно развиваются методы генотерапии.
Ферментопатические гемолитические анемии — группа заболеваний, обусловленных дефицитом активности эритроцитарных ферментов. Врожденный дефицит ферментов (пируваткиназы, глюкозо-6-фосфатизомеразы, гексокиназы, глюкозо-6-фосфатдегидрогеназы) приводит к развитию анемии. Чаще всего встречается дефицит глюкозо-6-фосфатдегидрогеназы.
Нормальные эритроциты защищены от действия окислителей за счет метаболизма глюкозы по пентозофосфатному пути, являющемуся источником восстановленного глутатиона, препятствующего окислению сульфгидрильных групп гемоглобина и мембраны эритроцитов. Образующиеся свободные радикалы кислорода при контакте с токсинами или лекарствами в эритроцитах резко увеличивают метаболизм глюкозы по этому пути.
При недостаточности глюкозо-6-фосфатдегидрогеназы в эритроцитах не образуется необходимое количество восстановленного глутатиона, что приводит к окислению сульфгидрильнх групп гемоглобина с образованием телец Гейнца и мембран эритроцитов и развитию хронического или эпизодического гемолиза.
Гем глюкозо-6-фосфатдегидрогеназы расположен на Х-хромосоме. Поэтому недостаточность глюкозо-6-фосфатдегидрогеназы наследуется сцеплено с Х-хромосомой главным образом у мужчин — выходцев из Африки, Средиземноморья и Китая. У женщин заболевание наблюдается редко.
Гемолитические кризы — основное клиническое проявление этой ферментопатической анемии — развиваются обычно быстро, в течение нескольких часов и только под действием провоцирующих факторов. К ним относятся лекарственные средства (сульфаниламиды, хинин, нитрофурантоин, аспирин, феназопиридин), инфекции и бобы, принимаемые с пищей.
Содержание глюкозо-6-фосфатдегидрогеназы снижено главным образом в стареющих эритроцитах, и они более подвержены гемолизу. В момент криза в мазках периферической крови выявляются тельца Гейнца. Характерно быстрое снижение гематокрита, повышение в плазме концентрации свободного гемоглобина и непрямого билирубина и снижение уровня гаптоглобина. Гемолитический криз проходит быстро, обычно самостоятельно после разрушения старых эритроцитов.
К концу первых суток тельца Гейнца удаляются селезенкой. После их удаления в крови появляются эритроциты с полукруглыми краевыми дефектами («укусы» эритроцитов), фрагменты эритроцитов и небольшое количество микросфероцитов. После криза уровень глюкозо-6-фосфатдегидрогеназы может нормализоваться за счет преобладания в крови популяции молодых эритроцитов. Активность фермента следует определить через 1,5–2 мес после криза.
Основное внимание следует уделить профилактике гемолитических кризов: лечению инфекции, исключению приема некоторых лекарственных средств и употребления в пищу бобов. Гемотрансфузии проводят по строгим показателям. Во время кризов с гемоглобинурией проводят адекватную гидратацию для поддержания нормальной функции почек.
Мембранопатии — наследственные заболевания, характеризующиеся структурными аномалиями белков эритроцитов, приводящими к нарушениям структуры их мембран и внесосудистому гемолизу. Различают три формы наследственных мембранопатий: микросфероцитоз, овалоцитоз и стоматоцитоз.
Заболевание наследуется в большинстве случаев по аутосомно-доминантному типу и характеризуется дефектом одного из белков цитоскелета эритроцитов, приводящим к потере части их мембраны с уменьшением отношения площади к объему. Эритроциты превращаются в микросфероциты, имеющие средний диаметр меньше 6,3 мкм и среднюю толщину больше 2,1 мкм.
Наследственный микросфероцитоз может выявиться как у детей, так и у взрослых. У больных находят синдром анемии, желтуху и спленомегалию. Желтуха сопровождается образованием пигментных камней в желчном пузыре и желчевыводящих путях даже у детей. В костном мозге развивается гиперплазия эритроидного ростка.
Анемия нормохромная, умеренная (гемоглобин 90–100 г/л). В мазке крови выявляют микросфероциты — мелкие клетки без центрального просветления. Характерна способность микросфероцитов к гемолизу в гипотонических растворах меньшей концентрации в отличие от нормальных эритроцитов. Секвестрация микросфероцитов происходит в селезенке.
Диагностическое значение имеет спонтанный гемолиз — число эритроцитов, разрушившихся после инкубации крови в течение 48 ч. У здоровых людей он не превышает 4%, у больных с наследственным микросфероцитозом достигает 15–50%. Спонтанный гемолиз при добавлении в кровь глюкозы резко снижается. Прямая проба Кумбса отрицательная в отличие от аутоиммунной гемолитической анемии, при которой она положительна.
Клиническое выздоровление наступает после спленэктомии, хотя микроцитоз остается, но гемолиз значительно уменьшается. С профилактической целью назначают длительно фолиевую кислоту (1 мг/сут внутрь). При наличии желчнокаменной болезни после спленэктомии решается вопрос о холецистэктомии.
Наследственный овалоцитоз — заболевание, сопровождающееся появлением в крови большого количества овалоцитов. В периферической крови здоровых лиц количество их составляет 5–10%, а у больных колеблется от 25 до 90%. Овалоцитоз наследуется по аутосомно-доминантному типу.
Ведущее значение в патогенезе заболевания имеет структурная аномалия спектрина, приводящая к образованию измененного цитоскелета эритроцитов. Возможна недостаточность белка 4,1 цитоскелета, связывающего спектрин и актин. В результате имеющие двояковогнутую форму диски эритроцитов после прохождения микроциркуляторного русла становятся овальными и не восстанавливают свою прежнюю форму. Овалоциты разрушаются главным образом в селезенке.
У большинства больных овалоцитоз обнаруживается случайно при исследовании периферической крови или проявляется легким гемолизом с нормальной концентрацией гемоглобина (больше 120 г/л). Концентрация гемоглобина может быть сниженной. У 10–15% больных выявляется тяжелое течение заболевания, характеризующееся интенсивным гемолизом. Концентрация гемоглобина снижается до 90–100 г/л и ниже, продолжительность жизни половины эритроцитов составляет 5 сут. В периферической крови обнаруживают микроовалоциты, пойкилоциты и шизоциты.
Лечение наследственного овалоцитоза аналогично лечению наследственного микросфероцитоза. Основное значение имеет спленэктомия, устраняющая гемолиз.
Наследственный стомацитоз — заболевание, при котором эритроциты имеют специфическую форму — выпуклые с одной стороны и вогнутые с другой и имеют щелевидное пространство в окрашенном мазке крови.
Существует две формы эритроцитов:
- гипергидратированные стоматоциты (гидроциты) с высоким содержанием ионов натрия и воды и низкой средней концентрацией гемоглобина;
- дегидратированные стоматоциты (ксероциты) с низким содержанием ионов натрия и воды, и высокой средней концентрацией гемоглобина.
Гидроциты выглядят в окрашенных мазках крови как типичные стоматоциты, а ксероциты сморщенные и имеют вид мишеней. Стоматоциты имеют укороченную продолжительность жизни.
Клиника наследственного стоматоцитоза проявляется спленомегалией и легким гемолизом. Спленэктомия полностью гемолиз не устраняет.
источник
- Наследственная форма гемолитической анемии, обусловленная нарушением мембраны эритроцитов
- Наследственная форма гемолитической анемии, обусловленная нарушением активности ферментов эритроцитов
- Наследственная форма гемолитической анемии, обусловленная нарушением синтеза или структуры гемоглобина
- Анемия, обусловленная влиянием антител
- Анемия, обусловленная изменением структуры мембраны, вызванной соматической мутацией
- Анемия, обусловленная механическим повреждением оболочки эритроцитов
- Анемия, вызванная химическим повреждением эритроцитов
- Анемия, вызванная дефицитом витаминов (фолиевой кислоты и цианокобаламина)
- Анемия, вызванная разрушением эритроцитов паразитами
Болезнь Минковского-Шоффара (наследственный микросфероцитоз) – группа наследственных гемолитических анемий, характеризующихся образованием микросфероцитов (шаровидных эритроцитов) и обусловленных дефектом протеинов цитоскелета эритроцитов. При этом эритроциты теряют часть мембраны, уменьшается соотношение площади поверхности к объему, в результате чего эритроцит превращается в микросфероцит. Как правило, патология наследуется по аутосомно-доминантному признаку. Распространенность наследственного микросфероцитоза составляет примерно 1 случай на 1000-4500 человек.
При наследственном микросфероцитозе генетические нарушения влияют на протеины цитоскелета, преимущественно на те, которые объединяют цитоскелет с мембраной эритроцита. У большинства больных отмечается значительный дефицит спектрина, и только в некоторых случаях этот дефицит обусловлен генетическими дефектами самого спектрина.
Главные признаки наследственного микросфероцитоза – анемия, желтуха, спленомегалия (увеличенная селезенка). Анемия возникает из-за внутриклеточного распада эритроцитов. Желтуха развивается посредством непрямой гипербилирубинемии, может быть непостоянной и, как правило, слабо выражена у детей раннего возраста. Повышенное содержание билирубина в желчи часто является причиной образования пигментных желчных камней (даже у детей). Увеличение селезенки (спленомегалия) отмечается практически во всех случаях. При системных инфекционных патологиях интенсивность гемолиза может увеличиваться, в результате чего развивается спленомегалия.
Тяжелые формы наследственного микросфероцитоза характеризуются деформацией скелета: изменение расположения зубов, акрокефалия (башенный череп), высокое верхнее небо, микрофтальмия (уменьшение глазного яблока). В некоторых случаях отмечаются укороченные мизинцы. Могут образовываться трофические язвы на ногах.
Наследственный микросфероцитоз сопровождается апластическими кризами, которые провоцируются инфекцией (особенно парвовирусной).
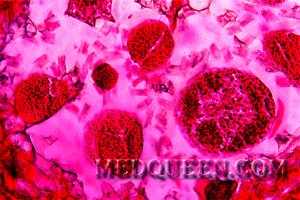
Микросфероцитоз – характерное изменение формы эритроцитов при этой патологии. При анализе мазка крови в биологическом материале наблюдаются микросфероциты в виде мелких клеток без центрального просветления (см рисунок 1). Отметим, что обнаружение микросфероцитов в мазках не всегда является признаком наследственного сфероцитоза.
Рисунок 1. Наследственный микросфероцитоз. Микросфероциты в мазке периферической крови (окр. по Романовскому-Гимзе, ув. ×100)
Такой признак обнаруживается при аутоиммунной гемолитической анемии с неполными тепловыми агглютинами, при наследственных дизэритропоэтической анемии. Средний объем эритроцитов, как правило, остается в норме или незначительно снижен. Показатель среднего содержания гемоглобина в эритроцитах в норме или незначительно повышен. Средняя концентрация гемоглобина в эритроцитах повышена почти у 50% пациентов.
Количественным показателем сферичности эритроцитов является осмотическая устойчивость (она снижена). Уровень ретикулоцитов в крови при гемолитическом кризе может значительно повышаться. Миелограмма показывает резкое раздражение красного ростка. Дифференциальный диагноз проводят с аутоиммунной гемолитической анемией, для которой характерна положительная проба Кумбса, отсутствие этой патологии среди родственников пациента и отсутствие данных о начале заболевания в детском возрасте.
Основной метод лечения анемии при наследственном микросфероцитозе – спленэктомия, с помощью которой устраняется анемия; при этом нельзя устранить морфологический дефект эритроцитов.
Наследственная гемолитическая анемия, обусловленная дефицитом глюкозо-6-фосфат дегидрогеназы эритроцитов – наиболее распространенная ферментопатия эритроцитов из группы ферментопатий пентозофосфатного пути метаболизма глюкозы. Глюкозо-6-фосфатдегидрогеназа эритроцитов – олигомер (в зависимости от условий может быть димер или тетрамер), который состоит из субъединиц с молекулярной массой 56 000 D. По данным ВОЗ (Всемирной организации здравоохранения) во всем мире количество людей, страдающих этой патологией, составляет более 200 млн. Наиболее широкое распространение этого заболевания характерно для Средиземноморского региона (Сицилия, Греция, Сардиния), негроидной расы, жителей Ближнего и Дальнего востока.
Клиническая картина при наследственной форме гемолитической анемии полиморфна: степень тяжести патологии может колебаться от гемолитической анемии, возникающей спонтанно после рождения, до гемолитических кризов. Гемолитический криз, который может провоцироваться метаболическим ацидозом или гипогликемией, развивается за несколько часов. В тяжелых случаях у больного развивается гемоглобинурия и шок. Также наблюдаются желтуха, моча приобретает бурый или черный цвет, одышка, диарея, рвота, снижение артериального давления, развивается тяжелая анемия, увеличиваются печень (гепатомегалия) и селезенка (спленомегалия).
Тяжелый гемолитический криз может спровоцировать развитие ДВС-синдрома (диссеминированного внутрисосудистого свертывания крови). Некоторые пациенты не переносят конские бобы (Viciafaba), после употребления которых происходит молниеносное развитие гемолитического криза (это явление также известно, как фовизм или примахиновая анемия).
Дефицит глюкозо-6-фосфат дегидрогеназы эритроцитов необходимо подозревать во всех случаях острого гемолиза, особенно у лиц негроидной расы и жителей средиземноморского региона. Диагноз подтверждается путем проведения лабораторных анализов. Острый гемолиз характеризуется быстрым снижением гематокрита с одновременным повышением уровня гемоглобина и непрямого гемоглобина, а также снижением уровня гаптоглобина. Анализ мазка крови показывает наличие фрагментов эритроцитов. Основой диагностики считается качественное (при необходимости – количественное) определение активности глюкозо-6-фосфат дегидрогеназы эритроцитов. У пациентов с вариантом «А-» явление аномального гемолиза проходит, как правило, самостоятельно – такие больные не нуждаются в специальном лечении. В случае развития тяжелого гемолитического криза необходимо проводить форсированный диурез, профилактику ДВС-синдрома, плазмаферез (с целью удаления продуктов гемолиза).
В случае возникновения качественной гемоглобинопатии происходит изменение аминокислотной последовательности цепей глобина. Талассемия (количественная гемоглобинопатия) характеризуется снижением образования цепей глобина без изменения их цепей. Нужно отметить, что разница между качественной и количественной гемоглобинопатиями не абсолютна.
Талассемия (анемия Кули) – группа патологий, обусловленных генетическим нарушением синтеза одной из цепей глобина. В норме процесс синтеза глобиновых цепей сбалансирован, поэтому свободных цепей глобина нет. В случае нарушения синтеза одной из цепей глобина баланс нарушается, образуются лишние цепи, которые агрегируют и откладываются в эритрокариоцитах. Среди жителей Средиземноморья наиболее распространена β-талассемия.
«Большая талассемия» (болезнь Кули, β-талассемия) – наследственная гемолитическая анемия, впервые описанная американскими педиатрами-гематологами Томасом Бентоном Кули (Thomas Benton Cooley) и Ли (P. Lee) в статье «Серия случаев спленомегалии у детей с анемией и необычными изменениями костей» («A Series of Cases of Splenomegaly in Children, with Anemia and Peculiar Bone Changes»), где были приведены случаи у выходцев из стран Средиземноморья. Для анемии Кули характерна тяжелая степень течения с самого детства, задержка роста и изменения костей в результате увеличения объема костного мозга, возникающие в случае отсутствия соответствующего лечения). Также при этой патологии у больного наблюдаются гепатомегалия, спленомегалия, гиперспленизм, деформации черепа (монголоидное лицо, башенный череп); желтуха, бледность и отложение меланина придают коже особый медный оттенок. Кроме этого, наблюдается перегрузка железом сердца, легких, печени, поджелудочной железы и других органов эндокринной системы, переломы костей, сдавления периферических нервов, разного рода инфекционные осложнения.
Результаты лабораторных исследований периферической крови показывают гипохромную анемию, ретикулоцитоз, мишеневидные эритроциты (см рис 2-4).
Рисунок 02. Анемия Кули (большая талассемия). Периферическая кровь. Микроцитоз, выраженная гипохромия, мишеневидные нормобласты и эритроциты (окр. по Романовскому-Гимзе, ув. ×100)
Рисунок 03. Анемия Кули (большая талассемия). Периферическая кровь (окр. по Романовскому-Гимзе, ув. ×50)
Рисунок 04. Анемия Кули (большая талассемия). Периферическая кровь. Множественные мишеневидные эритроциты (окр. по Романовскому-Гимзе, ув. ×100)
Миелограмма демонстрирует раздражение «красного ростка» и повышение количества сидеробластов. Также наблюдается повышение осмотической резистентности эритроцитов и количества билирубина за счет непрямой фракции. В крови повышается содержание железа и ферритина, развивается гемосидероз (чрезмерное отложение гемосидерина в тканях) внутренних органов. При гомозиготной β-талассемии необходимо проводить пренатальную диагностику – забор клеток плода из амниотической жидкости на предмет выявления мутации генов, отвечающих за кодирование β-цепи глобина, с применением метода полимеразной цепной реакции.
Без соответствующего лечения больные анемией Кули умирают в детском возрасте. Продлить жизнь, предупредить деформации костей и задержку роста можно путем регулярных трансфузий эритроцитарной массы (лучше переливать отмытые или размороженные эритроциты) при условии поддержания достаточно высокого уровня гемоглобина. В случае значительной спленомегалии и явлениях гиперспленизма больному показана спленэктомия (удаление селезенки). С целью предотвращения развития гемосидероза пациентам периодически назначают Деферазирокс (Эксиджад) или Дефероксамин (Десферал). Излечение возможно при аллогенной трансплантации костного мозга.
Серповидноклеточная анемия обусловлена носительством гемоглобина, который меняет свою структуру в условиях гипоксии. Самой распространенной аномалией структуры гемоглобина является гемоглобинопатия Sα2β26 глу+вал. При гомозиготном носительстве можно говорить о серповидноклеточной анемии; при гетерозиготном носительстве – серповидноклеточная аномалия. Патология наследуется по аутосомно-доминантному признаку. При серповидноклеточной анемии наблюдается мутация, в результате которой в цепи глобина глутаминовая кислота заменяется валином. В результате растворимость гемоглобина S при отдаче кислорода снижается, что приводит к образованию геля.
Серповидноклеточная анемия наиболее распространена среди населения Центральной Африки, Турции, Индии, Кубы. У больных диагностируется анемия, тромботические осложнения, поражения костей и суставов (отмечаются некрозы плечевой и бедренной костей). Кроме этого, тромбозы осложняются инфарктами (сердца, легких, почек, селезенки, головного мозга), приступами сильной боли в области живота. У детей отмечаются нарушения физического (отставание в росте) и полового развития, ночное недержание мочи, нарушение зрения (тромбозы сосудов сетчатки). Также могут развиваться гемолитический, апластический и секвестрационные кризы, при этом в селезенке происходит резкое накопление эритроцитов, что вызывает гиповолемический шок и резкое снижение уровня гемоглобина.
Для анализов крови при апластической анемии характерны низкий уровень гемоглобина, наличие серповидных эритроцитов (рисунок 5), базофильная пунктация эритроцитов, их мишеневидность, повышение уровня ретикулоцитов и непрямого билирубина. Миелограмма демонстрирует раздражение «красного ростка».
Рисунок 5. Серповидноклеточная анемия. Периферическая кровь. Серповидные и мишеневидные эритроциты. выраженная гипохромия эритроцитов (окр. по Романовскому-Гимзе, ув. ×100)
В качестве лечения применяют адекватную инфузионную терапию, переливания эритроцитарной массы, оксигенотерапии.
К приобретенным гемолитическим анемиям относится группа заболеваний разного патогенеза, которые объединяет внутрисосудистый гемолиз (гемолиз эритроцитов в периферической крови). В зависимости от механизма эритролиза приобретенная гемолитическая анемия может носить иммунный и неиммунный характер. Но, несмотря на разные патогенетические механизмы, клинические признаки этих анемий часто совпадают.
Гемолитическая анемия у пациентов с протезированными клапанами сердца и сосудами развивается примерно в 10% случаев при протезированном аортальном клапане. При использовании стеллитовых запирательных элементов частота гемолиза незначительно увеличивается (по сравнению с селиконовыми). Также некоторое увеличение частоты гемолиза отмечается при наличии околоклапанной регургитации и при малом диаметре клапана. Биопротезы (свиные клапаны) в редких случаях являются причиной механического гемолиза. Гораздо реже причиной гемолиза может быть также протезированный митральный клапан, так как трансклапанный градиент давления в этом случае ниже.
Гемолиз протезированными клапанами происходит в результате одновременного действия сразу нескольких факторов:
- Значительная сила сдвига, которая при турбулентном токе крови действует на мембрану эритроцитов, особенно когда под высоким давлением кровь проходит через маленькое отверстие (например, при околоклапанной регургитации)
- Отложения фибрина на участках неплотного прилегания кольца клапана к тканям сердца
- Прямое механическое повреждение эритроцитов при закрытии запирательного элемента
Значительное разрушение эритроцитов может наблюдаться после закрытия дефекта межпредсердной перегородки типа ostium primum заплатой из синтетического материала. Умеренное сокращение жизни эритроцитов с легкой анемией или без нее может наблюдаться при значительном обызвествлении аортального клапана. Механический гемолиз обнаруживается также у пациентов, перенесших аортокоронарное и аортобедренное шунтирование.
Тяжелые случаи механического гемолиза сопровождаются тяжелой анемией, ретикулоцитозом, обнаруживаются фрагментированные эритроциты (шизоциты), гемоглобинемия и гемоглобинурия, повышается активность лактатдегидрогеназы, снижается уровень гаптоглобина. Выведение железа из организма с мочой в виде гемосидерина или гемоглобина может вызвать дефицит железа в организме. В случае развития дефицита железа пациенту назначается пероральный прием препаратов железа. Терапия препаратами железа способствует повышению уровня гемоглобина и способствует снижению сердечного выброса и снижению интенсивности гемолиза. Отметим, что ограничение физической активности также способствуют снижению интенсивности распада эритроцитов. Если предпринимаемые меры не приводят к желаемому результату, нужно полностью устранить околоклапанную регургитацию или заменить протез.
источник
Мембранопатии.
К мембранопатиям относят гемолитические анемии, обусловленные генетическим дефектом белковой (белковозависимые мембранопатии) или липидной (липидозависимые мембранопатии) компоненты цитоплазм этической мембраны эритроцитов.
К белковозависимой мембранопатии отмоется наследственная микросфероцитарная анемия Минковского — Шоффара. В основе заболевания лежит дефект генов, кодирующих мембранные белки цитоскелета эритроцитов.
Эритроциты при болезни Минковского — Шоффара содержат аномальные формы спектрина и анкирина, белков, принимающих участие в поддержании нормальной двуяковогнутой формы эритроцитов. В результате эритроциты лишаются возможности удерживать свою обычную форму, приобретают сферическую форму, теряют пластичность, способность к деформации, что нарушает их прохождение через узкие капилляры и особенно через синусы селезенки. Эритроциты в них задерживаются, что способствует их частичному разрушению макрофагами. Они теряют часть своей поверхности, уменьшаются в размере и превращаются в микросфероциты. Кроме того, дефектная мембрана эритроцитов становится высокопроницаемой для ионов натрия и воды, удаление избытка которых требует больших энергетических затрат, что приводит к сокращению срока их жизни до 12-14 дней вместо 120.
Дефекты белков мембраны эритроцитов могут приводить и к другим формам гемолитической анемии — 1 — наследственному эллиптоцитозу, стоматоцитозу, пиропойкилоцитозу. Это редко встречающиеся варианты гемолитической анемии.
Другой вид мембранопатии обусловлен появлением аномальных липидов в составе мембраны эритроцитов. Это приводит к своеобразным морфологическим изменениям в эритроцитах. В таких эритроцитах появляются выпячивания мембраны различного размера, расположенные на разных расстояниях друг от друга по поверхности клетки, и они становятся похожими на листья травянистого растения аканта, поэтому их называют акантоцитами. Они имеют и другое название — шпоровидные клетки. Низкая деформируемость, пониженная резистентность таких эритроцитов к различным воздействиям (изменению осмотического давления, температурным колебаниям, механическим факторам) являются причиной их повышенного распада и развития анемии.
Подобные изменения эритроцитов встречаются, в частности, у пациентов с наследственной абеталипопротеинемией.
Необходимо заметить, что эритроциты такой формы не являются строго специфичными для наследственного акантоцитоза, Они могут встречаться также при циррозе печени, в связи с нарушением липопротеинового обмена, при авитаминозе Е, у лиц с удаленной селезенкой.
Клиника наследственных гемолитических анемий.
Ведущими симптомами являются желтуха, увеличение селезенки, сфероцитоз и уменьшение диаметра эритроцитов, а также высокий ретикулоцитоз. Клиническая картина зависит от выраженности гемолиза. Как правило, заболевание обнаруживается в детском или юношеском возрасте. Дети растут слабыми, кожные покровы у них лимонно-желтого цвета.
Чаще желтуха является наиболее ранним симптомом без каких-либо субъективных жалоб больных. «Они более желтушны, чем больны» (Шоффар). Уровень непрямого билирубина в плазме достигает высоких цифр (до 34-100 мкмоль/л — по Ван де Бергу). Моча темного цвета за счет повышения уробилина. Пальпируется селезенка — плотная, безболезненная. Спленомегалия возникает в результате «рабочей» гипертрофии, по мере развития которой увеличивается ее гемолитическая способность, ее называют «могилой эритроцитов». Печень нередко тоже увеличена, болезненна при пальпации зона желчного пузыря, желчь плейохромная, густая.
Для микросфероцитарной анемии характерны следующие изменения в периферической крови. Содержание гемоглобина и количество эритроцитов снижены, цветовой показатель в пределах нормы. В мазке отмечается микросфероцитоз — большое количество (до 40 % всех эритроцитов) мелких круглых эритроцитов без центрального просветления, свойственного нормальным эритроцитам. В ответ на разрушение эритроцитов в костном мозге стимулируется эритропоэз с выходом в кровь большого количества ретикулоцитов. Содержание ретикулоцитов зависит от выраженности и периода заболевания и колеблется ог 8-10 % до 50-60 % при гемолитическом кризе. Количество лейкоцитов и тромбоцитов, как правило, нормальное. В период кризов может наблюдаться лейкоцитоз.
Дифференциальная диагностика наследственных гемолитических анемий.
Диагноз наследственного микросфероцитоза в неосложненных случаях не представляет затруднений. И тем не менее, наибольшее число диагностических ошибок из всех гемолитических анемий приходится, пожалуй, именно на него. Причина ошибок в значительной степени обусловлена разнообразием осложнений болезни, которые в ряде случаев доминируют в симптоматике, затрудняя тем самым диагностику основного процесса. Опираясь на такие общие признаки данного заболевания, как ретикулоцитоз, непрямая гипербилирубинемия и преобладание среди эритроцитов микросфероцитов, можно исключить острый и хронический гепатит, пернициозную анемию и т. д.
Дифференциация наследственного микросфероцитоза и приобретенных, в частности аутоиммунных, гемолитических анемий также может представиться затруднительной. Последние иногда сопровождаются сфероцитозом эритроцитов и соответственно снижением их осмотической резистентности. Использование в таких случаях прямой реакции Кумбса (положительной в 96-100 % при иммунной природе гемолиза и выявляющей фиксированные на эритроцитах антитела) позволяет обнаружить различие в этих состояниях. Положительный лечебный эффект от применения кортикостероидных гормонов с резким ослаблением иммунного гемолиза также может оказаться важным подспорьем для исключения наследственного микросфероцитоза, на который эти гормоны не оказывают влияния.
Наследственная семейная гипербилирубинемия Жильбера, в основе которой лежит генетически обусловленный дефицит в печеночных клетках глюкуроновой трансферазы — фермента, способствующего переходу «непрямого» билирубина в «прямой», также может явиться источником затруднений в дифференциальном диагнозе наследственного микросфероцитоза.
Следует лишь помнить, что при функциональных гипербилирубинемиях не наблюдается ни сфероцитоза эритроцитов, ни высокого ретикулоцитоэа, ни увеличения содержания стеркобилина, ни других симптомов гемолиза. В настоящее время для идентификации наследственного микросфероцитоза используют метод кислотных эритрограмм, которые отличаются резким удлинением времени гемолиза и смещением максимума распада эритроцитов влево. Значительную помощь в диагностике болезни может оказать генетический анализ, способствующий выявлению родственников больного гемолитической анемией.
Течение заболевания обычно длительное, носит волнообразный характер, периоды ухудшения — гемолитические кризы сменяются периодами относительных ремиссий, когда распад эритроцитов не очень интенсивен. Полных ремиссий никогда не бывает. Одним из наиболее частых осложнений является возникновение билирубиновых камней в желчных протоках и желчном пузыре вследствие гипербилирубинемии и повышенного содержания пигментов в желчи. Иногда у этих больных развиваются трофические язвы голени. Довольно редким, но тяжелым осложнением врожденного микросфероцитоза являются арегенераторные кризы. При них не отмечается усиления гемолиза, а происходит внезапная остановка миелопоээа: ретикулоциты не определяются, отмечается лейко- и тромбоцитопения, нарастает анемия, уровень гемоглобина резко падает. В отличие от гемолитического криза содержание билирубина в сыворотке уменьшается.
При отсутствии выраженной анемии больные сохраняют трудоспособность в течение многих лет. Иногда приступы почечной колики и незаживающие язвы голени осложняют течение заболевания.
При медико-генетической консультации семьи, в которой один из супругов страдает этим недугом, необходима осторожность в прогнозе по отношению к потомству. Следует иметь в виду, что вероятность возникновения болезни у детей несколько ниже 50 % и что данное заболевание излечивается спленэктомией. В подобных случаях неуместны ни чрезмерный оптимизм, ни излишнее сгущение красок, ибо судьба будущего ребенка и вопросы целостности семьи — моменты, требующие деловитого и вместе с тем деликатного подхода.
Дифференциально-диагностические критерии различных форм гемолитических анемий (см.таблицу в конце текста)
Наиболее эффективный метод лечения наследственного микросфероцитоза — спленэктомия, так как основным местом разрушения эритроцитов при этом заболевании является селезенка. После спленэктомии наступает полное и стойкое клиническое выздоровление — прекращается малокровие, исчезают или значительно снижаются билирубинемия, желтуха и другие внешние проявления болезней. Снижается степень сфероцитоза, исчезают наиболее мелкие сфероциты. Продолжительность жизни эритроцитов становится больше.
Показанием к спленэктомии являются при микросфероцитозе частые гемолитические кризы, постоянная или возникающая кризами анемия, высокая гипербилирубинемия (даже при отсутствии анемии), развитие желчно-каменной болезни с явлениями печеночной колики, задержка умственного и физического развития детей. Физиологически наиболее целесообразно производить спленэктомию в возрасте после 10-11 лет. При наличии камней в желчном пузыре вопрос может быть решен в пользу сочетанного оперативного лечения — холецистэктомии и спленэктомии. Проведение же одной холецистэктомии у подобных больных микросфероцитозом без спленэктомии лишено всякого смысла и тактически неоправданно. У многих же больных даже при сильных болях в правом подреберье камней в желчном пузыре не обнаруживают, у них после спленэктомии холецистэктомия оказывает ненужной.
В случаях беременности у женщин, страдающих наследственным микросфероцитозом, при компенсированном гемолизе и отсутствии выраженной анемии можно сохранить беременность, не прибегая при этом к кесареву сечению.
Переливание эритроцитной массы должно проводиться строго по жизненным показаниям — лишь во время тяжелых гемолитических и апластических кризов, а также при резкой степени анемии. Консервативная терапия наследственного сфероцитоза неэффективна. Лишь при иммунном компоненте гемолиза полезно применение небольших доз кортикостероидных гормонов. Прогноз относительно благоприятен. Многие больные доживают до старости.
источник
Клетки фагоцитарной системы
Эритрорексис и эритролиз в макрофагах селезёнки
Эритрорексис и эритролиз внутри сосудов
Селезенка значительно увеличена
Морфологические изменения эритроцитов в периферической крови
Микросфероциты, овалоциты, акантоциты, мишеневидные, шизоциты
Уровень свободного (неконъюгированного) гемоглобина в крови
Критерии гемолиза (принято считать достаточным наличие 4 признаков из нижеперечисленных):
1. Высокий ретикулоцитоз в периферической крови (более 5 %).
2. Выраженный нормобластоз в миелограмме.
3. Увеличение свободного (неконъюгированного) билирубина в крови.
4. Увеличение железа в сыворотке крови (кроме болезни Маркиафавы-Микели).
5. Увеличение активности ЛДГ (лактатдегидрогеназы).
6. Сокращение продолжительности жизни эритроцитов — с помощью радиоактивного хрома, технеция, индия (наиболее информативный метод, в отличие от вышеперечисленных косвенных, но не распространен широко).
Существуют отличия в лабораторных данных при ситуациях с преимущественным внутриклеточным или внутрисосудистым гемолизом. При внутриклеточном гемолизе обязательна сидеремия, желтуха с уробилинурией и вовлечение в процесс гепатобилиарного комплекса. При внутрисосудистом — уровень регенерации может быть не очень высоким, уровень железа — нормальным, а в моче появляется гемосидерин и свободный билирубин.
Наследственные гемолитические анемии — обусловлены генетическими дефектами эритроцитов, которые становятся функционально неполноценными и легко разрушаются.
1) связанные с нарушением мембраны эритроцитов (микросфероцитоз – болезнь Минковского-Шоффара, овалоцитоз, стоматоцитоз, акантоцитоз);
2) связанные с нарушением активности ферментов в эритроцитах (глюкозо-6-фосфатдегидрогеназа (Г-6-ФД), пируваткиназа, глутатион-редуктаза);
3) связанные с нарушением структуры или синтеза цепей глобина (талассемия, серповидно-клеточная анемия).
Приобретенные гемолитические анемии — следствие воздействия на нормальные эритроциты различных факторов, приводящих их к разрушению (образование антител, гемолитических ядов, механические воздействия).
1) связанные с воздействием антител (изоиммунные — изоантитела или изоантигены попадают в организм больного извне (гемолитическая болезнь новорожденных, трансфузии несовместимой крови по системе АВ0, Rh; гетероиммунные — обусловленные появлением антител против гаптена, сорбировавшегося на эритроцитах. Гаптеном может быть лекарство (пенициллин, цепорин, сульфаниламиды) или вирус; трансиммунные — наблюдаются у новорожденных, матери которых страдают аутоиммунной гемолитической анемией; аутоиммунные — обусловлены образованием антител к собственным антигенам эритроцитов);
2) связанные с изменением структуры мембраны эритроцитов вследствие соматической мутации (болезнь Маркиафавы-Микели – пароксизмальная ночная гемоглобинурия);
3) связанные с механическим повреждением мембраны эритроцита (протезы клапанов сердца, маршевая гемоглобинурия, внутрисосудистый гемолиз при ДВС-синдромах);
4) обусловленные химическими повреждениями эритроцитов (гемолитические яды, свинец, тяжелые металлы, органические кислоты, укусы змей);
5) обусловленные недостатком витамина Е; гипофосфатемия;
6) связанные с воздействием паразитов (малярия).
Аутоиммунные гемолитические анемии (АИГА) — анемии, обусловленные образованием аутоантител, направленных против поверхностных антигенов аутологичных эритроцитов. Распространенность аутоиммунных гемолитических анемий 1:500 000 населения.
— идиопатические: аутоиммунные гемолитические анемии, возникающие без известной причины;
— симптоматические: аутоиммунные гемолитические анемии развиваются на фоне других заболеваний, чаще всего аутоиммунных — СКВ, аутоиммунного гепатита, аутоиммунного тиреоидита, хронического лимфолейкоза, СПИДа и др.
В зависимости от вида антител к эритроцитам аутоиммунные гемолитические анемии делятся на:
1) АИГА с неполными тепловыми агглютининами;
2) АИГА с тепловыми гемолизинами;
3) АИГА с полными холодовыми агглютининами;
4) АИГА с двухфазными холодовыми гемолизинами.
Тепловые антитела активно связываются при 37 °С, а холодовые — при понижении температуры.
Клиника АИГА складывается из общих симптомов анемии (бледность, слабость, одышка, признаки дистрофии миокарда), синдрома гемолитической желтухи (желтушность, увеличение печени, темный цвет мочи и кала) и признаков внутрисосудистого гемолиза (черная моча, гемоглобинурия, тромботические осложнения). Зачастую больные предъявляют много астеновегетативных жалоб при маловыраженных объективных изменениях.
В некоторых случаях заболевание развивается остро с клиники гемолитического криза (резкая слабость, боли в пояснице и в области сердца, одышка, лихорадка, быстро развивается желтуха), в других случаях течение хроническое с периодами обострений и ремиссий.
Различия в клинической картине между формами АИГА обусловлены тем, что механизм гибели эритроцитов зависит прежде всего от характера антител. Полные холодовые агглютинины вызывают агглютинацию эритроцитов при понижении температуры в сосудах, наиболее отдаленных от сердца (характерен синдром Рейно, непереносимость холода). Неполные антитела нарушают функцию ферментов эритроцитов, изменяют проницаемость мембраны для ионов натрия — возможен микросфероцитоз. При гемолизиновых формах уничтожение эритроцитов осуществляется комплементом непосредственно в сосудах (признаки внутрисосудистого гемолиза — черная моча, гемоглобинурия, тромботические осложнения).
Лечение. 1. Глюкокортикоиды при гемолитическом кризе — преднизолон 1-2 мг/кг/сут, средняя доза 60 мг/сут. По мере улучшения состояния дозу постепенно снижают и препарат отменяют.
2. Спленэктомия (показания к операции см. ниже) при отсутствии эффекта от глюкокортикоидов. Положительный эффект в 66 % случаев.
3. Иммунодепрессанты (при неэффективности глюкокортикоидов и спленэктомии, системном заболевании): азатиоприн 100—150 мг в сутки, циклофосфан 400 мг через день, винкристин 2 мг 1 раз в неделю, циклоспорин А 5 мг/кг/сут. или другие цитостатики.
4. Переливание эритроцитарной массы — при быстром падении гемоглобина до 30—40 г/л с признаками гипоксии мозга и миокарда. Переливаются отмытые эритроциты, подобранные с помощью непрямой пробы Кумбса.
Дифференциально-диагностические различия между аутоиммунной гемолитической анемией и наследственной (врожденной) микросфероцитарной анемией
Аутоиммунная гемолитическая анемия
Наследственная микросфероцитарная анемия (болезнь Минковского-Шоффара)
источник
Гемолитические анемии (ГА) — гетерогенная группа заболеваний, которая характеризуется укорочением жизни эритроцитов (их преждевременным разрушением — гемолизом) с компенсаторным усилением эритропоэтической функции костного мозга. При этом процессы кроворазрушения преобладают над процессами кроветворения.
Гемолиз может происходить внутриклеточно (в селезенке, как обычный физиологический процесс — «селезеночный» гемолиз) и непосредственно в сосудах (внутрисосудистый или внеклеточный) — «почечный» гемолиз Их дифференциальная диагностика представлена в табл. 3.
Из наследственных ГА в Республике Беларусь наиболее часто встречается микросфероцитарная анемия (болезнь Минковского-Шоффара), а из приобретенных — аутоиммунная ГА, при которой гемолиз обусловлен появлением антител к собственным антигенам эритроцитов или к клеткам эритропоэза (табл 4,5).
Известны следующие виды антител к эритроцитам при аутоиммунной ГА: неполные тепловые агглютинины, тепловые гемолизины, холодовые агглютинины. двухфазные холодовые гемолизины и эритроопсонины. Тепловые антитела активно связываются с эритроцитами при 37° С, а холодовые — при понижении температуры.
Таблица 3
Дифференциально-диагностические признаки внутрисосудистого
и внутриклеточного типов гемолиза эритроцитов
Охлаждение, ацидоз, мышечное напряжение, прием медикаментов, переливание крови
Вторичный (функциональный) гиперспленизм или реактивная гиперплазия селезенки как следствие инфекции
Хроническое с обострениями в виде гемолитических кризов
Желтуха (гемолитическая, «надпеченочная»)
Выраженная в период обострения
Увеличение селезенки и печени
Острое, незначительное увеличение
Хроническое, постоянное значительное увеличение
Морфологические изменения эритроцитов
Как правило
(микросфероцитоз, эллиптоцитоз, стоматоци-
тоз и др.)
Осмотическая резистентность эритроцитов
При микросфероцитозе снижена
Гемосидероз почек (гемосидеринурия)
Гемосидероз селезенки. печени, костного мозга
Неэффективна и не показана
В раннем детском возрасте
2. Семейно-наследственный характер заболевания
Охлаждение, ацидоз (во время сна), некоторые медикаменты, переливание крови.
4. Длительность заболевания
От нескольких недель до нескольких лет
Хроническое с длительными ремиссиями, и периодическими обострениями
Чаще острое, возможно хроническое с обострениями
7. Аномалии развития скелета (монголоиидное лицо, «башенный» череп, череп в виде «щетки», или «ежика», высокое стояние неба, микрофтальмия
8. Трофические язвы голеней
Хроническое значительное увеличение, пальпация безболезненная
Острое, нерезкое увеличение, болезненность при пальпации
И. Морфологические изменения эритроцитов (микросфероцитоз, эллипсоцитоз, стоматоцитоз и др.)
12. Осмотическая резистентность эритроцитов
При мембранопатиях понижена, в других случаях повышена
Болезнь
Минковского-
Шоффара
Серповидно-
клеточная
анемия
Морфологические изменения эритроцитов
мишене-
видные
эритроци
ты
Осмотическая
резистентность
эритроцитов
максималь-ная резистент-ность повышена
Патологический тип гемоглобина при электрофорезе
Более 90 % всех аутоиммунных ГА составляют анемии с неполными тепловыми агглютининами, в большинстве случаев они относятся к классу G, реже А фиксируются на поверхности эритроцитов. Разрушение таких эритроцитов осуществляется макрофагами селезенки, реже в фагоцитозе эритроцитов могут принимать участие макрофаги печени, костного мозга.
Аутоиммунные ГА могут быть идиопатическими (неизвестной этиологии) и симптоматическими, развивающимися на фоне других заболеваний, чаще всего аутоиммунных — системной красной волчанки, заболеваний крови, аутоиммунного гепатита, аутоиммунного тиреоидита. СПИДа и др. Диагноз идиопатической аутоиммунной ГА правомочен лишь после исключения всех возможных причин симптоматических аутоиммунных ГА.
В периферической крови наблюдается нормохромная, нормоцитарная анемия. Гемоглобин в период гемолитического криза может снижаться до 40-30 г л. Отмечается ретикулоцитоз — в начале незначительный (3-4 %), позже, при выходе из гемолитического криза, до 20-30 % и более. Признак усиленного эритропоэза — появление нормобластов от 2-3 : 100 до 8-10 100. Имеются резкий анизо- , пойкилоцитоз, единичные микросфероциты, макроциты, полихроматофилы, умеренный лейкоцитоз (до 20Т09/л) со сдвигом нейтрофилов до юных и единичных миелоцитов, что отражает лейкемоидную реакцию на гемолиз. Уровень тромбоцитов нормальный, иногда умеренно снижен, что является свидетельством сочетания аутоиммунной ГА с аутоиммунной тромбоцитопенической пурпурой. Такое сочетание принято называть синдромом Фишера-Эванса. СОЭ умеренно ускорена. Решающим в диагностике является положительная прямая проба Кумбса, увеличение гамма-глобулинов в крови, положительный эффект терапии глюкокортикостероидами, спленэктомия и др.
источник
Гемолитическая анемия – патология эритроцитов, отличительным признаком которой является ускоренное разрушение красных кровяных телец с высвобождением повышенного количества непрямого билирубина. Для данной группы заболеваний типично сочетание анемического синдрома, желтухи и увеличения размеров селезенки. В процессе диагностики исследуется общий анализ крови, уровень билирубина, анализ кала и мочи, УЗИ органов брюшной полости; проводится биопсия костного мозга, иммунологические исследования. В качестве методов лечения используется медикаментозная, гемотрансфузионная терапия; при гиперспленизме показана спленэктомия.
Гемолитическая анемия (ГА) — малокровие, обусловленное нарушением жизненного цикла эритроцитов, а именно преобладанием процессов их разрушения (эритроцитолиза) над образованием и созреванием (эритропоэзом). Данная группа анемий очень обширна. Их распространенность неодинакова в различных географических широтах и возрастных когортах; в среднем патология встречается у 1% населения. Среди прочих видов анемий на долю гемолитических приходится 11%. Патология характеризуется укорочением жизненного цикла эритроцитов и их распадом (гемолизом) раньше времени (через 14-21 день вместо 100-120 суток в норме). При этом разрушение эритроцитов может происходить непосредственно в сосудистом русле (внутрисосудистый гемолиз) или в селезенке, печени, костном мозге (внесосудистый гемолиз).
Этиопатогенетическую основу наследственных гемолитических синдромов составляют генетические дефекты мембран эритроцитов, их ферментных систем либо структуры гемоглобина. Данные предпосылки обусловливают морфофункциональную неполноценность эритроцитов и их повышенное разрушение. Гемолиз эритроцитов при приобретенных анемиях наступает под влиянием внутренних факторов или факторов окружающей среды, среди которых:
- Аутоиммунные процессы. Образование антител, агглютинирующих эритроциты, возможно при гемобластозах (остром лейкозе, хроническом лимфолейкозе, лимфогранулематозе), аутоиммунной патологии (СКВ, неспецифическом язвенном колите), инфекционных заболеваниях (инфекционном мононуклеозе, токсоплазмозе, сифилисе, вирусной пневмонии). Развитию иммунных гемолитических анемий могут способствовать посттрансфузионные реакции, профилактическая вакцинация, гемолитическая болезнь плода.
- Токсическое действие на эритроциты. В ряде случаев острому внутрисосудистому гемолизу предшествует отравление мышьяковистыми соединениями, тяжелыми металлами, уксусной кислотой, грибными ядами, алкоголем и др. Вызывать разрушение клеток крови может прием определенных лекарств (противомалярийных препаратов, сульфаниламидов, производных нитрофуранового ряда, анальгетиков).
- Механическое повреждение эритроцитов. Гемолиз эритроцитов может наблюдаться при тяжелых физических нагрузках (длительной ходьбе, беге, лыжном переходе), при ДВС-синдроме, малярии, злокачественной артериальной гипертензии, протезировании клапанов сердца и сосудов, проведении гипербарической оксигенации, сепсисе, обширных ожогах. В этих случаях под действием тех или иных факторов происходит травматизация и разрыв мембран изначально полноценных эритроцитов.
Центральным звеном патогенеза ГА является повышенное разрушение эритроцитов в органах ретикулоэндотелиальной системы (селезенке, печени, костном мозге, лимфатических узлах) или непосредственно в сосудистом русле. При аутоиммунном механизме анемии происходит образование антиэритроцитарных АТ (тепловых, холодовых), которые вызывают ферментативный лизис мембраны эритроцитов. Токсические вещества, являясь сильнейшими окислителями, разрушают эритроцит за счет развития метаболических, функциональных и морфологических изменений оболочки и стромы красных кровяных телец. Механические факторы оказывают прямое воздействие на клеточную мембрану. Под влиянием этих механизмов из эритроцитов выходят ионы калия и фосфора, а внутрь поступают ионы натрия. Клетка разбухает, при критическом увеличении ее объема наступает гемолиз. Распад эритроцитов сопровождаются развитием анемического и желтушного синдромов (так называемой «бледной желтухой»). Возможно интенсивное окрашивание кала и мочи, увеличение селезенки и печени.
В гематологии гемолитические анемии подразделяются на две большие группы: врожденные (наследственные) и приобретенные. Наследственные ГА включают следующие формы:
- эритроцитарные мембранопатии (микросфероцитоз – болезнь Минковского-Шоффара, овалоцитоз, акантоцитоз) – анемии, обусловлены структурными аномалиями мембран эритроцитов
- ферментопении (энзимопении) – анемии, вызванные дефицитом тех или иных ферментов (глюкозо-6-фосфатдегидрогеназы, пируваткиназы и др.)
- гемоглобинопатии— анемии, связанные с качественными нарушениями структуры гемоглобина или изменением соотношения его нормальных форм (талассемия, серповидно-клеточная анемия).
Приобретенные ГА подразделяются на:
- мембранопатии приобретенные (пароксизмальная ночная гемоглобинурия – б-нь Маркиафавы-Микели, шпороклеточная анемия)
- иммунные (ауто- и изоиммунные) – обусловлены воздействием антител
- токсические – анемии, обусловленные воздействием химических веществ, биологических ядов, бактериальных токсинов
- механические — анемии, вызванные механическим повреждением структуры эритроцитов (тромбоцитопеническая пурпура, маршевая гемоглобинурия)
Наиболее распространенной формой данной группы анемий является микросфероцитоз, или болезнь Минковского-Шоффара. Наследуется по аутосомно-доминантному типу; обычно прослеживается у нескольких представителей семьи. Дефектность эритроцитов обусловлена дефицитом в мембране актомиозиноподобного белка и липидов, что приводит к изменению формы и диаметра эритроцитов, их массивному и преждевременному гемолизу в селезенке. Манифестация микросфероцитарной ГА возможна в любом возрасте (в младенчестве, юношестве, старости), однако обычно проявления возникают у детей старшего возраста и подростков. Тяжесть заболевания варьирует от субклинического течения до тяжелых форм, характеризующихся часто повторяющимися гемолитическими кризами. В момент криза нарастает температура тела, головокружение, слабость; возникают боли в животе и рвота.
Основным признаком микросфероцитарной гемолитической анемии служит желтуха различной степени интенсивности. Вследствие высокого содержания стеркобилина кал становится интенсивно окрашенным в темно-коричневый цвет. У пациентов с болезнь Минковского-Шоффара наблюдается склонность к образованию камней в желчном пузыре, поэтому часто развиваются признаки обострения калькулезного холецистита, возникают приступы желчной колики, а при закупорке холедоха конкрементом — обтурационная желтуха. При микросфероцитозе во всех случаях увеличена селезенка, а у половины пациентов – еще и печень. Кроме наследственной микросфероцитарной анемии, у детей часто встречаются другие врожденные дисплазии: башенный череп, косоглазие, седловидная деформация носа, аномалии прикуса, готическое нёбо, полидактилия или брадидактилия и пр. Пациенты среднего и пожилого возраста страдают трофическими язвами голени, которые возникают в результате гемолиза эритроцитов в капиллярах конечностей и плохо поддаются лечению.
Энзимопенические анемии связаны с недостатком определенных ферментов эритроцитов (чаще — Г-6-ФД, глутатион-зависимых ферментов, пируваткиназы и др). Гемолитическая анемия может впервые заявлять о себе после перенесенного интеркуррентного заболевания или приема медикаментов (салицилатов, сульфаниламидов, нитрофуранов). Обычно заболевание имеет ровное течение; типична «бледная желтуха», умеренная гепатоспленомегалия, сердечные шумы. В тяжелых случаях развивается ярко выраженная картина гемолитического криза (слабость, рвота, одышка, сердцебиение, коллаптоидное состояние). В связи с внутрисосудистым гемолизом эритроцитов и выделением гемосидерина с мочой последняя приобретает темный (иногда черный) цвет. Особенностям клинического течения гемоглобинопатий — талассемии и серповидно-клеточной анемии посвящены самостоятельные обзоры.
Среди различных приобретенных вариантов чаще других встречаются аутоиммунные анемии. Для них общим пусковым фактором выступает образование антител к антигенам собственных эритроцитов. Гемолиз эритроцитов может носить как внутрисосудистый, так и внутриклеточный характер. Гемолитический криз при аутоиммунной анемии развивается остро и внезапно. Он протекает с лихорадкой, резкой слабостью, головокружением, сердцебиением, одышкой, болями в эпигастрии и пояснице. Иногда острым проявлениям предшествуют предвестники в виде субфебрилитета и артралгий. В период криза стремительно нарастает желтуха, не сопровождающаяся кожным зудом, увеличивается печень и селезенка. При некоторых формах аутоиммунных анемий больные плохо переносят холод; в условиях низких температур у них может развиваться синдром Рейно, крапивница, гемоглобинурия. Вследствие недостаточности кровообращения в мелких сосудах возможны осложнения в виде гангрены пальцев ног и рук.
Токсические анемии протекают с прогрессирующей слабостью, болями в правом подреберье и поясничной области, рвотой, гемоглобинурией, высокой температурой тела. Со 2-3 суток присоединяется желтуха и билирубинемия; на 3-5 сутки возникает печеночная и почечная недостаточность, признаками которых служат гепатомегалия, ферментемия, азотемия, анурия. Отдельные виды приобретенных гемолитических анемий рассмотрены в соответствующих статьях: «Гемоглобинурия» и «Тромбоцитопеническая пурпура», «Гемолитическая болезнь плода».
Каждый вид ГА имеет свои специфические осложнения: например, ЖКБ – при микросфероцитозе, печеночная недостаточность – при токсических формах и т.д. К числу общих осложнений относятся гемолитические кризы, которые могут провоцироваться инфекциями, стрессами, родами у женщин. При остром массивном гемолизе возможно развитие гемолитической комы, характеризующейся коллапсом, спутанным сознанием, олигурией, усилением желтухи. Угрозу жизни больного несут ДВС-синдром, инфаркт селезенки или спонтанный разрыв органа. Неотложной медицинской помощи требуют острая сердечно-сосудистая и почечная недостаточность.
Определение формы ГА на основе анализа причин, симптоматики и объективных данных относится к компетенции гематолога. При первичной беседе выясняется семейный анамнез, частота и тяжесть протекания гемолитических кризов. В процессе осмотра оценивается окраска кожных покровов, склер и видимых слизистых, производится пальпация живота для оценки величины печени и селезенки. Сплено- и гепатомегалия подтверждается при проведении УЗИ печени и селезенки. Лабораторный диагностический комплекс включает:
- Исследование крови. Изменения в гемограмме характеризуются нормо- или гипохромной анемией, лейкопенией, тромбоцитопенией, ретикулоцитозом, ускорением СОЭ. В биохимических пробах крови определяется гипербилирубинемия (увеличение фракции непрямого билирубина), увеличение активности лактатдегидрогеназы. При аутоиммунных анемиях большое диагностическое значение имеет положительная проба Кумбса.
- Анализы мочи и кала. Исследование мочи выявляет протеинурию, уробилинурию, гемосидеринурию, гемоглобинурию. В копрограмме повышено содержание стеркобилина.
- Миелограмму. Для цитологического подтверждения выполняется стернальная пункция. Исследование пунктата костного мозга обнаруживает гиперплазию эритроидного ростка.
В процессе дифференциальной диагностики исключаются гепатиты, цирроз печени, портальная гипертензия, гепатолиенальный синдром, порфирии, гемобластозы. Пациента консультируют гастроэнтеролог, клинический фармаколог, инфекционист и другие специалисты.
Различные формы ГА имеют свои особенности и подходы к лечению. При всех вариантах приобретенной гемолитической анемии необходимо позаботиться об устранении влияния гемолизирующих факторов. Во время гемолитических кризов больным необходимы инфузии растворов, плазмы крови; витаминотерапия, по необходимости – гормоно- и антибиотикотерапия. При микросфероцитозе единственно эффективным методом, приводящим к 100 % прекращению гемолиза, является спленэктомия.
При аутоиммунной анемии показана терапия глюкокортикоидными гормонами (преднизолоном), сокращающая или прекращающая гемолиз. В некоторых случаях требуемый эффект достигается назначением иммунодепрессантов (азатиоприна, 6-меркаптопурина, хлорамбуцила), противомалярийных препаратов (хлорохина). При резистентных к медикаментозной терапии формах аутоиммунной анемии выполняется спленэктомия. Лечение гемоглобинурии предполагает переливание отмытых эритроцитов, плазмозаменителей, назначение антикоагулянтов и антиагрегантов. Развитие токсической гемолитической анемии диктует необходимость проведения интенсивной терапии: дезинтоксикации, форсированного диуреза, гемодиализа, по показаниям – введение антидотов.
Течение и исход зависят от вида анемии, тяжести протекания кризов, полноты патогенетической терапии. При многих приобретенных вариантах устранение причин и полноценное лечение приводит к полному выздоровлению. Излечения врожденных анемий добиться нельзя, однако возможно достижение длительной ремиссии. При развитии почечной недостаточности и других фатальных осложнений прогноз неблагоприятен. Предупредить развитие ГА позволяет профилактика острых инфекционных заболеваний, интоксикаций, отравлений. Запрещается бесконтрольное самостоятельное использование лекарственных препаратов. Необходимо тщательная подготовка пациентов к гемотрансфузиям, вакцинации с проведением всего комплекса необходимых обследований.
источник