Понижение уровня гемоглобина в крови, преимущественно на фоне падения числа эритроцитов, в медицине известно как анемия – заболевание, являющееся симптомом разных патологических состояний. Одной из разновидностей анемии является гиперхромная, особенно часто поражающая лиц зрелого и преклонного возраста. Почему она возникает и как ее лечить?
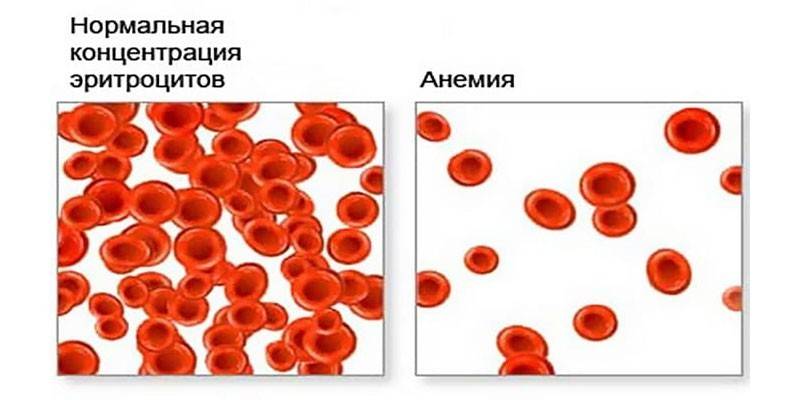
Заболевание, известное большинству людей как малокровие, в официальной медицине названное «анемия», связано с падением уровня гемоглобина. При гиперхромной форме одновременно с этим снижается количество здоровых эритроцитов и появляются дефектные: содержащие в себе избыток железа. Благодаря этому веществу кровяные тельца становятся пресыщены гемоглобином, поэтому срединное просветление у них закрыто алым цветом (это видно при лабораторном исследовании анализов). Существует 2 вида анемии гиперхромной:
- Мегалобластная (макроцитарная) – характеризуется нарушением синтеза ДНК и РНК, что приводит к появлению очень крупных эритроцитов (мегалобластов и мегалоцитов) в костном мозге. Такая анемия может передаться по наследству.
- Немегалобластная – синтез ДНК в норме, костный мозг не продуцирует мегалобласты, но дефектные эритроциты присутствуют.
Большинство врачей не считают анемию самостоятельным заболеванием, поскольку она может развиться на фоне первичного поражения системы крови или при иных патологиях, никак с этим не связанных. По этой причине отсутствует строгая нозологическая классификация и, помимо уже упомянутого деления гиперхромного типа на 2 вида, существует группировка по состояниям, которым она соответствует:
- Витамин В12-дефицитная (пернициозная) анемия – болезнь Аддисона-Бирмера, злокачественное малокровие, обусловленное нехваткой витамина В12. Характеризуется образованием в костном мозге незрелых мегалобластов, может проявляться неврологическими расстройствами.
- Фолиеводефицитная анемия – тоже пернициозная, только возникает при дефиците фолиевой кислоты.
- Миелодиспластический синдром – характеризуется цитопенией (дефицит 1-ого или нескольких видов кровяных телец) в периферической крови, дисплазией (неправильным развитием) костного мозга. Заболевание склонно к переходу в острую форму лейкоза (недоброкачественное поражение системы кроветворения), тяжело поддается лечению (преимущественно проводится поддерживающая терапия). По официальной статистике 80% пациентов с миелодиспластическим синдромом старше 60-ти лет.
Дефицит витамина В12 (цианокобаламин) и фолиевой кислоты являются самыми распространенными отправными точками к развитию анемии гиперхромного типа, но эти состояния могут возникать под воздействием целого ряда факторов. Конкретный перечень причин для каждой ситуации свой. Нехватку цианокобаламина провоцируют:
- патологические процессы в подвздошной кишке, при которых происходит нарушение усвояемости питательных веществ за счет плохого всасывания ее стенками;
- инфекционные патологии кишечника, тоже нарушающие процесс всасывания витаминов;
- глисты – ленточные черви и бактерии активно поглощают витамин В12;
- атрофический гастрит, при котором в париетальных клетках желудка наблюдается недостаточный синтез внутреннего фактора Касла (фермент, который переводит цианокобаламин из неактивной формы в усваивающуюся).
У анемии гиперхромного типа, которая возникает как результат дефицита фолиевой кислоты, провоцирующие факторы выглядят иначе. Зачастую с таким состоянием сталкиваются женщины во время беременности, поскольку вся фолиевая кислота идет на строительство нервной трубки плода. Влияние могут оказывать и:
- алкоголизм;
- заболевания печени (особенно гепатит, цирроз, печеночная недостаточность).
Отдельно врачами упоминается гиперхромная макроцитарная анемия, которая носит наследственный характер (аутосомно-рецессивная передача – от родителей) и развивается на фоне генетических мутаций, а у женщин предпосылкой к ее возникновению является и прием гормональных препаратов. Если не рассматривать отдельные разновидности анемии, при которой у эритроцитов появляются гиперхромные ядра, в число общих причин можно включить:
- длительное голодание или нерациональное питание (с дефицитом витаминов и микроэлементов в пище);
- курение;
- наличие опухолей;
- инфекции (особенно ВИЧ) и вирусы;
- регулярная большая потеря крови во время менструации;
- рак желудка, гастрэктомия (его полное вырезание);
- гипотиреоз (дефицит гормонов щитовидной железы);
- прием лекарственных препаратов (Метформин, Неомицин, Дифенин);
- частые расстройства кишечника.
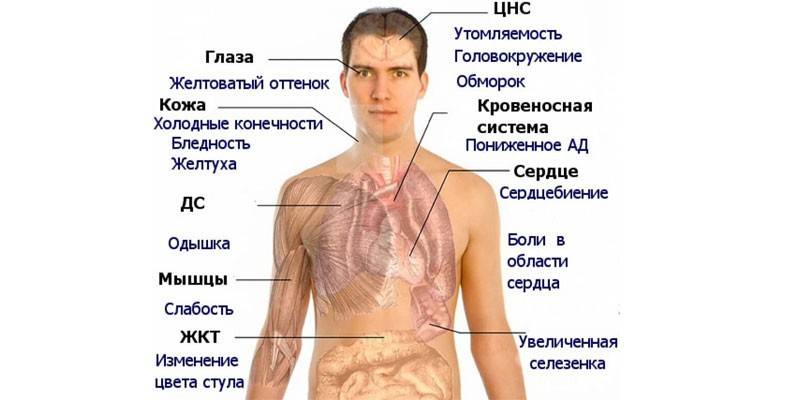
Заболевание имеет внешние и внутренние проявления: последние подразумевают изменения общего самочувствия, которые не всегда специфичны и не дают возможности поставить точный диагноз. К таким симптомам гиперхромного малокровия относятся:
- повышенная сонливость, усталость;
- снижение работоспособности;
- потеря концентрации внимания.
Данная клиническая картина характерна большинству случаев анемии, поэтому болезнь распознается исключительно после проведения лабораторных исследований. Если течение более тяжелое, могут добавиться:
- тахикардия (учащенный пульс);
- одышка при минимальных физических нагрузках (даже после быстрой ходьбы);
- шум в ушах (не постоянный);
- нарушения сна;
- потеря аппетита;
- головные боли;
- снижение либидо (полового влечения).
Почти во всех случаях гиперхромного малокровия можно наблюдать изменения во внешности: кожные покровы бледнеют, кожа истончается, становится сухой, на руках может приобрести желтоватый оттенок. В волосах появляется ранняя седина. Общая клиническая картина выраженной анемии дополняется следующими симптомами:
- потеря веса;
- расстройство зрения и слуха;
- тошнота, рвота;
- потеря вкуса, отсутствие влечения к ранее любимым продуктам и блюдам;
- мышечная слабость;
- онемение нижних конечностей;
- чувство зябкости;
- покраснение языка до малинового цвета, поверхность становится блестящей.
Лица, у которых гиперхромная анемия сочетается с миелопластическим синдромом, часто испытывают головокружения, повышенную утомляемость. Не исключены боли за грудиной при сильном сердцебиении и одышке. При сильном поражении нервной системы у пациента нарушается чувствительность пальцев (на ногах и руках), могут случаться потеря сознания, судороги. Артериальное давление преимущественно пониженное, печень увеличена (прощупывается при пальпации).
Авитаминоз по фолиевой кислоте для будущей матери – распространенное явление, поскольку этот элемент (вместе с цианокобаламином) требуется для полноценной жизнедеятельности плода. Потребность в витаминах В9 и В12 у беременной вырастает в 2 раза. При стремительном развитии и тяжелом течении анемия может спровоцировать преждевременные роды, недостаточный вес новорожденного, отслоение плаценты, внутриутробные кровотечения.
У детей анемия, при которой наблюдается гиперхромия эритроцитов, может привести к отставанию в развитии умственном и физическом, снижении защитных сил организма (ребенок будет часто подхватывать ОРВИ, тяжело переносить даже простуду). У взрослых распространенным осложнением анемии являются дефицит кислорода в крови, поражения нервной системы, на фоне чего возникают:
- гипоксия (кислородное голодание) мозга;
- ухудшение памяти и мышления;
- отмирание клеток головного мозга и нарушения работы его сосудов;
- сердечная недостаточность (может окончиться летальным исходом).
Отсутствие специфической клинической картины для анемии любого типа повышает значимость диагностических мероприятий для уточнения заболевания. Общий анализ крови является первичной проверкой, по результатам которой можно увидеть изменения в структуре эритроцитов (форма и размеры клеток), обнаружить ядерные тельца Жолли. При наличии подозрений на гиперхромное малокровие врач дополнительно назначает:
- биохимическое исследование крови – для определения уровня билирубина, сывороточного уровня железа;
- рентгеноскопию ОБП (органов брюшной полости);
- УЗИ органов пищеварения;
- иммунологическое исследование – помогает выявить антитела, которые специфичны против антигенов цитоплазмы париетальных клеток желудка и внутреннего фактора Касла.
Для легких форм гиперхромного малокровия основу терапевтической схемы составляет коррекция рациона питания, особенно если проблема кроется в дефиците фолиевой кислоты или витамина В12. Дополнительно за день важно принимать с едой 8 мг железа. Меню базируется на следующих продуктах:
- печень куриная, говяжья (2-3 раза в неделю);
- гречневая крупа;
- рыба (особенно треска);
- мясо (желательно ввести в рацион кролика);
- куриные яйца;
- сыры;
- бобовые культуры.
Обязательно употребление свежих овощей и фруктов, дополняющих список полезных при анемии продуктов. От острой и жареной пищи стоит отказаться, поскольку она раздражает пищеварительную систему. Кофеин тоже исключен, поскольку он мешает усваиваться железу. Такой диеты следует придерживаться несколько месяцев (в некоторых случаях – больше года), она актуальна для всех стадий заболевания, но не исключена индивидуальная коррекция рациона под конкретную клиническую картину. Медикаментозное лечение зависит от причин анемии и ее течения:
- Терапия легких дефицитных состояний начинается с назначения Цианокобаламина: синтетического аналога витамина В12, который принимается перорально или вводится внутримышечно. Если спустя 1-1,5 недели после начала его использования положительной динамики не наблюдается, врач выписывает Фолиевую кислоту (таблетки), Фемибион. В некоторых случаях проводится одновременное лечение обоими препаратами.
- При средней степени выраженности анемии Цианокобаламин или Оксикобаламин (более сильный препарат для тяжелых случаев) вводятся внутривенно и на 5-8 день отслеживается уровень ретикулоцитов: их количество должно возрасти на 20-30%.
- По необходимости назначаются препараты железа – Мальтофер, Гемофер (таблетки, инъекции), особенно если заболевание диагностировано у ребенка.
- Во время беременности (или после родов, если состояние не улучшается) врач может назначить пациентке внутривенное введение витаминных препаратов, начиная с больших доз. После они уменьшаются, а инъекционная форма заменяется на пероральную.
Восстановление показателей крови происходит быстро: уже через месяц можно видеть результат, а неврологические нарушения устраняются медленнее и могут требовать дополнительных препаратов. Если начальную (легкую) форму гиперхромного малокровия можно лечить амбулаторно (дома), то средняя и тяжелая требуют помещения пациента в стационар, где ему будут делать инъекции лекарственных средств и постоянно отслеживать состояние. Несколько моментов лечения таких случаев анемии:
- Резкое нарушение гемодинамики, падение гемоглобина ниже 70 г/л (тяжелая форма анемии) требуют немедленной гемотрансфузии – переливания крови.
- При миелодиспластическом синдроме обязательны госпитализация, гемотрансфузия (переливаются эритроцитарная и тромбоцитарная массы, зачастую с замещением клеток) и внутривенное введение препаратов, ускоряющих деление кровяных телец, чтобы предотвратить лейкоз.
- Если лечение подразумевает инъекционное введение лекарственных средств одновременно с приемом таблеток, такой курс длится 2-3 месяца. После раз в неделю делают 1 укол, оставляя таблетки, а через 2 месяца их ставят с частотой 1 раз в 14 дней. Основной формой лечения не тяжелых состояний являются таблетки.
Лечение анемии гиперхромной длится от полугода до года, дефицитные состояния за этот срок полностью устраняются. При миелодиспластическом синдроме терапия стационарная, прогноз неутешительный, поскольку препараты только способствуют увеличению срока жизни и сдвигают момент ремиссии. Шансы на исключение летального исхода возникают только при пересадке костного мозга.
Соблюдение принципов здорового питания, поддержание хорошего уровня витаминов В9 и В12, железа – самый простой и важный способ защиты от гиперхромного малокровия, особенно для беременных. Диета, используемая для его лечения, одновременно носит и профилактический характер. Дополнительно стоит:
- регулярно посещать гастроэнтеролога;
- заниматься спортом;
- отказаться от курения;
- не контактировать с ядохимикатами;
- гулять на свежем воздухе;
- своевременно лечить инфекционные заболевания, выводить паразитов;
- принимать витаминно-минеральные комплексы.
источник
ФДА — заболевание, обусловленное истощением запасов фолиевой кислоты в организме, следствием чего является нарушение синтеза ДНК в клетках. Основное проявление заболевания — гиперхромная (макроцитарная) анемия.
Эпидемиология.ФДА является редким заболеванием, частота встречаемости которого на несколько порядков ниже, чем В12ДА.
Этиология.Причиной дефицита фолиевой кислоты является увеличение ее потребности во время беременности с одновременным ограничением поступления с пищей. Недостаточное поступление фолиевой кислоты с пищей может быть у лиц, злоупотребляющих алкоголем, наркоманов, малообеспеченных и престарелых людей, которые употребляют в пищу дешевые консервированные продукты.
Всасывание фолиевой кислоты нарушается у лиц, длительно принимающих противосудорожные препараты (дифенин, фенобарбитал), антагонисты фолиевой кислоты (метотрексат).
Патогенез.Дефицит фолиевой кислоты, как и дефицит витамина В12, приводит к развитию мегалобластного кроветворения в костном мозге и развитию гиперхромной (макроцитарной) анемии.
Фолиевая кислота участвует в синтезе дезокситимидинмонофосфата из дезоксиуридинмонофосфата. Данная реакция необходима для обеспечения нормального синтеза ДНК в клетке. Механизм этой реакции был рассмотрен в разделе, посвященном В12ДА. Явления фуникулярного миелоза у больных с ФДА отсутствуют.
Жалобы, связанные с наличием анемии.
При осмотре: бледность кожи и слизистых оболочек. Иногда — легкая иктеричность склер.
Клинически имеются некоторые особенности фолиеводефицитной анемии по сравнению с В12ДА. Реже бывают боли в языке, нет признаков фуникулярного миелоза.
Диагностика.Подозрение на дефицит фолиевой кислоты возникает при выявлении в гемограмме гиперхромной (макроцитарной) анемии с нормальным или низким количеством ретикулоцитов при отсутствии изменений в количестве гранулоцитов и тромбоцитов. Выявление характерной картины мегалобластного кроветворения позволяет с 50% степенью вероятности говорить о дефиците фолиевой кислоты. Решающим методом диагностики является определение фолиевой кислоты в эритроцитах. В норме ее содержание в эритроцитах колеблется от 100 до 450 нг/л. При ФДА содержание фолиевой кислоты в эритроцитах снижается.
При исследовании периферической крови — гиперхромная (макроцитарная) анемия. Снижение содержания гемоглобина и эритроцитов. Других отклонений в гемограмме, как правило, не отмечается. Повышение содержания непрямого билирубина отмечается крайне редко.
Патоморфология костного мозга.Тип гемопоэза — мегалобластное кроветворение. Картина костного мозга при ФДА практически идентична таковой при В12ДА.
Дифференциальная диагностика.В первую очередь, ФДА приходится дифференцировать от В12ДА, затем — от гемолитических анемий, МДС. Для дифференциальной диагностики с В12ДА определяют содержание метилмалоновой кислоты в моче. Ее количество повышено при дефиците витамина В 2 и не изменяется при дефиците фолиевой кислоты. Иногда с диагностической целью прибегают к назначению цианокобаламина и фолиевой кислоты поочередно.
Лечение.Для лечения больных с ФДА используют препараты фолиевой кислоты в дозе 5-10 мг/сут. Длительность курса определяется сроком нормализации содержания гемоглобина в крови.
Прогнозу больных с ФДА благоприятный.
Профилактика. В профилактике дефицита фолиевой кислоты нуждаются беременные женщины, а также пациенты, принимающие препараты, способные нарушать метаболизм фолиевой кислоты. Для профилактики ФДА используют препараты фолиевой кислоты в дозе 5 мг/сут.
источник
Гиперхромная анемия характеризуется снижением уровня эритроцитов и гемоглобина в крови. Развивается заболевание на фоне нарушения работы органов кроветворения.
В зависимости от причины, которая спровоцировала развитие гиперхромной анемии, различают следующие ее виды:
Мегалобластная анемия. Сбой происходит на уровне ДНК и РНК. В костном мозге начинают формироваться мегалобласты. Спровоцировать патологию может миелодиспластический синдром, ВИЧ и прием некоторых лекарственных препаратов, например, Азатиоприна.
Немегалобластная анемия. ДНК в этом случае синтезируется как положено, но в костном мозге не вырабатываются мегалобласты. К развитию этого вида анемии способны приводить патологии печени, раковые опухоли, гипотиреоз, алкоголизм, миелопролиферативные болезни.
В группе риска по развитию гиперхромной анемии находятся женщины и мужчины старше 40 лет.
Симптомы, которые характеризуют гиперхромную анемию:
Кожа и слизистые оболочки отличаются бледностью. Возможна некоторая желтизна кожных покровов.
Волосы начинают седеть раньше времени.
Система пищеварения работает с нарушениями.
Страдают функции кроветворения.
Язык становится болезненным.
В первую очередь сами больные обращают внимание на изменения со стороны языка. Кроме того, что он начинает болеть, страдает его внешний вид. Поверхность органа становится неестественно гладкой и блестящей. Через некоторое время на нем появляются пятна, которые имеют тенденцию к слиянию. Это создает впечатление, что язык стал ярко-красным. Боль усиливается при попытке совершать движения языком. Вкусовые рецепторы органа притупляются.
Полезная информация: прием острой пищи будет способствовать усилению болезненных ощущений в языке.
Симптомы анемии могут не беспокоить человека. Единственным видимым признаком болезни зачастую остаются бледные кожные покровы. Кроме того, больной может отмечать снижение работоспособности, появление сердечных болей и нарушения в работе органов пищеварительной системы.
По мере прогрессирования болезни, эти симптомы начинают усиливаться.
Поэтому их целесообразно разбить на 3 больших группы:
Изменение цвета кожных покровов. Кроме того, что они становятся бледными, иногда человек может заметить их легкую желтушность. Сюда же относится периодически возникающий шум в ушах и усиление одышки. Именно на ее фоне человек чаще всего испытывает боль в сердце.
Нарушения со стороны системы пищеварения: изменение вкусовых предпочтений, снижение аппетита, чувство тяжести в эпигастральной области, диарея. Печень увеличивается в размерах, язык становится яркого цвета.
Изменения со стороны системы кроветворения: уровень эритроцитов падает, нарушается их форма и строение. Кроме того, у больного диагностируется умеренная лейкопения.
Иногда пациент предъявляет жалобы на чувство онемения конечностей.
Гиперхромная анемия может сочетаться с миелодиспластическим синдромом. Способствует его развитию воздействие радиации, прохождение химиотерапии для избавления от опухолевых новообразований, лечение лейкоза.
В результате, красный костный мозг становится не в состоянии выполнять свои функции в полном объеме. Симптомами, указывающими на миелодиспластический синдром, являются: тахикардия, частые головокружения, одышка на фоне физического покоя. Чтобы диагностировать данное нарушение, необходимо обращаться к доктору и проходить лабораторные исследования.
У молодых людей гиперхромная анемия развивается редко. В большей степени ей подвержены пожилые люди.
К гиперхромной анемии приводят следующие состояния:
Основным фактором риска развития гиперхромной анемии является нехватка витамина В12. К В12-дефицитной анемии приводят следующие причины:
Атрофический гастрит. При этом заболевании в организме вырабатывается недостаточное количество гастромукопротеина, что не дает витамину В12 полноценно усваиваться.
Болезни тонкого и толстого кишечника, при которых происходит поражение их стенок.
Болезни кишечника инфекционной природы.
Также к гиперхромной анемии может приводить нехватка фолиевой кислоты. Подобная проблема часто развивается при алкоголизме, а также у людей, страдающих вирусным гепатитом. Иногда фолиеводефицитная анемия может манифестировать на фоне беременности и при несоблюдении принципов здорового питания.
Выработка ДНК имеет прямую взаимосвязь с фолатами и витамином В12. При их дефиците этот важный биологический процесс останавливается. Деление эритробластов замедляется, в результате чего они трансформируются в мегалобласты.
Если лечение гиперхромной анемии отсутствует, то заболевание будет прогрессировать. Это может приводить к тяжелым последствиям, вплоть до комы и летального исхода. Потому обращаться к специалисту нужно как можно раньше.
Лечение будет продолжительным, придерживаться терапевтической схемы нужно строго. Часто больному назначают курсовой прием лекарственных средств. Это позволит избежать рецидивов болезни и продлит ремиссию. В тяжелых случаях требуется трансплантация костного мозга.
Легкую анемию можно устранить с помощью рационального питания. В меню обязательно включают мясные продукты и печень животных.
Цианокобаламин назначают при В12-дефцитной и фолиеводефицитной анемии. Дозу подбирает врач. Если лечение дает положительные результаты, доза постепенно снижается. В дополнении к лечению пациенту прописывают фолиевую кислоту. Чтобы понять, эффективна ли проводимая терапия, пациенту потребуется регулярно сдавать кровь на анализ. Если в крови повышается уровень ретикулоцитов, то терапия была подобрана верна.
Эффективность лечения следует оценивать уже спустя 7 дней от его начала. Если положительная динамика отсутствует, то терапевтическую схему целесообразно пересмотреть.
При тяжелом течении анемии требуется переливание эритроцитарной массы. Важно перед началом лечения с точностью определить причины, которые привели к развитию анемии.
В детском возрасте гиперхромная анемия опасна задержкой умственного и физического развития. Ребенок будет в большей степени подвержен различным заболеваниям, его иммунитет не в состоянии справляться с инфекциями. Такие дети болеют долго и тяжело.
Опасна анемия для беременных женщин, у которых могут начаться преждевременные роды. Плод будет страдать от нехватки питательных веществ, ребенок может родиться с недовесом и аномалиями развития. Поэтому во время беременности нужно регулярно посещать акушера-гинеколога.
К иным последствиям анемии относят: кардиомиопатию, тахикардию, сердечную недостаточность. Поэтому лечение данного нарушения должно быть своевременным.
Автор статьи: Шутов Максим Евгеньевич | Врач-гематолог
Образование: В 2013 году закончен Курский государственный медицинский университет и получен диплом «Лечебное дело». Спустя 2 года окончена ординатура по специальности «Онкология». В 2016 году пройдена аспирантура в Национальном медико-хирургическом центре имени Н. И. Пирогова.
Начался сезон клещей — как защититься? Куда обращаться? Первая помощь при укусе
источник
Гиперхромные анемии развиваются в результате нарушения эритропоэза и характеризуются поступлением в периферическую кровь незрелых предшественников эритроцитов — мегалобластов, содержащих большое количество железа, но обладающих резко сниженной способностью к переносу кислорода.
Появление этих гигантских клеток в периферической крови обусловлено дефицитом в организме витамина В12 и/или фолиевой кислоты (витамина Вc), необходимых для нормального созревания эритроцитов. В организме дефицит витамина В12 развивается в результате уменьшения или прекращения секреции париетальными клетками желудка специфического гликомукопротеида, который получил название «внутренний (антианемический) фактор Кастла», который образует с витамином В12(внешний фактор Кастла) комплекс, защищающий витамин В12 от разрушения в кишечнике и обусловливающий его нормальное всасывание.
Не менее важна в организме и фолиевая кислота, недостаток которой тормозит переход мегалобластической фазы кроветворения в нормобластную. Помимо этого фолиевая кислота совместно с витамином В12 регулирует синтез нуклеиновых кислот (ДНК и РНК). Нарушение синтеза нуклеиновых кислот влечет за собой замедление деления стволовых клеток костного мозга на фоне практически не сниженной скорости их роста, в результате в периферической крови появляются незрелые предшественники эритроцитов — «гигантские» гиперхромные мегалобласты и мегалоциты.
При недостатке в организме витамина В12 процесс образования зрелых эритроцитов обрывается на этапе: эритробласт → гиперхромный мегалобласт → мегалоцит. Такая анемия носит название «мегалобластная анемия».
При дефиците фолиевой кислоты эритробласты дифференцируются до макроцитов (эритробласт → гиперхромный макронормобласт → макроцит). Этот вид анемии носит название «макроцитарная анемия».
Для лечения гиперхромной мегалобластной анемии в клинической практике используют получаемый путём микробиотического синтеза витамин В12 — цианокобаламин, а для лечения макроцитарной анемии — фолиевую кислоту.
При гиперхромной мегалобластной анемии цианокобаламин восстанавливает нормальную картину крови, одновременно с этим уменьшая сопутствующие дефициту витамина В12 изменения слизистой оболочки языка, а также неврологические нарушения, т. е. купирует симптомы болезни Аддисона — Бирмера.
Фолиевую кислоту используют для лечения как алиментарной (макроцитарной анемии новорожденных), так и медикаментозной (вторичной) макроцитарной анемии (возникающей на фоне приема противосудорожных препаратов — фенитоина, примидона, фенобарбитала, а также противозачаточных и других лекарственных средств), анемии беременных, спру (от англ. sprue — язвенный грибковый стоматит, молочница — заболевание неясной этиологии, развивающееся в результате нарушения всасывания в кишечнике витаминов, жиров, глюкозы и проявляющееся стоматитом, диареей, анемией). Однако в отличие от витамина В12 фолиевую кислоту для лечения гиперхромной анемии самостоятельно не используют, так как на фоне ее приема сопутствующая неврологическая патология не устраняется, поэтомy фолиевую кислоту назначают совместно с цианокобаламином.
Краткое описание фармакологической группы. Лекарственные средства для лечения железодефицитных анемий цианокобаламином и фолиевой кислотой.
источник


От того, какой вид диагностируется, причины будут различные. Мегалобластый вид характеризуется нарушением процессов выработки ДНК и РНК.
Причины гиперхромной анемии (мегалобластный тип):
- Присутствие синдрома МДС. Иными словами, это такая разновидность болезни костного мозга, которая возникает из-за мутаций стволовой клетки крови.
- Может развиться вследствие применения некоторых медикаментов, например, Зидовудина, Азатиоприна и т.д.
- CПИД.
Немегалобластая разновидность анемии представляет собой заболевание, при котором производство ДНК происходит в обычном режиме и отсутствуют мегалобласты в костном мозге. Эта анемия может возникнуть вследствие:
- Заболеваний печени;
- Различных опухолей;
- Зависимости от алкоголя;
- Заболеваниях щитовидной железы.

- У заболевшего человека изменяется его внешность, наблюдается бледность, кожа лица приобретает желтоватый цвет, рано пробивается седина.
- При двигательной активности быстро наступает слабость, и наваливается усталость.
- У пациента наблюдаются нервные нарушения, сбои в работе пищеварительной системы. При анализах выявляются нарушения в тканях, вырабатывающих кровяные тельца.
- Нередко больные обращают внимание на боль и жжение на конце языка.
- Слизистая при развитии заболевания меняет свой цвет, наблюдается ее бледный вид и желтый оттенок.
- Может наблюдаться течение крови из десен и красные точки на щеках.
- Особое внимание следует обратить на язык больного. Иногда он становиться глянцевым. На нем могут появиться болезненные яркие пятна красного цвета. Если они сливаются между собой, то весь язык приобретает яркий красный цвет, а при движении он болит. В дальнейшем больной теряет возможность ощущать вкус.

Это может быть сильнейшая интоксикация или кровотечение во внутренних органах.
Анемия (острая фаза) проявляется следующими признаками:
- Кожные покровы выглядят бледными.
- Учащенное биение сердца.
- Пониженное артериальное давление.
- Изменение сосудов.
- Возможные внутренние кровотечения.
- Повышенная интоксикация всех органов.
- Необоснованное раздражение, нервное состояние.
- Ослабление зрения, головокружение.
- Слабость волос и ломкие ногти.

Заболевание может распространиться на тех людей, которые ведут нездоровый образ жизни, страдают заболеваниями печени, не сбалансировано питаются или имеют пристрастие к алкоголю.
Эта форма анемии не затрагивает нервную систему и органы ЖКТ. Есть и другие причины для ее развития:
- Организму не хватает витаминов В, С, и, особенно, В12, меди и фолиевой кислоты;
- Рак печени;
- Заболевания щитовидки;
- Беременность, когда весь женский организм перестраивается;
- При приеме лекарств, которые влияют на работу печени;
При перечисленных состояниях развитие анемии будет вторичным фактором, и ее лечение следует проводить в комплексе с терапией основного заболевания.
Важно выявить первичную причину, из-за которой развилась болезнь. Например, если причиной является беременность, и есть надежда, что после родов состав крови войдет в норму, то все мероприятия будут направлены на поддержание нормального состояния пациентки.
Если есть подозрение на лейкоз, то мероприятия будут производиться совершенно другие. Признаки возникновения анемии приблизительно одинаковые для всех видов.
Но макроцитарная гиперхромная анемия несколько отличается от других, имеет следующую симптоматику:
- Бледные губы и чувство жжения на языке;
- Болезненное чувство в животе;
- Светлый цвет ногтей;
- Появление бессонницы, головокружений, быстрой утомляемости;
- Учащенная работа сердца;
- Желтеющая кожа.
Врачи определяют первопричину макроцитарной анемии и назначают лечение в комплексе.
Для лечения этого вида анемии медицина применяет метод переливания крови, уколы фолиевой кислоты и витамина В12 и назначается диета с продуктами, богатыми животными белками.

- Специалист определяет вид заболевания, то есть, устанавливает причину, по которой снижается уровень гемоглобина и эритроцитов в единице крови.
- Устанавливаются причины, которые привели к болезни.
- Производятся лабораторные анализы крови, делается их расшифровка.
Лабораторные исследования заключаются в прохождении некоторых процедур:
- Из пальца берется общий анализ крови для определения гемоглобина.
- Проводится полный анализ крови. Он производится для определения показателя цвета, с помощью которого определяется состояние костного мозга.
- Из вены кровь берется на биохимический анализ для определения содержания железа и других компонентов.
- Производятся анализы, которые дают представление о состоянии желудочно-кишечного тракта.
- У женщин проводят гинекологические исследования.
- Делают анализы на выявление изменений в кровеносных путях.

Если анемия вызвана недостатком железа, то назначаются таблетки или инъекции.
Традиционно, в комплекс лекарственных средств включаются витамины — группы В, минералы, фолиевая кислота, препараты с повышенным содержанием железа: Гемореф, Актиферрин, Мальтофер, Ферум Лек.
Эти препараты применяются от 1 до 3 месяцев в зависимости от вида заболевания, эффективности препарата и восприятия его больным.
Если положение пациента серьезное или не удалось подобрать эффективный препарат, то больного госпитализируют. В стационаре проводят интенсивную терапию при помощи инъекций.
Результаты могут наступить уже через несколько дней. У больного появится бодрость, ясность ума, исчезнет слабость.
Это поведение — путь к выздоровлению от серьезной болезни — гиперхромного вида анемии.
источник
✓ Статья проверена доктором
При повышенном объёме эритроцитов, когда увеличивается и степень насыщения крови гемоглобином (цветовой показатель больше 1,1), развивается патология, определяющаяся в медицине, как гиперхромная макроцитарная анемия. Данная патология отмечается при проблемах с функциями органов кроветворения, причиной которых могут быть различные заболевания.
Малокровие развивается несколькими путями. Во-первых, как итог нарушений в создании нормальных эритроцитов и синтеза гемоглобина. Так происходит, если в организме недостаёт железа, витамина B12, фолиевой кислоты или из-за патологий красного костного мозга. Причина анемии может скрываться в переизбытке аскорбиновой кислоты, которая блокирует выработку B12, необходимого для производства крови.
Во-вторых, малокровие возникает из-за потерь красных кровяных клеток при острых кровотечениях во время травм или оперативных вмешательств. Хотя если кровотечения хронически, то причиной анемии, скорее будет, недостаток железа.
И третий механизм, приводящий к анемии, — быстрое, меньше 120 суток, разрушение красных кровяных телец. Иногда разрушению эритроцитов предшествует приём значительных доз уксуса.
Специалисты определяют первопричины возникновения патологии и её клиническую картину в зависимости от вида.
Внимание! Основную группу риска гиперхромной анемии составляют мужчины и женщины после сорока лет.
Уровень эритроцитов при гиперхромной анемии
Данный недуг определяется характерными признаками и симптомами:
- Бледность кожного покрова, ускоренно седеют волосы, порой кожный покров становится с желтоватым оттенком, утончается.
- Быстрая утомляемость, слабость плохая концентрация внимания.
- Слизистая меняет свой внешний вид, бледнеет или желтеет.
- Головокружение.
- Одышка — при более выраженных формах, сердцебиение.
Клинические проявления анемии
Особое внимание следует обращать именно на язык, поскольку он становится блестящим и с гладкой поверхностью (это симптоматика недостатка В12 и фолиевой кислоты). Затем на данном органе начнут возникать красные пятна, что характеризуются болезненностью. Спустя некоторое время пятен становится настолько много, что они сливаются воедино. Таким образом, язык кажется ярко-красным. При движении языком может возникнуть болевой синдром. У больного атрофируются вкусовые качества. Именно эта симптоматика характерна для пернициозной гипертонии.
Это важно! Нужно исключить из рациона питания острую пищу, поскольку ее употребление будет крайне болезненным.
Проявление анемии на ногтях
Иногда малокровие никак не выражается, поэтому его случайно обнаруживают во время лабораторных анализов крови у тех, кто ни на что не жаловался. Вышеприведённая симптоматика характерна для большинства анемий, но у различных типов малокровия наблюдаются отличия в зависимости от причины возникновения. Например, чувствительность нарушается из-за недостатка витамина В12, а желтуха возникает при гемолитической анемии.
Состояние гиперхромного малокровия может быть выявлено в нескольких случаях:
- Дефицит витамина В12.
- Недостаток фолиевой кислоты.
- Миелодиспластический синдром.
Обратите внимание! Чаще всего гиперхромная анемия диагностируется при недостатке В12.
Роль фолиевой кислоты в организме
В зависимости от недостатка тех или иных веществ диагностируется вид гиперхромной анемии.
Она встречается реже, чем железодефицитная анемия. В Нидерландах, Скандинавии, Северной Америке более частотна, чем на юге, востоке Европы и Дальнем Востоке. Этим типом малокровия болеют люди сорока-пятидесяти лет. Часто его симптоматика стёрта, так как в рамка антианемической терапии врачи назначают Цианокобаламин, который после первого укола уже нормализует выработку витамина В12.
Причиной возникновения этого вида анемии являются болезни ЖКТ, снижающие выработки вещества:
- длительное неполноценное питание, вегетарианцы;
- атрофический гастрит провоцирует гиперхромию. Объясняется он проблемами с продукцией гастромукопротеина – он нужен для усвоения витамина. Следовательно, развивается пернициозная анемия;
- резекция желудка или его удаление;
- ожоги желудочной слизистой;
- недуги, связанные с тонким и толстым кишечниками, приводят к нарушениям всасывающих функций стенок органов;
- инфекционные патологии кишечника;
- глистное поражение.
- хронический панкреатит и синдром Золлингера-Эллисона;
- целиакия, опухоли и т.д.
Причины гиперхромной анемии
Симптоматика данного вида анемии имеет свои особенности:
- Общие проявления анемии (мы их описали выше).
- Гастроэнтерологический синдром (похудение, тяжесть и боли в эпигастрии, болезненность в языке (язык Гюнтера), запоры, поносы.
- Неврологический синдром (онемение, боли в ногах и руках, «ватные ноги», снижение обоняния, слуха, зрения). Характерен только для В12-дефицитной анемии.
Если говорить о гиперхромной анемии, что развивается на фоне недостатка фолиевой кислоты, то она объясняется следующими причинами:
- регулярное употребление алкоголя, что приводит к поражению печеночных клеток;
- вирусы гепатита;
- беременность и несоблюдение рациона питания.
При малокровии данного типа неврологический синдром не наблюдается, но больные жалуются на общие проявления анемического синдрома в дополнение к нему возникают и гастроэнтерологические проблемы. Разграничение В12-анемии и недостаточности фолиевой кислоты происходит по результатам анализов крови после приёма Цианокобаламином: в первом случае через 4-5 дней лечения «ретикулоцитарный криз» отсутствует, его появление диагностирует фолиеводефицитную анемию и адекватность назначенного лечения.
Справка! Если анемия развивается на фоне недостатка фолиевой кислоты, то не исключено, что ее придется принимать на протяжении оставшейся жизни.
Если у человека диагностирована легкая форма недуга, то ее можно быстро компенсировать корректировкой рациона питания. Для этого его обогащают мясопродуктами. Особое внимание следует обратить на печень, именно в ней содержится наибольшее количество полезных веществ, что улучшают состояние больного при анемии.
При дефицитных состояниях В12 необходим прием Цианокобаламина – специальный препарат, синтетического характера. По мере тяжести течения недуга, врач определяет дозировки. Если диагностируется неврологические симптомы, то Цианокобаламин назначается инъекционно по 1000 мкг ежедневно внутримышечно в течение 10 дней, после чего, переходят на стандартную дозу – по 500 мкг в сутки. При отсутствии нарушении со стороны нервной системы дозировка — 500 мкг/день ежедневно. Длительность приёма от месяца до полутора. Если речь о поддерживающей терапии, то такая же доза принимается раз в неделю в течение жизни.
Лечение недостатка фолиевой кислоты происходит таблетками по 5 мг 3 раза в день в течение месяца — полутора. Поддерживающая терапия не предусмотрена.
Если одновременно диагностированы два вида анемии. При обеих формах анемий и недейственности консервативной терапии по жизненным показателям делают трансфузию концентрата определенного вида эритроцитов (например, для выведения из анемической комы).
После курса терапии пациента отправляют на анализ крови, чтобы подтвердить присутствие ретикулоцитоза. Также необходимо наблюдение нервной системы, которая восстанавливается дольше всего.
Эффективность терапии проверяется через неделю применения. То есть, если спустя семь дней, после применения синтетических препаратов не произошло улучшение самочувствия больного, то курс считается не действующим либо была произведена неправильная диагностика.
Это важно! Если анемия находится в тяжелой стадии, то человеку потребуется переливание эритроцитарной массы.
Дифференциация анемии происходит по показателям применения витамина В12, если после курса лечения им не было отмечено никаких положительных результатов, то причиной гиперхромной анемии является недостаток фолиевой кислоты.
Гиперхромная анемия может проявляться в комплексе с миелодиспластическим синдромом, в который входит группа заболеваний, характеризующаяся дефицитом одного или нескольких видов кровяных клеток (цитопения), нарушением их производства и возможностью трансформации в острый лейкоз. Одна из причин возникновения патологии — проведение лучевых облучений, химиотерапии, сильнодействующее лечение опухолевидных образований костного мозга, лейкоз. Кроме того, возникновению МДС способствует профессиональные особенности (воздействие бензола), алкоголь, курение, склонность к спонтанным кровотечениям.
Таким образом, кроветворение подвергается сильному токсическому воздействию. Помимо тяжелой симптоматики основного недуга, у пациента возникает дополнительно:
- Сильная одышка даже при отсутствии физической нагрузки.
- Чрезмерная утомляемость.
- Постоянные головокружения, возникновение тахикардии.
Точный диагноз устанавливается только после полноценного обследования крови, так как МДС может быть вторичным и возникнуть как следствие какой-либо тяжелого хронического или острого заболевания. В общем виде МДС характерна цитопения — снижение уровня гемоглобина, нейтрофилов, тромбоцитов. В зависимости от недостатка тех или иных элементов крови и устанавливается диагноз.
Наиболее частые симптомы анемии
Поскольку данный синдром часто возникает у пожилых людей, ему сопутствуют различные заболевания — сердца (инфаркты, ИБС, проблемы с клапанами), поражения, печени, легких, почек и опухолевидные образования.
Если больной своевременно обратился к специалисту с последующим компетентным назначением лечения, то можно избежать осложнений недуга и проявления тяжких последствий в виде комы. Стоит отметить, что терапия будет сложной, поскольку больной должен находиться под бдительным наблюдением специалиста, соблюдать назначенную схему приема лекарственных средств. Но в целом при диагностике бессимптомной цитопении врачи занимают выжидательную позицию: если нет тревожащих признаков, то пациент проходит регулярное обследование.
При миелодиспластическом синдроме лечебная терапия проводится курсами, поскольку длительного эффекта не наблюдается. Таким образом, можно продлевать ремиссию и сохранять нормальное самочувствие пациента. Для полного восстановления и выздоровления терапии будет не достаточно, поэтому потребуется пересадка костного мозга.
Крайне важно своевременно начать лечение анемии, чтобы исключить дальнейшие осложнения со здоровьем. Когда диагноз гиперхромная анемия ставится ребенку, то высока вероятность, того, что при отсутствии лечения малыш будет заметно отставать в развитии от своих сверстников. На фоне патологии у ребенка могут развиваться различные заболевания, объясняется это потерей аппетита и заметным снижением функций иммунной системы.
Мегалобластные (гиперхромные) анемии
Для беременной заболевание не менее опасно, поскольку при отсутствии своевременной помощи может спровоцировать преждевременные роды, а в лучшем случае – маловесие новорожденного. Для предотвращения таких последствий женщине необходимо консультироваться с ведущим врачом.
Среди общих последствий отмечается недостаток кислорода в крови, кардиомиопатия, тахикардия, сердечная недостаточность. Очень важно вовремя пролечить анемию, поскольку сердечная недостаточность может закончиться смертельным исходом.
источник
Фолиеводефицитная анемия — мегалобластическая анемия, обусловленная нарушением костномозгового кроветворения вследствие дефицита фолиевой кислоты (витамина B9). При фолиеводефицитной анемии развиваются все признаки анемического синдрома (бледность, слабость, тахикардия, снижение АД), незначительная желтуха, увеличение селезенки, анорексия, неустойчивый стул. С целью подтверждения диагноза проводится исследование гемограммы, костного мозга, определение уровня фолиевой кислоты в эритроцитах и сыворотке крови. Лечение B9-дефицитной анемии требует проведения заместительной терапии фолиевой кислотой.
Фолиеводефицитная анемия — комплекс клинико-гематологических проявлений, вызванных недостаточностью фолиевой кислоты вследствие ее ограниченного поступления, снижения абсорбции или повышенного расходования. Фолиеводефицитная анемия встречается реже, чем В12-дефицитная, однако часто сочетается с последней, а также нередко сопутствует железодефицитной анемии. Особую опасность фолиеводефицитная анемия представляет для беременных, поскольку может приводить к формированию пороков развития нервной системы плода, повышать риск отслойки плаценты, преждевременных родов и рождения недоношенного ребенка. Это обусловливает актуальность проблемы не только в рамках гематологии, но также педиатрии, акушерства и гинекологии.
Фолиевая кислота (витамин Вс, В9) поступает в организм в составе соединений — фолатов, присутствующих в овощах (бобовых, брокколи, шпинате, салате, спарже), печени, мясе, шоколаде, дрожжах и др. Запасы фолатов в организме составляют 5-10 мг, а минимальная ежесуточная потребность в них — 50 мкг (в период беременности в 2-3 раза выше). После прекращения поступления фолиевой кислоты извне, истощение ее эндогенных запасов наступает через 3-5 месяцев. Клинические проявления фолиеводефицитной анемии развиваются при снижении уровня витамина В9 в сыворотке крови менее 4 нг/мл.
Этиология фолиеводефицитной анемии может быть связана с недостаточным экзогенным поступлением витамина В9, нарушением его всасывания в кишечнике или повышенным выведением из организма. Чаще всего дефицит фолиевой кислоты носит алиментарный характер; он может быть обусловлен несбалансированным или недостаточным питанием, длительной термической обработкой пищи, вскармливанием детей козьим молоком и т. п.
Повышенную потребность в фолиевой кислоте испытывают беременные и кормящие женщины, недоношенные дети, подростки, онкобольные, пациенты с гемолитической анемией, гемобластозами, эксфолиативным дерматитом, псориазом. Эти категории лиц находятся в группе риска по развитию фолиеводефицитной анемии.
Нарушение абсорбции фолиевой кислоты в ЖКТ наблюдается при хроническом алкоголизме, состоянии после обширной резекции тонкого кишечника, целиакии, лимфоме кишечника, болезни Крона, спру, недостатке витамина В12, приеме антагонистов фолатов (противосудорожных препаратов, барбитуратов, оральных контрацептивов и др.). Чрезмерному выведению фолиевой кислоты из организма могут способствовать цирроз печени, гемодиализ, сердечная недостаточность.
Всасывание фолиевой кислоты происходит в двенадцатиперстной и начальном отделе тощей кишки. После поступления в кровоток она связывается с белками плазмы и транспортируется в печень, где значительная часть фолиевой кислоты откладывается в депо, остальная часть выводится с мочой.
В организме фолиевая кислота присутствует в виде коферментной формы — тетрагидрофолиевой кислоты, активно участвующей в синтезе глутаминовой кислоты, пиримидиновых и пуриновых оснований, а также тимидинмонофосфата – компонента ДНК. При фолиеводефицитной анемии, в первую очередь, нарушается синтез нуклеиновых кислот активно делящихся кроветворных клеток, в результате чего нормобластическое кроветворение сменяется на мегалобластическое. Следствием неэффективного гемопоэза служит развитие анемии, сочетающейся с лейкопенией и тромбоцитопенией.
Фолиеводефицитная анемия чаще развивается у молодых пациентов и беременных женщин. Среди клинических проявлений преобладают признаки анемического синдрома: бледность кожи с оттенком субиктеричности, слабость, тахикардия, артериальная гипотония, головокружения.
В отличие от пернициозной анемии, при дефиците фолиевой кислоты не развиваются неврологические нарушения (фуникулярный миелоз), а расстройства функции желудочно-кишечного тракта выражены незначительно. В числе последних иногда отмечается анорексия, неустойчивость стула, атрофический гастрит, глоссит, незначительная спленомегалия. При углубленном обследовании может выявляться миокардиодистрофия.
У пациентов с эпилепсией, шизофренией, психическими нарушениями фолиеводефицитная анемия усугубляет течение основного заболевания. Дефицит фолиевой кислоты в период беременности является фактором риска формирования дефектов нервной трубки (анэнцефалии, гидроцефалии, менингоцеле), врожденных пороков сердца, расщепления губы и нёба («заячьей губы» и «волчьей пасти»), гипотрофии плода. Кроме этого, у беременной повышается вероятность выкидыша, кровотечения, преждевременного родоразрешения.
После родов женщины с фолиеводефицитной анемией в большей степени подвержены развитию послеродовой депрессии, а дети раннего возраста — задержке психомоторного развития, нарушению работы кишечника, снижению иммунитета.
В общем анализе крови при фолиеводефицитной анемии отмечается гиперхромия, макроцитоз, лейкопения, тромбоцитопения, снижение количества ретикулоцитов. Подтверждению диагноза способствует определение снижения фолиевой кислоты в сыворотке крови (норма 6-20 нг/мл) и эритроцитах (норма – 100-450 нг/л). При исследовании миелограммы выявляется гиперплазия красного ростка, мегалобластный тип кроветворения.
При фолиеводефицитной анемии проба с гистидином, принятым внутрь, оказывается положительной: экскреция формиминглутаминовой кислоты с мочой значительно увеличивается (>18 мг). При миокардиодистрофии, по данным ЭКГ, имеет место нарушение реполяризации миокарда левого желудочка. С помощью УЗИ органов брюшной полости определяется увеличение селезенки. Фолиеводефицитную анемию приходится дифференцировать с В12-дефицитной анемией, острым эритромиелозом, миелодиспластическим синдромом, пароксизмальной ночной гемоглобинурией, гипопластической и аутоиммунной гемолитической анемией.
Лечение фолиеводефицитной анемии требует нормализации питания, устранения провоцирующих факторов, проведения заместительной терапии. Пациентам назначается прием фолиевой кислоты внутрь в дозе 1-5 мг в сутки в течение 4-6 недель под контролем лабораторных показателей крови. При терапии антагонистами витамина В9 назначается его парентеральное введение. Пациенты с нарушением всасывание фолиевой кислоты, должны находиться под наблюдением гематолога и пожизненно получать заместительную терапию.
В профилактическом приеме фолиевой кислоты нуждаются беременные, больные с талассемией, гемолитической анемией. В целях предупреждения патологии плода и акушерских осложнений прием фолиевой кислоты по 0,4 мг/сутки необходимо начинать еще в рамках прегравидарной подготовки (за несколько месяцев до зачатия) и продолжать на протяжении всей беременности и грудного вскармливания. Известно, что профилактический прием фолиевой кислоты, начатый еще до наступления беременности, позволяет снизить частоту рождения детей с врожденными пороками ЦНС в 3,5 раза.
источник
Железодефицитная анемия (малокровие) обычно рассматривают скорее в качестве симптома другого заболевания или в виде состояния, возникающего при недостаточной концентрации в организме железа.
Причины и факторы, способствующие развитию анемического синдрома:
- Развивается болезнь у маленьких детей и взрослых, соблюдающих строгую диету, если они не получают необходимого количества железа с едой.
- На фоне нарушений в пищеварительной системе. Известно, что всасывание микроэлементов происходит в тонкой кишке (верхние отделы) и в желудке. А тем более, после удаления части желудка, способность пищеварительной системы к абсорбции нарушается.
- Анемический синдром может развиться из-за больших потерь крови. Это является основной причиной железодефицитных состояний. Часто синдром возникает у женщин из-за больших потерь крови во время обильной менструации и у тех, кто страдает от язвы пищеварительного тракта, рака желудка, геморроя, новообразований в толстой кишке.
- Сокращение времени жизни эритроцитов в крови или быстрое их разрушение. В норме срок жизни эритроцита – 4 месяца. В некоторых случаях причиной гемолиза является патология селезенки. Развивается гемолитическая или серповидно-клеточная анемия. При таком заболевании организмом вырабатывается аномальный гемоглобин.
При подозрении на анемию, важно оперативно обратится за помощью к специалисту. Врач поможет выявить причины и способы лечения болезни. Синдром приводит к снижению иммунитета, к упадку сил, ограничению работоспособности. Также анемия может стать важным сигналом о развитии других патологий и серьезных проблем в работе отдельных органов и их систем.
Диагноз ставят по анализу крови, а лечение, как правило, заключается в восстановлении количества железа с помощью лек. препаратов. Лекарства используют внутрь или вводят с помощью инъекций.
| Пол, возраст | Порог Нb (Г/Л) | Порог Нb (Г/%) |
| Дети от 3 месяцев до 5 лет | 110 | 11,0 |
| Дети от 5 до 12 лет | 115 | 11,5 |
| Дети от 12 до 15 лет | 120 | 12,0 |
| Мужчины от 15 лет | 130 — 160 | 13,0 — 16,0 |
| Женщины от 15 лет | 120 — 140 | 12,0 — 14,0 |
| Беременные женщины | 110 | 11,0 |
Можно выделить 3 основных механизма развития анемии:
- Вследствие нарушения процесса образования эритроцитов и образования гемоглобина. Такого рода механизм можно проследить при недостаточном поступлении железа, фолиевой кислоты и витамина В12, при заболеваниях костного мозга. Иногда дефицитное состояние может возникнуть из-за приема сверхбольших доз витамина С. При приеме сверх доз аскорбиновой к-ты происходит блокировка витамина В12 и нарушение процессов кроветворения.
- Острая потеря эритроцитов. Обычно – это последствия острых кровотечений, операций и травм. При хронических кровотечениях в небольших объемах причиной анемии выступает не просто потеря эритроцитов, но и недостаток железа на фоне хронической утраты крови.
- Анемический синдром — последствия от ускоренного разрушения эритроцитов крови. При нормальной работе костного мозга и иных органов кроветворения эритроциты живут порядка 4 месяцев, а затем разрушаются. При гемолитической анемии, гемоглобинопатии и так далее скорость разрушения эритроцитов выше, чем их производства. Иногда процесс протекает под влиянием внешних стимулов, химических веществ (уксус).
Рассмотрим различные виды у взрослых. Анемия является симптомом, а не отдельным заболеванием и может возникать при ряде болезней. Они, как правило, связаны с первичным поражением кроветворной системы или не зависят от нее. Невозможно провести четкую нозологическую классификацию анемий. Для этого используют принцип практической целесообразности. И в результате заболевание делят по единому классификационному признаку – по цветовому показателю.
Падение уровня гемоглобина в крови чаще всего наблюдают при одновременном снижении количества и качества эритроцитов. Любой вид анемии непременно приводит к снижению эффективности дыхательной функции крови, возникновению кислородного голодания тканей. Обычно это видно по бледности кожных покровов, слабости, высокой утомляемости, головным болям, головокружении, одышке, учащенному ритму сердца и т.д.
Врач назначает рутинное исследование мазка крови, в процессе анализа морфолог обязан указать на отклонения размера эритроцитов. Уменьшение может быть, как в меньшую (микроцитарная анемия), так и большую сторону (макроцитарная). Однако, если необходимую оценку производят без специальных микрометров, то она является весьма субъективной.
Анемии, которые могут развиться при болезнях почек, гипопластические, АХЗ и острую постгеморрагическую относят к нормоцитарным. Макроцитарные анемии бывают нормо- и гиперхромными, а микроцитарные – гипохромными.
Намного информативнее автоматический анализ крови, при котором соблюдается четкая стандартизация важных показателей. Учитывают средний корпускулярный объем (СКО), который можно измерить в фемтолитрах (fl, фл). Нормальное значение СКО составляет 80-90 фл и называется нормоцитозом. Если показатель повышен до 95 и более – то фиксируют развитие макроцитоза. При снижении менее 80 фл ставят диагноз микроцитоз. Есть у автоматического метода и свои недостатки: достаточно дорогое и чуткое оборудование, которому необходимо соответствующее обслуживание.
При замене цветового показателя на СКО не нарушается привычная классификация анемий по цветовому показателю. Анемии подразделяют на группы по различным признакам. Классификацию, как правило, основывают на удобстве и практической значимости для постановки диагноза.
Цветовой показатель покажет степень насыщения эритроцита гемоглобином. У здорового человека ЦП колеблется 0,86 до 1,1. В зависимости от него различают такие анемии:
- Гипохромная анемия, если ЦП меньше 0,86 (по некоторым классификациям ниже 0,8). При таких анализах ставят диагноз талассемия или железодефицитная анемия.
- При нормохромной анемии ЦП колеблется в пределах 0,86 — 1,1. В таком случае у пациента наблюдается постгеморрагическая анемии, гемолитические анемии, апластические анемии, неопластические заболевания костного мозга, внекостномозговые опухоли, анемия из-за снижения темпов выработки и количества эритропоэтина.
- Гиперхромная анемия – при ЦП более 1,1. Такие показатели характерны для фолиеводефицитной анемии, а также витамин B12-дефицитной анемии, для миелодиспластического синдрома.
Проводится в зависимости от выраженности снижения уровня гемоглобина в крови. Классификация по степени тяжести предполагает:
- легкую степень (когда уровень гемоглобина ниже нормы, но остается на уровне более 90 грамм на литр);
- среднюю степень тяжести (когда гемоглобин 70-90 г/л);
- тяжелую степень (когда уровень гемоглобина остается меньше 70 грамм на литр).
Разделение степени анемии по уровню гемоглобина достаточно распространено. Чаще всего именно по гемоглобину подтверждают диагноз, а потом уже проводят более детальную диагностику.
Характеризуется незначительным падением количества гемоглобина в крови. Обычно проявляются следующие симптомы:
- усталость;
- апатия;
- общее недомогание;
- часто развивается у беременных.
Как уже упоминалось выше, анемия 1 степени фиксируется, если уровень микроэлементов в крови ниже нормы, но выше 90 г на л.
Также первая степень заболевания часто поражает маленьких детей, появившихся на свет при многоплодной беременности или недоношенными. У детей постарше – это паразитические заболевания или погрешности в питании. Анемия легкой степени тяжести проще поддается лечению. Обычно рекомендуют соблюдать диету и усиленно питаться. При легкой степени анемии в рацион необходимо включать различные микроэлементы и витамины, в первую очередь – железо и витамин В12.
Анемия 2 степени или средней степени тяжести возникает не только при снижении уровня гемоглобина до 70 г/л. Возникает головокружение и головные боли, одышка, частое сердцебиение, трудности с дыханием. Дети часто болеют, у них наблюдается бледность губ и кожи. При 2 степени анемии может возникнуть кислородное голодание плода, снижается сократительная способность миокарда. Лечение медикаментозное + диета, следует больше находится и гулять по свежему воздуху.
На этой стадии острая анемия несет опасность для жизни человека. При 3 степени наблюдается ломкость ногтей и волос, острое снижение защитных сил организма, онемение конечностей, проблемы с сердцем и сосудами. Ребенок начинает часто болеть.
Особенно тяжелыми будут последствия такого симптома у беременных женщин. Это может негативно отразится на плоде, у матери развиться дистрофические изменения матки и плаценты. Анемия 3 степени лечится в стационаре, с переливанием эритроцитарной массы и другими видами медикаментозного лечения.
Основным признаком такого разделения принято считать количество молодых эритроцитов (ретикулоциты) в периферической картине крови. В норме показатель колеблется от 0,5 до 2%.
- Арегенераторную анемию (например, апластическая анемия) — ретикулоциты отсутствуют.
- Гипорегенераторная (витамин B12-дефицитная анемия или железодефицитная анемия) – ретикулоциты ниже 0,5%.
- Регенераторная или норморегенераторная (постгеморрагическая) — ретикулоциты 0,5 — 2%.
- Гиперрегенераторная (гемолитические анемии) — количество ретикулоцитов больше 2%.
Такая классификация основывается на различных механизмах развития анемии, как патологического процесса.
- Ассоциированные с дефицитом Fe — железодефицитные анемии.
- Гемолитические анемии — связанные с повышенным разрушением эритроцитов.
- Гис-гемолитические анемии — при нарушении кровообразования, протекающего в красном костном мозге.
- Постгеморрагические анемии — при острой или хронической кровопотере.
- В12- и фолиеводефицитные анемии.
Мегалобластные анемии: миокардит гемолитический и пернициозная анемия.
Гипохромия — это общее название для разных форм анемии, при которых цветовой показатель крови, вследствие недостатка гемоглобина, меньше 0,8. Не включена в список нозологических единиц. В анализе крови средний показатель для гемоглобина при таком состоянии меньше 30 пикограмм, а средняя концентрация гемоглобина в эритроците составляет менее 330 г на литр. Меняется не только цвет, но и диаметр (макро- или микроцитоз) и форма. Чаще всего при такого рода патологии красной крови кровяные тельца приобретают вид колец с бледно-красной серединой и темно-красными краями (обесцвечиваются).
Патологические формы эритроцитов могут возникать вследствие:
- Железодефицитной анемии при кровопотерях (геморрагическая), нарушении усвоения железа, при невынашивании плода и т.д.
- Хронического отравления свинцом.
- Талассемии – нарушения нормального процесса синтеза полипептидных цепей в структуре гемоглобина.
- Нарушения синтеза и утилизации порфиринов.
- Гиповитаминоза В6.
- При нарушении обмена вещества, хронических воспалительных процессах неинфекционного и инфекционного генезиса.
Дизэритропоэтическая анемия – целая группа достаточно редко встречающихся заболеваний крови, которые возникают из-за нарушения процессов эритропоэза. При этом, большая часть молодых эритроцитов погибает сразу после образования в костном мозге, а количество нормоцитов значительно снижается. Такого рода расстройство предполагает качественный, количественный, кинетический или совмещенный характер нарушения эритропоэза.
Следует упомянуть такую разновидность заболевания — гиперхромная макроцитарная анемия или малокровие. При котором также наблюдают снижение числа эритроцитов и уровня гемоглобина в единичном объеме крови. Как правило, при такого рода нарушениях параллельно дают сбой сердце и сосуды.
По коду МКБ-10 — D62 острая постгеморрагическая анемия. Такой симптом возникает после кровопотери. Подразделяют на острую постгеморрагическую анемию и хроническую постгеморрагическую анемию. Острая анемия развивается после острых и обильных кровотечений, хронические анемии возникают после длительных несильных кровотечений.
Во время быстрой кровопотери значительно снижается объем циркулирующей крови. В ответ на такое событие происходит компенсаторная реакция, которая заключается в возбуждении симпатического отдела нервной системы и рефлекторного спазма сосудов. Пульс ускоряется и ослабевает. Сосуды кожи и мышц максимально сужаются, кровь приливает к сосудам мозга, коронарным сосудам, что поддерживает снабжение кровью жизненно важных органов. При прогрессировании процесса начинает развиваться постгеморрагический шок.
Характерным клиническим симптомом постгеморрагической анемии является острая сосудистая недостаточность из-за гиповолемии (опустошение сосудистого русла). Внешне это проявляется ортостатическим коллапсом, одышкой, учащенным сердцебиением. В первые минуты кровопотери уровень гемоглобина может даже быть высоким, но после поступления тканевой жидкости в русло сосудов данный показатель снижается, даже если кровотечение уже прекратилось. Цветовой показатель остается в норме, одновременно происходит утрата эритроцитов и железа, нормохромная анемия. Ко вторым суткам увеличивается число ретикулоцитов, максимальных показателей достигает на 4-7 день (гиперрегенераторная анемия).
Диагноз ставят на основании клинических признаков и лабораторных показателей, повышения уровня остаточного азота, если кровотечение происходила в верхних отделах ЖКТ. Самое важное при такой нормохромной анемии – это устранить саму кровопотерю, восполнить устраненный объем крови эритроцитарной массой и гепарином (до 60% утраченной крови), кровезаменителями (5% р-р Альбумина, Раствор Рингера, Реополиглюкин).
При постановке диагноза постгеморрагическая анемия необходимо учитывать сведения о произошедшей острой кровопотере при наличии внешнего кровотечения. После массивного внутреннего диагноз основывают на клинических признаках и, в обязательном порядке, лабораторных пробах (Вебера, Грегерсена). Основанием для постановки диагноза также послужит рост уровня остаточного азота при кровотечении из верхнего отдела пищеварительного тракта.
После того, как кризис и острый период миновали, пациенту назначают препараты железа, витамины группы В, Е и С. Такая терапия производится в течение 6 месяцев. При утрате более 50% от объема циркулирующей крови — прогноз неблагоприятный.
Состояние может развиться в результате снижения поступления в организм фолиевой кислоты или нарушения процессов ее всасывания в пищеварительном тракте. Лечение заключается в дополнительном приеме недостающего вещества.
В отличии от патологии, ассоциированной с недостатком В12, фолиеводефицитная анемия диагностируется значительно реже.
Одной из основных причин фолиеводефицитной анемии является недостаточное содержание фолиевой к-ты в рационе. Следует помнить, что нужно включать в свое ежедневное меню больше зелени и печени. Также на здоровье значительно влияет алкогольная интоксикация, беременность, злокачественные новообразования, некоторые дерматиты, гемолиз.
Такого вида заболевания возникает при нарушении всасывания (например, при целиакии), под действием лекарственных средств, Метотрексата, Триамтерена, противосудорожных средств, барбитуратов, Метформина и др. Значительно повышается нужна организма в фолиевой кислоте после гемодиализа и при болезнях печени.
Также на здоровье оказывает влияние дефицит цианокобаламина и его кофермента – метилкобаламина. В таких условиях не происходит трансформации фолиевой кислоты в коферментную форму. В результате нарушается процесс нормального клеточного деления, начинают страдать клетки кроветворной ткани, которые ранее активно размножались. Тормозятся процессы созревания и размножения эритроцитов, сокращается их продолжительность жизни. Изменения касаются и лейкоцитов, возникает лейкопения и тромбоцитопения.
Далее в результате неправильного митоза появляются гигантские клетки эпителия пищевого канала и развиваются воспалительные процессы в слизистой оболочке, стоматиты, гастриты, эзофагиты, энтерит. Еще больше усугубляется первичное нарушения секреции и процесс всасывания внутреннего фактора, усиливается дефицит витаминов. Возникает порочный круг.
Из-за возникшего недостатка цианокобаламина, в организме начинают накапливаться продукты обмена, которые токсичны для нервных клеток. В волокнах тем временам начинают синтезироваться жирные кислоты уже с искаженной структурой. Наблюдается плавное изменение качества клеток спинного мозга и поражаются периферические и черепные нервные сплетения, развивается неврологическая симптоматика.
При таком виде анемии, как правило симптомы у пациента наблюдаются стандартные: высокая утомляемость, учащенное сердцебиение, бледность ногтей и губ, ярко-красный язык. На начальных стадиях отследить признаки поражения НС и ЖКТ практически невозможно. По результатам обследования выявляется гиперхромная макроцитарная анемия, лейкопения, тромбоцитопения. А лечение с помощью витамина В12 не вызывает улучшений лабораторных показателей. Диагноз можно подтвердить с помощью определения уровня сывороточной фолиевой к-ты и в эритроцитах. В норме ее содержание составляет от 100 до 450 нг/л. При фолиеводефицитной анемии концентрация фолиевой кислоты в эритроцитах значительно снижается.
Если проводят анализ периферической картины крови, то отмечают гиперхромную (макроцитарную) анемию при общем снижении уровня гемоглобина и эритроцитов. Непрямой билирубин меняется редко.
В качестве профилактики и для лечения фолиеводефицитной анемии должны назначить фолиевую кислоту в дозе 1 мг/сут, внутрь. Если есть необходимость врач может увеличить дозу. Улучшения должны наступать через в течение 3-4 суток, в том числе проходить должны и неврологические симптомы. В противном случае приходится говорить о недостатке именно витамина В12, а не фолиевой к-ты.
Обязательно проводить профилактику недостатка фолиевой к-ты у беременных женщин и пациентов, принимающих некоторые группы лек. препаратов. Для профилактики назначают 5 мг вещества в сутки.
Относится к виду витаминодефицитных (мегалобластных) анемий, которые возникают при недостаточном поступлении в организм витамина В12 (цианокобаламина). В результате В12-дефицитной анемии поражается кроветворная функция, нервная и пищеварительная система. В отличие от фолиеводефицитной В12-анемии, она развивается в преклонном или старческом возрасте, чаще всего у мужской половины. Проявляется заболевание постепенно.
Человек, страдающий В12-дефицитной анемией, будет испытывать общие симптомы: слабость, пониженная работоспособность, одышка, головокружение, жжение за грудиной, боли в ногах и языке, парестезии, шаткость походки. Такие симптомы будут сочетаться с желтушным цветом кожи, глосситом, незначительным увеличением печени и селезенки, негромким систолическим шумом, глухостью тонов сердца. Нередко поражается и нервная система, развивается комбинированный склероз или фуникулярный миелоз, нарушается чувствительность, полиневрит, атрофия мышц, паралич нижних конечностей.
Развивается анемия из-за недостатка витамина В12, из-за несбалансированности питания, голодания, алкоголизма и отсутствия аппетита. Также синдром может наблюдаться на фоне мальабсорбции, целиакии, изменений в слизистой оболочке кишечника, спру, лимфомы кишечника, болезни Крона, регионарного илеита, из-за длительного приема противосудорожных препаратов.
Вероятность развития В12-дефицитной анемии будет выше при беременности, гемолитической анемии, псориазе, эксфолиативном дерматите. При приеме алкоголя, препаратов–антагонистов фолатов, врождённых нарушениях метаболизма и атрофическом гастрите также может наблюдаться это заболевание.
Как правило, поставить диагноз В12-дефицитная анемия можно без особых проблем. Это может сделать гематолог, невролог, нефролог или гастроэнтеролог по результатам общего и биохимического анализа крови, наличию метилмалоновой кислоты. Также проводят УЗИ брюшной полости и исследование всасывания витамина В12 с помощью радиоизотопов. По показаниям можно провести аспирационную биопсию костного мозга.
Лечение проводят витамином В12 внутримышечно. В течение 1-1,5 месяцев используют поддерживающую дозу. Если уровень гемоглобина упал менее 60 г на л, при нарушении гемодинамики и угрозе анемической комы проводят трансфузии эритроцитов.
В качестве профилактики при заболеваниях, сопровождающихся нарушением всасывания витамина В12, а также после операций нужно под контролем содержания витамина В12 в моче и крови применять профилактические и лечебные курсы витаминотерапии.
Что это такое простыми словами? Это процесс ускоренного разрушения красных кровяных телец, он сопровождается значительным ростом уровня прямого билирубина в крови. Заболевание встречается достаточно редко.
Общим признаком можно считать ускоренное разрушение эритроцитов, сопровождающееся с одной стороны анемией и повышенным образованием продуктов распада эритроцитов, а с другой – реактивно усиленным эритропоэзом.
Аутоиммунная гемолитическая анемия, как правило вызвана генетическими дефектами мембран эритроцитов, что вызывает их повышенное разрушение. Аутоиммунное заболевание и гемолиз эритроцитов при приобретенных анемиях наступает под действием внутренних факторов или каких-либо факторов окружающей среды.
На развитие иммунных гемолитических анемий влияют посттрансфузионные реакции, вакцинации, прием некоторых препаратов (сульфаниламидов, анальгетиков, противомалярийных лекарств, производных нитрофуранового ряда). Также такой симптом может проявляться при гемобластозах, аутоиммунных патологиях (НЯК, СКВ), инфекционных болезнях (мононуклеоз, вирусная пневмония, сифилис, токсоплазмоз).
Гемолитические анемии можно поделить на два обширные группы заболеваний: приобретенные и врожденные.
Формы наследственных заболеваний:
- Эритроцитарные мембранопатии, такие как анемия Минковского-Шоффара или болезнь Минковского-Шоффара (микросфероцитоз), акантоцитоз, овалоцитоз, вызванные аномалиями в структуре мембран эритроцитов. Отметим, что сфероцитоз – самый распространенный вид среди патологий (микросфероцитоз).
- Энзимопении, вызванные дефицитом некоторых ферментов (пируваткиназа, глюкозо-6-фосфатдегидрогеназа).
- Гемоглобинопатии, возникшие из-за качественных нарушений структуры гемоглобина или изменения соотношения его нормальных форм.
Приобретенные гемолитические анемии делят на:
- Приобретенные мембранопатии (шпороклеточная анемия, болезнь Маркиафавы-Микели).
- Изо- и аутоиммунные, вызванные действием антител.
- Токсические, возникшие вследствие воздействия ядов, токсинов или других хим. агентов.
- Анемии, ассоциированные с механическими повреждениями в структуре эритроцитов.
Рост концентрации остаточных следов после распада эритроцитов в организме внешне будет проявляться желтухой лимонного оттенка. Также будет наблюдаться повышение концентрации в крови непрямого билирубина и железа. Отмечается уробилинурия и плейохромия кала и желчи. При внутрисосудистом гемолизе дополнительно развивается гипергемоглобинемия, гемоглобинурия, гемосидеринурия. Об усилении эритропоэза говорит ретикулоцитоз и полихроматофилия в составе периферической крови, либо эритронормобластоз костного мозга.
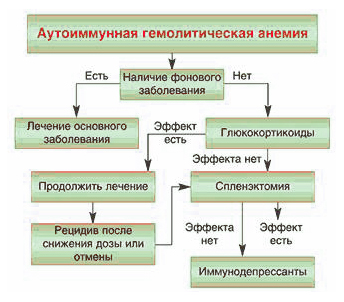
Если у пациента не микросфероцитарная анемия, обусловленная наследственным сфероцитозом или эллиптоцитозом, то необходимо, прежде всего проводить адекватную терапию заболевания, вызвавшего причину гемолитической анемии.
Для лечения обычно применяют:
- медикаменты (например, Десферал);
- спленэктомию;
- трансфузию эритроцитов при кризе;
- ГСК при аутоимунных заболеваниях в средней дозировке.
Апластическая анемия — заболевание, которое относят к категории миелодисплазий. При таком заболевании происходит резкое угнетение или прекращение роста и созревания клеток в костном мозге, еще называемое панмиелофтизом.
Типичными симптомами болезни являются: лейкопения, анемия, лимфопения и тромбоцитопения. Сам термин впервые появился в начале 20 века. Такое заболевание имеет достаточно тяжелое течение и без лечения (в том числе медикаментозного препаратом Атгам) имеет неблагоприятный прогноз.
Очень долго эту болезнь рассматривали в качестве синдрома, объединяющего различные патологические состояния в костном мозгу. В настоящее время термин «апластическая анемия» выделяется в качестве самостоятельной нозологической единицы. Его следует четко разграничивать от синдрома гипоплазии в кроветворной системе.
Апластическая анемия может быть вызвана различными причинами:
- химическими агентами, бензолом, солями тяжелых металлов и так далее;
- ионизирующим излучением;
- приемом некоторых лекарств, цитостатиков, НПВС, Анальгина, Мерказолила, Левомицетина;
- вирусами;
- наличием других аутоиммунных заболеваний.
Также существует форма апластической анемии, передающейся по наследству — анемия Фанкони. Лечение болезни заключается в приеме иммунодепрессантов и проведении пересадки костного мозга.
При серповидно-клеточной анемии человека происходит нарушение строения белка гемоглобина, он приобретает нетипичное кристаллическое строение, в виде серпа. Такую форму называют S-гемоглобином. Заболевание связывают с мутацией НВВ-гена, из-за которой в костном мозге начинает синтезироваться аномальный вид S-гемоглобина, в шестом положении в В-цепи вместо глутаминовой кислоты находится валин. Происходит полимеризация S-гемоглобина, образуются длинные тяжи, эритроциты приобретают форму серпа.
Тип наследования серповидноклеточной анемии – аутосомно-рецессивный при неполном доминировании. У гетерозиготных носителей в эритроцитах находится примерно равное количество гемоглобина А и S. Носители сами не болеют, а выявить серповидные эритроциты можно случайно при проведении лабораторного обследования. Симптомы же могут и вовсе не проявляться. Иногда такие люди начинают ощущать недомогание при гипоксии или тяжелом обезвоживании.
У гомозигот в крови есть только гемоглобин S, заболевание протекает достаточно тяжело. У таких больных высокий уровень степени разрушенных эритроцитов в селезенке, значительно короче срок жизни, часто проявляются признаки хронической недостаточности кислорода.
Такой вид анемии достаточно распространен в регионах, где высокий уровень заболеваемости малярией. У таких больных выше устойчивость к разным штаммам малярийного плазмодия. Поэтому столь вредные аллели часто проявляются у жителей Африки.
Симптомы сильно различаются и их можно наблюдать у детей уже с 3-х месячного возраста. Анемия может приводить к потере сознания, меньшей выносливости, вызвать желтуху. У младенцев наблюдается худоба, слабость, искривление конечностей, удлиненность туловища, изменения в строение черепа и зубов. Также у больных детей повышенная склонность к развитию сепсиса. У подростков наблюдают задержку развития на 2-3 года. Женщины, как правило, способны к зачатию и рождению ребенка.
Мегалобластная анемия (болезнь Аддисона-Бирмера, В12-дефицитная, пернициозная) — заболевание, вызванное недостатком фолиевой кислоты или витамина В12. Происходит это из-за недостатка веществ в пище или при заболеваниях пищеварительного тракта. Также мегалобластическая анемия может возникнуть при врожденных нарушениях процессов синтеза ДНК, приобретенных патологиях и из-за приема некоторых лекарств (антиметаболитов, противосудорожных).
При постоянном недостатке фолиевой кислоты и В12 развивается хроническая анемия, эритроциты изменяют свою форму и размеры. Более легкие стадии иногда протекают бессимптомно, далее начинают уже проявляться внешние признаки. Такое дефицитное состояние часто также называют пернициозной анемией. Заболевание получило статус анемии хронических заболеваний, так как проявляется у пациентов после 60 лет и у перенесших гепатит больных, при энтерите и раке кишечника. Подробнее о такого рода анемиях описано выше.
Развивается вследствие эндогенного В12-авитаминоза, вызванного атрофией желез фундального отдела желудка, которые в норме должны вырабатывать гастромукопротеин. В результате нарушаются процессы всасывания витамина В12 и возникает злокачественная анемия «пернициозного» типа. Чаще всего такой диагноз ставят в возрасте от 50 лет.
Болезнь сопровождается нарушениями нервной, сердечно-сосудистой, кроветворной и пищеварительной системы. Больные обычно жалуются на одышку, общую слабость, отечность ног, боли в сердце, «мурашки» по стопам и кистям, жгучие боли в языке и шаткость походки. По лабораторным показателям наблюдают анемию гиперхромного типа, лейкопению, тромбоцитопению.
Сидеробластная анемия также имеет название сидероахрестическая анемия (САА), железорефрактерная, железонасыщенная или сидеробластическая. Это патологическое состояние нарушений процесса синтеза микроэлементов и кроветворения, чаще всего – железа. Эритроциты содержат малое количество железа, из-за того, что микроэлемент активно расходуется костным мозгом и начинает накапливаться во внутренних органах. Заболевание развивается на фоне недостаточного содержания протопорфирина.
Выделяют две формы болезни:
- пиридоксин-зависимую, возникающую вследствие дефицита пиридоксальфосфата;
- пиридоксин-резистентную, развивающуюся из-за ферментного дефекта (дефицита гемсинтетазы).
Приобретенные формы сидероахрестической анемии чаще наблюдаются в пожилом возрасте, но болезнь не наследуется от родителей. Часто такого рода анемия развивается, как побочный эффект от лечения препаратами от туберкулеза или истощении пиридоксальфосфата при отравлении свинцом, при алкоголизме, миелопролиферативных болезнях крови, кожной порфирии. Встречаются и идиопатические формы САА.
Это редкое, передающееся по наследству заболевание. Анемия Фанкони встречается у 1 из 350000 детей. Наибольшее распространение заболевание получила среди евреев-ашкеназов и жителей Южной Африки.
Возникает из-за наличия дефектов в белковых кластерах, отвечающих за процесс репарации ДНК. Для заболевания характерная высокая ломкость у хромосом, наличие у пациентов старше 40 лет миелоидного лейкоза и апластической анемии.
Для новорожденных с таким недугом характерны врожденные дефекты развития, необычная пигментация, низкорослость, аномалии развития скелета и некоторые неврологические симптомы (косоглазие или недоразвитость одного из глаз, глухота, умственная отсталость), аномалии развития внутренних органов. К сожалению, в среднем такие пациенты живут не более 30 лет.
У диагноза неуточненная анемия код по МКБ-10 D64.9. Это первичный диагноз, который уточняется после проведения обследования у врача, так как он является вторичным признаком какого-либо основного заболеваний. Прежде всего следует исключить возможность кровопотери вследствие травм, хирургических вмешательств, внутренних кровотечений, далее проводится лабораторная диагностика.
По международной классификации МКБ-10 для миелодиспластического синдрома:
- D46.0 Рефрактерная анемия без сидеробластов, так обозначенная;
- D46.1 Рефрактерная анемия с сидеробластами;
- D46.2 Рефрактерная анемия с избытком бластов;
- D46.3 Рефрактерная анемия с избытком бластов с трансформацией;
- D46.4 Рефрактерная анемия неуточненная;
- D46.7 Другие миелодиспластические синдромы;
- D46.9 Миелодиспластический синдром неуточненный.
Приставка «рефрактерная» означает устойчивость заболевания к приему витаминов, препаратов железа, соблюдению диеты. Чаще всего такого вида анемия является наиболее распространенным видом миелодиспластического синдрома. Из-за нарушений процессов созревания бластов в крови значительно понижено содержание гемоглобина, проявляются признаки острого лейкоза. Примерно у 40% пациентов с миелодиспластическим синдромом проявляется рефрактерная анемия. Чаще всего гемоглобинопатия такого рода развивается у пациентов от 50 лет.
Заболевание можно считать промежуточным этапом между рефрактерной анемией и острым лейкозом. Как правило, болезнь проявляется снижением уровня гемоглобина и общей слабостью. Если у больного не нашли других причин для таких изменений картины крови, то основной задачей врачей становится дообследовать пациента и максимально затормозить наступление острого лейкоза.
Что за болезнь талассемия? Это наследуемое по рецессивному типу заболевание, развивающееся из-за снижения синтеза полипептидных цепей в структуре гемоглобина. В зависимости от того, какой мономер перестал нормально синтезироваться различают альфа-, бета-талассемию и дельта-талассемию. Также болезнь классифицируют по степени клинических проявлений, разделяют на тяжелую, легкую и среднюю.
Альфа-талассемия ассоциирована мутациями в генах HBA2 и HBA1. Альфа-цепь кодируется четырьмя локусами и, в зависимости от количества аномальных – различают разные степени тяжести заболевания. Симптомы и течение гемоглобинопатии варьируют от легкой до тяжелой степени гипохромной микроцитарной анемии.
Бета-талассемия существует в двух наиболее распространенных вариантах: малая (minor) и CD8(-AA) – большая (наиболее тяжелая форма заболевания). Анемия развивается из-за мутаций обоих аллелей бета-глобина, когда гемоглобин А начинает вытесняться гемоглобином F. Обычно малая талассемия имеет легкое течение и лечение не требуется.
Согласно Википедии, анемия Даймонда-Блекфена представляет собой наследственную форму красноклеточной аплазии с точно не выявленным типом наследования. Предполагают, что заболевание имеет аутосомно-доминантный тип наследования, который встречается у одной четвертой всех больных. У таких больных обычно проявляются проявления анемии в течение первого года жизни, слабость, бледность, повышенная утомляемость, снижение количества эритроцитов в плазме крови.
Диагноз ставят по общему анализу крови, показателям уровня эритропоэтинов, микроскопии и биопсии костного мозга. Лечению болезнь поддается плохо, назначают ГКС, гемотрансфузии.
Повышение концентрации свободного гемоглобина в плазме крови называют гемоглобинемией. Заболевание возникает вследствие приобретенных и врожденных заболеваний эритроцитов, при повышенном их разрушении. Симптом может проявиться после неправильно проведенного переливания крови, из-за воздействия паразитарных и инфекционных факторов (сепсиса, вирусной инфекции, малярии), после сильного переохлаждения, отравления ядами, бензином, уксусной кислотой, грибами. Проявляется внешне это гиперемией кожных покровов и слизистой, повышением концентрации гемоглобина и билирубина в крови.
Существуют настолько разные причины заболевания, что выявить некоторые из них можно только после проведения лабораторных исследований. Часто бывает, что показатели гемоглобина в норме, а железо низкое. Недуг может наблюдаться при недостатке витаминов группы В, фолиевой к-ты. Малокровие у человека возникает вследствие различных травм и обильных внутренних или внешних кровотечений.
Такой диагнозе женщине могут поставить, если уровень гемоглобина в крови падает ниже 120 г на литр. В целом у женщин, из-за некоторых физиологических особенностей выше склонность к данному недугу. Ежемесячные кровопотери во время менструации, когда в течение недели женщина может потерять до 100 мл крови, беременность, лактация и снижение концентрации ферритина – самые распространенные причины анемии. Часто заболевание развивается из-за психосоматики, когда у женщины депрессивное состояние, она плохо питается, редко выходят на свежий воздух, не занимается спортом или во время климакса, когда происходят глобальные изменения в физиологии женщины.
У мужской половины данный диагноз ставится, если уровень гемоглобина снизился менее 130 г на л. По статистике заболевание возникает реже. Чаще всего из-за каких-то хронических заболеваний, нарушений работы органов и их систем (язвенная болезнь, геморрой, эрозии в кишечнике, доброкачественные и злокачественные новообразования, паразиты, апластическая анемия). Существуют и генетические причины (анемия Фанкони) заболевания, которые не связаны с полом.
Малокровие проявляется по-разному, в зависимости от конкретного вида заболевания. Известно, что при малокровии у человека уменьшается количество эритроцитов, изменяется их строение, содержание железа в крови, падает гемоглобин. Ткани человека испытывают недостаток кислорода и это оказывает влияние на общее состояние и внешний вид человека.
Общие признаки анемии, следующие:
- значительно сниженная работоспособность, общая слабость;
- раздражительность, повышенная утомляемость, сильная сонливость;
- шум в ушах и головные боли, «мушки» перед глазами, головокружения;
- дизурия;
- непреодолимое желание полакомится мелом или известью;
- постоянная одышка;
- тонкие и ломкие волосы, ногти, сухая, неэластичная кожа;
- стенокардия, низкое артериальное давление;
- шум в ушах и частые обмороки;
- изменение цвета стула, желтуха, бледность;
- ломота в теле и суставах, мышечная слабость.
Также существуют специфические симптомы малокровия, характерные для той или ной разновидности:
- Железодефицитная анемия. Для данного диагноза характерная парорексия, у пациента появляется сильное желание жевать мел, землю, бумаги и прочие несъедобные материалы. Можно также выделить койлонихию, трещинки в уголках рта, заеды, воспаленный язык. Иногда может повыситься температура до субфебрильной.
- Основным симптомом В12-дефицитной анемии можно назвать покалывание в конечностях, нестойкость походки, скованность и стесненность в движениях, низкое чувство осязания. У пациента снижаются когнитивные способности, могут возникать галлюцинации. В крайне тяжелых случаях может развиться паранойя или шизофрения.
- Характерным симптомом серповидноклеточной анемии может быть слабость, приступообразные боли в брюшной полости и суставах.
- При отравлении свинцовыми отходами у пострадавшего наблюдаются характерные темно-синие линии на деснах, тошнота и болезненные ощущения в области живота.
- Хроническое разрушение эритроцитов может быть симптомом злокачественной опухоли. В таком состоянии развивается проступающая желтуха, язвы и ссадины на ногах, покраснение мочи. Часто образуются камни в желчном пузыре.
Поставить точный диагноз гемолитическая, мегалобластная или апластическая анемия можно после проведения дифференциальной диагностики. Диф. диагностика проводится по соответствующим таблицам и результатам лабораторных исследований.
источник