Болезни крови но носят локального характера, а, будучи генерализованными, оказывают существенное влияние па другие системы и органы, в том числе и орган зрения. Эти изменения имеют в своей основе самые разнообразные факторы: влияние на коагулирующие свойства крови в сторону гипокоагуляции или гиперкоагуляции, непосредственное воздействие на сосудистую стенку и др.
Большое количество нозологических форм болезней крови принято делить на несколько групп с учетом механизмов развития основных изменений кроветворного аппарата, клинической картины, изменений периферической крови и костного мозга.
Выделяют группу анемий, основным признаком которых является уменьшение числа эритроцитов или содержания гемоглобина (нередко того и другого) в связи с кровопотерей, усиленным гемолизом в сосудистом русле, ослаблением продукции красной крови при угнетении эритроидного ростка костного мозга.
Противоположностью анемий является истинная эритремия, в основе которой лежит гиперплазия эритроидного ростка костного мозга с увеличением в периферической крови как общего числа эритроцитов, так и числа молодых форм.
Большую группу составляют лейкозы, в основе которых лежит гиперплазия миелоидного (при миэлолейкозах) или лимфоидного (при лимфолейкозах) ростка кроветворения с увеличением в большинстве случаев абсолютного числа лейкоцитов в периферической крови и появлением незрелых форм ядерных клеток. Угнетение гранулоцитарного ростка костного мозга ведет к развитию агранулоцитоза. Самостоятельную группу составляют заболевания с повышенной кровоточивостью — геморрагические диатезы.
Наиболее часто из болезней этой группы встречаются тромбоцитопеническая пурпура (болезнь Верльгофа), возникающая вследствие угнетения созревания тромбоцитов (тромбоцитопения), и геморрагический васкулит (болезнь Шенлейна—Геноха), ведущий к повышенной проницаемости мелких кровеносных сосудов. Подробное описание этих заболеваний приводится в специальных руководствах по гематологии. Данная выше общая характеристика сущности патологического процесса необходима для понимания основных изменений органа зрения и механизмов их развития.
Характер изменений довольно полиморфный. Основным гематологическим сдвигом является снижение эритроцитов и гемоглобина. Степень выраженности процесса неодинакова при различных клинических формах, а также продолжительности заболевания.
Чаще изменения глазного яблока, в частности глазного дна, наблюдаются при тяжелых и далеко зашедших формах анемии. На переднем отрезке глазного яблока обнаруживаются кровоизлияния под конъюнктиву и в толщу век.
Можно обнаружить параличи наружных мышц глазного яблока, но в основном изменения происходят во внутренних оболочках глаза. На глазном дне возникает расширение сосудов сетчатки, образуются микро-аневризмы сосудов, микрокровоизлияния (в основном из капилляров). Кровоизлияния могут быть в виде мазков, полос.
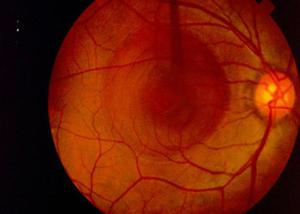
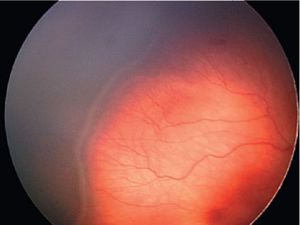
Если они располагаются в наружных слоях сетчатки, то принимают круглую форму. Чаще они концентрируются вокруг диска зрительного нерва и желтого пятна (рис. 107). Вначале они темного цвета, а их центральная зона имеет серовато-белый оттенок. Эта особенность кровоизлияний при анемиях отличает их от геморрагий при ангиоспастических ретинопатиях. Кровоизлияния при анемиях могут быть также преретинальными.
Вследствие гипоксии в тканях глаза образуются экссудаты. Они имеют разную величину и беловато-сероватый цвет. В случае наличия крупных кровоизлияний последние располагаются вблизи крупных сосудов. Иногда экссудаты сливаются, образуя фигуру «звезды».
Особенно выраженные изменения глазного яблока и глазного дна наблюдаются при пернициозной (злокачественной) анемии. Офтальмолог обычно констатирует отек век, гипертрофию слезных желез, параличи наружных мышц глазного яблока.
Глазное дно бледное, причем резко обесцвечен диск зрительного нерва, что иногда напоминает картину начинающейся атрофии его ткани. В отдельных случаях наблюдается отек ткани диска вцлоть до явлений застойного соска. Характерны бледность сосудов, отсутствие разницы в окраске артерий и вен.
Вокруг диска и в области желтого пятна обычно видны многочисленные кровоизлияния, иногда настолько малоконтрастные, что это затрудняет диагностику. В тяжелых случаях обратного развития процесса на глазном дне не происходит.
При анемиях наблюдается также отслойка сетчатки. По мере выздоровления или улучшения общего состояния отслойка обычно самостоятельно исчезает и на этих участках сохраняется только распыление пигмента. В общей клинической картине изменений глазного яблока могут возникнуть оптический неврит, ослабление зрачковых рефлексов, прогрессирование возрастных помутнений в хрусталике.
Лейкозы характеризуются извращением гемопоэза, при котором превалирует один из ростков лейкопоэза. Основным гематологическим симптомом болезни является наличие в периферической крови незрелых лейкоцитов, а также в большинстве случаев увеличение количества лейкоцитов.
При длительном течении болезни (реже при острых формах и в ранние сроки) развиваются анемия и тромбоцитопения. Изменения глаз при лейкозах описаны еще в 60-х годах XIX века, по более детально изучены в последнее десятилетие.
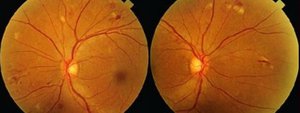
Отличительной особенностью глазного дна при лейкозах является его бледный с желтоватым оттенком фон. Сосуды также бледные, однако различие в окраске артерий и вен сохраняется. Сосуды сопровождаются белыми полосами. Калибр артерий остается нормальным или несколько увеличен, причем сосудистые стволы явно извилистые.
Вены чаще расширены и извиты, неравномерны по калибру. Диск зрительного нерва бледноват, отечен, границы часто не определяются (рис. 108). На глазном дне отмечаются серовато-беловатые очаги круглой или овальной формы, причем каждый из них окаймлен кольцом красноватого цвета. В центральных отделах глазного дна, а также по периферии видны кровоизлияния в сетчатку. Могут быть и преретинальные кровоизлияния. В зависимости от локализации поражения глазного дна имеют место жалобы на большее или меньшее снижение остроты зрения.
При всех формах лейкозов наблюдаются субконъюнктивальные кровоизлияния незначительных размеров, может быть отек век, особенно в области слезной железы, экзофтальм. При острых лейкозах, особенно при наличии менингеальных и гипертензивных симптомов, можно обнаружить застойный диск зрительного нерва, нистагм, нарушения функций наружных мышц глазного яблока и другие признаки поражения черепных нервов.
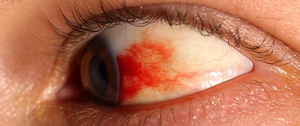
Геморрагические диатезы различаются по этиологии и патогенезу. Основным клиническим признаком их является повышенная кровоточивость. Этим признаком обусловливается глазная симптоматика. При болезни Верльгофа кровоточивость связана с угнетением свертываемости крови за счет снижения в ней тромбоцитов ниже критического уровня (10-10 10 /л). При болезни Шенлейна — Геноха повышенная кровоточивость обусловлена патологической проницаемостью сосудистой стенки, пораженной воспалением.
Эти патогенетические особенности способствуют лучшему пониманию сущности поражения глаз и их дифференциальной диагностике при различных геморрагических диатезах. Изменения глазного яблока проявляются в виде кровоизлияний. Они могут быть петехиальными и более обширными, локализуясь в коже век, конъюнктиве. На глазном дне кровоизлияния обнаруживаются обычно во внутренних слоях сетчатки вблизи диска зрительного нерва в виде полос. Иногда они становятся более обширными, приобретая пре- и субретинальный характер.
Кровоизлияния на глазном дне часто сопровождаются экссудатами. Нередко встречаются геморрагии, происходящие из сосудов хориоидеи и радужной оболочки. В последнем случае кровоизлияния могут сочетаться с явлениями ирига.
Эритремия является заболеванием, вызванным гиперплазией эритроидного ростка костного мозга. Оно характеризуется резким увеличением количества эритроцитов и появлением их молодых форм (макроцигов, нормобластов). Функциональное состояние эритроцитов меняется: усиливаются их агрегация и адгезия.
В связи с изменением реологических свойств крови ухудшается микроциркуляция. Это приводит к образованию микротромбов. Тромбы могут образовываться и в крупных сосудах. Нарушение кровообращения на микро- и макродиркуляторном уровне является основным выражением эритремии, в том числе в сосудистой сети глаза.
Больные обычно жалуются на снижение зрения. В одних случаях это ощущение перед глазами легкого тумана, в других — невозможность чтения. Может наблюдаться полная потеря зрительных функций. Больные отмечают также диплопию, светобоязнь, выпадение поля зрения в виде гемианопсий и различной формы скотом. Все указанные симптомы зависят от интенсивности общих поражений и изменений со стороны тканей глаз.
Офтальмолог обнаруживает значительное расширение вен конъюнктивы глазного яблока. Сосуды радужной оболочки также расширены и избыточно полнокровны, что придает радужке в целом красновато-коричневый цвет. Глазное дно имеет темную, цианотическую окраску; диск зрительного нерва отечен, красного цвета. Вены расширены и извитые.
Интерпретация выявленных изменений органа зрения должна проводиться в комплексе, с обязательным подробным общеклиническим обследованием больного, изучением результатов анализа периферической крови, а при необходимости — с исследованием состояния костного мозга (миелограмма). Анализ всех полученных сведений позволяет правильно интерпретировать глазные симптомы, помогает своевременно устанавливать диагноз заболевания крови, а в ряде случаев судить о его прогнозе.
источник
В офтальмологии термином «ретинопатии» обозначаются в сетчатке глаз разные по этиологии патологические изменения, которые не связаны с воспалением (первичные), а также заражения сетчатки, которые развиваются в результате других болезней (вторичные). Среди первичных выделяют наружную экссудативную, острую заднюю многофокусную и центральную серозную ретинопатию. К вторичным относят травматическую, гипертоническую, диабетическую, и ретинопатию при заражениях крови. Ретинопатия недоношенных относится к отдельной группе.
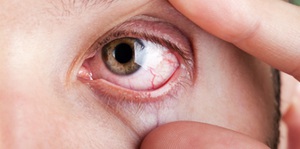
Прохождение экссудативной наружной ретинопатии глаз прогрессирующее и медленное. Лечение производится с помощью гипербарической оксигенации и лазеркоагуляции сетчатки. Прогноз осложняется отслоением сетчатки, что требует срочного вмешательства, появлением глаукомы и иридоциклита.
Этот вид болезни бывает двух- или односторонним. При этом появляются плоские множественные субретинальные очаги бело-серого оттенка, при обратном их развитии образуются зоны депигментации. Во время осмотра глазного дна выявляются отек ДЗН, расширение и извитость вен, периваскулярная отечность периферических сосудов сетчатки.
У основной части пациентов развивается иридоциклит и эписклерит, образуется помутнение стекловидного тела. В поле зрения появляются парацентральные или центральные скотомы, быстро нарушается центральное зрение.
Лечение этой формы заболевания производится консервативно и в себя включает назначение:
- сосудорасширяющих средств (пентоксифиллина, кавинтона и т.д.);
- витаминотерапии;
- гипербарической оксигенации;
- инъекций ретробульбарных кортикостероидов;
- ангиопротекторов (солкосерила).
Прогноз этом виде первичной ретинопатии чаще всего положительный.
Симптомы включают появление скотом, микропсию (снижение в размерах видимых объектов), сужение полей и ухудшение остроты зрения. Немаловажным дифференциально-диагностическим симптомом является ухудшения зрения при ношении слабоположительных линз.
Патоморфологическая картина выражается серозной отслойкой эпителия пигмента в макулярной части, это определяется во время офтальмоскопии как круглое или ограниченное овальное выбухание более темного оттенка, в отличие от окружающих тканей сетчатки. Типично наличие сероватых или желтоватых преципитатов, а также отсутствие фовеального рефлекса (световой полосы около центральной ямки сетчатки).
В лечении применяется лазерная коагуляция сетчатки. Выполняется терапия, которая направлена на повышение микроциркуляции, укрепление стенок сосудов, уменьшение отечности сетчатки: используется оксигенобаротерапия. В 85% случаев, при активном своевременном лечении получается остановить отслоение сетчатки и до изначального уровня восстановить зрение.
Системный атеросклероз является основной причиной появления этого вида заболевания. Изменения, которые происходят в сетчатке в этапах ангиосклероза и ангиопатии, аналогичны таким же, как во время гипертонической ретинопатии. На этапе нейроретинопатии возникают побледнение ДЗН, отложения по ходу вен кристаллического экссудата, небольшие капиллярные геморрагии.
Ретинопатии развиваются при разной патологии кровяной системы:
- полицитемии;
- анемиях;
- макроглобулинемии Вальденстрема;
- миеломном заболевании;
- лейкозах.
Любая из форм выражается офтальмоскопической специфической картиной. Таким образом, при ретинопатии, которая обусловлена полицитемией, на сетчатке вены получают насыщенно-красный оттенок, а глазное дно – цианотичный цвет. Часто появляется отек ДЗН и тромбоз вен сетчатки.
При анемиях, наоборот, глазное дно бледное, размер и окраска вен и артерий одинаковы, сосуды сетчатки увеличены. Ретинопатия во время анемий может сопровождаться экссудативной отслойкой сетчатки, экстраретинальными и субретинальными кровоизлияниями.
Со стороны глазного дна при лейкозах отмечается диффузный отек ДЗН и сетчатки, извитость вен, скопление зон экссудата, кровоизлияния.
При макроглобулинемии Вальденстрема и миеломной болезни вследствие сгущения крови, парапротеинемии, диспротеинемии увеличиваются ретинальные артерии и вены, развиваются геморрагии в сетчатку, тромботические окклюзии вен, микроаневризмы.
Терапия заболеваний, которые связаны с патологиями кровяной системы, требует проведения лазерной коагуляции сетчатки, лечения основной болезни.
Гипертоническая форма заболевания патогенетически связана с токсикозом беременных, почечной недостаточностью, артериальной гипертензией. При данном виде заболевания определяется спазм артериол глазного дна с дальнейшим гиалинозом или эластофиброзом их стенок. Тяжесть болезни определяется продолжительностью течения гипертонического поражения и степенью гипертензии.
В гипертонической фоновой ретинопатии существует 4 этапа развития болезни.
-
Этап гипертонической ангиопатии сетчатки выражается функциональными обратимыми изменениями, которые затрагивают венулы и артериолы сетчатки.
- На этапе гипертонического ангиосклероза заражение ретинальных сосудов имеет органическое происхождение и связано со снижением прозрачности сосудистых стенок, их склеротическим уплотнением.
- Этап гипертонической ретинопатии выражается присутствием очаговых изменений в оболочке сетчатки (плазморрагий, геморрагий, участков ишемического инфаркта, белкового экссудата, отложений липидов), частичного гемофтальма. У больных проявляются скотомы (плавающие мушки) перед глазами, определяется снижение остроты зрения. Как правило, на фоне антигипертензивного лечения эти изменения регрессируют и симптоматика пропадает.
- На этапе гипертонической нейроретинопатии к непосредственно ретинопатии, ангиосклерозу и ангиопатии, добавляются очаги отслойки сетчатки, экссудации, отек ДЗН. Эти изменения более характерны для гипертензии почечного генеза и злокачественной гипертонии. Этап гипертонической нейроретинопатии может завершиться атрофией оптического нерва и необратимой слепотой.
Диагностирование в себя включает консультацию кардиолога и офтальмолога, выполнение флуоресцентной ангиографии и офтальмоскопии. Офтальмоскопическая клиника выражается тотальной или частичной облитерацией сосудов сетчатки, изменением их размера, субретинальной экссудацией, синдромом Салюса-Гунна (перемещением вены в глубокие ретинальные слои в результате на нее давления уплотненной и напряженной артерии в месте их перекреста) и т.д.
Во время гипертонической фоновой ретинопатии назначаются витамины и антикоагулянты, производится лазерная коагуляция сетчатки, оксигенобаротерапия и коррекция артериальной гипертония. Осложнениями при этом виде заболевания являются тромбозы вен сетчатки и рецидивирующий гемофтальм. Прогноз довольно серьезный: возможно значительное ухудшение зрения и даже полное его отсутствие. Ретинопатия осложняет течение основного заболевания и беременности, потому может являться медицинским показанием для искусственного завершения беременности.
Вышеперечисленные виды заболеваний, чаще всего проявляются у взрослых. Отдельную форму патологии имеет ретинопатия недоношенных, которая связана с недоразвитием сетчатки у новорожденных, появившихся от преждевременных родов. Для созревания всех структур глаза и завершения формирования недоношенные дети нуждаются в местном бескислородном тканевом дыхании (гликолизе) и зрительном покое. При этом для активизации процессов метаболизма в важных жизненных органах и выхаживания недоношенных потребуется дополнительная оксигенация, это приводит к угнетению сосудистой оболочках глаза и гликолиза в сетчатой.
Самому большому риску появления патологии подвергаются дети, которые рождены на сроке гестации меньше 31 недели, с весом тела во время рождения меньше 1,5 кг, перенесшие переливание крови, получающие продолжительную кислородотерапию, нестабильным общим состоянием.
На начальных этапах ретинопатии недоношенных может случиться самопроизвольное лечение, потому используется наблюдательная схема терапии. В других ситуациях показано выполнение криоретинопексии или лазерной коагуляции, а при неэффективности – витрэктомии, склеропломбировки.
Для предупреждения появления ретинопатии требуется диспансерное наблюдение окулистом пациентов с сахарным диабетом, гипертонической болезнью, заболеванием почек, атеросклерозом, беременных с нефропатией, травмами, заболеваниями крови и т.д.
Профилактика ретинопатии недоношенных нуждается во внимательном ведении беременности у пациенток группы риска по преждевременным родам, усовершенствования условий ухода недоношенных. Дети, которые перенесли ретинопатию во время новорожденности, обязаны обследоваться врачом каждый год до 18 лет.
Немаловажную роль в профилактике ретинопатий имеет согласованность действий врачей разных профилей: эндокринологов, офтальмологов, неврологов, кардиологов, травматологов, педиатров, акушеров-гинекологов и т.д. Ретинопатия глаз имеет множество форм, имеющие большую опасность для органов зрения. Поэтому нужно вовремя их выявить и приступить к лечению, поскольку осложнения часто приводят к слепоте.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Болезни крови оказывают влияние на все системы и органы, в том числе на орган зрения.
При анемиях (апластической, гипохромной, пернициозной, вторичной) отмечается бледность кожного покрова и слизистых оболочек, кровоизлияния под конъюнктиву и в толщу век, в основе которых лежит гипоксия тканей, может возникнуть паралич наружных мышц глазного яблока. Характерными симптомами являются расширение сосудов сетчатки, микроаневризмы сосудов, кровоизлияния в виде полос, мазков по ходу сосудов или округлой формы, если они расположены в наружных слоях сетчатки. Чаще всего кровоизлияния концентрируются вокруг зрительного нерва и желтого пятна. Могут наблюдаться преретинальные кровоизлияния и кровоизлияния в стекловидное тело. Наиболее тяжелы проявления анемии — экссудация в виде фигуры звезды в макулярной области, а также экссудативная отслойка сетчатки и застойный диск зрительного нерва.
При лейкозах обнаруживают нарушение микроциркуляции в сосудах конъюнктивы глазного яблока. Оно проявляется в неравномерности калибра и извитости вен, образовании единичных аневризм. По мере прогрессирования процесса происходит сужение артериол. У некоторых больных выявляют микротромбы вен конъюнктивы. В поздних стадиях болезни почти у половины больных наблюдаются субконъюнктивальные кровоизлияния, более выраженные при хроническом миелобластном лейкозе.
Особенностью состояния глазного дна при лейкозах является общий бледный фон с желтоватым оттенком, отмечаются деколорация диска зрительного нерва, стушеванность его границ вследствие перипапиллярного отека сетчатки. При острых лейкозах у 15 % больных имеется застойный диск зрительного нерва. Сосуды сетчатки бледные, сопровождаются белыми полосами. При хроническом лимфолейкозе самые ранние изменения сосудов — расширение и извитость вен сетчатки, неравномерность их калибра.
По мере прогрессирования процесса отмечается сужение артерий сетчатки, а в терминальной стадии — их расширение (прогностически неблагоприятный признак). Кровоизлияния овальной или круглой формы, окаймленные красноватым кольцом, характерны только для лейкоза. Могут наблюдаться также преретинальные кровоизлияния. Причиной кровоизлияний являются тромбоцитопения, анемическая дис-протеинемия и антикоагуляционное действие глобулинов.
При миелоидной лейкемии в сетчатке имеется множество возвышающихся над ее поверхностью узелков, окруженных кольцом кровоизлияний — миелом. Такие же образования имеются в костях, твердой мозговой оболочке, но там их нельзя увидеть. Глазное дно бледное, диск зрительного нерва обнаруживают с трудом. Тонус сосудов снижен, артерию нельзя отличить от вены: острота зрения снижается при наличии центрально расположенных миелом и кровоизлияний.
Довольно часто глазные симптомы обнаруживают раньше, чем другие клинические проявления заболевания.
Лечение глазных проявлений проводят совместно с врачом-гематологом. При массивных кровоизлияниях в сетчатку общее лечение дополняют ангиопротекторами (дицинон, аскорутин) и кортикостероидами (местно — дексазон в каплях).
В стадии улучшения общего состояния больных улучшается и состояние органа зрения. Установлена тенденция к рассасыванию кровоизлияния в сетчатку.
При геморрагических диатезах отмечается общая повышенная кровоточивость. Кровоизлияния находят в конъюнктиве и во внутренних слоях сетчатки вблизи диска зрительного нерва. Кровоизлияния часто сопровождаются экссудацией.
При эритремии в связи с изменением реологических свойств крови нарушается микроциркуляция, что приводит к образованию тромбов как в мелких, так и в крупных сосудах сетчатки. Диск зрительного нерва отечен, красного цвета, вены извиты и расширены, вокруг них — большое количество кровоизлияний. Артерии не изменены. Глазное дно темное, цианотичное. Изучение изменений на глазном дне при болезнях крови позволяет своевременно установить диагноз, следить за динамикой процесса и действием лекарственных средств, а также оценить прогноз.

источник
Ретинопатия является тяжелым офтальмологическим заболеванием, при котором происходит поражение сосудов сетчатки (ретины). При отсутствии своевременного лечения нарушается кровоснабжение глазного дна, что приводит к атрофии зрительного нерва и потере зрения. Чаще всего данная патология диагностируется у недоношенных детей. Ретинопатия также может возникать на фоне некоторых системных заболеваний. Лечение патологии зависит от ее формы и тяжести течения.
Ретинопатия – что это такое? Это опасное заболевание глаз, характеризующееся поражением ретинальных сосудов и дальнейшей потерей зрения. С учетом природы происхождения, выделяют 3 формы ретинопатии:
Первичная форма является самостоятельным заболеванием, этиология которого на сегодняшний день неизвестна. Существует несколько видов первичной формы патологии:
- Центральная серозная. Имеет идиопатический характер развития, диагностируется преимущественно у взрослых мужчин. Патологический процесс поражает эпителий макулы и обычно носит односторонний характер. Лечение макулярной ретинопатии проводится оперативным путем, иногда назначается оксигенобаротерапия.
- Острая многофокусная пигментная. Сопровождается образованием сероватых субретинальных очагов и участков депигментации, наблюдается расширение вен и отечность ДЗН. При такой форме болезни прогноз благоприятный, лечение проводится консервативным методом.
- Наружная экссудативная. Встречается обычно у молодых мужчин, отличается односторонним поражением и медленным прогрессированием, нередко осложняется глаукомой. Болезнь Коутса нуждается в хирургическом лечении, нередко требуется срочная операция.
Возникает на фоне различных заболеваний. Выделяют такие формы фоновой ретинопатии:
- гипертоническая,
- диабетическая,
- травматическая,
- атеросклеротическая (посттромботическая),
- гематологическая.
Это самая распространенная форма заболевания, диагностируемая у новорожденных, появившихся на свет раньше времени (на 26-32 неделе гестации).
На основании вышеперечисленной классификации врач ставит точный диагноз и подбирает наиболее эффективную тактику лечения.
Причины возникновения ретинопатии сетчатки могут быть самыми различными и зависят от формы заболевания:
- Гипертоническая. Развивается вследствие повышенного уровня артериального давления. При гипертонии сосуды сетчатки начинают спазмировать, вследствие чего внутренняя мембрана расщепляется, начинается гиалиноз. Степень поражений зависит от тяжести гипертонической болезни. Спровоцировать возникновение патологии также может сильный токсикоз во время беременности или почечная недостаточность. Что принимать при такой болезни? Медикаментозная терапия в первую очередь направлена на снижение давления и нормализации кровообращения сетчатки.
- Диабетическая. Возникает в качестве осложнения сахарного диабета 1 или 2 типа, провоцирует стремительное ухудшение зрения. К провоцирующим факторам можно отнести: длительное течение патологии, значительное повышение уровня глюкозы в крови, ожирение, анемия крови, при нефропатии, повышенное АД. Пролиферативная диабетическая ретинопатия провоцирует отслойку сетчатки и потерю зрения. Риск развития осложнения повышается с возрастом.
- Травматическая. Основной причиной развития данной разновидности заболевания является механическое повреждение органов зрения, в результате которого наблюдается выраженный сосудистый спазм и кислородное голодание сетчатки, приводящее к излиянию ВГЖ и внутриглазным кровоизлияниям. Ретинопатия Пурчера может быть следствием компрессии грудной клетки.
- Атеросклеротическая. Патология развивается на фоне системного атеросклероза сосудов. При данном заболевании появляются множественные точечные кровоизлияния и побледнение диска зрительного нерва, провоцирующие отслоение сетчатки.
- Геморрагическая. Возникает в результате различных патологий крови. Чаще всего является следствием лейкоза, анемии или миеломной болезни. Особенности проявления и лечения зависят от основного заболевания.
Иногда встречается тамоксифеновая форма патологии. В офтальмологии часто диагностируется ретинопатия недоношенных. Основной причиной развития данной формы заболевания является недоразвитость сосудов сетчатки. Спровоцировать появление такого патологического состояния могут следующие факторы:
- несформированность организма вследствие раннего появления на свет,
- длительное применение кислородотерапии,
- слишком низкий вес при рождении,
- наличие сопутствующих патологий,
- родовые кровотечения,
- воспалительные хронические болезни у матери.
Ретинопатия недоношенных преимущественно диагностируется у детей, которые родились ранее 30 недели гестации и имеют вес менее 1400 грамм.
Клиническая картина заболевания зависит от вида патологического процесса. Первичная ретинопатия может проявляться следующими симптомами:
- Центральная серозная. Происходит искажение видимых предметов, в результате чего они кажутся меньше, чем есть на самом деле. Также наблюдается образование скотом (темное пятно в поле зрения), уменьшение угла обзора и снижение остроты зрения. Во время диагностики наблюдаются такие признаки: преципитаты серо-желтого цвета, отсутствие фовеального рефлекса, отслойка пигмента в макуле, ограниченное округлое темное выбухание.
- Острая многофокусная пигментная. Проявляется воспалительными процессами глаза, выпадением участков поля зрения и значительным ухудшением качества центрального зрения. При проведении офтальмоскопии можно заметить такие патологические изменения: расширение вен, отек ДЗН и сосудов периферии сетчатки, помутнение стекловидного тела, извитость капилляров.
- Наружная экссудативная. Патология прогрессирует медленно, симптомы слабо выражены, значительного ухудшения зрения не наблюдается. Во время обследования обнаруживаются множественные кровоизлияния, излияние ВГЖ под сетчатую оболочку.
Вторичные ретинопатии, в зависимости от основного заболевания, вызвавшего поражение ретинальных сосудов, могут иметь следующую клиническую картину:
- Гипертоническая. Ретинопатия 1 степени проявляется снижением качества зрения и повышением АД. В структуре сосудов сетчатки происходят функциональные изменения, в результате которых сосудистые стенки деформируются, наблюдается отечность ДЗН и субретинальная экссудация. Больной жалуется на плавающие темные пятна перед глазами, головные боли и головокружения.
- Диабетическая. Клиническая картина похожа на проявления гипертонической ретинопатии, однако помимо высокого АД наблюдается гипергликемия. Непролиферативная стадия характеризуется стремительным снижением остроты зрения, из-за чего больной не может читать, писать и работать с мелкими деталями. Препролиферативная стадия сопровождается появлением перед глазами пелены, образованием скотомы. На запущенной стадии происходит полная потеря зрения.
- Травматическая. В сетчатой оболочке происходят органические изменения, провоцирующие снижение остроты зрения и формирование темных плавающих пятен, серой пелены.
- Атеросклеротическая. Клиническая картина такая же, как и при гипертонической форме. Сюда также можно отнести посттромботическую ретинопатию.
- Гематологическая. Симптоматика патологии зависит от основного заболевания и может выглядеть следующим образом:
- анемия – расширенные сосуды, побледневшее глазное дно, кровоизлияния и экссудативная отслойка сетчатой оболочки,
- лейкоз – извитость сосудов, множественные кровоизлияния, отечность сетчатки и ДЗН, очаги экссудата,
- миеломная болезнь – расширение вен, микроаневризмы, кровоизлияния и тромботические окклюзии вен,
- полицитемия – потемнение вен сетчатки, цианоз глазного дна, отечность ДЗН и тромбоз ретинальных сосудов.
Ретинопатия недоношенных проявляется не сразу после рождения на свет, а спустя некоторое время. Первые признаки патологии обычно становятся заметными в 6-12 месяцев. О поражении сосудов ретины у новорожденных могут свидетельствовать такие проявления:
- косоглазие,
- использование одного глаза,
- моргание только одним органом зрения,
- отсутствие внимания на предметы на дальнем расстоянии,
- приближение игрушек близко к глазам.
После 2-х лет у ребенка также можно заметить плохое зрение вдали или стремительное ухудшение качества зрительных функций. На начальных стадиях развития заболевания патологические изменения ретинальных сосудов могут исчезнуть самостоятельно, после укола зрение возвращается медленно.
Ретинопатия глаз является опасным заболеванием, которое при несвоевременно начатом лечении приводит к необратимым изменениям в структуре сетчатки, провоцируя потерю зрения. Поражение ретинальных сосудов у взрослых без адекватной терапии может привести к появлению таких серьезных осложнений:
- воспалительные процессы,
- выпадение полей зрения,
- нарушение оттока ВГЖ,
- повышение внутриглазного давления,
- тромбоз вен,
- помутнение хрусталика,
- деформация стекловидного тела,
- блокада сосудов ретины,
- эписклерит,
- иридоциклит,
- гемофтальм.
Любая форма ретинопатии на запущенной стадии может привести к атрофии зрительного нерва и отслоению сетчатки, что в свою очередь провоцирует развитие слепоты. Вторичные формы патологии также провоцируют усугубление основной патологии, негативно сказываясь на общем состоянии здоровья.
Ретинопатия у детей может привести к появлению таких негативных последствий:
- астигматизм,
- близорукость,
- косоглазие,
- катаракта,
- уменьшение размеров глазного яблока,
- недоразвитость зрительного нерва.
Предупредить развитие таких осложнений можно, если своевременно обратиться к врачу и пройти курс адекватной терапии.
Как лечить данный патологический процесс? Лечение ретинопатии зависит от причины ее происхождения и может быть консервативным или хирургическим.
источник
Для лечения суставов наши читатели успешно используют Око-плюс. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Гемофтальм глаза — проникновение крови в стекловидное тело и в зоны, которые его окружают. Код по МКБ 10 — Н43.1. МКБ 10 — это Международная классификация болезней десятого съезда. Патология формируется вследствие изменений в структуре сосудистой системы и тракта в сетчатке глаза. Заболевание также может проявиться у новорожденных детей.
Гемофтальм — это самая распространенная причина потери зрения без каких-либо болевых ощущений. Патология препятствует проникновению светового потока в сетчатку, вследствие чего снижается четкость зрения. Это может быть как незначительное ухудшение, так и восприятие на уровне светоощущения. На это влияет уровень крови, который попал в структуру тела.
В зависимости от количества поступившей крови, недуг подразделяется следующим образом:
- Частичный гемофтальм (патология правого или левого органа). Такой вид формируется вследствие легких повреждений, истончении сетчатки и прочее. Когда количество кровотечение составляет 1/3 от стекловидного тела, то это будет частичный вид гемофтальма глаза;
- Субтотальный. Количество крови составляет 3/4 от тела;
- Тотальный. Данное кровотечение формируется при повреждениях тяжелой формы. В тело попадают эритроциты, медленно концентрируясь в нем. Они вырабатывают гемоглобин, он трансформируется в гемосидерин. А этот элемент оказывает отрицательное воздействие на сетчатку.
В медицинской практике выделяют этапы патологии:
- Кровоизлияние. Продолжается максимом сутки после повреждения. Для этого этапа характерно попадание кровяных элементов в глазное тело, вследствие чего возникает его помутнение.
- Свежая гематома. Длится до двух суток. В структуре глаза формируются кровяные сгустки.
- Токсико-гемолитическая. Развивается от трех до десяти дней. Кровяные сгустки распадаются и попадают во все части глаза. Яблоко покрывается пеленой.
- Пролиферативно-дистрофическая. Продолжительность составляет от десяти дней до полугода. В этот период происходит истончение зон зрительного органа. Гематома покрывается соединяющей тканью.
- Внутриглазной фиброз. Возникает через полгода. Тело органа совсем заволакивает соединительная ткань и оно утолщается. Как правило, для данной стадии характерна отслойка сетчатки. Ткани отмирают и наступает слепота.
Причины кровотечения разнообразны. Но основной является проникающие ранение глазного яблока. По статистике, кровотечение в стекловидное тело при повреждении проявляется у 75% пострадавших. Помимо этого, причины бывают такие:
- Атеросклероз сосудистой системы;
- Истончение сетчатки;
- Потеря эластичности стенок сосудов;
- Хирургические воздействия;
- Повышенный уровень сахара в крови;
- Рак крови;
- Анемия;
- Черепно-мозговые травмы;
- Опухоли сосудистой системы;
- Высокое кровяное давление;
- Васкулит;
- Заболевание Крона.
Специалисты устанавливают диагноз руководствуясь объемом кровотечения. Когда он малый, максимум 1/8, в лечении нет необходимости. Для глаз нет угрозы. Если он превышает эти показатели, то терапия необходима. А при тотальном виде необходимо воздействие хирурга, какие бы причины его не спровоцировали.
Как говорилось ранее, новорожденные дети также подвержены риску возникновения патологии. Она формируется вследствие «жесткой тряски» грудничка, когда при сильном сотрясении ребенка, при попытках его успокоить, случается разрыв сосудов.
Чем больше объем кровотечения, тем сильнее ухудшается зрение больного. Помимо этого наблюдается следующая симптоматика:
- Краснота в глазном яблоке;
- При тяжелом характере заболевания, потеря зрения до светоощущения;
- Болевой синдром, если патогенезом послужило повреждение глазного яблока;
- Отек век;
- «Туман» перед глазами;
- Возникновение «паутинок», теней;
- Появление «светлячков» перед глазами при слабом кровотечении;
- Возникновение темных полос при кровоизлиянии средней степени;
- Боязнь света.
Отёк глаза
Если гемофтальм появился вследствие сопутствующего заболевания, то проявятся и признаки этой патологии. Боль в глазном яблоке при недуге возникает не всегда. Почему-то больные считают, что раз нет болевых ощущений, значит в болезни нет ничего страшного. При любых проявлениях заболевания, нужно сразу же обратиться к врачу за медицинской помощью. В противном случае могут возникнуть осложнения, которые приведут к полной потере зрения.
Чем раньше будет выявлен гемофтальм, и назначено адекватное лечение, тем благоприятнее будет прогноз. В первую очередь специалист-офтальмолог проводит внешний осмотр на наличие повреждений в глазном яблоке. А также врач собирает анамнез патологии (сопутствующие заболевания, наличие повреждений, симптоматика и прочее). После этого проводится осмотр при помощи щелевой лампы.
Исследование на щелевой лампе
Помимо этого для определения характера заболевания, назначается ультразвуковое исследование. Хроматическую электроретинографию применяют для оценки состояния сетчатки глаза. В зависимости от стадии и вида патологии, могут быть назначены дополнительные диагностические мероприятия.
Лечебные процедуры преследуют следующие цели:
- Ускорить распад кровяных сгустков;
- Уменьшить концентрацию холестерина и белка в стекловидном теле;
- Привести в норму рН;
- Устранить токсический продукт распада эритроцитов — гемосидерин.
И конечно лечение направлено на недуг, который гемофтальм вызвал. При тотальном и субтотальном виде патологии, пациент проходит терапию в стационарных условиях. Частичный вид можно лечить амбулаторно, он также требует терапевтических мер, но меньших по интенсивности. Для полного выздоровления понадобится большое количество времени. Хирургическое вмешательство, как правило, применяется при тотальной и субтотальной разновидности патологии.
Терапия частичной формы заболевания основывается на консервативных методах. На глаза накладывается тугая повязка и холодный компресс на пятнадцать-двадцать минут каждые полчаса. Необходим постельный режим.
Для приостановления кровоизлияния применяются следующие лекарственные средства: хлористый кальций, этамзилат и прочие. Для скорейшего вывода из организма больного токсических элементов, назначаются инфузии хлорида натрия, глюкозы и глицерол. В некоторых ситуациях могут применяться мочегонные препараты. Для устранения кровяных сгустков используют ферментные лекарства. В качестве дополнительных консервативных методов терапии применяются ретинопротекторы. Для укрепления стенок сосудов прописывают витаминные комплексы.
Для комплексного лечения назначают физиотерапевтические мероприятия: фонофорез с гепарином или йодидом калия, оксигенотерапию, лазеротерапию, электрофорез с фибринолитическими препаратами. Если же медикаментозные препараты не оказывают должного результата, то прибегают к оперативному воздействию.
Одной из самых популярных операций является витрэктомия. Это хирургическое вмешательство основывается на полном или частичном удалении стекловидного тела. Показания к проведению витрэктомии:
- Патология, которая сопровождается отслойкой сетчатки;
- Кровотечение не останавливается несколько месяцев;
- Двустороннее заболевание;
- Гемофтальм у детей с диабетом;
- Для исключения риска развития у детей амблиопии;
- Патогенезом для развития патологии послужили рубеоз, гемолитическая глаукома и глаукома «клеток-теней».
Хирургическое вмешательство, как правило, совершается на десятые-четырнадцатые сутки после проявления гемофтальма. Оперативное воздействие проходит под тщательным контролем устройства для ультразвукового исследования.
Народная медицина имеет много способов для того, чтобы устранить кровотечение в глазную полость. Причем они помогают не только при гемофтальме, но и при прочих патологических состояниях. Например при гипертонии, перенапряжении и прочее.
Эффективным средством для борьбы с кровотечением любого характера, является человеческая урина. Свежую урину здорового человека необходимо выварить в металлической посуде и добавить одну столовую ложку продукта пчеловодства. Из полученного необходимо делать примочки на больной орган.
Хорошо помогает отвар из корня цикория. Возьмите три столовые ложки растения и залейте 500 миллилитрами кипятка. Поставьте на медленный огонь на пятнадцать минут. После этого процедите и остудите. Полученное средство принимать по 100 миллилитров дважды в день, утром и вечером.
Корень цикория
С древних времен, для того, чтобы приостановить кровоизлияние, использовали куски сырого мяса. Положите на пострадавший глаз кусок любого замороженного мяса и держите в течение двадцати минут. Таким образом вы приостановите кровотечение, и позволите рассосаться скопившейся кровяной жидкости.
Любой способ нетрадиционной медицины можно использовать только по разрешению лечащего специалиста. Народные методики могут применяться только в тандеме с традиционной медициной.
Недуг при несвоевременном лечении может вызвать тяжелые осложнения. Например такие, как гемолитическая глаукома, рецидив кровотечения, отслойка сетчатки, возникновение рубцов и спаек. Помимо этого могут возникнуть воспалительные процессы, которые провоцируют следы распада эритроцитов.
Прогноз заболевания напрямую зависит от объема крови, который проник в стекловидное тело:
- Как говорилось ранее, кровотечение объемом 1/8 от тела, как правило, проходит самостоятельно. Зрение от этого не пострадает;
- Более сильное кровотечение от 1/8 до 1/4 может спровоцировать отслойку сетчатки;
- От 1/4 до 3/4 — очень опасный показатель. Есть вероятность, что пациент может лишиться зрения, если не провести вовремя операцию;
- От 3/4, вероятность выздоровления сводится к нулю.
Для того чтобы избежать плачевных последствий, при первых же подозрениях на недуг необходимо обратиться к окулисту. Он проведет диагностические мероприятия и примет решение о методе терапии. Нельзя пытаться вылечиться самостоятельно в домашних условиях. Любые попытки инициативы могут ухудшить состояние.
Для того чтобы свести к минимуму риск развития опасного недуга, нужно вовремя лечить болезни, провоцирующие его. Выполняйте все правила безопасности при проведении опасных работ, которые могут нанести повреждение глазам. То есть надевайте защитные маски и специализированные очки.
Следите за состоянием артериального давления, иммунной системы. Контролируйте концентрацию глюкозы в крови. Проходите регулярный осмотр у специалиста-офтальмолога. Это поможет выявить патологические процессы на начальных этапах их развития.
Чтобы улучшить эластичность кровеносных сосудов, включите в свой рацион полезные продукты питания. Которые содержат витамины, минералы и полезные микро и макроэлементы.
- Что такое атрофия зрительного нерва?
- Спазм аккомодации в детском возрасте
- Увеит глаза: что это такое
Авастин (бевацизумаб) является рекомбинантным гиперхимерным (близким к человеческому) моноклональным антителом. Этот препарат снижает васкуляризацию и угнетает рост опухолей, препятствует развитию метастазов и снижает микрососудистую проникаемость при разных формах опухолей, в том числе молочной железы, поджелудочной и предстательной железы, при раке ободочной кишки.
Авастин исследовался во многих клиниках. Наблюдения показывают, что данный препарат рекомендуется в сочетании с химиотерапией, основанной на фторпиримидине. Опыт подсказывает, что лечение на основе антрациклинов и токсанов препаратом авастин не следует сочетать с капецидомином.
- колоректальном метастатическом раке;
- при рецидивирующем раке молочной железы;
- распространённом неоперабельном метастатическом или рецидивирующем неплоскоклеточном и немелкоклеточном раке лёгкого;
- при метастатическом почечно-клеточном раке;
- глиобластоме;
- при эпителиальном раке яичника, маточных труб и первичном раке брюшины.
Авастин представляет собой противоопухолевый медикамент, относят его к моноклональным антителам. Он производится в виде концентрата, для приготовления вещества для введения препарата непосредственно в вену или инъекции в стекловидное тело. Раствор имеет светло-коричневый цвет или бесцветный. Действующее вещество в препарате бевацизумаб. Донный препарат являет собой рекомбинантным гиперхимерным моноклональным антителом. Оно может выборочно устанавливать связь с биологически активными элементами распространения эндотелия сосудов и ликвидировать его. За счет того, что ингибирование связывания рецепторов эндотелия сосудов с его фактором роста осуществляется на поверхности эндотелиальных клеток, происходит снижение васкуляризации и замедление развития опухоли.
Употребление Авастина содействует угнетению метастатического развития заболевания и убавления микрососудистой проницаемости в разных типах опухоли.
При равномерном распространении Авастина присущи несколько показателей: низкий клиренс, заниженный объем распространения и долгое время выведение из организма. Такие данные позволяют использовать лекарственный препарат раз в 2-3 недели, удерживать при таких показателях нужный терапевтический уровень содержания медикамента в крови. Необходимо заметить, что коэффициент очищения напрямую зависит не от возраста больного, а от показателя альбумина в организме и объема опухоли.
Метаболизм и очищение организма от препарата производится не через печень и почки, а во всех клетках. Такой период длится от 18 до 20 дней.
- при метастатическом или местно-рецидивирующем раке молочной железы;
- при распространенном неоперабельном, метастатическом или рецидивирующем неплоскоклеточном немелкоклеточном раке легкого;
- при распространенном и/или метастатическом почечно-клеточном раке;
- при метастатическом колоректальном раке;
- при рецидиве глиобластомы.
Использование Авастина в офтальмологии показано из-за высокого уровня эффективности при лечении:
- влажной формы возрастной макулярной дегенерации;
- макулярного отека;
- опухоли в околомакулярной области;
- диабетической ретинопатии и т.д.
Использование Авастина для лечения болезней глаз, которые относятся к патологическому росту кровеносных сосудов. Введение препарата непосредственно в стекловидное тело приобрело множественное количество сторонников из-за своей действенности и легкой переносимости пациентами с пролиферативной диабетической ретинопатией. Главным анатомическим эффектом в лечении глазных заболеваний является в стабилизировании субретинальной неоваскулярной мембраны. По заключению специалистов побочные действия от медикамента минимальны.
Выпускают Аванстин в стеклянном флаконе с плотно запечатанной крышкой в объемом 100 и 400 мг, в картонной упаковке с инструкцией.
Для лечения суставов наши читатели успешно используют Око-плюс. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Лекарственный препарат Аванстин, в офтальмологии, используют интравитреальных инъекций. Употребляют по 1,5 мг медикамента за один раз. Вводить препарат необходимо 1 раз в 3-4 недели. Курс лечения длится до 3 месяцев. В случае снижения зрения после пройденного курса больше чем на 5 букв по шкале ETDRS, лечение возобновляется.
- консервативное лечение диабетического отека макулы и пролиферативной диабетической ретинопатии;
- терапия влажной формы макулярной дегенерации у пожилых людей.
При передозировке медикаментом могут возникнуть такие побочные действия:
- воспаление, отслойка, помутнение, стеклянного тела;
- раздражение, зуд, покраснение, кровоизлияние;
- отслойка, поражение, разрывы сетчатки;
- сухость глаза, блефарит, слезоточивость, ощущение инородного тела, конъюнктивиты разнообразных видов;
- нечеткость зрения, помутнение хрусталика.
Также возможны: лихорадочное состояние, зуд, высыпание, головная боль, анемия и тошнота.
К противопоказаниям необходимо отнести
- личная непереносимость к главному действующему веществу и вспомогательных медикаментов в составе лекарственного препарата;
- инфекционное воспаление глаз и периокулярной области;
- внутриглазные воспаления;
- люди младше 18 лет;
- период беременности и лактации;
- при риске инсульта перед курсом лечения оценивается соотношение риск польза.
Лечение авастином недопустимо при нарушениях артериального давления, при неврологических патологиях (судороги, головная боль), психических расстройствах, заболеваниях мозга. Авастин не следует назначать пациентам с артериальной тромбоэмболией, при кровотечениях, при кровохаркании, заболеваниях сердечно-сосудистой системы, нейтропении, стоматологических и других инфекциях, нарушениях со стороны органов зрения, при беременности и кормлении грудью.
Процедура Аванстина проходит в условиях асептики. Обязательным остается обработка рук, стерильные перчатки, стерильные операционные инструменты для проведения инъекции.
Внутриглазная процедура проводится на 3,5-4 мм назад от лимба стеклянного тела, обминая горизонтальный меридиан, игла направляется к центу глазного яблока.
Второй ввод лекарства проводят во вторую половину склеры.
За пару дней до и несколько дней после процедуры Авастина пациентам назначают антисептические глазные капли, которые применяют 3 раза в день.
Курс лечения данным препаратом проводится только врачом-офтальмологом с опытом проведения внутриглазных процедур.
На время проведения инъекций следует отказаться от вождения транспортных средств, так как возможны транзиторные нарушения зрения. Отпускается такой медикамент только по рецепту и хранится в холодильнике, но не замораживая. Срок годности 2 года.
источник
Многие общие заболевания сопровождаются повреждением органа зрения. С целью своевременной диагностики и контроля за лечением необходимо проведение офтальмологического обследования больного. Поэтому не только окулист, но и врачи других специальностей должны знать глазные симптомы и осложнения, которые наблюдаются при ряде общих заболеваний.
ИЗМЕНЕНИЯ ГЛАЗ ПРИ СОСУДИСТОЙ ПАТОЛОГИИ
Патология глазного дна при гипертонической болезни имеет большое диагностическое и прогностическое значение. Изменения ретинальных сосудов являются моделью сосудистых изменений, которые развиваются в менее доступных для осмотра участках организма. Ветви центральной артерии сетчатки по своему строению и калибру являются артериолами и прекапиллярами. Таким образом, окулист имеет возможность непосредственно наблюдать в сетчатке интимные сосудистые процессы, которые в других органах скрыты, и благодаря этому прижизненно определять функциональное состояние артериол – важнейшего эффекторного органа регуляции артериального давления.
Гипертензивные изменения сетчатки проявляются в столь ранний период заболевания и являются настолько типичными, что окулист в состоянии первично диагностировать гипертоническую болезнь, когда пациент ещё даже не подозревает о заболевании.
Различают такие виды изменений глазного дна при гипертонической болезни:
Гипертоническая ангиопатия проявляется расширением и извитостью вен, сужением артерий (отношение калибра артерии к вене уменьшается до 1:2, 1:3), вены жёлтого пятна штопорообразно извиты (симптом Гвиста), что является показателем застоя в капиллярно-венозном отделе сосудистой сети сетчатки. Возможно коническое сужение вены по обе стороны от артерии в месте их перекреста (симптом Салюс-Гунна I).
Гипертонический ангиосклероз сетчатки проявляется неравномерностью калибра артерий, уплотнением сосудистой стенки, в результате чего артерия приобретает вид серебристо-белого тяжа (симптом «серебряной проволоки»). В случае плазматического пропитывания с отдельными липоидными отложениями на артерии появляется золотистая рефлекторная полоса (симптом «медной проволоки»). В месте артериовенозного перекреста вена дугообразно изгибается и отодвигается в толщу сетчатки (симптом Салюс-Гунна II), иногда в центре дуги она становится неразличимой, как бы прерывается (симптом Салюс-Гунна III).
Гипертоническая ретинопатия характеризуется помутнением сетчатки, отёком её преимущественно перипапиллярным, периваскулярным и макулярным, а также кровоизлияниями и отдельными белыми очагами, которые по большей части локализуются вдоль сосудов. Во время офтальмоскопии отёчные участки сетчатки отражают свет, появляются яркие блики. Иногда отёк в области жёлтого пятна окружён кровоизлияниями. После исчезновения отёка и рассасывания кровоизлияний на их месте остаётся крапчатость.
Гипертоническая нейроретинопатия чаще развивается на обоих глазах и сопровождается резким снижением зрительных функций. Офтальмоскопически нарушения характеризуются отёком диска зрительного нерва, размытостью его границ, отёком сетчатки вокруг диска, появлением геморрагий и белых очагов, точечных кровоизлияний, которые возникают в результате диапедеза. Кроме того, отмечаются полосчатые кровоизлияния вблизи диска зрительного нерва и массивные кровоизлияния вдоль крупных сосудов во внутренних слоях сетчатки.
Раньше считали, что после развития этой аномалии продолжительность жизни больного составляет 2-3 года. Однако в настоящее время, благодаря своевременному эффективному лечению, во многих случаях можно достичь значительного улучшения общего состояния больного с полным или частичным обратным развитием гипертензивных изменений на глазном дне.
В поздних стадиях гипертонической болезни в результате повышения внутричерепного давления возможно развитие застойного диска зрительного нерва, а в дальнейшем – атрофии зрительного нерва.
Во всех стадиях гипертонической болезни (чаще во II и III) может развиться тромбоз центральной вены сетчатки, а также острая непроходимость центральной артерии сетчатки. Поражается как основной ствол артерии или вены сетчатки, так и их ветви.
У больных гипертонической болезнью II и III стадий возможно развитие осевого ретробульбарного неврита или задней ишемической нейропатии в результате циркуляторных расстройств в зрительном нерве.
Кроме вторичной атрофии зрительных нервов (после ретинопатии, застойных дисков) у больных со II Б и III стадиями гипертонической болезни возможно развитие первичной атрофии – очевидно, в результате расстройства кровообращения и нарушения процессов трофики.
В поздних стадиях заболевания, как результат появления очагов размягчения и кровоизлияний в головном мозге, развивается поражение зрительных путей и центров, различные виды гемианопсий (почти всегда с сохранением участка жёлтого пятна), а также центральные и периферические гемианопсические скотомы.
В ряде случаев, ещё при отсутствии изменений на глазном дне, путём биомикроскопии обнаруживают изменения сосудов переднего отдела глаза. В ранних стадиях гипертонической болезни наблюдаются расширение, штопорообразная извитость конъюнктивальных сосудов, что сопровождается мелкими геморрагиями, перивазальным отёком.
У больных гипертонической болезнью при нейроретинопатиях, тромбозах сосудов сетчатки во время биомикроскопии обнаруживают нитчатую или зернистую деструкцию стекловидного тела. Нередко наблюдают кровоизлияния и фибринозный выпот в виде плавающих хлопьев, диффузной мути.
Следовательно, по состоянию глазного дна и конъюнктивы можно дифференцировать функциональную стадию гипертонической болезни от органической, обнаружить изменения в сосудах головного мозга. Однако чётко разграничить картину глазного дна в соответствии со стадиями заболевания невозможно.
Почечная гипертензия в результате резкого спазма артерий проявляется транссудативным синдромом. На глазном дне определяется сужение артерий, расширение вен без выраженных склеротических изменений, большое количество экссудативных очагов, плазморрагий и геморрагий. Типична фигура звезды в области жёлтого пятна. Возможна отслойка сетчатки.
У детей и подростков патология глазного дна при гипертонической болезни менее выражена, проявляется сужением артерий сетчатки и расширением вен. В случае вторичной почечной гипертензии картина офтальмоскопии схожа с таковой у взрослых.
Лечение гипертензивных изменений на глазном дне заключается в компенсации гипертонии. Показано местное симптоматическое лечение. Токсикоз беременных. Офтальмологические изменения на глазном дне имеют в этом случае особенное значение. Они похожи на симптомы при почечной ретинопатии. Иногда изменения на глазном дне являются показанием к прерыванию беременности. Абсолютными показаниями являются:
отслойка сетчатки в результате токсикоза;
ретинопатия и нейроретинопатия;
тромбоз центральной вены сетчатки.
Изменения глазного дна при заболеваниях крови
При некоторых заболеваниях крови офтальмологические изменения очень характерны и оказывают большую помощь в их диагностике.
Лейкозы. Отмечается общее побледнение и желтоватый оттенок глазного дна, извитость и расширение сосудов, появление белых ватообразных очагов и кровоизлияний, белых муфт вдоль сосудов (это является признаком лейкоцитарной инфильтрации перивазальных пространств и стенок сосудов).
При поражении костей глазницы, а также появлении лейкемической инфильтрации в полости черепа и ретробульбарном пространстве, появляются застойный диск зрительного нерва, экзофтальм. Возможно развитие диплопии, ограничения подвижности глаз.
Назначают адекватное лечение (цитостатики, кортикостероиды), которое может привести к рассасыванию инфильтратов и геморрагий, восстановлению зрительных функций в стадии ремиссии заболевания.
Анемия. Цвет глазного дна бледный, различных оттенков – от желтоватого до цианотичного. Возможно появление венозного пульса. Наиболее часто определяется отёк сетчатки вокруг диска зрительного нерва. В тяжёлых случаях появляются плазморрагии, пре-, субретинальные и ретинальные кровоизлияния, которые обычно локализуются вдоль крупных сосудов и не распространяются на область жёлтого пятна.
Общее лечение вызывает обратное развитие изменений на глазном дне.
ИЗМЕНЕНИЯ ГЛАЗ ПРИ ЭНДОКРИННЫХ ЗАБОЛЕВАНИЯХ И БОЛЕЗНЯХ ОБМЕНА ВЕЩЕСТВ
Орбитальные проявления общих заболеваний
Глазные проявления общих заболеваний разнообразны и, главным образом, вызываются нейро-эндокринно-гуморальными нарушениями в организме, сосудистыми расстройствами, патологией системы крови. Ведущим симптомом глазных проявлений общих заболеваний является экзофтальм. Иногда наблюдается энофтальм.
Экзофтальм. Дифференциальную диагностику проводят с экзофтальмом при флегмоне, теноните, новообразованиях орбиты. Для экзофтальма, который развивается при нарушениях липидного и кальциевого обмена, характерно спокойное состояние глаз и отсутствие болей. Рентгенологические, томографические, вазографические, а также лабораторные исследования позволяют уточнить природу экзофтальма, следовательно, обнаружить возможности его лечения и прогноз.
Базедова болезнь. К симптомокомплексу этого заболевания относятся характерные изменения органа зрения. Экзофтальм, чаще двусторонний, однако может развиваться сначала на одном глазу.
Для экзофтальма при диффузном токсическом зобе характерны редуктабельность (при нажатии на глазное яблоко оно погружается в орбиту), ретракция верхнего века и расширение глазной щели, которые придают больному испуганный вид (симптом Дальримпля), отставание верхнего века при взгляде книзу (симптом Грефе), редкое моргание (симптом Штелльвага), недостаточность конвергенции (симптом Мебиуса).
Экзофтальм иногда приводит к сухости роговой оболочки, а в ряде случаев – к развитию кератита. С целью профилактики отмеченных осложнений местно назначают витаминосодержащие капли, мази или прибегают к временному сшиванию век.
Злокачественный экзофтальм может быть одно- и двусторонним, характеризуется резким выпячиванием глазного яблока. Двусторонний экзофтальм, как правило, бывает неравномерным. Заболевание имеет прогрессирующее течение. Болеют лица старше 40 лет. Иногда выпячивание достигает такой степени, что происходит вывих глазного яблока.
Патогенез отёчного или злокачественного экзофтальма, по мнению большинства отечественных и зарубежных офтальмологов, связан с избыточной продукцией тиреотропного гормона передней частью гипофиза. Злокачественный экзофтальм может возникнуть после операции тиреоидэктомии. Это происходит потому, что в нормальных условиях гормон щитовидной железы (тироксин) тормозит действие тиреотропного гормона передней части гипофиза.
Характерны диплопия и ограничение движения глаз, чаще всего кверху и кнаружи, воспаление и хемоз конъюнктивы, отёк орбитальных и периорбитальных тканей. Боли в области орбиты очень сильные. Заболевание часто осложняется конъюнктивитом и кератитом со склонностью к возникновению язвы и распаду роговицы.
Самым характерным симптомом злокачественного экзофтальма является отёк орбитальных и периорбитальных тканей. В тяжёлых случаях при увеличении внутриорбитального давления развивается застойный диск, а затем атрофия зрительного нерва.
Кроме симптоматических и гормональных препаратов, назначают рентгенотерапию гипофизарной и орбитальной областей, в некоторых случаях осуществляют декомпрессионную трепанацию орбиты.
Лечение при злокачественном экзофтальме состоит из назначения симптоматических и гормональных средств. В тяжёлых случаях применяют рентгенотерапию орбитальной и гипофизарной областей. В некоторых случаях проводят хирургическое лечение (декомпрессивная орбитотомия).
Пульсирующий экзофтальм. Заболевание возникает при разрыве внутренней сонной артерии в кавернозной пазухе. Вследствие этого кровь из артерии поступает в пазуху, а затем в верхнюю глазничную вену. При каждой пульсовой волне пульсирует и глазное яблоко, в результате смешения артериальной и венозной крови. Разрывы внутренней сонной артерии возникают при переломах основания черепа, реже в результате других поражений сосудистой стенки. Иногда пульсирующий экзофтальм возникает в результате разрыва аневризмы глазных сосудов. Заболевание начинается внезапно сильной головной болью и резким шумом в голове и ушах. Глазное яблоко выступает и пульсирует: пульсация заметна при осмотре и ощущается при пальпации. При аускультации есть систолический шум над глазом. Часто сверху или медиально от глаза образуется пульсирующая опухоль. В венах конъюнктивы, склеры, радужной оболочки отмечаются застойные явления, повышается внутриглазное давление, в тяжёлых случаях развивается картина застойного диска зрительного нерва, возникают параличи глазодвигательных мышц.
Лечение оперативное – перевязывание общей сонной артерии на шее. С.С. Головин предложил также перевязывание и перекручивание верхней орбитальной вены.
Нарушение функции паращитовидных желёз вызывает развитие катаракты (чаще всего зонулярной), в то же время могут наблюдаться тетания, спазмофилия, рахит, почечная недостаточность. Приостановить процесс можно, своевременно назначив препараты щитовидной железы, внутривенные инъекции 5-10 % раствора хлорида кальция.
Сахарный диабет. Повреждения глаз отражают патогенез заболевания, которое является в настоящее время одной из основных причин необратимой слепоты. Характерны изменения на глазном дне, среди которых выделяют диабетическую ангиопатию, непролиферативную и пролиферативную диабетическую ретинопатию.
Диабетическая ангиопатия проявляется неравномерностью калибра сосудов, образованием микроаневризм.
Непролиферативная диабетическая ретинопатия развивается на фоне выраженного нарушения липидного обмена, в период её развития происходят собственно сосудистые изменения: склерозирование артериолярной сосудистой сети глаза с последующим запустением капилляров и дистрофическими изменениями в сетчатке, возникновением геморрагий, от точечных до обширных, а также очагов экссудации в сетчатке с нечёткими границами.
Пролиферативная диабетическая ретинопатия развивается на фоне сниженного иммунологического статуса организма и сопровождается аутоиммунными нарушениями, увеличением количества циркулирующих в крови иммунных комплексов и их отложением на сосудистых стенках глаза, что приводит к прогрессированию пролиферативного процесса. В период развития пролиферативной диабетической ретинопатии на первый план выступают внутрисосудистые тромбоэмболические изменения, которые распространяются на артериолы, капилляры и венулы, приводят к выраженной анемизации глаза, нарушению целости сосудистых стенок с последующей неоваскуляризацией.
На глазном дне определяются сосудистые аневризмы, кровоизлияния и очаги помутнения сетчатки, тромбоз сосудов, экссудат в области жёлтого пятна, пролиферация соединительной ткани и новообразованные сосуды, отслойка сетчатки; часто развивается гемофтальм.
В настоящее время большое значение в диагностике сосудистой патологии при сахарном диабете получило биомикроскопическое исследование переднего отдела глаза. Нарушения кровообращения в сосудах конъюнктивы диагностируют раньше, чем изменения на глазном дне. В радужке часто обнаруживают новообразованные сосуды (рубеоз), которые прорастают в угол передней камеры. У некоторых больных развивается фибринозно-пластический иридоциклит. Следует отметить, что у больных диабетом нередко возникают катаракта и глаукома (первичная, вторичная неоваскулярная).
Лечение диабетической ретинопатии включает патогенетическую медикаментозную и иммунокорригирующую терапию. Применяют также лазеркоагуляцию, криопексию. Лечение катаракты, глаукомы, гемофтальма – хирургическое.
Известны изменения органа зрения при различных генетически предопределённых нарушениях обмена веществ, причём в большинстве случаев именно глазные симптомы являются наиболее ранними признаками патологии обменных процессов в организме, диагностика которых на начальных стадиях обычно сложна.
Заболевания соединительной ткани характеризуются полиморфизмом поражений глаза.
Мукополисахаридоз чаще всего сопровождается дистрофией роговицы. Описаны также мегалокорнеа, гидрофтальм, атрофия и застой диска зрительного нерва, дегенерация сетчатки.
Синдромы Марфана и Маркезани проявляются эктопией хрусталиков, которая может осложниться глаукомой. Наблюдаются мегалокорнеа, кератоглобус, голубая склера, близорукость высокой степени, дистрофия и отслойка сетчатки.
Лечение симптоматическое, включает экстракцию катаракты, антиглаукоматозные операции, кератопластику.
Синдром Ван-дер-Хуве характеризуется голубыми склерами, мегалокорнеа, кератоглобусом, кератоконусом, дегенерацией роговицы. Пояс склеры вокруг роговицы может быть белым («кольцо Сатурна»). Рефракция обычно гиперметропическая.
Псевдомукополисахаридоз сопровождается тяжёлыми поражениями глаз, отмечается помутнение роговицы с васкуляризацией. Применение больших доз ретинола (витамина А) может задержать развитие процесса.
Патология аминокислотного обмена сопровождается возникновением альбинизма. У больных отмечаются светобоязнь, снижение остроты зрения, нистагм, аметропии. Радужные оболочки светло-серого или бледно-голубого цвета, глазное дно бледно-розовое или оранжевое, на нем хорошо видно сосуды собственно сосудистой оболочки. Больным рекомендуют светозащитные очки, назначают коррекцию аметропии.
Патология липидного обмена часто сопровождается тяжёлыми поражениями глаз, чаще всего встречаются следующие.
Болезнь Ниманна-Пика (ретикулоэндотелиальный сфингомиелиноз). Ведущим глазным симптомом является дегенерация жёлтого пятна. В центральном участке сетчатки определяют беловато-серый очаг овальной формы с тёмно-красной точкой в середине его (симптом «вишнёвой косточки»). Диск зрительного нерва бледный. Может наблюдаться экзофтальм, нистагм.
Болезнь Тея-Сакса (сфингофосфолипоидоз, идиотия амавротическая детская ранняя). Отмечаются схожие изменения в области жёлтого пятна, атрофия зрительного нерва развивается позже. Эффективных методов лечения нет.
Эозинофильная гранулёма в костях глазницы также может развиться в результате нарушения обмена липопротеидов. Рентгенологически обнаруживают деструкцию костей в виде географической карты. Появляется экзофтальм. Верхнее веко отёчное, цианотичное, плотное, глазная щель сужена. Глазное яблоко смещено, подвижность его нарушена. На глазном дне наблюдается застойный диск зрительного нерва, в последующем – его атрофия. Заболевание следует дифференцировать от саркомы орбиты. Лечение заключается в назначении рентгено- и гормонотерапии. Прогноз благоприятный.
Гиповитаминозы так же относятся к обменным нарушениям, при которых наблюдаются поражения глаз.
Гиповитаминоз А – одна из основных причин слепоты в результате ксерофтальмии в странах Африки. В первую очередь при нем нарушается функция пигментного эпителия и палочкового аппарата сетчатки, возникает гемералопия («куриная слепота») – происходит снижение световой чувствительности, нарушение процесса темновой адаптации, изменяется электроретинограмма, сужается поле зрения (прежде всего, на цвета). Глазное дно обычно без изменений. При развитии заболевания к гемералопии присоединяется ксероз. В области открытой глазной щели появляются треугольные участки шероховатой, тусклой, сухой конъюнктивы матово-белого цвета (бляшки Искерского-Бито).
Ксероз роговицы начинается с точечной кератопатии, отёка, снижения её чувствительности. В последующем происходит деструкция стромы роговой оболочки, возникают язвы (чаще на периферии). В случае тяжёлого течения процесса наступает кератомаляция – расплавление роговицы с выпадением внутренних оболочек и хрусталика. Воспалительных явлений при этом нет. При присоединении вторичной инфекции может развиться гнойный панофтальмит с последующим сморщиванием глазного яблока.
Лечение. Назначают препараты витамина А внутрь или внутримышечно, местно инстилляции дезинфицирующих капель, сенсивит, закладывание мазей с витамином А и с антибиотиками широкого спектра действия (с целью профилактики вторичной инфекции).
Авитаминоз В1. Поражение глаз обусловлено нарушением чувствительной и симпатической иннервации. Отмечается раздражение глаз, снижение остроты зрения. В поверхностных и средних слоях роговицы появляются центральные помутнения. В последующем поражения роговицы могут протекать в нескольких формах: дисковидные кератиты без распада, дисковидные кератиты с распадом и незначительной васкуляризацией роговицы, круговой абсцесс роговицы с перфорацией и выпадением оболочек, герпетиформные кератиты, схожие с метагерпетической формой. Характерно также развитие неврита зрительного нерва. Реже процесс распространяется на сосудистую оболочку глаза.
Лечение. Вводят витамин В1 (тиамин) внутривенно (1-2 % раствор) или внутримышечно (6 % раствор), местно применяют 0,5 % тиаминовую мазь. При своевременном лечении наступает полное выздоровление.
Авитаминоз В2 характеризуется эпителиальной васкуляризацией роговицы, интерстициальным и язвенным кератитом, который протекает вяло и сравнительно доброкачественно. Лечение заключается в назначении витамина В2 по 5-20 мг в день внутрь и местно в виде 0,02 % раствора или субконъюнктивальных инъекций. Прогноз благоприятный.
Авитаминоз Е.Отмечается истончение роговицы и её деформация (кератоконус). Показано применение витамина Е внутрь, внутримышечно, в некоторых случаях назначают хирургическое лечение (кератопластика).
1. Офтальмология: учебник / Г.Д. Жабоедов, Р.Л. Скрипник, Т.В. Баран и др.; под ред. чл.-корр. НАМН Украины, проф. Г.Д. Жабоедова, д-ра мед. наук, проф. Р.Л. Скрипник. – К. :ВСИ „Медицина”, 2011. – 194-318, 338-376 с.
2. Жабоедов .Г.Д. , Скрипник Р.Л. Поражения зрительного нерва.-К.: Здоров’я, 2006.- 472 с.
3. Офтальмологія : практикум / Г.Д. Жабоєдов, В.В.Кірєєв; за ред. чл.-кор. НАМН України, проф. Г.Д. Жабоєдова, – К. :ВСВ „Медицина”, 2011. – 280 с.
4. И.Л. Ферфильфайн Лекарственные средства в офтальмологии. Побочные действия на глаза лекарств общемедицинской практики.: справочник / И.Л.Ферфильфайн, С.А.Рыков. . – К.: ООО „Макрос”,
источник
 Этап гипертонической ангиопатии сетчатки выражается функциональными обратимыми изменениями, которые затрагивают венулы и артериолы сетчатки.
Этап гипертонической ангиопатии сетчатки выражается функциональными обратимыми изменениями, которые затрагивают венулы и артериолы сетчатки.