Клинические проявления заболеваний толстой кишки многообразны и не всегда достаточно четко выражены. При большинстве из них отмечается период скрытого (бессимптомного) течения, затем появляются слабые признаки заболевания, почти не фиксируемые самим больным и чаще всего выражающиеся «кишечным дискомфортом»:
- наблюдаются периодические учащения стула или его задержка,
- неприятные ощущения внизу живота или чувство его вздутия,
- ощущение инородного тела в прямой кишке и т. п.
Эти начальные проявления заболеваний толстой кишки со временем становятся интенсивными и постоянными и сопровождаются острыми болями, тяжелым запором или поносом, выделением слизи и крови, зудом в промежности, повышением температуры тела, истощением, интоксикацией и т. п.
Многие выраженные формы заболеваний толстой кишки воспалительного и опухолевого характера (диффузный полипоз, рак, злокачественные лимфомы, гемангиомы) протекают со значительными нарушениями обменных процессов, что клинически выражается в нарастании слабости, истощении, замедлении роста и развития больного, нарушениях функции половых органов.
Достаточно характерный симптом заболеваний ободочной и ампулярного отдела прямой кишки, но их нельзя считать ранним проявлением. Боли могут быть постоянными или схваткообразными и отдавать в поясничную область, спину, надключичные пространства (чаще при раздражении брюшины диафрагмы).
Схваткообразные боли обычно свидетельствуют об ограниченном сужении кишки в результате различных патологических процессов (рубцовые стриктуры при неспецифическом язвенном колите и болезни Крона толстой кишки, спаечная болезнь, доброкачественные и злокачественные опухоли). Реже они отмечаются при дискинезии кишечника.
Постоянные боли в животе
Более характерны для прогрессирующего воспалительного поражения. Они наблюдаются при гранулематозном и неспецифическом язвенном колите, синдроме раздраженной кишки, опухоли кишки с воспалением вокруг опухоли, дивертикулезе с дивертикулитом и образованием воспалительного инфильтрата или развитием перитонита. Тупые боли в эпигастральной области часто бывают первым проявлением диффузного семейного полипоза толстой кишки и могут быть объяснены нарушением секреторной и моторной деятельности желудка.
Боли в области заднего прохода и промежности
Нередко носят постоянный, распирающий характер или бывают дергающими и жгучими. При острой анальной трещине , остром тромбозе геморроидальных узлов, остром парапроктите после акта дефекации они могут становиться нестерпимыми. Ряд заболеваний прямой кишки (доброкачественные опухоли, хронические свищи, рак и др.) может длительно протекать без болевого синдрома. При самом распространенном заболевании прямой кишки — неосложненном геморрое — болей обычно не бывает или они слабо выражены (чувство набухания).
Выделение слизи и гноя из заднего прохода
Может отмечаться только во время дефекации или носить постоянный характер (при свищах прямой кишки и недостаточности сфинктера заднего прохода). В последнем случае часто возникают множественные эрозии и плохо заживающие глубокие трещины, что сопровождается зудом, жжением и острыми болями. Примесь слизи и гноя к каловым массам обычно наблюдается при хроническом и остром проктите, проктосигмоидите, неспецифическом язвенном и гранулематозном колите, а также при ворсинчатых опухолях и раке прямой и сигмовидной кишки. Выделение слизи и гноя в этих случаях нередко сочетается с примесью крови. Выделение слизи с калом часто сопровождает такую патологию, как синдром раздраженного кишечника.
Один из часто встречающихся симптомов заболеваний прямой и ободочной кишки.
Может быть проявлением таких патологий прямой кишки, как геморрой, анальная трещина, туберкулез, полипы, рак прямой кишки, паразитарное заболевание (актиномикоз) и др.
Анемия при заболеваниях толстой кишки чаще развивается вследствие хронической или острой кровопотери. При раке, локализующемся в правых отделах толстой кишки, анемия наблюдается часто и бывает обусловлена как хронической кровопотерей, так и нарушением процесса кроветворения вследствие интоксикации, рано и быстро развивающейся при этой локализации опухоли.
Запор — затруднение акта дефекации и задержка стула вплоть до отсутствия его в течение нескольких дней и недель — является частым симптомом как функциональных, так и органических заболеваний толстой кишки. Функциональный запор может быть атоническим и спастическим и в зависимости от этого протекать с менее или более выраженным болевым синдромом. При органических сужениях толстой кишки (рубцовые стриктуры, опухоли, сдавление извне и пр.) запор обычно предшествует или является одним из симптомов частичной кишечной непроходимости, нередко прогрессирующей вплоть до полной закупорки. Чередование запоров и поносов часто является симптомом синдрома раздраженного кишечника.
Непроходимость толстой кишки
Синдром нарушения пассажа содержимого по толстой кишке, проявляющийся в отсутствии или задержке стула, затруднении отхождения газов, вздутии и растяжении живота, постоянных и схваткообразных болях, нарастании других дискинетических явлений (нарушение аппетита, тошнота, рвота и т. п.). Непроходимость может быть частичной или полной и чаще наблюдается при органических поражениях толстой кишки, но встречается и при функциональных (атонические и спастические запоры, копростаз и т. п.).
При прогрессировании непроходимости толстой кишки нарастают как местные (вздутие живота, появление признаков воспаления брюшины), так и общие (симптомы интоксикации и нарушения обменных процессов) нарушения. Для частичной непроходимости толстой кишки характерны периодическое, но неполное отхождение стула и газов, иногда смена запора поносом, временное прекращение болей и вздутия живота, кратковременные или длительные периоды ремиссии с улучшением общего состояния, особенно под влиянием лечебных мероприятий (клизмы, легкие слабительные).
Вздутие живота
Может возникать не только при запоре и непроходимости кишечника. Оно нередко связано с метеоризмом, обусловленным нарушением питания, врожденной или приобретенной ферментативной недостаточностью (особенно в верхних отделах желудочно-кишечного тракта), а также дисбактериозом толстой кишки, синдромом раздраженного кишечника. В современных условиях дисбактериоз встречается особенно часто из-за широкого применения различных антибактериальных и антисептических препаратов. Есть также основания полагать, что дисбактериоз и связанное с ним вздутие живота в значительной мере определяются нерациональным питанием, особенно у городского населения (преобладание высококалорийных продуктов животного происхождения с большим содержанием жиров и белков, малое количество растительной клетчатки).
Частый жидкий стул — является характерным симптомом ряда неинфекционных заболеваний толстой кишки (колиты, диффузный полипоз). При неспецифическом язвенном и гранулематозном колите понос часто сопровождается тенезмами. Понос может являться симптомом дисбактериоза, синдрома раздраженного кишечника.
Частые ложные позывы к дефекации (без выделения кала или с отделением незначительного количества слизи, крови или жидкого кишечного содержимого) — изнуряют больных и могут сопровождаться мацерацией перианальной кожи, образованием трещин и эрозий. Тенезмы являются следствием рефлекторного возбуждения моторной деятельности дистальных отделов толстой кишки, особенно прямой, в результате воспалительных изменений сенсорной зоны слизистой оболочки анального отдела прямой кишки.
Недержание кала и газов
Наблюдается при врожденных или приобретенных анатомических поражениях сфинктерного аппарата прямой кишки или нарушении его рефлекторной регуляции центрального, в том числе психологического, или периферического характера. Большинство специалистов различают три клинически определяемые степени недостаточности сфинктера заднего прохода: I степень — недержание газов, II степень — недержание газов и жидкого кала, III степень — недержание газов, жидкого и твердого кала.
Другие основные симптомы заболеваний толстой кишки выявляют при проведении специальных исследований.
Внимание! Эта информация имеет общий характер.
Если вы нуждаетесь в консультации – можете записаться на прием в клинику. Вы получите адекватное лечение, результатом которого будет избавление от длительных, подчас многолетних болей, плохого настроения, и впоследствии будете чувствовать себя вполне комфортно.
источник
«ФАРМАТЕКА»; Актуальные обзоры; № 13; 2012; стр. 9-14.
Д.Т. Абдурахманов
Кафедра терапии и профболезней ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова» Минздравсоцразвития РФ, Москва
Обсуждается проблема железодефицитной анемии (ЖДА), развивающейся в т. ч. при заболеваниях желудочно-кишечного тракта. Представлены сведения, касающиеся причин возникновения ЖДА, патогенеза, симптоматики, диагностики и лечения данной патологии. Особое внимание уделено препарату Феринжект (железа карбоксимальтозат), который применяется в комплексной терапии пациентов с ЖДА, обусловленной воспалительными заболеваниями кишечника.
Ключевые слова: железодефицитная анемия, дефицит железа, ферротерапия, железа карбоксимальтозат
The article discusses the problem of iron deficiency anemia (IDA), which develops against the background of many diseases, including gastrointestinal diseases. The data on the causes of IDA, pathogenesis, symptoms, diagnosis and treatment of this disease are presented. Particular attention is paid to the drug Ferinject (ferric carboxymaltosate) used for the treatment of IDA in patients with inflammatory bowel diseases.
Key words: iron deficiency anemia, iron deficiency, ferrotherapy, ferric carboxymaltosate
Наиболее частая в популяции причина анемии — дефицит железа в организме. По данным отчета Всемирной организации здравоохранения (ВОЗ) о состоянии здоровья за 2002 г., железодефицитная анемия (ЖДА) входит в десятку глобальных факторов риска развития нетрудоспособности. Так, показано, что ЖДА встречается среди 30 % населения планеты [1]. В США ЖДА наблюдается среди 5-12 % небеременных женщин и 1-5 % мужчин [2].
Метаболизм железа в организме
Общее количество железа в организме взрослого человека составляет около 3,5-4,0 г, в среднем 50 и 40 мг/кг у мужчин и женщин соответственно. Основная часть железа входит в состав гемоглобина эритроцитов (около 2,5 г), значительная часть железа (около 0,5—1,0 г) депонируется в составе ферритина или входит в состав гемсодержащих и других ферментов (миоглобина, каталазы, цитохромов) организма (около 0,4 г) и небольшая часть железа (0,003—0,007 г) находится в связанном с трансферрином состоянии в крови.
Баланс железа в организме поддерживается соответствием количества поступающего железа его потерям. В пище железо присутствует в составе гема или как негемовое железо. Ежедневно с пищей (стандартный пищевой рацион) в организм человека поступает 10—20 мг железа, из которого в норме в кишечнике всасывается около 10 % (от 3 до 15 %), что компенсирует суточные потери железа, главным образом при слущивании эпителиальных клеток. Организм обеспечивает баланс железа в организме, регулируя процесс его всасывания в кишечнике. В случае развития дефицита железа организм увеличивает процент всасываемого железа (может достигать 25 %), при избытке — уменьшает [3]. В этом процессе ключевое значение придают гепсидину — белку, который синтезируется в печени. Поступление с пищей или выведение железа, как правило, вне контроля организма.
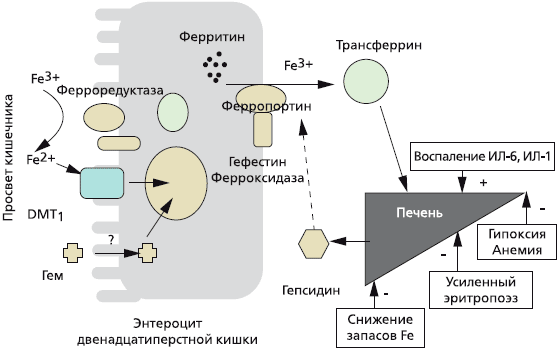
Около 25—30 мг железа ежедневно реутилизируется после разрушения (вследствие старения) эритроцитов в селезенке и поступает снова в костный мозг для синтеза новых эритроцитов. Железо, которое всасывается в кишечнике, предварительно на поверхности энтероцита восстанавливается с участием ферроредуктаз из трехвалентного (Fe 3+ ) в двухвалентнтное (Fe 2+ ), затем с помощью специфического переносчика — транспортера двухвалентных металлов (DMT1) поступает в цитоплазму [4]. Железо в составе гема (содержится в мясе, рыбе) всасывается напрямую. В дальнейшем двухвалентное железо с помощью другого переносчика, ферропортина (также мобилизует железо из ферритина), секретируется в кровь, где снова окисляется до трехвалентного (при участии белка гефестина) и связывается с плазменным белком трансферрином [5]. Трансферрин осуществляет транспорт железа в костный мозг, где оно утилизируется для синтеза эритроцитов, или преимущественно в печень, где железо депонируется в составе ферритина (рис. 1) [6].
При снижении запасов железа, гипоксии, анемии, усиленном эритропоэзе в печени снижается синтез гепсидина, что усиливает всасывание железа в кишечнике, при хроническом воспалении синтез гепсидина в печени увеличивается и, соответственно, всасывание железа в кишечнике снижается.
Рис 1. Регуляция всасывания железа в кишечнике [Guidi G.C., Santonastaso C.L., 2010]
Ферритин — ключевой белок, отражающий запасы железа в организме. Он депонирует железо в нетоксической форме, которое при необходимости мобилизуется. В среднем одна молекула ферритина содержит до 4500 атомов железа. Главным образом железо депонируется в печени, костном мозге и селезенке. Снижение уровня ферритина в сыворотке крови является достаточно надежным показателем дефицита железа в организме, его увеличение, как правило, указывает на перегрузку организма железом. В то же время необходимо помнить, что ферритин относится к белкам острой фазы воспаления, поэтому увеличение его содержания в крови может быть следствием активного воспалительного процесса, а не телько избытка железа. В ряде случаев некоторые злокачественные опухоли обладают способностью синтезировать и секретировать в кровь большое количество ферритина (в рамках паранеопластического синдрома). В норме содержание ферритина в сыворотке крови составляет 30-300 нг/мл.
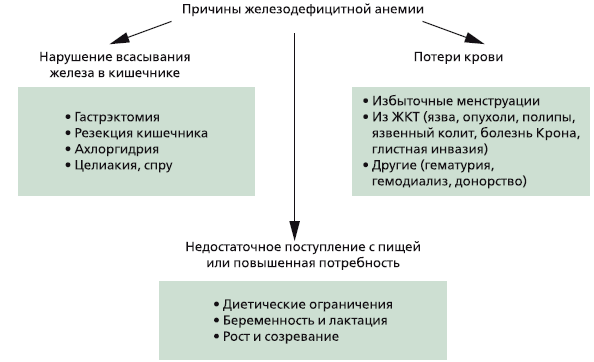
Причины железодефицитной анемии
Выделяют три глобальные причины развития дефицита железа в организме (рис. 2):
1. Недостаточное поступление с пищей или повышенная потребность.
2. Нарушение всасывания железа в кишечнике.
3. Хронические потери крови.
Рис 2. Основные причины железодефицитной анемии
В популяции наиболее частой причиной ЖДА является недостаточное поступление с пищей: по данным ВОЗ, от четверти до трети населения в мире хронически голодают из-за нехватки продуктов питания, особенно мясной пищи. Однако в клинической практике среди основных причин ЖДА выделяют хронические потери крови, прежде всего из желудочно-кишечного тракта.
Клиническая картина
При ЖДА наблюдаются общие для всех анемий проявления циркуляторно-гипоксического синдрома:
Кроме того могут встречаться специфические признаки тканевого дефицита железа:
Диагностика
Лабораторная диагностика ЖДА основана на изучении обмена железа и выявлении его дефицита. Выделяют ряд признаков, указывающих на железодефицитный характер анемии (табл. 1).
Лабораторные признаки дефицита железа и ЖДА
| Параметры | Значения при ЖДА | Норма | |||
| Железо сыворотки, мкг/дл | 3 | 5 | Примечание. НПВС — нестероидные противовоспалительные средства. Среди причин ЖДА (почти 30-50 % всех случаев) прежде всего рассматривают острые или хронические кровопотери из ЖКТ. Основной причиной ЖДА у женщин до менопаузы являются беременность и менструации, у женщин после менопаузы и у мужчин — хронические (латентные) потери крови из ЖКТ. Анализ кала на скрытую кровь — основной скрининговый метод выявления скрытого желудочно-кишечного кровотечения (тест положительный при выделении не менее 10 мл крови в сутки). При потере не менее 30 мл крови в сутки тест на скрытую кровь бывает положительным в 93 % случаев [8]. Наиболее часто при хронической ЖДА и особенно в случаях положительного результата кала на скрытую кровь выполняют эзофагогастродуодено- (ЭФГДС) и колоноскопию. В 5-10 % случаев анемий, связанных с заболеваниями ЖКТ, при ЭФГДС и колоноскопии не удается выявить очага поражения [9]. В 25 % случаев это обусловлено небольшим размером пораженного участка, который обнаруживается при повторном осмотре, в остальных случаях необходимо обследование тонкой кишки. В последние годы наиболее часто для выявления источника кровотечения из тонкой кишки используется беспроводная капсульная эндоскопия. В 10-17 % случаев причиной ЖДА у мужчин и женщин старше 40 лет являются онкологические заболевания ЖКТ; прежде всего колоректальный рак. ЖДА в течение длительного времени может быть единственным проявлением рака толстой кишки правосторонней локализации, при этом размер опухоли обычно превышает 3 см. Другая наиболее частая причина ЖДА -язвенная болезнь желудка и двенадцатиперстной кишки. При скрытых кровопотерях, обусловленных поражением тонкой кишки, наиболее часто в возрасте до 40 лет выявляют опухоли (лимфому, карциноид, аденокарциному, полипоз), ангиоэктазию артерий (Dieulafoy’s поражение), целиакию и болезнь Крона, в возрасте старше 40 лет -патологию сосудов различной природы и прием НПВС. У трети больных воспалительными заболеваниями кишечника (болезнь Крона, язвенный колит) выявляется анемия, имеющая сложный генез (сочетание ЖДА и анемии хронических заболеваний). При этом дефицит железа становится следствием нескольких причин: Лечение Суточная терапевтическая доза элементарного железа при лечении ЖДА для взрослых составляет в среднем 100— 200 мг в 2—3 приема. Поливитаминные комплексы, содержащие железо, не рекомендуют в качестве лечения ЖДА, т. к. они содержат недостаточное количество железа либо оно плохо всасывается в кишечнике. При адекватном лечении уже в течение первых 3 суток наблюдается увеличение числа ретикулоцитов в крови, на 7—10-й день отмечается ретикулоцитарный криз (пик ретикулоцитоза). К 3—4-й неделе лечения имеет место увеличение уровня гемоглобина на 20 г/л. Прием препаратов железа необходимо продолжать еще в течение 3—6 месяцев после нормализации уровня гемоглобина — пока насыщение трансферрина железом не превысит 30 % и концентрация ферритина не достигнет 50 нг/мл (показатель восстановления тканевых запасов железа). Среди 20—30 % пациентов в результате приема препаратов железа отмечаются различные диспептические расстройства (тошнота, дискомфорт в эпигастрии, диарея или запор). Риск развития желудочно-кишечных расстройств можно снизить, принимая препарат во время еды или на ночь, а также при постепенном увеличении дозы. Среди причин неэффективности пероральных форм железа рассматривают целый ряд факторов [10]: недостаточное поступление железа; Нарушение всасывания железа: Продолжающиеся потери крови или повышенная потребность в железе: Сопутствующие заболевания или состояния: Неправильный диагноз или наличие других причин анемии: Выделяют следующие показания к парентеральному введению, преимущественно внутривенному, препаратов железа: Основная опасность при парентеральном введении железа — развитие тяжелых аллергических реакций, включая анафилактических шок с летальным исходом, которые наблюдаются в 0,6—1,0 % случаев. Данные реакции, в основном, характерны для препаратов железа, содержащих декстран. Среди парентеральных препаратов железа широкое распространение, особенно в комплексной терапии воспалительных заболеваний кишечника, получили сахарат железа и железа карбоксимальтозат (Феринжект), которые в отличие от декстрана железа ассоциируются с минимальным риском развития анафилактических и других аллергических реакций [11—13]. Так, в 2011 г. были опубликованы результаты рандомизированного контролируемого исследования применения железа карбоксимальтозата пациентами с железодефицитной анемией, обусловленной воспалительными заболеваниями кишечника (FERGIcor — a Randomized Controlled Trial on Ferric Carboxymaltose for Iron Deficiency Anemia in Inflammatory Bowel Disease) [14]. В исследовании сравнивали эффективность и безопасность нового режима фиксированной дозы железа карбоксимальтозата (Феринжекта) и индивидуально рассчитываемых доз сахарата железа (СЖ) для пациентов с воспалительными заболеваниями кишечника и ЖДА. В исследование были включены 485 пациентов с ЖДА (уровень ферритина ЛИТЕРАТУРА источник Стенка кишечника содержит гладкие мышцы, сокращения которых обеспечивают передвижение пищи от его верхних отделов к нижним. Это так называемая перистальтика кишечника. В норме в течение 1 минуты участок тонкой или толстой кишки выполняет 15-18 перистальтических движений. Атония кишечника — это снижение или отсутствие перистальтики. Часто встречается в экономически развитых странах у людей с малоподвижным образом жизни и питающихся высококалорийной пищей. Атония это функциональное состояние, и если устранить причину ее появления, то перистальтика кишечника возобновляется. Какой-то одной причины возникновения не существует, она может проявляться как самостоятельное заболевание, так и быть проявлением других заболеваний организма. Можно выделить несколько основных причинных факторов, приводящих к развитию атонии кишечника:
Механизм развития атонии кишечника заключается в снижении тонуса мышц стенок кишки, снижении перистальтики и передвижения пищевых масс. Это приводит к нарушению пищеварения, развитию гнилостных процессов в кишечнике, выработке токсинов, которые усугубляют это состояние. Проявления этого состояния связаны в первую очередь с нарушением пищеварения и задержкой стула:
Диагностика данного состояния несложная, уже на основании симптомов можно заподозрить атонию кишечника. Более сложным является выявление причин заболевания, для этого проводится комплексная лабораторная и инструментальная диагностика. Перед тем, как лечить атонию кишечника, вне зависимости от ее причины, важным мероприятием является выполнение рекомендаций по правильному питанию и образу жизни:
Медикаментозное лечение предполагает использование слабительных средств и препаратов, повышающий тонус мышц стенок кишечника и его перистальтику. К ним относятся:
В домашних условиях при атонии кишечника используется отвар травы сенны. Однако стоит помнить, что при симптомах атонии кишечника лучше обратиться за консультацией к врачу гастроэнтерологу для полноценного обследования и выяснения причин этого состояния. Железодефицитная анемия обычно рассматривается скорее как симптом другого заболевания или как состояние, а не как отдельное заболевание и обычно возникает, когда в организме недостаточный запас железа. Маленькие дети или взрослые, сидящие на строгой диете, могут получать недостаточное количество железа из пищи, что может привести к анемии. Может быть нарушена способность пищеварительной системы всасывать достаточно железа, что часто происходит в тех случаях, когда была удалена часть желудка. Анемия может наступать вследствие чрезмерной потери крови. Это относится к женщинам, у которых обильные менструации, а также к людям, страдающим от язвы желудка и двенадцатиперстной кишки, геморроя или рака желудка или толстой кишки. Две другие формы анемии — это гемолитическая анемия, при которой красные кровяные клетки разрушаются слишком быстро, и серповидно-клеточная анемия, при которой организм вырабатывает аномальный гемоглобин. Если вы подозреваете, что у вас анемия, очень важно быстро обратиться к врачу. Анемия может снизить сопротивляемость организма болезням, вызвать упадок сил, ограничить работоспособность. Анемия также может быть сигналом более серьезных медицинских проблем. Диагноз «анемия» ставится на основе анализа крови. Лечение анемии основывается на восстановлении количества железа в организме с помощью различных лекарственных препаратов (как для приема внутрь, так и инъекций). Основной причиной анемии является недостаточность железа, витамина В12 или фолиевой кислоты. Анемия также может быть вызвана потерей крови из-за желудочно-кишечного кровотечения, которое может быть связано с приемом определенных препаратов, например, ацетилсалициловой кислоты (аспирина ) или ибупрофена, а также с раковыми заболеваниями. Если вы отмечаете бледность, повышенную утомляемость и слабость, обмороки, одышку, учащенное сердцебиение, то следует обратиться к врачу. При анемии, вызванной недостатком фолиевой кислоты в пище, могут возникать стоматит (воспаление слизистой оболочки рта), воспаление языка, желтизна кожи, покалывания в руках и ногах. Включите в ваш рацион как можно больше зеленых овощей, салата и зелени для получения достаточного количества фолиевой кислоты. Многие зерновые завтраки также содержат фолиевую кислоту. Пища, обогащенная железом, также может помочь при анемии. Следует избегать употребления напитков, содержащих кофеин (например, чая, кофе, колы), особенно во время еды, т.к. кофеин мешает всасыванию железа. Женщинам с частыми или обильными менструальными кровотечениями, а также во время беременности следует обсудить со своим врачом возможность дополнительного приема препаратов железа. Назначить анализы и другие виды обследования, для того чтобы оценить состояние пациента, определить причину анемии и прописать лечение. — с недостаточностью железа, врач назначит препараты, содержащие железо, а определив причину анемии, примет меры для ее устранения. Беременным с целью профилактики и лечения врач назначает препараты железа и фолиевую кислоту. Ешьте продукты, богатые железом, например, фрукты, цельнозерновой хлеб, бобы, красное нежирное мясо, зеленые овощи, салат и зелень. Проводите профилактику заражения глистами. Избегайте длительного контакта с инсектицидами. химическими агентами, отравляющими и токсичными веществами, бензином и другими нефтепродуктами. Пару слов о том, что такое синдром СРК. Каковы последствия этой болезни? Рассказать, что одним из последствий является анемия. Почему? Пошаговая инструкция что делать, если диагностировали анемию из-за СРК. Синдром раздраженного кишечника на сегодняшний день является одним из самых проблемных заболеваний в гастроэнтерологии. Это состояние по разным оценкам имеют около 10 процентов населения, то есть каждый 10-й из нас. При этом симптомы достаточно мучительные и реально заставляют людей страдать. К счастью буквально недавно были разработаны новые стандарты диагностики и лечения этой болезни, которых ждали целых 10 лет! Подозревать синдром раздраженного кишечника можно, если есть боли в животе, связанные с нарушением стула. Стул может быть жидкий или твердый, или иногда жидкий, или иногда твердый, или иногда такой, а в другие периоды времени другой. То есть при наличии болей в животе чаще 1 раза в неделю и изменений стула можно думать о синдроме раздраженного кишечника. Первое, что нужно сделать, если у вас возникли такие симптомы и сохраняются в течение месяца или дольше, это обратиться к врачу для проведения обследования. Обследование назначается в зависимости от состояния живота, может быть минимальным (какие-то общие анализы) или достаточно полным, включая колоноскопию. В принципе, в зависимости от состояния могут быть использованы разным методы – ирригоскопия, компьютерная томография с двойным контрастированием, капсульная эндоскопия и другие, все решается индивидуально. Однако у многих пациентов даже не требуется дополнительное обследование. Самое важное, что при синдроме раздраженного кишечника практически все анализы нормальные и не имеют отклонений от нормы, но живот продолжает болеть и проблемы со стулом сохраняются! Если при синдроме раздраженного кишечника у вас нашли анемию или снижение гемоглобина, или снижение уровня железа, то дело плохо. Значит беспокоящий вас недуг вовсе не синдром раздраженного кишечника, а одно из воспалительных заболеваний кишечника! Это может быть язвенный колит, болезнь Крона, дивертикулярная болезнь, полипоз кишечника или другие болезни. В такой ситуации обязательно нужен осмотр и дополнительное обследование, потому что болезнь может быть серьезной. Для лечения воспалительных заболеваний кишечника, важно понимать какое именно воспаление возникло. От этого будет зависеть способ и длительность лечения. В любом случае, это будут достаточно специальные лекарства, которые назначит врач. Для лечения анемии при воспалительных заболеваниях кишечника подходят не все лекарства, а вернее, подходит только одно – Сидерал Форте. Потому что в отличие от любого другого препарата железа он не имеет побочного действия на кишечник и даже при нарушении всасывания пищи в кишечнике железо из него попадет в организм. Чтобы лечить синдром раздраженного кишечника важно быть уверенным, что нет других болезней кишечника. После этого можно приступать и к лечению. В зависимости от типа болей, частоты и консистенции стула используются разные варианты лечения. При болях и запорах используется коррекция питания, специальная диета. Затем приступают к волокнам и осмотическим слабительным. При боли и диарее используются средства, замедляющие сокращения кишечника. Если же диарея сохранялась долго, более месяца, необходимо убирать из кишечника избыточный бактериальный рост и восстанавливать моторику кишечника. При синдроме раздраженного кишечника также нарушается и чувствительность нервных волокон, расположенных в кишечнике. Именно поэтому боли могут восприниматься и чувствоваться намного сильнее, чем ситуация в кишечнике на самом деле. Самое сложное в лечении – Для этого используются различные лекарства, действующие на специальные рецепторы. Синдром раздраженного кишечника не смертельный, но очень мучительный. Автор. Сергей Вялов, врач-гастроэнтеролог в GMS Clinic, к.м.н. Член Американской гастроэнтерологической ассоциации (AGA) и Российской гастроэнтерологической ассоциации (РГА) источник Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Эритроциты формируются в красном костном мозге из белковых фракций и небелковых компонентов под воздействием эритропоэтина (синтезируется почками). Эритроциты в течение трех дней обеспечивают транспорт, главным образом, кислорода и углекислого газа, а также питательных веществ и продуктов метаболизма от клеток и тканей. Срок жизни эритроцита сто двадцать дней, после чего он разрушается. Старые эритроциты накапливаются в селезенке, где утилизируются небелковые фракции, а белковые поступают в красный костный мозг, участвуя в синтезе новых эритроцитов. Вся полость эритроцита наполнена белком, гемоглобином, в состав которого входит железо. Гемоглобин придает эритроциту красную окраску, а также помогает ему переносить кислород и углекислый газ. Его работа начинается в легких, куда эритроциты поступают с током крови. Молекулы гемоглобина захватывают кислород, после чего обогащенные кислородом эритроциты направляются сначала по крупным сосудам, а затем и по мелким капиллярам к каждому органу, отдавая клеткам и тканям необходимый для жизни и нормальной деятельности кислород. Анемия ослабляет способность организма к газовому обмену, за счет сокращения числа эритроцитов нарушается транспортировка кислорода и углекислого газа. Вследствие этого у человека могут наблюдаться такие признаки анемии как чувство постоянной усталости, упадок сил, сонливость, а также повышенная раздражительность. Анемия является проявлением основного заболевания и не является самостоятельным диагнозом. Многие болезни, включая инфекционные заболевания, доброкачественные или злокачественные опухоли могут быть связаны с анемией. Именно поэтому анемия является важным признаком, который требует проведения необходимых исследований для выявления основной причины, которая привела к ее развитию. Тяжелые формы анемии вследствие тканевой гипоксии могут привести к серьезным осложнениям, таким как шоковые состояния (например, геморрагический шок), гипотония, коронарная или легочная недостаточность.
Также следует заметить, что в зависимости от вида анемии причины ее возникновения могут отличаться. Факторы, влияющие на развитие анемии |
| |
| |||||
| |||||
| |||||
|
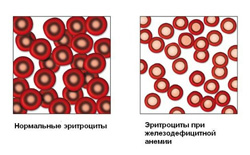
Для железодефицитной анемии характерно снижение эритроцитов, гемоглобина и цветового показателя.
Железо — это жизненно важный элемент, участвующий во многих метаболических процессах организма. У человека с весом семьдесят килограмм запас железа в организме составляет примерно четыре грамма. Данное количество поддерживается благодаря сохранению баланса между регулярными потерями железа из организма и его поступлением. Для поддержания равновесия суточная потребность железа составляет 20 – 25 мг. Большая часть поступающего железа в организм затрачивается на его нужды, остальное депонируется в виде ферритина или гемосидерина и при необходимости расходуется.
Нарушение поступления железа в организм
- вегетарианство вследствие неупотребления белков животного происхождения (мясо, рыба, яйца, молочные продукты);
- социально-экономическая составляющая (например, недостаточно денег для полноценного питания).
Нарушение усвоения железа
Всасывание железа происходит на уровне слизистых желудка, поэтому такие заболевания желудка как гастриты, язвенная болезнь или резекция желудка приводят к нарушению всасывания железа.
Повышенная потребность организма в железе
- беременность, в том числе многоплодная беременность;
- период лактации;
- подростковый возраст (за счет быстрого роста);
- хронические заболевания, сопровождающиеся гипоксией (например, хронический бронхит, пороки сердца);
- хронические нагноительные заболевания (например, хронические абсцессы, бронхоэктатическая болезнь, сепсис).
Потери железа из организма
- легочные кровотечения (например, при раке легких, туберкулезе);
- желудочно-кишечные кровотечения (например, язва желудка и двенадцатиперстной кишки, рак желудка, рак кишечника, варикозное расширение вен пищевода и прямой кишки, неспецифический язвенный колит, глистные инвазии);
- маточные кровотечения (например, преждевременная отслойка плаценты, разрыв матки, рак матки или шейки матки, прервавшаяся внематочная беременность, миома матки);
- почечные кровотечения (например, рак почек, туберкулез почек).
Питание при анемии
В питании железо делится на:
- гемовое, которое поступает в организм с продуктами животного происхождения;
- негемовое, которое поступает в организм с продуктами растительного происхождения.
Следует заметить, что гемовое железо усваивается в организме значительно лучше, нежели негемовое.
Количество железа на сто миллиграмм
Продукты питания
животного
происхождения
- печень;
- язык говяжий;
- мясо кролика;
- индюшатина;
- гусиное мясо;
- говядина;
- рыба.
- 9 мг;
- 5 мг;
- 4,4 мг;
- 4 мг;
- 3 мг;
- 2,8 мг;
- 2,3 мг.
Продукты питания растительного происхождения
- сушеные грибы;
- свежий горох;
- гречка;
- геркулес;
- свежие грибы;
- абрикосы;
- груша;
- яблоки;
- сливы;
- черешня;
- свекла.
- 35 мг;
- 11,5 мг;
- 7,8 мг;
- 7,8 мг;
- 5,2 мг;
- 4,1 мг;
- 2,3 мг;
- 2,2 мг;
- 2,1 мг;
- 1,8 мг;
- 1,4 мг.
При соблюдении диеты также следует увеличить потребление продуктов, содержащих витамин C, а также белок мяса (они повышают усвояемость железа в организме) и снизить потребление яиц, соли, кофеина и кальция (они уменьшают всасываемость железа).
Медикаментозное лечение
При лечении железодефицитной анемии больному параллельно с диетой назначается прием препаратов железа. Данные лекарственные средства предназначены для восполнения дефицита железа в организме. Они выпускаются в виде капсул, драже, инъекций, сиропов и таблеток.
Доза и длительность лечения подбирается индивидуально в зависимости от следующих показателей:
- возраста пациента;
- степени тяжести заболевания;
- причины, вызвавшей железодефицитную анемию;
- на основе результатов анализов.
Препараты железа принимаются за один час до еды или через два часа после приема пищи. Данные лекарственные средства нельзя запивать чаем или кофе, так как снижается всасываемость железа, поэтому их рекомендуется запивать водой или соком.
Принимать внутрь по одному грамму три – четыре раза в сутки.
Принимать по одной таблетке в день, с утра за тридцать минут до приема пищи.
Принимать по одной таблетке один – два раза в день.
Данные препараты рекомендуется назначать совместно с витамином C (по одной таблетке один раз в день), так как последний увеличивает всасываемость железа.
Препараты железа в виде инъекций (внутримышечных или внутривенных) применяются в следующих случаях:
- при тяжелой степени анемии;
- если анемия прогрессирует, несмотря на принимаемые дозы железа в виде таблеток, капсул или сиропа;
- если у больного имеются заболевания желудочно-кишечного тракта (например, язва желудка и двенадцатиперстной кишки, неспецифический язвенный колит, болезнь Крона), так как принимаемый препарат железа может усугубить имеющееся заболевание;
- перед оперативными вмешательствами с целью ускоренного насыщения организма железом;
- если у пациента имеется непереносимость препаратов железа при их приеме внутрь.
Хирургическое лечение
Хирургическое вмешательство производится при наличии у больного острого или хронического кровотечения. Так, например, при желудочно-кишечном кровотечении может применяться фиброгастродуоденоскопия или колоноскопия с выявлением области кровотечения и последующей его остановкой (например, удаляется кровоточащий полип, коагулируется язва желудка и двенадцатиперстной кишки). При маточных кровотечениях, а также при кровотечениях в органах, находящихся в брюшной полости, может применяться лапароскопия.
При необходимости больному может быть назначено переливание эритроцитарной массы для восполнения объема циркулирующей крови.

В норме витамин В12 поступает в организм с пищевыми продуктами. На уровне желудка В12 связывается с продуцируемым в нем белком, гастромукопротеидом (внутренний фактор Касла). Данный белок защищает поступивший в организм витамин от негативного воздействия микрофлоры кишечника, а также способствует его усвоению.
Комплекс гастромукопротеид и витамин В12 доходит до дистального отдела (нижний отдел) тонкого кишечника, где происходит распад этого комплекса, всасывание витамина В12 в слизистый слой кишечника и дальнейшее поступление его в кровь.
Из кровяного русла данный витамин поступает:
- в красный костный мозг для участия в синтезе эритроцитов;
- в печень, где происходит его депонирование;
- в центральную нервную систему для синтеза миелиновой оболочки (покрывает аксоны нейронов).
Клиническая картина В12 и фолиево-дефицитной анемии основывается на развитии у больного следующих синдромов:
- анемический синдром;
- желудочно-кишечный синдром;
- невралгический синдром.
| |
Данные симптомы развиваются вследствие атрофических изменений слизистого слоя ротовой полости, желудка и кишечника. |
|
- снижение уровня эритроцитов и гемоглобина;
- гиперхромия (выраженная окраска эритроцитов);
- макроцитоз (увеличенный размер эритроцитов);
- пойкилоцитоз (различная форма эритроцитов);
- при микроскопии эритроцитов выявляются кольца Кебота и тельца Жолли;
- ретикулоциты снижены или в норме;
- снижение уровня лейкоцитов (лейкопения);
- повышение уровня лимфоцитов (лимфоцитоз);
- снижение уровня тромбоцитов (тромбоцитопения).
В биохимическом анализе крови наблюдается гипербилирубинемия, а также снижение уровня витамина В12.
При пункции красного костного мозга выявляется повышение мегалобластов.
Больному могут быть назначены следующие инструментальные исследования:
- исследование желудка (фиброгастродуоденоскопия, биопсия);
- исследование кишечника (колоноскопия, ирригоскопия);
- ультразвуковое исследование печени.
Данные исследования помогают выявить атрофические изменения слизистой оболочки желудка и кишечника, а также обнаружить заболевания, которые привели к развитию В12-дефицитной анемии (например, злокачественные образования, цирроз печени).
Все больные госпитализируются в отделение гематологии, где проходят соответствующее лечение.
Питание при В12-дефицитной анемии
Назначается диетотерапия, при которой увеличивается потребление продуктов, богатых витамином В12.
Суточная норма витамина В12 составляет три микрограмма.
Количество витамина В12 на сто миллиграмм
Медикаментозное лечение
Медикаментозное лечение назначается больному по следующей схеме:
- В течение двух недель больной ежедневно получает по 1000 мкг Цианокобаламина внутримышечно. За две недели у пациента исчезает неврологическая симптоматика.
- В течение последующих четырех – восьми недель больной получает по 500 мкг ежедневно внутримышечно для насыщения депо витамина В12 в организме.
- Впоследствии больной пожизненно получает внутримышечные инъекции один раз в неделю по 500 мкг.
Во время лечения одновременно с Цианокобаламином больному могут назначить прием фолиевой кислоты.
Больной В12-дефицитной анемией должен пожизненно наблюдаться у гематолога, гастролога и семейного врача.
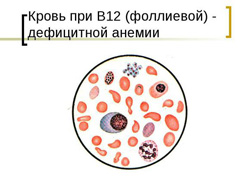
Фолиевая кислота (витамин B9) является водорастворимым витамином, который отчасти продуцируется клетками кишечника, но в основном должен поступать извне для восполнения необходимой для организма нормы. Суточная норма фолиевой кислоты составляет прием 200 – 400 мкг.
В пищевых продуктах, а также в клетках организма фолиевая кислота находится в форме фолатов (полиглутаматы).
Фолиевая кислота играет большую роль в организме человека:
- участвует в развитии организма во внутриутробном периоде (способствует формированию нервной проводимости тканей, кровеносной системы плода, предупреждает развитие некоторых пороков развития);
- участвует в росте ребенка (например, в первый год жизни, в период полового созревания);
- влияет на процессы кроветворения;
- совместно с витамином В12 участвует в синтезе ДНК;
- препятствует образованию тромбов в организме;
- улучшает процессы регенерации органов и тканей;
- участвует в обновлении тканей (например, кожи).
Абсорбция (всасывание) фолатов в организме осуществляется в двенадцатиперстной кишке и в верхнем отделе тонкого кишечника.
При фолиеводефицитной анемии у больного наблюдается анемический синдром (такие симптомы как повышенная утомляемость, сердцебиение, бледность кожных покровов, снижение работоспособности). Неврологический синдром, а также атрофические изменения слизистой оболочки ротовой полости, желудка и кишечника при данном виде анемии отсутствуют.
Также у больного может наблюдаться увеличение размеров селезенки.
При общем анализе крови наблюдаются следующие изменения:
- гиперхромия;
- снижение уровня эритроцитов и гемоглобина;
- макроцитоз;
- лейкопения;
- тромбоцитопения.
В результатах биохимического анализа крови наблюдается снижение уровня фолиевой кислоты (менее 3 мг/мл), а также повышение непрямого билирубина.
При проведении миелограммы выявляется повышенное содержание мегалобластов и гиперсегментированных нейтрофилов.
Питание при фолиеводефицитной анемии играет большую роль, больному необходимо ежедневно потреблять продукты, богатые фолиевой кислотой.
Следует заметить, что при любой кулинарной обработке продуктов фолаты разрушаются приблизительно на пятьдесят процентов и более. Поэтому для обеспечения организма необходимой суточной нормой продукты рекомендуется употреблять в свежем виде (овощи и фрукты).
| Продукты питания | Наименование продуктов | Количество железа на сто миллиграмм |
| Продукты питания животного происхождения |
|
|
| Продукты питания растительного происхождения |
|
|
Медикаментозное лечение фолиеводефицитной анемии включает прием фолиевой кислоты в количестве от пяти до пятнадцати миллиграмм в сутки. Необходимую дозировку устанавливает лечащий врач в зависимости от возраста пациента, тяжести течения анемии и результатов исследований.
Профилактическая доза включает прием одного – пяти миллиграмм витамина в сутки.
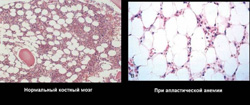
Апластическая анемия может быть врожденной или приобретенной.
Клинические проявления апластической анемии зависят от степени выраженности панцитопении.
При апластической анемии у больного наблюдаются следующие симптомы:
- бледность кожных покровов и слизистых;
- головная боль;
- учащенное сердцебиение;
- одышка;
- повышенная усталость;
- отеки на ногах;
- десневые кровотечения (вследствие снижения уровня тромбоцитов в крови);
- петехиальная сыпь (красные пятна на коже маленьких размеров), синяки на коже;
- острые или хронические инфекции (вследствие снижения уровня лейкоцитов в крови);
- изъязвления орофарингеальной зоны (поражается слизистая полости рта, язык, щеки, десна и глотка);
- желтушность кожных покровов (симптом поражения печени).
При биохимическом анализе крови наблюдается:
- повышение сывороточного железа;
- насыщение трансферрина (белок, переносящий железо) железом на 100%;
- повышение билирубина;
- повышение лактатдегидрогеназы.
При пункции красного мозга и последующем гистологическом исследовании выявляются:
- недоразвитие всех ростков (эритроцитарный, гранулоцитарный, лимфоцитарный, моноцитарный и макрофагальный);
- замещение костного мозга жировым (желтый костный мозг).
Среди инструментальных методов исследований больному может быть назначено:
- ультразвуковое исследование паренхиматозных органов;
- электрокардиография (ЭКГ) и эхокардиография;
- фиброгастродуоденоскопия;
- колоноскопия;
- компьютерная томография.
При правильно подобранном поддерживающем лечении состояние пациентов с апластической анемией существенно улучшается.
При лечении апластической анемии больному назначаются:
- иммунодепрессивные препараты (например, Циклоспорин, Метотрексат);
- глюкокортикостероиды (например, Метилпреднизолон);
- антилимфоцитарный и антитромбоцитарный иммуноглобулины;
- антиметаболиты (например, Флударабин);
- эритропоэтин (стимулирует образование эритроцитов и стволовых клеток).
Немедикаментозное лечение включает:
- трансплантацию костного мозга (от совместимого донора);
- переливание компонентов крови (эритроциты, тромбоциты);
- плазмаферез (механическое очищение крови);
- соблюдение правил асептики и антисептики с целью предотвращения развития инфекции.
Также при тяжелом течении апластической анемии больному может понадобиться хирургическое лечение, при котором производится удаление селезенки (спленэктомия).
В зависимости от эффективности проводимого лечения у больного при апластической анемии может наблюдаться:
- полная ремиссия (затухание или полное исчезновение симптомов);
- частичная ремиссия;
- клиническое улучшение;
- отсутствие эффекта от лечения.
|
|
|
|

Гемолитическая анемия может развиться вследствие наследственных или приобретенных заболеваний.
По локализации гемолиз может быть:
- внутриклеточным (например, аутоиммунная гемолитическая анемия);
- внутрисосудистым (например, переливание несовместимой крови, диссеминированное внутрисосудистое свертывание).
У пациентов с легкой степенью гемолиза уровень гемоглобина может быть нормальным, если производство эритроцитов соответствует темпу их разрушения.
Преждевременное разрушение эритроцита может быть связано со следующими причинами:
- внутренними мембранными дефектами эритроцитов;
- дефектами структуры и синтеза белка гемоглобина;
- ферментативными дефектами в эритроците;
- гиперспленомегалией (увеличение размеров печени и селезенки).
Наследственные заболевания могут вызвать гемолиз в результате отклонений мембраны эритроцита, ферментативных дефектов и отклонений гемоглобина.
Существуют следующие наследственные гемолитические анемии:
- энзимопатии (анемии, при которых наблюдается недостаток фермента, дефицит глюкозо-6-фосфатдегидрогеназы);
- наследственный сфероцитоз или болезнь Минковского-Шоффара (эритроциты неправильной шарообразной формы);
- талассемия (нарушение синтеза полипептидных цепей, входящих в строение нормального гемоглобина);
- серповидно-клеточная анемия (изменение строения гемоглобина приводит к тому, что эритроциты принимают серпообразную форму).
Приобретенные причины гемолитической анемии включают иммунные и не иммунные нарушения.
Иммунные нарушения характеризуются аутоиммунной гемолитической анемией.
Не иммунные нарушения могут быть вызваны:
- ядохимикатами (например, пестициды, бензол);
- лекарственными средствами (например, противовирусные препараты, антибиотики);
- физическим повреждением;
- инфекциями (например, малярия).
Гемолитическая микроангиопатическая анемия приводит к производству фрагментированных эритроцитов и может быть вызвана:
- дефектным искусственным сердечным клапаном;
- диссеминированным внутрисосудистым свертыванием;
- гемолитическим уремическим синдромом;
- тромбоцитопенической пурпурой.
Симптомы и проявления гемолитической анемии разнообразны и зависят от вида анемии, степени компенсации, а также от того, какое лечение получал больной.
Следует заметить, что гемолитическая анемия может протекать бессимптомно, а гемолиз выявляться случайно во время обычного лабораторного тестирования.
При гемолитической анемии могут наблюдаться следующие симптомы:
- бледность кожи и слизистых;
- ломкость ногтей;
- тахикардия;
- учащение дыхательных движений;
- снижение артериального давления;
- желтушность кожных покровов (из-за увеличения уровня билирубина);
- на ногах могут наблюдаться язвы;
- гиперпигментация кожи;
- желудочно-кишечные проявления (например, боль в животе, нарушение стула, тошнота).
Следует заметить, что при внутрисосудистом гемолизе у больного наблюдается дефицит железа из-за хронической гемоглобинурии (наличие гемоглобина в моче). Вследствие кислородного голодания нарушается сердечная функция, что приводит к развитию у пациента таких симптомов как слабость, тахикардия, одышка и стенокардия (при тяжелой форме анемии). Из-за гемоглобинурии у больного также наблюдается потемнение мочи.
Длительный гемолиз может привести к развитию желчных камней вследствие нарушения обмена билирубина. При этом пациенты могут жаловаться на боль в животе и бронзовый цвет кожи.
В общем анализе крови наблюдается:
- снижение уровня гемоглобина;
- снижение уровня эритроцитов;
- увеличение ретикулоцитов.
При микроскопии эритроцитов выявляется их серпообразная форма, а также кольца Кебота и тельца Жолли.
В биохимическом анализе крови наблюдается повышение уровня билирубина, а также гемоглобинемия (увеличение свободного гемоглобина в плазме крови).
Также необходимо сдать анализ мочи на выявление наличия гемоглобинурии.
При пункции костного мозга наблюдается выраженная гиперплазия эритроцитарного ростка.
Существует много видов гемолитической анемии, поэтому лечение может отличаться в зависимости от причины, вызвавшей анемию, а также от типа гемолиза.
При лечении гемолитической анемии больному могут назначаться следующие препараты:
- Фолиевая кислота. Профилактическая доза фолиевой кислоты назначается, потому что активный гемолиз может потреблять фолат и впоследствии привести к развитию мегалобластоза.
- Глюкокортикостероиды (например, Преднизолон) и иммунодепрессанты (например, Циклофосфан). Данные группы препаратов назначаются при аутоиммунной гемолитической анемии.
- Переливание эритроцитарной массы. Больному индивидуально подбираются отмытые эритроциты, так как существует высокий риск разрушения перелитой крови.
Спленэктомия
Спленэктомия может быть первоначальным вариантом в лечении некоторых типов гемолитической анемии, таких как, например, наследственный сфероцитоз. В других случаях, например, при аутоиммунной гемолитической анемии, спленэктомия рекомендуется тогда, когда другие методы лечения потерпели неудачу.
Терапия препаратами железа
При гемолитической анемии применение препаратов железа в большинстве случаев противопоказано. Это связано с тем, что уровень железа при данной анемии не снижается. Однако если у больного наблюдается постоянная гемоглобинурия, то происходит существенная потеря железа из организма. Поэтому при выявлении дефицита железа пациенту может быть назначено соответствующее лечение.
Проявления анемии будут зависеть от следующих факторов:
- какое количество крови было потеряно;
- с какой скоростью происходит кровопотеря.
Симптомами постгеморрагической анемии являются:
- слабость;
- головокружение;
- бледность кожных покровов;
- сердцебиение;
- одышка;
- тошнота, рвота;
- сечение волос и ломкость ногтей;
- шум в ушах;
- мелькание мушек перед глазами;
- жажда.
При острой кровопотере у больного может развиться геморрагический шок.
Выделяют четыре степени геморрагического шока.
источник
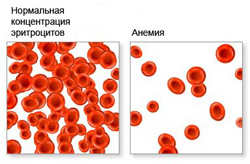 Анемия — это патологическое состояние организма, которое характеризуется уменьшением количества эритроцитов и гемоглобина в единице крови.
Анемия — это патологическое состояние организма, которое характеризуется уменьшением количества эритроцитов и гемоглобина в единице крови. Анемии классифицируются:
Анемии классифицируются: Существуют три основные причины, приводящие к развитию анемии:
Существуют три основные причины, приводящие к развитию анемии: