«ФАРМАТЕКА»; Актуальные обзоры; № 13; 2012; стр. 9-14.
Д.Т. Абдурахманов
Кафедра терапии и профболезней ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова» Минздравсоцразвития РФ, Москва
Обсуждается проблема железодефицитной анемии (ЖДА), развивающейся в т. ч. при заболеваниях желудочно-кишечного тракта. Представлены сведения, касающиеся причин возникновения ЖДА, патогенеза, симптоматики, диагностики и лечения данной патологии. Особое внимание уделено препарату Феринжект (железа карбоксимальтозат), который применяется в комплексной терапии пациентов с ЖДА, обусловленной воспалительными заболеваниями кишечника.
Ключевые слова: железодефицитная анемия, дефицит железа, ферротерапия, железа карбоксимальтозат
The article discusses the problem of iron deficiency anemia (IDA), which develops against the background of many diseases, including gastrointestinal diseases. The data on the causes of IDA, pathogenesis, symptoms, diagnosis and treatment of this disease are presented. Particular attention is paid to the drug Ferinject (ferric carboxymaltosate) used for the treatment of IDA in patients with inflammatory bowel diseases.
Key words: iron deficiency anemia, iron deficiency, ferrotherapy, ferric carboxymaltosate
Наиболее частая в популяции причина анемии — дефицит железа в организме. По данным отчета Всемирной организации здравоохранения (ВОЗ) о состоянии здоровья за 2002 г., железодефицитная анемия (ЖДА) входит в десятку глобальных факторов риска развития нетрудоспособности. Так, показано, что ЖДА встречается среди 30 % населения планеты [1]. В США ЖДА наблюдается среди 5-12 % небеременных женщин и 1-5 % мужчин [2].
Метаболизм железа в организме
Общее количество железа в организме взрослого человека составляет около 3,5-4,0 г, в среднем 50 и 40 мг/кг у мужчин и женщин соответственно. Основная часть железа входит в состав гемоглобина эритроцитов (около 2,5 г), значительная часть железа (около 0,5—1,0 г) депонируется в составе ферритина или входит в состав гемсодержащих и других ферментов (миоглобина, каталазы, цитохромов) организма (около 0,4 г) и небольшая часть железа (0,003—0,007 г) находится в связанном с трансферрином состоянии в крови.
Баланс железа в организме поддерживается соответствием количества поступающего железа его потерям. В пище железо присутствует в составе гема или как негемовое железо. Ежедневно с пищей (стандартный пищевой рацион) в организм человека поступает 10—20 мг железа, из которого в норме в кишечнике всасывается около 10 % (от 3 до 15 %), что компенсирует суточные потери железа, главным образом при слущивании эпителиальных клеток. Организм обеспечивает баланс железа в организме, регулируя процесс его всасывания в кишечнике. В случае развития дефицита железа организм увеличивает процент всасываемого железа (может достигать 25 %), при избытке — уменьшает [3]. В этом процессе ключевое значение придают гепсидину — белку, который синтезируется в печени. Поступление с пищей или выведение железа, как правило, вне контроля организма.
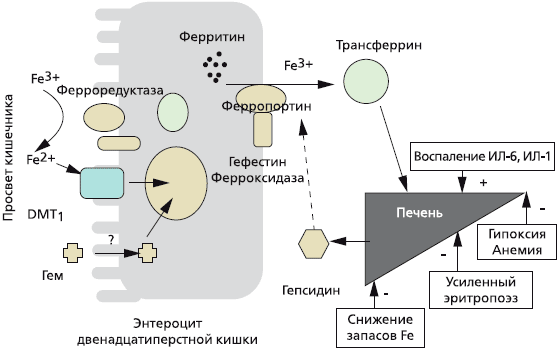
Около 25—30 мг железа ежедневно реутилизируется после разрушения (вследствие старения) эритроцитов в селезенке и поступает снова в костный мозг для синтеза новых эритроцитов. Железо, которое всасывается в кишечнике, предварительно на поверхности энтероцита восстанавливается с участием ферроредуктаз из трехвалентного (Fe 3+ ) в двухвалентнтное (Fe 2+ ), затем с помощью специфического переносчика — транспортера двухвалентных металлов (DMT1) поступает в цитоплазму [4]. Железо в составе гема (содержится в мясе, рыбе) всасывается напрямую. В дальнейшем двухвалентное железо с помощью другого переносчика, ферропортина (также мобилизует железо из ферритина), секретируется в кровь, где снова окисляется до трехвалентного (при участии белка гефестина) и связывается с плазменным белком трансферрином [5]. Трансферрин осуществляет транспорт железа в костный мозг, где оно утилизируется для синтеза эритроцитов, или преимущественно в печень, где железо депонируется в составе ферритина (рис. 1) [6].
При снижении запасов железа, гипоксии, анемии, усиленном эритропоэзе в печени снижается синтез гепсидина, что усиливает всасывание железа в кишечнике, при хроническом воспалении синтез гепсидина в печени увеличивается и, соответственно, всасывание железа в кишечнике снижается.
Рис 1. Регуляция всасывания железа в кишечнике [Guidi G.C., Santonastaso C.L., 2010]
Ферритин — ключевой белок, отражающий запасы железа в организме. Он депонирует железо в нетоксической форме, которое при необходимости мобилизуется. В среднем одна молекула ферритина содержит до 4500 атомов железа. Главным образом железо депонируется в печени, костном мозге и селезенке. Снижение уровня ферритина в сыворотке крови является достаточно надежным показателем дефицита железа в организме, его увеличение, как правило, указывает на перегрузку организма железом. В то же время необходимо помнить, что ферритин относится к белкам острой фазы воспаления, поэтому увеличение его содержания в крови может быть следствием активного воспалительного процесса, а не телько избытка железа. В ряде случаев некоторые злокачественные опухоли обладают способностью синтезировать и секретировать в кровь большое количество ферритина (в рамках паранеопластического синдрома). В норме содержание ферритина в сыворотке крови составляет 30-300 нг/мл.
Причины железодефицитной анемии
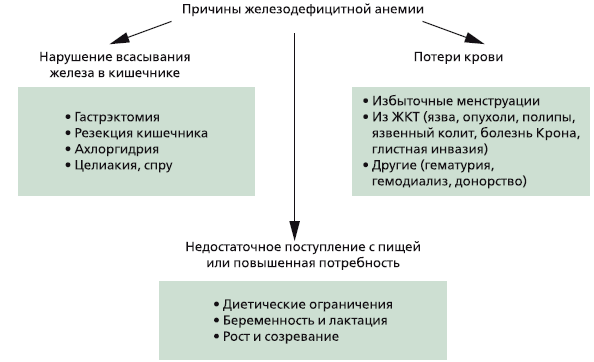
Выделяют три глобальные причины развития дефицита железа в организме (рис. 2):
1. Недостаточное поступление с пищей или повышенная потребность.
2. Нарушение всасывания железа в кишечнике.
3. Хронические потери крови.
Рис 2. Основные причины железодефицитной анемии
В популяции наиболее частой причиной ЖДА является недостаточное поступление с пищей: по данным ВОЗ, от четверти до трети населения в мире хронически голодают из-за нехватки продуктов питания, особенно мясной пищи. Однако в клинической практике среди основных причин ЖДА выделяют хронические потери крови, прежде всего из желудочно-кишечного тракта.
Клиническая картина
При ЖДА наблюдаются общие для всех анемий проявления циркуляторно-гипоксического синдрома:
Кроме того могут встречаться специфические признаки тканевого дефицита железа:
Диагностика
Лабораторная диагностика ЖДА основана на изучении обмена железа и выявлении его дефицита. Выделяют ряд признаков, указывающих на железодефицитный характер анемии (табл. 1).
Лабораторные признаки дефицита железа и ЖДА
| Параметры | Значения при ЖДА | Норма | |
| Железо сыворотки, мкг/дл | 3 | 5 | Примечание. НПВС — нестероидные противовоспалительные средства. Среди причин ЖДА (почти 30-50 % всех случаев) прежде всего рассматривают острые или хронические кровопотери из ЖКТ. Основной причиной ЖДА у женщин до менопаузы являются беременность и менструации, у женщин после менопаузы и у мужчин — хронические (латентные) потери крови из ЖКТ. Анализ кала на скрытую кровь — основной скрининговый метод выявления скрытого желудочно-кишечного кровотечения (тест положительный при выделении не менее 10 мл крови в сутки). При потере не менее 30 мл крови в сутки тест на скрытую кровь бывает положительным в 93 % случаев [8]. Наиболее часто при хронической ЖДА и особенно в случаях положительного результата кала на скрытую кровь выполняют эзофагогастродуодено- (ЭФГДС) и колоноскопию. В 5-10 % случаев анемий, связанных с заболеваниями ЖКТ, при ЭФГДС и колоноскопии не удается выявить очага поражения [9]. В 25 % случаев это обусловлено небольшим размером пораженного участка, который обнаруживается при повторном осмотре, в остальных случаях необходимо обследование тонкой кишки. В последние годы наиболее часто для выявления источника кровотечения из тонкой кишки используется беспроводная капсульная эндоскопия. В 10-17 % случаев причиной ЖДА у мужчин и женщин старше 40 лет являются онкологические заболевания ЖКТ; прежде всего колоректальный рак. ЖДА в течение длительного времени может быть единственным проявлением рака толстой кишки правосторонней локализации, при этом размер опухоли обычно превышает 3 см. Другая наиболее частая причина ЖДА -язвенная болезнь желудка и двенадцатиперстной кишки. При скрытых кровопотерях, обусловленных поражением тонкой кишки, наиболее часто в возрасте до 40 лет выявляют опухоли (лимфому, карциноид, аденокарциному, полипоз), ангиоэктазию артерий (Dieulafoy’s поражение), целиакию и болезнь Крона, в возрасте старше 40 лет -патологию сосудов различной природы и прием НПВС. У трети больных воспалительными заболеваниями кишечника (болезнь Крона, язвенный колит) выявляется анемия, имеющая сложный генез (сочетание ЖДА и анемии хронических заболеваний). При этом дефицит железа становится следствием нескольких причин: Лечение Суточная терапевтическая доза элементарного железа при лечении ЖДА для взрослых составляет в среднем 100— 200 мг в 2—3 приема. Поливитаминные комплексы, содержащие железо, не рекомендуют в качестве лечения ЖДА, т. к. они содержат недостаточное количество железа либо оно плохо всасывается в кишечнике. При адекватном лечении уже в течение первых 3 суток наблюдается увеличение числа ретикулоцитов в крови, на 7—10-й день отмечается ретикулоцитарный криз (пик ретикулоцитоза). К 3—4-й неделе лечения имеет место увеличение уровня гемоглобина на 20 г/л. Прием препаратов железа необходимо продолжать еще в течение 3—6 месяцев после нормализации уровня гемоглобина — пока насыщение трансферрина железом не превысит 30 % и концентрация ферритина не достигнет 50 нг/мл (показатель восстановления тканевых запасов железа). Среди 20—30 % пациентов в результате приема препаратов железа отмечаются различные диспептические расстройства (тошнота, дискомфорт в эпигастрии, диарея или запор). Риск развития желудочно-кишечных расстройств можно снизить, принимая препарат во время еды или на ночь, а также при постепенном увеличении дозы. Среди причин неэффективности пероральных форм железа рассматривают целый ряд факторов [10]: недостаточное поступление железа; Нарушение всасывания железа: Продолжающиеся потери крови или повышенная потребность в железе: Сопутствующие заболевания или состояния: Неправильный диагноз или наличие других причин анемии: Выделяют следующие показания к парентеральному введению, преимущественно внутривенному, препаратов железа: Основная опасность при парентеральном введении железа — развитие тяжелых аллергических реакций, включая анафилактических шок с летальным исходом, которые наблюдаются в 0,6—1,0 % случаев. Данные реакции, в основном, характерны для препаратов железа, содержащих декстран. Среди парентеральных препаратов железа широкое распространение, особенно в комплексной терапии воспалительных заболеваний кишечника, получили сахарат железа и железа карбоксимальтозат (Феринжект), которые в отличие от декстрана железа ассоциируются с минимальным риском развития анафилактических и других аллергических реакций [11—13]. Так, в 2011 г. были опубликованы результаты рандомизированного контролируемого исследования применения железа карбоксимальтозата пациентами с железодефицитной анемией, обусловленной воспалительными заболеваниями кишечника (FERGIcor — a Randomized Controlled Trial on Ferric Carboxymaltose for Iron Deficiency Anemia in Inflammatory Bowel Disease) [14]. В исследовании сравнивали эффективность и безопасность нового режима фиксированной дозы железа карбоксимальтозата (Феринжекта) и индивидуально рассчитываемых доз сахарата железа (СЖ) для пациентов с воспалительными заболеваниями кишечника и ЖДА. В исследование были включены 485 пациентов с ЖДА (уровень ферритина ЛИТЕРАТУРА источник Атрофия слизистой желудка — патологический процесс, развивающийся в результате воспаления. При атрофии происходит постепенное отмирание функционирующих клеток и их замена на рубцовую ткань, а затем ее истончение. Очаги атрофии могут быть обнаружены при любом гастрите, но в классификации заболеваний желудка выделяется особая форма — атрофический гастрит, для которой подобные изменения наиболее характерны. Важно, что эта болезнь является предраковой патологией. Поэтому все пациенты нуждаются в лечении и наблюдении врача. Наиболее частая локализация для атрофии слизистой оболочки желудка — нижняя треть тела или антральный отдел. Одним из главных поражающих факторов считается хеликобактерия, которая проживает ближе к пилорической зоне. На начальном этапе железистые (бокаловидные) клетки вырабатывают соляную кислоту даже с избытком. Возможно, этот процесс связан со стимулирующим действием ферментной системы бактерий. Затем синтез желудочного сока заменяется на слизь, кислотность постепенно падает. К этому времени теряется защитная роль слизистой оболочки. Любые химические вещества пищи способны причинить вред клеткам, выстилающим желудок изнутри. Токсические продукты и остатки разрушенных клеток становятся чужеродными для организма. В процесс разрушения подключается аутоиммунный механизм. На поврежденные клетки вырабатываются антитела, которые продолжают борьбу с собственным эпителием. Важную роль играет блокирование процессов восстановления. В здоровом желудке эпителиальный слой обновляется полностью каждые 6 дней. Здесь же на местах остаются старые неработоспособные клетки или они заменяются на соединительную ткань. В любом случае атрофированная слизистая не может слизью заменить желудочный сок. Происходит постепенное истончение стенки желудка. Практически орган исключается из пищеварения, повышается выработка гастрина. Пищевой комок поступает в тонкий кишечник неподготовленным, что приводит к сбою других последовательных этапов. На этом процесс не заканчивается. Наступает самый опасный период атрофических изменений: эпителий начинает вырабатывать себе подобные, но не истинные клетки. Чаще всего их можно отнести к кишечным. Они не способны вырабатывать желудочный секрет. Такой процесс называется метаплазией и дисплазией (трансформацией), предшествует раковому перерождению. Атрофированные участки на слизистой полностью восстановить невозможно, но с помощью лечения еще есть шанс поддержать оставшиеся функционирующие клетки, компенсировать недостаток желудочного сока и не допустить нарушения общего процесса пищеварения. Наиболее частыми причинами заболевания считаются: воздействие хеликобактерии и аутоиммунные факторы. Исследователи предложили выделять внешние (экзогенные) и внутренние (эндогенные) факторы поражения, способные вызвать атрофические изменения слизистой. К внешним относятся ядовитые вещества, поступающие в желудок, и нарушение питания. Токсичными для желудка являются:
Продукты питания могут превратиться в экзогенные факторы поражения, если:
К внутренним причинам относятся:
Симптомы атрофии слизистой желудка проявляются поздно, когда кислотность доходит до нуля. Чаще болеют мужчины молодого и среднего возраста. Болевой синдром отсутствует или очень слабо выражен, поэтому и обращаются к врачу в запущенной стадии процесса. Признаки атрофии не отличаются от общей симптоматики желудочных расстройств. Пациенты отмечают возникновение чувства тяжести в эпигастрии сразу после еды, временами подташнивание, отрыжку, вздутие живота, громкое урчание, неприятный запах изо рта и неустойчивый стул. На наличие проявлений признаков нарушенного пищеварения указывает:
Атрофия слизистой оболочки желудка может быть диагностирована только визуально. Ее раньше определял врач патологоанатом, хирург, а в настоящее время широкое использование фиброгастроскопической техники позволяет не только зафиксировать картину в разных отделах желудка, но и взять материал для гистологического исследования, подразделить процесс на виды, степени функциональных нарушений. Гистологическим путем выявляют инфильтрацию лимфоцитами клеток слизистого слоя, разрушение железистого эпителия, истончение стенки, нарушение складчатости. Возможно появление трещин и эрозий. В зависимости от величины пораженной территории выделяют:
источник
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ? Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день. Нельзя недооценивать роль питания при малокровии. Определенные продукты при анемии компенсируют недостаток необходимых веществ, дают организму утраченную силу и защиту от болезней. Еда поддерживает постоянный состав эритроцитов в крови, способствует синтезу гемоглобина. Особенно чувствительны к любым ограничениям в составе пищи дети и пожилые люди. О важности правильного питания при анемии говорит более привычный и выгодный для человека механизм усвоения железа и витаминов через желудочно-кишечный тракт, чем получение его из лекарств в уколах. Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Если малокровие не связано с проблемой дефицита, то лечебное питание все равно необходимо для поддержки иммунитета. Даже самые лучшие и дорогие продукты питания окажутся неэффективными, если не соблюдать требования к диете.
Судя по названию болезни, пациенту необходима коррекции железа в крови. Нужно учитывать взаимодействие железосодержащих продуктов с другими составляющими. Известно, что витамин С усиливает всасываемость железа через кишечную стенку, а жиры и кальций снижают процесс. Поэтому молочные продукты следует употреблять реже и не смешивать их с основным питанием. Напитки с кофеином и содержащие спирт, включая пиво, придется совершенно исключить из рациона, поскольку они тоже противодействуют усвоению железа. Не все согласны с пользой красного виноградного вина, но нужно считаться с его доказанными антиоксидантными свойствами. Диетологи допускают употребление в день не более 100 мл. Любые соки рекомендуется принимать только в свежеотжатом виде. Но свекольный сок не подходит под это правило. До употребления его необходимо настаивать не менее двух часов в холодильнике. Его суточная доза — полстакана, ее следует разделить на 3 приема, пить маленькими глотками. Можно смешивать с соками моркови и редьки. Считается активатором образования эритроцитов в костном мозге. Курс лечения — не менее месяца. В составе гранатового сока много витаминов, микроэлементов, что полезно при малокровии. Из 100 г зерен граната получается 60 мл сока. В день рекомендовано не более полстакана. Из-за высокой кислотности сок противопоказан людям с заболеваниями желудка. При железодефицитной анемии в пищевом составе рациона взрослых пациентов должно содержаться не менее 120 г белка, 40 г жира, 450 г углеводов. В рационе взрослого человека обязательно должны присутствовать блюда из капусты, баклажанов, кабачков, тыквы и дыни. Необходимо употреблять лук, чеснок и свежую зелень круглый год. Фрукты и ягоды содержат повышенную концентрацию витамина С. Лучше их есть свежими или в виде приготовленного отжатого сока, поскольку в варенье и других домашних заготовках чаще остается только вкус, но исчезают целебные свойства. Наиболее полезными считаются яблоки, цитрусовые, такие ягоды как калина, шиповник, земляника, черная смородина, крыжовник, черника. Во время беременности малокровие чаще всего связано с дефицитом железа и витаминов (В12 и фолиевой кислоты). Материнский организм отдает все необходимое плоду, поэтому нуждается в дополнительном восполнении железа из продуктов питания. Обязательным составляющими рациона должны стать нежирное мясо и рыба. Особенно рекомендуются блюда из печени, яйца, гречка в любом виде. Анемия у лиц пожилого возраста часто протекает на фоне хронических болезней. Возможности органов пищеварения снижены, поэтому следует не допускать переедания, кушать часто и понемногу. Пациент должен получать продукты в достаточно измельченном состоянии. Мясо в виде бульонов, тефтелей, фрикаделек, запеканки. Зелень и овощи придется добавлять в конце варки, чтобы они размягчились. Кисломолочные продукты (кефир, творог, простоквашу) рекомендуют на ужин и перед сном. Яйца в отварном виде не чаще двух раз в неделю. Из круп готовят рассыпчатую кашу. Пожилые люди плохо переносят капусту, свеклу, бобовые из-за недостатка ферментов кишечника. Поэтому блюда из них следует готовить реже. Для ребенка до года самое важное кормление — материнское молоко. Вовремя пополнять запас железа у недоношенных малышей некоторые педиатры рекомендуют на 2 недели раньше, чем у детей с нормальным весом. С 6-ти месяцев имеет значение правильное введение прикорма. В кормлении детей рекомендуется приспособиться к разнообразному питанию, а не только к «любимой каше и сосиске». Ребенок при анемии теряет значительное количество витаминов, поэтому он нуждается в продуктах, богатых витаминами А, группы В, С. При средней и тяжелой степени малокровия ограничиваются жиры. Блюда из печени и языка готовят протертыми, добавляют эти продукты в овощное пюре, кашу. Старшим детям показаны паштет, мясная запеканка. Для каш подходит гречка, ячневая крупа, овсянка. Вкус можно улучшить добавкой меда, распаренного чернослива. Компенсировать недостаток витамина А рекомендуется блюдами из морской рыбы, яйцами всмятку. Следует прекратить увлечение школьников фастфудом, чипсами. В стационаре и санаторных условиях в организации питания используются стандартные диетические столы. Пациенту с анемией назначат стол №11. Эта же диета показана больным с истощением, сниженным иммунитетом, в период реабилитации после острых инфекционных заболеваний. По содержанию в рационе максимально используются продукты, активизирующие иммунитет и кроветворение.
Соль разрешена в пределах нормы (13 г в сутки), рекомендовано достаточное количество жидкости (1,5л).
Меню делится на 5 приемов пищи.
2-й завтрак: яблоко или груша.
Полдник: разведенный гранатовый сок.
Обычную овсянку для пациента с анемией можно приготовить по особому рецепту. Надеемся, такой завтрак понравится и взрослому, и ребенку. В 2 стакана кипящей воды всыпать 1 стакан овсяной крупы, поварить, помешивая, 5–6 минут, затем добавить стакан нагретого молока, половину чайной ложки корицы и доварить до готовности. В это время приготовить (промыть и размельчить) добавочные фрукты и орехи. Это могут быть изюм, курага, чернослив, грецкие орешки. Всыпать в готовую кашу и дать настояться 15 минут. Готовьте ложки! Терапия малокровия, возможно, потребует остановки кровотечения, лечения причин заболевания. Поэтому питание при анемии — это не основной и не единственный способ терапии. Обо всех необходимых лечебных мероприятиях расскажет врач. источник Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. В организме человека находится тонкий кишечник, расположенный между желудком и толстым кишечником. Канал тонкого кишечника участвует в процессе переработки пищи.
Краткий ввод в анатомию. Тонкая кишка — первый, самый длинный участок желудочно — кишечного тракта человека, который является лабораторией организма. Внешне канал тонкого кишечника выглядит как трубка, длина которой от 2 до 4 метров. Диаметр тонкой кишки незаметно сужается, сначала он равен 4 — 6 см, затем 2,5 — 3 см. Тонкая кишка начинается от сфинктера желудка, заканчивается переходом в толстый кишечник. По всей протяженности органа вырабатывается секреция, участвующая в процессе пищеварения. В отделе пищеварительного тракта, под воздействием химических элементов, выделяемых кишечником, поджелудочной и селезенкой, осуществляется предварительное расщепление поступившей еды на энергетические, строительные вещества. Здесь заканчивается химическая обработка пищевой массы. Смешиванию и передвижению продуктовой смеси помогает регулярное сокращение мышц в стенках органа. В тонком кишечнике вся длина подразделяется на отделы. Согласно анатомии организма, выделяют три части. Двенадцатиперстная кишка — начальный участок, протяженностью 21 см (12 указательных пальцев). Петлей двенадцатиперстная кишка охватывает поджелудочную железу, визуально похожа на букву «С». Участок состоит из четырех частей: Верхней частью начинается орган возле сфинктера желудка — петля, протяженностью около 4 см. Она постепенно переходит в нисходящую, которая огибает основные органы: печень, желчный проток. Дальше направляется вниз, придерживаясь правой стороны. На уровне третьего позвонка поясничного отела поворачивает влево, создавая нижний загиб, окружая печень, почку. Общая длина нисходящей части около 9 см. В этом же месте, начиная от поджелудочной и до нисходящей части, расположен желчный проток. Вместе с панкреатическим они входят в тонкий кишечник через сосок. Следующий участок заполняет полость возле третьего поясничного позвонка в горизонтальном положении. Направляясь вверх переходит в восходящую. Вверху брюшина с левой стороны занята тощим кишечником. Состоит он из 7 петель, которые спереди закрывает большой сальник. Сзади они примыкают к тонкой стенке брюшной полости. С правой стороны, внизу брюшная полость заполнена третьим отделом, продолжительностью до 2,6 метров. Завершающие петли спускаются в углубление малого таза, примыкают к мочевому, матке и заключающей части пищеварительного тракта (прямая кишка).
Структура стенок одинакова у всего органа, кроме двенадцатиперстной кишки. Рассмотрим подробно сколько слоев у стенок:
Выполнение не одной задачи в организме человека, а сразу нескольких берет на себя тонкая кишка. Подробно о каждой:
Проблемы с опорожнением (запор, жидкий стул), нарушение микрофлоры указывают на отклонения в работе тонкого кишечника. Симптомы болезней тонкой кишки схожи: боли в животе, расстройство, метеоризм, запор. Опорожнение может происходить несколько раз на день. В кале видна слизь, жирная структура, непереваренные частицы еды. Одними из частых заболеваний являются:
Существует множество разновидностей гастрита, при этом атрофическая его форма считается одним из самых тяжелых проявлений хронического гастрита. Степень тяжести заболевания обусловлена множественными и необратимыми поражениями желудка. Что такое атрофический гастрит, каковы его симптомы, может ли быть назначено лечение патологии народными средствами – об этом и пойдет речь в данной статье.
С точки зрения классификации гастритов, атрофическая его разновидность является одной из самых последних стадий заболевания, которое поражает слизистую желудка, нарушая его целостность. Специфика этой формы заболевания заключается в том, что поражение желудочного эпителия затрагивает большую часть париетальных клеток, отвечающих за выработку фермента, способствующего усвоению витамина В12. Но основная функция обкладочных (париетальных) клеток – выработка соляной кислоты, именно здесь сконцентрированы железы, непосредственно её продуцирующие. Поэтому атрофия этого эпителиального слоя ведет к существенному уменьшению кислотности ЖС и к возникновению дефицита в организме витамина В12 (состояние, известное как мегалобластная анемия). При этом наблюдается критическое для желудка утончение слизистой, являющейся своеобразным «экраном» между желудочным соком и клетками самого желудка. Причины перерастания хронической формы гастрита в атрофическую могут быть разными, от аутоиммунных отклонений до деятельности патогенной бактерии Helicobacter Pylori, единственной, для которой сильно кислая среда полости желудка не является смертельной. Атрофический гиперпластический гастрит считается предшественником рака желудка при условии отсутствия должного лечения патологии. Было бы неправильным полагать, что если это разновидность хронического гастрита, то эта болезнь поражает преимущественно пожилых людей. Сегодня гастрит считается самым молодым из массовых заболеваний (а что оно массовое, сомневаться не приходится – по некоторым данным, им страдает до 50% населения). Нередки случаи диагностирования атрофического гастрита у детей, не щадит это заболевание и женщин. Среди главных провокаторов развития нарушений в работе пищеварительного тракта называют огрехи питания и стрессы. В развитых странах культура потребления еды неуклонно снижается – фастфуд, «перекусы» на ходу, пища, отравленная нитратами, генномодифицированные продукты – факторы, которые не только вызывают ожирение, но и приводят к многочисленным нарушениям в работе ЖКТ, поэтому лечению гастритов необходимо уделять максимум внимания.
Хронический атрофический гастрит хорошо поддается лечению народными средствами, но проблема заключается в том, что на начальных стадиях болезни её симптомы либо малозаметны, либо трактуются как рутинное временное недомогание. Поэтому в отношении атрофической формы болезни врага нужно знать в лицо. Итак, симптомы атрофической формы гастрита:
Но для этой формы болезни в некоторых случаях характерно практически полное отсутствие болевого синдрома, поэтому любой дискомфорт в области желудка и даже снижение аппетита должны стать сигналом о необходимости визита к врачу. Терапия любых форм гастрита подразумевает сочетание медикаментозного лечения и диеты – считается, что именно таким образом можно достигнуть желаемого эффекта с минимальными потерями для организма, а значит – без существенного ухудшения качества жизни. Атрофическая форма болезни характеризуется снижением уровня кислотности ЖС, и это её отличие от большинства других видов гастритов, для которых характерна повышенная секреция соляной кислоты. В случае уменьшения кислотности желудка количество тяжёлых осложнений выше, а при существенной атрофии слизистой говорить о полном восстановлении функций желудка, увы, не приходится. Это означает, что даже в период ремиссии нужно будет ограничивать себя в еде, поэтому стоит ознакомиться с принципами диетического питания, используемого при лечении и профилактике атрофического гастрита.
Пациенты, страдающие хроническим гастритом в атрофической форме, часто испытывают чувство голода даже при условии потребления достаточного количества продуктов. Это вызвано тем, что ферментная функция желудка заметно снижена, желудочный сок не справляется с перевариванием номинального объёма пищи, и значительная часть питательных веществ просто не усваивается в желудочно-кишечном тракте. Цель диеты при атрофическом гастрите – стимулирование выработки дополнительных объёмов соляной кислоты и, конечно же, снижение нагрузки на пищеварительный тракт, минимизация раздражающего воздействия пищи на слизистую. При этом питание должно быть сбалансированным и содержать все необходимые компоненты, требуемые для нормальной жизнедеятельности организма (включая минеральные вещества, витамины, углеводы, белки, соли, сахара, жиры). Главный принцип диеты при гастрите – пища должна быть легкоусвояемой, чтобы минимизировать энергозатраты желудка на переваривание и снизить раздражающее воздействие твёрдых кусочков пищи на воспалённую слизистую. Другими словами, из меню следует исключить продукты, богатые соединительными тканями и трудноусвояемой клетчаткой, нужно отказаться от жирной, острой, слишком солёной пищи, от алкоголя, газированных напитков, любых консервов, включая домашнюю консервацию. Каши и другие гарниры следует готовить на воде и на пару, используемые в первых и вторых блюдах, а также закусках продукты нужно максимально фрагментировать, желательно – до кашицеобразного состояния. Овощи следует употреблять только в хорошо разваренном виде. Количество приёмов пищи нужно увеличить минимум до 5 – 6, соответственно уменьшив дозировку блюд. При снижении кислотности желудка важное значение имеет внешний вид блюд – они должны быть аппетитными, чтобы стимулировать секрецию желудочного сока. Не следует забывать и о том, что при недостатке соляной кислоты создается более благоприятная среда для размножения бактерий, в том числе патогенных, поэтому вопросам личной гигиены и санобработке продуктов следует уделять максимум внимания. Обострение гастрита требует лечения болезни в условиях стационара, но хронические формы, включая атрофический гастрит, могут лечиться в домашних условиях, и большое значение в этом процессе имеют народные средства. Ни один гастроэнтеролог не будет запрещать их использование, но принимать их нужно только на основе консультаций, которые предоставит лечащий врач. Облегчить состояние помогут самые эффективные народные средства для лечения атрофического гастрита. Итак, перечислим основные рецепты народной медицины, используемые для лечения атрофического гастрита. Это растение содержит вещества, усиливающие секрецию ЖС, оказывающие общеукрепляющее действие, облегчающие переваривание и усвоение пищи в ЖКТ, предотвращающие появление желудочных расстройств. Настойку применяют и для лечения других разновидностей гастритов, характеризующихся пониженной кислотностью, с её помощью лечат воспалительные процессы в лёгких и ВДП, а также патологии системы кровообращения (компоненты растения оказывают стимулирующее воздействие на выработку костным мозгом красных кровяных клеток).
15 грамм измельченного аирного корня смешивают со 100 граммами пчелиного мёда и заливают 1 литром качественного коньяка. Полученную смесь выдерживают на протяжении полутора месяцев в хорошо освещаемом солнцем месте. После этого жидкость процеживают и помещают на полгода в подвал для окончательно дозревания. В крайних случаях допускается пропустить второй этап. Способ применения: дважды в день перед приёмом пищи по чайной ложке аирной настойки. Не существует в природе растений, обладающих всем необходимым для лечения конкретной болезни комплексом полезных компонентов. Поэтому так популярны травяные сборы, состав которых «заточен» на конкретную патологию. Есть такие сборы и для лечения атрофической формы гастрита. Как лечить атрофический гастрит такими народными средствами, мы расскажем на примере двух популярных рецептов. Данная рецептура считается одной из наиболее эффективных. Её ингредиенты:
Травяной сбор перемешивается и заливается водой из расчета стакан жидкости на чайную ложку смеси. Доводим смесь до кипения и настаиваем на протяжении 10 – 15 минут, процеживаем, после остывания помещаем в холодильник. Употреблять в холодном виде за 45 – 60 минут до приёма пищи.
Смешиваем все травы, заливаем кипятком из расчета стакан жидкости на столовую ложку смеси, настаиваем на протяжении трёх часов в закрытой посуде, процеживаем. Способ употребления: за 30 – 40 минут перед едой по стакану травяного настоя трижды в день. При атрофическом гастрите рекомендуется принимать не менее трёх месяцев. Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Эта лесная ягода обладает комплексным лечебным воздействием: эффективно лечит диарею, снимает кишечные боли, оказывает заживляющее действие на слизистую желудка, деактивирует в желудке Helicobacter Pylori. Способ применения: перетёртую с сахаром чернику принимать утром за 10 – 15 минут до завтрака по чайной ложке. Внимание! Черничное варенье для лечения гастрита не годится, поскольку при термической обработке ягоды большинство полезных компонентов разрушается.
Этот экзотический фрукт трудно назвать исконно народным, но его лечебные свойства общеизвестны. В случае гастрита он оказывает мягкое обволакивающее действие на слизистую, уменьшая воспалительные процессы. Рекомендуется принимать ежедневно в качестве десерта. Лечение атрофического гиперпластического гастрита народными средствами предполагает также использование других популярных рецептов, самыми известными из которых можно назвать отвар шиповника, настой ромашки, отваренные семена укропа, настойка из семян тмина, смесь овощных соков (свекольного+капустного, или картофельного+морковного+капустного). Пренебрегать народными средствами при лечении гастрита в атрофической форме не следует – они действуют намного мягче, чем лекарства, и не обладают столь большим количеством побочных эффектов, поэтому являются альтернативным способом длительной терапии этого опасного недуга. Полип желудка – это опухоль. Какие эвфемизмы не подбирались бы для обозначения – это опухолеобразное образование, доброкачественное разрастание. Полип желудка является опухолью, которая растут на внутренней стенке и появляется в его просвете. Это собирательный термин для полипов различной формы – круглых и овальных, грибовидных и сосочковидных, сидящих на разложистом основании или колеблющихся на тонкой ножке. Полипы в желудке может быть разных оттенков серой и красной цветовой гаммы, и, в зависимости от количества железистых клеток, входящего в него, мягким или более плотным. Появляются опухолевидные новообразования чаще у мужчин, чем у женщин и могут быть от полутора до 6 см. Единичные полипы встречаются чуть реже множественных, кучкующихся друг возле друга. Примерно один из 5 полипов способен перерасти в онкологию, поэтому не стоит относиться к ним, как к неприятному, но безобидному явлению. Причины возникновения негативного процесса носят настолько разнообразный характер, что их можно в равной степени считать для желудка и возрастной, и инфекционной и генетической патологией.
Было предпринято несколько попыток классифицировать, чтобы упорядочить полученные знания о патологическом явлении. По строению полипы подразделили на несколько категорий:
По морфологическому типу строения их подразделили на несколько подтипов:
Место расположения доброкачественного новообразования желудка привело к дифференциации по территориальному признаку. Их можно делить по локализации возникновения: в кардиальном, антральном или привратниковом отделе желудка, (антруме, пилории или кардиуме).
Общепринятой классификации, такой, которую использовали бы все медицинские школы, не существует, как и четкой, включающей все признаки патологии, и дающей возможность составить представление о дислокации, характере и форме доброкачественного образования. 35% полипов диагностируются в размерах от 10 до 20 мм, из них 30% не достигают 10 мм. Гигантские полипы, (около 60 мм) могут встречаться в 7% выявленной патологии. Полипоз (множественные образования полипов) встречаются в 10% случаев, обнаруженных клиническими исследованиями. Русский врач Кронид Федорович Славянский был первым отечественным медиком, который оставил о полипах желудка фактические письменные данные. А Василий Парменович Образцов первым в истории медицины поставил верный диагноз полипы желудка на основании рентгеновского исследования, наблюдения за больным и лабораторных анализов. Этиологические поводы возникновения негативных разрастаний слизистой носят множественный характер, и не всегда поддаются четкому определению. Поэтому причины их появления делят на несколько условных категорий:
Причины, которые повлияли на рост желудочного образования, могут усиливаться возрастными изменениями и неправильной пищей. В желудке человека могут кумулировать сразу несколько факторов от вдыхания табачного дыма до радиационного облучения, по отдельности, не приводящие к появлению полипа. Поэтому полипоз и возникает в определенном возрасте, при частом наличии вредных привычек и употреблении вредной пищи. Одной причины возникновения, как таковой, не существует, если речь не идет о наследственном характере явления и специфических аномалиях. Полипы на генном уровне (болезни Пейтца-Егерса, Гарднера) возникают в любом случае. Инфицирование бактерией Helicobacter pillory и вирусом папилломы – причины тоже распространенные. Язва желудка и 12-перстной кишки часто приводит к возникновению эрозии, спровоцированной бактериями, обитающими в желудке, и на фоне повреждений слизистой возникает полипоз. К внешним негативным поводам современная медицина относит радиационное излучение. Полип в этом случае – прямое следствие воздействия потоков фотонов и ионов, оказывающих разрушительное влияние на слизистую оболочку желудка. Прием лекарственных средств (особенно нестероидных противовоспалительных препаратов), при длительном и некорректном употреблении опасно влияет на эпителиальные клетки органа, и часто становится основным провоцирующим фактором. К нему в желудке добавляется вредная пища, алкоголь и табачный дым. Сами они не могут спровоцировать ни рост полипов, ни опухоль, но могут привести к образованию фиброзной структуры. Она и становится основанием для развития патологии. Симптомы полипоза в организме человека могут проявляться совокупностью признаков. На практике характер проявления полипа зависит не только от единичной или множественной природы образования, но и от возраста больного, гистологического строения, размеров и локализации. Симптомы полипа проявляются в диспепсических и болевых ощущениях, нарушении эвакуации и чувстве перманентного распирания. Полип приводит к кровотечениям и анемии, если его не подвергают должному лечению.
Полип, возникающий на фоне атрофического гастрита или язвенной болезни, — следствие основного заболевания, и его обычно сопровождают симптомы, характерные и для основного заболевания:
Симптомы диспепсического ряда – диарея и запор, которые сменяют друг друга. В совокупности признаки полипа могут проявляться в стертой форме и не выраженно, потому что болезнь развивается постепенно. Поздняя диагностика часто обусловлена тем, что симптомы манифестируют периодически, и больной не придает особого значения их проявлениям, путая с обычным расстройством желудка. Чувство распирания может возникать как непосредственно после еды, так и через некоторое время, через час-полтора, и это тоже сбивает с толку. В этом случае распирание или полнота, которые ощущает больное – следствие уменьшения желудочного объема из-за полипа. Он раздражает нервные окончания, расположенные в серозной оболочке, растянутой опухолеобразным образованием. При отсутствии медицинских знаний симптомы этого ряда редко истолковываются в пользу негативного диагноза и расцениваются как некачественность пищи, несварение желудка или переедание. Кровотечение – характерный признак манифестирующей патологии, который дают и маленькие, и большие полипы желудка. Наиболее часто к кровотечениям приводят полипы в форме гриба, распространённое название которых – полипы на ножке. Частота осложнений в виде кровотечения обусловлена специфическим строением опухолевых образований. Полипы растут на ножке, как грибы, и это тонкое основание может перекручиваться и повреждаться (рваться), что и провоцирует кровотечение. Полипы на толстой ножке, которую чаще называют основанием, тоже могут кровоточить, но случается такое намного реже. В желудке может кровоточить любой из типов патологии, но это связано уже не с разновидностью и не дислокацией опухоли на основании-ножке, а с тем, что ткани разрастания могут некротизироваться, это приводит к повреждению расположенных в них сосудов, и полип становится источником кровотечения. У этого симптома есть свои, особенные признаки, дающие основания для диагностики полипа – мелена (черный стул), рвота, напоминающая по цвету кофейную гущу, бледность кожи. Кровотечение в желудке сопровождается ускорением пульса, снижением артериального давления, отделением липкого и обильного пота на поверхности тела, если крови потеряно значительное количество. Такие состояния чреваты развитием геморрагического шока и опасны. Последствия обильных кровотечений могут обернуться даже острой почечной недостаточностью, перебоями не только в работе желудка, но и дыхательной системы, и головного мозга. Нарушение желудочной эвакуации заключается в задержке пищи в желудке дольше положенного времени (от 2 до 4 часов). Такое явление обычно наблюдается, если полип находится в пилорическом отделе. Не покидая желудок в положенное время, еда подвергается процессам брожения и гниения. Застой в желудке пищи сопровождается дурным запахом изо рта, иногда зловонной рвотой и длительными болями в эпигастрии. Когда из желудка выходит рвота, это на начальной стадии происходит эпизодически, но с развитием заболевания случается все чаще. Перекрытие привратника полипом – явление опасное, и рвота со временем становится обильной, зловонной и частой. Анемия – это следствие кровотечений, особенно если они происходят постоянно и приводят к значительной потере крови. Кровоточивость полипов даже в незначительном количестве, но имеющая постоянный характер, приводит к латентной утрате. Из желудка с кровью уходит значительное количество эритроцитов и гемоглобина, периодические головокружения и тошнота (то, чего пациент не может не заметить) продолжаются. Появляется бледность кожи, ломкость ногтей, волосы становятся тусклыми. Лечение анемии в данном случае не дает результатов, потому что потеря крови продолжается, опухолевое образование желудка прогрессирует, успешно прикрываясь симптомами основных болезней органов пищеварения (гастрита, язвы желудка или 1-перстной кишки). Главную опасность полипоза представляет отсутствие четко выраженных симптомов полипа, не характерных для картины распространенных болезней пищеварительных органов, а типичных для развивающейся патологии. Особенно опасны аденоматозные образования, при которых отсутствие отличительных признаков может привести к перерождению и раку желудка. Все симптомы присущи распространенным заболеваниям, и могут даже специалистом расцениваться как гастрит или язва желудка. Диагностика болезни и ее обнаружение на ранней стадии помогают не только дифференцировать рост полипов и патологии ЖКТ, но и избежать возможных онкологических процессов. Для выставления достоверного диагноза полипоза желудка специалисты используют несколько проверенных методов, которые применяются с помощью специальной аппаратуры:
Полипы наиболее часто выявляют рентгенологическим исследованием с применением контрастного вещества. Определить присутствие полипов помогает сульфат бария. В норме он визуализирует равномерное заполнение стенок желудка: полип, присутствующий на слизистой, создает дефект наполнения, из-за отсутствия возможности проникновения сульфата к стенке желудка. Двойное контрастирование (в дополнение к барию вводится воздух) позволяет, кроме целостности, оценить и эластичность стенок желудка. Перед контрастным исследованием делается обзорная рентгенограмма, затем пациент выпивает бариевую смесь. Обследование желудка проводится в нескольких положениях больного (стоя, лежа на боку и на спине) для получения объективных результатов. Это позволяет исключить диагностические ошибки, потому что сульфат бария равномерно распределяется и контрастирует всю полость желудка. Эндоскопическое исследование проводится с помощью эндоскопа — гибкой трубки, на одном конце которой — оптическая система для исследования желудка. Второй конец снабжен окуляром, позволяющим врачу не только видеть желудочные стенки, но и визуализировать полип. Конкретно в случае предположительного полипоза используется метод гастроскопии. Эндоскоп вводится через рот, а в желудке оказывается, пройдя через полость пищевода. Во время гастроскопии врач может не только диагностировать образование, но и делать небольшие операции по удалению, или брать маленькие кусочки биоматериала для проведения биопсии обнаруженного полипа. Даже если патологии не обнаружилось, эндоскопия позволит врачу обследовать и диагностировать общее состояние слизистой желудка. Лабораторные анализы крови необходимы для информации о количестве крови, выделяемой с калом и состоянии форменных элементов. Лечение невозможно ни прогнозировать, ни назначать, не зная, на каком уровне находятся эритроциты, тромбоциты и лейкоциты. Лечение невозможно и без знания скорости оседания тромбоцитов в организме, уровня гемоглобина, наличия или отсутствия анемии. Это необходимая информация и при такой болезни, как полипоз, и при любой другой, и любой врач назначает лечение, только располагая данными общего анализа крови. Определение инфицирования бактериями Helicobacter pillory проводится на основании нескольких научных тестов:
В проведении ПЦР используется сыворотка крови, кал и слюна. Только после того, как диагноз полипы достоверно установлен и подтвержден различными методами исследований составляется врачебный протокол. Врач назначает лечение на основании полученных данных об этиологии, характере разрастания, величине, локализации и форме обнаруженных полипов. Существует 2 метода устранения опухолевых разрастаний, которые избираются на основании проведенной диагностики. Это традиционный (консервативный) метод, осуществляемый без инвазивного вмешательства с помощью медикаментозных средств и диеты, и лечение оперативным вмешательством (удалением) существующего патологического выроста. Консервативный метод превалирует в избранной тактике лечения полипов, если обнаруженное образование носит одиночный характер и достигло небольшого размера. Врач назначает лечение, в которое входит избирательная диета, прием медикаментов, дробное питание. Избирательная тактика при таком полипе желудка состоит в тщательном мониторинге состояния и эндоскопических исследованиях, проводимых два раза в год. Динамика полипа, его увеличение в размере, появление других опухолевых образований на слизистой, служит поводом для перехода на оперативное лечение. Операция рекомендуется в тех случаях, когда полипоз носит множественный характер, или это аденоматозный полип. Консервативный метод предусматривает принятие обволакивающих препаратов, употребление во время диеты продуктов, не вызывающих раздражения в желудке, исключающих появление метеоризмов и вздутия. Дробное питание небольшими порциями исключает повреждение полипов кусками пищи. Рекомендуется исключить употребление кофе, газированных и алкогольных напитков, кислых фруктов. При лечении полипа рекомендуется по возможности избегать жирной, жареной, соленой и маринованной еды, с большим количеством специй и уксуса, раздражающей полипы и провоцирующей негативные процессы в пищеварительном тракте. Продукты предпочтительнее запекать или отваривать. Оперативное лечение все же оказывается необходимым методом в большинстве случаев, но удаление может производится только на основании определенных показаний и анализов. Именно они определяют будет ли это малоинвазивная эндоскопия или классическая операция. Полип привратника, который встречается почти у 70% больных, будучи распространенным заболеванием, почти всегда предусматривает лечение оперативным удалением. Он обычно носит гиперпластический характер, развивается на фоне наличествующего гастрита (полип привратника в виде шарообразного или грибообразного тела на ножке), или является аденоматозным и представляет собой потенциальную угрозу малигнизации. Полип привратника на ножке может легко вызвать кишечную непроходимость, пройдя через 12-перстную кишку. Поэтому лечат опухолеобразное образование привратника преимущественно с помощью оперативного вмешательства. Полипэктомия в современных условиях проводится с помощью эндоскопических техник. Ими осуществляют лечение крупных и множественных образований, аденомы, через пищеводный доступ, задействуя при этом лазер. В сложных случаях, когда требуется резекция, полип удаляют обычным хирургическим методом, делая разрез брюшины. Появление полипов в желудке – явление крайне серьезное. Оно провоцирует не только нарушение пищеварения и доставляет этим проблемы, как принято считать в широком понимании слова. Анемия, кровотечения, защемление ножки, риск перехода в новообразование, застой пищи, гнилостная рвота — это лишь небольшой перечень ожидаемых неприятностей. Риск состоит в способности единичного случая переходить в множественные образования. Лечение одного не только проходит легче, но и меньше чревато рецидивами (вырастанием новых образований). От их рецидивов не спасают даже профилактические меры в широком спектре, если лечения не было, или оно проводилось некорректно и несвоевременно. Обращение к врачу за консультацией и установлением причины, провоцирующей нарушения деятельность желудочно-кишечного тракта на ранних стадиях заболевания, когда симптомы еще носят стертый характер — единственный способ избежать подобных осложнений и сохранить здоровый организм. На этом этапе можно обойтись минимальными затратами средств и усилий. источник |
 Тонкий отдел кишечника участвует в важном процессе усвоения пищи.
Тонкий отдел кишечника участвует в важном процессе усвоения пищи. Болевые ощущения в области желудка
Болевые ощущения в области желудка Фастфуд — один из провокаторов гастрита
Фастфуд — один из провокаторов гастрита Пища при гастрите должна быть легкоусвояемой
Пища при гастрите должна быть легкоусвояемой Настойка из аирного корня помогает при гастрите
Настойка из аирного корня помогает при гастрите Травяной сбор хорошо помогает снять симптомы гастрита
Травяной сбор хорошо помогает снять симптомы гастрита Черника и банан обладают целебными свойствами
Черника и банан обладают целебными свойствами