Медики выделяют ряд тяжелейших осложнений заболеваний ЖКТ. Если гемоглобин при язве желудка резко снижен, это свидетельствует про анемию. Патология может быть вызвана разными факторами, но при заболеваниях желудочно-кишечного тракта она чаще всего провоцируется недостаточностью в организме железа, фолиевой кислоты и цианокобаламина. Это является следствием дефицита их всасывания в желудке, а также собственно желудочными кровотечениями при прободных и пенетрирующих в другие органы язвенных дефектах.
Малокровие — комплексный синдром, который включает гематологические нарушения вследствие уменьшения уровня красного пигмента крови (гемоглобина) и клеток, содержащих его (эритроцитов). Как результат, возникает кислородное голодание тканей всех органов и систем. Причинами анемии могут быть внешние и внутренние факторы.
Чаще всего анемия развивается вследствие кровопотери. Она наступает как в результате ранения кожных покровов и находящихся глубже тканей, так и при дефектах внутренних органов. В свою очередь, при язвенной болезни такое малокровие делится на острое и хроническое (вследствие непрекращающегося кровотечения).
Именно к этому виду анемий относится токовая при язве желудка и двенадцатиперстной кишки. Кровотечение происходит из дефекта слизистой стенки. Язва может перфорировать и пенетрировать в прилежащие органы, что вызывает обильную кровопотерю.
Причинами ее могут быть наследственные и приобретенные факторы. Генетически обусловленные нарушения образования в организме красного пигмента — гемоглобина, дефицит поступления железа, фолиевой кислоты или витамина B12 (цианокобаламина) с пищей. Кроветворение нарушается при опухолях спинного мозга (апластические и гипопластические анемии). Отдельно выделяют дизэритропоэз, когда нарушается собственно деление эритроцитов.
Этот вид малокровия связан с ускоренным разрушением эритроцитарных клеток. Явление бывает наследственным и приобретенным. Причиной становятся слабая мембрана эритроцитов, нарушение их ферментативного состава, аутоиммунные процессы, поражение малярией. Клетки крови могут разрушаться при их механическом повреждении прямо в сосудах. К таковым относится маршевая анемия, когда у солдат, шагающих в ногу в неудобной обуви, в конце дня обнаруживались кровоподтеки на ступнях.
Язвенная болезнь желудка сопровождается малокровием по двум причинам:
- Язва практически всегда развивается на фоне гастрита, который сопровождается нарушением всасывания железа и витаминов (цианокобаламина и фолиевой кислоты), отвечающих за образование эритроцитов. Их процентное соотношение в крови снижается, что и обуславливает анемию.
- При обострении язвенной болезни, из дефектов слизистой начинается кровотечение. При этом анализы покажут снижение гемоглобина и эритроцитов, а испражнения могут приобрести темную окраску (мелена). Это опасное состояние, поскольку кровопотери могут достигать большого объема.
Вернуться к оглавлению
Среди главных признаков язвенной анемии выделяют:
- Головокружение вследствие дефицита кислорода, поступающего в мозг. Обусловлено это состояние снижением количества клеток, переносящих его.
- Повышение частоты сердечных сокращений (ЧСС). Сердце пытается компенсировать недостаток крови.
- Снижение артериального давления. Несмотря на старания сердечной мышцы, объем циркулирующей крови недостаточный.
- Слабость и бледность, за которыми может следовать потеря сознания.
- Металлический привкус во рту.
- Мелькание мушек перед глазами, что свидетельствует про гипоксию зрительного нерва.
Вернуться к оглавлению
Анемия вследствие кровопотери из язвенного дефекта в желудке сопровождается:
- Рвотой содержимым, напоминающим кофейную гущу. Такого цвета рвотные массы приобретают вследствие влияния на кровь соляной кислоты желудка с образованием солянокислого гематина. К нему примешивается свежая кровь.
- Испражнениями черного цвета (мелена). Механизм: превращение гемоглобина в гемин под действием соляной кислоты желудочного сока и всевозможных желудочно-кишечных ферментов.
- Болевыми ощущениями в эпигастральной области.
Вернуться к оглавлению
Помимо лечения основного заболевания с помощью медикаментозных препаратов (лекарства, снижающие кислотность желудка и антибиотики, уничтожающие возбудитель Helicobacter pylori), и операций (в сложных случаях) прибегают к восполнению собственно кровяных телец и красного пигмента. Для этого применяют препараты железа «Феррум Лек», «Актиферрин», «Мальтофер», фолиевой кислоты, цианокобаламина, а также придерживаются специальной диеты.
В рационе должно быть достаточное количество мяса, из него человек берет как можно больше полезных веществ и железо для кроветворения. Чтобы повысить гемоглобин и поднять эритроциты, подойдет говядина. Также в рацион включают орехи, грибы, морепродукты. Пища должна быть богатой железосодержащими овощами и фруктами: картофель, помидоры, зелень, яблоки, гранаты, абрикосы, бананы и персики. Из напитков рекомендуется отвар из шиповника и какао.
источник
В последние годы мы уже немного забыли о таких тяжелых проблемах со здоровьем, как язвенная болезнь желудка и двенадцатиперстной кишки. Во многом это объясняется ставшими действительно лучше средствами диагностики и новыми препаратами для лечения. Тем не менее, большое количество людей продолжают страдать от язв в желудке. А количество новых выявляемых случаев рака желудка в России составляет 40.000 каждый год, из них 51% людей умирает в течение года.
Именно из-за того, что огромное количество людей в нашем современном мире продолжает умирать по причине плохо вылеченной язвы в желудке, я и пишу на эту тему. К большому сожалению, по симптомам самостоятельно отличить язву в желудке от банального гастрита практически невозможно до тех пор, пока не появятся опасные для здоровья осложнения – кровотечение из желудка, разрыв желудка или перерождение язвы в опухоль. Но тогда уже поздно!
Поэтому даже при «обычных» на первый взгляд симптомах, таких как тяжесть и дискомфорт вверху живота, легкие болезненные ощущения вверху живота, изжога, отрыжка – обязательно нужно, чтобы врач осмотрел живот. После этого станет более ясно, есть ли опасность и риски развития язвы, нужно или не нужно делать гастроскопию, и возможно, сразу можно будет начать лечение.
Язву обязательно нужно лечить! Только не сами, а у врача! Кроме того, нужно лечить не только язву, но и вызывающие ее причины!
Почему? Потому что, язва фактически представляет собой большую и глубокую рану на стенке желудка. Конечно, оттуда выделяется какое-то количество крови. Это может быть и большое кровотечение, которым будут заниматься уже хирурги, и вам самим захочется вызвать скорую помощь. Или это может быть небольшое «подкравливание», которое приводит к значительной потери крови, железа и гемоглобина из организма.
Длительная потеря небольших количеств железа не успевает, ни при каких условиях, восполниться из пищи! Поэтому дефицит железа в организме накапливается. Появляется слабость, усталость, утомляемость, снижается внимание, кожа становится бледной. Могут даже начать ломаться ногти или выпадать волосы. А вот эти симптомы уже никто не будет связывать с язвой и анемией.
Возникает порочный круг. Язва приводит к потере железа, без железа язва не может зажить даже при лечении. Кроме того сама язва и воспаление в желудке препятствуют поступлению железа в организм. И понеслось – у кого на сколько железа хватит?!
Лечить анемию при язвенной болезни нужно обязательно, поскольку дефицит железа будет ухудшать заживление слизистой оболочки желудка и самого язвенного дефекта. Все препараты железа, существовавшие до недавнего времени имели побочные эффекты на желудок. И врачи находились в тупике – нужно восполнить уровень железа в организме, а когда мы его добавляем, ситуация в желудке ухудшается.
До недавнего времени было так, пока не появилось первое лекарство с железом, не оказывающее побочных эффектов. Это железо, заключенное в специальную липосомальную оболочку (препарат Сидерал Форте). Им можно восстановить уровень железа в организме, даже при язве в желудке, двенадцатиперстной кишке, и даже в толстом и тонком кишечнике (например, при хроническом колите).
И лечение анемии должно проводиться одновременно с лечением самой язвы. Для этого существует много разных вариантов лечения, в том числе лекарства, снижающие выработку соляной кислоты в желудке. Одним из наиболее эффективных средств, позволяющих значительно быстрее заживить язву, является Ребамипид. Он стимулирует выработку наших собственных противовоспалительных и заживляющих веществ простагландинов. Поэтому «зарастание» или рубцевание язвы происходит быстрее.
Если же при обследовании выявили злобную бактерию Хеликобактер, тогда обязательным будет прием 2-х антибиотиков, чтобы убрать ее из организма.
Но лучше, безусловно, беречь желудок. Ешьте регулярно и не терпите чувство голода! Не кушайте очень большие порции, избегайте избытка жирного, жареного в масле, копченого, маринованного и острого.
Сергей Вялов, врач-гастроэнтеролог в GMS Clinic, к.м.н. Член Американской гастроэнтерологической ассоциации (AGA) и Российской гастроэнтерологической ассоциации (РГА)
источник
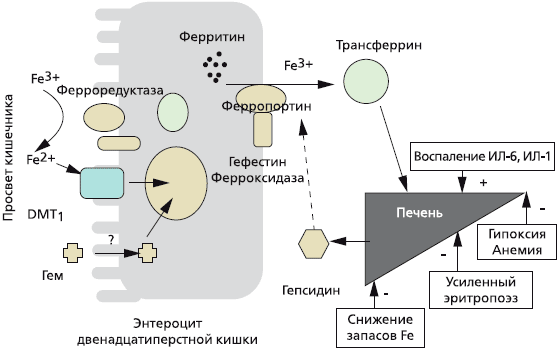
Железодефицитная анемия – наиболее частая форма анемий в гастроэнтерологии, и причиной ее развития являются кровотечения, нарушения всасывания железа, диетические ограничения. Ряд хронических заболеваний пищеварительной системы сопровождается развитием анемии различной степени тяжести. Анемия может являться первым признаком основного заболевания, в частности, опухолевого процесса пищевого канала, а также быть причиной снижения качества жизни пациентов.
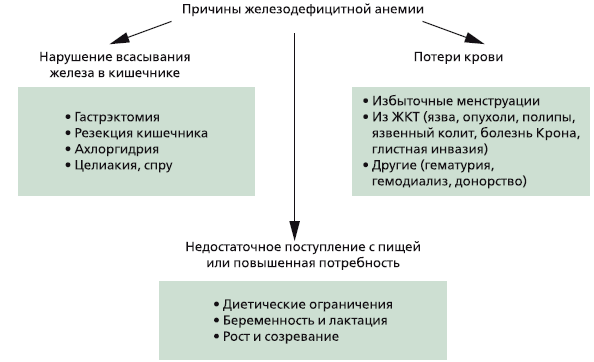
Выделяют три глобальные причины развития дефицита железа в организме:
- Недостаточное поступление с пищей или повышенная потребность.
- Нарушение всасывания железа в кишечнике.
- Хронические потери крови.
Заболевания желудочно-кишечного тракта являются одной из основных причин развития железодефицитной анемии, что обусловлено нарушением всасывания железа в кишечнике или его потерями вследствие эрозивно-язвенных, опухолевых или аутоиммунных воспалительных поражений слизистой оболочки кишечника.
Перечень заболеваний пищеварительного тракта, сопровождающихся развитием анемии, достаточно широк. Причиной железодефицитных состояний часто выступают болезни верхних отделов желудочно-кишечного тракта и толстой кишки.
Одной из важных причин развития железодефицитной анемии является нарушение процессов всасывания железа в двенадцатиперстной кишке и проксимальном отделе тощей кишки. Различные заболевания тонкой кишки, сопровождающиеся синдромом мальабсорбции (энтерит, амилоидоз, целиакея, идеопатическая стеаторея), а также оперативные вмешательства на желудке и тонкой кишке (состояние после тотальной гастроэктомии, субтотальной резекции желудка, ваготомии с гастроэктомией, резекция тонкой кишки) приводят к развитию дефицита железа.
Накапливаются данные о потенциальной связи инфекции H. pylory с железодефицитной анемией, которая может быть следствием скрытых кровотечений при эрозивном гастрите и язвенной болезни, нарушение всасывания железа при хеликобактерном атрофическом пангастрите, а также снижения содержания аскорбиновой кислоты в желудке и конкурентного захвата и утилизации железа самой бактерией. Таким образом, эрадикация H. pylory может стать еще одним подходом к лечению железодефицитной анемии в отсутствии других явных ее причин.
Этиологическим фактором анемии может стать прием нестероидных противовоспалительных препаратов (НПВП). Врачам хорошо известна возможность как массивных, так и скрытых кровотечений из эрозий и язв желудка и двенадцатиперстной кишки при НПВП-гастропатии. Однако, железодефицитная анемия может быть следствием НПВП-энтеропатии, другими клиническими проявлениями которой могут служить гипоальбуминемия, мальабсорбция и наличие измененной крови в кале.
Причиной нарушения всасывания гемопоэтических факторов являются и заболевания тонкой кишки. К ним можно отнести целиакию (половина пациентов с неясной этиологией железодефицитной анемии, резистентной к терапии препаратами железа), резекцию участка тонкой кишки, синдром избыточного бактериального роста в тонкой кишке, диабетическую энетропатию, амилоидоз, склеродермию, болезнь Уиппла, туберкулез, лимфому тонкой кишки, тропическое спру, паразитарные заболевания (лямблиоз) и гельминтозы (дифиллоботриоз).
Воспалительные заболевания кишечника, прежде всего, неспецифический язвенный колит и болезнь Крона, часто сопровождаются развитием анемии. Ведущими механизмами при этом выступают кровопотеря у пациентов с язвенным колитом и болезнью Крона, а также мальабсорбция при вовлечении в процесс тощей и подвздошной кишки при болезни Крона.
Ведущей причиной анемии при патологии нижних отделов желудочно-кишечного тракта, особенно у пациентов старше 50 лет, служит колоректальный рак. Хроническая кровопотеря наблюдается при полипах толстой кишки, дивертикулезе, ишемическом колите, геморрое и анальных трещинах.
Анемический синдром часто делает необходимым тщательное обследование желудочно-кишечного тракта. Для уточнения вида анемии проводят исследования общего и биохимического анализа крови.
Среди причин железодефицитной анемии (почти 30-50% всех случаев) прежде всего рассматривают острые или хронические кровопотери из желудочно-кишечного тракта.
Причины железодефицитной анемии
Как показали результаты открытого мультицентрового исследования, проведенного в Украине в 2008 году и базировавшиеся на анализе 1299 историй болезней больных железодефицитной анемией, основной причиной развития были эрозивно-язвенные поражения пищевого канала (44,58%) и заболевания, сопровождающиеся синдромом мальабсорбции. Циррозы печени являлись причиной железодефицитной анемии в 10,39% случаев, воспалительные заболевания кишечника – 4,54% больных.
Диагностируется железодефицитная анемия у больных с гастроэнтерологическими заболеваниями по совокупности анамнестических данных (указания на оперативные вмешательства на желудке или кишечнике, прием нестероидных или гормональных противовоспалительных препаратов, антикоагулянтов и антиагрегантов, язвенный анамнез, наличие хронических заболеваний печени и воспалительных заболеваний кишечника и т.д.), клинических проявлений (наличие специфического сидеропенического синдрома, проявляющегося сухостью и истончением кожи, ангулярный хейлит, дисфагия, ломкость ногтей, их поперечная исчерченность, вогнутость ногтевой пластинки, извращение вкуса и обоняния, симптом «голубых склер», мышечная слабость) и лабораторных показателей.
Диагностика анемии основывается, главным образом, на данных лабораторных исследований, в первую очередь – на результатах клинического исследования крови с определением концентрации гемоглобина.
| Параметры | Значения при ЖДА | Норма | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Железо сыворотки, мкг/дл | 3 | 5 | Примечание. НПВС — нестероидные противовоспалительные средства. Среди причин ЖДА (почти 30-50 % всех случаев) прежде всего рассматривают острые или хронические кровопотери из ЖКТ. Основной причиной ЖДА у женщин до менопаузы являются беременность и менструации, у женщин после менопаузы и у мужчин — хронические (латентные) потери крови из ЖКТ. Анализ кала на скрытую кровь — основной скрининговый метод выявления скрытого желудочно-кишечного кровотечения (тест положительный при выделении не менее 10 мл крови в сутки). При потере не менее 30 мл крови в сутки тест на скрытую кровь бывает положительным в 93 % случаев [8]. Наиболее часто при хронической ЖДА и особенно в случаях положительного результата кала на скрытую кровь выполняют эзофагогастродуодено- (ЭФГДС) и колоноскопию. В 5-10 % случаев анемий, связанных с заболеваниями ЖКТ, при ЭФГДС и колоноскопии не удается выявить очага поражения [9]. В 25 % случаев это обусловлено небольшим размером пораженного участка, который обнаруживается при повторном осмотре, в остальных случаях необходимо обследование тонкой кишки. В последние годы наиболее часто для выявления источника кровотечения из тонкой кишки используется беспроводная капсульная эндоскопия. В 10-17 % случаев причиной ЖДА у мужчин и женщин старше 40 лет являются онкологические заболевания ЖКТ; прежде всего колоректальный рак. ЖДА в течение длительного времени может быть единственным проявлением рака толстой кишки правосторонней локализации, при этом размер опухоли обычно превышает 3 см. Другая наиболее частая причина ЖДА -язвенная болезнь желудка и двенадцатиперстной кишки. При скрытых кровопотерях, обусловленных поражением тонкой кишки, наиболее часто в возрасте до 40 лет выявляют опухоли (лимфому, карциноид, аденокарциному, полипоз), ангиоэктазию артерий (Dieulafoy’s поражение), целиакию и болезнь Крона, в возрасте старше 40 лет -патологию сосудов различной природы и прием НПВС. У трети больных воспалительными заболеваниями кишечника (болезнь Крона, язвенный колит) выявляется анемия, имеющая сложный генез (сочетание ЖДА и анемии хронических заболеваний). При этом дефицит железа становится следствием нескольких причин: Лечение Суточная терапевтическая доза элементарного железа при лечении ЖДА для взрослых составляет в среднем 100— 200 мг в 2—3 приема. Поливитаминные комплексы, содержащие железо, не рекомендуют в качестве лечения ЖДА, т. к. они содержат недостаточное количество железа либо оно плохо всасывается в кишечнике. При адекватном лечении уже в течение первых 3 суток наблюдается увеличение числа ретикулоцитов в крови, на 7—10-й день отмечается ретикулоцитарный криз (пик ретикулоцитоза). К 3—4-й неделе лечения имеет место увеличение уровня гемоглобина на 20 г/л. Прием препаратов железа необходимо продолжать еще в течение 3—6 месяцев после нормализации уровня гемоглобина — пока насыщение трансферрина железом не превысит 30 % и концентрация ферритина не достигнет 50 нг/мл (показатель восстановления тканевых запасов железа). Среди 20—30 % пациентов в результате приема препаратов железа отмечаются различные диспептические расстройства (тошнота, дискомфорт в эпигастрии, диарея или запор). Риск развития желудочно-кишечных расстройств можно снизить, принимая препарат во время еды или на ночь, а также при постепенном увеличении дозы. Среди причин неэффективности пероральных форм железа рассматривают целый ряд факторов [10]: недостаточное поступление железа; Нарушение всасывания железа: Продолжающиеся потери крови или повышенная потребность в железе: Сопутствующие заболевания или состояния: Неправильный диагноз или наличие других причин анемии: Выделяют следующие показания к парентеральному введению, преимущественно внутривенному, препаратов железа: Основная опасность при парентеральном введении железа — развитие тяжелых аллергических реакций, включая анафилактических шок с летальным исходом, которые наблюдаются в 0,6—1,0 % случаев. Данные реакции, в основном, характерны для препаратов железа, содержащих декстран. Среди парентеральных препаратов железа широкое распространение, особенно в комплексной терапии воспалительных заболеваний кишечника, получили сахарат железа и железа карбоксимальтозат (Феринжект), которые в отличие от декстрана железа ассоциируются с минимальным риском развития анафилактических и других аллергических реакций [11—13]. Так, в 2011 г. были опубликованы результаты рандомизированного контролируемого исследования применения железа карбоксимальтозата пациентами с железодефицитной анемией, обусловленной воспалительными заболеваниями кишечника (FERGIcor — a Randomized Controlled Trial on Ferric Carboxymaltose for Iron Deficiency Anemia in Inflammatory Bowel Disease) [14]. В исследовании сравнивали эффективность и безопасность нового режима фиксированной дозы железа карбоксимальтозата (Феринжекта) и индивидуально рассчитываемых доз сахарата железа (СЖ) для пациентов с воспалительными заболеваниями кишечника и ЖДА. В исследование были включены 485 пациентов с ЖДА (уровень ферритина ЛИТЕРАТУРА источник *Импакт фактор за 2017 г. по данным РИНЦ Журнал входит в Перечень рецензируемых научных изданий ВАК. Гастродуоденальные кровотечения в последнее десятилетие лидируют среди осложнений язвенной болезни [1,4,5]. Большое число работ по этой теме посвящено вопросам гемостаза, прогнозированию повторных кровотечений, выбору метода гемостаза, способам медикаментозной профилактики рецидива [1,4,6]. В этих же источниках отмечен факт поздней госпитализации с момента первого эпизода кровотечения, особенно в тех случаях, когда оно немассивное. Постгеморрагические анемии наблюдаются у большинства больных с длительными сроками неинтенсивного желудочно–кишечного кровотечения (ЖКК), нередко служат веским аргументом в пользу госпитализации пациентов без угрозы рецидива ЖКК и диктуют выбор способа лечения. При успешном консервативном лечении на фоне первичного эндоскопического гемостаза и отсутствии рецидивов в ранние (до 5 сут.) и поздние сроки актуальным является восстановление гемостазиологических показателей крови, которые влияют на сроки заживления и качество рубцевания язвенного дефекта. Особенно важно это у тех пациентов, у которых язвенное ЖКК появляется на фоне хронической анемии или другой патологии [2,3,9]. Активность регенерации слизистой при язвенных поражениях зависит от транспорта кислорода к тканям эритроцитами. Ведущим патогенетическим звеном постгеморрагических анемий является уменьшение общего объема крови, особенно ее циркулирующей фракции, что ведет к гипоксии, сдвигам кислотно–основного состояния, дисбалансу ионов в клетках и вне их. В зависимости от скорости кровопотери выделяют острую и хроническую постгеморрагические анемии [8,10]. источник Гемоглобин помогает удалить из организма углекислый газ. Даже небольшой дефицит сложного соединения может привести к анемии и тяжелым последствиям. Например, при язве желудка снижение уровня гемоглобина может указывать на внутреннее кровотечение, рак или стеноз привратника. Минимальное отклонение свидетельствует, что начальная патология еще только начала развиваться. Чтобы знать, как повысить гемоглобин при язве желудка, нужно проконсультироваться с врачом. Для восстановления количества сложного соединения используются лекарственные препараты, некоторые продукты и проводится коррекция питания. Уровень гемоглобина определяется в граммах на 1 л крови. Нормальные показатели – 120-140 г/л., однако допускаются небольшие отклонения. Например, после менструации уровень гемоглобина может снизиться, так как в этот период из крови выводится до 30 мл железа. Для спортсменов показатель 150-160 г/л тоже относится к норме. Меняется уровень гемоглобина и во время беременности. Это зависит от ее прохождения и срока. Однако в среднем нормальным показателем для мужчин считается значение 130-160 г/л, для женщин – 120-140 г/л. Основной причиной дефицита гемоглобина при наличии язвы становится потеря крови. Это происходит в основном при обострении заболевания. Другая причина – нарушается всасывание кишечником железа, Такой сбой возникает при гастритах, в период беременности, лактации, а также усиленном росте организма. Вызвать анемию может и неправильное питание. Например, недостаток железосодержащих продуктов или нарушение всасывания в кишечник фолиевой кислоты и цианокобаламина, отвечающих за количество образования эритроцитов. Из-за дефицита кислорода в крови у человека появляется быстрая утомляемость, слабость. Потом присоединяются другие симптомы – головокружение, потеря сознания и т.д. нарушается обмен веществ и ослабевает иммунитет. В итоге организм оказывается плохо защищенным перед патогенными микроорганизмами. Снижение гемоглобина опасно для всех органов. Также часто от анемии страдают пищеварительная, сердечно-сосудистая и мочевыделительная системы. Дефицит кислорода может затронуть головной мозг, что грозит необратимыми и тяжелыми последствиями. Опасность низкого уровня гемоглобина сначала невелика – его можно восполнить с помощью медикаментов или корректировки рациона питания. Однако при запущенной анемии организм перестает бороться. Быстро изнашиваются все внутренние органы, начинают отказывать и наступает летальный исход. Первые признаки пониженного гемоглобина возникают по несколько одновременно. Для каждого человека симптоматика может проявляться в разных комбинациях. К первым признакам относятся:
Если уровень гемоглобина снизился резко, то у человека появляется головокружение, шум в ушах, обморочное состояние. Возникает дезориентация, галлюцинации. Однако в большинстве случаев постепенное снижение гемоглобина сначала вовсе никак не проявляется. Первые признаки возникают через некоторое время. Повысить уровень гемоглобина при наличии язвы можно с помощью лекарств. Препараты назначаются преимущественно в уколах. Терапию можно сочетать с народными рецептами. При анемии проводится лечение железодефицита. Самостоятельно делать этого нельзя, во избежание ухудшения самочувствия. Для повышения гемоглобина дополнительно к лекарствам назначаются народные средства. Терапия обязательно должна сопровождаться правильным питанием. Это – главная часть лечения. Если появление анемии сопровождается большой кровопотерей, то необходимо переливание крови или операция. Она проводится также при язве желудка. В результате провоцирующий анемию фактор устраняется, но это не восстанавливает уровень гемоглобина. Далее следует консервативное лечение с назначением медикаментов и соблюдением диеты. Железосодержащие препараты принимаются по 100-300 мг, в зависимости от уровня гемоглобина. Дозировка назначается в строго индивидуальном порядке. Препараты обычно пьют за 1-2 до еды. Для лучшего всасывания можно их совмещать с янтарной кислотой. При язве желудка препараты назначаются преимущественно в уколах, чтобы не раздражать слизистую органа:
После полного излечения анемии дважды в год проводится профилактическое лечение длительностью по 6 недель. Это предупреждает повторное появление железодефицита. Для повышения гемоглобина народная медицина советует пить чай из соцветий гречихи. Натощак ежедневно нужно употреблять отвар шиповника. Для вкуса в него можно добавить немного лимонного сока или меда. Поднять гемоглобин за несколько суток поможет сок из свеклы и моркови. Его нужно пить ежедневно. Рецепты из трав:
Использовать рецепты, в которых содержится корень одуванчика, нельзя. Это растение противопоказано при язвенной болезни. С осторожностью нужно использовать и другие средства. Например, спорыш и яснотка белая могут спровоцировать сокращение матки, что очень опасно при беременности.
При язве желудка из рациона полностью исключаются продукты:
Также исключаются все алкогольные напитки, кофе и крепкий чай. Из сухофруктов можно варить компоты, но уменьшить в них содержание сахара. Из остальных продуктов составляется меню. В рацион нужно обязательно включать:
Ежедневно пить настои и отвары из шиповника, рябины, зверобоя и клевера. В напитки можно добавлять ежевику и яснотку белую. Стакан такого чая или настоя нужно выпивать в течение дня постепенно. Продукты по содержанию железа можно разделить на две категории – растительную и животную пищу. Ниже в таблице указаны средние показатели содержания микроэлемента в 100 граммах.
Так как при язве желудка запрещены копчености, жареные и острые блюда, мясо, рыбу, овощи и морепродукты нужно только тушить, отваривать или готовить на пару. Особое внимание желательно уделить говяжьей печени. Как повысить гемоглобин в домашних условиях озвучено в этом видео. При анемии очень хорошо помогает пророщенная пшеница. Ее нужно съедать по столовой ложке перед завтраком ежедневно. Для вкуса в пшеницу можно добавить немного меда или измельченных орехов. Приблизительный рецепт диеты:
Домашний рацион можно менять по своему вкусу. Например, хорошо повышает гемоглобин слива. Можно через день пить сок из моркови, редьки и свеклы. Компоненты берутся в равных долях. Сок нужно пить перед едой, по 1 ст. л. Также каждый день желательно съедать в таком же количестве смесь из меда, клюквы (или гречки) и молотых грецких орехов. Человеку необходимо получать каждый день по 1,5 мг железа. Это суточная норма. Для этого достаточно откорректировать рацион питания. Ежедневно пить соки – свекольный и яблочно-морковный. Есть чернику, шпинат, овсянку и другие разрешенные продукты. Диета должна сочетаться с медикаментозным лечением и средствами народной медицины. Тогда лечение будет намного эффективней. источник Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Фактор Касла – особые вещества (сложные белки, протеин), которые при совокупном взаимодействии стимулируют процессы кроветворения в организме. Названы они в честь американского врача-гематолога У.Б. Касла. Витамин B12 продуцируется в организме, благодаря сложным биохимическим процессам на клеточном уровне. Состояние часто диагностируется у детей раннего возраста, у взрослых и пожилых пациентов. При недостатке B12 развивается анемия, ровно, как и при недостатке железа. Возникновение патологии обусловлено невозможностью перерабатывать или всасывать фолаты, витамин С и витамин B12, которые и отвечают за формирование анемического синдрома. Лечение патологии заключается в коррекции питания и внутримышечным введением витамина соразмерно стадии развития B12-дефицитной анемии (иначе, злокачественной анемии). Фактор Касла – это сложносоставной белок, который трансформируется в витамин B12. Витамины группы B имеют важнейшее значение в продуцировании эритроцитов в крови и становлении нервной системы. Недостаток витамина вызывает серьезные неврологические заболевания, которые без коррекции могут нести необратимые последствия для пациента. Выделяют два типа факторов Касла:
Внешний B12 накапливается в печени, молоке и мясе животных, поэтому так часто недостаток этого витамина наблюдается у абсолютных вегетарианцев. Растительная пища попросту не имеет B12, потому что растения не способны синтезировать витамин самостоятельно. Внутренний фактор Касла же образуется в слизистых тканях желудка особыми клетками, которые синтезируют соляную кислоту. Часть белков слизистой желудка является своеобразным транспортом для B12, а его мукоидная часть защищает от агрессивного воздействия кислот, необходимых для пищеварительных процессов. Сложные взаимодействия в полости и структурах желудка вырабатывают витамин B12 и доставляют его до отделов тонкого кишечника. При взаимодействии с другими веществами и клетками B12 направляется в кровеносное русло, попадает в печень, где происходит его распределение по всему организму и сохранение.
Причины появления дефицита витамина B12 различны, но в основном они связаны с недостаточным поступлением внутрь организма. Помимо естественных причин выделяют ряд специфических:
Бывают случаи, когда фактор Касла в желудке есть, а связаться протеину для дальнейшей транспортировки не с чем. Подобные состояния могут быть связаны с отсутствием в рационе продуктов животного происхождения или при различных заболеваниях. Группу риска пациентов составляют следующие лица:
Неполноценное питание при социальном неблагополучии, неудовлетворительная среда проживания, злоупотребление крепким алкоголем и табаком, онкологические заболевания и прочие негативные факторы способствуют к развитию B12-дефицитной анемии. Симптоматический комплекс при недостатке фактора Касла проявляется у всех пациентов одинаково. Сначала признаки проявляются слабо, но со временем нарушения приобретают стойкий характер. Симптомы объединены в три основные группы: анемические признаки, диспепсические, неврологические. Преимущественные проявления тех или иных признаков обусловлены длительностью течения анемии, которая составляет следующую общую картину:
Патология достаточно опасна из-за вероятности хронизации осложнений. Наличие фактора Касла проверить самостоятельно не представляется возможным. Определить заболевание можно только по развернутому анализу крови (включая показатели на антитела). При длительно беспокоящих симптомов на фоне абсолютного здоровья следует обратиться к врачу и пройти полное обследование. Дифференциальная диагностика направлена на исключение железодефицитной анемии, а также на отсутствие аутоиммунных факторов. После тщательного обследования врачи планируют дальнейшую терапию. Перед проведением терапевтических мероприятий требуется диагностика, которая заключается в следующих исследованиях:
Обязательна консультация врача-гематолога, а при отягощенном клиническом анамнезе со стороны различных органов или систем с другими специалистами по лечебному профилю. Для успешного лечения пациент некоторое время должен находиться в стационаре. Это позволит проводить регулярный мониторинг его состояния, контролировать уровень фактора Касла и его продуцирование. Основной препарат для лечения B12-дефицитной анемии — раствор витамина B12 для внутримышечного введения. Начальная дозировка обычно высокая, после чего ее значительно уменьшают. Все зависит от возрастных особенностей больного и выраженности витаминной недостаточности.
Профилактические меры направлены на составление полноценного рациона. Продукты должны обеспечивать полноценное поступление витамина в организм, а также, его максимальное усвоение. К продуктам, обогащенным витамином B12, относят:
При легком течении злокачественной анемии достаточно пищевой коррекции, БАДов или специального назального спрея. При выраженных нарушениях требуется внутривенное введение B12. Особенно тяжелые случаи требуют пожизненного лечения, которое предполагает еженедельное введение определенной дозы препарата подкожно или внутримышечно. Своевременная медикаментозная коррекция позволит избежать серьезных осложнений в будущем. Рекомендуем прочитать историю Ольги Кировцевой, как она вылечила желудок… Читать статью >> Одной из самых распространенных случаев поражения желудка является так называемая каллезная язва. Это патологическое поражение, которое выглядит как открытая рана, которая не может заживать и при этом состоит из зарубцевавшейся ткани, как со стороны дна, так и со стороны края. Дело в том, что такая язва практически не поддается никаким методам терапевтического лечения, пациенты с такой патологией испытывают болевые, непрекращающиеся ощущения. Эта язва нередко перерастает в злокачественные опухоли, то есть может перерасти в раковое образование. Как показывает статистика, почти каждый третий пациент с каллезной язвой становится постояльцем онкологической клиники. При каллезной язве можно наблюдать следующие нарушения в работе организма:
Это заболевание имеет такую особенность, что сезонность не имеет никакого значения, то же касается и образа жизни человека. Обостряться язва может в любое время, связано это с тем, что рубец, образованный на месте язвы, состоит из соединительно-тканевой оболочки, поэтому не может регенерировать слизистую оболочку, от чего пациент ощущает сильные, не прекращающиеся болевые ощущения. Болевые ощущения в желудке являются самым главным симптомом. Проявление болевых ощущений может зависеть от конкретного места, в котором наблюдается поражение. Характеризуется боль сильными колюще-режущими ощущениями, случается это преимущественно вместе с приемом пищи. Если в одном случае каллезная язва может дать о себе знать в левой части от средней части живота, то в ином случае ее можно ощутить в луковице двенадцатиперстной кишки в привратнике желудка. Для каждого из этих случаев даже проявление болезненных ощущений разное. Например, от области желудка болевые ощущения могут распространиться на мечеобразную часть грудной клетки с левой стороны или даже бывает, что ощущается в позвоночнике. Такая боль может развиться через полчаса или через час после приема пищи.
В этом случае они очень напоминают те, которые случаются на голодный желудок. Для того чтобы с ним справиться, нужно принять в пищу желательно молочные продукты, а так же содержать эту область в тепле. Помимо этого каллезная язва может вызывать и другие симптомы:
Рвота может помочь избавиться от сильных болевых ощущений, один из методов избавления от боли, только если прибегать к искусственным способам вызвать рвоту. А так же люди при таком недуге, как каллезная язва, заметно теряют вес и вызвано это в первую очередь не самим заболеванием, а тем, что сознательно сокращен рацион из-за страха, что это спровоцирует сильные боли в животе. Хотя на деле эта болезнь никак не влияет на желание есть и бывает, что наоборот аппетит становится усиленным. Поскольку из-за заболевания, помимо боли, бывает диспепсия и интоксикация. Это вызывает следующие моменты:
Еще этой болезни присущи некоторые симптомы, которые вызывают обычно мысли о других заболеваниях. Сама боль исходит из желудка, но может проявляться в грудной клетке, поэтому ее часто путают с проявлением стенокардии, а если ощущается в области подреберья, то по ощущениям может быть схоже с холециститом. Бывает и так, что при наличии язвы в желудке, болевых ощущений может и вовсе не наблюдаться. Однако различные нарушения все равно будут иметь место и проявляться в виде проблем связанных с пищеварением, рвотой, отрыжкой и в виде других неприятных проявлений. Указанные симптомы присущи в основном к прогрессирующей стадии язвы, но у нее бывают и периоды ремиссий, которые в отличие от обострения, которые происходят на протяжении примерно полутора месяца, проходить могут и на протяжении долгих лет и даже десятилетий. В период обострения язвы боль становится более выразительной, ноющей и порой весьма мучительной, но другие симптомы в этот период не столь ощутимы. А когда язва начинает переходить в стадию ремиссии, боль проявляется преимущественно в ночное время и является скорее голодной, ее ослабить помогают молочные продукты. В большинстве случаев желудочные язвы поддаются полному излечению, но в отдельных случаях могут становиться хроническими и в таком случае носят название каллезные. Чаще всего язвы образовываются как следствие утончения слизистой оболочки или полного ее отсутствия, в результате соляная кислота имеет прямой контакт со стенками желудка, разъедая их, от чего образовывается язва. Если более подробно, то соляная кислота из-за слабой слизистой или ее отсутствия начинает разрушать клеточную мембрану, которая в основном состоит из фосфолипидов с элементами разных белков. А кислота эмульгирует жировые молекулы, а белки клеток при этом коагулируют. А так же протеолитические ферменты способствуют распаду белка на составные части. После того как слизистые клетки разрушаются, на очереди за ними разрушаются подслизистые, от чего начинаются процессы пролиферации с локальным характером, так как агрессивное воздействие соляная кислота имеет только на определенную область в желудке. Как показывают австралийские исследования, одной из самых распространенных причин появления язв является инфекция Хеликобактер Пилори. Эта бактерия становится виновником язвы почти в 40% всех случаев по всему миру. Ранее было принято думать, что никакие микроорганизмы не могут выживать в соляной кислоте, а эта бактерия способна ослаблять воздействие соляной кислоты за счет выделения специальных ферментов, которые в свою очередь вырабатывают аммиак. Из-за этого разрушается слизистая оболочка и стенки желудка становятся более уязвимыми. Бактерия разрушает и сами стенки желудка, так что появлению язвы вообще ничто не препятствует. Обнаружить эти бактерии достаточно трудно, то же касается их устранения, так как они имеют чрезвычайную устойчивость к различным неблагоприятным воздействиям, уже не говоря об их излюбленном месте обитания в желудке, которое само по себе для большинства других болезнетворных бактерий верная гибель. Из других причин можно выделить глюкокортикоиды и некоторые другие противовоспалительные средства, особенно те, которые нестероидные. Каждая из групп уменьшает выработку простагландинов, что в свою очередь не позволяет восстанавливаться слизистой, а некоторые даже напрямую ее разрушают. Один из известных подобных препаратов – это аспирин. Не так давно стали рассматриваться в медицине, как причина образования острых язв, стрессовые ситуации. Поскольку во время шоковой ситуации может случаться периферический спазм, соответственно, метаболические процессы заметно замедляются и клетки могут погибнуть.
Язва в любом ее проявлении в обязательном порядке требует четкое и строгое соблюдение диеты, особенно, когда речь идет о каллезная язва, которая в принципе практически не поддается лечению. В этом случае правильная диета – это одно из немногих, что поможет с ней справиться. Жирную, жаренную и вредную еду, пожалуй, придется исключить навсегда, так как эта болезнь не позволяет допускать даже редких исключений из правил. Причем придерживаться строгой диеты нужно даже в моменты ремиссии. Следует знать, какие продукты следует основательно и категорически вычеркнуть из своей жизни:
При язвах желудка каллезной формы употреблять в пищу рекомендуется:
Если язвы выявить на ранних стадиях, то ремиссия будет продолжительной и это при условии четкого соблюдения диеты, ведения здорового образа жизни и своевременного приема лекарственных препаратов. При малейших болевых ощущениях настоятельно рекомендуется обратиться к врачу, так как это серьезный недуг, который может повлечь за собой множество неприятных последствий для здоровья и самочувствия. Плюсом к здоровому образу жизни будет хорошее состояние кожи, подтянутая фигура и бодрость. Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Если вы не имеете медицинского образования и не сильны в данном вопросе, ни в коем случае не пытайтесь заниматься самолечением или слушать людей, которые тоже не осведомлены. Так вы с большой долей вероятности только потратите время в пустую и лишь усугубите язву. Поскольку язва может иметь разные стадии и у каждого протекает процесс по индивидуальным параметрам, нужно обращаться за помощью квалифицированных профессионалов. Нужно соблюдать все рекомендации и не пренебрегать никакими моментами в лечении и профилактике, даже если некоторые из них на первый взгляд могут показаться мелочами, так как процесс лечения очень трудоемкий и требует выдержки и терпения. С правилами защиты от язвы вас ознакомит тематический видеоматериал: Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо! источник |

 Гемоглобин состоит из простого белка и железа. Это сложное соединение связывается с кислородом и доставляет его в ткани, что является основной задачей гемоглобина. Вторая – буферная функция.
Гемоглобин состоит из простого белка и железа. Это сложное соединение связывается с кислородом и доставляет его в ткани, что является основной задачей гемоглобина. Вторая – буферная функция. Рацион питания составляется врачом, в зависимости от разрешенных продуктов. Часть из них, даже содержащих железо, входят в список запрещенных при язве.
Рацион питания составляется врачом, в зависимости от разрешенных продуктов. Часть из них, даже содержащих железо, входят в список запрещенных при язве.
 «Феррум-лек»;
«Феррум-лек»;
 Есть нужно маленькими порциями. Нельзя переедать. Суточная норма калорий должна быть не более 3500 ккал. Питаться нужно 5-6 раз в сутки, через равные интервалы (не больше 3-х часов).
Есть нужно маленькими порциями. Нельзя переедать. Суточная норма калорий должна быть не более 3500 ккал. Питаться нужно 5-6 раз в сутки, через равные интервалы (не больше 3-х часов). Завтрак: зеленые яблоки, салат из шпината, свеклы и моркови.
Завтрак: зеленые яблоки, салат из шпината, свеклы и моркови.