Анемия (А)- не конкретная болезнь, а состояние, как лихорадка. Есть много возможных причин анемии и много форм ее проявления. Причины анемии включают недостаточность питания, наследственные генетические дефектов, побочное действие лекарств, хронические заболевания. А может быть вызвана потерей крови при травме или внутреннем кровотечении разрушением эритроцитов, или недостаточным их образованием. А может быть временной или хронической, и проявляться в легкой или тяжелой форме.
Наиболее распространенными формами анемии являются:
Железодефицитная анемия
Анемия хронических заболеваний
Мегалобластная анемия (вызвана недостатком в фолиевой кислоты — витамин 9, витамина В12 или обоих).
Лечение железодефицитной анемии
Препараты железа (Fe) являются лучшим способом для восстановления уровня Fe у людей с дефицитом Fe, они должны использованы только тогда, когда лечение анемии путем коррекции пищи не увенчались успехом. Но препараты Fe не могут помочь при анемии, несвязанной дефицитом Fe.
Лечение анемии железом может вызвать желудочно-кишечные проблемы, иногда серьезные. Избыток Fe может также способствовать сердечно-сосудистым заболеваниям, диабету и некоторым видам рака. Как правило, врачи не рекомендуют препараты Fe в комплексе со здоровой пищей и без каких либо признаков железодефицитной анемии.
Лечение анемии хронических заболеваний. В общем, лучшее лечение анемии хронических заболеваний — лечения самого заболевания. В некоторых случаях хроническое заболевание сопровождается дефицитом Fe и требует введения Fe. Некоторым пациентам препараты Fe вводят внутривенно вместе с эритропоэтином.
Пероральные препараты железа при лечении железодефицитной анемии
Используемые формы. Есть две формы препаратов железа: ферри (Fe3+) и ферро (Fe2+). Трехвалентное железо лучше усваивается, его предпочтительная форма — таблетки. Двухвалентное железо доступно в трех формах: фумарат Fe, сульфат Fe и глюконат Fe.
Упаковка препарата Fe содержит информацию как о размере таблетки (которые, как правило, 325 мг) и количестве элементарного Fe, содержащегося в таблетке (количество Fe, которое доступно для поглощения организмом.) При выборе препарата Fe важно обратить внимание на количество элементарного Fe. Таблетка 325 мг Fe содержит следующие количества элементарного Fe в зависимости от типа Fe:
Ферро- фумарат- 108 мг элементарного Fe
Ферро-сульфат — 65 мг элементарного Fe
Ферро-глюконат — 35 мг элементарного Fe
Дозировка при лечении анемии. В зависимости от тяжести вашей анемии, а также вашего возраста и веса, ваш врач будет рекомендовать дозировку 60 — 200 мг элементарного железа в день. Это означает, что необходимо принимать по одной таблетке 2 — 3 раз в течение дня. Убедитесь, что вы поняли сколько таблеток нужно принять в день, и когда вы должны их принимать. Никогда не принимайте двойную дозу железа!.
Побочные эффекты и безопасность при лечении анемии препаратами железа. Общие побочные эффекты препаратов железа включают в себя:
- Запор и диарея — очень распространены при лечении анемии препаратами железа. Они редко серьезны, хотя железосодержащие таблетки могут усугубить существующие проблемы желудочно-кишечного тракта, такие как язвы и язвенный колит.
- Тошнота и рвота могут возникнуть при лечении анемии высокими дозами железа, но их можно контролировать, принимая меньшие количества. Переход лечения анемии на ферро-глюконат может помочь некоторым людям с тяжелыми желудочно-кишечными проблемами.
- Черный стул при лечении анемии таблетками, содержащими железо — норма. В самом деле, если стул не чернеет, то таблетки не эффективно работают. Это, как правило, связано с покрытием таблеток (оболочкой таблеток) или при приеме таблеток пролонгированного действия.
- Если стул дегтеобразный, выглядит как черный, но имеет красные прожилки, или если есть судороги, резкие боли, боль в желудке, то причиной дефицита железа может быть желудочно-кишечное кровотечение, пациент должен немедленно обратиться к врачу.
- Острое отравление железом при лечении анемии редко бывает у взрослых, но может быть смертельным у детей, которые принимают таблетки с дозировкой для взрослых. Держите препараты железа в недоступном для детей месте. Если ваш ребенок проглотил таблетки с железом, немедленно обратитесь в скорую помощь.
Другие советы по безопасности и эффективности лечения анемии препаратами железа
- Для лучшего всасывания железа при лечении анемии таблетки необходимо принимать между приемами пищи. Железо может вызвать желудочные и кишечные расстройства. Низкие дозы ферро-сульфата могут быть приняты с пищей, железо медленно всасывается, но с меньшим количеством побочных эффектов.
- При лечении анемии каждую таблетку запивайте стаканом жидкости. Апельсиновый сок улучшает всасывание железа. (Некоторые врачи рекомендуют принимать витамин С с таблетками железа).
- Если при лечении анемии запор становится проблемой, для смягчения стула принимайте докузат натрия.
Некоторые лекарства, в том числе антациды, могут уменьшить всасывание железа.при лечении анемии.
- Таблетки железа при лечении анемии могут снизить эффективность антибиотиков тетрациклинового ряда, пеницилламина и ципрофлоксацина и препаратов при лечении болезни Паркинсона метилдопа, леводопа и карбидопа. Поэтому, должно пройти как минимум 2 часа между приемом этих препаратов и препаратов железа.
- Избегайте пить молоко, кофеин, антациды или препараты кальция вместе с таблетками железа при лечении анемии, поскольку они ингибируют всасывание железа.
- Таблетки с железом следует хранить в прохладном месте. В аптечке ванной комнаты может быть слишком жарко и влажно, что может привести к распаду таблеток.
- Полное восстановление запасов железа занимает 6 — 8 недель. Восстановление займет больше времени у людей с внутренним кровотечением, которое не контролируется. Лечение анемии железом должно продолжаться в течение около 6 месяцев, даже после исчезновения симптомов анемии. Лечение анемии должно быть продолжено на неопределенный срок у людей с хроническим кровотечением; в таких случаях необходимо внимательно следить за уровнем железа, чтобы избежать перегрузки железом.
Внутривенное введение железа при лечении анемии
В некоторых случаях железо вводят внутривенно. Внутривенное железо обладает тем преимуществом, что в меньшей степени вызывает дискомфорт со стороны желудочно-кишечного тракта. Препарат железа может быть в виде декстрана железа (дексферрум, Инфед), комплекса натрий-феррум-глюконат, в комплексе сахарозой (Феррлицит) или железо сахарозы (Венофер). Феррлицит и венофер столь же эффективны и безопасны как и декстран железа.
Кому показано внутривенное введение препаратов железа при лечении анемии Внутривенные формы должны быть ограничены следующими пациентами с дефицитом железа:
- Лица с железодефицитной анемией, у которых пероральная терапия оказалась явно не эффективной
- Пациенты с нарушениями свертываемости крови, при которых потери крови превышают скорость, с которой всасывается перорально принятое железо.
- В чрезвычайных ситуациях, когда люди нуждаются в эритроцитах, но переливание или не показано или не доступно.
- У лиц с серьезными желудочно-кишечными расстройствами, такими как воспалительные заболевания кишечника, которые не могут принимать внутрь препараты железа.
- Лица, находящихся на гемодиализе, получающие дополнительно терапию эритропоэтином. Для этих пациентов препаратами первой линии утверждены феррлицит и венофер.
Некоторые пациенты, даже если они удовлетворяют этим требованиям, не может быть подходящими кандидатами или должны тщательно следить за осложнений. Они включают в себя:
- Пациенты аутоиммунными заболеваниями.
- Истощенные пациенты с основным инфекционным заболеванием.
- Пациенты, которые подвергаются риску перегрузки железом.
Побочные эффекты при внутривенном лечении анемии препаратами железа.
Внутривенное введение может вызвать кратковременные боль в вене, гиперемию и металлический вкус.
Побочные эффекты и серьезные осложнения :
- Образование тромбов
- Лихорадка
- Боли в суставах
- Головная боль
- Сыпь
- Запоздалая реакция — боли в суставах и мышечная боль, головная боль и недомогание через 1 — 2 дней после инфузии (чаще всего декстрана железа) у
10% больных. Эти симптомы у большинства людей быстро быстро устраняются ибупрофеном или напроксеном
Переливание крови при лечении анемии
Переливание используются для замены потери крови из-за травм и во время некоторых операций. Они также широко используются для лечения тяжёлой анемии у пациентов с талассемией, серповидно-клеточной анемией, миелодиспластическим синдромом или другими видами анемии. Некоторые пациенты требуют частых переливаний крови. Избыток железа может быть побочным эффектом этих частых переливаний крови. Если не лечить, перегрузка железом может привести к повреждению печени и сердца.
Для устранения излишков железа, вызванного переливанием крови, используют хелатотерапию. Пациенты принимают лекарство, которое связывается с железом в крови. Избыток железа затем выводятся из организма через почки. На протяжении многих лет в лечении отравлений железом использовали дефероксамин (десферал). Этот препарат обычно вводят внутривенно, с использованием инфузионного насоса. Инфузия может длиться 8 — 12 часов и может потребоваться 5 — 7 дней в неделю до тех пор, пока уровень железа придет к норме.
Новый препарат, эксиджад ( Дефероксамин) , был утвержден в 2005 году для детей и взрослых, как раз для лечения перегрузки железом при переливания крови. Эксиджад не требует инъекций. Препарат расстворяется в воде и принимается перорально. Тем не менее, эксиджад может стать причиной изъязвлений и кровоточивости ЖКТ Дефероксамин может взаимодействовать с определенными типами препаратов, такиМИ как нестероидные противовоспалительные препараты, кортикостероиды, бисфосфонаты и антикоагулянты.
Препараты, стимулирующие эритропоэз при лечении анемии
Эритропоэтин является гормоном, который действует в костном мозге и стимулирует образование эритроцитов. Эритропоэтин, полученный с использованием генной инженерии, рекомбинантный эритропоэтин человека доступен как эпоэтин альфа. Принципиально новый препарат — эритропозстимулирующий белок, дарбэпоэтина альфа (Аранесп), дольше циркулирует в крови, чем эпоэтин альфа и требует меньше инъекций. Эти препараты называют «эритропоэз стимулирующие препаратов.»
Уровень эритропоэтина снижается при анемии хронических заболеваний. Инъекции синтетического эритропоэтина могут помочь увеличить количество эритроцитов и избежать переливания крови. Эритропоэтин используется для лечения анемии. Он не поможет улучшить симптомы анемии, усталости или качество жизни пациентов с раком или ВИЧ. Этот препарат может вызывать серьезные побочные эффекты, в том числе свертывание крови, и назначается только для лечения пациентов с анемией, связанной с соблюдением следующих условий:
Рак. Для некоторых пациентов эритропоэтин используется для лечения анемии, связанной с химиотерапией.
Хроническая почечная недостаточность. Эритропоэтин является важным для лечения анемии у больных с хронической почечной недостаточностью, в том числе на диализе.
ВИЧ / СПИД. Эритропоэтин помогает лечить анемию, вызванную терапией зидовудином (АЗТ) Лекарства, стимулирующие гематопоэз и рак. Эритропоэтин следует использовать только для лечения анемии, вызванной химиотерапией, а не анемии из-за других причин у пациентов с онкологическими заболеваниями. Лечение эритропоэтином не помогает продлить жизнь. В самом деле, эти препараты могут сократить время выживания и вызывают быстрый рост рака. Обсудите с врачом, подходит ли для вас эритропоэз-стимулирующие препараты.
Выживание и риски роста опухоли особенно заметны у больных с прогрессирующим раком молочной железы, головы и шеи, лимфоидных или немелкоклеточного рака легкого при попытках достичь уровня гемоглобина 12 г / дл или выше. Врач должен использовать самую низкую эффективную дозу и лечение эритропоэтин должны быть прекращены, как только химиотерапия завершается.
Эритропоэз-стимулирующие препараты и хроническая почечная недостаточность. Для пациентов с хронической почечной недостаточностью, FDA рекомендует использовать эритропоэз-стимулирующие препараты для поддержания уровня гемоглобина между 10 — 12 г / л. (Точный уровень в пределах этого диапазона зависит от конкретного человека). Существует повышенный риск смерти и серьезных сердечно-сосудистых событий, таких как инфаркт, инсульт и сердечная недостаточность, когда эти препараты используются для достижения более высоких уровней гемоглобина (13,5 — 14 г / дл ) по сравнению с более низким уровнем гемоглобина (10- 11,3 г / дл).
Предупреждающие симптомы. Обратитесь к врачу, если вы испытываете какие-либо из следующих симптомов во время лечения анемии эритропоэз стимулирующими препаратами:
Боль или припухлость в ногах
Повышение артериального давления (обязательно регулярно контролировать ваше кровяное давление)
Головокружение или потеря сознания
Тромбы в сосудах — в местах доступа при гемодиализе.
Мегалобластная анемия
Мегалобластная А характеризуется аномально большими эритроцитами. (Пернициозная А — один из видов мегалобластной анемии). Мегалобластная А обусловлена тем, что нарушено всасывание или имеет место недостаточное поступление с пищей витамина В12 и фолиевой кислоты. Лечение обычно включает ежедневный прием пероральной добавки фолиевой кислоты в течение нескольких месяцев, а также увеличение потребления продуктов, богатых фолиевой кислотой и витамином В12. Витамин B12 — таблетки или назальный спрей. Некоторым пациентам могут потребоваться ежемесячные инъекции витамина В12, который дается либо как цианокобаламина или гидроксикобаламин.
источник
Лечение железодефицитной анемии у детей должно быть комплексным. Этиологическое лечение предусматривает устранение причин, приводящих к развитию дефицита железа.
- Отсутствие лабораторного подтверждения дефицита железа.
- Сидероахрестические анемии.
- Гемолитические анемии.
- Гемосидероз и гемохроматоз.
- Инфекция, вызванная грамотрицательной флорой (энтеробактерии, синегнойная палочка, клебсиелла являются сидерофильными микроорганизмами и используют железо в процессах роста и размножения).
Обычно самочувствие больных улучшается уже через несколько дней после начала терапии препаратами железа. Значимое увеличение уровня гемоглобина при применении препаратов железа через рот наблюдается в среднем через 3 нед от начала лечения, при парентеральном введении препаратов железа прирост показателей гемоглобина происходит быстрее, чем при назначении препаратов внутрь. Препаратом выбора для лечения тяжелых форм железодефицитной анемии у детей является феррум лек, позволяющий быстро получить клинико-гематологический эффект. У некоторых больных сроки нормализации содержания гемоглобина при применении препаратов внутрь затягиваются до 6-8 нед, что может быть связано с выраженностью анемии и степенью истощения запасов железа или с тем, что причина железодефицитной анемии сохраняется или устранена не полностью. Если спустя 3 нед от начала лечения содержание гемоглобина не повышается, необходимо выяснить причину неэффективности лечения.
При железодефицитной анемии возможно использование фитотерапии. Назначают фитосбор: листья крапивы двудомной, череды трехраздельной, земляники лесной и черной смородины; высушенные листья указанных растений смешивают в равных частях, 1 столовую ложку измельченных листьев заливают стаканом кипятка, настаивают в течение 2 ч, процеживают и принимают по 1/3 стакана 3 раза в день натощак, в течение 1,5 мес ежедневно. Весьма желательно принимать настой листьев медуницы лекарственной, шпината огородного, одуванчика, плодов шиповника.

Важными звеньями комплексной терапии являются правильная организация режима и питания. Эффективной лечебно-профилактической мерой является длительное пребывание на свежем воздухе.
Дети нуждаются в щадящем режиме: ограничение физической нагрузки, дополнительный сон, благоприятный психологический климат, следует освободить их от посещения детского учреждения, беречь от простудных заболеваний.
Дети старшего возраста освобождаются от занятий физкультурой до выздоровления, при необходимости им предоставляют дополнительный день, свободный от занятий в школе.
Особое внимание следует уделить сбалансированному питанию, нормализации аппетита, желудочной секреции и обмену веществ. Без урегулирования этих процессов нельзя надеяться на эффективность медикаментозной терапии.
Назначение полноценного питания больным железодефицитной анемией имеет большое значение. Необходимо устранить имеющиеся дефекты вскармливания и назначить рациональное питание, по основным пищевым ингредиентам соответствующее возрастным показателям.
Содержание железа (мг) в продуктах питания (в 100 г)
Детям раннего возраста, страдающим анемией, находящимся на естественном вскармливании, прежде всего следует отрегулировать питание матери, а в случае необходимости провести коррекцию питания ребенка. Детям, страдающим анемией, первый прикорм необходимо вводить на 2-4 нед раньше, ч е м здоровым (то есть с 3, 5 — 4 мес). Первым прикормом обязательно должны быть блюда, богатые солями железа: картофель, свекла, морковь, капуста, кабачки и др. В рацион питания должны входить фруктово-ягодные соки, тертые яблоки. Уже с первым прикормом детям, больным анемией, можно давать телячью или говяжью печень. Печеночные блюда необходимо давать в протертом виде, смешивая с овощным пюре. Начиная с б мес, в рацион питания можно вводить мясные блюда в виде фарша. Из рациона следует исключить белые каши (манную, рисовую, толокняную), отдавая предпочтение гречневой, ячменной, перловой, из проса. Варить каши следует на воде или, лучше, на овощном отваре.
При построении диеты у детей старшего возраста необходимо учитывать, что лучше всего всасывается в пищеварительном тракте гемовое железо, содержащееся в мясных блюдах. Значительно хуже усваивается солевое железо, входящее в состав овощей и фруктов. В пищевом рационе целесообразно несколько повысить квоту белка (примерно на 10 % от возрастной нормы) за счет увеличения в рационе белковых продуктов животного происхождения; количество углеводов в рационе больного должно соответствовать возрастной норме, количество жиров следует несколько ограничить. При анемии показано достаточное введение фруктовых и овощных соков и отваров, у детей старшего возраста можно использовать минеральные воды. Целесообразно использование вод из источников с типом слабоминерализованных железо-сульфатно-гидрокарбонатномагниевых вод, в которых железо находится в хорошо ионизированной форме и легко всасывается в кишечнике. К источникам такого типа относятся минеральные источники Железноводска, Ужгорода, Марциальных вод в Карелии. Необходимо учитывать, что компенсация дефицита железа и коррекция железодефицитной анемии с помощью пищевого железа не могут быть достигнуты, о чем обяхзательно информируют родителей пациента, которые нередко предпочитают медикаментозным препаратам «пищевую коррекцию».
Для улучшения деятельности ЖКТ назначают ферменты.

Проводится препаратами железа, которые назначаются внутрь или парентерально.
Препараты железа — основные лекарства для лечения железодефицитной анемии, они представлены многочисленными формами препаратов железа для приёма внутрь (капли, сироп, таблетки).
Для расчёта необходимого количества препарата необходимо знать содержание элементарного железа (Fe 2+ или Fe 3+ ) в данной лекарственной форме препарата (капле, таблетке, драже, флаконе) и объём упаковки.
Выбор препарата железа — прерогатива врача. Врач выбирает препарат в соответствии с финансовыми возможностями пациента или его родителей, переносимостью препарата и собственным опытом применения препарата железа.
Вместе с тем каждый врач должен быть информирован об имеющейся в мировой практике тенденции смены солевых препаратов железа, часто демонстрирующих низкую комплаиентность, на препараты нового поколения — гидроксид полимальтозный комплекс трёхвалентного железа (Мальтофер \ Феррум-Лек).
Список некоторых препаратов железа для приёма внутрь
Состав препарата (в одном драже, таблетке, в 1 мл капель или сиропа)
Содержание элементарного железа
Железа сульфат (актиферрин)
Сульфат железа 113,85 мг, D.L-серин 129 мг в 1 капсуле
Капсулы, в блистере 10 капсул, по 2 и 5 блистеров в упаковке
Железа сульфат (актиферрин)
Сульфат железа 47,2 мг, D.L-серин 35,6 мг, глюкоза и фруктоза 151,8 мг, калия сорбат 1 мг в 1 мл капель
Капли для приёма внутрь, 30 мл во флаконе
Железа сульфат (актиферрин)
Сульфат железа 171 мг, D.L-серин 129 мг, глюкоза, фруктоза в 5 мл сиропа
Железа (III) гидроксид полимальтозат (мальтофер)
Гидроксид- полимальтозный комплекс
Раствор для приёма внутрь, 30 мл во флаконе с капельницей
Fe 3+ 50 мг в 1 мл раствора (20 капель)
Железа (III) гидроксид полимальтозат + фолиевая кислота (мальтофер Фол)
Гидроксид-полимальтозный комплекс, фолиевая кислота 0,35 мг в 1 таблетке
Жевательные таблетки, 10 таблеток в блистере, по 3 блистера в упаковке
Fe 3+ : 100 мг в 1 таблетке
Железа (III) гидроксид полимальтозат (мальтофер)
Жевательные таблетки, в блистере 10 таблеток, по 3 и 50 блистеров в упаковке
Fe 3+ : 100 мг в 1 таблетке
Железа (III) гидроксид полимальтозат (мальтофер)
Железа сульфат + аскорбиновая кислота (Сорбифер Дурулес)
Сульфат железа 320 мг, аскорбиновая кислота 60 мг
Таблетки, покрытые оболочкой, по 30 и 50 таблеток во флаконе
Fe 3+ : 100 мг в 1 таблетке
Железа сульфат (тардиферон)
Сульфат железа 256,3 мг, мукопротеоза 80 мг, аскорбиновая кислота 30 мг
Таблетки, покрытые оболочкой, 10 таблеток в блистере, 3 блистера в упаковке
В 10 мл раствора: 50 мг глюконата железа, 1,33 мг глюконата марганца, 0,7 мг глюконата меди, глицерол, глюкоза, сахароза, лимонная кислота, цитрат натрия и др.
Раствор для приёма внутрь, ампулы по 10 мл, по 20 шт. в упаковке
Железа фумарат + фолиевая кислота (ферретаб комл)
Фумарат железа 154 мг, фолиевая кислота 0,5 мг
Капсулы, 10 капсул в блистере, 3 блистера в упаковке
Железа сульфат + аскорбиновая кислота (ферроплекс)
Сульфат железа 50 мг, аскорбиновая кислота 30 мг
Глюконат железа 300 мг в 1 таблетке
Таблетки, покрытые оболочкой, в блистере 10 таблеток, 1 блистер в упаковке
Фумарат железа 350 мг в 1 калсупе
Железа (III) гидроксид полимальтозат (Феррум Лек)
10 таблеток в стрипе, 3 стрипа в упаковке
Железа (III) гидроксид полимальтозат (Феррум Лек)
Протеин сукцинилат железа 800 мг в 15 мл
Раствор для приёма внутрь, 15 мл во флаконе, 10 флаконов в упаковке
Поливитамин + минеральные соли (фенюльс)
Сульфат железа 150 мг, аскорбиновая кислота 50 мг, рибофлавин 2 мг, тиамин 2 мг, никотинамид 15 мг, пиридоксина гидрохлорид 1 мг, пантотеновая кислота 2,5 мг
Капсулы, 10 капсул в блистере, 1 блистер в упаковке
В большинстве случаев, кроме специальных показаний, лечение железодефицитной анемии проводится препаратами для внутреннего применения. Наиболее целесообразно применять препараты, содержащие двухвалентное железо. Эти соединения хорошо всасываются и дают высокий темп прироста гемоглобина. При выборе препарата для детей раннего возраста необходимо учитывать степень токсичности и форму выпуска. Предпочтение отдают препаратам в жидкой форме. При назначении препаратов железа внутрь необходимо учитывать некоторые общие принципы.
- Лучше назначать препараты железа между приемами пищи. Пища ведет к разведению и снижению концентрации железа, а, кроме того, некоторые элементы пищи (соли, кислоты, щелочи) образуют с железом нерастворимые соединения. К ним относятся препараты, содержащие фосфор, фитин. Железо, принятое в вечерние часы, продолжает всасываться в ночное время.
- Применять препараты железа следует в сочетании с веществами, улучшающими его всасывание: аскорбиновая, лимонная, янтарная кислоты, сорбит. В лечебный комплекс включают средства, ускоряющие синтез гемоглобина — медь, кобальт; витамины В1, В2, В6, С, А — для улучшения регенерации эпителия; витамин Е — для предотвращения чрезмерной активации свободнорадикальных реакций. Дозы витаминов В1, В2, С соответствуют суточной потребности, доза витамина В6 превышает суточную потребность в 5 раз. Комплекс витаминов следует принимать через 15-20 мин после еды, а препараты железа — через 20-30 мин после их приема.
- Для предупреждения диспепсических явлений рекомендуется, по показаниям, применять ферменты — панкреатин, фестал.
- Курс лечения должен быть длительным. Лечебные дозы применяются до достижения нормального уровня гемоглобина в крови, то есть 1,5-2 мес, а затем в течение 2- 3 мес возможно назначение профилактических доз для пополнения запасов железа.
- Необходимо учитывать переносимость препарата. При плохой переносимости можно заменить препарат, начать лечение с малой дозы, постепенно повышая ее до переносимой и эффективной.
- Не следует назначать препараты железа одновременно с препаратами, уменьшающими его всасывание: препараты кальция, антациды, тетрациклины, левомицетин.
- Необходимо рассчитывать потребность в железе для каждого больного. При расчете длительности лечения следует учитывать содержание элементарного железа в препарате и его всасывание.
Оптимальная суточная доза элементарного железа составляет 4-6 мг/кг. При этом необходимо иметь в виду, что прирост гемолобина у больных железодефицитной анемией может быть обеспечен поступлением в организм от 30 до 100 мг двухвалентного железа в сутки. Учитывая, что при развитии железодефицитной анемии всасывание железа увеличивается на 25-30 % (при нормальных запасах всасывается 3-7 % железа), необходимо назначать от 100 до 300 мг двухвалентного железа в сутки. Применение более высоких суточных доз не имеет смысла, поскольку объем всасывания при этом не увеличивается. Таким образом, минимальная эффективная суточная доза составляет 100 мг элементарного железа, а максимальная — около 300 мг внутрь. Выбор суточной дозы в данном диапазоне определяется индивидуальной переносимостью препаратов железа и их доступностью.
При передозировке препаратов железа отмечают нежелательные эффекты: диспепсические расстройства (тошнота, рвота, понос) прямо пропорциональны количеству невсосавшегося железа в желудочно-кишечном тракте; инфильтрат на месте внутримышечного введения; гемолиз эритроцитов из-за активации свободнорадикальных реакций, повреждения клеточных мембран.
Недостатки применения солевых препаратов железа при лечении больных железодефицитными анемиями:
- опасность передозировки, вплоть до отравлений, вследствие негибкого дозирования, пассивного, неконтролируемого всасывания;
- выраженный металлический вкус и окрашивание эмали зубов и дёсен, иногда стойкое;
- взаимодействие с пищей и другими препаратами;
- частый отказ пациентов от лечения (30-35% больных, начавших лечение).
Врачи обязаны предупреждать пациентов или их родителей о возможных отравлениях солевыми препаратами железа. Отравления препаратами железа составляют всего 1,6% всех случаев отравлений у детей, но в 41,2% случаев заканчиваются летальным исходом.
Свойства и преимущества препаратов на основе гидроксидполимальтозного комплекса:
- высокая эффективность;
- высокая безопасность: нет риска передозировки, интоксикации и отравления;
- отсутствие потемнения зубов и дёсен;
- приятный вкус, нравится детям;
- отличная переносимость, определяющая регулярность лечения;
- отсутствие взаимодействия с медикаментами и продуктами питания;
- антиоксидантные свойства;
- существование лекарственных форм для всех возрастных групп (капли, сироп, жевательные таблетки, разовые ампулы, препарат железа с фолиевой кислотой для беременных).
Парентеральные (внутримышечные, внутривенные) препараты железа показаны:
- при тяжёлой форме железодефицитной анемии (около 3% больных);
- при непереносимости препаратов железа для приёма внутрь;
- при язвенной болезни или операциях на ЖКТ, даже в анамнезе;
- при необходимости быстрого насыщения организма железом.
Общая курсовая доза железа для парентерального введения рассчитывается по формуле:
Fe (мг) = Р х (78 — 0,35 х Нb), где Р- вес пациента в килограммах; Нb — содержание гемоглобина в г/л у больного.
Парентерально не следует вводить более 100 мг железа в сутки, дающих полное насыщение трансферрина. У детей до 2 лет суточная доза вводимого парентерально железа составляет 25-50 мг, у детей старше 2 лет — 50-100 мг.
Парентеральное введение железа значительно сложнее и опаснее перорального вследствие возможного развития аллергических реакций и инфильтратов (при внутримышечном введении), а также токсичности ионизированного железа и опасности его чрезмерных отложений в тканях при передозировке, поскольку оно при этом практически не выводится из организма. Железо является капилляротоксическим ядом и при парентеральном введении на фоне пониженного уровня трансферрина в крови увеличивается фракция свободного железа, что приводит к снижению тонуса артериол и венул, повышается их проницаемость, уменьшается общее периферическое сопротивление и объем циркулирующей крови, падает артериальное давление. При передозировке железа рекомендуется введение антидота — десферала (дефероксамина) в дозе 5-10 г внутрь или 60-80 мг/кг в сутки внутримышечно или внутривенно капельно.
Характеристика препаратов железа для парентерального применения (назначаются только после определения железо-комплекса крови и верификации диагноза железодефицитной анемии)
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Эритроциты формируются в красном костном мозге из белковых фракций и небелковых компонентов под воздействием эритропоэтина (синтезируется почками). Эритроциты в течение трех дней обеспечивают транспорт, главным образом, кислорода и углекислого газа, а также питательных веществ и продуктов метаболизма от клеток и тканей. Срок жизни эритроцита сто двадцать дней, после чего он разрушается. Старые эритроциты накапливаются в селезенке, где утилизируются небелковые фракции, а белковые поступают в красный костный мозг, участвуя в синтезе новых эритроцитов.
Вся полость эритроцита наполнена белком, гемоглобином, в состав которого входит железо. Гемоглобин придает эритроциту красную окраску, а также помогает ему переносить кислород и углекислый газ. Его работа начинается в легких, куда эритроциты поступают с током крови. Молекулы гемоглобина захватывают кислород, после чего обогащенные кислородом эритроциты направляются сначала по крупным сосудам, а затем и по мелким капиллярам к каждому органу, отдавая клеткам и тканям необходимый для жизни и нормальной деятельности кислород.
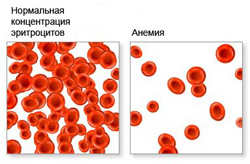
Анемия ослабляет способность организма к газовому обмену, за счет сокращения числа эритроцитов нарушается транспортировка кислорода и углекислого газа. Вследствие этого у человека могут наблюдаться такие признаки анемии как чувство постоянной усталости, упадок сил, сонливость, а также повышенная раздражительность.
Анемия является проявлением основного заболевания и не является самостоятельным диагнозом. Многие болезни, включая инфекционные заболевания, доброкачественные или злокачественные опухоли могут быть связаны с анемией. Именно поэтому анемия является важным признаком, который требует проведения необходимых исследований для выявления основной причины, которая привела к ее развитию.
Тяжелые формы анемии вследствие тканевой гипоксии могут привести к серьезным осложнениям, таким как шоковые состояния (например, геморрагический шок), гипотония, коронарная или легочная недостаточность.
- по механизму развития;
- по степени тяжести;
- по цветному показателю;
- по морфологическому признаку;
- по способности костного мозга к регенерации.
| По патогенезу анемия может развиться вследствие кровопотери, нарушения образования эритроцитов или из-за их выраженного разрушения. По механизму развития выделяют:
|
- потеря крови (острые или хронические кровотечения);
- повышенное разрушение эритроцитов (гемолиз);
- уменьшенное производство эритроцитов.
Также следует заметить, что в зависимости от вида анемии причины ее возникновения могут отличаться.
Факторы, влияющие на развитие анемии
- гемоглобинопатии (изменение строения гемоглобина наблюдается при талассемии, серповидноклеточной анемии);
- анемия Фанкони (развивается вследствие имеющегося дефекта в кластере белков, которые отвечают за восстановление ДНК);
- ферментативные дефекты в эритроцитах;
- дефекты цитоскелета (клеточный каркас, располагающийся в цитоплазме клетки) эритроцита;
- врожденная дизэритропоэтическая анемия (характеризуется нарушением образования эритроцитов);
- абеталипопротеинемия или синдром Бассена-Корнцвейга (характеризуется нехваткой бета-липопротеина в клетках кишечника, что ведет к нарушению всасываемости питательных веществ);
- наследственный сфероцитоз или болезнь Минковского-Шоффара (вследствие нарушения клеточной мембраны эритроциты принимают шарообразную форму).
- дефицит железа;
- дефицит витамина B12;
- дефицит фолиевой кислоты;
- дефицит аскорбиновой кислоты (витамин С);
- голодание и недоедание.
Хронические заболевания и новообразования
- почечные заболевания (например, туберкулез печени, гломерулонефрит);
- заболевания печени (например, гепатит, цирроз);
- заболевания желудочно-кишечного тракта (например, язва желудка и двенадцатиперстной кишки, атрофический гастрит, неспецифический язвенный колит, болезнь Крона);
- коллагеновые сосудистые болезни (например, системная красная волчанка, ревматоидный артрит);
- доброкачественные и злокачественные опухоли (например, миома матки, полипы в кишечнике, рак почек, легких, кишечника).
- вирусные заболевания (гепатит, инфекционный мононуклеоз, цитомегаловирус);
- бактериальные заболевания (туберкулез легких или почек, лептоспироз, обструктивный бронхит);
- протозойные заболевания (малярия, лейшманиоз, токсоплазмоз).
Ядохимикаты и медикаментозные средства
- неорганический мышьяк, бензол;
- радиация;
- цитостатики (химиотерапевтические препараты, используемые для лечения опухолевых заболеваний);
- антибиотики;
- нестероидные противовоспалительные средства;
- антитиреоидные препараты (снижают синтез гормонов щитовидной железы);
- противоэпилептические препараты.
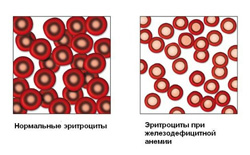
Для железодефицитной анемии характерно снижение эритроцитов, гемоглобина и цветового показателя.
Железо — это жизненно важный элемент, участвующий во многих метаболических процессах организма. У человека с весом семьдесят килограмм запас железа в организме составляет примерно четыре грамма. Данное количество поддерживается благодаря сохранению баланса между регулярными потерями железа из организма и его поступлением. Для поддержания равновесия суточная потребность железа составляет 20 – 25 мг. Большая часть поступающего железа в организм затрачивается на его нужды, остальное депонируется в виде ферритина или гемосидерина и при необходимости расходуется.
Нарушение поступления железа в организм
- вегетарианство вследствие неупотребления белков животного происхождения (мясо, рыба, яйца, молочные продукты);
- социально-экономическая составляющая (например, недостаточно денег для полноценного питания).
Нарушение усвоения железа
Всасывание железа происходит на уровне слизистых желудка, поэтому такие заболевания желудка как гастриты, язвенная болезнь или резекция желудка приводят к нарушению всасывания железа.
Повышенная потребность организма в железе
- беременность, в том числе многоплодная беременность;
- период лактации;
- подростковый возраст (за счет быстрого роста);
- хронические заболевания, сопровождающиеся гипоксией (например, хронический бронхит, пороки сердца);
- хронические нагноительные заболевания (например, хронические абсцессы, бронхоэктатическая болезнь, сепсис).
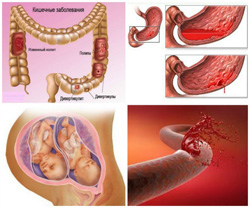
Потери железа из организма
- легочные кровотечения (например, при раке легких, туберкулезе);
- желудочно-кишечные кровотечения (например, язва желудка и двенадцатиперстной кишки, рак желудка, рак кишечника, варикозное расширение вен пищевода и прямой кишки, неспецифический язвенный колит, глистные инвазии);
- маточные кровотечения (например, преждевременная отслойка плаценты, разрыв матки, рак матки или шейки матки, прервавшаяся внематочная беременность, миома матки);
- почечные кровотечения (например, рак почек, туберкулез почек).
Питание при анемии
В питании железо делится на:
- гемовое, которое поступает в организм с продуктами животного происхождения;
- негемовое, которое поступает в организм с продуктами растительного происхождения.
Следует заметить, что гемовое железо усваивается в организме значительно лучше, нежели негемовое.
Количество железа на сто миллиграмм
Продукты питания
животного
происхождения
- печень;
- язык говяжий;
- мясо кролика;
- индюшатина;
- гусиное мясо;
- говядина;
- рыба.
- 9 мг;
- 5 мг;
- 4,4 мг;
- 4 мг;
- 3 мг;
- 2,8 мг;
- 2,3 мг.
Продукты питания растительного происхождения
- сушеные грибы;
- свежий горох;
- гречка;
- геркулес;
- свежие грибы;
- абрикосы;
- груша;
- яблоки;
- сливы;
- черешня;
- свекла.
- 35 мг;
- 11,5 мг;
- 7,8 мг;
- 7,8 мг;
- 5,2 мг;
- 4,1 мг;
- 2,3 мг;
- 2,2 мг;
- 2,1 мг;
- 1,8 мг;
- 1,4 мг.
При соблюдении диеты также следует увеличить потребление продуктов, содержащих витамин C, а также белок мяса (они повышают усвояемость железа в организме) и снизить потребление яиц, соли, кофеина и кальция (они уменьшают всасываемость железа).
Медикаментозное лечение
При лечении железодефицитной анемии больному параллельно с диетой назначается прием препаратов железа. Данные лекарственные средства предназначены для восполнения дефицита железа в организме. Они выпускаются в виде капсул, драже, инъекций, сиропов и таблеток.
Доза и длительность лечения подбирается индивидуально в зависимости от следующих показателей:
- возраста пациента;
- степени тяжести заболевания;
- причины, вызвавшей железодефицитную анемию;
- на основе результатов анализов.
Препараты железа принимаются за один час до еды или через два часа после приема пищи. Данные лекарственные средства нельзя запивать чаем или кофе, так как снижается всасываемость железа, поэтому их рекомендуется запивать водой или соком.
Принимать внутрь по одному грамму три – четыре раза в сутки.
Принимать по одной таблетке в день, с утра за тридцать минут до приема пищи.
Принимать по одной таблетке один – два раза в день.
Данные препараты рекомендуется назначать совместно с витамином C (по одной таблетке один раз в день), так как последний увеличивает всасываемость железа.
Препараты железа в виде инъекций (внутримышечных или внутривенных) применяются в следующих случаях:
- при тяжелой степени анемии;
- если анемия прогрессирует, несмотря на принимаемые дозы железа в виде таблеток, капсул или сиропа;
- если у больного имеются заболевания желудочно-кишечного тракта (например, язва желудка и двенадцатиперстной кишки, неспецифический язвенный колит, болезнь Крона), так как принимаемый препарат железа может усугубить имеющееся заболевание;
- перед оперативными вмешательствами с целью ускоренного насыщения организма железом;
- если у пациента имеется непереносимость препаратов железа при их приеме внутрь.
Хирургическое лечение
Хирургическое вмешательство производится при наличии у больного острого или хронического кровотечения. Так, например, при желудочно-кишечном кровотечении может применяться фиброгастродуоденоскопия или колоноскопия с выявлением области кровотечения и последующей его остановкой (например, удаляется кровоточащий полип, коагулируется язва желудка и двенадцатиперстной кишки). При маточных кровотечениях, а также при кровотечениях в органах, находящихся в брюшной полости, может применяться лапароскопия.
При необходимости больному может быть назначено переливание эритроцитарной массы для восполнения объема циркулирующей крови.

В норме витамин В12 поступает в организм с пищевыми продуктами. На уровне желудка В12 связывается с продуцируемым в нем белком, гастромукопротеидом (внутренний фактор Касла). Данный белок защищает поступивший в организм витамин от негативного воздействия микрофлоры кишечника, а также способствует его усвоению.
Комплекс гастромукопротеид и витамин В12 доходит до дистального отдела (нижний отдел) тонкого кишечника, где происходит распад этого комплекса, всасывание витамина В12 в слизистый слой кишечника и дальнейшее поступление его в кровь.
Из кровяного русла данный витамин поступает:
- в красный костный мозг для участия в синтезе эритроцитов;
- в печень, где происходит его депонирование;
- в центральную нервную систему для синтеза миелиновой оболочки (покрывает аксоны нейронов).
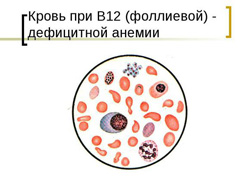
Клиническая картина В12 и фолиево-дефицитной анемии основывается на развитии у больного следующих синдромов:
- анемический синдром;
- желудочно-кишечный синдром;
- невралгический синдром.
| |
Данные симптомы развиваются вследствие атрофических изменений слизистого слоя ротовой полости, желудка и кишечника. |
|
- снижение уровня эритроцитов и гемоглобина;
- гиперхромия (выраженная окраска эритроцитов);
- макроцитоз (увеличенный размер эритроцитов);
- пойкилоцитоз (различная форма эритроцитов);
- при микроскопии эритроцитов выявляются кольца Кебота и тельца Жолли;
- ретикулоциты снижены или в норме;
- снижение уровня лейкоцитов (лейкопения);
- повышение уровня лимфоцитов (лимфоцитоз);
- снижение уровня тромбоцитов (тромбоцитопения).
В биохимическом анализе крови наблюдается гипербилирубинемия, а также снижение уровня витамина В12.
При пункции красного костного мозга выявляется повышение мегалобластов.
Больному могут быть назначены следующие инструментальные исследования:
- исследование желудка (фиброгастродуоденоскопия, биопсия);
- исследование кишечника (колоноскопия, ирригоскопия);
- ультразвуковое исследование печени.
Данные исследования помогают выявить атрофические изменения слизистой оболочки желудка и кишечника, а также обнаружить заболевания, которые привели к развитию В12-дефицитной анемии (например, злокачественные образования, цирроз печени).
Все больные госпитализируются в отделение гематологии, где проходят соответствующее лечение.
Питание при В12-дефицитной анемии
Назначается диетотерапия, при которой увеличивается потребление продуктов, богатых витамином В12.
Суточная норма витамина В12 составляет три микрограмма.
Количество витамина В12 на сто миллиграмм
Медикаментозное лечение
Медикаментозное лечение назначается больному по следующей схеме:
- В течение двух недель больной ежедневно получает по 1000 мкг Цианокобаламина внутримышечно. За две недели у пациента исчезает неврологическая симптоматика.
- В течение последующих четырех – восьми недель больной получает по 500 мкг ежедневно внутримышечно для насыщения депо витамина В12 в организме.
- Впоследствии больной пожизненно получает внутримышечные инъекции один раз в неделю по 500 мкг.
Во время лечения одновременно с Цианокобаламином больному могут назначить прием фолиевой кислоты.
Больной В12-дефицитной анемией должен пожизненно наблюдаться у гематолога, гастролога и семейного врача.
Фолиевая кислота (витамин B9) является водорастворимым витамином, который отчасти продуцируется клетками кишечника, но в основном должен поступать извне для восполнения необходимой для организма нормы. Суточная норма фолиевой кислоты составляет прием 200 – 400 мкг.
В пищевых продуктах, а также в клетках организма фолиевая кислота находится в форме фолатов (полиглутаматы).
Фолиевая кислота играет большую роль в организме человека:
- участвует в развитии организма во внутриутробном периоде (способствует формированию нервной проводимости тканей, кровеносной системы плода, предупреждает развитие некоторых пороков развития);
- участвует в росте ребенка (например, в первый год жизни, в период полового созревания);
- влияет на процессы кроветворения;
- совместно с витамином В12 участвует в синтезе ДНК;
- препятствует образованию тромбов в организме;
- улучшает процессы регенерации органов и тканей;
- участвует в обновлении тканей (например, кожи).
Абсорбция (всасывание) фолатов в организме осуществляется в двенадцатиперстной кишке и в верхнем отделе тонкого кишечника.
При фолиеводефицитной анемии у больного наблюдается анемический синдром (такие симптомы как повышенная утомляемость, сердцебиение, бледность кожных покровов, снижение работоспособности). Неврологический синдром, а также атрофические изменения слизистой оболочки ротовой полости, желудка и кишечника при данном виде анемии отсутствуют.
Также у больного может наблюдаться увеличение размеров селезенки.
При общем анализе крови наблюдаются следующие изменения:
- гиперхромия;
- снижение уровня эритроцитов и гемоглобина;
- макроцитоз;
- лейкопения;
- тромбоцитопения.
В результатах биохимического анализа крови наблюдается снижение уровня фолиевой кислоты (менее 3 мг/мл), а также повышение непрямого билирубина.
При проведении миелограммы выявляется повышенное содержание мегалобластов и гиперсегментированных нейтрофилов.
Питание при фолиеводефицитной анемии играет большую роль, больному необходимо ежедневно потреблять продукты, богатые фолиевой кислотой.
Следует заметить, что при любой кулинарной обработке продуктов фолаты разрушаются приблизительно на пятьдесят процентов и более. Поэтому для обеспечения организма необходимой суточной нормой продукты рекомендуется употреблять в свежем виде (овощи и фрукты).
| Продукты питания | Наименование продуктов | Количество железа на сто миллиграмм |
| Продукты питания животного происхождения |
|
|
| Продукты питания растительного происхождения |
|
|
Медикаментозное лечение фолиеводефицитной анемии включает прием фолиевой кислоты в количестве от пяти до пятнадцати миллиграмм в сутки. Необходимую дозировку устанавливает лечащий врач в зависимости от возраста пациента, тяжести течения анемии и результатов исследований.
Профилактическая доза включает прием одного – пяти миллиграмм витамина в сутки.
Апластическая анемия может быть врожденной или приобретенной.
Клинические проявления апластической анемии зависят от степени выраженности панцитопении.
При апластической анемии у больного наблюдаются следующие симптомы:
- бледность кожных покровов и слизистых;
- головная боль;
- учащенное сердцебиение;
- одышка;
- повышенная усталость;
- отеки на ногах;
- десневые кровотечения (вследствие снижения уровня тромбоцитов в крови);
- петехиальная сыпь (красные пятна на коже маленьких размеров), синяки на коже;
- острые или хронические инфекции (вследствие снижения уровня лейкоцитов в крови);
- изъязвления орофарингеальной зоны (поражается слизистая полости рта, язык, щеки, десна и глотка);
- желтушность кожных покровов (симптом поражения печени).
При биохимическом анализе крови наблюдается:
- повышение сывороточного железа;
- насыщение трансферрина (белок, переносящий железо) железом на 100%;
- повышение билирубина;
- повышение лактатдегидрогеназы.
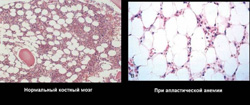
При пункции красного мозга и последующем гистологическом исследовании выявляются:
- недоразвитие всех ростков (эритроцитарный, гранулоцитарный, лимфоцитарный, моноцитарный и макрофагальный);
- замещение костного мозга жировым (желтый костный мозг).
Среди инструментальных методов исследований больному может быть назначено:
- ультразвуковое исследование паренхиматозных органов;
- электрокардиография (ЭКГ) и эхокардиография;
- фиброгастродуоденоскопия;
- колоноскопия;
- компьютерная томография.
При правильно подобранном поддерживающем лечении состояние пациентов с апластической анемией существенно улучшается.
При лечении апластической анемии больному назначаются:
- иммунодепрессивные препараты (например, Циклоспорин, Метотрексат);
- глюкокортикостероиды (например, Метилпреднизолон);
- антилимфоцитарный и антитромбоцитарный иммуноглобулины;
- антиметаболиты (например, Флударабин);
- эритропоэтин (стимулирует образование эритроцитов и стволовых клеток).
Немедикаментозное лечение включает:
- трансплантацию костного мозга (от совместимого донора);
- переливание компонентов крови (эритроциты, тромбоциты);
- плазмаферез (механическое очищение крови);
- соблюдение правил асептики и антисептики с целью предотвращения развития инфекции.
Также при тяжелом течении апластической анемии больному может понадобиться хирургическое лечение, при котором производится удаление селезенки (спленэктомия).
В зависимости от эффективности проводимого лечения у больного при апластической анемии может наблюдаться:
- полная ремиссия (затухание или полное исчезновение симптомов);
- частичная ремиссия;
- клиническое улучшение;
- отсутствие эффекта от лечения.
|
|
|
|

Гемолитическая анемия может развиться вследствие наследственных или приобретенных заболеваний.
По локализации гемолиз может быть:
- внутриклеточным (например, аутоиммунная гемолитическая анемия);
- внутрисосудистым (например, переливание несовместимой крови, диссеминированное внутрисосудистое свертывание).
У пациентов с легкой степенью гемолиза уровень гемоглобина может быть нормальным, если производство эритроцитов соответствует темпу их разрушения.
Преждевременное разрушение эритроцита может быть связано со следующими причинами:
- внутренними мембранными дефектами эритроцитов;
- дефектами структуры и синтеза белка гемоглобина;
- ферментативными дефектами в эритроците;
- гиперспленомегалией (увеличение размеров печени и селезенки).
Наследственные заболевания могут вызвать гемолиз в результате отклонений мембраны эритроцита, ферментативных дефектов и отклонений гемоглобина.
Существуют следующие наследственные гемолитические анемии:
- энзимопатии (анемии, при которых наблюдается недостаток фермента, дефицит глюкозо-6-фосфатдегидрогеназы);
- наследственный сфероцитоз или болезнь Минковского-Шоффара (эритроциты неправильной шарообразной формы);
- талассемия (нарушение синтеза полипептидных цепей, входящих в строение нормального гемоглобина);
- серповидно-клеточная анемия (изменение строения гемоглобина приводит к тому, что эритроциты принимают серпообразную форму).
Приобретенные причины гемолитической анемии включают иммунные и не иммунные нарушения.
Иммунные нарушения характеризуются аутоиммунной гемолитической анемией.
Не иммунные нарушения могут быть вызваны:
- ядохимикатами (например, пестициды, бензол);
- лекарственными средствами (например, противовирусные препараты, антибиотики);
- физическим повреждением;
- инфекциями (например, малярия).
Гемолитическая микроангиопатическая анемия приводит к производству фрагментированных эритроцитов и может быть вызвана:
- дефектным искусственным сердечным клапаном;
- диссеминированным внутрисосудистым свертыванием;
- гемолитическим уремическим синдромом;
- тромбоцитопенической пурпурой.
Симптомы и проявления гемолитической анемии разнообразны и зависят от вида анемии, степени компенсации, а также от того, какое лечение получал больной.
Следует заметить, что гемолитическая анемия может протекать бессимптомно, а гемолиз выявляться случайно во время обычного лабораторного тестирования.
При гемолитической анемии могут наблюдаться следующие симптомы:
- бледность кожи и слизистых;
- ломкость ногтей;
- тахикардия;
- учащение дыхательных движений;
- снижение артериального давления;
- желтушность кожных покровов (из-за увеличения уровня билирубина);
- на ногах могут наблюдаться язвы;
- гиперпигментация кожи;
- желудочно-кишечные проявления (например, боль в животе, нарушение стула, тошнота).
Следует заметить, что при внутрисосудистом гемолизе у больного наблюдается дефицит железа из-за хронической гемоглобинурии (наличие гемоглобина в моче). Вследствие кислородного голодания нарушается сердечная функция, что приводит к развитию у пациента таких симптомов как слабость, тахикардия, одышка и стенокардия (при тяжелой форме анемии). Из-за гемоглобинурии у больного также наблюдается потемнение мочи.
Длительный гемолиз может привести к развитию желчных камней вследствие нарушения обмена билирубина. При этом пациенты могут жаловаться на боль в животе и бронзовый цвет кожи.
В общем анализе крови наблюдается:
- снижение уровня гемоглобина;
- снижение уровня эритроцитов;
- увеличение ретикулоцитов.
При микроскопии эритроцитов выявляется их серпообразная форма, а также кольца Кебота и тельца Жолли.
В биохимическом анализе крови наблюдается повышение уровня билирубина, а также гемоглобинемия (увеличение свободного гемоглобина в плазме крови).
Также необходимо сдать анализ мочи на выявление наличия гемоглобинурии.
При пункции костного мозга наблюдается выраженная гиперплазия эритроцитарного ростка.
Существует много видов гемолитической анемии, поэтому лечение может отличаться в зависимости от причины, вызвавшей анемию, а также от типа гемолиза.
При лечении гемолитической анемии больному могут назначаться следующие препараты:
- Фолиевая кислота. Профилактическая доза фолиевой кислоты назначается, потому что активный гемолиз может потреблять фолат и впоследствии привести к развитию мегалобластоза.
- Глюкокортикостероиды (например, Преднизолон) и иммунодепрессанты (например, Циклофосфан). Данные группы препаратов назначаются при аутоиммунной гемолитической анемии.
- Переливание эритроцитарной массы. Больному индивидуально подбираются отмытые эритроциты, так как существует высокий риск разрушения перелитой крови.
Спленэктомия
Спленэктомия может быть первоначальным вариантом в лечении некоторых типов гемолитической анемии, таких как, например, наследственный сфероцитоз. В других случаях, например, при аутоиммунной гемолитической анемии, спленэктомия рекомендуется тогда, когда другие методы лечения потерпели неудачу.
Терапия препаратами железа
При гемолитической анемии применение препаратов железа в большинстве случаев противопоказано. Это связано с тем, что уровень железа при данной анемии не снижается. Однако если у больного наблюдается постоянная гемоглобинурия, то происходит существенная потеря железа из организма. Поэтому при выявлении дефицита железа пациенту может быть назначено соответствующее лечение.
Проявления анемии будут зависеть от следующих факторов:
- какое количество крови было потеряно;
- с какой скоростью происходит кровопотеря.
Симптомами постгеморрагической анемии являются:
- слабость;
- головокружение;
- бледность кожных покровов;
- сердцебиение;
- одышка;
- тошнота, рвота;
- сечение волос и ломкость ногтей;
- шум в ушах;
- мелькание мушек перед глазами;
- жажда.
При острой кровопотере у больного может развиться геморрагический шок.
Выделяют четыре степени геморрагического шока.
источник
