ЧТО ТАКОЕ АНЕМИЯ?
Анемия — состояние, характеризующееся снижением концентрации гемоглобина (менее 130 г/л у мужчин и 120 г/л у женщин) и гематокрита (менее 39% у мужчин и 36% у женщин). Обычно при этом также происходит и снижение количества красных кровяных телец (эритроцитов).
Различные виды анемий выявляются у 10-20% населения, в большинстве случаев у женщин. Наиболее часто встречаются анемии, связанные с дефицитом железа (около 90% всех анемий), реже анемии при хронических заболеваниях, еще реже анемии, связанные с дефицитом витамина В12 или фолиевой кислоты (мегалобластные), гемолитические и апластические. Необходимо помнить, что анемия может иметь сложное происхождение. Возможно сочетание железодефицитной и В12-дефицитной анемий.
КЛАССИФИКАЦИЯ АНЕМИЙ
В клинической практике наиболее распространена следующая классификация анемий:
- Анемии, обусловленные острой кровопотерей
- Анемии вследствие нарушения продукции эритроцитов
- Апластические
- Железодефицитные
- Мегалобластные
- Сидеробластные
- Хронических заболеваний
- Анемии вследствие повышенного разрушения эритроцитов
- Гемолитические
В зависимости от выраженности снижения уровня гемоглобина выделяют три степени тяжести анемии:
- Легкая — уровень гемоглобина выше 90 г/л;
- Средняя — гемоглобин в пределах 90-70 г/л;
- Тяжелая — уровень гемоглобина менее 70 г/л.
ОБЩИЕ СИМПТОМЫ АНЕМИЙ
- Слабость, повышенная утомляемость, снижение работоспособности, раздражительность, сонливость
- Головокружение, головные боли, шум в ушах, мелькание «мушек» перед глазами,
- Сердцебиение при небольшой физической нагрузке или в покое
- Одышка при небольшой физической нагрузке или в покое
Нередко первой жалобой у пожилых пациентов, страдающих ишемической болезнью сердца, является учащение приступов стенокардии, даже после небольшой физической нагрузки. Характер и выраженность жалоб при анемии разнообразны и зависят от вида, степени тяжести анемии, скорости ее развития и индивидуальных особенностей больного.
ДИАГНОСТИКА АНЕМИЙ
Для выявления анемии необходимы:
- Врачебный осмотр
- Общий клинический анализ крови с обязательным определением:
- Количества эритроцитов
- Количества ретикулоцитов
- Гемоглобина
- Гематокрита
- Среднего объема эритроцитов (MCV)
- Ширины распределения эритроцитов по объему (RDW)
- Среднего содержания гемоглобина в эритроците (MCH)
- Средней концентрации гемоглобина в эритроците (MCHC)
- Количества лейкоцитов
- Количества тромбоцитов
Дополнительные методы исследования используются для более детальной диагностики отдельных видов анемии.
ЖЕЛЕЗОДЕФИЦИТНАЯ АНЕМИЯ
ДИАГНОСТИКА
Для диагностики железодефицитной анемии необходимо проведение дополнительных исследований:
- Определение уровня железа сыворотки крови, ферритина и насыщенных трансферринов; общей железосвязывающей способности и ненасыщенных трансферринов.
- Аспирационная биопсия костного мозга не является обязательным исследованием для диагностики железодефицитной анемии и проводится лишь по особым показаниям.
ОСНОВНЫЕ ПРИНЦИПЫ ПРОФИЛАКТИКИ И ЛЕЧЕНИЯ
- Ликвидация причины, вызвавшей дефицит железа.
- Диета с высоким содержанием железа (мясо, печень и др.).
- Длительный прием препаратов железа (4-6 мес.).
- Парентеральные препараты железа (по показаниям).
- Переливания эритроцитарной массы при тяжелой анемии.
- Профилактический прием препаратов железа в группах риска.
В12-ДЕФИЦИТНАЯ АНЕМИЯ
ДИАГНОСТИКА
Для диагностики В12-дефицитной анемии необходимо проведение дополнительных исследований:
- Определение уровня витамина В12 в крови.
- Аспирационная биопсия костного мозга (при отсутствии возможности определения витамина В12 в крови, либо при отсутствии ответа на лечение в течение 5-8 дней).
ОСНОВНЫЕ ПРИНЦИПЫ ПРОФИЛАКТИКИ И ЛЕЧЕНИЯ
- Заместительная терапия.
- Сбалансированная диета.
ФОЛИЕВОДЕФИЦИТНАЯ АНЕМИЯ
ДИАГНОСТИКА
Для диагностики фолиеводефицитной анемии необходимо проведение дополнительных исследований:
- Определение уровня фолиевой кислоты в сыворотке и эритроцитах.
- Показания для проведения аспирационной биопсии костного мозга такие же, как и при В12-дефицитной анемии.
ОСНОВНЫЕ ПРИНЦИПЫ ПРОФИЛАКТИКИ И ЛЕЧЕНИЯ
- Профилактическое назначение фолиевой кислоты беременным; больным, принимающим противосудорожные препараты и некоторые другие медикаменты.
- Назначение лечебной дозы фолиевой кислоты при заместительной терапии
.
АНЕМИЯ ПРИ ХРОНИЧЕСКИХ ЗАБОЛЕВАНИЯХ
ДИАГНОСТИКА
Для диагностики анемии при хронических заболеваниях необходимо проведение дополнительных исследований:
- Определение уровня железа сыворотки крови, общей железосвязывающей способности и степени насыщения трансферрина, уровня ферритина сыворотки крови, уровня эритропоэтина в крови.
- Аспирационная биопсия костного мозга проводится по показаниям.
- Исследования, направленные на диагностику основного заболевания, вызвавшего анемию.
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
- Лечение основного заболевания.
- Лечение рекомбинантным эритропоэтином
- Назначение фолиевой кислоты при ее дефиците.
ПРИОБРЕТЕННАЯ ГЕМОЛИТИЧЕСКАЯ АНЕМИЯ
ДИАГНОСТИКА
Для диагностики приобретенной гемолитической анемии необходимо проведение дополнительных исследований:
- Определение содержания свободного и связанного билирубина в сыворотке крови и моче.
- Определение осмотической стойкости эритроцитов.
- Проведение прямой пробы Кумбса.
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
- Глюкокортикостероиды.
- Спленэктомия (удаление селезенки).
- Иммунодепрессанты.
- Антилимфоцитарный глобулин.
- Плазмаферез.
Как правило, перечисленные методы лечения приобретенной гемолитической анемии используются последовательно. Плазмаферез является дополнительным методом и может сопровождать любое медикаментозное или хирургическое лечение. При тяжелых формах заболевания, не отвечающих на вышеперечисленные методы лечения, может быть проведена высокодозная иммуносупрессивная терапия с последующим использованием колониестимулирующих факторов и/или кроветворных стволовых клеток.
АПЛАСТИЧЕСКАЯ АНЕМИЯ
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Клинические проявления при апластической анемии, особенно, при тяжелой и крайне тяжелой формах, помимо общих симптомов, характерных для всех анемий, во многом схожи с таковыми при острых лейкозах:
- Кровоточивость
- Склонность к инфекциям
ДИАГНОСТИКА
Для диагностики апластической анемии необходимо проведение дополнительных исследований:
- Аспирационная биопсия костного мозга (цитологическое исследование)
- Трепанобиопсия костного мозга (гистологическое исследование)
- Цитогенетическое исследование клеток костного мозга и периферической крови
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ:
Лечение больных тяжелой и крайне тяжелой апластической анемией начинают сразу после подтверждения диагноза. Терапия должна проводиться в специализированном гематологическом стационаре, имеющем необходимый опыт работы и соответствующее оснащение. Размещение должно проводиться в палатах не более чем на 2-х человек, с туалетом и душем. Важную роль играет вентиляция, обеспечивающая быстрое удаление из воздуха микробных тел, представляющих опасность для больных апластической анемией.
Основными методами лечения апластической анемии являются:
- Аллогенная трансплантация костного мозга — при наличии родственного донора.
- Комбинированная иммуносупрессивная терапия (антилимфоцитарный или антитимоцитарный глобулин, сандиммун)
- Заместительная терапия компонентами крови (эритроциты, тромбоциты),
- Профилактика и лечение инфекционных осложнений (антибактериальная, противогрибковая и противовирусная терапия)
источник
Анемия — группа клинико-гематологических синдромов, общим моментом для которых является снижение концентрации гемоглобина в крови, чаще при одновременном уменьшении числа эритроцитов (или общего объёма эритроцитов).
В зависимости от пола и возраста норма показателя содержания гемоглобина в литре крови может отличаться.
Повышение гемоглобина отмечается при:
первичной и вторичной эритремии;
обезвоживании (ложный эффект за счёт гемоконцентрации);
чрезмерном курении (образование функционально неактивного HbСО).
Снижение гемоглобина выявляется при:
гипергидратации (ложный эффект за счёт гемодилюции — «разбавления» крови, увеличения объёма плазмы относительно объёма совокупности форменных элементов).
Анемии подразделяют на группы по различным признакам. Классификация анемий в основном основывается на удобстве, возможности эффективного её применения в клинической практике.
Цветовой показатель (ЦП) показывает степень насыщения эритроцита гемоглобином. В норме он равен 0,85—1,05. В зависимости от него различают такие анемии:
витамин B12-дефицитная анемия
В зависимости от выраженности снижения уровня гемоглобина выделяют три степени тяжести анемии:
Лёгкая — уровень гемоглобина ниже нормы, но выше 90 г/л;
Средняя — гемоглобин в пределах 90—70 г/л;
Тяжёлая — уровень гемоглобина менее 70 г/л.
По способности костного мозга к регенерации
Основным признаком такой регенерации является увеличение количества ретикулоцитов (молодых эритроцитов) в периферической крови. Норма — 0,5—2 %.
Арегенераторная (к примеру, апластическая анемия) — характерно отсутствие ретикулоцитов.
Гипорегенераторная (витамин B12-дефицитная анемия, железодефицитная анемия) — характерно количество ретикулоцитов ниже 0,5 %.
Норморегенераторная или регенераторная (постгеморрагическая) — количество ретикулоцитов в норме (0,5—2 %).
Гиперрегенераторная (гемолитические анемии) — количество ретикулоцитов более 2 %.
Основана на механизмах развития анемий как патологического процесса
Железодефицитные анемии — связаны с дефицитом железа
Дисгемопоэтические анемии — анемии, связанные с нарушением кровообразования в красном костном мозге
Постгеморрагические анемии — связанные с острой или хронической кровопотерей
Гемолитические анемии — связанные с повышенным разрушением эритроцитов
В12 — и фолиеводефицитные анемии
Различают три основных механизма развития анемии:
Анемия как следствие нарушения образования нормальных эритроцитов и синтеза гемоглобина. Такой механизм развития наблюдается в случае недостатка железа, витамина B12, фолиевой кислоты, во время заболеваний красного костного мозга. Иногда анемия возникает при приёме больших доз витамина С (витамин С в больших дозах блокирует действие витамина B12).
Анемия как следствие потери эритроцитов — является, главным образом, следствием острых кровотечений (травмы, операции). Следует отметить, что при хронических кровотечениях малого объёма причиной анемии является не столько потеря эритроцитов, сколько недостаток железа, который развивается на фоне хронической потери крови.
Анемия как следствие ускоренного разрушения эритроцитов крови. В норме длительность жизни эритроцитов составляет около 120 дней. В некоторых случаях (гемолитическая анемия, гемоглобинопатии и пр.) эритроциты разрушаются быстрее, что и становится причиной анемии. Иногда разрушению эритроцитов способствует употребление значительных количеств уксуса, вызывающего ускоренный распад эритроцитов.
Общие показатели крови, связанные с эритроцитами:
RBC — абсолютное содержание эритроцитов (норма 4,3—5,15 кл/л), содержащих гемоглобин, транспортирующих кислород и углекислый газ.
HGB — концентрация гемоглобина в цельной крови (норма 132—173 г/л). Для анализа используют цианидный комплекс или бесциандидные реактивы (как замена токсичному цианиду). Измеряется в молях или граммах на литр или децилитр.
HCT — гематокрит (норма 0,39—0,49), часть (% = л/л) от общего объёма крови, приходящаяся на форменные элементы крови. Кровь на 40—45 % состоит из форменных элементов (эритроцитов, тромбоцитов, лейкоцитов) и на 60—65 % из плазмы. Гематокрит это соотношение объёма форменных элементов к плазме крови. Считается, что гематокрит отражает соотношение объёма эритроцитов к объёму плазмы крови, так как в основном эритроциты составляют объём форменных элементов крови. Гематокрит зависит от количества RBC и значения MCV и соответствует произведению RBC*MCV.
Эритроцитарные индексы (MCV, MCH, MCHC):
MCV — средний объём эритроцита в кубических микрометрах (мкм) или фемтолитрах (фл)(норма 80—95 фл). В старых анализах указывали: микроцитоз, нормоцитоз, макроцитоз.
MCH — среднее содержание гемоглобина в отдельном эритроците в абсолютных единицах (норма 27—31 пг), пропорциональное отношению «гемоглобин/количество эритроцитов». Цветной показатель крови в старых анализах. ЦП=MCH*0.03
MCHC — средняя концентрация гемоглобина в эритроцитарной массе, а не в цельной крови (норма 300—380 г/л, отражает степень насыщения эритроцита гемоглобином. Снижение MCHC наблюдается при заболеваниях с нарушением синтеза гемоглобина. Тем не менее, это наиболее стабильный гематологический показатель. Любая неточность, связанная с определением гемоглобина, гематокрита, MCV, приводит к увеличению MCHC, поэтому этот параметр используется как индикатор ошибки прибора или ошибки, допущенной при подготовке пробы к исследованию.
источник
Н.И. Стуклов, Е.Н. Семенова
ФГБОУ ВПО Российский университет дружбы народов, Москва
Рассмотрен современный взгляд на проблему железодефицитной анемии (ЖДА) с точки зрения эпидемиологии, этиологии, патогенеза. Описаны известные в настоящее время механизмы регуляции обмена железа, приведены наиболее важные данные литературы и результаты собственных исследований. Основываясь на рекомендациях по лечению больных ЖДА, авторы представляют описанный в литературе и собственный клинический опыт использования железосодержащих препаратов и рассматривают полученные результаты. В рамках статьи авторы объясняют механизмы низкой эффективности лечения при ЖДА и предлагают способы решения проблемы с учетом опубликованных в литературе последних научных исследований.
Ключевые слова: анемия; обмен железа; сидеропенический синдром; лечение железодефицитной анемии.
N.I. Stuklov, E.N. Semenova
Russian University of People’s Friendship, Moscow, Russia
Modern views of epidemiology, etiology and pathogenesis of iron deficiency anemia are considered. Mechanisms of iron metabolism regulation are described based on the most important literature data and the results of the authors ’ research. The authors present their own and literature clinical experience of using iron-containing drugs with reference to the existing recommendations on the treatment of iron deficiency anemia. Causes of low treatment efficiency are discussed and the ways to address this problem are proposed based on the published results of clinical research.
Key words: anemia; iron metabolism; sideropenic syndrome; treatment of iron deficiency anemia.
Анемии (греч. αναιμια — бескровие) определяются как ряд клинических состояний, связанных со снижением уровня гемоглобина менее 120 г/л у женщин и менее 130 г/л у мужчин; (ВОЗ, 2001) и (или) гематокрита ( менее 36,4% соответственно), что обусловлено уменьшением количества эритроцитов или содержания гемоглобина в них [1]. В настоящее время железодефицитная анемия (ЖДА) является самым распространенным состоянием, связанным со снижением уровня гемоглобина, поэтому ее признают государственной проблемой более чем в 100 странах мира, где разрабатываются программы, направленные на профилактику и снижение заболеваемости. ЖДА чаще выявляется у представителей наиболее социально значимых и незащищенных слоев населения — у женщин детородного возраста и детей. Количество больных анемией в указанных группах, по данным ВОЗ (2001), превышает 1 млрд [2]. В итоге ЖДА является причиной роста материнской и детской смертности [3].
Регуляция обмена железа.
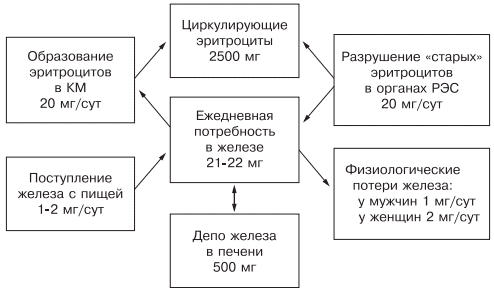
Ежедневно организму для нормальной жизнедеятельности требуется 20—25 мг железа, причем экзогенного железа необходимо только 1— 2 мг: женщинам — 2 мг (из-за физиологической кровопотери), а мужчинам — 1—1,5 мг. Около 20 мг железа поступает из «старых» разрушенных эритроцитов, столько же расходуется на синтез нового гемоглобина.
Железо накапливается в органах ретикулоэндотелиальной системы (до 500 мг), остальные запасы железа на 70% сосредоточены в гемоглобине, что и обусловливает развитие ЖДА при хронической кровопотере (рис. 1).
Рис. 1. Схема обмена железа.
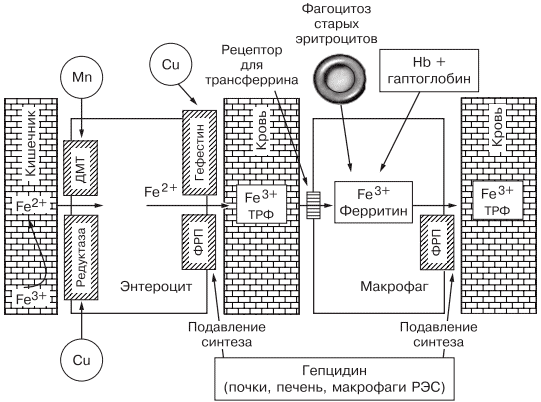
Всасывание железа происходит в верхних отделах тонкой кишки, причем этот процесс требует участия множества белков. В основном до 70—80% железа усваивается в двухвалентном состоянии (гемовое железо, содержащееся в основном в мясе, меньше — в печени и рыбе). При поступлении в кишечник растительного трехвалентного железа с помощью медьзависимой ферроредуктазы на апикальной мембране энтероцитов или под действием витамина С оно восстанавливается до двухвалентного. Двухвалентное железо через марганецзависимые белки — транспортеры двухвалентных металлов (ДМТ — двухвалентный металлотранспортер) поступает в энтероцит, а затем через белок ферропортин на базальной мембране — в кровь, где с помощью медьзависимых феррооксидаз (гефестина, расположенного на базальной мембране и связанного с ферропортином, и церулоплазмина, находящегося в плазме) окисляется до трехвалентного состояния, чтобы связаться с транспортным белком — трансферрином (рис. 2). Только очень незначительная часть железа, образуя комплекс с муцином, может поступить в энтероциты путем пиноцитоза [4, 5].
Рис. 2. Схема регуляции обмена железа.
Универсальным регулятором метаболизма железа является гепцидин [6—9], который блокирует транспорт железа, причем этот механизм реализуется с помощью регуляции активности белка ферропортина, т.е. путем воздействия на высвобождение железа из клеток кишечника и макрофагов ретикулоэндотелиальной системы [10—13]. Увеличение количества железа в организме ведет к стимуляции синтеза гепцидина, что уменьшает абсорбцию железа в кишечнике и его транспорт в циркуляцию. В свою очередь уменьшение абсорбции железа в кишечнике ведет к угнетению синтеза гепцидина в печени и по обратной связи — к восстановлению захвата железа из пищи и кишечника (см. рис. 2) [14—18]. Помимо железорегуляторной функции, гепцидин оказывает выраженное бактерицидное действие, является белком воспаления, его уровень повышается при инфекционных, воспалительных, опухолевых заболеваниях, блокируя выход железа в кровь [6]. Такой эффект гепцидина отрицательно влияет на рост бактерий, опухолей, блокирует избыточный воспалительный процесс. В работе, проведенной в 2011 г. [19], доказана роль гепцидина как основного фактора развития ЖДА у женщин с гинекологическими заболеваниями без патологической кровопотери. Показатели гепцидина в указанной группе составили 108,75 ± 40,08 нг/л (референсные значения 60— 85 нг/л), что обусловило резкое уменьшение содержания ферропортина — 0,43 ± 0,21 нг/л (референсные значения 3,1 ± 0,2 нг/л) и привело к нарушению поступления железа из кишечника в кровь [19].
Железо, которое остается внутри клеток, депонируется в виде ферритина, количество которого в крови прямо пропорционально содержанию железа в депо [20].
Клиническая картина и диагностические критерии.
Дефицит железа приводит к нарушению синтеза гемоглобина в эритрокариоцитах костного мозга, уменьшению содержания миоглобина в мышцах, активности цитохромов и каталаз в митохондриях клеток, миелопероксидазы в нейтрофилах [21—23].
В настоящее время выделяют несколько этапов развития дефицита железа [5, 24].
1. Предрасположенность к развитию дефицита железа (вегетарианство, подростковый возраст в сочетании с нарушением менструального цикла у девочек, частые роды, наличие хронических болезней желудочно-кишечного тракта — ЖКТ, заболеваний женской репродуктивной системы, связанных с кровопотерей).
2. Предлатентный дефицит железа. На этой стадии нет никаких лабораторных критериев дефицита железа, однако можно определить повышение абсорбции трехвалентного железа в ЖКТ, которое может превышать 50% (в норме 10—15%).
3. Латентный дефицит железа характеризуется развитием сидеропенического синдрома и уменьшением запасов железа в организме (по данным лабораторных исследований).
4. ЖДА. Диагноз устанавливается при уровне гомоглобина менее 120 г/л у женщин и 130 г/л у мужчин. Выделяют следующие стадии ЖДА:
В основе патологии эритропоэза при дефиците железа лежит нарушение синтеза гема, в результате которого уменьшается количество гемоглобина в эритрокариоцитах костного мозга, что проявляется на первом этапе гипохромией эритроцитов, а в дальнейшем — развитием гипохромной микроцитарной анемии.
Клинические проявления ЖДА связаны с развитием как сидеропенического синдрома, для которого характерны выраженная мышечная слабость, нарушение целостности слизистых оболочек, кожи, ее придатков (ломкость и расслаивание ногтей, выпадение волос), снижение иммунитета, так и непосредственно симптомов анемии (головокружение, мелькание «мушек» перед глазами, сонливость, снижение работоспособности).
Наиболее характерным лабораторным признаком ЖДА являются гипохромия, микроцитоз эритроцитов, анизоцитоз. О гипохромии эритроцитов свидетельствуют цветовой показатель менее 0,8, среднее содержание гемоглобина в эритроците менее 28 пг, средняя концентрация гемоглобина в эритроците менее 290 г/л. О микроцитозе говорят, когда средний диаметр эритроцита менее 7 мкм, а средний объем эритроцита — менее 80 фл [21, 22, 24].
Параметры обмена железа широко используются в клинической практике, но в связи с отсутствием четко определенных значений, доказывающих наличие ЖДА, высокой стоимостью исследования и большим количеством больных их применение не всегда оправдано. Так, показатель ферритина сыворотки (ФС) как единственный маркер, отражающий запасы железа в организме и используемый для верификации и дифференциальной диагностики ЖДА, по мнению разных исследователей [5, 20], варьирует от 15 до 100 мкг/л. Известно, что показатель ФС является положительным маркером воспаления, а количество его определяется белково-синтетической функцией печени. В настоящее время для установления диагноза ЖДА принято считать достоверным показатель ФС менее 30 мкг/л [25]. Уровень такого транспортного белка, как трансферрин, как правило, повышен при недостатке железа, однако при наличии инфекции его содержание уменьшается и не может использоваться в диагностике ЖДА [26]. Тем более изменчивы такие параметры обмена железа, как железосвязывающая способность (общая и латентная) и коэффициент насыщения трансферрина железом, так как они рассчитываются исходя из содержания трансферрина и сывороточного железа, а последний показатель вообще не имеет связи с содержанием железа в организме и зависит от времени, в которое проведено исследование, и приема пищи [21]. Значения коэффициента насыщения трансферрина железом у больных ЖДА, по опубликованным данным, могут составлять от 15 до 20%. Наиболее точным методом диагностики ЖДА в настоящее время считается подсчет растворимых рецепторов для трансферрина, однако этот метод не используется в качестве рутинного из-за отсутствия единого способа детекции, высокой стоимости исследования, невозможности интерпретировать результат при наличии любых пролиферативных процессов [26].
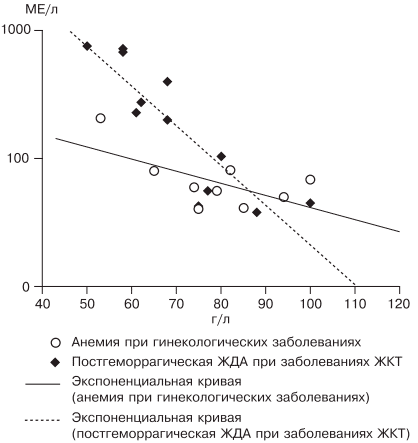
Наиболее частыми причинами ЖДА являются как физиологические, так и патологические состояния. В группу риска развития ЖДА входят недоношенные дети, так как у них не успевает сформироваться депо железа, и подростки, которым требуется больше железа в связи с быстрым ростом организма [27]. Наиболее часто ЖДА развивается при беременности. В период беременности, родов и лактации в среднем расходуется до 1000 мг железа, что в 2 раза больше его запасов в депо [28]. Репродуктивный возраст у женщин связан с повышенной потерей железа при менструациях; этот недостаток компенсируется увеличением всасывания железа в ЖКТ, что в настоящее время объясняется изменением влияния гепцидина. При наличии гиперполименореи, однако, такой баланс нарушается в связи с увеличением кровопотери [29, 30], при сопутствующих заболеваниях ЖКТ нарушается всасывание железа и развивается ЖДА [6, 19]. Часто у женщин меноррагии имеют органические причины: полипы, эндометрит, миома матки, аденомиоз, открывающийся в полость матки; мало того, такие заболевания, как миома матки и дисплазия шейки матки, оказывают влияние на развитие анемии и без патологической кровопотери [5, 19, 30]. Указанный механизм связан с увеличением содержания гепцидина в крови и снижением активности эритропоэза, доказанным синдромом неадекватной выработки эритропоэтина. В настоящее время продукцию эритропоэтина принято считать неадекватной при отношении определяемого эритропоэтина к предполагаемому (О/П log эритропоэтина менее 0,9) [28, 31]. Так, В.А. Бурлевым и Е.Н. Коноводовой [32] при обследовании женщин с миомой матки выявлено отношение О/П log эритропоэтина менее 0,8, а при обследовании гинекологических больных с анемией без нарушения менструальной функции в 2011 г. отношение О/П log эритропоэтина составило 0,89 (рис. 3). Для всех женщин с диагностированной ЖДА необходимо обязательное обследование у гинеколога. В случае обнаружении ЖДА у мужчин, наоборот, показано исключение заболеваний ЖКТ.
Рис. 3. Зависимость между уровнем гемоглобина и сывороточного эритропоэтина (логарифмическая шкала и экспоненциальные кривые) у больных с постгеморрагической ЖДА при заболеваниях ЖКТ (предполагаемый эритропоэтин) и анемии при гинекологических заболеваниях (определяемый эритропоэтин) [5].
Помимо повышенной потребности в железе и хронической кровопотери, патологическими состояниями, способными вызывать развитие ЖДА, являются различные нарушения всасывания железа и поступления его с пищей (в том числе и обусловленные вегетарианством), нарушения транспорта железа (гипотрансферринемии при заболеваниях печени и наследственные атрансферринемии) [21].
Таким образом, гипохромная микроцитарная анемия, особенно при наличии характерной для сидеропенического синдрома клинической картины, даже без исследования обмена железа может определяться как ЖДА при условии полноценного клинического и инструментального обследования больного и установления причины ее развития [5].
Лечение.
Современная тактика лечения при ЖДА в настоящее время направлена на устранение этиологического фактора и восполнение запасов железа в организме [4, 5]. Наиболее оправдано более физиологическое пероральное применение препаратов железа; парентерально препараты можно использовать только при доказанном дефиците железа. Перорально следует назначать препараты железа в высоких дозах (от 200 до 300 мг/сут), что, однако, может приводить к возникновению диспепсических явлений, поэтому (особенно в детской и акушерской практике) рекомендуется постепенное повышение дозы до терапевтической, а при достижении нормальных значений уровня гемоглобина — ее снижение [20].
Степень абсорбции двухвалентных солей железа в несколько раз выше, чем трехвалентных, так как они пассивно диффундируют через каналы ДМТ-белков [33], поэтому препараты, содержащие двухвалентное железо, дают быстрый эффект и нормализуют уровень гемоглобина в среднем через 1—2 мес, а нормализация депо железа происходит уже через 3—4 мес от начала лечения в зависимости от степени тяжести анемии и дозы препарата. Препараты, содержащие железо в трехвалентном состоянии, требуют более длительного применения, а в случае дефицита меди в организме будут неэффективны. Нормализация уровня гемоглобина при лечении препаратом трехвалентного железа наступит только через 2—4 мес, а нормализация показателей депо железа — через 5—7 мес от начала терапии [5, 19, 33]. Степень абсорбции отражается и на частоте развития побочных эффектов. Уменьшить нежелательное влияние таблетированных препаратов железа на ЖКТ можно, принимая их во время еды, но при этом уменьшается всасывание железа. Лучше (но также с потерей эффективности) использовать формы с замедленным высвобождением, так как часть препарата будет высвобождаться в нижних отделах ЖКТ, где железо практически не всасывается [34]. Несмотря на рекомендации ВОЗ по применению для лечения ЖДА препаратов двухвалентного железа как более эффективных, препараты с низкой биодоступностью на основе трехвалентного железа активно применяются благодаря их лучшей переносимости.
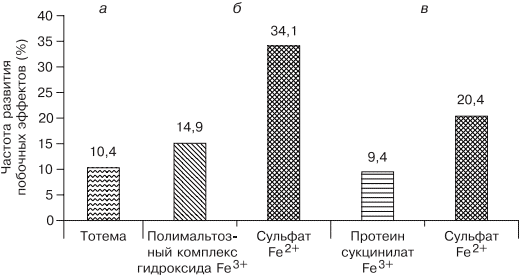
В современной клинической практике используются различные варианты сочетаний двухвалентного железа с витаминами С, В9, В12, что позволяет минимизировать побочные эффекты и одновременно повысить эффективность терапии, однако переносимость такого лечения до настоящего времени была основным лимитирующим фактором [20, 33]. Анализ переносимости различных препаратов железа более чем у тысячи пациентов показал, что современная жидкая форма двухвалентного железа (препарат тотема, лаборатория Иннотек Интернасиональ, Франция) по количеству побочных эффектов не превышает таковые у трехвалентного (рис. 4) [4]. Такой эффект достигается равномерным распределением препарата по слизистой оболочке желудка и его высокой биодоступностью. Двухвалентное железо равномерно и максимально эффективно проникает в энтероциты и, не накапливаясь в них, поступает в кровь. Это обусловлено наличием в составе препарата меди и марганца, которые входят в состав ДМТ-белков и гефестина, окисляющего железо, что способствует наилучшему его метаболизму (см. рис. 2) [33]. Помимо этого, указанные металлы участвуют в работе системы антиоксидантов, наиболее важными составляющими которой являются Cu, Zn-супероксиддисмутаза, Mn-супероксиддисмутаза (в митохондриях), каталаза, глутатионпероксидаза и глутатион. При уменьшении антиоксидантной защиты происходит сдвиг в сторону избыточного накопления свободных радикалов, что обусловливает их повреждающее действие на клетки. Следует понимать, что процесс активации перекисного окисления липидов запускается ионами двухвалентного железа, что проявляется частым развитием побочных эффектов при лечении препаратами железа. Наличие меди и марганца в составе тотемы уменьшает образование свободных радикалов, что улучшает переносимость препаратов железа [37].
Пациентам с заболеваниями ЖКТ назначать препараты железа перорально следует с осторожностью, причем острые заболевания, такие как язва желудка и двенадцатиперстной кишки, эрозивный гастрит, являются противопоказаниями; также не следует использовать указанный метод лечения у больных с заболеваниями тонкой кишки (болезнь Крона, целиакия, мальабсорбция) или отсутствием ее части.
Рис. 4. Сравнение результатов исследований безопасности применения различных железосодержащих препаратов.
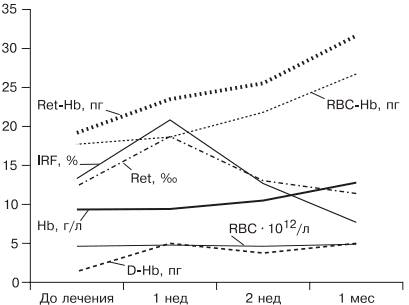
При лечении больных ЖДА остро стоит вопрос оценки эффективности терапии, так как часто ЖДА диагностируется у соматически тяжелых больных с крайне низким уровнем гемоглобина. Попытки ранней диагностики, как правило, связаны с исследованием количества ретикулоцитов [38], однако в настоящее время такой подход не является доказательным, так как часто ретикулоцитоз возникает компенсаторно при наличии кровотечения. В работе [5, 9] показано, что наиболее достоверными показателями, указывающими на хороший эффект препаратов железа, служат появление молодых форм ретикулоцитов и увеличение дельты гемоглобина (разницы между средним содержанием гемоглобина в ретикулоците и эритроците) уже через 1 нед после начала лечения (рис. 5).
Рис. 5. Динамика гемоглобина эритроцитов (RBC), количества ретикулоцитов (Ret), фракции незрелых ретикулоцитов (IRF-) среднего содержания гемоглобина в эритроците (RBC-Hb), среднего содержания гемоглобина в ретикулоците (Ret-Hb), дельты гемоглобина (D-Hb) при лечении ЖДА в течение 1 мес.
Основным критерием положительного ответа на терапию ЖДА является прирост уровня гемоглобина через 1 мес после начала применения препаратов железа, однако рекомендации разных организаций по этому вопросу не согласуются друг с другом. Минимальным приростом уровня гемоглобина в периферической крови для признания терапии эффективной является его увеличение более чем на 10 г/л за 1 мес (Центр по контролю и профилактике заболеваний в США) [39]. В нашем исследовании, проведенном при лечении 61 пациентки с гинекологической патологией и заболеваниями ЖКТ, у которых лечение привело к полному восстановлению показателей гемоглобина и обмена железа, прирост уровня гемоглобина в течение первого месяца составил от 10 до 50 г/л с медианой прироста 30 г/л [19]. Поэтому с учетом большого количества сопутствующих заболеваний у больных ЖДА и доказанной роли гепцидина в нарушении метаболизма железа за оптимальный критерий оценки эффективности терапии лучше принять прирост уровня гемоглобина более 10 г/л за 1 мес [5].
При отсутствии прироста уровня гемоглобина, согласно указанным критериям, необходимо обязательно исследовать обмен железа, провести диагностический поиск, исключить другой механизм развития анемии. При подтверждении абсолютного дефицита железа и отсутствии злокачественной опухоли следует перейти на парентеральное применение препаратов железа со строго рассчитанной терапевтической дозой. При назначении препаратов парентерально предпочтение следует отдавать внутривенному пути введения. Наиболее часто в настоящее время используются венофер (100 мг в 5 мл), космофер, феринъект (50 мг в 1 мл). За один раз, как правило, вводят 100—200 мг, но, используя феринъект, это количество можно увеличить до 1000 мг. Эти препараты должны применяться только при наличии показаний, доказанном абсолютном дефиците железа и невозможности перорального применения. Существенным недостатком парентерального применения является то, что необходимо использовать строго рассчитанное количество препарата, врач может назначать препараты только в условиях стационара, применение препаратов ограничено из-за наличия большого количества тяжелых побочных реакций (анафилактический шок, аллергические реакции, передозировка железа, системный гемосидероз, локальный гемосидероз тканей). Кроме того, как правило, есть ограничения парентерального применения препаратов при беременности, особенно в ранние сроки.
В случае отсутствия гипоферритинемии есть основания проводить лечение анемии с использованием препаратов рекомбинантного человеческого эритропоэтина, эффективность которого доказана при терапии ЖДА в поздние сроки беременности [28] и у больных с миомой матки [40, 41]. Такую тактику необходимо выбирать у больных с доказанными хроническими воспалительными или инфекционными заболеваниями, доброкачественными опухолями при наличии синдрома неадекватной степени тяжести анемии выработки эритропоэтина [5, 19, 28].
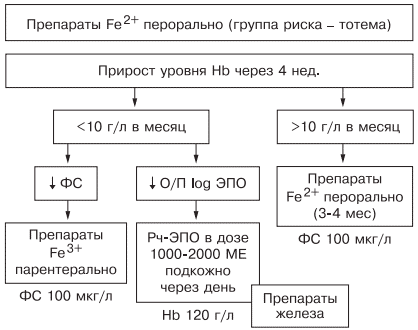
Таким образом, оптимальным у больных с наличием гипохромной микроцитарной анемии является выявление причины развития дефицита железа, после чего следует начинать лечение. Если есть сомнения в железодефицитном характере анемии, лучше проверить обмен железа, подтвердив диагноз ЖДА низкими показателями ФС и насыщения трансферрина железом. Далее следует устранить хроническое заболевание, остановить кровотечение, убрать погрешности в диете и начать пероральный прием препаратов железа (с обязательным учетом противопоказаний). Лечение следует начинать с двухвалентных препаратов железа. При наличии хронических воспалительных, пролиферативных, инфекционных заболеваний лучше использовать жидкую лекарственную форму (препарат тотема), содержащую в своем составе глюконат двухвалентного железа, медь и марганец. Через 1 мес следует определить прирост уровня гемоглобина и если он выше 10 г/л в месяц — продолжить лечение, если нет — пересмотреть диагноз (рис. 6).
Рис. 6. Схема лечения ЖДА.
При использовании препаратов железа необходимо ориентироваться на показатель ФС, целевое значение которого должно составлять около 100 мкг/л, после чего можно остановить лечение (поздние критерии эффективности терапии [39]). При пероральном приеме препаратов достаточно подтвердить нормализацию содержания ФС через 3 мес терапии, при назначении препаратов железа внутривенно этот показатель необходимо проверять каждую неделю. Лечение препаратами рекомбинантного человеческого эритропоэтина опасно из-за возможности развития эритроцитоза и тромботических осложнений, поэтому ориентироваться прежде всего необходимо на уровень гемоглобина, целевая концентрация которого не должна превышать 120 г/л [42].
Таким образом, ЖДА представляет собой важную социально значимую проблему, а ее диагностика и лечение до сих пор являются трудной задачей. Только выполнение современных рекомендаций позволит существенно повысить качество и эффективность оказания медицинской помощи больным ЖДА.
Сведения об авторах:
Российский университет дружбы народов, Москва
Кафедра госпитальной терапии с курсом клинической лабораторной диагностики Стуклов Николай Игоревич — д-р мед. наук, проф. кафедры; руководитель курса гематологии;
Семенова Елена Николаевна — учебный мастер кафедры.
источник
Анемия – это патологическое состояние организма, которое характеризуется снижением уровня гемоглобина в крови. Если у человека диагностируют анемию, то он нуждается в лечении. Оно будет зависеть от того, какова степень тяжести нарушения, а также от причины, приведшей к падению гемоглобина.
Анемия развивается на фоне иных заболеваний, выступая патологическом симптомом многих нарушений в организме. При этом она всегда сопровождается снижением уровня гемоглобина в крови. В результате таких изменений, органы и ткани начинают страдать от нехватки кислорода. Кислородное голодание носит название гипоксии.
В норме, у взрослых мужчин уровень гемоглобина должен варьироваться в пределах 130-180 г/л. У женщин этот показатель составляет 120-150 г/л.
Если эти значения начинают снижаться, то врачи говорят об анемии, которая может иметь 3 степени тяжести:
Первая степень тяжести анемии характеризуется падением уровня гемоглобина до 90-120 г/л. Это состояние можно скорректировать правильным питанием, госпитализации пациента не требуется.
Анемия средней степени тяжести развивается при падении уровня гемоглобина до 70-90 г/л. в этом случае избавиться от нарушения только с помощью диеты уже не удастся, требуется прием лекарственных препаратов. Если человек чувствует себя удовлетворительно, то его не госпитализируют.
Третья степень тяжести анемии характеризуется снижением уровня гемоглобина менее 70 г/л. В этом случае человека помещают в стационар, где осуществляют комплексное лечение. В зависимости от причины, приведшей к развитию анемии, терапия может быть, как консервативной, так и хирургической.
Если у человека развивается анемия 1 легкой степени, то какие-либо симптомы нарушения, как правило, отсутствуют. Поэтому больной может даже не подозревать, что у него имеются патологические изменения концентрации гемоглобина в крови. Определить это можно с помощью лабораторных исследований.
Симптомы, которые могут возникать при анемии легкой степени:
Ослабление концентрации внимания.
Быстрая утомляемость, чувство постоянной усталости, несмотря на полноценный отдых.
Бледность кожи и слизистых оболочек.
Ортостатическая гипотония может являться признаком анемии первой степени. При этом у человека падает давление при перемене положения тела (при резком подъеме с кровати), что выражается в потемнении в глазах. Также в это время возможно усиление сердцебиения. Этот симптом носит название ортостатической тахикардии.
Периодически человека могут преследовать головокружения. Обмороки для первой степени анемии не характерны.
Причины. Причины развития анемии может определить только доктор. Чтобы установить их, потребуется сдача крови. Чаще остальных у людей встречается железодефицитная анемия, когда нехватка железа приводит к падению уровня гемоглобина. Ведь именно этот микроэлемент необходим для нормальной выработки Hb. По усредненным данным, от железодефицитной анемии страдают до 50% детей в раннем возрасте, до 15% женщин в детородный период своей жизни и до 2% взрослых мужчин. Как показывает анализ статистики, скрытый тканевый дефицит железа имеется у каждого 3 жителя Земли. От всех видов анемий она занимает около 80-90%.
Резко железодефицитная анемия развивается редко. Сперва у человека наблюдается так называемый предлатентный железодефицит. Запасы микроэлемента истощаются лишь в тканях. По мере прогрессирования заболевания, снижается уровень не только депонированного, но и транспортного, а также эритроцитарного железа. Выраженность железодефицитной анемии может быть минимальной, либо вовсе скрытой.
Лечение. Лечение легкой степени анемии требует коррекции питания, хотя все зависит от причин, которые спровоцировали данное нарушение. Однако диету больному нужно будет соблюдать в обязательном порядке. Ее придерживаются до тех пор, пока уровень гемоглобина в крови не придет в норму. Обязательно нужно включать в меню продукты, которые богаты не только железом, но и витамином В.
К таким продуктам относят: красное мясо, рыбу, яйца, орехи, шпинат, свеклу, гранаты. Обязательно в рационе должны присутствовать томаты, морковь, свежая зелень, бобовые (горох, чечевица и фасоль), овсяная каша, гречневая крупа, хлеб, мед. Чтобы железо лучше усваивалось организмом, следует обогатить свое меню продуктами, которые богаты витамином С. Он повышает биологическую доступность этого микроэлемента, что позволяет ему легче проникать в кровь. Кроме того, улучшает всасывание железа лимонная и янтарная кислота. Янтарная кислота в достаточных количествах присутствует в кефире, простокваше, подсолнечном масле, в семени подсолнечника, ячмене, бородинском хлебе, зеленом крыжовнике, яблоках, вишне, винограде.
Также существуют продукты, которые, напротив, замедляют всасывание железа. Это те напитки и блюда, в которых превышено содержание танина, полифенолов и оксалатов. Поэтому рекомендуется воздержаться от употребления кофе, чая, соевых протеинов, цельного молока, шоколада.
При обнаружении анемии первой степени тяжести не следует откладывать лечение. В противном случае нарушение будет прогрессировать и приведет к тяжелым последствиям для организма. Самостоятельный подбор терапии не допустим.
Как правило, прием лекарственных препаратов при легкой степени тяжести анемии не требуется. Их назначают лишь в том случае, когда коррекция питания не позволяет устранить имеющуюся проблему. Врач может назначить лекарственные средства на минимальный срок – на 1,5 месяца и в минимальных дозировках. Если спустя указанное время уровень гемоглобина приходит в норму, то дозу уменьшают в два раза и продолжают лечение еще месяц. Эта мера направлена на закрепление результата. Кроме препаратов железа в чистом виде, возможно назначение поливитаминных комплексов, в состав которых обязательно должно входить железо и фолиевая кислота.
Часто пациентам с легкой степенью анемии назначают такие препараты, как:
Ферро-фольгамма, содержащий не только сульфат железа, но также аскорбиновую кислоту, фолиевую кислоту и цианокобаламин. При легкой степени анемии назначают по 1 капсуле 3 раза в день. Принимают препарат после еды.
Ферроплекс представлен комплексом аскорбиновой кислоты и сульфата железа. При легкой степени анемии показан прием 1 драже 3 раза в день.
Гемофер пролонгатум назначают по 1 таблетке 1 раз в день.
После начала приема препаратов железа признаки анемии будут купированы уже на 3 день лечения, но это не означает, что терапию пора прекращать. Нормализация уровня гемоглобина в крови случится не ранее 6 недели от начала терапии.
Обязательно на развитие анемии первой степени тяжести должны проверяться люди, входящие в группу риска. У них симптомы анемии могут отсутствовать, но состояние их здоровья указывает на высокую вероятность развития анемии. К людям из группы риска относятся:
Дети в возрасте до 3 лет. Особенно это справедливо в отношении детей, родившихся недоношенными или с низкой массой тела.
Дети, родившиеся в результате многоплодной беременности.
Дети, родившиеся у женщины, которая во время беременности страдала анемией.
Дети и взрослые с диагностированными гельминтозами и с заболеваниями системы пищеварения.
Чтобы не допустить развития анемии легкой степени, нужно следить за своим питанием, а при нахождении в группе риска, регулярно сдавать анализы крови на определение уровня гемоглобина.
Анемия средней степени тяжести характеризуется гораздо более выраженным снижением уровня гемоглобина в крови, что обуславливает тяжесть симптомов. Теперь не заметить анемию уже будет невозможно.
Бессонница с усилением дневной сонливости.
Усиление одышки. Если ранее она возникала только на фоне физических усилий, либо вовсе отсутствовала, то теперь одышка будет появляться даже в состоянии покоя.
Появление «мушек» перед глазами.
Отечность кожных покровов. По утрам особенно заметны отеки под глазами, так называемые «мешки».
Бледная кожа и бледные слизистые оболочки. Кожа становится сухой, склонной к шелушению, на ней формируются трещины.
Волосы седеют раньше положенного времени, сильнее выпадают, становятся тусклыми. Это же касается ногтевой пластины. У больных анемией ногти становятся бледными, теряют природный блеск.
Пастозной становится кожа в области голеней, лица и стоп.
Извращение вкуса наблюдается у многих больных уже на второй степени анемии. При этом человек может испытывать желание употреблять в пищу глину, песок, лед, мел, уголь, сырое тесто, сырой фарш или крупу. Чаще всего извращение вкуса наблюдается у детей, подростков и молодых женщин. У них усиливается тяга к кислой, пряной и острой пище.
Возможно извращение обоняния. Человеку начнет нравиться вдыхать ароматы, которые у здоровых людей вызывают отвращение (ацетон, краска, лак и пр.).
Мышечная сила больного снижается.
У 10% больных наблюдается ангулярный стоматит, который в народе более известен под названием «заеды».
Возможно появление болей в языке, а также чувства распирания языка изнутри.
Глазные склеры могут приобретать синеватый окрас, либо насыщенный голубой цвет. Дефицит железа провоцирует нарушения в выработке коллагена в склерах глаз, что ведет к их истончению. Сосуды глаза начинают просвечивать через склеру, что придает ей характерный окрас.
Человек может испытывать императивные позывы опорожнить мочевой пузырь. Ему будет сложно удержать урину в мочевом пузыре при сильном смехе, чихании или кашле.
Человек с анемией 2 степени начинает чаще страдать от ОРВИ и иных воспалительных и инфекционных болезней, так как работоспособность лейкоцитов снижается, иммунитет падает.
Следует учесть, что в полной мере перечисленные симптомы наблюдаются у больных не только железодефицитной анемией, но и страдающих от нехватки иных витаминов, минералов и питательных веществ.
Лечение. В зависимости от того, что именно стало причиной развития анемии, врач подбирает лечебную схему. Кроме диеты, больному потребуется прием лекарственных препаратов.
Принципы построения терапевтической схемы следующие:
Если в организме человека имеется скрытое кровотечение, то его необходимо установить и прекратить. Чаще всего кровоточат язвы, расположенные на слизистых оболочках желудка и кишечника. Терапия заболеваний органов пищеварительной системы находится в компетенции гастроэнтеролога.
Больному подбирают препараты содержащие железо. Это могут быть такие лекарственные средства, как: Ферроплекс, Сорбифер Дурулес, Тардиферон, Ферретаб, Мальтофер, Фенюльс, Феррум лект и пр.
Для нормализации процессов свертывания крови в организме и для восполнения нехватки витаминов, назначают витаминные комплексы. Возможно инъекционное введение витамина В12 и витамина В6.
Назначение фолиевой кислоты для перорального приема.
Если устранить прогрессирование анемии с помощью перечисленных препаратов не удается, то больному могут назначить переливание крови.
Кортикостероиды (Преднизолон, Гидрокортизон и пр.) и антибиотики назначают при развитии воспалительных процессов в организме.
Диетическое питание предполагает употребление в пищу тех же продуктов, что и при анемии первой степени тяжести. При этом важно учитывать, что продукты животного происхождения в большей мере насыщают организм железом, чем пища растительного происхождения. Поэтому упор нужно делать на говядину (мясо и печень), на свинину (печень), на куриную печень и яйца. Обязательно нужно дополнить рацион соками: гранатовым, томатным, свекольным и яблочным.
Больной, находящийся на амбулаторном лечении, не должен ограничивать свою физическую активность. Если он чувствует себя удовлетворительно, то пациент должен проводить время на свежем воздухе, вести упорядоченный режим дня, избегать стрессов. Все врачебные рекомендации нужно соблюдать безукоризненно. В противном случае анемия 2 степени будет прогрессировать.
Анемия 3 тяжелой степени развивается на фоне выраженного падения уровня гемоглобина в крови.
Это обуславливает развитие тяжелой симптоматики, которая проявляется следующими патологическими изменениями:
Мышечная слабость нарастает, развивается атрофия мышц, причиной чего становится нехватка миоглобина и ферментов тканевого дыхания.
Дистрофические изменения кожи и ее придатков продолжают прогрессировать.
Ногти приобретают характерную ложкообразную вогнутость. Этот симптом называется койлонихия.
Страдают слизистые оболочки ротовой полости и язык. У больных диагностируется глоссит, пародонтоз и кариес. Характерным для тяжелого течения анемии является симптом «лакированного языка» и атрофия расположенных на нем сосочков.
При тяжелой анемии развиваются атрофические изменения слизистой оболочки органов пищеварительной системы. Слизистая пищевода становится очень сухой, что приводит к трудностям с проглатыванием пищи. Также у пациентов диагностируется атрофический энтерит и гастрит.
Часто наблюдается ночное недержание мочи, что происходит на фоне ослабления сфинктеров мочевого пузыря.
Температура у больного может повышаться до субфебрильных отметок и сохраняться на этом уровне на протяжении долгого времени.
Раны и травмы кожных покровов заживают на протяжении длительного отрезка времени.
Лечение. Больного с 3 степенью анемии госпитализируют. В стационаре он должен получать комплексную терапию. Только диеты и препаратов железа в данном случае будет недостаточно. Терапию дополняют кортикостероидами, анаболическими стероидами, андрогенами, цитостатиками. Часто пациентам с 3 степенью анемии назначают переливание крови, внутривенное введение лекарственных средств. В экстренных ситуациях больного направляют на операцию по пересадке костного мозга. Иногда требуется удаление селезенки.
Лечение анемии 3 степени без врачебного контроля невозможно. Зачастую к развитию этой тяжелой патологии приводят опухоли крови и костного мозга. Прежде чем начать терапию, врач должен полноценно обследовать больного. Во время проведения лечения контролируют его состояние.
Существует множество причин, которые способны приводить к развитию анемии. В первую очередь, это касается дефицита минералов и витаминов, хотя исключать различные заболевания также не следует.
Железодефицитная анемия развивается на фоне хронического недостатка данного элемента. Он принимает участие во многих обменных процессах, а также необходим для синтеза гемоглобина. Железо из организма имеет свойство выводиться. Чтобы не развивалось его дефицита, в сутки взрослый человек должен получать с продуктами питания не менее 20 мг этого микроэлемента. В противном случае повышается вероятность развития анемии.
Толчком к ее манифестации могут стать:
Погрешности в питании. Часто подобная ситуация возникает у вегетарианцев, либо у людей с низким доходом, которые не в состоянии обеспечить себе полноценное меню.
Заболевания органов пищеварительной системы (хронические энтериты, энтеропатии, резекции кишечника и желудка и пр.). Это влечет за собой проблемы с усваиванием железа.
Хронические болезни: эрозивный эзофагит, язвы и эрозии желудка и 12-перстной кишки, грыжа диафрагмальная, варикоз вен пищевода, рак желудка или кишечника, геморроидальные узлы, туберкулез легких, рак легких.
Беременность и период грудного вскармливания, когда организм женщины расходует значительные объемы железа.
Спровоцировать нехватку железа могут интенсивные занятия спортом, что обусловлено ускоренным ростом мышечной массы.
Период полового созревания. В это время организм интенсивно растет, поэтому железа, поступающего с пищей, ему может не хватать.
Внутренние кровотечения. Чаще всего к железодефицитной анемии приводят хронические кровопотери, необильные, но продолжительные. Сами больные могут их не замечать. Например, маточное кровотечение у женщин во время менструации. У мужчин железодефицитная анемия развивается чаще при хронических кровотечениях из органов ЖКТ.
В12-дефицитная. Это та анемия, которая возникает на фоне нехватки витамина В12 в организме.
К развитию В12-дефицитной анемии способны приводить следующие факторы:
Нехватка витамина В12 в меню.
Паразитарные инвазии, кишечные инфекции.
Заболевания гепатобилиарной системы, например, цирроз печени.
Увеличенное потребление организмом витамина В12.
Также существует фолиеводефицитная анемия, которая развивается при недостаточном потреблении фолиевой кислоты. Норма этого вещества для взрослого человека составляет 200-400 мкг в сутки. Огромное значение фолиевая кислота имеет для развития плода, а также для нормального течения беременности. Приводить к фолиеводефицитной анемии будут те же самые причины, которые оказывают влияние на развитие железодефицитной анемии.
Причинами ее возникновения считают:
Воздействие на организм радиации: ионизирующей и рентгеновского излучения.
Инфекционные заболевания: грипп, цитомегаловирус, герпес, паротит, ВИЧ и пр.
Прием некоторых лекарственных препаратов: антибиотиков, сульфаниламидов, препаратов из группы НПВС, препаратов для снижения давления.
Гемолитическая. Это анемия, которая характеризуются разрушением эритроцитов.
Стать пусковыми факторами, приводящими к развитию гемолитической анемии, могут:
Интоксикация организма ядовитыми соединениями.
Тяжелые инфекционные заболевания.
Лечение некоторыми лекарственными препаратами.
Отдельными видом анемии является гемолитическая анемия. Она развивается на фоне кровопотери (острой или хронической).
Причины, приводящие к развитию нарушения:
Травма или иное повреждение, сопровождающееся кровотечением.
Внематочная беременность с разрывом придатка матки.
Раковые опухоли злокачественной природы.
Миома матки, сопровождающаяся кровопотерями.
Тем не менее, самым распространенными видом анемии является железодефицитная патология. Она часто возникает у беременных женщин на фоне токсикоза и обильной рвоты. В группе повышенного риска находятся женщины, вынашивающие 2 плода и более. Такие заболевания у беременной женщины, как пиелонефрит и гепатит, также могут приводить к развитию анемии.
Последствия не леченной анемии могут быть самыми разнообразными, начиная от легкой, едва заметной гипоксии органов и тканей и заканчивая летальным исходом. Во многом это зависит от того, что именно стало причиной падения гемоглобина в крови, а также от степени тяжести заболевания.
При анемии первой степени тяжести возможны следующие нарушения со стороны здоровья:
Повышение нагрузки на сердце и сосуды.
Возникновение носовых кровотечений, что чаще наблюдается в детском возрасте.
Падение иммунитета, что может выражаться в учащении эпизодов ОРВИ у взрослых и детей.
Ухудшение умственных способностей.
Для плода анемия матери сопряжена с риском задержки внутриутробного развития. Ребенок может родиться раньше положенного срока.
У женщины, которая страдает от легкой анемии, возможно ослабление родовой деятельности. Во время беременности ее могут преследовать токсикозы. Также повышается вероятность развития кровотечения.
Не леченная анемия средней степени тяжести может приводить к развитию следующих осложнений:
Миокарддистрофия. Симптоматически это проявляется одышкой, тахикардией, аритмией, расширением границ сердца влево, глухостью сердечных тонов, систолическими шумами.
Длительная и тяжелая анемия способна приводить к выраженной недостаточности кровообращения и сердечной недостаточности.
Гипоксия головного мозга приводит к депрессии. Качество жизни больного значительно снижается, он не высыпается ночью, днем чувствует усталость.
Третья степень анемии является грозным нарушением в организме, которое может повлечь за собой тяжелейшие последствия:
Острая почечная недостаточность.
Кровотечения, которые сложно остановить.
При третьей степени анемии повышается вероятность летального исхода. От гипоксии страдают все органы, их работоспособность нарушается. Кроме того, ослабленная иммунная система становится не в состоянии противостоять инфекциям. Все они имеют затяжное и длительное течение. Поэтому помощь больному должна быть оказана в экстренном порядке.
Тяжелая анемия у беременных женщин грозит преждевременными родами, гестозом, отслойкой плаценты, кровотечениями и иными осложнениями во время родовой деятельности.
Чаще всего анемия хорошо лечится, но обращаться за врачебной помощью нужно своевременно. Если этого не сделать, то нарушение будет прогрессировать. В детском возрасте анемия опасна задержкой умственного и физического развития.
Чтобы своевременно обнаружить имеющуюся проблему, следует регулярно сдавать кровь на определение уровня гемоглобина, не отказываться от диспансерного наблюдения. Если человек находится в группе риска по развитию анемии, то врач может назначить ему профилактический прием препаратов железа.
Автор статьи: Шутов Максим Евгеньевич | Врач-гематолог
Образование: В 2013 году закончен Курский государственный медицинский университет и получен диплом «Лечебное дело». Спустя 2 года окончена ординатура по специальности «Онкология». В 2016 году пройдена аспирантура в Национальном медико-хирургическом центре имени Н. И. Пирогова.
14 научно доказанных причин, есть грецкий орех каждый день!
10 доказанных причин есть семена чиа каждый день!
источник