Многие годы безуспешно боретесь с ГАСТРИТОМ и ЯЗВОЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гастрит и язву просто принимая каждый день.
Панкреатит — заболевание, поражающее поджелудочную железу. Наиболее распространенными причинами данной болезни являются частое переедание, регулярное потребление тяжелой пищи, злоупотребление алкоголем.
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При панкреатите начинается воспалительный процесс в поджелудочной железе, приводящее к сбою ее нормального функционирования, результате чего происходит нарушение оттока секрета органа. Ферменты, вырабатываемые больным органом, активизируются еще до поступления в двенадцатиперстную кишку.
Чем опасен панкреатит? Игнорирование этой болезни может спровоцировать осложнения, инвалидность пациента и даже привести к смерти. Обнаружив симптомы заболевания, следует обратиться к гастроэнтерологу для проведения диагностирования и своевременного прохождения лечения. К основным симптомам болезни относятся:
- боли в области желудка, отдающие в подреберье или спину;
- ухудшение аппетита;
- болевые ощущения, возникающие во время дыхания;
- резкие колебания температуры тела;
- изменение цвета кожи;
- тошнота, сопровождающаяся рвотой;
- падение давления;
- головокружение.
Такую клиническую картину можно принять за пищевое отравление. Однако эти симптомы нельзя игнорировать — больного следует срочно доставить в стационар для проведения обследования.
Различают две разновидности заболевания: острую и хроническую.
Острая форма поражает не только поджелудочную железу, но и другие важные органы. Ферменты в нерасщепленном состоянии поступают в кровь больного, что приводит к отравлению организма (интоксикации). При этом могут поражаться другие органы пациента: почки, легкие, сердце и мозг.
Хроническая форма заболевания отличается прогрессивным течением. Данный вид болезни является более тяжелым для пациента. Он развивается в результате многократных острых приступов и приводит к нарушению выработки необходимого для нормального переваривания пищи поджелудочного сока.
Каждая из этих форм болезни по-своему опасна и может привести к различным по тяжести последствиям.
Неправильное лечение острого панкреатита или его отсутствие может спровоцировать непредсказуемые последствия. К их числу относятся:
- шоковое состояние;
- открытие внутренних кровотечений;
- развитие перитонита;
- сепсис.
Самым тяжелым последствием острой формы заболевания является летальный исход.
Человек, у которого была диагностирована хроническая форма панкреатита, со временем начинает стремительно терять вес. Ухудшается и состояние его психики — некоторые пациенты могут даже впадать в депрессию. Однако это далеко не все последствия такого заболевания, как хронический панкреатит — чем опасен этот недуг, так это возможными вариантами осложнений. Примерно у 5-10% пациентов развиваются такие последствия:
- Фиброз. При отсутствии правильного лечения хронической формы может начаться деформация структуры больного органа. Такие изменения грозят развитием фиброза поджелудочной железы.
- Псевдокисты — мешочки небольшого размера, наполненные жидкостью, которые могут возникать внутри поджелудочной железы. Эти новообразования в большинстве случаев являются источниками инфекции, а их разрыв может спровоцировать перитонит.
- Кровотечения. Не менее опасным последствием является внутреннее кровотечение, связанное с повреждением кровеносных сосудов, находящихся рядом с больным органом. Результатом регулярных слабых кровотечений может стать анемия, характеризующаяся низким уровнем содержания красных клеток крови.
- Инфекции. Хроническая форма заболевания повышает восприимчивость тканей поджелудочной железы к вирусам, поэтому некоторые случаи могут сопровождаться присоединением инфекционной составляющей. Вмешательство инфекция способно привести к формированию абсцесса, который практически не поддается лечению без операционного вмешательства.
- Нарушения работы органов дыхательной системы. Химические изменения, возникающие в результате нарушенного функционирования поджелудочной железы, способны спровоцировать снижение количества кислорода в легких или его падению ниже нормы (гипоксия).
В отдельных случаях заболевание может спровоцировать повреждения головного мозга и почечную недостаточность.
Самыми опасными последствиями хронической формы панкреатита считаются:
- панкреонекроз;
- рак поджелудочной железы;
- сахарный диабет.
Панкреонекроз развивается в результате нарушения оттока ферментов, которые начинают поступать обратно в железу. Это приводит к повышению давления внутри органа, и ферменты начинают переваривать стенки железы.
Рак поджелудочной железы связан с ростом численности патологических клеток в больном органе. Данное заболевание имеет негативный прогноз, поскольку почти не поддается лечению.
Развитие сахарного диабета также связано с нарушением функционирования поджелудочной железы, являющейся источником инсулина. При хронической форме заболевания орган поврежден настолько, что не способен заниматься перевариванием поступающей в организм пищи и регулировать уровень сахара в крови. Такие сбои в его работе могут привести даже к I типу сахарного диабета, при котором железа полностью прекращает выработку инсулина.
Чтобы исключить риск развития последствий панкреатита, необходимо своевременно обратиться к специалисту для прохождения диагностики и своевременного лечения заболевания. Избежать возможных осложнений также помогут:
- сбалансированное питание;
- сокращение потребления алкоголя;
- дробное питание (частые приемы небольших порций пищи);
- достаточная двигательная активность.
Сохранить здоровье поджелудочной железы также поможет разумный прием лекарственных средств (не стоит злоупотреблять ими) и избегание стрессов.
Длинна кишечника в состоянии тонического напряжения составляет около 4 м, а в атоническом состоянии примерно 6-8 м.
Хронические воспалительные заболевания кишечника (ХВЗК) остаются важной медико-социальной проблемой, на что указывает рост заболеваемости, непрерывное рецидивирующее течение с динамичным повреждением функций и структуры слизистой оболочки (СО) кишечника, падение качества жизни и инвалидизация лиц молодого возраста. Анемия приводит к осложнению течения ХВЗК, формированию иммунной недостаточности (вторичной), снижению работоспособности. Из-за гипоксии случается рассредоточение крови от мезентериальных сосудов, что доводит до снижения кровоснабжения кишечника, еще больше ухудшает процессы всасывания и репарации СО. Установлено, что быстрое похудение у больных ХВЗК является признаком серьёзности заболевания и предиктором устойчивости его к лечению.
Существует несколько причин развития анемии у больных ХВЗК: кишечные кровотечения, нарушения всасывания, алиментарная нехватка железа и кислоты фолиевой через рафинированную диету, дисбактериоз. Чаще всего анемия при ХВЗК является комбинацией анемии хронического заболевания (АХЗ) и анемии железодефицитной(ЖДА). Железодефицитная анемия характеризуется занижением содержания железа в крови, депо и костном мозге; кроме того, нарушается синтез гема- и миоглобина, белков, включающих железо, и тканевых железосодержащих ферментов.
Основными причинами железодефицитных анемий при ХВЗК чаще называют нарушения всасывания и микрокровотечения. Если уточнить, то эти нарушения связаны с микробицидными механизмами нейтрофилов и макрофагов, которые кислородозависимы, ведь именно молекулы кислорода являются источником для образования свободных радикалов и антимикробных соединений. Таким образом, при ЖДА угнетается фагоцитоз как значимое звено системы врожденной устойчивости к болезням. Анемия хронических заболеваний по распространенности находится после ЖДА.
Патогенетические механизмы анемии хронических заболеваний включают гиперпродукцию провоспалительных цитокинов, интерферона а, некоторые интерлейкины (ИЛ), которые повреждают обмен железа, влияют на гемопоэз и тормозят синтез эритропоэтина почками. Провоспалительные цитокины уменьшают доступность железа, накопленного ретикулоэндотелиальной системой, а активация системы фагоцитов (мононуклеарных) приводит к ретенции (депонированию) железа в макрофагах.
Развитие анемии у больных ХВЗК соотносится с выработкой провоспалительных цитокинов, что подтверждается негативными взаимозависимыми связями между уровнем ФНО-а и уровнем гемоглобина, средним объемом эритроцита, гематокрита, средним содержанием гемоглобина в эритроците. Эти связи свидетельствуют об угнетении поглотительной активности нейтрофилов при анемии, что помогает хронизации воспалительного процесса.
Опубликовано: 11 сентября 2015 в 11:46
Полип слепой кишки — это доброкачественное новообразование, которое состоит из клеток слизистой органа. Внешне оно похоже на гриб, у него есть головка овальной формы и длинная ножка. Иногда вместо ножки может быть широкое основание, а головка полипа может быть похожа на соцветия цветной капусты.
Так как слепая кишка находится с правой стороны в подвздошной области, то и проявление симптомов описываемой патологии будут проявляться именно здесь. Слепая кишка – это часть толстого кишечника, его самый начальный отдел, который имеет форму полусферы. Длина описываемого отдела может доходить до 10 см, ширина в самой большой нижней части составляет 9 см. Именно в неё нижней части чаще всего образуются полипы. Понять, почему так происходит, поможет анатомия и функции описываемого органа.
У большинства людей слепая кишка окружена брюшиной и свободно двигается. Этот участок топографически находится ниже подвздошного отдела, ее проекция приходится на переднюю стенку живота, находящуюся в паховой области с правой стороны. Поэтому, симптомы полипов в слепой кишке, проявляются именно здесь, но они проявляются, только когда вырастают до больших размеров.
Больные нередко жалуются на появление сильной боли, носящей ноющий характер. При пальпации орган кажется плотным, на правой стороне ощущается вздутие живота, в каловых массах присутствуют кровяные прожилки. Стул меняется в сторону запоров, из-за постоянных кровотечений развивается анемия, человек, несмотря на хороший аппетит, резко теряет в весе, появляется чувство слабости, быстрое утомление.
В пяти сантиметрах выше паховой связки находится купол слепой кишки, он направлен в сторону малого таза, из-за сложности доступа полип купола слепой кишки диагностируется крайне сложно, но и появляется он здесь довольно редко. Спровоцировать нарушения процесса обновления клеток слизистой могут разные факторы. Это:
- Наследственная предрасположенность.
- Присутствие постоянных хронических заболеваний.
- Частые запоры.
- Неправильные гастрономические привычки.
Если новообразования имеют небольшие размеры, симптомы их никак не проявляются. Крупные новообразования, первым делом, формируют кишечную непроходимость, именно поэтому и появляются сильные спазмы. Большие полипы способны изъявляться и перфорировать стенку слепой кишки, в результате чего возникают кровотечения – главный симптом полипов.
Вылечить нарост медикаментозно невозможно. Лечение сводится к удалению доброкачественного нароста. Существует несколько видов хирургического вмешательства, которые помогают устранить описываемую проблему. Выбор того или иного варианта зависит от локализации новообразования, от его размера, количества мясных наростов.
Если полип слепой кишки небольшой (до 2 см), он удаляется при помощи электрокоагуляции через колоноскоп. Множественные поражения органа имеют более яркие симптомы, устранить их можно только вырезав пораженную часть кишки или стенки.
Игнорировать данный диагноз и оставлять на самотек развитие полипов нельзя, ведь симптомы запущенных стадий схожи с признаками первых стадий рака толстого кишечника. Этим описываемая патология и опасна. В 30% случаях образование изъявляется и перерождается в злокачественную опухоль, лечить которую очень сложно. Именно поэтому официальная медицина настаивает при обнаружении полипа в куполе слепой кишки или в ее нижней части на моментальном удалении доброкачественного новообразования. Только так можно предотвратить самые опасные осложнения.
источник
Прием лекарств при хроническом панкреатите — основа лечения патологии. Своевременное лечение помогает избежать многочисленных осложнений, которые могут возникнуть при отсутствии терапии или при неправильном подборе лекарственных препаратов. Хроническая форма заболевания имеет свои особенности, которые необходимо учитывать.
При хроническом панкреатите требуется комплексное медикаментозное лечение, которое назначается гастроэнтерологом.
При хроническом панкреатите требуется комплексное медикаментозное лечение, которое назначается гастроэнтерологом. Пациенту необходимо сдать анализы, результаты которых служат основой для выбора методов лечения.
В ходе терапии врач корректирует назначения в зависимости от симптомов заболевания и от результатов вновь сданных анализов. Принимая лекарственные средства в домашних условиях в течение длительного времени, человек может почувствовать себя намного лучше, поэтому необходима коррекция лечебного курса.
Пациенту необходимо сдать анализы, результаты которых служат основой для выбора методов лечения.
При хроническом воспалении поджелудочной железы назначается несколько групп лекарственных средств.
Медикаментозные средства антиферментной группы прописываются не всем больным. Их принимают те, у кого диагностирован интерстициальный хронический панкреатит. При этом заболевании наблюдается отек поджелудочной железы.
Часто применяется Апротинин и Контрикал. Эти средства вводятся внутривенно с помощью капельницы.
При хроническом панкреатите желчегонные средства назначаются для предотвращения или устранения застоя желчи, являющегося частой причиной развития воспалительного процесса в поджелудочной железе. Эти медикаменты помогают снизить нагрузку на орган, устраняют отечность, улучшают пищеварительные процессы в организме.
Чаще всего больным применяются следующие препараты:
Дозировку и длительность курса определяет врач в индивидуальном порядке.
Одним из хороших желчегонных средств считается Эссенциале.
Облегчить состояние пациента помогут анальгетики. Устранить боли в животе можно и с помощью спазмолитиков, которые снимают спазмы в области поджелудочной железы. Врач порекомендует пациенту препарат и схему лечения. Но-Шпа и Папаверин — средства, которые облегчают состояние больного, избавляя его от болевых ощущений в области поджелудочной железы.
В составе комплексной терапии врач может назначить пациенту с хроническим воспалением поджелудочной железы лекарственные средства из группы ингибиторов — это Омепразол, Рабепразол. Они оказывают на организм больного следующее воздействие:
- уменьшают боль в периоды обострений;
- препятствуют развитию отечности;
- нормализуют действие ферментов.
Ингибиторы можно принимать только после консультации с врачом.
Самочувствие больного, принимающего ингибиторы, улучшается. Но в составе этих лекарственных средств находятся компоненты, способные вызвать побочные эффекты, поэтому принимать препараты следует после консультации с врачом.
К группе блокаторов относятся Ранитидин, Фамотидин, Низатидин. Врачи назначают их для того, чтобы подавить производство секретина, вырабатываемого органами ЖКТ. Антисекреторная терапия необходима тем больным, у которых желудок выделяет большое количество соляной кислоты, служащей стимулятором продуцирования секретина.
Лекарственные препараты с содержанием ферментов, улучшающих работу органов пищеварения, назначаются всем пациентам с хроническим панкреатитом. Применение этих средств помогает снизить нагрузку на больной орган. Прописывают ферменты и для скорейшего заживления тканей поджелудочной железы.
После регулярного использования препаратов у взрослых и детей, страдающих панкреатитом, прекращаются приступы тошноты, появляется аппетит, исчезает изжога.
При хроническом течении болезни применяются ферменты, не содержащие желчи (Панкреатин или Креон).
При хроническом панкреатите патологические процессы распространяются на соседние органы. Для торможения развития воспаления назначаются антибиотики. Но их прием часто оказывает негативное действие на работу кишечника и других органов, поэтому следует обращаться к специалисту сразу, как только появятся тревожные симптомы. Любое лекарство можно принимать только после консультации с врачом.
При хроническом течении болезни применяются ферменты, не содержащие желчи (Панкреатин или Креон).
Препараты антацидной группы снижают кислотность желудочного сока, благодаря чему нормализуется уровень панкреатического сока. Антациды бывают всасывающимися и нвсасывающимися. Использование первых (Ренни) обеспечивает быстрый, но недолгий эффект. Вторые (Алмагель, Маалокс) имеют более длительное действие, но эффект наступает через некоторое время.
При хроническом панкреатите часто развивается железодефицитная анемия. Для нормализации состояния врач назначает различные лекарственные средства и БАДы на основе железа. Среди них:
Препараты и дозировку подбирает специалист, учитывая возраст и пол больного, степень развития анемии, наличие сопутствующих заболеваний.
источник
Анемия при беременности. Лечение анемии при беременности. Анемия во время беременности. Анемия 2 степени при беременности. Анемия при панкреатите.
Добрый день, дорогие друзья.
Это очередной пост – дневник моей беременности при панкреатите. На сегодняшний день мой срок 19-20 недель. Состояние более менее стабильное, если не нарушаю диету при панкреатите.
А как хочется иногда чего-нибудь эдакого….
В один из таких моментов мне очень захотелось квашеной капусты. Я вспомнила, что где-то читала о том, что квашеная капуста при панкреатите очень полезная и что ею можно даже лечить поджелудочную железу.
Заквасила немного капусты и поела. Вот вкуснятина-то!
В первый день все было нормально, но чем дальше, тем хуже. Тошнота начала наступать все чаще и чаще. Я грешила на токсикоз, но это было самое настоящее обострение панкреатита при беременности.
Хорошо вовремя остановилась и как всегда спасло мое народное лечение. Так что у меня теперь есть еще и свой опыт с квашеной капустой при панкреатите.
Теперь об анемии при беременности.
Анемия во время беременности это очень плохо. Особенно анемия быстро набирает обороты во втором и третьем триместре беременности. И сейчас, я с уверенностью могу утверждать, что на таком сроке беременности, да еще при панкреатите поднять гемоглобин естественным путем не-ре-аль-но!
Тут с анемией при беременности лучше бороться медикаментозно. Это и быстро, и эффективно.
С анемией при беременности шутить и медлить нельзя. Ведь при анемии во время беременности ребенку не хватает кислорода, т.е. происходит кислородная недостаточность, от которой последствия плачевны.
Поэтому лучше не доводить до этого, а как можно скорее лечить анемию при беременности.
Анемия во время беременности при панкреатите, страшна тем, что при панкреатите пища плохо переваривается и в организм не попадает все питательные вещества, как у здорового человека. Поэтому о лечении анемии естественным путем во время беременности, да еще и при панкреатите и речи быть не может.
На сроке 15-16 недель мой гемоглобин был упал до 76. Я надеялась поднять его естественным способом с помощью орехов, меда, мяса, фруктов и т.д. Словом через продукты питания.
Но через неделю моя анемия при беременности в 16-17 недель дошла до того, что у меня начались головные боли и головокружения. Я очень плохо себя чувствовала. Иногда было ощущение, что сейчас с носа пойдет кровь или я упаду. Повысилась утомляемость, постоянно хотелось лежать. Словом слабость и головные боли, были мои постоянные спутники во время анемии при беременности.
Побежала к врачу. Он посмотрел последние анализы, на которых была еще цифра 76 и сказал что 76 это уже анемия 2 степени была. А сейчас гемоглобин еще меньше. Злой на мою глупость о естественном лечении, он сразу выписал лечение, в которое входило следующее:
Космофер с физраствором 200 мл. через систему. Аскорбинку, 3 маленькие ампулы смешивали с глюкозой 200 мл. также через систему. Алоэ внутримышечно.
На седьмой день процедур сдала анализы. Гемоглобин поднялся до 86.
Анемия при беременности стала отступать. Но поднимать гемоглобин надо хотя бы до 115. Поэтому мне назначили сразу после систем не прерывать лечение и получать уколы ферумлекса 5 дней. В последние дни лечения сразу на анализы.
Н а следующей неделе пойду сдавать анализы на гемоглобин. Надеюсь, анемия во время беременности при моем панкреатите отступит.
Вывод об анемии при беременности при панкреатите следующий:
как можно скорее медикаментозно лечить анемию во время беременности + постоянно следить по анализам за уровнем гемоглобина в крови.
Если у вас есть свой опыт борьбы с анемией, поделитесь пожалуйста. Буду очень благодарна, потому что на самом деле анемия сопровождает меня уже лет 20. Как с ней бороться и главное как ее победить?
Если вы считаете, что статья действительно интересна и полезна, то буду вам очень признательна, если вы поделитесь этой информацией с вашими друзьями в соцсетях. Для этого просто нажмите на кнопки социальных сетей.
источник
Панкреатит является одним из самых распространенных заболеваний поджелудочной железы. Оно представляет собой воспалительный процесс, который медленно разрушает клетки органа.
Для того чтобы назначить правильное лечение и определить причину по которой развилась болезнь, необходимо провести тщательную диагностику. Для этого сдаются разные виды анализов, основным из которых является анализ крови, как общий, так и биохимический.
По результатам исследования можно определить наличие или отсутствие заболевания. Анализы крови при панкреатите являются обязательным элементом при окончательной постановке диагноза.
В большинстве случаев при воспалении в поджелудочной железе может присутствовать неспецифическая симптоматика. Это касается как острого, так и хронического течения заболевания.
В связи с этим нет возможности поставить точный диагноз, так как подобные симптомы могут быть присущи и другим болезням. Чтобы правильно диагностировать заболевание сдаются соответствующие анализы. Отклонения показателей от нормы свидетельствуют о том, что в организме происходят определенные нарушения.
Необходимо знать, какие показатели крови указывают на панкреатит, так как их отклонения от нормы могут говорить и о наличии и других заболеваний, имеющих схожую симптоматику.
В первую очередь сдается общий анализ крови, но он играет только вспомогательную роль в диагностике. По его результатам можно определить, присутствует ли воспаление и процесс дегидратации.
При панкреатите в анализе крови отмечается определенный ряд изменений, которые мы рассмотрим ниже.
При наличии воспаления, гемоглобин и эритроциты уменьшаются. Это вызвано тем, что присутствует определенная кровопотеря, вызванная осложнениями при заболевании.
Панкреатит и гемоглобин связаны между собой. Иногда может наблюдаться эозинофилия, когда увеличивается число эозинофилов в крови.
Процесс оседания эритроцитов ускорен. Он значительно отличается от показателей нормального состояния организма.
Это говорит о том, что развивается воспалительный процесс.
Количество этих элементов крови резко увеличивается, вплоть до нескольких десятков раз.
Повышенные лейкоциты при панкреатите также говорят о воспалении. Чаще всего, наблюдается сдвиг лейкоцитарной формулы влево, в некоторых случаях происходит повышение СОЭ.
Показатель гематокрита существенно увеличивается. Он демонстрирует соотношение нужного числа клеток крови и жидкости. Если происходит повышение, этот баланс нарушается.
Общий анализ крови при панкреатите является обязательным, так как с его помощью можно установить первые отклонения от нормы, которые говорят о нарушениях в организме. Чтобы более детально рассмотреть изменения и определить наличие заболевания, сдается биохимический анализ крови.
Анализы крови при панкреатите и холецистите сдаются в комплексе. Главным из них является биохимический. С его помощью можно определить различные нарушения в организме.
При исследовании могут быть выявлены некоторые изменения.
- Амилаза. Является основным панкреатическим ферментом, который расщепляет крахмал. При наличии заболевания, этот показатель увеличивается.
- Глюкоза. За выработку инсулина отвечает именно поджелудочная железа. При нарушении ее правильной работы происходит повышение сахара.
- Трипсин, липаза, эластаза, фосфолипаза. Эти показатели увеличиваются, что свидетельствует об изменениях в работе железы.
- Трансаминаз. Уровень этого показателя увеличивается, что является явным признаком изменений в работе органа. Такие изменения могут присутствовать не у всех больных.
- Белок. Общий показатель белка снижается, что приводит к недостатку белка и энергии. Если присутствует большое количество ферментов, особенно амилазы, врач может сделать выводы о том, что у пациента может присутствовать панкреатит.
- Билирубин. Если этот показатель повышен, можно говорить о том, что желчевыводящие пути не могут правильно функционировать, так как поджелудочная железа увеличена и перекрывает их.
После того, как пациент поступает в стационарное отделение, ему назначают все необходимые анализы, среди которых и биохимический анализ крови.
Очень важной при исследовании показателей является амилаза, которая определяется и в последующем лечении заболевания. Изменение уровня этого показателя дает возможность проследить динамику терапии и контролировать определенные изменения в работе органа.
Если понижается уровень белка, это говорит о том, что происходит энергетическое голодание, так как все силы организма направлены на восстановление больной железы.
Достаточно специфическим является определение липазы, так как количество этого фермента может быть большим и при других заболеваниях, например, при патологии печени и желчевыводящих путей. Необходимо проводить несколько повторных исследований, чтобы правильно определить изменения, так как амилаза долгое время держится на одном уровне.
Развернутый анализ с точностью позволяет определить наличие панкреатита и состояние поджелудочной железы. Также есть возможность установить, в какой именно форме протекает болезнь – острой или хронической, так как показатели могут быть разными.
Анализ крови на панкреатит показывает изменения разных показателей. В период обострения, при исследовании биохимического анализа присутствуют такие изменения:
- Диспротеинемия и гипопротеинемия, вызванные увеличением глобулина;
- усиление активности альфа-амилазы, которая может наблюдаться в течение 3-12 часов после начала обострения;
- при обострении хронической формы болезни может присутствовать увеличение трипсина и липазы;
- рост числа серомукоида и сиаловых кислот;
- при желтушной форме болезни происходит повышение концентрации билирубина;
- повышается активность щелочной фосфатазы и ГГТ;
- если присутствует цирроз печени или нарушен процесс всасывания в кишечнике, может произойти уменьшение альбумина и показателей свертываемости крови;
- уменьшение количества кальция, что может говорить о мальабсорбации;
- увеличение гамма-глобулинов.
При хронической форме заболевания в период ремиссии активность ферментов не наблюдается и находится в норме. Кода происходит период обострения, возникают боли в животе и увеличивается количество панкреатических ферментов.
Если преобладает сывороточная эластаза, развитие болезни острое. Когда ее показатель увеличен в несколько раз, скорее всего, ткани подвержены процессу некроза и воспаление достигло пика.
При обострившейся форме содержание эластазы может не уменьшаться в течение нескольких дней, чего не будет при хроническом течении болезни.
Еще одним решающим фактором, который указывает на обострение, является снижение амилазы при повторном проведении исследования и повышенный уровень эластазы. При хроническом типе, последний показатель будет в пределах нормы, а вот первый не опустится до нужной отметки.
Выявить нарушения в работе органа также помогает уровень сывороточной эластазы. При остром течении заболевания может наблюдаться небольшое количество этого фермента. Чем его больше, тем вероятнее тот факт, что некроз тканей усиливается. Исходя из этого, прогноз на выздоровление становится неблагоприятным.
В некоторых современных клиниках, можно сдать специальный тест, который показывает масштабы поражения железы. Это достигается за счет исследования эластазы нейтрофилов плазмы крови.
По результатам медицинской практики было установлено, что у 50% пациентов, у которых диагностируется панкреатит, присутствует повышение уровня липазы в то время, как увеличение эластазы присутствует у каждого пятого больного.
При постановке диагноза очень важно определить уровень сывороточной эластазы, так как именно он говорит о наличии панкреатита, особенно, если больной был госпитализирован спустя неделю после появления первых симптомов.
Анализы крови при постановке диагноза играют одну из самых значимых ролей, поэтому сдаются в первую очередь. По их результатам могут быть назначены другие методы диагностики, которые позволят сделать окончательный вывод о наличии заболевания и его вида.
Вы удивитесь, как быстро отступает болезнь. Позаботьтесь о поджелудочной железе! Более 10000 людей заметили значительное улучшение в своем здоровье, просто выпивая по утрам…
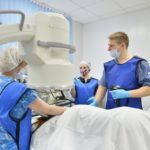
Этот метод исследования протоков поджелудочной железы и желчных протоков считается относительно новым в современной диагностике.

Профилактика этого воспаления включает в себя несколько главных пунктов, которых следуют придерживаться не один год, а всю жизнь. Именно тогда они смогут вас уберечь от этого серьезного заболевания.

Чаще всего, подобный анализ сдается для определения активности фермента, для последующей диагностики разных форм панкреатита. Он играет очень важную роль в постановке диагноза

Данный симптом может стать причиной обезвоживания организма и привести к серьезным осложнениям. Если вовремя не начать лечение диареи при панкреатите, убольного наблюдается сильное снижение массы тела.
источник
Снижение уровня гемоглобина при панкреатите – довольно частое и распространенное осложнение этого тяжелого заболевания. Оно может провоцироваться различными факторами и всегда является показанием к принятию мер по повышению уровня этого компонента крови и устранению анемии.
При остром воспалении поджелудочной железы, сопровождающемся гнойно-воспалительными процессами в ее тканях, причинами развития анемии могут становиться кровотечения из различных отделов пищеварительного тракта. В результате таких частых кровопотерь в общем анализе крови обнаруживается недостаточное количество эритроцитов, снижение уровня гемоглобина и цветного показателя крови.
Другой причиной развития анемии при панкреатитах могут становиться хирургические вмешательства по резекции части этого органа или его трансплантации. Из-за технических сложностей и массивного кровоснабжения тканей поджелудочной железы при выполнении таких оперативных вмешательств часто развиваются кровотечения, которые приводят к существенному снижению уровня гемоглобина.
Нередко анемия развивается у тех пациентов, перенесших острый панкреатит, которые в периоде выздоровления или после выписки из стационара отмечают такие его последствия как развитие сопутствующих заболеваний пищеварительных органов, сопровождающихся снижением аппетита. У таких больных недостаточное поступление в организм питательных веществ и железа и нарушение их всасывания в кровь приводит к снижению уровня гемоглобина и других показателей крови.
При хроническом течении панкреатита железодефицитная или мегалобластная анемия может развиваться вследствие:
- Нарушений пищеварения, сопровождающихся неполным всасыванием железа из желудочно-кишечного тракта;
- Неправильной организацией питания, приводящей к недостаточному поступлению железа, фолиевой кислоты, цинка, марганца, аскорбиновой кислоты, ретинола, рибофлавина, пиридоксина и других витаминов, минералов и питательных веществ;
- Нарушением всасывания витамина В12, которое наблюдается у пациентов, перенесших хирургическое вмешательство по резекции тонкой кишки с наложением желудочно-кишечного анастомоза;
- Пристрастием к алкоголю, усугубляющим заболевания пищеварительной системы и приводящим к развитию метаболических нарушений.
Степень тяжести анемии при дефиците железа определяется уровнем гемоглобина в крови:
- Не менее 90 г/л – легкая;
- 90-70 г/л – средняя;
- Менее 70 г/л – тяжелая.
На начальных стадиях снижения уровня гемоглобина при хронических панкреатитах больной не ощущает особых изменений в общем самочувствии, т. к. некоторое время организм компенсирует недостаточное поступление кислорода в ткани и органы. Одним из самых первых признаков развивающейся анемии чаще всего становится снижение толерантности к физическим нагрузкам. У молодых людей этот признак малокровия наблюдается реже, чем у людей зрелого или пожилого возраста.
Снижение гемоглобина при панкреатите приводит к появлению следующих симптомов:
- Общая слабость;
- Быстрая утомляемость на фоне обычных нагрузок;
- Бледность кожных покровов и слизистых оболочек;
- Головные боли;
- Учащенное сердцебиение;
- Сонливость;
- Шум в ушах;
- Обмороки;
- Появление покраснения языка (при мегалобластной анемии).
Их появление связано с нарушением поступления кислорода во все ткани и органы организма.
Впоследствии у больного наблюдаются более поздние признаки анемии:
- Трещины в уголках рта;
- Сухость кожи;
- Ломкость ногтей;
- Истончение и замедление роста волос.
При длительном течении анемия приводит к развитию заболеваний желудочно-кишечного тракта и сердечно-сосудистой системы. Иногда, при невозможности полного избавления от панкреатита, снижение уровня гемоглобина может появляться повторно. В таких случаях больному необходимо регулярно контролировать этот показатель крови и проводить профилактические мероприятия по предупреждению анемии на протяжении всей жизни.
При тяжелом течении железодефицитная анемия может приводить к развитию неврологических нарушений, которые проявляются:
- Извращениями вкуса и обоняния – больному нравится запах краски, выхлопного газа, вкус мела, земли или песка и т. п.;
- Парестезиями;
- Нарушениями интеллекта;
- Воспалениями соска зрительного нерва.
Для коррекции уровня гемоглобина при панкреатите проводятся мероприятия направленные на выявление и устранение причины его снижения. Больному назначают ряд таких диагностических процедур:
- Анализ крови;
- Анализ кала на скрытую кровь;
- УЗИ органов брюшной полости;
- Фиброгастродуоденоскопия и др.
Объем обследования определяется индивидуально для каждого пациента и зависит от данных, полученных врачом после осмотра и опроса больного. После анализа всех полученных данных доктор может составить план дальнейшего лечения анемии.
Снижение гемоглобина при кровотечениях из органов пищеварительного тракта может становиться поводом для назначения курса консервативной терапии или, при неэффективности неивазивного лечения, выполнения хирургической операции, направленной на его остановку. При значительных кровопотерях больному могут назначаться переливания донорской крови.
При снижении гемоглобина, вызванном недостаточным поступлением в организм железа и других участвующих в кроветворении веществ, больному рекомендуется пополнять их запасы путем введения в свой ежедневный рацион таких продуктов и блюд:
- Телятина;
- Мясо кролика, курицы и индюшки;
- Печень;
- Яйца;
- Гречневая крупа;
- Рис;
- Овес;
- Кукурузная крупа (при ремиссии панкреатита);
- Свекла, морковь, тыква, кабачки и другие овощи разрешенные при панкреатите и сопутствующих патологиях пищеварительного тракта;
- Фрукты: яблоки, виноград, хурма, айва, гранат (при отсутствии противопоказаний и стойкой ремиссии панкреатита)
- Кисели, морсы и компоты из фруктов, ягод и сухофруктов: черная смородина, вишня, курага, чернослив, яблоки, калина, персики, абрикосы, изюм и другие, разрешенные при панкреатите и сопутствующих патологиях пищеварительного тракта;
- Петрушка и укроп (в блюдах);
- Сладкие апельсины и мандарины (при ремиссии панкреатита);
- Орехи (при ремиссии панкреатита);
- Бобовые (при ремиссии панкреатита и сопутствующих патологий пищеварительного тракта);
- Продукты пчеловодства (при отсутствии противопоказаний).
Выбор продуктов для поднятия уровня гемоглобина должен осуществляться с учетом всех возможных противопоказаний к их употреблению. Все блюда, приготовленные из них должны готовиться таким способом, который рекомендуется при той или иной стадии панкреатита или заболеваний пищеварительного тракта.
При выраженных степенях железодефицитной анемии больному могут рекомендоваться препараты и БАДы на основе железа для приема внутрь или введения в виде инъекций. К таким лекарственным средствам относят:
- Актиферрин;
- Тотема;
- Гемохелпер;
- Ферлатум фол;
- Мальтофер;
- Венофер;
- Фенюльс.
Их подбор, дозирование и длительность применения определяется врачом, учитывающим возраст и пол больного, тяжесть анемии, наличием противопоказаний и сопутствующих заболеваний. Препараты железа в виде инъекций могут назначаться внутримышечно или внутривенно и их введение должно проводиться только под медицинским контролем (в поликлинике или стационаре), т. к. эти лекарственные средства могут вызывать ряд побочных реакций – например, анафилактический шок, резкое снижение артериального давления и др.
Для лечения мегалобластной анемии больному назначается специальная диета, в состав которой входят продукты богатые цианкобаламином и фолиевой кислой, применяются препараты на основе витамина В12 и фолиевой кислоты. Цианокобаламин и оксикобаламин вводятся парентеральным путем в больших дозах, а фолиевая кислота назначается в виде таблеток или капсул.
При тяжелой форме железодефицитной или мегалобластной анемии, не поддающихся коррекции при помощи назначаемых врачом препаратов, больному могут назначаться переливания эритроцитарной массы крови или донорской крови. Следует отметить, что кровь от доноров в чистом виде при лечении состояний, связанных со снижением уровня гемоглобина, в последние годы используется намного реже, т. к. при анемии наиболее целесообразно вводить в организм больного именно эритроциты, которые и содержат недостающий гемоглобин.
Важное значение при лечении анемии, сопровождающей панкреатит, уделяется нормализации всех функций органов пищеварения, т. к. именно эти патологии часто становятся причиной снижения уровня гемоглобина. Для их коррекции больному назначаются препараты, выбор которых зависит от диагноза и показателей анализов и данных инструментальных диагностических исследований.
Больным панкреатитом со сниженным уровнем гемоглобина рекомендуется:
- Чаще бывать на свежем воздухе.
- Соблюдать достаточную двигательную активность.
- Отказаться от вредных привычек.
- Нормализовать график питания и разнообразить свое меню полезными продуктами богатыми витаминами и железом.
- Регулярно посещать врача и выполнять все его рекомендации.
Такой комплексный подход при лечении анемии, сопровождающей панкреатит, позволяет существенно улучшить общее самочувствие больного и добиться стойких улучшений в показателях гемоглобина.
Стаж — 21 год. Пишу статьи для того, чтобы человек мог получить в интернете правдивую информацию о докучающем заболевании, понять суть недуга и не допустить ошибок в лечении.
Чтобы иметь возможность оставлять комментарии, пожалуйста, зарегистрируйтесь или войдите на сайт.
источник
Анемия чаще бывает обусловлена заболеванием кишечника, но не поджелудочной железы:
- гнпохромная, микроцптарпая анемия может быть результатом потери крови на любом уровне желудочно-кишечного тракта;
- при любом хроническом заболевании возможна нормохромная, нормоцитарная картина крови;
- диморфная (сочетание дефицита железа и макроцитарной анемии) картина — веский довод в пользу нарушения процессов всасывания в кишечнике;
- низкие концентрации фолиевой кислоты в эритроцитах и/или вита мина В12 в плазме указывают на нарушения всасывания в кишечнике.
Если какой-либо (или все) из перечисленных выше тестов указывает на стеаторею, следует выяснить ее причину. К числу наиболее надежных тестов относятся эндоскопия с гистологическим исследованием полученных путем биопсии образцов ткани кишечника (например, обнаружение сглаженных ворсинок указывает на глютеновую болезнь кишечника, обусловленную повышенной чувствительностью к клейковине, пдиопатическую стеаторею или тропический спру; возможен инфильтрат слизистой оболочки) и рентгенологическое обследование.
Если остаются сомнения, можно провести расчет содержания жиров в фекалиях. Однако, учитывая трудности точного сбора фекалий за определенное время, бесспорно информативными можно считать только очень высокие результаты. В таких случаях, по-видимому, можно установить наличие стеатореи визуально.
Если наличие стеатореи очевидно и результаты гистологического исследования кишечника не указывают на отклонения от нормы, то следует дифференцировать между следующими тремя наиболее важными причина ми: а) локальным заболеванием кишечника (например, болезнь Крона); б) синдромом инфицированного тонкого кишечника (кишечная петля); в) заболеванием поджелудочной железы, что редко бывает причиной нарушения всасывания, за исключением тех случаев, когда в анамнезе имеются рецидивирующие приступы панкреатита.
Такие тесты, как сканирование, в динамике могут дать полезные результаты, особенно при подозрении на карциному поджелудочной железы.
Тест па всасывание ксилозы редко дает полезные результаты. Если они в норме, то поражение проксимальных отделов кишечника представляется маловероятным. Однако эти данные не исключают возможности заболеваний подвздошной кишки или поджелудочной железы, синдрома инфицированного тонкого кишечника или кишечной петли или даже энтерона-тип, связанных с повышенной чувствительностью к клейковине.
Если доказано расстройство всасывания и результаты лабораторных исследований указывают па недостаточное питание, следует проводить мониторинг гемоглобина крови, кальция, фосфатов, альбумина и щелочной фосфатазы плазмы для оценки эффективности лечения.
«Клиническая химия в диагностике и лечении»,
Дж.Ф.Зилва, П.Р.Пэннелл
Рутинные тесты функции желудка основаны па измерениях кислотности его содержимого либо в состоянии покоя, либо в условиях стимуляции желез желудка. Введение зонда в желудок неприятно для больного. Более того, правильные результаты могут быть получены только в тех случаях, когда исследователь обладает высокой квалификацией и способен определить, когда получен неполный образец при зондировании, что может быть…
Прямую стимуляцию париетальных клеток применяют для доказательства наличия ахлоргидрии, которая в типичных случаях пернициозной анемии не дает ответной реакции на введение пентагастрина натощак. Как уже отмечалось, этот тест имеет ограниченное применение для диагностики пернициозной анемии и неприятен для больного. Пентагастрин представляет собой пентапептид, соответствующий по структуре физиологически активной части молекулы гастрина. Он действует непосредственно на…
Всасывание в кишечнике В норме всасывание в кишечнике зависит от адекватного переваривания пищи (и, следовательно, от нормального функционирования поджелудочной железы), а также от сохранности поверхности функционирующих клеток кишечника. Нормальное переваривание и всасывание жиров зависит от наличия солей желчных кислот, а также липазы. Всасывание холестерина, фосфолипидов и жирорастворимых витаминов зависит от нормальной абсорбции триглицеридов. При интестинальном…
Биохимические тесты на гипофункцию поджелудочной железы неудовлетворительны, за исключением тех случаев, когда их проводят в специальных центрах. Острый панкреатит сопровождается транзиторным повышением активности амилазы в плазме. Концентрация этого фермента может быть также значительно повышена при многих острых заболеваниях органов брюшной полости и почечной недостаточности. Для диагностики хронических заболеваний поджелудочной железы определение общего содержания амилазы в…
В этом кратком изложении рекомендуемой схемы исследований мы обсудим вопросы использования биохимических тестов для обнаружения и дифференциальной диагностики нарушений процессов всасывания. Однако необходимо подчеркнуть, что часто результаты тестов неудовлетворительные. Можно предполагать наличие нарушений всасывания, если в анамнезе есть хроническая диарея неизвестного происхождения, а также если результаты клинических, рентгенологических, гематологических и/или биохимических исследований указывают на недостаточность…
источник
Как правило, диагноз хронический панкреатит, симптомы которого будут описаны ниже, ставится после того, как пациент пройдет УЗИ органов брюшной полости, где будет иметь место некое уплотнение тканей поджелудочной. Это и есть один из признаков воспалительного процесса. Однако только лишь ультразвукового исследования поджелудочной железы мало, для того чтобы диагностировать данное заболевание.
Увы, хронический панкреатит, симптомы которого многие медики считают типичными, не так прост. Он не должен в обязательном порядке присутствовать у лиц, которые перешагнули определенный возрастной рубеж. Правильная диагностика и лечение осложняются тем, что пока еще до конца не выяснены причины (кроме, разве что, алкоголизма) появления данного недуга. К тому же, хронический панкреатит хитер и длительное время может протекать вообще бессимптомно. Но в медицине уже наметилась тенденция считать болезнь обособленным видом патологии системы пищеварения. И вот каким комплексом симптомов она обладает.
Субъективные симптомы хронического панкреатита
Субъективные симптомы – это не что иное, как жалобы больного на то, что его тревожит, которые врачу необходимо учитывать при постановке диагноза. Чаще всего пациенты могут жаловаться на такие нарушения в процессе пищеварения, как: запоры или поносы, носящие хронический характер, боли вверху живота или в области левого подреберья, вздутие живота. Это то, что беспокоит практически всех больных. Дальше возможны варианты. У одних боли начинаются сразу после еды (особенно жирной), у других – недомогания вообще никак не связаны с приемами пищи и могут проявляться в разное время. Зачастую больными отмечается потеря веса, упадок сил, снижение аппетита, периодически присутствующая горечь во рту.
Хронический панкреатит: симптомы объективного характера
Больному с такими жалобами врач, в первую очередь, должен назначить анализ кала. Это важный этап в диагностике данного заболевания, поскольку именно характер экскрементов может отразить качество пищеварительного процесса. Так, больные хроническим панкреатитом имеют жидкий или кашеобразный кал, как правило, в большом количестве. Нехватка ферментов, которые должны расщеплять жиры, объясняет наличие в кале пациента непереваренных фрагментов пищи (к примеру, волокон мяса). Таким образом, несомненный симптом хронического панкреатита – это ферментная недостаточность поджелудочной железы.
Кроме этого, врач (да и сам больной) может отметить сухость кожи больного, «заеды» в уголках губ, ломкость волос. И причиной тому является гиповитаминоз и анемия (недостаток железа), которые очень часто сопровождают хронический панкреатит.
Еще один из симптомов заболевания — это болезненный живот пациента повыше пупочной ямки, в левом подреберье. А уже УЗИ поджелудочной, анализ крови на ее ферменты и на глюкозу помогут уточнить диагноз.
Как лечить хронический панкреатит
Лечение диагностированного хронического панкреатита преследует 5 целей:
1. Корректировка рациона питания. Как только начинается период обострения (в самые первые дни) заболевания хронический панкреатит, симптомы которого рассмотрены выше, пациенту рекомендуют вообще отказаться от пищи и употреблять только минеральные воды со щелочью (к примеру, боржоми). Спустя 2-3 суток постепенно в рацион больного вводят каши, блюда на пару, постное мясо и нежирную рыбу в отварном виде. Во время обострения следует отказаться от сырых фруктов и овощей и молока. А в период ремиссии с целью профилактики обострения следует отказаться от жирного, кислого, острого, сильно соленого и алкоголя.
2. Устранение болевых ощущений. Это достигается путем назначения больному спазмолитиков и анальгетиков: папаверина, дротаверина (но-шпы), анальгина, баралгина, диклофенака и др.
3. Налаживание пищеварительного процесса и компенсация недостатка ферментов поджелудочной железы. Для этого пациенту врач назначает специальные ферментные препараты (Креон, Мезим, Панкреатин) и определяет правильную дозировку. Поскольку данный этап принципиально важен в лечении хронического панкреатита, то больной должен четко соблюсти все рекомендации доктора в отношении разработанной схемы приема лекарства. Как правило, курс лечения ферментными препаратами длится два-три месяца, после чего дозировку снижают вдвое и продолжают лечение еще один-два месяца.
4. Остановка процесса воспаления и регенерация тканей поджелудочной. Для этого используют препараты, которые снижают кислотность желудочного сока. Это ранитидин, блокатор Н2 рецепторов, и омепразол (или ланзопразол), блокаторы протонной помпы.
Человеку, больному хроническим панкреатитом, придется смириться со своим недугом и придерживаться вышеописанной диеты постоянно, ведь лечение заболевания длится очень долго. Любое гастрономическое послабление, а также отказ от назначенных доктором ферментных препаратов может обернуться новым обострением.
источник
Панкреатит — это воспаление поджелудочной железы. Если не начать своевременное лечение, то болезнь перейдет в хроническую форму. В особо тяжелых случаях начинается панкреонекроз, напрямую угрожающий жизни пациента. Поэтому анализы при панкреатите являются важным этапом диагностики заболевания. С их помощью выявляют, какие патологические процессы происходят в органе, насколько далеко зашло заболевание, какая терапия требуется для улучшения состояния.
Для уточнения диагноза «панкреатит» специалисты назначают целый ряд лабораторных анализов, направленных на оценку степени воспалительного процесса, определения сохранности основных функций органа.
Также с помощью анализов при панкреатите измеряют уровень выделения поджелудочной железой ферментов, расщепляющих пищу, гормонов, поддерживающих метаболизм (инсулина, глюкагона).
Диагностика панкреатита предполагает проведение следующих видов лабораторных исследований:
- Общий анализ крови.
- Биохимия крови.
- Анализ кала.
- Исследование слюны.
- Измерение в крови уровня иммунореактивного трипсина.
- Исследование мочи на содержание трипсиногена.
Общий анализ крови при панкреатите имеет важное диагностическое значение, так как по крови можно выявить начало воспалительного процесса в организме. На это указывают изменения следующих показателей:
- увеличение числа лейкоцитов;
- ускорение СОЭ;
- повышение нейтрофилов.
Если процесс затронул другие органы пищеварения, что в значительной степени повлияло на всасывание питательных веществ из пищи, то в крови обнаруживаются признаки анемии (низкий гемоглобин).
Длительное сохранение высоких лейкоцитов и СОЭ свидетельствуют об осложненном течении заболевания.
При повышенном гематокрите (соотношении жидкой части крови и ее клеток) возникает подозрение на нарушение водно-электролитного обмена.
Анна Поняева. Закончила нижегородскую медицинскую академию (2007-2014) и Ординатуру по клинико-лабораторной диагностике (2014-2016).Задать вопрос>>
Биохимический анализ крови на панкреатит является информативным и важным для постановки диагноза и выбора терапии. Особое внимание уделяют таким показателям крови, как: глюкоза, холестерин, общий белок, щелочная фосфатаза, железо сывороточное.
При панкреатите в биохимии крови обнаруживается отклонение от нормы следующих показателей:
- повышение уровня амилазы (фермента, ответственного за расщепление крахмала);
- увеличение уровня ферментов, ответственных за липидный и белковый обмен: трипсина, эластазы, липазы, фосфолипазы,
- высокий уровень глюкозы;
- повышенное содержание билирубина, холестерина;
- низкий уровень кальция (при тяжелом течении панкреатита);
- снижение количества общего белка.
Повышение липазы является признаком не только панкреатита, но и других болезней ЖКТ, однако, в сочетании с увеличением количества эластазы, этот показатель достоверно указывает на проблемы с поджелудочной.
Сывороточная эластаза в большом количестве указывает на некротические поражения органа. Чем выше уровень этого фермента, тем обширнее некроз поджелудочной.
Анализ кала позволяет выяснить, насколько сохранены функции поджелудочной железы. Если секреция органа снижена, то нарушается процесс пищеварения, не усваиваются жиры из пищи. О нарушении процесса всасывания липидов говорят следующие признаки:
- присутствие жира в каловых массах;
- обнаружение остатков непереваренной пищи;
- если произошла закупорка желчевыводящих путей, у пациента цвет кала будет очень светлым.
Однако, анализ кала для диагностики панкреатита не имеет большого значения.
Наибольшую важность представляет исследование панкреатического сока, который берут с помощью зонда.
Слюна при панкреатите содержит амилазу, но только при острой форме заболевания. В случае длительного хронического панкреатита показатели амилазы сильно снижены.
- Определение уровня иммунореактивного трипсина. Повышение этого показателя свидетельствует о тяжелом поражении поджелудочной, которое затронуло соседние органы пищеварения. То есть, воспаление поджелудочной протекает на фоне холецистита и почечной недостаточности.
- Измерение уровня гликированного гемоглобина, который тесно связан с уровнем глюкозы. Повышение показателей достоверно подтверждает начавшийся сахарный диабет.
- Анализ крови на онкомаркеры. Данное исследование имеет большое значение для того, чтобы не пропустить переход панкреатита в злокачественное поражение поджелудочной железы. Измеряют онкомаркер С19-9, карциноэмбриональный антиген. При панкреатите данные показатели увеличиваются в три раза, Многократное увеличение числа онкомаркеров может указывать на рак поджелудочной или желудка.
При остром и хроническом течении заболевания некоторые показатели могут разниться, так как несколько различен характер течения двух стадий. Так, при остром панкреатите после лечения в крови нормализуется уровень лейкоцитов и СОЭ.
При хроническом течении длительное время не удается нормализовать показатели.
Хроническая форма недуга характеризуется структурными изменениями тканей органа, нарушением его функций. В крови наблюдается повышение уровня ферментов.
Изменение кала также свидетельствует о нарушении функционирования железы, при котором не расщепляются жиры.
Поэтому для диагностики острой формы недуга этот анализ имеет минимальное значение.
При остром панкреатите определяется нормальный уровень кальция, сывороточного железа, витаминов.
Длительное течение болезни приводит к нарушению всасывания питательных веществ, поэтому данные показатели снижаются.
Для сдачи анализов на панкреатит сложной подготовки не требуется. Все анализы берутся утром натощак. Последний прием пищи должен быть за 10-12 часов до забора крови. Следует отказаться от приема алкоголя и лекарственных средств, чтобы картина не оказалась смазанной.
Анализ кала также проводят утром.
За три дня до проведения обследования следует соблюдать диету, именуемую Диетой Шмидта.
Она предполагает прием в течение дня углеводов — до 180гр, белков — до 150 грамм, жиров — 130 грамм, также следует исключить прием ферментов в эти дни.
При тяжелом состоянии больного все анализы могут проводиться срочно в любое время суток.
Посмотрите полезное видео на эту тему
Расшифровкой результатов занимается врач. Многократное повышение исследуемых показателей свидетельствует о патологических процессах в поджелудочной железе.
Для подтверждения панкреатита назначаются инструментальные методы диагностики.
Ниже приведены нормальные значения показателей элементов крови:
| Показатель | Норма | Значение при панкреатите |
| Лейкоциты | 4-8 *10 в 9 степени | Превышает в три раза |
| СОЭ | 10-15 мм/ч | Превышает в 2-3 раза |
| Альфа-амилаза | 28-100 | Более 100 |
| Холестерин | 3-6 ммоль/л | Менее 3 |
| Глюкоза | 3-6 ммоль/л | Выше 10 |
| Общий белок | 66-90 г/л | Менее 60 |
| Щелочная фосфатаза | 1-3 ммоль/л | Более 4 |
| Кальций | 2-3 ммоль/л | Менее 1,8 |
| Онкомаркер С19-9 | 0-34Ед/мл | Более 90 Ед/мл |
| Карционэмбриональный антиген | 0-3 нг/мл | Более 9 нг/мл |
| Гликированный гемоглобин | 4-6% | Более 10% |
Проведение лабораторных анализов при панкреатите играет основную роль при постановке диагноза.
Преимуществом данного метода является доступность, быстрота.
Анализы можно проводить практически в любой клинике.
Расшифровка результатов также не представляет трудностей.
Скорость получения результатов очень важна при таком серьезном заболевании, так как, если не начать вовремя лечение, у больного начнется панкреонекроз, при котором существенно повышается риск летального исхода.
источник