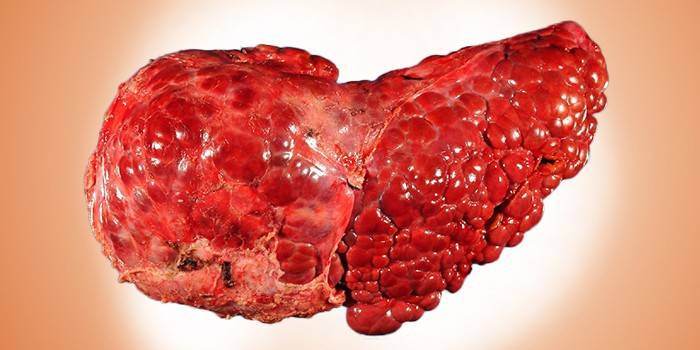
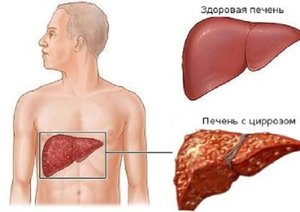
Употребление спиртных напитков – это часть человеческой культуры. Люди пьют их по любому поводу, нанося тем самым вред здоровью. Особенно страдает от алкоголя печень. Если регулярно и долго употреблять спиртное, может развиться цирроз – необратимое тяжелое заболевание, практически не поддающееся лечению и приводящее к смерти.
Алкоголизм – одна из основных причин развития хронических патологий органа. Их объединяют под общим названием «алкогольная болезнь печени» и выделяют три формы, которые, по сути, являются стадиями АБП:
- Стеатоз – жировая дистрофия (жировой гепатоз) – накопление жира в гепатоцитах – (клетки печени).
- Стеатогепатит – воспаление печени при ее жировом перерождении.
- Цирроз – хронический необратимый процесс замещения паренхиматозной ткани стромой – фиброзной соединительной тканью.
Человек подвергается риску развития АБП, если ежедневно употребляет 30 г этанола.
За окисление этанола в печени отвечают ферменты: алкогольдегидрагеназы и цитохромы. Первые активируются при поступлении в организм небольших доз алкоголя, вторые вступают в процесс при употреблении большого количества спиртного. Эти ферменты превращают этанол в токсичный ацетальдегид, алкогольдегидрагеназы превращают ацетальдегид в ацетат. Благодаря печени, эти вредные соединения быстро удаляются из организма. При употреблении спиртного ее способность выводить токсичный метаболит этанола нарушается, и он накапливается в тканях органа и в крови, вызывая тахикардию и покраснение лица у алкоголиков.
Вредное влияние алкоголя на печень связано именно с действием ацетальдегида. У здоровых людей он удаляется быстро, а у алкоголиков его вывод замедлен. Когда концентрация ацетальдегида становится высокой, он преобразуется в субстрат альдегид оксидазы и ксантин оксидазы, что приводит к образованию свободных радикалов. Кроме этого, в митохондриях нарушается окисление жирных кислот, образуются побочные ацетальдегид-белковые продукты. При вступлении ацетальдегида в реакцию с белками нарушаются процессы транспорта в клетках печени и синтез белков. Результат этих процессов – развитие алкогольной болезни печени.
Начало развития АБП обусловлено несколькими факторами, среди которых:
- Непосредственное токсическое воздействие этанола и продуктов его обмена на ткань печени. Ацетальдегид – один из самых активных токсичных метаболитов – играет решающую роль в ее разрушении.
- Повреждение гепатоцитов цитокинами и оксидантами, которые вырабатываются печеночными макрофагами (клетками Купфера). В норме Купферовские клетки выполняют защитную функцию, но злоупотребление алкоголем приводит к их патологической активности.
- Аутоиммунное поражение ткани печени вследствие образования антигенов, включающих продукты метаболизма этанола.
- Нарушение питания при злоупотреблении алкоголем и связанный с этим дефицит витаминов, в первую очередь фолиевой кислоты и группы В, имеет большое значение в развитии и прогрессировании алкогольной болезни печени. Дефицит питания, который наблюдается у всех людей с АБП, и особенно с гепатитом, значительно снижает возможность организма восстанавливать ткани.
Тяжелые поражения печени (стеатогепатит и цирроз), по статистике, развиваются примерно у 12% страдающих алкоголизмом. Вероятно, это происходит у людей, восприимчивых к алкоголю, при одновременном влиянии внутренних и внешних причин. Доза этанола, которая может привести к тяжелым поражениям, будет отличаться у пациентов с разной восприимчивостью.
Риск развития АБП возрастает при употреблении алкогольных напитков на голодный желудок.
Считается, что более опасен прием больших доз алкоголя один раз в неделю, чем употребление того же количества спиртного в течение нескольких дней.
Какой алкоголь менее вреден для печени? При одинаковой дозе этанола печень чаще поражается от виски, водки и пива, чем от вина. Вероятно, это связано с находящимися в вине флавоноидами. Вредно ли безалкогольное пиво? По мнению медиков, его нельзя считать безвредным напитком: оно насыщено ароматизаторами, консервантами, пенообразователями, вкусовыми добавками. Кроме этого, в нем есть алкоголь, хотя его намного меньше, чем в обычном пиве (от 0,2 до 1,5 %).
Женщинам для развития тяжелых поражений печени требуются меньшие дозы спиртного и более короткие сроки его употребления в связи с большей восприимчивостью. Это объясняется тем, что женские половые гормоны увеличивают проницаемость кишечника и всасывание кишечных эндотоксинов в кровь. Эндотоксины активируют печеночные макрофаги, которые выделяют повреждающие печень цитокины.
Существенно повышают риск развития алкогольной болезни печени сопутствующие патологии, такие как гемохроматоз, ожирение, гепатит С.
Таким образом, к факторам риска развития алкогольного поражения печени можно отнести:
- дозу этанола;
- длительность злоупотребления спиртными напитками;
- наследственность;
- женский пол;
- сопутствующие болезни;
- этническую принадлежность;
- тип алкогольных напитков;
- режим употребления.
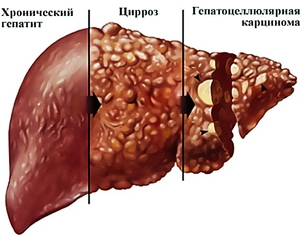
Выделяют три последовательные стадии алкогольной болезни печени (жировую болезнь, стеатогепатит и цирроз). Кроме этого, выделяют острый гепатит, вызванный употреблением больших доз спиртных напитков.
Стеатоз, или жировая инфильтрация печени, – самая ранняя стадия алкогольного поражения органа с обратимыми изменениями.
Накопление капель жира в гепатоцитах отмечается у 60–100% злоупотребляющих спиртными напитками. Некоторые больные жалуются на тяжесть и боли под ребрами справа, но чаще всего симптомов нет. При пальпации обнаруживают увеличение печени, во время проведения УЗИ – повышение эхогенности паренхимы, что говорит об отложении жира в тканях органа. Может наблюдаться незначительная активность печеночных ферментов.
Если люди с наследственной предрасположенностью к АБП продолжают злоупотреблять алкоголем на этой стадии, у них развивается стеатогепатит.
Эта патология развивается у 20–30 % больных стеатозом. Жировая дистрофия (как правило, крупнокапельная) сочетается с водяночной дегенерацией и инфильтрацией нейтрофилами с воспалительным процессом.
Больные жалуются на диспепсические проявления (тошноту, понос, боли в правом боку под ребрами), быструю утомляемость, общую слабость.
Лабораторные анализы показывают увеличение активности печеночного фермента и аминотрансфераз.
Алкогольный цирроз развивается у 10 % людей, страдающих алкоголизмом. Он представляет собой некроз паренхимы и фиброзные изменения печеночной ткани. Процесс его развития происходит медленно. Считается, что прогноз алкогольного цирроза более благоприятен, чем цирроза, обусловленного другими причинами.
У всех пациентов наблюдается патологическое увеличение печени, у четверти больных – увеличение селезенки.
Симптомы цирроза декомпенсированного:
Цирроз у страдающего алкоголем можно определить по следующим признакам:
- сгибательная контрактура пальцев (они согнуты в сторону ладони и полное их разгибание невозможно);
- увеличение молочных желез у мужчин (гинекомастия);
- расширенные сосуды склер и носа;
- увеличение желез около ушей.
Вследствие поражения сразу нескольких органов могут развиться такие патологии:
- энцефалопатия;
- полинейропатия;
- панкреатит;
- миокардиодистрофия;
- нефропатия и др.
При компенсированном циррозе больной может жаловаться на общую слабость, утомляемость, тошноту.
При компенсированной форме пятилетняя выживаемость при полном отказе от алкоголя составляет до 89%, при употреблении спиртного снижается до 68%.
Рак печени развивается у 10 % алкоголиков на фоне цирроза.
Он возникает на любой стадии АБП. Обычно это происходит после больших доз спиртного. Различают две основные формы острого алкогольного гепатита: холестатическую и желтушную.
Чаще встречается желтушная, признаки которой следующие:
- тошнота и рвота;
- понос;
- анорексия;
- абдоминальные боли;
- отеки и асцит;
- лихорадка;
- желтуха;
- повышенные значения СОЭ.
При осмотре у пациентов наблюдается тремор рук, увеличение печени, варикоз пищевода, кардиомиопатия, панкреатит, полиневрит, нефропатия.
Холестатическая форма встречается реже желтушной и составляет примерно 13 % от всех острых алкогольных гепатитов. Она отличается высокой смертностью – до 60%. Ее признаки:
- лихорадка;
- снижение веса;
- боли;
- желтуха;
- сильный кожный зуд;
- значительное повышение прямого билирубина;
- жировые отложения в кале.
Многие люди, длительное время злоупотреблявшие спиртным и заработавшие проблемы с печенью, хотят ее восстановить.
Этот орган обладает высокой способностью к восстановлению. Самое главное, что нужно сделать, чтобы помочь печени, – полностью отказаться от спиртного и никотина. В начальной стадии заболевания этого будет достаточно, чтобы защитить ее от дальнейшего прогрессирования АБП. Через сколько времени после отказа от горячительных напитков орган очищается? Сроки индивидуальны, как правило, при незапущенных случаях – от нескольких месяцев до года.
Чтобы поддержать печень, нужно придерживаться здорового питания, включающего нежирные сорта мяса, нежирные кисломолочные продукты, свежие овощи и фрукты, достаточное количество питьевой воды (2 л в день). Рекомендуется отказаться от жирного, острого, копченого, соленого, жареного. Пищу можно отваривать, запекать, готовить на пару или тушить. С осторожностью нужно относиться к чесноку, хрену, редьке, редису.
Многие хотят быстро очистить печень народными средствами или аптечными препаратами. Врачи предупреждают, что этот орган, как и другие, ни в каких чистках не нуждается. Все, что нужно, – это здоровые привычки.
При развитии тяжелых алкогольных патологий не обойтись без медикаментов, которые будут назначены лечащим врачом.
Терапия зависит от активности печеночного процесса и стадии поражения.
При стеатогепатите, кроме отказа от алкоголя, требуется прием таблеток (иммуносупрессоров, антицитокинов, антиоксидантов) и сбалансированное питание с достаточным количеством витаминов, микроэлементов и белков.
Самый важный шаг в лечении алкогольного поражения печени – это полный отказ от спиртных напитков. Абстиненция улучшает прогноз даже при циррозе.
Важная часть терапии – поступление в организм питательных веществ. Энергетическая ценность суточного рациона должна составлять 2000 килокалорий.
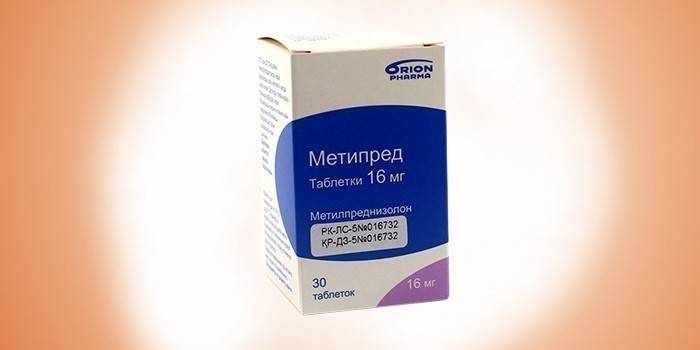
Мнения о целесообразности применения стероидных гормонов при лечении АБП разделились. Исследования показывают повышение выживаемости пациентов с алкогольным поражением печени. Они показаны при тяжелом остром алкогольном гепатите с печеночной энцефалопатией. Эффективная доза – 32 мг метипреда или 40 мг преднизолона в сутки. Курс лечения длится месяц. Критерий эффективности – понижение уровня билирубина в течение 1-ой недели приема.
Препарат этой группы, применяемый при АБП, – Эссливер форте. В его составе есть витамины В и Е. Лекарство положительно влияет на синтез фосфолипидов, восстанавливает мембраны печеночных клеток, помогает регенерации гепатоцитов, улучшает свойства желчи.
Снижает вязкость крови, нормализует циркуляцию в почках. Уменьшает воспаление, препятствует развитию почечно-печеночной недостаточности, чем повышает выживаемость.
Это натуральное вещество, которое образуется в организме и находится в некоторых тканях. Оно участвует в обменных процессах, положительно влияет на гепатоциты. Прием этого лекарственного препарата увеличивает выживаемость людей с АБП.
Назначается при тяжелой печеночной недостаточности. Перед проведением операции пациент не должен употреблять алкоголь минимум полгода.
Спиртные напитки наносят огромный вред печени. Каждый принимающий в день от 30 мл чистого спирта, рискует через 10 лет прийти к необратимому процессу – циррозу или раку.
источник
Не было ни одного доказанного факта пользы от спиртных напитков. Алкоголь наносит непоправимый вред всему организму в целом, в том числе печени. Клетки органа очищающего организм от токсинов и вредных компонентов, поступающих в него из окружающей среды, постепенно разрушаются, что приводит к серьезным патологиям. Поэтому следует знать, что злоупотребление спиртным приведет к ряду заболеваний, часто не совместимых с жизнью.
Но как именно спиртное влияет на данный орган человека и какого результата можно добиться, если постоянно пить спиртные напитки? На эти вопросы мы попытаемся ответить в статье и разобраться, как долго печень пьяницы сможет обрабатывать проходящий через неё этанол.
Каждый человек выпивающий спиртное подвергает свое здоровье и жизнь опасности. Дело в том, что в составе горячительных напитков содержится опасное вещество – этанол, которое провоцирует гибель здоровых клеток жизненно важных внутренних систем, в том числе печени. Злоупотребление спиртным подвергает орган повышенной нагрузке , в результате чего формируется ее увеличение в размерах, воспаление тканей, а также нарушение правильной работы.
Ухудшение синтеза печеночных ферментов влечет появление патологических процессов и проблем в функционировании многих внутренних органов. Продукты распада алкоголя, такие как ацетальдегид, своевременно не выводятся органом, провоцируют нарушения жирового обмена в его клетках и их заполнение вредным холестерином. В результате развиваются опасные для жизни болезни. Риск формирования серьезных проблем зависит от количества выпиваемого спиртного ежедневно и длительности его употребления:
- Мужчины, выпивающие по 40-60 грамм спиртного в перерасчете на чистый спирт в день, рискуют заработать цирроз через 8-12 лет;
- При дозировке по 60-80 грамм , цирроз возникнет спустя 6-8 лет;
- Выпивая этиловый спирт в количестве более 80 грамм в сутки, опасность цирроза может настигнуть в течение 4-5 лет.
Женский организм требует меньшего количества этанола для формирования опасного заболевания, поэтому критические дозировки потребуется разделить на два, в противном случае болезнь настигнет в два раза быстрее . Стоит отметить, что после кодирования и отказа от спиртного восстановление печени при алкоголизме всегда протекает быстрее и эффективнее.
Ищете эффективное средство от алкоголизма?
К причинам нарушения работы этого важнейшего органа относится влияние выпивки на человека. Этиловый спирт, содержащийся в горячительных напитках, проникая в организм, расщепляется ферментами ацетатдегидрогеназа и алкогольдегидрогеназа, которые вырабатываются печенью и желудком. Скорость, с которой этанол подвергается ферментации, зависит от индивидуальных особенностей каждого человека и генетической предрасположенности. При злоупотреблении спиртными напитками усиливаются процессы катаболизма спирта, что влечет скапливание токсинов и продуктов распада этанола, обладающих отравляющими свойствами.
В итоге происходят следующие процессы:
- Разрушение клеток печени (гепатоцитов) ускоряется, а их восстановление замедляется. На месте отмершей ткани формируются рубцы ;
- Недостаток кислорода вызывает кислородное голодание тканей органа и гибель клеток;
- Снижается синтез белка в клетках гепатоцита, что вызывает повышенное содержание воды, и как следствие увеличение органа в размерах .
Этанол постепенно разрушает орган клетку за клеткой, нарушая правильную работу всего организма и вызывая опасные для здоровья состояния.
Обратите внимание! Предотвратить разрушение печени от алкоголя можно только если избавиться от зависимости. Одним из действенных способов является употребление проверенных лекарств. В разделе рейтинг лекарств мы собрали все доступные на рынке препараты. Прочитайте обзоры и отзывы пользователей, чтобы выбрать подходящий.
Помимо этого существуют факторы, увеличивающие вероятность формирования проблем с данным органом:
- Повышенные дозы спиртного;
- Частота употребления напитков с градусом;
- Воздействие этанола на женский организм ( низкая активность ферментов, расщепляющих спирт);
- Врожденная проблема с выработкой ферментов ;
- Наличие перенесенных или хронических патологий ;
- Проблемы с обменными процессами – ожирение, расстройства работы эндокринной системы и прочие.
В силу объединения вредного влияния спиртного на организм и индивидуальных факторов состояния здоровья каждого человека алкогольная болезнь этого органа может развиваться с различной интенсивностью.
Первые признаки поражения при жировой дистрофии печени от алкоголизма и симптомы заболевания могут иметь скрытый патогенез . Именно эта проблема возникает в 91% систематического употребления крепких напитков в течение 10 лет. Большинство случаев протекает с эпизодическими нарушениями аппетита, тупыми болями в правом подреберье, и вероятной тошнотой. Не более 15% случаев сопровождается желтухой. С развитием проблемы усугубляются и признаки, указывающие на проблему. Чуть ниже вы можете увидеть калькулятор, который способен по ряду признаков определить стадию зависимости и подобрать несколько лекарств. Обращаем внимание на то, что третья стадия требует незамедлительного лечения!
Никакой опасности для организма нет, привычка выпивать характерна многим людям, но в указанных количествах и при указанных параметрах пациента – никакого вреда организму не наносит. Многие люди по праздникам и после рабочего дня снимают стресс алкоголем, но не являются зависимыми от него.
Пациент видит в алкоголе некий выход из сложных ситуаций и прибегает к градусным напиткам все чаще. Эта стадия опасна тем, что при любой тяжелой ситуации в жизни, данная стадия может плавно перейти в следующую, которая гораздо опаснее для здоровья.
На данной стадии зависимый человек уже не может обходиться без алкоголя, но твердо уверен, что способен в любой момент бросить, но только не сегодня. Уже здесь могут начаться осложнения с печенью и другие сложности с органами и самочувствием.
Из этой стадии способны вывести специальное лечение и небольшой курс реабилитации, плюс поддержка родственников. Данная стадия может спровоцировать очень серьезные проблемы с печенью и прочими органами, что приведет к болезням до конца жизни.
Данная стадия не является безвыходной, но требуется крайне серьезный подход к лечению и длительный период реабилитации, с регулярными лечебными процедурами, множеством препаратов и, часто, дорогостоящее лечение.
Срок лечения от зависимости:
Очень часто алкоголики сталкиваются с проблемами заболеваний почек, которые начинают сбоить и отказывать в нормальной работе. А так как в процессе лечения алкоголизма любой врач назначает комплексную .
Острый алкогольный гепатит или желтуха — также может иметь бессимптомное течение, но при этом он становится причиной летального исхода. Гепатит и цирроз протекают более выражено:
- Боли в правой части живота под ребрами;
- Нарушения процессов пищеварения;
- Общая слабость;
- Резкая потеря веса;
- Ощущение тяжести в теле;
- Появление желтого оттенка кожи (желтуха).
Больше 50% случае гепатита протекает с гипертермией. Стремительное развитие поражения печени алкоголем может сопровождаться:
- Покраснением эпителия на ладонях – пальмарная эритема ;
- Сосудистыми звездочками на всем теле и лице (телеангиэктазии);
- Утолщение фаланг пальцев рук;
- Патологическая деформация ногтевой пластины;
- Расширение вен на передней части брюшиной стенки в области пупка.
У мужчин заболевания печени при алкоголизме ведут к развитию гипогонадизма и гинекомастии – уменьшению размера яичек и увеличению грудных желез. Также цирроз вызывает увеличение ушной раковины, контрактуру Дюпюитрена (образование уплотнения, иногда болезненного, на ладони в области сухожилий 4 и 5 пальца), что приводит к частичной потере подвижности пальцев руки, а затем и всей кисти.
Так как развиваются стадии цирроза печени при пьянстве быстро, следует следить за состоянием здоровья и своевременно проводить терапию болезни. При ежедневном употреблении спиртного риск формирования болезней органа увеличивается пропорционально количеству выпитого и длительности зависимости. Существует три основных стадии цирроза:
- Стеаноз . Является проблемой, которая поражает 90-100% пьющих, не зависимо от их возраста и пола. Согласно собранным данным ВОЗ жители южной Италии в 46,4% употребляющие не менее 60 грамм спиртного в день страдают данным заболеванием, при этом опасность стеаноза, подстерегает более 95% людей, с диагностированным ожирением. Отказ от спиртного позволяет нормализовать состояние органа уже через 3-4 недели. Как правило, особой симптоматики проблема не имеет, а при длительном злоупотреблении спиртным стеаноз развивается в более сложные стадии – гепатит и цирроз.
- Алкогольный гепатит . Воспалительный процесс, затрагивающий ткани в подостром течении. При лабораторных исследованиях гистологическим методом обнаруживаются митохондрии, тельца Мэллори, а также центрилобулярная полиморфоядерна инфильтрация. Появляется фиброз тканей с дальнейшим разрушением тканей, нарушениями работы органа, а также развитием цирроза печени. В период развития алкогольного гепатита больные ощущают тошноту, формируется рвотный синдром, боли в правом подреберье, снижение массы тела, желтушность кожных покровов. При пальпации и диагностике, орган увеличен и уплотнен.
- Алкогольный цирроз . Конечная, третья стадия заболеваний при зависимости от спиртного. Он поражает 10-20% людей с непреодолимой тягой к спиртному. Болезнь характеризуется обширным фиброзом, с явными очагами регенерации. У больных функции органа нарушены, существует риск формирования повышенного печеночного давления и рака.
Виноводочные изделия наносят вред всем внутренним органам. Но именно этот орган подвергается наиболее серьезной атаке токсинов и продуктов распада, и первая выходит из строя.
Внимание! Провести лечение алкоголизма можно в домашних условиях, но делать это можно на начальных стадиях зависимости, как как на крайних стадиях лучше всего будет обратиться к специалистам (другие способы просто неэффективны). Чтобы отучить человека от спиртного, используются специальные средства, разработанные частными лабораториями. Например, самым популярным является Алкобарьер (обзор и отзывы), но только вам решать, как проводить лечение.
Чаще всего третья степень болезни печени приводит к нарушению функциональности органа и изменения тканей с необратимостью процессов, и на фоне имеющихся проблем появляются осложнения.
Большинство алкозависимых людей не доживают до преклонных лет. Причиной их преждевременной смерти является отказ органа вследствие цирроза, или возникающих на его фоне осложнений. Зависимые от спиртного входят в группу риска по развитию рака . Токсины, скапливающиеся в организме из-за нарушения работы печени, приводят к разрушению клеток жизненно важных органов, в частности мозга. Это влечет энцефалопатию, нарушение кровоснабжения и кровообращения в мозгу. Без своевременного лечения и отказа от выпивки у людей страдающих зависимостью с высокой вероятностью развиваются такие болезни как:
- Язвенное поражение органов пищеварения, провоцирующие обильные кровотечения в желудочно-кишечном тракте;
- Дистрофию почек;
- Острую почечную недостаточности;
- Пиелонефриты;
- Гломерулонефриты;
- Варикозное расширение вен с кровотечениями;
- Энцефалопатия;
- Асцит;
- Перитонит.
Наиболее распространенной причиной смерти зависимых от спиртного пациентов являются именно осложнения. Поэтому даже лучшие гепатопротекторы для профилактики увеличения печени при алкоголизме могут не оказать должного эффекта при терапии.
Что делать, если отец пьет?
Для установки правильного диагноза и проведения корректного лечения печени потребуется обратиться за помощью к специалисту . Поставить диагноз в домашних условиях, даже если Вы являетесь врачом, невозможно без специального оборудования. Во время консультации врач проводит беседу и сбор анамнеза о наличии врожденных патологий, наследственных факторов, вредных привычек и прочих факторов влияющих на состояние здоровья и данного органа-завода в частности.
Также врачом могут быть назначены некоторые лабораторные тестирования :
- Общий клинический анализ крови, позволит выявить признаки алкогольного поражения печени;
- Тесты на гепатитные маркеры;
- Фибротесты , необходимые для установки показателей наличия жира в клетках органа, воспаления, фиброматических изменений;
- Инструментальная диагностика методом УЗИ, ФГДС и прочие, направленная на выявления осложнений и изменений тканей органа;
- Гистологическая биопсия — позволяет исключить раковые образования, а также достоверно определить стадию цирроза.
Также проводятся психоэмоциональные тесты, позволяющие выявить стадию алкоголизма и вероятную форму энцефалопатии (нарушения мозгового кровообращения). Такие процедуры необходимы для того, чтобы назначить корректное лечение.
Алкоголизм уже давно признан одной из тяжелейших зависимостей, привыкание к которой возникает очень быстро. А вот для избавления от нее нужно время и серьезное лечение. Большинство людей, регулярно уп.
Начальные стадии поражения спиртным без особого труда поддаются лечению. Как долго и чем лечить в домашних условиях печень при алкоголизме расскажут отзывы на тематических форумах. Но самым главным условием для выздоровления является полный отказ от спиртного. Это значит, что при пагубной зависимости лечение органа проводится параллельно с купированием тяги к спиртным напиткам.
Совет гепатолога! Если почувствовали острую боль в районе этого (да и любого другого) органа, срочно бегите в поликлинику и проводите обследование. Сэкономленные дни, а иногда и часы, иногда спасают человеческие жизни!
После того как человек больше не пьет, проводится дезинтоксикационная терапия, направленная на выведение токсинов и продуктов распада этанола.
Также специалисты рекомендуют наладить питание пациента. Диета должна включать:
- Пяти- или шестиразовый прием пищи в течение дня ;
- Полный отказ от жирной, копченой, жареной, острой и тяжелой для пищеварения пищи;
- Сократить суточную норму соли , до 3 грамм;
- Увеличить количество употребляемого белка , в соотношении 1-1,5 грамма белка на 1 кг веса пациента. При среднем весе в 70 кг, следует потреблять не менее 70-100 грамм белковой пищи в сутки. При диагностировании печеночно энцефалопатии эта норма сокращается до 30 грамм в сутки;
- Прием в пищу продуктов питания содержащих достаточное количество микроэлементов , в частности магния, селена, цинка и витаминов группы В, А, С, К. Это рыба нежирных сортов, бананы, гречневая крупа.
Лучшие средства для восстановления печени при алкоголизме — уколы, травы и лекарства должен назначать врач. Только своевременное обращение за помощью и использование проверенных препаратов позволит навсегда избавиться от зависимости, проблем со здоровьем и вылечить орган!
источник
Алкоголь токсичен для печени, реакции которой на него у каждого человека индивидуальны. Тем не менее можно сформулировать факторы, влияющие на этот процесс. Определение лиц по этим факторам включает:
Важными факторами тяжести поражения являются количество потребляемого алкоголя, продолжительность злоупотребления алкоголем (критический период составляет восемь лет), питание, а также генетические (наследственные) и метаболические факторы.
Согласно ряду исследований, умеренное регулярное употребление алкоголя ниже указанных пределов может оказывать благотворное влияние на сердечно-сосудистую систему, тем самым снижая риск сердечных приступов или инсульта. Но не совсем ясно, относится ли это к любому типу алкогольных напитков. Некоторые специалисты приписывают защитный эффект красному вину и его антиоксидантам.
Алкогольный гепатит и цирроз часто считаются отдельными проявлениями алкогольной болезни печени, но часто они происходят одновременно. Деформация печени (стеатоз) является исходным и наиболее распространённым последствием чрезмерного употребления алкоголя. При этом жир откладывается в виде больших триглицеридов, вытесняющих клетки печени, что приводит к её увеличению и она становится чувствительной к давлению. Этот процесс может развиться в виде жирового перерождения клеток: воспаление (гепатит) или цирроз (замещение паренхиматозной ткани фиброзной соединительной тканью).
Это комбинация жирового перерождения клеток печени и её воспаления. Болезнь может регрессировать во время абстиненции после алкоголя. Начинается отёк печени и разрушение её клеток. В клетках образуются белковые волокна. Увеличение соединительной ткани в небольших печёночных венах снижает приток крови к печени. Это вызывает высокое давление в системе воротной вены (портальная гипертензия).
Алкогольный гепатит характеризуется повышенной усталостью, желтухой и болью в верхней части живота. В некоторых случаях наблюдается более агрессивное влияние на печень алкоголя. Симптомы тяжёлого поражения органа проявляются в виде:
- желтухи;
- асцита;
- гипогликемии;
- нарушения функции печени.
Смертность в тяжёлых случаях достигает 50 процентов.
Это прогрессирующее заболевание печени, характеризующееся конечными стадиями фиброза с разрушением нормальной структуры. Содержание жира может варьироваться. Одновременно может присутствовать алкогольный гепатит. Попытка компенсирующей регенерации приводит к образованию относительно небольших узлов (микронодулярный цирроз). В результате печень сжимается. В процессе развития образуются более крупные узлы (макромономулярный цирроз).
Признаки воспаления печени или цирроза:
-
зуд кожи;
- мелкие сосудистые изменения на коже (кровоизлияния);
- покраснение ладоней;
- увеличенные вены на животе, которые можно заметить при визуальном осмотре;
- длительное кровотечение даже при лёгких ранах;
- кровавая рвота;
- рост молочных желез и уменьшение яичек у мужчин;
- желтуха;
- умственные изменения, возможное дрожание рук;
- воспаление пальцевого сухожилия на ладони.
Желтуха может быть диагностирована пожелтением кожи и склеры. Она возникает, когда желчные пигменты (билирубин) осаждаются на коже, так как они не удаляются из организма. Выведение билирубина происходит главным образом через печень, поэтому желтуха нередко возникает при тяжёлом повреждении печени.
Женщины гораздо более подвержены риску цирроза, чем мужчины, из-за более низкого содержания специального фермента в слизистой оболочке желудка. Из-за относительного дефицита этого фермента организм у женщины не может расщеплять алкоголь так быстро, как у мужчины. Чувствительность к алкоголю также повышается другими генетическими факторами, дефицитом белка, потреблением большого количества ненасыщенных жирных кислот, осаждением железа в печени (гемохроматоз) и гепатитом С.
На продвинутой стадии цирроза печень уже не может компенсировать функциональные ограничения и, следовательно, больше не может выполнять свои задачи. Поэтому говорят о декомпенсированном циррозе. Это может быть связано с серьёзными осложнениями.
Обычно печень функционирует как очищающий орган различных веществ из крови. При печёночной недостаточности токсины остаются в организме и могут нанести ущерб мозгу, а в некоторых случаях могут привести к психическим изменениям или ослаблению сознания.
Часто возникает портальная гипертензия, способная привести к варикозному расширению вен пищевода и желудка, а также к желудочному кровотечению. В этом случае рвота кровью настолько же часта, как и смолистый стул из-за переваренной крови. Кроме того, присутствует асцит, печёночная энцефалопатия, а также нарушения функции печени и почек (гепаторенальный синдром). Цирроз может также приводить к гепатоцеллюлярной карциноме (печёночно-клеточный рак).
При алкогольном поражении печени симптомы зависят от стадии и тяжести заболевания. У большинства алкоголиков они появляются только после 30 лет. Тяжёлое повреждение часто встречается у этой группы пациентов после 40 лет.
Алкогольное токсическое поражение обычно проходит в три этапа:
- жировое перерождение печени;
- стеатогепатит (воспалительный процесс с сопутствующим жировым перерождением);
- микронодулярный цирроз.
Первые два этапа часто не приводят к нарушениям состояния и не вызывают ярко выраженных симптомов. В случае прогрессирования алкогольной болезни печени симптомы могут проявиться в виде:
- тошноты;
- потери веса;
- боли в правой верхней части живота.
Если возникает желтуха или лихорадка, а иногда и оба симптома одновременно, их следует рассматривать как максимальный предупреждающий симптом. В то время как на стадии жирового гепатита изменения все ещё почти полностью обратимы, начальный фиброз и цирроз уже почти необратимы.
Наиболее частым следствием продолжающегося алкогольного поражения является цирроз с его неизбежными патофизиологическими последствиями. В дополнение к повреждению, вызванному употреблением алкоголя, следует учитывать другие проблемы со здоровьем алкоголика. К ним относятся:
-
недоедание;
- синдром Корсакова и энцефалопатия Вернике (дефицит тиамина);
- рецидивная гипогликемия;
- полинейропатия;
- панкреатит;
- алкогольная кардиомиопатия;
- опасность социальных и экзистенциальных условий жизни из-за алкоголизма.

Результаты клинического обследования и анализы крови дают важную информацию о степени повреждения печени и общем состоянии здоровья пациентов. В большинстве случаев проводится ультразвуковое сканирование для оценки размера и структуры органа и исключения других заболеваний. Иногда образец ткани также берётся с помощью иглы (биопсия), но только при необходимости для уточнения диагноза.
При алкогольной болезни печени лечение направлено в первую очередь на отказ пациента от употребления спиртного. Это конечная цель всех усилий. При алкоголизме нужно работать над терапией этой фундаментальной проблемы, что предполагает, в частности, лечение в стационарных условиях и психотерапевтическую помощь. Кроме того, необходимо подключить группы самопомощи по типу Клуба анонимных алкоголиков.
Цель лечения заключается в недопущении прогрессирования болезни и предотвращении развития печёночной недостаточности. Важнейшей и абсолютно необходимой мерой является прекращение употребления алкоголя. Пациентам также следует избегать других вредных веществ и соблюдать диету. Это может привести к полной регрессии болезни в течение шести недель. Фиброз и цирроз также могут иногда регрессировать. Выживаемость пациентов с циррозом и осложнениями (асцит, кровотечение) составляет около 50 процентов. Если полностью воздерживаться от алкоголя на этой продвинутой стадии заболевания, прогноз может улучшиться.
Поддерживающие меры включают в себя оздоровительную диету, употребление витаминов и микроэлементов. Кортикостероиды могут быть полезны при тяжёлом алкогольном гепатите. Антиоксиданты (силимарин, расторопша), витамин А, витамин Е также нередко назначают пациентам с этой патологией. Если функция печени нарушена из-за других заболеваний (например, вирусных инфекций), для их лечения будут назначены соответствующие медикаменты.

На поздней стадии цирроза может потребоваться пересадка печени. Пятилетние показатели выживаемости после пересадки составляют от 50 до 80 процентов. Как правило, перед трансплантацией требуется шестимесячная фаза воздержания, чтобы увеличить вероятность того, что пациент не будет употреблять алкоголь после трансплантации.
После возникновения цирроза возможна только поддерживающая терапия. При печёночной недостаточности в результате цирроза трансплантация является последним терапевтическим вариантом.

Существует также так называемый острый алкогольный гепатит. Он развивается в фазах с особенно высоким употреблением алкоголя. Острый алкогольный гепатит связан с такими симптомами, как рвота, диарея, лихорадка, желтуха и психические симптомы из-за воздействия на мозг. В этих случаях прогноз отрицательный, а заболевание смертельно опасно в 15−50% случаев.
источник
Этанол оказывает разрушающее действие на весь организм. Это химическое вещество нарушает обмен веществ, повреждает слизистую оболочку желудка и нервную систему. При длительном воздействии этанола проявляются симптомы болезни печени у алкоголика: кожа лица выглядит желтушной в сравнении со здоровым эпителием, мышечный тонус снижается. Остановить разрушение органа можно, отказавшись от алкоголя и соблюдая рекомендации врачей.
Пьющие люди подвергают организм постоянному воздействию этанола. Это вещество провоцирует гибель здоровых клеток печени. Наблюдается воспаление органа, сопровождаемое изменением его размеров. Синтез печеночных ферментов нарушается, что приводит к проблемам в работе всех органических систем. Ацетальдегид и другие продукты распада алкоголя не выводятся своевременно из организма. На фоне нарушения жирового обмена клетки печени заполняются холестерином. Это состояние приводит к формированию среды, благоприятной для развития болезней.
Состояние органа зависит от степени его поражения этанолом и болезни, которой он подвергся. Печень и алкоголь плохо совместимы друг с другом. Даже при употреблении легких спиртных напитков разрушается небольшое количество гепатоцитов. На первой стадии болезни у алкоголика печень увеличивается, а количество вырабатываемых ферментов уменьшается. Гепатоциты перестают нормально работать, поэтому кровь не фильтруется. Она вместе со всеми вредными веществами разносится по всем органам.
При гепатите, который является вторым этапом алкогольного поражения, большая часть печени заменяется на жировую ткань. Окраска органа меняется с насыщенного темно-красного цвета на бледно-розовый и желтоватый цвета. На поверхности образуется жировая пленка. При циррозе большая часть печени заменяется рубцовой ткань. Поверхность органа становится рыхлой, при аппаратном обследовании заметны тромбы и язвы.
Жировая дистрофия, возникающая у 90% больных при злоупотреблении алкоголем, протекает бессимптомно. Пьющие люди изредка жалуются на снижение аппетита, тошноту и боли в правом подреберье. У пациентов со слабым здоровьем развивается желтуха. Чем больше разрушается печень алкоголика, тем сильнее проявляются признаки болезни. При гепатите и циррозе у пациентов наблюдаются следующие симптомы:
- болевой синдром;
- расстройство пищеварения;
- слабость;
- резкое похудение;
- тяжесть в теле;
- увеличение ушных раковин;
- изменение размера молочных желез и яичек у мужчин.
Алкоголики страдают от повреждений печени разной этиологии на втором этапе зависимости, когда потребляемая доза спиртного превышает нормальную в 10-12 раз. Тяжелее справляются с алкоголизмом женщины, т.к. активность алкогольдегидрогеназы у них ниже в 5 раз. Помимо половой принадлежности, на скорость прогрессирования заболевания влияет генетическая предрасположенность. У некоторых больных активность ферментов, разрушающих алкоголь, понижена, поэтому основная нагрузка ложится на железы внешней секреции. Способствуют развитию заболевания:
- ожирение;
- метаболический синдром;
- перенесенные заболевания печени;
- вредные привычки (курение, злоупотребление жирной пищей и т.д.);
- расстройства эндокринной системы.
Риск и степень повреждения органа зависят от того, какое количество спиртного употребляет человек каждый день. Печень при алкоголизме работает на износ, поэтому на первом этапе болезни у зависимых развивается стеатоз. На снимках, полученных во время ультразвукового обследования, недуг выглядит как скопление жиров вокруг гепатоцитов. Стеатоз всегда сопровождается увеличением печени. Дальнейшим прием спиртного вызывает следующие повреждения органа:
- хронический гепатит;
- алкогольный цирроз.
Лица, страдающие от алкогольной зависимости, входят в группу риска развития рака печени. Токсические вещества, накапливающиеся в организме из-за снижения функциональной активности, откладываются во всех тканях. Часто этот процесс приводит к развитию хронического нарушения мозгового кровообращения (энцефалопатии). При отсутствии лечения у алкоголика могут проявиться следующие заболевания:
- язвенная болезнь, сопровождающаяся регулярными желудочно-кишечными кровотечениями;
- дистрофия почек;
- острая почечная недостаточность;
- усложнение течения хронических пиелонефритов и гломерулонефритов.
Заподозрить проблемы с печенью терапевт может на основании оценки внешнего вида алкоголика. Кожа у больных приобретает неестественный красноватый оттенок. У пациентов со второй стадией цирроза ясно просматривается «голова медузы» (расширение вен вокруг пупа). При лабораторном исследовании крови у 80% алкоголиков выявляют макроцитоз. У некоторых больных наблюдается железодефицитная анемия. Постановка диагноза осуществляется после получения результатов одного из методов инструментальной диагностики:
- ультразвукового исследования органов брюшной полости;
- допплерографии;
- компьютерной или магнитно-резонансной томографии;
- радионуклеинового исследования;
- биопсии печени.
На первых стадиях болезнь является полностью обратимой. При отказе от алкоголя ожирение печени пройдет самостоятельно. Пациент должен нормализовать режим питания, отказавшись полностью от жиров, и принимать нормализующие обмен веществ лекарственные средства. Если у алкоголика развивается цирроз или гепатит, то потребуется медикаментозное лечение. Абсолютно все больные, страдающие от алкогольной болезни, должны пройти дезинтоксикационную терапия. Она состоит из следующих этапов:
- 200-300 мл раствора глюкозы вводится внутривенно вместе с Эссенциале или раствором липоевой кислоты.
- Внутривенно вводят раствор Пиридоксина.
- В виде раствора пациентам дают Тиамин и Пирацетам.
- Внутривенно вводят Гемодез по 200 мл.
Курс дезинтоксикационной терапии продолжается 4-5 дней. Для ускоренного восстановления печени больному назначают эссенциальные фосфолипиды. Если на фоне отказа от спиртного у пациента фиброз развивается, то ему дают урсодезоксихолевую кислоту и другие гепатопротекторы. Они способствуют оттоку желчи и улучшает обмен веществ. На терминальной стадии фиброза, сопровождаемой некрозом и разрастанием соединительной ткани, пациентам требуется трансплантация печени.
Алкогольное поражение печени устранить лекарственными средствами в домашних условиях не получится. Под воздействием спирта происходят значительные изменения в метаболизме, поэтому дезинтоксикационную терапию должен проводить врач. После выписки из стационара пациенту могут назначить следующие группы препаратов для нормализации работы желез внешней секреции и уменьшения тяги к алкоголю:
- Адеметионин;
- Глицирризиновая кислота;
- Эссенциале;
- Метипред.
Адеметионин – незаменимый препарат при лечении холестаза и алкогольной зависимости. Он оказывает антиоксидантное, гепатопротективное, нейропротективное и антидепрессивное действие на организм. Препарат нормализует деятельность гепатоцитов, способствует передаче желчи в желчевыводящую систему. В стационаре лекарственное средство дают в виде раствора по 0,8 г/сутки. Дома пациент должен принимать по 2-4 таблетки/день. У многих пациентов длительный прием Адеметионина вызывает боль в области эпигастрия, т.к. он повышает кислотность желудка.
Глицирризиновая кислота дается алкоголикам вместе с фосфолипидами. Она восстанавливает биологическую целостность мембран гепатоцитов, предотвращают потерю ферментов. В редких случаях вызывает аллергию. При циррозе глицирризиновая кислота препятствует образованию печеночной соединительной ткани. Приобрести ее можно в виде раствора или таблеток. Фосфоглив, Эссенциглив содержат большую дозу этого вещества. Стандартно при нетяжелых поражениях железы алкоголикам назначают 2-3 таблетки глицирризиновой кислоты 3-4 раза/день.
Эссенциале помогает при гепатитах, цирозах и некрозах печеночных клеток. В стационаре алкоголикам лекарство вводят внутривенно по 10 мл. Стандартный курс составляет 17 инъекций. Одновременно больной должен принимать по 2 капсулы препарата 3 раза/сутки. После выписки дозировку лекарства изменяют. На протяжении 3 месяцев алкоголик должен принимать по 3 таблетки 4 раза/сутки. Редко при передозировке у пациентов наблюдается понос.
Некоторые пациенты поступают в больницу с тяжелой формой острого алкогольного гепатита. Метипред назначают, чтобы облегчить течение заболевания. При этом пациентов предварительно проверяют на отсутствие инфекций и желудочно-кишечных кровотечений. Кортикостероид принимают 1 или 2 раза в день. Общая суточная доза не должна превышать 32 мг. Лекарство снимает воспаление и устраняет аллергическую реакцию. У пациентов при длительном приеме Метипреда развивается аритмия и гипотония. У алкоголиков препарат вызывает частые перемены настроения и дезориентацию.
Печень пьющего человека подвергается воздействию химических веществ высокой токсичности. Врачи рекомендуют для нормализации ее работы не только отказаться от спиртного, но и пересмотреть план питания. При лечении хронического или токсического гепатита доктора назначают пациентам высокобелковую диету. Отказ от спиртного является обязательным на время терапии. Если алкоголик продолжает употреблять водку, пиво или другие высокоградусные напитки, то коррекция питания не поможет. При алкогольном фиброзе, гепатите, стеатозе больным разрешено есть следующие продукты:
- телятину, крольчатину и другие нежирные сорта мяса;
- творог, кефир, сметану низкой жирности;
- отварной картофель, брокколи, кабачки;
- сырые огурцы, морковь, капусту, томаты;
- сухофрукты.
Самым простым способом предотвращения развития заболевания является отказ от спиртных напитков. Больные для восстановления функций печени должны соблюдать диету и все предписания врача. Суточная доза спиртного составляет 80 мл, данная норма потребления алкогольных напитков установлена врачами для здоровых людей. К мерам профилактики дальнейшего прогрессирования алкогольного поражения печени относят:
- соблюдение специальной диеты;
- прохождение лечения для избавления от абстиненции (патологической тяги к спиртным напиткам);
- занятия лечебной физкультурой.
источник
Вредное воздействие алкоголя на организм человека известно давно.
У большинства пьющих, так же как и у всех хронических алкоголиков, бывает поражена печень — это общеизвестный факт. Связь между злоупотреблением алкоголем и заболеваниями печени отмечалась еще врачами Древней Греции, кроме того, была описана и в древнеиндийских рукописях.
Лишь небольшая часть алкоголя поступает в кровь и печень из желудка. Основная его масса проникает в кровь из кишечника.
На сегодняшний день можно назвать три основных заболевания печени, связанных с алкоголизмом. Это уже описанные выше жировой гепатоз (ожирение печени) и цирроз печени, а также алкогольный гепатит.
О том, что злоупотребление алкоголем приводит к поражению печени, знали уже древние греки. На количество алкоголя, потребляемое надушу населения, и на смертность от алкогольного поражения печени влияют доступность спиртных напитков, законы о торговле ими, а также экономические, культурные и климатические условия. Алкоголизм — заболевание отчасти наследственное, и на злоупотребление алкоголем влияют генетические факторы. К факторам риска алкогольного поражения печени относятся наследственная предрасположенность, истощение, женский пол, гепатиты В, С и D.
У 90—95% людей, постоянно злоупотребляющих алкоголем, развивается жировая дистрофия печени. Это состояние почти всегда обратимо — при условии, что больной бросит пить. У 10—30% больных жировая дистрофия печени прогрессирует до перивенулярного фиброза (отложение коллагена в стенках центральных вен и вокруг них). У 10—35% алкоголиков развивается острый алкогольный гепатит, который может рецидивировать или стать хроническим. Часть этих больных выздоравливают, но у 8—20% формируется перисинусоидальный, перивенулярный и перицентральный фиброз и цирроз печени.
На вероятность развития цирроза печени влияют количество потребляемого алкоголя и длительность его употребления. Для мужчин, потребляющих 40—60 г алкоголя в сутки, относительный риск цирроза печени возрастает в 6 раз по сравнению с теми, кто потребляет менее 20 г алкоголя в сутки; для тех, кто потребляет 60—80 г алкоголя в сутки, он возрастает в 14 раз.
В исследовании «случай—контроль» относительный риск цирроза печени для мужчин, потреблявших 40—60 г алкоголя в сутки, по сравнению с мужчинами, потреблявшими менее 40 г алкоголя в сутки, составил 1,83. При потреблении более 80 г алкоголя в сутки этот показатель возрастал до 100. Для женщин пороговые и средние дозы алкоголя, приводящие к циррозу, ниже. При запоях риск алкогольного поражения печени выше, чем при употреблении алкоголя во время еды, а при употреблении пива и крепких спиртных напитков — выше, чем при употреблении вина.
Всасывание, распределение и выведение. Из организма здорового человека за час выводится примерно 100 мг этанола на килограмм веса. При потреблении большого количества алкоголя в течение многих лет скорость выведения этанола может возрастать вдвое. Этанол всасывается в ЖКТ, особенно в двенадцатиперстной и тощей кишке (70—80%). За счет небольшого размера молекул и низкой растворимости в жирах его всасывание происходит путем простой диффузии. При замедленной эвакуации содержимого желудка и наличии содержимого в кишечнике всасывание уменьшается Пища замедляет всасывание этанола в желудке; после еды концентрация этанола в крови нарастает медленнее, а максимальное ее значение ниже, чем на голодный желудок. Алкоголь очень быстро поступает в системный кровоток. В органах с богатым кровоснабжением (головной мозг, легкие, печень) быстро достигается та же концентрация алкоголя, что и в крови. Алкоголь плохо растворим в жирах: при комнатной температуре липиды тканей поглощают лишь 4% от количества алкоголя, которое растворяется в таком же объеме воды. Поэтому одно и то же количество алкоголя на единицу веса даст у полного человека более высокую концентрацию этанола в крови, чем у худощавого. У женщин средний объем распределения этанола меньше, чем у мужчин, поэтому максимальная концентрация этанола в крови у них выше, а средняя площадь под кривой сывороточной концентрации больше.
У человека менее 1 % алкоголя выделяется с мочой, 1—3% — через легкие и 90—95% — в виде углекислого газа после окисления в печени.
Алкогольдегидрогеназа. Большая часть этанола окисляется в печени, но в небольшой степени этот процесс происходит и в других органах и тканях, в том числе в желудке, кишечнике, почках и костном мозге. В слизистой желудка, тощей и подвздошной кишки присутствует алкогольдегидрогеназа, и достаточно большая доля этанола окисляется еще до первого прохождения через печень. У женщин активность алкогольдегидрогеназы желудка ниже, чем у мужчин, а при алкоголизме еще больше снижается.
В печени основной путь метаболизма этанола — окисление до ацетальдегида под действием алкогольдегидрогеназы. Есть также другие внутриклеточные пути окисления. Алкогольдегидрогеназа существует в нескольких формах; описано по крайней мере три класса алкогольдегидрогеназ, отличающихся по своей структуре и функциям. Разные формы алкогольдегидрогеназы неодинаково распространены у людей различной этнической принадлежности. Этот полиморфизм может отчасти объяснять различия в скорости образования ацетальдегида и выведения этанола из организма. Метаболизм этанола в печени состоит из трех основных этапов. Вначале этанол в цитозоле гепатоцитов окисляется до ацетальдегида. Затем ацетальдегид окисляется до уксусной кислоты, главным образом под действием митохондриальной альдегиддегидрогеназы. На третьем этапе уксусная кислота поступает в кровь и окисляется в тканях до углекислого газа и воды.
Окисление алкогольдегидрогеназой этанола до ацетальдегида требует участия НАД в качестве кофактора. В ходе реакции НАД восстанавливается до НАДН, что повышает соотношение НАДН/НАД в печени, а это, в свою очередь, оказывает заметное воздействие на протекающие в ней метаболические процессы: подавляет глюконеогенез, нарушает окисление жирных кислот, подавляет активность в цикле Кребса, усиливает превращение пирувата в молочную кислоту, приводя к лактацидозу (см. ниже).
Микросомальная система окисления этанола локализована в эндоплазматическом ретикулуме гепатоцитов и представляет собой один из изоферментов цитохрома Р450, требующий для своей деятельности НАДФН в качестве кофактора и наличия кислорода. Хроническое злоупотребление алкоголем ведет к гипертрофии эндоплазматического ретикулума, в результате чего активность микросомальной системы окисления этанола возрастает. Однако единого мнения о ее количественном вкладе в общий метаболизм этанола пока нет. Кроме этанола эта система окисляет и другие спирты, а также четыреххлористый углерод и парацетамол.
Под действием альдегиддегидрогеназы ацетальдегид быстро превращается в уксусную кислоту. Есть несколько форм альдегиддегидрогеназы. В печени человека содержатся два изо-фермента альдегиддегидрогеназы — I и II. У 50% японцев ми-тохондриальная альдегиддегидрогеназа (изофермент I) в печени отсутствует. Недостаток альдегиддегидрогеназы I у азиатов имеет ряд метаболических и клинических последствий.
Нарушения восстановительных реакций в печени. Окисление алкогольдегидрогеназой этанола до ацетальдегида в цитозоле гепатоцитов требует участия НАД в качестве кофактора. НАД при этом восстанавливается до НАДН. Для окисления в митохондриях ацетальдегида до уксусной кислоты под действием альдегиддегидрогеназы также требуется НАД, который восстанавливается до НАДН. Таким образом, и в цитозоле, и в митохондриях повышается соотношение между НАДН и НАД, при этом как в печени, так и в крови повышается соотношение лактат/пируват и β-гидроксимасляная кислота/ацетоуксусная кислота. Это ведет к подавлению глюконеогенеза, окисления жирных кислот, деятельности цикла Кребса, что проявляется жировой дистрофией печени, гипогликемией и лактацидозом.
Изменения в метаболизме этанола, ацетальдегида и уксусной кислоты при хроническом злоупотреблении алкоголем. Выведение этанола усиливается, если нет клинически значимого поражения печени или сильного недоедания. Это обусловлено повышением активности алкогольдегидрогеназы и микросомальной системы окисления этанола, увеличением основного обмена в печени и, возможно, усилением повторного окисления НАДН в митохондриях — лимитирующей стадии метаболизма этанола. Ускорение выведения этанола на фоне приема глюкокортикоидов объясняется тем, что последние стимулируют глюконеогенез, что, в свою очередь, усиливает превращение НАДН в НАД.
У здоровых людей почти весь ацетальдегид, образовавшийся при окислении этанола, подвергается дальнейшему окислению в печени. Однако при алкоголизме, а также у азиатов, у которых употребление алкоголя вызывает покраснение лица, в крови обнаруживается некоторое количество ацетальдегида. Еще более высока концентрация ацетальдегида в крови при алкоголизме на фоне тяжелой интоксикации — предположительно, это вызвано усиленным окислением этанола алкогольдегидрогеназой при сниженной активности альдегиддегидрогеназы вследствие поражения печени и постоянного злоупотребления алкоголем.
Повреждение гепатоцитов. Алкогольное поражение печени обусловлено сразу несколькими факторами. Этанол меняет физические свойства биологических мембран, меняя их липидный состав, что делает мембраны более текучими. В них увеличивается содержание эфиров холестерина и снижается активность ферментов, например сукцинат-дегидрогеназы, цитохромов а и b, а также общая дыхательная способность митохондрий.
Помимо метаболических изменений, вызванных нарушением восстановительных реакций и подавлением окисления жирных кислот при окислении этанола, прием больших доз этанола способствует поступлению жира из жировой ткани в печень. Употребление алкоголя с жирной пищей повышает риск жировой дистрофии печени. При хроническом злоупотреблении алкоголем этот эффект затухает.
Ацетальдегид, по-видимому, служит основным патогенетическим фактором при алкогольном поражении печени. Показано, что он может ковалентно связываться с белками гепатоцитов. Образовавшиеся соединения подавляют секрецию белков печенью, нарушают функции белков, реагируют с макромолекулами клеток, что приводит к тяжелому повреждению тканей. Ацетальдегид может также стимулировать перекисное окисление липидов за счет образования свободных радикалов. В норме свободные радикалы нейтрализуются глутатионом, но поскольку ацетальдегид может связываться с глутатионом (или с цистеином, что подавляет синтез глутатиона), количество глутатиона в печени уменьшается, что и наблюдается у больных алкоголизмом. Связывание с глутатионом может также стимулировать перекисное окисление липидов.
Роль в поражении печени может играть также гуморальный иммунный ответ — выработка антител к продуктам связывания ацетальдегида с белками, белкам микротрубочек и другим белкам. По неюторым данным, в повреждении гепатоцитов могут быть задействованы и цитотоксические реакции, опосредованные лимфоцитами.
При хроническом злоупотреблении алкоголем наблюдается индукция микросомальной системы окисления этанола, что еще сильнее увеличивает выработку ацетальдегида. Но кроме того, индукция микросомальной системы увеличивает потребление кислорода, способствуя гипоксии, особенно в центре печеночной дольки, так как именно здесь в основном локализован цитохром. Его индукция повышает гепатотоксичность таких веществ, как четыреххлористый углерод и парацетамол, что также может усиливать повреждение гепатоцитов, особенно в перивенулярной области.
Помимо накопления жира при хроническом злоупотреблении алкоголем в гепатоцитах и вокруг них накапливаются белки, в том числе белки микрафубочек (тельца Меллори) и белки, остающиеся в печени из-за нарушения их синтеза и транспорта. В результате площадь синусоидов и кровоснабжение гепатоцитов еще больше сокращаются.
Фиброз печени. Вызванные алкоголем воспаление и некроз гепатоцитов способствуют развитию фиброза и циррозу печени. Кроме того, на обмен коллагена и его отложение в печени большое влияние оказывают сам этанол и его метаболиты.
Хроническое злоупотребление алкоголем ведет к активации и пролиферации клеток Ито в перисинусоидальном и перивену-лярном пространстве, а также миофибробластов, которые начинают вырабатывать больше ламинина и коллагена I, III, IV типов. Миофибробласты обладают сократительной способностью и могут вносить вклад в стягивание рубцов и развитие портальной гипертензии при циррозе. Отростки клеток Ито и миофибробластов проникают в пространства Диссе, окружающие гепатоциты; чем больше таких клеток, тем больше коллагена откладывается в пространствах Диссе. Усиливается и синтез фибронектина, который может служить основой для отложения коллагена. Заполнение пространств Диссе коллагеном в конце концов может привести к изоляции гепатоцита от кровоснабжения. Кроме того, при этом возрастает сопротивление кровотоку, что вносит вклад в развитие портальной гипертензии. Перивенулярный и перисинусоидальный фиброз служит прогностическим признаком развития алкогольного цирроза печени. Наличие алкогольного гепатита и жировой дистрофии печени также повышает вероятность цирроза.
Различные цитокины, в том числе ФНО, ИЛ-2, ИЛ-6, трансформирующие факторы роста альфа и бета, тромбоцитарный фактор роста способствуют активации клеток Ито, усиливая тем самым повреждение печени.
Характер питания и алкогольное поражение печени. Истощение, характерное для больных алкоголизмом, может быть, по крайней мере отчасти, вторичным — обусловленным метаболическими нарушениями, вызванными этанолом, и уже имеющимся поражением печени. Есть данные, что диета с высоким содержанием белков и лецитин из бобов сои при алкогольном циррозе оказывают защитное действие на печень.
Алкогольный гепатит. Симптомы заболевания во многом сходны с симптомами вирусного гепатита. При легкой форме болезни отмечаются утомляемость, ухудшение аппетита и снижение веса. Однако каждый новый глоток спиртного способствует медленному прогрессированию процесса. Возникает тяжелейшее состояние: полностью исчезает аппетит, отмечаются слабость и раздражительность, повышается температура тела, появляется желтуха, боли в верхней части живота, озноб и типичный симптом печеночной недостаточности — сонливость.
При тяжелой форме возникают рвота и понос, часто к ним присоединяется пневмония и инфекции мочевыводящих путей. Печеночная недостаточность может привести к помрачению сознания, потере ориентации или коме. Поэтому очень важно обнаружить признаки алкогольного поражения печени как можно раньше, чтобы прекратить употребление алкоголя и начать лечение.
Алкогольный гепатит — это острое или хроническое заболевание печени, которое развивается при алкоголизме и характеризуется обширным некрозом гепатоцитов, воспалением и рубцеванием ткани печени. При симптоматическом течении самые частые жалобы — отсутствие аппетита, тошнота, рвота и боль в животе, особенно в правом подреберье. Из-за потери аппетита и тошноты большинство больных худеют. У четверти больных повышается температура. При тяжелом гепатите лихорадка может возникать и без инфекции, но поскольку иммунитет у таких больных ослаблен, при обследовании необходимо исключить инфекции. Желтуха, если она есть, обычно небольшая, но при симптомах холестаза (у 20—35% больных) может быть сильной. Понос и симптомы портальной гипертензии встречаются реже. У большинства больных печень болезненна при пальпации и увеличена.
Диагностические исследования
- Наиболее характерный лабораторный признак острого алкогольного гепатита — повышение активности аминотрансфераз и уровня билирубина. Активность АсАТ обычно превышает норму в2—10 раз, но редко поднимается выше 500 МЕ/л. Активность АлАТ тоже повышена, но в меньшей степени, чем АсАТ. Более низкая активность АлАТ при алкогольном гепатите может быть связана с повреждением митохондрий.
- Активность ЩФ по крайней мере у половины больных умеренно повышена. При холестазе повышение может быть значительным. Активность гамма-ГТ при алкоголизме также часто повышена. Изменение активности этого фермента — очень чувствительный показатель алкогольного поражения печени.
- Уровень глобулинов сыворотки также часто повышен, причем уровень IgA повышается значительно сильнее, чем уровни других иммуноглобулинов. Уровень альбумина при компенсированном циррозе и нормальном питании больных вначале может быть нормальным, но обычно снижен.
- Так как в печени синтезируется большинство факторов свертывания, удлинение ПВ более чем на 7—10 с при тяжелом состоянии больных является неблагоприятным прогностическим признаком.
- При алкогольном гепатите обычно отмечаются изменения в общем анализе крови. Число тромбоцитов менее 100 000 мкл -1 обычно указывает на цирроз печени. Помимо того что алкоголь сам по себе токсичен для костного мозга, острый или хронический алкогольный гепатит может приводить к гиперспленизму, ДВС-синдрому и угнетению кроветворения.
- Необходимо исключить другие причины поражения печени. Для этого проводят серологические исследования и тщательно собирают лекарственный анамнез. Парацетамол при алкоголизме может быть токсичен даже в терапевтических дозах. При подозрении на передозировку парацетамола или аспирина определяют их уровень в крови.
УЗИ. Несмотря на то что в большинстве случаев диагноз алкогольного гепатита легко поставить исходя из анамнеза, анализа крови, иногда, особенно при симптомах холестаза, проводят УЗИ брюшной полости, чтобы исключить заболевания желчного пузыря и желчных путей, асцит и печеночноклеточный рак. Отдельным больным проводят также КТ живота и эндоскопическую ретроградную холангиопанкреатографию.
Биопсию печени следует провести как можно раньше для подтверждения диагноза и для оценки тяжести поражения печени. В дальнейшем из-за ухудшения функции печени (значительное удлинение ПВ, асцит) провести биопсию может быть невозможно.
Гистологическое исследование образца позволяет определить вид алкогольного поражения печени.
- Некроз в основном центролобулярный, но он может захватывать и всю печеночную дольку. Обычно видны гепатоциты на разных стадиях дегенерации; характерны их отечность, баллонная дистрофия, вакуолизация, наличие внутри фибрилл или телец Меллори.
- Воспалительный экссудат состоит главным образом из нейтрофилов с небольшим количеством лимфоцитов. Нейтрофилы обнаруживаются в портальных трактах и синусоидах, обычно образуя скопления в местах некроза гепатоцитов с тельцами Меллори или без них. В 50—75% случаев нейтрофилы образуют розетки, расположенные вокруг разрушающихся гепатоцитов с тельцами Меллори внутри.
- Фиброз обычно сильно выражен уже на ранних стадиях заболевания. Часто зона фиброза окружает центральную вену и распространяется по пространствам Диссе. Центролобулярный фиброз может сохраняться и после того, как воспаление стихнет, приводя к мелкоузловому циррозу.
- Жировая дистрофия печени часто встречается при алкогольном гепатите. Ее выраженность зависит от того, давно ли больной употреблял алкоголь, от содержания жиров в пище, а также наличия ожирения и сахарного диабета.
- Выраженный холестаз отмечается у трети больных. Помимо некроза и фиброза вокруг центральных вен характерны выраженный перипортальный некроз, воспаление и разрушение мелких желчных протоков.
- У некоторых больных отмечается гемосидероз.
Сигналом тревоги при алкогольном гепатите могут быть все перечисленные выше признаки, а также результаты анализов крови, которые показывают высокий уровень трансаминаз сыворотки, низкий показатель альбумина и факторов свертывающей системы крови.
При благоприятном течении болезни за 3-4 недели лечения острый процесс затухает, но в случаях, когда печеночная недостаточность принимает необратимый характер, человек может умереть.
Если алкогольное поражение печени ограничено только жировой дистрофией, отказ от алкоголя может привести к восстановлению функции печени. Однако при наличии перивенулярного фиброза, распространяющегося по синусоидам, отказ от алкоголя предотвратит дальнейшее повреждение печени, но рубцевание останется.
Алкогольный гепатит. Тяжесть алкогольного гепатита может быть различной. Смертность составляет 10—15%. Выздоровление происходит медленно, в большинстве случаев требуется от 2 до 8 мес после прекращения употребления алкоголя. В первые несколько дней после отказа от алкоголя состояние больного обычно ухудшается, вне зависимости от того, каким оно было вначале. В этот период возможны энцефалопатия и другие осложнения, в частности гастрит или язвенная болезнь, коагулопатии или ДВС-синдром, инфекции (в особенности мочевых путей и легких), первичный перитонит и гепаторенальный синдром. Сочетание тяжелых осложнений часто приводит к гибели больного. У многих больных алкоголизмом приступы острого алкогольного гепатита накладываются на уже имеющийся цирроз печени. Повторные приступы гепатита, некроз и фиброз приводят к выраженному рубцеванию и алкогольному циррозу.
Главное условие успешного лечения при алкогольном поражении печени — строжайший запрет на употребление алкоголя. Во многих странах алкогольное поражение печени встречается все чаще, в то время как распространенность других заболеваний печени не меняется или даже снижается.
Симптоматическое лечение. Лечение в основе своей симптоматическое. Большинству больных необходим постельный режим; тяжелобольных помещают в отделение интенсивной терапии. Осложнения портальной гипертензии, если они есть, необходимо лечить в первую очередь. Важно также исключить инфекции и сопутствующий панкреатит, а при их обнаружении — назначить соответствующее лечение.
Диета. Употребление алкоголя категорически запрещается. Назначают тиамин, фолиевую кислоту и поливитамины. Важно следить за уровнями электролитов, кальция, магния, фосфатов, глюкозы и при необходимости корректировать их. У большинства больных наблюдается белково-энергетическая недостаточность. Энергозатраты и катаболизм белков увеличены, часто наблюдается инсулинорезистентность, вследствие чего как источник энергии в первую очередь используются жиры, а не углеводы. Снизить инсулинорезистентность и улучшить азотистый баланс позволяет частый прием пищи с низким содержанием жиров, богатой углеводами и клетчаткой. Если больной не может есть сам, показано зондовое питание стандартными смесями. В тех случаях, когда энцефалопатия сохраняется несмотря на проводимое стандартное лечение, переходят на специализированные смеси (например, Hepatic-Aid). Калорийность рациона должна в 1,2—1,4 раза превышать величину основного обмена. На жиры должно приходиться 30—35% калорийности рациона, остальное — на углеводы. В отсутствие энцефалопатии нет необходимости ограничивать количество белков в рационе ниже 1 мг/кг.
Если зондовое питание невозможно, как можно скорее начинают парентеральное питание, состав которого рассчитывают так же, как в случае зондового питания. Мнения о том, использовать ли растворы с высоким содержанием разветвленных аминокислот, противоречивы, но необходимость в них есть лишь в случае печеночной энцефалопатии и комы.
В начале лечения возможен абстинентный синдром. Для предотвращения алкогольного делирия и судорожных припадков нужно внимательно следить за состоянием обменных процессов у больного и, при необходимости, с осторожностью назначать бензодиазепины. Так как при поражении печени выведение этих препаратов нарушается и легко может развиться энцефалопатия, дозы диазепама и хлордиазепоксида должны быть ниже обычных.
Методы лечения, эффективность которых не доказана. Описанные ниже методы лечения алкогольного гепатита вызывают споры. Их следует применять лишь у отдельных, тщательно отобранных больных под пристальным врачебным наблюдением.
Глюкокортикоиды. В нескольких исследованиях преднизон или преднизолон в дозе 40 мг в течение 4—6 нед снижал смертность при тяжелом алкогольном гепатите и печеночной энцефалопатии. При более легком течении заболевания улучшений не отмечено.
Антагонисты медиаторов воспаления. При алкогольном гепатите повышены уровни ФИО, ИЛ-1, ИЛ-6 и ИЛ-8, что коррелирует с ростом смертности.
- Пентоксифиллин. Показано, что пентоксифиллин уменьшает выработку ФНОа, ИЛ-5, ИЛ-10 и ИЛ-12.
- Ивфликсимаб (моноклональные IgG к ФНО). Преимущество инфликсимаба показано в двух небольших предварительных исследованиях без контрольной группы.
- Этанерцепт представляет собой внеклеточный домен растворимого рецептора р75 ФНОа, соединенный с Fc-фрагментом человеческого IgG 1. Препарат связывает растворимый ФНОа, препятствуя его взаимодействию с рецептором. В небольшом исследовании с участием 13 больных тяжелым алкогольным гепатитом назначение этанерцепта на протяжении 2 нед повысило месячную выживаемость на 92%. Однако у 23% участников лечение пришлось прервать из-за инфекций, желудочно-кишечных кровотечений и печеночной недостаточности.
- Витамин Е сам по себе или в сочетании с другими антиоксидантами улучшает Исход при алкогольном гепатите.
- S-аденозилметионин — предшественник цистеина, одной из аминокислот, входящих в состав глутатиона, — синтезируется в организме метионинаденозилтрансферазой из метионина и АТФ. При циррозе печени классов А и В по Чайлду (компенсированный и декомпенсирован-ный цирроз) S-аденозилметионин снижал смертность за 2 года с 29 до 12%.
Силибинин — действующее вещество расторопши пятнистой — предположительно оказывает защитное действие в отношении печени, выступая как иммуномодулятор и нейтрализуя свободные радикалы.
Анаболические стероиды при алкогольном поражении печени могут оказывать положительное действие. Эффективность этих препаратов изучалась в ряде клинических исследований, но на сегодня их ценность при алкогольном поражении печени так и не установлена. Более того, длительное применение анаболических стероидов может способствовать развитию пелиоза печени и печеночноклеточного рака.
Пропилтиоурацил в течение 45 сут применялся при легком и умеренном алкогольном гепатите. Пропилтиоурацил, снижая скорость потребления кислорода, может за счет этого устранять относительную гипоксию в центре печеночной дольки. В нескольких исследованиях больные, получавшие пропилтиоурацил, поправлялись быстрее, чем в контрольной группе. При тяжелом алкогольном гепатите эффективность пропилтиоурацила пока не изучена.
Колхицин предложен для лечения алкогольного поражения печени, поскольку он обладает противовоспалительным действием, препятствует развитию фиброза и сборке микротрубочек. Однако пока его эффективность не установлена.
Новые препараты. Согласно предварительным исследованиям, как антагонисты медиаторов воспаления могут выступать талидомид, мизопростол, адипонектин и средства, нормализующие кишечную микрофлору. Изучается также применение лейкафереза и других экстракорпоральных методов удаления цитокинов из организма, а также препаратов, подавляющих апоптоз.
Трансплантация печени. Соответствие больных при алкогольном поражении печени критериям трансплантации печени обсуждается с тех пор, как появились программы трансплантации. Четких руководств до сих пор не существует. Отказ от алкоголя у большинства больных приводит к улучшению функции печени и повышает выживаемость. Однако в некоторых случаях все равно развивается прогрессирующая печеночная недостаточность. Так как лечение декомпенсированного алкогольного цирроза печени не разработано, больным с терминальной стадией печеночной недостаточности показана трансплантация печени. К сожалению, потребность в донорской печени на сегодня превышает возможности по обеспечению ею всех, кто нуждается в трансплантации. У больных, получивших направление на трансплантацию печени, важно исключить другие заболевания, вызванные злоупотреблением алкоголем, в частности кардиомиопатию, панкреатит, нейропатию, истощение, которые могут ухудшать общий прогноз. Важно также, чтобы после операции больной соблюдал режим лечения, продолжал воздерживаться от употребления алкоголя и получал поддержку членов семьи или социальных служб. Результаты трансплантации при алкогольном циррозе печени достаточно благоприятны и почти не отличаются от результатов при циррозе, вызванном другими причинами.
Для большинства людей доза алкоголя, которая может нанести вред печени, превышает 80 мл в день. Важно и то, как долго человек употребляет алкоголь, регулярное ежедневное обращение к которому в небольших количествах опаснее, чем случающиеся время от времени «загулы», так как в последнем случае печень получает своего рода передышку до следующей «алкогольной атаки».
Американские ученые считают, что мужчинам не стоит выпивать более 4 стандартных порций в день, а женщинам — более 2 (стандартная порция составляет 10 мл алкоголя). Кроме того, они советуют воздерживаться от алкоголя хотя бы дважды в неделю, чтобы печень успела восстановиться. При этом риск повреждения печени определяется только содержанием алкоголя в напитке, то есть «градусами». Ароматические добавки и другие компоненты, входящие в состав различных алкогольных напитков, не оказывают заметного токсического действия на печень.
источник



 зуд кожи;
зуд кожи; недоедание;
недоедание;