Сахарный диабет — это в первую очередь неспособность организма адекватно нейтрализовать глюкозу, поступающую вместе с пищей в системы и органы человека. В свою очередь за переработку сахара отвечает инсулин, вырабатываемый поджелудочной железой. А поскольку поджелудочная железа страдает одной из первых при чрезмерном употреблении спиртного, то алкоголизм и диабет тесно связаны между собой. В том, как именно происходят инсулиновые изменения в поджелудочной железе, и отчего развивается диабет у алкоголиков, разбираемся ниже.
Сахарный диабет — это отсутствие у организма сил и возможностей на правильную переработку сахара, крахмалов и других питательных веществ в необходимую энергию. То есть все сахара, попавшие в организм вместе с едой, начинают насыщать ткани, что приводит к серьезным последствиям. В частности страдают кровеносные сосуды, а уже от них и другие органы.
Различают две формы сахарного диабета:
- 1 форма. Инсулинозависимая. Как правило, развивается у детей и молодых людей. Течение болезни очень стремительное. В большинстве случаев симптомами болезни являются ощущение постоянной жажды, увеличенные дозы мочеиспускания, боль в мышцах.
- 2 форма. Инсулинонезависимый диабет. Этой формой заболевания страдают чаще всего люди после 40 лет. Предпосылками к развитию второй формы сахарного диабета являются ожирение или, как ни странно, алкоголизм. Основными признаками этой формы болезни являются снижение массы тела и кожный зуд в зоне половых органов.
Важно: для диабета второй формы характерна либо недостаточная выработка инсулина, что приводит к невозможности систем утилизировать сахар (глюкозу) в крови, либо серьезные нарушения обменных процессов, когда даже при достаточном количестве продуцируемого инсулина организм просто не в состоянии перерабатывать глюкозу. А именно это часто и настигает алкоголиков.
Доказано, что самой распространенной причиной формирования «сахарного» заболевания является генетика (80% случаев). Что касается алкоголиков, то здесь помимо генетики причинами могут стать:
- Нарушение гормонального фона . А, как известно, постоянные возлияния сильно и при этом негативно воздействуют на гормональный фон человека. Происходят сбои в привычной работе систем, и органы начинают работать в диссонансе друг с другом. То есть, происходит полный разлад функционирования организма.
- Недостаточное и несбалансированное питание . Этот фактор является основополагающим, так как часто алкоголики отдают предпочтение выпивке, но никак не еде. А на фоне такого отношения к себе у организма развивается белковый дефицит. Страдает мышечная ткань всех органов, соответственно нарушается их работа.
- Хронические болезни поджелудочной железы . А они неизбежны при постоянных возлияниях.
- Негативное влияние лекарственных препаратов . Особенно если человек смешивает их с алкоголем. А для выпивохи чаще всего — это норма.
Стоит понимать, что алкоголь способен как снижать уровень сахара в крови, так и увеличивать его. Причем реакция полностью зависит от вида спиртного, которое человек пьет.
- Так, все сладкие спиртные напитки, такие как херес, десертное вино, ликеры и вермуты значительно повышают уровень глюкозы в крови. В результате поджелудочная железа старается выработать больше инсулина, чтобы нейтрализовать его.
- Все крепкие несладкие напитки, такие как водка, коньяк, виски и пр., наоборот, критически снижают уровень сахара в крови. В этом случае организм, требуя глюкозы, либо проявляет свои требования в виде усилившегося аппетита, либо начинает пытаться отнять глюкозу у печени. И если в здоровом организме забор гликогена (глюкозы) из печени в состоянии сна — это нормально. То для алкоголика, печень которого и без того изношена, это может стать отправной точкой критического состояния — диабета от алкоголизма. Кроме того, именно принятые спиртные напитки затрудняют высвобождение гликогена из печени. Как результат, человек, выпивший и закусивший, получает дозу глюкозы. Но при этом гликоген остается и в печени. Что в свою очередь при частых таких экспериментах приведет к ожирению. А ожирение — и есть одна из причин диабета. Получается замкнутый круг, из которого алкоголику можно выбраться только путем трезвости.
Важно: при этом нужно усвоить, что с возрастом работоспособность поджелудочной железы значительно снижается. А алкоголь еще более усугубляет это и может вызвать диабет.
Алкоголики должны понимать, что воздействие спиртных напитков на уровень глюкозы в крови обусловлено несколькими факторами:
- Тип выпитого напитка. Как было сказано выше, сладкие спиртные напитки глюкозу повышают, крепкие и сухие — понижают.
- Количество выпитого за определенный промежуток времени. Так, чем больше будет выпито за меньший период времени, тем более усугубленным может быть воздействие типа принятого алкоголя на организм.
- Индивидуальность каждого конкретного организма на принятый алкоголь. То есть, здесь можно говорить о наличии хронических заболеваний или особенностях обменных процессов, которые могут нарушать процесс переработки глюкозы.
Кроме того, всегда стоит помнить, что алкоголь в любом количестве работает как растворитель, истончая слизистый тонкий слой клеточных мембран. Таким образом, их проницаемость увеличивается в разы, что позволяет глюкозе в повышенных количествах уходить из печени (и крови) в клетки. Из-за таких вызванных изменений уровень сахара в крови критически повышается на первых порах, а затем развивается столь же резкая критическая недостаточность глюкозы.
Важно: если у больного налицо все симптомы сахарного диабета (боль в мышцах, слабость, чувство жажды, кожный зуд в районе гениталий), то лучше вовремя выявить болезнь, чтобы не усугубить свое состояние. Наличие повышенного сахара в организме выявляют в моче или крови, взятых утром натощак.
Если у человека отмечают алкоголизм при диабете, то необходимо срочно отказываться от алкоголя, иначе у больного может развиться гипогликемия — патологическое состояние, приводящее к смерти. А провоцирует его этанол. Кроме того, основные органы, отвечающие за переработку сахара в организме — печень и поджелудочная железа, первыми страдают от негативного воздействия алкоголя. При этом проблемы с поджелудочной железой плохо поддаются корректировке и лечению. И, кроме того, алкоголик с сахарным диабетом в большинстве случаев страдает ожирением. А это первый путь к проблемам с сердцем.
Если же говорить об употреблении спиртных напитков при диабете, то разрешенными являются натуральное виноградное вино в количестве не более 200 мл в сутки или коньяк/джин/водка — не более 50 мл/сутки.
Важно: стоит знать, что симптомы гипогликемии (критического понижения уровня сахара в крови) очень схожи с симптомами легкого опьянения. Поэтому к диабетикам необходимо быть особенно внимательными. В случае несвоевременного оказания помощи может наступить летальный исход.
Независимо от формы развившегося у человека диабета игнорирование болезни грозит тяжелыми последствиями. В частности могут развиться:
- Тяжелые поражения нервной системы;
- Атеросклероз сосудистой системы;
- Тяжелые поражения суставов;
- Сложные кожные поражения, не поддающиеся лечению;
- Сбой в иммунной системе;
- Потеря зубов;
- Жировой стеатоз печени (замещение здоровых клеток жировыми);
- Воспаления мочеполовых органов;
- Также алкоголь вызывает стенокардию, инфаркт миокарда и пр. При этом симптомы патологии могут быть смазаны под влиянием этанола.
Совет: чтобы прожить долгую и счастливую жизнь, лучше отказаться от алкоголя в любых его проявлениях и дозах.
источник
Сердечно-сосудистые патологии занимают лидирующую позицию среди причин общей смертности. Одним из самых жизнеугрожающих заболеваний является инфаркт миокарда. На его развитие напрямую влияет возраст, курение, нездоровая диета, низкая физическая активность, гипертония и наличие лишнего веса и сахарного диабета. Но, разумеется, особую позицию занимает злоупотребление алкогольной продукцией. Как практикующему специалисту мне неоднократно приходилось сталкиваться с этой патологией, и в этой статье я попытаюсь о ней подробно рассказать.
Инфаркт и алкоголь идут бок о бок уже на протяжении многих сотен лет. А сама мутация в ферменте алкогольдегидрогеназе, позволившей человеку расщеплять этанол, произошла еще в те времена, когда он учился добывать огонь и гонялся с каменным топором за мамонтами. То обстоятельство, что в нашем организме содержатся эндогенные спирты, наводит на мысль, что употребление алкоголя не является критическим фактором. С такой же лёгкостью в заболеваниях сердечной мышцы можно обвинить углеводы, поваренную соль и животные жиры, способных приводить к гипергликемии, гипертензии и атеросклерозу.
Спиртосодержащие вещества влияют на сердечную мышцу следующим образом:
- вызывают спазм мышечной оболочки сосудов;
- увеличивают цифры артериального давления;
- учащают частоту сердечных сокращений;
- способствуют выходу калия из кардиомиоцитов;
- повышают потери магния;
- потенцируют свободнорадикальное повреждение;
- обладают токсическим действием на процессы образования белка;
- срывают сопряженную работу между процессами возбуждения и сокращения.
Данные влияния зависят от частоты и количества потребляемой алкогольной продукции. Низкие и умеренные дозы, в свою очередь, обладают совершенно уникальными эффектами. В одном из крупных клинических исследований было продемонстрировано снижение риска формирования инфаркта миокарда на 37 % при употреблении этанолсодержащих веществ в допустимом количестве 5-6 раз в неделю. В нем приняло участие свыше 38 тысяч мужчин. В другом подобном масштабном исследовании этот показатель составил целых 42 %. Кардиопротекторный механизм связывают со способностью этанола повышать уровень полезных липопротеидов высокой плотности и антитромбоцитарным воздействием.
Тем не менее, в качестве средства массовой профилактики заболеваний ССС алкоголь признан не был, так как его употребление достаточно сложно контролировать. Так, например, в России смертность от патологий сердца, ассоциированных с приемом спиртосодержащих веществ, составляет свыше 36 %, а у страдающих хроническим алкоголизмом 50 % и более. Внезапная сердечная смерть наступает у 10 % таких больных.
За время своей практики я отметил одну важную особенность. Сердечный приступ у алкоголиков зачастую протекает без болевых ощущений. Этим он схож с инфарктом, возникающим при сахарном диабете. Длительно злоупотребляющие люди могут ощутить проявления заболевания лишь спустя несколько суток. Симптомы алкогольного инфаркта не отличаются от классического.
Первыми признаками являются:
- жгучие, пекущие, давящие боли в области грудины;
- иррадиация болевых ощущений в левую лопатку, руку, плечо, спину, реже в область нижней челюсти и правую половину тела;
- одышка, чувство нехватки воздуха;
- чувство страха смерти;
- головокружение, сильная слабость;
- перебои в работе сердца (экстрасистолия, фибрилляция предсердий, АВ-блокады и др.);
- реже рвота, нарушение речи, зрения, координации движений, кашель и бледность кожного покрова.
Обширные алкогольные инфаркты миокарда, сопровождающиеся гибелью более 40 % мышцы сердца, проявляются признаками кардиогенного шока:
- выраженным падением артериального давления;
- признаками левожелудочковой недостаточности (отек легких);
- снижением выделения мочи (олигурия, анурия);
- сопорозным или коматозным состоянием.
Исходя из личного опыта, я могу сказать, что влияние алкоголя на развитие сердечного приступа неоднозначно. При минимальном употреблении я отметил снижение частоты случаев, но у регулярно пьющих людей он встречается гораздо чаще.
Реабилитационный период у лиц, перенесших острый инфаркт миокарда, зависит от тяжести заболевания. При незначительном размере некроза восстановление занимает в среднем около 6 месяцев. При наличии обширного повреждения мышечной оболочки сердца и его осложнений (аневризмы, синдром Дресслера, хроническая сердечная недостаточность, постинфарктная стенокардия и прочих) сроки заметно увеличиваются.
Алкоголь после инфаркта современные кардиологические ассоциации рекомендуют запретить всем пациентам без исключения. Моя практика показывает, что под его влиянием отмечается удлинение восстановительного промежутка, а риск повторных инфарктов значительно возрастает.
Из отрицательных эффектов алкоголя, влияющих на реабилитацию, можно выделить следующие:
- повышение кровяного давления;
- ухудшение картины крови;
- угнетение сердечной функции.
Больше интересной информации (а также рекомендации клиники Мейо) о влиянии спиртсодержащих напитков на давление, пульс и другие параметры работы кардиоваскулярной системы смотрите на нашем канале в видео ниже.
Современные рекомендации США (АСС/АНА), Российского и Европейского кардиологических сообществ (ESC) допускают употребление алкогольной продукции в переводе на чистый спирт (то есть 98%) в следующих дозировках:
- для мужчин — 28 г/сут;
- для женщин — 14 г/сут.
Для представителей мужского пола это соответствует около 60 мл водки, 200 мл вина или 400 мл пива. Класс по доказательной медицине — IIB. Употребление сверх нормы влечет за собой серьезные последствия касательно здоровья человека. Но большинство людей, в особенности мужчин, интересует, можно ли пить пиво после инфаркта.
Традиционные рекомендации для пациентов, у которых в анамнезе был инфаркт миокарда, заключаются в полном отказе от спиртного в любом виде. Однако, по результатам одного из весомых исследований, опубликованных в «European heart journal» в 2012 году, представители мужского пола, полностью отказавшиеся от алкоголя, оказались в менее выгодном положении. Риск смертности от сердечно-сосудистой патологии у данной категории был выше, нежели у лиц употреблявших не более 1-2 бокала красного вина ежедневно.
Наибольшую выживаемость среди 1818 наблюдаемых мужчин показали пациенты, употреблявшие спиртное после инфаркта и до него в допустимом объеме. В отношении женщин, перенесших сердечно-сосудистую катастрофу, вопрос приема алкоголя исследован не был и остается открытым.
В отношении к алкоголю заложено кардинальное отличие европейских и российских научных школ. Последние настаивают на полном отказе, и с их мнением я полностью солидарен. Своим пациентам я также советую избегать алкогольной продукции, в особенности после перенесенного острого инфаркта миокарда.
Стентирование представляет собой метод лечения сердечных заболеваний, заключающийся в протезировании коронарных артерий специальным стентом — металлической трубочкой с проволочными ячейками. Благодаря хирургической процедуре восстанавливается суженный просвет сосудов.
В настоящее время существует более 400 вариаций стентов. Они имеют небольшие размеры, совместимы с тканями человека, обладают достаточной гибкостью и упругостью, что позволяет поддерживать пораженные атеросклерозом стенки сосудов.
Существенным прорывом стало использование стентов со специфическим покрытием, выделяющим в течение длительного времени лекарственные вещества. Они предупреждают избыточное разрастание внутренней артериальной оболочки (интимы), способствующей усилению окклюзии. Современные возможности помогли добиться успешных результатов в 95% случаев. Процедура длится около получаса, практически не имеет осложнений, а простота и бескровность манипуляции позволяет выписать пациента домой спустя 1-2 суток.
Альтернативной, но более трудоемкой операцией при сердечных недугах, является шунтирование. Оно заключается в создании дополнительного пути в обход пораженной коронарной артерии.
Важным аспектом после хирургических вмешательств на сердце является соблюдение необходимой диеты. Она включает в себя полное отсутствие алкоголя минимум на 1 год. В большинстве случаев именно на этот период назначаются кроверазжижающие (антиагрегантные, антикоагулянтные) средства – «Плавикс», «Варфарин», «Дабигатран», «Ривароксабан». Эти лекарственные препараты не обладают совместимостью со спиртосодержащими веществами, поэтому употреблять алкоголь после стентирования или инфаркта вместе с ними я не рекомендую. Роль безалкогольной продукции, в том числе пива, изучена не была.
В дальнейшем прием алкоголя пациентам, перенесшим стентирование или шунтирование, вполне возможен в минимальных и умеренных дозировках. Например, количество красного вина не должно превышать 1 бокал в сутки. Длительных исследований, доказывающих вред алкогольной продукции после манипуляций, проведено не было.
- Употребляйте алкоголь только в рекомендованных дозировках, но не забывайте, что каждый организм индивидуален.
- Помните, к сердечному приступу может привести только систематическое злоупотребление алкогольной продукцией, в том числе и пива.
- Инфаркт миокарда у лиц, злоупотребляющих алкоголем, зачастую безболезнен. Первый симптом — внезапная одышка. При её наличии срочно вызывайте скорую помощь.
- В течение первого года после стентирования откажитесь от спиртосодержащих веществ полностью.
Была оказана первая помощь: антиагреганты, бета-блокаторы, вызов СМП с дальнейшей госпитализацией в кардиологические отделение с диагнозом: «Острый Q-инфаркт миокарда заднедиафрагмальной области, ОСН 1».
Как можно заметить, инфаркт миокарда является не редкой находкой у лиц, предрасположенных к употреблению алкоголя. Конечно же, спиртосодержащая продукция — не единственный фактор риска развития сердечного приступа, но в совокупности она заметно повышает его вероятность.
Особое внимание стоит уделить отсутствию типичных загрудинных болей. Именно поэтому при наличии даже косвенных симптомов инфаркта у данной категории людей необходимо проведение электрокардиографического исследования.
А есть ли у вас родственники или знакомые, которые злоупотребляют алкоголем после перенесенного инфаркта миокарда или операций на сердце?
Для подготовки материала использовались следующие источники информации.
источник
Инфаркт при сахарном диабете возникает из-за нарушений углеводного и жирового обмена, прогрессирования атеросклероза, повышенной вязкости крови. Большая роль принадлежит повреждениям коронарных артерий, нервных волокон – диабетической кардиомиопатии. Чаще встречаются безболевые формы, характерно тяжелое течение, осложнения, замедленное восстановление.
Подробнее о причинах инфаркта при разном типе диабета, факторах риска для больных, диагностике и лечении читайте далее в нашей статье.
Инсулинозависимый диабет (1 типа) возникает при разрушении клеток, вырабатывающих инсулин. Из-за нехватки гормона:
- повышается сахар в крови;
- избыток глюкозы повреждает внутреннюю оболочку сосудов, облегчая образование атеросклеротических бляшек;
- возрастает уровень холестерина и триглицеридов, а содержание защитных комплексов высокой плотности уменьшается;
- увеличивается вязкость крови и ее способность к тромбообразованию;
- гемоглобин эритроцитов связывается с белками, что ухудшает доставку кислорода клеткам.
Для диабетиков характерно раннее развитие атеросклероза и множественное поражение артерий, их стенка становится более плотной, слабо реагирует на сосудорасширяющие факторы.
При диабете 2 типа частота инфаркта и его осложнений выше, чем для других категорий пациентов. Вероятным объяснением этому служит наличие инсулинорезистентности. Так называется приобретенная устойчивость клеток к образуемому гормону. Обнаружено, что на ее фоне клетки сердечной мышцы сильнее реагируют на адреналин, кортизол.
В результате возникает устойчивый сосудистый спазм, еще больше усугубляющий недостаточный приток крови по закупоренной артерии. После того, как холестериновая бляшка перекрыла кровоток, поступление кислорода и питательных веществ в соседние зоны также падает. Это приводит к обширному и глубокому разрушению миокарда, появлению аритмии, слабых сокращений, застою крови в легких, печени. Повышается риск выпячивания стенки (аневризмы) и ее разрыва.
А здесь подробнее о профилактике осложнений диабета.
Подверженными болезням сердца и сосудистым осложнениям являются диабетики с наличием:
- высокого артериального давления;
- некомпенсированного течения диабета (глюкоза крови и гликированный гемоглобин далеки от рекомендованных значений, бывают резкие перепады сахара);
- ожирения;
- малоподвижного образа жизни;
- пристрастия к никотину, алкоголю, жирной пище;
- возраста после 45 лет;
- диабетического «стажа» от 7 лет;
- поражения сосудов сетчатки (ретинопатия) и почек (нефропатия), нервных волокон нижних конечностей (нейропатия);
- частых стрессовых ситуаций.
Главный признак разрушения миокарда – это затянувшийся приступ сердечной боли. Она проявляется как давление, сжимание, жжение за грудиной. При сахарном диабете ее может не быть. Это вызвано развитием специфического изменения сердечной мышцы – диабетической кардиомиопатии. Она характеризуется снижением чувствительности к боли из-за разрушения нервных волокон.
Поэтому чаще всего инфаркт протекает в атипичной безболевой форме со следующими признаками:
- затрудненное дыхание;
- приступы сильного сердцебиения, ощущение перебоев сокращений сердца;
- резкая слабость;
- повышенная потливость;
- бледность кожи или покраснение лица;
- обморочное состояние или потеря сознания.
Даже такие неспецифические симптомы могут быть слабо выраженными или привычными для диабетика. Это приводит к позднему обнаружению инфаркта, тяжелому поражению сердца.
Восстановление сердечной мышцы у диабетиков затягивается. Это связано с тем, что в условиях множественного поражения мелких артерий долго не могут образоваться обходные пути. При этом характерно выраженное снижение сократительной способности миокарда, развитие недостаточности кровообращения с отеками, застойными процессами во внутренних органах.
Нехватка инсулина или устойчивость к нему не дают возможности клеткам сердца получить нужное количество глюкозы для образования энергии. Поэтому они переключаются на использование жирных кислот. При этом расходуется больше кислорода, что усугубляет его нехватку (гипоксию). В результате инфаркт приобретает затяжное и тяжелое течение.
Смертность от поражения коронарных артерий на фоне диабета гораздо выше, чем у пациентов без нарушения обмена углеводов (41% против 20%). Причиной неблагоприятного исхода могут быть осложнения острого периода:
- кардиогенный шок (резкое падение давления, прекращение фильтрации мочи, критическое снижение поступления крови к головному мозгу);
- повторный инфаркт миокарда из-за высокой склонности к образованию тромбов в сосудах;
- ишемический инсульт;
- тяжелое нарушение ритма, остановка сокращений;
- отек легких, головного мозга;
- разрыв стенки сердца;
- закупорка тромбами ветвей легочной артерии (тромбоэмболия) с инфарктом легкого;
- скопление жидкости в перикардиальной сердечной сумке (перикардит, тампонада сердца).
Для больных диабетом риск преждевременной смерти после инфаркта сохраняется в течение года на уровне 15-35%, а за пять последующих лет он приближается к 45%.
Так как на клинические проявления ориентироваться сложно, то для выявления острого нарушения кровообращения в миокарде требуется ЭКГ. Основные признаки, подтверждающие инфаркт:
- интервал ST поднимается над изолинией и приобретает вид купола;
- Т опускается ниже изолинии (отрицательный);
- желудочковый комплекс становится выше за счет высокого R в первые 6 часов, затем снижается;
- появляется видоизмененный Q.
В анализах крови повышен фермент креатинфосфокиназа и миоглобин. На 2 сутки возрастает активность лактатдегидрогеназы, аминотрансфераз (АСТ и АЛТ), повышается белок тропонин Т, СОЭ, количество лейкоцитов.
Больным проводится обязательное измерение сахара крови, содержания гликированного гемоглобина. Для уточнения зоны поражения и при планировании оперативного лечения рекомендуется введение контрастного вещества в артерии с рентгенологическим контролем его распределения – коронарография.
Всех пациентов с острым инфарктом миокарда при сахарном диабете переводят на инсулинотерапию. Препараты вводят по интенсифицированной схеме – утром и вечером инсулин продолжительного действия и за 30 минут до основных приемов пищи – короткий. В большинстве случаев такое лечение рекомендуется продлить на 1-3 месяца для лучшего восстановления сердечной мышцы. При этом инсулин нужен как при 1 типе болезни, так и при диабете 2 типа.
Всех пациентов с острым инфарктом миокарда при сахарном диабете переводят на инсулинотерапию
Обнаружено, что у него имеется не только благоприятное влияние на усвоение глюкозы, но и сосудорасширяющий эффект. Показатель глюкозы в крови не должен быть меньше 5 и выше 10 ммоль/л. Его целесообразно поддерживать в пределах 5,5-7,5 ммоль/л.
Также показаны следующие группы медикаментов:
- тромболитики – Стрептокиназа, Актилизе;
- антикоагулянты – Гепарин, Фраксипарин;
- ингибиторы ангиотензинпревращающего фермента (АПФ) первоначально в небольшой дозе – Пренеса, Зокардис;
- бета-блокаторы – Метопролол, Карведилол.
Благоприятное течение болезни отмечено при экстренном проведении ангиопластики. После коронарографии в пораженный сосуд вводится катетер с расширяющимся баллончиком. Он помогает восстановить проходимость артерии, затем на место сужения ставится металлический каркас – стент. В дальнейшем он поддерживает необходимый диаметр сосуда.
Эффективным методом лечения является аортокоронарное шунтирование. Оно предусматривает создание дополнительного пути движения крови. Устанавливается соединение между здоровыми сосудами в обход закупоренного.
В первую неделю применяется дробное питание небольшими порциями не реже 6 раз в день. Рекомендуются:
- протертые каши;
- супы;
- пюре из отварных овощей;
- свежие кисломолочные напитки;
- самостоятельно приготовленный творог;
- мясное и рыбное пюре, суфле, котлеты и тефтели на пару, омлет.
В блюда не добавляют соль. Для улучшения вкуса используют томатный сок (без соли), зелень, сок лимона.
Запрещены все виды консервов, маринадов, копчения, колбаса, острый сыр, крепкий чай и кофе. Со второй недели можно блюда не перетирать, но обжаривание и тушение в жире остаются противопоказанными на весь восстановительный период. Нежелательно для первых блюд использовать навары, даже слабые.
К концу месяца в рацион добавляют запеканки, овощные рагу, салаты, морскую капусту, морепродукты, бобовые, орехи. Полезны несладкие фрукты, ягоды и соки из них. Мясные блюда рекомендуется есть не каждый день, заменив их на отварную рыбу.
Полезны несладкие фрукты, ягоды и соки из них
Показанием к освидетельствованию является невозможность пациента после инфаркта выполнять свои профессиональные обязанности в полном объеме. Нарушения кровообращения должны соответствовать 2а стадии. Это означает:
- одышка при любой физической активности;
- цианотичный (синеватый) оттенок кожи;
- отеки голеней;
- увеличение печени;
- жесткое дыхание в легких.
У больного может быть стенокардия 2 функционального класса. Приступ возникает при ходьбе от 500 м, после подъема на 2 этаж. В таких случаях может быть установлена 3 группа инвалидности и рекомендован перевод на легкий труд (без существенного физического или психического напряжения).
Для определения второй группы необходимо обнаружение снижения функции сердечной мышцы. Оно проявляется:
- развитием одышки в состоянии покоя;
- тахикардией;
- быстрой утомляемостью при обычных нагрузках;
- накоплением жидкости в брюшной полости;
- распространенными отеками.
Приступы стенокардии у больных возникают после прохождения 100 м или подъема на первый этаж.
Первая группа присваивается при диабетической кардиомиопатии, осложнившейся сердечной недостаточностью третьей степени. Она характеризуется стойкими нарушениями работы печени, легких и почек, истощением. Боль за грудиной появляется в покое, в период сна или при самой минимальной физической активности. Больной нуждается в постоянном уходе и помощи посторонних.
К обязательным условиям для предупреждения повторного инфаркта относятся:
- соблюдение рекомендаций по поддержанию глюкозы, холестерина в крови, давления на показателях, близких к норме;
- полное исключение сахара и жирной мясной пищи из рациона;
- отказ от курения и алкоголя;
- ежедневная дозированная физическая активность;
- самоконтроль глюкозы крови, артериального давления;
- не реже, чем раз в месяц назначается ЭКГ, общий и биохимический анализ крови, исследование мочи, коагулограмма и липидограмма;
- раз в три месяца определяется гликированный гемоглобин.
Самоконтроль глюкозы крови
При выписке из стационара пациентам даются рекомендации по медикаментозному лечению. Обычно оно включает препараты для разжижения крови (Аспирин и Плавикс), снижения холестерина (Вазилип, Атокор), адреноблокаторы (Карведилол), ингибиторы АПФ (Престариум). В дополнение к основным группам применяют Предуктал, Рибоксин, Милдронат.
А здесь подробнее о диабетической ангиопатии.
Инфаркт – распространенная патология у больных диабетом, которая протекает тяжело и требует значительных усилий и больного, и врачей для восстановления организма. Для выявления необходима ЭКГ и анализы крови. Лечение предусматривает интенсифицированную инсулинотерапию, средства для разжижения крови, снижения нагрузки на сердце.
Для профилактики рецидива необходимо изменить питание, образ жизни, принимать медикаменты под контролем анализов крови.
Смотрите на видео о том, как сахарный диабет влияет на сердце и сосуды:
Возникает гипогликемия при сахарном диабете хотя бы раз у 40% больных. Важно знать ее признаки и причины, чтобы своевременно начать лечение и проводить профилактику при 1 и 2 типе. Особенно опасна ночная.
Проводится профилактика осложнений диабета вне зависимости от его типа. Она важна у детей, при беременности. Бывает первичная и вторичная, острых и поздних осложнений при диабете 1 и 2 типа.
В зависимости от типа диабетической комы отличаются признаки и симптомы, даже дыхание. Однако последствия всегда тяжелые, вплоть до летального исхода. Важно как можно скорее оказать первую помощь. Диагностика включает анализ мочи и крови на сахар.
Довольно серьезное осложнение диабета — диабетическая ангиопатия. Есть классификация, которая во многом определяется симптомами у больного. Для лечения изначально назначается диагностика, чтобы определить степень поражения, а затем назначаются препараты или проводится хирургическая операция.
Если обнаружена феохромоцитома, операция требуется в 90% случаев. Для начала проводится подготовка пациента для исключения гипертонического криза и прочих нарушений. После операции феохромоцитомы надпочечника нужна реабилитация, диета. Прогноз для жизни хороший. Можно ли алкоголь?
источник
Алкоголь стал неотъемлемым напитком в современной жизни. Небольшие дозы не вызывают нареканий и являются полезными для здоровья. Каково влияние алкоголя после стентирования и инфаркта миокарда? Оправдана ли его польза или все же спиртное противопоказано при сердечных заболеваниях?
Этанол всасывается в кровь спустя 3-5 минут после выпитого спиртного. Выводится он из организма в течение 5-7 часов. Если была выпита большая доза, то этиловый спирт сохраняется в организме до 1,5-2 суток. Действие этилового спирта на ССС зависит от количества выпитого.
Через 3-5 минут после выпитой порции учащается пульс, поднимается артериальное давление. Сердце нуждается в кислороде, поэтому оно начинает работать в ускоренном темпе. Спустя 2-3 часа артериальное давление падает, а этанол снижает чувствительность клеток и образует дополнительные очаги возбудимости. Сердечно-сосудистая система начинает работать хаотично. Нестабильное артериальное давление повышает риск развития осложнений.
При хроническом алкоголизме этанол напрямую воздействует на стенки сосудов и миокарда. Небольшая доза способна вызвать развитие алкогольной миокардиопатии или гипертонической болезни. Злоупотребление приводит к:
- нарушению теплорегуляции;
- сбою вегетативной регуляции;
- ригидности сосудистой стенки;
- изменению объема крови в организме.
Лица, употребляющие горячительные напитки в больших дозах, подвергают себя к развитию гипертрофии миокарда, ишемии, инфаркту миокарда, инсульту и сердечной недостаточности.
Можно ли пить алкоголь после инфаркта и стентирования? Считается, что после перенесенной острой формы ишемической болезни, человек должен полностью отказаться от спиртного. Однако, современные исследования доказали обратное. Горячительные напитки после инфаркта в малых дозах считаются полезными. Этанол расширяет сосуды и улучшает кровоснабжение.
Для лиц, которые подолгу не выходят из запоя, действие спиртного будет противоположным. При злоупотреблении развиваются симптомы алкогольной миокардиопатии.
Как употреблять алкоголь после инфаркта? Благоприятное действие на работу сердечно-сосудистой системы оказывает 2 бокала вина, 1 бутылка пива, 1 рюмка коньяка или водки. Чистая доля этанола в сутки не должна превышать 30 г для мужчин и 15 г для женщин. Если доза была увеличена, то это приводит к:
- повышению артериального давления;
- изменению клинической картины заболевания;
- нарушению работы сердца;
- повышению нагрузки на сосуды.
Перед тем как выпить, следует проконсультироваться у врача, можно ли совмещать спиртное с назначенной терапией. Если помимо проблем с сердцем у больного имеются другие заболевания, то прием горячительных напитков строго запрещен.
Лицам, перенесшим острую форму ишемической болезни, проводят стентирование. Основная задача процедуры состоит в расширении стенки пораженного сосуда, по которому проходит кровь и кислород. Данный вид оперативного вмешательства проводится под местной анестезией. Проводится манипуляция в течение первых часов после появления первых симптомов инфаркта, в любом другом случае стентирование не помогает. Во избежание рецидива после имплантации стента следует 3-5 дней воздержаться от приема спиртного, в противном случае возможны серьезные нарушения со стороны сердечно-сосудистой системы.
Можно ли пить алкоголь после инсульта? Этот вопрос является очень спорным. Все зависит от того, какой инсульт был у пациента: ишемический или геморрагический. В случае геморрагической формы, горячительные напитки противопоказаны. Все дело в повышении сердечного давления под воздействием этилового спирта. Как определить гемморогический тип? Симптомы у мужчины аналогичны женским. Пациент может жаловаться на онемение половины лица, сильную боль в глазах, тошноту, учащенное сердцебиение.
При ишемическом микроинсульте спиртное разрешается употреблять в малых дозах. Признаки микроинсульта: тромбоз и атеросклероз. Этиловый спирт способствует профилактике этих состояний. Употребление горячительных напитков в больших количествах способно спровоцировать нарушение мозгового кровообращения. Признаки инсульта у мужчин такие же, как и у женщин. У больного нарушается сознание и появляется заторможенность, снижается болевая чувствительность участков тела, нарушаются двигательные и голосовые функции, появляется тошнота, рвота и головная боль.
При инсульте употреблять спиртное можно и даже полезно. Однако, пить его в лечебных целях не рекомендуется, для этого существуют лекарства. Перед тем как выпить, следует проконсультироваться с лечащим врачом, который сможет оценить состояние здоровья, и определить совместимость спиртного с назначенным лечением.
Можно ли употреблять алкоголь при сахарном диабете? Ни для кого не секрет, что этиловый спирт является ядом для организма. Особенно он опасен для лиц, страдающих сахарным диабетом. Инсулин и алкоголь — несовместимые вещи.
Этанол повышает уровень сахара в крови и снижает эффективность гипогликемических препаратов. Токсические вещества оказывают негативное воздействие на все органы, поэтому возможны такие симптомы, как тошнота, рвота, боль в груди, горький привкус во рту, затрудненное дыхание, чрезмерная потливость и учащенный сердечный ритм. Если своевременно не оказать больному медицинскую помощь, то последствия отравления от алкоголя могут быть плачевными. Наиболее частые последствия у инсулинозависымых людей — это тахикардия, ишемическая болезнь сердца и аритмия.
Инсулин и этанол — несовместимая комбинация. Она способна привести к проблемам с психикой. У больного проявляется агрессия и раздраженность, бессонница, утомляемость и апатия. Оставлять в таком состоянии больного наедине запрещается, так как у него могут возникнуть мысли о суициде, которые он способен привести в действие. Злоупотребление при сахарном диабете способно привести к слуховым, зрительным и телесным галлюцинациям.
Чтобы спиртное не навредило здоровью, его нужно пить правильно. Крепкие напитки разрешено пить по 50-75 мл., а слабоалкогольные по 150-200 мл. При сахарном диабете запрещено пить сладкие игристые вина, пиво и ликеры. Эти напитки резко повышают содержание глюкозы и приводят к быстрому набору веса.
Если было выпито больше допустимой нормы, то следует незамедлительно промыть желудок и кишечник. Для этого можно вызвать рвоту и сделать клизму. Всасывание токсических веществ в организме прекратится. Также следует принять абсорбирующие препараты. Можно выпить активированный уголь или его аналоги. Принимать препарат следует согласно инструкции. При сильной форме алкогольного отравления необходимо обратиться к врачу.
Злоупотребление горячительными напитками приводит к множеству проблем со здоровьем. Особенно это касается лиц, перенесших острую форму ишемической болезни сердца, инсульт или страдающих на сахарный диабет. Во избежание серьезных последствий при употреблении алкоголя следует знать меру.
В этой статье мы попытаемся максимально просто, без непонятных многим медицинских терминов, донести до читателя суть:
Сахарный диабет — это опасное заболевание, проявляющееся в неспособности организма должным образом переработать глюкозу, поступающую в системы и органы человека вместе с пищей.
Глюкоза – это основной источник энергии. А чтобы эту глюкозу доставить в клетки организма и «преобразовать» в энергию, необходим гормон инсулин, который вырабатывается поджелудочной железой.
Систематическое употребление спиртных напитков в течение длительного периода времени (алкоголизм) негативно влияет на все органы и системы организма человека. В том числе (и одними из первых) страдают печень и поджелудочная железа.
Также частое употребление спиртного может привести к хроническому панкреатиту – заболеванию поджелудочной железы. У людей с хроническим панкреатитом шансы избежать развития сахарного диабета минимальны.
Несмотря на то, при развитии сахарного диабета главным фактором риска считается генетическая предрасположенность, алкоголизм также является причиной этой болезни. У алкоголика поджелудочная железа перестает вырабатывать необходимое количество инсулина, либо производимый инсулин не выполняет полностью свое предназначение.
И вместо того, чтобы поступившей с пищей глюкозе переместиться в клетки и стать источником энергии, глюкоза не может в достаточном количестве проникнуть через клеточные стенки – ведь «функции» инсулина нарушены.
Возникает острый энергетический дефицит, а неиспользованная глюкоза остается в крови и циркулирует по организму. Организм же пытается избавиться от избытка глюкозы, выводит ее с мочой. Поэтому один из первых признаков развивающегося сахарного диабета – частые мочеиспускания с повышенным содержанием сахара в жидкости.
Но «засахаренные» кровеносные сосуды также перестают полноценно выполнять свою функцию, происходит закупорка сосудов, нарушение кровообращения в различных органах. Появляются болезни органов, спровоцированные сахарным диабетом – например:
- почечная недостаточность (вследствие закупорки почечной артерии), потеря зрения (закупорка сосудов глаз);
- гангрена конечностей (вследствие закупорки малых артерий в пальцах ног);
- сердечные приступы, инсульты и инфаркты (вследствие закупорки коронарных и мозговых артерий).
Сахарный диабет неизлечим, прогрессирует и опасен своими последствиями! Только строгий контроль состояния диабетика, отказ от вредных привычек (в т.ч. и алкоголизма) и провоцирующих факторов (в т.ч. и несоблюдение диеты) способны продлить длительность и качество жизни!
Сахарный диабет классифицируют по двум основным типам:
Сахарный диабет I типа (он же – инсулинозависимый диабет) – его доля в общем количестве диабетиков примерно 15 %.
Заболевший контингент – в основном дети и молодые люди в возрасте до 40 лет. Развитие заболевания связано с разрушением клеток поджелудочной железы, которые ранее в достаточном количестве вырабатывали жизненно важный гормон – инсулин. Вследствие абсолютной нехватки инсулина нарушается усвоение глюкозы всеми клетками организма, что приводит к увеличению ее концентрации в составе крови.
Этот вид диабета чаще имеет наследственные причины и может быть последствием, сочетаться с другими аутоиммунными заболеваниями.
Первый тип диабета предполагает регулярное введение в организм инсулина, для компенсации его недостаточной выработки «поджелудкой». Подробнее о сахарном диабете первого типа можно узнать на специализированных Интернет-ресурсах.
В рамках же нашего антиалкогольного проекта мы обратим внимание на Сахарный диабет II типа.
Сахарный диабет 2-го типа опасен тем, что развивается незаметно и долго, без выраженных симптомов, и зачастую обнаруживается лишь тогда, когда проявятся осложнения.
Как указывалось выше, чрезмерный прием алкоголя наносит вред органам человека, в том числе и поджелудочной железе. Последствие регулярного попадания в организм этанола – хронический панкреатит.
«Хронический панкреатит – медленно прогрессирующее воспалительное заболевание поджелудочной железы, сопровождающееся некрозами (омертвением ткани железы) в сочетании с фиброзом и приводящее к прогрессирующему ухудшению работы органа даже после прекращения патогенного воздействия, которое привело к болезни».
Распространенный побочный эффект хронического панкреатита – сахарный диабет II типа.
Чрезмерный и регулярный прием алкоголя значительно снижает чувствительность организма к инсулину (даже если он вырабатывается в нужном количестве) — это тоже может стать причиной диабета 2-го типа.
К основным симптомам сахарного диабета относят следующие проявления:
- Быстрая утомляемость, общая слабость, которые отрицательно влияют на работоспособность.
- Участившееся мочеиспускание, значительное увеличение объемов выделяемой мочи.
- Зуд в области половых органов.
- Сухость во рту, сопровождающаяся чувством жажды и вынуждающая употреблять жидкость в больших количествах (больше 2 литров в сутки).
- Постоянное чувство голода. Насыщение не наступает даже несмотря на частые и обильные приемы высококалорийной пищи.
- Внешне беспричинное, но резкое снижение массы тела вплоть до развития истощения. Данный симптом менее характерен при сахарном диабете 2 типа, что связано с распространенным ожирением среди больных этой группы.
- Воспалительные заболевания кожи и слизистых – затяжные и рецидивирующие (грибок, фурункулы).
- Даже небольшие повреждения кожи долго не заживают, происходит нагноение.
- Снижается чувствительность кожи, ощущается онемение, покалывания или ползание «мурашек» — это начинается с пальцев рук и ног и затем распространяется выше по конечности.
- Появляются судороги икроножных мышц.
- Нарастает процесс ухудшения зрения, учащаются головные боли, головокружение (вследствие повреждения кровеносных сосудов в голове).
Если больному уже поставлен диагноз – «сахарный диабет» – то продолжительность и качество его жизни теперь зависит от того, насколько серьезно он относится к своему здоровью. Лечение диабета предполагает изменение образа жизни, отказ от вредных привычек, соблюдение диеты и контролируемый прием лекарств.
Употребление алкоголя совместно с лекарствами для диабетиков негативно влияет на ожидаемый эффект от приема медикаментов. Разные виды спиртных напитков могут и понизить, и повысить уровень глюкозы в крови. Скачки уровня глюкозы также могут привести к осложнениям.
Одно из самых опасных осложнений – гипогликемия.
Гипогликемия — понижение уровня сахара в крови ниже 3,3 ммоль/л.
Результат может быть печальный — через какое-то время больной впадает в кому (употребив алкоголь вечером, гипогликемия может наступить утром). Из-за временной задержки, окружающие не могут отличить – то ли алкоголик-диабетик находится в состоянии пьяного сна, то ли в состоянии гипогликемической комы. Соответственно, медицинская помощь может быть оказана несвоевременно.
Кома, как последствие гипогликемии, грозит необратимыми патологиями в работе головного мозга и сердца. Это приводит к инвалидности и смерти.
Главной причиной смертных случаев при сахарном диабете являются болезни сердца и сосудов. Они занимают примерно 82 %, а среди них наибольший удельный вес имеет инфаркт миокарда.
Течение инфаркта у больных диабетом отличается большей тяжестью, развитием сердечной недостаточности, остановки сердца, аритмией и разрывом сердца.
При этом обнаружена зависимость степени поражения коронарных артерий у диабетиков от компенсированности диабета и степени нарушения жирового обмена.

При этом в крови повышается уровень триглицеридов, усиленное поступление жирных кислот в кровь. Вторым фактором является повышение свертывания крови, образование тромбов в сосудах. Повышенная глюкоза ускоряет образование гликозилированных белков, ее соединение с гемоглобином нарушает доставку кислорода в ткани, что усиливает гипоксию.
При сахарном диабете 2 типа, несмотря на повышенную концентрацию инсулина в крови и гипергликемию, увеличивается выброс антагонистов инсулина. Один из них – соматотропин. Он усиливает деление клеток гладких мышц сосудов и проникновение в них жиров.
Прогрессирует атеросклероз также при таких факторах;
- Ожирение.
- Артериальная гипертензия.
- Курение.
Появление белка в моче — это неблагоприятный прогностический признак для инфаркта при диабете.

Возможными причинами такого течения может быть распространение поражений сосудов на мелкие капилляры внутри стенки сердца, что приводит к нарушению кровообращения и появлению ишемии и нарушения питания миокарда. Дистрофические процессы снижают чувствительность болевых рецепторов в сердечной мышце.
Это же поражение мелких капилляров затрудняет развитие коллатерального (обходного) кровообращения, что способствует повторным инфарктам, аневризме и разрыву сердца.
При сахарном диабете и инфаркте миокарда такое безболевое течение приводит к поздней постановке диагноза, что повышает риск смертности больных. Это особенно опасно при повторных обширных инфарктах, а также при высоких показателях артериального давления.
Причинами, по которым инфаркт миокарда и сахарный диабет часто сопутствуют друг другу, являются:
- Поражение мелких сосудов внутри сердечной мышцы.
- Изменение свертывающей способности и склонность к тромбообразованию.
- Резкие колебания сахара в крови – лабильный диабет.
При лабильном течении диабета передозировка инсулина, и связанная с ней гипогликемия, вызывает выделение катехоламинов в кровь из надпочечников.
Под их действием сосуды спазмируются, ритм сердечных сокращений возрастает.
А план обследования таких больных обязательно включают нагрузочные тесты при проведении ЭКГ, мониторинг ритма и снятие ЭКГ в течение суток. Это особенно показано при сопутствующем курении, ожирении по абдоминальному типу, артериальной гипертонии, повышении триглицеридов в крови и снижении липопротеинов высокой плотности.
В возникновении инфаркта миокарда, как и сахарного диабета играет роль наследственная предрасположенность. Поэтому при выявлении у больного диабетом близких родственников, у которых был инфаркт миокарда, нестабильная стенокардия или другие варианты ишемической болезни сердца, его относят в группу повышенного риска сосудистых катастроф.
Кроме этого дополнительными факторами, способствующими тяжелому течению болезней сердца у больных диабетом, являются:
- Ангиопатия периферических артерий, облитерирующий эндартериит, васкулит.
- Диабетическая ретинопатия
- Диабетическая нефропатия с альбуминурией.
- Нарушение свертывающей системы крови
- Дислипидемия
Больным показана инсулинотерапия не только при сахарном диабете 1 типа, но и стойкой гипергликемии выше 10 ммоль/л, парентеральном питании, тяжелом состоянии. Если больные получали терапию таблетками, например, принимали Метформин, и у них есть признаки аритмии, сердечной недостаточности, тяжелой стенокардии, то их также переводят на инсулин.
Вводится инсулин короткого действия непрерывно внутривенно в капельнице параллельно с 5% глюкозой. Уровень сахара измеряется каждый час. Если больной находится в сознании, то он может принимать пищу на фоне интенсифицированной терапии инсулином.
Прием препаратов для снижения сахара при инфаркте миокарда из группы сульфанилмочевины или глинидов возможен только при ликвидации признаков острой коронарной недостаточности. Такой препарат, как Метформин, при регулярном приеме снижающий вероятность развития инфаркта миокарда и ишемической болезни сердца, в остром периоде противопоказан.
Метформин не позволяет быстро управлять гликемией, также его прием в условиях нарушения питания тканей ведет к повышению риска возникновения лактатацидоза.
Также Метформин отрицательно влияет на отдаленные клинические исходы инфаркта миокарда.
При этом получены доказательства, что после проведения шунтирования сосудов, препарат метформин 850 улучшает показатели гемодинамики и сокращает восстановительный период после операции.
Основные направления лечения инфаркта миокарда:
- Поддержание нормального уровня сахара в крови.
- Понижение и поддержание артериального давления на уровне 130/80 мм рт.ст.
- Снижение холестерина в крови.
- Антикоагулянты для разжижения крови
- Сердечные препараты для лечения ИБС

Разрешается отварное мясо или рыба без соусов, лучше в виде паровых котлет или тефтелей. Можно есть творог, паровой омлет и нежирные кисломолочные напитки. Запрещается копчения, маринады, консервы, сыр, кофе и шоколад, крепкий чай.
На второй неделе можно пищу давать не измельченной, но ограничения в употреблении соли, острых, жареных, консервированных и жирных продуктов остаются. Рыбные и мясные блюда разрешается есть не чаще одного раза в день, а навары запрещены. Можно готовить творожные и крупяные запеканки, пюре из цветной капусты, кабачков, моркови.
Третий этап рубцевания начинается через месяц, и диета при инфаркте в этот период должна быть низкокалорийной, ограничивается жидкость до литра в день, а соль можно в количестве не более 3 г. Рекомендуются блюда с морепродуктами, а также продукты, богатые калием: фасоль, морская капуста, орехи, чечевица.
Основные принципы питания после инфаркта:
- Снизить калорийность рациона.
- Исключить продукты с холестерином: жирное мясо, субпродукты, навары, животные жиры, сливочное масло, сметану, жирные сливки.
- Исключить простые углеводы: сахар, выпечка, кондитерские изделия.
- Отказаться от какао, кофе, пряностей. Ограничить шоколад и чай.
- Уменьшить жидкость и соль.
- Жарить продукты нельзя.
В рацион больных входят растительное масло, овощи, кроме картофеля, цельнозерновые каши, несладкие фрукты, ягоды. Мясо лучше ограничивать до 1 раза в день 3-4 раза в неделю. В качестве источника белка рекомендуется нежирная рыба, творог, кефир, простокваша, ряженка и йогурт без добавок. Можно готовить омлет 1 раз в день.
Овощи употреблять рекомендуется по возможности свежими в салатах с растительным маслом и зеленью, первые блюда готовятся в виде вегетарианских супов. На гарнир можно приготовить овощное рагу или запеканку.
Для улучшения вкуса блюд используется лимонный и томатный сок, яблочный уксус. Для повышения содержания клетчатки в рационе нужно использовать отруби как добавку к кашам, творогу и кисломолочным напиткам.
Должны соблюдаться все принципы питания при сахарном диабете с учетом снижения поступления животных жиров и мяса. Рекомендуется обязательно снизить вес при его повышении, так как это благоприятно влияет на течение диабета и ишемической болезни сердца.
В видео в этой статье продолжено раскрывать тему инфаркта при СД.
источник
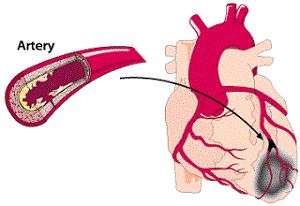
Связь сахарного диабета и болезней сердца очень прочная. Диабетики в значительной степени подвержены заболеваниям сердца и сосудов, а сам диабет это сильный фактор риска развития атеросклероза, в т.ч. коронарных артерий, а в результате ишемической болезни сердца.
Сахарный диабет ускоряет процесс развития атеросклероза, тем самым облегчает формирование атеросклеротических бляшек в коронарных артериях, затрудняя протекание крови в сосудах, которые отвечают за питание сердечной мышцы.
Поэтому у диабетиков инфаркт случается чаще, чем у людей без сахарного диабета. Подробнее об инфаркте при сахарном диабете читайте далее в собранных мною материалах по этой теме.
По статистике, у людей, страдающих сахарным диабетом, вероятность развития инфаркта на 40-50 % выше, чем у всех остальных. При данном заболевании эндокринной системы сосуды становятся хрупкими, в проток попадают тромбы и фрагменты строений. Это влечет закупорку сосудов, что ухудшает прогон крови по организму.
В результате таких процессов может развиться инфаркт миокарда у больных сахарным диабетом. Это опасное состояние, которое требует срочного обращения к врачу.
Основным проявлением этого состояния является боль, возникающая за грудиной. Иногда она появляется в нижней области грудины или в подложечной зоне. Дискомфорт ощущается в левой руке, плече. Иногда он отдает в лопатку, шею и челюсть. Болевой синдром имеет волнообразный характер – при этом обострения сменяются ремиссиями. Приступ может длиться несколько часов или дней.
Повышение уровня сахара провоцирует постепенное поражение сосудов. Как следствие, развивается хроническая форма недостаточности кровообращения мозговых сосудов, что влечет появление следующих симптомов:
- повышенная раздражительность; головные боли; ухудшение памяти; головокружение; нарушения сна; нестабильность артериального давления; шум и звон в ушах; высокая утомляемость.
Перечисленные проявления возникают на ранней стадии развития патологии, когда она имеет обратимый характер. Потому людям, которые имеют сахарный диабет, важно контролировать свое самочувствие – это поможет им вовремя заметить опасные признаки болезни. Если вовремя начать лечение, можно вернуть свое состояние в норму.
Важно!Если же у человека имеется декомпенсированный диабет или лабильная форма заболевания, когда сложно подобрать оптимальную дозировку инсулина, состояние сосудов мозга будет существенно ухудшаться.
Уже много лет я изучаю проблему ДИАБЕТА. Страшно, когда столько людей умирают, а еще больше становятся инвалидами из-за сахарного диабета.
Спешу сообщить хорошую новость — Эндокринологическому научному центру РАМН удалось разработать лекарство полностью вылечивающее сахарный диабет. На данный момент эффективность данного препарата приближается к 100%.
Еще одна хорошая новость: Министерство Здравоохранения добилось принятия специальной программы, по которой компенсируется вся стоимость препарата. В России и странах СНГ диабетики до 6 июля могут получить средство — БЕСПЛАТНО!
При продолжительном течении декомпенсированного диабета головные боли становятся постоянными. При этом человек может падать в обмороки, у него наблюдаются резкие колебания давления, появляются невротические реакции и происходит нарушение рефлексов. В сложных случаях есть риск развития паралича, нарушения чувствительности, глотания, речи. Нередко появляются психические расстройства.
Практически у половины пациентов, имеющих сахарный диабет, развивается инфаркт. Причем это происходит значительно раньше, чем у людей без данной патологии. Ни для кого не секрет, что инфаркт – это очень сложное и опасное состояние. Но при наличии сахарного диабета приступ протекает значительно тяжелее.
При увеличении уровня глюкозы повышается объем холестериновых отложений в сосудах. В результате сужается их просвет и нарушается кровообращение. Эти процессы становятся причиной появления атеросклероза, который, в свою очередь, провоцирует возникновение ишемической болезни. Именно эта патология проявляется в виде возникновения стенокардии, аритмии, недостаточности сердца и инфаркта миокарда.
Инфаркт, который появляется на фоне сахарного диабета, имеет более сложное течение. Это связано с тем, что эндокринное заболевание провоцирует нарушение состава крови – она приобретает более густую и вязкую консистенцию.
В 47 лет мне поставили диагноз — сахарный диабет 2 типа. За несколько недель я набрала почти 15 кг. Постоянная усталость, сонливость, чувство слабости, начало садиться зрение.
Когда стукнуло 55 года, я уже стабильно колола себе инсулин, все было очень плохо. Болезнь продолжала развиваться, начались периодические приступы, скорая буквально возвращала меня с того света. Все время думала, что этот раз окажется последним.
Все изменилось, когда дочка дала прочитать мне одну статью в интернете. Не представляете на сколько я ей за это благодарна. Эта статья помогла мне полностью избавиться от сахарного диабета, якобы неизлечимой болезни. Последние 2 года начала больше двигаться, весной и летом каждый день езжу на дачу, выращиваю помидоры и продаю их на рынке. Тетки удивляются, как я все успеваю, откуда столько сил и энергии, все никак не поверят, что мне 66 лет.
Кто хочет прожить долгую, энергичную жизнь и навсегда забыть про эту страшную болезнь, уделите 5 минут и прочитайте эту статью.
Данная патология приводит к формированию тромбов, которые перекрывают сосудистый просвет. В результате нарушается кровоток и замедляется заживление сердечной ткани. Это нередко провоцирует разрыв миокарда, что влечет за собой летальный исход.
На фоне эндокринной патологии есть угроза развития так называемого диабетического сердца. В данном случае нарушается работа миокарда – это мышца выполняет насосную функцию органа, отвечая за процесс перекачивания крови. При подобных проблемах сердце теряет возможность полноценно перекачивать кровь, что влечет увеличение его размеров и провоцирует появление хронической недостаточности.
У диабетиков инфаркт значительно чаще сопровождается увеличением давления. Это приводит к появлению осложнений – в частности, к образованию аневризмы аорты. Кроме того, нередко возникают проблемы с заживлением сердечной мышцы, что влечет формирование рубца. При нарушении процесса заживления существенно увеличивается угроза разрыва сердца.
Внимание!Кроме того, на фоне диабета зачастую увеличивается угроза появления повторных приступов, которые способны спровоцировать разрыв миокарда. Во время лечения инфаркта пациенты, страдающие диабетом, сталкиваются с недостаточно хорошим восстановлением систолической функции органа. Это приводит к появлению хронической формы недостаточности сердца.
Помимо этого, замедляются обменные процессы в миокарде. У людей с эндокринным нарушением мелкоочаговый инфаркт в 4 раза чаще перерастает в крупноочаговый.
Кроме того, существенно увеличивается угроза развития постинфарктной стенокардии, которая проявляется в виде приступов загрудинной боли. В этом случае возникает необходимость в проведении коронарографии, а впоследствии и ангиопластики.
Наиболее коварной формой развития инфаркта у людей с диабетом является безболевой приступ. Он связан со снижением чувствительности тканей сердца к воздействию повреждающих факторов, которые имеют место при развитии инфаркта.
Люди с таким диагнозом не ощущают интенсивной боли в груди, которая сопровождает приступ, что существенно снижает их страдания и не вызывает страха. Однако с другой стороны они могут проигнорировать инфаркт, что впоследствии приведет к появлению осложнений, включая и остановку сердца.
Некоторые люди с таким диагнозом, которые пребывают в инфарктном отделении, полностью отрицают наличие болезни и стараются быстрее выписаться домой. Такой подход крайне опасен, ведь после инфаркта может существенно увеличиться уровень сахара в крови, что приведет к опасным последствиям для здоровья.
Наличие сахарного диабета само по себе уже увеличивает риск появления сердечного приступа. Однако существуют определенные факторы, которые значительно осложняют ситуацию. Если у ближайших родственников уже был инфаркт, человек попадает в группу риска.
Если окружность талии превышает 101 см у мужчин и 89 см у женщин, это свидетельствует о центральном типе ожирения. Именно этот фактор многократно повышает содержание холестерина, что провоцирует закупорку коронарных артерий и развитие патологий сердца.
Совет!При увеличении содержания триглицеридов существенно повышается риск сердечных заболеваний. К этому также приводит снижение уровня так называемого хорошего холестерина. Наличие артериальной гипертензии провоцирует повышенное напряжение и повреждение сердца, что приводит к увеличению угрозы возникновения инфаркта.
Вероятность приступа значительно повышает курение. Людям с сахарным диабетом обязательно следует избавиться от этой вредной привычки, поскольку она провоцирует стремительное изнашивание сосудов.
Чтобы минимизировать риск развития инфаркта, людям с сахарным диабетом обязательно нужно придерживаться особого рациона. Делать это рекомендуется в течение всей жизни. Диета после инфаркта при сахарном диабете должна быть основана на фруктах и овощах. Очень полезно употреблять большое количество отварной рыбы.
При этом важно отказаться от соли, жирной пищи, масла. Для заправки салатов следует обязательно использовать оливковое масло.
Чтобы не допустить развития инфаркта и других заболеваний сердца, людям с сахарным диабетом следует соблюдать определенные правила:
- контролировать уровень глюкозы в крови; систематически посещать эндокринолога и кардиолога; исключить курение и потребление спиртных напитков; держать под контролем содержание холестерина; придерживаться правильного рациона питания; принимать необходимые лекарственные препараты; держать под контролем артериальное давление; соблюдать режим сна и отдыха; выполнять несложные физические упражнения.
При наличии сахарного диабета развитие инфаркта сопровождается такими проявлениями:
- внезапная общая недостаточность; тошнота и рвота; нарушение сердцебиения; выраженные боли в районе сердца и грудной клетке сжимающего или давящего характера; отек легких; болевой синдром, который отдает в шею, плечо, лопатку, челюсть и не проходит после приема нитроглицерина.
Чтобы спасти человеку жизнь, ему следует оказать доврачебную помощь. Для этого нужно выполнить такие действия:
- Положить больного на ровную поверхность и слегка приподнять верхнюю часть туловища. Расстегнуть одежду, которая может провоцировать нарушение дыхания. Открыть окно, чтобы обеспечить доступ свежего воздуха. Контролировать артериальное давление, пульс и дыхание. Дать таблетку нитроглицерина. Также больной должен выпить любой успокоительный препарат – к примеру, корвалол или валерьянку. Если наблюдается остановка сердца, следует сделать непрямой массаж и искусственное дыхание.
Инфаркт – это очень тяжелое состояние, которое представляет реальную угрозу для жизни и здоровья больного. Если у человека имеется сахарный диабет, вероятность развития приступа многократно повышается. Поэтому так важно контролировать состояние своего здоровья и четко выполнять все врачебные рекомендации.
Если же у человека появляются симптомы инфаркта миокарда, нужно незамедлительно вызвать скорую помощь.
В эпоху тромболитической терапии прогноз для больных сахарным диабетом с инфарктом миокарда остается неблагоприятным, и смертность от инфаркта миокарда у этой категории пациентов до сих пор значительно выше при наличии сахарного диабета.
Повышенная смертность больных диабетом обусловлена различными механизмами, влияющими на функцию и кровоснабжение миокарда, и склонностью к тромбозу, характерной для этих больных. Не меньшее значение имеет и поздняя смертность, обусловленная частыми повторными инфарктами и фатальными желудочковыми аритмиями.
Современные взгляды на проблему лечения ИМ у больных сахарным диабетом рассматривались на научно-практической конференции «Актуальные вопросы клинической кардиологии». Один из докладов на эту тему представила Е.Н. Амосова, член-корреспондент АМН Украины, доктор медицинских наук, заведующая кафедрой госпитальной терапии № 1 НМУ им. А.А. Богомольца.
Профилактика сердечно-сосудистых заболеваний – это отрасль, в которой можно достичь реальных успехов. Это убедительно доказывается опытом тех стран, где реализуются специальные профилактические программы.
За последние несколько десятилетий активное оздоровление населения, модификация образа жизни, отказ от курения, внедрение широкомасштабных государственных программ привели к кардинальным изменениям эпидемиологической ситуации относительно сердечно-сосудистых заболеваний и инфаркта миокарда, в частности в ряде промышленно-развитых стран.
Данные США свидетельствуют о том, что в 1982-1992 гг. по сравнению с 1971-1982 гг. достигнуто снижение общей смертности и смертности от сердечно-сосудистых заболеваний, но это снижение зарегистрировано только у лиц, не страдающих сахарным диабетом.
Важно!У больных сахарным диабетом эти показатели не изменились. Сахарный диабет сегодня – серьезная проблема сосудистой патологии и проблема патологии сердца. Не нужно убеждать практикующих клиницистов в том, насколько значительным фактором риска является это заболевание.
Наш городской кардиологический центр принимает ежегодно около 2,5 тысячи больных с инфарктом миокарда, что составляет более 50% случаев инфаркта миокарда города Киева. Сравнивая результаты лечения больных с ИМ в 1984-1985 гг. и в более поздний период при применении современных методов лечения, можно отметить, что уровень госпитальной летальности существенно снизился только у больных без сахарного диабета. У больных диабетом она остается высокой.
Почти каждый четвертый пациент с острым крупноочаговым инфарктом миокарда в сочетании с сахарным диабетом умер, несмотря на то, что всем им проводили современное лечение инфаркта миокарда. Конечно, при ангиопластике и стентировании коронарных сосудов результаты лечения гораздо оптимистичнее, но в данном исследовании мы рассматриваем только эффект консервативной терапии инфаркта миокарда.
Кроме того, нельзя забывать о том, что в Украине ангиопластика и стентирование коронарных сосудов доступны лишь единицам, остальные больные лечатся медикаментозно. Так что наши цифры довольно близки к реальной картине летальности больных с инфарктом миокарда.
Заметим, что цифры относятся только к больным, поступившим в отделение кардиологической реанимации в первые сутки инфаркта миокарда. Поэтому наши данные значительно отличаются от официальных цифр, которые «разбавлены» мелкоочаговыми инфарктами миокарда, диагноз которых в части случаев недостаточно достоверен.
Наши данные учитывают гораздо более жесткие критерии. Особенности течения ИМ у больных сахарным диабетом Сравнивая течение острого инфаркта миокарда в группе больных сахарным диабетом и в группе нестрадающих диабетом больных, нами отмечены такие особенности у диабетиков:
- частота встречаемости артериальной гипертензии выше (хотя есть работы, в которых указывается, что клинически значимая артериальная гипертензия не отягощает течение инфаркта миокарда); выше частота ранее перенесенного ИМ; значительно больше частота разрывов миокарда (это значительная проблема, потому что по данным нашей клиники удельный вес разрывов миокарда среди всех причин смерти при Q-ИМ составляет 20%; за рубежом же такой статистики нет); значительно выше летальность при кардиогенном шоке, первичной электрической нестабильности миокарда желудочков, AV-блокаде.
Мы анализировали функциональное состояние миокарда у больных, которые поступили в первые сутки заболевания, отобрав группу с первичным Q-инфарктом и с небольшой острой левожелудочковой недостаточностью. Исходно по основным показателям (конечный диастолический объем, конечный систолический объем, фракция выброса, минутный объем сердца) эти больные были одинаковыми.
По демографическим показателям и локализации инфаркта группы больных были сопоставимыми. К концу лечения у больных без сахарного диабета наблюдалась положительная динамика ключевых показателей систолической функции (достоверно снизились конечный диастолический объем и конечный систолический объем, возросли фракция выброса и минутный объем сердца), в то время как у больных диабетом эти показатели не изменились.
Для больных ИМ без зубца Q сахарный диабет также является важным отягощающим фактором. Трансформация этой патологии сердца в Q-ИМ у больных диабетом наблюдается в 4 раза чаще. Рефрактерная нестабильная стенокардия, при которой больные нуждаются в коронарографии и ангиопластике, наблюдается у 30% больных сахарным диабетом.
В поисках причин такого тяжелого и устойчивого к терапии течения ИМ у больных сахарным диабетом мы пришли к любопытным выводам. Наиболее очевидные возможные факторы – большие размеры инфаркта и высокая частота трехсосудистого поражения – для диабетиков не актуальны, как это ни парадоксально.
Внимание!Частота передних и задних инфарктов у больных с сахарным диабетом и без него в наших исследованиях была одинаковой. Известно, что передние инфаркты более обширны. Это соответствует данным литературы о том, что у больных сахарным диабетом масса Q-инфаркта не больше, чем у остальных больных.
Нам также не удалось найти в литературе убедительных данных, которые свидетельствовали бы, что у больных сахарным диабетом частота трехсосудистого поражения выше. Теоретически при сахарном диабете должен быть значительный удельный вес трехсосудистых поражений. Практически же существует целый ряд крупных коронарографических исследований, где этого обнаружить не удалось.
У диабетиков более выражены нарушения нейрогуморальной активации (активирована симпато-адреналовая система), дисфункция эндотелия, имеются выраженные гемокоагуляционные нарушения. Отдельного внимания заслуживают метаболические нарушения при сахарном диабете. Мы изучали динамику гликемии у диабетиков с ИМ по суткам в зависимости от исходов заболевания.
Оказалось, что у умерших и выживших в первые сутки показатели глюкозы крови были примерно одинаковы. На вторые сутки гликемия умерших впоследствии больных была значительно выше, чем у выживших. К 4-м суткам гликемия опять была на одном уровне в обеих группах больных.
Надо сказать, что эти данные – не наше открытие. В литературе есть результаты подобных исследований, в которых подчеркивается важность высокой гликемии для прогноза инфарктных больных. Причем, это касается не только сахарного диабета, но и больных с высокой гликемией, которые не страдали сахарным диабетом до инфаркта, то есть с так называемой стрессовой гликемией.
Еще один фактор, который имеет значение для течения инфаркта миокарда, – это жирнокислотный спектр мембраны эритроцитов. В первые сутки (то есть практически аналогично статусу до заболевания, поскольку этот биохимический показатель очень инертный) содержание w3-полиненасыщенных жирных кислот было достоверно ниже у больных с острым коронарным синдромом без зубца Q, умерших от ИМ, чем у выживших. В связи с этим важным направлением профилактики острого коронарного синдрома является терапия w3-полиненасыщенными жирными кислотами.
Лечение ИМ у больных сахарным диабетом Анализируя данные результатов тромболитической терапии у больных с сахарным диабетом и без него, можно отметить худший эффект тромболизиса у диабетиков. Госпитальная летальность у больных диабетом, получивших тромболизис, остается на значительном уровне.
Также у диабетиков гораздо выше частота нетяжелых кровотечений при одинаковом количестве тяжелых кровотечений на фоне тромболитической терапии. Диабетическая ретинопатия, кроме самых тяжелых форм, в настоящее время не считается противопоказанием к тромболитической терапии, ее безопасность у таких больных достоверно доказана.
Совет!Одним из наиболее важных факторов, препятствующих эффективной тромболитической терапии, является феномен «no-reflow», при котором после реканализации сосудов отсутствует кровоток на уровне ткани при проходимой инфарктзависимой коронарной артерии. Это явление наблюдается у достаточно большого количества больных с инфарктом миокарда.
Частота его у больных сахарным диабетом оказалась значительно выше, причем отмечено, что чем более высокая гликемия наблюдается у пациента, тем больше риск возникновения феномена «no-reflow». Таким образом, лечение инфаркта миокарда у больных с сахарным диабетом представляет собой сложную задачу. Безусловно, у больных сахарным диабетом ангиопластика или стентирование намного более эффективны, чем тромболитическая терапия.
При этом значительно уменьшается как смертность, так и частота повторных нефатальных инфарктов. Следуя Европейским рекомендациям, пациентов, у которых выявлен высокий риск развития осложнений острого коронарного синдрома, следует подвергать более агрессивной терапии – интервенционному вмешательству на фоне медикаментозной поддержки.
Поскольку пациенты с сахарным диабетом относятся к группе чрезвычайно высокого риска развития осложненных форм инфаркта миокарда и неблагоприятного его прогноза, у таких больных при остром Q-ИМ необходимо оказывать предпочтение рентгенхирургическим методам реканализации коронарных сосудов в первые 12 часов, прежде всего стентированию.
Но не менее важными остаются и вопросы медикаментозных подходов к лечению ИМ, особенно учитывая тот факт, что доступность ранней инвазивной терапии в нашей стране остается крайне низкой и только незначительная часть больных в состоянии позволить себе такое лечение.
Таким образом, вопросы консервативного вмешательства (тромболитической терапии и комплементарных препаратов) остаются актуальными даже у больных группы высокого риска, в том числе и больных сахарным диабетом.
Исходя из важности метаболических нарушений при сахарном диабете и учитывая их достоверное влияние на прогноз острого инфаркта миокарда, особое значение для диабетиков имеет метаболическая терапия.
Опубликованы данные о том, что в группе пациентов, не подвергавшихся тромболитической терапии, применение внутривенного введения триметазидина достоверно снижало летальность к 35-му дню лечения и частоту осложнений в стационарный период при отсутствии такого эффекта у больных, получивших тромболизис (исследование EMIP-FR).
Важно!Несколько лет назад закончилось исследование DIGAMI о применении у диабетиков метаболической терапии глюкозо-инсулино-калиевой смеси. При использовании в ее составе 80 ЕД инсулина и более в первые сутки ИМ и продолжении инсулинотерапии в течение 1-3 месяцев получено выраженное снижение летальности у больных сахарным диабетом, которое было особенно выраженным у больных, раньше не принимавших инсулин.
Эту методику наша клиника взяла на вооружение, и мы вводим глюкозо-инсулино-калиевую смесь в первые сутки ИМ, а далее, что не менее важно, всех больных с сахарным диабетом (даже тех, что до ИМ успешно корригировали уровень гликемии с помощью сахароснижающих таблетированных препаратов) переводим на дробное введение (4-кратное) малых доз инсулина. Такую инсулинотерапию желательно поддерживать в течение нескольких месяцев и после выписки из стационара.
Анализируя действие инсулина при ИМ, получены любопытные данные о том, что важную роль играет не снижение гликемии, а другие метаболические эффекты инсулина. Сам инсулин, кроме гипогликемического действия, имеет вазодилатирующий эффект, и это говорит в пользу его применения при ИМ у больных сахарным диабетом.
Сочетание инсулина с ацетилхолином, который вводится внутрикоронарно, согласно исследованиям, выраженно улучшает коронарный кровоток. Кроме «открытия» коронарной артерии, не следует забывать и о группе комплементарных препаратов – ингибиторах АПФ. Но клиницисты привыкли считать, что действие этих препаратов сказывается через довольно длительное время.
Субанализ в рамках исследования SMILE показал, что у больных инфарктом миокарда с сахарным диабетом ингибиторы АПФ (рассматривался препарат зофеноприл) по сравнению с плацебо способствовали снижению летальности уже в первые сутки, в то время как у больных без сахарного диабета подобного эффекта не наблюдалось.
Аналогичные данные получены по отношению к тяжелой сердечной недостаточности к 6 неделям лечения. При раннем (с первых часов Q-ИМ) применении ингибитора АПФ у больного ИМ всегда следует начинать с малых доз, поскольку велик риск гипотензии, усугубляющей гипоперфузию, которая может спровоцировать расширение зоны инфаркта миокарда (исследование CONSENSUS II, K. Swedberg, 1997). Некоторые новые препараты способны свести этот риск до минимума.
В одном из последних исследований сравнивали препараты каптоприл и периндоприл. Периндоприл не оказывал такого выраженного снижения артериального давления, чреватого риском усугубления гипоперфузии миокарда, как привычный препарат каптоприл, что говорит о большей безопасности применения периндоприла.
Внимание!В крупных многоцентровых контролируемых плацебо исследованиях снижение летальности после ИМ доказано для таких ингибиторов АПФ: каптоприл, эналаприл, рамиприл, зофеноприл, трандолаприл, лизиноприл. Важное значение в лечении больных ИМ с сахарным диабетом имеют β-адреноблокаторы.
Вызываемое ими снижение летальности у больных с сахарным диабетом в относительных величинах не меньше, чем у больных без сахарного диабета, но абсолютное количество спасенных жизней больше. Кардиоселективный β-блокатор, метопролол, у таких больных хорошо переносился и не вызывал дополнительных побочных эффектов.
Безусловно, на все β-блокаторы не распространяется эффект класса, и пользоваться следует только препаратами, доказавшими свою эффективность в контролированных клинических исследованиях (для больных ИМ такими препаратами являются метопролол, тимолол, пропранолол и, согласно недавнему исследованию CAPRICORN, карведилол).
В целом, использование современных методов лечения с доказанной эффективностью открывает возможности для улучшения исходов инфаркта миокарда, даже у больных с сопутствующим сахарным диабетом.
Почти у 50% больных с сахарным диабетом развивается инфаркт миокарда. У людей с диабетом инфаркт и инсульт развиваются в более раннем возрасте, нежели у людей не страдающих диабетом. Как известно сам по себе инфаркт является сложным и опасным для жизни состоянием, но у больных сахарным диабетом инфаркт миокарда протекает особенно. Инфаркт миокарда у людей с диабетом возникает в 2 раза чаще, чем у людей без диабета.
Высокие цифры глюкозы в крови провоцируют отложение холестерина в стенке сосудов, что ведет к сужению его просвета, нарушению кровотока и развитию атеросклероза, а атеросклероз в свою очередь является основной причиной ишемической болезни сердца (стенокардия, инфаркт миокарда, нарушение ритма сердца, сердечная недостаточность).
Инфаркт на фоне диабета протекает тяжелее, потому как при диабете нарушается состав крови (она становится более вязкой и густой), это способствует образованию кровяных сгустков (тромбов), которые перекрывают просвет сосудов сердца, препятствуют нормальному кровотоку, ухудшают процесс заживления сердечной мышцы, часто приводят к разрыву миокарда и смерти пациента.
При этом страдает миокард — мышца, которая выполняет основную насосную функцию сердца и перекачивает кровь. При повреждении миокарда сердце перестает полноценно перекачивать кровь, оно увеличивается в размерах и приводит к развитию хронической сердечной недостаточности.
У диабетиков чаще, чем у людей без диабета повышается артериальное давление на фоне инфаркта миокарда, что ведет к развитию осложнений инфаркта (формированию аневризмы аорты) и мешает нормальному заживлению сердечной мышцы, а именно образованию постинфарктного рубца. Следовательно если процесс заживления нарушается, возрастает риск разрыва сердечной мышцы и наступления внезапной смерти больного.
На фоне диабета повышается риск развития повторных инфарктов с разрывом миокарда. В процессе лечения инфаркта у диабетиков плохо восстанавливается систолическая функция сердца, что ведет к развитию хронической сердечной недостаточности.
Совет!Снижаются метаболические процессы в миокарде (нарушается питание и обмен веществ в сердечной мышце). У диабетиков в 4 раза чаще не-Q инфаркт миокарда (мелкоочаговый), может трансформироваться в Q инфаркт миокарда (крупноочаговый).
Чаще развивается постинфарктная стенокардия ( приступы загрудинной боли), при которой больной будет нуждаться в проведении коронарографии с последующей ангиопластикой (стентирование или шунтирование сосудов сердца).
Хочу обратить Ваше внимание на один важный момент. Самой «подлой» особенностью развития инфаркта миокарда у диабетиков, является безболевая форма инфаркта за счет снижения чувствительности тканей сердца к повреждению, которые происходят при инфаркте.
С одной стороны диабетики могут не чувствовать сильной жгучей и пекущей боли в груди, которая характерна для инфаркта, что значительно облегчает им страдания и не так пугает. Но с другой стороны они могут вообще не знать, что у них инфаркт и продолжать жить с ним дальше, пока не разовьются осложнения, вплоть до остановки сердца.
Некоторые диабетики, которые находятся в инфарктном отделении не чувствуя боли, полностью отрицают у себя болезнь и спешат выписаться домой — это неправильно и опасно! Потому как при инфаркте сахара могут «подпрыгнуть» до небес и тогда прощай компенсация диабета, а сердце будет «трещать по швам».
Уровни гликемии для больных сахарным диабетом переносящие инфаркт миокарда:
- 5,0-7,8 ммоль/л При нестабильности состояния (первые дни инфаркта) допускается до 10 ммоль/л На фоне терапии инфаркта нужно избегать уровня глюкозы ниже 4-5 ммоль/л
Показания к введению инсулина у больных сахарным диабетом на фоне инфаркта миокарда:
- Сахарный диабет 1 типа (инсулинзависимый) При поступлении в стационар уровень глюкозы выше 10 ммоль/л Прием высоких доз стероидных препаратов Тяжелое, критическое состояние Кардиогенный шок Выраженная постинфарктная стенокардия Застойная сердечная недостаточность Серьезные нарушения сердечного ритма Гипотония Нарушение сознания Предоперационный период, за несколько часов до реваскуляризации (восстановления проходимости) коронарных артерий
Если у Вас сахарный диабет и имеются один или несколько из ниже перечисленных признаков, Вы автоматически попадаете в группу риска сердечно сосудистых заболеваний и рискуете получить инфаркт в несколько раз больше, чем остальные люди страдающие диабетом.
Важно!Сам по себе диабет уже является фактором риска развития инфаркта миокарда. Если у одного из Ваших родственников был инфаркт миокарда (женщины до 55 лет, мужчины до 65 лет), Вы попадаете в группу риска по инфаркту миокарда.
Если окружность талии больше 101 см у мужчины и 89 см у женщины — это говорит о центральном типе ожирения, который способствует повышению уровня «плохого» холестерина и приводит к закупорке коронарных артерий. Повышение уровня «плохого» холестерина (ЛПНП) ведет к развитию заболеваний сердца.
Повышение уровня Триглицеридов (тоже липидов или жиров) в крови ведет к заболеваниям сердца. Низкий уровень «хорошего» холестерина (ЛПВП) повышает риск развития заболеваний сердца. Артериальная гипертензия или гипертония приводит к перенапряжению и повреждению сердца и сосудов давлением, повышает риск развития инфаркта и инсульта.
Курение. Повышает риск развития инфаркта в 2 раза. Отказ от сигарет диабетику необходим, потому как диабет и курение очень быстро изнашивают сосуды и развивается инфаркт.
Из всего сказанного выше можно сделать вывод, что ни какая болезнь не делает нас лучше, а сахарный диабет — это враг с которым нужно бороться всю жизнь и выигрыш в этой борьбе зависит на 90% от Вас самих.
- Поддерживайте уровень глюкозы в крови Следите за уровнем холестерина Контролируйте артериальное давление Питайтесь правильно, согласно диете при сахарном диабете Откажитесь от курения и алкоголя Придерживайтесь необходимого уровня физических нагрузок По необходимости или вовремя принимайте назначенные препараты Чаще посещайте кардиолога и эндокринолога
Инсулин при инфаркте миокарда и сахарном диабете. Значение глюкозо-инсулиновой смеси при диабете и инфаркте
Впоследствии всем больным, которым вводили глюкозо-инсулиновую смесь, назначали подкожно инсулин 4 раза в сутки по крайней мере в течение 3 мес с целью поддержания нормального уровня глюкозы в крови.
Внимание!Три раза в день перед едой вводили инсулин короткого действия, на ночь — инсулин пролонгированного действия (средней продолжительности). Пациентам, вошедшим в контрольную группу, назначали стандартное лечение.
Они не получали инсулин, если на то не было чётких клинических показаний. При выписке из больницы 266 больных (87 %) из группы, получавшей глюкозо-инсулиновую смесь с последующим подкожным введением инсулина, продолжали получать инсулин, тогда как только 135 больных (43 %) из контрольной группы получали инъекции инсулина (р
Эти рекомендации не случайно приведены столь подробно, так как ознакомившись с результатами данного исследования, многие врачи могут заинтересоваться использованием глюкозо-инсулиновой смеси для лечения больных сахарным диабетом, у которых развился инфаркт миокарда. В результате введения данной смеси (с последующим назначением инсулина подкожно) достоверно снизилась общая смертность в течение года и в среднем через 3,4 года наблюдения.
Через год от начала наблюдения общая смертность в группе больных, которым вводилась глюкозо-инсулиновая смесь с последующим назначением инсулина подкожно, снизилась на 30 % и составила 19 % (58 умерших) по сравнению с 26 % (82 умерших) в контрольной группе (р = 0,027).
За весь период наблюдения общая смертность в группе больных, которым вводили глюкозо-инсулиновою смесь с «следующим назначением инсулина подкожно, снизилась на 28 % (11 % — в абсолютном выражении: 44 % — 33 % = 11 %) и составила соответственно 33 % (102 умерших) по сравнению с 44 % (138 умерших) в контрольной группе (р = 0,011).
Эти положительные сдвиги были особенно выражены у больных, отнесённых к благополучной группе (с низким риском неблагоприятного течения заболевания), которые до развития инфаркта не получали инсулин.
Совет!В “неблагополучную” группу высокого риска вошли больные, у которых отмечали минимум два из перечисленное ниже признаков: возраст старше 70 лет, перенесенный в прошлом инфаркт миокарда, сердечная недостаточность в анамнезе, приём дигоксина перед поступлением в больницу и включением в исследование.
Среди больных благополучной группы которые до развития инфаркта миокарда не получали инсулин, больничная смертность снизилась (на фоне введения глюкозо-инсулиновой смеси с последующим назначением инсулина подкожно) на 58 % и составила 5 % по сравнению с 12 % среди пациентов из “благополучной” группы, не получавших такого лечения.
Через 3 мес кюлюдения общая смертность снизилась на 52 % и составила соответственно по группам 6,5 и 13,5 % (р = 0,046). Через год наблюдения общая смертность снизилась на те же 52% и составила соответственно по группам 8,6 и 18 % (р = 0,020).
За весь период наблюдения общая смертность в группе больных, которым вводили глюкозо-инсулиновую смесь с последующим назначением инсулина подкожно, снизилась на 51 % (15 % — в абсолютном выражении) и составила соответственно 18 % (25 умерших) по сравнению с 33 % (44 умерших) в контрольной группе (р = 0,004).
Виновато ли в таких благоприятных сдвигах относительно непродолжительное введение глюкозо-инсулиновой смеси в остром периоде инфаркта миокарда и/или последующее хроническое введение инсулина (возможно, также повлекшее за собой усиленное внимание к этим больным), сказать сложно. Общий результат впечатляет. Дальнейшее изучение этого вопроса имеет большое клиническое значение.
В предрасположении к развитию инфаркта миокарда у больных диабетом, несомненно, большую роль играет состояние свертывающей и антисвертывающей системы крови. Существенное значение в процессе свертывания имеют также и функциональные свойства тромбоцитов.
Изучая адгезивность тромбоцитов, Moolten с сотрудниками (1963) нашел значительное нарастание адгезивности пластинок у больных диабетом после приема жирной пиши. Усиление адгезивности было значительно более выражено у больных диабетом, чем у недиабетиков, страдающих атеросклерозом, что, по-видимому, связано с глубокими нарушениями обменных процессов.
Важно!Имеются указания также и на изменения состояния антисвертывающей системы крови у больных диабетом. Fearkley с сотрудниками (1963) обследовал состояние фибринолитической системы крови у 100 больных диабетом и обнаружил у большинства из них низкую фибринолитическую активность. Установить связь низкой фибринолитической активности с тяжестью диабета им не удалось.
Гораздо чаще у больных, страдавших диабетом, наблюдался фиброз и фиброэластоз интимы, что отчасти можно было объяснить сопутствующей гипертонической болезнью, однако эти изменения у больных диабетом развиваются в более раннем возрасте.
Сопутствующая гипертоническая болезнь наблюдается у больных диабетом гораздо чаще, чем у других лиц. Так, White (1956), обследовав большую группу (1072 чел.) молодых больных диабетом, нашел, что гипертоническая болезнь наблюдалась у них в 40% случаев, а у больных диабетом в старческом возрасте (старше 60 лет), по наблюдениям Lewis и Simmons (1958), гипертоническая болезнь наблюдалась у мужчин в 59,3% случаев, а у женщин — в в 82,6%, тогда как у группы больных атеросклерозом без диабета процент сочетания с гипертонической болезнью был ниже (49% у мужчин и 77% у женщин).
Результатом вовлечения в атеросклеротический процесс коронарных артерий при диабете является часто наблюдаемое при этом заболевании поражение миокарда не только в виде инфаркта миокарда и кардиосклероза, но также и в виде дистрофии миокарда.
Миокардиодистрофия развивается при диабете не только вследствие нарушения коронарного кровообращения и недостаточного снабжения кислородом сердечной мышцы, но также и в результате общих нарушений обменных процессов. При диабете сердечной мышцей, так же, как и всеми другими органами и тканями, недостаточно и неполноценно утилизируются углеводы, белки и жиры вследствие недостатка инсулина.
Многие авторы склонны связывать нарушения биохимических процессов в миокарде, приводящие к его дистрофии, с колебаниями уровня сахара в крови. Отчасти нарушения обменных процессов, в частности углеводного, связаны со снижением проницаемости клеточных мембран (В. Г. Вогралик, Е. П. Камышова, Г. С. Айзен, З. М. Пароханян, 1963).
У больных диабетом в пожилом возрасте изменения миокарда обычно расцениваются как проявления коронарной недостаточности, тогда как у молодых больных диабетом, у которых еще нет клинических симптомов атеросклероза коронарных артерий или гипертонической болезни, изменения в сердечной мышце скорее трактуются как дистрофические. Хотя и у молодых больных диабетом нередко описывают очаговые нарушения коронарного кровообращения (Е. А. Васюкова и ряд других).
У лиц в возрасте 16—40 лет И. Н. Кошицкому удалось выявить нарушения коронарного кровообращения в 32% случаев. Однако, помимо типичных проявлений нарушения коронарного кровообращения, в ряде случаев у молодых больных, страдающих сахарным диабетом, описывают изменения, не типичные для коронарной недостаточности, в частности изменения со стороны правого желудочка.
Так, сотрудники В. Г. Вогралика, обследовав электро- и векторкардиографически 120 больных диабетом, обнаружили признаки гипертрофии правого желудочка, изменения реполяризации и уменьшение петли Т.
Внимание!На мышечные изменения преимущественно в правом желудочке указывают также и баллистокардиографические данные. О дистрофическом характере этих изменений свидетельствуют их лабильность и нормализация этих показателей в периоде компенсации диабета при эффективном лечении.
Выявление признаков дистрофии миокарда представляет большие затруднения, так как начальные изменения не дают типичных симптомов и могут быть выявлены только при специальном обследовании больных.
Для суждения о сократительной способности миокарда у больных диабетом аспирант нашей клиники А. А. Машин использовал метод полиграфии (синхронную запись, ЭКГ, ФКГ и сфигмограммы).
Острый коронарный синдром (ОКС) – любая группа клинических признаков или симптомов, позволяющая подозревать острый инфаркт миокарда (ОИМ) или нестабильную стенокардию (НС).
- Острый инфаркт миокарда Инфаркт миокарда с подъемом сегмента ST (ИМП ST) Инфаркт миокарда без подъема сегмента ST (ИМБП ST) Инфаркт миокарда, диагностированный по изменениям ферментов, по биомаркерам, по поздним ЭКГ-признакам Нестабильная стенокардия (НС)
Повышение и/или последующее снижение уровня биохимических маркеров некроза миокарда в крови (предпочтительно сердечных тропонинов), если их концентрация как минимум в одной пробе крови превышает верхнюю границу нормы, принятую в данной лаборатории*, и имеется как минимум одно из следующих свидетельств ишемии миокарда:
- клиническая картина ишемии миокарда; изменения ЭКГ, указывающие на появление ишемии миокарда (возникновение смещений 5Т-Т, блокады ЛНПГ); появление патологических зубцов Q на ЭКГ; появление признаков потери жизнеспособного миокарда или нарушений локальной сократимости при использовании методик, позволяющих визуализировать сердце.
Непредвиденная ВСС, включая остановку сердца, часто на фоне симптомов, позволяющих заподозрить ишемию миокарда, у больных с предположительно остро возникшим подъемом сегмента SТ, остро возникшей блокадой ЛНПГ, или признаками свежего тромба в КА при КАГ и/или патологоанатомическом исследовании. При этом смерть наступила до появления возможности забора образцов крови или раньше, чем отмечается повышение биохимических маркеров некроза в крови.
При ТБА у больных с исходно нормальным уровнем биохимических маркеров некроза миокарда в крови их повышение более 99-го перцентиля ВГН свидетельствует о развитии некроза миокарда, обусловленного этим вмешательством.
По соглашению, увеличение содержания биохимических маркеров некроза миокарда в крови, превышающее в 3 раза этот уровень, должно трактоваться как бесспорный ИМ в результате ТБА. Вариант: ИМ вследствие документированного тромбоза стента.
- частота встречаемости артериальной гипертензии выше (хотя есть работы, в которых указывается, что клинически значимая артериальная гипертензия не отягощает течение инфаркта миокарда); выше частота ранее перенесенного ИМ; значительно больше частота разрывов миокарда (это значительная проблема, потому что по данным нашей клиники удельный вес разрывов миокарда К концу лечения у больных без сахарного диабета наблюдалась положительная динамика ключевых показателей систолической функции (достоверно снизились конечный диастолический объем и конечный систолический объем, возросли фракция выброса и минутный объем сердца), в то время как у больных диабетом эти показатели не изменились. Для больных ИМ без зубца Q сахарный диабет также является важным отягощающим фактором. Трансформация этой патологии сердца в Q-ИМ у больных диабетом наблюдается в 4 раза чаще. Рефрактерная нестабильная стенокардия, при которой больные нуждаются в коронарографии и ангиопластике, наблюдается у 30% больных сахарным диабетом. У диабетиков более выражены нарушения нейрогуморальной активации (активирована симпато-адреналовая система), дисфункция эндотелия, имеются выраженные гемокоагуляционные нарушения. Отдельного внимания заслуживают метаболические нарушения при сахарном диабете.
По результатам клинических исследо-ваний для большинства больных являются следующие показатели:
- 5,0 – 7,8 ммоль/л Допустимо периодическое повышение гликемии до 10 иммоль/л Необходимо избегать гликемии ниже 4-5 ммоль/л
- СД 1-го типа, Гипергликемия при поступлении стойко выше 10 ммоль/л, Терапия высокими дозами стероидов, Парентеральное питание, Общее тяжелое /критическое состояние Кардиогенный шок, выраженная застойная сердечная, тяжелая постинфарктная стенокардия Артериальная гипотония Тяжелые нарушения сердечного ритма Любая степень нарушения сознания Периоперационный период, в том числе предстоящая в ближайшие часы хирургическая реваскуляризация коронарных артерий
Наиболее оптимальным методом быстрого и управляемого достижения компенсации углеводного обмена является непрерывная внутривенная инфузия инсулина (НВИИ) короткого действия, при необходимости — с инфузией глюкозы (5%, 10%, и зависимости от уровня гликемии и объема вводимой жидкости).
Для обеспечения безопасного и эффективного управления гликемией методика НВИИ и глюкозы проводится через раздельные инфузионные системы, по стандартному протоколу, обученным персоналом НВИИ (и глюкозы) проводится на фоне ежечасного определения гликемии (после стабилизации состояния — каждые 2 часа).
Больные СД с ОКС, без нарушения сознания и других перечисленных выше осложнений, способные самостоятельно принимать пищу, могут находиться на п/к интенсифициро-ванной инсулинотерапии, при условии, если она позволяет поддерживать целевой диапазон гликемии и избегать гипогликемии.
Вольные СД с ОКС с низким риском смерти/ИМ, у которых клинические и инструментально-лабораторные признаки ОКС ликвидируются на этапе поступления в клинику, могут находиться на терапии ПСМ или глинидами, при условии, если она позволяет поддерживать целевой диапазон гликемии и избегать гипогликемии.
Метформин противопоказан любым больным СД с ОКС из-за невозможности оперативного управления гликемией, риска развития лактат-ацидоза при развитии тканевой гипоксии и неизученного влияния на ранние и отдаленные клинические исходы ОКС. Применение тиазолидиндионов при ОКС строго противопоказано.
Блокаторы адренорецепторов при ИМпSТ
источник
