Вопросы, которые чаще всего слышит врач: что такое актиномикоз, каковы симптомы болезни, насколько опасно заболевание, как его лечить и что делать, чтобы ребёнок им не заразился?
Хроническое заболевание актиномикоз возникает в организме ребенка после попадания в него возбудителя – лучистого грибка. Средой обитания возбудителя этой болезни считаются в основном растения, относящиеся к семейству злаковых. Живучие, активно размножающиеся грибки долго сохраняются на поверхности сена или соломы. Патогенные свойства грибок проявляет в благоприятных для него условиях, а именно в условиях воспаления или травмы. Способствует болезни и снижение иммунитета. Статистика утверждает, что в 15 % случаев встречается актиномикоз легких, 20 % – кишечника и в 50 % поражаются лицо и шея.
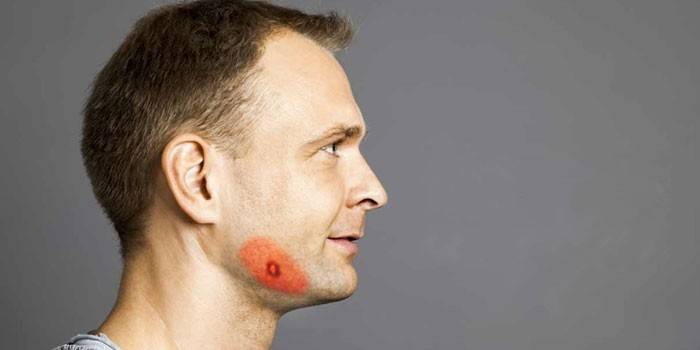
Место, пораженное актиномикозом, изменяется по внешнему виду – кожа становится темно-фиолетового или сине-багрового цвета. Это говорит об образовании инфильтрата – он деревянистый, плотный на ощупь. В очагах размягчения появляются гнойные свищи; гной, который из них выходит – светло-желтого цвета.
В мягких тканях лица процесс бывает трех видов: кожный, подкожный и подкожно-мышечный. У детей при актиномикозе мягких тканей типичной клинической картиной считается специфическая актиномикотическая гранулёма, которая при этом развивается.
Костный актиномикоз у детей сложно диагностируется, что объясняется особенностями протекания и реакцией растущего организма. Аактиномикоз бывает первичным или вторичным – форма заболевания зависит от того, куда и когда конкретно попала инфекция.
В первом случае воротами для инфекции служат нездоровые зубы – это кариес, патология десен с образованием карманов. Вторичный актиномикоз наступает как продолжение процесса, начавшегося в мягких тканях.
Первичный актиномикоз костей челюсти у детей – явление довольно-таки частое. Считается, что 30 % хронических остеомилитов, которыми страдают дети, – результат этой болезни. Воротами для попадания лучистого грибка в кость служат зубы, пораженные кариесом. После воспаления челюсти начинает развиваться первичное хроническое продуктивное воспаление.
Костное вещество в основном имеет периостальный путь построения, костные структуры расположены при этом иррегулярно. Когда пластические процессы начинают протекать активно, кость реагирует резким увеличением объема.
Кости ребенка в большинстве случаев слабо подвержены некробиотическому (разрушительному) процессу, но заболевание, особенно при активном течении, может достаточно сильно его усилить – этому сопутствует скопление гнойного экссудата. В результате воспаления происходит рассасывание кости, в ней образуются полости и свищи.
Характерно то, что в большинстве случаев расплавлению губчатого вещества не сопутствует образование свищей, оно заключается только в перестройке самого костного вещества. Если процесс носит первичный характер, то секвестров (омертвений участка кости) у детей не наблюдается.
Костный актиномикоз делят на несколько форм. В одном случае происходят выраженные гиперпластические изменения, а в другом идет преобладание некротических процессов, протекающих как костный абсцесс.
У детей в период, когда идет активная перестройка организма и формирование скелета, для костного актиномикоза характерны гиперпаластические формы. Однако микроскопическое диагностирование костного актиномикоза в первичной стадии усложнено – в картине хронического воспаления нет специфических признаков, элементов лучистого грибка также в кости не обнаруживают.
Для того чтобы не заразиться этой неприятной болезнью, в первую очередь нужно следить за состоянием зубов ребёнка и при первом же подозрении на кариес обращаться к детскому стоматологу.
Если всё же признаки заболевания появились, но лечение актиномикоза у ребенка начато вовремя, то новообразования рассасываются и костные структуры восстанавливаются.
Лечение проводят курсами, с перерывами в один-два месяца, терапия носит комплексный характер. После полного выздоровления с профилактической целью рекомендуется провести еще курс актинолизита – 10 и более инъекций.
источник
Если на коже появляются патогенные новообразования, требуется своевременно обратиться к дерматологу, пройти полное обследование. Большая часть заболеваний носит инфекционный характер, склонны к хроническому течению, систематическим рецидивам. Например, лучистые грибы провоцируют возникновение на верхнем слое эпидермиса абсцессов, инфильтратов, свищей и гранулем, которые характеризуют заболевание под названием актиномикоз кожи. При своевременном консервативном лечении можно обеспечить полное выздоровление пациента.
Это инфекционное заболевание спровоцировано лучистыми грибами – актиномицетами (Actinomyces). Патологическому процессу одинаково подвержены люди и животные. Лучисто-грибковая болезнь склонна к хроническому течению, отличается вялотекущей симптоматикой. Сначала патологический процесс распространяется на поверхность кожных покровов, затем поражает ткани внутренних органов, систем.
Опасность заключается в формировании свищевого канала, часто соединяющего две отдаленные точки на теле и более. Чаще в патологический процесс вовлечены такие чувствительные кожные зоны, как шея, челюстно-лицевая область. В группу риска попадают взрослые мужчины, которые проживают в больших городах. Шейно-челюстно-лицевая болезнь успешно лечится в условиях стационара, самолечение полностью исключено.
Основной возбудитель актиномикоза – Actinomyces (актиномицеты), вернее нескольких его разновидностей – Actinomycesalbus, A. bovis, A. candidus, Actinomyces israelii, violaceus. Возможные пути инфицирования – эндогенный и экзогенный. В первом случае речь идет об активации актиномицетов – обитателей слизистой оболочки, легких и кожных покровов с развитием первичного очага поражения типа инфекционной гранулемы. Провоцирующие факторы таковы:
- прогрессирующая глистная инвазия;
- иммунодепрессивное состояние организма;
- повреждение кожных покровов, слизистой оболочки;
- поражение органов ЦНС, сосудов;
- неправильное питание.
Врачи не исключают экзогенный путь передачи патогенных грибов, например, часть их них передается с воздухом или пыльцой растений, обитает в почве. Например, патогенный микроб проникает в организм человека, животного вместе с зараженными злаками, другими продуктами питания, через открытые раны на кожных покровах при термическом или механическом повреждении. Провоцирующие актиномикоз факторы таковы:
- травмы костей и мягких тканей;
- снижение местного иммунитета;
- длительное воздействие стрессов.
Потенциальные осложнения зависят от локализации очага патологии, могут спровоцировать летальный исход заболевания. При отсутствии своевременной терапии воспалительный процесс, сопровождаемый формированием свищей и абсцессов, вызывает такие серьезные последствия для здоровья пациента:
- распространение патологического процесса в мозг и органы грудной полости;
- формирование метастазов в легких;
- интоксикация организма аллергенами, токсинами;
- генерализация антимикозного процесса;
- сенсибилизация к актиномицетам и присоединение гноеродной флоры;
- амилоидоз внутренних органов;
- летальный исход заболевания.
Симптоматика полностью зависит от локализации очага патологии и формы заболевания. Врачи предлагают такую классификацию:
- Абдоминальная форма. Имеет место обширное поражение органов таза, тканей брюшной полости.
- Кожная. Происходит патологическое уплотнение подкожной клетчатки, гиперемия эпидермиса.
- Шейно-челюстно-лицевая. Мышечная форма поражает межмышечную клетчатку, кожная локализуются в подкожной клетчатке.
- Актиномикоз суставов, костей. Развиваются и стремительно нарастают выраженные признаки остеомиелита, образованные инфильтраты провоцируют формирование свищей.
- Торакальная форма. Основной симптом – кашель с кровью. Дополнительно развиваются жгучие боли, образуются свищи.
- Актиномикоз ЦНС. На теле формируются одиночные или пространственные абсцессы пониженной плотности, которым свойственна неправильная форма.
- Мочеполовая форма заболевания. Это присоединение вторичной инфекции к абдоминальному актиномикозу.
- Поражение стоп. Патологический процесс начинается с подошвы, новообразования имеют уплотненную структуру.
Очень важно обнаружить заболевание на ранней стадии, поскольку осложненные формы инфекционного процесса сложно поддаются консервативному лечению. Помимо визуального осмотра новообразований на коже и сбора данных анамнеза, врачи рекомендуют:
- выполнить мазок содержимого свищей;
- чрескожная пункция пораженного органа;
- микроскопическое исследование патогенной микрофлоры;
- РИФ (реакция иммунофлуоресценции) с использованием специфических антигенов для определения разновидности патогенных грибов;
- посев биопсийного материала, гноя на среду Сабура.
Подход к проблеме со здоровьем комплексный. Основная цель лечения – истребить патогенную флору, восстановить травмированные ткани, избавиться от неприятной симптоматики и внутреннего дискомфорта. Последовательность действий такова:
- подкожные, внутримышечные инъекции для введения актинолизата;
- антибактериальная терапия с участием бензилпенициллинов, тетрациклинов;
- обязательно иммунотерапия;
- дезинтоксикационная терапия.
Консервативное лечение предусматривает несколько последовательных этапов. Врачи рекомендуют действовать так с указанием определенных медицинских препаратов:
- На первом этапе необходимо сочетать антибиотики с актинолизатом. Дважды в неделю требуется вводить внутримышечно по 3 мл лекарства. Курс – 20-25 инъекций. После окончания лечения повторить можно только через 1-1,5 месяца. После окончания курса проводится противорецидивная терапия продолжительностью 4-6 недель.
- На втором этапе положено использование сульфаниламидов дозировкой до 100 мг. Разрешено использовать такие комбинированные препараты, как Гросептол, Бактрим, Берлоцид. Допустимая дозировка Сульфадимезина составляет 4-6 г за сутки курсом 2-5 недель. После врачи рекомендуют физиотерапевтическое лечение в стационаре.
- Третий этап лечения предусматривает использование йодистых препаратов. Например, разрешено принимать внутрь раствор йодида калия в каплях, при поражении легких – путем выполнения домашних ингаляций. Дополнительно врач назначает биостимуляторы, иммунокорректоры, индукторы интерферона.
- В осложненных клинических картинах положено проведение гемотрансфузии по 200 мл единожды в неделю. Кроме того, врачи не исключают хирургическое вмешательство строго по медицинским показаниям с дальнейшим реабилитационным периодом.
Врачи оговаривают период заболевания от 1 до 3 лет. При отсутствии адекватно подобранного лечения не исключены деструктивные изменения травмированных тканей кожных покровов, слизистых оболочек внутренних органов, систем. Если пациенту удалось благополучно вылечиться, на протяжении 2 последующих лет он находится на диспансерном учете у дерматолога. Это очень важно, чтобы исключить обострение повторного рецидива.
На начальном этапе методы народного лечения не менее эффективны, чем мази и таблетки. По мере течения патологического процесса клиническая картина усугубляется, поэтому предложенные рецепты выступают в качестве вспомогательной терапии. Вот о каких народных средствах идет речь:
- Измельчить чеснок до состояния кашицы, поместить в емкость и добавить медицинского спирта в соотношении 1:1. Накрыть крышкой и настаивать в темном месте на протяжении 3 дней. Далее спиртовой настойкой смазывать пораженные зоны утром и вечером, продолжать процедуры на протяжении 5-7 дней.
- Измельчить лук до состояния кашицы, а после отжать из него сок через несколько слоев марли. Смазывать свищи и инфильтраты свежеприготовленным составом, поскольку при хранении луковый концентрат теряет большую часть своих полезных свойств. Курс терапии – 5-7 дней. Главное – исключить ожоги, убедиться в отсутствии аллергической реакции на лук.
- Необходимо 50 г высушенных цветков календулы залить 500 мл медицинского спирта и настоять 10 дней в темном месте. Спиртовая настойка предназначена для приема внутрь в такой дозировке: 40 капель состава требуется растворить в половине стакана молока, перемешать, выпивать по 4 раза за сутки на протяжении 2 недель. Дополнительно готовый состав разрешено использовать наружно, аккуратно втирая в очаги патологии.
- В равных пропорциях соединить высушенные травы хвоща, мелиссы, листа эвкалипта и бадана, березовых почек. Перемешать, к 2 ст. л. готового сбора добавить 4 т. л. травы зверобоя, листьев вахты. После 3 ст. л. травяного сбора залить 1 ст. кипятка, настоять два часа, процедить. Принимать по трети стакана трижды за сутки после еды. Курс лечения – до 3 месяцев.
Врачами предусмотрено терапевтическое лечение, как вспомогательная мера при комплексном подходе к проблеме со здоровьем. Физиотерапевтические процедуры дополняют прохождение курса антибиотиков и включает такие разновидности:
- электрофорез йода;
- электрофорез актинолизата;
- УФО эпидермиса в зоне поражения.
Если положительная динамика долгое время отсутствует, специалисты прибегают к радикальным методам лечения. Хирургические манипуляции, устраняющие актиномикоз, таковы:
- дренирование брюшной полости (при поражении органов брюшины);
- лобэктомия, дренирование плевральной полости (при поражении бронхолегочной системы).
источник
Актиномикоз — инфекционное заболевание, вызываемое лучистыми грибами (актиномицетами) и имеющее первично-хроническое течение с образованием плотных гранулем, свищей и абсцессов. Актиномикоз может поражать не только кожу, но и внутренние органы. Диагностика заболевания основана на обнаружении характерного мицелия грибов в отделяемом и выявлении роста специфических колоний при посеве на питательные среды. В лечении актиномикоза применяется введение актинолизата в сочетании с антибиотикотерапией, УФО кожи, электрофорезом йода. По показаниям производится вскрытие абсцессов, оперативное лечение свищей, дренирование брюшной и плевральной полости.
Актиномикоз — инфекционное заболевание, вызываемое лучистыми грибами (актиномицетами) и имеющее первично-хроническое течение с образованием плотных гранулем, свищей и абсцессов. Актиномикоз может поражать не только кожу, но и внутренние органы. Диагностика заболевания основана на обнаружении характерного мицелия грибов в отделяемом и выявлении роста специфических колоний при посеве на питательные среды.
Возбудители актиномикоза — грибы рода Actinomyces часто встречаются в природе. Они могут находиться на почве, растениях, сене или соломе. В организм человека актиномицеты проникают через поврежденную кожу, при вдыхании или с пищей. В большинстве случаев они не вызывают заболевания, а живут на слизистых глаз или ротовой полости в качестве сапрофитной флоры. Воспалительные процессы во рту, желудочно-кишечном тракте или органах дыхания могут привести к переходу актиномицетов в паразитическое состояние с развитием актиномикоза. Актиномикоз также встречается у сельскохозяйственных животных. Однако заражение человека от животных или больных актиномикозом людей не происходит.
Актиномикоз кожи может возникать первично при проникновении актиномицетов через ранки и другие повреждения на коже. Вторичное поражение кожи развивается изнутри, при переходе инфекции из подлежащих тканей (миндалины, зубы, лимфатические узлы, мышцы, молочная железа) и внутренних органов.
В зависимости от локализации патологического процесса при актиномикозе выделяют следующие формы:
- шейно-челюстно-лицевая;
- торакальная;
- абдоминальная;
- кожная;
- мочеполовая;
- актиномикоз суставов и костей;
- актиномикоз ЦНС;
- актиномикоз стопы (мицетома, мадурская стопа)
Длительность инкубационного периода при актиномикозе точно не известна. Заболевание характеризуется длительным и прогрессирующим течением и может продолжаться 10-20 лет. В начальном периоде у пациента сохраняется нормальное самочувствие, но при поражении внутренних органов состояние становиться тяжелым, возникает кахексия.
Актиномикоз кожи наиболее часто поражает подчелюстную, крестцовую область и ягодицы. Он характеризуется появлением в подкожной клетчатке уплотнений и синюшно-багровой окраской кожи над ними. Уплотнения имеют шаровидную форму и практически не вызывают болезненных ощущений. Вначале они очень плотные, затем размягчаются и вскрываются с образованием плохо заживающих свищей. В гнойном отделяемом свищей может быть примесь крови. Иногда в нем присутствуют желтые крупинки — друзы актиномицетов.
Актиномикоз кожи бывает 4 видов. При атероматозном варианте, который встречается в основном у детей, инфильтраты напоминают атеромы. Бугорково-пустулезный актиномикоз начинается с образования в коже бугорков, переходящих в глубокие пустулы, а затем и свищи. Для гуммозно-узловатого варианта характерно образование узлов хрящевой плотности. Язвенный актиномикоз, как правило, развивается у ослабленных пациентов. При нем стадия нагноения инфильтрата заканчивается некрозом тканей и образованием язвы.
Шейно-челюстно-лицевой актиномикоз распространен больше других и встречается в нескольких формах: с поражением межмышечной клетчатки (мышечная форма), подкожной клетчатки или кожи. Процесс может распространяться по лицу и шее, захватывая губы, язык, проникая в гортань, трахею и глазницу. При мышечной форме характерный инфильтрат наиболее часто образуется в области жевательных мышц, вызывая тризм и приводя к асимметрии лица.
Торакальный актиномикоз начинается с симптомов простуды: общая слабость, субфебрилитет, сухой кашель. Затем кашель становиться влажным, выделяется слизисто-гнойная мокрота, имеющая вкус меди и запах земли. Постепенно актиномикотический инфильтрат распространяется от центра на грудную стенку и выходит на кожу, образуя при этом свищи, идущие от бронхов. Такие свищи могут открываться не только на поверхности грудной клетки, но и в области поясницы и даже бедра.
Абдоминальный актиномикоз часто имитирует острую хирургическую патологию (кишечную непроходимость, аппендицит и т. п.). Он распространяется на кишечник, печень, почки, позвоночник и может дойти до передней стенки живота с образованием открывающихся на коже кишечных свищей. Актиномикоз прямой кишки протекает с клинической картиной парапроктита. Актиномикоз мочеполовых органов — редкое заболевание, которое чаще возникает вторично при переходе инфекции из брюшной полости.
Актиномикоз суставов и костей обычно возникает при распространении процесса из других органов. Поражение суставов не сопровождается значительным нарушением их функции, а актиномикоз костей протекает по типу остеомиелита. Распространение инфильтрата до поверхности кожи приводит к образованию свищей. Мицетома начинается с появления на подошве нескольких плотных «горошин», кожа над которыми постепенно приобретает буро-фиолетовую окраску. Количество уплотнений увеличивается, возникает отечность, изменяется форма стопы и образуются гнойные свищи. В процесс могут вовлекаться сухожилия, мышцы и кости стопы.
При развитии характерной клинической картины актиномикоза диагностика не вызывает затруднений. Однако важно поставить правильный диагноз еще в начальном периоде актиномикоза. Обнаружение актиномицетов в мокроте, мазках из зева или носа не имеет диагностической ценности, поскольку наблюдается и у здоровых людей. Поэтому для исследования берут отделяемое свищей или проводят чрезкожную пункцию пораженного органа. Обычная микроскопия исследуемого материала может выявить друзы актиномицетов, что позволяет быстро поставить предварительный диагноз актиномикоза. Последующее проведение реакции иммунофлуоресценции (РИФ) со специфическими антигенами направлено на определение вида актиномицетов.
Сложности составляют те случаи актиномикоза, при которых друз нет в исследуемом материале, что наблюдается в 75% заболевания. В таких случаях единственный надежный способ диагностики — это посев гноя или биопсийного материала на среду Сабура. Полное и достоверное исследование посева на актиномикоз может занять более 2-х недель. Но уже через 2-3 дня при микроскопии можно обнаружить характерные для актиномикоза колонии. При исследовании посева обязательно учитывается рост сопутствующей микрофлоры и ее чувствительность к антибиотикам.
Серологическая диагностика актиномикоза, к сожалению, не является достаточно специфичной. А методы ПЦР-исследований в отношении этого заболевания находятся пока в стадии разработки.
Лечение актиномикоза проводят внутримышечным и подкожным введением актинолизата. Совместно с этим проводится антибиотикотерапия, направленная на подавление сопутствующей флоры и предупреждение вторичного инфицирования. Как и любая хроническая инфекция актиномикоз требует дополнительной дезинтоксикационной и общеукрепляющей терапии.
К физиотерапевтическому лечению, которое используется при актиномикозе, относится УФО кожи в области поражения, местный электрофорез актинолизата и йода. При образовании абсцессов необходимо их вскрытие. Также может потребоваться хирургическое лечение свищей, дренирование плевральной полости или брюшной полости. В некоторых случаях при больших поражениях легких проводят лобэктомию.
При отсутствии специфического лечения актиномикоз внутренних органов может привести к летальному исходу. Наиболее легкой формой считается шейно-челюстно-лицевой актиномикоз. После выздоровления пациентов возможно развитие рецидивов.
Специфической профилактики актиномикоза нет. К неспецифической профилактике можно отнести соблюдение гигиены, предупреждение травмирования кожи, своевременное лечение зубов, воспалительных заболеваний ротовой полости, миндалин, органов дыхания и желудочно-кишечного тракта.
источник
Актиномикоз – инфекционное заболевание, возбудителем которого являются актиномицеты (лучистые грибы). Протекает в острой и хронической форме, проявляется как плотные гранулемы, свищи и абсцессы, поражает кожу и внутренние органы. Для диагностики используется посев на питательные среды, он позволяет обнаружить характерный мицелий в отделяемом и рост специфических колоний. Для лечения используются иммуностимуляторы и антибиотики, назначается облучение кожи ультрафиолетом и электрофорез. В тяжёлых случаях требуется хирургическое вмешательство – лечение свищей, вскрытие абсцессов, дренирование поражённых полостей.
Возбудители актиномикоза – лучистые грибы Actinomyces albus, Actinomyces bovis, Actinomyces israelu, Actinomyces violaceus. При наличии питательной среды они активно размножаются и образуют колонии различной формы с выступами, похожими на лучи. Этот вид патогенных микроорганизмов встречается не только у людей, но и у животных. Чаще всего – в виде желтоватых комочков (друз) диаметром 1-2 мм. При рассмотрении через микроскоп в центре комочков видны скопления нитей мицелия, по краям – вздутия в форме колб. Встречаются друзы без лучевидных выступов. Лучистые грибы погибают при воздействии бензилпенициллина, левомицетина, стрептомицина, тетрациклина, эритромицина. Инкубационный период может длиться от нескольких дней до нескольких лет. Поэтому длительное время самочувствие при актиномикозе не ухудшается, а болезнь никак не проявляется.
- Шейно-лицевая (челюстно-лицевая).
- Кожная.
- Костно-суставная.
- Торакальная.
- Абдоминальная.
- Мочеполовая.
- Нервная (актиномикоз ЦНС).
- Мицетома (мадурская стопа или актиномикоз стопы).
- Другие, более редкие формы.
Актиномикоз распространён повсеместно, им болеют люди и сельскохозяйственные животные. Возбудитель заболевания присутствует в окружающей среде, в микрофлоре человека – во рту, на миндалинах, слизистой ЖКТ. Существуют внутренние и внешние способы заражения. Как выглядят различные формы актиномикоза, можно увидеть на представленных ниже фото.
С момента попадания лучистых грибов в организм до появления первых симптомов может пройти несколько недель и даже лет. На начальном этапе образуются багровые или синюшные инфильтраты шаровидной формы (уплотнения, напоминающие атеромы). Они вызывают эстетический дискомфорт, но не ухудшают самочувствия. Через некоторые время уплотнения размягчаются, а потом вскрываются. Внутри инфильтратов образуются свищи, из них выделяется кровянистый гной. Иногда внутри свищей обнаруживаются крупинки жёлтого цвета – это и есть скопления болезнетворных грибов. Со временем развивается некроз, на месте свищей образуются язвы. К характерным симптомам можно отнести и кашель. Сначала он сухой, потом переходит во влажный с выделением мокроты, запах которой похож на запах земли. При переходе в хроническую форму уплотнения и свищи появляются на груди, пояснице и бёдрах. Если появились симптомы актиномикоза, нужно немедленно обратиться к врачу и получить квалифицированное лечение.
Название возбудителей болезни говорит о том, что они образуют колонии в виде скопления нитей с колбовидными отростками. При окрашивании гематоксилин-эозином скопления становятся синими, а лучи – розовыми. Благодаря этому под микроскопом колонии приобретают весьма необычный вид. Болезнетворные грибы (актиномицеты) присутствуют в нормальной микрофлоре человека, но в спокойном состоянии они не представляют опасности. Их можно обнаружить в ротовой полости, на зубном налёте при кариесе, на миндалинах, бронхах, в желудке, прямой кишке и анусе. В природе лучевидные грибы присутствуют в почве, воде, сухой траве. Поэтому заражение может иметь как экзогенный (размножение грибов на поверхности кожи), так и эндогенный характер – развитие болезни изнутри организма. Самое эффективное средство борьбы с лучистыми грибами – антибактериальные препараты. Во многих случаях источник инфицирования выявить невозможно. Иногда – это контакт с носителем актиномикоза, иногда – инфекция из окружающей среды.
- Контактный (бытовой).
- Воздушно-капельный.
- Аэрогенный (при вдыхании заражённой пыли).
- Попадание в организм с продуктами питания, водой.
При отсутствии благоприятных для актиномицетов условий некоторое время они остаются в состоянии покоя, (сапрофитное существование). При патогенном влиянии они активно размножаются, вызывают местное воспаление, происходит гематогенное или лимфогенное распространение инфекции по всему организму.
У мужчин актиномикоз диагностируется в два раза чаще, чем у женщин, в группу риска входят мужчины и женщины в возрасте от 21 года до 40 лет. Эффективность и результаты лечения зависят от иммунной системы, частота заболеваний увеличивается в холодное время года.
Согласно статистике актиномикоз у детей в 15% случаев поражает лёгкие, в 20% – кишечник, в 50% – лицо и шею. Поражённая область становится синюшной, плотной на ощупь. В очагах поражения возникают свищи с гноем светло-жёлтого цвета. В большинстве случаев это челюстно-лицевой или костный актиномикоз. Его разделяют на кожный, подкожный и кожно-мышечный, первичный и вторичный. Провоцирующий фактор при первичном – больные зубы, при вторичном – поражение мягких тканей. Типичной клинической картиной актиномикоза у детей считается актиномикотическая гранулема.
Что касается костной ткани, то у детей она устойчива к некротическому процессу. Однако при активном течении болезни накапливается большое количества гноя, что приводит к рассасыванию костей, образованию в них полостей и свищей. Костный актиномикоз имеет две формы. Для первой характерны ярко выраженные пластические изменения, для второй – незаметные на первый взгляд некротические процессы в костной ткани (костный абсцесс). На начальном этапе заболевание не имеет характерных признаков, поэтому выявить его очень сложно.
Чтобы снизить риск заболевания, нужно, в первую очередь, следить за состоянием зубов ребёнка. При своевременном диагностировании и лечении кожа и кости восстанавливаются. Чтобы излечить ребёнка, требуется длительная комплексная терапия с перерывами на 1-2 месяца.
Диагностировать заболевание может только врач. Имеют значение травмы, хронические инфекции, хирургические операции. На начальной стадии актиномикоз выявить сложно, поэтому подтвердить диагноз можно только при характерном поражении кожи. Для этого назначаются лабораторно-инструментальные исследования:
- Выделяется культура актиномицетов в гнойном содержимом свищей.
- Изучаются посевы на среду Сабуро.
- Проводится микроскопический анализ выращенных колоний.
Предварительный результат можно получить через 3 дня, окончательный – через 12 дней.
Помимо этого, может потребоваться выделение культуры актиномицетов. Макроскопически обнаруживают гранулемы, гнойные преобразования и распад тканей. Микроскопически выявляют распад клеток и некроз, фиброз и волокнистые структуры вокруг очагов поражения.
Различают 2 стадии актиномикоза – начальную (деструктивную) и вторичную (деструктивно-продуктивную). В первом случае наблюдается образование грануляционной ткани, склонность к нагноениям и распаду клеток, во втором – присоединение плазматических, лимфоидных, ксантомных, эпителиоидных клеток, коллагеновых волокон, друз.
- РИФ (реакция иммунофлуоресценции для определения видов актиномицетов).
- РСК с актинолизатом (реакция связывания комплемента).
- Рентген (при подозрении на поражение внутренних органов).
- УЗИ (при абдоминальной форме заболевания).
- Клинический анализ крови, анализ мочи, биохимический анализ крови (вспомогательные методы).
Лечение актиномикоза – комплекс мер, направленных на снятие симптомов и устранение причин. Максимальный эффект обеспечивает сочетание антибиотиков и иммунных препаратов. Схема лечения зависит от формы и степени заболевания.
- При шейно-лицевой (челюстно-лицевой) форме – феноксиметилпенициллин (по 2 г в сутки в течение 6 недель), тетрациклин (по 0,75 г 4 раза в сутки в течение 4 недель или по 3 г в сутки первые 10 дней, потом 0,5 г 4 раза в сутки ещё 3 недели), эритромицин (по 0,3 г 4 раза в сутки в течение 6 недель).
- При абдоминальной форме и актиномикозе лёгких – бензилпенициллин внутривенно (10000000 единиц в сутки и более в течение 1-1,5 месяцев), потом – феноксиметилпенициллин (2-5 г в сутки в течение 2-5 месяцев).
- При развитии вторичной стафилококковой инфекции – диклоксациллин или антибиотики тетрациклиновой группы, анаэробной – метронидазол.
- При нарушении работы иммунной системы – актинолизат подкожно или внутримышечно (3 мл 2 раза в неделю в течение 3 месяцев, на курс – не меньше 20 инъекций).
- При эмпиеме и абсцессе – хирургическое вмешательство (вскрытие, дренирование).
- При повреждении лёгочной ткани – лобэктомия.
Наиболее эффективные при лечении актиномикоза препараты – антибиотики тетрациклиновой группы, феноксиметилпенициллин и эритромицин. Устойчивых к ним актиномицетов на сегодняшний день нет.
Важно понимать, что средства народной медицины – это вспомогательная мера при медикаментозной терапии, но никак не отдельный способ избавиться от болезни. Основу лечения составляют антибиотики, повышают эффективность и закрепляют результат – рецепты народной медицины, однако применять их можно только после консультации с врачом.
- Репчатый лук. Очистите луковицу, перетрите в кашицу, отожмите. Смазывайте повреждённые участки кожи, используйте только свежевыжатый сок.
Чеснок. 6 зубчиков мелко нарезанного чеснока залейте 250 мл спирта или водки, оставьте на 2-3 дня в тёмном прохладном месте, потом храните в холодильнике в закрытом виде. - Смазывайте поражённые участки или накладывайте компрессы, разбавив дистиллированной водой в пропорции 1:2.
- Элеутерококк. Готовая настойка продаётся в аптеке. Принимайте 2 раза в сутки по 40 капель, это повысит иммунитет и ускорит процесс выздоровления.
- Эвкалипт. Смешайте по 2 ст. ложки берёзовых почек, листьев полевого хвоща и эвкалипта, залейте 500 мл кипятка. При желании добавьте мелиссу и зверобой, дайте настояться, процедите. Выпивайте по 60 мл каждый раз после еды.
Самой лёгкой формой заболевания считается челюстно-лицевой актиномикоз, однако даже его лечение не исключает развития рецидивов. При отсутствии лечения могут возникнуть опасные для здоровья и жизни осложнения. В том случае, если грибок поражает внутренние органы, несвоевременная терапия может привести к тяжёлым состояниям и летальному исходу. В целом прогноз на выздоровление благоприятный, чтобы избежать осложнений, нужно находиться под наблюдением врача, выполнять его рекомендации, принимать меры профилактики.
Профилактика актиномикоза не требует больших усилий, достаточно вести здоровый образ жизни, отказаться от вредных привычек, следить за здоровьем и выполнять простые правила. Чтобы не заболеть или ускорить выздоровление:
- Соблюдайте правила гигиены.
- Своевременно лечите зубы, ЖКТ.
- Как можно раньше уничтожайте всевозможные очаги инфекции, проводите санацию.
- Поддерживайте иммунитет, не допускайте переохлаждения и слишком частых простуд.
- Проходите профилактические медосмотры.
При бронхиальной астме, хронических энтероколитах, циррозе печени, болезни Крона и других сопутствующих хронических заболеваниях регулярно посещайте врача. Помните: если вовремя не диагностировать актиномикоз кожи и других органов, если не получить медицинскую помощь на начальной стадии, болезнь может привести к летальному исходу. Непоправимый вред здоровью нанесёт самолечение, а также использование средств
источник
Стоматология Учебник Трезубова / Раздел 14 Специфические воспалительные заболевания жевательно-речевого аппарата / 03 Актиномикоз
Актиномикоз — инфекционное воспалительное заболевание, возникающее в результате внедрения в организм актиномицетов и характеризующееся образованием специфических гранулем (актиномиком).
Инфекционный воспалительный процесс может возникать в различных органах и тканях, но чаще поражаются ткани лица и шеи.
В зависимости от локализации специфической гранулемы в тканях челюстно-лицевой области различают следующие формы актиномикоза (Т.Г.Робустова):
5) одонтогенную актиномикозную гранулему;
6) подкожно-межмышечную (глубокую);
7) актиномикоз лимфатических узлов;
8) актиномикоз надкостницы челюсти;
10) актиномикоз органов полости рта (языка, миндалин, слюнных желез, верхнечелюстного синуса).
Возбудителем актиномикоза наиболее часто является представитель семейства Actinomycetaceae — Actinomyces israelii. Актиномикоз также могут вызывать и другие представители рода Actinomyces, в частности, Actinomyces naeslundlii. В более редких случаях заболевание может вызвать представитель другого рода семейства Actinomycetaceae — Arachnia propionica.
В пораженных тканях возбудители актиномикоза образуют характерные морфологические структуры, называемые друзами. Возбудители актиномикоза являются факультативными анаэробами, грампозитивны, некислотоустойчивы.
Входными воротами актиномицетов являются зубы с погибшей пульпой, миндалины, патологические зубодесневые карманы, поврежденная слизистая оболочка полости рта, в том числе при затрудненном прорезывании зубов, кожа лица, иногда — среднее ухо и протоки слюнных желез. Внедрившись в миндалины, одонтогенные и другие очаги, они значительный период времени находятся в неактивном состоянии.
Распространение актиномицетов из очагов поражения происходит либо лимфогенным путем, имеющим преимущественное значение у детей, либо в процессе обострения гнойного воспаления, либо в результате медленного прорастания по межфас-циальной подкожно-жировой ткани.
Ведущим фактором развития актиномикоза является снижение общей и местной резистентности организма. Условием для внедрения актиномицетов является нарушение целостности органов и тканей жевательно-речевого аппарата: кожных покровов лица, слизистой оболочки полости рта, зубодесневого желобка, твердых тканей зуба. При проникновении возбудителя в организм в тканях происходит образование специфических актиномикотических гранулем.
Воспалительный процесс чаще развивается в рыхлой клетчатке и соединительнотканных прослойках мышц и органов жевательно-речевого аппарата. Распространение инфекции возможно контактным и лимфогенным, реже — гематогенным путями.
В детском возрасте актиномикоз встречается в десять раз реже, чем у взрослых. Толчком для возникновения актиномикоза у детей, в отличие от взрослых, являются острые инфекции, снижающие реактивность организма и создающие неспецифическую сенсибилизацию. Это детские инфекционные заболевания (корь, коклюш, скарлатина и др.), частые респираторные и аденовирусные заболевания, хронические одонтогенные процессы, тонзиллиты, ангины, аллергические реакции.
При попадании возбудителя в ткани вокруг него развивается гиперемия, стаз, усиленная миграция нейтрофилов, формируется гнойник. По периферии очага происходит пролиферация макрофагов, плазматических клеток, молодых соединительнотканных элементов, появляются ксантомные клетки, сосуды. Образуется актиномикотическая гранулема. По соседству с ней развиваются новые гранулемы, которые сливаются между собой. Актиномикотические инфильтраты окружены созревающими грануляциями и зрелой соединительной тканью.
Очаги актиномикоза плотны, на разрезе желто-зеленоватого цвета. В гное видны белые крупинки — друзы актиномицетов. Друзы состоят из многочисленных коротких палочковидных элементов гриба, прикрепленных одним концом к гомогенному центру, который представляет собой конгломерат из переплетающегося мицелия.
Воспалительный инфильтрат всегда направляется к свободной поверхности органов или тканей, где открывается свищами. В одних случаях преобладает разрушение ткани с образованием крупных гнойников (деструктивная форма), в других — разрастание соединительной ткани сочетается с деструктивными изменениями (деструктивно-пролиферативная форма).
Отличительной особенностью развития актиномикоза жевательно-речевого аппарата у детей является преимущественное поражение:
— лимфатических узлов, имеющих функционально-морфологическое несовершенство при высокой чувствительности к различным раздражителям;
— кости и надкостницы, имеющих слабую минерализацию, нежность структуры, обилие гаверсовых, фолькмановых каналов и костномозговых пространств и обладающих в связи с этим благоприятными условиями для развития этого специфического воспалительного процесса. Высокая частота первичных костных форм заболевания связана также с легкостью проникновения инфекции одонтогенным путем.
Клиническая картина актиномикоза зависит от состояния общей и местной резистентности организма, а также от локализации специфической гранулемы в тканях челюстно-лицевой области.
Инкубационный период актиномикоза составляет период от нескольких дней до трех недель, реже может достигать нескольких месяцев. Актиномикоз может протекать как острый или хронический с обострениями воспалительный процесс.
При кожной форме актиномикоза больные отмечают умеренную боль и уплотнение в ограниченном участке кожи щеки, поднижнечелюстной области или шеи. Актиномикоз кожи чаще протекает без повышения температуры тела. При осмотре определяется воспалительная инфильтрация кожи, пальпаторно выявляется один или несколько очагов, прорастающих наружу. Кожа над инфильтратом истончается, приобретает синюшно-бордовую окраску. На коже лица и шеи могут локализоваться пустулы, с серозной или гнойной жидкостью, и бугорки, содержащие грануляционную ткань.
Подкожная форма актиномикоза характеризуется длительным и спокойным течением. Патологический очаг развивается в подкожножировой клетчатке и локализуется чаще в щёчной, реже — в надчелюстной и поднижнечелюстной областях. Процесс может возникать на фоне предшествовавших абсцесса или флегмоны, либо быть следствием распространения инфекции при кожной форме актиномикоза. Чаще входными воротами для специфической инфекции служат одонтогенные очаги. Иногда эта форма актиномикоза развивается при поражении специфической инфекцией щёчных и надчелюстных лимфатических узлов — при наличии их распада и вовлечении в процессе соседних тканей. Больные жалуются на боль и припухлость в щечной или других областях: околоушно-жевательной, позади-челюстной, поднижнечелюстной.
Эту форму отличает спокойное и длительное течение, протекающее при нормальной или субфебрильной температуре тела. Заболевание начинается с появления отграниченного плотного инфильтрата округлой формы. При пальпации определяется инфильтрат округлой формы, плотный и безболезненный. Далее возможно развитие нескольких вариантов клинической картины.
Иногда процесс обостряется и формируется абсцесс, при вскрытии которого отделяемое обильное, а стенки полости выстланы грануляциями. Очаг может полностью рассосаться, а может периодически обостряться с распространением процесса на соседние участки подкожной клетчатки.
В других случаях патологический очаг имеет тенденцию к пролиферативным изменением и распространяется на кожу и соседние ткани с редкими и незначительными обострениями. Кожа при этом истончается, становится синеватого или бурого цвета. При пальпации по всей поверхности очага отмечается флюктуация, но при вскрытии отделяемого нет, а выбухают вялые грануляции.
У отдельных пациентов подкожная форма актиномикоза сначала характеризуется образованием абсцесса, а затем процесс принимает хроническое течение с разрастанием грануляций в патологическом очаге и прорастанием к коже, где происходит его вскрытие наружу с образованием свищевых ходов и выбуханием вялых грануляций.
В период распада специфической гранулемы воспалительный инфильтрат спаивается с подлежащими тканями, в центре очага появляется участок размягчения. Кожа над инфильтратом приобретает красный цвет. Гнойное расплавление воспалительного инфильтрата может сопровождаться повышением температуры тела до субфебрильной.
Слизистая форма актиномикоза характеризуется длительным, спокойным течением, не сопровождаемым повышением температуры тела. Боль в очаге воспаления незначительна. При осмотре определяется поверхностно расположенный инфильтрат с гиперемированной слизистой оболочкой над ним. Распространение очага наружу сопровождается истончением слизистой оболочки, образованием отдельных мелких свищевых ходов, выбуханием грануляций.
При подслизистой форме актиномикоза воспалительный процесс возникает в результате травмы слизистой оболочки полости рта острыми краями зубов, рыбной костью, соломинкой. Чаще актиномикотическая гранулема локализуется в подслизистом слое верхней или нижней губы, щеки, крылочелюстной складки. Подслизистая форма данного заболевания протекает без подъема температуры тела. Боль в области очага воспаления умеренная и усиливается при движении в зависимости от локализации инфильтрата — глотании, разговоре или открывании рта. При пальпации пораженных тканей определяется ограниченный инфильтрат округлой формы плотной консистенции.
Одонтогенная актиномикозная гранулема формируется в тканях периодонта и всегда имеет тенденцию к распространению в другие ткани: поднадкостничное пространство, слизистую оболочку полости рта, подкожную клетчатку, кожу. Чаще первичный воспалительный процесс образуется в периодонте первого моляра верхней челюсти, а также первого и второго моляров нижней челюсти. Одонтогенная актиномикозная гранулема нередко характеризуется бессимптомным течением. Пациентов может беспокоить наличие уплотнения по переходной складке, а также в щечной или подглазничной областях. При распространении одонтогенной актиномикозной гранулемы к наружным кожным покровам в нижнем или верхнем своде переходной складки отмечается тяж, идущий от зуба к очагу воспаления в мягких тканях.
Локализация одонтогенной актиномикозной гранулемы в поднадкостничном пространстве, подслизистом слое или слизистой оболочке полости рта характеризуется воспалительной инфильтрацией тканей в проекции корней причинного зуба. Поднадкостничная, подслизистая и слизистая гранулема, распространяясь к поверхности слизистой оболочки полости рта, вскрывается и образует свищевые ходы.
При одновременном поражении надкостницы, слизистой оболочки полости рта, подкожной клетчатки и кожи наблюдается выраженный склероз тканей по периферии очага, что способствует сокрытию отдельных актиномикотических гранулем в толще тканей. Наличие скрытых хронических очагов обусловливает длительное и упорное течение заболевания.
При подкожно-межмышечной форме актиномикоза специфическая гранулема формируется в подкожной или межфасциальной клетчатке, вторично поражая кожу и мышцы лица и шеи. Чаще воспалительный процесс локализуется в щечной, околоушно-жевательной и поднижнечелюстной областях. Для острого начала заболевания или обострения хронического процесса характерны боль в пораженной области, ограничение открывания рта, общая слабость, повышение температуры тела до 38-39 «С.
При осмотре определяется воспалительный инфильтрат с множественными очагами размягчения. Кожа над инфильтратом имеет синюшно-красный оттенок. Распространение гнойных очагов кнаружи ведет к истончению кожных покровов и их перфорации. При вскрытии актиномикотических абсцессов выделяется тягучий гнойный экссудат с белыми или пигментированными зернами — друзами. После эвакуации гнойных очагов сохраняются плотные инфильтраты, имеющие свищевые ходы со скудным гнойным отделяемым и разрастающимися грануляциями.
В последующем возможно рассасывание воспалительного очага или распространение на прилегающие области с образованием вторичных и третичных актиномикотических гранулем. Кожная, подслизистая, подкожно-мышечная формы актиномикоза у детей встречаются редко, их клинические проявления не отличаются от таковых у взрослых.
Актиномикоз лимфатических узлов возникает при распространении инфекции из одонтогенных, тонзиллогенных или отогенных очагов хронического воспаления и проявляется в виде лимфангита, лимфаденита, аденофлегмоны или хронического гиперпластического лимфаденита. Воспалительный процесс чаще локализуется в щечных, поднижнечелюстных, шейных, реже — в околоушных лимфатических узлах.
Актиномикотическое поражение лимфатических узлов лица и шеи характеризуется медленным, вялым течением. Больные жалуются на болезненную припухлость одного или нескольких лимфатических узлов. Повышения температуры тела не отмечается. При пальпации выявляется увеличенный лимфатический узел плотной консистенции, нередко спаянный с окружающими тканями.
Абсцедирующий лимфаденит характеризуется медленным и вялым развитием, сопровождается усилением боли, повышением температуры тела, появлением слабости и недомогания. Пораженный лимфатический узел постепенно увеличивается, спаивается с окружающими тканями. При пальпации определяется узел округлой формы, слабо болезненный, с ограниченной подвижностью. Далее возможно два пути развития патологического процесса. В некоторых случаях происходит абсцедирование лимфатического узла, что характеризуется появлением боли, повышением температуры тела, увеличением отека и инфильтрации прилегающих тканей. В других случаях в окружности лимфатического узла развивается периаденит и через кожные свищи происходит отторжение распавшихся тканей узла.
После вскрытия гнойного очага процесс медленно подвергается обратному развитию. Но полного рассасывания воспалительного инфильтрата не отмечается: на месте абсцесса формируется ограниченный плотный рубцово-измененный конгломерат.
Нередко актиномикоз лимфатических узлов у детей является первичным поражением и исходным пунктом для образования других форм заболевания — подкожной, подкожно-мышечной и актиномикоза слюнных желез. Эта форма актиномикоза чаще возникает у детей старшего возраста. Поражаются преимущественно поднижнечелюстные, шейные, надчелюстные и щечные лимфатические узлы. Возможна локализация процесса одновременно в двух анатомических областях. По характеру поражения процесс может протекать в форме гиперпластического лимфаденита, абсцедирующего лимфаденита и, реже, аденофлегмоны.
Аденофлегмона развивается при поражении группы лимфатических узлов поднижнечелюстного, подподбородочного треугольника, латеральной поверхности шеи. В отличие от одонтогенной аденофлегмоны, заболевание развивается медленно, с образованием разлитого инфильтрата. Период абсцедирования лимфатических узлов характеризуется подъемом
температуры тела до 38—39°С, ознобом, выраженными симптомами интоксикации организма. При осмотре определяется разлитой плотный инфильтрат с выраженным коллатеральным отеком тканей. Кожа с инфильтратом спаяна, имеет красновато-синюшную окраску.
После абсцедирования очаг распространяется либо наружу и спаивается с кожей, либо на прилежащую клетчатку, образуя там новые актиномикозные очаги. После опорожнения гнойных очагов острые явления стихают, инфильтрат уменьшается в размере, но не исчезает полностью, на его фоне развиваются повторные обострения.
При гиперпластическом актиномикотическом процессе вокруг лимфатического узла развивается тканевая реакция, что напоминает развитие опухоли. Течение заболевания в большинстве случаев медленное и бессимптомное. Пораженный лимфатический узел увеличивается и может длительное время не беспокоить больного. В этом случае диагноз ставится с помощью пункции или иссечения узла. Иногда узел размягчается, спаивается с окружающими тканями, прорастает в кожу и вскрывается наружу с выбуханием грануляций. В детском возрасте встречается очень редко.
Актиномикоз надкостницы чаще наблюдается в области нижней челюсти, протекает как абсцедирующий процесс иди в виде продуктивного воспаления. Воспалительный очаг развивается в области зуба и распространяется преимущественно к вестибулярной поверхности челюсти.
Для абсцедирующего воспаления характерна незначительная боль в области пораженного участка челюсти. Самочувствие больного не нарушено. Формирование абсцесса происходит в течение двух-трех недель. Образовавшийся воспалительный инфильтрат по переходной складке медленно размягчается, слизистая оболочка над ним истончается, гнойник вскрывается, из раны выделяется скудный гнойный экссудат, и происходит разрастание грануляций. Продуктивный процесс при актиноми-козе надкостницы чаще наблюдается у детей, подростков и молодых людей, протекает бессимптомно, характеризуется деформацией кости за счет утолщения периоста. В отдельных случаях возможно обострение первично-хронического процесса.
При осмотре определяется плотный слабоболезненный при пальпации инфильтрат по нижнему своду преддверия полости рта. Слизистая оболочка над ним гиперемирована, иногда с синюшным оттенком. При вскрытии очага отделяемого мало, обнаруживается большое количество грануляций. Экссудативные явления сменяются продуктивными, при этом надкостница утолщается. При осмотре определяется увеличение нижнего края тела челюсти и сглаженность нижнего свода преддверия полости рта.
Поражение надкостницы может сопровождаться отдельными обострениями, а иногда отмечается оссификация периостальных наслоений и переход воспалительного процесса на кость.
Актиномикоз надкостницы встречается чаще в детском возрасте, нежели у взрослых. Преимущественно поражается периост вестибулярной поверхности нижней челюсти. Воспалительные симптомы проявляются в виде экссудативных или продуктивных изменений в надкостнице челюсти. Заболевание может иметь первично-хроническое начало, а может развиваться остро или подостро с повышением температуры тела до 37—37,5°С и нерезкой болью.
При рентгенологическом исследовании на снимке по нижнему краю челюсти определяются рыхлые периостальные утолщения неоднородной структуры.
Актиномикоз челюстей поражает преимущественно нижнюю челюсть с локализацией очагов в дистальных отделах тела, в области угла и ветви. Верхняя челюсть поражается редко. Входными воротами являются одонтогенные очаги, повреждённая слизистая оболочка полости рта при затруднённом прорезывании зубов, травме и нарушении целостности кожных покровов.
Первичный актиномикоз челюсти протекает как деструктивный или продуктивно-деструктивнй патологический процесс. Для острого течения первичного деструктивного воспалительного процесса характерны выраженная боль в области пораженного участка челюсти, повышение температуры тела, головная боль, недомогание, нарушение чувствительности в зоне иннервации подбородочного нерва. В отдельных случаях боль носит невралгический характер. При осмотре отмечается отек и инфильтрация мягких тканей, прилегающих к пораженному участку челюсти, воспалительная контрактура жевательных мышц, деформация участка челюсти за счет утолщения надкостницы.
Часто процесс развивается медленно, без выраженных клинических симптомов, имея первично-хронический характер. В области поражённого участка кости наблюдается периодически возникающая припухлость мягких тканей, за счёт их инфильтрации, затруднённое открывание рта. Далее происходит прогрессирующее утолщение нижней челюсти. Некробиотические процессы в кости у детей выражены слабо, но при быстро и активном течении заболевания возможно усиление некротических процессов со скоплением гнойного экссудата и рассасыванием кости с образованием костных полостей и свищей. В большинстве случаев расплавление губчатого вещества кости происходит без образования свищей и заканчивается перестройкой кости с иррегулярным расположением костных структур и увеличением в них склеротических изменений.
Рентгенологическая картина внутрикостного абсцесса характеризуется наличием одной или нескольких слившихся полостей округлой формы с неровными размытыми контурами.
Первично-хронический актиномикотический процесс отличается медленным, спокойным течением, болью слабой интенсивности в области пораженного участка кости, маловыраженными воспалительными явлениями в прилегающих мягких тканях.
Первичное продуктивно-деструктивное поражение челюстей наблюдается чаще у детей, подростков и молодых людей после перенесенного одонтогенного или тонзиллогенного заболевания. Течение болезни длительное — от 1—3 лет до нескольких десятилетий.
Хроническая форма характеризуется бессимптомным течением. При обострении воспалительного процесса пациента беспокоит постоянная боль, повышение температуры тела, ограничение открывания рта, припухлость мягких тканей лица.
На рентгенограмме видны один или несколько очагов резорбции кости округлой или овальной формы, часто с неровными и размытыми краями. Возможно наличие нескольких полостей, слившихся между собой. Если заболевание имеет длительное развитие, то наблюдаются ровные края очагов, развитие зоны склероза и уплотнение костной структуры в окружности. У детей такие очаги в большинстве случаев сочетаются с её пе-риостальным утолщением. Грубая внутрикостная перестройка кости сменяется её оссификацией, носящей слоистый характер.
Актиномикоз органов полости рта включает специфическое поражение языка, миндалин, слюнных желез и верхнечелюстного синуса. Инфицирование языка возникает при травме слизистой оболочки острыми краями зубов, зубных протезов, инородными телами, травинками злаков. В зависимости от распространенности патологического процесса воспаление может быть диффузным (флегмона) или ограниченным (абсцесс). В зависимости от локализации специфической гранулемы выделяют актиномикоз спинки, корня и боковых отделов языка. Заболевание характеризуется бессимптомным течением. При осмотре в толще языка определяется узел, слабо болезненный при пальпации. Абсцедирование очага сопровождается его вскрытием, образованием свищей и выбуханием обильных грануляций.
В детском возрасте актиномикоз органов полости рта наблюдается редко, клиническая картина заболевания в основном аналогична таковой у взрослых.
Актиномикоз миндалин возникает на фоне их инфекционного воспаления. Пациенты отмечают жалобы на чувство дискомфорта и ощущение инородного тела в глотке. При осмотре выявляется увеличение пораженной миндалины, при пальпации определяется ее хрящевая консистенция. Покрывающая миндалину слизистая оболочка спаяна с подлежащими тканями. Обострение хронического воспалительного процесса ведет к распространению инфекции в крыловидно-нижнечелюстное пространство, подъязычную область, окологлоточное пространство.
Актиномикоз слюнных желез развивается при проникновении возбудителя через проток железы, при его ранении или попадании инородного тела (первичный актиномикоз), а также при распространении воспаления из лимфатического узла око-лоушно-жевательной области или в виде осложнения респираторной и аденовирусной инфекции (вторичный актиномикоз). Чаще специфический инфекционный процесс локализуется в поднижнечелюстной слюнной железе, реже — в околоушной. В зависимости от распространенности и характера воспалительного процесса выделяют следующие формы актиномикоза слюнных желез: 1) экссудативный (ограниченный, диффузный), 2) продуктивный (ограниченный, диффузный), 3) актиномикоз глубоких лимфатических узлов и части слюнной железы.
Для ограниченного экссудативного процесса характерно снижение секреции слюны, периодическое припухание слюнной железы, наличие в ней участка уплотнения, который спаивается с окружающими тканями, прорастает наружу, вскрывается с образованием свищей. Отделяемое представляет собой инородные тела, конкременты, гной с друзами актиномицетов.
Диффузный экссудативный процесс отличается повышением температуры тела, болезненным стойким припуханием слюнной железы, прогрессирующим ее уплотнением, выраженным снижением секреции. Сиалография позволяет выявить участки абсцедирования, которые выполняются контрастным веществом. При ограниченном продуктивном процессе отмечается появление в толще железы очага уплотнения, безболезненного при пальпации, не спаянного с окружающими тканями.
Диффузная продуктивная форма актиномикоза чаще наблюдается у детей, подростков и молодых людей. В начале заболевания появляются прогрессирующая припухлость и уплотнение слюнной железы. Патологический процесс протекает без изменений общего состояния, пациента периодически беспокоят болезненность или покалывание в области слюнной железы. Длительность заболевания вызывает прекращение выделения слюны, ограничение открывания рта (при локализации воспаления в околоушной слюнной железе), боль при глотании (при локализации воспаления в поднижнечелюстной слюнной железе).
Для продуктивного процесса характерна следующая картина сиалографии: сужение всех протоков и нечеткая тень слюнной железы. При актиномикозе лимфатических узлов и части слюнной железы нередко отмечается распространение процесса на прилегающую железистую ткань и выраженное перифокальное склеротическое изменение в железе по периферии пораженного узла.
У детей, больных актиномикозом, чаще поражаются околоушные слюнные железы. Первичный актиномикоз слюнных желёз чаще протекает как продуктивная форма и реже — как экссудативная.
При продуктивной форме увеличение слюнной железы достигает значительных размеров, её границы чётко контурированы. Кожа над железой не спаяна и в цвете не изменена. Слюна из протока, как правило, не выделяется. Заболевание протекает спокойно, без явлений интоксикации и повышения температуры тела.
Экссудативная форма первичного актиномикоза слюнных желёз по клиническому течению напоминает вялотекущее воспаление. Заболевание начинается с припухания железы, которое то исчезает, то появляется вновь. В период обострения температура тела поднимается до 38 °С, появляются боль в поражённой области, стойкая припухлость и последующая инфильтрация железы. Затем происходит спаивание железы с подлежащими тканями, возникают абсцессы в одном или нескольких участках железы, но вовлечения в процесс прилегающей клетчатки у детей не происходит.
источник