Многие формы этой патологии сопровождаются повышенной секрецией надпочечниками мужских половых гормонов (андрогенов), в результате чего у женщин адреногенитальный синдром обычно сопровождается развитием вирилизации, то есть мужских вторичных половых признаков (рост волос и облысение по мужскому типу, низкий тембр голоса, развитие мускулатуры). В связи с этим раньше эта патология носила название «врожденный адреногенитальный синдром».
Адреногенитальный синдром, или врожденная дисфункция коры надпочечников (ВДКН), или врожденная гиперплазия коры надпочечников (ВГКН) представляет собой группу наследственных заболеваний, проявляющихся первичной хронической надпочечниковой недостаточностью и патологическими состояниями в виде нарушений половой дифференцировки и полового развития или преждевременным половым развитием.
Существенное место в этой проблеме занимают неклассические варианты патологии, проявляющиеся впоследствии такими репродуктивными нарушениями, как невынашивание беременности и бесплодие. Суммарная частота встречаемости классических форм заболевания достаточно высокая. Чаще страдают люди европеоидной расы.
В типичных вариантах среди различных групп населения ВДКН у новорожденных детей выявляется с частотой 1:10 000-1:18 000 (в Москве — 1:10 000). Причем, если в монозиготном (оба аллеля в генотипе одинаковые) состоянии он встречается со средней частотой 1:5 000-1:10 000, то гетерозиготный адреногенитальный синдром — с частотой 1:50.
При отсутствии своевременной диагностики и неадекватной заместительной терапии возможны тяжелые осложнения. В этих случаях, как правило, прогноз заболевания неблагоприятный. Он представляет собой угрозу для здоровья и жизни всех больных, но особенно опасен адреногенитальный синдром у детей в периоде новорожденности. В связи с этим с проблемой ВДКН и оказанием консультативно-лечебной помощи приходится сталкиваться врачам различных специализаций — в гинекологии и акушерстве, в педиатрии, в эндокринологии и терапии, в детской и взрослой хирургии, в генетике.
Адреногенитальный синдром у девочек встречается значительно чаще, по сравнению с мальчиками. У последних он сопровождается лишь незначительной клинической симптоматикой по типу чрезмерно раннего (преждевременного) развития фенотипических вторичных половых признаков.
Смысл принципа этиологии и патогенеза заключен уже в определении этой патологии. Причиной ее возникновения является дефект (передающийся по наследству) одного из генов, которые кодируют соответствующие ферменты, принимающие участие в синтезе корой надпочечников стероидов (в стероидогенезе), в частности, кортизола, или транспортных белков коры надпочечников. Ген, регулирующий нормальный синтез кортизола, локализуется в одной паре шестой аутосомы, поэтому тип наследования адреногенитального синдрома — аутосомно-рецессивный.
Это означает, что существуют носители заболевания, то есть группа людей, у которых патологическое состояние носит скрытый характер. Ребенок, отец и мать (каждый) которого имеют такую скрытую патологию, может родиться с явными признаками заболевания.
Главным звеном в механизме развития всех расстройств является нарушенный биосинтез кортизола и его недостаточная продукция из-за дефекта фермента 21-гидроксилаза. Дефицит кортизола, в соответствии с принципом обратной нейрогормональной связи, является фактором, стимулирующим секрецию передней долей гипофиза дополнительного количества адренокортикотропного гормона. А избыток последнего, в свою очередь, стимулирует функцию коры надпочечников (стероидогенез), что приводит к ее гиперплазии.
Надпочечниковая гиперплазия становится причиной активной секреции не только прогестерона и 17-гидроксипрогестерона, то есть стероидных гормонов, которые предшествуют ферментативной блокаде, но и андрогенов, которые синтезируются независимо от фермента 21-гидроксилаза.
Таким образом, результаты всех этих процессов следующие:
p, blockquote 14,0,0,0,0 —>
- Недостаток глюкокортикостероида кортизола.
- Высокое компенсаторное содержание в организме адренокортикотропного гормона.
- Дефицит минералкортикоидного гормона альдостерона.
- Избыточная секреция надпочечниками прогестерона, 17-гидроксипрогестерона и андрогенов.
В соответствии с видом фермента, ген которого содержит дефект, в настоящее время различают 7 нозологических вариантов синдрома, один из которых представляет собой липоидную (жировую) гиперплазию надпочечников вследствие недостатка протеина StAR /20,22-десмолаза, а остальные шесть возникают вследствие дефекта следующих ферментов:
p, blockquote 17,0,0,0,0 —>
- 21-гидроксилаза;
- 3-бета-гидроксистероиддегидрогеназа;
- 17-альфагидроксилаза/17,20-лиаза;
- 11-бета-гидроксилаза;
- P450-оксидоредуктаза;
- синтетаза альдостерона.
В среднем в 95% заболевание адреногенитальным синдромом обусловлено дефицитом фермента 21-гидроксилаза, остальные его формы встречаются очень редко.
В зависимости от характера дефектов перечисленных выше ферментов и клинических проявлений в классификации представлены следующие варианты заболевания.
Простая вирильная форма
Подразделяющаяся на врожденную классическую, при которой активность 21-гидроксилазы составляет меньше 5%, и неклассическую, или позднюю пубертатную (активность того же фермента — меньше 20-30%).
Сольтеряющая форма (классическая)
p, blockquote 23,0,0,0,0 —>
- активности 21-гидроксилазы меньше 1%;
- дефиците фермента 3-бета-гидроксистероиддегидрогеназа, протекающего у лиц с мужским генотипом с симптоматикой мужского ложного гермафродитизма, а у лиц, имеющих женский генотип — с отсутствием признаком вирилизации;
- дефиците протеина StAR /20,22-десмолаза, проявляющегося у людей с женским фенотипом очень тяжелой формой гиперпигментации;
- недостатке фермента синтетазы альдостерона.
Гипертензивная форма
p, blockquote 25,0,0,0,0 —>
- Классическую, или врожденную, возникающую в результате дефицита фермента 11-бета-гидроксилаза и развивающуюся с вирилизацией у людей, имеющих женский фенотип; дефицита фермента 17-альфагидроксилаза/17,20-лиаза — с задержкой роста, спонтанностью полового созревания, при женском генотипе — без симптомов вирилизации, при мужском — с ложным мужским гермафродитизмом.
- Неклассическую, или позднюю — дефицит фермента 11-бета-гидроксилаза (у лиц, имеющих женский фенотип — с симптомами вирилизации), недостаток фермента17-альфагидроксилаза/17,20-лиаза — с задержкой роста и спонтанностью полового созревания, без вирилизации у лиц, имеющих женский генотип, с ложным мужским гермафродитизмом — при наличии мужского генотипа.
Клиническая симптоматика и нарушения в организме процессов метаболизма характеризуются большим многообразием. Они зависят от типа фермента, степени его дефицита, степени тяжести генетического дефекта, кариотипа (мужской или женский) больного, вида блока гормонального синтеза и т. д.
p, blockquote 28,0,0,0,0 —>
- При избытке адренокортикотропного гормона
В результате высокого содержания в организме адренокортикотропного гормона, который, являясь конкурентом меланоцитстимулирующего гормона, связывается с рецепторами последнего и стимулирует выработку кожного меланина, что проявляется гиперпигментациями в области половых органов и складок кожи.
p, blockquote 29,0,0,0,0 —>
- Недостаток глюкокортикостероида кортизола
Приводит к гипогликемическому (пониженное содержание глюкозы в крови) синдрому, который может развиться в любом возрасте при неадекватности заместительной терапии. Особенно тяжело гипогликемия переносится новорожденным ребенком. Ее развитие легко может быть спровоцировано неправильным или нерегулярным (несвоевременным) кормлением или другими присоединившимися заболеваниями.
p, blockquote 30,0,0,0,0 —>
- При дефиците альдостерона
Стероидный гормон альдостерон является основным минералкортикоидом, который влияет на солевой обмен в организме. Он увеличивает выведение с мочой ионов калия и способствует задержке ионов натрия и хлора в тканях, в результате чего повышается способность последних удерживать воду. При дефиците альдостерона развивается нарушение водно-электролитного обмена в виде «синдрома потери соли». Он проявляется срыгиванием, повторной массивной (в виде «фонтана») рвотой, увеличением суточного объема мочи, обезвоживанием организма и выраженной жаждой, снижением показателей артериального давления, увеличением числа сердечных сокращений и аритмиями.
p, blockquote 31,0,0,0,0 —>
- Избыточная секреция андрогенов
В период эмбрионального развития плода с женским кариотипом (46XX) является причиной вирилизации наружных половых органов. Выраженность этой вирилизации может быть от 2-й до 5-й степени (в соответствии со шкалой Прадера).
p, blockquote 32,0,0,0,0 —>
- Избыточный синтез надпочечниками андрогенов
Избыток дегидроэпиандростерона, андростендиона, тестостерона после рождения вызывает у мальчиков преждевременное изосексуальное половое созревание, проявляющееся увеличением полового члена и эрекциями. Преждевременное половое развитие девочек при адреногенитальном синдроме происходит по гетеросексуальному типу и проявляется увеличением и напряжением клитора.
У детей мужского и женского пола уже к 1,5 – 2-годичному возрасту отмечается появление угревой сыпи, рост волос на лобке и огрубение голоса. Кроме того, происходит ускорение линейного роста, но, в то же время, дифференцировка костной ткани более быстрая, чем ее линейный рост, в результате чего уже к 9 – 11-летнему возрасту происходит закрытие костных эпифизарных ростковых зон. В конечном итоге в результате этого дети остаются низкорослыми.
p, blockquote 34,0,0,0,0 —>
- Сольтеряющая (классическая) форма
Самая тяжелая форма адреногенитального синдрома, которая у детей, как мужского, так и женского пола, проявляется уже в первые дни и недели после рождения медленным ростом массы тела, «фонтанирующей» повторной рвотой, отсутствием аппетита, болями в животе, срыгиванием, пониженным содержанием в крови ионов натрия и повышенным — ионов калия. Потери хлористого натрия (соли), в свою очередь, приводят к обезвоживанию организма и усугубляют частоту и массивность рвот. Снижается масса тела, появляются вялость и затруднение сосания. В результате отсутствия или несвоевременного и неадекватного проведения интенсивной терапии возможно развитие коллаптоидного состояния, кардиогенного шока с летальным исходом.
p, blockquote 35,0,0,0,0 —>
- При вирильной и сольтеряющей формах
Внутриутробная гиперандрогения способна настолько стимулировать вирилизацию наружных половых органов, что у девочек к рождению выявляются различной степени сращение мошоночного шва и увеличенный клитор. Иногда наружные половые органы девочки имеют даже полное сходство с мужскими, в результате чего персонал в роддоме ее регистрирует, а родители воспитывают как мальчика. У мальчиков же наружные половые органы соответствующие, иногда величина полового члена может быть несколько большей.
После рождения, как у девочек, так и у мальчиков происходит нарастание клинических проявлений избытка андрогенов — увеличение темпов созревания костной ткани и физического развития, а также увеличение размеров клитора и его напряжение у девочек, увеличение размеров полового члена и появление эрекций у мальчиков.
p, blockquote 37,0,0,0,0 —>
- Проявление неклассической формы болезни
Отмечается в 4 – 5-летнем возрасте только в виде преждевременного роста волос в подмышечных и лобковой областях. Другой клинической симптоматики этой формы не бывает.
p, blockquote 38,0,0,0,0 —>
- При гипертензивной форме
Характерным для гипертензивной формы является повышенное артериальное давление, которое возникает вторично в результате компенсаторного увеличения концентрации дезоксикортикостерона, являющегося второстепенным минерлокортикоидостероидным гормоном коры надпочечников. Под его влиянием происходит задержка в организме солей натрия и, соответственно, воды, что приводит к увеличению объема циркулирующей крови. Иногда возможно одновременное уменьшение солей калия, сопровождающееся мышечной слабостью, нарушениями ритма сердца, повышенной жаждой на фоне увеличения суточного диуреза, нарушением кислотно-щелочного состояния крови.
В настоящее время существуют возможности диагностики при планировании беременности (при сохраненной фертильности), в пренатальный и неонатальный периоды. Первые два вида диагностики осуществляются в случаях наличия анамнестических или клинико-лабораторных данных, позволяющих предположить возможность наличия соответствующей наследственной патологии у родителей или плода.
В целях выявления степени риска для будущего плода на этапе планирования беременности у мужчин и женщин проводятся пробы с адренокортикотропным гормоном. Они позволяют подтвердить или отвергнуть наличие гетерозиготного носительства или неклассической формы врожденной дисфункции коры надпочечников.
Клинические рекомендации в отношении диагностики в пренатальный период (внутриутробного развития плода) включают:
p, blockquote 44,0,0,0,0 —>
- Генетический анализ на адреногенитальный синдром, который заключается в исследовании в первом триместре беременности ДНК клеток хорионических ворсин, во втором триместре — в молекулярно-генетическом анализе ДНК клеток, содержащихся в околоплодных водах, что позволяет диагностировать недостаточность фермента 21-гидроксилаза.
- Определение в первом триместре концентраций 17-гидроксипрогестерона и андростендиона в крови беременной женщины, а также в околоплодных водах, полученных для исследования хорионических ворсин, а во втором триместре — в крови беременной и в водах, полученных с помощью амниоцентеза. Эти анализы дают возможность выявить недостаточность фермента 21-гидроксилаза. Кроме того, анализ околоплодных вод позволяет определить и концентрацию 11-дезоксикортизола в целях выявления недостаточности фермента 11-бета-гидроксилаза.
- Определение полового кариотипа и типирование генов тканевой совместимости (HLA) посредством изучения ДНК, полученную из хорионических ворсин, забор которых производится на 5 – 6-й неделе беременности по методике пункционной биопсии.
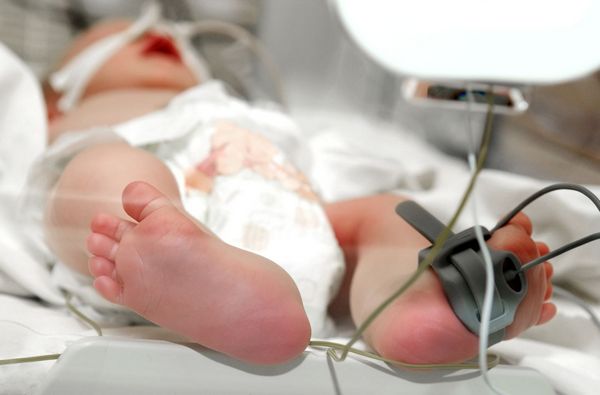
Неонатальный скриннинг (в период новорожденности) в России осуществляется с 2006 года. В соответствии с ним исследование содержания в крови 17-гидроксипрогестерона проводится у всех детей на 5-е сутки после рождения. Неонатальный скриннинг дает возможность своевременно и оптимально решать вопросы диагностики и терапии заболевания.
Всем больным с адреногенитальным синдромом назначается постоянная заместительная терапия глюкокортикоидными препаратами, позволяющими возместить дефицит содержания кортизола в организме и подавить (в соответствии с механизмом обратной связи) избыточную секрецию адренокортикотропного гормона. Для детей с незакрытыми зонами костного роста средством выбора является «Кортеф», представляющий собой гидрокортизон в таблетках. В подростковом возрасте и старше допускается лечение гормональными препаратами продленного действия — преднизолоном и дексаметазоном.
Препараты «Кортеф» и «Кортинефф» применяемые в лечении адреногенитального синдрома
При сольтеряющей форме заболевания дополнительно к глюкокортикоидам назначается препарат «Кортинефф», или флудрокортизон, представляющий собой синтетический гормон коры надпочечников с высокой минералкортикоидной активностью. Новорожденным, кроме флудрокортизона, необходимо добавление к обычному кормлению хлористого натрия в суточной дозе 1-2 грамма в виде подсоленной воды.
В целях предотвращения передозировки гормональных препаратов и подбора адекватных дозировок необходимы постоянный контроль физического развития и лабораторные исследования гормонального фона. Такими показателями в отношении глюкокортикоидной терапии являются данные темпов изменений роста, созревания костной ткани, массы тела и клиническая симптоматика вирильного синдрома, содержание в сыворотке крови 17-гидроксипрогестерона или андростендиона, а также выделение с мочой прегнатриола.
Об адекватности дозировок «Кортинеффа» можно судить по наличию и частоте срыгиваний, особенно «фонтанирующих», величине прибавки ребенка в весе, кожному тургору, аппетиту, а у детей старших возрастов — по величине артериального давления. Из лабораторных исследований объективное значение имеют уровень содержания в крови ионов натрия и калия, изменение активности ренина плазмы. Определение уровня последнего необходимо у всех больных, независимо от наличия и степени выраженности симптоматики потери солей.
Кроме консервативного лечения, у девочек в возрасте 1 – 2-х лет с классическими формами патологии осуществляется одноэтапная хирургическая (феминизирующая) пластика наружных половых органов. При значительной выраженности вирилизации через 1-2 года после первого менструального кровотечения, но до начала половой жизни предпринимается второй этап хирургического лечения, который заключается в обычной или комбинированной интроитопластике.
Адреногенитальный синдром в числе наследственных эндокринных заболеваний является наиболее частым. Однако своевременное его выявление и проведение адекватной терапии, чему особенно способствует неонатальный скриннинг, дают возможность обеспечить людей с этой патологией достаточно высоким качеством жизни.
p, blockquote 53,0,0,0,0 —> p, blockquote 54,0,0,0,1 —>
источник
Определение понятий гипертрихоз, гирсутизм, вирилизм.
Адреногенитальный синдром (АГС) – наследственная патология, связанная с недостаточной выработкой ферментов корой надпочечников, сопровождающееся избытком половых гормонов и недостатком глюкокортикоидов.
Причина недостаточной секреции нормальных гормонов коры надпочечников у больных с адреногенитальным синдромом — врожденный дефицит активности ключевых ферментов синтеза кортизола, 21-гидроксилазы или 11-бета-гидроксилазы. Адреногенитальный синдром — это моногенное заболевание, наследуемое по аутосомно-рецессивному типу. При нем надпочечники не обладают адекватной потребностям организма способностью синтезировать нормальный кортизол. Падение концентрации гормона во внеклеточной жидкости и плазме крови служит стимулом для роста секреции аденогипофизом кортикотропина.
Рост секреции кортикотропина обусловливает гиперплазию надпочечников. При этом надпочечники интенсивно образуют и высвобождают аномальные стероиды, обладающие биологической активностью андрогенов. В результате у женщин с адреногенитальным синдромом развивается вирилизм. Вирилизм (лат. virilis, мужской) — наличие у женщин вторичных мужских половых признаков, то есть гирсутизма (мужского типа оволосения), характерного для мужчин строения скелета и произвольных мышц, массивного клитора, а также низкого тембра голоса. Рост содержания стероидов со свойствами андрогенов в циркулирующей крови ведет к падению секреции аденогипофизом гонадотропинов. В результате у больных девочек не происходит становления нормального менструального цикла.
Врожденный дефицит активности 21-гидроксилазы как причина адреногенитального синдрома может приводить к низкому синтезу корой надпочечников альдостерона. Дефицит альдостерона обусловливает потерю организмом натрия. Снижение содержания натрия в организме ведет к падению объема внеклеточной жидкости.
Классификация адреногенитального синдрома
Врождённый адреногенитальный синдром
Неосложнённая (простая) вирилизирующая форма.
Вирилизм с гипертензивным синдромом
Вирилизм с гипотензивным синдромом
Приобретённый адреногенитальный синдром)
1. Вирильная форма – наиболее распространенная форма адреногенитального синдрома. Связана с недостаточностью 21-гидроксилазы. Данная форма поддается корректировке, при своевременном обнаружении и в среднем составляет 2/3 от всех пациентов с данной патологией. 2. Сольтеряющая форма – отличается более тяжелым течением, встречается на много реже, дети без правильного лечения погибают в первые месяцы жизни. К основным симптомам примешиваются симптомы диспепсии, снижением АД и т.д
3. Гипертоническая форма – довольно редко встречающаяся форма, не всегда выделяемая в отдельную группу. При данной форме рано начинает проявляться стойкая артериальная гипертензия, не купируемая приемом «сердечных» препаратов, которая, при отсутствии должного лечения, может привести к почечной недостаточности и нарушениям церебрального (мозгового) кровообращения.
Среди основных симптомов можно выделить следующие:
1. Отставанием в росте и массе тела – больные в раннем детском возрасте отличаются сравнительно высоким ростом и большой массой тела, однако в среднем к 12 годам жизни рост прекращается или замедляется, и, как следствие во взрослом возрасте больные отличаются небольшим ростом.
2. Стойкая артериальная гипертензия – часто проявляется уже в раннем детском возрасте, однако сам по себе симптом не может считаться патогномоничным.
3. Диспепсические проявления – неспецифичный симптом.
источник
Адреногенитальный синдром (АГС) — наследственная ферментопатия с врожденной гиперплазией коркового вещества надпочечников. В основе патологии лежит генетически обусловленное нарушение процесса стероидогенеза. АГС характеризуется гиперсекрецией андрогенов надпочечниками, подавлением продукции гонадотропных гормонов и глюкокортикоидов, нарушением фолликулогенеза.
В официальной медицине АГС получил название синдром Апера-Гаме. Он отличается гормональным дисбалансом в организме: избыточным содержанием в крови андрогенов и недостаточным количеством кортизола и альдостерона . Последствия заболевания являются максимально опасными для новорожденных детей. В их организме становится много андрогенов и мало эстрогенов — мужских и женских половых гормонов.
Первые клинические признаки заболевания появляются у детей сразу после рождения. В отдельных, крайне редких случаях, АГС выявляют у лиц в возрасте 20-30 лет. Распространенность синдрома существенно различается в этнических группах: она максимальна среди евреев, эскимосов и представителей европейской расы.
Надпочечники – парные эндокринные железы, расположенные над верхней частью почек человека. Этот орган обеспечивает слаженную работу всех систем организма и регулирует обмен веществ. Надпочечники вместе с гипоталамо-гипофизарной системой обеспечивают гормональную регуляцию жизненно важных функций организма.
Надпочечники располагаются в забрюшинном пространстве и состоят из наружного коркового и внутреннего мозгового слоя. Клетки коркового вещества секретируют глюкокортикостероидные и половые гормоны. Кортикостероидные гормоны регулируют обмен веществ и энергии, обеспечивают иммунную защиту организма, тонизируют сосудистую стенку, помогают адаптироваться к стрессу. В мозговом веществе вырабатываются катехоламины — биологически активные вещества.
Кортизол – гормон из группы глюкокортикостероидов, секретируемый наружным слоем надпочечников. Кортизол обеспечивает регуляцию углеводного обмена и кровяного давления, защищает организм от влияния стрессовых ситуаций, оказывает незначительное противовоспалительное действие и повышает уровень иммунной защиты.
Альдостерон – основной минералокортикоид, вырабатываемый железистыми клетками коры надпочечников и регулирующий водно-солевой обмен в организме. Он выводит лишнюю воду и натрий из тканей во внутриклеточное пространство, предотвращает образование отеков. Воздействуя на клетки почек, альдостерон способен увеличить объем циркулирующей крови и повысить артериальное давление.
Существует 3 клинические формы АГС, которые основаны на различной степени недостаточности 21-гидроксилазы:
- Полное отсутствие 21-гидроксилазы в крови приводит к развитию сольтеряющей формы. Она является довольно распространенной и жизнеугрожающей. В организме новорожденного нарушается водно-солевой баланс и реабсорбция в почечных канальцах, происходит избыточное мочевыделение. На фоне скопления солей в почках нарушается работа сердца, возникают скачки артериального давления. Уже на второй день жизни ребенок становится вялым, сонливым, адинамичным. Больные часто мочатся, срыгивают, рвут, практически не едят. Младенцы погибают от дегидратационных и метаболических нарушений. У девочек наблюдаются явления псевдогермафродитизма.
- Частичным дефицитом 21-гидроксилазы обусловлена типичная вирильная форма синдрома. При этом на фоне нормального содержания альдостерона и кортизола в крови повышается уровень андрогенов. Данная патология не сопровождается явлениями надпочечниковой недостаточности, а проявляется лишь половой дисфункцией. У девочек клиническая картина заболевания намного ярче, чем у мальчиков. Первая симптоматика появляется сразу после родов. Увеличение клитора колеблется от его незначительной гипертрофии до полного формирования мужского полового члена. При этом яичники, матка и маточные трубы развиваются нормально. Несвоевременное выявление патологии и отсутствие лечения приводит к прогрессированию болезни. У мальчиков с АГС клиническая картина менее выражена. Их половые органы при рождении сформированы правильно. Синдром преждевременного полового созревания проявляется клинически в 3-4 года. По мере взросления мальчика прогрессирует нарушение репродуктивной функции: развивается олиго- или азооспермия.
- Атипичная поздняя или постпубертатная форма является приобретенной. Она развивается только у женщин, ведущих активную половую жизнь и имеет скудную клиническую картину вплоть до полного отсутствия симптомов. Причиной патологии обычно становится опухоль надпочечников. У больных ускорен рост, увеличен клитор, появляется угревая сыпь, гирсутизм, дисменоррея, поликистоз яичников, бесплодие. При данной форме синдрома высок риск невынашивания плода и его ранней гибели. Атипичная форма сложно диагностируется, что связано с неясностью симптоматики и отсутствием выраженной дисфункции надпочечников.
АГС встречается у лиц, имеющих врожденный дефицит фермента С21-гидроксилазы. Чтобы его количество в организме поддерживалось на оптимальном уровне, необходим полноценный ген, локализованный в аутосомах 6-й хромосомы. Мутация этого гена приводит к развитию патологии – увеличению размеров и ухудшению функционирования коркового слоя надпочечников.
Передача синдрома по наследству осуществляется аутосомно-рецессивным путем — сразу от обоих родителей. У носителя одного мутантного гена синдром клинически не проявляется. Манифестация заболевания возможна лишь при наличии дефектных генов в обоих аутосомах 6-й пары.
Закономерности наследственной передачи адреногенитального синдрома:
- Дети, рожденные от здоровых родителей, являющихся носителями мутантного гена, могут унаследовать гиперплазию надпочечников.
- Дети, рожденные здоровой матерью от больного отца, являются здоровыми носителями заболевания.
- Дети, рожденные здоровой матерью от отца-носителя мутации, в 50% случаев будут болеть АГС, а в 50% останутся здоровыми носителями пораженного гена.
- Дети, рожденные от больных родителей, в 100% случаев унаследуют это заболевание.
В крайне редких случаях адреногенитальный синдром наследуется спорадически. Внезапное возникновение патологии обусловлено негативным воздействием на процесс формирования женских или мужских половых клеток. В крайне редких случаях рождаются больные дети у абсолютно здоровых родителей. Причиной подобных аномалий могут стать новообразования надпочечников и гиперпластические процессы в железах.
Патогенетические звенья АГС:
- дефект гена, кодирующего фермент 21-гидроксилаза,
- недостаток этого фермента в крови,
- нарушение биосинтеза кортизола и альдостерона,
- активация системы гипоталамус-гипофиз-надпочечники,
- гиперпродукция АКТГ,
- активная стимуляция коры надпочечников,
- увеличение коркового слоя за счет разрастания клеточных элементов,
- накопление предшественника кортизола в крови,
- гиперсекреция надпочечниковых андрогенов,
- женский псевдогермафродитизм,
- синдром преждевременного полового созревания у мальчиков.
Факторы риска, активизирующие механизм патологии:
- прием сильнодействующих препаратов,
- повышенный уровень ионизирующего излучения,
- длительный прием гормональных контрацептивов,
- травмы,
- интеркуррентные заболевания,
- стрессы,
- оперативные вмешательства.
Причины АГС носят исключительно наследственный характер, не смотря на воздействие провоцирующих факторов.
- Больные дети в раннем возрасте имеют высокий рост и большую массу тела. По мере развития детского организма их внешний вид меняется. Уже к 12 годам рост останавливается, а масса тела нормализуется. Взрослые люди отличаются низкорослостью и худощавым телосложением.
- Признаки гиперандрогении: большой половой член и небольшие яички у мальчиков, пенисообразный клитор и оволосение по мужскому типу у девочек, наличие у девочек прочих мужских признаков, гиперсексуальность, грубый голос.
- Быстрый рост с деформацией костной ткани.
- Нестабильное психическое состояние.
- Стойкая артериальная гипертензия у детей и диспепсия – неспецифические признаки, присутствующие при многих заболеваниях.
- Гиперпигментация кожных покровов ребенка.
- Периодические судороги.
Сольтеряющая форма отличается тяжелым течением и встречается редко. Заболевание проявляется:
- вялым сосанием,
- снижением АД,
- диареей,
- сильной рвотой,
- судорогами,
- тахикардией,
- нарушением микроциркуляции,
- потерей веса,
- обезвоживанием,
- метаболическим ацидозом,
- нарастающей адинамией,
- дегидратацией,
- остановкой сердца вследствие гиперкалиемии.
Сольтеряющая форма характеризуется гиперкалиемией, гипонатриемией, гипохлоремией.
Простая форма АГС у мальчиков в возрасте 2 лет проявляется:
- увеличением полового члена,
- гиперпигментацией мошонки,
- потемнением кожи вокруг ануса,
- гипертрихозом,
- появлением эрекции,
- низким, грубым голосом,
- появлением вульгарных угрей,
- маскулинизацией,
- ускоренным формированием костей,
- низким ростом.
Постпубертатная форма проявляется у девушек-подростков:
- поздним менархе,
- неустойчивым менструальным циклом с нарушением периодичности и длительности,
- олигоменореей,
- ростом волос в атипичных местах,
- жирной кожей на лице,
- увеличенными и расширенными порами,
- мужеподобным телосложением,
- микромастией.
Спровоцировать развитие данной формы АГС могут аборты, выкидыши, неразвивающаяся беременность.
У девочек классическая вирильная форма АГС проявляется интерсексуальным строением наружных гениталий: большим клитором и экстензией отверстия уретры на его головку. Большие половые губы напоминают мошонку, в подмышечных впадинах и на лобке рано начинают расти волосы, скелетные мышцы быстро развиваются. Ярко выраженный АГС не всегда позволяет определить пол новорожденного. Больные девочки внешне очень похожи на мальчиков. У них не растут молочные железы, менструации отсутствуют или становятся нерегулярными.
Дети с АГС находятся на диспансерном учете у детских эндокринологов. С помощью современных терапевтических методик специалисты проводят медикаментозное и хирургическое лечение синдрома, что позволяет в дальнейшем правильно развиваться детскому организму.
АГС – не является смертельно опасным недугом, хотя некоторые его симптомы психологически угнетают больных, что нередко заканчивается депрессией или нервным срывом. Своевременное выявление патологии у новорожденных позволяет больным детям со временем адаптироваться в обществе. При обнаружении заболевания у детей школьного возраста ситуация часто выходит из-под контроля.
Диагностика АГС основывается на анамнестических и фенотипических данных, а также результатах гормонального исследования. Во время общего осмотра оценивают фигуру больных, рост, состояние половых органов, степень оволосения.
Лабораторная диагностика:
- Гемограмма и биохимия крови.
- Исследование хромосомного набора — кариотипа.
- Изучение гормонального статуса с помощью иммуноферментного анализа, который показывает содержание кортикостероидов и АКТГ в сыворотке крови.
- Радиоиммунологический анализ определяет количественное содержание в крови и моче кортизола.
- В сомнительных случаях поставить правильный диагноз позволяет молекулярно-генетический анализ.
Инструментальная диагностика:
- Рентгенография лучезапястных суставов позволяет установить, что костный возраст больных опережает паспортный.
- На УЗИ у девочек обнаруживают матку и яичники. УЗИ яичников имеет важное диагностическое значение. У больных обнаруживают мультифолликулярные яичники.
- Томографическое исследование надпочечников позволяет исключить опухолевый процесс и определиться с имеющейся патологией. При АГС парная железа заметно увеличена в размере, при этом форма ее полностью сохранена.
- Радионуклеидное сканирование и ангиография являются вспомогательными методами диагностики.
- Аспирационная пункция и гистологическое исследование пунктата с изучением клеточного состава выполняются в особо тяжелых и запущенных случаях.
Неонатальный скрининг проводится на 4 сутки после рождения ребенка. Из пяточки новорожденного берут каплю крови и наносят на тест-полоску. От полученного результата зависит дальнейшая тактика ведения больного ребенка.
АГС требует пожизненного гормонального лечения. Взрослым женщинам заместительная терапия необходима для феминизации, мужчинам она проводится с целью устранения стерильности, а детям для того, чтобы преодолеть психологические трудности, связанные с ранним развитием вторичных половых признаков.
Медикаментозная терапия болезни заключается в применении следующих гормональных препаратов:
- Для коррекции гормональной функции надпочечников больным назначают глюкокортикоидные препараты – «Дексаметазон», «Преднизолон», «Гидрокортизон».
- При невынашивании беременности назначают «Дюфастон».
- Эстроген-андрогенные препараты показаны женщинам, не планирующим в будущем беременность – «Диане-35», «Марвелон».
- Для нормализации функции яичников необходимо принимать оральные контрацептивы с прогестинами.
- Из негормональных препаратов уменьшает гирсутизм «Верошпирон».
Предотвратить кризы надпочечниковой недостаточности можно путем увеличения дозы кортикостероидов в 3-5 раз. Лечение считается эффективным, если у женщин нормализовался менструальный цикл, появилась овуляция, наступила беременность.
Хирургическое лечение АГС проводят девочкам в возрасте 4-6 лет. Оно заключается в коррекции наружных половых органов – пластике влагалища, клиторэктомии. Психотерапия показана тем больным, которые не в состоянии самостоятельно адаптироваться в обществе и не воспринимают себя как полноценного человека.
Если в семейном анамнезе имеется гиперплазия надпочечников, всем супружеским парам необходима консультация врача-генетика. Пренатальная диагностика заключается в динамическом наблюдении за беременной женщиной из группы риска на протяжении 2-3 месяцев.
Профилактика АГС включает:
- регулярные осмотры у эндокринолога,
- скрининг новорожденных,
- тщательное планирование беременности,
- обследование будущих родителей на различные инфекции,
- исключение воздействия угрожающих факторов,
- посещение генетика.
Своевременная диагностика и качественная заместительная терапия делают прогноз заболевания относительно благоприятным. Раннее гормональное лечение стимулирует правильное развитие половых органов и позволяет сохранить репродуктивную функцию у женщин и мужчин.
Если гиперандрогения сохраняется или не поддается коррекции кортикостероидными препаратами, пациенты остаются небольшого роста и имеют характерные косметические дефекты. Это нарушает психосоциальную адаптацию и может привести к нервному срыву. Адекватное лечение дает возможность женщинам с классическими формами АГС забеременеть, выносить и родить здорового ребенка.
источник
В клинической практике в зависимости от степени дефицита С21-гидроксилазы и, соответственно, степени гиперандрогении выделяют классическую форму врожденного адреногенитального синдрома и легкие формы, называемые также неклассическими (пубертатная и постпубертатная формы). Избыточное выделение андрогенов надпочечниками тормозит выделение гонадотропинов, следствием чего является нарушение роста и созревания фолликулов в яичниках.
Формы адреногенитального синдрома:
Гиперпродукция андрогенов начинается внутриутробно с началом гормональной функции надпочечников — 9-10-я неделя внутриутробной жизни. Под влиянием избытка андрогенов нарушается половая дифференцировка плода женского хромосомного пола. В этот период внутриутробной жизни гонады уже имеют четкую половую принадлежность, внутренние половые органы также имеют присущее женскому полу строение, а наружные половые органы находятся в стадии формирования. Из так называемого нейтрального типа происходит формирование женского фенотипа. Под влиянием избытка тестостерона происходит вирилизация наружных половых органов женского плода: половой бугорок увеличивается, превращаясь в пенисообразный клитор, сливаются лабиосакральные складки, приобретая вид мошонки, урогенитальный синус не разделяется на уретру и влагалище, а персистирует и открывается под пенисообразным клитором. Такая вирилизация приводит к неправильному определению пола при рождении ребенка. Поскольку гонады имеют женское строение (яичники), эта патология получила еще одно название — ложный женский гермафродитизм. Гиперпродукция андрогенов во внутриутробном периоде вызывает гиперплазию надпочечников; эту форму адреногенитального синдрома называют классической формой врожденной гиперплазии надпочечников.
Следует знать, что адреногенитальный синдром у новорожденных – это наследственное заболение. Такие дети являются пациентами детских эндокринологов, тактика их ведения и лечения разработана, что позволяет вовремя провести хирургическую коррекцию пола и направить дальнейшее развитие по женскому типу.
Контингент обращающихся к гинекологам-эндокринологам составляют пациентки с поздними формами адреногенитального синдрома.
При этой форме адреногенитального синдрома врожденный дефицит С21-гидроксилазы проявляется в пубертатном периоде, в период физиологического усиления гормональной функции коры надпочечников, в так называемый период адренархе, по времени на 2-3 года опережающий менархе — наступление менструации. Физиологическое увеличение секреции андрогенов в этом возрасте обеспечивает пубертатный «скачок роста» и появление полового оволосения.
Клиническая картина характеризуется поздним менархе, первая менструация приходит в 15-16 лет, тогда как в популяции — в 12-13 лет. Менструальный цикл имеет неустойчивый или нерегулярный характер с тенденцией к олигоменорее. Интервал между месячными составляет 34-45 дней.
Гирсутизм имеет выраженный характер: рост стержневых волос отмечается по белой линии живота, на верхней губе, околососковых полях, внутренней поверхности бедер. Отмечаются множественные акне в виде нагноившихся волосяных фолликулов и сальных желез, кожа лица жирная, пористая.
Девушки характеризуются высоким ростом, телосложение имеет нерезко выраженные мужские или интерсексуальные черты: широкие плечи, узкий таз.
Молочные железы гипопластичны.
Основными жалобами, приводящими пациенток к врачу, являются гирсутизм, угревая сыпь и неустойчивый менструальный цикл.
Клинические проявления манифестируют в конце второго десятилетия жизни, часто после самопроизвольного выкидыша на раннем сроке беременности, неразвивающейся беременности или медицинского аборта.
Клинические проявления манифестируют в конце второго десятилетия жизни, часто после самопроизвольного выкидыша на раннем сроке беременности, неразвивающейся беременности или медицинского аборта.
Женщины отмечают нарушение менструального цикла по типу удлинения межменструального промежутка, тенденцию к задержкам и оскуднению месячных.
Поскольку гиперандрогения развивается поздно и имеет «мягкий» характер, гирсутизм выражен незначительно: скудное оволосение белой линии живота, околососковых полей, над верхней губой, голенях.
Молочные железы развиты соответственно возрасту, телосложение имеет чисто женский тип.
Следует отметить, что у пациенток с адреногенитальным синдромом не выявляются метаболические нарушения, характерные для синдрома поликистозных яичников.
Основной причиной возникновения является врожденный дефицит фермента С21-гидроксилазы, участвующего в синтезе андрогенов в коре надпочечников. Нормальное образование и содержание этого фермента обеспечивает ген, локализованный в коротком плече одной из пары 6-й хромосомы (аутосомы). Наследование этой патологии имеет аутосомно-рециссивный характер. У носителя одного патологического гена эта патология может не проявляться, она манифестирует при наличии дефектных генов в обоих аутосомах 6-й пары.
Помимо анамнестических и фенотипических данных (телосложение, оволосение, состояние кожи, развитие молочных желез), при установлении диагноза решающее значение имеют гормональные исследования.
При адреногенитальном синдроме синтез стероидов нарушен на этапе 17-ОНП. Следовательно, гормональными признаками является повышение уровня в крови 17-ОНП, а также ДЭА и ДЭА-С — предшественников тестостерона. В целях диагностики может быть использовано определение 17-КС в моче — метаболитов андрогенов.
Самым информативным является повышение уровня 17-ОНП и ДЭА-С в крови, что используется для дифференциальной диагностики с другими эндокринными нарушениями, проявляющимися симптомами гиперандрогении. Определение 17-ОНП, Т, ДЭА, ДЭА-С в крови и 17-КС в моче проводится до и после пробы с глюкокортикоидами, например дексаметазоном. Снижение уровня указанных стероидов в крови и моче на 70-75% указывает на надпочечниковое происхождение андрогенов.
Диагностическое значение имеет и УЗИ яичников. Поскольку при адреногенитальном синдроме имеет место ановуляция, эхоскопически отмечают наличие фолликулов различной степени зрелости, не достигающих преовуляторных размеров, так называемые мультифолликулярные яичники, размеры яичников могут быть несколько больше нормы. Однако в отличие от яичников при синдроме поликистозных яичников в них не увеличен объем стромы и нет типичного для этой патологии расположения мелких фолликулов в виде «ожерелья» под капсулой яичника.
Диагностическое значение имеет также измерение базальной температуры, для которой характерны растянутая первая фаза цикла и укороченная вторая фаза цикла (недостаточность желтого тела).
Дифференциально-диагностические признаки адреногенитального синдрома и синдрома поликистозных яичников
Степень выраженности гирсутизма
Невынашивание в 1-м триместре
Неустойчивый цикл с тенденцией к олигоменорее
Фолликулы различной стадии зрелости, объем до 6 см 3
Увеличены за счет стромы, фолликулы диаметром до 5-8 мм, подкапсулярно, объем > 9 см 3
С целью коррекции гормональной функции надпочечников используются глюкокортикоидные препараты.
В настоящее время назначают дексаметазон в дозе 0,5-0,25 мг. в день под контролем андрогенов крови и их метаболитов в моче. Об эффективности терапии свидетельствуют нормализация менструального цикла, появление овуляторных циклов, что регистрируется измерением базальной температуры, данными эхоскопии эндометрия и яичников в середине цикла, наступлением беременности. В последнем случае терапия глюкокортикоидами продолжается во избежание прерывания беременности до 13-й недели — срока формирования плаценты, обеспечивающей необходимый уровень гормонов для нормального развития плода.
В течение первых недель беременности необходимо тщательное наблюдение: до 9 недель — измерение базальной температуры, раз в две недели — УЗИ для выявления повышенного тонуса миометрия и эхоскопических признаков отслойки плодного яйца. При самопроизвольных выкидышах в анамнезе назначают эстрогенсодержащие препараты для улучшения кровоснабжения развивающегося эмбриона: микрофоллин (этинилэстрадиол) по 0,25-0,5 мг в день или прогинова по 1-2 мг в день под контролем состояния женщины и наличия у нее жалоб на боли внизу живота, кровянистые выделения из половых путей.
В настоящее время в лечении невынашивания при адреногенитальном синдроме в I-II триместре беременности эффективно использование аналога природного прогестерона — дюфастона по 20-40-60 мг в день. Являясь производным дидрогестерона, он не обладает андрогенным эффектом в отличие от прогестагенов норстероидного ряда, что проявляется признаками вирилизации у матери и маскулинизации у плода женского пола. Кроме того, применение дюфастона эффективно в лечении функциональной истмико-цервикальной недостаточности, часто сопутствующей адреногенитальному синдрому.
В случае отсутствия беременности (овуляции или недостаточности желтого тела, регистрируемых по данным базальной температуры) рекомендуется на фоне терапии глюкокортикоидами проводить стимуляцию овуляции кломифеном по общепринятой схеме: с 5-го по 9-й или с 3-го по 7-й день цикла по 50-100 мг.
В тех случаях, когда женщина в беременности не заинтересована, а основной жалобой являются избыточное оволосение, гнойничковые высыпания на коже или нерегулярные менструации, рекомендуется терапия препаратами, содержащими эстрогены и антиандрогены (см. Лечение гирсутизма при СПКЯ). Чаще всего назначают препарат Диане-35. Более действенно в отношении гирсутизма на фоне диане назначать в первые 10-12 дней его приема ципротерон ацетат в дозе 25-50 мг (препарат андрокур). Применение этих препаратов в течение 3— 6 месяцев дает выраженный эффект. К сожалению, по окончании приема препаратов симптомы гиперандрогении появляются вновь, поскольку причину патологии эта терапия не устраняет. Следует также отметить, что применение глюкокортикоидов, нормализующих функцию яичников, мало влияет на уменьшение гирсутизма. Антиандрогенным действием обладают оральные контрацептивы, в состав которых входят прогестины последнего поколения (дезогестрел, гестоден, норгестимат). Из негормональных препаратов эффективен верошпирон, который в дозе 100 мг в день в течение 6 месяцев и более уменьшает гирсутизм.
При поздней постпубертатной форме адреногенитального синдрома, при нерезко выраженных кожных проявлениях гиперандрогении и неустойчивом менструальном цикле без длительных задержек, пациентки, если они не заинтересованы в беременности, в гормональной терапии не нуждаются.
При применении гормональных контрацептивов предпочтение отдается низкодозированным монофазным (мерсилон) и трехфазным с гестагенным компонентом последнего поколения (дезогестрел, гестоден, норгестимат), которые не обладают андрогенным эффектом. Длительное применение однофазных гормональных контрацептивов, содержащих 30 мкг этинилэстрадиола типа марвелона или фемодена (более года без перерыва), может вызвать гиперторможение функции яичников и аменорею, обусловленную гипогонадотропными нарушениями, а не гиперандрогенией.
источник
Адреногенитальный синдром (АГС) является тяжелым эндокринным заболеванием. Он носит аутосомно-рецессивный тип наследования. Может встречаться одинаково, как у мужчин, так и у женщин. Выявить большинство форм можно уже с момента рождения. Данное состояние требует обязательного лечения, так как может за короткий срок вызвать развитие осложнений.
В качестве основной причины, приводящей к развитию адреногенитального синдрома, является генетическое нарушение, приводящее к недостатку фермента, участвующего в синтезировании гормонов стероидный группы, осуществляемой в надпочечниках.
Чаще всего это недостаточность гена, располагающегося в области короткого плеча, относящегося к шестой хромосоме. Реже причиной выступает недостаток такого фермента, как 3-бета-ол-дегидрогеназы и 11-бета-Гидроксилаза.
Патогенез заболевания сложный, связан он с тем, что вышеперечисленные ферменты понижают кортизол в сыворотке крови.
Из-за того, что уровень кортизола снижается, повышается секреция адреногенитальных гормонов, способствующих гиперплазии зоны в коре надпочечников, отвечающей за синтезирование андрогена.
В результате нарушения сложных биохимических процессов происходит:
- кортизоловая недостаточность.
- компенсаторно увеличивается адренокортикотропный гормон.
- снижается уровень альдостерона.
- наблюдается увеличение таких веществ, как прогестерон, 17-гидроксипрогестерон и андрогены.
Среди основных форм заболевания следует выделить:
- Адреногенитальный синдром в сольтеряющей форме. Является самой распространённой формой, которую диагностируют в детском возрасте от момента рождения до одного года. Характеризуется заболевание нарушением в гормональном балансе и недостаточности функциональной активности в коре надпочечников. При диагностике определяется альдостерон в низких для своей нормы значениях. За счёт него поддерживается водно-солевой баланс. Поэтому, при недостаточности альдостерона нарушается работа сердечно-сосудистой системы и проявляется нестабильность в артериальном давлении. В почечной лоханке появляется значительной отложение солей.
- Адреногенитальный синдром в вирильной форме. Является одним из классических вариантов патологического процесса. Надпочечниковая недостаточность в подобном случае не развивается. Изменяются лишь наружные половые органы. Проявляется он сразу с момента рождения. Со стороны внутренних органов нарушений репродуктивной системы не наблюдается.
- Адреногенитальный синдром в постпубертатной форме. Подобное течение заболевания нетипичное, встречаться может у сексуально активных женщин. В качестве причины можно определить не только наличие мутации, но и опухоли в надпочечниковой коре. Наиболее частым проявлением является развитие бесплодия. Иногда выявляться он может и при привычном невынашивании.
Симптомов адреногенитального синдрома достаточно много, зависеть они могут от преимущественной формы.
Среди них следует выделить основные проявления, типичные для всех форм:
- дети раннего возраста характеризуются высоким ростом и большой массой тела. Постепенно идёт изменение внешнего вида. К подростковому периоду наблюдается остановка в росте, масса тела подвергается нормализации. Во взрослом возрасте, люди, страдающие адреногенитальным синдромом, имеют низкий рост и худощавое телосложение;
- гиперандрогения характеризуется большими размерами полового члена и небольшими яичками у лиц мужского пола. У девочек адреногенитальный синдром проявляется пенисообразным клитором, оволосением имеющим преимущественно мужской тип (см. фото выше). Кроме того, девочки имеют признаки гиперсексуальности и грубого голоса;
- на фоне быстрого роста наблюдается выраженная деформация опорно—двигательной системы;
- люди характеризуются нестабильностью в психическом состоянии;
- в области кожных покровов имеются участки гиперпигментации;
- периодически появляется судорожный синдром.
При простой форме адреногенитальный синдром у мальчиков проявляется:
- увеличенным в несколько раз половым членом;
- мошонка приобретает выраженную гиперпигментацию, так же как и анальная область;
- отмечается выраженный гипертрихоз;
- уже в детском возрасте возникает эрекция;
- голос у мальчика грубый, имеет низкий тембр;
- на кожных покровах появляются вульгарные угри;
- идёт выраженная преждевременная маскулинизация и ускоренное формирование костной ткани.;
- рост может быть достаточно низким.
Постпубертатный врожденный адреногенитальный синдром проявляется:
- поздним наступлением менструации;
- менструальный цикл характеризуется выраженной нестабильностью, с нарушенной периодичностью и длительностью.имеется склонность к олигоменорее;
- отмечается избыточное оволосение, преимущественно по мужскому типу;
- кожа становится более жирной, расширяются поры в области лица;
- телосложение мужеподобное, характеризуется развитием широких плеч и узким тазом;
- молочные железы имеют небольшой размер, чаще это лишь кожная складка с недоразвитым соском.
Характеризуется тем, что строение наружных половых органов имеет интерсексуальные признаки.
- клитор имеет большие размеры, в области головки имеется экстензия уретры;
- размер и форма половых губ напоминает мошонку;
- в области мошонки и подмышечных впадин определяется избыточное оволосение;
- адреногенитальный синдром у новорожденных не всегда позволяет идентифицировать половую принадлежность. Девочки имеют большую внешнюю схожесть с мальчиками. В области молочных желёз в пубертатном периоде не отмечается роста.
- характеризуется у ребёнка наблюдается медленный прирост массы.
- сразу после рождения появляется сильная рвота, носящая повторный характер, аппетит отсутствует, в области живота появляются сильные боли с напряжением передней брюшной стенки, после каждого кормления срыгивание;
- достаточно быстро развивается обезвоживание, при котором снижается натрий, а калий повышается;
- ребёнок в течение нескольких суток становится вялым, перестаёт нормально сосать, сознание переходит в коллаптоидное вплоть до того, что развивается кардиогенный шок и возможный летальный исход при несвоевременно оказанной помощи.
Диагностика начинается с жалоб и анамнестических данных. Это могут быть изменения состояния ребёнка после рождения, нарушения репродуктивной функции, развитие привычного невынашивания.
Проводится обязательный внешний осмотр с оценкой состояния всех систем. Значительное внимание следует уделить фигуре, росту, и его соответствию возрастным параметрам, продлится осмотр характера оволосения и органов репродуктивной системы.
Обязательно требуется проведение лабораторных и инструментальных методов.
- общий анализ крови и биохимическое исследование с определением электролитов. Среди них обязательно определить уровень таких электролитов, как хлориды, натрий, калий и т.д;
- обязательной является оценка гормонального профиля. Требуется определить уровень гормонов коры надпочечников, эстрогенов и тестостерона, как свободного, так и связанного:
- большое значение играет определение уровня 17-гидроксипрогестерона. Для женщин измерение проводится только в период фолликулярной фазы. Исключить диагноз можно только в том случае, если его показатель будет ниже 200 нг/дл;
- при превышении значения больше 500 нг/ дл диагноз полностью подтверждают и не всегда требуются дополнительные методы;
- если значение больше 200, но при этом меньше 500 необходимо в целях постановки диагноза провести тест с АКТГ. При проведении теста АКТГ и получении значения выше 1000 нг/ дл выставляют диагноз адреногенитального синдрома;
- требуется оценить состояние мочи;
- из инструментальных методов большой популярностью пользуется ультразвуковое исследование органов.
- для девочек обязательно проводить УЗИ матки и придатков на момент оценки функции и наличии органической патологии;
- для мальчиков требуется оценить состояние органов мошонки при ультразвуковом исследовании;
- для лиц каждого пола требуется проводить УЗИ органов забрюшинного пространства с целью определить размер, структуру, наличие опухолевых образований в области надпочечников.
- в том случае, если при УЗИ не удаётся выявить патологических состояний в надпочечниках следует выполнить рентгенограмму черепа или магнитно-резонансную томографию головного мозга на предмет выявления очаговых опухолевых образований или гиперплазии участков гипофиза;
- дополнительным методом является электрокардиография для оценки функционального состояния сердечно-сосудистой системы.
Обязательным моментом в диагностике адреногенитального синдрома требуется исключать другие патологии.
Среди самых наиболее похожих патологий выделяют:
- гермафродитизм. Часто внешние нарушения дифференцировали могут сочетаться в патологией внутренних половых органов;
- надпочечниковая недостаточность. В данном случае требуется оценить дополнительные симптомы и диагностические методы, поскольку они часто схожи. Но надпочечниковая недостаточность проявляется после провоцирующего фактора на фоне предшествующего здоровья;
- андрогенпродуцирующая опухоль в надпочечниках. Развивается подобное состояние спустя некоторое время, в детском возрасте это редко встречающаяся патология;
- пилоростеноз. Это патология, которая имеет характерные симптомы с сольтеряющей формой.
Основу терапии составляют медикаментозные средства, проявляющие заместительные свойства. К ним относят средства из группы глюкокортикостероидов, такие как Преднизолон или Дексаметазон.
Преднизолон или Дексаметазон
Последний обладает меньшим количеством побочных эффектов, поэтому его используют преимущественно для лиц детского возраста. Расчёт дозировки осуществляется в индивидуальном порядке, в зависимости от уровня гормона. Суточную дозу следует делить на несколько приемов, приветствуется двукратный приём с употреблением основной части вещества в вечернее время. Это связано с тем, что в ночное время идёт усиленная выработка гормонов.
Если у пациента выявлена сольтеряющая форма, дополнительно применяется и Флудрокортизон.
С целью нормализации функции яичников применяются комбинированные оральные контрацептивы, которые способны оказывать антиандрогенное действие.
Особое внимание уделяется беременным женщинам. Для предотвращения выкидыша требуется назначение Дюфастона, способствующего созданию благоприятного гормонального фона. В настоящее время предпочтение отдаётся Утрожестану, данная лекарственная форма прогестерона может применяться до 32 недели беременности, что даёт возможность пролонгировать беременность до полного развития плода.
Оперативное лечение в данном случае не применяется. Возможно лишь использование пластических реконструктивных операций, направленных на исправление косметического дефекта в области половых органов.
Народные средства при лечении адреногенитального синдрома не применяются. Это связано с тем, что ни одно растительное средство не способно в полной мере восполнить дефицит гормона.
Мер специфической профилактики для предотвращения адреногенитального синдрома не существует. Это связано с причиной его возникновения.
Для того, чтобы предупредить рождение ребёнка с данным заболеванием следует на этапе зачатия проконсультироваться с генетиком и определить степень риска в возникновении синдрома. Это особенно важно если будущие родители или близкие родственники имеют подобную патологию.
При развивающейся беременности, родителям, в семье которых встречаются случаи данной патологии следует провести кариотипирование плода, с целью проверки генотипа на наличие дефектов и соблюдать все рекомендации по ведению беременности.
Течение заболевания во многом зависит от формы процесса.Адреногенитальный синдром у детей в сольтеряющей форме может представлять угрозу для жизни. В данном случае, важно, как можно раньше диагностировать патологию и проводить адекватную терапию.
У людей, страдающих адреногенитальным синдромом, повышается риск развития бесплодия, как у мужчин, так и у женщин.
В случае развития беременности существует высокий риск невынашивания. Для сохранения жизнеспособности плода требуется проводить сохраняющую терапию с первых дней после оплодотворения.
Пациенты с адреногенитальным синдромом часто страдают от депрессивных состояний и других психологических расстройств. Среди данной группы людей повышена частота суицидальных попыток.
При своевременной диагностике формы адреногенитального синдрома прогноз будет относительно благоприятным. Во многом более легкое течение патологии связано с формой заболевания. Тяжелее протекает лишь сольтеряющая форма, которая требует срочного медицинского вмешательства с назначением лекарственных средств.
Именно поэтому важно своевременно поставить диагноз при появлении у ребёнка ухудшения самочувствия или наличия признаков, свойственных для данного синдрома.
источник