Абсцесс головного мозга — это неврологическое заболевание, для которого характерно скопление гноя в головном мозге. Проявления этой патологии обусловлены ее локализацией в мозге. Однако признаки болезни не являются специфическими, поскольку характерны для самых разных неврологических патологий.
Обнаруживают болезнь с помощью таких диагностических методик, как магнитно-резонансная томография и компьютерная томография головного мозга. Если во время диагностики у больного обнаружено минимальное скопление гноя в головном мозге, врач назначает консервативное лечение. Большие абсцессы, которые провоцируют резкие скачки внутричерепного давления, нуждаются в хирургическом лечении.
Важное место в лечении абсцесса головного мозга занимает его своевременная диагностика, которая предусматривает определение вида заболевания. В неврологии используется обширная классификация заболевания. Зависимо от места скопления гноя в головном мозге выделяют абсцесс мозжечка, височной области, лобной области, затылочной доли и теменной доли. В зависимости от гнойного скопления относительно к оболочкам мозга выделяют такие виды абсцесса, как внутримозговый, субдуральный, эпидуральный и перивентрикулярный.
Зависимо от развития заболевания выделяют четыре его стадии: начальную, скрытую, явную и терминальную. По этиологии заболевания выделяют следующие его формы:
- абсцессы, которые спровоцированы черепно-мозговыми травмами;
- риногенные абсцессы, которые возникли из-за гнойного синусита, фарингита, ринита;
- метастатические абсцессы, вызванные осложнениями различных заболеваний;
- отогенные абсцессы в следствие гнойного отита, мастодонтита;
- абсцессы вследствие нарушения стерильности при введении внутривенно лекарственных препаратов.
Причиной абсцесса головного мозга чаще всего является воспалительный процесс вследствие активности стрептококков. При отогенной природе заболевания его возбудителями являются энтеробактерии. В случае открытой травмы головного мозга спровоцировать скопление гноя могут стафилококки. Более чем в 30% случаев заболевания установить его точную причину невозможно, поскольку лабораторные исследования гноя показывают его стерильность.
Наиболее распространенной причиной заболевания считается воспалительный процесс, который активизируется в органах и тканях. Например, в легких могут возникнуть такие воспаления, как эмпиема плевры, хроническая и острая пневмония. Инфицирование головного мозга происходит из-за попадания в него инфицированного тромба по кровеносным сосудам.
Нередко причиной заболевания становятся открытые или закрытые травмы головного мозга. Инфицирование при этом происходит из-за попадания стафилококков в рану. В редких случаях абсцесс может возникнуть у пациента после перенесенной им тяжелой нейрохирургической операции. В группе риска также находятся больные гнойными формами гайморита, синусита, фронтита, отита. Возбудитель инфекции может в таких случаях проникать в мозг двумя путями: по венам мозга или через твердую его оболочку.
Патогенез абсцесса головного мозга предусматривает четыре стадии его развития:
- Раннее воспаление мозга (1-3 сутки). У пациента наблюдается развитие энцефалита — ограниченного воспаления тканей мозга. Важно то, что на этой стадии обратить заболевание еще вполне реально. Воспалительный процесс может закончиться спонтанно или по окончанию антибактериальной терапии.
- Поздняя стадия (4-9 сутки). Эта стадия наступает в случае ослабленных защитных функций организма больного либо из-за неправильно выбранной тактики лечения. Поэтому воспаление начинает прогрессировать — полость, заполненная гноем, начинает увеличиваться в размерах.
- Ранняя инкапсуляция (10-13 сутки). Для этой стадии воспаления характерен некроз центральной части мозга, а также формирование капсулы, ограничивающей дальнейшее распространение гноя.
- Поздняя инкапсуляция (начиная с 14 дня). Начиная со второй недели после активизации воспалительного процесса у больного диагностируется четкая коллагеновая капсула, заполненная гноем и окруженная зоной глиоза. Дальнейшее развитие воспаления зависит от реактивности организма больного, вирулентности флоры, правильного лечения. Зачастую на этой стадии наблюдается увеличение в объемах гнойного содержания и образование новых очагов воспаления.
Выделяют следующие признаки абсцесса головного мозга: общеинфекционные, общемозговые и очаговые.
К общим проявлениям заболевания относятся повышение температуры, увеличение СОЭ, озноб, лейкоцитоз, а также признаки инфекционного процесса вроде похудения, бледности или слабости.
Общемозговые симптомы возникают из-за резких скачков внутричерепного давления. Самым частым симптомом патологии считается головная боль, сопровождающаяся рвотой. У пациента могут возникнуть проблемы со зрением: нередко на фоне абсцесса развивается неврит зрительного нерва, а на глазном дне появляются застойные диски. В клинической картине болезни также присутствуют психические расстройства, заторможенность мыслительных процессов, вялость, слабость, апатичность. В случае внутричерепной гипертонии могут возникать эпилептические припадки. У большинства пациентов наблюдается также постоянная сонливость, а в наиболее тяжелых случаях может возникнуть кома.
Очаговые признаки заболевания зависят во многом от локализации абсцесса. Например, если гной скапливается в глубине полушарий мозга вне двигательной зоны, болезнь может протекать без специфических симптомов. Если у пациента скопление гноя расположено слишком близко к оболочкам мозга или находится в мозжечке, проявляются менингеальные симптомы.
Что касается течения заболевания, то оно зачастую имеет очень бурное и острое начало, для которого характерны очаговые и гипертензионные проявления. Воспалительный процесс практически всегда развивается на фоне повышенной температуры. В редких случаях начало заболевания может быть менее выраженным и напоминать собой клиническую картину менингита. Однако с минимальными симптомами и нормальной температурой первая стадия заболевания протекает крайне редко.
Через 5-30 дней заболевание переходит в следующую, латентную, стадию, для которой характерно или полное отсутствие каких-либо симптомов, или же минимально выраженные признаки заболевания. Больной может жаловаться на сильную и регулярную головную боль, психическую заторможенность и рвоту. Продолжительность этой стадии вариативная: у одних больных она длится пару дней, тогда как у других — несколько лет. Затем из-за влияния какого-либо фактора (например, инфекции) данная стадия заканчивается и у больного начинают активно прогрессировать симптомы заболевания. Наиболее тяжелым и опасным для жизни последствием абсцесса головного мозга считается его прорыв, который обычно приводит к смерти.
Своевременная комплексная диагностика абсцесса головного мозга имеет важное значение в его дальнейшем лечении. Для постановки диагноза врач-невролог использует данные анамнеза и результаты осмотра пациента, а также сведения, полученные во время инструментальных и лабораторных исследований. Для диагностирования заболевания применяются следующие методики:
- Общий анализ крови. О заболевании обычно свидетельствуют такие результаты анализа, как увеличение СОЭ и выраженный лейкоцитоз. На стадии формирования капсулы вокруг абсцесса в крови пациента наблюдается нормальное или немного повышенное количество лейкоцитов.
- Компьютерная томография. Точность обнаружения абсцесса с помощью этой методики зависит от стадии патологии. На ранних стадиях абсцесс обнаружить весьма сложно. На стадии энцефалита КТ может выявить зону сниженной плотности, имеющую неравномерную форму. На этой стадии контрастное вещество накапливается неравномерно — зачастую только в периферических отделах. Гораздо точнее можно диагностировать болезнь на позднем этапе развития энцефалита.
- Магнитно-резонансная томография. Это более точный и эффективный метод диагностирования абсцесса, который позволяет выявить его на ранней стадии. Поскольку методика считается наиболее информативной, по ее результатам могут назначить лечение даже без бактериологических анализов.
- Эхоэнцефалоскопия. Этот диагностический метод обычно назначают, если по каким-то причинам МРТ и КТ выполнить невозможно. С помощью данного исследования можно обнаружить смещение структур мозга, что свидетельствует о сдавливании абсцессом его тканей.
- Бактериологическое исследование. Данная методика предусматривает взятие пункции гноя из абсцесса для его исследования. Детальное исследование гноя помогает установить возбудителя воспаления, что затем позволяет подобрать наиболее подходящую тактику медикаментозной терапии.
- Рентгенография черепа. Эту методику используют для того, чтобы обнаружить очаг инфекции, который спровоцировал абсцесс.
- Краниография. Назначается для обнаружения симптомов внутричерепной гипертензии.
Поскольку симптомы абсцесса головного мозга в своем большинстве не являются специфическими, дифференциальная диагностика играет большую роль. Если у врача появляются сомнения во время постановки диагноза, он может назначить МР- спектроскопию. Данная методика проводится для того, чтобы дифференцировать абсцесс головного мозга от опухолей полушарий мозга. Основана она на разном содержании лактата и аминокислот в опухолях и гнойном скоплении.
Что касается других методик диагностики, то они считаются менее информативными. Например, такие признаки, как увеличение С-реактивного белка в крови, озноб, увеличение СОЭ, лейкоцитоз могут свидетельствовать о самых разных воспалительных процессах. Посевы крови при абсцессе зачастую оказываются стерильными.
Лечение абсцесса головного мозга обычно предусматривает как медикаментозную терапию, так и оперативное вмешательство. Выбор наиболее оптимальной тактики лечения врачи производят на основании результатов диагностики болезни, а также общего состояния здоровья больного. Учитывают также стадию заболевания. Например, на ранних стадиях образования абсцесса можно обойтись консервативным лечением. Если же абсцесс уже сформировался, а вокруг него образовалась плотная капсула, без нейрохирургического вмешательства не обойтись.
Медикаментозное лечение абсцесса головного мозга предусматривает назначение антибиотиков, противоотечных и противосудорожных препаратов. Поскольку воспалительный процесс провоцируют бактерии, терапия заболевания обязательно предусматривает их уничтожение. Наиболее стандартной и часто используемой схемой лечения абсцесса головного мозга в течение десятилетий считалось сочетание пенициллина и хлорамфеникола.
Пенициллин назначали для лечения заболевания, поскольку он способен уничтожать стрептококки и большинство других бактерий, которые могут спровоцировать абсцесс головного мозга. Хлорамфеникол применяли из-за его способности легко растворяться в жировой ткани и уничтожать анаэробные бактерии.
Сегодня данную схему врачи немного корректируют. Например, вместо пенициллина назначают цефотаксим, а вместо хлорамфеникола — метронидазол. Обычно антибактериальную терапию врач назначает за несколько недель до проведения операции. Длительность приема антибиотиков может составлять около 6-8 недель.
Пациентам, у которых абсцесс головного мозга возникает на фоне иммунодефицита, назначают также амфоретицин. Если абсцесс исчез, пациент должен будет пройти курс флуконазола в течение десяти недель. В схеме лечения пациентов с ВИЧ обычно присутствуют такие препараты, как сульфадиазин и пириметамин.
Большое значение в лечении заболевания имеет корректное определение возбудителя инфекции с помощью антибиотикограммы. Однако бывают случаи, когда посев оказывается совершенно стерильным. Поэтому в таких ситуациях назначается эмпирическая антибактериальная терапия.
Помимо антибиотиков назначаются также препараты, которые помогают уменьшить отек. Например, с этой целью применяются глюкокортикоиды. Однако назначение этих препаратов показано только в случае положительного результата от антибактериальной терапии. Они могут уменьшить выраженность абсцесса головного мозга и обратить развитие вокруг него капсулы. Однако возможен и обратный эффект, когда глюкокортикоиды активизируют распространение воспаления за границы очага. Для устранения судорожных проявлений назначают обычно фенитоин.
Если абсцесс головного мозга диагностирован на поздних стадиях, а вокруг него уже успела сформироваться плотная капсула, обойтись без операции невозможно. Для лечения заболевания чаще всего применяют пункционную аспирацию и удаление абсцесса.
Что касается пункционной аспирации, то ее целесообразно назначать на ранних стадиях патологии. При этом одновременно должна проводиться антибактериальная терапия. Показаниями для этой процедуры могут стать также множественные абсцессы, глубокое расположение абсцесса, стадия церебрита и стабильное неврологическое состояние пациента. Для того, чтобы процедура была выполнена максимально точно, врач прибегает к стереотаксической биопсии и интраоперационному УЗИ.
У пункционной аспирации есть один важный недостаток — в большинстве случаев после ее проведения может потребоваться повторная процедура. В сложных случаях назначается полное удаление абсцесса. Эту методику также назначают, если хотят избежать возможного рецидива заболевания. Удалять абсцесс целесообразно при следующих показаниях: если антибактериальная терапия или пункционная аспирации не оказались эффективными, при поверхностном абсцессе и хорошо сформированной вокруг него капсуле.
Если у больного во время диагностики были обнаружены множественные абсцессы, в таком случае для начала нужно дренировать очаг воспаления, чтобы исключить прорыв гноя в желудочковую систему мозга. В случае нарастания неврологических расстройств или отсутствии положительной динамики при МРТ и КТ, может быть назначена повторная операция.
Исход заболевания зависит от того, удалось ли врачу выявить возбудитель абсцесса из посева. Сделать это крайне важно, поскольку тогда можно будет определить чувствительность бактерий к антибиотикам и подобрать наиболее подходящую схему терапии. Прогноз для здоровья больного при абсцессе головного мозга зависит также и от количества гнойных скоплений, состояния здоровья пациента, правильно подобранной тактики лечения.
Риск различных осложнений при абсцессе головного мозга очень высокий. А именно, около 10% всех случаев заболевания заканчиваются смертью, а 50% — инвалидностью. К тому же, у большинства пациентов после окончания лечения может появиться эпилептический синдром — состояние, для которого характерно возникновение эпилептических приступов.
Менее благоприятные прогнозы врачи дают пациентам, у которых была обнаружена субдуральная эмпиема. В этом случае у больного отсутствует четкая граница гнойного очага из-за высокой активности возбудителя инфекции или недостаточной сопротивляемости ему организма. Летальные случаи при субдуральных эмпиемах достигают 50%.
Наиболее опасной формой абсцесса головного мозга считается грибковая эмпиема, которая сопровождается иммунодефицитом. Такое заболевание практически не лечится, а количество смертельных исходов при нем составляет около 95%. В свою очередь эпидуральные эмпиемы имеют более благоприятный прогноз и практически никогда не сопровождаются осложнениями.
Каких-либо действенных методов предотвращения абсцесса головного мозга не существует. Тем не менее, с помощью нескольких профилактических мероприятий можно в разы снизить риск заболевания. В частности, в случае черепно-мозговой травмы больной должен получить адекватную хирургическую помощь.
Предотвратить заболевание поможет также своевременное устранение очагов инфекции (пневмонии, фурункулов), лечение гнойных процессов во внутреннем и среднем ухе, а также придаточных пазухах носа. Большое значение в профилактике абсцесса головного мозга играет также полноценное питание.
источник
Абсцесс головного мозга – это локальное образование инфекционной природы, представляющее собой скопление гноя, изолированного от здоровых тканей мозга твердой соединительно-тканной капсулой. Составляет не более 1-2% от всех внутричерепных образований. Может встречаться в любом возрасте, но наиболее часто возникает у людей за 40. Болеют чаще мужчины.
- Очаг имеет строго инфекционную природу, в зависимости от конкретного возбудителя зависит вариант этиотропной терапии.
- Абсцесс представлено полостью, заполненной гнойным содержимым, которая может иметь локализацию в различных отделах черепа (лобная, теменная, затылочная, височная), что объяснят вариабельность клинической картины.
- По снимкам КТ/МРТ зачастую сложно отличить гнойную полость от доброкачественных и злокачественных новообразований, поэтому ее относят к категории потенциально угрожающих жизни состояний.
- Редко встречаются множественные гнойные кисты (эхинококковые, например), чаще это единичное образование с четкими ровными контурами.
- К группе риска по развитию абсцессов головного мозга относятся люди с нарушением иммунного ответа (ВИЧ-инфицированные).
- Прогноз зависит от длительности и степени повреждения головного мозга.
Период связан с неинкапсулированным очагом инфекции, т. е. воспалительный очаг еще не ограничивается четко ограничения от здорового вещества мозга. При гистологическом исследовании на этом этапе можно обнаружить возбудителя, окруженного зоной периваскулярной инфильтрации (скопление различных клеток по типу нейтрофилов и моноцитов).
Поздний церебрит (4–9 сутки)
Постепенное распространение воспаления на соседние участки и появление некроза в центре инфекционного очага (начало формирования небольшой гнойной полости в центре). По краям воспаления начинается скопление фибробластов и макрофагов. Участок поражения утрачивает сосудистую сеть в связи с выраженным отеком.
Стадия раннего формирования капсулы (10–13 сутки)
Уменьшение воспалительного процесса и значительное увеличение количества фибробластов на границе. Четкое отсутствие васкуляризации в зоне поражения. Созревание коллагена и формирование зачатка фиброзной капсулы.
Стадия позднего формирования капсулы (14 сутки и более)
Окончательное формирование капсулы и постепенный регресс признаков воспаления. К этому моменту абсцесс имеет полностью сформированный вид (слои представлены изнутри наружу): некротический центр, периферическая зона воспалительных клеток и фибробластов, коллагеновая капсула, новая сосудистая сеть, область реактивного глиоза с отеком.
Выраженность проявлений болезни имеет четкую зависимость не только от типа возбудителя, но и от состояния иммунной системы человека.
Абсцесс головного мозга является инфекционным заболеванием, к основным причинам его возникновения относятся:
- Гнойные процессы в полости носа (синусит, гайморит). В данном случае возникает непосредственный контакт гнойного очага и полости черепа. Такие абсцессы называют риногенными.
- Воспалительные заболевания зубного происхождения (кисты зуба, осложнения кариеса). Также имеется непосредственный контакт полости черепа и гнойного очага, это одонтогенные образования.
- Инфекционные процессы в наружном, среднем или внутреннем ухе (отит, лабиринтит). Гнойник зачастую прорывается непосредственно в полость черепа (отогенные абсцессы).
- Гнойные процессы, которые находятся на значительном удалении от головного мозга. В этом случае гематогенным или лимфогенным путем возбудитель проходит через гематоэнцефалический барьер и попадает в мозг. Очаги инфекции могут располагаться в различных областях (внутрибрюшная инфекция или инфекция малого таза, пневмония, фурункулы, остеомиелит). В этом случае имеется ряд уникальных особенностей у возникшего в мозге образования: локализация на границе серого и белого вещества мозга или в бассейне средней мозговой артерии; слабовыраженная капсула; множественные очаги. Такие абсцессы носят название метастатических.
- Посттравматические абсцессы, которые возникают как осложнение черепно-мозговой травмы. По времени возникновения могут делиться на ранние (до 3 месяцев после ЧМТ) и поздние (после 3 месяцев). Чаще такие абсцессы бывают многокамерными.
Предрасполагающими факторами являются:
- иммунодефицитные состояния;
- длительно персистирующие непролеченные инфекции.
Во всех случаях рассматриваемая патология выступает как осложнение инфекционных процессов в организме, т. е. вторична. В случае появления абсцесса как самостоятельного заболевания (идиопатическая форма) показан курс диагностических мероприятий для исключения онкологических процессов.
Далеко не все патогенные организмы способны проходить через гематоэнцефалический барьер и попадать в полость мозга. Основные возбудители, способные проникнуть через гематоэнцефалический барьер и вызвать образование очага в головном мозге, представлены в таблице.
Стрептококки аэробные и анаэробные, золотистый стафилококк, протей, клебсиелла, энтеробактерии, листерия.
источник
Абсцесс мозга – это очаговое скопление гноя в мозговых тканях. Наиболее распространенной причиной развития патологии является инфицирование. Заболевание встречается редко, благодаря открытию антибиотиков эффективно лечится с помощью препаратов. В запущенных случаях приходится прибегать к хирургическому вмешательству.
Врачи классифицируют заболевание по этиологии (причине появления) и месту нахождения. По причине возникновения абсцесс мозга бывает:
- риногенный (спровоцированный воспалениями в носу);
- отогенный (вызванный заболеваниями уха);
- метастатический (перенесенный из другой области поражения);
- от черепно-мозговой травмы.
По нахождению очага патологии выделяют абсцесс: лобной доли, височной, мозжечка, теменной и затылочной.
Существует 3 вида абсцесса мозга в зависимости от локализации в тканях:
- внутримозговой – возникает в мозговом веществе;
- субдуральный – появляется под твердой оболочкой;
- эпидуральный – локализуется над оболочкой.
Абсцесс головного мозга не является самостоятельной патологией. Он поражает человека вследствие другого заболевания или травмы. Нередко его провоцируют инфекционные заболевания, вызванные: стафилококками, стрептококками, грибковыми поражениями, анаэробными бактериями, кишечной палочкой. При заболевании инфекция распространяется двумя способами: контактным, гематогенным.
При контактном способе инфицирования очаг гноя находится в височной области или в мозжечке. Абсцесс появляется вследствие отита или мастоидита.
При таком механизме абсцесс появляется в результате бактериемии. Она возникает при пневмонии или инфекционном эндокардите. В случаях гематогенного механизма появления абсцессов головного мозга, источник бактериемии не всегда удается выявить.
Инфекция может попасть в ткани мозга из воспаленных органов: внутреннего и среднего уха, придаточных пазух носа. В этом случае патогенные микроорганизмы проникают в ткани мозга по синусам твердой мозговой оболочки и венам или прямо через твердую оболочку мозга.
Кроме того, патогенные микроорганизмы попадают в полость черепа через открытую черепно-мозговую травму, инфицированные раны после нейрохирургической операции. Наиболее опасны открытые черепно-мозговые травмы. По статистике 15-20% больных инфицируются через такие повреждения костей черепа.
Среди заболеваний внутренних органов, провоцирующих появление гематогенного абсцесса мозга: хроническая пневмония, абсцесс легких, эмпиема плевры, бронхоэктатическая болезнь. В таких случаях инфицирование тканей мозга происходит за счет микрокусочка зараженного тромба, который с током крови поступает в сосуды мозга. Там он останавливается в мелких сосудах – капиллярах, прекапиллярах либо в артериоле.
Редко абсцесс появляется после поражения человека бактериальным эндокардитом, инфекционными заболеваниями ЖКТ, сепсисом.
Так как абсцесс головного мозга не является самостоятельным заболеванием, его признаки похожи на симптомы других заболеваний. При гнойных образованиях в тканях мозга у пациента появляются:
- головные боли;
- припадки эпилепсии;
- повышение температуры тела;
- общая слабость;
- снижение веса;
- отек мозга.
Обычно первая стадия заболевания протекает остро. У больного повышается температура, активно проявляются претензионные и очаговые симптомы. В редких случаях начальная стадия абсцесса головного мозга развивается спокойно. В таких ситуациях болезнь напоминает менингит или инфекционное заболевание. В исключительных случаях начальная стадия протекает без очевидных признаков, лишь с незначительным повышением температуры.
Заболевание может развиваться продолжительное время. Выделяют 4 этапа прогрессирования недуга:
- Начальная фаза проходит в 1-3 дня. У человека развивается энцефалит – воспаление тканей мозга. На этом этапе процесс хорошо поддается лечению, и даже может пройти самостоятельно без терапии.
- 2-я стадия (4-9 день) появляется, если организму не хватило собственных ресурсов для подавления патологии, либо если неправильно был выбран метод лечения. Воспалительный процесс развивается, центр поражения наполняется гноем и есть тенденция к увеличению очага.
- На 3-м этапе (10-14 дней) вокруг гнойника образуется капсула из соединительных тканей, защищающих ткани мозга от распространения воспалительного процесса в другие области.
- Абсцесс головного мозга в 4-й стадии (21 день) характеризуется тем, что капсула укрепляется, вокруг нее появляется зона глиоза.
Спустя 5-30 дней патология переходит в спокойную стадию. У человека явно проявляются лишь признаки повышенного внутричерепного давления – тошнота, рвота, головные боли. Может наблюдаться психическая заторможенность. Эта стадия может длиться несколько дней либо затянуться на несколько лет.
Заболевание сложно диагностировать, так как симптоматика похожа на проявления других недугов. Лабораторные исследования малоэффективны для диагностики абсцесса мозга. Повышенные показатели СОЭ, белка характерны для многих воспалительных процессов. Бакпосевы при наличии гнойного очага в тканях мозга стерильны. Установить очаг поражения можно с помощью КТ и МРТ.
Компьютерная томография (КТ) эффективна после 3 суток начала болезни. На более ранних сроках выявить очаг гнойного поражения сложно. Это объясняется тем, что введенное контрастное вещество неравномерно распределяется и большая часть его накапливается на периферических участках. Центр заполняется по остаточному принципу.
С развитием энцефалита очаг становится более четко выраженным, его контуры принимают ровные и округлые очертания. Контрастное вещество равномерно заполняет полость, и картина поражения выявляется четко. Абсцесс мозга виден как очерченное образование с высокой плотностью (капсула).
В центре образования находится гной и плотность в этом месте меньше. Хорошо просматривается зона отека, находящаяся на периферии. Контрастное вещество находится по периметру фиброзной капсулы.
На скопление контрастного вещества в гнойном очаге влияют противовоспалительные препараты. Поэтому перед КТ их не принимают.
Наиболее точную картину состояния тканей мозга дает магнитно-резонансная томография. Результат обследования не зависит от стадии развития болезни. Ткани мозга хорошо просматриваются с симптомами, присущими каждому этапу развития патологии.
Лечение абсцесса мозга выбирается в зависимости от стадии, величины очага и локализации. Обычно используют медикаментозную методику или хирургическое вмешательство.
Небольшие гнойные образования и поражения на ранней стадии поддаются консервативному лечению. Обычно врач назначает антибактериальные препараты. В редких случаях больному проводят стереотаксическую биопсию. С ее помощью наиболее точно выявляют возбудителя заболевания.
Если провокатора абсцесса головного мозга патологии не удалось выявить, врач назначает препараты, охватывающие большой спектр возбудителей. На начальном этапе лечения проводят интенсивную терапию. Она обычно длится 6 недель. После это меняют антибиотики, назначают пероральные средства. Продолжительность этого этапа также 6 недель.
В сложных ситуациях – повышение внутричерепного давления, расположение абсцесса головного мозга в желудочковой зоне (в этом случае существует угроза попадания гноя в мозговой желудочек, что приводит к смерти) патология лечится только хирургическим вмешательством. Так же операциями лечатся:
- абсцессы, причиной появления которых стали грибковые поражения;
- травматические абсцессы с расположением в зоне поражения инородного тела.
Противопоказаниями к проведению операции являются:
- расположение гнойных очагов в жизненно важных структурах (зрительный бугор);
- локализация абсцесса в глубинных структурах (ствол, подкорковые ядра);
- тяжелое состояние больного (кома);
- сложное соматическое заболевание.
Последнее не является абсолютным противопоказанием. В некоторых случаях операция проводится под местным наркозом. Хирургическое вмешательство проводят двумя способами: это дренирование и стереотаксическая аспирация (засасывание).
Суть дренирования сводится к тому, что во время операции больному вводится катетер. Через него сначала проводится удаление гноя, а после этого вводятся антибиотики. В некоторых случаях пациенту вводятся 2 катетера – второй с меньшим диаметром оставляют на несколько дней. С его помощью проводят инфузию раствора для промывания. Процесс сопровождают антибактериальной терапией.
Стереотаксическая аспирация не требует установки дренажа. Метод более щадящий, но менее эффективный, часто требуется повторное проведение аспирации. На результат лечения влияет много факторов: возможность выделить возбудителя, количество абсцессов, своевременность и правильность лечения, реакция организма больного.
Чтобы не допустить инфицирования тканей мозга следует:
- своевременно лечить гнойные воспалительные заболевания в пазухах носа и ухе;
- полноценно питаться;
- доводить до конца лечение пневмонии, воспалений бронхов;
- своевременно лечить фурункулы.
источник
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения — стереотаксической пункции абсцесса.
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причиной образования гематогенных абсцессов головного мозга чаще всего являются воспалительные процессы в легких (бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). В таких случаях бактериальным эмболом становится фрагмент инфицированного тромба (из сосуда на периферии воспалительного очага), который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где и фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
В случае открытой проникающей черепно-мозговой травмы абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
При гнойно-воспалительных процессах в придаточных пазухах носа (синусит), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae. При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными.
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга. В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
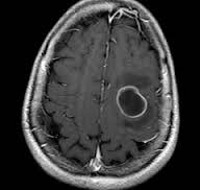
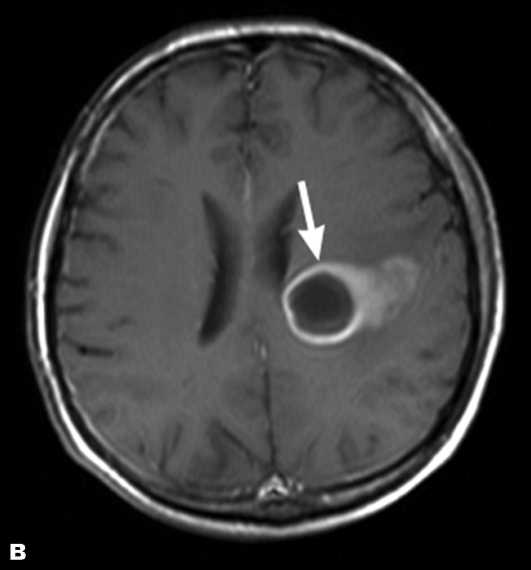
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре. На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза. На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. В случае абсцесса головного мозга без черепно-мозговой травмы или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. В случае исчезновение абсцесса (по данным нейровиуализационных исследований) назначают флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей. У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение таких пациентов должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу. Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
источник
Абсцесс головного мозга – это ограниченное скопление гноя в веществе мозга. Наиболее часто абсцессы бывают внутримозговыми, реже — эпи-субдуральными. Причиной абсцесса мозга являются стрептококки, стафилококки, пневмококки, менингококки, кишечная палочка и др. Наиболее часто в клинике встречаются контактные абсцессы (связанные с близко расположенным гнойным очагом) — гнойными процессами в костях черепа, придаточных полостях носа, глазнице, мозговых оболочках, гнойных воспалениях ушей. Метастатические абсцессы чаще всего связаны с заболеваниями легких — пневмонией, абсцессом и др. Они глубинные и множественные. Травматические абсцессы обязаны своим происхождением открытым травмам черепа.
КЛИНИКА. Выделяют симптомы:
общеинфекционные — повышение температуры, озноб, лейкоцитоз крови, увеличение СОЭ, признаки хронического инфекционного заболевания (бледность, слабость, похудание);
общемозговые, появляющиеся вследствие повышения внутричерепного давления: головная боль, рвота, застойные диски зрительных нервов, брадикардия, психические расстройства. Обращает на себя внимание вялость больного, замедленность мышления. Постепенно могут развиваться оглушенность, сонливость и кома. Могут быть эпиприпадки;
очаговые, зависящие от локализации абсцесса в лобных, височных долях, мозжечке.
В ликворе отмечаются плеоцитоз лимфоцитарный, повышение уровня белка и давления. При подозрении на абсцесс мозга показаны компъютерная, магнитно-резонансная томография или радиоизотопная сцинтиграфия. На ранней стадии формирования абсцесса компъютерная томография выявляет гомогенную зону пониженной плотности, которая в последующем окружается кольцом контрастного усиления, а по ее периферии располагается зона пониженной плотности, соответствующая перифокальному отеку. С помощью ЭХО-ЭГ можно обнаружить смещение срединных структур, но ее данные не всегда надежны. Для установления первичного очага прибегают к рентгенографии грудной клетки, эхокардиографии, ультразвуковому исследованию органов брюшной полости. Рентгенография черепа и компъютерная томография помогает выявлять остеомиелит костей черепа, синусит, отит, мастоидит.
ПРОГНОЗ. Смертность держится на высоком уровне (40 — 60%). Самый плохой прогноз у больных с множественными метастатическими абсцессами.
ЛЕЧЕНИЕ проводят оперативное. В ранней фазе, когда еще не сформировалась капсула, при небольших множественных или недоступных для оперативного вмешательства абсцессах возможна консервативная терапия (под контролем компъютерной томографии). Используют комбинацию антибактериальных средств (метронидазол, цефалоспорины III поколения, оксациллин). Необходимо санировать первичный очаг. При наличии признаков внутричерепной гипертензии назначают осмотические диуретики и кортикостероиды.
Возникает при попадании в желудочно-кишечный тракт человека яиц свиного солитера. Частая локализация цистицерка — головной мозг, глаза, мышцы. Продолжительность жизни паразита в мозге от 5 до 30 лет.
Цистицерк представляет собой наполненный прозрачной жидкостью пузырь размером от горошины до грецкого ореха. Локализуются в мягких мозговых оболочках на основании мозга, в поверхностных отделах коры, в полости желудочков, где они могут свободно плавать. Погибая, паразит обызвествляется, однако, оставаясь в мозге, поддерживает хронический воспалительный процесс.
КЛИНИКА. Наблюдаются в основном симптомы раздражения, а признаки выпадения отсутствуют или выражены очень слабо. Симптомы раздражения проявляются приступами, протекающими по типу локальных джексоновских и общих судорожных эпилептических припадков. В тяжелых случаях возможно возникновение эпилептического статуса.
Для цистицеркоза типичны разнообразные изменения психики. Они выражаются в невротическом синдроме, а также в более тяжелых состояниях: возбуждении, депрессии, галлюцинаторно-бредовых явлениях, корсаковском синдроме.
Внутричерепная гипертензия и отек мозга обусловливает приступообразную, интенсивную головную боль, головокружение, рвоту, застойные диски зрительных нервов.
ДИАГНОСТИКА. При исследовании цереброспинальной жидкости обнаруживаются лимфоцитарный и эозинофильный цитоз, иногда повышение уровня белка, в некоторых случаях — сколекс и обрывки капсулы цистицерка. В крови часто отмечается эозинофилия. Диагностическую ценность имеет РСК крови и особенно цереброспинальной жидкости с использованием цистицеркозного антигена. На рентгенограмме черепа иногда обнаруживаются рассеянные мелкие образования с плотными контурами — обызвествленные цистицерки, которые могут находиться также в мышцах конечностей, шеи, груди. Иногда цистицерк выявляется на глазном дне. На глазном дне отмечаются застойные диски зрительных нервов.
ЛЕЧЕНИЕ. Показания к удалению цистицерков возникают в тех случаях, когда они располагаются в желудочках мозга и могут быть причиной острой окклюзии ликворных путей. При локализации в других отделах мозга показания к операции возникают реже в связи с диссеминацией процесса и выраженностью воспалительных изменений.
ПРОФИЛАКТИКА. Необходимы соблюдение правил личной гигиены, соответсвующая обработка пищевых продуктов, овощей, фруктов. Санитарный надзор на бойнях за свиными тушами.
ПРОГНОЗ. При множественном цистицеркозе и цистицеркозе IY желудочка прогноз всегда серьезный.
источник
Это заболевание угрожает жизни больного, поэтому важное место в лечении абсцесса мозга занимает правильная и своевременная диагностика.
В медицине имеется классификация абсцессов головного мозга.
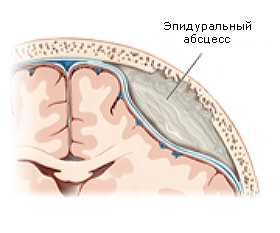
По месту скопления гнойного содержимого относительно оболочек 
- Внутримозговым (гной локализуется в самом веществе головного мозга).
- Субдуральным (очаг гноя расположен под твердой оболочкой головного мозга).
- Эпидуральным(гной локализуется над твердой оболочкой головного мозга).
- Первентрикулярный абсцесс.
По месту локализации очага абсцесса в головном мозге различают:
- Абсцесс височной области головного мозга.
- Абсцесс лобной области головного мозга.
- Абсцесс мозжечка.
- Абсцесс затылочной доли головного мозга.
- Абсцесс теменной доли головного мозга.
По этиологии, или причине возникновения, абсцессы головного мозга подразделяются на:
- Абсцессы, возникшие после
черепно-мозговой травмы (открытой или закрытой).
- Метастатические гематогенные абсцессы (возникшие, как осложнение абсцесса легких,бронхоэктазии, эндокардита и других серьезных заболеваний).
- Риногенные абсцессы (возникшие по причине гнойного ринита, фарингита, синусита).
- Отогенные абсцессы мозга (возникающие после гнойных евстахиита, отита, мастоидита, лабиринтита).
- Абсцессы вследствие несоблюдения стерильности при введении лекарственных препаратов внутривенно.
В 20% случаев абсцессов головного мозга источник и причину бактериемии тканей мозга обнаружить не удаётся.
По развитию гнойного воспаления в головном мозге абсцессы имеют четыре стадии:
- Начальная стадия.
- Скрытая стадия.
- Явная стадия.
- Терминальная стадия.
- Наиболее частой причиной возникновения абсцессов головного мозга служат
воспалительные заболевания в других органах и тканях организма – например, хроническая и острая пневмония, эмпиема плевры, абсцессы различной локализации, чаще – в легких. Инфицирование мозга происходит вследствие попадания из воспаленного участка тела инфицированного тромба – эмбола–по кровеносным сосудам в мозг.
- Если причиной возникновения абсцесса мозга служат открытые черепно-мозговые травмы, путь попадания инфекции – прямой, через рану.
- При наличии у больного гнойного синусита, гайморита, фронтита, гнойного отита инфекция может проникнуть в головной мозг двумя путями – ретроградным, то есть – по синусам оболочек и венам мозга, и прямым – проникновение через твердую оболочку головного мозга, формируя абсцесс инфицированного его участка.
- Абсцессы головного мозга возникают иногда после нейрохирургических операций – как правило, у ослабленных больных с тяжелым течением заболевания.
Возбудители гнойного воспаления головного мозга:
- Чаще всего возбудителями гнойного абсцесса головного мозга гематогенной природы являются стрептококки.
- При отогенных абсцессах головного мозга преобладают возбудители энтеробактерии.
- При открытых травмах головного мозга, повлекших за собой абсцесс, возбудителями чаще являются стафилококки, и несколько реже — энтеробактерии.
В 30% случаев абсцессов головного мозга возбудителя воспаления выделить не удается, потому что лабораторный анализ гнойного содержимого показывают его стерильность.
Развитие абсцессов головного мозга включает в себя несколько этапов:
- На начальной стадии– на 1-3 сутки — у больного может диагностироваться
энцефалит. Если лечение началось на данной стадии заболевания, то процесс легко прекращается. Иногда заболевание регрессирует самостоятельно.
- С 4 по 9 дня заболевания, если оно не было остановлено на предыдущем этапе, воспаление нарастает. В головном мозге возникает полость с гнойным содержимым, которая может увеличиваться.
- На 10-13 день формирования абсцесса в головном мозге формируется плотная капсула вокруг очага воспаления, которая препятствует распространению процесса на другие участки мозга.
- С 14-х суток капсула вокруг абсцесса головного мозга может ещё больше уплотняться, вокруг неё формируется зона глиоза. Дальнейшее развитие заболевания различно – оно может регрессировать на данной стадии, или же продолжать развиваться, нередко образовывая новые очаги воспаления и абсцессов.
Симптомы абсцесса головного мозга:
- На начальных стадиях –
- Признаки общей интоксикации организма – лихорадка, озноб, повышение температуры тела, тяжелое состояние больного, тошнота, рвота, головокружение.
- Симптомы раздражения мозговых оболочек – менингеальный синдром.
- Стойкая головная боль, которая может усиливаться после небольшого напряжения, пульсировать, распирать.
- Ригидность затылочных мышц.
- Симптомы Брудзиньского, Кёрнига.
- Больной не переносит яркий свет и звуковые раздражители.
- Сознание больного может нарушаться, вплоть до комы. Больной может быть гипервозбужден.
- Гипертензия.
- Брадикардия.
- Отек дисков зрительных нервов (по результатам исследования глазного дна).
- На стадии полного развития абсцесса головного мозга:
- Как правило, происходит улучшение состояния больного, симптомы общей интоксикации немного стихают.
- Сохраняется внутричерепная гипертензия.
- Появляются параличи, судороги, эпилептические припадки, может нарушаться чувствительность различных участков тела, возникать афазия, нарушение полей зрения.
Наиболее информативными в отношении абсцессов головного мозга, его локализации и стадии развития, а также причины возникновения и возбудителя, в настоящее время являются следующие диагностические методы:
- Общий анализ крови: на начальной стадии формирования абсцесса
наблюдается ядерный сдвиг влево, увеличение СОЭ, полинуклеарный лейкоцитоз. В стадии капсулирования абсцесса наблюдается нормальное количество лейкоцитов в крови, или чуть повышенное.
- Компьютерная томография: результаты диагностики зависят от стадии развития заболевания. На начальных стадиях этот метод диагностики может не предоставить явных результатов наличия абсцесса. На более поздних стадиях заболевания КТ более информативна.
- Электрофизиология: очень достоверный метод в диагностике абсцесса ГМ.
- Магнитно-резонансная томография: Этот метод диагностики рассматриваемого заболевания является наиболее информативным – по его результатам может назначаться лечение, даже без проведения бактериологического лабораторного анализа.
- Эхоэнцефалоскопия: назначается, если по каким-то причинам невозможно выполнить КТ и МРТ. Данное исследование помогает выявить смещение структур головного мозга, что указывает на сдавливание тканей абсцессом.
- Краниография: помогает определить признаки гипертензии внутри черепа.
- Бактериологическое лабораторное исследование гнойного содержимого абсцесса: Этот метод помогает выявить возбудителя абсцесса для более точной терапии. Гной извлекается из полости абсцесса посредством пункции очага.
- Рентгенография черепа, области грудной клетки и т.д.: Этот метод позволяет выявить первоисточник абсцесса головного мозга, очаг инфекции, которая привела к возникновению абсцесса.
Абсцесс головного мозга необходимо дифференцировать от опухолей ГМ, поэтому очень большое значение в постановке правильного диагноза имеет правильная расшифровка результатов диагностики и сбор данных анамнеза.
источник







 черепно-мозговой травмы (открытой или закрытой).
черепно-мозговой травмы (открытой или закрытой).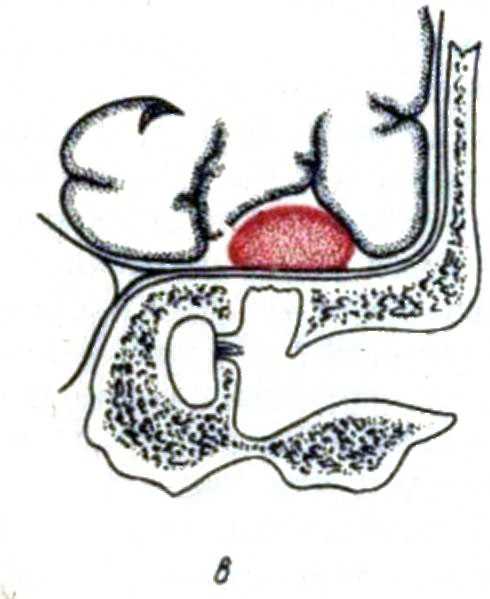 воспалительные заболевания в других органах и тканях организма – например, хроническая и острая пневмония, эмпиема плевры, абсцессы различной локализации, чаще – в легких. Инфицирование мозга происходит вследствие попадания из воспаленного участка тела инфицированного тромба – эмбола–по кровеносным сосудам в мозг.
воспалительные заболевания в других органах и тканях организма – например, хроническая и острая пневмония, эмпиема плевры, абсцессы различной локализации, чаще – в легких. Инфицирование мозга происходит вследствие попадания из воспаленного участка тела инфицированного тромба – эмбола–по кровеносным сосудам в мозг.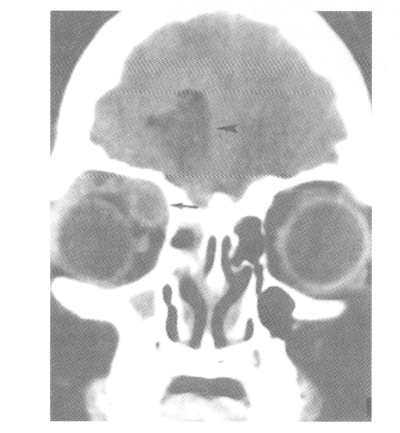 энцефалит. Если лечение началось на данной стадии заболевания, то процесс легко прекращается. Иногда заболевание регрессирует самостоятельно.
энцефалит. Если лечение началось на данной стадии заболевания, то процесс легко прекращается. Иногда заболевание регрессирует самостоятельно.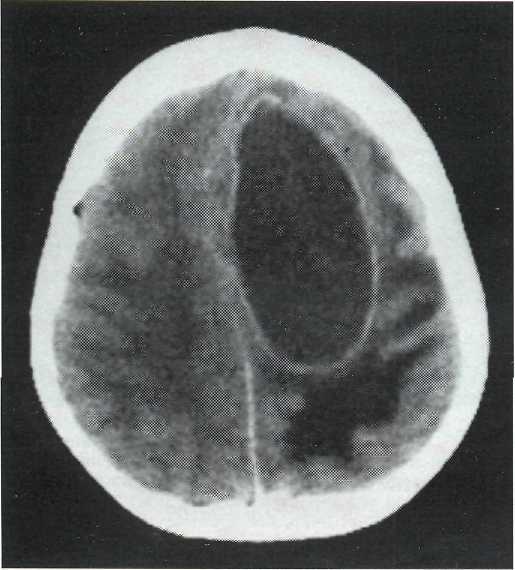 наблюдается ядерный сдвиг влево, увеличение СОЭ, полинуклеарный лейкоцитоз. В стадии капсулирования абсцесса наблюдается нормальное количество лейкоцитов в крови, или чуть повышенное.
наблюдается ядерный сдвиг влево, увеличение СОЭ, полинуклеарный лейкоцитоз. В стадии капсулирования абсцесса наблюдается нормальное количество лейкоцитов в крови, или чуть повышенное.