ФЛЕГМОНЫ И АБСЦЕССЫ ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
Сложная топографическая анатомия челюстно-лицевой области, близость таких важных органов, как головной мозг, гортань, глотка, глаза, определяют своеобразие течения гнойных процессов этой локализации. Входными воротами инфекции служат раны либо участки поврежденной слизистой оболочки и кожных покровов головы, шеи при таких заболеваниях, как язвенный стоматит, хейлит, фурункулез и т. д. Иногда инфекцию заносят в ту или иную область во время проведения местной анестезии. Однако у большей части больных эти процессы являются одонтогенными, так как входными воротами инфекции служат дефекты твердых и мягких тканей зуба, краевого пародонта. Такие абсцессы и флегмоны челюстно-лицевой области могут сопутствовать одонтогенному остеомиелиту челюстей. В других же случаях, когда поражение челюсти ограничено пределами пародонта так называемого причинного зуба, их рассматривают как самостоятельную нозологическую форму заболевания.
Этиология и патогенез. В роли возбудителя флегмон и абсцессов указанной локализации чаще всего выступают стафилококки, стрептококки, реже — синегнойная палочка, кишечная палочка, анаэробы. Распространение инфекционного процесса обычно происходит контактным путем, по протяжению, либо с током лимфы. Гематогенное распространение инфекции наблюдается гораздо реже. В патогенезе флегмон и абсцессов большая роль принадлежит предшествующей сенсибилизации организма больного. Началу заболевания часто предшествуют острая респираторная инфекция, грипп, ангина, переохлаждение и перегревание организма, удаление зуба с целью санации полости рта или по поводу обострения хронического периодонтита.
Клиническая картина. При одонтогенных флегмонах и абсцессах первые проявления заболевания обычно укладываются в картину обострения хронического периодонтита. Затем выявляются признаки, свидетельствующие о распространении инфекционно-воспалительного процесса за пределы челюсти с поражением одного или нескольких смежных анатомических пространств, областей. Клиническая картина заболевания в этот период складывается из симптомов воспаления в области пародонта так называемого причинного зуба (боль при накусывании и перкусии зуба, подвижность его, гиперемия окружающей слизистой оболочки десны), местных проявлений воспалительного процесса в околочелюстных тканях той или иной локализации и таких общих реакций организма, как лихорадка, нейтрофильный лейкоцитоз, увеличение СОЭ, изменение протеинограммы и появление С-реактивного белка в сыворотке крови. Эти общие реакции выражены в большей мере у больных с разлитыми гнойно-воспалительными процессами (флегмонами), особенно при поражении нескольких и более анатомических областей. Кроме того, выраженность их зависит от агрессивности инфекционного начала, а также от уровня общей иммунологической и специфической (аллергической) реактивности организма больного.
Местные проявления патологического процесса при флегмонах и абсцессах челюстно-лицевой области и шеи характеризуются пятью классическими признаками воспаления: припухлостью или инфильтрацией (tumor), болью (dolor), краснотой, гиперемией (rubor), повышением местной температуры тканей (calor) и нарушением функции (finctio lesae).
Выраженность каждого из перечисленных симптомов, помимо остроты воспаления, зависит от локализации инфекционно-воспалительного процесса. Так, при развитии его в подкожной жировой или подслизистой клетчатке припухлость (инфильтрация), гиперемия и повышение местной температуры тканей проявляются особенно ярко, в то время как при глубокой локализации процесса эти симптомы менее выражены. Однако при так называемых глубоких флегмонах и абсцессах в большей мере выражен болевой синдром, чаще наблюдаются нарушение функции жевания, глотания, дыхания, речи. Это становится понятно, если учесть топографическую анатомию глубоко расположенных клетчаточных пространств, тесную связь их с основными жевательными мышцами, глоткой, языком. Сочетание перечисленных симптомов создает своеобразную клиническую картину, характерную для инфекционно-воспалительного процесса той или иной локализации.
Этими данными можно руководствоваться при дифференциальной диагностике. Однако следует помнить, что клинические проявления заболевания у больных с одонтогенными околочелюстными флегмонами и абсцессами нередко не укладываются ни в одну из приведенных схем. Объясняется это частым поражением одновременно нескольких смежных анатомических областей. Кроме того, характер жалоб и степень выраженности функциональных нарушений во многом зависят от индивидуального порога болевой чувствительности.
В клинической картине заболевания при одонтогенных флегмонах и абсцессах различают острую и подострую стадии. Острая стадия характеризуется нарастанием местных признаков воспаления, выраженными общими реакциями организма в виде лихорадки, нейтрофильного лейкоцитоза с увеличением содержания палочкоядерных и появлением юных форм нейтрофилов, повышением СОЭ. Самопроизвольное или искусственное вскрытие абсцессов и флегмон обычно приводит к быстрому стиханию местных воспалительных явлений, исчезновению лихорадки, нормализации качественного и количественного состава лейкоцитов периферической крови, т. е. переходу заболевания в подострую стадию. В этой стадии наблюдаются очищение и заживление операционных ран, ликвидируются свищи, рассасываются воспалительные инфильтраты. Если же своевременно не происходит эвакуации гноя через операционную рану или свищ, инфекционно-воспалительный процесс может распространиться на соседние анатомические области, в сторону основания черепа, на глубокие клетчаточные пространства шеи и средостения. Распространение инфекционно-воспалительного процесса при этом происходит обычно по клетчатке, расположенной в межфасциальных и межмышечных пространствах, окружающей сосуды нервы, слюнные железы с их протоками. Сами же фасции, апоневрозы и мышцы являются в известной мере преградой для инфекции.
Большая роль в распространении инфекционно-воспалительных процессов у больных с флегмонами и абсцессами челюстно-лицевой области принадлежит жировому комку Биша (corpus adiposus Buchae), расположенному в задневерхнем отделе щеки над щечной мышцей (m. buccinator). Инфекционно-воспалительный процесс из этой области по отросткам жирового комка может распространиться в подвисочную и височную ямы, крылочелюстное пространство. Возможно распространение инфекции и в обратном направлении. Ниже в виде схем изображены основные пути распространения инфекционно-воспалительного процесса а челюстно-лицевой области и шеи при различной первичной его локализации.
Диагноз ставят на основании учета местных симптомов воспаления и общих реакций организма. Например, лейкоцитоз, свыше 10-103/мкл, увеличение содержания нейтрофилов до 80% и более свидетельствуют о наличии у больного гнойного воспаления. Положительный симптом флюктуации при поверхностной локализации инфекционного процесса в подкожной жировой клетчатке служит бесспорным доказательством гнойного воспаления. При глубокой локализации инфекционного процесса для решения вопроса о характере воспаления (серозное или гнойное) и с целью топической диагностики можно произвести пункцию. Для этого предварительно осуществляют местную инфильтрационную анестезию, после чего через обезболенные ткани медленно продвигают к центру очага воспаления инъекционную иглу с широким просветом. По мере продвижения иглы с помощью шприца через нее пытаются отсосать экссудат.
Осложнения. У больных с одонтогенными флегмонами и абсцессами челюстно-лицевой области в острой стадии заболевания могут развиться тромбоз пещеристого и поперечного синусов твердой мозговой оболочки, менингоэнцефалит, медиастинит, сепсис, в подострой стадии — аррозионные кровотечения, рубцовые контрактуры, присоединение актиномикотической инфекции. Кроме того, у больных с флегмонами дна полости рта, окологлоточного пространства и основания языка в разгар заболевания может наблюдаться острая дыхательная недостаточность, стенотического типа вплоть до асфиксии. К числу осложнений можно отнести и вторичный деструктивный остеомиелит челюстей, возникающий при несвоевременном дренировании инфекционно-воспалительных очагов в околочелюстных тканях. Механизм развития подобных остеомиелитов во многом связан с нарушением зкстраоссального кровоснабжения челюсти в результате отслойки надкостным скопившимся экссудатом (гноем).
Лечение. Приступая к лечению больного с околочелюстной флегмоной или абсцессом, врач должен четко понимать стоящую перед ним задачу. В острой стадии заболевания она сводится к ликвидации острых воспалительных явлений, ограничению зоны распространения инфекционного процесса, поддержанию функции жизненно важных органов и систем. Для этого в первую очередь необходимо снизить агрессивность инфекционного начала путем эвакуации гноя и подавления жизнедеятельности возбудителей заболевания. Эвакуацию гноя, т. е. осуществление принципа «ubi pus, ibi evacus», обеспечивают вскрытием инфекционно-воспалительного очага, для чего рассекают покрывающие его мягкие ткани со стороны кожных покровов или со стороны полости рта. Оперативный доступ выбирают с учетом локализации флегмоны или абсцесса. Длина разреза мягких тканей должна соответствовать протяженности инфильтрата.
Внутриротовые разрезы с целью дренирования инфекционно-воспалительных очагов в околочелюстных тканях делают под местной проводниковой либо инфильтрационной анестезией на фоне премедикации. Рассекать мягкие ткани со стороны кожных покровов, особенно при абсцессах и флегмонах глубокой локализации, лучше под общим обезболиванием — ингаляционным или внутривенным наркозом. Проводить наркоз должен квалифицированный анестезиолог, владеющий методами реанимации. При отсутствии такого специалиста целесообразно использовать потенцированное местное обезболивание, сочетая местную инфильтрационную анестезию с проводниковой анестезией. Во время операции следует максимально оберегать ткани от сдавления и перерастяжения, избегать широкой отстойки надкостницы, ограничиваясь преимущественно рассечением ее.
После вскрытия инфекционно-воспалительного очага и удаления его содержимого в рану вводят плоские резиновые или хлопчатобумажные марлевые дренажи, перфорированные резиновые трубки, которые препятствуют преждевременному сближению краев раны и обеспечивают постоянную эвакуацию экссудата. Сверху накладывают асептическую ватно-марлевую повязку, обильно пропитанную гипертоническим раствором хлорида натрия или 25% раствором сульфата магния. Еще более эффективны плетеные турунды из летиланлавсана, которые, помимо высоких дренажных свойств, обладают длительным противо-микробным действием.
Первую перевязку производят на следующий день. При наличии в ране некротизированных тканей местное применение протеолитических ферментов (пепсин, трипсин, химопсин, химо-трипсин) способствует их быстрому отторжению. Раствором перечисленных ферментов орошают операционную рану, пропитывают марлевые турунды и ватно-марлевые повязки. В дальнейшем перевязки делают по показаниям (появление боли в ране, повышение температуры тела, промокание или смещение повязки). По мере очищения раны и появления в ней грануляционной ткани следует перейти на дренажи, пропитанные мазью. Такие дренажи не присыхают к краям раны, и подтягивание их во время очередной перевязки не сопровождается повреждением грануляционной ткани.
При дренировании инфекционно-воспалительных очагов в околочелюстных тканях со стороны полости рта дренаж плохо удерживается в ране и часто выпадает из нее. В подобных случаях следует ежедневно разводить края раны во рту до стихания воспалительных явлений и полного прекращения гнойных выделений.
У больных с одонтогенными флегмонами и абсцессами при вскрытии инфекционного очага в околочелюстных тканях необходимо одновременно дренировать инфекционный очаг в челюсти и удалить так называемый причинный зуб.
Проведение антибактериальной терапии с использованием антибиотиков и сульфаниламидных препаратов показано больным с резко выраженной интоксикацией и распространением инфекционно-воспалительного процесса на несколько анатомических областей. Оправдано назначение антибиотиков больным такими сопутствующими заболеваниями, которые сопровождается подавлением иммунологической реактивности организма (сахарный диабет, лейкозы, лимфогранулематоз, лучевая болезнь), и больным, получающим иммунодепрессанты. Наряду с антибактериальной терапией в подобных случаях целесообразно проводить иммунотерапию. У больных, находящихся в тяжелом состоянии в острой фазе заболевания, проводят пассивную иммунизацию— введение гамма-глобулина, гипериммунной антистафилококковой либо антигангренозной сыворотки. При улучшении общего состояния приступают к активной иммунизации стафилококковым анатоксином. Антибактериальную терапию и иммунотерапию следует проводить в соответствии с принципами, которые изложены в разделе, посвященном лечению больных одонтогенным остеомиелитом челюстей.
Околочелюстные флегмоны и абсцессы часто служат проявлением гиперергической реакции организма больного. В подобных случаях, при бурном течении заболевания обосновано проведение гипосенсибилизирующей терапии — назначение антигистаминных препаратов (димедрол, дипразин, супрастин), препаратов кальция (хлорид кальция внутрь или внутривенно, глюконат кальция, лактат кальция), производных салициловой кислоты в виде таких готовых лекарственных форм, как акофин, аскофен, асфен, а у больных с особо тяжелыми формами заболевания— глюкокортикоидов (гидрокортизон по 50—75 мг 2 раза в сутки внутримышечно, преднизолон по 30 мг внутривенно капельно, дексаметазон по 1 мг 2—3 раза в сутки внутрь. Глюко-кортикоиды показаны больным с признаками надпочечниковой недостаточности.
Из-за боли во время глотания, особенно при флегмонах крылочелюстного и окологлоточного пространств, дна полости рта, основания языка, больные ограничивают или прекращают прием пищи, жидкости, что ведет к обезвоживанию организма. Снижается диурез, что сопровождается задержкой выделения из организма больного бактериальных токсинов и продуктов метаболизма. В связи с этим особое внимание следует уделить нормализации водно-солевого обмена. Общее количество жидкости, вводимой на протяжении суток, должно составлять 3—3,5 л. Если из-за боли при глотании прием жидкости естественным путем невозможен, ее следует вводить в виде изотонического раствора хлорида натрия, раствора Рингера — Локка, 5% раствора глюкозы, антисептических и белковых растворов внутривенно. Тяжелобольным, нуждающимся в интенсивной терапии, для постоянного введения жидкости и разнообразных лекарственных препаратов следует ввести катетер в подключичную или бедренную вену. Наличие такого катетера облегчает проведение инфузионной терапии, устраняет необходимость повторных венепункций.
Введение большого количества жидкости у больных с выраженной интоксикацией создает дополнительную нагрузку для сердечно-сосудистой и выделительной систем. Таким больным следует проводить терапию, направленную на поддержание сердечно-сосудистой деятельности (адонизид, строфант, палангин, кокарбоксилаза, аденозинтрифосфорная кислота). Необходимо следить за диурезом и при первых признаках задержки мочеотделения назначать диуретики (фуросемид, дихлотиазид и т. д.).
Диета должна быть молочно-растительной, богатой витаминами. Кроме того, внутрь или парентерально вводят препараты витаминов А, В1 В2, С. В острый период заболевания, когда жевательные и глотательные движения вызывают боль, больному следует давать механически обработанную пищу полужидкой консистенции.
Для активации иммунологических процессов в инфекционном очаге с целью более полного уничтожения возбудителей заболевания на следующий день после вскрытия околочелюстной флегмоны или абсцесса начинают физиотерапию (частые теплые орошения, полоскания ротовой полости, воздействие электрическим полем УВЧ и СВЧ в олиготермической дозировке).
В результате дренирования инфекционных очагов, этиологической и патогенетической терапии обычно улучшается общее-состояние, уменьшается выраженность общих реакций, стихают местные воспалительные явления, нормализуются нарушенные функции глотания, жевания, дыхания. Рана очищается от некротических тканей, количество гнойного отделяемого уменьшается, на стенках раны появляется грануляционная ткань. Все перечисленные признаки характеризуют переход острой стадии заболевания в подострую. В этой стадии заболевания перед врачом стоит задача в максимально короткий срок ликвидировать инфекционно-воспалительный очаг и восстановить нарушенные функции, в частности жевательную функцию, которая страдает из-за сведения челюстей в результате воспалительной контрактуры основных жевательных мышц. Первая задача решается путем повышения функциональной активности иммунологических систем организма больного в целом и активации иммунологических, репаративных процессов в области инфекционного очага. С этой целью в подострой стадии заболевания продолжают и завершают активную иммунизацию стафилококковым анатоксином, осуществляют специфическую стимулирушую терапию (аутогемотерапия, гемотрансфузии, введение алоэ, ФИБС, пирогенала, продигиозана), физиотерапию (электрическое поле УВЧ и СВЧ, ультразвук, парафинотерапия, общее ультрафиолетовое облучение). Перечисленные мероприятия наряду с лечебной физкультурой способствуют скорейшей ликвидации последствий воспалительной контрактуры жевательных мышц — сведения челюстей.
Отграничение инфекционного очага связано с формированием вокруг него соединительнотканной капсулы, которая, препятствуя распространению микроорганизмов на окружающие ткани, в то же время ограничивает поступление в инфекционный очаг клеточных и гуморальных факторов естественного иммунитета, т. е. способствует формированию очага хронической инфекции. Повышения проницаемости этой капсулы для клеточных и гуморальных факторов иммунитета с целью наиболее полной ликвидации микрофлоры инфекционного очага можно достигнуть применением ультразвука, электрофореза йодида калия, лидазы.
Таковы общие принципы диагностики и лечения при флегмонах и абсцессах челюстно-лицевой области. Что касается особенностей клинической картины и своеобразия лечебной тактики при локализации инфекционно-воспалительного процесса в области того или иного анатомического пространства, то они изложены ниже.
источник
14. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмоны крыловидночелюстного. области. Пути распространения инфекции, клиника,
1 Перечень Основных контрольных вопросов для экзамена по дисциплине «Челюстно-лицевая хирургия» для студентов стоматологического факультета (название факультета) 1. Организация работы детского хирургического кабинета поликлиники и отделения детской челюстно-лицевой хирургии стационара. Оборудование, инструментарий, документация. Обследование ребенка в клинике детской челюстно-лицевой хирургии. 2. Анатомо-физиологические особенности детского организма. Стадии формирования челюстно-лицевой области. Особенности строения зубов, органов и систем, терморегуляции у детей. 3. Обезболивание и реанимация в детской хирургической стоматологии. Показания и противопоказания к общему и местному обезболиванию при проведении хирургических вмешательств. Значение премедикации. Виды местного обезболивания, особенности его проведения у детей. Неотложные состояния в условиях стоматологической поликлиники. 4. Клиника и лечение воспалительных заболеваний челюстно-лицевой области у детей. Гематогенный остеомиелит новорожденных и детей раннего возраста. Этиология. Патогенез. Клиника. Дифференциальная диагностика. Лечение. Возможные осложнения. 5. Объем и порядок оказания помощи раненым на этапах медицинской эвакуации. Общие положения о медицинском освидетельствовании военнослужащих. 6. Послеоперационное ведение больного, его реабилитация. 7. Огнестрельная травма. Огнестрельные ранения мягких тканей лица. Общие закономерности раневого процесса. Классификация, клиника, 8. Огнестрельная травма. Особенности огнестрельных ранений нижней и верхней челюстей. Классификация, клиника, 9. Хронический артрит височно-нижнечелюстной сустава (классификация, клиника, лечение). К). Склерозирующий артроз. Клиническая, рентгенологическая и лабораторная диагностика. Медикаментозное, хирургическое и ортопедическое лечение. 11. Операция удаления зуба. Показания в детском возрасте к удалению временных и постоянных зубов. Особенности проведения операции удаления временного зуба. Осложнения во время и после операции. Сверхкомплектные и ретинированные зубы. Затруднённое прорезывание зубов 18, 28, 38, Абсцессы и флегмоны лица и шеи. Классификация. Этиология. Патогенез. Диагностика. Общие принципы лечения. 13. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмона височной области. 11ути распространения инфекции. Клиника,
2 14. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмоны крыловидночелюстного пространства. Пути распространения инфекции, клиника, 15. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмоны крылонебной и подвисочной ямок. Пути распространения инфекции, клиника, 16. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмоны щечной области. Пути распространения инфекции. Клиника, 17. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмоны области глазницы и подглазничной области. Пути распространения инфекции. Клиника, 18. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмоны околоушножевательной области. Пути распространения инфекции, клиника, 19. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмоны подъязычной области и челюстно-язычного желобка. Пути распространения инфекции. Клиника, 20. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмоны поджевательного пространства. Пути распространения инфекции. Клиника, 21. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмоны дна полости рта. Пути распространения инфекции. Клиника, 22. Абсцессы и флегмоны лица и шеи. Абсцессы и флегмоны подподбородочной области и языка. Пути распространения инфекции. Клиника, 23. Абсцессы и флегмоны лица и шеи. Гнилостно-некротическая флегмона лица и шеи (Ангина Людвига). Аденофлегмона. Пути распространения инфекции. Клиника, диагностика, лечение 24. Воспалительные заболевания челюстно-лицевой области у детей. Особенности динамики развития одонтогенных воспалительных процессов в детском возрасте. 11сриостит челюстных костей. Классификация. Клиника острого и хронического остеомиелита челюстных костей у детей различного возраста. Дифференциальная диагностика. Тактика лечения. 25. Классификация заболеваний слюнных желез у детей. Острый паротит новорожденного, острый эпидемический паротит. Этиология, патогенез заболевания. Клиника, диагностика, лечение, исходы. 26. Виды трансплантатов. 27. Воспалительные заболевания челюстно-лицевой области у детей. Особенности динамики развития одонтогенных воспалительных процессов в детском возрасте. Периостит челюстных костей. Классификация. Клиника острого и хронического остеомиелита челюстных костей у детей различного возраста. Дифференциальная диагностика. Тактика лечения. 28. Особенности динамики развития одонтогенных воспалительных процессов в детском возрасте. Воспалительные процессы мягких тканей
3 лица у детей. Абсцесс. Классификация. Дифференциальная диагностика. Тактика лечения. Возможные осложнения. 29. Особенности динамики развития одонтогенных воспалительных процессов в детском возрасте. Воспалительные процессы мягких тканей лица у детей. Флегмона. Классификация. Дифференциальная диагностика. Тактика лечения. Возможные осложнения. 30. Воспалительные заболевания челюстно-лицевой области у детей. Одонтогенный остеомиелит челюстных костей у детей. Классификация. Клиника хронического остеомиелита челюстных костей у детей. Клиникорентгенологические формы заболевания. Лечение. Реабилитация детей, перенесших хронический остеомиелит челюстных и лицевых костей Воспалительные заболевания челюстно-лицевой области у детей. Одонтогенные воспалительные кисты у детей. Классификация. Дифференциальная диагностика. Тактика лечения. Возможные осложнения 32. Классификация заболеваний слюнных желез у детей. Хронический паренхиматозный паротит у детей. Этиология, патогенез заболевания. Клиника, диагностика, лечение, исходы. 33. Классификация заболеваний слюнных желез у детей. Калькулезный сиалоденит у детей. Этиология, патогенез заболеваний. Клиника, диагностика, лечение, исходы. 34. Заболевания височно-нижнечелюстного сустава у детей. Классификация. Остеоартрит: этиология, патогенез, клиника, диагностика. Специальные дополнительные методы обследования (электромиография, аксиография, томография ВНЧС). Комплексное лечение. Современные методы хирургического лечения, возрастные показания. Цели и задачи ортодонтического лечения. Профилактика. 35. Заболевания височно-нижнечелюстного сустава у детей. Классификация. Остеоартроз: этиология, патогенез, клиника, диагностика. Специальные дополнительные методы обследования (электромиография, аксиография, томография ВНЧС). Комплексное лечение. Современные методы хирургического лечения, возрастные показания. Цели и задачи ортодонтического лечения, профилактика остеоартроза. 36. Анкилоз: этиология, патогенез, клиника, диагностика. Специальные дополнительные методы обследования (электромиография, аксиография, томография ВНЧС). Комплексное лечение. Современные методы хирургического лечения, возрастные показания. Цели и задачи ортодонтического лечения, профилактика анкилоза. 37. Вторичный деформирующий остеоартроз: этиология, патогенез, клиника, диагностика. Специальные дополнительные методы обследования (электромиография, аксиография, томография ВНЧС). Комплексное лечение. Современные методы хирургического лечения, возрастные показания. Цели и задачи ортодонтического лечения, Профилактика. 38. Функциональные заболевания височно-нижнечелюстного сустава в детском и юношеском возрасте. Этиология, патогенез, клинические проявления. Специальные дополнительные методы обследования
4 (электромиография, аксиография, томография ВНЧС). Диагностика, лечение, профилактика. 39. Транма мягких тканей лица, органов, слизистой оболочки рта, зубов, челюстей: Родовая травма и её последствия. 40. Травма мягких тканей лица, органов, слизистой оболочки рта, зубов, челюстей: Вывихи и переломы зубов у детей. Классификация. Диагностика. Лечение. Методы иммобилизации. 41. Травма мягких тканей лица, органов, слизистой оболочки рта, зубов, челюстей. Травма костей лица у детей. Ушибы и переломы костей лица у детей. Классификация переломов. Диагностика переломов костей лицевого скелета у детей. Переломы по типу зеленой ветки, поднадкостничные переломы. Методы фиксации костных отломков в детском возрасте. Сроки заживления переломов. Осложнения, развивающиеся у детей после различного вида травм челюстных и лицевых костей. Их предупреждение. 42. Неогнестрельная травма. Классификация неогнестрельной травмы лица. Статистика. Методы обследования больных с травмой лица. 43. Неогнестрельные повреждения мягких тканей лица. Клиника, Особенности первичной хирургической обработки ран мягких тканей лица. 44. Неогнестрельная травма. Вывихи зубов. Переломы зубов. Перелом альвеолярного отростка. Классификация, клиника, 45. Дифференциальная диагностика разных видов стойкого сведения челюстей. 46. Неогнестрельная травма. Вывих нижней челюсти. Классификация, клиника, 47. Пеогпестрельпая травма. Неогнестрельные переломы нижней и верхней челюстей. Классификация, клиника, диагностика. ЛеФор I,II,III типа. 48. Неогнестрельная травма. Лечение переломов челюстей. Консервативные и хирургические методы иммобилизации. 49. Неогнестрельная травма. Неогнестрельные переломы.показания к наложению шин. Питание и уход за больными. Медикаментозные и физические методы лечения пострадавших. 50. Осложнения неогнестрельных переломов челюстей: травматический остеомиелит, замедленная консолидация, ложный сустав, неправильное сращение отломков. Этиология, клиника, диагностика, общие принципы лечения. 51. Огнестрельная травма. Раневая баллистика и зоны поражения тканей. Анатомо-физиологические особенности лица и огнестрельная рана. 52. Характеристика донорских зон. 53. Осложнения одонтогенных воспалительных процессов лица и шеи. 54. Комбинированная костная пластика. 55. Осложнения одонтогенных воспалительных процессов лица и шеи. Тромбоз кавернозного синуса.
5 56. Осложнения одонтогенных воспалительных процессов лица и шеи. Тромбофлебит лицевых вен. 57. Осложнения одонтогенных воспалительных процессов лица и шеи. Контактный медиастинит. 58. Осложнения одонтогенных воспалительных процессов лица и шеи. Острый сепсис. Септический шок. 59. Воспалительные заболевания челюстно-лицевой области у детей. Одонтогенный остеомиелит челюстных костей у детей. Классификация. Клиника острого остеомиелита челюстных костей у детей различного возраста. Дифференциальная диагностика. Тактика лечения. 60. Дефекты и деформации челюстно-лицевой области в результате воспалительных заболеваний. 61. Дефекты и деформации челюстно-лицевой области в результате травм. 62. Аурикуло-темпоральный синдром (гемигидроз): клиника, диагностика и лечение. 63. Парез и паралич мимической мускулатуры (клиника, диагностика, лечение). 64. Показания к применению физио- и рефлексотерапии в лечении невралгии и невритов лицевого тройничного нерва. 65. Показания к костной пластике. 66. Подготовка к операции к одноэтапной имплантации. 67. Подготовка к операции к двухэтапной имплантации. 68. Пересадка аутокости для устранения дефектов нижней челюсти. Подготовка к операции. 69. Диагностическая и лечебная блокады при невралгии и невритах. 70. Динамика развития одонтогенных воспалительных процессов в детском возрасте. Воспалительные процессы мягких тканей лица у детей. Лимфаденит. Классификация. Дифференциальная диагностика. Тактика лечения. Возможные осложнения. 71. Виды лоскутов. 72. Пластика лоскутами тканей из отдаленных участков. 73. Пересадка хряща в качестве опорного материала и для исправления контуров разных участков лица. 74. Разработка и внедрение в практику круглого стебельчатого лоскута (лоскута В.П.Филатова). 75. Формирование носа из тканей круглого стебельчатого лоскута по методу Ф.М.Хитрова. 76. Основные методы пластических операций. 77. Применения эндопротезов в челюстно-лицевой хирургии. 78. Математическое обоснование планирования пластических операций местными тканями (А.А. Лимберг).
6 79. Сочетанные и комбинированные повреждения лица. Особенности клинического течения. Классификация, клиника, 80. Сочетанные и комбинированные повреждения лица. Сочетанная черепномозговая травма. Лучевые повреждения. 81. Невралгия ветвей тройничного нерва, клинические проявления, дифференциальная диагностика. 82. Неврит лицевого нерва: клиника, 83. I Гевралгия языкоглоточного нерва: клиника, диагностика и лечение. 84. Дефекты и деформации челюстно-лицевой области в результате ожогов. 85. Деформирующий артроз. Клиническая, рентгенологическая и лабораторная диагностика. Медикаментозное, хирургическое и ортопедическое лечение. 86. Синдром болевой дисфункции височно-нижнечелюстного сустава. Проявление, 87. Хирургический метод лечения невралгии неврита лицевого нерва. 88. Причины и виды контрактур (рубцы слизистой оболочки рта, мышц, кожи, костная контрактура). Профилактика, методы консервативного и хирургического лечения. Рассечение и иссечение рубцов, закрытие дефектов, физиотерапия и ЛФК. 89. Анкилоз: клиника, 90. Острый артрит височно-нижнечелюстной сустава (классификация, клиника, лечение). 91. Доброкачественные опухоли мягких тканей и органов полости рта и лица (гемангиомы, лимфангиомы, фибромы, папилломы, нейрофиброматоз и др.). Классификация, клиника, диагностика, дифференциальная Особенности клинического течения опухолей и опухолеподобных образований у детей. Тактика хирургического лечения новообразований у детей. Консервативные методы лечения. 92. Дермоидные и эпидермоидные кисты. Этиология. Дифференциальная диагностика. Клиника. Лечение. 93. Термические повреждения ЧЛО. Ожоги, отморожения. Классификация, клиника, 94. Термические повреждения ЧЛО. Поражение электротоком и высокочастотным излучением. Классификация, клиника, диагностика, лечение. 95. Злокачественные опухоли мягких тканей и органов полости рта и лица Классификация, клиника, диагностика, дифференциальная диагностика, лечение. Особенности клинического течения опухолей и опухолеподобных образований у детей. Тактика хирургического лечения новообразований у детей. Консервативные методы лечения. 96. Опухоли и опухолеподобпые процессы слюнных желез у детей. Классификация, клиника, диагностика, дифференциальная диагностика, лечение. Особенности клинического течения опухолей и опухолеподобных образований у детей. Тактика хирургического лечения новообразований у детей. Консервативные методы лечения.
7 97. Врожденные и наследственные заболевания лица и шеи, челюстных и лицевых кос гей, слизистой оболочки рта: Эмбриональное развитие лица и челюстей. Возможные причины нарушения эмбрионального развития лица и челюстей. Врожденные пороки развития, их виды. 98. Врожденные расщелины лица; понятие о причинах и механизме их образования. Медико-генетическое консультирование больных и их родственников как метод профилактики врожденных пороков развития. Частота и виды врожденных расщелин. Поперечная расщелина лица, косая расщелина. Врожденные синдромы с вовлечением челюстно-лицевой области. 99. Врожденные расщелины верхней губы и неба. Диспансеризация детей с врожденными расщелинами верхней губы и неба. Учреждения, выполняющие роль лечебно-профилактических петров. Специалисты, осуществляющие диспансерное наблюдение, лечение, реабилитацию больных (детские стоматологи — ортодонт, хирург, терапевт, логопед, педиатр, отоларинголог, психоневролог, психотерапевта, методист по лечебной физкультуре, м с д и ц и н с к и й генетик) Врожденные кисты и свищи челюстно-лицевой области и шеи. Этиология. Классификация. Дифференциальная диагностика. Клиника. Лечение. Зав. кафедрой хирургической стоматологии (название кафедры) «22»сентября 2017г. (подпись) Филимонова Л.Б. (ФИО)
источник
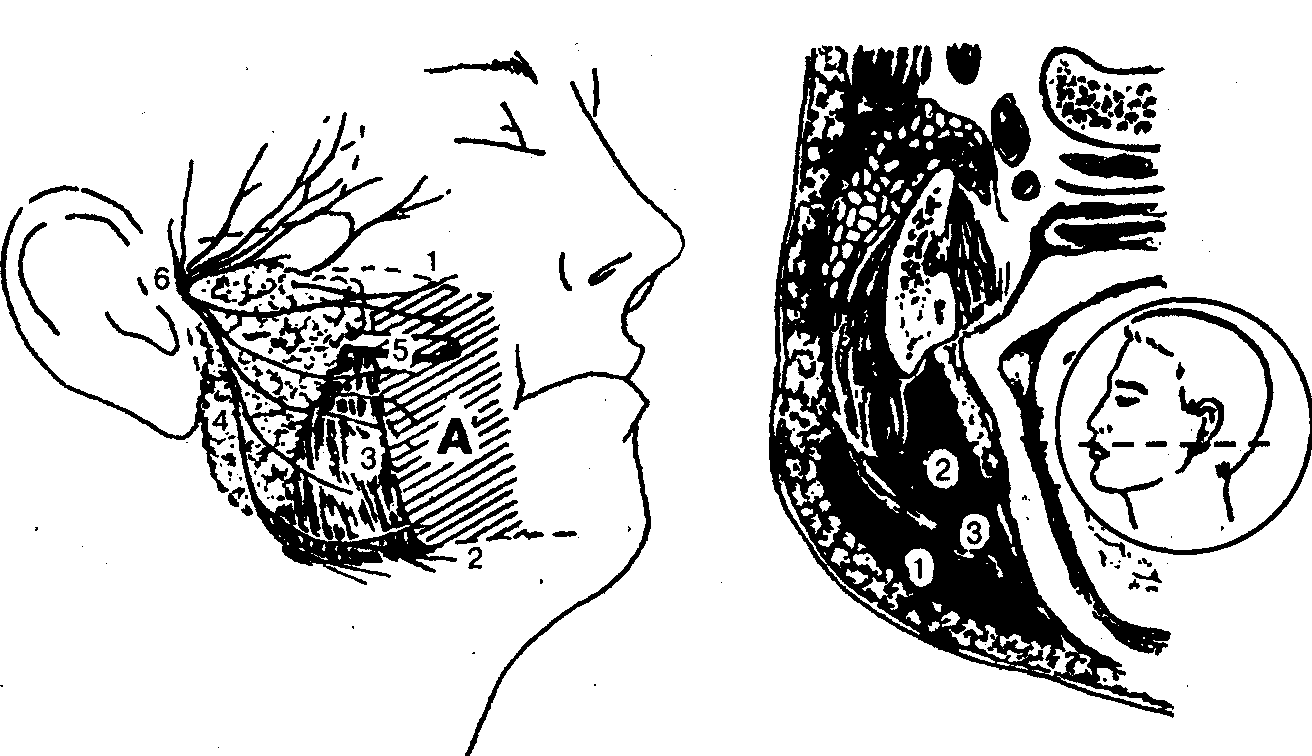
Рис. 46. Границы щечной области (А): 1 — os zygomaticum, 2 — corpus mandibulae, 3 — m. masseter, 4 — glandula
Послойная структура. Щечная область характеризуется обилием подкожной жировой клетчатки. От последней тонкой фасциальной пластинкой (fascia buccopharyngea) отграничивается жировой комок щеки (corpus adiposum), который лежит поверх щечной мышцы и по направлению кзади проникает в глубокую зону бокового отдела лица. Щечно-глоточная фасция покрывает щечную мышцу и образует уплотнение, которое натянуто между крючком крыловидного отростка и челюстно-подъязычной линией нижней челюсти. Это уплотнение, известное под названием lig. pterygo-mandibulare, служит местом начала щечной мышцы (m. buccinator). Толщу последней на уровне середины переднего края жевательной мышцы прободает проток околоушной слюнной железы.
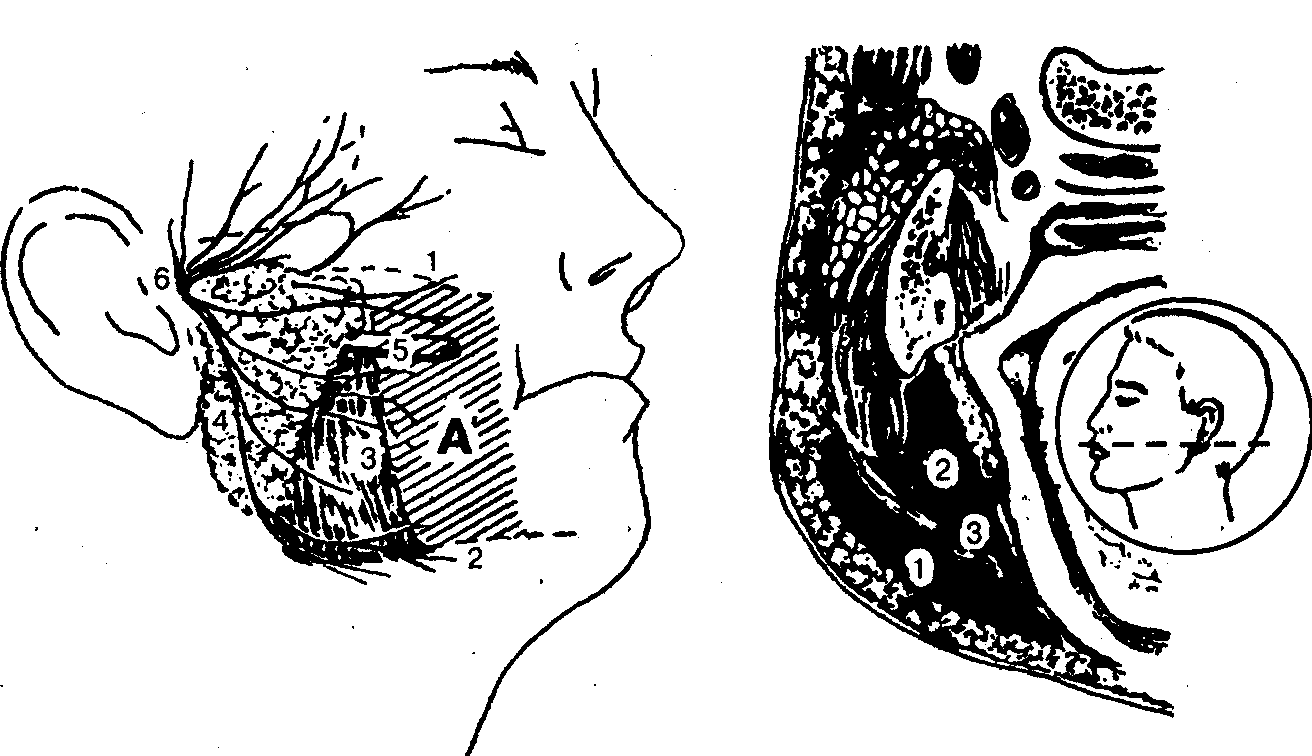
Рис. 47. Локализация гнойно-воспалительного процесса щечной области: 1 — в поверхностном клетчаточном пространстве (над m. buccinator), 2 — в глубоком клетчаточном пространстве (под m. buccinator), 3 — т. buccinator parotis, 5 — ductus parotideus, 6 — ft. Facialis
Чувствительными нервами щечной области являются n. infraorbitalis (от второй ветви тройничного нерва), n. buccalis, n. mentalis (от третьей ветви тройничного нерва).
Таким образом, в щечной области можно выделить поверхностное клетчаточное пространство, расположенное над щечной мышцей, и глубокое — между слизистой оболочкой щеки и щечной мышцей (рис. 47).
Основные источники и пути проникновения инфекции
Очаги одонтогенной инфекции в области верхних и нижних премоляров, моляров, инфекционно-воспалительные поражения, инфицированные раны кожи и слизистой оболочки щеки. Вторичное поражение в результате распространения инфекции из подглазничной, околоушно-жевательной, скуловой и подвисочной областей.
Характерные местные признаки абсцессов и флегмон щечной области
Поверхностное клетчаточное пространство (между кожей и щечной мышцей) (рис. 48, А):
Жалобы на боль в щечной области умеренной интенсивности, усиливающуюся при открывании рта, жевании. Объективно. Резко выраженная асимметрия лица за счет воспалительной инфильтрации тканей щеки. Кожа напряжена, гиперемирована. Пальпация вызывает боль, может определяться флюктуация.
Глубокое клетчаточное пространство (между слизистой оболочкой щеки и щечной мышцей (рис. 48, Б):
Жалобы на боль в области щеки умеренной интенсивности.
Р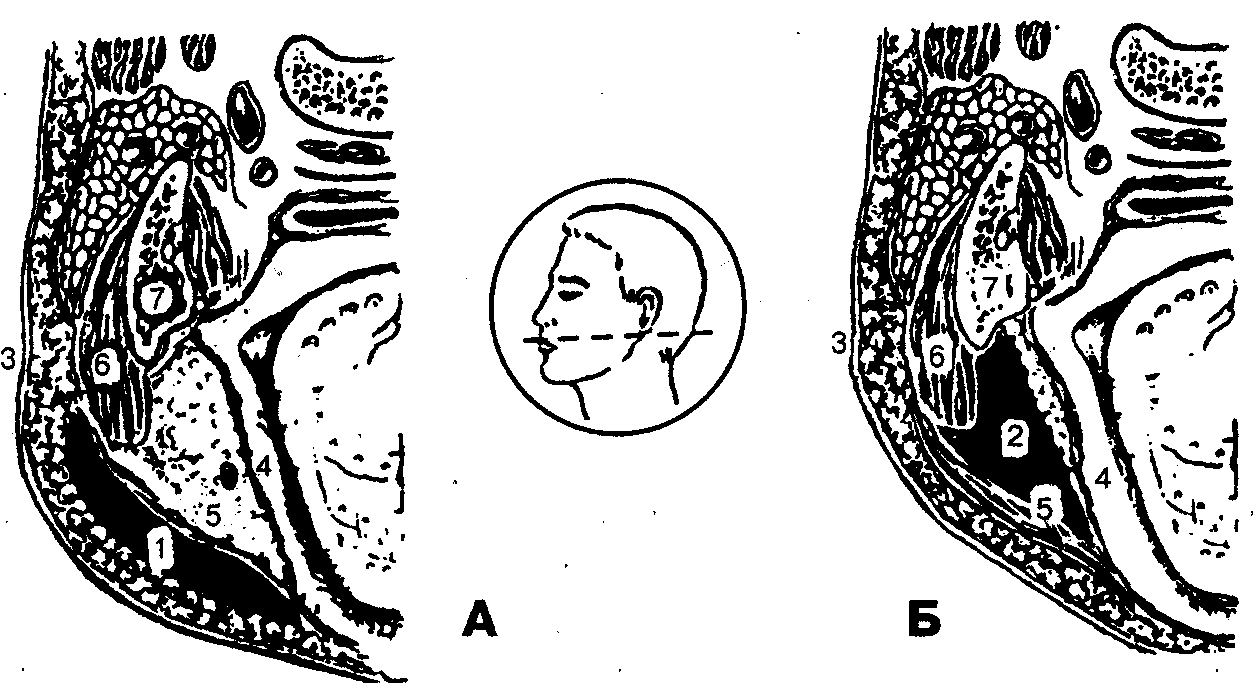
Объективно. Асимметрия лица за счет припухлости щеки. Кожа ее обычной окраски. При осмотре со стороны полости рта выявляется припухлость щеки за счет инфильтрата, слизистая оболочка над которым напряжена, гиперемирована. Пальпация вызывает появление боли. Иногда может определяться флюктуация, а при распространении воспалительного процесса на передний край жевательной мышцы (m. masseter) — некоторое ограничение открывания рта.
Пути дальнейшего распространения инфекции
Околоушно-жевательная, поднижнечелюстная, подглазничная, скуловая области, крыловидно-челюстное пространство.
Методика операции вскрытия абсцессов флегмон щечной области
Выбор оперативного доступа для вскрытия абсцесса, флегмоны щечной области определяется локализацией инфекционно-воспалительного процесса: при абсцессе, флегмоне поверхностного клетчаточного пространства используется оперативный доступ со стороны кожных покровов, при абсцессе, флегмоне глубокого клетчаточного пространства — со стороны полости рта.
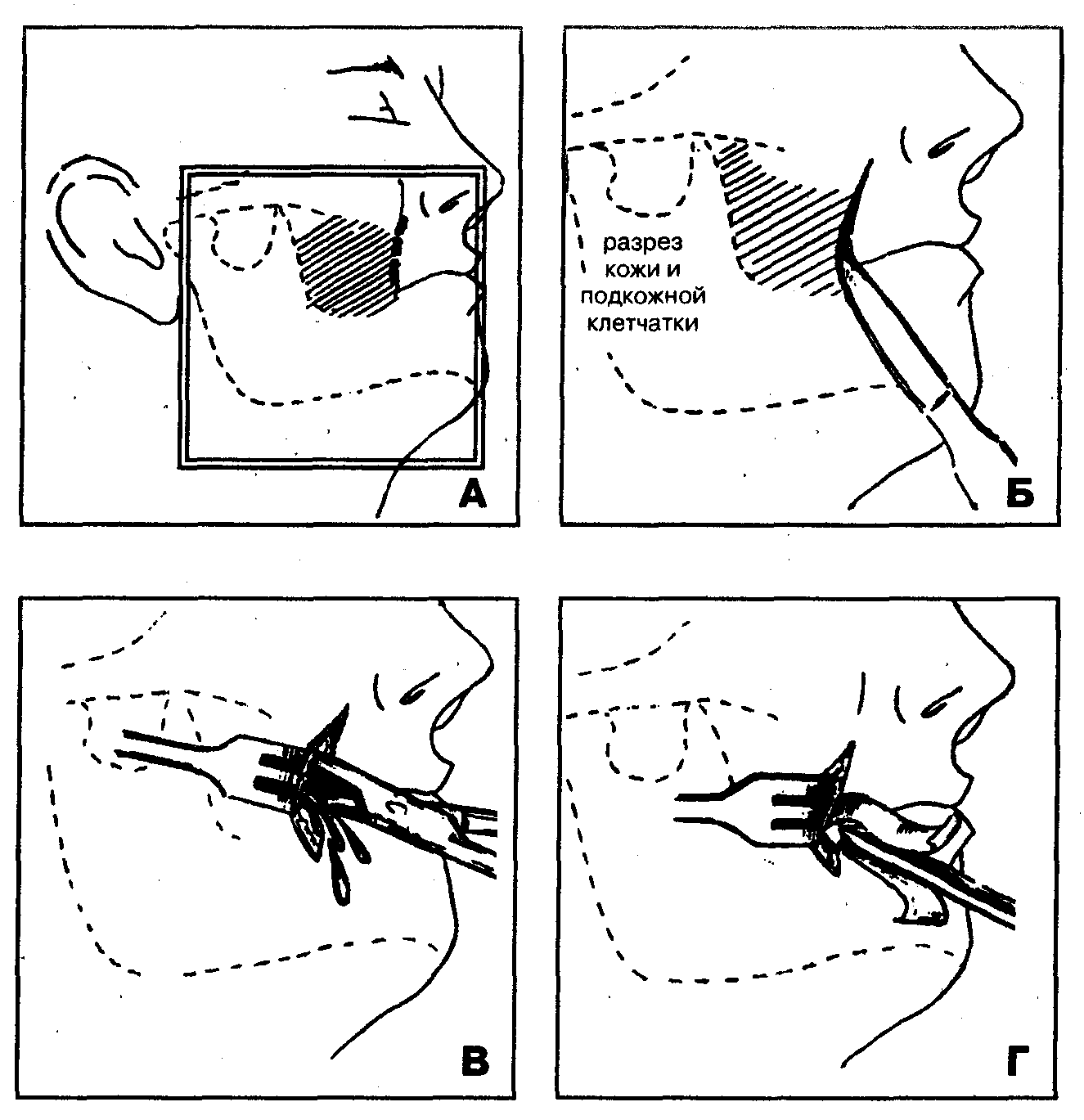
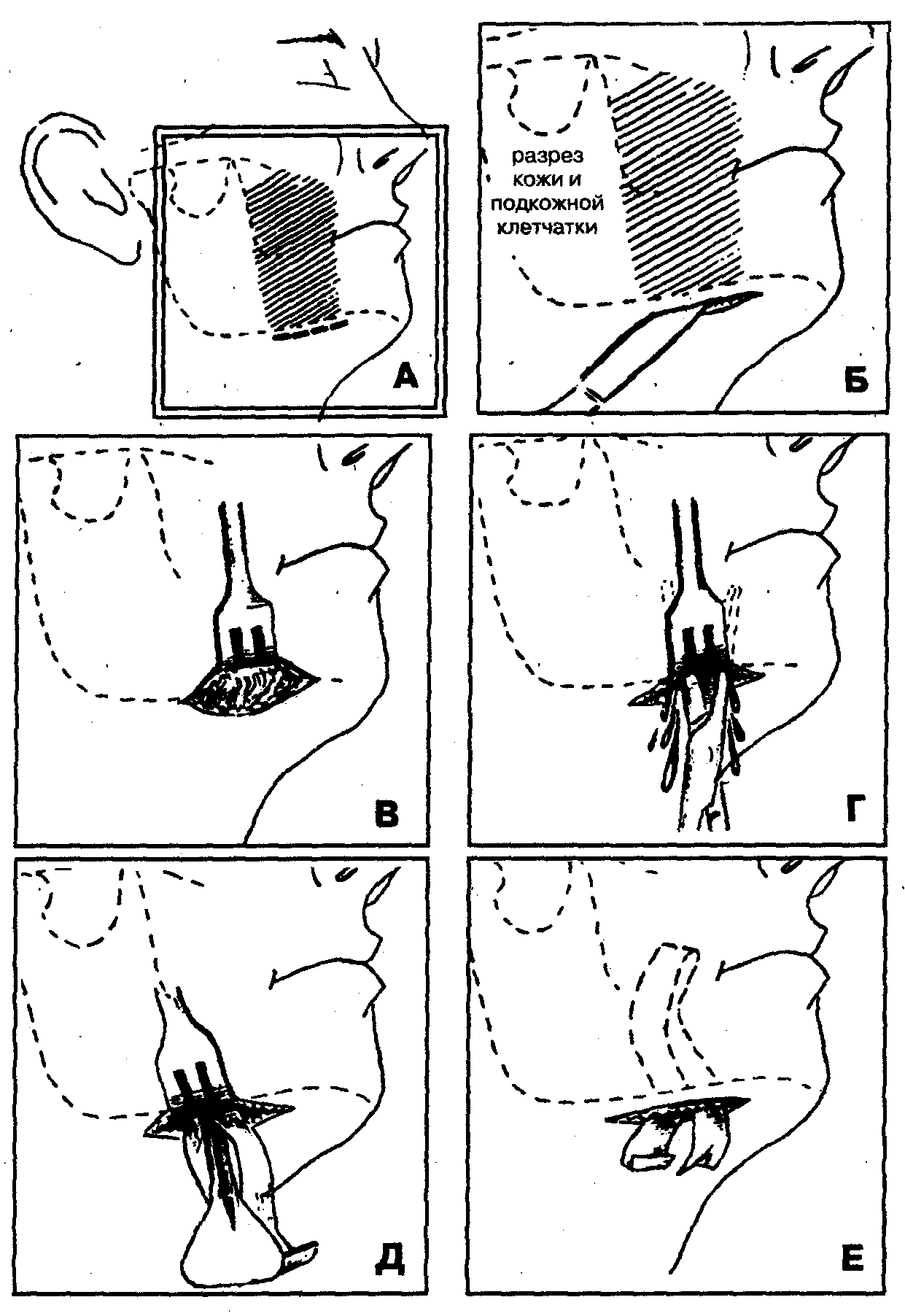
1. Обезболивание — местная инфильтрационная анестезия на фоне премедикации, наркоз (внутривенный).
2. Разрез кожи в области носогубной складки или в поднижнечелюстной области параллельно и ниже на 1-1,5 см края челюсти (Рис. 49, 50). Гемостаз.
3. Вскрытие гнойного очага путем расслоения подкожной клетчатки над щечной мышцей с помощью кровоостанавливающего зажима по направлению к центру воспалительного инфильтрата (рис. 49, В, рис. 50, Г).
4. Введение в рану ленточного дренажа из перчаточной резины или полиэтиленовой пленки (рис. 49, Г, рис. 50, Д, Е).
Рис. 50. Основные этапы операции вскрытия флегмоны поверхностного клетчаточного пространства щечной области наружным поднижнечелюстным доступом
5. Наложение асептической ватно-марлевой повязки с гипертоническим раствором, антисептиками.
При абсцессе, флегмоне глубокого клетчаточного пространства щечной области:
1. Обезболивание — местная инфильтрационная анестезия на фоне премедикации.
2. Разрез слизистой оболочки щеки параллельно ходу выводного протока околоушной слюнной железы выше или ниже его (с учетом уровня локализации воспалительного инфильтрата) (рис. 51).
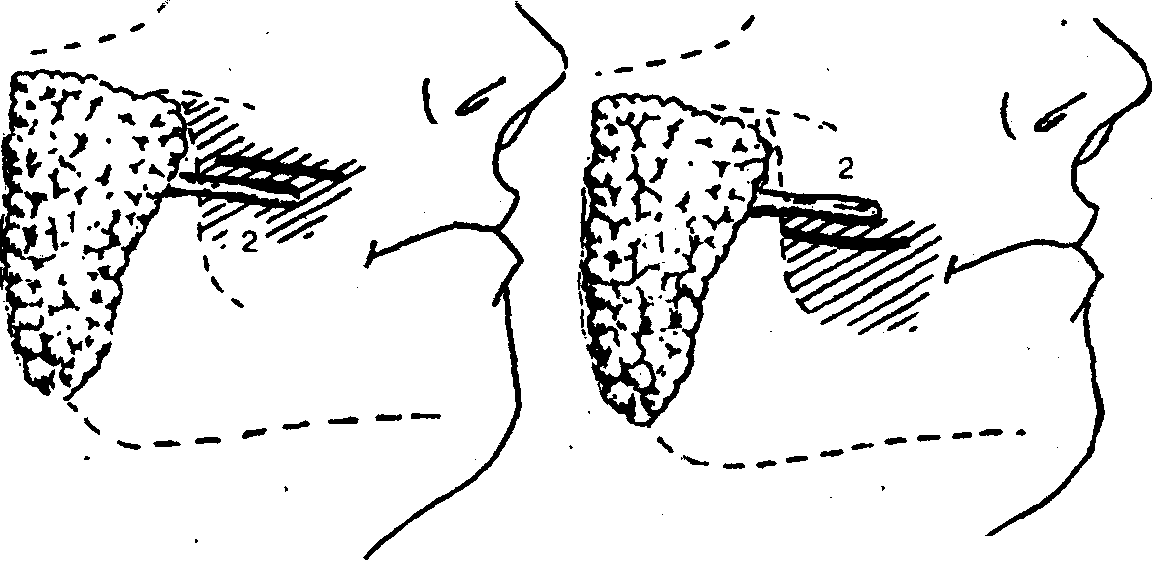
3. Расслоение клетчатки с помощью кровоостанавливающего зажима по направлению к центру воспалительного инфильтрата, вскрытие гнойно-воспалитель-ного очага, эвакуация гноя.
4. Введение в рану ленточного дренажа из перчаточной резины или полиэтиленовой пленки.
источник
Флегмона — гнойное разлитое воспаление клетчатки, расположенной под кожей, слизистой оболочкой, между мышцами и фасциями.
Абсцесс — ограниченный в виде полости гнойный очаг, возникающий в результате гнойного расплавления подслизистой, подкожной, межмышечной, межфасциальной клетчатки, лимфоузлов, мышечной ткани или кости: абсцессы образуются чаще всего в околочелюстных мягких тканях. Отграничение абсцесса происходит в результате образования вокруг него стенки из слоя грануляционной ткани.
Для развития воспаления необходимы факторы местного и общего характера. Обязательный местный фактор — инфекция (стафилококки, стрептококки, энтерококки, диплококки, кишечная, грамположительные и грамотрица-тельные палочки, протей, реже — микоплазмы, простейшие из семейства три-хомонад, спирохет, а также грибов рода Candida.
— пародентальные — карманы (десневые, костные);
— воздухоносные пазухи в кости, периоститы, остеомиелиты;
— саливаторные — слюнные железы, протоки слюнных желез;
— тонзиллярно-глоточные — крипты миндалин, аденоидные вегетации носоглотки;
— риногенные — слизистая носа, искривления носовой перегородки, шипы, синехии;
— отогенные — ушная раковина, среднее ухо, внутреннее ухо (перихон-дрит, мезо- и эпитемпанит);
— фурункулы, карбункулы, инфекции извне.
Общие факторы: иммунологический дефицит, расстройство корковой регуляции.
На сегодняшний день у 80-95% всех больных с абсцессами и флегмонами челюстно-лицевой области источники инфекции имеют одонтогенную природу. Чаще наблюдаются у лиц в возрасте 20-30 лет, что связано с наибольшей интенсивностью поражения кариесом зубов и затрудненным прорезыванием нижних зубов мудрости. Пик заболеваемости приходится на осенне-весенний
период года. Развитие и течение острых гнойно-воспалительных заболеваний головы и шеи зависит от концентрации микрофлоры, общих, местных неспецифических и специфических защитных сил организма, состояния различных органов и систем организма, а также анатомо-топографических особенностей тканей челюстно-лицевой области. Все перечисленное определяет характер воспалительной реакции: нормэргический. гиперергический. гипергический. анерги-ческий.
Если воспалительный процесс развивается бурно, распространяясь на окружающие ткани и сосудистый пучок с образованием тромбозов, обширных отеков, с вовлечением в процесс лимфатических сосудов, узлов и развитием не только обширной местной, но и тяжелой обшей реакции организма — речь идет о гиперергической реакции, когда несмотря на своевременное и рациональное лечение может наблюдаться летальный исход.
У другой группы пациентов процесс развивается медленнее. При этом воспалительный процесс захватывает меньше тканей, отек бывает ограниченным, общая реакция организма выражается в незначительном повышении температуры, изменении состава периферической крови т. д.. не носит остро выраженного характера. Такая нормэргическая реакция на гнойную инфекцию и местный гнойный процесс легче ликвидируется своевременно начатым и адекватным лечением.
У некоторых пациентов местное гнойное заболевание протекает при слабо выраженных местной и обшей реакциях. Воспаление в этих случаях ограничивается только локализованным абсцессом, отек окружающих тканей незначительный, лимфангоита, лимфаденита, тромбоза не наблюдается, температура попытается незначительно. Такие процессы со слабо выраженной местной и общей реакциями (гипергической) лучше поддаются лечению, а у остальных больных локализованные местные гнойные очаги излечиваются консервативно. Гнойный процесс может располагаться поверхностно в тканях (абсцесс) либо вовлекать в процесс глубжележашие ткани на значительном протяжении. Это приводит к образованию распространенной межмышечной флегмоны, либо распространению по подкожной клетчатке, т. е. вызвать разлитую эпифасциальную флегмону с отслоением и разрушением значительных участков кожных покровов.
Результат местной реакции макроорганизма на проникшие в него микроорганизмы — развитие защитных барьеров. Прежде всего, образуется лейкоцитарный вал. отграничивающий очаг инфекции от внутренней среды организма: такими же барьерами служат лимфатические сосуды и лимфатические узлы. В процессе развития тканевой реакции вокруг гнойного очага и размножения клеток соединительной ткани образуется грануляционный вал. который еще более надежно отграничивает гнойный очаг. При длительном существовании ограниченного гнойного процесса из окружающего его грануляционного вала образуется плотная соединительнотканная пиогенная оболочка, которая является надежным барьером, отграничивающим процесс с формированием абсцесса.
При наличии высоковирулентной инфекции и слабой реакции макроорганизма защитные барьеры срабатывают медленно, что нередко приводит к прорыву инфекции через лимфатические пути в кровеносное русло и развитию генерализации инфекции.
Одновременно с местной реакцией на внедрившиеся микробы отмечается общая реакция организма, степень которой определяется рядом условий. Степень выраженности этой реакции зависит от количества бактериальных токсинов и продуктов распада тканей, проникших в организм из очага поражения, сопротивляемости организма. Развивающаяся интоксикация приводит к нарушению функции кроветворения в костном мозге, в результате чего наступают быстрая анемизация и значительное изменение состава белой крови. Основным отличием обшей реакции организма на гнойный процесс от сепсиса является то. что все симптомы ее резко ослабевают или исчезают при проведении хирургической обработки и создании хорошего раневого оттока: при сепсисе они после этого почти не изменяются. Определение степени общей реакции организма на местную гнойную инфекцию имеет большое значение для правильной оценки состояния больного, возможного развития осложнений, составления плана комплексного лечения.
МЕТОДОЛОГИЧЕСКИЕ ОСНОВЫ ПОСТАНОВКИ ДИАГНОЗА
Методология — учение об общих принципах и методах познания.
Диагностика как научная дисциплина, основываясь на диалектическом материализме, использует принципы гносеологии и лотки, а также такие приемы и способы, как наблюдение, опыт, сравнение, классификация явлений, их анализ и синтез, построение и проверка гипотез.
При рассмотрении методологических основ диагностики выделяют три основных этапа диагностического процесса: сбор фактов (исследование больного), анализ этих фактов, их синтез. Далее идет применение диагноза на практике, его поверка и определение прогноза. Несомненно, общая логическая структура диагностического процесса может выглядеть следующим образом: исследование больного; анализ полученных фактов и создание синтетической «картины» заболевания у данного больного: построение диагноза (диагностической формулы): применение диагноза в интересах лечения пациента и проверка его истинности; прогноз заболевания.
В диагностическом процессе целесообразно выделять два отдельных этапа: аналитический и синтетический.
Анализ — мысленное расчленение изучаемого предмета на составные части или выделение его признаков для изучения их в отдельности как частей единого целого. В процессе обследования больного на основании анамнеза, физикальных лабораторно-инструментальных методов врач получает большое количество данных, подлежащих врачебной оценке. Необходимо оценить каждый выявленный симптом, каждый показатель и оценка их на этом этапе возможна лишь на основе анализа. Суть анализа можно проследить по характеру
операций в мыслительном процессе врача при диагностическом исследовании, который проходит шесть этапов:
I этап — ответ на вопрос: что известно о больном и его состоянии.
II этап — группировка патогенетически коррелирующих симптомов, информации об индивидуальных особенностях пациента, о состоянии его жизненно важных органов и систем, о функциональных сдвигах и т. д.
III этап — выделение из имеющейся информации патогномоничных симптомов, установление их достоверности.
IV этап — классификация симптомов по их диагностической значимости.
V этап — классификация симптомов на основе отражения жизненно важных функций организма.
VI этап — анализ каждого симптома завершается заключением о патогенезе симптома.
Логика оперирует несколькими формами дедуктивных умозаключений — силлогизмами (получение вывода или выведение следствий).
Синтез — мысленное воссоединение составных частей или свойств предмета и изучение его как единого целого, включающего три последовательные стадии: синтез отдельных симптомов в синдромы по органам и системам: установление частных диагнозов: их синтез в динамически целостную картину. Это переход на новый этап синтетического исследования, который определяет сущность заболевания в настоящее время, его развитие, этиологию, патогенез.
Второй этап — выделение из обшей сложной картины болезни комплексов решающих симптомов с выведением предположений об основном заболевании.
Третий этап — общая оценка состояния пациента и попытка синтеза симптомов а «картину» одного заболевания.
Роль синтетического метода заключается в объединении симптомов, в выяснении при этом существенного и несущественною, необходимого и случайного. Объединение симптомов в «картину» одного заболевания — это уже прямой путь к следующему этапу диагностического процесса — этапу построения диагноза и его обоснования. По способу логического построения и обоснования различают прямой и дифференциальный диагнозы. Кроме того, различают диагноз путем наблюдения и диагноз по лечебному эффекту.
Прямой диагноз устанавливается по совокупности типичных симптомов, объединенных патогенетически и наблюдающихся только при данном заболевании или по наличию патогномоничных для данной болезни симптомов.
Дифференциальный диагноз устанавливается на основе сравнения конкретной клинической картины с рядом сходных абстрактных клинических «картин» с целью идентификации с одной из них и исключения остальных.
Диагноз путем наблюдения — разновидность дифференциального — устанавливается в процессе наблюдения за развитием конкретного заболевания и сравнения его с развитием сходных абстрактных болезней с целью идентификации с одной из них и исключения остальных.
Диагноз по лечебному эффекту — одна из форм дифференциального диагноза — устанавливается на основе эффективного лечения, являющегося специфическим именно для данного заболевания.
Достоверность диагноза может быть установлена только после проверки его на практике, ибо достоверные суждения — это знание доказанное и проверенное практикой. Основанием для достоверного вывода служат: установление специфического этиологического фактора; наличие специфических симптомов, синдромов или симптомокомплекса: специфичность патогенеза заболевания.
Формулирование клинического диагноза основывается на единых правилах, согласно которым на первом месте должно быть вынесено основное заболевание, на втором — осложнения основного заболевания, на третьем — сопутствующие болезни. Основное заболевание в диагнозе указывается в виде определенной нозологической формы, согласно номенклатуре и классификации болезней и причины смерти. Осложнение основного заболевания — патологические процессы и состояния, связанные с основным заболеванием общим патогенезом, но имеющие качественно отличные признаки от главных признаков основного заболевания.
Сопутствующими заболеваниями считаются имеющиеся у больного заболевания, этиологически и патогенетически не связанные с основным заболеванием и определяющиеся по другим номенклатурным рубрикам.
Диагностика абсцессов и флегмон в околочелюстных тканях области нижней челюсти предусматривает:
— уточнение локализации и характера воспалительного процесса:
— оценку вирулентности инфекционного начала;
— оценку типа ответной реакции организма (нормергическая. гиперергическая. гипоергическая);
Все абсцессы и флегмоны челюстно-лицевой области принято подразделять на поверхностные и глубокие. Для поверхностных абсцессов и флегмон характерна выраженность классических местных признаков воспалительного процесса в виде припухлости тканей соответствующей области (tumor), гиперемия кожных покровов и слизистой оболочки полости рта над очагом воспаления (rubor), местное повышение температуры тканей (color). Повышение температуры можно выявить прямой контактной термометрией или с помощью термовизиографии.
При локализации абсцессов и флегмон в глубоких фасциально-клетчаточных пространствах на первое место выступают жалобы на боль (dolor), соответствующую по локализации месту расположения гнойно-воспалительного очага, а также на нарушение функции (tiincio laesa). При этом наблюдается нарушение функции глотания, жевания, речеобразования, а нередко и дыхания. Ранее перечисленные симптомы воспаления (припухлость, покраснение покровов, повышение температуры тканей) выявляются, в основном, при осмотре и обследовании полости рта.
Топическая диагностика — это уточнение в какой анатомической области или клетчаточном пространстве локализуется гнойно-воспалительный очаг, проводится на основании сопоставления выраженности отдельных симптомов воспаления в зависимости от их локализации.
Первый местный признак так называемого «причинного зуба», т. е. зуба, послужившего причиной возникновения флегмоны из-за гнойно-воспалительного процесса в тканях периодонта. Выявляется «причинный зуб» на основании жалоб больного, осмотра, инструментального исследования полости рта.
Второй местный признак — признак выраженности воспалительного инфильтрата в мягких тканях околочелюстной области. Здесь речь идет о видимых проявлениях инфильтрации и, как следствие, нарушении контуров лица.
Третий местный признак — признак нарушения двигательной функции. При этом учитывается не только способность или неспособность больного открывать рот, но и возможность боковых перемещений нижней челюсти, выдвижения ее вперед. Основываясь на характере выполняемых жевательными мышцами функций можно с достаточной достоверностью предположить локализацию очага воспаления.
Четвертый местный признак — признак затрудненного глотания. Проявление этого признака связано со сдавливанием боковой стенки глотки или корня языка воспалительным инфильтратом с последующим развитием стенотической асфиксии.
Следует заметить, что в условиях клиники часто приходится встречаться с различными вариантами местных клинических проявлений, которые не всегда укладываются в рамки данной схемы. Это касается больных, получавших антибактериальную терапию в догоспитальном периоде, а также людей преклонного возраста, у которых местные признаки воспаления подчас оказываются стертыми и мало выраженными.
К вспомогательным методам топической диагностики абсцессов и флегмон околочелюстных тканей относятся термография, рентгенография нижней челюсти, УЗИ, а также лабораторные методы исследования. Исследования крови и мочи необходимо сопоставлять с общей и местной картиной болезни — для определения типа воспалительной реакции (нормергической, гиперергиче-ской, гипергической). Дополнить эти данные помогают иммунологические показатели. При распространении процесса, осложнениях важно выделение фаз заболевания — реактивной, токсической и терминальной.
Для определения характера воспалительного процесса (серозный, гнойный, гнойно-некротический) осуществляют диагностическую пункцию с дальнейшим микробиологическим исследованием пунктата.
Вирулентность возбудителей болезни во многом определяет объем и глубину повреждения тканей. Оценка вирулентности инфекционного начала проводится с учетом выраженности местной воспалительной реакции и общих реакций организма.
Установлено, что ряд бактерий, их токсинов и продуктов жизнедеятельности подавляют клеточный или (и) гуморальный иммунитет. По данным Но-
виковой В.И. (1984). стафилококковый токсин и другие бактериальные продукты изменяют рецепторный аппарат части чувствительных к ним Т- и В-лимфо-цитов. Более чувствительны к токсину Т-лимфоииты детей, страдающих гнойно-септическими заболеваниями. Антистафилококковая плазма в большей степени, по сравнению с нормальной сывороткой, отменяла угнетающий эффект токсина на Т-реиепторы. Бактериальные аллергены также уменьшают количество Т- и В-клеток. У большинства больных с септикопиемией содержащиеся в сыворотке крови циркулирующие иммунные комплексы подавляли миграцию лейкоцитов, блокировали рецепторы Т-лимфоцитов. В разгар сепсиса отмечается дисбаланс в составе популяций и субпопуляций Т- и В-лимфоцитов и расширение спектра иммунологической недостаточности. Нарушаются нормальная дифференцировка лимфоцитов и их функция, уменьшается общее количество Т-лимфоцитов и соотношение Г-лимфоциты-хелперы/Т-лимфоциты-супрессоры. снижается уровень естественных и антиетафилококковых антител. В период клинического выздоровления после сепсиса нормализуется только уровень иммуноглобулинов в крови, но не состав популяций и субпопуляций Т- и В-лимфоцитов.
Имеются сведения о взаимосвязи воспалительных процессов челюстно-лицевой области с изменениями в системе иммунитета (МЛ1. Соловье» с соавт.. 1974: 1981. Л.Г. Шаргородский и др.. 1985). Так Е.Н. Логановская с соавт. (1983) у пациентов со средне- и тяжелыми формами одонгогеиных флегмон отмечали снижение функциональной способности лимфоцитов крови в реакции блаеттрансформации. снижение количества Т-лимфоцитов, угнетение миграции лейкоцитов на стафилококковый аллерген. Взаимозависимоеть клинического течения флегмон челюстно-лицевой области с изменениями песпенифических факторов реактивности организма выявляли И.11. Бажапов с соавт. (1988). Зависимость фагоцитарного показателя нейтрофилов крови пациентов от характера течения гнойно-воспалительных осложнений при повреждении челюстно-лицевой области обнаружили Г.И. Семенченко. В.А. Лукьяненко (1985). По данным А.В Глинника (1987) у пациентов с распространенными и длительно текущими одонтогенными воспалительными процессами отмечалось значительное снижение обшей гемолитической активности комплемента сыворотки крови на фоне клинических проявлений симптомов воспаления, при этом выявлялось резкое снижение активности сывороточного лизоцима. Все это свидетельствовало об угнетении защитных сил организма, что создавало условия для дальнейшего распространения одонтогенного воспалительного процесса и утяжеления его течения.
Большое значение в возникновении заболеваний, индуцированных условно-патогенными микроорганизмами, имеет аллергия, которая может указывать на недостаточность иммунорегуляторных механизмов иммунной реакции. Между тем. именно эти механизмы оказываются в восприимчивом организме наиболее чувствительными к повреждающему действию факторов патогенности микробов, избирательно нарушающих межклеточные взаимодействия, необходимые для развития эффективной иммунной реакции. Л.Т. Федоренко с соавт.
(1983) обнаружили в сыворотке крови у трети изучаемых больных с гнойно-воспалительными процессами аутоантитела к различным тканевым антигенам. Как правило, аутоантитела носили элективный характер к ткани органа, в котором развивался воспалительный процесс.
Вместе с тем. Т.Г. Робустова с соавт. (1985) указывают на то. что показатели местных иммунологических реакций в полости рта больных с воспалительными процессами челюстно-лицевой области более тонко отражают возникшее нарушение в иммунной системе. Н. Магаль с соавт.(1993) отмечали, что при более распространенном и тяжелом гнойно-воспалительном процессе челюстно-лицевой области концентрация секреторного IgA в слюне снижена более значительно, чем при ограниченном процессе воспаления. Уменьшение уровня S-IgA в слюне сопровождалось более продолжительным гноетечением из очага воспаления, что характеризовало гипо- и гиперергический тип воспаления. Сходные изменения иммунологической реактивности обнаружены и при других видах хирургической инфекции (В.И. Стручков и др.. 1978: С.VI. Бело-цкий. 1980; М.И.Кузин. Б.М. Костюченко и др.. 1981 и др.).
Поэтому знание принципов диагностики и иммунокорригирующего лечения возможных нарушений иммунной системы и вторичных ИДС является существенным моментом в освоении студентами стоматологического факультета программы по теме «Комплексное лечение пациентов с гнойно-воспалительными процессами челюстно-лицевой области».
Схема ориентировочной основы действий при диагностике гнойно-воспалительных процессов челюстно-лицевой локализации с учетом оценки состояния иммунной системы организма у пациентов: 1. Провести обследование пациента:
A. Уточнить жалобы: общая слабость, вялость, сонливость, головная боль, нарушение сна, плохой аппетит, наличие функциональных нарушений со стороны органов и систем челюстно-лицевой области и их связь с динамикой воспалительного процесса челюстно-лицевой локализации. Уточнить наличие жалоб, связанных с органами дыхания, печени, селезенки и их связь с воспалительным процессом.
Б. Собрать анамнез воспалительного заболевания: появление первых признаков, развитие настоящего заболевания с акцентом на выявление осложнений, затяжного течения и характера температурной реакции организма, проводимое лечение и его эффект, возможный прием иммуномодуляторов и их эффективность.
B. Собрать анамнез жизни с уточнением перенесенных и сопутствующих хронических заболеваний легких, верхних дыхательных путей, печени, почек, рецидивирующих форм гнойно-воспалительных, вирусных заболеваний и микозов (особенно в полости рта), длительного субфибрилитета неясной этиологии, лимфоаденопатий. проведения курсов R-терапии и химиотерапии, наличия опухолевых процессов, перенесенных ранее оперативных вмешательств и характер послеоперационного заживления ран, наличия ранее перенесенных воспалительных заболевания челюстно-лицевой области и их осложнения, аллерго-логический статус, применение иммунодепрессантов и глюкокортикоидов в лечебных целях.
Г. Выяснить характер работы и профессиональные вредности, связанные с действием химикатов и канцерогенов, облучением, тяжелые травмы и ожоги.
Д. Выявить общие и местные проявления воспаления, провести обследование органов и систем организма пациента (табл. 1):
Выявлять несоответствия характера, локализации, тяжести воспалительного процесса с характером клинико-лабораторных проявлений в организме. На основании полученных данных провести дифференциальную диагностику гнойно-воспалительных заболеваний смежных областей.
Дополнительные методы обследования: общие анализы крови, мочи, биохимические анализы крови, состояние кислотно-щелочного состава крови, исследование гнойного экссудата, рентгенография.
Провести лабораторно-иммунологическую оценку иммунного статуса пациентов на базе иммунологической лаборатории. Она проводится на основании определения комплекса информативных показателей, отражающих состояние различных звеньев иммунитета в момент исследования при конкретном воспалительном заболевании у конкретного пациента.
Для этого используются показатели 1-го (дающие представления о грубых нарушениях в иммунной системе) и 11-го уровней (позволяющие оценивать более тонкие нарушения иммунной системы, особенно в регуляторном звене) (Р.В. Петров, 1976, 1985 и др.).
На основании многочисленных исследований различных авторов (Д.К. Но-виков. 1987. 1990; К.А. Лебедев с соавт.. 1989; В.И. Кресюн с соавт.. 1993 и др.) можно привести значения этих показателей в норме у взрослых, так как они могут служить схемой ориентировочной основы действий для выбора конкретного объема иммунологического обследования у пациента (табл. 2):
источник