Воспаление ткани легкого, в результате которого происходит отмирание клеток и образуются гнойные некротические полости, называют абсцесс легкого: только правильная диагностика и адекватное последующее лечение недуга может спасти пациенту жизнь. Возбудителями такого заболевания зачастую выступают вредоносные анаэробные и другие бактерии, но развитие болезни также возможно вследствие травмы (ушиб, ранение), аспирации бронхов (инородное тело, рвотные массы либо опухоль) либо на фоне недолеченного заболевания (пневмония, туберкулез).
После попадания возбудителя в воздухоносные пути может начаться процесс воспаления ткани и отмирания клеток на определенных участках органа (абсцесс легких). Вредоносная бактерия часто переносится в бронхи из других органов или систем организма (основной очаг создают пародонтоз, тонзиллит, гингивит). Иногда причиной образования некротических полостей может стать сепсис. Особенности течения:
- Период формирования =напрямую зависит от причины и иммунитета организма. В среднем он продолжается от 3 дней до 3 недель.
- Следующий этап – вскрытие полости с гноем и отток мокроты через бронхи.
У этого заболевания есть несколько вариантов течения, поэтому нужно тщательно следить за состоянием здоровья во время лечения и изменениями симптоматики:
- при легком течении клинические признаки болезни выражены слабо, нет резких перепадов температуры или сильного кашля (благоприятное течение);
- при среднетяжелом течении заболевания симптомы выражены умеренно;
- при тяжелом течении все симптомы выражены резко, возможно появление осложнений недуга.
Ткани в начальной стадии воспаляются в пределах одного участка, происходит инфильтрация этой зоны. В результате распространения гноя от центра к периферическим участкам возникает полость (гнойник). После прорыва мокрота выводится из организма через бронхи. Постепенно воспаленный участок заполняется грануляционной тканью и возникает зона пневмосклероза. При формировании полости с фиброзными стенками у гнойного процесса есть возможность поддерживаться самостоятельно длительный период.
В период образования и прорыва нагноения симптомы заболевания существенно отличаются, зачастую после прорыва самочувствие пациента заметно улучшается, как это описано в таблице:
Проявления недуга во время формирования
Симптомы абсцесса легкого после прорыва гнойной полости
- резкое повышение температуры тела до 40°C;
- озноб, сильное потоотделение;
- одышка, сухой непродуктивный кашель;
- болезненные ощущения в грудине (зачастую более сильные со стороны пораженного участка);
- тахикардия;
- ослабленное дыхание;
- влажные хрипы;
- отсутствие аппетита, слабость, головная боль.
- продуктивный глубокий кашель с большим количеством гнойной мокроты (до 1 л);
- выделенная мокрота имеет резкий неприятный запах, зачастую темного цвета;
- спад температуры тела;
- бронхиальное дыхание, влажные хрипы;
- общее улучшение состояния организма пациента.
Абсцесс участка легкого в острой форме на начальном этапе проявляется сразу несколькими симптомами. При благоприятном течении весь период от начала заболевания до выздоровления длится не более 6 недель, при правильном дренаже из органа выводится вся мокрота, а на месте полости остается лишь тонкостенная киста небольшого размера. После прорыва гнойника состояние больного сразу улучшается. В 80% случаев такая форма заболевания характеризуется одиночным гнойником. Зачастую встречается абсцесс правого легкого у мужчин в возрасте от 30 до 50 лет.
Если абсцесс легких не вылечивается в течение 2 месяцев, он переходит в хроническую форму. Эта форма характеризуется цикличным чередованием периодов ремиссии и обострений. Во время активизации гнойного процесса появляется лихорадка, увеличивается количество гнойной мокроты. Длительность каждого периода зависит от способности бронхов дренировать и опорожнять полость абсцесса легкого. В период ремиссии больной может жаловаться на:
- приступы лающего кашля;
- увеличение выделения мокроты при смене позы тела;
- утомляемость, слабость.
Зачастую у перехода заболевания в хроническую форму есть причины, связанные с индивидуальными особенностями течения болезни у пациента или ошибками в назначении лечения врачом:
- гнойные полости более 6 см в диаметре;
- секвестры в гнойнике;
- нет условий для хорошего дренирования мокроты, размещение области в нижней доле органа;
- недостаточный иммунитет;
- неправильно (или поздно) назначенная терапия антибактериальными препаратами;
- недостаточность терапевтических процедур для улучшения дренирования;
- недостаток общеукрепляющих препаратов для организма пациента.
Врачи часто говорят, что первый признак заболевания можно обнаружить в плевательнице. И это правда, ведь после прорыва через дыхательные пути выделяется много (до 1 литра) специфической мокроты. Эти выделения после длительного стояния состоят из трех слоев жидкости – желтая слизь, гной и водянистый слой (нижний слой более плотный и густой). Эта мокрота имеет резкий гнилостный запах, поэтому пациенту предоставляют отдельную палату. Иногда к гнойным выделениям примешивается небольшое количество крови.
Появление гноя в тканях и последующее разложение легких чаще связано с лишением участков органа воздуха. Факторов для такого процесса много. Абсцесс участка легкого может развиться вследствие попадания в органы дыхания вредоносных микроорганизмов (бронхогенный способ). Если в других органах тела есть очаги инфекции, она может достигнуть дыхательной системы через гематогенный путь заражения (с кровотоком). Часто абсцесс легких может начаться вследствие перенесенной травмы или закупорки органов дыхания инородными предметами.
Вероятность развития очень высока у людей, имеющих вредные привычки и не долеченные заболевания (группа риска):
- алкоголизм, курение, прием наркотических веществ;
- новообразования;
- сахарный диабет;
- синусит, отит;
- пародонтоз;
- нарушения работы желудочно-кишечного тракта в результате проведения операций (грудная и брюшная полость);
- иммунодефицит;
- эпилепсия.
Острая или хроническая форма абсцессов легких у детей встречается намного реже, чем у взрослых. Зачастую они возникают вследствие попадания возбудителя бактериальной или грибковой этиологии в организм ребенка. Клиническая картина и причины появления гнойных воспалений у маленького пациента практически ничем не отличается от этиологии недуга у взрослых. У детей к общим симптомам часто присоединяется рвота или понос. Гнойные образования зачастую не сливаются в гнойник, происходит поражение ткани небольшими очагами (пятнами).
Абсцесс участка легкого может считаться первичным (если недуг возник вследствие поражения паренхимы) и вторичным (если воспалительный процесс начался в результате другой болезни). Различают разные виды недуга в зависимости от типа возбудителя и образа заражения. Кроме того, в классификации заболевания в зависимости от локализации различают центральный (расположен ближе к середине органа) и периферический (размещен у краев легкого) абсцессы. При этом гнойники:
- могут быть единичными или множественными;
- располагаться в одном или в обоих парных дыхательных органах.
При появлении первых признаков заболевания необходимо проконсультироваться с врачом-пульмонологом. Он назначит все необходимые анализы и исследования, с помощью которых можно диагностировать степень поражения тканей, общую реакцию организма на недуг и выбрать подходящую схему лечения. Очень внимательно нужно отнестись к симптомам, если в анамнезе есть хронические заболевания дыхательных путей или другие предрасполагающие факторы. В случае обнаружения гнойных воспалений других органов возрастает вероятность поражения дыхательной системы.
Для получения четкой клинической картины необходимо провести ряд анализов и исследований:
- общий анализ крови, особое внимание уделяют количеству лейкоцитов;
- биохимический анализ крови;
- анализ мокрот, выявление возбудителей и выяснение их чувствительности на действие лекарств (антибиотиков);
- рентгенологическое исследование грудной клетки (локализация очага);
- компьютерная томография (более детальная диагностика гнойника);
- фибробронхоскопия (для того чтобы определить состояние тканей дыхательных путей).
При выборе схемы лечения абсцесса легкого необходимо соблюдать комплексный подход. В большинстве случаев можно обойтись консервативными способами лечения, при которых врачом назначаются большие дозы антибиотиков широкого спектра действия, общеукрепляющая терапия. Пациента необходимо госпитализировать и сразу начинать терапию. Очень важно чтобы больной организм получал качественное (преимущественно белковое с необходимым количеством витаминов) питание и имел постоянный доступ к свежему, насыщенному кислородом воздуху.
Консервативная методика лечения – это комплекс гигиенических процедур (дренаж, массаж, гимнастика) и лекарственных средств, направленных на облегчение состояния больного:
- антибиотики (широкого спектра действия, перед назначением проводят анализы на чувствительность);
- антисептические средства;
- муколитики (для разжижения гнойной мокроты);
- отхаркивающие препараты;
- лекарства для снятия интоксикации;
- ингаляции с кислородом;
- средства, направленные на стимулирование иммунной системы организма (иммуностимуляторы).
Если испробованные методики консервативного лечения не дают результата и продолжается прогрессирование воспаления, врачи рекомендуют удаление патологических полостей. Хирургическое вмешательство требуется в случаях, если лечение не дает результата в течение 2-3 месяцев, при легочном кровотечении или большом размере гнойной полости. Если при активном инфекционном процессе количество очагов увеличивается, развивается гангрена или возможен деструктивный распад легкого врачи рекомендуют пункцию или удаление пораженного легкого.
Зачастую осложнения абсцесса легкого происходят вследствие несвоевременного или некачественного лечения. Очень важно начинать проводить лечебные мероприятия (прием антибактериальных препаратов и другие способы терапии) при обнаружении первых признаков, характерных для этого заболевания. Нужно постараться не допустить перехода недуга в хроническую форму, ведь он тогда хуже поддается лечению. Абсцесс тканей легкого может вызвать осложнения, которые способны привести к летальному исходу.
Если не обратиться к врачу с первыми признаками заболевания, уровень риска развития таких последствий от абсцесса легкого резко увеличивается. Отмечаются:
- недостаточное количество кислорода в дыхательной системе;
- пневмоторакс (прорыв гноя в плевральную полость), плеврит;
- открытие легочного кровотечения;
- образование опухоли;
- распространение инфекции на другие органы и системы организма;
- эмфизема;
- деформация бронхов.
В большинстве случаев при адекватном лечении исход благоприятный, через полтора-два месяца происходит процесс рассасывания инфильтрата вокруг гнойника и полость восстанавливается. Главный способ уберечься от этого процесса – постепенный переход на здоровый образ жизни. Необходимо отказаться от вредных привычек, жирной и вредной пищи. Регулярное медицинское обследование поможет выявить практически любые негативные процессы в организме и позволит вовремя заняться их устранением, не допуская перехода в хроническую форму.
источник
Абсцесс легкого — неспецифическое воспаление легочной ткани, сопровождающееся ее расплавлением в виде ограниченного очага и образованием одной или нескольких гнойно-некротических полостей.
Абсцесс легкого представляет собой некротизирующую инфекцию, характеризующуюся локализованным скоплением гноя. Абсцесс почти всегда вызывается аспирацией секрета полости рта пациентами с нарушенным сознанием. Симптомы абсцесса легкого — персистирующий кашель, лихорадка, потливость и потеря массы тела. Диагностика абсцесса легкого основана на анамнезе, физикальном обследовании и рентгенографии грудной клетки. Лечение абсцесса легкого обычно проводится клиндамицином или комбинацией бета-лактамных антибиотиков с ингибиторами бета-лактамаз.
У 10-15 % больных возможен переход процесса в хронический абсцесс, о чем можно говорить не ранее 2 мес. от начала заболевания.

Большинство абсцессов легкого развивается после аспирации секрета полости рта пациентами с гингивитом или плохой гигиеной полости рта, которые находятся в бессознательном состоянии или в состоянии притуплённого сознания в результате приема алкоголя, запрещенных препаратов, наркоза, седативных средств или опиоидов. Пациенты преклонного возраста и пациенты, не способные обеспечивать удаление секрета полости рта, часто из-за поражения нервной системы, находятся в группе риска. Абсцесс легкого реже осложняет некротизирующую пневмонию, которая может развиться вследствие гематогенного обсеменения легких септическими эмболами при внутривенном применении наркотиков или гнойной тромбоэмболии. В отличие от аспирации, эти состояния обычно вызывают множественные, а не единичные абсцессы легкого.
Наиболее частыми возбудителями являются анаэробные бактерии, но около половины всех случаев вызываются смесью анаэробных и аэробных микроорганизмов. Наиболее частыми аэробными болезнетворными микроорганизмами являются стрептококки. Иммунодефицитные пациенты с абсцессом легкого с большей вероятностью будут иметь инфекцию, вызванную Nocardia, микобактериями или грибами. Жители развивающихся стран подвергаются риску абсцесса вследствие микобактерии туберкулеза, амебной инвазии (Entamoeba histolytica), парагонимиаза или Burkholderia pseudomallei.
Внедрение этих болезнетворных организмов в легкие первоначально приводит к развитию воспаления, которое приводит к некрозу ткани и затем к формированию абсцесса. Наиболее часто абсцессы прорываются в бронх, и их содержимое откашливается, оставляя заполненную воздухом и жидкостью полость. Приблизительно в трети случаев прямое или непрямое распространение (через бронхоплевральную фистулу) в плевральную полость приводит к эмпиеме. Легочные полостные поражения не всегда являются абсцессами.
- Грамотрицательные бациллы
- Fusobacterium sp.
- Prevotella sp.
- Bactero >Аэробные бактерии
- Грамположительные кокки
- Streptococcus milleri и другие стрептококки
- Staphylococcus aureus
- Грамотрицательные бациллы
- Klebsiella pneumoniae
- Pseudomonas aeruginosa
- Burkholderia pseudomallei
- Грамположительные бациллы
- Nocardia
- Микобактерии
- Mycobacterium tuberculosis
- Mycobacterium avium-cellulare
- Mycobacterium kansasii
- Грибы
- Гистоплазмоз
- Аспергиллез
- Бластомикоз
- Кокцидиомикоз
- Криптококковая инфекция
- Мукормикоз
- Споротрихоз
- Инфекция Pneumocystis jiroveci (прежде P. carinii)
- Паразиты
- Парагонимиаз
- Эхинококкоз
- Амебиаз
- Бронхоэктазы
- Рак легкого
- Булла с уровнем жидкости
- Легочная секвестрация
- Легочная эмболия
- Гранулематоз Вегенера
- Узелок узлового силикоза с центральным некрозом
[8], [9], [10], [11], [12], [13]
До прорыва гноя в бронх характерны: высокая температура тела, ознобы, проливные поты, сухой кашель с болями в груди на стороне поражения, затрудненное дыхание или одышка в связи с невозможностью глубокого вдоха или рано возникающей дыхательной недостаточностью. При перкуссии легких — интенсивное укорочение звука над очагом поражения, аускультативно — дыхание ослабленное с жестким оттенком, иногда бронхиальное. Характерные симптомы абсцесса легкого обнаруживаются в типичных случаях при осмотре. Отмечаются бледность кожи, иногда цианотичный румянец на лице, больше выраженный на стороне поражения. Больной занимает вынужденное положение (чаще на «больной» стороне). Пульс учащенный, иногда аритмичный. Артериальное давление часто имеет тенденцию к снижению, при крайне тяжелом течении возможно развитие бактериемического шока с резким падением артериального давления. Тоны сердца приглушены.
После прорыва в бронх: приступ кашля с выделением большого количества мокроты (100-500 мл), гнойной, часто зловонной. При хорошем дренировании абсцесса самочувствие улучшается, температура тела снижается, при перкуссии легких — над очагом поражения звук укорочен, реже — тимпанический оттенок за счет наличия воздуха в полости, аускультативно — мелкопузырчатые хрипы; в течение 6-8 нед. симптомы абсцесса легкого исчезают. При плохом дренировании температура тела остается высокой, ознобы, поты, кашель с плохим отделением зловонной мокроты, одышка, симптомы интоксикации, потеря аппетита, утолщение концевых фаланг в виде «барабанных палочек» и ногтей в виде «часовых стекол».
При благоприятном варианте течения после спонтанного прорыва гнойника в бронх инфекционный процесс быстро купируется, и наступает выздоровление. При неблагоприятном течении отсутствует тенденция к очищению воспалительно-некротического очага, и появляются различные осложнения: пиопневмоторакс, эмпиема плевры, респираторный дистресс-синдром (симптоматика описана в соответствующих главах), бактериемический (инфекционно-токсический) шок, сепсис, легочное кровотечение.
Кровотечение является частым осложнением абсцесса легкого. Оно является артериальным и обусловлено повреждением (аррозией) бронхиальных артерий. Легочное кровотечение — это выделение при кашле более 50 мл крови в сутки (выделение крови в количестве до 50 мл считается кровохарканьем). Кровопотеря в количестве от 50 до 100 мл в сутки расценивается как малая; от 100 до 500 мл — как средняя и свыше 500 мл — как обильная или тяжелая.
Клинически легочное кровотечение проявляется откашливанием мокроты с примесью пенистой алой крови. В некоторых случаях кровь может выделяться изо рта почти без кашлевых толчков. При значительной кровопотере развивается характерная симптоматика: бледность, частый пульс слабого наполнения, артериальная гипотензия. Аспирация крови может привести к тяжелой дыхательной недостаточности. Тяжелое легочное кровотечение может стать причиной летального исхода.
Абсцесс легкого подозревается на основании анамнеза, физикального обследования и рентгена грудной клетки. При анаэробной инфекции вследствие аспирации рентгенография грудной клетки классически выявляет консолидацию с единичной полостью, содержащей воздушный пузырь, и уровень жидкости в отделах легкого, поражаемых в положении пациента лежа (например, задний сегмент верхней доли или верхний сегмент нижней доли). Эта признаки помогают отличить анаэробный абсцесс от других причин полостных поражений легких, например, диффузных или эмболических поражений легких, которые могут вызвать множественные полости, или туберкулезного процесса в верхушках легких. КТ обычно не требуется, но может быть полезной, когда рентгенография предполагает кавитационное поражение или когда подозревается наличие объемного образования в легких, сдавливающего дренирующий сегментарный бронх. Анаэробные бактерии редко распознаются в культуре, так как трудно получить неконтаминированные образцы, а также потому, что в большинстве лабораторий не проводятся анализы на анаэробную флору на постоянной основе. Если мокрота гнилостная, причиной патологии, скорее всего, является анаэробная инфекция. Иногда назначается бронхоскопия для исключения злокачественного новообразования.
Когда анаэробная инфекция менее вероятна, подозревается аэробная, грибковая или микобактериальная инфекция и осуществляются попытки идентифицировать болезнетворный организм. Для этого исследуют мокроту, бронхоскопические аспираты или оба образца.
[14], [15], [16]
- Oбщий анализ крови: лейкоцитоз, палочкоядерный сдвиг, токсическая зернистость нейтрофилов, значительное увеличение СОЭ. После прорыва в бронх при хорошем дренировании — постепенное уменьшение изменений. При хроническом течении абсцесса — признаки анемии, увеличение СОЭ.
- Общий анализ мочи: умеренная альбуминурия, цилиндрурия, микрогематурия.
- Биохимический анализ крови: увеличение содержания сиаловых кислот, серомукоида, фибрина, гаптоглобина, а2- и у-глобулинов, при хроническом течении абсцесса — снижение уровня альбуминов.
- Общеклинический анализ мокроты: гнойная мокрота с неприятным запахом, при стоянии разделяется на два слоя, при микроскопии — лейкоциты в большом количестве, эластические волокна, кристаллы гематоидина, жирных кислот.
Рентгенологическое исследование: до прорыва абсцесса в бронх — инфильтрация легочной ткани, чаще в сегментах II, VI, X правого легкого, после прорыва в бронх — просветление с горизонтальным уровнем жидкости.
- Общий анализ крови, мочи, кала.
- Общеклиническое исследование мокроты на эластические волокна, атипичные клетки, БК, гематоидин, жирные кислоты.
- Бактериоскопия и посев мокроты на элективные среды для получения культуры возбудителя.
- Биохимический анализ крови: общий белок, белковые фракции, сиаловые кислоты, серомукоид, фибрин, гаптоглобин, аминотрансферазы.
- ЭКГ.
- Рентгеноскопия и рентгенография легких.
- Спирография.
- Фибробронхоскопия.
- Постпневмонический абсцесс средней доли правого легкого, средней степени тяжести, осложненный легочным кровотечением.
- Аспирационный абсцесс нижней доли левого легкого (тяжелое течение, осложненный ограниченной эмпиемой плевры; острая дыхательная недостаточность III степени.
- Острый стафилококковый абсцесс правого легкого с поражением нижней доли, тяжелое течение, эмпиема плевры.
[17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30]
Лечение абсцесса легкого проводится антибиотиками. Клиндамицин 600 мг внутривенно каждые 6-8 ч является препаратом выбора, с учетом его превосходной антианаэробной и антистрептококковой активности. Возможная альтернатива — комбинация бета-лактамных антибиотиков с ингибиторами бета-лактамаз (например, ампициллин-сульбактам по 1-2 г внутривенно каждые 6 ч, тикарциллин-клавуланат 3-6 г внутривенно каждые 6 ч, пиперациллинтазобактам 3 г внутривенно каждые 6 ч). Можно применять метронидазол по 500 мг каждые 8 ч, но он должен сочетаться с пенициллином (ампициллином) по 2 млн ЕД каждые 6 ч внутривенно либо внутривенно цефалоспоринами 3-й генерации (цефтриаксон 2,0 г 2 раза в сутки или цефотаксим 1,0-2,0 г 3 раза в сутки). При менее тяжелом течении заболевания пациенту можно дать пероральные антибиотики типа клиндамицина по 300 мг каждые 6 ч или амоксициллин-клавуланат 875 мг/125 мг перорально каждые 12 ч. Внутривенные антибиотики могут быть заменены пероральными, когда пациент начинает выздоравливать.
Оптимальная продолжительность лечения неизвестна, но стандартная практика требует применения препаратов в течение 3-6 нед, если рентгенография грудной клетки не выявляет полного излечения ранее. В целом, чем больше абсцесс легкого, тем дольше будет он сохраняться на рентгене. Большие абсцессы поэтому обычно требуют нескольких недель или месяцев лечения.
Большинство авторов не рекомендуют физиотерапию на грудную клетку и постуральный дренаж, поскольку они могуг вызвать прорыв инфекции в другие бронхи с распространением инфекции или развитием острой обструкции. Если пациент слаб или парализован или имеет дыхательную недостаточность, может потребоваться трахеостомия и отсасывание секрета. В редких случаях бронхоскопическая санация помогает осуществить дренаж. Сопутствующая эмпиема должна дренироваться; жидкость является хорошей средой для анаэробной инфекции. Чрескожный или хирургический дренаж абсцессов легкого необходим примерно у 10 % пациентов, у которых заболевание не отвечает на антибиотики. Устойчивость к антибиотикотерапии встречается при больших полостях и при инфекциях, которые осложняют обструкции.
При необходимости хирургического лечения чаще всего выполняется лобэктомия; если абсцесс легкого небольшой может быть достаточно сегментарной резекции. Пульмонэктомия может быть необходима при множественных абсцессах или гангрене легкого, устойчивой к лекарственной терапии.
источник
Определение. В узком смысле все поражения легочной ткани, связанные с нагноением и некрозом, должны считаться абсцессами. Некоторые из них не могут, однако, быть легко отделены с описательной целью от тех заболеваний, частью которых они являются. В эту группу входят абсцессы, возникающие при туберкулезе, грибковой инфекции, вследствие распада злокачественной опухоли, исходящие из инфицированных кист. Исключая эти и другие специфические состояния, термин «абсцесс» легкого привычно ограничивает некротические, нагноительные, распавшиеся поражения легких, источником которых является гноеродная инфекция.
Этиология. С точки зрения источника возникновения легочных абсцессов их делят на связанные с:
1) инфекцией, возникающей в дыхательных путях или распространяющейся на них:
2) пиемией и инфицированными легочными инфарктами:
3) осложнениями различных видов пневмонии;
4) травматическими повреждениями легкого;
5) изредка с распространением инфекции из поддиафрагмального источника.
Частота легочных абсцессов стойко снижается в связи с широким применением химиотерапии и совершенствованием анестезиологических методов с вытекающим из этого уменьшением послеоперационных легочных осложнений — частого источника абсцессов легкого в прошлом.
Легочные абсцессы, связанные с инфекцией дыхательных путей («аспирационные абсцессы»). Это самая частая форма абсцесса, возникающая при оседании микроорганизмов из верхних дыхательных путей в легком во время оперативного вмешательства в силу различных предрасполагающих моментов. Флора в этих случаях смешанная: из полости рта, носа, глотки, могущая включать аэробные и анаэробные микроорганизмы, стрептококки, стафилококки, пневмококки, веретенообразные палочки, спирохеты, иногда протей и клостридии. Предрасполагающими факторами являются:
А. Предсуществующие источники инфекции в дыхательных путях
2. Инфекции в полости рта, например пиорея, большие скопления зубного камня; почти у 80% больных с аспирационными абсцессами имеется также обширное поражение зубов [6].
3. Инфицированная опухоль гортани.
4. Хронические бронхиты и бронхоэктазы.
5. Бронхогенный рак с присоединившейся инфекцией.
Б. Ослабление нормальных защитных механизмов
А) паралич гортанных нервов,
Б) бессознательные состояния: кома, наркоз, сон, опьянение, эпилепсия, состояние после электрошока [7].
2. Перстнеглоточный сфинктер:
3. Неэффективное откашливание:
А) послеоперационные и посттравматические боли в груди и животе,
Б) слабость и неподвижность, особенно у старых людей.
4. Дефекты деятельности мерцательного эпителия, например, при хроническом бронхите или в связи с действием наркоза.
В. Механические обструкции
1. Аспирация сгустков крови, гноя, обломков зубов, фрагментов ткани или опухоли может иметь место как осложнение при тонзиллэктомии, операциях в полости рта, стоматологических вмешательствах, особенно при использовании наркоза. Пища и инородные тела (например, горошины, булавки, монеты и др.) могут быть аспирированы из полости рта в трахею во время внезапного нерегулируемого вдоха. У больных со спазмом кардии или раком пищевода аспирация вследствие перетяжки ведет к попаданию в трахею пищи или инфицированного материала.
Поскольку правый главный бронх является в отличие от левого как бы продолжением хода трахеи, аспирированный материал имеет тенденцию проникать из трахеи в правое легкое. Поэтому «аспирационные абсцессы» чаще возникают справа и характерной их локализацией является подмышечный субсегмент верхней доли и апикальный сегмент нижней доли, являющиеся нижележащими отделами легкого при положении больного на боку и на спине соответственно [4].
Слева поражаются чаще те же сегменты, но при случае аспирационный абсцесс может локализоваться в любом сегменте каждого легкого.
2. Опухоли бронхов. Обструкция бронха опухолью может вызвать образование абсцесса при инфицировании застаивающегося в сегментах секрета.
Особенная склонность к возникновению абсцесса имеется при попадании инфекции в дыхательные пути вместе с частицами вещества, могущими закупоривать мелкие бронхи, вызывая спадение участков легочной ткани, становящихся в результате последующего инфицирования местом формирования абсцесса. Вдыхаемые микроорганизмы являются причиной развития пневмонии, а аспирация инфицированного материала, например, рвотных масс, — причиной диффузной бронхопневмонии.
Патологическая анатомия. Аспирационные абсцессы начинаются как местная инфекция бронхов или бронхиол в месте, соответствующем оседанию аспирированного материала. Нагноение или некроз вследствие бронхиальной обструкции, а нередко из-за наличия инородного вещества, распространяется на легочную ткань с образованием грануляционной ткани по его окружности. Нередко в связи с периферическим расположением большинства таких абсцессов в процесс вовлекается плевра, однако барьер из грануляционной ткани, ограничивающий распространяющийся абсцесс, обычно предупреждает инфицирование плевральной полости. Развитие реактивных грануляций на поверхности плевры может обусловить плеврит, плевральный выпот и образование сращений, но эмпиема при «аспирационных абсцессах» возникает редко [2]. Однако если прорыв в плевральную полость встречается редко, то прорыв в бронхи — частое явление. Частичная эвакуация абсцесса при этом приводит все же к некоторой степени местного излечения с формированием фиброза, но при некоторых состояниях характерны множественные абсцессы со свищевыми сообщениями с несколькими бронхами.
Как только микроорганизмы погибают и некротическое содержимое эвакуируется или рассасывается, грануляционная ткань в стенке абсцесса подвергается фиброзированию и из прилежащих бронхов в полость врастает эпителий, так что на ее внутренней стенке образуется выстилка из более или менее нормального бронхиального эпителия, хотя иногда возможна метаплазия его в многослойный плоский эпителий. Маленькие абсцессы могут сморщиваться и исчезать с образованием рубца, но большие полости остаются. Недостаточное дренирование, упорная инфекция и, вероятно, отсутствие лечения могут пролонгировать хроническую стадию до того момента, когда большая часть доли или всего легкого превратится в сотовидное образование с множественными кистозными полостями и свищевыми ходами с толстыми фиброзными стенками, покрытыми бесструктурным некрозом с тлеющей инфекцией. В этой стадии патология скорее имеет характер не абсцесса, а хронической гнойной пневмонии. Абсцессы могут давать обострения в разных участках, где имеются более значительные поражения. Отмечено, что хроническая гнойная пневмония, связанная с другими причинами, может сама по себе быть источником возникновения легочных абсцессов. В большинстве случаев процесс может быть оборван лечением.
Клиническая картина (признаки и симптомы). На первое место могут выступать симптомы основного заболевания (например, бронхогенного рака).
Клинические симптомы. В типичных случаях симптомы появляются на 3-й день после аспирации инфицированного материала. Наиболее ранними из них являются недомогание и лихорадка с ознобом, иногда потрясающим, затем появляется кашель, возможны плевритические боли или боли глубоко в груди. В этой стадии заболевание почти всегда ошибочно принимают за пневмонию и начинают лечение антибиотиками. При отсутствии лечения заболевание принимает общий характер с лихорадкой, истинным плевритом, иногда одышкой и цианозом, с прогрессирующим ухудшением на протяжении около 10 дней, после чего возникает характерное откашливание больших количеств гноя, который может иметь гнилостный запах, связанный с анаэробной инфекцией, и нередко содержит небольшое количество крови. Теперь диагноз ясен.
Другие случаи менее типичны как по своему началу, так и по дальнейшему течению. Так, заболевание может начаться бурно, в виде «пожирающей» пневмонии с обильной гнойной мокротой и рецидивирующим кровохарканьем, а возможно и скрытое начало с симптомами, схожими с легким гриппом. На клиническое течение может повлиять неадекватное лечение антибиотиками, например в случаях с ошибочным диагнозом. После кратковременного улучшения под влиянием антибиотиков возможен рецидив с повторной лихорадкой и кровохарканьем, причина которых — толстостенный хронический абсцесс — теперь видна на рентгенограммах грудной клетки.
Случаи с клиническими признаками, симулирующими пневмонию с постпневмоническим плевритом или эмпиемой, также нередки. Ошибки в диагнозе будут сведены к минимуму, если помнить, что респираторная инфекция, не поддающаяся в течение недели соответствующему антибиотическому лечению, с наличием упорной лихорадки, обильной гнойной мокроты и рецидивирующего кровохарканья, может быть легочным абсцессом.
Прорыв абсцесса в плевральную полость сопровождается острой плевритической болью и одышкой, а также симптомами эмпиемы или пиопневмоторакса.
Физикальные данные. Они необычны для классической картины полости, которая подлежит выявлению при абсцессе легких. Наиболее обычным физикальным признаком является тупость при перкуссии и ослабленное дыхание, иногда с хрипами и преходящим шумом трения плевры. Иногда в более поздней стадии возможно появление симптомов плеврального выпота или, менее часто, пневмоторакса с экссудатом.
За несколько недель, особенно при отсутствии эффективного дренирования через бронхи, пальцы могут приобрести форму «барабанных палочек».
Лабораторные исследования. При легочном абсцессе почти всегда имеется выраженный лейкоцитоз, могущий достигать 20 000—30 000 в 1 мм 3 крови. Мокрота макроскопически гнойная, а при микроскопическом исследовании могут быть обнаружены веретенообразные бациллы или спирохеты, если больной до этого не получал пенициллин. Чаще всего смешанная флора только аэробная; анаэробная инфекция может быть представлена анаэробным стрептококком. Следует всегда производить исследование на анаэробные микроорганизмы, особенно при гнилостной мокроте.
Рентгенологические данные. Вначале на рентгенограмме грудной клетки выявляется пневмоническая тень и только позже на ней появляется полость, в которой может обнаруживаться уровень жидкости, указывающий и а сообщение абсцесса с бронхом. Иногда трудно рентгенологически дифференцировать большой легочный абсцесс от ограниченной эмпиемы с бронхоплевральным свищом.
Осложнения абсцесса легких. Осложнениями, появляющимися в острой стадии, могут быть кровохарканье, иногда тяжелое, распространение поражения на другие отделы легкого, абсцесс мозга в результате септического тромбоза легочных вен и прорыв в плевральную полость. Все эти осложнения встречаются нечасто, особенно со времени применения антибиотиков. Ранняя диагностика острого легочного абсцесса и эффективное лечение на всех стадиях привели к тому, что развитие хронического абсцесса легких с его осложнениями в виде кахексии, анемии стало столь же редким, сколь частым оно было в прошлом.
Дифференциальная диагностика абсцесса легких. Основными заболеваниями, которые приходится дифференцировать от абсцесса легких, являются:
1. Распавшийся рак бронха (почти всегда плоскоклеточный). Стенки полости, образованные не грануляционной, а опухолевой тканью, обычно утолщены и имеют неправильные очертания. Однако иногда раковые ка-верпы могут быть тонкостенными. Некоторые опухоли иногда распадаются почти полностью. Помощь в диагностике оказывает бронхоскопия и цитологическое исследование мокроты.
2. Туберкулез и грибковая инфекция. При бактериологическом исследовании можно обнаружить возбудителя. Наиболее частым грибковым поражением, сочетающимся с некрозом легочной ткани, является в Великобритании актиномикоз. Иногда кавернозные поражения легких могут быть вызваны блаотомикозом, кокцидиоидомикозом или гистоплазмозом.
3. Инфицированная легочная булла с уровнем жидкости. В этих случаях уплотнение легочной ткани в окружности выражено меньше. Может оказать помощь сравнение с предыдущими рентгенограммами.
4. Инфицированная легочная киста, особенно бронхогенная или эхинококковая. Рентгеновская картина сходна с таковой в п. 3. Наличие кисты может быть установлено на ранее производившихся рентгенограммах.
5. Гематома легкого. Диагноз можно предположить на основании травмы в анамнезе. Кашель небольшой или отсутствует, при наличии мокроты она не имеет гнойного характера. Обычно можно ожидать спонтанного излечения через несколько недель.
6. Пневмокониотическая картина. Диагноз может быть подсказан профессией больного и наличием на рентгенограмме полости на фоне пневмокониоза.
7. Диафрагмально-пищеводная грыжа. Боли за грудиной и изжога, усиливающаяся при сгибании, направляют диагноз по правильному пути, а локализация изменений и отсутствие респираторных или общих симптомов помогают установить его с последующим подтверждением контрастным исследованием с барием.
Профилактика. Необходимо ликвидировать очаги инфекции в дыхательных путях. Следует избегать обстоятельств, способствующих аспирации крови, гноя или содержимого желудка. Если считают, что аспирация инфицированного материала уже произошла, надо назначить больному профилактически пенициллин. При подозрении на аспирацию инородного тела должна быть произведена бронхоскопия.
Лечение. А. Химиотерапия. При обычных видах легочного абсцесса наиболее полезен из антибиотиков пенициллин, хотя в его применении следует руководствоваться результатами бактериологического исследования. Его нужно давать внутримышечно в дозе 1—2 млн. ЕД 2—3 раза в день до получения клинического и рентгенологического эффекта (обычно на протяжении 4—б недель). К концу этого периода может быть желательным изменить способ введения на пероральный с назначением феноксиметилпенициллина (250 мг 4 раза в день).
С помощью химиотерапии удается получить излечение в большинстве случаев с небольшими остаточными рубцами.
Б. Бронхоскопия. Кроме диагностической ценности в отношении исключения рака или инородного тела, бронхоскопия является также полезной терапевтической процедурой. Она позволяет аспирировать вязкий секрет и точно установить дренирующий бронх. Это может помочь в планировании позиционного дренажа, хотя обычно достаточно боковой рентгенограммы для уточнения анатомической локализации легочного абсцесса. Следует подчеркнуть, что до настоящего времени бронхоскопия имеет наибольшее диагностическое значение при абсцессах легкого.
В. Позиционный дренаж должен обеспечить наиболее эффективное положение для дренирования абсцесса. Этому может помочь тщательная перкуссия.
Г. Хирургическое лечение. При достаточной химиотерапии необходимость в нем возникает редко.
А) если консервативным лечением удалось добиться только перехода острого абсцесса легкого в хронический;
Б) в более поздние сроки при наличии после бактериологического излечения клинически проявляющихся остаточных бронхоэктазов в рубцово измененной нефункционирующей легочной ткани.
2. Торакотомия показана при отсутствии диагноза, если другим путем нельзя исключить распавшуюся раковую опухоль.
3. Легочный абсцесс, возникший вследствие нагноения в области бронхогенного рака, следует лечить хирургическим путем при отсутствии противопоказаний для торакотомии.
4. Эмпиема, осложнившая легочный абсцесс, может потребовать хирургического дренирования.
Результаты лечения. В 1936 г., когда торакотомический дренаж был стандартным методом лечения легочного абсцесса, а такие осложнения, как эмпиема и абсцесс мозга, возникали часто, смертность достигала 34% [1]. Сульфаниламидные препараты мало повлияли на смертельный исход заболевания, однако улучшили результаты хирургического дренирования, что снизило летальность при острых формах абсцесса до 4%, хотя в более хронических случаях она оставалась высокой — около 23% [8]. Появление пенициллина так изменило картину, что к 1955 г. Shoemaker и сотр. [9] смогли назвать простой абсцесс легких по существу «терапевтическим» заболеванием. Однако и сейчас, при наличии широкого спектра применяемых антибиотиков, не менее необходимо целенаправленное лечение [3]. Исследованиями Fifег и сотр. [5] установлены такие неблагоприятные факторы, как отсрочка в лечении больших абсцессов (свыше 37 см 2 ), лихорадка свыше 3 недель, постоянная патология бронхов в виде бронхостеноза, сопутствующий сахарный диабет, а также неполнота лечения антибиотиками в связи с устойчивостью флоры к пенициллину. Предрасполагающим фактором у наблюдавшихся авторами больных чаще всего являлся алкоголизм, но прогноз у них был, по-видимому, не хуже, чем у остальных больных. Средняя длительность лечения составляла 5 недель при только медикаментозной терапии и 7 недель в тех случаях, когда потребовалось хирургическое вмешательство.
4. Сестринский процесс при абсцессе легких
Медицинская сестра выявляет жалобы и проблемы пациента. Она характеризует каждую жалобу. Если пациент жалуется на влажный кашель, выясняется количество и качество мокроты, время наиболее интенсивного отхождения, суточное количество мокроты и т. д. При кровохарканьи важно выяснить цвет и количество крови, связь С кашлем, время появления.
Особое внимание уделяется лихорадке, которая не всегда регистрируется. Необходимо определить характер лихорадки, суточные размахи температуры, ознобы, жар, влажность кожи и др.
При осмотре медицинская сестра обращает внимание на цвет кожных покровов, форму пальцев и ногтей, грудной клетки, характер дыхания, подвижность грудной клетки. Она считает ЧДД в 1 минуту, пульс, измеряет АД и температуру тела.
По данным сестринского обследования медицинская сестра определяет проблемы пациента.
Высокая лихорадка; отделение мокроты полным ртом;
Кашель; затрудненное дыхание;
Тупые боли за грудиной при дыхании;
Дефицит информированности о заболеваниях.
Нарушение потребности дышать — продуктивный кашель с отделением большого количества мокроты при вскрытии абсцесса;
Кровохарканье вследствие нарушения целостности сосудистой стенки бронха или в зоне абсцесса (гангрены);
Лихорадка гектического типа до вскрытия абсцесса;
Чувство стеснения, неловкости из-за неприятного запаха мокроты и при дыхании (сдерживает кашель).
Очень важно обеспечить пациенту приток свежего воздуха, еду с повышенным содержанием белков, микроэлементов, витаминов.
Медсестра должна помнить, что мокроту необходимо собирать в банку с крышкой (возможен неприятный, А при гангрене — нестерпимый запах). Головной конец кровати должен быть опущен (улучшение дренажа бронхов). Необходимо постоянное наблюдение за пациентом, особенно ночью, чтобы дыхание не нарушалось мокротой (голова пациента должна быть повернута в сторону).
После стихания воспалительного процесса показано санаторно-курортное лечение в регионах с теплым, сухим климатом.
Медицинская сестра постоянно контролирует общее состояние и симптомы пациента, оценивает результат сестринских вмешательств, корректирует вмешательства в соответствии с изменившимся статусом.
При необходимости она выполняет ингаляции кислорода, активизирует двигательный режим, при разрешении воспалительного процесса — массаж грудной клетки, физиопроцедуры, калорийное, витаминизированное питание.
Общее состояние таких больных обычно тяжелое, они нуждаются в покое,
В борьбе с анемией и в восстановлении нарушенных функций жизненно важных органов.
Медицинская сестра должна знать признаки острой дыхательной недостаточности и уметь оказать помощь в этом случае.
Важно наблюдать за состоянием больного, если поставлены дренажные трубки, необходимо следить за характером и количеством отделяемого по ним, герметичности дренажной системы и повязки (наклейки), не давать ей соскальзывать и обнажать послеоперационный шов.
источник
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса — кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин. Типичный портрет пациента — мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого. Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.
Возбудители проникают в полость легкого бронхогенным путем. Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) вероятность инфицирования легочной ткани возрастает. Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, аспирация инородными телами тоже может стать причиной абсцесса легких.
Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии. Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на пневмококковые, стафилококковые, коллибациллярные, анаэробные и пр. Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями). По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонним. Некоторые авторы придерживаются мнения, что гангрена легкого — это следующая стадия абсцесса. По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости. В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры. Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной. С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости. Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса. Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно. После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
При визуальном осмотре, часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы крови постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, так же присутствуют признаки анемии. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам. Рентгенография легких является наиболее достоверным исследованием для постановки диагноза, а так же для дифференциации абсцесса от других бронхолегочных заболеваний. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии. Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты. Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии. Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям.
Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж). Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции. Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%. Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
источник
Абсцесс легкого определяется, как некроз легочной ткани с образованием полостей, содержащих некротические остатки тканей и жидкость – продукты жизнедеятельности микробной инфекции. Формирование многочисленных мелких (менее 2 см) абсцессов иногда называют некротической пневмонией или гангреной легких. Обе этих патологии имеют весьма сходное проявление и патогенетическую картину.
Отсутствие своевременного диагноза и лечения абсцесса легких связано с неблагоприятным клиническим исходом, чаще всего – смертью пациента.
Бактериальная инфекция может достигать легких несколькими способами, самый частый — через верхние дыхательные пути.
К общим причинам развития патологии можно отнести невозможность защитить свои дыхательные пути от массивной аспирации вследствие кашлевого или рвотного рефлекса, в состоянии нарушенного сознания — например, от передозировки алкоголя, депрессантов ЦНС, общей анестезии или энцефалопатии.
Нечасто следующие инфекционные процессы в легких могут прогрессировать до некроза паренхимы органа, способствуя развитию абсцесса:
- Синегнойная палочка.
- Золотистый стафилококк. Может привести к множественному абсцедирвоанию.
- Пневмококк.
- Виды нокардии.
- Видов микобактерий.
- Микроскопические грибки.
Кроме того, абсцесс легких может развиваться, как осложнение инфекционных эмфизем или кист. Болезнь может развиться вторично по отношению к карциноме бронхов.
Бронхиальная обструкция часто вызывает постобструктивную пневмонию, которая может привести к формированию абсцесса.
Симптомы абсцесса легких зависят от вида анаэробной или другой бактериальной инфекции. Болезнь может протекать бессимптомно у небольшого числа пациентов на ранних стадиях. Типичные симптомы представлены ниже.
- Пациенты часто поступают с вялыми признаками, которые развиваются в течение недель или месяцев.
- Классические симптомы инфекционной болезни в легких, часто наблюдаются с разной долей качества – лихорадка, кашель с мокротой, обильное ночное потение, потеря аппетита и веса.
- Для мокроты характерен неприятный запах, напоминающий брожение плохого вина.
- Часто могут развиваться кровохарканье или плеврит.
- Общие симптомы заболевания идентичны вышеперечисленным, однако характеризуются более ярким и острым проявлением.
- Грудная кавитация часто наблюдается впоследствии развития некроза паренхимы.
- Абсцессы по причине грибковых инфекций и видов микобактерий, как правило, протекают безболезненно и постепенно прогрессируют.
Выводы по физической экспертизе пациента с абсцессом легкого являются переменными. Данные могут быть вторичными по отношению к связанным условиям — таким, как пневмония или основной плеврит.
Результаты физикального обследования также могут варьироваться, в зависимости от микроорганизмов, тяжести и степени заболевания, а также состояния здоровья пациента и сопутствующих заболеваний.
Как правило, пациенты с абсцессом в легких имеют признаки гингивита или заболеваний пародонта.
Клинические проявления сопутствующей консолидации может присутствовать в некоторых случаях. Например — снижение дыхательных шумов, тупость при перкуссии, звуки бронхиального дыхания, грубое потрескивание при вдохе.
Амфорические или кавернозные дыхательные шумы редко встречаются в современной практике.
Клинические признаки трения плевры и признаки попутного плеврита, эмпиемы и пионемоторакса также могут присутствовать. Симптомы включают в себя тупость при перкуссии, контралатеральный сдвиг средостения и сглаженность нормальных дыхательных шумов над областью выпота в плевральной полости.
Лабораторные исследования абсцесса в легких включают в себя следующие процедуры:
- Полный анализ лейкоформулы с дифференциалом может выявить лейкоцитоз и сдвиг влево.
- Получение мокроты для окраски по Граму, с целью определения видовой принадлежности причинных микроорганизмов и определения их чувствительности.
- При подозрении на туберкулез, определение кислотоустойчивых микобактериальных возбудителей станет весьма полезным методом.
- Бактериальный посев крови может быть полезным в установлении этиологии.
- Исследование мокроты на наличие яиц паразитов показано в случае подозрений на паразитарную причину абсцесса легкого.
1. Рентгенография грудной клетки.
-
Типичным рентгенографическим проявлением абсцесса легкого является неправильной формы полость с уровнем жидкости или воздуха. Абсцессы в результате аспирации наиболее часто встречаются в задних сегментах верхних долей или высших сегментах нижних долей.
- Толщина стенки абсцесса легкого может быть толстой или тонкой, плохо или четко очерченной, что зависит от окружающей легочной ткани и агрессивности инфекции.
- Поверхность стенок образованияможет быть гладкой или рваной, реже с шаровидным плотным образованием, что повышает возможность прогноза карциномы.
- Уровень плевральной жидкости при абсцессе легких часто наблюдается в заднепередней или боковой области. Абсцесс может распространяться на плевральные поверхности, в этом случае он образует острые углы с плевральной поверхностью.
- Анаэробная инфекция может быть обусловлена плотной консолидацией, в зависимости от области легкого.
- Инфекции легких с развитием вирулентной микрофлоры приводит к более широкому некрозу тканей, что облегчает прогрессирование основной инфекции до уровня гангрены.
- До одной трети абсцессов легкого может сопровождаться эмпиемой.
2. Компьютерная томография
-
Компьютерная томография (КТ) легких может помочь визуализировать анатомию легких гораздо лучше, чем рентгенография. Метод является очень полезным в определении сопутствующей эмпиемы или некротических процессов.
- На КТ абсцесс часто округлый, прозрачный, с толстой стенкой и плохо определенными неправильными полями.
- Сосуды и бронхи не смещаются от поражения, как это характерно при эмпиеме.
- Абсцесс легких находится в паренхиме по сравнению с ограниченной эмпиемой плевры, которая может быть трудно отличимая на рентгенограмме.
3. Ультразвуковая эхография
-
Периферийные абсцессы легкихс плевральным контактом или вхождением в консолидацию легких обнаруживается с помощью УЗИ легких.
- Абсцесс легкого проявляется, как округлая гипоэхогенная область с внешним краем.
- Если полость присутствует, дополнительные признаки гиперэхогенных характеристик генерируются структурой газового наполнения тканей.
Другие условия, перечисленные ниже, являются инвазивными, дорогостоящими и требуют лабораторной экспертизы.
Бронхоскопия с целью получения образца рядом лежащих с абсцессом тканей позволяет установить бактериологическую диагностику абсцесса легких. При этом процесс манипулирования инструментом должен быть очень точным, чтобы не пробить абсцесс, что вызовет утечку содержимого в полость дыхательных путей.
Опыт работы с этими методами в диагностике анаэробных инфекций легких ограничена, а диагностическая ценность остается неопределенной. Кроме того, результат бактериологических посевов, полученных с помощью подобных методов, вряд ли будет положительным после начала назначения антибиотиков.
При гистологическом исследовании абсцессы легких начинаются, как небольшие зоны некроза, развивающегося в консолидированных сегментах. Эти области могут сливаться с образованием одного или нескольких областей нагноения, которые представляют, фактически, абсцесс.
Когда прогрессирующее воспаление разрушает соседние бронхи, содержимое абсцесса выходит через зловонную мокроту. Впоследствии, развивается фиброз, что приводит к образованию плотного рубца, отделяющего полость абсцесса.
При разрыве этой стенки возможна утечка гноя в бронхиальное дерево, что может распространять инфекцию и генерализовать патологический процесс, вплоть до сепсиса.
В 20-е годы примерно треть пациентов с абсцессом легкого умирали. В те времена предполагали, что развитие бактерий полости рта был основным механизм заражения. Бактерии, найденные в стенках абсцессов легких при вскрытии, напоминали бактерии, отмеченные в десневой щели.
Типичный абсцесс легкого может быть воспроизведен на животных моделях с помощью интратрахеального посевного материала, содержащего четыре разновидности микроорганизма – Fusobacterium nucleatum, Peptostreptococcus, грамотрицательные анаэробные представители и, возможно, Prevotella melaninogenicus.
Абсцесс легкого был катастрофической болезнью в преантибиотическую эру, когда одна треть пациентов умирала, еще одна треть выздоравливала, а остальные страдали от изнурительных болезней — таких, как рецидивирующие абсцессы, хроническая эмпиема, бронхоэктазы, других последствия хронических гнойных инфекций.
В период начала применения сульфаниламидов результаты лечения больных с абсцессом легкого не улучшались.
После того, как пенициллины и тетрациклины стали доступны, результаты заметно стали лучше.
Хотя резекционная хирургия часто рассматривалась, как вариант лечения, роль хирургии значительно уменьшилась в течение последнего времени, поскольку большинство пациентов с неосложненным абсцессом легкого, в конечном итоге, отвечают на длительную терапию антибиотиками.
Абсцессы легких могут быть классифицированы на основе длительности патологического процесса и вероятной этиологии.
Острые абсцессы характеризуются течением менее 4-6 недель, в то время как хронические абсцессы имеют более длительный срок. Первичные абсцессы всегда инфекционного происхождения и развиваются при проникновении больших количеств микробов у здорового человека. Вторичные абсцессы обусловлены существующим патологическим состоянием — например, обструкцией, распространенными бронхоэктазами на фоне ослабленного общего иммунитета.
Стандартное лечение анаэробной инфекции в легких включает клиндамицин . Эта схема, как было показано, превосходит над парентеральным пенициллином в опубликованных исследованиях.
Некоторые виды анаэробов могут производить бета-лактамазу, например, различные виды Bacteroides и Fusobacterium, чем вырабатывают устойчивость к пенициллину. Таким образом, лечение с ингибитором бета-лактамаз в сочетании с бета-лактамным или карбапенемным лечением следует рассматривать в первом ряду.
Хотя метронидазол является эффективным препаратом против анаэробных бактерий, препарат в лечении абсцесса легких был довольно разочаровывающим, поскольку данные инфекции, как правило, полимикробные.
У госпитализированных пациентов, поступивших с сильной одышкой и развитым абсцессом легких, антибактериальная терапия должна включать в себя покрытие против золотистого стафилококка, Enterobacter и видов Pseudomonas. Когда метициллин-устойчивый золотистый стафилококк является источником возбудителя, ванкомицин и линезолид следует рассматривать в том числе.
Ампициллин сульбактам плюс и моксифлоксацин хорошо переносится и также эффективен, как клиндамицин в сочетании или без цефалоспорина при лечении аспирационной пневмонии и абсцесса легкого. Лечение грибковых абсцессов должно следовать терапии каждого отдельного возбудителя.
Хотя продолжительность терапии не установлена, большинство врачей предписывают лечение антибиотиками в течение 4-6 недель. Мнение экспертов о том, что лечение антибиотиками должно продолжаться до тех пор, пока рентгенография грудной клетки не покажет разрешение патологического процесса или наличие небольшого стабильного поражения.
Пациенты с абсцессом легкого, как правило, показывают клиническое улучшение в виде спада лихорадки, в течение 3-4 дней после начала терапии антибиотиками. Падение температуры ожидается на 7-10 день. Стойкая лихорадка за это время показывает терапевтический отказ, тогда пациенты должны пройти дальнейшие диагностические исследования, чтобы определить причину неудачи.
Диагностика абсцесса у пациентов с плохим ответом на терапию антибиотиками должна учитывать вероятность бронхиальной обструкции инородным телом или опухолью, инфекцией с резистентными бактериями, микобактериями или грибами.
Большой размер полости, более 6 см в диаметре, как правило, требует длительной терапии. Потому эмпиема с уровнем жидкости может быть ошибочно принята за абсцесс в паренхиме. КТ может быть использован, чтобы дифференцировать этот процесс от абсцесса легкого.
Небактериальную природу полостного заболевания легких могут показывать, например, кавитирующие новообразования и васкулиты. Инфекция уже существующего секвестра, кисты или буллы, могут быть причиной замедленного реагирования на антибиотики.
Как уже отмечалось, хирургическое лечение очень редко требуется для пациентов с неосложненным абсцессом легких. Обычные показания для хирургии обусловлены отказом отвечать на консервативное лечение, подозрение на новообразования, врожденные пороки развития легких.
Хирургическая процедура выполняется либо в виде лобэктомии или пневмэктомии.
Когда традиционная терапия не удается, чрескожное дренирование катетером, или хирургическая резекция , как правило, считается лучшим способом инвазивного лечения. Эндоскопический дренаж абсцесса легкого показан, если соединение дыхательных путей в общую полость может быть продемонстрировано на результатах визуальной диагностики.
Эндоскопическая канализация, однако, не проходит без значительного риска для пациента.
Загрузка.
источник

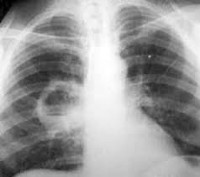








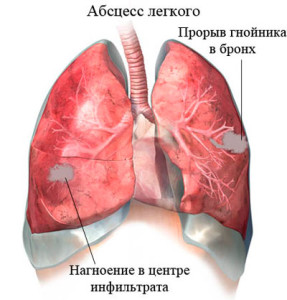 К общим причинам развития патологии можно отнести невозможность защитить свои дыхательные пути от массивной аспирации вследствие кашлевого или рвотного рефлекса, в состоянии нарушенного сознания — например, от передозировки алкоголя, депрессантов ЦНС, общей анестезии или энцефалопатии.
К общим причинам развития патологии можно отнести невозможность защитить свои дыхательные пути от массивной аспирации вследствие кашлевого или рвотного рефлекса, в состоянии нарушенного сознания — например, от передозировки алкоголя, депрессантов ЦНС, общей анестезии или энцефалопатии.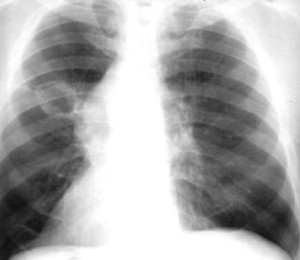 Типичным рентгенографическим проявлением абсцесса легкого является неправильной формы полость с уровнем жидкости или воздуха. Абсцессы в результате аспирации наиболее часто встречаются в задних сегментах верхних долей или высших сегментах нижних долей.
Типичным рентгенографическим проявлением абсцесса легкого является неправильной формы полость с уровнем жидкости или воздуха. Абсцессы в результате аспирации наиболее часто встречаются в задних сегментах верхних долей или высших сегментах нижних долей.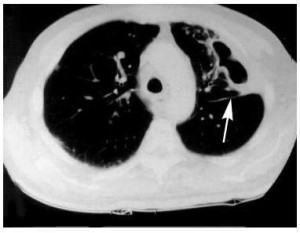 Компьютерная томография (КТ) легких может помочь визуализировать анатомию легких гораздо лучше, чем рентгенография. Метод является очень полезным в определении сопутствующей эмпиемы или некротических процессов.
Компьютерная томография (КТ) легких может помочь визуализировать анатомию легких гораздо лучше, чем рентгенография. Метод является очень полезным в определении сопутствующей эмпиемы или некротических процессов. 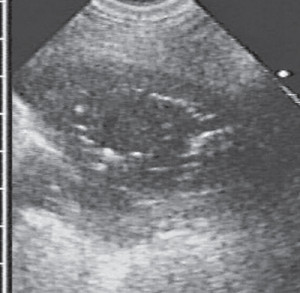 Периферийные абсцессы легкихс плевральным контактом или вхождением в консолидацию легких обнаруживается с помощью УЗИ легких.
Периферийные абсцессы легкихс плевральным контактом или вхождением в консолидацию легких обнаруживается с помощью УЗИ легких. Загрузка.
Загрузка.