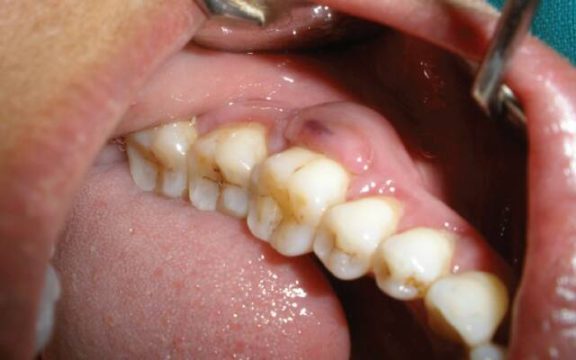
Пародонтальный абсцесс – это полость в тканях периодонта, заполненная гноем. Его еще называют периодонтальным абсцессом.
Главная причина возникновения данного заболевания – это микроорганизмы периодонтального кармана. Однако существует множество общих и местных факторов, которые способствуют развитию данной патологии.
- Воспалительные процессы в десне и маргинальном периодонте (гингивит, периодонтит).
- Травма: это может быть неправильно изготовленная пломба или коронка, травмирующая десну; травма десневого края зубочисткой или косточкой от рыбы.
- В некоторых случаях причиной развития абсцесса в периодонте может послужить перфорация стенки зуба в процессе удаления нерва.
- Окклюзионная травма – вследствие нарушения смыкания зубных рядов.
- Бруксизм – скрежет зубами.
- Соматические заболевания – чаще всего эндокринной системы, например, сахарный диабет.
- Снижение иммунной защиты организма.
- Переохлаждение или перегревание.
Пациенты жалуются на образование в десне небольшого «шарика», прикосновение к которому болезненно. Нередко при абсцессе отмечаются самопроизвольные ноющие боли, усиливающиеся при жевании на зуб. В некоторых случаях из-под десны вытекает гной. Повышение температуры тела и другие общие симптомы наблюдаются редко, лишь при длительном и тяжелом течении заболевания.
Во время осмотра определяется причинный зуб, который, как правило, покрыт пломбой или коронкой. В некоторых случаях зуб подвижен, при постукивании определяется боль.
На десне обнаруживается утолщение («шарик»), при нажатии на которое отмечается резкая болезненность. Прикосновение к пародонтальному абсцессу может приводить к выделению гнойного экссудата из кармана. Слизистая оболочка вокруг области поражения отечна и гиперемирована. При пальпации абсцесса ощущается жидкость под десной – симптом флюктуации.
Нередко гной сам прорывается (или через периодонтальный карман, или через толщу десны), в таком случае могут образовываться свищи, из которых вытекает гнойный экссудат.
Поставить диагноз «периодонтальный абсцесс» можно на основании клинических данных. Рентгенологическое исследование причинного зуба проводится обязательно, но на снимке абсцесса не видно. Рентгенограмма нужна для оценки состояния костной ткани вокруг корней зубов, качества пломбировки корневых каналов, степени резорбции кости.
Тактика лечения абсцессов в периодонте зависит от нескольких факторов:
- Степени выраженности воспалительной реакции.
- Функциональной ценности причинного зуба.
- Наличия очагов хронического воспаления в области верхушек корней.
- Качества проведенного ранее эндодонтического лечения.
Так, в терапии могут принимать участие врачи следующие специалисты: терапевты, хирурги, пародонтологи.
Если зуб представляет функциональную ценность, отсутствуют очаги деструкции костной ткани на рентгенограмме, показано лечение или перелечивание каналов у терапевта. В таком случае хирург вскрывает абсцесс, промывает рану и оставляет в ней резиновый дренаж. Пациенту рекомендуется не нагревать место воспаления, несколько раз в день полоскать рану антисептиками или обычным солевым раствором. Через несколько дней удаляют дренаж из раны, каналы зуба пломбируют и ставят пломбу или коронку. Такой зуб необходимо наблюдать, в случае рецидива заболевания необходимо рассмотреть вопрос удаления причинного зуба. Также может потребоваться лечение у пародонтолога, который чистит и промывает периодонтальные карманы, накладывает лечебные повязки, направляет на курсы физиолечения.
В случаях сильного разрушения зуба или нецелесообразности терапевтического лечения необходимо удалить зуб. После устранения источника инфекции (причинного зуба) воспалительные явления на десне самостоятельно проходят, пациенту категорически нельзя полоскать и нагревать рану после удаления.
Необходимо понимать, что даже если абсцесс самопроизвольно вскрылся и воспалительные явления пошли на спад, это не означает полного выздоровления, ведь инфекция в периодонте остается и может обостриться вновь, но уже в более серьезной форме (периостит или остеомиелит челюсти).
источник
Пародонтальный абсцесс — это довольно распространенное заболевание в области пародонтологии.
Любой абсцесс — это гнойник, расположенный в мягких тканях, который лечится только хирургическим путем. Поэтому при первых признаках появления опухоли лучше сразу показаться стоматологу.
Если затянуть с визитом к врачу, инфекция может проникнуть глубоко внутрь корня и поразить костную структуру челюсти.
Наибольшую опасность возникновение патологического процесса представляет для женщин в период гестации, или в детском возрасте из-за не до конца сформировавшегося иммунитета.
Для ослабленного организма даже легкая инфекция может закончиться заражением всего организма.
Пародонтальный или периодонтальный абсцесс – это гнойное новообразование, которое возникает на фоне развития деструктивных процессов в тканях десны.
Согласно международной классификации 10-го пересмотра (МКБ-10) болезнь проходит под кодом К05.2, который включен в группу «Острый пародонтит».
Заболевание различается по форме, степени тяжести и месту локализации.
Чтобы определить развитие абсцесса в ротовой полости нужно знать его симптомы, иметь представление, что спровоцировало проблему и как это лечится.
Эффективность лечения напрямую зависит от стадии развития гнойного воспаления. Чем раньше вы отреагируете на его появление, тем легче и быстрее избавитесь от проблемы.
В норме, в микрофлоре полости рта постоянно обитает масса бактерий и микробов, которые содействуют бесперебойной работе функций организма.
Однако под воздействием провоцирующих факторов, колония патогенных микроорганизмов начинает активно размножаться.
Проникая в пародонтальные карманы десны, вредоносные бактерии вызывают воспалительные процессы слизистой, вплоть до образования гнойного нарыва.
Причины, провоцирующие образование абсцесса в мягких тканях пародонта, бывают двух типов — экзогенные (внешние) и эндогенные (внутренние).
- Воспаление десны на фоне стоматологических заболеваний (гингивита, пародонтита, пародонтоза, периодонтита).
- Механические повреждения — травмы, химические и термические ожоги слизистой оболочки.
- Ошибки врачей — неправильно подобранный или установленный протез, брекет-система, нависающие пломбы, нарушение прикуса.
- Часто нарыв появляется на фоне сложного удаления зуба, особенно 8-го моляра.
- Попадание инородного тела в десневой карман (частицы пищи, зубной осколок и т. д.).
- Переохлаждение или перегрев организма.
- Склонность к частым инфекционным заболеваниям.
- Хронические болезни зубов, например, запущенный кариес, средняя или тяжелая стадия пародонтита.
- Нарушения на фоне гормонального сбоя или обмена веществ.
- Дисфункции эндокринной системы, иммунодефицитное состояние любой этиологии.
- Глубокое расположение зубных отложений.
- Недостаточный отток гнойного экссудата.
- Бруксизм — скрежет зубов во сне, вызывающий расшатывание зубов.
По скорости развития, интенсивности болевого синдрома и выраженности симптоматики различают два вида парадонтального абсцесса.
- симптомы выражены и очевидны;
- отмечается резкое усиление болевых и прочих ощущений;
- в десневых карманах образуются гнойные очаги;
- появляются признаки интоксикации.
- абсцесс быстро прогрессирует, в течение короткого срока происходит сильное ухудшение самочувствия человека.
Хронический (или холодный) абсцесс:
- клиническая картина стертая;
- болевой синдром и геморрагия (кровоточивость) слизистой проявляется периодически;
- отмечается возможность спонтанного обострения.
По месту локализации абсцесс может располагаться в следующих зонах:
- на верхушке корневого канала;
- в средней части корня;
- в области пришеечного участка дентина.
При этом воспаление может охватить один зуб, несколько соседних участков или разные зоны челюстной области.
Острый периодонтальный абсцесс даже в начальной стадии имеет яркую клиническую картину, которая выражается следующими симптомами:
- появление небольшого шарика (капсулы) в мягких тканях;
- отечная, гиперемированная десна;
- сильные болевые ощущения, особенно при жевании, пальпации или перкуссии;
- образование парадонтальных карманов, наполненных гнойным экссудатом.
При прогрессировании абсцесса клиника усиливается:
- заметнообнажаются зубные корни, при этом просматривается гнойник;
- появляется гиперестезия (чувствительность на внешние раздражители);
- боль становится нестерпимой;
- при нажатии на пораженное место может выделяться гной, пошатываться зуб.
- рост опухоли может привести к изменению контура челюстей;
- отмечается увеличение лимфоузлов.
А также при развитии воспаления появляются признаки интоксикации и общего недомогания:
- может подскочить температура тела;
- наблюдаются наплывы тошноты, иногда вызывающие рвоту;
- мучительные пульсирующие боли в голове со стороны пораженного участка;
- расстройство сна, потеря аппетита.
При выбухании нарыва может произойти разрыв капсулы с гноем, после чего последует некоторое облегчение.
Однако это не означает, что нужно отменить визит к врачу. Внутри полости может остаться инфекция, которая послужит фактором для рецидива.
Даже при первичном осмотре стоматолог-терапевт может диагностировать развитие пародонтального абсцесса.
Назначение забора крови на увеличение уровня лейкоцитов и анализ ПЦР (полимеразная цепная реакция) на наличие инфекции — подтвердит предварительный диагноз.
Чтобы точно определить глубину, степень тяжести, причину возникновения и возможных осложнений необходимо проведение полноценной диагностики дополнительными методами.
Инструментальное обследование включает следующие процедуры:
- рентген пораженного участка;
- цитологическое исследование гнойного инфильтрата;
- УЗИ, КТ, МРТ — для определения точного места расположения и размеров абсцесса.
Важно дифференцировать новообразование от других воспалительных процессов или заболеваний (периодонтит, нагноение челюстной кисты, остеомиелит) со схожими признаками.
При появлении признаков пародонтального абсцесса больному требуется срочная квалифицированная помощь.
В домашних условиях невозможно справиться с проблемой такого рода. Самолечением можно спровоцировать ухудшение своего состояния и массу серьезных осложнений.
Однако допускаются доврачебные меры, которые помогут на время снять интенсивность болевого синдрома:
- прополоскать рот антисептическими средствами — эффективно применение раствора фурацилина, мирамистина или хлоргексидина;
- аналогичное действие окажет полоскание отварами лекарственных растений (зверобой, ромашка, шалфей);
- приложить наружный холодный компресс с больной стороны, хорошо поможет лед, обернутый в ткань или тонкое полотенце;
- попробуйте аккуратно почистить зубы, чтобы очистить ротовую полость от пищевых частиц;
- можно принять обезболивающие — безрецептурные анальгетики (кетопрофен, нимесулид, ибупрофен).
Категорически запрещается по личной инициативе:
- принимать антибиотики или НВПС (нестероидные противовоспалительные средства);
- прокалывать нарыв или выдавливать гной;
- прогревать место воспаления.
Схема и стратегия лечения зависит от степени тяжести и повреждения зубных коронок на пораженном участке.
Периодонтальный абсцесс начальной стадии начинают лечить предварительными терапевтическими методами:
- профессиональная очистка зубов от налета, камня, отложений;
- при наличии запущенных кариозных очагов проводится соответствующее лечение;
- санация ротовой полости с помощью ирригатора антисептическими растворами для свободного выхода гноя;
- назначение препаратов (антибиотики, НВПС, противопротозойные).
Если методы не оказывают эффективного воздействия, хирург-стоматолог проводит периостомию — вскрытие пародонтального абсцесса.
Оперативный метод включает следующие процедуры:
- делают анестезирующую блокаду больного участка;
- вскрывают нарыв — делают надрез капсулы с гноем;
- проводят кюретаж лунки — выскабливание гнойного экссудата, удаление глубоких поддесневых отложений, резекция пораженных тканей;
- дренирование полости для полного выведения остатков гноя;
- санация раны и слизистой антисептиками;
- для устранения карманов формируют лоскут из мягких тканей надкостницы, который имплантируют на место резекции ткани;
- в завершение накладывают шов.
Для защиты открытой раны, комфорта больного и фиксации лоскута в определенном положении, в течение 7-10 дней после операции применяют пародонтологические повязки на основе оксида цинка.
Гигиенист обучает пациента правильному уходу за полостью рта. При этом поясняет, по каким параметрам рекомендуется выбирать пасты с лечебным эффектом, зубную щетку и прочие принадлежности.
Для стабилизации восстановительного процесса и регенерации тканей в послеоперационный период врачи назначают следующие препараты и процедуры:
- прием таблетированных или в виде инъекций антибиотиков (амоксиклав, сумамед, линкомицин, амоксициллин);
- наружные аппликации или втирания (метрогилдента, асепта, холисал);
- полоскания антисептическими препаратами;
- витаминотерапия (группы В, комплекс С, А, Е, РР), микроэлементы — магний, кальций, селен, железо;
- физиотерапия — ультра- и электрофорез, ультразвуковое и лазерное излучение, магнитотерапия;
- применение народных средств — лекарственные травы для приготовления рецептов для втираний и ротовых ванночек (алоэ, хлорофилл, кора дуба и т. д.);
- гомеопатическая терапия — в качестве противовоспалительной терапии применяют аконит, апис, меркуриус, нукс вомика.
Несмотря на эффективность народных методов и гомеопатии все средства должны быть одобрены врачом.
- воздержание от переедания, курения, алкоголя;
- не злоупотреблять седативными или успокоительными препаратами;
- сильнодействующие анальгетики принимать в крайнем случае;
- исключить из рациона твердое, кислое, острое, сладкое;
- с аккуратностью проводить полоскания и чистку зубов.
При первых признаках дискомфорта или ухудшения состояния (сильная боль, отек, температура) незамедлительно показаться лечащему врачу.
Запущенный периодонтальный абсцесс, самолечение или игнорирование проблемы может закончиться тяжелыми последствиями.
Таблица наиболее распространенных осложнений:
| Название | Основные симптомы | Прогноз врача |
| Свищевой ход | Отек, гиперемия, образование белого или красного пятна с четкими границами, выделение гноя | Удаление зуба в 50% |
| Утрата зуба | Расшатывание коронки 2-3 степени, обнажение корня на 1/3 | Протезирование |
| Абсцесс головного мозга | Устойчиво-высокая температура, сильная цефалгия, заложенность носа, спутанность сознания, раскоординация | Кома, инвалидизация, летальный исход |
| Синусит | Заложенность и гноетечение из носа, боли в области лица | Удаление зуба |
| Ангина Людвига | Инфицирование дыхательных путей, удушье, синюшность лица | При отсутствии лечения возможен летальный исход |
Для предотвращения появления или рецидива воспалительного процесса необходимо систематизировать выполнение рекомендаций врача.
Профилактика пародонтального абсцесса:
- Строгое соблюдение правил гигиены — чистка зубов пастой с лечебным эффектом утром и вечером не менее 3-5 минут + применение ополаскивателя, хороший пример — Listerine «Сильные зубы здоровые десны» или Splat «Лечебные травы».
- Использовать зубную щетку, жесткость которой позволяет эффективно очищать пространства между зубов.
- После каждого приема пищи применять флосс (зубную нить) или ершик, дополнительно проводить полоскание рта, после грубой пиши повторно чистить зубы.
- Старайтесь избегать травмирования слизистой, даже легких проколов или царапин.
- При первых признаках дискомфорта, боли или изменений в тканях ротовой полости сразу покажитесь врачу.
- Раз в полгода проходите плановый осмотр в кабинете стоматолога.
- Сбалансированный рацион с включением максимального количества полезных продуктов и витаминов — это залог здоровья ваших зубов.
источник
Острыми (неотложными, экстренными) состояниями в пародонтологической практике называют любые состояния, которые приводят к обратимым изменениям пародонта и требуют немедленного устранения. Под данное определение попадает большой спектр заболеваний, поражающих пародонт, однако, в настоящей главе будет представлена наиболее часто встречающаяся патология.
ПЕРИКОРОНОРИТ
Перикоронорит является одним из самых часто встречающихся неотложных пародонтологических состояний, причем наиболее часто перикоронорит развивается в области не прорезавшихся до конца или ретинированных третьих моляров нижней челюсти. Надлежащий десневой лоскут создает идеальные условия для скопления налета и размножения бактерий. Дополнительным повреждающим фактором может быть травма со стороны зуба-антагониста.
Клиническая картина заключается в покраснении, отеке десны в области поражения, появлении экссудата и выраженной болезненности при пальпации. Довольно часто возникает отек щеки в проекции угла челюсти, быстро развивается язвенно- некротический гингивит, частичный тризм, лимфоаденопатия и иррадиирующие боли в области уха. Кроме того, у пациента могут возникнуть и общие симптомы, такие как лейкоцитоз и слабость.
Для лечения перекоронорита проводят ирригацию подлежащей поверхности лоскута и прилегающих тканей теплым физиологическим раствором или раствором антисептика. Удобнее всего проводить подобную ирригацию с помощью шприца (объем 10 мл) и тупоконечной иглы (диаметр 10), согнутой под углом 80°. Кроме того, эффективно использование звуковых или ультразвуковых аппаратов. Иногда во время первого визита показано удаление противоположного третьего моляра, если он травмирует десну в проекции коронки. Пациенту рекомендуют полоскать рот теплой подсоленной водой каждые два часа, а при наличии системной симптоматики назначают антибиотики. После устранения острого состояния проводят тщательное обследование, в результате которого нужно определить возможность сохранения заинтересованного зуба и необходимость проведения пародонтологического лечения с целью изменения условий в данном участке.
Абсцесс десны
Десневым абсцессом называют локализованное (обычно поверхностное), болезненное, быстро распространяющееся патологическое образование, которое возникает в области краевой десны или межзубных сосочков. Образование представляет собой ограниченное скопление гноя в соединительной ткани. Абсцесс развивается в результате попадания инородного тела (например, щетинки зубной щетки или шелухи от воздушной кукурузы) в толщу десны или в десневую бороздку. Формирование десневого абсцесса происходит вне зависимости от наличия или отсутствия пародонтита.
Лечение заключается в дренировании для устранения острой симптоматики и удаления инородного тела. При наличии флуктуации на край десны сначала необходимо нанести аппликационный анестетик, а затем с помощью кюреты аккуратно приоткрывают бороздку, чтобы эвакуировать гной. Пациенту рекомендуют полоскать рот теплой подсоленной водой каждые два часа. Обычно, после устранения раздражения и стабилизации эвакуационной способности в области бороздки состояние тканей нормализуется. Дальнейшее вмешательство не требуется.
Пародонтальный абсцесс
Пародонтальный абсцесс — это ограниченный воспалительный процесс с вовлечением более глубоких структур пародонта. Формирование процесса обычно ассоциируется с наличием внутрикостных карманов, глубоких . карманов и вовлечением бифуркации. Инородные тела, которые попадают в глубокие карманы под действием тех или иных условий, затрудняют естественное дренирование или даже полностью запечатывают Пародонтальный карман, что может привести к формированию абсцесса. Однако, абсцесс может сформироваться даже на фоне улучшения состояния десны, когда пациенты начинают осуществлять адекватную гигиену полости рта, но не устраняется более глубокая патология.
Пародонтальный абсцесс может быть острым и хроническим. Острый процесс часто переходит в хронический, а хронический может обостриться.
Ниже представлены клинические симптомы острого абсцесса:
- Выраженная боль.
- Отек мягких тканей.
- Чувствительность при перкуссии.
- Экструзия вовлеченных зубов.
- Подвижность вовлеченных зубов.
Поскольку при наличии острого пародонтального абсцесса происходит очень быстрая и массивная деструкция тканей пародонта, крайне важно провести своевременное лечение.
Лечение пародонтального абсцесса проводят в два этапа.
Первый этап заключается в устранении острой симптоматики посредством нормализации дренажа. По возможности дренирование абсцесса нужно стараться проводить через просвет кармана. Если это невозможно, что часто бывает при вовлечении бифуркации или наличии . кармана, проводят наружное дренирование посредством точечного разреза в области абсцесса. Пациенту рекомендуют полоскать рот теплой подсоленной водой каждые два часа, а при наличии системной симптоматики назначают антибиотики. Часто приходится проводить коррекцию окклюзии вовлеченного зуба (или нескольких зубов).
Второй этап лечения направлен на устранение пародонтальных карманов сразу после разрешения острого состояния и до развития хронической патологии. Лечение заключается в аккуратном формировании слизисто-надкостничного лоскута. Удаляют всю гранулематозную ткань, слегка сглаживают поверхность корня. Особенное внимание уделяют аккуратной работе с лоскутом. Лоскут адаптируют в первоначальном положении (репозиция) и накладывают швы. Пародонтологическую повязку можно использовать в течение 7-10 дней.
Клинический опыт показывает возможность достижения значительного заживления и восстановления тканей, утраченных в результате острого процесса. По этой причине, нужно с осторожностью рассматривать вопрос об удалении вовлеченных зубов и при необходимости проводить пародонтологические операции.
Острый периапикальный абсцесс
Иногда необходимо проводить дифференциальный диагноз между пародонтальным абсцессом и периапикальным абсцессом. Обычно мертвая пульпа является симптомом периапикального абсцесса, что является показанием для проведения эндодонтического лечения или экстракции зуба. Клинически витальная пульпа не означает отсутствия пульпарной патологии. Рентгенография может помочь при проведении дифференциальной диагностики, но большее значение имеют такие клинические данные, как наличие распространенного кариеса, жизнеспособности зуба, карманов и расстояние между абсцессом и краем десны.
В ходе многих исследований была доказана возможность развития пульпарной патологии и инфекции при наличии пародонтита. Это означает, что пародонтит может привести к гибели пульпы. Исследования показали и то, что в результате заболевания пульпы патологический процесс и деструкция тканей могут распространяться из верхушки зуба в направлении десневого края. Подобный процесс называют ретроградным пародонтитом, чтобы дифференцировать его от краевого пародонтита, при котором деструкция тканей происходит со стороны края десны в направлении верхушки зуба. Однако вопрос о причине формирования пародонтального кармана в результате ретроградного или краевого пародонтита или их комбинации носит академичный характер. Во всех случаях терапия заключается в комбинации эндодонтического и пародонтологического лечения или экстракции зуба.
ХИМИЧЕСКАЯ И ФИЗИЧЕСКАЯ ТРАВМА
Иногда происходит травма десны в результате действия зубной щетки, химических средств (химические ожоги), укусов щек и языка, привычек и под действием пародонтологической повязки. Такие состояния довольно болезненны, но не приводят к значительным осложнениям. Заживление обычно происходит самостоятельно в течение 10-14 дней. Лечение заключается в облегчении симптомов и снижении дискомфорта пациента с помощью использования аппликационных анестетиков и ирригации теплой подсоленной водой.
ЯЗВЕННО-НЕКРОТИЧЕСКИЙ ГИНГИВИТ
Язвенно-некротический гингивит представляет собой острое состояние, которое требует особенного внимания. Более 400 лет до нашей эры многие солдаты Древней Греции были поражены заболеванием, которое теперь называют язвенно- некротическим гингивитом. В 1890-х годах Plaut и Vincent первыми предположили связь между этим заболеванием и специфическими микроорганизмами. В течение многих последующих лет язвенно-некротический гингивит был известен под названием болезнь Винсена (Vincent). Кроме того, в отношении данного заболевания использовали такие термины, как стоматит Винсена, болезнь Плата-Винсена (PlautVincent), стоматит Плата-Винсена, траншейная болезнь рта и многие другие термины. Поскольку в настоящее время медицинская терминология старается отказаться от использования эпонимов, предпочтительным является термин язвенно-некротический гингивит.
Заболеваемость
Давно отмечена повышенная заболеваемость язвенно-некротическим гингивитом у студентов колледжей в период сдачи экзаменов, также как у других индивидуумов в состоянии стресса. Кроме того, данное состояние чаще встречается среди курильщиков, лиц, злоупотребляющих алкоголем, лиц с низким социально- экономическим статусом, при плохом питании, в пожилом возрасте, при наличии плохого общего состояния и в неблагоприятных климатических условиях. Проще говоря, любой фактор, который увеличивает эмоциональный стресс, ухудшает здоровье пациента или препятствует соблюдению гигиены полости рта, может привести к развитию язвенно-некротического гингивита.
Контагиозность
В течение многих лет язвенно-некротический гингивит считали контагиозным заболеванием, которым можно было заразиться при использовании столовых принадлежностей и посуды, бытовым путем и т.д. Однако, ни одно из проведенных исследований не позволило выявить какой бы то ни было способ передачи заболевания от страдающих им пациентов. Некоторые отчаянные ученые даже вводили патогенные микроорганизмы (фузобактерии и спирохеты) самим себе в рот, но это не приводило к развитию заболевания. На международном конгрессе по пародонтологии в 1966 было сделано заключение, что на основании существующих данных язвенно- некротический гингивит не является контагиозным заболеванием.
Причины развития язвенно-некротического гингивита можно разделить на две категории: предрасполагающие и этиологические (причинные) факторы.
- Предрасполагающие факторы. К местным факторам относятся камень, нависающие над молярами участки десны, кариес, нависающие края реставраций, нефизиологичные контакты между зубами, патологически расположенные зубы и участки скопления пищи. К системным предрасполагающим факторам относятся эмоциональный и неспецифический стресс, психоэмоциональное возбуждение, злоупотребление алкоголем, курение, переутомление, плохое питание, ротовое дыхание, СПИД, плохая гигиена полости рта, предшествующий гингивит и общее ослабление здоровья.
- Этиологические факторы. Этиологическим фактором, приводящим к развитию язвенно-некротического гингивита, являются микроорганизмы. Как и в большинстве других случаях развития гингивита, первичным фактором является бактериальный налет. Острое заболевание развивается в результате возникновения дисбаланса между патогенной флорой и защитными силами организма-хозяина в случае значительного увеличения количества бактерий и/или снижения резистентности организма. Ниже перечислены микроорганизмы, ассоциированные с язвенно-некротическим гингивитом:
- Bacillus fusiformus.
- Borrelia vincentii.
- Альфа-гемолитический стрептококк.
- Bacteroides melaninogenicus.
- Другие недифференцированные вирионы, спирохеты и стрептококки.
Важно отметить, что степень увеличения количества спирохет пропорциональна степени воспаления и некроза. Современные исследования показывают, что микроорганизмы проникают в ткани в области язвенно-некротических поражений. Несмотря на то, что не был выявлен специфический микроорганизм, который приводит к развитию язвенно-некротического гингивита, доказано, что именно бактерии являются этиологическим фактором возникновения данного заболевания. Очень эффективно системное и местное применение антибиотиков, что является еще одним доказательством этиологической роли бактерий в развитии язвенно- некротического гингивита. Как только прием антибактериальных препаратов прекращается, заболевание часто развивается вновь, если предрасполагающие факторы не были устранены.
Диагностика
Диагноз язвенно-некротического гингивита ставят на только на основании клинических данных. Заболевание начинается быстро, и пациенты испытывают выраженную боль в зубах и деснах. Обычно, пациенты не могут четко локализовать боль и говорят: «Весь рот болит» или «У меня болят все зубы». Болезненность больше выражена в области изъязвлений. Вторым наиболее заметным симптомом является кровоточивость десен. Кровоточивость возникает спонтанно, и пациент замечает кровь на подушке или, проснувшись, чувствует привкус крови во рту. Кроме того, у некоторых пациентов чистка зубов или прием пищи также сопровождаются болью и кровоточивостью. Иногда в результате боли и кровоточивости пациенты не могут употреблять алкоголь, холодные и горячие напитки и острую пищу.
Наиболее выраженной и патогномоничной характеристикой язвенно- некротического гингивита является наличие изъязвлений и кратеров в области межзубных сосочков. Часто высота сосочков снижается в результате некроза, а сами сосочки представлены некротически измененными тканями, которые покрыты сероватой пленкой. Даже небольшое давление в этой области приводит к возникновению острой боли и кровоточивости. Области изъязвления постепенно увеличиваются, а также образуются новые язвы в области слизистой, контактирующей с имеющимися изъязвлениями. Может поражаться слизистая губ, челюстей и неба, кроме того, иногда язвы возникают и на слизистой языка. Обычно, у пациента присутствует неприятный запах изо рта (что связано с некрозом), но такой запах не является симптомом, патогномоничным для язвенно-некротического гингивита, и может присутствовать при наличии некроза любых тканей. Язвенно-некротический гингивит может сопровождаться системной симптоматикой, хотя это происходит не всегда. Лихорадка, головная боль, общая слабость, потеря аппетита и регионарная лимфоаденопатия являются обычными признаками язвенно-некротического гингивита. Общая симптоматика зависит от степени выраженности заболевания и чаще возникает у более молодых пациентов.
Дифференциальный диагноз
Симптомы, напоминающие язвенно-некротический гингивит, могут сопутствовать многим заболеваниям. Язвенно-некротический гингивит необходимо дифференцировать со следующими заболеваниями:
- Острый гингивит.
- Первичный герпетический гингивостоматит.
- Рекуррентный афтозный стоматит.
- Дескваматозный гингивит.
- Инфекционный мононуклеоз.
- Острая лейкемия.
- Агранулоцитоз.
- Вторичный сифилис.
Однако, только при язвенно-некротическом гингивите происходит изъязвление межзубных сосочков и образование в их области кратеров. Необходимо отметить, что язвенно-некротический гингивит может сопутствовать многим системным расстройствам, которые ослабляют организм.
- Острый гингивит. Выраженный генерализованный или даже локализованный гингивит может спутать с язвенно-некротическим гингивитом. Однако, при гингивите боль менее выражена и непостоянна, а спонтанная кровоточивость встречается редко. У многих пациентов с острым гингивитом межзубные участки и десневой край заполняются остатками пищи, налетом и белым веществом. После устранения загрязнения и отложений проводят обследование межзубных участков. Отсутствие некроза и кратеров подтверждает диагноз неязвенного гингивита.
- Первичный герпетический гингивостоматит. Настоящее заболевание характеризуется небольшими язвами с приподнятыми над десной краями. Образования имеют желтый оттенок и напоминают сыр. Кровоточивость при надавливании на язвы менее выражена, чем при язвенно-некротическом гингивите. Язвы могут возникать на слизистой губ, языка, щек, неба, гортани и мендалин. Заболевание сопровождается саднением в области язв, которое усиливается при приеме пищи и напитков. Отсутствуют обычные для язвенно- некротического гингивита межзубные кратеры. У пациентов с герпетическим гингивостоматитом более выражены общие симптомы, а также присутствуют типичные герпетические проявления внутри и вне полости рта. Диагноз ставят на основании данных клинического обследования и анамнеза. Острый герпеический гингивостоматит обычно протекает в течение 7-10 дней. Лечение заключается в проведении паллиативных мероприятий. Пациенту назначают полоскание теплой водой, мягкую диету и обильное питье. С целью снижения воспаления проводят снятие поверхностного налета и камня. При наличии боли во время приема пищи пациенту назначают 0,05% раствор гидрохлорида диклонина или . ксиликаина перед едой. Раствором полощут полость рта в течение 2 минут и затем сплевывают. Продолжительность подобного рода местной анестезии составляет около 1 часа. Гидрохлорид диклонина можно использовать несколько раз в день без боязни отравления.
- Рекуррентный афтозный стоматит. Данное состояние характеризуется возникновением одиночных или множественных эрозий эпителия, которые обычно появляются на слизистой щек, по латеральному краю языка, дна полости рта, мягкого неба и гортани. Язвы имеют эритематозный край (незначительное покраснение) и покрыты бело-серой пленкой. Заболевание очень болезненно. Обычно предрасполагающими факторами являются травма слизистой, психологический стресс и эндокринный дисбаланс. При многократном развитии настоящего заболевания рекомендовано назначение гидрохлорида тетрациклина в виде оральной суспензии. В течение 2 минут одной чайной ложкой суспензии (содержит 250 мг тетрациклина) полощут полость рта, после чего проглатывают. Эту процедуру повторяют 4 раза в день до исчезновения симптомов. После этого проводят аппликации стероидных препаратов. Лечение необходимо начинать сразу после появления продромальной симптоматики. Подобную терапию не рекомендуется назначать пациентам, у которых заболевание развивается достаточно редко, или при аллергии к тетрациклину.
- Хронический дескваматозный гингивит. Настоящее состояние скорее является клиническим синдромом, чем самостоятельной нозологической единицей. Хотя причина дескваматозного гингивита неизвестна, он, вероятно, является проявлением в полости рта буллезного дерматологического заболевания, например доброкачественного пемфигоида слизистых или плоского лишая. Дескваматозный гингивит чаще возникает у женщин в возрасте от 40 до 55 лет. Заболевание может быть легкой, средней и тяжелой степени. Легкая степень заболевания характеризуется диффузной безболезненной эритемой десны. При наличии средней или тяжелой степени заболевания покраснение и сероватый налет появляются в области краевой и прикрепленной десны. Налет может быть снят с помощью пальца или напором воздуха из стоматологической установки (симптом Никольского), причем под ним окажется кровоточащая поддержка. Сосочки не подвергаются некрозу, а значит, не образуются межзубные кратеры. Пациенты жалуются на жжение, гиперчувствительность к температурным раздражителям и кровоточивость при чистке зубов. Легкая степень заболевания может быть совершенно безболезненна, а при тяжелой пациенты испытывают значительную боль. Диагноз основан на данных клинического обследования и биопсии. Местная терапия заключается в аккуратной профилактике, самостоятельной гигиене и устранении всех местных раздражителей. В самых тяжелых случаях в качестве дополнения к перечисленным выше мероприятиям назначают местную или системную стероидную терапию. Местное применение гормональных препаратов часто является эффективным: женщинам назначают крем, содержащий конъюгированный эстроген 1,25 мг/г, а мужчинам мазь с метилтестостероном 2 мг/г. Некоторые стоматологи успешно лечат дескваматозный гингивит с помощью гингивэктомии.
- Инфекционный мононуклеоз. Доброкачественное инфекционное заболевание, которым обычно страдают дети или подростки. Симптомы включают внезапно развившуюся лихорадку, тошноту головную боль, рвоту, слабость, потерю аппетита, отек и болезненность лимфатических узлов. Одним из первых симптомов, на который жалуются пациенты, является боль в полости рта и горле. Могут появиться диффузная эритема и петехии. Краевая десна и межзубные сосочки отечны, воспалены и кровоточат спонтанно или при легком надавливании. Отсутствуют язвы и кратеры, но возможное развитие вторичного язвенно-некротического гингивита может в значительной степени затруднить постановку диагноза. Диагноз ставят на основании данных гематологических и иммунологических исследований.
- Лейкемия. У пациентов, страдающих лейкемией (особенно ее острой и подострой моноцитарными формами) часто присутствует оральная симптоматика. Клинические проявления могут варьировать от диффузного цианоза слизистой десны до опухолевидного разрастания десны. Гиперплазия может быть локализованной или генерализованной, диффузной или краевой, но во всех случаях гиперплазия возникает при наличии местных раздражающих факторов таких как налет, камень, неадекватные реставрации и травма. Клинические симптомы язвенно-некротического гингивита часто скрываются за гиперплазией десны при лейкемии. Если лечение язвенно-некротического гингивита не приводит к улучшению состояния, рекомендуется провести полный анализ крови, уринализис и биопсию костного мозга для исключения лейкемии или другой патологии крови.
- Агранулоцитоз (злокачественная неитропения). В полости рта настоящее состояние проявляется изъязвлением и некрозом десны, что напоминает язвенно- некротический гингивит. Язвы покрыты черной или серо-черной пленкой, но воспаление менее выражено, чем при язвенно-некротическом гингивите. Повреждения слизистой могут возникать во всех участках полости рта, на миндалинах и глотке. Наиболее частой причиной патологических изменений являются различные лекарственные средства. Диагноз ставят на основании анализов крови и данных биопсии костного мозга.
- Вторичный сифилис (слизистая заплатка). Симптомы сифилиса в полости рта обычно появляются на языке, десне и слизистой щек. Поражения представлены пятнами овальной или неровной формы, окруженные эритематозной зоной. Слизистые заплатки редко появляются на краевой десне, а надлежащая бело- серая пленка плотно прикреплена к подлежащим тканям. Образования обычно безболезненны, но в высшей степени контагиозны. Диагноз ставят на основании положительных результатов серологического анализа и данных темнопольной микроскопии препарата пораженного лимфатического узла.
Стоматолог должен сделать следующее:
- Устранить острую симптоматику, вызванную действием бактериального налета.
- Научить пациента эффективной самостоятельной гигиене полости рта.
- Устранить местные и системные предрасполагающие факторы.
Своевременное и тщательное местное лечение в остром периоде заболевания позволяет быстро достичь выраженного положительного результата в большинстве случаев. Нужно помнить о том, что ни один из лекарственных препаратов не может служить заменой снятию отложений. Антибиотики следует назначать только при наличии системных осложнений. Ниже представлены основные этапы лечения.
Первый визит
- Как можно лучше удалите камень, налет и отложения. Сделайте это как можно раньше и аккуратнее. Предпочтительно использование звуковых и ультразвуковых аппаратов, поскольку их работа сопровождается ирригацией, что улучшает санацию.
- Научите пациента эффективным методам самостоятельной гигиены полости рта. Старайтесь максимально мотивировать пациента. Научите пациента правильно пользоваться зубной щеткой. Рекомендуйте использовать мягкую зубную щетку и погружать ее в горячую воду непосредственно перед чисткой, что еще больше смягчает щетинки. Напоминайте пациенту вовремя заменять старую зубную щетку на новую.
- При наличии высокой температуры, лимфоаденопатии или общей слабости можно рекомендовать системное применение антибиотиков. В большинстве случаев применение антибиотиков не требуется. Для устранения боли можно использовать слабые анальгетки.
- Проинструктируйте пациента по методам самостоятельного ухода за полостью рта. Рекомендуется предоставлять пациенту инструкции по самостоятельной гигиене полости рта в письменном виде.
Рекомендуемые методики самостоятельной гигиены полости рта
- Тщательно полоскать рот теплой подсоленной водой (1 чайная ложка столовой соли на стакан теплой воды) каждые 2 часа.
- Принимать мягкую неострую пищу, молочные продукты, яйца и т.д. Особенно в этот период рекомендуется принимать пищевые добавки (Nutrament, Metrecal, Carnaton Instant Breakfasts).
- Обильное питье.
- Избегать приема твердой, хрупкой, жаренной, грубой, острой пищи.
- Прекратить или сократить курение и прием алкогольных напитков.
- Полноценный отдых.
- Полоскать рот теплым соленым раствором после приема пищи.
- Чистить зубы как предложено выше.
- Назначить повторный осмотр через 24 часа.
Второй визит
- Проверьте уровень гигиены полости рта и повторите инструктаж по методам самостоятельного ухода.
- Снимите камень, налет и другие отложения.
- Отполируйте зубы.
- Назначьте повторный визит через 24-48 часов.
Третий визит
- При необходимости проверьте уровень гигиены полости рта и повторите инструктаж по методам самостоятельного ухода.
- Продолжите устранение отложений, нависающих краев реставраций, открытых контактов.
- Если к третьему визиту не удается достичь значительного улучшения (48-72 часа), проверьте общее состояние здоровья пациента на предмет выявления таких заболеваний как лейкемия, инфекционный мононуклеоз, ВИЧ. При необходимости направьте пациента для консультации с соответствующим специалистом.
- При наличии улучшения назначьте повторный визит через 7-10 дней, при отсутствии улучшений необходимо назначать повторные визиты через каждые 24-48 часов.
Четвертый визит
- Проверьте уровень гигиены.
- При наличии камня или других местных раздражителей устраните их.
- Определите необходимость проведения пародонтологического лечения.
Положительные изменения при язвенно-некротическом гингивите быстро и в значительной степени возникают при проведении местной терапии и эффективной самостоятельной гигиене полости рта. В результате некоторые пациенты и стоматологи не до конца понимают опасность данного заболевания. Важно помнить и соответствующим образом информировать пациента, что если полностью не завершить лечение, язвенно-некротический гингивит, скорее всего, возникнет вновь. Кроме того, нелеченный язвенно-некротический гингивит может привести к развитию локального остеонекроза и массивной деструкции мягких тканей. Пациенты, страдающие язвенно-некротическим гингивитом с сопутствующими инфекционным мононуклеозом, острой лейкемией, декомпенсированным сахарным диабетом или СПИД, часто имеют ангину Людвига (Ludwig). По этой причине, при отсутствии выраженной положительной динамики через 72 часа после проведения местной терапии, пациента необходимо направить на консультацию к терапевту.
ГИПЕРЧУВСТВИТЕЛЬНОСТЬ
Гиперчувствительность является проблемой не только для пациента, но и для стоматолога. До настоящего времени устранение гиперчувствительности является трудной задачей, несмотря на широкий спектр медикаментов и средств для снижения чувствительности.
Гиперчувствительность в результате обнажения дентина может возникнуть при раскрытии дентинных канальцев в результате кариеса, перелома, пародонтита или чрезмерной инструментализации (обработке зуба инструментами). Окклюзионная травма тоже является частой причиной возникновения гиперчувствительности. В таких условиях действие температурных (горячая или холодная пища) или тактильных раздражителей (зубные щетки или стоматологические инструменты) вызывает боль. Боль в значительной степени затрудняет пациенту осуществление самостоятельной гигиены полости рта, и препятствует работе стоматолога.
От гиперчувствительности можно избавиться посредством устранения этиологических факторов и использования десенсибилизирующих средств. На рынке есть целый ряд довольно эффективных средств, которые могут быть использованы как стоматологом, так и самим пациентом. Одним из вариантов лечения, который необходимо рассмотреть в первую очередь, особенно после хирургического вмешательства, является коррекция окклюзии. Даже не очень сильный контакт может вызвать болезненность зубов в области операции. Избирательное пришлифовывание часто сразу же в значительной степени облегчает состояние.
Очень эффективно может быть использование средств снижения чувствительности для самостоятельного применения пациентом. В качестве таких средств можно использовать зубные пасты, содержащие хлорид стронция и нитрат калия. В течение 1-2 минут проводят аппликацию пасты сразу после чистки зубов в течение 1-2 минут. Заметное облегчение состояния должно произойти через 1 неделю. К профессиональным средствам снижения чувствительности относят глазные капли, содержащие преднизолон ацетат, растворы с фторидом натрия, гели и растворы, содержащие фторид олова, паста, состоящая из комбинации фторида натрия с глицерином и каолином, а также средства с фосфатом двухвалентного кальция. Каждое из этих средств наносят на чувствительную зону только после ее полировки соответствующим абразивным агентом. Затем с помощью ватного шарика наносят препарат. Для приемлемого снижения чувствительности может понадобиться провести несколько сеансов лечения. Иногда перед аппликациями может потребоваться провести местное обезболивание. В некоторых случаях при повторном развитии гиперчувствительности и с целью сохранения зуба требуется проведение эндодонтического лечения.
ПЕРВИЧНАЯ ТРАВМА ПАРОДОНТА
Определение
При наличии первичной травмы пародонта повреждение тканей (окклюзионная травма) здорового пародонта развивается в результате действия чрезмерной окклюзионной нагрузки (травматическая окклюзия). Вторичным окклюзионным травматизмом называют повреждение ослабленного пародонта, вызванное нормальной окклюзионной нагрузкой. При комбинированной травме пародонта чрезмерная окклюзионная нагрузка приводит к повреждению ослабленного пародонта (при наличии воспаления). На микроскопическом уровне в области пародонтальной связки происходит некроз, появляются геморрагические очаги, тромбоз кровеносных сосудов и разрушение основных волокон, кроме того, происходит атрофия кости и расширение пространства пародонтальной связки. Важно помнить о том, что чрезмерная окклюзионная нагрузка не приводит к возникновению гингивита и формированию карманов.
Симптоматика
Симптоматика травматической окклюзии заключается в следующем:
- Болезненность при жевании.
- Чувствительность при постукивании.
- Чувствительность к температурным раздражителям.
- Подвижность зубов.
Симптомы травматической окклюзии обычно локализованы и часто ассоциируются с недавним проведением реставрационного лечения или установкой съемных протезов, парафункциональными привычками и травмой зубов или челюстей. Живые зубы часто сохраняют чувствительность к электрическим раздражителям.
При продолжительном действии чрезмерной окклюзионной нагрузки зубы становятся подвижными, но боль при жевании и чувствительность при постукивании обычно отсутствуют или незначительны. Часто под действием травматической окклюзии зубы могут мигрировать. Пациенты отмечают повышенную температурную чувствительность, а иногда испытывают тупую боль. Диагноз может быть установлен при проведении следующего теста: поместите указательный палец на подвижный зуб и попросите пациента подвигать челюстью. Зуб будет перемещаться внутри и вне границ зубного ряда при движениях челюсти (фремитус).
Лечение первичной окклюзионной травмы пародонта заключается в устранении этиологических факторов с помощью избирательного пришлифовывания или удаления причинной реставрации или протеза. При наличии выраженных изменений можно шинировать зубы до устранения острой симптоматики. С этой целью эффективно применение ночных капп. После устранения травматической окклюзии возможно полное восстановление травмированных тканей. В большинстве случаев гиперчувствительность корня исчезает после коррекции прикуса. Для немедленного устранения гиперчуствительности можно использовать десенсибилизирующие растворы, что способствует осуществлению хорошей самостоятельной гигиены полости рта.
СИНДРОМ БОЛЕЗНЕННОСТИ И ДИСФУНКЦИИ ВИСОЧНО-НИЖНЕЧЕЛЮСТНОГО СУСТАВА
Повреждение височно-нижнечелюстного сустава (ВНЧС) и жевательной мускулатуры может произойти в результате действия внешних факторов, например, травма, или внутренних факторов, например, спазм мускулатуры. Настоящая глава не предназначена для описания симптомов, этиологических факторов и способов лечения дисфункции ВНЧС, однако, очень важно, чтобы все стоматологи имели представление об этом исключительно болезненном и деморализующем состоянии. В общем считается, что причина дисфункции (болезненности) заключается в комбинации психического напряжения и патологической окклюзии, хотя это и не всегда так. Все эти факторы вместе приводят к возникновению гиперактивности и боли жевательной мускулатуры и дисфункции нижней челюсти. Отсутствуют данные, свидетельствующие об органических изменения в суставе за исключением дегенеративного артрита. Осложнения соответствуют таковым в любом из суставов при наличии длительно существующего функционального расстройства.
Симптоматика
Клинически синдром представлен пятью симптомами, которые могут варьироваться у разных пациентов:
- Болезненность в области ВНЧС, уха, лица и шеи.
- Щелкающие звуки или треск при движении в ВНЧС.
- Ограничения или искажение движений нижней челюсти (спазм мускулатуры).
- Низкое или неправильное положение нижней челюсти.
- Затруднения при пережевывании пищи.
Для решения настоящей проблемы были предложены многие способы лечения, и в большинстве случаев можно достичь некоторого успеха. Данные исследований доказывают ведущую роль психологических факторов в развитии большинства видов патологии ВНЧС. Во многом, учитывая это, многие стоматологи используют методы лечения, которые не приводят к необратимым изменениям зубов, мускулатуры или суставных структур, и в тоже время достаточно эффективны.
Ниже предложены наиболее щадящие и эффективные способы лечения болевого дисфункционального синдрома ВНЧС.
- Поговорите с пациентом. Выявите проблему. В разговоре с пациентом всегда используйте положительный подход. Убедите пациента в том, что проблему можно устранить.
- Сделайте слепок для изготовления ночной каппы как можно раньше. Ночную каппу можно использовать как для диагностики, так и для проведения активной терапии.
- При наличии чрезмерного тризма назначьте пациенту транквилизаторы до облегчения состояния. Предпочтительно применение диазепама (таблетки по 5 мг), который является препаратом первого выбора для устранения данной проблемы. Обычно пациенту рекомендуют принимать по одной таблетке утром и на ночь.
- Рекомендуйте пациенту делать следующее.
- Ограничьте подвижность нижней челюсти.
- Принимайте мягкую пищу, избегайте хрупких продуктов, жуйте на обеих сторонах.
- Избегайте зевания. Этого можно добиться сцепив руки сзади шеи и потянув вперед в момент зевоты. Такое усилие активизирует внимание и предотвращает зевоту.
- Как можно чаще прикладывайте влажное теплое полотенце (4-6 раз в день).
- Избегайте стаскивания зубов, курения трубки, кусания ногтей и т.д.
- Старайтесь расслабиться с помощью прогулок, пробежек, игры в теннис, горячего душа, горячей ванной или сауны.
- Установите и адаптируйте ночную каппу как можно раньше.
- Рекомендуйте пациенту носить каппу в течение 24 часов в день и снимать ее только на время чистки зубов. После устранения острой симптоматики рекомендуйте пациенту продолжать использовать каппу во время сна или в тот период, когда пациент находится в стрессовой ситуации.
Пародонтологическая Азбука
Peter F. Fedi, Arthur R. Vernino, John L. Gray
источник
- Боль в деснах
- Боль в лимфоузлах на шее
- Выделение гноя из свища
- Гной в десневых карманах
- Головная боль
- Кровоточивость десен
- Нарушение сна
- Невозможность нормально пережевывать пищу
- Обнажение корня зуба
- Отечность десны
- Повышенная температура
- Повышенная чувствительность зуба
- Повышенное слюноотделение
- Покраснение слизистой рта
- Потеря аппетита
- Расшатывание зубов
- Рвота
- Свищ на десне
- Тошнота
- Увеличение лимфоузлов на шее
Пародонтальный абсцесс — воспалительный процесс в десне, на фоне которого формируется образование с размерами от небольшой горошины до грецкого ореха, а внутри очага гнойная жидкость. Мужчины и женщины страдают от патологии в равной степени.
Главными причинами возникновения абсцесса служат обострение воспалительно-деструктивного процесса в пародонте, наличие глубоких десневых карманов и твердых отложений, скапливающихся под десной.
Симптомы заболевания выделяют специфичные (патологическая подвижность зубных единиц) и общие (повышение температуры тела и ухудшение общего состояния).
Диагностика основывается на лабораторно-инструментальных обследованиях, которые в обязательном порядке дополняются манипуляциями, выполняемыми непосредственно стоматологом, в частности физикальным осмотром ротовой полости.
Лечить абсцесс десны принято только хирургическими методиками, которые направлены на предупреждение развития непоправимых осложнений и достижение стойкой ремиссии.
В международном классификаторе заболеваний десятого пересмотра абсцесс не обладает отдельным шифром, а относится к категории «Другие повреждения пародонта». Из этого следует, что код по МКБ-10 будет К05.2.
Как известно, в ротовой полости проживает большое количество условно-патогенных микроорганизмов, составляющих нормальную микрофлору рта. Однако под влиянием негативных факторов бактерии могут увеличивать свою численность, приникая в десневые карманы и приводя к воспалительному процессу в десне.
Таким образом, пародонтальный абсцесс может быть сформирован на фоне таких патологий:
- пародонтит;
- гингивит;
- пародонтоз;
- неправильно подобранные зубные протезы;
- механическое травмирование или ожог десны;
- некачественная работа стоматолога, установившего пломбу, которая постоянно соприкасается и травмирует десну;
- частое протекание инфекций;
- попадание постороннего предмета в десневой карман;
- нарушение обмена веществ;
- наличие у человека патологий эндокринной системы;
- любые иммунодефицитные состояния.
Среди местных причин развития абсцесса стоит выделить:
- сохранившаяся циркулярная связка зубной единицы;
- глубоко расположенные зубные отложения;
- неполный отток гнойной жидкости;
- течение хронического пародонтита, особенно средней или тяжелой степени.
Нередко абсцесс формируется после удаления зуба, особенно в тех ситуациях, когда возникли осложнения после процедуры или при неадекватной работе стоматолога.
Основную роль в возникновении болезни играют такие микроорганизмы:
- Prevotella intermedia;
- Porphyromonas gingivalis;
- Bacteroides forsythus;
- Treponema denticola.
Группу риска составляют лица преклонного возраста, однако это вовсе не означает, что абсцесс не может развиваться на десне у ребенка или у людей средней возрастной категории.
По характеру протекания десневой абсцесс бывает:
- острый — отличается ярким проявлением клинических признаков и резким нарастанием болевых ощущений;
- хронический или холодный — характеризуется стертой симптоматикой, на первый план выходят такие симптомы, как повышенная кровоточивость и болезненность десен.
Опираясь на локализацию воспалительно-гнойного процесса, абсцесс может быть расположен в таких зонах:
- апикальная область корней зубных единиц;
- в середине корня;
- район пришеечной части зуба.
Пародонтальный абсцесс может быть единичным и множественным.
Первыми клиническими признаками абсцесса выступают сильнейший болевой синдром и отечность пораженной части десны. По мере прогрессирования патологического процесса в острой форме будут возникать следующие внешние проявления:
- покраснение слизистой;
- гиперемия;
- глубокие пародонтальные карманы, наполненные грануляциями;
- патологическая подвижность зубных единиц 2 или 3 степени тяжести протекания;
- проблемы с пережевыванием пищи;
- оголение корней зубов;
- увеличение и болезненность регионарных лимфатических узлов;
- усиление болевых ощущений при надавливании на очаг;
- повышенная чувствительность зубов к горячим или холодным напиткам и блюдам.
Когда пародонтальный абсцесс увеличивается в размерах, клиническая картина будет дополняться такими признаками:
- сильнейшие головные боли;
- постоянная тошнота, изредка приводящая к рвотным позывам;
- возрастание температуры;
- нарушения сна;
- снижение аппетита.
Симптомы хронического пародонтального абсцесса представлены таким перечнем:
- кровоточивость десен;
- умеренно выраженные болевые ощущения;
- пародонтальные карманы полностью наполняет гнойный экссудат;
- повышенное слюнотечение;
- трудности с пережевыванием пищи.
Возможно формирование свища, через который вытекает гнойная жидкость. Тем не менее, это вовсе не означает, что человеку не нужна консультация работников стоматологических учреждений.
При возникновении одного или нескольких вышеуказанных признаков следует как можно быстрее обратиться за квалифицированной помощью к стоматологу. Однако если боль высокой интенсивности, можно немного унять ее самостоятельно.
Таким образом, доврачебная помощь объединяет:
- полоскание ротовой полости антисептическими растворами или отварами на основе ромашки, зверобоя или шалфея;
- прикладывание льда к проблемной области — использовать теплые компрессы категорически запрещено;
- осторожное очищение больного зуба и окружающего пространства от частичек пищи;
- прием слабодействующих анальгетиков — недопустимо самостоятельно использовать антибиотики и противовоспалительные вещества.
Поставить диагноз «пародонтальный абсцесс» может стоматолог-терапевт или пародонтолог. Помимо назначения лабораторных тестов и инструментальных обследований, клиницист должен в обязательном порядке самостоятельно выполнить несколько манипуляций.
Таким образом, первичная диагностика включает:
- изучение истории болезни — для поиска острого или хронического патологического процесса, который мог привести к формированию абсцесса на десне у ребенка или взрослого;
- сбор и анализ жизненного анамнеза;
- пальпация проблемного участка десны;
- оценка состояния зубов и их подвижности;
- детальный опрос — для установки первого появления и степени выраженности клинических признаков.
Лабораторные тесты при диагностировании представлены такими анализами:
- общеклинический анализ крови;
- биохимия крови;
- ПЦР-пробы;
- цитологическое изучение гнойной жидкости;
- исследование слюны методом хемилюминесценции.
Среди инструментальных процедур выделяют:
- дентальная рентгенография;
- ортопантомография;
- КТ.
Пародонтальный абсцесс в обязательном порядке следует дифференцировать от таких патологий:
- острое течение или обострение хронического периодонтита;
- нагноение челюстной кисты;
- периостит;
- остеомиелит.
В дополнение может потребоваться консультация стоматолога-хирурга.
Устранение абсцесса осуществляется только хирургическими методами. Перед началом специфического лечения необходима определенная подготовка:
- удаление зубных отложений;
- терапия кариеса и его осложнений;
- полоскание рта антисептиками;
- пероральный прием лекарств, среди которых антибиотики, противопротозойные и противовоспалительные вещества.
Чтобы гнойная жидкость смогла беспрепятственно выходить, осуществляют промывание проблемной области антисептическими растворами под давлением.
При неэффективности вышеописанных процедур проводят хирургическое вскрытие пародонтального абсцесса, что может быть выполнено полулунным или точечным путем.
Такая процедура включает несколько этапов:
- Кюретаж пародонтальных карманов.
- Иссечение грануляций.
- Сглаживание поверхности корня.
- Формирование слизисто-надкостничного лоскута с последующей репозицией.
- Наложение швов.
После операции показаны применение пародонтологической повязки на протяжении 10 суток, фотодинамическая терапия с применением лазера.
Для предупреждения осложнений пациентам рекомендуют:
- отказаться от вредных привычек;
- не переедать;
- принимать в пищу пюреобразные блюда;
- не принимать медикаменты — в случае крайней необходимости разрешены сильнодействующие обезболивающие;
- при любых признаках ухудшения обратиться к лечащему врачу.
Лечение в домашних условиях народными средствами категорически запрещено, поскольку это может привести к увеличению размеров абсцесса и развитию осложнений.
Во избежание появления пародонтального абсцесса необходимо придерживаться несложных общих правил профилактики:
- отказ от пагубных пристрастий;
- рациональное питание;
- избегание травм десны;
- своевременное выявление и лечение любых аномалий, которые могут привести к формированию гнойника;
- соблюдение рекомендаций клинициста после удаления зуба;
- адекватный подбор зубных протезов;
- регулярное посещение стоматолога.
В случаях своевременного обращения за квалифицированной помощью и осуществления комплексной терапии прогноз будет благоприятным: патологический процесс удается полностью купировать или достичь длительной ремиссии.
Однако абсцесс имеет серьезные последствия — необратимую деструкцию костной ткани и высокую вероятность рецидива или обострения.
источник