В клинической практике под термином «абсцесс легкого» понимают патологический процесс, характеризующийся формированием более или менее ограниченной полости в легочной ткани в результате ее некроза и последующего гнойного расплавления.
Выделяют острые или хронические абсцессы легкого, основываясь на продолжительности симптомов, начиная с догоспитального этапа и вплоть до момента оказания специализированной медицинской помощи. Под острым абсцессом понимают патологическую ситуацию длительностью до одного месяца, клинические случаи с более длительным развитием клинической картины рассматриваются как хронические.
Также абсцессы легких подразделяются на первичные и вторичные, исходя из наличия/отсутствия взаимосвязанных патологических процессов. Абсцессы у пациентов, склонных к аспирации содержимого ротоглотки, а также у ранее здоровых пациентов обычно рассматриваются как первичные; вторичные абсцессы легкого обычно связывают с предшествующим возникновением бронхогенной карциномы легкого или развитием системного заболевания с выраженной дисфункцией иммунной системы, либо c ВИЧ-инфицированием, а также они возможны у пациентов, перенесших операцию по пересадке/трансплантации органов.
В основе абсцесса легкого/абсцедирующей пневмонии чаще всего лежит аспирация из верхних отделов дыхательных путей, на долю которой приходится до 70% и более всех случаев заболевания, а среди выявляемых патогенов преобладают разновидности анаэробов, которые колонизируют в десневых карманах ротовой полости. Напротив, распространение инфекции из поддиафрагмального пространства— менее частая причина, обусловливающая развитие абсцесса легкого; еще реже встречается гематогенное распространение инфекционного процесса.
Первым шагом в развитии абсцесса легкого является поступление инфицированного содержимого ротоглотки в нижние отделы дыхательных путей, что обычно происходит при нахождении пациента в лежачем положении. Аспирация содержимого ротоглотки чаще всего наблюдается у пациентов с нарушением сознания, страдающих алкоголизмом и наркоманией, а также в случае развития дисфагии. Сначала возникает пневмонит, в последующем (обычно 7–14 дней) поступивший инфицированный материал приводит к развитию некроза легочной ткани. Некроз в дальнейшем эволюционирует в абсцесс легкого и/или эмпиему; на более позднем этапе возможно открытие бронхоплеврального свища, а также прорыв абсцесса в плевральную полость.
Этиология абсцесса легкого известна: в 50% случаев выявляются анаэробы— Peptostreptococcus, Prevotella, Bacteroides sp. и Fusobacterium sp. В другой половине случаев абсцесс легкого вызывают ассоциации анаэробных и аэробных микроорганизмов— в первую очередь представители семейства Enterobacteriaceae и, прежде всего, Klebsiella pneumoniae и K.oxytoca, реже Staphylococcus aureus, Streptococcus spp. и Haemophilus influenzae. Аэробы сравнительно редко способны вызывать мономикробный абсцесс легкого, однако стоит отметить, что K.рneumoniae и S.aureus обладают наиболее высокой гистолитической активностью.
В абсолютном большинстве случаев у истоков развития абсцесса легких лежит развитие очагового паренхиматозного воспаления, т.е. пневмонии, что сопровождается такими неспецифическими признаками инфекции нижних дыхательных путей, как лихорадка, кашель, плевральные боли и собственно очаговая инфильтрация, которая подтверждается данными клинического обследования и рентгенографией органов грудной клетки. Появление вышеобозначенных симптомов заставляет пациента обратиться за медицинской помощью, а проведение правильного диагностического алгоритма позволяет врачу диагностировать инфильтрацию легочной ткани.
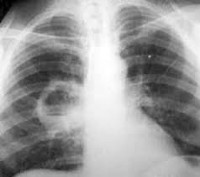
Вслед за некротизирующей пневмонией формируется собственно абсцесс легкого, что сопровождается такими симптомами, как лихорадка, анорексия, похудание, возможная анемизация, плевральные боли, экспекторация «гнилостной» мокроты. Завершает диагностику формирующегося или сформировавшегося абсцесса легкого визуализация толстостенных полостных образований диаметром более 1,0 см с характерным уровнем жидкости и газа. У ряда больных, особенно в случае прилежания полости абсцесса к плевре, нередко происходит спонтанное дренирование полости абсцесса с закономерным формированием эмпиемы плевры.
Симптомы абсцесса легкого
Абсценирование пневмоний происходит обычно по одному из трех вариантов. При первом варианте через 12-20 дней после начала пневмонии, после стихания острых явлений и кажущегося выздоровления наступает значительное ухудшение: повышается температура, вновь появляется боль в боку, с кашлем начинает выделяться обильная гнойная мокрота.
Второй вариант: пневмония принимает затянувшийся характер и, спустя 20-30 дней от начала болезни, на фоне подъема температуры увеличивается количество гнойной мокроты, а рентгенологически в зоне воспалительного фокуса появляется полость. При третьем варианте на фоне 1-2 недельного недомогания, субфебрильной температуры, боли в груди отмечается подъем температуры до высоких цифр, а через 2-3 дня больной начинает откашливать мокроту. В таких случаях иногда говорят о первичном абсцессе легкого.
Различают острый гнойный, гангренозный и хронический абсцесс легкого. Заболевание встречается чаще у мужчин 30-50 лет, т. е. у лиц, которые чаще курят, употребляют алкогольные напитки, подвергаются переохлаждению.
Острый гнойный абсцесс легкого в 75-80 % случаев бывает одиночным и локализуется в сегментах правого легкого. Большие абсцессы захватывают несколько сегментов одной доли или разных долей легкого.
В течении абсцесса легкого различают две фазы. Первая фаза характеризуется острым гнойным воспалением и деструкцией легочной ткани без прорыва гнойно-некротических масс в просвет бронхиального дерева. Больные жалуются на боль в груди, кашель, общую слабость, пот, озноб, отсутствие аппетита, жажду. Температура достигает высоких цифр. СОЭ увеличивается, уровень гемоглобина в крови снижается, типичен лейкоцитоз со сдвигом лейкоцитарной формулы влево. Рентгенологически выявляются грубые инфильтративные изменения.
Вторая фаза течения острого абсцесса легкого начинается после прорыва его содержимого в просвет бронха (на 2-3-й неделе от начала заболевания). Температура и другие симптомы интоксикации уменьшаются, снижается лейкоцитоз, замедляется СОЭ. Начинает отходить мокрота. Рентгенологически в легком на месте массивной инфильтрации начинает определяться полость с горизонтальным уровнем жидкости. При раннем прорыве и хорошем опорожнении (при абсцессах верхних долей и интенсивном лечении) гнойная полость может быстро уменьшиться и затем зажить рубцом. Иногда на месте абсцесса остается ложная киста (тонкостенная полость без признаков воспаления). При плохом или недостаточном опорожнении, которое чаще бывает при локализации абсцесса в средней доле и нижних долях, гнойно-некротическое воспаление стенки полости и окружающей легочной ткани не имеет тенденции к стойкому затиханию. Возникают повторяющиеся обострения, а через 2-3 месяца от начала заболевания такой абсцесс теряет наклонность к заживлению, и переходит в хронический.
Острый гангренозный абсцесс легкого возникает в результате начавшейся гангрены, которая поражает лишь его часть. Исходное поражение локализуется в верхней доле легкого, но процесс быстро распространяется.
Заболевание протекает очень тяжело. Больные жалуются на боль в груди, мучительный кашель. Температура тела достигает 40 С. Кожные покровы сухие, сероватого цвета. Губы и ногтевые фаланги синюшные. На рентгенограммах определяются большие зоны затемнения легочной ткани. Печень увеличена и слегка болезненна. В анализе мочи отмечается появление белка. СОЭ достигает 60-70 мм/ч. В крови наблюдается очень высокий лейкоцитоз со сдвигом формулы влево. Через 10-15 дней начинается расплавление и отторжение некротических масс. Количество мокроты может достигать 1-1,5 л в сутки. Консистенция ее густая, цвет бурый, запах гнилостный. У 70-75 % больных наблюдается кровохарканье, легочные кровотечения.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
— это гнойный или гнилостный распад некротических участков лёгочной ткани, чаще в пределах сегмента, с наличием одной или нескольких полостей деструкции, как правило, отграниченных от непоражённых участков лёгкого пиогенной капсулой.
Гангрена лёгкого— это гнойно-гнилостный некроз значительного участка лёгочной ткани, чаще доли, двух долей или всего лёгкого, без чётких признаков отграничения процесса, имеющего тенденцию к дальнейшему распространению и проявляющийся крайне тяжёлым общим состоянием больного.
1. Острые гнойные абсцессы лёгких:
а) по течению: острые и хронические; (в стадии ремиссии, в стадии обострения);
б) по локализации: центральные и периферические; одиночные и множественные (с указанием сегмента и доли);
в) по наличию осложнений: без осложнений, осложнённые эмпиемой плевры, пиопневмотораксом, легочным кровотечением, метастатическими абсцессами в другие органы, бронхиальными свищами, сепсисом, аспирацией гноя в здоровое лёгкое.
2. Острые гангренозные абсцессы лёгкого (ограниченная гангрена) – распределение по течению, локализации и осложнениям как при остром гнойном абсцессе.
3. Распространённая гангрена лёгкого.
1. Бронхогенные абсцессы и гангрена лёгких.
2) Некроз и распад некротической лёгочной ткани;
3) Секвестрация некротических участков и образование пиогенной капсулы;
4) Гнойное расплавление некротических участков с образованием абсцесса или при отсутствии отграничения – гангрены.
Для возникновения острого абсцесса или гангрены лёгкого необходимо сочетание нескольких патологических факторов:
а) острого инфекционного воспалительного процесса в лёгких;
б) нарушения бронхиальной проходимости;
в) нарушения кровообращения в легочной ткани.
Однако, при наличии всех этих изменений главную роль в развитии деструкции и некроза легочной ткани играет реактивность организма. Снижение иммунитета значительно повышает риск развития нагноительного процесса в лёгких.
Бактериальная флора в очаге поражения неспецифична и в большинстве случаев полиморфна. Чаще здесь обнаруживают гемолитический стафилококк и стрептококк, кишечную палочку, анаэробы. Существенное значение в возникновении абсцесса и гангрены лёгкого в настоящее время придаётся вирусам и микоплазмам. В целом, бактериальная флора таким образом является микробно-вирусной и чаще представлена разнообразными ассоциациями микроорганизмов.
Образование полости происходит вследствие протеолиза некротизированного участка лёгкого. При разрушении стенки бронха содержимое абсцесса попадает в бронхиальное дерево и эвакуируется из лёгких. При прорыве гнойника в плевральную полость развивается пиопневмоторакс и эмпиема плевры.
В одних случаях, при одиночных абсцессах небольших размеров полость быстро очищается и на месте абсцесса формируется рубец. В других, при плохом дренировании полость очищается медленно, происходит образование выраженной фиброзной капсулы и формирование хронической гнойной полости, трудно поддающейся консервативной терапии.
У больных с гангреной лёгкого гнойно-некротический процесс не имеет чёткого отграничения от здоровой ткани.
Острый абсцесс и гангрена лёгких в 50-80% случаев является осложнениями пневмонии. Такие абсцессы называются постпневмоническими. У 18-20% больных причиной абсцесса является аспирация секрета верхних дыхательных путей, желудочного содержимого, различных инородных тел. Эти абсцессы являются аспирационными. Несколько реже воспалительный процесс лёгких может развиваться вследствие гематогенного или лимфогенного заноса инфекции, обтурации опухолью бронха или травмы.
В развитии острых абсцессов различают 2 фазы:
1) Фаза острого воспаления и гнойно-некротической деструкции с формированием гнойника до его прорыва в бронхиальное дерево;
2) Фаза открытого лёгочного гнойника после прорыва его в бронх.
Проявления заболевания в 1-й фазе характеризуются сухим кашлем, иногда с небольшим отделяемым слизистой мокроты, болью в груди, общей слабостью, недомоганием, снижением аппетита, жаждой. Температура поднимается до высоких цифр, часто носит интермиттирующий характер. Помимо лихорадки и озноба, с ранних сроков заболевания отмечается одышка и тахикардия.
Данные перкуссии и аускультации при острых абсцессах лёгких зависят от локализации и распространённости процесса. Обычно выявляется ограничение дыхательной экскурсии грудной клетки на стороне поражения, особенно при значительном объёме гнойника, или его субплевральной локализации. При наличии выпота в плевральной полости дыхание резко ослаблено или вообще может отсутствовать. Над зоной абсцесса отмечается укорочение перкуторного звука, дыхание приобретает жёсткий оттенок, часто прослушиваются крепитирующие хрипы, иногда шум трения плевры. Нередко над другими отделами лёгких выслушиваются разнокалиберных сухие и влажные хрипы. Характерна выраженная болезненность при надавливании и постукивании по грудной клетке в проекции формирующегося гнойника (симптом Крюкова).
При рентгенологическом исследовании в этой фазе заболевания в зоне поражённых сегментов имеется воспалительная инфильтрация без чётких границ с распространением на соседние отделы лёгких.
В крови выражены лейкоцитоз со сдвигом лейкоцитарной формулы влево и токсическая зернистость нейтрофилов. Нередко наблюдается анемия и лимфопения, гипопротеинемия с диспротеинемией и со снижением альбуминовых фракций белка до критического уровня.
В целом, клиническая и рентгенологическая симптоматика первой фазы острого абсцесса лёгкого типична для крупозной или очаговой пневмонии.
При прорыве гнойника в бронхиальное дерево, что обычно происходит на второй-третьей неделе от начала заболевания, начинается вторая фаза с признаками острого лёгочного нагноения. Содержимое гнойника попадает в просвет бронха с обильным отделением мокроты. Больные отмечают, что мокрота отходит “полным ртом”. Она носит гнойный характер, часто с примесью крови и зловонным запахом. Выделение мокроты наблюдается в утренние часы, после накопления её в лёгких за ночь и сопровождается приступами мучительного и болезненного кашля. При отстаивании такая мокрота делится на три слоя. Нижний состоит из крошковидного осадка, представленного мелкими фрагментами некротизированной лёгочной ткани и пробок Дитриха. Средний слой — мутный и жидкий и верхний — пенисто-гнойный. Реже мокрота может не иметь запаха, она более густой консистенции, обычно белесовато-серого цвета.
На фоне обильного отделения мокроты снижается температура, улучшается общее состояние больного, постепенно уменьшаются и другие проявления интоксикации. Аускультативно над абсцессом выслушиваются крупнопузырчатые хрипы, дыхание с амфорическим оттенком. При рентгенологическом исследовании на месте воспалительной инфильтрации уже обнаруживается полость с горизонтальным уровнем жидкости.
Дальнейшее течение заболевания зависит от сроков восстановления проходимости бронхов и возможности добиться полного освобождения гнойников от содержимого.
Основным методом лечения острых воспалительных заболеваний лёгких является консервативная терапия: АБ терапия.
Методы хирургического лечения гнойников лёгкого делятся на две группы: дренирующие операции и резекции лёгкого(лобэктомия или пневмонэктомия.). Помимо установления дренажной трубки с помощью торакоцентеза дренирование гнойника осуществляется также путём торакотомии и пневмотомии. Дренирующие операции менее продолжительны и намного менее травматичны, чем резекции, однако их эффект выражен далеко не всегда.
источник
Абсцесс легких. Определение. Этиология. Предрасполагающие факторы к развитию, клиника, диагностика, принципы лечения, сестринский уход
Абсцесс лёгкого
-гнойное расплавление легочной ткани с образованием отграниченной полости, заполненной гноем.
Этиология:любая микрофлора, чаще стафило-стрепто-пневмококки , кишечная палочка, протеи. Являются осложнением другого заболевания: пневмонии, травмы грудной клетки, обтурации бронха опухолью, инородным телом, аспирации рвотных масс, гнойный метастаз из абсцесса печени и т.д.
Предрасполагающие факторы:курение, дефекты при подаче наркоза, алкоколизм, тяжелые срматические заболевания.
Клиника:1 период- формирование абсцесса
10-12 дней; острое начало, тяжёлое состояние, гектическая лихорадка, озноб, проливной пот, симптомы интоксикации, сильные боли в грудной клетке при дыхании, сухой кашель, жажда, снижение аппетита, слабость, недомогание. Притупление перкуторного звука, ослабление дыхания, влажные хрипы
2 период – после прорыва абсцесса в бронх; внезапным отхождением отхождение гнойной мокроты с гнилостным запахом и примесью крови «полным ртом», количество мокроты может доходить до 500 мл, состояние улучшается, снижается t тела, уменьшается интоксикация. Тимпанический звук, амфорическое дыхание.
Диагностика:ОАК (лейкоцитоз, ускорение СОЭ, анемия, сдвиг формулы влево).
Рентгенография гр.кл, КТ легких. БАК., общий анализ мокроты,
Лечение:1.госпитализация, постельный режим на период лихорадки, диета Б.
2. Массивная АБ- терапия – в/в (цефалексин, абоктал, офлоксацин)
3. Массивная дезинтоксикационная терапия – в/в глюкоза с вит. А, В, С, раствор Рингера, физ р-р
4. Для повышения иммунитета – женьшень, лимонник, прополис
5. Симптоматическое лечение: жаропонижающие, болеутоляющие.
6. Дренирование полости и ее санация с помощью лечебных бронхоскопий, постуральный дренаж.
6. Хирургическое (при наличии осложнений)
Сестринский уход:Точное и тщательное выполнение назначений врача, контроль АД, ЧСС, пульса, проведение оксигенотерапии. Обучение пациента выполнению дренаж положения для лучшего отхождения мокроты, пользованием индивидуальной плеватательницей, соблюдение санитарно-противоэпидемического режима, уход при лихорадке.
Атеросклероз. Определение. Этиология. Предрасполагающие факторы к развитию, клиника, диагностика, принципы лечения, сестринский уход.
Атеросклероз-хроническое заболевание артерий крупного и среднего калибра, характеризуется отложением на внутренней оболочке сосудов атерогенных липопротеидов с последующим разрастанием соединительной ткани, образованием бляшек и нарушением нарушением кровообращения.
Факторы риска: дислипидемия, курение, ожирение, метаболический синдром, гиподинамия, злоупотребление алкоголем, СД, наследственность, пол, возраст, стресс, особенности личности, гиперкоагулянтная активность крови, стрессы
Клиника:
Внешние признаки: несоответствие внешнего вида и возраста, раннее поседение волос на голове и грудной кл. у муж., множественные ксантомы; симптом Габриели-обильный рост волос на ушных раковинах, симптом «червячка»-движение склерозированной лучевой артерии под кожей во время ее пункции.
По локализации:
1.Атеросклероз коронарных артерий: стенокардия, ИМ, внезапная коронарная смерть, нарушение сердечного ритма.
2. Аорты: грудной отдел: постоянная, давящая загрудинная боль,иррадиирует в межлопаточное пространство, обе руки, в спину, длится часами, сутками; повышение САД при нормальном ДАД; брюшной отдел: сильные боли в спине, животе, метеоризм, запорыможет пальпироваться пульсирующее образование, грозное осложнение — аневризма аорты.
3. Сосудов ГМ: быстрая утомляемость, рассеянность внимания, снижается память на текущие события, но сохраняется память профессиональная и на отдаленные события, шум, звон в ушах, голове, головокружение, с течением времени-снижается интеллект, тремор, скованность движений, ишемический инсульт.
4. Сосудов нижних конечностей: облитерирующий эндартериит. Зябкость, похолодание нижних кон-тей, утомляемость мышц голени, симптом «перемежающей хромоты»- боль в икроножный мышцах во время ходьбы, в покое проходит, пульс на артериях стопы ослаблен либо отсутствует, кожа на стопах и голенях холодная, сухая, шелушащаяся, с трофическими нарушениями (язвы, гангрена).
5. Мезентериальных сосудов: сильная жгучая боль в животе (эпигастрия, область пупка, тошнота, рвота спустя 30-40 минут после еды от 1 до 3 часов, метеоризм, понос, в кале примесь крови, если нет помощи- некроз кишечника.
6. Почечных артерий: развитие АГ, цилиндры в моче, белок, эритроциты.
Лечение: рациональное низкокалорийное питание, ограничение соли, нормализация АД, массы тела, физическая активность.Медикамент.: л/с тормозящие всасывание холестерина в кишечнике (гуарем, холестерамин), статины (ловастатин, аторвастатин), симптоматическое лечение.
Сестринский уход: своевременно и правильно выполнять назначение врача, контроль за общим состоянием, пульсом, ЧД, АД, массой тела; обеспечивать подготовку к исследованиям; беседы о значении диеты и здорового образа жизни.
источник
Острый абсцесс легкого. Классификация. Клиника. Диагностика. Дифференциальный диагноз. Консервативные методы лечения. Показания к операции в остром периоде. Виды операций. Осложнения
Острый абсцесс легкого — гнойнонекротическое поражение легкого, при котором происходит бактериальный и/или аутолитический протеолиз некротических масс и формирование полости, отграниченной от жизнеспособной легочной ткани.
Выделяют следующие клиникоморфологические формы абсцесса легкого: * простой (гнойный); * гангренозный (с секвестрами). * грамотрицательные палочки: — представители семейства Enterobacteriaceae; — Pseudomonas aeruginosa; * неклостридиальные анаэробные микроорганизмы; * Haemophilus influenzae; * Mycoplasma pneumoniae; * грибы.
По распространенности процесса различают: * односторонние поражения: * абсцесс легкого: — одиночный абсцесс легкого; — множественные абсцессы легкого; * гангрена легкого: — долевая; — субтотальная; — тотальная; * двусторонние поражения: — множественные абсцессы легкого; — гангрены легких; — абсцесс одного легкого, гангрена другого; — абсцессы и гангрена одного легкого, пневмония с противоположной стороны.
Наиболее характерным симптомом абсцесса легкого и гангрены легкого является кашель с отхождением мокроты. Кашель может беспокоить преимущественно по утрам (по мере накопления мокроты) или быть сухим, приступообразным, мучительным. Мокрота может быть: * гнойной, чаще — с запахом, реже — без запаха; белого, грязнозеленого или сероватобелого цвета; двух или трехслойной; * гнилостной, с резким труднопереносимым запахом; грязносерого или шоколадного цвета; трехслойной (характерно для гангрены легкого); * с примесью крови. Нередко возникает боль на стороне поражения, связанная с дыханием, кашлем. Часто у пациентов отмечается одышка. Вначале она обусловлена затруднением дыхания, затем артериовенозным шунтированием крови, уменьшением объема вентилируемой легочной ткани. Характерны выраженные симптомы интоксикации: * повышение температуры тела, нередко гектического характера, сопровождающееся ознобами; * энцефалопатия; * нарушение функций паренхиматозных органов; * повышенная утомляемость; * снижение аппетита до анорексии; * снижение массы тела. Наряду с вышеназванными симптомами клиническая картина может включать проявления, характерные для развития осложнений абсцесса легкого и гангрены легкого: * со стороны плевральной полости: — серозный плеврит; — эмпиема плевры; — пневмоторакс; — пиопневмоторакс; * со стороны грудной стенки: — прободающая эмпиема; — флегмона грудной стенки; — наружные торакальные свищи; — перикардит: — серозный; — гнойный; * кровотечение, кровохарканье; * ДВСсиндром; * респираторный дистресссиндром взрослых; * сепсис; * полиорганная недостаточность.
В зависимости от выраженности клинических проявлений выделяют следующие степени тяжести течения абсцесса легкого: * легкое (симптомы поражения нижних дыхательных путей без признаков дыхательной недостаточности); * средней тяжести: — симптомы поражения нижних дыхательных путей + дыхательной недостаточности; — симптомы поражения нижних дыхательных путей + дыхательной недостаточности + выраженная интоксикация; — выраженный протеолиз легочной ткани с быстрым образованием полостей на фоне невыраженных симптомов поражения нижних дыхательных путей; * тяжелое: — симптомы поражения нижних дыхательных путей + дыхательной недостаточности + сепсис; * крайне тяжелое: — септический шок, сохраняющийся несмотря на адекватную инфузионную терапию; — полиорганная недостаточность.
Чрезвычайно важно выявление вредных привычек и факторов риска, предрасполагающих к развитию абсцесса легкого и гангрены легкого и более тяжелому их течению. При осмотре обращает на себя внимание серый оттенок кожных покровов.
Наиболее типичными признаками являются:
* отставание пораженной стороны грудной клетки при дыхании;
* участок притупления перкуторного звука, над которым дыхание вначале резко ослаблено, а при прорыве абсцесса становится жестким, с множеством разнокалиберных хрипов. При расположении полости близко к поверхности легкого может определяться тимпанит, амфорическое дыхание. Характерные изменения в анализе крови:
* нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево (при тяжелой интоксикации количество лейкоцитов может быть нормальным);
* гипоксемия, гиперкапния, снижение насыщения кислородом артериальной крови.
Анемия и гипопротеинемия характеризуют тяжесть гнойного процесса.
Посев венозной крови выполняется дважды пациентам со среднетяжелым и тяжелым течением абсцесса легкого и гангрены легкого до начала антибактериальной терапии (кровь берется из разных мест с интервалом в 10 мин и более).
При тяжелом течении абсцесса легкого и гангрены легкого в анализах мочи могут выявляться следующие изменения:
При микроскопическом исследовании мокроты выявляются нейтрофильные лейкоциты, бактерии, некротизированные элементы легочной ткани. Бактериоскопия позволяет максимально быстро определить наличие грамположительных кокков, грамотрицательных палочек, грибов, что помогает в выборе противомикробного лекарственного средства. Последующее бактериологическое исследование мокроты/бронхоальвеолярной лаважной жидкости позволяет в ряде случаев выявить возбудителя, определить его чувствительность к противомикробным лекарственным средствам и при необходимости внести изменения в проводимую терапию.
Лучевые методы исследования являются основными методами диагностики абсцесса легкого и гангрены легкого.
Рентгенография легких в 2 проекциях позволяет выявить очаг гнойной деструкции и определить его распространенность. В начальной стадии определяется массивное затемнение легочной ткани.
абсцесс легкого после прорыва выглядит как округлое полостное образование с толстой стенкой и горизонтальным уровнем жидкости, окруженное зоной перифокальной инфильтрации, более выраженной в нижних отделах. В ранних стадиях полость может принимать овальную форму во время дыхания (максимальный диаметр — вертикальный на вдохе, горизонтальный на выдохе).
При гангрене легкого воспалительная инфильтрация и затемнение легочной ткани не имеют четких границ и захватывают больше одной доли, нередко все легкое. Иногда появляются разнокалиберные просветления на месте очагов распада, в наиболее крупных из них могут быть хорошо видны участки омертвевшей ткани — легочные секвестры. Характерно быстрое присоединение рентгенологических признаков плеврального выпота, а затем и пиопневмоторакса. Дополнительную информацию о количестве и локализации абсцессов, наличии секвестров, а также о появлении сопутствующего плеврального выпота, плохо заметного на обычных рентгенограммах, можно получить при компьютерной томографии легких.
Бронхоскопия. Позволяет определить дренирующий бронх, выраженность «дренажного» бронхита, наличие инородного тела в бронхе, а также исключить заболевание бронхов, которые могли привести к нагноительному процессу.
В острой фазе исследование функции внешнего дыхания нередко затруднительно. При стихании острых явлений исследование функции внешнего дыхания помогает осуществить динамический контроль эффективности лечения.
Дифференциальная диагностика острого абсцесса легкого должна проводиться со следующими заболеваниями:
* эхинококковые кисты легких.
Прежде всего абсцесс легкого приходиться дифференцировать с полостной формой рака легкого и центральным раком легкого с абсцедированием в ателектазе.
Цели лечения: * предотвратить неблагоприятный исход заболевания; * остановить деструкцию легкого, сохранить орган полностью или частично; * максимально возможно восстановить функцию дыхания. Пациентам с острыми гнойнодеструктивными заболеваниями легких проводится комплексная терапия, основными элементами которой являются: * оптимальное дренирование полостей распада; * антибактериальная терапия; * лечение полиорганной недостаточности; * коррекция волемических, реологических, электролитных нарушений и нарушений кислотнощелочного равновесия; * дезинтоксикационная терапия (включая плазмаферез); * специфическая иммунотерапия (антистафилококковый гаммаглобулин, антистафилококковая плазма); * общеукрепляющее лечение.
Санационная бронхоскопия, как правило, позволяет восстановить проходимость дренирующих абсцесс бронхов, выполнить его катетеризацию, промыть и ввести в полость антисептики, протеолитические ферменты, антибиотики. При необходимости лечебные бронхоскопии проводят многократно, что позволяет в большинстве случаев добиться положительного эффекта.
Для улучшения отхождения мокроты используют муколитики, лечебную физкультуру, дыхательную гимнастику, физиотерапевтическое лечение.
Амброксол внутрь по 30 мг 3 р/сут в течение 2 сут, далее по 30 мг
2 р/сут (длительность определяется индивидуально) или
Ацетилцистеин внутрь по 200 мг 3—4 р/сут (длительность определяется индивидуально) или
Бромгексин внутрь по 8—16 мг
3 р/сут (длительность определяется индивидуально) или
Карбоцистеин внутрь по 750 мг 3 р/сут (длительность определяется индивидуально)
Пункцию абсцесса производят при полной непроходимости дренирующего бронха и в случае неэффективности бронхоскопической санации. Существуют методики как трансторакальной, так и транстрахеальной пункции. Дренирование применяют в тех случаях, когда иными методами невозможно добиться полного опорожнения абсцесса. При больших абсцессах легких используется трансторакальное дренирование с последующей санацией гнойной полости антисептическими растворами и постоянной активной аспирацией содержимого.
При выборе противомикробных лекарственных средств у пациентов с острыми деструктивными заболеваниями необходимо помнить о том, что: * большинство из них до этого длительно получали массивную антибактериальную терапию; * высока вероятность микробных ассоциаций. До выделения возбудителя и определения его чувствительности проводят эмпирическую антибактериальную терапию с учетом предполагаемого возбудителя. В дальнейшем подбор антибиотиков зависит от чувствительности к ним идентифицированных возбудителей. Общая длительность антибактериальной терапии составляет 4—6 недель.
Показания к хирургическому лечению: * осложнения: — кровотечение; — напряженный пиопневмоторакс; — флегмона грудной стенки; — угроза асфиксии при большом количестве мокроты; * отсутствие эффекта от лечения в течение 6—8 недель; * переход процесса в хронический. Наиболее часто при абсцессе легкого выполняют лобэктомию. Операцией выбора при гангренозном абсцессе является пневмотомия с последующими этапными некрсеквестрэктомиями и санацией полости распада.
источник
Абсцесс легкого — это ограниченный очаг воспаления легочной ткани с ее распадом и образованием полости, заполненной гноем. Распавшаяся легочная ткань представляет собой гнойные массы, которые отграничены от окружающих участков легкого капсулой. Через некоторое время капсула абсцесса прорывается, гнойные массы выходят в бронхи и откашливаются. Полость абсцесса спадается (сжимается) с образованием на этом месте рубца или участка уплотнения легочной ткани.
Клиника. Симптомы абсцесса легкого до прорыва абсцесса: высокая температура тела (38-40° С); ознобы; повышенная потливость; сухой кашель; одышка; боль, чувство распирания в грудной клетке на стороне поражения; снижение аппетита; головные боли; общая слабость.
После прорыва абсцесса: кашель с выделением большого количества мокроты (от 200 до 1000 мл); мокрота имеет темный цвет и резкий неприятный запах; снижение температуры тела; улучшение общего состояния пациента.
Объективное исследование. До прорыва абсцесса можно обнаружить лёгкий цианоз лица и конечностей. При обширном поражении и вовлечении в процесс плевры визуально определяется отставание поражённой половины грудной клетки в акте дыхания, вынужденное положение на больном боку. При хроническом абсцессе пальцы принимают форму «барабанных палочек», формируются признаки правожелудочковой недостаточности. Характерны тахипноэ и тахикардия. Продолжительность первого периода занимает от 4 до 12 дней. Переход ко второму периоду — началу опорожнения полостей деструкции — сопровождается в типичных случаях улучшением состояния больного. Пальпация позволяет обнаружить болезненность по межреберьям на больной стороне, что свидетельствует о вовлечении плевры и межрёберного сосудисто-нервного пучка. При субплевральном расположении абсцесса голосовое дрожание усилено. При опорожнении большого абсцесса оно может стать ослабленным.
Перкуссия. В начальную фазу на стороне поражения перкуторный звук может быть несколько укорочен. При глубоком расположении абсцесса перкуторный звук не меняется. На первом этапе течения деструктивных пневмонитов физикальная картина сходна с таковой при сливной пневмонии. На втором этапе интенсивность и площадь укорочения перкуторного звука уменьшаются. Поверхностно расположенные большие опорожнившиеся абсцессы сопровождаются тимпаническим перкуторным звуком.
Аускультация в первый период течения абсцесса выявляет жёсткое дыхание, иногда — бронхиальное и ослабленное дыхание, на фоне которого возможны сухие или влажные хрипы. В некоторых случаях хрипов может и не быть. При преобладании картины пневмонии выслушивается крепитация. После вскрытия абсцесса можно услышать влажные хрипы различного калибра, бронхиальное и довольно редко — амфорическое дыхание.
Синдромы: лихорадочный, интоксикационный, болевой, дыхательной недостаточности, астенический, бронхита.
Общий анализ крови – обнаруживает признаки воспаления (увеличение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, ускорение СОЭ (скорость оседания эритроцитов)).
Биохимический анализ крови – обнаруживает признаки воспаления (снижение уровня общего белка и альбуминов, увеличение гамма-глобулинов, фибриногена, С-реактивного белка).
Анализ мокроты на предмет выявления возбудителей и их чувствительности к антибиотикам.
Рентгенография органов грудной клетки – позволяет обнаружить абсцесс.
Компьютерная томография (КТ) – позволяет более детально определить характер изменений в легких при недостаточно ясных данных рентгенографии.
Фибробронхоскопия – метод, позволяющий осмотреть дыхательные пути и имеющиеся в них патологические образования изнутри.
Дифференциальная диагностика. Лобарная пневмония и ателектаз доли, нагноившаяся врожденная киста легкого, ограниченный пиопневмоторакс и диафрагмальная грыжа.
Осложнения: переход в хроническую форму, дыхательная недостаточность, пиопневмоторакс – прорыв абсцесса в плевральную полость (полость, образованная внешней оболочкой легких) со скоплением в ней гноя и воздуха, эмпиема плевры – гнойное воспаление плевры (внешняя оболочка легких), легочное кровотечение, аспространение гнойного процесса на здоровое легкое, образование вторичных бронхоэктазов – деформации бронхов с развитием в них хронического гнойного воспаления, септикопиемия – проникновение микроорганизмов в кровь с развитием гнойных очагов в различных органах (например, в печени, головном мозге).
Гигиена дыхательных путей – направлена на удаление гнойной мокроты: постуральный дренаж — использование определенного положения тела для лучшего отхождения мокроты (как правило, мокрота лучше отходит в положении на противоположном расположению абсцесса боку); вибрационный массаж грудной клетки; дыхательная гимнастика; санационная бронхоскопия – удаление мокроты с помощью специального аппарата, вводимого в бронхиальное дерево, с введением в полость абсцесса муколитиков (средств, разжижающих вязкую мокроту), антибиотиков и антисептиков.
Медикаментозная терапия: антибиотики – основные препараты для лечения абсцесса. Вводятся внутривенно для обеспечения лучшего попадания внутрь абсцесса; антисептики; муколитики — средства, разжижающие вязкую мокроту; отхаркивающие средства – улучшают отхождение мокроты; дезинтоксикационные средства – направлены на устранение интоксикации организма и нормализацию работы всех органов и систем; иммуномодуляторы (средства, стимулирующие иммунную систему организма) – в период ремиссии; кислородотерапия – ингаляции кислорода с помощью специального аппарата.
Хирургическое лечение: пункция — прокол абсцесса специальной иглой, удаление гноя, промывание полости абсцесса антисептиками с последующим введением в полость антибиотиков. Применяется при малых размерах (менее 5 см в диаметре) абсцесса, его расположении в краевых участках легкого и плохом отхождении гнойных масс через бронх; торакоцентез и дренирование полости абсцесса – процедура, представляющая собой введение в полость абсцесса через разрез грудной стенки специальной трубки, которая подсоединяется к аппарату, способствующему « отсасыванию» гноя; удаление части (доли) или целого легкого – основной метод лечения хронических абсцессов.
источник
Абсцесс легкого — ограниченный гнойно-деструктивный процесс в легочной ткани. Острые абсцессы легкого в своей основе могут иметь различные этиологические факторы. Чаще всего абсцессы возникают на фоне неразрешившейся острой пневмонии, особенно если последняя сочетается с нарушением проходимости дренирующего данный сегмент бронха. Нарушение бронхиальной проходимости является одним из важнейших компонентов в патогенезе острых абсцессов легкого. Закупорка бронха патологическим детритом или инородным телом, отек слизистой дренажных бронхов приводит к развитию ателектазов того или иного отдела легкого. В ателектазированной зоне создаются наиболее благоприятные условия для развития инфекции и гнойного расплавления легочной ткани. Такие абсцессы легкого протекают особенно тяжело.
Симптомы абсцесса лёгкого. Процесс формирования абсцесса длится до 10-12 дней, в течение которых клиническая картина заболевания связана наиболее часто с течением пневмонии. В начальном периоде заболевания больные отмечают общее недомогание, слабость, озноб, кашель со скудной мокротой, иногда — кровохарканье и боль в грудной клетке. Температура тела обычно высокая. Даже при небольших абсцессах наблюдают одышку, обусловленную интоксикацией. При гангрене лёгких эти признаки более выражены. Внезапное выделение большого количества (полным ртом) зловонной мокроты — признак прорыва абсцесса в бронх. Характерно улучшение состояния больного, снижение температуры тела. При гангрене лёгкого мокрота носит гнилостный характер. Суточное количество мокроты в среднем при абсцессе составляет 200-500 мл, но может увеличиваться до 1000 мл и более при гангрене. При сборе анамнеза важно выявление факторов риска.
Диагностика.
- Пальпацияпозволяет обнаружить болезненность по межреберьям на больной стороне, что свидетельствует о вовлечении плевры и межрёберного сосудисто-нервного пучка.
- Перкуссия. В начальную фазу на стороне поражения перкуторный звук может быть несколько укорочен. При глубоком расположении абсцесса перкуторный звук не меняется. На первом этапе течения деструктивных пневмонитов физикальная картина сходна с таковой при сливной пневмонии. На втором этапе интенсивность и площадь укорочения перкуторного звука уменьшаются.
- Аускультация в первый период течения абсцесса выявляет жёсткое дыхание, иногда — бронхиальное и ослабленное дыхание, на фоне которого возможны сухие или влажные хрипы. В некоторых случаях хрипов может и не быть. При преобладании картины пневмонии выслушивается крепитация. После вскрытия абсцесса можно услышать влажные хрипы различного калибра, бронхиальное и довольно редко — амфорическое дыхание.
- Рентгенологическое исследование . Чаще локализуется в заднем сегменте верхней доли (S2) и верхнем сегменте нижней доли, а также в сегментах 58, Sg и 510. В первую фазу при рентгенологическом обследовании определяется интенсивное инфильтративное затенение различной протяжённости (от нескольких сегментов до доли и более). Междолевые границы затенения часто имеют выпуклую форму. Во вторую фазу на фоне уменьшающейся инфильтрации начинает определяться полость округлой формы с достаточно ровным внутренним контуром и горизонтальным уровнем жидкости. Иногда этих полостей несколько. При хорошем дренировании уровень определяется только на дне полости, а затем вовсе исчезает. Наличие выпота в плевральной полости свидетельствует о вовлечении в процесс плевры.
- Общий анализ крови позволяет выявить нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ, гипоальбуминемию. В тяжёлых случаях наблюдают железодефицитную анемию, умеренную альбуминурию. В моче могут появляться лейкоциты. Мокрота при стоянии расслаивается: верхний слой — пенистая серозная жидкость, средний слой жидкий, содержит много лейкоцитов, эритроцитов, бактерий (по объёму самый значительный), нижний слой гнойный. При микроскопии мокроты обнаруживают нейтрофилы, различные виды бактерий. Бронхоскопия абсцесса легкого
- Бронхоскопия носит диагностический и лечебный характер. Аспирация гноя облегчает состояние больного, позволяет получить материал для определения микрофлоры и её чувствительности к антибиотикам.
Лечение. Лечение острого абсцесса легкого в зависимости от фазы его развития может быть консервативным или хирургическим.
Консервативное лечение абсцесса легкого включает следующие мероприятия:
источник
Абсцесс легкого. Этиология. Патогенез. Классификация. Клиника. Осложнения. Лечение. Показания к хирургическому лечению.
Абсцесс легкого — формирование более или менее ограниченной полости в легочной ткани в результате ее некроза и гнойного расплавления.
ЭТИОЛОГИЯ. В. fragilis, В. melaninogenicus; фузобактерии — F. nucleatum, F. necroforum, F. famosus; анаэробные кокки — Peptococcus, Peptostreptococus. Они в большом количестве паразитируют (сапрофитируют) в полости рта — до 108 в 1 мл. Кариес зубов, пародонтоз, пульпит приводят к резкому увеличению их численности. Именно ротовая полость является источником инфицирования легочной ткани. Путь инфицирования — аспирационный.
ПАТОГЕНЕЗ. Аспирационный механизм трансбронхиального проникновения играет ведущую роль в патогенезе деструктивных пневмонитов. Это подтверждает ряд фактов: масочный наркоз при тонзиллэктомии — масса абсцессов легких (местный наркоз резко снижает их число); в годы войны — ранения челюстно-лицевой области. Состояния, способствующие аспирации инфицированного материала (прежде всего — рвотные массы, носоглоточная слизь, слюна): глубокое алкогольное опьянение, бессознательное состояние, ЧМТ, ОНМК, эпиприпадок, электротравма и др. Вероятность аспирации увеличивают различные формы патологии пищевода — кардиоспазм, грыжа пищеводного отверстия диафрагмы, рубцовые стриктуры, рефлюкс-эзофагит. Более редкие — гематогенные абцессы легких при сепсисе, септикопиемии. Для них характерны множественность, часто двустороннее поражение, обычно в кортикальных (субплевральных) слоях, чаще нижнедолевая локализация. Могут быть абсцессы травматического происхождения после огнестрельного ранения. Относительно редки лимфогенный путь и так называемый путь из соседних органов per continuitatem. Описаны абсцессы после попадания в легкие инородных тел — пуговицы, протеза зубов и др. Важное условие развития легочных деструкции — снижение общей иммунологической реактивности организма. Большое значение имеет фоновое заболевание, например сахарный диабет, способствующий легочной деструкции, лучевая болезнь, гемобластозы и др.
КЛАССИФИКАЦИЯ.
I. Клинико-морфологические особенности:
• абсцесс легкого гангренозный;
• пневмониты, вызванные аэробной микрофлорой;
• пневмониты, вызванные анаэробной микрофлорой;
• пневмониты, вызванные смешанной микрофлорой;
• пневмониты небактериальные (простейшие, грибы и др.).
• пневмониты бронхогенные, в том числе: аспирационные; постпнев-
• пневмониты прочего генеза (в том числе при переходе нагноения с
IV. Топографические особенности патологического очага:
• абсцесс центральный (прикорневой);
• абсцесс периферический (кортикальный, субплевральный);
• абсцесс множественный, в том числе:
VI. Тяжесть течения (клинических проявлений):
• пневмонит с легким течением;
• пневмонит с течением средней тяжести;
• пневмонит с тяжелым течением;
• пневмонит с крайне тяжелым течением.
• пневмонит осложненный: ииопневмотораксом или эмпиемой
плевры; кровотечением; поражением противоположного легкого
при первично-одностороннем процессе; флегмоной грудной; бак-
териемическим шоком; респираторным дистресс-синдромом; сеп-
сисом; прочими вторичными процессами.
• пневмонит подострый (затяжной);
• пневмонит (абсцесс) хронический, в том числе: в фазе ремиссии; в
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ. Локализация процесса в определенной степени зависит от патогенеза заболевания: при аспирации поражаются II и VI сегменты, для метапневмонических деструкции — базальные сегменты, IV, V (особенно справа) и III. Заболевание редко развивается на фоне полного здоровья. Прием алкоголя, наркоз, переохлаждение, ЧМТ, респираторная вирусная инфекция и др. нередко предшествуют деструкциям. Выделяют 2 периода: до клинически определяемого прорыва гноя или ихорического детрита через бронх и после. Эти классические периоды не всегда четко выражены, особенно при гангрене. 1-й период: начало острое — t° тела 39—40°С, озноб, недомогание, острая боль в грудной клетке на стороне поражения, при поражении базальных сегментов — иррадиация боли в шею, кашель сухой, мучительный (может отсутствовать в первые дни). Одышка — тахипноэ с первых дней. В ряде случаев начало нечеткое, смазанное, нет острой боли, одышки, t° субфебрильная. Такое течение не всегда бывает благоприятным. Так может протекать тяжелый гангренозный процесс, при нарушенной иммунологической активности, в частности у алкоголиков. При этом наблюдается поздняя обращаемость больных, больные продолжают работать или лечат-
ся амбулаторно с диагнозом ОРВИ. При осмотре — бледность, умеренный цианоз кожи, слизистых, больше выраженный на стороне поражения. Больной лежит на стороне поражения. Тахипноэ 25—30 в 1 мин. PS учащен, причем тахикардия не соответствует повышению t°. АД в норме или снижено. При инфекционно-токсическом шоке — гипотония. Пораженная сторона отстает при дыхательных экскурсиях, определяется симптом Крюкова — болезненность межреберных промежутков на стороне поражения, а также кожная гиперестезия. Физикальные данные на первых порах аналогичные лобарной или долевой пневмонии (см. объективные данные в разделе «Пневмония»), часто определяется шум трения плевры. Длительность периода инфильтрации до прорыва в бронхи составляет от 4—5 до 10—12 дней при деструкциях аспирационного генеза, при метапневмонических — до 3—4 недель.
2-й период. Классический вариант — неожиданно возникает приступообразный кашель с отхождением мокроты полным ртом до 100 мл и более (описывают до 1000 мл). В настоящее время не всегда бывает такая картина гангренозных деструкции — отмечается небольшое количество мокроты, что связано с замедленным процессом расплавления некротического субстрата. Мокрота может содержать примесь крови. При анаэробной инфекции она зловонная, что требует изоляции больного. Мокрота 3-слойная: нижний — густой гной, крошковидный тканевой детрит, обрывки легочной ткани. Средний слой — серозный, тягучая мутная жидкость (пробка Дитриха), содержит много слюны, верхний — пенистая слизь с примесью гноя. При отхождении мокроты резко улучшается самочувствие больных. Снижаются t°, симптомы интоксикации, уменьшается количество мокроты, улучшается аппетит. Уменьшается граница перкуторного притупления, на фоне полости — тимпанит; дыхание бронхиальное с амфорическим оттенком (последнее редко). Влажные средне- и крупнопузырчатые хрипы. При хорошем дренировании уровень жидкости в полости исчезает, инфильтрация рассасывается, полость уменьшается в размерах, деформируется и перестает определяться. При плохом дренаже абсцесса мокрота отходит небольшими порциями, сохраняются t°, лихорадка, озноб, проливной пот. Кожные покровы бледные, землисто-серые, деформируются концевые фаланги — «барабанные палочки», ногти — «часовые стекла». Особая форма деструкции — так называемый блокированный абсцесс — больные почти не выделяют мокроты, умеренная лихорадка, интоксикационный синдром долго продолжаются. Полость абсцесса имеет значительные размеры, горизонтальный высокий уровень жидкости.
ЛЕЧЕНИЕИнфузионная терапия назначается с целью детоксикации: 5% раствор глюкозы, физиологический раствор, полиглюкин; показано введение белка — 20% раствор альбумина, нативная или сухая плазма. У наиболее тяжелых больных можно проводить гемосорбцию и нлазмаферез.
Антибактериальная терапия. Кокковая Грам «+» флора — полусинтетические пенициллины: метициллин 4—6 г/сут. в/м; оксациллин 6—8 г/сут. в/м; амоксициллин 1,5—2 г/сут. в/м и др.; цефалоспорины 1—2 поколения; макролиды: эритромицин 0,5-1 г/сут. в/в, кларитромицин 0,5 г/сут. и др. Кокковая Грам «—» флора — аминогликозиды: гентамицин 320—480 мг/сут. в/м или в/в; линкомицин 1,8 г/сут. в/м; цефалоспорины 2 поколения: цефуроксим 1—1,5 г/сут. и др.; классические фторхинолоны: ципрофлоксацин 400 мг/сут. в/в, офлоксацин 400 мг/сут. и др. Клебсиелла —цефалоспорины 2 поколения: цефуроксим 1—1,5 г/сут. в/в и др.; аминогликозиды: гентамицин 320—480 мг/сут. в/м или в/в; классические и респираторные фторхинолоны: ципрофлоксацин 400 мг/сут. в/в, левофлоксацин 500 мг/сут. в/в. и др. Синегнойная палочка — карбенициллин 4 г/сут. + гентамицин 320—480 мг/сут. или доксициклин 0,1—0,2 г/сут.; цефалоспорины 3 поколения с антисинегнойной активностью: цефтазидим 2 г/сут. в/в; цефоперазон 1—2 г/ сут. в/в и др. Неспорообразующая анаэробная микрофлора: метронидазол (трихопол, метрагил, клион, флагил) 100 мг 2—3 р. в день в/в капельно, внутрь 2—3 г/сут. Большие дозы пенициллина: 20—50 млн. ЕД/сут. в/в + метронидазол. Линкомицин 1,8—2,4 г/сут.; антибиотики резерва — цефалоспорины 3—4-го поколения, карбапенемы. Антистафилококковый у-глобулин; противокоревой у-глобулин. Иммуномодуляторы: тималин, Т-активин, левомизол в стандартных дозах. Неспецифические препараты, стимулирующие метаболические процессы: метилурацил 0,5 3—4 р. в день; пентоксил 0,2 3 р. в день; нуклеинат натрия 0,2 3—4 р. в день.
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
источник
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса — кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин. Типичный портрет пациента — мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого. Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.
Возбудители проникают в полость легкого бронхогенным путем. Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) вероятность инфицирования легочной ткани возрастает. Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, аспирация инородными телами тоже может стать причиной абсцесса легких.
Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии. Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на пневмококковые, стафилококковые, коллибациллярные, анаэробные и пр. Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями). По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонним. Некоторые авторы придерживаются мнения, что гангрена легкого — это следующая стадия абсцесса. По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости. В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры. Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной. С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости. Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса. Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно. После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
При визуальном осмотре, часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы крови постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, так же присутствуют признаки анемии. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам. Рентгенография легких является наиболее достоверным исследованием для постановки диагноза, а так же для дифференциации абсцесса от других бронхолегочных заболеваний. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии. Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты. Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии. Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям.
Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж). Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции. Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%. Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
источник