Частым осложнением острого тонзиллита (ангины) или обострения длительно протекающего хронического тонзиллита является паратонзиллярный абсцесс. Это острое состояние, характеризующееся распространением воспаления с лимфоидной ткани небных миндалин на область паратонзиллярной клетчатки и постепенное ее расплавление продуктами жизнедеятельности патогенной микрофлоры.
- Резкое снижение общего иммунного ответа организма, ослабленного основным заболеванием (острый или хронический тонзиллит),
- Неблагоприятные внешние факторы (нарушения питания, плохая экологическая обстановка),
- Общее или местное переохлаждение,
- Наличие тяжелой сопутствующей патологии (сахарный диабет, заболевания крови и т.д.)
Заболевание протекает с тяжелой интоксикацией, высокой температурой тела, сильной болью в горле при глотании, часто с иррадиацией в уши, затруднением при открывании рта, головной болью, недомоганием, резкой слабостью. Учитывая анатомо-физиологические особенности небных миндалин и близость жизненно важных органов и крупных сосудов головы и шеи становится очевидной опасность перехода воспаления с паратонзиллярной клетчатки на соседние органы и ткани, что несет реальную угрозу здоровью в связи с возможными осложнениями, вплоть до летального исхода.
Вот почему при подозрении на паратонзиллярный абсцесс необходима срочная консультация врача-оториноларинголога и по показаниям срочное хирургическое вмешательство – вскрытие и дренирование области абсцесса.
Процедура проводится под местным обезболиванием современными анестетиками и хорошо переносится пациентами. Как правило, после проведения данной манипуляции пациент сразу чувствует облегчение своего состояния. После вскрытия абсцесса показано в течении нескольких дней проводить ревизию полости абсцесса для возможности визуального осмотра всех глубоких карманов паратонзиллярной области и промывания полости абсцесса растворами антисептиков. Кроме местных врачебных манипуляций пациенту назначается антибактериальная и деизинтоксикационная внутривенная терапия, щадящая диета, теплое, обильное питье. Как правило, при соблюдении всех назначений врача значительное улучшение самочувствия наступает в течение 5-7 дней, после чего пациенту необходимо пройти курс реабилитации для санации лимфоидной ткани небных миндалин и предупреждения развития осложнений со стороны других органов (сердечно-сосудистая система, почки, суставы).
В «ЛОР-Клинике на Ленинском» возможно проведение всего комплекса лечебных мероприятий при возникновении паратонзиллярного абсцесса:
- вскрытие и дренирование паратонзиллярного абсцесса,
- ревизия паратонзиллярного абсцесса,
- внутривенная дезинтоксикационная и антибактериальная терапия,
- промывание полости абсцесса и санация лимфоидной ткани небных миндалин на аппарате КАВИТАР,
- восстановление нормальной жизнедеятельности лимфоидной ткани небных миндалин путем применения лазерного излучения или используя метод фотохромотерапии различного спектра.
Важно знать, что после перенесенного паратонзиллярного абсцесса необходимо ставить вопрос о полном удалении небных миндалин, так как возможны рецидивы заболевания и другие грозные осложнения со стороны сердца, почек, суставов.
Фурункул уха – гнойно-воспалительное заболевание волосяного фолликула кожи ушной раковины и наружного слухового прохода.
Причиной возникновения фурункула уха является микротравма при расчесывании, туалете уха ватной палочкой или посторонними предметами (спички, булавки и т.д.). На травмированную поверхность кожи наружного слухового прохода оседает патогенная микрофлора и развивается воспалительный процесс. Этому способствует попадание воды в ухо, нарушения обмена веществ, изменяющих барьерную функцию кожи (сахарный диабет, ожирение), снижение иммунитета, неблагоприятная экология и факторы внешней среды (загрязнение воздуха, работа в пыльном помещении и т.д.).
Развитие заболевания проходит несколько стадий:
- инфильтративная,
- абсцедирования и некроза,
- выздоровление
Заболевание характеризуется разлитой болью в пораженном ухе, усиливающейся при жевании, разговоре, открывании рта. В связи с отеком кожи наружного слухового прохода его просвет сужается вплоть до полного отсутствия просвета. Это приводит к ощущению заложенности уха и снижению слуха на пораженной стороне, так как звуковые волны не могут быть проведены до барабанной перепонки и переданы по цепи слуховых косточек во внутреннее ухо. При осмотре кожа наружного слухового прохода гиперемирована, отечна, при стадии абсцедирования можно увидеть участок некроза с гнойным стержнем. Как правило, в процесс вовлекаются регионарные лимфоузлы, увеличиваясь и вызывая болевые ощущения при пальпации. В зависимости от стадии заболевания и объема поражения кожного покрова наружного слухового прохода клиническая картина может ограничиваться лишь местными проявлениями, либо сопровождаться симптомами общей интоксикации – высокой температурой, слабостью, недомоганием, головной болью.
Диагностика фурункула уха не представляет трудностей, достаточно собрать анамнез, характерные жалобы пациента и провести осмотр наружного слухового прохода с помощью отоскопа или эндоскопа.
Лечение фурункула уха зависит от стадии заболевания. В стадии инфильтрации назначаются местные спиртовые аппликации (раствор календулы, ромашки, настойка йода), антибиотики внутрь, антиагреганты (аспирин) для профилактики тромбозов, антигистаминные средства. Если удалось начать лечение в первые часы или день заболевания, то процесс локализуется и быстро разрешается без стадии нагноения. Следует помнить, что самолечение, самостоятельные попытки вскрытия абсцесса угрожают развитием серьезных осложнений вплоть до летального исхода.
В стадии нагноения и некроза рекомендовано вскрытие фурункула и дренирование его полости, промывание растворами антисептиков, продолжая активную общую терапию.
В стадии разрешения хороший лечебный эффект дает применение физиотерапевтических процедур, таких как УФО пораженной области, лазеротерапия или фотохромотерапия.
Врачи «ЛОР-Клиники на Ленинском» проводят весь комплекс необходимых лечебных мероприятий пациентам с фурункулом уха, подбирая индивидуально схему лечения и выбирая те или иные методики исходя из стадии заболевания, возраста пациента, длительности заболевания и сопутствующей патологии. После вскрытия фурункула есть возможность проведения дезинтоксикационной терапии и наблюдения за пациентом в условиях дневного стационара. В стадии выздоровления пациентам проводится лазерное лечение или фотохромотерапия наружного слухового прохода с целью улучшения процесса регенерации кожных покровов наружного слухового прохода и профилактики рецидивов в будущем.
После выздоровления необходимо провести обследование на предмет сопутствующей сопряженной, скрытой патологии для профилактики возникновения фурункулов в будущем, так как при отсутствии лечения основного заболевания возможны частые рецидивы заболевания.
Травматические повреждения носа часто сопровождаются наружным кровотечением различной степени интенсивности, которое останавливается самостоятельно, либо при помощи тампонады полости носа. При нормальной свертываемости крови и отсутствии тяжелой сопутствующей патологии кровотечения неопасны и организм очень быстро компенсирует данную кровопотерю.
Очень важно наблюдение за пациентом с травмой носа в первые дни после травмы, так как возможны осложнения в виде гематомы перегородки носа и последующем ее абсцедировании. По статистике в 1 из 100 случаев травм носа мы сталкиваемся с подобными осложнениями. Учитывая обильную кровеносную сеть в полости носа и прямую связь с сосудами головного мозга, становится очевидной высокая важность и своевременность первичной диагностики этих заболеваний носа для профилактики внутричерепных серьезных осложнений.
Непосредственной причиной возникновения гематомы носовой перегородки является травма носа, вследствие которой происходит повреждение сосудов надхрящницы в хрящевом отделе перегородки носа и кровоизлиянию в полость между слизистой оболочкой полости носа и хрящом. Предрасполагающими факторами являются нарушения свертывающей системы крови, острые респираторные заболевания, при которых гематома перегородки носа может появиться и при самой незначительной травме носа.
Основной и первый симптом при развитии гематомы перегородки носа – затрудненное носовое дыхание, развивающееся через несколько дней после травмы носа, с одной или обеих сторон, нарастающее по своей интенсивности с каждым днем. Присоединение головной боли, повышения температуры тела, недомогания свидетельствуют о присоединении патогенной микрофлоры и формированию абсцесса носовой перегородки.
В связи с высоким риском развития внутричерепных осложнений диагностика гематомы перегородки носа и ее возможного абсцедирования должна быть своевременной и основывается на характерных жалобах, анамнезе заболевания и данных риноскопии.
Лечение гематомы носовой перегородки заключается в опорожнении полости гематомы оставлении дренажа и тампонады полости носа с обеих сторон на 1-2 дня. Общее лечение заключается в назначении антибиотиков, кровоостанавливающих средств при изменениях гемостаза. При абсцессе носовой перегородки производят вскрытие и опорожнение абсцесса, введение дренажа в полость абсцесса и системной антибиотикотерапии.
Как правило, при своевременной диагностике и адекватном лечении, выздоровление наступает через 5-7 дней.
В «ЛОР-Клинике на Ленинском» оказывается полноценная помощь пациентам после травм носа, осложненных развитием гематомы носовой перегородки и ее абсцедированием.
В период реабилитации пациентам проводится санация полости носа промыванием на аппарате КАВИТАР с использованием антисептиков, лазеротерапия или фотохромотерапия для ускорения регенерации поврежденной слизистой оболочки и хрящевой ткани носовой перегородки.
Помните, что пациенты с любой травмой носа нуждаются в наблюдении во избежание развития грозных осложнений.
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас.
источник
Абсцесс носовой перегородки – ограниченная полость в подслизистом слое хрящевого отдела носовой перегородки, заполненная гнойными массами. Основные проявления заболевания – нарушение носового дыхания, локальная болезненность, головная боль, гипертермия и общая слабость. Диагностическая программа включает в себя переднюю риноскопию, рутинные лабораторные исследования крови, пункцию гнойника носа и бактериальный посев полученных гнойных масс. Лечение подразумевает хирургическое вскрытие, дренирование абсцесса и антибиотикотерапию, подобранную с учетом чувствительности высеянной микрофлоры.
Большинство случаев заболевания связано с кровоизлиянием в ткани перегородки на фоне травм носа и придаточных синусов с последующим инфицированием образовавшейся гематомы. Формирование абсцессов встречается у 1,1% пациентов с травматическими повреждениями лицевой части черепа. Значительно реже абсцессы носовой перегородки возникают в качестве самостоятельного заболевания или осложнения после операций, воспалительных или инфекционных патологий носа. Сезонных и географических особенностей распространения не прослеживается. У мужчин и женщин абсцесс данной локализации встречается с одинаковой частотой.
Абсцесс носовой перегородки может формироваться как самостоятельное первичное заболевание или выступать в роли осложнения других патологий. Типичными бактериальными возбудителями гнойного процесса являются β-гемолитический стрептококк группы А, золотистый и эпидермальный стафилококки. В развитии заболевания значимы следующие этиологические механизмы:
- Нагноение гематомы. Наиболее частая причина, которая связана с травмами носовой области и последующим инфицированием вовремя не опорожненной гематомы носовой перегородки.
- Повреждение слизистой оболочки носа. Характеризуется проникновением патогенной микрофлоры в местах нарушения целостности слизистой оболочки. Такие травмы могут быть вызваны неосторожными действиями самого пациента (при очищении носовых ходов с помощью пальцев или ватных палочек) или хирургическими вмешательствами.
- Осложнение других заболеваний. Абсцесс может быть последствием неадекватного лечения фурункула, рожистого воспаления, инфекционных заболеваний носовой полости. Также на носовую перегородку может распространяться патологический процесс при периодонтите, кариесе, остеомиелите верхней челюсти.
К факторам, которые способствуют формированию абсцесса, ухудшают его течение и эффективность лечения, относятся эндокринные патологии (сахарный диабет), иммунодефицитные состояния (ВИЧ-инфекция, онкогематологические заболевания), недостаточность питательных веществ и витаминов, вызванные нерациональным питанием или нарушениями функции пищеварительного тракта.
Механизмы развития абсцесса могут отличаться в зависимости от этиологического варианта. Гематома, являющая собой скопление крови между надхрящницей и хрящом или надхрящницей и слизистой оболочкой, способствует быстрому развитию воспаления. Как результат – выделяется большое количество биологически активных веществ и происходит вторичная альтерация. Все это приводит к местному снижению резистентности, инфицированию кровяной массы гноеродными бактериями, формированию гнойника и пиогенной мембраны.
При инфицировании микротравм слизистой оболочки носа гноеродными стафилококками и стрептококками происходит усиление воспалительных реакций, нарушение трофики тканей и выход большого количества жидкости из сосудистого русла. В дальнейшем, по мере накопление экссудата, происходит формирование полости абсцесса и пиогенной оболочки. При проникновении бактерий из других очагов инфекции (контактным, гематогенным или лимфогенным путем) и при неэффективном лечении уже имеющихся заболеваний носовой полости патогенез абсцесса примерно одинаков, а отличия заключаются только в пусковых механизмах и скорости развития.
Зачастую первыми клиническими проявлениями абсцесса носовой перегородки являются ухудшение носового дыхания, снижение или полная потеря обоняния. В некоторых случаях пациенты могут самостоятельно отмечать возникновение увеличивающегося образования внутри носового хода, ощущать его пальпаторно. При одно- или двухсторонней локализации патологического процесса возникает «заложенность» правой, левой или сразу двух ноздрей. В последнем случае пациент вынужден переходить на ротовое дыхание. Появляется чувство дискомфорта и распирания в носу, головная боль постоянного или перемежающегося характера, отечность и гиперемия наружного носа и прилегающих тканей. Эти симптомы также характерны и для кровоизлияния в перегородку носа, поэтому на фоне травмы они не являются достоверными критериями абсцесса.
Признаком инфицирования гематомы или самостоятельного развития абсцесса является повышение температуры тела до 38,5-39,0оС при наличии всех вышеупомянутых симптомов. Параллельно возникают другие проявления интоксикационного синдрома – общая слабость, недомогание, постоянная головная боль. Существенно усиливаются болевые ощущения в области носа, которые обостряются даже при минимальном тактильном воздействии.
Характерной особенностью абсцесса данной локализации является быстрое развитие осложнений – уже спустя несколько дней в процесс втягивается четырехугольный хрящ. В результате гнойного расплавления последнего происходит перфорация перегородки с дальнейшей деформацией спинки носа, ее западением и образованием выраженного косметического дефекта.
Также имеется высокий риск распространения патогенной микрофлоры с током крови в ткани головного мозга. Это связано с венозным оттоком из носовой перегородки через переднюю лицевую и глазничную вены в кавернозный синус. В результате гематогенной диссеминации могут формироваться флегмоны глазницы, гнойный тромбофлебит лицевых вен, септический тромбоз кавернозного синуса, менингит, энцефалит и другие опасные осложнения.
Основная диагностика включает сбор жалоб пациента и данных анамнеза, физикальный осмотр и лабораторные тесты. Аппаратные методы визуализации (УЗИ придаточных синусов, рентгенография, КТ и МРТ лицевого черепа) используются при наличии симптомов, указывающих на осложнения или сопутствующие повреждения лицевых костей.
- Передняя риноскопия. Осмотр носовых ходов позволяет отоларингологу визуально определить общее утолщение носовой перегородки, ярко-красные или синюшные выпячивания слизистой оболочки с одной или двух сторон. При образовании абсцессов больших размеров дефект перегородки может быть виден сразу при поднятии кончика носа. При использовании зонда или ватной палочки определяется симптом флюктуации.
- Диагностическая пункция. С целью дифференциальной диагностики между гематомой и абсцессом проводится пункция выпячивания носовой перегородки и аспирация содержимого. Получение крови является признаком гематомы, а гноя – абсцесса.
- Бактериальный посев гнойных масс. Позволяет идентифицировать вид патогенной микрофлоры и определить ее чувствительность к различным группам антибактериальных препаратов.
- Лабораторные анализы. В ОАК отображаются неспецифические изменения, характерные для любого воспалительного заболевания – лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ.
Также проводится дифференциальная диагностика между абсцессом и новообразованиями хрящевой и костной ткани носовой перегородки. В пользу опухолей свидетельствует медленное, постепенное развитие симптомов, отсутствие флюктуации, воспалительных изменений в ОАК.
В современной отоларингологии при лечении абсцесса носовой перегородки применяется комплексный подход. Он подразумевает одновременное использование фармакотерапевтических средств и прямое опорожнение гнойной полости хирургическим путем. Такой подход позволяет предотвратить развитие местных осложнений и препятствовать распространению бактерий по организму пациента.
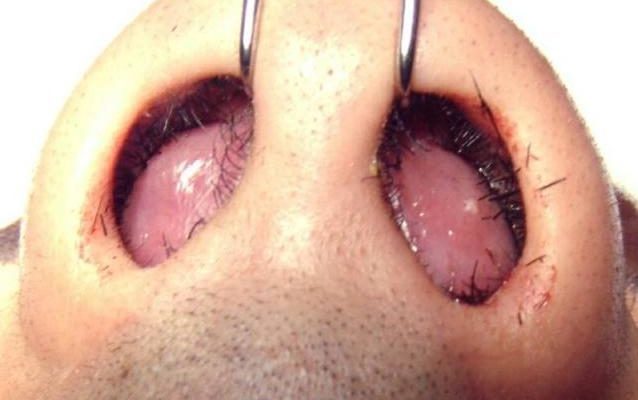
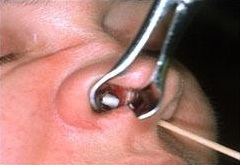
- Вскрытие абсцесса перегородки. Заключается в рассечении слизистой, эвакуации всех гнойных масс, промывании полости растворами антисептиков и постановке дренажа. Все манипуляции выполняются под региональной анестезией. Далее проводится двухсторонняя тампонада носовых ходов на срок 24-48 часов или накладывается сквозной П-образный шов на перегородку. При травматической или септической деформации четырехугольного хряща или повреждении костных структур опорожнение абсцесса проводят одновременно с реконструктивными мероприятиями.
- Антибиотикотерапия. Фармакологическая группа и конкретное средство, доза и кратность приема определяются лечащим специалистом для каждого пациента персонально. Критериями выбора служат вид и чувствительность высеянной микрофлоры, тяжесть основной патологии, наличие осложнений, сопутствующие заболевания, индивидуальные особенности пациента (возраст, наличие аллергии и т. д.). Наиболее часто используются антибиотики из групп пенициллинов, цефалоспоринов, макролидов и их комбинации.
Прогноз зависит от своевременности оказания медицинской помощи. На фоне раннего дренирования полости гнойника часто удается избежать деформации носа и развития других осложнений, а сроки госпитализации составляют не более 10 суток. В тяжелых случаях с развитием тромбоза кавернозного синуса или септическим поражением мозговых тканей исход напрямую зависит от тяжести состояния больного и эффективности терапевтических мероприятий.
Профилактические меры подразумевают предотвращение травм лицевой области и носа, раннюю пункцию и дренирование гематом носовой перегородки, современное лечение ЛОР-патологий, санацию других очагов инфекции, коррекцию системных патологий и факторов, способствующих снижению иммунитета, соблюдение правил гигиены носовой полости.
источник
Абсцесс носовой перегородки – ограниченная полость в подслизистом слое хрящевого отдела носовой перегородки, заполненная гнойными массами. Основные проявления заболевания – нарушение носового дыхания, локальная болезненность, головная боль, гипертермия и общая слабость. Диагностическая программа включает в себя переднюю риноскопию, рутинные лабораторные исследования крови, пункцию гнойника носа и бактериальный посев полученных гнойных масс. Лечение подразумевает хирургическое вскрытие, дренирование абсцесса и антибиотикотерапию, подобранную с учетом чувствительности высеянной микрофлоры.
Большинство случаев заболевания связано с кровоизлиянием в ткани перегородки на фоне травм носа и придаточных синусов с последующим инфицированием образовавшейся гематомы. Формирование абсцессов встречается у 1,1% пациентов с травматическими повреждениями лицевой части черепа. Значительно реже абсцессы носовой перегородки возникают в качестве самостоятельного заболевания или осложнения после операций, воспалительных или инфекционных патологий носа. Сезонных и географических особенностей распространения не прослеживается. У мужчин и женщин абсцесс данной локализации встречается с одинаковой частотой.
Абсцесс носовой перегородки может формироваться как самостоятельное первичное заболевание или выступать в роли осложнения других патологий. Типичными бактериальными возбудителями гнойного процесса являются β-гемолитический стрептококк группы А, золотистый и эпидермальный стафилококки. В развитии заболевания значимы следующие этиологические механизмы:
- Нагноение гематомы. Наиболее частая причина, которая связана с травмами носовой области и последующим инфицированием вовремя не опорожненной гематомы носовой перегородки.
- Повреждение слизистой оболочки носа. Характеризуется проникновением патогенной микрофлоры в местах нарушения целостности слизистой оболочки. Такие травмы могут быть вызваны неосторожными действиями самого пациента (при очищении носовых ходов с помощью пальцев или ватных палочек) или хирургическими вмешательствами.
- Осложнение других заболеваний. Абсцесс может быть последствием неадекватного лечения фурункула, рожистого воспаления, инфекционных заболеваний носовой полости. Также на носовую перегородку может распространяться патологический процесс при периодонтите, кариесе, остеомиелите верхней челюсти.
К факторам, которые способствуют формированию абсцесса, ухудшают его течение и эффективность лечения, относятся эндокринные патологии (сахарный диабет), иммунодефицитные состояния (ВИЧ-инфекция, онкогематологические заболевания), недостаточность питательных веществ и витаминов, вызванные нерациональным питанием или нарушениями функции пищеварительного тракта.
Механизмы развития абсцесса могут отличаться в зависимости от этиологического варианта. Гематома, являющая собой скопление крови между надхрящницей и хрящом или надхрящницей и слизистой оболочкой, способствует быстрому развитию воспаления. Как результат – выделяется большое количество биологически активных веществ и происходит вторичная альтерация. Все это приводит к местному снижению резистентности, инфицированию кровяной массы гноеродными бактериями, формированию гнойника и пиогенной мембраны.
При инфицировании микротравм слизистой оболочки носа гноеродными стафилококками и стрептококками происходит усиление воспалительных реакций, нарушение трофики тканей и выход большого количества жидкости из сосудистого русла. В дальнейшем, по мере накопление экссудата, происходит формирование полости абсцесса и пиогенной оболочки. При проникновении бактерий из других очагов инфекции (контактным, гематогенным или лимфогенным путем) и при неэффективном лечении уже имеющихся заболеваний носовой полости патогенез абсцесса примерно одинаков, а отличия заключаются только в пусковых механизмах и скорости развития.
Зачастую первыми клиническими проявлениями абсцесса носовой перегородки являются ухудшение носового дыхания, снижение или полная потеря обоняния. В некоторых случаях пациенты могут самостоятельно отмечать возникновение увеличивающегося образования внутри носового хода, ощущать его пальпаторно. При одно- или двухсторонней локализации патологического процесса возникает «заложенность» правой, левой или сразу двух ноздрей. В последнем случае пациент вынужден переходить на ротовое дыхание. Появляется чувство дискомфорта и распирания в носу, головная боль постоянного или перемежающегося характера, отечность и гиперемия наружного носа и прилегающих тканей. Эти симптомы также характерны и для кровоизлияния в перегородку носа, поэтому на фоне травмы они не являются достоверными критериями абсцесса.
Признаком инфицирования гематомы или самостоятельного развития абсцесса является повышение температуры тела до 38,5-39,0 о С при наличии всех вышеупомянутых симптомов. Параллельно возникают другие проявления интоксикационного синдрома – общая слабость, недомогание, постоянная головная боль. Существенно усиливаются болевые ощущения в области носа, которые обостряются даже при минимальном тактильном воздействии.
Характерной особенностью абсцесса данной локализации является быстрое развитие осложнений – уже спустя несколько дней в процесс втягивается четырехугольный хрящ. В результате гнойного расплавления последнего происходит перфорация перегородки с дальнейшей деформацией спинки носа, ее западением и образованием выраженного косметического дефекта.
Также имеется высокий риск распространения патогенной микрофлоры с током крови в ткани головного мозга. Это связано с венозным оттоком из носовой перегородки через переднюю лицевую и глазничную вены в кавернозный синус. В результате гематогенной диссеминации могут формироваться флегмоны глазницы, гнойный тромбофлебит лицевых вен, септический тромбоз кавернозного синуса, менингит, энцефалит и другие опасные осложнения.
Основная диагностика включает сбор жалоб пациента и данных анамнеза, физикальный осмотр и лабораторные тесты. Аппаратные методы визуализации (УЗИ придаточных синусов, рентгенография, КТ и МРТ лицевого черепа) используются при наличии симптомов, указывающих на осложнения или сопутствующие повреждения лицевых костей.
- Передняя риноскопия. Осмотр носовых ходов позволяет отоларингологу визуально определить общее утолщение носовой перегородки, ярко-красные или синюшные выпячивания слизистой оболочки с одной или двух сторон. При образовании абсцессов больших размеров дефект перегородки может быть виден сразу при поднятии кончика носа. При использовании зонда или ватной палочки определяется симптом флюктуации.
- Диагностическая пункция. С целью дифференциальной диагностики между гематомой и абсцессом проводится пункция выпячивания носовой перегородки и аспирация содержимого. Получение крови является признаком гематомы, а гноя – абсцесса.
- Бактериальный посев гнойных масс. Позволяет идентифицировать вид патогенной микрофлоры и определить ее чувствительность к различным группам антибактериальных препаратов.
- Лабораторные анализы. В ОАК отображаются неспецифические изменения, характерные для любого воспалительного заболевания – лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ.
Также проводится дифференциальная диагностика между абсцессом и новообразованиями хрящевой и костной ткани носовой перегородки. В пользу опухолей свидетельствует медленное, постепенное развитие симптомов, отсутствие флюктуации, воспалительных изменений в ОАК.
В современной отоларингологии при лечении абсцесса носовой перегородки применяется комплексный подход. Он подразумевает одновременное использование фармакотерапевтических средств и прямое опорожнение гнойной полости хирургическим путем. Такой подход позволяет предотвратить развитие местных осложнений и препятствовать распространению бактерий по организму пациента.
- Вскрытие абсцесса перегородки. Заключается в рассечении слизистой, эвакуации всех гнойных масс, промывании полости растворами антисептиков и постановке дренажа. Все манипуляции выполняются под региональной анестезией. Далее проводится двухсторонняя тампонада носовых ходов на срок 24-48 часов или накладывается сквозной П-образный шов на перегородку. При травматической или септической деформации четырехугольного хряща или повреждении костных структур опорожнение абсцесса проводят одновременно с реконструктивными мероприятиями.
- Антибиотикотерапия. Фармакологическая группа и конкретное средство, доза и кратность приема определяются лечащим специалистом для каждого пациента персонально. Критериями выбора служат вид и чувствительность высеянной микрофлоры, тяжесть основной патологии, наличие осложнений, сопутствующие заболевания, индивидуальные особенности пациента (возраст, наличие аллергии и т. д.). Наиболее часто используются антибиотики из групп пенициллинов, цефалоспоринов, макролидов и их комбинации.
Прогноз зависит от своевременности оказания медицинской помощи. На фоне раннего дренирования полости гнойника часто удается избежать деформации носа и развития других осложнений, а сроки госпитализации составляют не более 10 суток. В тяжелых случаях с развитием тромбоза кавернозного синуса или септическим поражением мозговых тканей исход напрямую зависит от тяжести состояния больного и эффективности терапевтических мероприятий.
Профилактические меры подразумевают предотвращение травм лицевой области и носа, раннюю пункцию и дренирование гематом носовой перегородки, современное лечение ЛОР-патологий, санацию других очагов инфекции, коррекцию системных патологий и факторов, способствующих снижению иммунитета, соблюдение правил гигиены носовой полости.
источник
Техника вскрытия паратонзиллярного и заглоточного абсцесса. П.А.:Под местной анестезией(1%р-р новокаина).Разрез делают в месте наиб выбухания через переднюю дужку отступив 1 см кнаружи от края передней дужки, в сагиттальном направлении на глубину не более 1-1.5 см, затем в разрез вводят щипцы Гартмана,и тупо расширяют разрез до 4 см. Ч-з сутки края раны вновь разводятся для лучшего опорожнения гнойника. З.А.:необходимо предупредить аспирацию гноя в нижележащие пути с помощью предварит отсасывания гноя при пункции.Разрез делают в месте наиб выбухания, но не далее 2см от ср.линии, вводят щипцы Гартмана. После вскрытия-полоскания антисептиками, а.б терапия
Комплекс обследования больного при рино-и отогенных внутричерепных осложнениях.
Анамнез, отоскопия, сост.сосцевидного отростка и сосудистого пучка шеи, исслед-е слуха и вестибулярного анализатора, исслед-е внутр органов, глазное дно, консультация невролога, рентген височных костей, анализ крови и мочи, люмбальная пункция.
Техника проведения парацентеза. Производят парацентез барабанной перепонки под общим обезболиванием или местной инфильтрационной анестезией (1 мл 1 % раствора новокаина иисулиновым шприцем вводят в задневерхнюю стенку наружного слухового прохода на границе костного и хрящевого отделов). Голова больного, находящегося в положении сидя или полулежа, должна быть прочно фиксирована помощником, а у ребенка должна быть обеспечена иммобилизация не только головы, но и всего тела. Разрез производят через широкую воронку при хорошем освещении. Сначала иглу вкалывают, причем должно быть ощущение, что игла прошла в полость, но не до соприкосновения с медиальной ее стенкой. Парацентез производят в задненижнем квадранте в направлении снизу — вверх. Обязательно берут экссудат из барабанной полости для исследования микрофлоры и определения ее чувствительности к антибиотикам.
Лечение нейросенсорной тугоухости имеет особенности при внезапной, острой и хронической формах заболевания. При внезапной и острой нейросенсорной тугоухости лечение должно быть начато как можно раньше, в период обратимых изменений нервной ткани. Пациенты, у которых диагностирована внезапная или острая нейро-сенсорнзя тугоухость, являются ургентными больными и подлежат экстренной госпитализации.. Лечение должно быть направлено в первую очередь на устранение или нейтрализацию причин заболевания. При тугоухости инфекционной природы терапия предполагает воздействие главным образом на процесс воспаления,включая источник и пути проникновения инфекций, С этой целью назначаются нетоксичные антибиотики: пенициллин по 1 млн ЕД в-м 4 раза в день; рулид по 0,15 г внутрь 2 раза в день; верцеф по 0,375 г внутрь 2 раза в сут
Для улучшения кровоснабжения назначается ежедневно трентал 2% по 5 мл в-в капельно в 250 мл физиологического раствора пли 5% р-ра глюкозы, кавинтон, стугерон, вазобрал. Для улучшения общей церебральной гемодинамики парентерально эуфиллин, папаверин, дибазол, спазмолитин. Применяется стероидная терапия, может проводиться системно(пер оз или в-в) и местно. Интратимпанальное введение кортикостероидов в бараб полость(дексаметазан) ч-з установленный в бар перепонке шунт. Нормализации метаболизма нервных кл-к при гипоксии назначают предуктал., пр-ты метаболич д-я(солкосерил)
Методы остановки носового кровотечения. Доврачебная помощь при носовом кровотечении заключается следующем. Больной должен находиться в полусидячем положении, наклонив голову вниз, а не назад. На область наружного носа и затылка накладывают холод, прижимают пальцем крыло носа к перегородке или вводят в передний отдел носа ватный или марлевый тампон, пропитанный перекисью водорода или 5 % раствором аминокапроновой кислоты или специальным гемостатическим составом. При неэффективности этих мероприятий производят переднюю, а затем и заднюю тампонаду носа. Тампоны в носу можно оставлять до 3 — 5 сут (одновременно назначают антибиотики).
Если источник кровотечения установлен, то показаны его прижигание, криовоздействие или диатермокоагуляция.
При носовом кровотечении лейкозной этиологии целесообразно назначить кортикостероидные препараты, переливание свежей крови, тромбоцитарной массы. Вводят викасол, дицинон, кальция хлорид, препараты железа.
Передняя тампонада: При передней риноскопии в полость носа вводят марлевые тампоны,пропитанные вазелиновым маслом, кровоостанавливающей пстой ,тромбином, гемофобином. При кровотечении из переднего отдела перегородки носа вводят несколько тампонов длиной 7-8 см последовательно один за другим в общий носовой ход, прижимая тампоны к перегородке носа, между нею и нижней носовой раковиной.Если имеется кровотечение из средних или задних отделов полости носа или если место его определить не удается, тампонируют всю половину носа длинной марлевой турундой (20 см) в виде петли, в которую вводят другую турунду или несколько их. Для тампонады требуются 2-3 такие турунды.
Задняя тампонада производится при неэффективности передней. В переднее носовое отверстие той половины носа, из кот. наблюдается кровотечение, вводят резиновый катетер и продвигают по дну полости носа в носоглотку, а затем в ротоглотку, пока его конец не появится из-за мягкого неба. Здесь его захватывают корнцангом и выводят изо рта. К выведенному концу привязывают с помощью двух шелковых нитей марлевый тампон, после чего производят движение катетера в обратном направление, потягивая за его конец, выступающий из переднего носового отверстия. По мере извлечения катетера из носа марлевый тампон втягивается в носоглотку и устанавливается у хоан. Последнее необходимо проконтролировать указательным пальцем руки, введением через полость рта в носоглотку. Задняя тампо-нада дополняется передней, после чего шелковые нити, выступающие из носа, завязываются над марлевым или ватным шариком у входа в нос, что служит противовесом для заднего тампона и удерживает его в носоглотке. Тампоны в носу оставляют на 1-2 сут; всеэто время больной получает сульфаниламидные препараты или антибиотики для профилактики острых воспалительных заболеваний уха, околоносовых пазух, риногенного сепсиса.
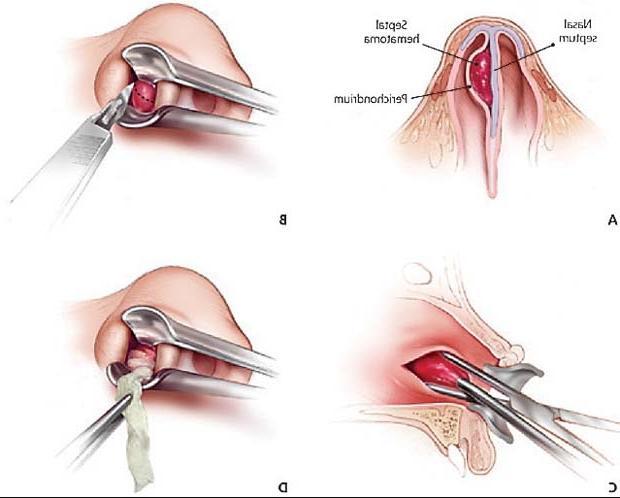
Особенности вскрытия абсцесса перегородки носа. представляет собой скопление гноя между хрящом и надхрящницей, обычно с обеих сторон перегородки носа. Хрящ, лишенный питания, быстро подвергается некротизации. Производят широкие разрезы выпячивания мягких тканей носовой перегородки с одной или обеих сторон, но так, чтобы они не совпадали. Полость абсцесса промывают концентрированным раствором антибиотика, или 1 % раствором диоксидина, или раствором фурацилина (1:5000). При необходимости ложкой удаляют некротизированные части хряща. После этого в полость абсцесса вводят резиновый дренаж. Производят тампонаду носа, наиболее целесообразно использовать тампоны с йодоформом. Назначают антибиотики. Через 1 сут тампоны и дренажи меняют. Лечение проводят в ЛОР-отделении. Абсцесс носовой перегородки при таком способе лечения излечивается обычно через 8 — 12 дней. При обращении больных после некротизации хряща перегородки носа нередко происходит западение спинки носа.
ПМП при химическом ожоге пищевода.Вызвать рвоту; -Проомыть пищевод и желудок через зонд; -наркотические или не наркотические анальгетики; -противошоковая терапия; транспортировка в отделение токсикологии или реанимации, при их отсутствии- транспортирована в лечебное учреждение.
Трахеотомия Местная анестезия 1% новакаином скальпелем делается вертикальный разрез кожи, п.к клетчатки от нижнего края щитовидного хряща протяженность 6 см. Может быть горизонтальный разрез на уровне 2-3 полуколец.
Коникотомия— выполняется поперечный разрез сразу через все слои в области щитоперсневидной мембраны. После восстэнавления дыхания накладывается трехеостома, а первый разрез послойно зашивают.
Лечение острых стенозов гортани в зав-ти от стадии стенозаРазличают 4 стадии стеноза дыхательных путей: I — компенсации; II — субкомпенсации; III — декомпенсации; IV — асфиксии (терминальная стадия). Лечение проводится в зависимости от причины и стадии острого стеноза. При компенсированной и субкомпенсированной стадиях возможно применение медикаментозного лечения в условиях стационара. При отеках гортани назначают дегидратационную терапию, антигистаминные средства, кортикостероидные препараты. При воспалительных процессах в гортани назначают массивную антибиотикотерапию, противовоспалительные средства. При дифтерии, например, необходимо введение специфической противодифтерийной сыворотки.
Наиболее эффективно проведение медикаментозного дестенозирования — комбинации антигистаминных, кортикостероидных и дегидратационных препаратов. При декомпенсированной стадии стеноза необходима срочная трахеостомия, а в стадии асфиксии срочно производится коникотомия, а затем трахеостомия.
По отношению к перешейку щитовидной железы в зависимости от уровня разреза различают верхнюю трахеотомию — над перешейком щитовидной железы , нижнюю под ним и среднюю через перешеек с предварительным его рассечением и перевязкой. Следует отметить, что такое деление является условным. Как правило, рассекается 2-3 полукольца трахеи.
Более приемлемым является разделение в зависимости от уровня разреза колец трахеи. При верхней трахеотомии разрезают 2-3 кольца, при средней 3-4 кольца и при нижней 4-5 кольца.
Техника операции (верхняя трахеотомия). Положение больного обычно лежачее, под плечи необходимо положить валик, чтобы выпятить гортань и облегчить ориентировку. Иногда, при выраженном стенозе, когда лежа дыхание ухудшается, производят операцию в полусидячем или сидячем положении, в тяжелых случаях наступающей асфиксии — даже без анестезии. Обезболивание местное: 1% новокаин с примесью раствора адреналина 1:1000 (1 капля на 5 мл). Прощупывают подъязычную кость, вырезку щитовидного и бугорок перстневидного хрящей. Для ориентировки можно бриллиантовой зеленью отметить срединную линию и уровень перстневидного хряща. Производят послойный разрез кожи и подкожной клетчатки от нижнего края перстневидного хряща на 6 см. вертикально книзу строго по срединной линии. Рассекают поверхностную фасцию, под которой обнаруживается белая линия — место соединения грудино-подъязычных мышц. Последнюю надсекают и тупым путем раздвигают мышцы. После этого обозревается перешеек щитовидной железы, который имеет коричнево-красный цвет и на ощупь мягкий. Затем по нижнему краю перстневидного хряща производят разрез капсулы железы, фиксирующей перешеек, последний смешается книзу и удерживается тупым крючком. Затем становятся видными кольца трахеи, покрытые фасцией. До вскрытия трахеи необходим тщательный гемостаз. Для фиксации гортани, экскурсии которой при асфиксии значительно выражены, вкалывают острый крючок в щитоподъязычную мембрану и фиксируют кверху. Во избежание сильного кашля в трахею вводят через иглу несколько капель 2-3% р-ра дикаина. Остроконечным скальпелем вскрывают 2 и 3 кольца трахеи. Скальпель необходимо вонзать не слишком глубоко (0,5 см), чтобы не поранить заднюю, лишенную хряща, стенку трахеи и прилегающую к ней переднюю стенку пищевода. Края отверстия в трахее раздвигают при помощи расширителя Труссо и вводят соответствующего размера трахеотомическую трубку, которую фиксируют с помощью марлевой повязки на шее.
В некоторых случаях в детской практике при стенозе, вызванном дифтерией гортани и трахеи, используется назо(оро)трахеальная интубация гибкой трубкой из синтетического материала. Интубация производится под контролем прямой ларингоскопии, продолжительность ее не должна превышать 3 сут. Если необходим более длительный срок интубации, производится трахеотомия, поскольку длительное пребывание интубационной трубки в гортани вызывает ишемию слизистой оболочки с последующим изъязвлением, рубцеванием и стойким стенозом органа.
Лечение внутричерепных осложнений :При всех видах внутричерепных осложнений показано срочное хирургическое вмешательство, при поражении вещества мозга и наличии абсцессе субдуральной локализации показаны экстракраниальные способы санации полости черепа с обязательной санацией очага поражения. Массивная антибактериальная терапия с применением препаратов широкого спектра действия, назначаются антисептики, дезинтоксикационная терапия, коррекция кислотно — щелочного баланса Инфузионная терапия наиболее эффективна при внутриартериальном введении
Тактика оказания неотложной помощи при кровотечении из глотки и гортани. Источником могут служить варикозно-расширенные вены глотки, язычной миндалины, гортани и трахеи, особенно у лиц старческого возраста, у больных с пороками сердца, заболеванием лёгких, циррозом печени, хроническим нефритом. Гемофилия и др заболевания крови нередко сопровождаются кровотечением и кровохарканием из глотки, гортани и трахеи. Моментами, способствующими кровотечениям, являются сильный кашель, отхаркивание, физическое напряжение.
Лечение:Основным является предоставление больному покоя. Необходимо поместить больного в постель в полу сидячем положении (с приподнятой головой). При кровотечениях из глотки и трахеи рекомендуется молчание, холодная или чуть тёплая пища, глотание кусочков льда, свежий воздух, при необходимости гемостатическая терапия. Пельцевое прижатие сонной артерии.При серьёзных кровотечениях может потребоваться трахеотомия или ларинготомия с последующей тампонадой гортани или трахеи. Если не помогла задняя тампонада-перевязка нар сонной артерии. Для отсасывания крови-трахеостомия. Замещение кровопотери.
Интубция трах.: важно придать голове больного оптимальное положение; приподняв голову на подушке для выпрямления шейного отдела позвоночника, следует разогнуть ее в атланто-затылочном соединении. указательным или III пальцем правой руки, введенным в ротовую полость, захватывает альвеолярный отросток верхней челюсти, а большим пальцем правой руки, надавливая на подбородок и сдвигая нижнюю губу книзу с целью предохранения её от травмы, открывает рот пациента.
Введение клинка ларингоскопа. Рукоятку ларингоскопа следует держать левой рукой. Клинок ларингоскопа вводится в правый угол открытого рта и медленно продвигается к середине корня языка по направлению к надгортаннику.Надгортанник попадает в поле зрения, если клинок ларингоскопа введен достаточно глубоко и в правильном направлении. При использовании изогнутого клинка (клинок Макинтоша, оксфордский клинок) кончик последнего помещают в ямку, расположенную между корнем языка и основанием надгортанника, и поднимают надгортанник за счет надавливания на языч-но-надгортанную уздечку, открывая доступ к голосовой щели.
Прямой обзор голосовой щели. Голосовая щель, открывающая вход в трахею, видна в центре поля зрения.. Интубационная трубка вводится через правый угол рта по направлению к голосовой щели. Под визуальным контролем трубка продвигается в трахею так, чтобы верхний край манжетки находился на 2 см ниже голосовой щели. коникотомия, т.е. вскрытие перстневидной (конической) связки. При запрокинутой назад голове больного фиксируют гортань указательным и большим пальцами левой руки и быстро одномоментным поперечным разрезом ниже щитовидного хряща рассекают кожу и коническую связку.Виды трахеостомии Верхнюю трахеостомию — трахею рассекают над перешейком щитовидной железы в области первых двух колец;Среднюю трахеостомию — после рассечения связки , соединяющей хрящ и перешеек щитовидной железы, перешеек оттесняют от трахеи, пережимают двумя кровоостанавливающими зажимами Бильро-та, перевязывают каждую часть отдельно и рассекают.Нижнюю трахеостомию .Трахею рассекают под перешейком щитовидной железы на уровне 4-5-го (иногда 6-го) кольца. трого по средней линии шеи от нижнего края щитовидного хряща делают разрез кожи, подкожной клетчатки и поверхностной фасции шеи длиной до 6 см. Затем тупо, идя строго по средней линии, обнажают переднюю поверхность перстневидного хряща тупыми крючками мышцы оттягивают в стороны. Поперечно надрезав расположенную по нижнему краю перстневидного хряща перстне-щитовидную связку, удерживающую щитовидную железу, отодвигают перешеек книзу. При этом обнажаются первые кольца трахеи. После остановки кровотечения вкалывают острый крючок под перстневидный хрящ и с его помощью поднимают и фиксируют гортань. Затем между 1-м и 2-м или 2-м и 3-м кольцами поперечно рассекают трахею до трети’ окружности и после расширения раны расширителем Труссо вводят трахсостомическую трубку. Рану сверху и снизу трубки зашивают одним-двумя швами (во избежание образования подкожной эмфиземы не следует зашивать ткани очень плотно). Трахеостомическую трубку укрепляют на шее с помощью марлевых тесемок и повязки. После трахеостомии необходимо проверить состояние дыхания через трахеостомическую трубку.
1мед. пом. При хим.ожоге пищевод. Вызвать рвоту, промыть пищевод и желудок, наркотические или не наркотические анальгетики, противошоковая терапия, транспортировка в отделение токсикологии или реанемации.
Вскрытие паротанз абцесса проводят на 1,5-2 см по линии от коренного зуба к язычку по пересечению с небной дужкой. отсасывание гноя при пункции.
Кровотеч глотки: запретить физические напряжения, резкие движения, снять эмоциональное возбуждение. Применяются общие кровоостанавливающие средства, обкалывание кровоточащего сосуда 0,25 — 0,5% раствором новокаина, прижигание его серебра нитратом или трихлоруксусной кислотой. При кровотечениях из области боковой стенки глотки можно использовать зажим Микулича, одна бранша которого, покрытая марлевой подушечкой, плотно накладывается на кровоточащий участок в глотке, а вторая закрепляется снаружи в ооласти угла нижней челюсти или в подчелюстной области. Зажим Микулича должен быть снят через 12-18 ч.Глотка- пальцами сонную артерию(пер.бугорок 6 шейного позвонка), задняя тампонада если не помогло- перевязка наружной сонной эргерии. Для отсасывания крови трахиостомия. Замещение кровопотбри.
Методы остановки носового кровотечения. 1. Простейшие методы остановки кровотечения, -при «переднем» носовом кровотечении для его остановки достаточно: придать пострадавшему сидячее положение или горизонтальное с приподнятым головным концом. прижать укрыло носа лальцем-снаружи к носовой перегородке и удерживать его в течение 10-1.5 минут .(если пациент в
состоянии, то делает это сам):в: кровоточащую лоловину носа ввести ватный „или -марлевый- шарик, смоченный . сосудосуживающим раствором (если причиной .кровотечения не служит повышение артериального давления),. 3 %раствором перекиси водорода, либо каким-нибудь другим гемостатическим препаратом.наложить «холод» на область переносицы(мофофолотенце,резиновый пузырь со льдом и др.).успокоить пострадавшего, особенно если это ребенок.2.Передняя тампонада полости носа. показанием для передней тампонады полости носа служат:Подозрение на «заднее» кровотечение.Неэффективность простейших методов остановки «переднего»носового кровотечения в течение 15 минут, кредняя тампонада производится марлевым тампоном шириной 1 см, длиной 60 — 90 см. Для усиления гемостатического эффекта тампон пропитывают 5 — 10 % раствором эпсилон — аминокапроновой кислоты или другим веществом, обладающим гемостатическим действием. Используя носовое зеркало и коленчатый пинцет тампоном плотно, в виде вертикальных или горизонтальных колен, последовательно заполняют соответствующую половину полости носа.После проведения передней тампонады полости носа необходимо оценить её состоятельности. Признаком эффективности служит отсутствие кровотечения не только наружу, но и по задней стенке глотки (проверяют при фарингоскопии). После введения тампонов на нос накладывают пращевидную повязку.Помимо марлевых тампонов для передней тампонады полости носа ис-пользуют пневматический тампон, состоящий из двух резиновых баллончиков; эластический тампон, состоящий из пальца от резиновой перчатки, заполненного поролоном; синус — катетер «Ямик».3.Задняя тампонада полостиноса.При продолжении кровотечения после выполнения передней тампонады (кровь стекает по задней стенке глотки) следует прибегнуть к задней там¬понаде полости носа. С этой целью необходимы — 2 плотных марлевых тампона треугольной формы с тремя надежно закрепленными шелковыми лигатурами с противоположных сторон, тампоны для передней тампонады, тонкий резиновый катетер, пинцет, носовое зеркало, шпатель, пращевидная повязка.Заднюю тампонаду начинают с проведения катетера через кровоточащую половину носа в носоглотку и ротоглотку, где его конец захватывают пин¬цетом и извлекают через рот (при этом второй конец катетера не должен уйти в полог ть носа). К ротовому концу катетера привязывают обе лигатуры «острого» конца тампона и извлекают их катетером наружу. Нити лигатуры подтягивают, добиваясь введения заднего тампона в носоглотку и конца в просвете хоаны. Удерживая тампон в таком положении, выполняют юреднюю тампонаду носа и фиксируют лигатуры узлом на марлевом шарике в области преддверья носа. Лигатура «тупого» конца тампона остается в полости глотки и служит для последующего извлечения тампона Накладывают пращевидную повязку.Удаление марлевых тампонов производят крайне осторожно, предварительно тщательно пропитав раствором 3 % перекиси водорода, на 2 — е су-тки при передней тампонаде и на 4 — 5 — е при задней.
Хир. методы остановки носовых кровотечений-При неэфективности задней тампонады полости носа возможно применение хир (этмоидотомия с последующей тугой тампонадой после операци полости, перевязка нар сонной, внутр верхнечелюстной или решетчатых артерии, в исключит случаях — общей сонной), или эндоваскулярных методов (эмболизация ветвей верхнечелюстной артерии). При рецидив кровотечениях из переднего отдела носовой перегородки его причиной часто служит эрозивно измененная слизистая оболочка- необходимо применение методов стимуляции эпителизации поврежденной поверхности (наложение гемостатических губок, аутофибриновой пленки). Если причина рецидивов «передних» кровотечений — выраженное полнокровие . сосудов зоны Киссельбаха, возможно использование приемов, приводящих к облигергции капиллярного русла (химич склерозирующис пр-ты, отслойка слизистой оболочки, криодесгрукция, электрокоагуляция). применяют и общие средсгва. С целью повышения содержания протромбина в крови назначают викасол в/м, для повышения свертываемости крови — в/в 10% раствор хлорида кальция, аминокапроновую кислоту, для уменьшения проницаемости сосудистой стенки — аскорбиновую кислоту, рутин.
Эпитимпанит или хз что про ухо:Лечение должно быть направлено на устранение причины, воздействия на процесс восполени назначают не нетоксичаски а\б пенициллин по 1мл ед в\м/ на устронение токсической формы тугоухости назначают дезинтаксикационную терапию, сосудистого генезаназначают ежедневно трентал 2% по 5мл в\в капельно в 250мл физ.р-ра .стероидная терапия назначают интратимпанальное введение кортикостиройдов в бараб полость (дексаметазон) ч\з установленную в барабанную перепонку шунт.
Паратонзиллярный абцесс: Перед вскрытие проводят пункцию парагонзилярного абсцесса. Вскрытие проводят на 1,5-2 см. по линии от коренного зуба к язычку по пересечению с небной дужкой. Заглоточный в положении лежа с отклоненной головой отсасывание гноя при. пункции.
Принципы лечения остр гнойного сред отита
-доперфоративная:спиртовый3% р-р борной кислоты,капли отипакс,а\б амоксицилин 0.5г 3 раза в сутки в течении 7 дней,парацентез
-перфоративная:а\б,эреспал(противовоспалительное),сосудосуживающие капли в нос,физио,согревающие компрессы,гигиена слухового прохода(удаление гнойного секрета-затем капли «отофа»)
Обследования при рино отогеных осложнениях
Орбитальные осложнения-реактивный отек век и клетчатки глазницы,орбитальный остеопереостит,абсцесс века,субпереостальный абсцесс,флегмона глазницы,ретробульбарный абсцессрентген,кт,риноскопия,анамнез,наружный осмотр),тромбоз вен клетчатки и глазницы.риногенный менингит(рентген,кт,цереброспинальная жидкость-увеличение белка),экстрадуральный абсцесс(кт,спино-мозговая пункция),риногенный абсцесс мозга(кт,мрт,СП-мозговая пункция),тромбоз кавернозного синуса,сепсислейкоцитоз,лейкопения,палочкоядерный сдвиг влево,тромбоцитопения,бак исследование крови-обнаружение гемокультуры).
Анамнез,отоскопия,исследование слуха и вестибулярного анализатора,рентген височныхкостей,исследование крови,люмбальная пункция.
Парацентез-разрез барабанной перепонки под местным обезболиванием.разрез в задненижнем квадранте барабанной перепонки,делается снизу вверх .глубина вкола иглы 1-1,5 мм. Затем в нар слуховой прход стерильная марлевая турунда.гигиена полости,очищение от гноя.
Лечение хронического синусита1) Обязательным является применение лекарственных средств и манипуляций, направленных на снятие отека слизистой оболочки носа и пазух. Помимо назначения препаратов, мы проводим противоотёчные внутриносовые блокады, физиотерапевтическое лечение (лазеро- и магнитотерапия). Это позволяет улучшить отток воспалительного секрета (жидкости) из полости носа и околоносовых пазух, восстановить воздушность пазух
-Удаление гнойного содержимого из пазух. — Отсасывание гноя из пазух при промывании носа методом перемещения жидкости («кукушка»).
— ЯМИК метод. При синусите в нос вставляется мягкий резиновый катетер, который позволяет удалить гнойное содержимое из всех пазух и ввести в них лекарственный раствор.
— Пункция (прокол при гайморите) околоносовых пазух. При гайморите в пазуху через нос вставляется малотравматичная игла. Через иглу удаляется всё гнойное содержимое и вводится лекарственный препарат. Мы проводим пункцию (прокол) при гайморите совершенно безболезненно и безопасно. В дальнейшем прокол при гайморите не оказывает влияние на состояние носа и пазух.
— При гнойном воспалении околоносовых пазух назначается антибиотикотерапия. (амоксицилин,аугментин)
Хирургические методы остановки носовых кровотечений.
При неэффективности задней тампонады полости носа (возобновление кровотечения после ее удаления) возможно применение хирургических (этмоидотомия с последующей тугой тампонадой послеоперационной полости, перевязка наружной или общей сонной артерии) или эндоваскулярных методов (эмболизация ветвей верхнечелюстной артерии).
остр сенсоневральная тугоухость Устраниение и нейтрализация причины. Госпитализация. Антидепрессанты, при вир этиологии — ацикловир. Кортикостероиды,
десенсибилизация кларитином. Дезинтоксикация — реополиглюкин, мочегонные — маннигол. антикоагулянтная терапия
Принципы лечения остр гнойного сред отита-доперфоративная:спиртовый3% р-р борной кислоты,капли отипакс,а\б амоксицилин 0.5г 3 раза в сутки в течении 7 дней,парацентез. перфоративная:а\б,эреспал(противовоспалительное),сосудосуживающие капли в нос,физио,согревающие компрессы,гигиена слухового прохода(удаление гнойного секрета-затем капли «отофа»)
Рино и отогенные в\череп осложнения
Срочное хир вмешат-во, экстракарниальные способы санации полости черепа с обязат.санацией очага поражения. Массивная^ а\б терапия широкого спектра действия, антисептики, дезинтоксикационная терапия, инфузионная терапия. Иммуностимляция.
ЛЕЧЕНИЕ ОСТР СТЕНОЗОВ— ЭКСТРЕННОЕ ХИР ПОСОБИЕ — ИНТУБАЦИЯ ГОРТАНИ И ТРАХЕИ, КОНИКОТОМИЯ, ТРАХЕОТОМИЯ. ЭТИОПАТОГЕНЕТИЧ ЛЕЧЕНИЕ – УДАЛЕНИЕ ИНОРОДНОГО ТЕЛА ИЛИ ОПУХОЛИ, ПРОТИВОВОСПАЛИТ ЛЕЧ ПРИ ЛАРИНГИТЕ, ЛАРИНГОПЛАСТИКИ ПРИ РУБЦОВЫХ СТЕНОЗАХ, АНТИГИСТАМИННЫЕ ПРЕПАРАТЫПРИ КОМПЕНСИРОВАННОЙ И СУБКОМПЕНСИРОВАННОЙ СТАДИЯХ-КОМБИНАЦИЯ АНТИГИСТАМИННЫХ,КОРТИКОСТЕРОИДНЫХ И ДЕГИДРАТАЦИОННЫХ ПРЕПАРАТОВ.ПРИ ДЕКОМПЕНСИРОВАННОЙ СТАДИИ-ТРАХЕОСТОМИЯ,В СТАДИИ АСФИКСИИ-КОНИКОТОМИЯ
источник
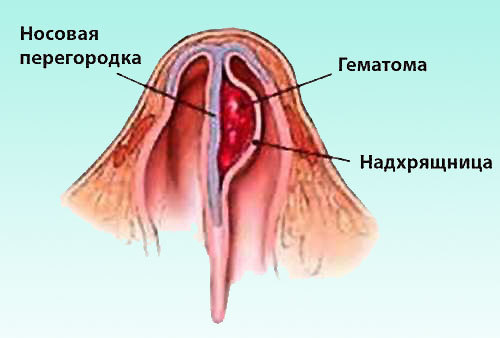
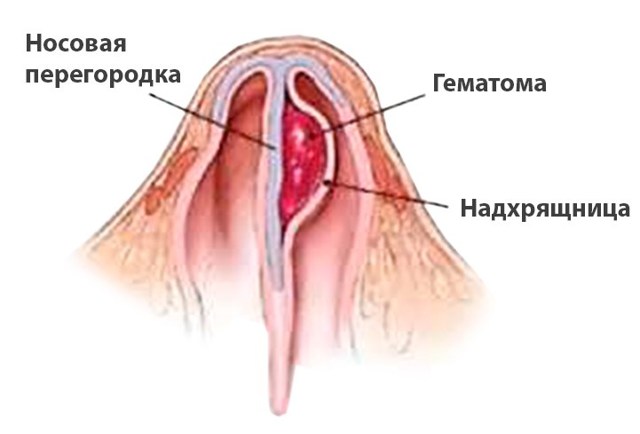
Гематома носовой перегородки представляет собой ограниченное скопление крови под слизистой оболочкой. Код по МКБ-10 — J34.0. Формируется в процессе травматизма носа, сопровождаемого кровотечением в подслизисто-надхрящничном слое. Под влиянием вторичного инфицирования может произойти нагноение и начаться абсцесс. В некоторых ситуациях патология возникает как следствие вирусных болезней.
Причинами патологического процесса являются:
- Травматизм сосудов вследствие операции на перегородке (септопластика). На постоперационном этапе кровь из пораженных в процессе хирургического вмешательства сосудов скапливается под слизистой с одной либо двух сторон.
- Ушибы носа.
- Переломы носа.
Первой характерно одностороннее накопление крови и нетяжелое протекание патологического процесса. Также он легче поддается лечению. Двусторонняя форма предполагает накопление крови с двух сторон и зачастую преобразуется в абсцесс.
Во многих ситуациях кровоподтек охватывает только хрящевой отдел перегородки. При наличии односторонней гематомы носа дыхание не претерпит изменений. Болезненный синдром будет слабо выражен либо вовсе отсутствовать.
Непосредственно из-за этого многие больные поздно обнаруживают заболевание.
В это время гематома начинает гноиться и преобразуется в абсцесс, который опасен искривлением носовой перегородки и осложнениями внутри черепной коробки.
Симптомы зачастую зависят от того, как сильно повреждена перегородка. В определенных ситуациях на этапе формирования кровоподтека какие-либо признаки не наблюдаются либо они искажены. Наиболее распространенные из них:
- затрудненное одностороннее либо двустороннее дыхание;
- болевые ощущения;
- ухудшение обоняния;
- повышенная температура (наблюдается в процессе нагноения и образования абсцесса);
- при абсцессе с распространением воспалительного процесса на хрящ вероятно искривление наружного носа.
- носовое кровотечение;
- нагноение и абсцесс;
- гнойные последствия абсцесса: воспалительный процесс в мягких тканях лица, глазнице (ведет к формированию гнойников), внутри черепной коробки. Помимо этого, иногда появляется тромбоз кавернозного синуса, который сопровождают интенсивные болевые ощущения в голове, судорожное и коматозное состояния и прочие расстройства ЦНС;
- искривление наружного носа;
- перфорация носовой перегородки.
Для выявления патологии используются следующие диагностические способы:
- Физикальное обследование. В процессе осуществления передней риноскопии определяется одностороннее либо двустороннее утолщение носовой перегородки красноватого оттенка. Полость носа в подобных ситуациях плохо либо вовсе недоступна для обследования. Иногда выпячивание обнаруживается во время приподнимания кончика носа.
- Клиническое исследование. При диагностике периферической крови у пациентов с абсцессом перегородки носа обнаруживается нейтрофильный лейкоцитоз.
- Инструментальная диагностика. Иногда, чтобы обнаружить гематому, требуется посредством электрического отсасывателя устранить из полости носа кровь и воспользоваться пуговчатым зондом при прощупывании выпячивания.
- Показания к консультации узкопрофильных врачей. Сложное протекание патологического процесса, присутствие у больного патогенетически взаимосвязанных болезней, которые требуют соответствующей терапии (сахарный диабет), считается показанием к консультации профильных врачей.
Всесторонняя и тщательная диагностика позволяет подобрать соответствующую терапию патологии.
Лечение проводят в амбулаторных либо стационарных условиях. Оно зависит от самочувствия пациента и интенсивности кровоизлияния. Лечебные мероприятия предполагают:
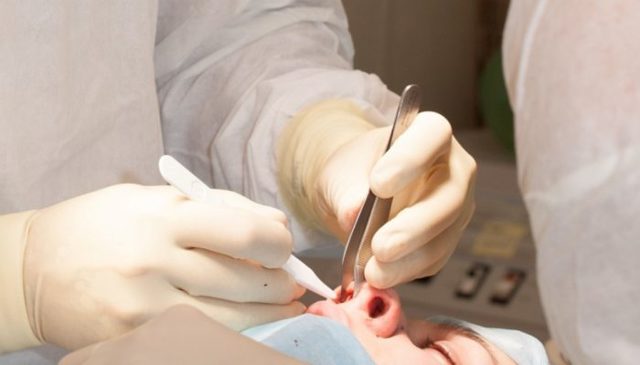
- Аспирацию крови. Полость гематомы подлежит пунктированию, затем осуществляется аспирация посредством шприца. Применяется при легкой форме патологии.
- Дренаж. Используется, если пункция оказалась неэффективной. Оперативное вмешательство проводят под местным наркозом. Чтобы удалить тромб, выполняют надрез слизистой оболочки над гематомой. Затем запекшуюся кровь выкачивают и в сформированную полость устанавливают дренаж.
- Лечение антибактериальными средствами. Используется лишь при оперативной терапии. Препараты выбора в данном случае – противомикробные средства подгруппы цефалоспоринов 2-3 поколения и аминопенициллины. Во многих ситуациях их употребляют курсом продолжительностью до одной недели.
После устранения запекшейся крови и обрабатывания антибиотиками пораженного участка устанавливаются специальные трубки и проводится тампонация. Последующая терапия предполагает инъекции противомикробных средств широкого воздействия.
Их используют в соответствии со схемой на протяжении недели. Средства из подгруппы цефалоспоринов отличаются эффективностью против различных патогенных микроорганизмов, зачастую становящихся причиной появления патологии.
Употребление средств наружного применения должно быть начато как можно скорее. Исключением может стать гепариновая мазь, она используется лишь на второй день. Препараты наносятся на кровоподтек четыре-пять раз в сутки. Кремы и гели применяются лишь в той ситуации, когда на кожном покрове отсутствуют царапины, ссадины и прочие мелкие повреждения.
Устранить проявления патологии возможно посредством медикаментозных средств, которые включают в себя троксерутин и гепарин. Их относят к подгруппе антикоагулянтов, которые способствуют разжижению крови. Наиболее распространенные препараты:
- троксевазин;
- троксерутин;
- гепариновая мазь;
- гепатромбин.
В целях устранения синяка также применяются медикаменты, содержащие витамин К. Он помогает улучшить проникновение активных элементов в клетки кожного покрова, приводит в норму свертывание крови.
- Народные средства для избавления от кровоподтеков должны отличаться хорошим рассасывающим действием.
- Они считаются дополнительным элементом к традиционной терапии, и их применение нуждается в предварительном согласовании со специалистом.
- К натуральным средствам, способствующим уменьшению неприятной симптоматики, относят арнику, окопник. В состав медикаментов, которые предназначены для терапии гематомы, нередко включается экстракт пиявок.
- Часто в целях устранения патологического процесса применяют бадягу. Данная пресноводная водоросль оказывает благотворное воздействие на пораженный участок и в кратчайшие сроки дает положительный результат. Существует большое количество разнообразных аптечных средств, основу которых составляет бадяга.
- Сделать компресс на ее основе возможно своими силами в домашних условиях. Необходимо приобрести высушенное сырье растения. Порошкообразная масса разводится с горячей водой, на 2 ч. жидкости берется 1 ч. водорослей.
Одной из основных профилактических мер является предупреждение травматизма носа. Если подобная неприятность произошла, то требуется в кратчайшее время выполнить следующие предписания:
- после удара, ушиба или перелома без промедлений необходимо обращаться к специалисту;
- по пути в больницу возле носа требуется держать лед (помогает сдерживать формирование гематомы);
- нужно проследить, чтобы при транспортировании больной был в полусидячем положении.
Важное значение в предотвращении неблагоприятных последствий имеет вовремя проведенная терапия болезней ЛОР-органов.
Ключевую роль играет профилактика для пациентов, находящихся в группе риска. К ним относятся:
- дети;
- больные сахарным диабетом;
- люди с артериальной гипертонией.
При появлении какой-либо травмы носа им необходимо узнать рекомендации врача. Если вовремя проведено оперативное вмешательство, вскрытие гематомы и устранение запекшейся крови или гноя, то прогноз будет положительным.
Когда добавляется вторичное инфицирование либо образовался абсцесс носа, не исключается вовлечение четырехугольного хряща. В итоге деформируется наружный нос.
Если нагноение распространится дальше на фоне других болезней, то прогноз будет зависеть от эффективности терапии.
Среди воспалительной патологии в ЛОР-практике встречается и гнойно-некротический процесс в мягких тканях, известный как абсцесс носовой перегородки. Это достаточно опасная ситуация, требующая своевременного и качественного лечения. И без помощи врача решить проблему не удастся.
Под абсцессом понимают ограниченную полость, заполненную гнойными массами. В перегородке носа он может возникнуть первично – при проникновении туда микробов – или на фоне предшествующих заболеваний. Возбудителем гнойного воспаления чаще всего становятся стафилококки (золотистый, эпидермальный) или гемолитический стрептококк. Они проникают в перегородку при непосредственном повреждении слизистой оболочки, возникающем из-за травм и ранений. Последние бывают вызваны как неосторожными действиями самого пациента, так и хирургическими манипуляциями.
Немаловажную роль в развитии абсцесса играют другие заболевания носа и окружающих мягких тканей. Гнойник может стать осложнением следующей патологии:
- Гематома носовой перегородки.
- Фурункул, рожа.
- Периодонтит, остеомиелит нижней челюсти.
Как видим, проблема находится на стыке нескольких специальностей: отоларингологии, стоматологии, дерматологии и хирургии. А если учесть и ряд сопутствующих факторов, повышающих риск развития и неблагоприятного течения абсцесса, то междисциплинарный аспект становится еще шире. Местная и общая резистентность организма страдает в таких случаях:
- Иммунодефициты (включая ВИЧ).
- Эндокринная патология (сахарный диабет).
- Онкогематологические процессы.
- Дисфункции пищеварительного тракта.
- Дефицит витаминов и нутриентов.
Указанные состояния создают благоприятные условия для развития инфекции и течения воспалительного процесса. При этом его интенсивность и распространенность могут быть значительно более выраженными, чем у лиц без сопутствующих заболеваний.
Развитие абсцесса происходит из-за микробного инфицирования поврежденной носовой перегородки, что гораздо чаще и легче происходит на фоне сопутствующих состояний.
Каким способом будет развиваться воспаление, зависит от причины гнойного процесса и предрасполагающих факторов. Когда абсцесс развивается на фоне гематомы перегородки носа, ведущее значение играет вторичное повреждение из-за выработки биологических медиаторов и раздражающего воздействия крови. А гноеродные бактерии, присутствующие на слизистой оболочке, на фоне снижения местной реактивности начинают размножаться и проникать в уже сформированную полость.
При первичном инфицировании поврежденной слизистой оболочки гноеродные бактерии вызывают воспалительный процесс с выраженным экссудативным компонентом.
Благодаря клеткам иммунной системы он отграничивается от окружающих тканей, окружаясь капсулой из грануляций и фибриновых наслоений. Инфекция в полость носа может проникнуть и лимфогематогенным путем из других очагов.
А при наличии сопутствующей патологии развитию гнойника способствуют иммунные, микроциркуляторные, обменно-метаболические расстройства.
Абсцесс носовой перегородки сопровождается достаточно явной симптоматикой. При вторичном характере процесса ей могут предшествовать другие явления, например, ушиб и дальнейшее образование синяка. На фоне травмы происходят и другие изменения в состоянии:
- Затруднение носового дыхания.
- Снижение обоняния.
- Чувство распирания.
- Головные боли.
Пациент отмечает появление в одной ноздре объемного образования. А заложенность в обоих носовых ходах заставляет переходить на дыхание ртом. Кожа вокруг носа отекает и краснеет, а потом окраска изменяется на цианотичную.
Если же произошло нагноение гематомы, то на фоне вышеперечисленного в клинике появляются признаки воспалительного процесса: боли, усиливающиеся при минимальном прикосновении, повышение температуры тела до 39 градусов, интоксикация (со слабостью и недомоганием). Абсцедирование сопровождается нарастанием отечности и красноты, а прорыв гнойника сопровождается истечением из носа желто-зеленого содержимого. После этого наблюдается улучшение общего состояния.
Абсцесс – это острый гнойный процесс, который протекает с локальными и общими признаками воспаления.
Необходимо отметить, что абсцесс носа довольно быстро дает осложнения. Гнойное расплавление хряща приводит к перфорации перегородки, что ведет к деформации носа и формированию явного косметического дефекта. Но бывают и более серьезные последствия для здоровья, связанные с распространением инфекции по сосудам:
- Флегмона орбиты.
- Тромбоз пещеристого синуса.
- Менингит и энцефалит.
Проникновение патогенных микробов в системный кровоток ведет к развитию септических очагов в других местах, что может привести к полиорганной недостаточности.
Предварительный диагноз устанавливается на основании клинического обследования ЛОР-врача, которое включает и переднюю риноскопию. При этом видно, что на фоне утолщенной слизистой оболочки в области перегородки образовалось красно-синюшное выпячивание, для которого характерен симптом флюктуации (проверяемый с помощью ватной палочки или зонда). Уточнить заключение врача помогут:
- Общий анализ крови (лейкоцитоз, повышение СОЭ).
- Анализ отделяемого (микроскопия, посев).
- Пункция образования.
Если есть подозрение на формирующиеся осложнения, то в диагностическую программу обязательно включают компьютерную томографию черепа. Дифференцировать абсцесс носовой перегородки необходимо с опухолями.
Терапевтическая тактика подразумевает комплексный подход. Развитие локальных и системных осложнений можно предотвратить при своевременном опорожнении гнойника на фоне медикаментозной поддержки. Последняя выполняется с применением антибиотиков:
Хирургическим путем производят вскрытие абсцесса перегородки носа (под местной анестезией). Извлекают экссудат, а образовавшуюся полость промывают антисептиками и дренируют. На срок до 2 суток делают двустороннюю тампонаду полости носа, а затем ушивают перегородку. Если произошло разрушение хряща, то одновременно выполняют его пластику.
Патологию лечат хирургически на фоне системной антибиотикотерапии. Только так можно избавить пациента от гнойного воспаления и предотвратить осложнения.
Абсцесс носовой перегородки зачастую развивается при инфицировании гематомы, но бывают и другие причины гнойного воспаления. Опасность такого процесса заключается не в острой симптоматике, а в риске осложнений – как локальных, так и системных. Поэтому необходимо уделять повышенное внимание своевременному обращению за медицинской помощью.
- Что такое гематома и абсцесс носовой перегородки
- Гематома носовой перегородки — это ограниченное скопление жидкой или свернувшейся крови между надхрящницей (надкостницей) и хрящом (костью) или между надхрящницей (надкостницей) и слизистой оболочкой вследствие закрытых повреждений носа с нарушением целостности его сосудов.
- Абсцесс носовой перегородки — это полость, заполненная гноем и отграниченная от окружающих тканей и органов пиогенной мембраной, находящаяся между надхрящницей (надкостницей) и хрящом (костью) или между надхрящницей (надкостницей) и слизистой оболочкой, возникающая вследствие нагноении гематомы носовой перегородки или хондроперихондрита при инфекционных заболеваниях (рожа, фурункул носа), кариесе зубов, сахарном диабете и др.
- Эпидемиология гематомы и абсцесса носовой перегородки
Точных данных о распространённости гематомы и абсцесса носовой перегородки в настоящее время нет. Данную патологию регистрируют у 1,1% больных с различными травматическими повреждениями носа и околоносовых пазух. Травмы носа в структуре повреждений лицевого черепа составляют от 8 до 28%, и структуре всех переломов костей — от 12 до 43%.
Классификация гематомы и абсцесса носовой перегородки
Четкой классификация гематомы (абсцесса) носовой перегородки нет. В повседневной клинической практике обычно различают одно- или двустороннюю гематому.
При абсцессе носовой перегородки обращают внимание на наличие симптомов гнойно-септических осложнений, деформации наружного носа вследствие расплавления четырехугольного хряща.
Перечисленные особенности патологического процесса учитывают при определении объема и характера лечебных мероприятий и отражают в диагнозе.
- Причины (этиология) гематомы и абсцесса носовой перегородки
- Наиболее частая причина гематомы носовой перегородки — травма ее хряща без смещения и разрыва слизистой оболочки при ударе по носу или падении на нос, при котором происходит кровоизлияние между четырехугольным хрящом и надхрящницей.
- Из других, более редких причин следует указать инфекционные заболевания (грипп, корь, скарлатина, рожа); гемопатии (капилляротоксикоз, гемофилия, тромбоцитопения), сопровождающиеся геморрагическим синдромом.
Гематома очень быстро инфицируется, являясь благоприятной средой для постоянно вегетирующих в полости носа микроорганизмов, в результате чего формируется абсцесс перегородки носа. Реже абсцесс носовой перегородки бывает травматическим, возникает вследствие заноса инфекции при ковырянии пальцем в носу.
Абсцесс может развиться и без гематомы — при абсцедирующем фурункуле преддверия носа, — и метастатическим путем в результате гематогенного распространения инфекции у детей грудного и раннего возраста при септических состояниях.
В редких случаях абсцесс возникает как осложнение инфекционных заболеваний (грипп, ангина, корь, скарлатина) или в результате распространения гнойного процесса на перегородку со стороны кариозных передних верхних резцов при их периостите. Одонтогенный абсцесс перегородки носа отличается чрезвычайной тяжестью течения с развитием осложнений.
Патогенез гематомы и абсцесса носовой перегородки
Ведущий патогенетический механизм — разрыв сосудов внутреннего слоя перихондрия с последующим кровоизлиянием.
Существенную роль в возникновении гематомы перегородки носа играют также заболевания, сопровождающиеся полнокровием слизистой оболочки носа, нарушением процессов свёртывания крови, увеличением проницаемости сосудистой стенки (острые и хронические риниты; гипертоническая болезнь и симптоматические артериальные гипертензии; нарушения кровообращения различного генеза с повышением артериального давления в сосудах головы и шеи; коагулопатии, геморрагические диатезы, гипо- и авитаминозы и др.).
Особенность гематомы перегородки носа — быстро развивающаяся в ответ на повреждение воспалительная реакция с образованием биологически активных метаболитов — причины вторичной альтерации тканей и угнетения активности различных звеньев иммунной системы. Нарушение барьерной функции слизистой оболочки носа способствует трансэпителиальной миграции бактерий, вегетирующих в носовой полости, и инфицированию экстравазата.
Реже абсцесс носовой перегородки является следствием распространения инфекции из очага воспаления при периодонтитах, фурункуле носа.
Неблагоприятное влияние на частоту возникновения, течение и прогноз абсцесса перегородки носа оказывают эндокринные заболевания, в первую очередь сахарный диабет: гиповитаминозы, нерациональное питание, заболевания органов пищеварения, иммунодефицитные состояния и др.
Симптомы (клиническая картина) гематомы и абсцесса носовой перегородки
Клинически формирование абсцесса перегородки носа сопровождается следующими симптомами: явления интоксикации, головная боль, боль в области носа, повышение температуры до фебрильных цифр, чувство разбитости; резкое затруднение носового дыхания, деформация наружного носа в результате отека и инфильтрации, мягких тканей; гиперемия кожи, пастозность век, резкая болезненность при пальпации кончика носа.
При поднятии кончика носа кверху и при передней риноскопии по обеим сторонам перегородки видны покрытые гиперемированной слизистой оболочкой флюктуирующие инфильтраты, закрывающие просвет носовых ходов.
Кроме функциональных расстройств, абсцесс перегородки носа довольно быстро вызывает хондроперихондрит четырехугольного хряща с последующим его расплавлением, деформацией и выраженным западением хрящевого отдела спинки носа.
- Осложнения
- При несвоевременной диагностике абсцесса перегородки носа имеется опасность развития тяжелых внутричерепных осложнений: при гематогенном, лимфогенном и периневральном путях инфицирования — менингита, тромбоза кавернозного синуса, абсцесса мозга, а у детей раннего возраста — сепсиса с метастазами в различные органы.
- Диагностика гематомы и абсцесса носовой перегородки
Диагноз устанавливают на основании анамнеза, общего состояния больного, осмотра наружного носа, риноскопических данных. В сомнительных случаях производят пункцию и отсасывание кровянистого содержимого.
Дифференциальная диагностика. Гематому дифференцируют с абсцессом перегородки носа с помощью пробной пункции.
Лечение гематомы и абсцесса носовой перегородки
Гематому перегородки носа часто удается ликвидировать без ее вскрытия путем повторного пунктирования и отсасывания содержимого с последуюшей тугой тампонадой полости носа. При обширных гематомах перекя родки носа показано вскрытие с удалением сгустков крови.
- При затянувшихся абсцессах, признаках перихондрита четырехугольного хряща из полости абсцесса удаляют грануляции, секвестры расплавленного хряща, полость абсцесса промывают раствором антибиотика с учетом составу микрофлоры и ее чувствительности.
- В особо тяжелых случаях, если причиной формирования абсцесса является высокопатогенный стафилококк, показано местное применение антистафилококковой плазмы.
- Во всех случаях обязательно внутримышечное введение антибиотиков в достаточных возрастных дозах, при тяжелом общем состоянии показана дезинтоксикационная терапия.
- При выраженном западении спинки носа в последующем производят пластическую операцию с введением имплантатов в мягкие ткани спинки носа со стороны кончика носа.
- Прогноз гематомы и абсцесса носовой перегородки
- Прогноз при своевременном вскрытии гематомы носовой перегородки и эвакуации содержимого благоприятный; при присоединении вторичной инфекции и формировании абсцесса возможно расплавление четырехугольного хряща с формированием стойкой деформации наружного носа (западение спинки носа).
- При распространении гнойно-воспалительного процесса, возникновении септических осложнений, наличии сопутствующих заболеваний прогноз зависит от тяжести состояния, своевременности и адекватности лечебных мероприятий, степени компенсации сопутствующей патологии.
- Профилактика гематомы и абсцесса носовой перегородки
Первичная профилактика гематомы (абсцесса) носовой перегородки заключается в предупреждении травм (микротравм) носа и слизистой оболочки носовой перегородки.
Важную роль играют своевременное лечение острых инфекционных заболеваний верхних дыхательных путей, а также санитарно-гигиенические мероприятия, направленные на снижение концентрации промышленных аэрозолей и пыли в атмосфере производственных и бытовых помещений.
Вторичная профилактика — это система мер, направленных на предупреждение гематомы (абсцесса) перегородки носа у лиц группы риска — пациентов с врожденными и приобретёнными геморрагическими заболеваниями, сахарным диабетом, иммунодефицитными состояниями различного генеза.
Большое значение имеют периодические медицинские осмотры таких больных, уровень их информированности о причинах и клинических проявлениях гематомы (абсцесса) носовой перегородки, возможных осложнениях этого заболевания, своевременная санация очагов инфекции (кариозные зубы, миндалины, околоносовые пазухи и цр.), коррекция имеющихся системных нарушений.
Частым осложнением острого тонзиллита (ангины) или обострения длительно протекающего хронического тонзиллита является паратонзиллярный абсцесс. Это острое состояние, характеризующееся распространением воспаления с лимфоидной ткани небных миндалин на область паратонзиллярной клетчатки и постепенное ее расплавление продуктами жизнедеятельности патогенной микрофлоры.
- Резкое снижение общего иммунного ответа организма, ослабленного основным заболеванием (острый или хронический тонзиллит),
- Неблагоприятные внешние факторы (нарушения питания, плохая экологическая обстановка),
- Общее или местное переохлаждение,
- Наличие тяжелой сопутствующей патологии (сахарный диабет, заболевания крови и т.д.)
Заболевание протекает с тяжелой интоксикацией, высокой температурой тела, сильной болью в горле при глотании, часто с иррадиацией в уши, затруднением при открывании рта, головной болью, недомоганием, резкой слабостью.
Учитывая анатомо-физиологические особенности небных миндалин и близость жизненно важных органов и крупных сосудов головы и шеи становится очевидной опасность перехода воспаления с паратонзиллярной клетчатки на соседние органы и ткани, что несет реальную угрозу здоровью в связи с возможными осложнениями, вплоть до летального исхода.
Вот почему при подозрении на паратонзиллярный абсцесс необходима срочная консультация врача-оториноларинголога и по показаниям срочное хирургическое вмешательство – вскрытие и дренирование области абсцесса.
Процедура проводится под местным обезболиванием современными анестетиками и хорошо переносится пациентами. Как правило, после проведения данной манипуляции пациент сразу чувствует облегчение своего состояния.
После вскрытия абсцесса показано в течении нескольких дней проводить ревизию полости абсцесса для возможности визуального осмотра всех глубоких карманов паратонзиллярной области и промывания полости абсцесса растворами антисептиков.
Кроме местных врачебных манипуляций пациенту назначается антибактериальная и деизинтоксикационная внутривенная терапия, щадящая диета, теплое, обильное питье.
Как правило, при соблюдении всех назначений врача значительное улучшение самочувствия наступает в течение 5-7 дней, после чего пациенту необходимо пройти курс реабилитации для санации лимфоидной ткани небных миндалин и предупреждения развития осложнений со стороны других органов (сердечно-сосудистая система, почки, суставы).
В «ЛОР-Клинике на Ленинском» возможно проведение всего комплекса лечебных мероприятий при возникновении паратонзиллярного абсцесса:
- вскрытие и дренирование паратонзиллярного абсцесса,
- ревизия паратонзиллярного абсцесса,
- внутривенная дезинтоксикационная и антибактериальная терапия,
- промывание полости абсцесса и санация лимфоидной ткани небных миндалин на аппарате КАВИТАР,
- восстановление нормальной жизнедеятельности лимфоидной ткани небных миндалин путем применения лазерного излучения или используя метод фотохромотерапии различного спектра.
Важно знать, что после перенесенного паратонзиллярного абсцесса необходимо ставить вопрос о полном удалении небных миндалин, так как возможны рецидивы заболевания и другие грозные осложнения со стороны сердца, почек, суставов.
Фурункул уха – гнойно-воспалительное заболевание волосяного фолликула кожи ушной раковины и наружного слухового прохода.
Причиной возникновения фурункула уха является микротравма при расчесывании, туалете уха ватной палочкой или посторонними предметами (спички, булавки и т.д.).
На травмированную поверхность кожи наружного слухового прохода оседает патогенная микрофлора и развивается воспалительный процесс.
Этому способствует попадание воды в ухо, нарушения обмена веществ, изменяющих барьерную функцию кожи (сахарный диабет, ожирение), снижение иммунитета, неблагоприятная экология и факторы внешней среды (загрязнение воздуха, работа в пыльном помещении и т.д.).
Развитие заболевания проходит несколько стадий:
- инфильтративная,
- абсцедирования и некроза,
- выздоровление
Заболевание характеризуется разлитой болью в пораженном ухе, усиливающейся при жевании, разговоре, открывании рта. В связи с отеком кожи наружного слухового прохода его просвет сужается вплоть до полного отсутствия просвета.
Это приводит к ощущению заложенности уха и снижению слуха на пораженной стороне, так как звуковые волны не могут быть проведены до барабанной перепонки и переданы по цепи слуховых косточек во внутреннее ухо.
При осмотре кожа наружного слухового прохода гиперемирована, отечна, при стадии абсцедирования можно увидеть участок некроза с гнойным стержнем. Как правило, в процесс вовлекаются регионарные лимфоузлы, увеличиваясь и вызывая болевые ощущения при пальпации.
В зависимости от стадии заболевания и объема поражения кожного покрова наружного слухового прохода клиническая картина может ограничиваться лишь местными проявлениями, либо сопровождаться симптомами общей интоксикации – высокой температурой, слабостью, недомоганием, головной болью.
Диагностика фурункула уха не представляет трудностей, достаточно собрать анамнез, характерные жалобы пациента и провести осмотр наружного слухового прохода с помощью отоскопа или эндоскопа.
Лечение фурункула уха зависит от стадии заболевания. В стадии инфильтрации назначаются местные спиртовые аппликации (раствор календулы, ромашки, настойка йода), антибиотики внутрь, антиагреганты (аспирин) для профилактики тромбозов, антигистаминные средства.
Если удалось начать лечение в первые часы или день заболевания, то процесс локализуется и быстро разрешается без стадии нагноения.
Следует помнить, что самолечение, самостоятельные попытки вскрытия абсцесса угрожают развитием серьезных осложнений вплоть до летального исхода.
- В стадии нагноения и некроза рекомендовано вскрытие фурункула и дренирование его полости, промывание растворами антисептиков, продолжая активную общую терапию.
- В стадии разрешения хороший лечебный эффект дает применение физиотерапевтических процедур, таких как УФО пораженной области, лазеротерапия или фотохромотерапия.
- Врачи «ЛОР-Клиники на Ленинском» проводят весь комплекс необходимых лечебных мероприятий пациентам с фурункулом уха, подбирая индивидуально схему лечения и выбирая те или иные методики исходя из стадии заболевания, возраста пациента, длительности заболевания и сопутствующей патологии.
- После вскрытия фурункула есть возможность проведения дезинтоксикационной терапии и наблюдения за пациентом в условиях дневного стационара.
- В стадии выздоровления пациентам проводится лазерное лечение или фотохромотерапия наружного слухового прохода с целью улучшения процесса регенерации кожных покровов наружного слухового прохода и профилактики рецидивов в будущем.
- После выздоровления необходимо провести обследование на предмет сопутствующей сопряженной, скрытой патологии для профилактики возникновения фурункулов в будущем, так как при отсутствии лечения основного заболевания возможны частые рецидивы заболевания.
- Травматические повреждения носа часто сопровождаются наружным кровотечением различной степени интенсивности, которое останавливается самостоятельно, либо при помощи тампонады полости носа. При нормальной свертываемости крови и отсутствии тяжелой сопутствующей патологии кровотечения неопасны и организм очень быстро компенсирует данную кровопотерю.
- Очень важно наблюдение за пациентом с травмой носа в первые дни после травмы, так как возможны осложнения в виде гематомы перегородки носа и последующем ее абсцедировании.
- По статистике в 1 из 100 случаев травм носа мы сталкиваемся с подобными осложнениями.
- Учитывая обильную кровеносную сеть в полости носа и прямую связь с сосудами головного мозга, становится очевидной высокая важность и своевременность первичной диагностики этих заболеваний носа для профилактики внутричерепных серьезных осложнений.
Непосредственной причиной возникновения гематомы носовой перегородки является травма носа, вследствие которой происходит повреждение сосудов надхрящницы в хрящевом отделе перегородки носа и кровоизлиянию в полость между слизистой оболочкой полости носа и хрящом. Предрасполагающими факторами являются нарушения свертывающей системы крови, острые респираторные заболевания, при которых гематома перегородки носа может появиться и при самой незначительной травме носа.
Основной и первый симптом при развитии гематомы перегородки носа – затрудненное носовое дыхание, развивающееся через несколько дней после травмы носа, с одной или обеих сторон, нарастающее по своей интенсивности с каждым днем. Присоединение головной боли, повышения температуры тела, недомогания свидетельствуют о присоединении патогенной микрофлоры и формированию абсцесса носовой перегородки.
В связи с высоким риском развития внутричерепных осложнений диагностика гематомы перегородки носа и ее возможного абсцедирования должна быть своевременной и основывается на характерных жалобах, анамнезе заболевания и данных риноскопии.
- Лечение гематомы носовой перегородки заключается в опорожнении полости гематомы оставлении дренажа и тампонады полости носа с обеих сторон на 1-2 дня.
- Общее лечение заключается в назначении антибиотиков, кровоостанавливающих средств при изменениях гемостаза.
- При абсцессе носовой перегородки производят вскрытие и опорожнение абсцесса, введение дренажа в полость абсцесса и системной антибиотикотерапии.
- Как правило, при своевременной диагностике и адекватном лечении, выздоровление наступает через 5-7 дней.
- В «ЛОР-Клинике на Ленинском» оказывается полноценная помощь пациентам после травм носа, осложненных развитием гематомы носовой перегородки и ее абсцедированием.
В период реабилитации пациентам проводится санация полости носа промыванием на аппарате КАВИТАР с использованием антисептиков, лазеротерапия или фотохромотерапия для ускорения регенерации поврежденной слизистой оболочки и хрящевой ткани носовой перегородки.
Помните, что пациенты с любой травмой носа нуждаются в наблюдении во избежание развития грозных осложнений.
Это ограниченная полость, располагающаяся в подслизистом слое хрящевого отдела носовой перегородки и заполненным гнойным секретом.
Абсцесс носовой перегородки может возникать самостоятельно либо на фоне других патологических состояний. Возбудителями гнойного процесса в носовой полости является β-гемолитический стрептококк группы А, а также золотистый и эпидермальный стафилококки.
- Чаще всего заболевание возникает на фоне:
- нагноения гематомы, возникшей вследствие травм носовой области и последующего ее инфицирования;
- травматизации слизистой оболочки носа, связанной с проникновением патогенной микрофлоры;
- других заболеваний, таких как неадекватное лечение фурункула, рожистого воспаления, инфекционных заболеваний носовой полости;
- гнойно-воспалительное поражение носовой перегородки может возникнуть вследствие распространения патологического процесса при периодонтите, кариесе и остеомиелите верхней челюсти.
- Первыми симптомами абсцесса носовой перегородки может являться снижение качества носового дыхания, а также ухудшение или полная потеря обоняния.
- Иногда больные определяют самостоятельно пальпаторно, что в их носовой полости появилось образования, которое постепенно увеличивается в размерах. В связи с этим у пациента может возникать одно либо двухсторонняя заложенность носа, в результате чего он вынужден перейти на ротовое дыхание.
- Такие больные могут жаловаться на появление дискомфорта и распираия в носу, а также головные боли, отечность и покраснение наружной части носа.
- Больные отмечают повышение температуры тела до высоких цифр, развитие симптомов интоксикации, возникновение интенсивных головных болей и болей в носу, усиливающихся при пальпации.
Постановка диагноза осуществляется на основании собранного анамнеза, данных полученных при пальпаторном исследовании, а также тщательном анализе жалоб больного. Также таким больным потребуется проведения передней риноскопии, посредством которой удается осмотреть носовые ходы и визуально определить утолщение носовой перегородки.
Для подтверждения диагноза таким больным может потребоваться назначение ультразвукового и рентгенологического исследования, а также магниторезонансной либо компьютерной томографии. В большинстве случаев при абсцессе носовой перегородки с целью дифференциальной диагностики назначается проведение диагностической пункции, что позволяет отличить гематому от абсцесса носовой перегородки.
При лечении абсцесса носовой перегородки применяется комплексный подход, основанный на совместном использовании медикаментозных средств и устранении гнойной полости хирургическим путем. Такой подход позволяет предотвратить развитие местных осложнений и препятствует дальнейшему распространению инфекции.
Профилактические меры основаны на предупреждении травм лицевой части черепа и носа, а также проведении ранней пункции и дренирование гематом носовой перегородки, современном лечение ЛОР-заболеваний, санации других очагов инфекции, коррекции системных патологий и факторов, способствующих снижению иммунитета, соблюдение правил гигиены носовой полости.
Гематома и абсцесс носовой перегородки — это ограниченное скопление жидкой или свернувшейся крови между надхрящницей (надкостницей) и хрящом (костью) или между надхрящницей (надкостницей) и слизистой оболочкой вследствие закрытых повреждений носа с нарушением целостности его сосудов (гематома носовой перегородки); а абсцесс носовой перегородки — это полость, заполненная гноем и отграниченная от окружающих тканей и органов пиогенной мембраной, находящаяся между надхрящницей (надкостницей) и хрящом (костью) или между надхрящницей (надкостницей) и слизистой оболочкой, возникающая вследствие нагноении гематомы носовой перегородки или хондроперихондрита при инфекционных заболеваниях (рожа, фурункул носа), кариесе зубов, сахарном диабете и др.
Гематома и абсцесс носовой перегородки — возникают в результате травматических повреждений носа и представляет собой кровоизлияние под слизистую оболочку. После присоединения вторичной инфекции образуется абсцесс.
Затруднение носового дыхания с одной или с двух сторон, переходящее в полную непроходимость носового хода. Повышение температуры, головная боль — говорят о формировании абсцесса. При осмотре, даже при поднятии лишь кончика носа, определяется болезненность и видны выступающие в носовые отверстия мешковидные ярко-красные выпячивания.
Самый распространённый симптом гематомы носовой перегородки — затруднение носового дыхания, развивающееся вскоре после травмы носа. Присоединение жалоб на головную боль, недомогание, повышение температуры тела свидетельствуют о формировании абсцесса.
При анализе клинических проявлений абсцесса носовой перегородки следует иметь в виду высокую вероятность вовлечения в процесс четырёхугольного хряща, быстрого развития хондроперихондрита с формированием перфорации носовой перегородки, деформации (западения) спинки носа. Кроме того, необходимо учитывать риск развития тяжёлых септических осложнений.
В значительной степени он связан с особенностями оттока венозной крови из этой анатомической зоны, который осуществляется через переднюю лицевую и глазничную вены в кавернозый синус.
Это обстоятельство создаёт реальные предпосылки к распространению гнойно-воспалительного процесса не только контактным путем в краниальном направлении до крыши носа и основания черепа, но и генерализации инфекции гематогенно с формированием септического тромбоза кавернозного синуса.
При этом развивается инфекционный синдром с высокой температурой, ознобами, потливостью, и типичных случаях возникают дисциркуляторные расстройства — пастозность, припухлость окологлазничной области, инъекция вен конъюнктивы, хемоз, экзофтальм, застойные изменения в глазном дне.
Характерные клинические данные, травма в анамнезе, при сомнении прибегают к диагностическому проколу шприцем.
Вскрытие и промывание полости абсцесса с последующей тампонадой носа. Антибиотики, физиотерапия. Прогноз при своевременном вскрытии гематомы — благоприятный. В противном случае не исключены осложнения — гнойное расплавление хряща носовой перегородки с возможной деформацией наружного носа (западение спинки носа).
- Цели лечения гематомы и абсцесса носовой перегородки:
- регресс локальных воспалительных изменений, нормализация общего состояния больного, восстановление трудоспособности.
- Медикаментозное лечение гематомы и абсцесса носовой перегородки:
при абсцессе носовой перегородки вскрытие и дренирование гнойной полости дополняют проведением системной антибиотикотерапии. Препараты выбора в этих случаях — цефалексин, оксациллин; альтернативные — цефазолин, змоксициллин + клавулинован кислота, винкомицин, линезолид.
Хирургическое лечение гематомы и абсцесса носовой перегородки:
гематому носовой перегородки опорожняют под местной или общей анестезией, надсекая скальпелем слизистую оболочку. После эвакуации жидкий крови и сгустков в образовавшуюся полость вводят дренаж (полоску перчаточной резины), а в обе половины носовой полости — тампоны, которые оставляют на 24-48 ч и зависимости от конкретной клинической ситуации.
- К тампонаде можно не прибегать, если носовую перегородку после вскрытия гематомы можно прошить сквозным П-образным швом.
- При небольшой односторонней гематоме производят пункцию с последующей тампонадой соответствующей половины носа.
- При сочетании гематомы (абсцесса) с посттравматической деформацией четырехугольного хряща и (или) костных отделов перегородки носа показано вскрытие и дренирование гематомы (абсцесса) с одновременной реконструкцией носовой перегородки в остром периоде.
- Дальнейшее ведение:
в случае неосложнённого течения заболевания при гематоме носовой перегородки примерные сроки нетрудоспособности составляют 5-7 дней, при абсцессе — 7-10. При развитии септических осложнений сроки госпитализации могут достигать 20 дней и более.
Рекомендации для пациентов должны содержать информацию о целесообразности консультации оториноларинголога после травмы носа, необходимости выполнения назначений врача при лечении гематомы (абсцесса) носовой перегородки.
Носовая перегородка разделяет нос (а точнее, носовую полость) на две части. Образована носовая перегородка хрящом, а также пластинкой решетчатой кости и сошником.
Перегородка носа искривлена у многих людей, нос при этом может выглядеть вполне симметрично.
Незначительное искривление считается нормой, поскольку оно не доставляет дискомфорта и не приводит к снижению качества жизни хозяину носа.
Определение
- Гематома перегородки носа — это ограниченное скопление жидкой или свернувшейся крови между надхрящницей (надкостницей) и хрящом (костью) или между надхрящницей (надкостницей) и слизистой оболочкой вследствие закрытых повреждений носа с нарушением целостности его сосудов.
ПРИЧИНЫ ВОЗНИКНОВЕНИЯ
Причины гематомы носовой перегородки многообразны, но главной из них являются травмы носа и его пазух различного характера:
- переломы, ушибы,
- хирургические операции в области носа (септопластика)
- ринопластика.
К предрасполагающим факторам относятся болезни верхних дыхательных путей, протекающих в острой форме, а также нарушения свертываемости крови. В этих случаях даже незначительная травма носа может закончиться серьезными последствиями в виде обширных гематом. Вероятность возникновения абсцесса возрастает во много раз.
Причины гематомы носовой перегородки – это и заболевания, сопровождающиеся увеличением проницаемости стенки сосудов (артериальная гипертония; риниты острые и хронические; различные нарушения кровообращения, приводящие к увеличению давления в сосудах шеи и головы; авитаминозы; геморрагические диатезы).
Отрицательное влияние на возникновение, течение и прогноз гематомы имеют эндокринные болезни, такие как сахарный диабет, заболевания пищеварительной системы, состояния иммунодефицита и другие.
Часто обнаруживаемые возбудители, провоцирующие начало абсцесса – это стрептококки группы А (бета-гемолитический стрептококк) и различные стафилококки (Staphylococcus epidermidis, Staphylococcus aureus, Staphylococcus saprophyticus).
Особенностью подобного рода гематомы является быстро развивающаяся воспалительная реакция, как ответ на повреждение. Из-за нарушения барьерной функции слизистой открывается хороший доступ бактерий к свернувшейся крови, в следствие чего происходит ее инфицирование.
Гораздо реже встречаются случаи возникновения абсцесса от очага инфекции при фурункулезе носа или периодонтите.
Могут быть одно- и двусторонними. Обычно она локализуется в хрящевом отделе перегородки, но может распространяться и на задние отделы.
При односторонней или незначительно выраженной двусторонней гематоме носовое дыхание может остаться относительно удовлетворительным, поэтому больной, особенно ребенок, часто не обращает на это внимание.
В таких случаях гематома нагнаивается переходя в абсцесс носовой перегородки.
Болевые ощущения при гематоме и абсцессе носовой перегородки отсутствуют или незначительны, что объясняет часто позднее обращение таких больных к врачу.
СИМПТОМЫ ГЕМАТОМЫ ПЕРЕГОРОДКИ НОСА И ЕЁ КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Выражаются в первую очередь в нарушении носового дыхания с обеих, либо только с одной стороны, развивающегося в короткие сроки после травмы носа. Возможно полное отсутствие дыхания через нос из-за отека слизистой.
Другие симптомы гематомы носовой перегородки – это боли в голове, нарастающее недомогание, боли в носу и окружающей области. Повышение температуры до высоких цифр свидетельствует о начале гнойного процесса.
Визуально симптомы гематомы носовой перегородки выражаются в гиперемии, сильной отечности и припухлости слизистой оболочки. При поднятии кончика носа видна выпирающая мешковидная опухоль. Иногда осмотр полости носа не возможен из-за полного перекрытия носовых ходов.
ОСЛОЖНЕНИЯ ГЕМАТОМЫ ПЕРЕГОРОДКИ НОСА
Поврежденная слизистая носа становится благоприятной средой для развития бактерий. Отекшие ткани заселяются микробами, начинается нагноение (или абсцесс). Очень быстро в гнойный процесс вовлекается спинка носа, что ведет к ее «расплавлению». Со временем нос приобретает уродливую форму.
Опасность абсцесса носовой перегородки кроется еще и в том, что инфекция может начать распространяться наверх и вызвать внутричерепные осложнения:
- менингит,
- тромбоз головного мозга,
- абсцесс мозга.
ДИАГНОСТИКА
Диагностику начинают с риноскопии (осмотра полости носа). Врач приподнимает кончик носа и исследует слизистые оболочки. При гематоме они имеют красно-синюшную окраску и выглядят утолщенными вплоть до того, что иногда полностью перекрывают носовые ходы.
Окончательный диагноз ставится после ощупывания носовой перегородки ватным зондом. Ткани при воспалении уплотняются, становятся более упругими.
В сомнительных случаях врач прокалывает опухшие участки. При гематоме из них выделяется кровь, а при начавшемся абсцессе – гной.
СПОСОБЫ ЛЕЧЕНИЯ ГЕМАТОМЫ ПЕРЕГОРОДКИ НОСА
Лечение гематомы перегородки носа можно проводить как в поликлинических, так и в стационарных условиях. Это зависит от степени выраженности процесса.
Если повреждение необширное и свежее (не старше 1–2 дней), ограничиваются пункцией. В полость гематомы вводят специальную иглу и отсасывают ее содержимое. Затем в носовой ход на несколько часов вставляют тугой тампон, чтобы предотвратить повторное кровотечение.
При большом размере гематомы или развившемся абсцессе показано хирургическое вскрытие слизистой оболочки. Процедуру проводят под местной анестезией. Скальпелем врач делает широкий разрез перегородки. Если процесс двусторонний, вскрытие выполняют с двух сторон, но на несимметричных участках. Слизистые вычищают от гноя и кровяных сгустков.
При абсцессе полости промывают раствором антибиотиков. Затем в образовавшиеся карманы вставляют дренаж, в носовые ходы – плотные турунды, смоченные раствором хлорида натрия. Иногда носовую перегородку после вскрытия зашивают. В таком случае к тампонаде носа не прибегают.
Турунды меняют ежедневно в течение последующих 2–3 суток. Вынимают, когда раны на слизистых начнут затягиваться.
Пациенту рекомендуют антибиотики, они помогут предотвратить развитие инфекционного процесса.
При сочетании гематомы с травмами хряща носовую перегородку реконструируют хирургическим путем. Операция выполняется в стационаре, сразу после того как спадет отек в носовой полости. В детском возрасте процедуру проводят под общим наркозом, во взрослом – под местным.
Основная профилактика заключается в избежании травм носа. Если это все же случилось, необходимо предпринять меры, которые помогут предупредить осложнения:
- сразу после ушиба следует обратиться к врачу.
- по дороге в медицинское учреждение у носа нужно держать пакет со льдом. Холод сдержит развитие гематомы.
- желательно, чтобы во время транспортировки пациент находился в положении полусидя.
- при кровотечениях в носовые ходы достаточно вставить стерильные ватные тампоны. Никаких других мер принимать не нужно.
Важную роль в предупреждении осложнений играет своевременное лечение заболеваний ЛОР-органов, поскольку в первую очередь в гематомах поселяются бактерии и вирусы, обитающие в верхних дыхательных путях. Большое значение профилактические меры имеют для пациентов, которые находятся в группе риска:
- детей,
- больных сахарным диабетом,
- людей с артериальной гипертонией.
Им следует обращаться за медицинской помощью с любой, даже незначительной, травмой носа.
источник