Каждый хоть раз в жизни испытывал на себе то неприятное чувство, когда врач говорит, что без уколов не обойтись. Приходится готовить место для укола и, сцепив зубы, терпеть, пока медсестра не закончит процедуру. Да, процедура неприятная, но в большинстве случаев жизненно необходимая. Не всегда она проходит так, как хотелось бы. Иногда могут возникать осложнения, к таким и относится постинъекционный абсцесс.
В чем причина осложнения и можно ли его избежать? Так как укол – это проникновение через природные барьеры человека, он, как и любые другие вмешательства в мягкие ткани, может стать причиной возникновения абсцесса ягодицы. Самая распространенная причина – несоблюдение норм стерильности:
- Плохо обработаны руки медсестры.
- Через шприцы, вату или раствор, который ввели.
- Плохо обработанная кожа пациента, которую, к слову, должны обрабатывать до и после проведения инъекции.
Также существуют и другие факторы:
- Неправильное использование препарата. Так, если лекарственное средство должно использоваться для внутривенных или подкожных инъекций, но ошибочно было введено в ягодицу, то лекарство полностью не рассасывается. На месте укола образуется инфильтрат.
- Неправильная техника выполнения манипуляции. В основном сюда относится выбор слишком маленькой иглы или неполное введение в мышцу.
- Длительное лечение пациента, в результате чего в мышцу вводится слишком много лишней жидкости.
- Абсцесс ягодицы возникает и в результате введения раздражающих препаратов, таких как антибиотики или сульфат магния.
- Абсцесс наблюдается у людей, склонных к ожирению и имеющих внушительный слой подкожного жира.
- Пролежни.
- Повышенный аллергостатус. Абсцесс может развиться в результате аллергической реакции.
- Гнойные инфекции кожи тоже могут стать причиной нагноения.
- Абсцесс после укола в ягодицу может возникнуть и на фоне сниженного иммунитета, особенно у пожилых людей и истощенных разнообразными болезнями.
- Наличие аутоиммунных заболеваний.
Для того чтобы определиться с методом лечения, нужно установить тяжесть осложнения, а также выявить возбудителя, который высеивают из содержимого, отделяемого из раны. Для более эффективного лечения подбирают антибиотик, который лучше всего справляется с возбудителем. Также прописывают антибактериальные средства и обезболивающие. Но только терапии медицинскими препаратами для лечения абсцесса ягодицы будет недостаточно. Хирург посоветует вскрыть гнойник и очистить рану от гноя. Иначе возможно обширное поражение тканей с последующим некрозом тканей и слизистых. Только комплексное лечение даст желаемый результат.
Лечение на разных этапах отличается друг от друга. Их лучше рассматривать отдельно. Этап образования инфильтрата:
- Первое, что нужно сделать, – прекратить лечение препаратом и сразу приступить к лечению воспаленной области.
- Очень эффективными являются физиопроцедуры и введение в место воспаления протеолитических ферментов.
- Обязательно нужно следить за динамикой развития гнойника. Если через 4 часа не видно улучшения, то больного оформляют в стационар для хирургического лечения.
Глубина поражения может быть разной, поэтому визуально определить наличие воспаления иногда невозможно. При надавливании на область скопления гноя больной чувствует сильную боль. Различают местные симптомы и общие.
- Покраснение ягодицы в месте укола.
- Припухлость.
- Ощущение боли при надавливании, в дальнейшем и без надавливания.
- В месте воспаления кожа горячая.
- Если положить пальцы на воспаленную область и легонько нажать одной их частью, то другая из-за наличия жидкости в ягодице приподнимется.
- На более запущенных стадиях наблюдается образование свищей, инфекция захватывает все большие территории.
- Плохой аппетит.
- Повышенная потливость.
- Повышение общей температуры тела.
- Быстрая утомляемость.
- Слабость в организме.
Абсцесс после укола на ягодице, лечение которого может затянуться, возникает не сразу. А это значит, что время протекания осложнений можно значительно уменьшить. Для этого важно распознать проблему на стадии инфильтрации. Общее состояние больного во многом зависит от степени и размера области поражения. Чем сильнее – тем токсинов в крови больше.
Абсцесс ягодицы, фото которого не вызывает приятных ощущений, может привести к серьезным проблемам. Отличительная его черта – наличие инфильтрационной капсулы. Поэтому воспалительный процесс не распространяется, а находится приблизительно в одном месте. Но если абсцесс от укола на ягодице не лечить, то капсула под напором большого количества гноя прорывается, и содержимое распространяется по тканям. На фоне этого может развиться флегмона или свищевой ход. Они, в свою очередь, могут спровоцировать сепсис и остеомиелит.
Как правило, врачу достаточно одного осмотра пациента, чтобы поставить правильный диагноз. Для уточнения масштабов поражения организма назначаются ОАК, ОАМ, биохимический анализ мочи и посев на микрофлору. При хронических проявлениях назначают УЗИ, смотрят локализацию и степень поражения тканей.
Не стоит заниматься самостоятельным врачеванием, оно может сильно навредить, и тогда лечение абсцесса ягодицы может затянуться надолго и иметь плачевные последствия. Наилучшим методом лечения является хирургический, при котором абсцесс вскрывается, и содержимое капсулы отсасывается вакуумным аспиратором.
При наложении шва обязательно оставляют дренажи для лучшего промывания пораженной области. Для этой процедуры используют протеолитические ферменты. Это позволяет не только вымывать гной, но и предотвратить возможные новые очаги воспаления.
Покажут всю серьезность абсцесса после укола в ягодицу фото, которые находятся в свободном доступе. Поэтому не стоит запускать и доводить до такого состояния, ведь болезнь можно предотвратить, нужно лишь придерживаться простых правил. Также одним из неприятных моментов, который появляется после лечения абсцесса ягодицы, считается косметический дефект. После прорывания остается некрасивый рубец. В результате деформации жирового слоя на коже видна впадина. А значит, не стоит затягивать с походом к врачу, и нужно сделать это как можно быстрее.
- Очень важно соблюдать правила введения медицинских препаратов. Всегда стоит учитывать скорость введения лекарственного средства, совместимость и соотношение в шприце.
- Обязательное соблюдение техники ввода инъекции. Иголку нужно вводить полностью, чтобы она проникла в мышцу.
- После укола медсестра должна сделать легкий массаж места проникновения, чтобы лекарство лучше рассосалось.
- Никогда не стоит вводить препарат в одно место несколько раз подряд. Лучше чередовать одну сторону с другой.
- Не стоит забывать о таких важных понятиях, как антисептика и асептика. Весь медицинский персонал обязан обеззараживать руки необходимыми для этого составами. Кожу больного также нужно обрабатывать до и после введения укола. Для инъекции используется только стерильный и одноразовый расходный материал.
- Правильный выбор места укола. Если пациенту по каким-либо причинам невозможно сделать правильный укол в ягодицу, то лучше искать другое, подходящее для этого место. Это касается и людей с ожирением, у которых не так-то и просто найти подходящий участок.
Если проводится хирургическое лечение, то пациент должен находиться под присмотром врача не меньше двух недель. Прогноз выздоровления чаще всего зависит от наличия осложнений и общего протекания болезни. Стоит учитывать возраст больного и состояние его иммунной системы. Реабилитационные мероприятия направлены на возобновление нормальной мышечной активности. Отдельное внимание стоит уделить восстановлению кожных покровов. Обязательно нужно посвятить время мероприятиям, которые направлены на возобновление привычной работоспособности и нормального самочувствия.
источник
Постинъекционный абсцесс является одним из осложнений внутримышечной или внутривенной инъекции лекарственных средств. В классификации абсцессов он выделен в отдельную группу, имеет свои особенности течения и лечения.
Постинъекционный абсцесс характеризуется образованием воспалительного очага гнойного характера в месте проведенной инъекции с расплавлением тканей.
Основной причиной абсцесса на месте укола является несоблюдение правил асептики и антисептики. Инфекционный агент может попасть в ткани человека тремя путями:
- через необработанные руки медицинского персонала;
- через расходные материалы (вата, шприц, лекарство);
- с кожи пациента, не обработанной в месте введения инъекции или после таковой
Нарушение правил безопасности на любом этапе инъекционного введения лекарства может привести к серьезным последствиям, из которых инфильтрат и абсцесс являются далеко не самыми серьезными.
Введение лекарственного средства, предназначенного для внутривенного или подкожного введения, в ягодичную мышцу (рибоксина, хлористого кальция и др.). При подобном ошибочном введении препараты просто не успевают рассосаться или вовсе не рассасываются, формируя сначала асептический инфильтрат, а затем и инфекционный вследствие застоя жидкости в тканях.
- Нарушение техники проведения инъекции
Это использование короткой иглы (например, инсулиновых шприцов для внутримышечного введения), недостаточное введение иглы (на треть или наполовину), когда игла просто не доходит до мышечной ткани.
- Длительное введение раздражающих ткани лекарств (антибиотики, сульфат магния и др.).
- Большое количество инъекций в одну область, часто возникает при длительном курсе лечения
- Большой слой подкожной жировой клетчатки у людей с выраженным ожирением.
- Попадание иглой в сосуд, вследствие чего образуется значительная гематома.
- Попадание иглой в сосуд, вследствие чего образуется значительная гематома.
- Занесение инфекции самим пациентом через руки: расчесывание места инъекции.
- Гнойные инфекции кожи
- Пролежни
- Снижение иммунитета у лиц с иммунодефицитом, пожилых пациентов
- Повышенный аллергостатус
- Аутоиммунные заболевания
Постинъекционный абсцесс ягодичной области является самым частым осложнением уколов, поскольку именно в эту область проводят большинство внутримышечных инъекций. Особенность данной области заключается в хорошо развитой жировой клетчатке, служащей идеальной средой для размножения попавших в нее микроорганизмов.
Вторым местом, где возникают постинъекционные абсцессы, является область бедра. Очень часто пациенты, которые вводят себе лекарство сами, выбирают переднюю или боковую поверхность бедра для инъекции. Нарушение правил асептики или техники введения приводит к абсцессам мягких тканей бедра.
Выраженность симптоматики постинъекционного абсцесса зависит от глубины воспалительного процесса: чем он глубже, тем менее выражены видимые симптомы, но при надавливании человек ощущает значительную болезненность, которая несопоставима с внешним видом места инъекции.
Постинъекционный абсцесс в классическом течении проявляется всеми характерными симптомами воспалительного гнойного процесса, протекающего внутри организма:
- Покраснение кожи в месте укола
- Припухлость
- Болезненность при прикосновении к припухлости, при надавливании. В дальнейшем развивается болезненность вне прикосновений к коже
- Симптом флюктуации: пальцы накладывают на припухлость, при нажатии на кожу пальцами одной руки приподнимается ткань и пальцы на другой руке вследствие скопления жидкости в тканях
- Повышенная температура пораженной области (кожа горячая на ощупь)
- В запущенном случае — генерализация процесса с формированием внутренних и наружных свищей, распространяющих инфекцию.
- Общая слабость
- Повышение утомляемости
- Снижение работоспособности
- Повышение температуры тела (до 40С)
- Потливость
- Потеря аппетита
Абсцесс после укола даже в случае занесения инфекции формируется не сразу – гнойному расплавлению предшествует инфильтративная стадия. Своевременное лечение инфильтрата позволяет предотвратить образование гнойного очага. Выраженность общесоматических проявлений зависит от тяжести и распространенности гнойного процесса: чем они сильнее, тем большее количество токсических веществ попало в кровоток.
Абсцесс после инъекции, как и другие виды абсцессов, отличается от прочих заболеваний гнойно-воспалительного характера наличием пиогенной мембраны или инфильтративной капсулы. Из самого названия становится понятно, что гнойный воспалительный процесс ограничен этой капсулой от окружающих тканей, что защищает последние от попадания инфекции. Но прогрессирование процесса приводит к накоплению большого количества гноя и прорыву капсулы. При этом гной проникает в ткани и межмышечные пространства, формируя обширную флегмону и свищевые ходы.
Осложнения — наиболее часто осложняется формированием обширной флегмоны. В тяжелых случаев возможно возникновение остеомиелита и сепсиса.
Как правило, диагноз устанавливается уже во время первого врачебного осмотра и на основании жалоб пациента. Для определения степени выраженности абсцесса проводится ряд исследований: общие анализы мочи и крови, биохимическое исследование крови, посев инфильтрата на микрофлору.
При хроническом течении патологии назначается УЗИ, позволяющее точно определить локализацию и масштабы воспалительного процесса. В сложных ситуациях, с вовлечением в процесс внутренних органов, проводится магнитно-резонансная томография или компьютерная томография тканей.
Как лечить абсцесс после укола? Без вариантов, следует обратиться к врачу и как можно скорее. Мягкие ткани очень быстро расплавляются некротическими массами, увеличивая область распространения инфекции.
Самым эффективным методом лечения является хирургическая некрэктомия с ферментативным некролизом, формированием первичного шва и вакуумной аспирацией гнойных масс через дренажи с последующим проточно-промывным дренированием. Заживление ран происходит в 3 раза быстрее, нежели при открытом ведении.
Проточно-промывное дренирование проводится с использованием протеолитических ферментов и гипохлорита натрия. Помимо непосредственной функции вымывания гноя из раны, данный способ служит профилактикой присоединения вторичной инфекции.
Используемая ранее открытая техника ведения раны без формирования первичного шва приводила к вторичному инфицированию у каждого третьего пациента с превалированием синегнойных палочек в отделяемом раны.
Абсцесс после уколов на ягодицах можно лечить путем пункции очага, однако в последнее время данный способ теряет актуальность ввиду частых осложнений в виде флегмон и гнойных затеков, а также перехода в хроническую стадию.
Проводится с учетом тяжести абсцесса и этиологического возбудителя, высеянного из отделяемого раны. Применяются антибактериальные препараты широкого спектра с параллельной дезинтоксикационной и обезболивающей терапией. Только общее лечение не всегда дает желаемый результат и приводит к формированию обширных зон некротического поражения тканей, угрожает сепсисом. Еще древние говорили, что гной должен быть выпущен — в данном случае это правило является залогом успешного лечения.
- При возникновении инфильтрата следует прекратить введение лекарств в эту область и начать активное лечение формирующегося воспаления.
- Показано физиотерапевтическое лечение динамическими токами, проведение электрофореза гамма-глобулина и протеолитических ферментов в область воспаления.
- Инфильтрат наблюдается в динамике: если после 3-4 сеансов физиотерапии не происходит видимого уменьшения припухлости, остается боль, а на УЗИ обнаруживается жидкостное образование, переходят к хирургическому лечению, описанному выше.
Абсцесс ягодицы и другой области даже в случае успешного и быстрого лечения оставляет некрасивый рубец кожи с деформацией подкожного жирового слоя в виде ямки. Поэтому профилактика постинъекционных осложнений играет важнейшую роль:
- Соблюдение правил введения лекарственных средств. Это касается дозы, скорости введения, кратности и совместимости лекарств в одном шприце.
- Соблюдение техники выполнения инъекции: игла должна практически полностью погрузиться в мягкие ткани и достичь мышцу.
- Легкий массаж области инъекции для лучшего рассасывания препарата.
- Исключение введения лекарств в одну и ту же точку.
- Соблюдение правил асептики и антисептики: обработка рук персонала обеззараживающими составами, обработка кожи в зоне инъекции до и после укола антисептиком, использование одноразовых, стерильных расходных материалов.
- Правильное определение топографических точек для введения иглы. Сложность представляет введение инъекций людям с выраженным ожирением, у которых наружно-верхний квадрант представляет собой зону подкожного жира. В таком случае выбирают другое место для укола.
источник
Введение лекарств в виде инъекций назначается врачами довольно часто. Это удобно тогда, когда лекарство необходимо быстро доставить в кровеносное русло. Этот метод введения лекарств имеет много преимуществ, так как лекарство быстро попадает в кровь, терапевтический эффект наступает быстрее и при этом не идет нагрузка на пищеварительный тракт. Нередко развивается осложнение абсцесс после укола в ягодицу (постинъекционный абсцесс). Это происходит в результате несоблюдения правил асептики при введении лекарства. Но есть и другие причины. Тема сегодняшнего разговора – постинъекционный абсцесс, почему он образуется, что делать если он вдруг образовался?
Это гнойное расплавление тканей в мягких подкожных тканях в результате воспалительного процесса. Представляет собой полость, наполненную гноем. Чаще возникает в ягодичной области, куда внутримышечно вводят лекарства, чуть реже в области бедра, на руке или под лопаткой. Образуется больше у тучных людей, причем чаще у женщин.
Основной причиной возникновения является нарушение стерильности в момент введения лекарства. Согласно статистике (и по моим наблюдениям во время работы) абсцессы чаще возникают, когда пациенты делают инъекции на дому, где нет условий для соблюдения стерильности. На втором месте – инъекции, сделанные скорой помощью, это и понятно, так как работникам службы 03 часто приходится делать инъекции в «полевых» условиях.
Причинами возникновения абсцессов может быть:
- Введение препаратов, обладающих раздражающим действием, которые не способны быстро рассосаться в подкожной клетчатке. К ним можно отнести сернокислую магнезию, нестероидные противовоспалительные препараты (диклофенак, ортофен и т.д.), ненаркотические анальгетики, биостимуляторы, витамины, масляные растворы. Следует заметить, что после введения антибиотиков такой проблемы не возникает.
- Несоблюдение правил асептики, антисептики, гигиены рук при проведении инъекций.
- Несоблюдение техники введения: при проведении инъекции короткой иглой лекарство вместо мышцы попадает в подкожно-жировой слой. Сюда можно отнести и недостаточное погружение иглы.
- При попадании в кровеносный сосуд возникает тромб, который впоследствии воспаляется и нагнаивается.
- Неправильно выбранная область для введения лекарства. Так, у полных женщин не всегда удается точно выделить верхне-наружный квадрант ягодицы, поэтому укол бывает сделан в нижнюю область поясницы, где мало мышечной ткани.
- При неоднократном введении лекарства в одно и то же место нарушается питание тканей и возникают благоприятные условия для размножения патогенной микрофлоры.
Абсцесс после укола может возникнуть, если у пациента слабый иммунитет, он болен сахарным диабетом или больной длительное время прикован к постели.
Нагноение может произойти, если после процедуры была занесена инфекция в место прокола в результате несоблюдения личной гигиены или при расчесывании.
В 90% случаев постинъекционные осложнения вызываются золотистым стафилококком (St. aureus), реже синегнойной палочкой, эшерихией коли или протеем.
Если в рану занесена инфекция, то буквально сразу начинается воспалительный процесс и образуется небольшое уплотнение – инфильтрат. При благоприятном течении и вовремя начатом лечении инфильтрат рассасывается.
Неблагоприятный вариант развивается следующим образом. В воспаленном участке скапливается эксудат, он образует полость, в котором накапливаются лейкоциты, как ответная реакция на воспаление. Через 2-3 дня на этом месте уже может развиться некроз.
Что чувствует больной, когда развивается абсцесс?
- Боль при прикосновении или надавливании на месте введения лекарства;
- сильная болезненность может быть и без прикосновений, что характерно при развившемся большом гнойнике;
- отмечается припухлость;
- область укола горячая на ощупь;
- на месте укола ограниченная гиперемия;
- флюктуация (отмечается подвижность капсулы).
В целом организм тоже реагирует на интоксикацию: повышается температура тела, порой до высоких цифр. Больной чувствует себя разбитым, отмечается слабость, разбитость, снижение трудоспособности, потливость, потеря аппетита.
Диагностика не вызывает затруднений, если гнойник расположен в поверхностных тканях. Поставить верный диагноз поможет сбор анамнеза, в котором имеет место проведение инъекций. Если же гнойник расположен глубоко в тканях, то придется сделать дополнительно УЗИ или пункцию гнойника.
В общем анализе крови отмечается повышенное СОЭ и количество лейкоцитов, что говорит о серьезном воспалительном процессе. Также врач обязан взять мазок гнойного содержимого для идентифицирования возбудителя – это необходимо для правильного подбора антибактериальных препаратов.
Обычно гной находится в изолированной полости за счет пиогенной оболочки, которая не дает распространиться гною дальше.
Если абсцесс не лечить или лечить неправильно, то эта оболочка повреждается, может лопнуть. Инфекция попадает в рядом расположенные ткани, в данном случае развивается обширная флегмона, которая со временем осложняется образованием свищей.
При попадании инфекции в кровяное русло, может развиться сепсис (заражению крови), остеомиелит в рядом расположенных костях или некроз мягких тканей.
В зависимости от размера постинъкционного абсцесса лечение проводится в амбулаторных или стационарных условиях. Но однозначно, гнойник необходимо вскрывать и это может сделать только хирург в соответствующих условиях.
После вскрытия гнойника обязательно назначаются антибиотики. Если был сделан бак. посев гноя на чувствительность к антибиотикам, то врач сразу назначает соответствующий антибиотик. Кроме этого назначается общеукрепляющая терапия и проведение перевязок послеоперационной раны.
При отсутствии противопоказаний (склонность к образованию тромбов, кровотечению, беременность, туберкулез, сифилис, повышенная температура) рекомендовано проведение физиопроцедур, которые направлены на уменьшение боли, отечности, воспалительного инфильтрата. Врач назначает соответствующее физиолечение в зависимости от стадии развития абсцесса.
Если вы после укола заметили, что что-то пошло не так и образовался инфильтрат, то не тяните, начинайте действовать сразу. Народная медицина рекомендует следующее:
- Йодная сетка. На месте инъекции нарисуйте решетку – несколько перпендикулярных линий. Для этого ватную палочку смочите в пузырьке с йодом, а затем нарисуйте йодную сетку. Подобную процедуру проводите дважды в день, второй раз – на ночь.
- Капустный лист. Возьмите свежий капустный лист, срежьте толстые прожилки, а лист слегка отбейте кухонным молоточком, а затем приложите лист на место инфильтрата, закрепите и оставьте на 5-6 часов. В течение дня меняйте лист 3-4 раза. Эффект от лечения усилится, если капустный лист смазать медом.
- Листья лопуха. 5 листьев лопуха или корневище размолоть и прикладывать к абсцессу на полчаса.
- Листья подорожника. Возьмите свежие листья подорожника, помните их руками и приложите к абсцессу.
- Спиртовый компресс. Смочите спиртом или водкой кусок ваты и приложите к проблемному месту, сверху прикройте пленкой и закрепите, чтобы компресс не спал. Можно делать несколько раз в день, после того, как вата высохнет. Подобные компрессы можно делать из настойки коровяка или прополиса, которые можно купить в аптеке. Можно использовать домашние настойки, приготовленные из березовых почек, софоры японской.
Чтобы абсцесс быстрее созрел и вышел гной применяйте любой из этих методов:
- Лепешка из черного хлеба и меда. Возьмите мякиш черного хлеба, раскрошите его, добавьте ложку меда, тщательно перемешайте и приложите лепешку к инфильтрату, сверху прикройте пленкой и завяжите.
- Репчатый лук. Очищенную луковицу отварите в молоке или запеките в духовке. Разрежьте ее напополам и приложите к абсцессу. Можно поступить по-другому. Молодую свежую луковицу хорошо измельчите на терке или блендером и кашицу приложите к больному месту на 5 часов, сверху прикройте пленкой и зафиксируйте. Повторите несколько раз. Вместо луковой кашицы можно использовать чесночную или картофельную кашицу, но только на 3 часа.
- Листья алоэ. Лист алоэ промойте, обрежьте боковые колючие места, разрежьте напополам и приложите внутренней стороной к абсцессу. Закрепите, чтобы лист держался хорошо. Оставьте на несколько часов.
- Порошок семян льна или пажитника сенного. В 100 мл теплой воды растворите 1 ст. л. порошка. Сделайте примочку на полчаса.
Следуйте этим советам, если вы часто или долго проводите курс инъекций препаратов, которые могут вызвать подобное гнойное осложнение.
- Всегда проводите курс инъекций в медицинском учреждении, где соблюдаются все требования ОСТа 42-21-2-85 и техники введения лекарства.
- Для проведения инъекций используются только одноразовые стерильные шприцы.
- При проведении инъекций меняйте место инъекций каждый раз, например, сегодня вы делаете укол в правую ягодицу, значит в следующий раз его делаете в левую.
- Нельзя делать укол в одну и ту же точку, всегда следует отступать от прежнего места хотя бы несколько сантиметров.
- После инъекции делайте легкий массаж в месте введения препарата для лучшего рассасывания.
- После проведения укола не садитесь на холодные поверхности.
Более подробно, как проводить внутримышечные инъекции при необходимости в домашних условиях. И это видео вам в помощь.
И если вы заметили какие-то неприятные симптомы, не тяните – идите сразу же в больницу.
Я очень надеюсь, что мы с вами еще долго будем общаться, на блоге будет еще много интересных статей. Чтобы их не пропустить, подпишитесь на новости блога.
источник
- Боль при касании к пораженному месту
- Быстрая утомляемость
- Нарушение сна
- Отечность в пораженном месте
- Повышенная температура
- Повышенная температура в пораженной области
- Покраснение кожи в месте поражения
- Потеря аппетита
- Потливость
- Появление свища на коже
- Раздражение кожи между ягодицами
- Слабость
- Снижение работоспособности
Абсцесс ягодицы (син. постинъекционный абсцесс) — патологическое состояние, на фоне которого отмечается формирование очага воспалительного процесса в области проведенного ранее укола. Отмечается скопление гнойного экссудата и расплавление тканей.
Главная причина развития патологии обуславливается несоблюдением медицинским персоналом правил асептики и антисептики. Образование гнойника может быть спровоцировано протеканием патологических процессов в человеческом организме.
Клинические проявления специфические и множественные, начиная от покраснения кожного покрова в области введения инъекции и заканчивая формированием внутренних или наружных свищей.
Диагностика, как правило, не вызывает проблем у опытного клинициста, отчего правильный диагноз ставят уже на этапе первичного обследования. Лабораторно-инструментальные процедуры носят вспомогательный характер.
Лечение заключается в проведении хирургического вмешательства, направленного на вскрытие абсцесса. Однако при диагностировании проблемы на ранних стадиях терапия может ограничиться консервативными способами.
Согласно международной классификации болезней десятого пересмотра подобному недугу отведено отдельное значение. Код по МКБ-10 будет L02.3.
Основополагающая причина того, что формируется абсцесс от укола на ягодице, заключается в не соблюдении стерильности медицинскими работниками.
Существует лишь 3 способа проникновения инфекционного агента в мягкие ткани человека:
- необработанные руки персонала;
- расходные медицинские материалы, которыми выступают шприц, вата и лекарственное вещество;
- кожный покров, который не был полноценно обработан как до, так и после инъекционного введения медикамента.
Абсцесс ягодицы имеет такие предрасполагающие факторы:
- ошибка врача при введении препарата;
- нарушение техники осуществления укола;
- введение большого количества лекарства в одну и ту же область — этот источник инфекции отмечается у пациентов, находящихся на длительном инъекционном лечении;
- продолжительное использование веществ, обладающих раздражающим эффектом — сульфат магния и антибиотики;
- большой слой подкожного жира, что отмечается у лиц с лишней массой тела;
- поражение кожи гнойными или инфекционными процессами;
- проникновение иглы в кровеносный сосуд, на фоне чего происходит образование гематомы;
- расчесывание пациентом места укола грязными руками — человек самостоятельно провоцирует формирование гнойника в области ягодицы;
- пролежни у лежачих или обездвиженных больных;
- протекание различных аутоиммунных заболеваний;
- повышенный аллергостатус человека;
- иммунодефицитные состояния;
- чрезмерная толщина кожного покрова;
- протекание сахарного диабета.
Стоит отметить, что часто абсцесс мягких тканей развивается у лиц преклонного возраста, однако это вовсе не означает, что патология не может появиться у людей другой возрастной категории.
На степень выраженности клинических проявлений абсцесса ягодицы после укола влияет глубина воспалительного процесса. Это означает, что чем глубже проблема, тем более интенсивно будут проявляться симптомы.
Для болезни характерно возникновение разной симптоматики: признаки инфекции принято разделять на две группы (местные и общие).
- слабость;
- быстрая утомляемость;
- снижение работоспособности;
- возрастание температурных показателей вплоть до 40 градусов;
- повышенное потоотделение;
- нарушение сна;
- снижение аппетита.
Местные симптомы при абсцессе:
- покраснение кожного покрова в месте инъекции;
- припухлость проблемной области;
- появление болевых ощущений при надавливании или прикосновении к гнойнику;
- повышение местной температуры — кожа на ягодице горячая в сравнении с остальными участками кожных покровов;
- симптом флюктуации;
- раздражение кожи между ягодицами — из-за вытекания гнойного инфильтрата;
- распространение инфекции на соседние ткани — провокатором служит свищ, который может быть наружным или внутренним;
- скопление гнойного инфильтрата — предупредить нагноение можно при помощи своевременного обращения за квалифицированной помощью.
Чем раньше будет начато адекватное лечение, тем ниже вероятность осложнений.
Симптомы абсцесса после укола специфичны и ярко выражены, в результате чего в процессе диагностирования не возникает проблем. Однако с точностью поставить окончательный диагноз невозможно без проведения лабораторно-инструментальных обследований.
В первую очередь клиницист должен самостоятельно выполнить несколько манипуляций:
- изучение истории болезни — для поиска патологического этиологического фактора;
- сбор и анализ жизненного анамнеза;
- пальпация проблемной зоны;
- оценка состояния кожного покрова в пораженной области;
- измерение значений температуры;
- детальный опрос — поможет узнать, как давно появился абсцесс ягодицы и насколько сильно выражены симптомы подобного заболевания.
Наибольшей диагностической информацией обладают следующие лабораторные исследования:
- общеклинический анализ крови;
- биохимия крови;
- бактериальный посев гнойного инфильтрата, выделяемого из гнойника;
- общий анализ мочи.
Для подтверждения или опровержения развития осложнений могут потребоваться такие инструментальные процедуры:
В большинстве ситуаций лечение осуществляется хирургическим путем. Единственное исключение — раннее обращение за медицинской помощью при появлении первых признаков.
Принципы консервативной терапии:
- немедленное прекращение введения лекарств в проблемную зону;
- осуществление физиотерапевтических процедур — влияние динамических токов и лекарственный электрофорез;
- пероральный прием антибиотиков и противовоспалительных веществ.
Не запрещается лечение народными средствами. Несмотря на то, что курс проводится в домашних условиях, такая тактика должна быть полностью согласована с доктором и проконтролирована лечащим врачом.
Методы альтернативной медицины предполагают применение компрессов из таких средств:
- капустный лист;
- хлебный мякиш;
- смесь на основе меда и тертого лука;
- кукурузная мука и горячая вода;
- аспирин, растворенный в спирте.
Если после 4 сеансов физиотерапии не будет положительной динамики, показано хирургическое вскрытие абсцесса.
Подобное лечение выполняется несколькими способами:
- некрэктомия с ферментативным некролизом, что подразумевает формирование первичного шва и вакуумную аспирацию гнойного содержимого через дренажи с последующим проточно-промывным дренированием;
- открытая техника ведения раны — без формирования первичного шва;
- пункция гнойного очага.
Если не лечить абсцесс, появившийся после инъекции на ягодице, высок риск возникновения осложнений:
- образование флегмоны;
- гнойные затеки;
- вторичное инфицирование;
- переход болезни в хроническую стадию;
- сепсис;
- остеомиелит.
Постинъекционный абсцесс имеет специфические причины возникновения, поэтому согласованы профилактические мероприятия, направленные на предупреждение развития патологии.
- контроль медицинского персонала — врачи и медсестры должны пользовался только стерильными средствами для уколов, а перед процедурой тщательно мыть руки и обрабатывать кожу пациента антисептическими растворами;
- соблюдение правил введения лекарств и техники выполнения инъекции;
- недопущение прикосновения грязных рук к месту укола как до, так и после процедуры;
- массаж области инъекции — чтобы лекарственное вещество лучше рассосалось;
- правильное определение точек для введения иглы;
- устранение любого вышеуказанного этиологического фактора, который повышает вероятность развития гнойника;
- исключение введения медикаментов в одну и ту же точку на ягодицах;
- раннее обращение за квалифицированной помощью при возникновении первых признаков.
Прогноз абсцесса ягодицы во многом зависит от провокатора, однако своевременная диагностика и комплексное лечение дают возможность добиться полного выздоровления.
Развитие осложнений не только ухудшает прогноз, но и может стать причиной летального исхода. Тем не менее, постинъекционный абсцесс крайне редко приводит к смерти.
источник
Абсцесс после инъекции – это осложнение, возникшее после внутримышечного или внутривенного введения лекарства. В результате инфицирования кожи и мышц возникает гнойный очаг в месте введения перепарата. Важно дифференцировать абсцесс , возникающий после инъекции, и флегмону. При абсцессе гнойный очаг имеет ограниченную локализацию, хорошо различимую границу, отделяющую его от здоровой ткани. При флегмоне эта граница размыта, область воспаления значительно больше.
Основная причина появления абсцесса после инъекции – грубое нарушение правил антисептики.
- Недостаточно хорошо обработанные руки медперсонала;
- Нестерильные расходные материалы, используемые для проведения инъекции (шприц, вводимый препарат, салфетки);
- Кожа больного недостаточно хорошо обработана до и после введения лекарства.
В результате нарушения техники безопасности при введении инъекции возникают тяжелые осложнения.
- Нарушение техники выполнения инъекции – использование инсулинового шприца для внутримышечного введения, недостаточно глубокое введение иглы (нужно вводить иглу не менее, чем на 2/3 ее длины);
- Нарушение правил введения препаратов, например, внутримышечное введение лекарства, предназначенного для внутривенного вливания или подкожного введения. Из-за такой грубой ошибки препараты не только не рассасываются, но и образуют асептический или инфекционный инфильтрат.
- Высокая концентрация инъекций в одном месте при продолжительном курсе лечения;
- Толстый слой подкожного сала у пациентов с ожирением;
- Длительное введение препаратов, проявляющих раздражающее действие (сульфат магния, антибактериальные средства);
- Формирование гематомы из-за попадания иглы в капилляры и более крупные сосуды;
- Расчесывание зудящей области инъекции руками пациента;
- Наличие гнойных кожных или аутоиммунных заболеваний;
- Аллергия в анамнезе;
- Снижение иммунитета у ВИЧ-инфицированных, у пожилых людей.
Поскольку большинство инъекций выполняют в ягодичную мышцу, имеющую развитую жировую прослойку, именно в ней формируется значительное количество абсцессов. Жировая клетчатка – это наиболее благоприятная среда для увеличения попавших в нее колоний микробов.
Еще одна зона, в которой часто формируются постинъекционные абсцессы – передняя или боковая поверхность бедра. Именно в него вводят лекарство пациенты, вынужденные самостоятельно делать себе инъекции.
Чем глубже сформировался абсцесс , тем меньше проявляются визуальные симптомы воспаления. Тем не менее, болевые ощущения при механическом воздействии на воспаленную область могут быть очень сильными.
Для постинъекционного абсцесса характерны классические симптомы воспалительного процесса, осложненного образованием гноя.
Общие признаки воспаления
Отечность и припухлость места инъекции;
Гиперемия кожи над абсцессом;
Болезненность при механическом воздействии в начале процесса, выраженная боль без нажатия при развитии заболевания;
Гипертермия места воспаления, кожа над ним горячая;
Присутствие флюктуации – при пальпации и надавливании пальцами одной руки на пораженное место приподнимаются пальцы другой руки;
Формирование свищей при осложненном гнойном воспалении, распространяющих инфекцию снаружи и внутри тканей.
Значительная гипертермия (до 39-40°C);
Развитие гнойника и свищей – это последние стадии воспалительного процесса. Перед тем, как произойдет гнойное расплавление тканей, формируется инфильтрат. Если его лечение начато своевременно, во многих случаях удается избежать образования распространенного гнойного очага.
Чем более выражен гнойный процесс, тем тяжелее симптомы интоксикации, так как в кровь попадает большое количество токсинов.
Отличительная особенность постинъекционного абсцесса – формирование вокруг инфильтрата особой капсулы (пиогенной мембраны). Благодаря этому воспалительный процесс ограничивается ее пространством, не распространяясь на здоровую ткань. Чрезмерное скопление гноя и вызванное им давление на ткани в запущенных случаях приводит к разрыву оболочки капсулы. Следствием этого становится распространение гноя в межтканевые структуры, в мышцы и пространство между ними. Формируется обширная флегмона, наружные и внутренние свищи.
Флегмона формируется чаще других осложнений. В осложненных случаях развивается сепсис (заражение крови) и полиомиелит .
Для постановки диагноза во многих случаях врачу достаточно данных визуального осмотра, пальпации пораженного участка, анализа жалоб больного.
- Общий анализ крови;
- Общий анализ мочи;
- Бактериологический посев инфильтрата на микрофлору;
- Биохимия мочи.
- УЗИ для оценки распространенности воспаления;
- КТ, МРТ (компьютерная или магнитно-резонансная томография) – используется при диагностике обширного гнойного поражения тканей.
Назначая лечение, врач ориентируется на возбудителя инфекции, обнаруженного в результате бактериального посева, отделяемого из раны, а также на тяжесть состояния больного. Обычно одновременно назначаются анальгетики и антибактериальные препараты. Ограничение терапии только консервативным лечением не всегда приводит к желаемому исходу. Абсцесс может спровоцировать обширный некроз , сепсис. Для успешного лечения во многих случаях требуется вскрытие гнойного очага и асептическая обработка его полости.
Лечение на начальной стадии формирования инфильтрата:
- Прекращение введения инъекций в пораженную область, экстренное начало терапии;
- Использование физиотерапии (электрофорез гамма-глобулина, лечение динамическими токами);
- Введение в область инфильтрата протеолитических ферментов;
- Динамическое наблюдение за развитием инфильтрата – при обнаружении в нем жидкости во время УЗИ, при выраженных болевых ощущениях и припухлости тканей назначается оперативное лечение.
Самолечение при формировании постинъекционного абсцесса категорически запрещено, так же, как и выжидательная тактика. Гнойное расплавление мягких тканей формируется стремительно, образуется некроз , расширяется область воспаления.
Наиболее эффективная оперативная методика лечения – хирургическая некрэктомия, или иссечение нежизнеспособных тканей.
- Формирование первичного шва.
- Ферментативный некролиз.
- Вакуумная аспирация гноя при помощи дренажа.
- Последующее проточно-промывное дренирование с использованием гипохлорита натрия и протеолитических ферментов.
Последний этап способствует профилактике вторичного инфицирования. Подобный закрытый метод лечения способствует скорейшему заживлению тканей, пораженных абсцессом.
Применяемая ранее методика открытого лечения без формирования первичного шва в 30 % случаев приводила к инфицированию пациентов. Чаще всего источником инфекции становилась синегнойная палочка.
Пункция абсцесса ягодицы, распространенная ранее, как метод лечения теперь не актуальна. Такая манипуляция провоцирует осложнения в виде флегмоны, гнойных затеков, перехода процесса в хроническую форму.
Постинъекционный абсцесс ягодицы оставляет после себя неэстетичный рубец с формированием ямки на коже и деформацией жировой ткани.
Профилактические меры для предупреждения осложнений, возникающих после инъекций:
- Строгое соблюдение дозировки, совместимости препаратов, скорости введения и кратности лекарства;
- Выполнение правил введения препарата – полное проникновение иглы в ткани ягодичной мышцы;
- Строгое соблюдение правил антисептики, использование стерильного расходного материала, тщательная обработка места укола и рук того, кто выполняет инъекцию;
- Точное определение топографии инъекции, что сложно сделать при лечении тучных больных с выраженным подкожным жиром в месте укола;
- Проведение расслабляющего массажа для улучшения рассасывания лекарства;
- Запрет на введение препаратов в одно и то же место.
После выполнения хирургического вмешательства пациент находится под наблюдением врача 10-14 дней. При отсутствии соматических заболеваний прогноз излечения благоприятен. Реабилитация заключается в восстановлении кожи, активности мыщц конечности, повышении работоспособности больного.
Следует упомянуть, что более 90% всех постинъекционных осложнений основаны на бактериальном происхождении. Золотистый стафилококк считается главным возбудителем всевозможных нагноений. Нередко встречается и синегнойная палочка. Как правило, после вскрытия очага инфекции через 3 перевязки количество высеиваемости золотистого стафилококка уменьшается, а повышение высеиваемости синегнойной палочки говорит о повторном заражении. В довольно редких случаях можно обнаружить бактерии рода эшерихия коли и протей.
Ранее были зафиксированы опасные случаи клостридиальной анаэробной инфекции, чего в последнее время не наблюдается. Строжайшее соблюдение определенных правил техники введения лекарства, технику инъекции и соблюдение асептики обеспечивает полноценную защиту против неприятных возникновений абсцесса после укола. Все современные специалисты рекомендуют по возможности ограничить проведение подобных процедур в домашних условиях.
источник
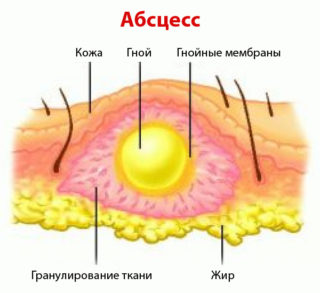
Абсцесс — инфекционное заболевание, при котором образуется заключенный в инфильтративную капсулу гнойный экссудат. Может развиваться в любых органах и тканях организма. Причиной развития воспалительного образования мягких тканей бедра является вызывающая нагноение бактериальная микрофлора. Абсцесс на бедре проявляется покраснением кожных покровов, отечностью, повышением температуры. Такой нарыв протекает с особенной болезненностью, так как в бедренных мышцах проходит много нервных окончаний.
Абсцесс бедра выглядит как скопление жидкости с четкой оболочкой, отделяющей гнойник от прилегающих тканей. Согласно МКБ (Международной классификации болезней) абсцесс, фурункул, карбункул относятся к одному классу заболеваний и соответствуют коду L02.
- протей;
- стафилококки (гемолитический, золотистый);
- стрептококки;
- синегнойная палочка;
- клебсиелла;
- кишечная палочка;
- легионелла;
- бактериоиды.
Отсутствие роста микрофлоры при посеве содержимого гнойника на питательные среды объясняется тем, что абсцесс бедра обусловлен возбудителями, которые нельзя обнаружить известными микробиологическими методами.
Проникновению в организм болезнетворных микроорганизмов способствуют следующие факторы, связанные с повреждением кожных покровов:
- обморожения;
- ожоги;
- пролежни;
- ранения;
- ссадины, царапины;
- открытые переломы;
- гематомы.
Высокая частота образования постинъекционных нарывов отмечается после внутримышечных уколов анаболических стероидов.
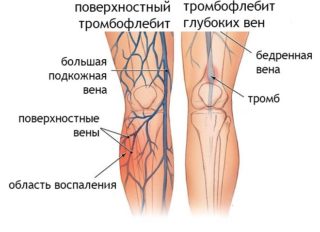
- флебит;
- тромбофлебит;
- атеросклероз;
- сахарный диабет;
- гипотиреоз;
- авитаминоз;
- нарушения метаболизма.
Вероятность образования капсулированных нагноений высокая при распространении патогенных возбудителей из хронических гнойных очагов с током крови по различным тканям.
По этиологии абсцессы бедра бывают инфекционные и асептические. Инфекционные нагноения вызывают бактерии. Асептические очаги возникают при попадании химических веществ, разрушающих ткани.
По месту локализации выделяют поверхностные и глубокие нарывы. Первые располагаются в подкожно-жировой клетчатке, протекают с симптомами воспалительной реакции. Поверхностные гнойники легко диагностировать — под слоем кожи над абсцессом виден гной. Чаще такие нарывы самопроизвольно вскрываются.
Глубокие абсцессы бедра локализуются в мышечной ткани, межмышечных пространствах или костях. Они отличаются слабовыраженными клиническими проявлениями, поэтому для выявления глубоких нагноений необходимо пройти обследование.

Появление выраженных симптомов свидетельствует о дальнейшем распространении инфекционного процесса, при котором возникает угроза развития сепсиса.
При глубоких абсцессах бедра симптомы воспаления и зыбление могут отсутствовать. Реакция организма обусловлена его интоксикацией продуктами распада тканей и токсинами бактерий. Признаки менее выражены. Наблюдается озноб, слабость, бессонница, головные боли, потеря аппетита. В лабораторных анализах имеются изменения показателей крови.
Выявление и дифференциация абсцессов бедра проводится с помощью лабораторных и аппаратных исследований:
- общий и биохимический анализ крови;
- бактериологический посев пунктата очага;
- УЗИ;
- рентгенография;
- КТ.
Пункция полости нарыва с последующим микробиологическим исследованием гноя позволяет определить вид возбудителя, а также изучить, к каким антибиотикам он восприимчив. Это поможет выбрать наиболее эффективную противомикробную терапию.

При ультразвуковом исследовании диагноз подтверждается в случае выявления полости, окруженной мембраной. Рентгенография, компьютерная томография помогают обнаружить характерные признаки внутрикостных нарывов.
Общее лечение гнойно-воспалительных заболеваний на бедре включает прием антибиотиков, снятие интоксикации организма, коррекцию иммунитета и обменных процессов. При поверхностных нарывах терапию проводят в амбулатории. Абсцессы на бедре до образования гнойной полости устраняют путем местной антисептической обработки.
Глубоко расположенные абсцессы подлежат оперативному лечению в хирургическом отделении. После антисептической обработки кожных покровов вскрывают полость абсцесса, очищают от гнойного содержимого и отмерших тканей, промывают дезинфицирующими растворами. Для полной санации абсцессов используют метод аспирации при помощи электроотсоса.
После удаления гноя устанавливают дренажные трубки. Особого внимания заслуживают комбинированные биологические дренажи. Они скомпонованы из материалов, одновременно оказывающих некролитическое, обеззараживающее и адсорбирующее действие.
Чтобы облегчить симптомы постинъекционного нарыва и ускорить его вскрытие в домашних условиях используют капустный лист или йод. Снять воспаление помогают компрессы со спиртовым раствором ацетилсалициловой кислоты и мазь из лука, меда, хозяйственного мыла.
Вовлечение в воспалительный процесс кровеносных сосудов грозит образованием кровотечений. Увеличение давления в полости нарыва приводит к повреждению оболочки, что способствует генерализации инфекционного процесса с развитием сепсиса и гнойных затеков.
Меры по предупреждению образования абсцессов бедра состоят в санации хронических инфекционных очагов, лечении иммунных и гуморальных заболеваний. При необходимости выполнения процедур с повреждением кожных покровов обязательна антисептическая обработка, предотвращающая попадание патогенной микрофлоры в мягкие ткани организма. Общие рекомендации по профилактике абсцессов включают сбалансированное полноценное питание, ведение здорового образа жизни.
Прогноз абсцедирования зависит от локализации нарыва, величины полости, вида возбудителя. Благоприятным исходом поверхностных гнойников считается самопроизвольное вскрытие. При несвоевременном обращении за медицинской помощью глубокие абсцессы могут прорываться внутрь организма, вызывая тяжелые осложнения: заражение крови и образование гнойных затеков.
При возникновении абсцессов бедра важно при первых признаках заболевания обратиться к врачу за медицинской помощью. Если вовремя не санировать гнойное образование, возникает риск разрушения ограничивающей очаг воспаления оболочки и распространения инфекционного процесса с кровотоком по всему организму.
Сердечно-сосудистый хирург высшей категории, флеболог, специалист УЗИ, Заслуженный врач РФ, доктор медицинских наук
Варикоз и все проблемы, связанные с бёдрами человека.
- Варикозная болезнь нижних конечностей.
- Постфлебитический синдром.
- Острый тромбофлебит.
- Трофические язвы.
- Тромбоз глубоких вен.
- Лимфэдема нижних конечностей.
- «Сосудистые звездочки».
- Облитерирующий атеросклероз сосудов нижних конечностей.
- Синдром диабетической стопы.
- Стенозы сонных артерий.
Высшее образование:
- 1985 — Военно-медицинская академия имени С. М. Кирова (лечебно-профилактическое дело)
- 1986 — Военно-медицинская академия имени С. М. Кирова (интернатура северного флота по специальности: «хирургия», г. мурманск.)
- 1991 — Военно-медицинская академия имени С. М. Кирова (клиническая ординатура на кафедре военно-морской и госпитальной хирургии)
Повышение квалификации:
- 1992 — Тренинг по ангиографии и сосудистой хирургии в Гамбурге, Германия
- 1992 — Хирургия сосудов
- 2003 — Сердечно-сосудистая хирургия
- 2004 — Стажировка в университетской клинике Нюрнберга ( клиника сосудистой хирургии) профессор D.Raithel; Германия
- 2006 — Лимфедема и венозный отек: Европейский опыт лечения
- 2006 — Стажировка в университетской клинике Нюрнберга ( клиника сосудистой хирургии) профессор D.Raithel; Германия
- 2008 — Сердечно-сосудистая хирургия
- 2008 — Лазерная система Dornier Medilas D MultiBeam
- 2009 — «Ультразвуковые методы исследования в диагностике хирургической патологии сосудов нижних конечностей»
- 2009 — Сердечно-сосудистая хирургия
- 2009 — Тренинг во флебологической клинике; Висбаден, Германия.
- 2012 — «Рентгенэндоваскулярная диагностика и лечение»
- 2013 — «Сердечно-сосудистая хирургия»
- 2016 — «Ультразвуковая диагностика»
Опыт работы:
- 1985-1989 Большая атомная подводная лодка Северного флота
- 1989-1991 Военно-Медицинская Академия им.С.М.Кирова
- 1991-1994 Центральный военно-морской клинический госпиталь
- 1994-1998 Центральный военно-морской клинический госпиталь
- 1998-2015 Центальный военно-морской клинический госпиталь
- 2016-н. в. Многопрофильная клиника ЦЭЛТ (Центр эндохирургии и литотрипсии)
источник
Абсцесс является патологией мягких тканей, когда в них образуется полость, заполненная гноем. Могут поражаться различные участки тела, но очень частой локализацией процесса становится ягодичная область. Почему там появляется абсцесс, какими симптомами характеризуется и чем лечится – с этими аспектами стоит разобраться подробнее.
Гнойное воспаление возникает под влиянием патогенных микробов: стафило — и стрептококков, кишечной или синегнойной палочки и пр. Но они должны каким-то образом проникнуть в мягкие ткани ягодицы. А происходит это по нескольким причинам:
- Медицинские манипуляции (внутримышечные и подкожные инъекции).
- Ранения острыми предметами.
- Осложнение другой патологии (фурункул, пролежни).
Постинъекционные абсцессы случаются при нарушении правил асептики и техники введения лекарств. Недостаточная обработка кожных покровов, использование короткой иглы, случайное повреждение сосуда (с последующей гематомой), длительные и частые уколы раздражающих веществ (например, магния сульфата) – все это становится факторами, способствующими появлению абсцесса на попе.
Воспалительная реакция мягких тканей сначала имеет инфильтративный характер, но вскоре наблюдается образование экссудата. Он скапливается в полости, которая отграничена от здоровых участков грануляционным валом и тонкой фиброзной капсулой. Гнойный процесс гораздо легче развивается у лиц со сниженным иммунитетом, склонностью к аллергическим реакциям, сопутствующими заболеваниями (гематологическими, обменными, аутоиммунными).
Абсцесс ягодицы развивается при занесении в мягкие ткани инфекции извне или как осложнение уже существующего воспалительного процесса.
Клиническая картина абсцесса достаточно характерна. Она складывается из местных и общих признаков воспалительного процесса. К первым относят:
- Покраснение кожных покровов.
- Болезненная припухлость.
- Повышение локальной температуры.
Сначала в ягодичной зоне образуется плотный инфильтрат, а по мере гнойного расплавления тканей появляется симптом флюктуации – при поколачивании пальцами в центре припухлости ощущается колебание скопившегося в полости экссудата. Болевые ощущения сначала беспокоят при надавливании на пораженную область, а потом и в покое (пульсирующие, тянущие, распирающие). Кроме того, воспаление сопровождается общими проявлениями: высокой лихорадкой (до 40 градусов), недомоганием, ломотой в теле и потерей аппетита.
Если вовремя не проведено лечение, то абсцесс на ягодице прорывает наружу с образованием свищей.
Однако гной может распространиться по межфасциальным промежуткам в другие зоны, например, на бедро, или положить начало серьезным осложнениям: флегмоне, остеомиелиту, сепсису.
Нарыв на попе диагностируется по клиническим признакам во время врачебного осмотра. Но в ряде случаев требуются дополнительные исследования, уточняющие характер патологического процесса и состояние организма. Чаще всего пациенту назначают:
- Общий анализ крови (лейкоцитарная формула, СОЭ ).
- Общий анализ мочи (форменные элементы, белок, цилиндры).
- Биохимические показатели крови ( протеинограмма , коагулограмма ).
- Анализ отделяемого (микроскопия, посев).
- УЗИ мягких тканей.
Обязательна консультация хирурга, а в сложных случаях даже проводят магнитно-резонансную томографию. И лишь после подтверждения диагноза переходят к лечебным мероприятиям.
Большое значение отводится ранней диагностике воспалительного процесса в ягодичной зоне, чтобы не допустить дальнейшего развития абсцесса и появления осложнений.
Абсцесс ягодичной области необходимо лечить комплексно. Основным направлением считается хирургическое вскрытие гнойника. Разрез делают в месте наибольшего выбухания кожи, эвакуируют гной и иссекают некротизированные ткани вместе с капсулой. Операционная рана промывается антисептическими растворами, а затем ушивается первичными швами. В процессе лечения осуществляют проточно-промывное дренирование с протеолитическими ферментами (трипсин, химопсин ) и натрия гипохлоритом.
Помимо местной коррекции, необходима системная терапия, объем которой определяется тяжестью состояния пациента. Необходимо введение антибиотиков (с
Если абсцесс еще только формируется, т. е. находится на стадии инфильтрации, то хирургическое лечение проводить нет смысла. В этом случае на фоне системной медикаментозной коррекции рекомендуют физиопроцедуры: электрофорез с протеолитическими ферментами, диадинамические токи, УВЧ .
Чтобы не появился абсцесс на попе, следует соблюдать технику инъекций и правила введения лекарств:
Некоторые медикаменты, предназначенные для внутривенного введения, ни в коем случае нельзя вводить внутримышечно (например, кальция хлорид), поскольку они могут вызвать некроз тканей. Об этом также следует помнить, выполняя внутримышечные инъекции. Кроме того, к профилактическим мерам относят своевременное лечение фурункулов или ранений, которые могут осложниться абсцессом.
Если воспалительный процесс в ягодичной области сопровождается гнойным расплавлением и образованием полости, то речь идет об абсцессе. Подобная ситуация не терпит отлагательства , ведь гной может распространиться на другие участки с развитием опасных состояний. Поэтому при появлении первых симптомов, внушающих тревогу, следует обращаться к врачу.
источник