Наверное, нет среди взрослого населения человека, который не знает, что такое ангина. Но чаще всего этим названием люди, далекие от медицины, объединяют любые болезненные ощущения в области горла, и это неверно. Сама по себе ангина — достаточно суровое инфекционное заболевание, чаще всего вызываемое стафилококками или стрептококками. Опасен недуг своими осложнениями, которые могут возникнуть не сразу, а через время. Ангина может способствовать развитию ревматизма, реактивного полиартрита, заболеваний почек, сердца и многих других хронических патологий. Существует несколько разновидностей ангины: катаральная, фолликулярная, лакунарная. Самая тяжелая форма ангины — паратонзиллярный абсцесс. Синонимами этого термина являются:
- флегмонозная ангина;
- паратонзиллит;
- около миндальный абсцесс.
Паратонзиллярные абсцессы могут иметь различную локализацию, но во всех случаях они являются результатом вторжения болезнетворных микробов в около миндальную клетчатку или непосредственно миндалину. Чтобы понять, что же происходит в вашем горле при данном недуге, сначала разберемся с понятием абсцесс.
Хирурги трактуют понятие абсцесс как скопление гноя, четко отграниченное от окружающих тканей. Проникновение стафилококковой или стрептококковой инфекции в организм — самая частая причина возникновения патологии. Полость абсцесса имеет 2 слоя: внутренний (грануляционная ткань) и наружный (соединительная ткань). При расположении во внутренних органах абсцесс представляет опасность для жизни пациента, т. к. может самопроизвольно прорваться в просвет полых органов. При любой локализации абсцесс необходимо лечить, причем делать это в условиях стационара.
Если в болезненный процесс вовлекается жировая клетчатка, возникает еще более тяжелая патология, именуемая флегмоной.
Таким образом, паратонзиллярный абсцесс представляет собой гнойное воспаление околоминдальной клетчатки и соседних тканей.
Флегмонозная ангина всегда расположена в области миндалин. Но если быть более точными, все паратонзиллярные абсцессы можно разделить на следующие виды:
- Расположенный между миндалиной и передневерхней областью неба. Это так называемый передневерхний паратонзиллярный абсцесс.
- Паратонзиллярные абсцессы, расположенные позади небной дужки, называют задними.
- Если флегмонозная ангина локализуется между двумя миндалинами — язычной и небной, принято говорить о нижнем паратонзиллярном абсцессе.
- Диагноз наружных паратонзиллярных абсцессов выставляется при локализации паратонзиллита с наружной стороны миндалины.
- В педиатрической практике встречается флегмонозная ангина, расположенная в мышцах глотки, тогда диагностируют заглоточный абсцесс.
Но не только ангина может вызвать паратонзиллярный абсцесс. Описывают следующие причины недуга:
- травма гортани;
- инородное тело горла;
- воспалительные процессы десен.
При присоединении инфекции любая из этих причин может привести к тому, что разовьется паратонзиллит. Усугубить ситуацию может и стрессовая ситуация, и переохлаждения на фоне снижения иммунных сил.
Диагностика обычно трудностей не создает. Уж больно типичные симптомы дает появившийся гнойник, спутать его с другим заболеванием трудно. Однако дифференциальная диагностика тоже имеет место. Отличать паратонзиллит следует от следующих болезней:
- скарлатины;
- дифтерии;
- аневризмы сонной артерии;
- ангины Симановского-Венсана;
- онкологических и других опухолей.
Любой паратонзиллярный абсцесс, независимо от локализации, имеет типичные симптомы. Болит горло, причем боли постепенно усиливаются с развитием недуга. Пациенту трудно не только глотать, но и просто открывать рот. Голос становиться сиплым, гнусавым. Температура тела высокая, иногда гипертермия достигает критически высоких цифр. Увеличиваются лимфатические узлы на шее и под нижней челюстью.
Стертые симптомы характерны только для одной разновидности патологии — заднего паратонзиллярного абсцесса. При такой локализации применяется инструментальная диагностика болезни — ларингоскопия. Детальный осмотр задней стенки глотки помогает уточнить диагноз и предотвратить самопроизвольное вскрытие паратонзиллярного абсцесса.
Абсцесс миндалины редко бывает двусторонним, поэтому пациенты чаще жалуются на боль с пораженной стороны. Пациенты стараются не поворачивать голову, а при необходимости поворачиваются к собеседнику всем телом. Иногда человеку проще держать голову постоянно склоненной в больную сторону — болевые ощущения в таком положении беспокоят меньше.
Симптомы общей интоксикации присутствуют всегда — пациент отказывается от питья и пищи, становится вялым и слабым, от постоянной боли выглядит измученным и апатичным.
Если после ангины болит голова, ощущается ком в горле, температура, чувствуете слабость и одышку, то это может означать осложнение в виде менингита.
Абсцессы миндалин и прилегающих тканей могут встречаться в любых возрастных категориях. Повержены им и дети, и взрослые. В группу риска можно включить лиц, у которых нарушена трофика тканей глотки. В такой ситуации возникает наибольший риск гнойного осложнения ангины.
Изменения в трофике свойственны курящим людям, а так же лицам, злоупотребляющим алкогольными напитками. Провоцировать возникновение недуга может и слабый иммунитет, и некоторые особенности строения лимфоузлов (гиперплазия лимфоидной ткани).
Рецидивы флегмонозной ангины встречаются нечасто. Доля повторения патологии составляет 5 -10% от выявленных случаев. Причем рецидивы чаще возникают в течение года после перенесенного паратонзиллита.
Лечить патологию самостоятельно, при помощи бабушкиных рецептов запрещено категорически. Появившийся гнойник в горле коварен осложнениями. Может приводить к некрозу тканей, сепсису, самостоятельно прорываться в парафарингеальные пространства и др. В случаях подобных осложнений нельзя исключить летальный исход болезни.
Поэтому лечение паратонзиллярного абсцесса проводится под четким и постоянным наблюдением медиков, обязательно в больнице.
В стационаре врачи не сразу прибегают к хирургическим методам. В период формирования абсцесса, когда гнойника еще нет, а наблюдается инфильтрация и отек слизистых оболочек, начинают консервативное лечение. Применяют антибиотики, причем особенно эффективными будут те, которые подобраны на основании посева на чувствительность. При недостаточном эффекте лечение антибиотиками может сочетаться с терапией метронидазолом. Симптоматически назначают противовоспалительные, жаропонижающие препараты, общеукрепляющую терапию.
Иногда удается избежать хирургического вскрытия абсцесса, применив процедуру дренирования. Но это возможно не всегда. Чаще хирурги рекомендуют вскрыть абсцесс — предупредив, таким образом, вероятные осложнения. Хирургическая операция проводится не сразу, а по созревании гнойника, где-то спустя 4-6 дней от начала болезни.
После хирургического вмешательства терапия антибиотиками будет продолжена, выпишут пациента только после того, как гнойная полость полностью очистится.
Тепловые процедуры при абсцессах миндалин не показаны. Преимущество отдают различным полосканиям и орошениям глотки — лекарственными травами, содово-солевыми растворами, специальными ингаляторами.
После выписки из больницы пациент подлежит диспансерному наблюдению.
Абсцесс глотки имеет еще одну форму — ретрофарингеальный абсцесс. Этой опасной болезни в основном подвержены дети до двух лет и симптоматика у них особенно тяжелая.
В некоторых случая абсцессы могут вызвать гипертрофию. Врач может выстраивать программу лечения гипертрофии миндалин включая разные медикаменты и методы: полоскания, орошения горла антисептиками, приемом иммуностимуляторов и другие методы о которых вы можете прочесть здесь.
Кроме абсцесса, в горле может возникнуть доброкачественное образование — киста небной миндалины. Т.к. симптомы кист проявляются не всегда, то человек может долгое время не подозревать о них.
Специфической профилактики недуга не существует. Поэтому уберечь себя от болезни можно только самостоятельно. Профилактические методы сходны с методами предупреждения ангин, простудных заболеваний.
Состояние вашего иммунитета во многом зависит от образа жизни. Правильный режим, здоровое питание и полноценный отдых необходимы любому человеку. Все это истины известные, но для многих трудновыполнимые.
Чтобы предупредить возникновение ангин, следует своевременно санировать кариозные зубы, не переохлаждаться, а при возникновении даже банальной нетяжелой простуды лечиться правильно.
Особо хотим сказать о бесконтрольном применении противомикробных препаратов (антибиотиков). Некоторые любители полечиться самостоятельно применяют их при любых болезненных симптомах, часто не по показаниям, не соблюдая дозировки и длительность курса. Кроме вреда организму, ничего таким лечением не добиваясь. Мало того, болезнетворные микроорганизмы — существа хитрые, и умело приспосабливаются к некоторым препаратам и больше их не боятся.
Поэтому при любых болях в горле покажитесь врачу и лечитесь только так, как будет назначено.
И в заключении предлагаем вам посмотреть отрывок из передачи «Жить здорово!», где Елена Малышева рассказывает об антибиотиках и правильности их применения.
А все ваши попытки не увенчались успехом?
И вы уже задумывались о радикальных мерах? Оно и понятно, ведь крепкий организм — это показатель здоровья и повод для гордости. Кроме того, это как минимум долголетие человека. А то, что здоровый человек, выглядит моложе – аксиома не требующая доказательств.
Поэтому мы рекомендуем прочитать статью Елены Малышевой, о том как укрепить свой организм перед осенними холодами. Читать статью >>
источник
Флегмонозная ангина — термин, применяемый многими людьми для обозначения паратонзиллита и паратонзиллярного абсцесса. Оба эти патологии имеют право на существование. Но, с точки зрения правильного рассмотрения патогенеза (механизма развития заболевания), термин «паратонзиллит» не используется.
Паратонзиллярный абсцесс возникает в двух случаях:
- Осложнение ангины (фолликулярной, лакунарной и гнойно-некротической). Подробнее об ангине →
- Осложнение бактериального фарингита.
Соответственно этому, флегмонозная ангина всегда возникает из-за бактериальной микрофлоры верхних дыхательных путей. Примерно в 75% случае это стрептококки. Остальные — стафилококки и пневмококки.
Возникновение абсцесса связано с попыткой организма отгородить очаг развития бактерий. Поэтому первым условием является их проникновение в ткани, окружающие миндалины. Чаще всего флегмонозная ангина локализуется с одной стороны.
Симптомы флегмонозной ангины условно делятся на 2 группы:
- Специфичные (боль, лихорадка, увеличение шейных лимфоузлов), встречаются только при заболеваниях миндалин и окружающих ее тканях.
- Неспецифичные симптомы характеризуют любой воспалительный процесс. При паратонзиллярном абсцессе они такие же, как и при ОРВИ или бронхите. Одинаково проявляется зависимость их выраженности от времени болезни и степени ее тяжести.
Ведущий симптом при паратонзиллярном абсцессе — боль. Локализована в горле и преимущественно на стороне поражения (при одностороннем очаге). Она интенсивная, усиливает при глотании.
Первые 2-3 дня интенсивность боли позволяет глотать слюну и воду. Но уже на 4-й (при молниеносном течении — к концу 2-го) это невозможно. Так как боль становится настолько выраженной, что пациент не может открыть рот. Во многом это связано с тризмом (спазм) жевательных мышц при таких попытках.
Второй, не менее важный симптом — лихорадка. Флегмонозная ангина характеризуется повышением температуры тела выше 38,5-39 °C. Она держится практически постоянно. При использовании жаропонижающих мало что меняется. Даже сильные средства могут снизить ее не более чем на 1-1,5 °C. Имеется четкая зависимость от интенсивности болей. Чем они сильнее — тем выше температура.
Третьим, менее выраженным симптомом является увеличение шейных лимфоузлов. Они плотные и болезненны при пальпации. Степень их увеличения прямо пропорциональна выраженности болей в горле.
Четвертным и наименее специфичным симптом считается неприятный запах изо рта. Он максимально выражен при вскрытии абсцесса. Часто его связывают не столько с самим заболеванием, сколько с плохой гигиеной полости рта.
Неспецифичные симптомы следующие:
Острый паратонзиллит, в отличие от всех остальных случаев гнойного воспаления миндалин, полностью входит в компетенцию ЛОР-врача. Это даже несмотря на то, что причины заболевания имеют инфекционную природу.
Отоларингологи имеют навыки хирургических вмешательств, что важно для лечения данной патологии. К тому же врачи данной специальности обладают исключительными знаниями в области анатомии верхних дыхательных путей.
Диагноз паратонзиллярного абсцесса выставляется при визуальном осмотре, сопоставлении клинических и лабораторных данных.
При осмотре наблюдается следующая картина:
- Гиперемия (покраснение) зева. Слизистая рыхлая, без бликов.
- Миндалины увеличены (гипертрофированы). Различают 3 степени. Для чего надо мысленно разделить зев на две половины. В центре язычок. От которого в стороны до миндалин расстояние так же делится на 3 половины. 1 степень выставляется при незначительном увеличении миндалин – их размер не превышает 1/3 до язычка. При 2 степени размер не более 2/3. 3 степень выставляется в случае касания миндалинами(ой) язычка.
- Больной не может открывать рот или только приоткрывает его. Из-за чего речь нечеткая.
Также при осмотре выявляется лихорадка до 39-40 °C, одутловатость (сглаженность контуров) шеи. При ее пальпации резкая болезненность в области миндалин.
Если имеется односторонний абсцесс (он встречается в 9 из 10 случаев), то миндалина со стороны поражения вывернута в сторону язычка и вперед. Так, при левостороннем абсцессе вышеописанные признаки слева. Так же и при правостороннем.
Анализы крови имеют воспалительный характер:
- Лейкоцитоз со сдвигом влево. Количество белых кровяных телец в несколько раз превышает норму. Больше всего палочкоядерных нейтрофилов — лейкоциты, участвующие в гнойном воспалении.
- СОЭ ускорено в несколько раз.
- C-реактивный белок выше нормы.
Терапия паратонзиллярного абсцесса зависит от стадии заболевания. Если абсцессу не менее 3-4 дней, лечение начинается со вскрытия гнойника. Для чего ЛОР-врач после обезболивания делает надрез в области паратонзиллярной ткани. После чего гной эвакуаруется (извлекается) самостоятельно или при помощи отсоса. При необходимости ставится дренаж.
После этого больному показаны анальгетики и антибактериальные препараты. Чаще всего используются защищенные пенициллины (Амоксиклав, Флемаксин) или цефалоспорины (Цефтриаксон, Цефабол, Цефепим).
Курс анитбиотикотерапии составляет до 7 дней. Врач ориентируется на показатели крови и температуру тела. При стойком отсутствии лихорадки в течение 3-х дней и нормальном уровне лейкоцитов антибиотики отменяются к концу 5 суток.
Лечение в домашних условиях возможно, только если имеется паратонзиллит без абсцесса. Например, на фоне ангины. Тогда рекомендовано обильное питье, жаропонижающие, полоскание горла (сода-солевые растворы, отвары ромашки или коры дуба) и антибиотики. Предпочтение отдается Амоксиклаву и Флемоксину. Подробнее о том, чем можно полоскать горло →
Осложнения абсцесса зависят от его течения. Без лечения при самопроизвольном прорыве гнойника возможно развитие свищей — постоянные отверстия в полость за миндалинами. Это означает, что всегда существует риск развития нового абсцесса.
При менее благоприятном исходе, гной прорывается в крови. Тогда развивается сепсис со всеми вытекающими последствиями.
Наконец, возможен третий вариант. Из-за особенностей оттока крови от шеи, бактерии из абсцесса могут проникнуть в головной мозг, что приведет к развитию менингита.
Профилактика заключается в своевременном лечении очагов инфекции верхних дыхательных путей. Необходимо укреплять местный иммунитет и соблюдать правила гигиены полости рта.
Паратонзиллярный абсцесс или флегмонозная ангина – серьезное заболевание. Оно говорит о наличии определенных проблем с местным иммунитетом в верхних дыхательных путях.
Важно помнить, что, вылечив один раз паратонзиллярный абсцесс, человек не застрахован от его повторения. Поэтому необходимо заниматься профилактикой и тем, кто перенес заболевание, и тем, у кого его не было.
Автор: Виктор Детков, врач,
специально для Moylor.ru
источник
Гнойный тонзиллит (паратонзиллярный абсцесс) – это осложнение острого тонзиллита. При паратонзиллярном абсцессе возникает гнойный нарыв в околоминдальной области, в результате чего помимо основных симптомов тонзиллита у больного появляется также высокая температура (39-40°C), интоксикация, увеличение лимфатических узлов и другие симптомы, о которых мы поговорим ниже.
Гнойный тонзиллит, как правило, начинается с возникновения острого фолликулярного тонзиллита, прогрессирует до паратонзиллита и приводит к образованию паратонзиллярного абсцесса.
Альтернативная теория предполагает вовлечение желез Вебера, которые являются группой слюнных желез, расположенных непосредственно над тонзиллярной областью в мягком нёбе. Считается, что эти железы играют незначительную роль в очистке области миндалин от любого скопившегося там «мусора». Некроз ткани и образование гноя приводят к возникновению абсцесса между капсулой миндалины, боковой стенкой глотки и паратонзиллярным пространством. В результате рубцов и обструкции выводных протоков, возникает скопление гноя в тканях и образование гнойного абсцесса прогрессирует.
Тонзиллит преимущественно является болезнью детей. Паратонзиллярный абсцесс обычно поражает подростков и молодых людей, но может возникнуть и у детей младшего возраста. Эта картина, однако, может измениться. Одно израильское исследование показало, что отдельная группа людей старше 40 лет, страдающих от паратонзиллярного абсцесса, имели более серьезные симптомы заболевания и более длительный курс лечения. Тонзиллит не всегда предшествует этому состоянию и иногда возникает несмотря на предварительную адекватную антибактериальную терапию. Было выявлено, что курение является фактором риска развития гнойного тонзиллита.
Чаще всего паратонзиллярный абсцесс возникает в ноябре-декабре и апреле-мае, что совпадает с самой высокой заболеваемостью стрептококковым фарингитом и экссудативным тонзиллитом.
Наиболее часто паратонзиллярный абсцесс возникает в результате заражения следующими патогенами:
- Стрептококк пиогенный (Streptococcus pyogenes)
- Золотистый стафилококк (Staphylococcus aureus)
- Гемофильная палочка (Haemophilus influenzae)
- Анаэробные организмы: Превотеллы, Порфиромонас, Фузобактерии и Пептострептококки.
Паратонзиллярный абсцесс может также быть осложнением инфекционного мононуклеоза.
- сильная боль в горле (может стать односторонней)
- высокая температура тела — 39-40°C
- повышенное слюноотделение
- зловонный запах изо рта
- болезненное глотание
- тризм (проблемы при открытии рта)
- изменение голоса из-за отека глотки и тризма
- боль в ухе на стороне поражения
- ригидность затылочных мышц (скованность затылочных мышц)
- головная боль
- общее недомогание
В двух третях случаев диагностирование гнойного тонзиллита может быть затруднено тризмом, так как при этом пациенту сложно открыть рот. При осмотре, врач проверит следующие из возможных признаков паратонзиллярного абсцесса:
- зловонное дыхание
- повышенное слюноотделение
- измерит температуру тела
- чувствительность и увеличение ипсилатеральных шейных лимфатических узлов
- может присутствовать кривошея
- может присутствовать одностороннее выпячивание, обычно выше и сбоку одной из миндалин
- иногда выпячивание может наблюдаться книзу
- может наблюдаться медиальное смещение пораженной миндалины, а также ее сдвиг вперед
- миндалины могут быть эритематозными, увеличенными и покрытыми экссудатом
- в результате поражения язычок смещается
- могут наблюдаться признаки обезвоживания
- может наблюдаться обструкция дыхательных путей (редко)
- внезапный разрыв абсцесса в глотку может привести к аспирации (редко)
Пациента с подозрением на перитонзиллярный абсцесс следует направить к отоларингологу (ЛОР) в тот же день.
- Первичный осмотр пациента.
- Компьютерная томография (КТ) обычно не требуется, но может быть использована в атипичных случаях, таких как абсцесс нижнего полюса, или если высоки риски проведения вскрытия и дренирования абсцесса, например, при нарушении свертываемости крови. В сложных случаях КТ может быть необходима для координаций действий врача во время проведения дренирования абсцесса.
- В исследовании одного случая паратонзиллярного абсцесса с отеком язычка сообщалось, что ультразвук был полезным в диагностике.
- Доказательства, поддерживающие использование скрининга инфекционного мононуклеоза сомнительны. Одно исследование показало, что только у 4% пациентов с гнойной ангиной эта диагностическая процедура дала положительный результат на инфекционный мононуклеоз (все из этих людей в возрасте до 30 лет).
Гнойный тонзиллит лечат двумя способами:
- Медикаменты
- Хирургическая операция
источник
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
источник
В отличие от острого тонзиллита перитонзиллярный абсцесс развивается у взрослых молодого возраста:
а) Симптомы и клиника. После разрешения симптомов тонзиллита и следующего после этого бессимптомного периода длительностью несколько дней появляется быстро прогрессирующее затруднение глотания.
Боль обычно иррадиирует в ухо, больные с трудом открывают рот из-за тризма, речь невнятная. Боль бывает настолько интенсивной, что больные отказываются есть, голова наклонена в больную сторону, больной старается не двигать головой, отмечаются сиалорея и неприятный запах изо рта, увеличение регионарных лимфоузлов, температура повышается до 39—40°С, общее состояние быстро ухудшается.
Больные жалуются также на невыносимое ощущение давления в шее, отмечаются обструкция входа в гортань и нарастающее затруднение дыхания. Однако иногда симптомы бывают выражены слабо. В некоторых случаях перитонзиллярный абсцесс бывает двусторонним.
б) Причины и механизмы развития. Перитонзиллярный абсцесс развивается вследствие распространения инфекции с миндалины на окружающую ткань, абсцесс формируется в течение нескольких дней. Он может развиться сразу после острого тонзиллита или спонтанно. В последнем случае полагают, что очаг инфекции локализуется в слюнных железах, расположенных в супратонзиллярном пространстве. Верхний констриктор глотки обычно служит эффективным барьером, препятствующим распространению инфекции.
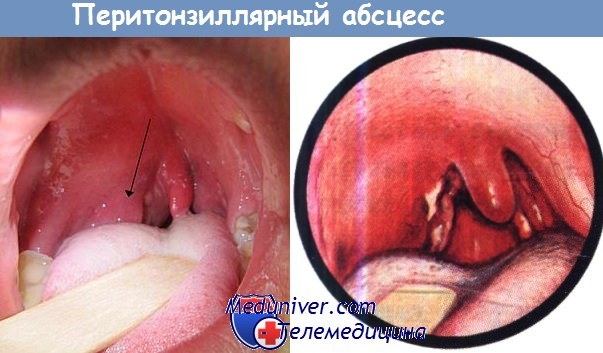
Видно округлое выпячивание правой передней нёбной дужки уплотненной нёбной миндалиной и смещение нёбного язычка вправо.
На видимой части нёбных миндалин имеются гнойные пятна, из области полюса левой нёбной миндалины выделяется желтый сливкообразный гной.
в) Диагностика. Диагноз ставят на основании клинической картины (отек и гиперемия зева и миндалины, которая значительно выступает из миндаликовой ямки, выпячивая нёбную дужку, и смещает мягкое нёбо и нёбный язычок в здоровую сторону. Осмотр полости рта затруднен из-за выраженного тризма. Лимфатические узлы яремно-двубрюшной группы болезненны.
На языке и реже на миндалинах и нёбе имеется экссудат. В анализах крови наблюдаются характерная картина острой инфекции и высокая СОЭ. При флуктуирующем отеке следует выполнить пункцию для исключения абсцесса.
г) Дифференциальный диагноз включает перитонзиллярную флегмону, тонзиллогенный сепсис, аллергический отек глотки без лихорадки (ангионевротический отек), злокачественную форму дифтерии, агранулоцитоз, специфическую тонзиллярную инфекцию (туберкулез и сифилис) и неизъязвляющиеся опухоли миндалин и окружающих тканей (злокачественная лимфома, лимфоэпителиальная опухоль, анапластический рак и лейкоз).
Дифференциальный диагноз включает также одонтогенную инфекцию, в частности перитонзиллярный абсцесс, связанный с ретенированным зубом мудрости, и аневризму внутренней сонной артерии (которую можно распознать по пульсации). Отсутствие острых локальных симптомов и лихорадки, а также длительное течение говорят об ошибочности диагноза перитонзиллярного абсцесса.
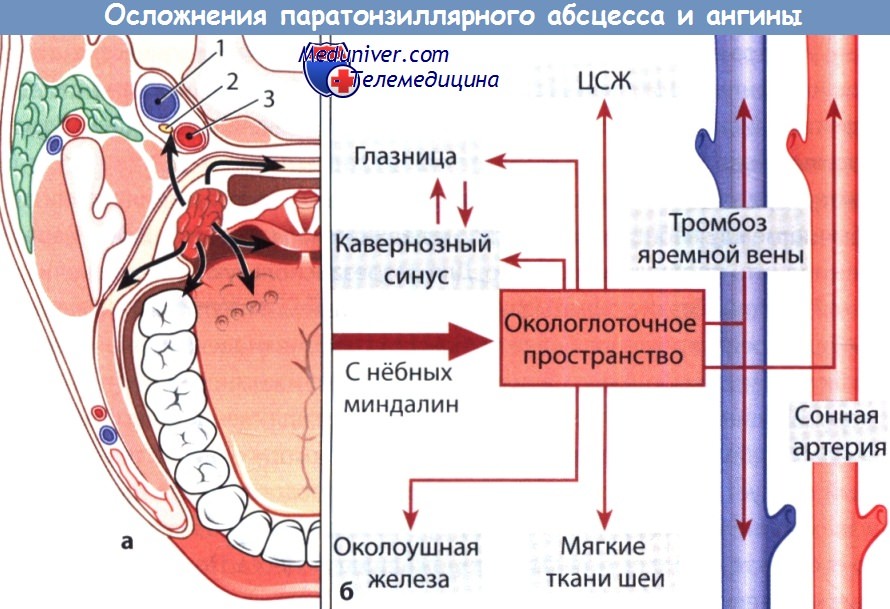
а Распространение воспалительного процесса на соседние ткани: 1 — внутренняя яремная вена; 2 — блуждающий нерв; 3 — внутренняя сонная артерия.
б Дальнейшие пути распространения тонзиллогенной инфекции.
д) Лечение перитонзиллярного абсцесса:
— Лечение без операции (консервативное). Назначают высокие дозы антибиотиков, например пенициллин или цефалоспорин и др., так как для предотвращения образования перитонзиллярного абсцесса на ранней стадии, когда инфильтрат еще не абсцедировал, необходим по крайней мере недельный курс антибиотикотерапии. Рекомендуются также анальгетики, жидкая холодная пища, пузырь со льдом на область шеи и полоскания горла.
— Операция при перитонзиллярном абсцессе:
1. Тонзиллэктомия. Операцию выполняют под эндотрахеальным наркозом. Она показана всем больным, особенно при рецидивирующем перитонзиллярном абсцессе, если нет серьезных противопоказаний. Тонзиллэктомия предотвращает рецидивы, позволяет ограничиться одним курсом антибио-тикотерапии и сэкономить время.
2. Дренирование абсцесса осуществляют через 3-4 дня после тозиллэктомии под наркозом.
Принципы дренирования абсцесса. Операцию начинают с тщательной местной анестезии 1% раствором местного анестетика, например лидокаина (Ксилокаин), сначала поверхностной, а затем инфильтрационной, с добавлением к раствору анестетика эпинефрина из расчета 1:200 000. После инфильтрации тканей выжидают примерно 5 мин для достижения обезболивающего эффекта и лишь после этого выполняют разрез. Выполнение операции под наркозом более предпочтительно.
Выполнение разреза. Разрез выполняют в месте наибольшего выбухания тканей в области абсцесса, обычно между нёбным язычком и 2-м верхним моляром. Перед разрезом можно выполнить пробную аспирацию. Для разреза используют остроконечный скальпель с длинной ручкой. Лезвие обматывают лейкопластырем, отступив 1,5-2,0 см от острия для предотвращения более глубокого его проникновения в ткани и повреждения сосудов шеи.
Разрез выполняют параллельно краю ветви нижней челюсти, но так, чтобы он не слишком заходил кнаружи, так как это чревато повреждением яремной вены и сонной артерии. Если диагноз поставлен правильно, при надрезе тканей выделяется гной, который следует удалить с помощью отсоса для предотвращения аспирации в трахею. После эвакуации гноя расширяют разрез кровоостанавливающим зажимом, раздвигая бранши, что способствует более полному опорожнению абсцесса. Полость абсцесса следует опорожнять ежедневно, пока не прекратится выделение гноя.
P.S. Разрез следует выполнить лишь при «созревшем» абсцессе, т.е. когда появляется флуктуация.
Для профилактики рецидива абсцесса выполняют отсроченную тонзиллэктомию.
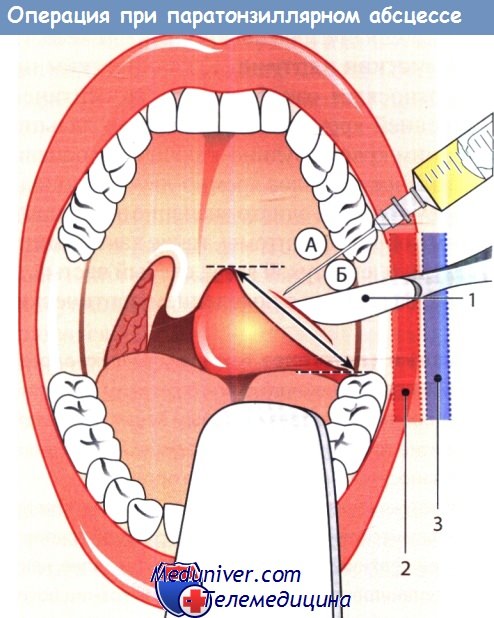
1 — скальпель с защищенным лезвием; 2 — внутренняя сонная артерия; 3 — внутренняя яремная вена.
Перед вскрытием абсцесса (Б) его пунктируют и аспирируют содержимое (А).
Разрез производят вдоль линии, соединяющей последний моляр и нёбный язычок.
е) Течение и прогноз. Для купирования воспалительного процесса и профилактики абсцесса следует своевременно назначить антибиотикотерапию. При перитонзиллярном абсцессе возможно также спонтанное вскрытие абсцесса и излечение. Однако сильная боль и нарушение глотания обычно заставляют выполнить разрез и дренировать абсцесс. Если после вскрытия абсцесса не выполнить тонзиллэктомию, вероятность формирования рецидивного абсцесса в рубцовой ткани, оставшейся после заживления, высока.
ж) Осложнения и связанный с ними риск перитонзиллярного абсцесса для жизни. К осложнениям перитонзиллярного абсцесса относится распространение воспалительного процесса и отека на вход в гортань с развитием обструкции дыхательных путей и асфиксии. Абсцесс может прорваться также в окологлоточное пространство. Распространение воспалительного процесса возможно:
• в нисходящем направлении на область шеи;
• в окологлоточное пространство с развитием окологлоточного абсцесса;
• в восходящем направлении на область глазницы и в полость черепа с развитием менингита, тромбоза пещеристого синуса и абсцесса мозга;
• на внутреннюю яремную вену с развитием ее тромбоза;
• на сонную артерию и ее ветви (редко), что чревато развитием аррозионного кровотечения;
• на околоушную железу с развитием гнойного паротита.
источник
Лакунарную ангину относят к гнойным тонзиллитам с острым течением. Для нее характерно поражение лакун миндалин. Основу лечения составляет прием антибиотиков, а также местная и поддерживающая терапия.
Данное воспалительное заболевание может быть вызвано различными видами бактерий, вирусов или патогенным микроорганизмов грибковой природы. Самыми распространенными возбудителями являются:
- β-гемолитический стрептококк. Может присутствовать в составе нормальной микрофлоры, но почти вдвое чаще встречается как источник инфекции (острого и хронического тонзиллита).
Стрептококки вырабатывают большую группу веществ, обладающих нейротоксическими и некротическими свойствами. В этом заключается основная опасность вызываемой ими инфекции.
- Золотистый стафилококк. Данный микроорганизм относят к возбудителю “больничных” инфекций. Часто его носителями и источником заражения становятся работники медицинских учреждений.
- Смешанная микрофлора.
Встречаются также лакунарные ангины, вызванные:
- Менингококками. Основной источник заражения – здоровые носители, реже больные ангиной, менингококковый назофарингитом.
- Пневмококком. Он относится к роду стрептококков, обладает меньшей устойчивостью к антибиотикам по сравнению с предыдущим видом, однако инфекция также опасна своими осложнениями.
- Аденовирусами. Заражение происходит только от больного острой или хронической формой инфекции. Данные вирусы достаточно устойчивы во внешней среде, поэтому, наряду с воздушно-капельным, возможна передача контактным способом.
Первые два возбудителям встречаются в основном в организованных коллективах, члены которого постоянно общаются друг с другом.
Развитие ангины происходит при следующих условиях:
- Наличие инфекционного агента.
- Снижение общего иммунитета.
- Снижение местного иммунитета (слизистой носоглотки).
Инфекционный агент может уже присутствовать в дыхательных путях в составе микрофлоры заболевшего или попасть туда от носителя, другого больного. Входными воротами является лимфоидная ткань носоглотки. Самый часто встречающийся путь передачи – воздушно-капельный, а максимальная концентрация микроорганизмов находится в мокроте больного.
Факторами, усиливающими 
- Перепады температур;
- Загазованность воздуха;
- Преобладание в рационе питания белковой пищи, недостаток витаминов В и С;
- Переохлаждение организма;
- Травмы миндалин;
- Нарушение носового дыхания.
Миндалины состоят из рыхлой ткани, в которой находятся углубления. Это лакуны, в которых могут скапливаться болезнетворные микроорганизмы. В каждой небной миндалине таких углублений от 10 до 20. В результате вышеописанных причин возбудитель преодолевает барьер местного иммунитета и проникает в лимфоаденоидную ткань. Это и становится причиной воспаления. В лакунах скапливается серозное гнойное содержимое, при его выходе на поверхность образуется характерный налет, служащий основным диагностическим признаком данной формы ангины.
Для этой формы воспаления миндалин характерны следующие симптомы:
- Короткий продромальный период (время между инкубационным периодом и началом болезни). Он может длиться от нескольких часов до нескольких дней.
-
Ангина начинается с высокой температуры – до 39-40°, сопровождающейся ознобом.
- Сильное недомогание, головная боль, боль в суставах, сердце. Это связано с действием токсинов, отделяемых инфекционным агентом.
- На 2-5 день выраженность симптомов спадает.
- На 5-7 день при благоприятном исходе наступает выздоровление.
- До 2 недель могут оставаться увеличенными регионарные лимфоузлы.
- Усиление проявлений аллергии или ее возникновение. Этот симптом иногда наблюдается при стрептококковой ангине в связи с действием некоторых ферментов возбудителя.
По протеканию лакунарная ангина сходна с фолликулярной, однако в первом случае симптомы более выражены. Они быстрее нарастают и быстрее стихают. При фолликулярной ангине температура обычно не поднимается выше 39°, наблюдается уменьшение количества отделяемой мочи (олигурия). Крайне редко данные заболевания протекают без температуры, или она сохраняется субфебрильной (до 37-38°).
У детей все симптомы лакунарной ангины проявляются сильнее, чем у взрослых. Иногда на фоне лихорадки и интоксикации могут развиться судороги. Иной раз встречается явление менингизма – раздражение оболочек головного мозга. В раннем возрасте нередко наблюдается жидкий стул, нарушение аппетита, рвота. Возможно изменение тонов голоса, появление гнусавости.
При осмотре больного при помощи фарингоскопа обнаруживаются следующие изменения слизистой зева:
- Незначительное увеличение миндалин.
- Расширение лакун.
- Точечный или пленочный беловатый налет на поверхности миндалин, легко отделяемый шпателем.
- Воспаление, как правило, затрагивают обе стороны, однако его интенсивность может быть разной.
При пальпации обнаруживается увеличение регионарных лимфатических узлов, сама процедура болезненна для пациента. Общий анализ крови демонстрирует следующие изменения:
- Количество лейкоцитов возрастает до 12-15*10⁹/л.
- СОЭ достигает значения 40-50 мм/ч.
- Отмечается нейтрофильный сдвиг влево. Это означает, что среди клеток иммунной системы лейкоцитов преобладают нейтрофилы, играющие важную роль в борьбе организма с бактериальными и грибковыми инфекциями.
Без лейкоцитоза протекает ангина вирусной этиологии. В моче могут обнаруживаться белок и/или эритроциты.
Как утверждают специалисты, лакунарная ангина, осложненная паратонзиллитом или паратонзиллярным абсцессом, дифференцируется с токсической дифтерией ротоглотки. При обоих заболеваниях обнаруживается беловатый налет. Но при дифтерии он спаян со слизистой оболочкой. При отделении подлежащая ткань кровоточит. В случае лакунарной ангины такого не происходит, налет быстро возникает на старом месте. При дифтерии – он распространяется на большую площадь. Для уточнения диагноза производят бактериологический посев.
В первые дни болезни показан постельный режим, при тяжелых состояниях – госпитализация. При острых состояниях в большинстве случаев ограничиваются консервативным лечением. Оно включает назначение препаратов трех следующих групп:
- Этиотропных (направленных против причины заболевания).
- Патогенетических (направленных против механизмов развития заболевания).
- Симптоматических.
При переходе болезни в хроническую форму может быть показано удаление миндалин.
К ним относятся в первую очередь антибиотики. Из рекомендуемых при лакунарной ангине можно выделить следующие:
- Пенициллины (ампициллин, ампиокс и пр.). При тяжелых состояниях показаны внутримышечные инъекции. Дозировка препарата для взрослых составляет 500 000 – 1 000 000 Ед каждые 6 часов.
- Макролиды. При гнойных ангинах рекомендован к применению антибиотик Ровамицин. Он известен своими хорошими показателями переносимости. Его назначают детям и беременным женщинам. Взрослым препарат назначается дважды в день, суточная дозировка составляет 6 000 000 Ед.
- Сульфаниламиды (сульфадимезин, бисептол). Препараты блокируют рост микроорганизмов за счет нарушения синтеза ростовых факторов. Их назначают при непереносимости антибиотиков из первых двух групп. Дозировка рассчитывается индивидуально. Сульфаниламиды часто вызывают аллергию, что нужно иметь в виду при их назначении пациентам, склонным к данному заболеванию.
Улучшение при приеме антибиотиков обычно наступает на 2-3 день. На 4-5 день проходят основные симптомы заболевания, однако рационально продолжить терапию еще в течение 3-5 дней для полной санации полости ротоглотки. Решение, каким именно медикаментозными средствами лечить ангину, принимает врач исходя из переносимости пациентом тех или иных препаратов и резистентности микроорганизма к определенным антибиотикам.
К ним относятся десенсибилизирующие лекарственные средства. Они уменьшают проявления аллергической реакции и за счет этого улучшают общее состояние больного. 
Важно! Антигистаминные препараты не совместимы с антибиотиками класса макролидов из-за риска кардиотоксического действия. Дозировку препаратов и длительность приема определяет врач.
Все большее доверие врачей завоевывают комплексные препараты, имеющие различные формы выпуска и подходящие для местного применения:
- Тантум Верде. Препарат стабилизирует клеточные мембраны и подавляет синтез простагландинов, ингибирует цитокины – вещества, ответственные за развитие воспаления. При ангине рекомендовано принимать по одной таблетке зараз, 3-4 раза в день. Возможно также использование раствора для полосканий и аэрозоли для орошения горла.
- Ангиноваг. Является комплексом из 4 соединений противовоспалительного, антимикробного и обезболивающего действия. Подходит для применения пациентам старше 13 лет. Перед использованием рекомендуется прополоскать горло. Курс длится до недели, первые дни осуществляют 1-2 впрыска каждые 2-3 часа, последующие – каждые 6 часов.
Положительно сказывается применение следующих мер:
- Обильное питье. При потреблении достаточного количества жидкости смачивается слизистая ротоглотки, смывается гнойное содержимое.

- Обезболивающие. Их назначают при головной, суставной или мышечной боли. К этой группе причисляют анальгин, баралгин, амидопирин. Не рекомендуется их прием при воспалительном процессе в течение более чем 2 дней. Оптимальная доза – 1-2 таблетки в течение суток.
- Жаропонижающие. Прием данных средств назначается при повышении температуры выше 39° или 38° при сопутствующей ломоте в мышцах.
Высокая температура является ключевым моментом в борьбе организма с инфекцией, поэтому при более низких ее значениях прием взрослыми пациентами антипиретиков (жаропонижающих) нежелателен. К ним относят ибупрофен и его аналоги, парацетамол, ацетилсалициловую кислоту, метамизол натрия.
Удаление миндалин назначается при неэффективности лечения и переходе тонзиллита в хроническую стадию. Операция производится в срочном порядке при наличии осложнений в анамнезе:
- Сепсиса (заражения крови).
- Флегмоны шеи. Характеризуется скоплением гноя в мягких тканях в результате проникновения туда инфекционных агентов.
- Парафарингита (глубокой флегмоне шеи).
- Острого медиастинита (воспаления средостения).
Удаляют одна или обе миндалины под местным наркозом с применением инфильтрационной анестезии (заморозки). Для этого используют 1% раствор новокаина или тримекаина. Миндалины отделяются от ложа, параллельно вскрывается абсцесс. Больные хорошо переносят операцию.
При отсутствии данных осложнений необходимость операции – вопрос дискуссионный, особенно в детском возрасте. Его решают положительно, когда предполагаемая польза от тонзиллэктомии превосходит вред от отсутствия миндалин. Они являются своеобразным иммунным барьером на пути многих патогенных микроорганизмов, поэтому после их удаления организм становится более уязвимым в отношении простудных заболеваний.
При воспалении миндалин у ребенка рекомендуется придерживаться следующих принципов лечения:
- Исключить из пищи продукты сложные для пережевывания и глотания, отдать предпочтение супам, кашам, пюре.
- Параллельно с лечением производить контроль работы дыхательной, сердечно-сосудистой систем.
- Назначать при необходимости противосудорожные препараты.
- В качестве жаропонижающего средства использовать нурофен детский.
Важно! Данное заболевание крайне заразно, поэтому главной мерой профилактики является изоляция больного. При домашнем режиме ему выделяют отдельные столовые приборы, средства гигиены, постельное белье. Прочим членам семьи или заболевшему рекомендуется использовать ватно-марлевые повязки или смазывать носовые ходы оксолиновой мазью. В условиях больницы пациентов помещают в отдельную палату или отгораживают их кровать при помощи ширмы.
Также большую роль в профилактике тонзиллита является поддержание общего иммунного статуса. Для этого применяют следующие меры:
- Закаливание;
- Устранение в помещениях для работы и отдыха загрязнений воздуха;
- Полноценное питание;
- Рациональный режим дня.
Санационные мероприятия позволяют избежать аутоинфекции. К ним причисляют:
- Своевременное лечение кариеса и воспалительных процессов десен;
- Терапию острых синуситов, хронических простудных заболеваний.
источник
При воспалении в околоминдалинной клетчатке (миндалинах) развивается паратонзиллярный абсцесс. Это опасная болезнь, которая имеет инфекционную или паразитирующую природу, сопровождается формированием гнойных масс, развивается на фоне снижения иммунитета, под воздействием других провоцирующих факторов. Лечение необходимо срочное: если произойдет патологическое вскрытие паратонзиллярного абсцесса, среди опасных осложнений врачи не исключают летальный исход из-за заражения крови.
Это патологический процесс инфекционного характера, в который вовлечены ткани миндалин с формированием гнойных масс, препятствующих дыхательной функции. Другие названия недуга – флегмонозная ангина, паратонзиллит, вызванные повышенной активностью болезнетворной инфекции. Патология носит односторонний или двусторонний характер, чревата опасным вскрытием болезненного гнойника. Такое осложнение ангины и хронического тонзиллита опасно, первым симптомом его будет хронические боли в горле и полости рта.
Абсцесс миндалин начинается с острого тонзиллита, который при отсутствии своевременной терапии становится хроническим, чреват потенциальными осложнениями. Воспаление сопровождается болью при глотании, формированием гноя на миндалинах. Это уже отдельное заболевание, которое называют тонзиллярный абсцесс. Согласно международной классификации болезней, диагнозу абсцесс паратонзиллярный соответствует код МКБ 10 — 38. Распространение недуга происходит от больного пациента к здоровому, поэтому важно своевременно позаботиться об элементарных мерах профилактики.
Если развивается абсцесс после ангины, в патологический процесс вовлечены лимфатические узлы, заполненные гноем. Поражены дыхательные пути, система лимфотока, но главный признак паратонзиллярного абсцесса – сильная боль в горле, которая при глотании усиливается. Больной испытывает слабость и сильное недомогание, однако клиническая картина может включать и другие, не менее опасные симптомы. При абсцессе паратонзиллярном не исключены следующие аномалии:
- односторонний болевой синдром горла;
- присутствие так называемого кома в горле;
- неприятный запах из полости рта;
- нарушенный режим температуры;
- болезненность шеи, сложности при повороте головы;
- сильная гнусавость голоса;
- увеличение подчелюстных лимфоузлов;
- нарушенный процесс глотания;
- участившиеся приступы одышки, мигрени;
- гнойные выделения, ощутимые при глотании.
Прежде чем лечить гнойный тонзиллит, важно определить основную причину воспаления, своевременно ее устранить медикаментозными или альтернативными методами. Паратонзиллярный абсцесс имеет инфекционную природу, вызван повышенной активностью стафилококков, стрептококков, пневмококков, грибов рода Кандида, других патогенных микроорганизмов на фоне дисфункции иммунной системы. Болезнь встречается не часто, но при ее развитии врачи не исключают воздействие следующих провоцирующих факторов:
- длительное переохлаждение организма;
- хроническое воспаление небных миндалин;
- некачественно проведенная операция по удалению миндалин;
- кариес или другие заболевания зубов тяжелой формы;
- сахарный диабет одной из разновидностей;
- анатомические особенности глотки;
- неправильное питание;
- иммунодефицитные заболевания;
- вредные привычки;
- неблагоприятные климатические условия;
- хронические болезни ЛОР-практики.
Основной причиной характерного недуга в детском возрасте становится не вылеченная вовремя ангина, дополнительные инфекции. Кроме того, паратонзиллярный абсцесс возникает после удаления миндалин из-за образования очага патологии, снижения защитных сил детского организма. Важно клиническими методами определить, где может располагаться область поражения, ее гнойное содержимое. При абсцессе паратонзиллярном привычное дыхание ребенка нарушено, поэтому важно вовремя выяснить потенциальные провоцирующие факторы:
- неправильное питание;
- иммунодефицит;
- хронические болезни дыхательной системы;
- ослабленный иммунитет;
- сахарный диабет.
Воспалительный процесс имеет несколько разновидностей, которые определяются локализацией очага патологии в полости рта, размером абсцесса. Если правильно поставить диагноз, обеспечена положительная динамика при консервативной терапии. Ниже описаны существующие виды:
- Паратонзиллярный абсцесс между небно-язычной дужкой и верхним полюсом миндалины является самым распространенным диагнозом. Причина – недостаточное дренирование верхней части миндалины, выступ отечного неба вперед.
- При задней форме между небно-глоточной дужкой и миндалиной в патологический процесс дополнительно вовлекается гортань с дальнейшим сужением просвета и затрудненным дыханием пациента.
- При нижней форме паратонзиллярного абсцесса характерное воспаление происходит у нижнего полюса миндалины, а развивается на фоне стоматологических заболеваний осложненной формы, например, кариеса.
- Еще одна область поражения – снаружи от миндалины, причем само заболевание считается редким. Паратонзиллярный абсцесс затрагивает обширное пространство ротовой полости, требует проведения антибактериальной терапии.
По особенностям патологического процесса и выраженности тревожной симптоматики паратонзиллярный абсцесс бывает:
- отечной формы, при которой симптомы представлены легкой степенью, а болезненные ощущения носят умеренный характер;
- инфильтративной формы, при которой наблюдается боль при глотании, нарушается дыхание;
- абсцедирующей формы, которая характеризуется острым течением патологического процесса, чревата осложнениями.
Прогрессирующий абсцесс при ангине можно определить клиническим путем. Пациент при появлении боли в горле и возникновении чувства инородного тела должен немедленно обратиться к врачу. Сбора данных анамнеза не хватает, чтобы поставить окончательный диагноз. Необходимы следующие информативные методы диагностики:
- фарингоскопия, предусматривающая осмотр больного горла;
- ларингоскопия – визуальный осмотр гортани;
- УЗИ мягких тканей шеи, если есть подозрение на серьезные осложнения, вовлечение в патологический процесс лимфатических узлов;
- КТ шеи;
- исследование желез внутренней секреции;
- общий анализ крови, мочи.
Эффективная терапия паратонзиллярного абсцесса заключается в подавлении патогенной флоры, устранении гнойных масс на миндалинах, нормализации дыхания и глотательного рефлекса. Начинать эффективное лечение требуется с визита к отоларингологу, подробной диагностики в условиях стационара. Пациента требуется госпитализировать, чтобы определить характер нарушений, этиологию и потенциальные осложнения. Подход к проблеме со здоровьем комплексный, включает следующие мероприятия:
- вскрытие образования под местной анестезией;
- промывание полости антисептическим раствором;
- проведение антибактериальной, противоотечной терапии при внутривенном, внутримышечном введении;
- назначение обезболивающих, жаропонижающих препаратов по показаниям;
- использование антисептических средств от больного горла;
- физиотерапевтическое лечение в зависимости от стадии патологического процесса.
- хирургическое вмешательство при формировании флегмоны.
При перитонзиллярном абсцессе эффективная терапия возможна в домашней обстановке, но только после предварительной чистки от гноя. Применение антисептических растворов обязательно, чтобы вывести общее состояние на удовлетворительный уровень, предотвратить повторное инфицирование. Чтобы ускорить желаемый результат, врач дополнительно назначает антигистаминные препараты, противовоспалительные средства, иммуностимуляторы, поливитаминные комплексы.
При возникновении паратонзиллярного абсцесса необходимо срочное хирургическое вмешательство, особенно при угрозе вскрытия гнойника, заражения крови. Операция должна проводиться под местной анестезией, поскольку при помощи скальпеля выполняется вскрытие гнойника и установка дренажа. На вторые сутки рану вновь открывают, и гнойные массы выходят наружу. Если такие оперативные действия оказались неэффективными, лечащий врач назначает удаление абсцесса вместе с миндалиной. После этого необходим длительный реабилитационный период.
Паратонзиллярный абсцесс быстро прогрессирует, и пациенту грозит летальный исход от заражения крови после вскрытия гнойника на миндалине. Это не единственное осложнение, которое может привести пациента любого возраста в реанимацию. Потенциальная угроза здоровью при паратонзиллярном абсцессе может быть такой:
- сепсис с масштабным распространением гноя по системному кровотоку во всем пораженном организме;
- флегмона шеи, которая провоцирует воспалительный процесс преимущественно мягких тканей характерной зоны;
- медиастинит, при котором в патологический процесс вовлечена не столько дыхательная система, сколько легкие, миокард;
- острый стеноз гортани, при котором пациент может скоропостижно скончаться от приступа асфиксии.
- синдром внезапной смерти, который чаще возникает в ночное время суток.
При паратонзиллярном абсцессе исход для пациента самый непредсказуемый, причем в большинстве клинических картин наблюдаются серьезные осложнения. Заболевание важно предотвратить, а для этого надо своевременно лечить ангину, предотвращать развитие хронического тонзиллита. Если такое заболевание ЛОР-практики заметно затянулось, не исключено, что на миндалинах появляются гнойники, склонные к стремительному росту. Их уже приходится удалять вместе с миндалинами, это осложненное течение недуга, которое может приводить к серьезным последствиям.
Если пациент попадает в группу риска, его основная задача – укрепить иммунитет, предотвратить заражение вредоносными микроорганизмами, своевременно лечить воспалительные процессы гортани. Специально для этих целей предусмотрены следующие профилактические мероприятия, которые можно реализовать в домашней обстановке от паратонзиллярного абсцесса:
- своевременное лечение стоматологических заболеваний;
- коррекция иммунодефицитных состояний и сахарного диабета;
- окончательный отказ от вредных привычек;
- адекватное лечение болезней носа и ротовой полости;
- исключение спиртных напитков из суточного рациона;
- укрепление иммунодефицитных состояний;
- предотвращение длительного переохлаждения организма.
источник
 Стрептококки вырабатывают большую группу веществ, обладающих нейротоксическими и некротическими свойствами. В этом заключается основная опасность вызываемой ими инфекции.
Стрептококки вырабатывают большую группу веществ, обладающих нейротоксическими и некротическими свойствами. В этом заключается основная опасность вызываемой ими инфекции. Ангина начинается с высокой температуры – до 39-40°, сопровождающейся ознобом.
Ангина начинается с высокой температуры – до 39-40°, сопровождающейся ознобом. Высокая температура является ключевым моментом в борьбе организма с инфекцией, поэтому при более низких ее значениях прием взрослыми пациентами антипиретиков (жаропонижающих) нежелателен. К ним относят ибупрофен и его аналоги, парацетамол, ацетилсалициловую кислоту, метамизол натрия.
Высокая температура является ключевым моментом в борьбе организма с инфекцией, поэтому при более низких ее значениях прием взрослыми пациентами антипиретиков (жаропонижающих) нежелателен. К ним относят ибупрофен и его аналоги, парацетамол, ацетилсалициловую кислоту, метамизол натрия. 