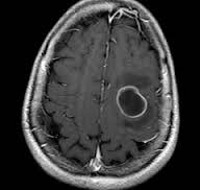
а) Определение:
• Локализованный очаг инфекции в паренхиме головного мозга, обычно бактериального характера; грибковый или паразитарный характер встречается реже
• Выделяют четыре стадии развития абсцесса: ранний церебрит, поздний церебрит, ранняя инкапсуляция, поздняя инкапсуляция
1. Общие характеристики абсцесса головного мозга:
• Лучший диагностический критерий:
о Визуализационная картина меняется в зависимости от стадии развития абсцесса
о Ранняя инкапсуляция: четко определяемое образование, накопление контраста по типу тонкого ободка:
— Образованнее кольцевым характером накопления контраста: высокая интенсивность сигнала на ДВИ, низкие значения ИКД
— Гипоинтенсивный ободок на Т2-ВИ с перифокальным отеком
• Локализация:
о Обычно супратенториальная; до 14% образований имеют инфратенториальную локализацию
о В лобной доле (при синусите, одонтогенной инфекции), височной доле (при отомастоидите)
о Обычно на границе серого и белого вещества (при гематогенном инфицировании)
о Множественные поражения могут представлять собой септические эмболы
• Размеры:
о От 5 мм до нескольких см
• Морфология:
о Тонкостенное четко определяемое объемное образование с кольцевым характером контрастирования, имеющее внешние признаки кисты
2. КТ признаки абсцесса головного мозга:
• Бесконтрастная КТ:
о Ранний церебрит: плохо определяемое гиподенсное субкортикальное образование с масс-эффектом; КТ-картина на ранних стадиях заболевания может оставаться нормальной
о Поздний церебрит: центральная зона низкой плотности; перифокальный отек, более выраженный масс-эффект
о Ранняя инкапсуляция: гиподенсное объемное образование с умеренным вазогенным отеком и масс-эффектом
о Поздняя инкапсуляция: уменьшение выраженности отека и масс-эффекта
о Абсцесс, содержащий газ, наблюдается редко
• КТ с контрастированием:
о Ранний церебрит: ± низкоинтенсивное фрагментарное накопление контрастного вещества
о Поздний церебрит: накопление контрастного вещества по типу неравномерно выраженного ободка
о Ранняя инкапсуляция: центральная зона низкой плотности с отчетливым тонким контрастируемым ободком:
— Стенка капсулы имеет наименьшую толщину в медиальных отделах или на стороне, обращенной к желудочкам, наибольшую — вблизи коры головного мозга
о Поздняя инкапсуляция: спадение полости абсцесса, уплотнение капсулы:
— Возможно наличие «дочерних» абсцессов
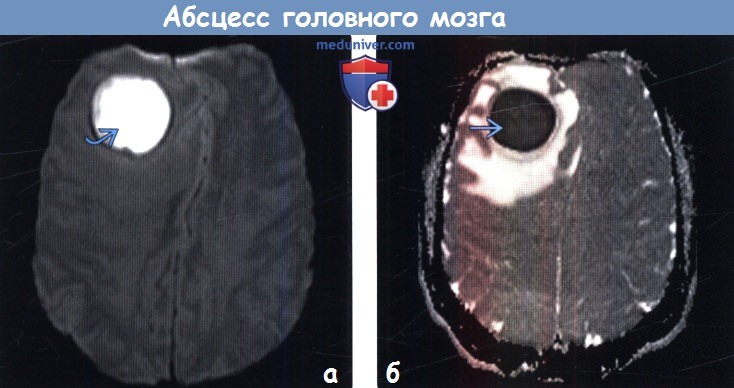
(б) ИКД-карта, аксиальный срез: у того же пациента определяются очень низкие значения ИКД. Ограничение мобильности протонов, входящих в состав молекул воды, в полости абсцесса обусловлено присутствием некротического детрита, макромолекул, вязкостью гноя. Результаты исследований указывают на то, что стойкое или перемежающееся снижение значений ИКД в полости абсцесса после проведенной терапии является признаком реактивации инфекции или неудачного лечения.
3. МРТ признаки абсцесса головного мозга:
• Т1-ВИ:
о Ранний церебрит: плохо отграниченное от окружающих тканей объемное образование со смешанным гипо-/изоинтенсивным сигналом
о Поздний церебрит: гипоинтенсивные центральные отделы, изо-/слегка гиперинтенсивный ободок
о Ранняя инкапсуляция: край образования изо-/гиперинтенсивен по отношению к белому веществу (БВ); центральная часть гиперинтенсивна по отношению к СМЖ
о Поздняя инкапсуляция: спадение полости абсцесса, уплотнение капсулы
• Т2-ВИ:
о Ранний церебрит: плохо определяемое гиперинтенсивное объемное образование
о Поздний церебрит: гиперинтенсивная центральная часть, гипоинтенсивный край; гиперинтенсивная область перифокального отека
о Ранняя инкапсуляция: низкая интенсивность сигнала от ободка (обусловлено наличием коллагена, геморрагического компонента или парамагнитных свободных радикалов)
о Поздняя инкапсуляция: уменьшение выраженности отека и масс-эффекта
• Т2* GRE:
о Симптом двойного ободка на SWI (внешний гипоинтенсивный, внутренний гиперинтенсивный) полезен в дифференциальной диагностике с другими поражениями с кольцевым характером накопления контраста
• ДВИ:
о Увеличение интенсивности сигнала в области церебрита и абсцесса
о ИКД-карта: выраженное снижение интенсивности сигнала (низкий ИКД) в центральных отделах абсцесса
о Увеличение фракционной анизотропии (ФА) в полости абсцесса
• Постконтрастное Т1-ВИ:
о Ранний церебрит: фрагментарный характер накопления контрастного вещества
о Поздний церебрит: интенсивный характер накопления контраста по типу неравномерно выраженного ободка
о Ранняя инкапсуляция: четко определяемое образование, накопление контраста по типу тонкого ободка
о Поздняя инкапсуляция: спадение полости абсцесса, уплотнение капсулы:
— Капсула достигает наименьшей толщины на стороне, обращенной к желудочкам
• МР-спектроскопия:
о В некротическом ядре могут определяться пики аминокислот (0,9 ppm), лактата (1,3 ppm), ацетата (1,9 ppm), сукцината (2,4 ppm)
• ПВИ: более низкие значения rCBV в капсуле абсцесса по отношению к таковым в контрастируемых ободках опухолей
• Разрешающийся абсцесс: исчезновение гипоинтенсивного на Т2-ВИ ободка, повышение значений ИКД в центральной части абсцесса, исчезновение контрастирования (наступает в последнюю очередь):
о Мелкий участок кольцевого/очагового контрастирования может сохраняться на протяжении месяцев
4. Радионуклидная диагностика:
• ПЭТ: в абсцессе головного мозга-повышенный захват ФДГ и метионина, меченного изотопом углерода-11
5. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с контрастным усилением
• Советы по протоколу исследования:
о Мультипланарная МРТ ± с контрастным усилением, с получением ДВИ, ± МР-спектроскопия, ПВИ
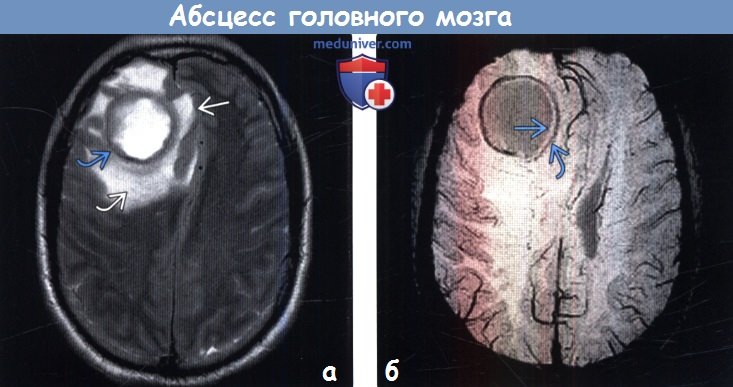
(б) MPT, SWI, аксиальный срез: у этого же пациента определяется симптом двойного ободка, характерный для абсцесса. Абсцесс ограничен двумя ободками, внешний из которых характеризуется гипоинтенсивным, а внутренний — гиперинтенсивным сигналом по отношению к содержимому полости.
в) Дифференциальная диагностика абсцесса головного мозга:
1. Глиобластома:
• Толстая стенка с узлом
• Низкая интенсивность сигнала на ДВИ (редко высокая, что имитирует абсцесс)
• Часто наблюдается геморрагический компонент
• Другие кистозные первичные новообразования также могут имитировать абсцесс
2. Метастатическое поражение паренхимы головного мозга:
• Объемное образование столстой стенкой, центральным некрозом с выраженным перифокальным отеком, часто множественное поражение
• Может быть представлено одиночным образованием с кольцевым характером накопления контраста
• Может имитировать абсцесс за счет ограничения диффузии на ДВИ
3. Демиелинизирующее заболевание:
• Рассеянный склероз, ОДЭМ
• Часто наблюдается контрастирование очагов по типу незамкнутого кольца («подковы»)
• Характерные очаги встречаются по всему объему головного мозга
• Выраженность масс-эффекта низкая по сравнению с ожидаемой при данных размерах поражений
4. Разрешающаяся внутримозговая гематома:
• Наличие травмы или сосудистого поражения в анамнезе
• Обнаружение продуктов распада крови при МРТ
5. Подострый инфаркт головного мозга:
• Наличие инсульта, сосудистого распределения в анамнезе
• Гириформный >> кольцевой характер накопления контраста
1. Общие характеристики абсцесса головного мозга:
• Этиология:
о Гематогенное распространение инфекции из очага экстракраниальной локализации (инфекции легких, мочевыводящих путей, эндокардит)
о Прямое распространение из очагов инфекции, локализованных в костях черепа или мозговых оболочках:
— В околоносовых пазухах, среднем ухе, зубах (через бесклапанные вены-выпускники)
о Послеоперационная инфекция
о Проникающая травма (фрагменты кости, металл)
о Шунтирование крови справа налево (врожденные пороки сердца, артериовенозные легочные фистулы)
о В неонатальном периоде: 2/3 случаев связаны с менингитом:
— «Квадратный абсцесс» связан с цитробактерным менингитом
о В 20-30% случаев не удается установить источник инфекции (криптогенный абсцесс)
— Часто развитие связано с несколькими агентами (стрептококки, стафилококки, анаэробные бактерии)
2. Макроскопические и хирургические особенности:
• Ранний церебрит (3-5 дней):
о Фокальная, но не локализованная инфекция
о Неинкапсулированное объемное образование, состоящее из полиморфноядерных лейкоцитов, отека, рассеянных очагов некроза, петехиальных кровоизлияний
• Поздний церебрит (от 4-5 дней до 2 недель):
о Слияние очагов некроза
о Ободок из воспалительных клеток, макрофагов, грануляционной ткани и фибробластов окружает некротическое ядро
о Пролиферация сосудов, перифокальный вазогенный отек
• Ранняя инкапсуляция (начинается через 2 недели):
о Коллагеновая капсула, хорошо отграниченная от окружающих тканей
о Расплавленное некротическое ядро, перифокальный глиоз
• Поздняя инкапсуляция (от нескольких недель до нескольких месяцев):
о Спадение центральной полости абсцесса
о Толстая стенка (коллаген, грануляционная ткань, макрофаги, глиоз)
3. Микроскопия:
• Ранний церебрит: гиперемированная ткань, содержащая полиморфноядерные лейкоциты, некротизированные кровеносные сосуды, микроорганизмы
• Поздний церебрит: прогрессирование некротического процесса, воспалительные клетки, фибробласты вырабатывают ранние ретикулиновые волокна по периферии абсцесса
• Ранняя инкапсуляция: пролиферация грануляционной ткани вокруг некротического ядра
• Поздняя инкапсуляция: множественные слои коллагена и фибробластов
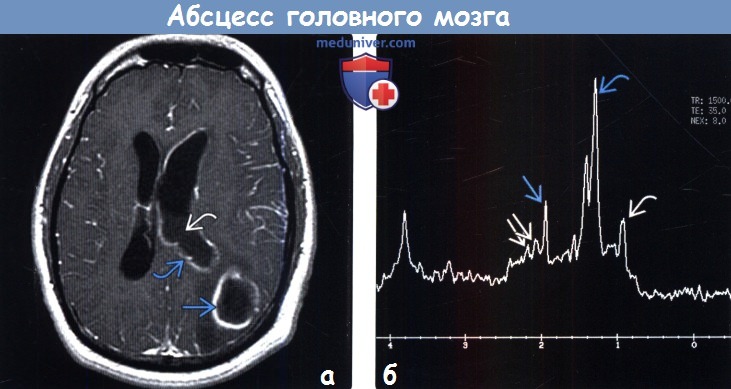
(б) МР-спектроскопия (TR1500, ТЕЗ5): определяется спектр, характерный для бактериального абсцесса головного мозга. Присутствует высокий пик лактата на 1,3 ppm, ацетата на 1,9 ppm, аминокислот (валин, лейцин, изолейцин) на 0,9 ppm и сукцината на 2,4 ppm.
1. Проявления абсцесса головного мозга:
• Наиболее частые признаки/симптомы:
о Головная боль (до 90% случаев); возможны судорожные приступы, изменение психического состояния, очаговая неврологическая симптоматика, тошнота, рвота
о Лихорадка наблюдается лишь в 50% случаев
• Другие признаки/симптомы:
о Увеличение СОЭ (75%) и числа лейкоцитов (50%), отсутствие лейкоцитоза не является основанием для исключения абсцесса
2. Демография:
• Возраст:
о Наиболее часто встречается на 3-м и 4-м десятилетии жизни; в 25% случаев — у пациентов
Редактор: Искандер Милевски. Дата публикации: 12.4.2019
источник
Абсцесс головного мозга заболевание потенциально угрожающее жизни, требующее своевременной диагностики и неотложного лечения. К счастью магнитно-резонансной томографии, в большинстве случаев, достаточно для постановки правильного диагноза и разграничения абсцесса от других образований характеризующихся кольцевидным контрастным усилением.
Клинические проявления неспецифичны и в большинстве случаев, убедительных симптомов и признаков воспалительных изменений или сепсиса не имеется. Повышение внутричерепного давления, судороги и очаговый неврологический дефицит — являются наиболее распространенными клиническими симптомами. Прорыв абсцесса в желудочковую систему, приводит к внезапному и резкому ухудшению клинических проявлений и часто предвещает неблагоприятный исход. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа.
Выделяют четыре стадии что бы разграничить патологические изменения и радиологические находки:
- ранний церебрит На начальном этапе развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- поздний церебрит В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре образуется полость, заполненная гноем.
- ранняя инкапсуляция На следующей стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- поздняя инкапсуляция В дальнейшем капсула уплотняется, вокруг нее формируется зона глиоза.
Факторы риска для гематогенного распространения включают [4]:
- сброс крови справа на лево
- врожденные пороки сердца
- легочные АВМ или АВ-фистулы, как проявления наследственной геморрагической телеангиэктазии
- бактериальные эндокардиты
- внутривенное введение наркотиков
- легочные инфекции
- абсцессы легкого
- бронхоэктазы
- эмпиема
- инфекции полостей носа
- абсцесс зуба
- системный сепсис
- стрептококки 35-50% [4]
- особенно S. pneumoniae [5]
- стерильный в 25%
- смешанные: в 10-90% случаев в зависимости от пробы [4]
- золотистый и эпидермальный стафилококк
- Грамм отрицательные посевы более характеры у детей
- листерии у беременных женщин и пожилых мациентов
- стрептококки группы B и E. coli у младенцев
Компьютерная томография и магнитно-резонансная томография демонстрируют схожую картину, в тоже время МРТ имеет больше возможностей в разграничении абсцесса от других патологических процессов с кольцевидным контрастным усилением.
1) ранний церебрит
-может быть не визуализироваться на КТ
-слабо отграниченное кортикальное или субкортикальная гиподенсивная зона с масс-эффектом без или с минимальным контрастным усилением
2) поздний церебрит
-нерегулярное кольцевидное контрастное усиление с гиподенсивным центром, более четко отграниченное чем при раннем церебрите
3) ранней инкапсуляции
-хорошо отграниченное образование с кольцевидным контрастным усилением (признак двойного кольца: наружное кольцо гиподенсивное, внутреннеее гиперинтенсивное) определяется в большинстве случаев
4) поздней инкапсуляции
-образование с гиподенсивной центральной полостью и тонкостенной капсулой с кольцевидным контрастным усилением
У пациентов с подозрением на внутримозговой сепсис, необходимо проведение пре- и постконтрастных МРТ, независимо от результатов компьютерной-томографии.
Типичные проявления включают:
- кольцо изо- или гиподенсной ткани, как правило, равномерной толщины
- центральная зона низкой плотности (жидкость/гной)
- перифиерическая зона низкой плотности (вазогенный отек)
- вентрикулит может проявляться как усиление эпендимы
- обструктивная гидроцефалия проявляется расширением желудочковой системы
МРТ, особенно расширенное/дополненное спектроскопией и диффузионно взвешенными изображениями, более чувствительна к диагностике абсцессов головного мозга.
- в центре сигнал низкой интенсивности (гиперинтенсивный по отношению к ЦСЖ)
- низкая интенсивность по периферии (вазогенный отек)
- кольцевидное контрастное усиление
- могут быть проявления вентрикулита при наличии гидроцефалии
- гиперинтенсивный сигнал в центре (гипоинтенсивный по отношению к ЦСЖ, не подавляющийся на FLAIR)
- гиперинтенсивный сигнал по периферии (вазогенный отек)
- капсула абсцесса может быть визуализирована в виде тонкого кольца, промежуточного и умеренно сниженного сигнала [2]
- повышение МР-сигнала на диффузионно-взвешенных изображениях в центральных отделах [9]
- проявление истинной рестрикции/ограничения диффузии (низкая интенсивность сигнала на ИДК(ADC) обычно
650 +/- 160 x 10-6 mm2/s [10])
кольцевидная зона с МР сигналом низкой интенсивности [7]
- замкнутая в 75%
- с гладкими контурами в 90%
- в большинстве случаев соответствующая зоне контрастного усиления
- признак двойного кольца: гиперинтенсивная линия отграничена cнаружи кольцом низкой интенсивности [7]
- относительный церебральный объем крови (rCBV) снижен в зоне перифокального отека, как в сравнении с белым веществом в норме, так и в зоне перитуморального отека при глиомах высокой степени злокачественности [3]
- поднятие пика сукцината относительно специфично но не абсолютно характерно для всех абсцессов
- могут быть высокие пики лактата, ацетата(продукты анаэробного гликозиа бактерий); аланина, валина, лейцин и изолецитина (в результате протеолиза)
- Cho/Crn и NAA пики снижены [10]
Дифференциальный диагноз абсцесса головного мозга проводится между образованиями характеризующимися кольцевидным контрастным усилением и следовательно дифференциальный ряд включает:
- метастазы или глиома высокой степени злокачественности (например глиобластома)
- абсцессы, как правило, имеют более гладкую внутреннюю стенку [3]
- дополнительные/сателлитные поражения указывают на инфекцию [3]
- абсцессы могут иметь капсулу с низкой интенсивностью/плотностью [2-3]
- относительный церебральный объем крови повышет в глиомах всокой степени злокачественности и снижен в абсцессах [3]
- кольцо низкой интенсивности на SWI при глиобластомах [7]
- незамкнуто и неровное в 85%
- отсутствует признак двойного кольца
- кистозный компонент не имеет ограничения диффузии в отличии от абсцесса
- подострый инфаркт, кровоизлияние или гематома
- демиелинизация
- постлучевой некроз
Когда образование характеризуется кольцевидным усилением и центральным ограничением дифузии, дифференциальный диагноз значительно сужается, в то же время абсцесс головного мозга наиболее характерен, в дифференциальный ряд должны быть включены [6]:
источник
Ограниченный гной в голове содержится в полости распада ткани – так простыми словами можно назвать абсцесс головного мозга. Клинические симптомы зависят от расположения, глубины проникновения, размеров образования. Неспецифичная клиника нозологии не позволяет поставить диагноз своевременно. Размеры деструктивной полости определяют способы лучевой нейровизуализации – компьютерная и магнитно-резонансная томография (МРТ и КТ). Опасны абсцессы, находящиеся рядом с желудочками. Очаг провоцирует повышение внутричерепного давления с последующими негативными осложнениями.
Гнойное содержимое внутри головы ограничивается специальной оболочкой. Без отделения жидкости сформировался бы летальный исход из-за инфицирования организма. Очаги крупных размеров приводят к компрессии внутримозговых структур, диспозиции функциональных образований.
Большинство деструктивных скоплений гноя имеют инфекционный генез. Самый распространенный возбудитель – это условно-патогенный микроб рода «стрептококки». Устойчивость к действию одной группы антибактериальных препаратов придает присоединение бактероидов (Bacteroides spp).
Если провести бактериальный посев церебрального гноя, сформированного после черепно-мозговой травмы (ЧМТ), обнаруживается протей (семейство «энтеробактерии») и золотистый стафилококк (St. aureus).
Если инфекция проникает из ушей или распространяется через кровь рационально предположить энтеробактериальную этиологию – представители рода «Enterobacteriaceae». Учитывая механизм распространения, врачи назначают антибиотики.
Провоцирующим фактором развития патологии является иммунодефицитные состояния. Слабость иммунитета позволяет инфекции активно размножаться и приводит к повреждению паренхимы. Посев на питательные среды не всегда возможен, поэтому антибиотикотерапия проводится эмпирически – назначаются препараты широкого спектра.
КТ при абсцессе мозга
Большая часть нозологических форм имеет контактное происхождение. Инфекция проникает из полости внутреннего уха, височной области при отитах. На втором месте – распространение микробов из придаточных пазух (фронтиты, отиты, этмоидиты, сфеноидиты). Лобная область черепа часто заражается при переохлаждении в зимнее время. Осложняются абсцессами хронические фронтиты. Лобные гнойные инфильтраты имеют риногенное происхождение. Миграция бактерий происходит не только при острых синуситах, но из первичной зоны накопления в пристеночных наложениях, подушкообразных выпячиваниях.
Открытая травма черепа провоцирует проникновение инфекции через периваскулярные пространства внутрь мозговой ткани. Большая часть патогенных микробов после ЧМТ локализуются вблизи инородных тел. Травматические причины обуславливают пятую часть всех гнойных мозговых полостей.
Метастатические гнойники проникают внутрь головного мозга у пациентов с воспалением легочной ткани, наличие патологических расширений бронхов, являющихся местом накопления бактерий. Патология сопровождается множественными очагами с расположением внутри белого вещества.
Большинство гнойников расположено в лобных долях. Инфекции попадает риногенным путем при синуситах, фронтитах. Височная локализация – на втором месте.
Виды церебральных абсцессов:
- Эпидуральные;
- Субдуральные;
- Внутримозговые.
По морфологической структуре выделяют две разновидности абсцессов:
- Паренхиматозный – характеризуется неблагоприятным прогнозом. Отсутствует капсула, что способствует быстрому распространению гнойников по церебральной паренхиме. Здоровые ткани поражаются при близком контакте с очагом;
- Интерстициальный — имеет капсулу. Разновидность формируется у пациентов со здоровой иммунной системой. Отграничение бактерий осуществляется за счет формирования отграничивающего барьера.
Риногенная форма развивается за счет проникновения микробов через отверстия задней части. Возможно попадание через глазницу, так как структура имеет общую стенку с лобной пазухой. При инфицировании гноеродная флора обуславливает вначале воспалительный процесс, затем гнойную флегмону. Если процесс распространяется на слезные пути, появится осложнение – дакриоцистит.
Разрушенная решетчатая пластика также является источником попадания бактерий при фронтите. Воспалительный процесс внутри фистулы задней стенки лобной пазухи становится источником проникновения бактерий.
Со стороны лобных синусов инфекция распространяется через кавернозные синусы посредством образования тромбов. Источник может быть причиной воспалительного процесса твердой мозговой оболочки.
Ограниченный гнойный очаг под оболочками является отогенным. Этиологическим фактором нозология является воспаление внутри среднего уха. Единственное исключение из правил – формирование деструктивной полости с противоположной стороны воспаленной височной кости. Экстрадуральный процесс развивается из-за прорыва гноя в твердую оболочку. Распространение гематогенным способом также является причиной гнойника.
Процесс образования гноя в голове проходит несколько этапов развития:
- Вначале формируется локальное воспаление. Если пациент принимает антибиотики, удается оставить дальнейшее прогрессирование. Длительность стадии – не более трех суток;
- Слабость иммунных звеньев приводит к образованию деструкции в центральной части полости. Степень прогрессирует около девяти суток;
- К концу второй недели вокруг деструктивной полости образуется защитная капсула, образующая отграничивающий слой;
- На третьей неделе воспалительный процесс завершается глиозом. Дефекты зарастают элементами нейроглии.
Выполнение МРТ при абсцессе помогает выявить все стадии формирования патологического узла. Макропрепараты, сделанные на третьей стадии, показывают утолщенную соединительнотканную оболочку вокруг первичного очага.
Клиническая картина заболевания разделяется на общемозговые и общеинфекционные симптомы.
Увеличение лейкоцитов, сдвиг формулы влево, повышение скорости оседания эритроцитов – признаки хронической инфекции. Состояние наблюдается при похудании, слабости, бледности кожных покровов.
Определение повышение белка, лимфоцитов в ликворе. На первой-второй стадии абсцедирования состав спинномозговой жидкости может быть нормальным.
- Рвотный рефлекс;
- Головная боль;
- Изменения глазного дна;
- Атрофия диска зрительного нерва;
- Уменьшение частоты сердечных сокращений (до 40 в минуту);
- Психические расстройства;
- Сонливость, оглушенность сознания.
- Воспаление мозжечка;
- Мозжечковые расстройства;
- Проводниковые симптомы.
Внимательное отношение к состоянию здоровья позволяет верифицировать нозологию вначале развития.
Назначить нейровизуализационные методы диагностики врач сможет после определения подозрительных симптомов.
Мультиспиральное КТ при абсцессе головного мозга показывает зону гиперинтенсивного сигнала деструктивной полости второй-третьей степени. Верификация затруднена вначале развития, когда плотная капсула отсутствует. Мягкотканые изменения хорошо визуализирует МРТ. Дополнительную информацию предоставляют контрастные способы. КТ и МР-ангиография через 15-20 минут после внутривенного усиления помогает отследить распределение контраста внутри и по периферии абсцесса. При оценке результатов нужно исключать воздействие на головной мозга лекарственных препаратов – глюкокортикоидов, салицилатов.
Лучше визуазируется образование после контрастирования, но предварительное следует сдать анализ на креатинин перед КТ, чтобы исключить почечную недостаточность.
МРТ – более точный способ, но цена исследования значительно выше компьютерного аналога, но доступность процедуры для населения страны ниже из-за дороговизны оборудования.
Люмбальная пункция абсцесса мозга выполняется при тяжелом состоянии пациента с развитием гипертонического криза.
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
источник
Абсцесс головного мозга — скопление гноя в паренхиме ГМ.
- Заболеваемость: примерно 1:100 000 в год
- М:Ж=2,3:1
- К группе высокого риска относятся пациенты с иммунодефицитом, СПИДом и больные, которым проводилась трансплантация костного мозга или органов.
- В половине случаев происходит прямое распространение инфекции (синусит, воспаление среднего уха)
- 25% — гематогенные
- Другие причины: посттравматические абсцессы, инородные тела (дренажи ЦСЖ).
- Обычно смешанная флора
- Часто стрептококки и стафилококки.
- Граница между серым и белым веществом (кортикомедуллярный стык)
- Часто лобная и теменная доли.
Абсцесс головного мозга имеет специфические симптомы , а именно классическую триаду (лихорадка, головная боль и очаговая неврологическая симптоматика) встречается менее чем у 50% больных.
Картина зависит от стадии заболевания (ранний и поздний церебрит, стадия ранней и поздней капсулы).
Первая стадия (ранний церебрит, 3—5-й день): При КТ обычно видна субкортикальная гиподенсная зона в белом веществе, а на Т2-ВИ — гиперинтенсивный очаг
- Контрастное усиление очага наблюдается не всегда
- Неотчетливо визуализируются очаги, накапливающие КС.
Вторая стадия (поздний церебрит, от 4-го дня до 2-й недели): Центральный гиподенсный участок при КТ и гиперинтенсивный очаг на Т2-ВИ (некроз)
- Краевое контрастное усиление
- Перифокальная гиперинтенсивная зона на Т2-ВИ (перифокальный отек).
Третья стадия (начало образования капсулы, 2-я неделя):
- Центральный гиподенсный участок при КТ и гиперинтенсивный очаг на Т2-ВИ (некроз)
- В зоне центрального некроза часто наблюдается снижение ИКД
- На изображениях, взвешенных по протонной плотности, и Т2-ВИ виден изоинтенсивный или гипоинтенсивный ободок (капсула абсцесса)
- Характерно отчетливое контрастное усиление в виде кольца, толщина которого вблизи поверхности мозга больше, чем около эпендимы (капсула абсцесса)
- Часто имеются дочерние абсцессы.
Четвертая стадия (стадия сформированной капсулы, недели-месяцы): В дальнейшем капсула спадается
- Отек и объемное воздействие уменьшаются
- Контрастное усиление (рубцевание) может сохраняться на протяжении нескольких месяцев
- Абсцессы у больных с иммунодефицитом: капсула тоньше, и менее выражено контрастное усиление
- Глюкокортикоиды уменьшают отек мозга и объемное воздействие
Метастазы и мультифокальные глиальные опухоли высокой степени анаплазии:
— Относительный регионарный церебральный объем крови (орЦОК) на перфузионных изображениях как минимум в 2 раза выше, чем в нормальном белом веществе.
— ИКД в зоне некроза обычно повышен
— МРС: высокие концентрации лактата в опухолевых кистах, аминокислот — в нелеченых абсцессах; высокая концентрация общего холина исключает очаговое воспалительное поражение; однако низкая концентрация общего холина не является показателем очагового воспаления.
Паразитарные заболевания, к примеру, токсоплазмоз:
— Часто страдают лица с иммунодефицитом
— Результаты исследования ЦСЖ
Лучевой некроз:
— ИКД в зоне некроза обычно повышен
Гематома в фазе рассасывания:
— На Т2*-ВИ визуализируется кровь
— В анамнезе – кровоизлияние в мозг
Тромбированная аневризма:
— Обычно локализуется в виллизиевом круге
— Другое клиническое течение
Лечение абсцесса головного мозга осуществляется по нескольким направлениям:
- Показания к дренированию абсцесса: размер абсцесса более 2,5 см или наличие объемного воздействия
- Дополнительная антибиотикотерапия в соответствии с антибиотикограммой
- Антибиотикотерапия является единственным методом лечения при наличии сопутствующего менингита, эпендиматита, гидроцефалии и факторов риска, являющихся противопоказанием к операции
- Лечение продолжается в течение 6-8 нед.
— Невропатолог (описание неврологической симптоматики)
— Нейхорирург (выбор тактики лечения)
— Врач функциональной диагностики (дифференциальный диагноз с другими заболеваниями ГМ)
Абсцесс головного мозга. МРТ, Т2-ВИ в аксиальной плоскости (а), Т1 -ВИ во фронтальной плоскости после введения КС (Ь), диффузионно-взвешенные изображения в аксиальной плоскости (с) и карта ИКД (d).В правых теменной и затылочной долях визуализируется
Звоните нам по телефону 7 (812) 241-10-64 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
источник
Абсцесс головного мозга — очаговое скопление гноя в веществе головного мозга и является жизнеугрожающим состоянием, требующим незамедлительного лечения и быстрой идентификации при помощи инструментальных методов исследования.
Эпидемиология.
- Заболеваемость: примерно 1:100 000 в год
- М:Ж=2,3:1
- К группе высокого риска относятся пациенты с иммунодефицитом, СПИДом, а также больные, которым проводилась трансплантация костного мозга или органов.
Классификация
По этиологии:
- риногенные абсцессы мозга (вследствие гнойных ринитов, синуситов)
- отогенные абсцессы мозга (вследствие гнойных отитов, лабиринтитов, евстахиитов, мастоидитов)
- абсцессы в результате черепно-мозговой травмы
- метастатические абсцессы в результате гнойных поражений других органов, преимущественно лёгких.
По расположению очага абсцесса:
- абсцесс височной доли
- абсцесс мозжечка
- абсцесс лобной доли
- абсцесс теменной
- абсцесс затылочной доли
Клинические проявления.
Клинические проявления неспецифичны в тех случаях, когда нет убедительных данных за воспалительный процесс или сепсис.
Повышение ВЧД, судороги и фокальные неврологические нарушения – наиболее частые симптомы. В худших случаях многие абсцессы распространяются на вентрикулярную систему, что приводит к внезапному быстрому ухудшению состояния больного, и соответственно предвещает неблагоприятный исход.
Абсцесс головного мозга является следствием роста патогенных микроорганизмов в паренхиме головного мозга, изначально приводящих к церебриту, а в дальнейшем – к формированию абсцесса.
Наиболее частым этиологическим фактором является прямое распространение инфекции (синусит, воспалительный процесс в среднем ухе), реже – гематогенная диссеминация. Еще реже абсцесс головного мозга формируется после травмы или хирургических манипуляций.
Выделяют 4 стадии абсцесса, как патоморфологически, так и радиологическими:
• ранний церебрит
• поздний церебрит
• ранняя инкапсуляция
• поздняя инкапсуляция
Факторы риска:
Факторы риска при гематогенной диссеминации включают в себя:
• левосторонний сброс крови при врожденных пороках сердца или легочная артериовенозной мальформация или фистуле
• бактериальный эндокардит (при внутривенном введении лекарств)
• заболевания легких (абсцесс легкого, бронхоэктазы, эмпиема)
• синоназальные инфекции
• зубной абсцесс
• сепсис
Микробиология:
• Streptococcus sp: 35-50%, особенно S. pneumoniae
• стерильный – 25 %
• смешанный: варьирует в зависимости от источника в пределах 10-90%
• Staphylococcus aureus и S. epidermidis – при нейрохирургических операциях
• Гр (-) флора – чаще у младенцев
• листерия – у беременных и пожилых
• у новорожденных – стрептококк группы B и кишечная палочка
Наиболее частые возбудителя у пациентов с иммунодефицитом:
• Toxoplasma gondii
• Nocardia asteroides
• Candida albicans
• Listeria monocytogenes
• Mycobacterium sp
• Aspergillus fumigatus
Картина абсцесса и на КТ, и на МРТ имеет схожие признаки, хотя МРТ способна лучше отличить абсцессы от очагов поражения с кольцевым усилением.
По стадиям:
1. Ранний церебрит:
• может быть невидимым на КТ;
• плохо отграниченная кортикальная или субкортикальная гиподенсивная область с масс-эффектом и отсутствием контрастного усиления (или со слабым усилением)
2. Поздний церебрит:
• очаг поражения с кольцевидным усилением и гиподенсивным центром, лучше определяемый по сравнению с 1-ой стадией
3. Ранняя инкапсуляция:
• пораженная область с четким кольцевидным контрастным усилением, которая имеет гиподенсивное внешнее кольцо и гиперденсивное внутреннее (симптом «двойного кольца») – в большинстве случаев
4. Поздняя инкапсуляция:
• очаг с кольцевидным контрастным усилением с утонченной капсулой и уменьшенной гиподенсивной центральной полостью;
У пациентов с подозрением на абсцесс должны получены пре- и постконтрастные изображения при невозможности выполнения МРТ.
Типичные признаки:
• изо- или гиперденсивное кольцо ткани равномерной толщины
• центральное низкое затухание (жидкость/гной)
• окружающая область низкой плотности (вазогенный отек)
• вентрикулит
• обструктивная гидроцефалия возможна при внутрижелудочковом прорыве
МРТ – более чувствительный и в совокупности с МРС и DWI более специфичный метод диагностики церебральных абсцессов.
1. Т1:
• низкая интенсивность центральной области (гиперинтенсивна по отношению к ЦСЖ)
• низкая интенсивность периферических областей (вазогенный отек)
• кольцевидное усиление
• может быть вентрикулит
2. Т2/FLAIR:
• высокая интенсивность центральной области (гипоинтенсивна по отношению к ЦСЖ, не ослабляется на FLAIR)
• высокая интенсивность периферических областей (вазогенный отек)
• капсула абсцесса может выглядеть как тонкий обод низкой интенсивности
3. DWI/ADC:
• высокий DWI-сигнал обычно в центре
• представляет истинную ограниченную диффузию (низкий сигнал на ADC, обычно -650+/-160 * 10^-6 mm^2/s)
• периферическая или неоднородная ограниченная диффузия; данная находка не является такой постоянной, поскольку около половины очагов с кольцевидным усилением могут не являться абсцессами
• значения ADC возрастают при успешном лечении
4. SWI:
• низкая интенсивность обода: замкнутый в 90%, гладкий в 75%; в большинстве случаев совпадает с ободом при контрастном усилении
• симптом «двойного кольца»: гиперинтенсивная линия, расположенная внутри низкоинтенсивного обода
5. МР перфузия:
- rCBV снижен в окружающей зоне отека по сравнению и с нормальным белым веществом, и с отеком в случае высоко злокачественных глиом.
6. МР спектроскопия:
- увеличение пика сукцината – относительно специфичная черта, но не для всех абсцессов; могут быть высокие уровни лактата, ацетата, аланина, валина, лейцина и изолейцина, Cho/Crn отношение и уровень NAA снижены.
Лечение медикаментозное с применением различных антибиотиков, витаминов и ноотропных средств и нейрохирургическое, заключающееся в удалении абсцесса. Прогноз обычно благоприятный. Летальность исхода ниже 10 % .
Профилактика
Полноценное питание (употребление свежих овощей и фруктов, мясных продуктов, приём витаминов А, Е, С, а также витаминов группы B. Достаточный объём хирургической помощи по обеззараживанию раны при черепно-мозговых травмах. Своевременное лечение гнойных процессов в придаточных пазухах носа, внутреннем и среднем ухе. Своевременное лечение очагов инфекции в организме: фурункулов (гнойное воспаление волосяных луковиц), пневмонии (воспаление ткани легкого).
источник
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения — стереотаксической пункции абсцесса.
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причиной образования гематогенных абсцессов головного мозга чаще всего являются воспалительные процессы в легких (бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). В таких случаях бактериальным эмболом становится фрагмент инфицированного тромба (из сосуда на периферии воспалительного очага), который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где и фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
В случае открытой проникающей черепно-мозговой травмы абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
При гнойно-воспалительных процессах в придаточных пазухах носа (синусит), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae. При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными.
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга. В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре. На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза. На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. В случае абсцесса головного мозга без черепно-мозговой травмы или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. В случае исчезновение абсцесса (по данным нейровиуализационных исследований) назначают флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей. У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение таких пациентов должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу. Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
источник
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа.
Различают три вида абсцессов:
- внутримозговые (скопление гноя в веществе мозга);
- субдуральные (расположенные под твердой мозговой оболочкой);
- эпидуральные (локализованные над твердой мозговой оболочкой).
Основными путями проникновения инфекции в полость черепа являются:
- гематогенный;
- открытая проникающая черепно-мозговая травма;
- гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе;
- инфицирование раны после нейрохирургических вмешательств.
Причиной образования гематогенных абсцессов головного мозга чаще всего являются воспалительные процессы в легких (бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). В таких случаях бактериальным эмболом становится фрагмент инфицированного тромба (из сосуда на периферии воспалительного очага), который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где и фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
В случае открытой проникающей черепно-мозговой травмы абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
При гнойно-воспалительных процессах в придаточных пазухах носа (синусит), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris).
При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae.
При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus.
Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными.
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
На сегодняшний день патогномоничные симптомы абсцесса головного мозга не выявлены. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга. В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования абсцесса головного мозга с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре. На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза. На повторной КТ (через 30-40 минут) контрастное вещество не определяется.
При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования абсцесса головного мозга. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическимиопухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Посевы крови при абсцессах головного мозга в 80-90% стерильны.
Лечение абсцессов головного мозга может быть как консервативным, так и хирургическим и зависит от стадии развития абсцесса мозга, его локализации и размера.
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией.
Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей.
В случае абсцесса головного мозга без черепно-мозговой травмы или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения:
- ванкомицин (взрослым — 1 г 2 раза в сутки в/в; детям — 15 мг/кг 3 раза в сутки);
- цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим);
- метронидазол (взрослым — 30 мг/кг в сутки на 2-4 введения; детям — 10 мг/кг 3 раза в сутки).
В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин (9 мг/кг 1 раз в сутки).
Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В 0,5 — 1,0 мг/кг в сутки в/в или липосомальный амфоретицин В — 3 мг/кг в сутки в/в с последующим повышением дозы до 15 мг/кг в стуки. В случае исчезновение абсцесса (по данным нейровиуализационных исследований) назначают флуконазол — 400 мг/сутки (в течение 10 недель), впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей.
У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение таких пациентов должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию.
Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине.
В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий.
Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу.
Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему.
Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
источник