Что такое абсцесс? Это заполненная гноем полость, которая расположена в мышцах или подкожной жировой клетчатке. Вызывают такое патологическое состояние патогенные вирусы или бактерии. В результате скопления большого количества гноя область поражения начинает увеличиваться, и возникает риск прорыва абсцесса с выходом гноя в находящуюся рядом здоровую клетчатку. Это приводит к развитию обширного воспаления, называемого флегмоной.
Кроме этого, запущенный абсцесс провоцирует неврит, что способствует возникновению остеомиелита. Лечится ли эта патология консервативным путем, как происходит вскрытие абсцесса? Рассмотрим это более подробно.
Гнойное заболевание возникает в результате попадания в ослабленный или поврежденный орган патогенной инфекции, которая начинает быстро размножаться. Организм в это время активно борется с воспалением и ограничивает воспаленное место. В результате этого возникает гнойная капсула.
Инфекция проникает в мягкие ткани в результате нарушения кожного покрова, которое случается из-за травм, порезов, ранений, отморожений, ожогов, открытых переломов. Возникновению абсцесса способствуют следующие возбудители:
Абсцесс может возникать из-за того, что под кожу вместе с лекарственным препаратом было введено инфицированное содержимое или произошло вливание медикаментов, которые предназначены только для внутримышечных инъекций. Это приводит к развитию асептического некроза клетчатки и гнойного воспаления мягких тканей.
Иногда абсцесс может возникнуть в результате предшествующих заболеваний: фарингита, ангины, пневмонии, остеомиелита, вросшего ногтя.
Что может произойти после того, как возникла эта гнойная полость? Исход такого недуга бывает следующим:
- прорыв наружу или внутрь (в брюшную или суставную полость);
- прорыв в органы (кишку, желудок, мочевой пузырь или бронхи).
Как только абсцесс прорвется, происходит уменьшение размера гнойной капсулы, после чего язва начинает рубцеваться. Но если гной вышел не полностью, то воспаление часто возникает повторно или может стать хроническим. Поэтому абсцесс необходимо вскрывать, чтобы удалить скопившийся гной.
Вскрытие абсцесса необходимо осуществлять как можно быстрее, если ему уже больше четырех дней и головка капсулы уже созрела. Осуществляется такой процесс следующим образом: сначала область воспаления обрабатывают антисептическим раствором и обезболивают лидокаином. С помощью скальпеля врач производит разрез ткани (не больше 2 см) в участке гнойной головки или в месте наибольшего воспаления.
С помощью шприца Гартмана разрез расширяют до 4-5 см и при этом осуществляют разрыв связующих перемычек абсцесса. Начинают удалять гной электрическим отсосом, после чего пальцем обследуют полость, чтобы удалить остатки тканей и перемычек. Полость промывают антисептиком и осуществляют дренаж, введя в нее резиновую трубку, что обеспечивает отток гнойного экссудата.
Лечение после вскрытия абсцесса осуществляется с помощью антибиотиков. В основном врач назначает препараты пенициллинового ряда («Амоксициллин», «Цефалексин»), которые следует принимать 4 раза в день по 200 или 500 мг. Курс лечения длится 10 дней. Если на пенициллин у пациента аллергия, то назначают макролиды («Эритромицин», «Кларитромицин»).
Антибиотики для наружного применения – это мази «Мафедин», «Левомеколь», «Левосин» и другие, преимущество которых заключается в том, что их действие распространяется только на область поражения, и они не всасываются в кровь.
Кроме того, рана после вскрытия абсцесса требует обработки. Чтобы ее края не слипались до тех пор, пока не произошла грануляция полости из глубины, в прооперированных тканях оставляют тампон с мазью Вишневского или вазелиновым маслом. Менять его следует каждые 2-3 дня при перевязках. По мере развития грануляции осуществляют удаление тампона из глубины. Производят прижигание излишков грануляции, при этом стараясь не задеть эпителий, растущий по краям раны. При медленном зарастании раны показано наложение шва.
Рассмотрим, как происходит вскрытие абсцесса бартолиновой железы и в области глотки.
Эта железа считается самой крупной из тех, которые располагаются в преддверии влагалища. Воспаляется она довольно редко, и если произошло образование гнойной капсулы, то ее необходимо вскрывать. Как проводится эта процедура?
Вскрытие абсцесса бартолиновой железы начинается с того, что врач делает аккуратные надрезы, вскрывая гнойную полость, и выпускает скопившуюся жидкость. Затем проводится промывка железы раствором перекиси водорода (3 %). В полость вставляют специальную трубку (дренаж), которая необходима для выведения остатков гноя. Удаляют ее через 5 или 6 дней. Лечение проводится с помощью антибиотиков и аппликаций с мазями.
Вскрытие паратонзиллярного абсцесса считается основным методом лечения заболеваний гнойного характера в области глотки. Такая операция считается несложной и редко вызывает осложнения. Проводится она под местным обезболиванием (раствор кокаина 5 % и дикаина 2 %). Разрез выполняется в области наибольшего выпячивания стенки глотки и его глубина не должна быть больше 1,5 см, иначе можно повредить расположенные рядом пучки нервов и сосудов. Выпустив гной, врач тупым инструментом проникает в полость, чтобы разрушить внутри нее перегородки.
После того, как было произведено вскрытие паратонзиллярного абсцесса, полость заполняют дезинфицирующим раствором. После ее ушивания обычно никаких мер по остановке кровотечения не предпринимают. Послеоперационное лечение подразумевает прием антибиотиков.
Таким образом, вскрытие абсцесса является обязательной процедурой, так как, если не лечить его, это может привести к различным осложнениям. Самостоятельно вскрывать его категорически запрещено, иначе это может способствовать распространению инфекции на органы и ткани, расположенные рядом.
источник
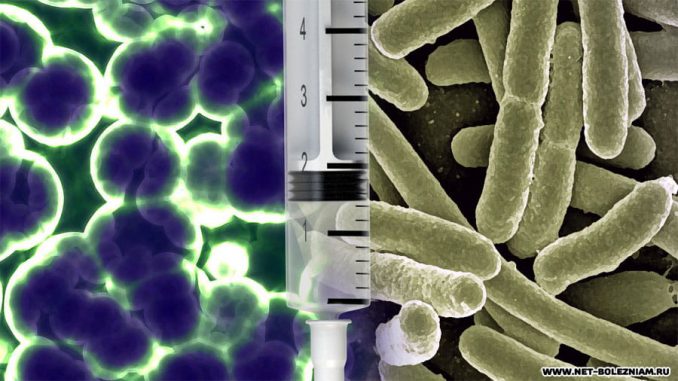
Постинъекционный абсцесс (гнойник) ягодицы — локализованное скопление гноя в этой области тела. Содержимое абсцесса является жидким гноем, возникающего в результате омертвения тканей тела.
Это расстройство — осложнение, появляющееся в результате неаккуратного введения инъекции в ягодицу. Чаще всего возбудителем данного вида абсцесса — стафилококк.
В этой статье описываются технические детали для операции по вскрытию постинъекционного абсцесса ягодицы.
Материал содержит указания по поводу:
- необходимых материалов и инструментов;
- хода операции.
Внимание! Этот материал представляет исключительно информативный характер и предназначен только врачам для лучшего понимания хода операции при этом расстройстве!
Внимание! В зависимости от комплектации больницы, познаний врача и состояния больного, ход этой операции может отличаться в практике от теоретической части. Эта статья не является инструкцией и представляется исключительно в информационных целях.
- шприцы —2—5 и 10 мл;
- 3 иглы для анестезии, одна из них длиной не менее 10 — 15 см;
- 0,25 % раствор новокаина не менее 250—500 мл;
- скальпель;
- ножницы Купера;
- 2 зажима Штилле;
- иглодержатель;
- режущая кругля игла;
- несколько нитей кетгута № 3—4;
- стерильные перчатки;
- раствор перекиси водорода;
- растворы антисептиков;
- спирт;
- йодонат;
- перевязочный материал;
- стерильное белье.
Перед операцией (за 30 мин) обязательно проведение премедикации.
Больной укладывается на здоровый бок. Промежность и половые органы защищаются от затекания гноя подкладной или полотенцем. Производится обработка операционного поля йодонатом. Перед выполнением обезболивания нужно наметить ватной кисточкой, смоченной бриллиантовым зеленым, линию предполагаемого разреза.
С помощью внутрикожной иглы вдали от зоны гиперемии начинают вводить раствор новокаина для образования «лимонной корочки», затем берут более длинную иглу и производят инъекции обезболивающего раствора в подкожную клетчатку и под инфильтрат. Обычно расходуется от 250 до 400 мл 0,25 % раствора новокаина.
Внимание! Основная ошибка при выполнении обезболивания — это анестезия только кожи без введения новокаина под инфильтрат и по бокам его.
Скальпелем производят вскрытие абсцесса на протяжении не менее 5 см. Потом, удалив гной, производят ревизию полости гнойника указательным пальцем, тупо, но без усилий разделяя перемычки и вскрывая имеющиеся карманы. Затем расширяют разрез в ту или иную сторону так, чтобы не было карманов.
Внимание! Нужно помнить, что, чем шире будет вскрыт гнойник, тем скорее наступит выздоровление. Постинъекционный абсцесс должен быть вскрыт так, чтобы разрез несколько заходил за границы инфильтрата.
Иногда одного разреза для полноценного дренирования полости абсцесса бывает недостаточно. Тогда над наиболее удаленным от основного разреза карманом производят дополнительный разрез — делают контрапертуру.
После вскрытия гнойника пальцем и салфетками, смоченными раствором перекиси водорода, удаляют гной и детрит, т. е. распавшиеся ткани. Останавливают имеющееся кровотечение, которое в большинстве случаев бывает незначительным. Венозное кровотечение останавливают прижатием марлевым шариком или тугой тампонадой полости гнойника. Тампоны при этом вводят в рану вертикально. Иногда из кожи или подкожной клетчатки может возникнуть артериальное кровотечение — его останавливают прошиванием кетгутом. Тампоны вводят обычно с гипертоническим раствором или сухие. Накладывается асептическая повязка.
Больной после операции вскрытия абсцесса подлежит наблюдению врача. Это необходимо потому, что в первые 12 ч после операции может внезапно возникнуть кровотечение из раны, которое изредка бывает весьма обильным. При возникновении кровотечения нужно выполнить ревизию раны. Для этого больному внутривенно проводят премедикацию:
- 1 мл 1—2 % раствора промедола или 5 мл баралгина;
- 2 мл 1 % раствора димедрола и 0,5 мл 0,1 % раствора атропина сульфата.
Лекарственные средства разводят в 20 мл изотонического раствора натрия хлорида и медленно вводят внутри венно. Через 2—3 мин можно приступать к ревизии раны.
Для ревизии раны могут потребоваться:
- пластинчатые крючки;
- кровоостанавливающие зажимы;
- иглодержатель;
- режущая игла;
- шовные материалы.
При ревизии осторожно удаляют тампоны из раны; первыми вынимают те из них, которые меньше всего промокли кровью. После удаления всех тампонов внимательно, помогая себе пластинчатыми крючками, осматривают рану. Выявив место кровотечения, его останавливают наложением зажима и прошиванием кетгутом кровоточащего сосуда. Ревизию заканчивают новой тампонадой.
Первая перевязка после вскрытия постинъекционного абсцесса ягодицы производится в первый день после операции. При этом обычно меняют лишь верхний промокший кровью слой повязки. На 2-й день с предварительной премедикацией (внутримышечной) производят смену тампонов с повторной санацией раны растворами перекиси водорода. На этой перевязке можно ввести в рану протеолитические ферменты с антибиотиками. В дальнейшем лечение обычное.
Материалы и инструменты те же, что при операции по поводу карбункула. Премедикация также обязательна. Ход…
Материалы и инструменты те же, что и при операции вскрытия абсцедирующего фурункула. К ним нужно…
Материалы и инструменты: шприц 2—5 мл, 2 иглы, раствор новокаина, 2 стаканчика для растворов, растворы…
Материалы и инструменты: шприцы —5 и 10 мл, 2 иглы для анестезии, одна из них…
Консервативное лечение артроза коленного сустава: медикаменты, ЛФК, диета, физиотерапия, массаж, народные средства. Особенности операции эндопротезирования.
Материалы и инструменты. Для операции по поводу гнойников пальцев стопы и кисти нужно приготовить скальпель,…
источник
Показания:подкожные панарации, абсцедирующие фурункулы, абсцессы и др.
Оснащение:шприц 2-5 мл, иглы инъекционные, 0,5% раствор новокаина, растворы антисептиков, скальпель. Ножницы, кровоостанавливающие зажимы, пинцеты, пуговчатый зонд, стерильное операционное белье, салфетки, шарики, турунды, дренажи, перчатки, спирт, йодонат.
1. Обработать операционное поле антисептиком и отгранить его стерильным бельем.
2. Провести местную анестезию.
3. Путем втыкания остроконечного скальпеля в наиболее истонченное место вскрыть гнойник, рассекая кожу на 1,5 – 2 см.
4. С помощью салфеток, шариков и турунд и путем промывания антисептиков удаляется гной.
5. Полость гнойника осушивается и дренируется (вставляется резиновый выпускник, турунда с 10% раствором натрия хлорида или резиновая полосочка).
6. Накладывается асептическая повязка и фиксируется лейкопластырем или бинтом.
Также инструменты и приборы применяются при взятии кожной биопсии.
Кожная биопсия предполагает взятие образца с определенного участка кожи для его дальнейшего микроскопического изучения. Подобная процедура проводится несколькими способами, после чего образец кожи отправляют на гистологию.
Методики биопсии кожи
Забор биообразцов осуществляется несколькими методами вроде пункционной, петлевой, бритвенной, панч биопсией. По сути, биопсия представляет собой иссечение небольшого кусочка кожи или получение образца с использованием местного обезболивания.
Сегодня чаще всего применяются такие методики:
1. Трепанобиопсия – из середины поражения берут столбик биоматериала вместе с эпидермальным слоем и подкожной клетчаткой. Сначала кожу в нужном месте растягивают, затем делают прокол иглой, вращая ее по кругу. Затем иглу вытаскивают, а получившийся столбик биоматериала вытягивают пинцетом и отрезают. Рану закрывают пластырем, а если она больше 3 мм, то зашивают.
2. Бритвенная – методика предполагает получение биоптата путем среза выступающей части поражения посредством лезвия либо скальпеля. Срез после процедуры обрабатывают, чтобы избежать кровотечения.
3. Панч биопсия – проводится специальным ножом трубчатой формы 2-8-миллиметрового диаметра. С виду это полая цилиндрическая трубка, имеющая режущие края. Ее продвигают вглубь пораженного места, вращая для удобства продвижения. Полученный образец представляет собой столбик ткани, состоящий из нескольких слоев вроде подкожной клетчатки, дермы и эпидермиса. Рану зашивают.
4. Эксцизионная или инцизионная биопсия – когда иссекается все образование целиком или его часть.
5. Петлевая биопсия – материал забирается специализированной петлей с помощью радиочастотного хирургического аппарата либо коагулятора.
6. Пункционная – предполагает получение биообразца с помощью специализированной иглы и биопсийного шприца или пистолета. Когда нужный образец втягивается внутрь иглы и вынимается из места прокола.
Полученный биообразец помещают в формалиновый раствор либо специальный контейнер и отправляют в лабораторию на гистологическое и цитологическое исследование.
Главное условие гистологического исследования – биоптат необходимо брать со слоем жировой подкожной клетчатки.
Обычно для этого используется эксцизионное иссечение кожи. Биоптат получают с использованием скальпеля либо биопсийной иглы. Затем ткани подвергаются микроскопическому исследованию и иммунофлюоресцентному окрашиванию.
Трихоскопия.
Кожные соскобы
Данное исследование должно проводиться во всех случаях! Для проведения кожных соскобов необходимо следующее оборудование и материалы: минеральное масло, предметные стёкла, лезвие скальпеля или шпатель (кюретка), микроскоп.
Предпочтительно сначала подстричь шерсть с выбранных участков кожи перед взятием соскоба. Для получения поверхностного соскоба достаточно поскоблить кожу лезвием скальпеля или шпателем, смоченным минеральным маслом. Для получения глубокого соскоба материал соскабливается до появления капель капиллярной крови. Материал наносится на предметное стекло с каплей минерального масла, накрывается покровным и исследуется под микроскопом (сначала под объективом 4х, затем 20х). Важно проводить соскоб с периферии максимально свежих очагов поражения. Необходимо тщательно исследовать все поля зрения препарата, причём успех обнаружения паразитов больше зависит от качества получения материала и выбора места для соскоба, чем от количества стёкол. Артефактами могут быть пузырьки воздуха в масле, чешуйки эпидермиса, их необходимо дифференцировать от клещей.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Для студентов недели бывают четные, нечетные и зачетные. 9120 — 

193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Основной метод лечения паратонзиллярного или заглоточного абсцесса, возникающего в глотке, – это вскрытие гнойного образования хирургическим путем. Оно показано больным любого возраста с учетом противопоказаний. Технология проведения оперативного вмешательства рекомендует проводить операцию на 4-5 день с начала образования абсцесса. Несоблюдение этой рекомендации может привести к тому, что операция проводится слишком рано, когда полость абсцесса еще не сформировалась. В этом случае патогенные микроорганизмы уже сконцентрировались вокруг миндалины, но стадия расплавления ткани аденоидов еще не наступила. Для уточнения стадии гнойного воспаления проводится диагностическая пункция.
Методика диагностирования готовности абсцесса к вскрытию заключается в прокалывании верхней точки отекших тканей возле пораженной миндалины. Желательно проводить пункцию под контролем рентгеноскопа или ультразвука. Проколов область абсцесса, врач проводит забор его содержимого в стерильный шприц.
Наличие гноя в цилиндре шприца – симптом сформировавшегося абсцесса, сигнал к проведению операции.
Наличие смеси лимфы и крови с гноем в шприце – симптом несформированного абсцесса, когда адекватная антибактериальная терапия может предотвратить операцию.
Показания к проведению диагностики абсцесса при помощи пункции:
Выраженный болевой симптом, усиливающийся при повороте головы, глотании, попытках разговаривать;
Гипертрофия одной миндалины (реже двух);
Увеличение одного или более лимфоузлов;
Симптомы интоксикации – ломота в мышцах, усталость, слабость, головная боль;
Если диагностическое пунктирование проводится под контролем УЗИ или рентгеновского аппарата, при проведении процедуры можно удалить большую часть гноя. Тем не менее, это не решить проблему полностью, удалять абсцесс все равно придется.
Основания для проведения хирургического вмешательства:
После очистки полости абсцесса исчезают условия для распространения гноя;
Во время оперативного вмешательства выполняется обработка полости антисептиками, чего невозможно сделать во время пункции;
Если абсцесс имеет небольшие размеры, его удаляют вместе с капсулой, не вскрывая ее;
После удаления гноя улучшается общее состояние, исчезает боль, симптомы интоксикации, снижается температура;
Поскольку микроорганизмы, вызывающие гнойное воспаление, удалены практически полностью, риск появления рецидивов минимален;
В некоторых случаях одновременно с вскрытием полости абсцесса проводится удаление гланд, что способствует устранению очага воспаления, снижает риск повторного заболевания.
Оперативное вмешательство по удалению абсцесса в горле проводится в амбулаторных условиях. Это хорошо отработанная процедура, не вызывающая осложнений. После хирургического вскрытия абсцесса пациент направляется на долечивание в домашних условиях, приходит на контрольное обследование спустя 4-5 дней.
Показания для стационарного лечения паратонзиллярного абсцесса:
Детский возраст (дошкольники госпитализируются с родителями);
Пациенты, имеющие соматические заболевания или сниженный иммунитет;
Пациенты с высоким риском послеоперационных осложнений (сепсис, флегмона);
Больные с несформировавшимся абсцессом для контроля его образования.
Перед проведением плановой операции для ослабления патогенных микроорганизмов и предупреждения их распространения пациенту назначают прием антибиотиков. Хирургическое вмешательство проводится под местным обезболиванием. Если случай экстренный, допускается вскрытие гнойника без обезболивания.
Выполняется разрез глубиной не более 1-1,5 см в месте наивысшей точки гнойного образования, так как именно там наиболее тонкий слой ткани, а абсцесс находится ближе всего к поверхности. Глубина разреза обусловлена риском повреждения близлежащих нервов и сосудов.
Выпускается гной из полости.
Хирург при помощи тупого инструмента выполняет разрушение возможных перегородок внутри полости для улучшения оттока гноя и предотвращения его застоя.
Обработка полости абсцесса раствором антисептика для дезинфекции.
Для предотвращения рецидивов назначается курс антибактериальной терапии. При вскрытии абсцесса может обнаружиться, что гной находится не в капсуле, он распространился между тканями шеи. Если это осложнение вызвано анаэробными микробами, развивающимися без доступа кислорода, через дополнительные разрезы на поверхности шеи выполняют дренаж для притока воздуха и удаления гноя. Если риск рецидива устранен, выполняют ушивание дренажных разрезов.
Во избежание отека и замедления регенерации запрещается прогревать шею;
Для минимизации риска сужения или расширения сосудов разрешается пить напитки только комнатной температуры;
Рекомендуется употребление жидкой пищи;
Обязателен для выполнения запрет на алкоголь и курение;
Для профилактики рецидива обязательно нужно пройти курс лечения антибактериальными и противовоспалительными препаратами, использовать витаминно-минеральные комплексы;
Через 4-5 дней после операции врач проводит обследование пациента, оценивая риск возможных осложнений, процесс регенерации.
В большинстве случаев послеоперационные рецидивы возникают крайне редко. Через неделю, отведенную на реабилитационный период, пациенту может быть рекомендован привычный режим.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Начался сезон клещей — как защититься? Куда обращаться? Первая помощь при укусе
Первые симптомы инсульта и 7 мер экстренной доврачебной помощи
Воспаление ткани легких неспецифического характера, провоцирующее ее расплавление в виде очага с четкими границами и образованием полостей с гнойно-некротическим содержимым – это абсцесс легкого. Он возникает в результате инфекции, вызывающей образование некротизированных тканей и скопление гноя.
Острое гнойное воспаление клетчатки миндалин – это паратонзиллярный абсцесс, последняя и самая тяжелая стадия паратонзиллита. Чаще всего это заболевание встречается в возрастной группе 15-35 лет. И женщины, и мужчины страдают от паратонзиллярного абсцесса с одинаковой частотой.
Абсцесс горла – это гнойное воспаление заглоточной, паратонзиллярной или окологлоточной клетчатки, с вовлечением в процесс регионарных лимфатических узлов. При промедлении с диагностированием и лечением может привести к асфиксии из-за удушья. Может являться осложнением тонзиллита, фарингита, гнойного отита, следствием травмы гортани.
Абсцесс печени – это следствие воспалительного процесса в паренхиме органа, приведшего к некрозу и формированию полости, заполненной гноем. Основная категория больных с абсцессом печени – пациенты среднего и старшего возраста. Заболевание является вторичным, то есть возникает, как следствие других патологий.
источник
- Повышение температуры тела до высоких цифр (иногда она остается нормальной).
- Ощущение инородного тела в горле.
- Сильная боль в горле, усиливающаяся при глотании.
- Затрудненное глотание, в том числе жидкостей.
- Гнусавость.
- Возможно затрудненное дыхание.
- Лимфатические узлы (шейные, подчелюстные) увеличены, болезненные.
- Стадия инфильтрации: проявляется уплотнением участка, где развивается воспаление, покраснением, отеком, болевыми ощущениями.
- Стадия абсцедирования: на месте инфильтрата (уплотненный отечный участок воспаления) формируется полость, заполненная гноем.
- Абсцесс надгортанника развивается как осложнение эпиглоттита (воспаления надгортанника). Причина эпиглоттита — инфекционный процесс, вызванный чаще всего:
- гемофильной палочкой (причина острых инфекционных заболеваний органов дыхания, центральной нервной системы с образованием гнойных очагов в различных органах);
- пневмококком (возбудитель острого среднего отита, пневмонии, менингита и др.).
- Проникновение инфекционного агента в надгортанник в результате:
- травмы (при поражении слизистой гортаноглотки, например, рыбной костью);
- ожога.
- Другие предрасполагающие факторы:
- курение;
- вдыхание раздражающих веществ, загазованного, запыленного воздуха;
- хронические очаги инфекции (кариозные зубы, хронический тонзиллит и др.);
- сахарный диабет;
- гастроэзофагеальный рефлюкс.
Врач ЛОР (отоларинголог) поможет при лечении заболевания
- Анализ жалоб и анамнеза заболевания: больной предъявляет жалобы на ощущение инородного тела в горле, сильные боли в горле, гнусавость голоса, затрудненное дыхание, одышку и др.
- Общий осмотр: в ходе осмотра головы и шеи определяются увеличенные лимфатические узлы, при ощупывании болезненные.
- При ларингоскопии (метод осмотра гортани с помощью гортанного зеркала) или фиброларингоскопии (осмотр гортани с помощью гибкого оптического эндоскопа) на начальных стадиях выявляется покраснение гортани, надгортанник утолщен, отечен. В более позднем периоде развития абсцесса отек не сильно выражен, присутствует шаровидное образование, воспаленная область уплотнена, в центре участка воспаления может присутствовать желтое пятно — скопление гноя.
- Лечение в условиях стационара.
- Оно сводится к проведению мер, способствующих рассасыванию инфильтрата (плотного участка воспаления) в инфильтративной стадии или к опорожнению (вскрытию) гнойника в стадии абсцедирования. Из лекарств назначают:
- внутримышечные инъекции антибиотиков (противомикробных препаратов) и противовоспалительных средств;
- обезболивающие препараты.
- Если присутствует сформированный гнойник, то показана хирургическая чистка гнойной полости. Гнойник вскрывают через рот специальным гортанным ножом под местным обезболиванием.
- В экстренных случаях, когда на фоне воспаления развивается сильный отек и стеноз гортани, проводят:
- интубацию (введение в трахею дыхательной трубки через рот или нос);
- трахеостомию (введение дыхательной трубки в трахею через разрез на шее) — к данным мерам при абсцессе надгортанника приходится прибегать крайне редко.
- Стеноз гортани.
- Распространение гнойного воспаления на мягкие ткани шеи, риск распространения процесса на органы грудной клетки (трахею, легкие и др.) с развитием:
- глубоких абсцессов шеи;
- тромбоза (закупорки) яремной вены;
- медиастинита (воспаления органов средостения);
- сепсиса.
- Своевременная диагностика и лечение инфекционных заболеваний верхних дыхательных путей.
- Своевременное обращение к специалисту в случае попадания в гортань инородных тел.
- Укрепление защитных функций организма:
- закаливание в осенне-зимний период;
- исключение переохлаждений;
- ежедневные прогулки на свежем воздухе (не менее 2-х часов);
- прием поливитаминных комплексов в осенне-зимний период;
- ношение защитных повязок в период массовой заболеваемости, например, гриппом;
- сбалансированное и рациональное питание (употребление в пищу продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень) и др.).
- Отказ от курения.
- Исключение вдыхания раздражающих веществ (ношение защитных масок).
- Лечение хронических очагов инфекций (кариозные зубы, хронический тонзиллит и др.).
- Своевременное лечение гастроэзофагеального рефлюкса.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Выбрать подходящего врача ЛОР (отоларинголог)
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
источник
280. Вскрытие абсцесса через надминдальную ямку.
281. Линия разреза (указана стрелкой) при вскрытии заднего паратонзиллярного абсцесса.
•больного сидя, а под наркозом — лежа на спине с максимально запрокинутой головой.
Большинство хирургов начинают операцию с надреза слизистой оболочки вдоль края верхней трети передней небной дужки (рис. 265). Этот разрез не должен проникать глубже слизистой оболочки. Через разрез за капсулу миндалины вводят распатор (рис. 266). Распатором стараются выделить верхний полюс миндалины,
а затем берут его вместе с капсулой на зажим или захватывают специальными щипцами. Некоторые хирурги захватывают миндалину щипцами и оттягивают ее к средней линии в самом начале рации. Только потом они производят разрез слизистой оболочки вдоль края передней небной дужки и выделяют верхний полюс. Тупым
путем отделяют переднюю небную дужку от миндалины до угольной складки, прикрывающей нижний полюс миндалины. Таким же образом отделяют от миндалины и заднюю дужку(рис. 267). Миндалину вместе с капсулой выделяют до нижнего полюса распатором или ложкой. Край треугольной складки надрезают с помощью ножниц (рис. 268). Спайки расслаивают и разрушают тупым путем. Если это не удается, то их рассекают ножницами ближе к капсуле
миндалин. Полностью выделенную до нижнего полюса миндалину отсекают петлей (рис. 269), которую надевают на миндалину и доводят до основания нижнего полюса таким образом, чтобы отсечь миндалину полностью, без остатка.
Операций при заболеваниях верхних дыхательных и пищепроводных путей
282. Пункция заглоточного абсцесса.
. Разрез стенки заглоточного абсцесса после его пунктирования..
Аналогичным образом удаляют и другую миндалину. Производят тщательный гемостаз. В ниши миндалин помещают марлевые тампоны, прижимают их к стенкам на мин. Если кровотечение не удается остановить с помощью марлевых тампонов, то на кровоточащие места накладывают зажимы (рис. 270), а затем перевязывают или прошивают кровоточащий сосуд (рис. 271).
Иногда определить его невозможно: кровоточит вся стенка ниши миндалины
остановить с помощью тампонады и гемостатических средств, то
последующим сшиванием над тампоном передней и задней небных
дужек (рис. 272). В редких случаях при упорном кровотечении?
производят перевязку наружной сонной артерии.
Тонзиллэктомия, осуществляемая под интубационным наркозом,
состоит из тех же этапов, что и вмешательство, которое производят
обезболиванием(рис. 273, 274, 275, 276). Положение-
больного на спине с максимально запрокинутой(свисающей) голо-
Вскрытие паратонзиллярного абсцесса
Паратонзиллярный абсцесс может развиться как осложнение ангины
и значительно реже — как обострение хронического тонзиллита.
В зависимости от локализации различают: 1) передний абсцесс, ло-
кализующийся в паратонзиллярной клетчатке между миндалиной и
передней небной дужкой; 2) задний, развившийся кзади от минда-
лины; 3) наружный или боковой, локализующийся кнаружи от мин-
а вид; б — рабочая часть инструментов.
Операции при заболеваниях верхних дыхательных и пищепроводных путей
285. Ларингоскоп с самофиксирующимся приспособлением.
далины; 4) нижний паратонзиллярный абсцесс, расположенный у нижнего полюса миндалины.
Абсцесс созревает обычно день после появления первых признаков распространения инфекции за пределами миндалины. Наличие паратонзиллярного абсцесса является показанием к его вскрытию, которое производят в большинстве случаев амбулаторно. Лишь
Шприц для введения тефлоновой пасты.
288. Расширитель гортанного желудочка.
290. Первый этап ларингоскопии — введение клинка ларингоскопа в полость рта, обнаружение язычка (первый ориентир).
при тяжелом течении болезни больного оставляют в стационаре. Если гноя не получено, но признаки абсцесса налицо, то такого больного также желательно госпитализировать.
Разрез производят под аппликационным обезболиванием2% раствором дикаина или 5% раствором кокаина, а нередко без обезболивания в участке наибольшего выпячивания (рис. 277) или разрезают
Операции при заболеваниях верхних дыхательных и пищепроводных путей 25$
292. Третий этап ларингоскопии — выпрямление угла между полостью рта гортанью, обнаружение черпаловидных хрящей (третий ориентир).
слизистую оболочку в месте перекреста горизонтальной линии, проходящей через основание язычка, с вертикальной, которая идет or нижнего края передней небной дужки вверх. Разрез должен быть неглубоким (всего на см), глубже ткани разводят тупым пу-
Нередко паратонзиллярный абсцесс вскрывают через надминдалиновую ямку с помощью изогнутого зажима или глоточных щипцов^ (рис. 280). Щипцы или зажим вводят над верхним полюсом минда-
291. Второй этап ларингоскопии — выпрямление угла между полостью рта и
293. Четвертый этап ларингоскопии — сопоставление просвета клинка и
глоткой, обнаружение лепестка надгортанника (второй ориентир),
света гортани (максимальное запрокидывание головы), обнаружение го>-
лосовой щели и голосовых складок (четвертый ориентир).
Операции при заболеваниях верхних дыхательных и пищепроводных путэй;
.лины в паратонзиллярную клетчатку и тупо разводят , ткани
При введении тефлоновой пасты в голосовую складку с целью-
раскрывая щипцы. Задний паратонзиллярный абсцесс вскрывают
ее смещения к срединной линии и для криогенного воздействия на
разрезом, который проводят кзади от
опухоль или патологические процессы в области передней комиссуры
Разрезают обычно только слизистую оболочку. Глубжележащие ткани
формы и фиксатором в виде дуги (рис.
расслаивают зажимом или щипцами, стараясь разрушить перемычки в
ческим шприцем храповикового типа(рис. 287). Чтобы осмотреть
полости абсцесса, чтобы улучшить отток гноя.
гортанный желудочек, вестибулярную складку оттягивают кверху с
Вскрытие заглоточного абсцесса
помощью специального инструмента— гортанного шпателя или же
посредством присоски. Набор инструментов для проведения микро-
хирургических операций на
гортани дополнен расширителем
ного желудочка (рис. 288), зубчатыми зажима-
ми (рис. 289), наконечниками для гортанного выкусывателя.
.узлов, которые с возрастом, как и рыхлая клетчатка, редуцируются.
Эти абсцессы бывают преимущественно односторонними.
очаговых гиперплазии, дискератозов, опухолеподобных
Во избежание аспирации гноя желательно перед вскрытием произ-
доброкачественных опухолей и злокачественных новообразований.
вести пункцию абсцесса и отсосать его содержимое(рис. 282). После
Эндоларингеальное вмешательство допустимо лишь при ракеI ста-
этого в месте наибольшего выпячивания делают вертикальный разрез
дии инвазивного роста с локализацией на голосовой складке и
бодном крае надгортанника. В этих случаях допустимо и криогенное
воздействие, но данный способ лечения не нашел широкого приме-
дуют после вскрытия заглоточного абсцесса наклонить ребенка вниз
нения в клинической практике. Микроскопом пользуются и для при-
головой для предупреждения аспирации гноя.
Выбор метода обезболивания. Определенные трудности испытывает
МИКРОХИРУРГИЯ ГОРТАНИ И ГОРТАНОГЛОТКИ
хирург при выборе обезболивания. Местным обезболиванием чаще-
Обеспечение метода. Хирургический микроскоп прочно вошел в кли-
пользуются для проведения диагностической непрямой ларингоско-
пии, а также для введения тефлоновой пасты, при одностороннем
вическую оториноларингологическую практику. Современная отори-
некомпенсированном параличе. Большинство микрохирургических
еохирургия немыслима без применения микроскопа. В ларингологи-
рмешательств производят под наркозом. Больше, чем другие виды
ческой практике хирургический микроскоп стали применять значи-
наркоза, требованиям микрохирургии гортани и гортаноглотки отве-
чает внутривенный наркоз с миорелаксацией и инжекционной ИВЛ
Успех микрохирургической операции во многом зависит не только
«т навыков врача, но и от ее технического оснащения. Микроскоп,
предназначенный для операций на ухе, имеет фиксированное фокус-
ное расстояние, равное 200
мм. Такого фокусного расстояния
Проведение прямой ларингоскопии под наркозом с миорелаксацией?
«смотра гортани явно недостаточно. Кроме того, в этих микроскопах
световой луч и оптическая ось не совпадают. Для создания оптималь-
не представляет больших трудностей. Опытный хирург в большинст-
ных условий, необходимых для выполнения микрохирургических опе-
ве случаев может выполнить ее за с.
раций на гортани, нужно увеллчить фокусное расстояние и совмес-
Положение больного — на спине со слегка запрокинутой и уложен-
тить оптическую ось с ходом светового луча.
ной на специальный кружок головой. При максимально запрокину-
Сменив линзы объектива, можно легко увеличить фокусное рас-
той голове могут возникнуть трудности уже в самом начале введения
стояние до 400 мм. Однако в этом случае уменьшится увеличительная
клинка ларингоскопа. В этом случае лепесток надгортанника зани-
способность микроскопа. Фокусное расстояние можно увеличить также
мает почти вертикальное положение и составляет с осью клинка ла-
рингоскопа угол, близкий к прямому. Ввести клинок ларингоскопа
под надгортанник и отвести его кпереди при таком положении труд-
но. Надгортанник сгибается и«складывается» вдвое, это мешает
•операциях на гортани пользуемся набором инструментов, предложен-
ввести клинок в преддверие гортани, поэтому ларингоскопию начи-
ным О. Kleinsasser (рис. 284). В состав набора входит ларингоскоп
нают при слегка запрокинутой голове. Максимально запрокидывают
Операции при заболеваниях верхних дыхательных и пищепроводных путей
Этапы удаления полипа голо-
Удаление гиперпластического узел
Вид голосовой «кладки после удале
ния гиперпластического узелка.
297. Удаление гранулемы в области го
лосового отростка черпаловидного
можно допустить вторую ошибку—
при недостаточном опыте и мастерстве хирурга, следует
,рушение последовательности этапов исследования и недоучет«ори-
ентиров» на каждом из этапов. Первый этап прямой ларингоскопии—
•введение клинка ларингоскопа в полость рта вдоль языка до мягкого
глоткой и гортанью и обнаружению
•неба. В просвете клинка снизу виден язычок (первый ориентир),
сверху — корень языка. Как только конец клинка достиг уровня
надгортанник нелегко. Это можно сделать, применив
мягкого неба, необходимо начать выпрямлять угол
следующий прием. Продвигают клинок ларингоскопа внутрь и кзади по
,рта и глоткой — второй этап прямой ларингоскопии. Если не учесть
направлению ко «рту» пищевода за черпаловидные хрящи, а затем при
первый ориентир и провести конец клинка глубже, до задней стенки
извлечении его стараются расправить надгортанник и отодвинуть его
глотки, то при выпрямлении этого угла можно травмировать слизи-
вверх и кпереди. «Сложенный» надгортанник самостоятельно не
•стую оболочку задней стенки глотки, кроме того, значительно труд-
выпрямляется до прекращения действия миорелаксантов.
яее выпрямить угол между полостью рта и просветом глотки и обна-
При появлении в поле зрения лепестка надгортанника приступают
ружить следующий ориентир — лепесток надгортанника.
к третьему этапу ларингоскопии. Клинком ларингоскопа стараются
После появления в поле зрения лепестка надгортанника клинок
приподнять надгортанник и отвести его кпереди и кверху. В резуль-
ларингоскопа продвигают до соприкосновения с ним, но так, чтобы
тате становится виден третий ориентир— черпаловидные хрящи.
ше сместить лепесток вниз и кзади. Если нарушить это правило, то
Клинок ларингоскопа продвигают ниже в просвет гортани до уровня
черпаловидных хрящей. Максимально запрокидывают голову боль-
17 Атлас оперативной оториноларингологии
ного и в поле зрения появляется голосовая щель, голосовые складки, передняя комиссура. Этапы прямой ларингоскопии представлены на рис. 290, 291, 292, 293.
Удаление полипов из гортани
Полипы гортани подлежат хирургическому удалению. Это вмешательство лучше выполнять под микроскопом. Однако при полипах с успехом применяют и криодеструкцию. При полипах больших размеров, вызывающих стеноз гортани, показано хирургическое вмешательство. Операцию выполняют при небольшом увеличении(Х5, Х8). Удаление начинают с передних отделов. Особую осторожность соблюдают во время работы у передней комиссуры. С помощью ножа
и ножниц отсекают полип по краю голосовой складки, берут на зажил
и постепенно отделяют его спереди назад(от комиссуры к голосовому отростку черналовидного хряща). Линию разреза по верхней поверхности голосовой складки ведут вдоль границы плоского и дыхательного эпителия ближе к краю голосовой складки. Если ограничиться удалением полипа строго по краю голосовой складки, то часть его, которая расположена на нижней поверхности, как правило, остается, в послеоперационном периоде отекает и выступает в просвет гортани в виде «гранулемы». В результате послеоперационный период удлиняется. В связи с этим, приподняв гортанным шпателем голосовую складку кверху, разрез ведут по нижней ее поверхности таким образом, чтобы удалить полип полностью.
Разрезы по верхней и нижней поверхности голосовой складки производят лишь на глубину слизистой оболочки. Избежать травмы голосовой связки (часть эластического конуса) и голосовой мышцы легче, если захватить край полипа зажимом, оттянуть медиально и кверху, а затем осторожно отсечь(рис. 294). Травму слизистой обо- ЛОЧКР ! передней комиссуры и противоположной голосовой складки
нужно считать осложнением операции, которое в последующем может привести к рубцовому сращению передних отделов голосовых складок.
При двусторонних полипах вмешательство выполняют в два приема. Сроки удаления полипа другой голосовой складки определяют индивидуально в зависимости от заживления послеоперационной раны.
Удаление гиперпластических узелков
Гиперпластические узелки могут быть различными по размерам, локализации и внешнему виду. В литературе до настоящего времени можно встретить различные названия этих образований: фиброма, полип на ножке, полип, ангиофиброма и др. Двусторонние гиперпластические узелки с локализацией на границе передней и средней третей голосовой складки принято называть узелками крикунов или
•Операции при заболеваниях верхних дыхательных и пищепроводных путей 259
.певческими узелками. Наиболее распространенный и эффективный метод лечения — хирургический.
Гиперпластические узелки удаляют с помощью гортанного выкусывателя. Под микроскопом границы узелка хорошо видны. Узелок захватывают таким образом, чтобы он был хорошо виден в просвете наконечника выкусывателя. Размер наконечника выкусывателя под-
•бирают соответственно величине узелка(рис. 295). После удаления узелка на крае голосовой складки остается ниша, глубина которой не превышает толщины эпителиального слоя слизистой оболочки (рис. 296). После заживления в результате эпителизацжи край — го лосовой складки выравнивается. При двусторонних узелках вначале удаляют больший, узелок на противоположной голосовой складке люжет рассосаться.
Операции при контактной гранулеме
Вопрос о лечении больных с контактной гранулемой остается спореым. Одни авторы предпочитают консервативное лечение, другие — хирургическое. в решении этого вопроса не должно ‘быть крайностей. Операция показана при отсутствии эффекта от консервативного лечения, а также при наличии гранулемы, мешающей смыканию голосовых складок.
Вмешательство производят при прямой ларингоскопии под внутривенным наркозом с инжекционной ИВЛ. Ножом разрезают слизистую оболочку вокруг гранулемы. Отслоив слизистую оболочку вместе с частью гранулемы у наружного ее края, захватывают удаляемые ткани зажимом (рис. 297), приподнимают и осторожно отслаивают от голосового отростка черпаловидного хряща. Чтобы как можно меньше травмировать ткани при удалении контактной гранулемы, избегают применения щипцов, ножниц и выкусывателя. Пользуются
преимущественно ножом. Послеоперационный период у больных с гранулемой несколько удлинен, как и после удаления полипов лосовых складок. Гранулемы могут рецидивировать.
Удаление интубационной гранулемы
Интубационные гранулемы встречаются сравнительно редко. Развиваются они в области голосовых отростков черпаловидных хрящей после травмы слизистой оболочки интубационной трубкой во время проведения интубационного наркоза. Гранулема может быть двусторонней. Удаляют интубационные гранулемы аналогично контактным. Иногда интубапионная гранулема спускается далеко в нижний отдел гортани и удалить ее полностью непросто. Как и при контактной гранулеме, если процесс двусторонний, то сначала удаляют большую гранулему, а спустя нед — меньшую. Эти гранулемы тоже могут рецидивировать. 17*
Операции при заболеваниях верхних дыхательных и пищепроводных путей
источник
7.2. Инструментальная перевязка гнойной раны
1. Получить информированное согласие пациента, рассказать ему о цели и ходе процедуры
2. Обработать руки гигиеническим способом, осушить
4. Подготовить все необходимое для перевязки
1. Помочь пациенту раздеться и попросить занять удобное положение на перевязочном столе или на стуле
2. Подложить клеенку под область перевязки
3. Надеть очки, защитную одежду (фартук, маску)
8. Снять фиксирующую повязку бережно и щадяще (пластырь или клеоловую салфетку, или бинт), используя пинцет, ножницы Рихтера.
9. Снять поочередно все три слоя повязки в направлении от одного края раны к другому (тяга поперек раны увеличивает ее зияние и причиняет боль), кожу при снятии повязки следует придерживать марлевым шариком или пинцетом, не позволяя ей тянуться за повязкой. Присохшую повязку следует отслаивать шариком, смоченным в 3% растворе перекиси водорода (иногда присохшие повязки лучше удалять после отмачивания, если состояние раны позволяет применить ванну из теплого раствора перманганата калия 1:3000).
10. Поместить использованный материал в емкость для дезинфекции.
11. Снять перчатки, поместить их в емкость для дезинфекции
12. Обработать антисептиком руки.
13. Надеть стерильные перчатки
14. Осмотреть рану и окружающую ее область (запах, отделяемое, сближение краев раны, отечность, болезненность)
15. Обработать кожу вокруг раны стерильными марлевыми шариками, меняя их после каждого движения и перемещая тампон от наименее загрязненного участка к наиболее загрязненному и от центра кнаружи, вначале сухими, затем смоченными растворами антисептика (гибитан, спирт этиловый, йодонат, йодопирон).
16. Промыть гнойную полость 3% раствором перекиси водорода, дополнительно можно использовать фурацилин, после чего рану осушить сухими тампонами
17. По назначению врача ввести в гнойную рану марлевую турунду, смоченную гипертоническим раствором хлорида натрия, или другим лекарственным средством (мазь), в соответствии с фазой раневого процесса. Эта манипуляция выполняется или рабочим пинцетом, или с помощью металлического зонда (пуговчатого или желобоватого).
18. Наложить пинцетом сверху раны новую стерильную повязку 3 слоями (с лекарственным средством, и сухую).
19. Если в рану вводится трубчатый дренаж — под дренаж положить надрезанную до середины салфетку.
20. Зафиксировать повязку пластырем, липкой повязкой или бинтом в зависимости от места нахождения раны.
21. Поместить использованные инструменты в емкость для дезинфекции.
22. Снять перчатки и поместить в емкость для дезинфекции
23. Снять очки, защитную одежду (фартук или халат, маску) и сбросить в емкость или пакет для сбора белья.
24. Обработать руки гигиеническим способом, осушить.
25. Сообщить пациенту о состоянии раны, проинструктировать его о дальнейших действиях.
26. Сделать соответствующую запись о проведенной перевязке в медицинской документации (журнал перевязок).
1. Представиться пациенту, рассказать ему о цели и ходе процедуры.
2. Помочь пациенту лечь на перевязочный стол, занять удобное для него положение, обнажить повязку.
3. Обработать руки гигиеническим способом, осушить.
5. Подготовить все необходимое для снятия швов в стерильный почкообразный лоток с помощью стерильного корнцанга.
6. Снять фиксирующую повязку бережно и щадяще (пластырь или клеоловую салфетку, или бинт), используя пинцет, ножницы Рихтера.
7. Снять поочередно салфетки, прикрывающие послеоперационный шов, по направлению вдоль шва. При снятии старой повязки, для уменьшения неприятных ощущений, кожу необходимо придерживать шариком на пинцете.
8. Поместить использованный материал в емкость для сбора отработанного материала.
9. Снять перчатки, положить их в емкость для дезинфекции
10. Обработать руки антисептиком
11. Надеть стерильные перчатки.
12. Осмотреть кожу и сам шов.
13. Обработать антисептиком послеоперационный шов стерильными марлевыми шариками, затем кожу вокруг него.
14. По назначению врача приступить к снятию швов: стерильным анатомическим пинцетом захватить узел шва и немного подтянуть его, пока не появится светлая часть лигатуры. Один острый конец стерильных медицинских ножниц подвести под лигатуру в этой светлой части и перерезать ее, и пинцетом извлечь эту перерезанную лигатуру. Сбросить снятую лигатуру в емкость для сбора отработанного материала. Так же поступить с остальными швами
15. Кожный рубец обработать стерильными марлевыми шариками с антисептиком, особенно те места, где остались отверстия от снятых швов.
16. Наложить сухую стерильную салфетку, не менее чем два слоя.
17. Фиксировать салфетки полосками лейкопластыря, или клеолом, или бинтом.
18. Поместить использованные инструменты в емкость для дезинфекции.
19. Снять перчатки и поместить в емкость для дезинфекции
20. Обработать руки гигиеническим способом, осушить.
21. Сообщить пациенту о состоянии послеоперационного рубца, проинструктировать его о дальнейших действиях.
22. Сделать соответствующую запись в журнал перевязок
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
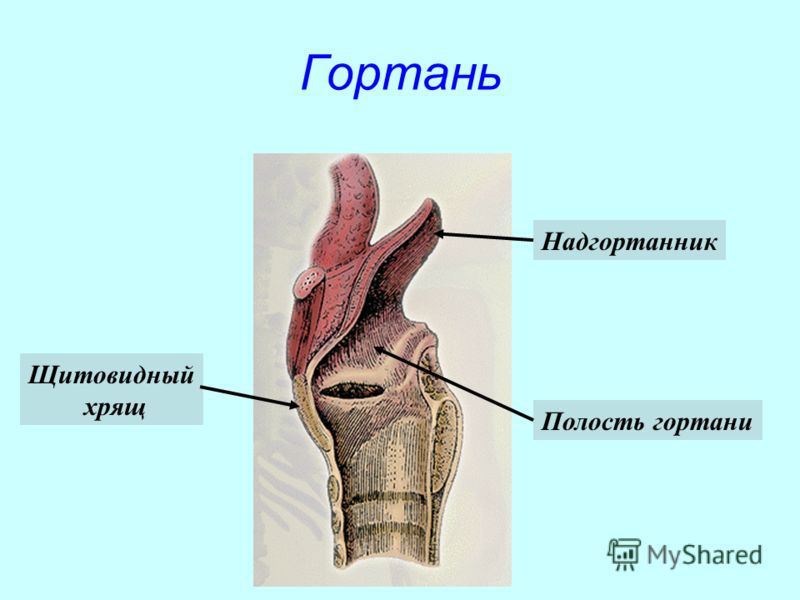
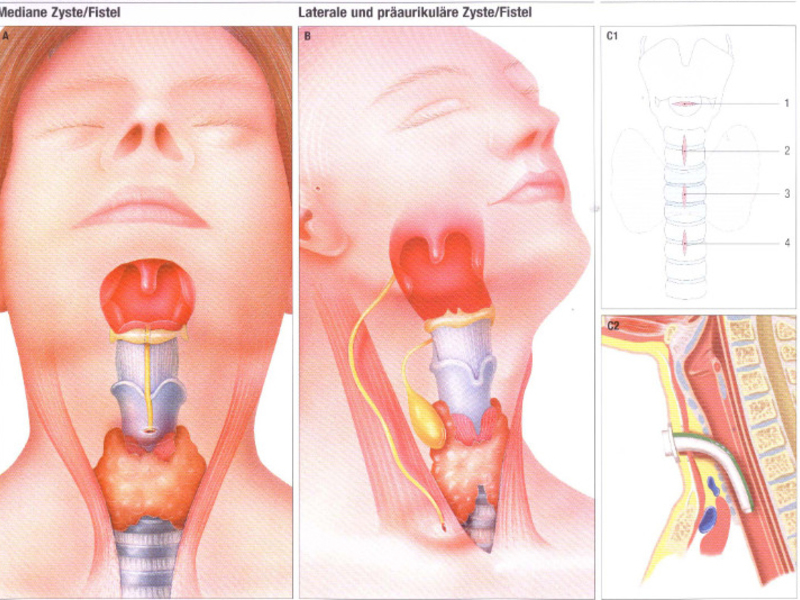
Абсцесс гортани и флегмона гортани — наиболее опасные заболевания, которые, в свою очередь, чреваты серьезными немедленными или отсроченными осложнениями.

Абсцесс гортани и флегмона гортани чаще всего возникают как осложнение паратонзиллярного абсцесса или абсцесса язычной миндалины, а также при повреждении гортани инородным телом с последующим инфицированием возникающей рапы. Иногда эти заболевания возникают как осложнения тяжелого финнозного ларингита. В качестве патогенной микробиоты выступают стрептококк, пневмококк, стафилококк, а при гангренозных формах эта микробиота ассоциируется с анаэробами.

Симптомы флегмоны гортани обычно такие же, что и при воспалительных отеках ее, однако в качественном отношении они значительно более выражены, развиваются молниеносно, особенно при гангренозных ларингитах, н уже через несколько часов возникающий воспалительный инфильтрат и отек гортани могут привести к быстрому удушью. Общее состояние быстро ухудшается, температура тела достигает 39-41°С с сильными ознобами, свидетельствующими о прогрессировании септического процесса.
К особо тягостным ощущениям относятся невыносимые боли в области гортани, отдающие в ухо, височную и затылочную области, а также кашель, нестерпимая боль при котором иной раз доводит больного до болевого шока, характеризующегося нарушением сердечной деятельности, общей сосудосуживающей реакцией и гипоксией, затуманенностью сознания.
В начале заболевания эндоскопическая картина весьма сходна с таковой при отечном ларингите, через 1-2 дня при нарастании общих явлений на слизистой оболочке гортани появляются желтоватые инфильтраты на фоне выраженной гиперемии окружающей слизистой оболочки. Одновременно нарастают отек и инфильтрация окружающих тканей с образованием гнойного свища.
Чаще всего гнойник развивается в области ямок надгортанника, язычной поверхности надгортанника, реже на черпалонадгортанных складках в преддверии гортани. Одновременно значительно увеличиваются регионарные лимфатические узлы, которые становятся плотными, болезненными и не спаянными с окружающими тканями. При особо объемных внутригортанных абсцессах и флегмонах прорвавшиеся гнойные массы могут попадать в трахею и нижние дыхательные пути, вызывая их острые гнойные воспаления, вплоть до абсцесса легкого. Несвоевременно проведенное лечение может усугубить гнойно-воспалительный процесс и вызвать хондроперихондрит, поражение ее суставов, генерализованную флегмону с расплавлением хрящей и угрозой асфиксии и быстро наступающей смерти. Из других осложнений абсцесса и флегмоны гортани также не следует исключать шейный гнойный целлюлит, медиастинит, общий сепсис.
Диагностируется флегмона гортани обычно затруднений не вызывает и базируется на общем тяжелом состоянии, ларингоскопической картине, выраженном болевом синдроме. Наиболее часто возникающая ошибка при диагностике флегмоны гортани, а также абсцесса гортани — это принятие их в начальной фазе за вульгарный отечный ларингит.

источник
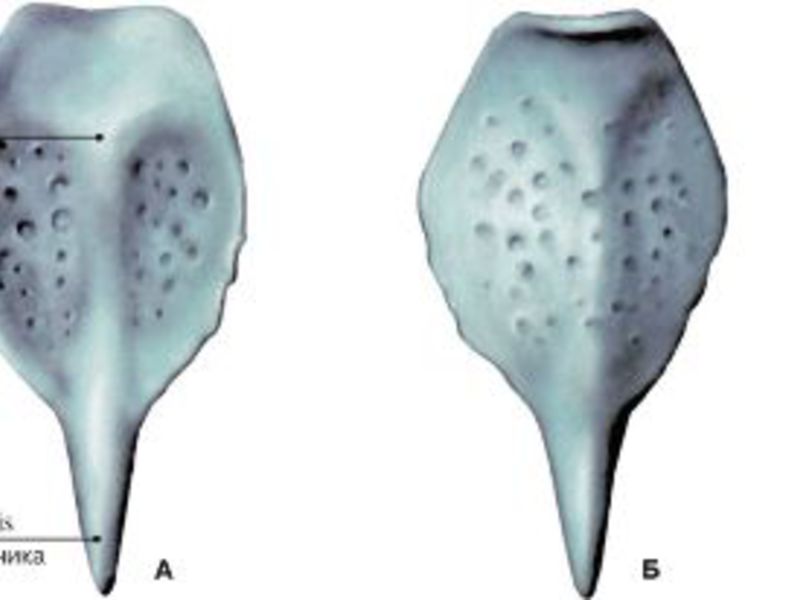
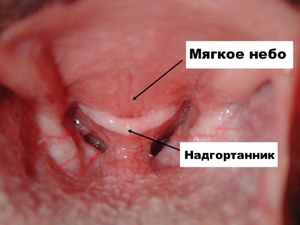
Надгортанный хрящ проводит пищу и кислород в организм ребёнка, от него зависит строение пищевода и дыхательных путей. Этот видный орган требует защиты от различных воспалительных процессов. Чаще всего воспалением надгортанника болеют дети от трёх до пяти лет. Из-за слабого иммунитета заболевание протекает у них в острой форме.
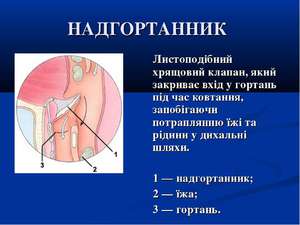
В надгортанном хряще имеются ямки, в них содержатся слизистые железы. Они соединяются нервами с корнем языка и со слизистой гортани. Железы состоят из трёх слоёв и каждая имеет свою функцию:
- Слизистая оболочка — располагается на поверхности и чтобы снизить трение с инородными предметами и другими органами увлажняет хрящ.
- Эпителий слизистой — часть оболочки, содержащей элементы для очистки воздуха.
- Пластинка слизистой оболочки — это ткань, она содержит: гортанные железы, кровеносные сосуды и нервы.
Некоторые люди имеют индивидуальные особенности по расположению органа. У них надгортанник сворачивается наполовину, перекрывает путь к гортани и вызывает синдром надгортанника.
- алкогольные напитки и курение;
- горячие блюда и напитки (ожог);
- всяческие повреждения горла.
При воспалениях орган увеличивается, у надгортанника нарушаются функции, это становится препятствием дыхательным путям для проведения кислорода к лёгким. Бактерии поражают органы дыхания, от этого возникают воспалительные процессы. В процессе у органа меняется форма, может появиться стеноз дыхательных путей и наступит смерть. В зону риска попадают:
- пациенты с аллергическими реакциями;
- дети от трёх до пяти лет;
- после операций на селезёнке;
- мужчины;
- люди со слабым иммунитетом.
У надгортанника есть несколько патологий:
- Проникновение бактериальных агентов.
- Возрастные осложнения (после 30 лет хрящ деформируется и начинает западать, что приводит к затруднённому дыханию).
- Эпиглоттит — заражение гемофильной палочкой, самая сложная воспалительная форма. Симптоматика возникает внезапно: человек затрудняется сделать вдох и выдох, может остановиться дыхание и наступит летальный исход.
Острое гнойное воспаление гортани, образуется в области надгортанного хряща, симптомы:
- Температура тела у ребёнка повышается до высоких цифр, но иногда может оставаться нормальной.
- В горле ощущается присутствие инородного тела.
- Боль в горле при глотании усиливается.
- Тяжело глотать даже жидкость.
- Появляется гнусавость.
- Дыхание становится затруднённым.
- Увеличиваются и становятся болезненными лимфатические узлы.
У детей заболевание происходит стремительно, за несколько часов появляются симптомы: увеличивается боль в горле, ребёнку трудно дышать, появляется слюнотечение. Диагностику ребёнку проводят с помощью рентгенографии шеи, фарингоскопии, забором мазка из зева. Ребёнку назначают инфузионную и симптоматическую терапию, антибиотикотерапию.
Ребёнок в возрасте от двух до пяти лет чаще заболевает эпиглоттитом, но сейчас делают вакцинацию против гемофильной инфекции и эпиглоттит у детей практически исчез.
Абсцесс надгортанника — это осложнение эпиглоттита. Эпиглоттит — это инфекционный процесс, причиной которого является:
Инфекционный агент проникает в надгортанник от ожога или травмы слизистой.
Проводится в условиях стационара. Принимаются меры: в инфильтративной стадии для рассасывания плотного участка воспаления (инфильтрата). В стадии абсцедирования гнойник вскрывают (опорожняют). Назначают антибиотики и противовоспалительные препараты внутримышечно и обезболивающие средства.
При сформированном гнойнике проводят хирургическую чистку гнойной полости. Под местным обезболиванием через рот вскрывают гнойник специальным гортанным ножом.
При стенозе гортани, когда развивается сильный отёк в трахею вводят дыхательную трубку через нос или рот (интубация). Крайне редко прибегают к разрезу на шее, для введения в трахею дыхательной трубки (трахеостомия).
Последствия и осложнения абсцесса надгортанника:
- сепсис;
- стеноз гортани;
- при распространении процесса могут развиться: глубокие абсцессы шеи, медиастинит (воспаление органов средостения), тромбоз яремной вены.
- При инфекционных заболеваниях верхних дыхательных путей проводить своевременную диагностику и лечение.
- Если в гортань попадёт инородное тело, не откладывая, обращайтесь к специалисту.
- Укрепляйте защитные функции организма:
- ежедневно не менее двух часов гуляйте на свежем воздухе;
- исключите переохлаждения;
- закаливайтесь;
- носите защитные повязки при массовых заболеваниях;
- питайтесь рационально и сбалансировано;
- лечите хронические очаги инфекций (тонзиллит, кариес);
- откажитесь от курения.
Надгортанник играет важную роль в процессе жизнедеятельности организма и за квалифицированной помощью следует обращаться при первых признаках заболевания этого органа. Придерживайтесь рекомендаций врача и чтобы снизить риск осложнений воспалительных заболеваний, лечитесь и проводите профилактику.
источник