Абсцесс головного мозга заболевание потенциально угрожающее жизни, требующее своевременной диагностики и неотложного лечения. К счастью магнитно-резонансной томографии, в большинстве случаев, достаточно для постановки правильного диагноза и разграничения абсцесса от других образований характеризующихся кольцевидным контрастным усилением.
Клинические проявления неспецифичны и в большинстве случаев, убедительных симптомов и признаков воспалительных изменений или сепсиса не имеется. Повышение внутричерепного давления, судороги и очаговый неврологический дефицит — являются наиболее распространенными клиническими симптомами. Прорыв абсцесса в желудочковую систему, приводит к внезапному и резкому ухудшению клинических проявлений и часто предвещает неблагоприятный исход. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа.
Выделяют четыре стадии что бы разграничить патологические изменения и радиологические находки:
- ранний церебрит На начальном этапе развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- поздний церебрит В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре образуется полость, заполненная гноем.
- ранняя инкапсуляция На следующей стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- поздняя инкапсуляция В дальнейшем капсула уплотняется, вокруг нее формируется зона глиоза.
Факторы риска для гематогенного распространения включают [4]:
- сброс крови справа на лево
- врожденные пороки сердца
- легочные АВМ или АВ-фистулы, как проявления наследственной геморрагической телеангиэктазии
- бактериальные эндокардиты
- внутривенное введение наркотиков
- легочные инфекции
- абсцессы легкого
- бронхоэктазы
- эмпиема
- инфекции полостей носа
- абсцесс зуба
- системный сепсис
- стрептококки 35-50% [4]
- особенно S. pneumoniae [5]
- стерильный в 25%
- смешанные: в 10-90% случаев в зависимости от пробы [4]
- золотистый и эпидермальный стафилококк
- Грамм отрицательные посевы более характеры у детей
- листерии у беременных женщин и пожилых мациентов
- стрептококки группы B и E. coli у младенцев
Компьютерная томография и магнитно-резонансная томография демонстрируют схожую картину, в тоже время МРТ имеет больше возможностей в разграничении абсцесса от других патологических процессов с кольцевидным контрастным усилением.
1) ранний церебрит
-может быть не визуализироваться на КТ
-слабо отграниченное кортикальное или субкортикальная гиподенсивная зона с масс-эффектом без или с минимальным контрастным усилением
2) поздний церебрит
-нерегулярное кольцевидное контрастное усиление с гиподенсивным центром, более четко отграниченное чем при раннем церебрите
3) ранней инкапсуляции
-хорошо отграниченное образование с кольцевидным контрастным усилением (признак двойного кольца: наружное кольцо гиподенсивное, внутреннеее гиперинтенсивное) определяется в большинстве случаев
4) поздней инкапсуляции
-образование с гиподенсивной центральной полостью и тонкостенной капсулой с кольцевидным контрастным усилением
У пациентов с подозрением на внутримозговой сепсис, необходимо проведение пре- и постконтрастных МРТ, независимо от результатов компьютерной-томографии.
Типичные проявления включают:
- кольцо изо- или гиподенсной ткани, как правило, равномерной толщины
- центральная зона низкой плотности (жидкость/гной)
- перифиерическая зона низкой плотности (вазогенный отек)
- вентрикулит может проявляться как усиление эпендимы
- обструктивная гидроцефалия проявляется расширением желудочковой системы
МРТ, особенно расширенное/дополненное спектроскопией и диффузионно взвешенными изображениями, более чувствительна к диагностике абсцессов головного мозга.
- в центре сигнал низкой интенсивности (гиперинтенсивный по отношению к ЦСЖ)
- низкая интенсивность по периферии (вазогенный отек)
- кольцевидное контрастное усиление
- могут быть проявления вентрикулита при наличии гидроцефалии
- гиперинтенсивный сигнал в центре (гипоинтенсивный по отношению к ЦСЖ, не подавляющийся на FLAIR)
- гиперинтенсивный сигнал по периферии (вазогенный отек)
- капсула абсцесса может быть визуализирована в виде тонкого кольца, промежуточного и умеренно сниженного сигнала [2]
- повышение МР-сигнала на диффузионно-взвешенных изображениях в центральных отделах [9]
- проявление истинной рестрикции/ограничения диффузии (низкая интенсивность сигнала на ИДК(ADC) обычно
650 +/- 160 x 10-6 mm2/s [10])
кольцевидная зона с МР сигналом низкой интенсивности [7]
- замкнутая в 75%
- с гладкими контурами в 90%
- в большинстве случаев соответствующая зоне контрастного усиления
- признак двойного кольца: гиперинтенсивная линия отграничена cнаружи кольцом низкой интенсивности [7]
- относительный церебральный объем крови (rCBV) снижен в зоне перифокального отека, как в сравнении с белым веществом в норме, так и в зоне перитуморального отека при глиомах высокой степени злокачественности [3]
- поднятие пика сукцината относительно специфично но не абсолютно характерно для всех абсцессов
- могут быть высокие пики лактата, ацетата(продукты анаэробного гликозиа бактерий); аланина, валина, лейцин и изолецитина (в результате протеолиза)
- Cho/Crn и NAA пики снижены [10]
Дифференциальный диагноз абсцесса головного мозга проводится между образованиями характеризующимися кольцевидным контрастным усилением и следовательно дифференциальный ряд включает:
- метастазы или глиома высокой степени злокачественности (например глиобластома)
- абсцессы, как правило, имеют более гладкую внутреннюю стенку [3]
- дополнительные/сателлитные поражения указывают на инфекцию [3]
- абсцессы могут иметь капсулу с низкой интенсивностью/плотностью [2-3]
- относительный церебральный объем крови повышет в глиомах всокой степени злокачественности и снижен в абсцессах [3]
- кольцо низкой интенсивности на SWI при глиобластомах [7]
- незамкнуто и неровное в 85%
- отсутствует признак двойного кольца
- кистозный компонент не имеет ограничения диффузии в отличии от абсцесса
- подострый инфаркт, кровоизлияние или гематома
- демиелинизация
- постлучевой некроз
Когда образование характеризуется кольцевидным усилением и центральным ограничением дифузии, дифференциальный диагноз значительно сужается, в то же время абсцесс головного мозга наиболее характерен, в дифференциальный ряд должны быть включены [6]:
источник
Абсцесс головного мозга — это неврологическое заболевание, для которого характерно скопление гноя в головном мозге. Проявления этой патологии обусловлены ее локализацией в мозге. Однако признаки болезни не являются специфическими, поскольку характерны для самых разных неврологических патологий.
Обнаруживают болезнь с помощью таких диагностических методик, как магнитно-резонансная томография и компьютерная томография головного мозга. Если во время диагностики у больного обнаружено минимальное скопление гноя в головном мозге, врач назначает консервативное лечение. Большие абсцессы, которые провоцируют резкие скачки внутричерепного давления, нуждаются в хирургическом лечении.
Важное место в лечении абсцесса головного мозга занимает его своевременная диагностика, которая предусматривает определение вида заболевания. В неврологии используется обширная классификация заболевания. Зависимо от места скопления гноя в головном мозге выделяют абсцесс мозжечка, височной области, лобной области, затылочной доли и теменной доли. В зависимости от гнойного скопления относительно к оболочкам мозга выделяют такие виды абсцесса, как внутримозговый, субдуральный, эпидуральный и перивентрикулярный.
Зависимо от развития заболевания выделяют четыре его стадии: начальную, скрытую, явную и терминальную. По этиологии заболевания выделяют следующие его формы:
- абсцессы, которые спровоцированы черепно-мозговыми травмами;
- риногенные абсцессы, которые возникли из-за гнойного синусита, фарингита, ринита;
- метастатические абсцессы, вызванные осложнениями различных заболеваний;
- отогенные абсцессы в следствие гнойного отита, мастодонтита;
- абсцессы вследствие нарушения стерильности при введении внутривенно лекарственных препаратов.
Причиной абсцесса головного мозга чаще всего является воспалительный процесс вследствие активности стрептококков. При отогенной природе заболевания его возбудителями являются энтеробактерии. В случае открытой травмы головного мозга спровоцировать скопление гноя могут стафилококки. Более чем в 30% случаев заболевания установить его точную причину невозможно, поскольку лабораторные исследования гноя показывают его стерильность.
Наиболее распространенной причиной заболевания считается воспалительный процесс, который активизируется в органах и тканях. Например, в легких могут возникнуть такие воспаления, как эмпиема плевры, хроническая и острая пневмония. Инфицирование головного мозга происходит из-за попадания в него инфицированного тромба по кровеносным сосудам.
Нередко причиной заболевания становятся открытые или закрытые травмы головного мозга. Инфицирование при этом происходит из-за попадания стафилококков в рану. В редких случаях абсцесс может возникнуть у пациента после перенесенной им тяжелой нейрохирургической операции. В группе риска также находятся больные гнойными формами гайморита, синусита, фронтита, отита. Возбудитель инфекции может в таких случаях проникать в мозг двумя путями: по венам мозга или через твердую его оболочку.
Патогенез абсцесса головного мозга предусматривает четыре стадии его развития:
- Раннее воспаление мозга (1-3 сутки). У пациента наблюдается развитие энцефалита — ограниченного воспаления тканей мозга. Важно то, что на этой стадии обратить заболевание еще вполне реально. Воспалительный процесс может закончиться спонтанно или по окончанию антибактериальной терапии.
- Поздняя стадия (4-9 сутки). Эта стадия наступает в случае ослабленных защитных функций организма больного либо из-за неправильно выбранной тактики лечения. Поэтому воспаление начинает прогрессировать — полость, заполненная гноем, начинает увеличиваться в размерах.
- Ранняя инкапсуляция (10-13 сутки). Для этой стадии воспаления характерен некроз центральной части мозга, а также формирование капсулы, ограничивающей дальнейшее распространение гноя.
- Поздняя инкапсуляция (начиная с 14 дня). Начиная со второй недели после активизации воспалительного процесса у больного диагностируется четкая коллагеновая капсула, заполненная гноем и окруженная зоной глиоза. Дальнейшее развитие воспаления зависит от реактивности организма больного, вирулентности флоры, правильного лечения. Зачастую на этой стадии наблюдается увеличение в объемах гнойного содержания и образование новых очагов воспаления.
Выделяют следующие признаки абсцесса головного мозга: общеинфекционные, общемозговые и очаговые.
К общим проявлениям заболевания относятся повышение температуры, увеличение СОЭ, озноб, лейкоцитоз, а также признаки инфекционного процесса вроде похудения, бледности или слабости.
Общемозговые симптомы возникают из-за резких скачков внутричерепного давления. Самым частым симптомом патологии считается головная боль, сопровождающаяся рвотой. У пациента могут возникнуть проблемы со зрением: нередко на фоне абсцесса развивается неврит зрительного нерва, а на глазном дне появляются застойные диски. В клинической картине болезни также присутствуют психические расстройства, заторможенность мыслительных процессов, вялость, слабость, апатичность. В случае внутричерепной гипертонии могут возникать эпилептические припадки. У большинства пациентов наблюдается также постоянная сонливость, а в наиболее тяжелых случаях может возникнуть кома.
Очаговые признаки заболевания зависят во многом от локализации абсцесса. Например, если гной скапливается в глубине полушарий мозга вне двигательной зоны, болезнь может протекать без специфических симптомов. Если у пациента скопление гноя расположено слишком близко к оболочкам мозга или находится в мозжечке, проявляются менингеальные симптомы.
Что касается течения заболевания, то оно зачастую имеет очень бурное и острое начало, для которого характерны очаговые и гипертензионные проявления. Воспалительный процесс практически всегда развивается на фоне повышенной температуры. В редких случаях начало заболевания может быть менее выраженным и напоминать собой клиническую картину менингита. Однако с минимальными симптомами и нормальной температурой первая стадия заболевания протекает крайне редко.
Через 5-30 дней заболевание переходит в следующую, латентную, стадию, для которой характерно или полное отсутствие каких-либо симптомов, или же минимально выраженные признаки заболевания. Больной может жаловаться на сильную и регулярную головную боль, психическую заторможенность и рвоту. Продолжительность этой стадии вариативная: у одних больных она длится пару дней, тогда как у других — несколько лет. Затем из-за влияния какого-либо фактора (например, инфекции) данная стадия заканчивается и у больного начинают активно прогрессировать симптомы заболевания. Наиболее тяжелым и опасным для жизни последствием абсцесса головного мозга считается его прорыв, который обычно приводит к смерти.
Своевременная комплексная диагностика абсцесса головного мозга имеет важное значение в его дальнейшем лечении. Для постановки диагноза врач-невролог использует данные анамнеза и результаты осмотра пациента, а также сведения, полученные во время инструментальных и лабораторных исследований. Для диагностирования заболевания применяются следующие методики:
- Общий анализ крови. О заболевании обычно свидетельствуют такие результаты анализа, как увеличение СОЭ и выраженный лейкоцитоз. На стадии формирования капсулы вокруг абсцесса в крови пациента наблюдается нормальное или немного повышенное количество лейкоцитов.
- Компьютерная томография. Точность обнаружения абсцесса с помощью этой методики зависит от стадии патологии. На ранних стадиях абсцесс обнаружить весьма сложно. На стадии энцефалита КТ может выявить зону сниженной плотности, имеющую неравномерную форму. На этой стадии контрастное вещество накапливается неравномерно — зачастую только в периферических отделах. Гораздо точнее можно диагностировать болезнь на позднем этапе развития энцефалита.
- Магнитно-резонансная томография. Это более точный и эффективный метод диагностирования абсцесса, который позволяет выявить его на ранней стадии. Поскольку методика считается наиболее информативной, по ее результатам могут назначить лечение даже без бактериологических анализов.
- Эхоэнцефалоскопия. Этот диагностический метод обычно назначают, если по каким-то причинам МРТ и КТ выполнить невозможно. С помощью данного исследования можно обнаружить смещение структур мозга, что свидетельствует о сдавливании абсцессом его тканей.
- Бактериологическое исследование. Данная методика предусматривает взятие пункции гноя из абсцесса для его исследования. Детальное исследование гноя помогает установить возбудителя воспаления, что затем позволяет подобрать наиболее подходящую тактику медикаментозной терапии.
- Рентгенография черепа. Эту методику используют для того, чтобы обнаружить очаг инфекции, который спровоцировал абсцесс.
- Краниография. Назначается для обнаружения симптомов внутричерепной гипертензии.
Поскольку симптомы абсцесса головного мозга в своем большинстве не являются специфическими, дифференциальная диагностика играет большую роль. Если у врача появляются сомнения во время постановки диагноза, он может назначить МР- спектроскопию. Данная методика проводится для того, чтобы дифференцировать абсцесс головного мозга от опухолей полушарий мозга. Основана она на разном содержании лактата и аминокислот в опухолях и гнойном скоплении.
Что касается других методик диагностики, то они считаются менее информативными. Например, такие признаки, как увеличение С-реактивного белка в крови, озноб, увеличение СОЭ, лейкоцитоз могут свидетельствовать о самых разных воспалительных процессах. Посевы крови при абсцессе зачастую оказываются стерильными.
Лечение абсцесса головного мозга обычно предусматривает как медикаментозную терапию, так и оперативное вмешательство. Выбор наиболее оптимальной тактики лечения врачи производят на основании результатов диагностики болезни, а также общего состояния здоровья больного. Учитывают также стадию заболевания. Например, на ранних стадиях образования абсцесса можно обойтись консервативным лечением. Если же абсцесс уже сформировался, а вокруг него образовалась плотная капсула, без нейрохирургического вмешательства не обойтись.
Медикаментозное лечение абсцесса головного мозга предусматривает назначение антибиотиков, противоотечных и противосудорожных препаратов. Поскольку воспалительный процесс провоцируют бактерии, терапия заболевания обязательно предусматривает их уничтожение. Наиболее стандартной и часто используемой схемой лечения абсцесса головного мозга в течение десятилетий считалось сочетание пенициллина и хлорамфеникола.
Пенициллин назначали для лечения заболевания, поскольку он способен уничтожать стрептококки и большинство других бактерий, которые могут спровоцировать абсцесс головного мозга. Хлорамфеникол применяли из-за его способности легко растворяться в жировой ткани и уничтожать анаэробные бактерии.
Сегодня данную схему врачи немного корректируют. Например, вместо пенициллина назначают цефотаксим, а вместо хлорамфеникола — метронидазол. Обычно антибактериальную терапию врач назначает за несколько недель до проведения операции. Длительность приема антибиотиков может составлять около 6-8 недель.
Пациентам, у которых абсцесс головного мозга возникает на фоне иммунодефицита, назначают также амфоретицин. Если абсцесс исчез, пациент должен будет пройти курс флуконазола в течение десяти недель. В схеме лечения пациентов с ВИЧ обычно присутствуют такие препараты, как сульфадиазин и пириметамин.
Большое значение в лечении заболевания имеет корректное определение возбудителя инфекции с помощью антибиотикограммы. Однако бывают случаи, когда посев оказывается совершенно стерильным. Поэтому в таких ситуациях назначается эмпирическая антибактериальная терапия.
Помимо антибиотиков назначаются также препараты, которые помогают уменьшить отек. Например, с этой целью применяются глюкокортикоиды. Однако назначение этих препаратов показано только в случае положительного результата от антибактериальной терапии. Они могут уменьшить выраженность абсцесса головного мозга и обратить развитие вокруг него капсулы. Однако возможен и обратный эффект, когда глюкокортикоиды активизируют распространение воспаления за границы очага. Для устранения судорожных проявлений назначают обычно фенитоин.
Если абсцесс головного мозга диагностирован на поздних стадиях, а вокруг него уже успела сформироваться плотная капсула, обойтись без операции невозможно. Для лечения заболевания чаще всего применяют пункционную аспирацию и удаление абсцесса.
Что касается пункционной аспирации, то ее целесообразно назначать на ранних стадиях патологии. При этом одновременно должна проводиться антибактериальная терапия. Показаниями для этой процедуры могут стать также множественные абсцессы, глубокое расположение абсцесса, стадия церебрита и стабильное неврологическое состояние пациента. Для того, чтобы процедура была выполнена максимально точно, врач прибегает к стереотаксической биопсии и интраоперационному УЗИ.
У пункционной аспирации есть один важный недостаток — в большинстве случаев после ее проведения может потребоваться повторная процедура. В сложных случаях назначается полное удаление абсцесса. Эту методику также назначают, если хотят избежать возможного рецидива заболевания. Удалять абсцесс целесообразно при следующих показаниях: если антибактериальная терапия или пункционная аспирации не оказались эффективными, при поверхностном абсцессе и хорошо сформированной вокруг него капсуле.
Если у больного во время диагностики были обнаружены множественные абсцессы, в таком случае для начала нужно дренировать очаг воспаления, чтобы исключить прорыв гноя в желудочковую систему мозга. В случае нарастания неврологических расстройств или отсутствии положительной динамики при МРТ и КТ, может быть назначена повторная операция.
Исход заболевания зависит от того, удалось ли врачу выявить возбудитель абсцесса из посева. Сделать это крайне важно, поскольку тогда можно будет определить чувствительность бактерий к антибиотикам и подобрать наиболее подходящую схему терапии. Прогноз для здоровья больного при абсцессе головного мозга зависит также и от количества гнойных скоплений, состояния здоровья пациента, правильно подобранной тактики лечения.
Риск различных осложнений при абсцессе головного мозга очень высокий. А именно, около 10% всех случаев заболевания заканчиваются смертью, а 50% — инвалидностью. К тому же, у большинства пациентов после окончания лечения может появиться эпилептический синдром — состояние, для которого характерно возникновение эпилептических приступов.
Менее благоприятные прогнозы врачи дают пациентам, у которых была обнаружена субдуральная эмпиема. В этом случае у больного отсутствует четкая граница гнойного очага из-за высокой активности возбудителя инфекции или недостаточной сопротивляемости ему организма. Летальные случаи при субдуральных эмпиемах достигают 50%.
Наиболее опасной формой абсцесса головного мозга считается грибковая эмпиема, которая сопровождается иммунодефицитом. Такое заболевание практически не лечится, а количество смертельных исходов при нем составляет около 95%. В свою очередь эпидуральные эмпиемы имеют более благоприятный прогноз и практически никогда не сопровождаются осложнениями.
Каких-либо действенных методов предотвращения абсцесса головного мозга не существует. Тем не менее, с помощью нескольких профилактических мероприятий можно в разы снизить риск заболевания. В частности, в случае черепно-мозговой травмы больной должен получить адекватную хирургическую помощь.
Предотвратить заболевание поможет также своевременное устранение очагов инфекции (пневмонии, фурункулов), лечение гнойных процессов во внутреннем и среднем ухе, а также придаточных пазухах носа. Большое значение в профилактике абсцесса головного мозга играет также полноценное питание.
источник
Абсцесс головного мозга – это ограниченное скопление гноя в веществе мозга. Наиболее часто абсцессы бывают внутримозговыми, реже — эпи-субдуральными. Причиной абсцесса мозга являются стрептококки, стафилококки, пневмококки, менингококки, кишечная палочка и др. Наиболее часто в клинике встречаются контактные абсцессы (связанные с близко расположенным гнойным очагом) — гнойными процессами в костях черепа, придаточных полостях носа, глазнице, мозговых оболочках, гнойных воспалениях ушей. Метастатические абсцессы чаще всего связаны с заболеваниями легких — пневмонией, абсцессом и др. Они глубинные и множественные. Травматические абсцессы обязаны своим происхождением открытым травмам черепа.
КЛИНИКА. Выделяют симптомы:
общеинфекционные — повышение температуры, озноб, лейкоцитоз крови, увеличение СОЭ, признаки хронического инфекционного заболевания (бледность, слабость, похудание);
общемозговые, появляющиеся вследствие повышения внутричерепного давления: головная боль, рвота, застойные диски зрительных нервов, брадикардия, психические расстройства. Обращает на себя внимание вялость больного, замедленность мышления. Постепенно могут развиваться оглушенность, сонливость и кома. Могут быть эпиприпадки;
очаговые, зависящие от локализации абсцесса в лобных, височных долях, мозжечке.
В ликворе отмечаются плеоцитоз лимфоцитарный, повышение уровня белка и давления. При подозрении на абсцесс мозга показаны компъютерная, магнитно-резонансная томография или радиоизотопная сцинтиграфия. На ранней стадии формирования абсцесса компъютерная томография выявляет гомогенную зону пониженной плотности, которая в последующем окружается кольцом контрастного усиления, а по ее периферии располагается зона пониженной плотности, соответствующая перифокальному отеку. С помощью ЭХО-ЭГ можно обнаружить смещение срединных структур, но ее данные не всегда надежны. Для установления первичного очага прибегают к рентгенографии грудной клетки, эхокардиографии, ультразвуковому исследованию органов брюшной полости. Рентгенография черепа и компъютерная томография помогает выявлять остеомиелит костей черепа, синусит, отит, мастоидит.
ПРОГНОЗ. Смертность держится на высоком уровне (40 — 60%). Самый плохой прогноз у больных с множественными метастатическими абсцессами.
ЛЕЧЕНИЕ проводят оперативное. В ранней фазе, когда еще не сформировалась капсула, при небольших множественных или недоступных для оперативного вмешательства абсцессах возможна консервативная терапия (под контролем компъютерной томографии). Используют комбинацию антибактериальных средств (метронидазол, цефалоспорины III поколения, оксациллин). Необходимо санировать первичный очаг. При наличии признаков внутричерепной гипертензии назначают осмотические диуретики и кортикостероиды.
Возникает при попадании в желудочно-кишечный тракт человека яиц свиного солитера. Частая локализация цистицерка — головной мозг, глаза, мышцы. Продолжительность жизни паразита в мозге от 5 до 30 лет.
Цистицерк представляет собой наполненный прозрачной жидкостью пузырь размером от горошины до грецкого ореха. Локализуются в мягких мозговых оболочках на основании мозга, в поверхностных отделах коры, в полости желудочков, где они могут свободно плавать. Погибая, паразит обызвествляется, однако, оставаясь в мозге, поддерживает хронический воспалительный процесс.
КЛИНИКА. Наблюдаются в основном симптомы раздражения, а признаки выпадения отсутствуют или выражены очень слабо. Симптомы раздражения проявляются приступами, протекающими по типу локальных джексоновских и общих судорожных эпилептических припадков. В тяжелых случаях возможно возникновение эпилептического статуса.
Для цистицеркоза типичны разнообразные изменения психики. Они выражаются в невротическом синдроме, а также в более тяжелых состояниях: возбуждении, депрессии, галлюцинаторно-бредовых явлениях, корсаковском синдроме.
Внутричерепная гипертензия и отек мозга обусловливает приступообразную, интенсивную головную боль, головокружение, рвоту, застойные диски зрительных нервов.
ДИАГНОСТИКА. При исследовании цереброспинальной жидкости обнаруживаются лимфоцитарный и эозинофильный цитоз, иногда повышение уровня белка, в некоторых случаях — сколекс и обрывки капсулы цистицерка. В крови часто отмечается эозинофилия. Диагностическую ценность имеет РСК крови и особенно цереброспинальной жидкости с использованием цистицеркозного антигена. На рентгенограмме черепа иногда обнаруживаются рассеянные мелкие образования с плотными контурами — обызвествленные цистицерки, которые могут находиться также в мышцах конечностей, шеи, груди. Иногда цистицерк выявляется на глазном дне. На глазном дне отмечаются застойные диски зрительных нервов.
ЛЕЧЕНИЕ. Показания к удалению цистицерков возникают в тех случаях, когда они располагаются в желудочках мозга и могут быть причиной острой окклюзии ликворных путей. При локализации в других отделах мозга показания к операции возникают реже в связи с диссеминацией процесса и выраженностью воспалительных изменений.
ПРОФИЛАКТИКА. Необходимы соблюдение правил личной гигиены, соответсвующая обработка пищевых продуктов, овощей, фруктов. Санитарный надзор на бойнях за свиными тушами.
ПРОГНОЗ. При множественном цистицеркозе и цистицеркозе IY желудочка прогноз всегда серьезный.
источник
Отогенные абсцессы полушарий головного мозга и мозжечка. Дифференциальная диагностика абсцесса головного мозга
Прежде всего, абсцессы следует отличать от опухолей головного мозга, которые могут сочетаться с воспалительными заболевапиями уха.
В отличие от опухоли при абсцессе могут наблюдаться общевоспалительные (явления интоксикации, повышение температуры тела, изменения в составе крови) и воспалительные изменения в мозге и его оболочках в виде менингеального синдрома.
При наличии опухоли в-ликворе можно обнаружить только повышенное количество белка, в то время как при абсцессе будет наблюдаться плеоцитоз с преимуществом лимфоцитов.
Наиболее сложным является определение стадии формирования абсцесса, т. е. выявление стадии энцефалита-абсцесса, особенно при условии острых процессов. Например, у больного после переохлаждения развивается острый гнойный отит, затем появляются головная боль, тошнота, рвота, менингеальный синдром, что свидетельствует о распространении инфекции на менингеальные оболочки (стадия менингита). В ликворе в этой стадии наблюдается повышенное количество белка, выраженный плеоцитоз (более 1000 клеток) с преимуществом нейтрофилов.
В дальнейшем на фоне тяжелого состояния больного (выраженная интоксикация и менингеальный синдром, нарушение сознания) появляются эпилептические приступы с очаговым компонентом, развивается очаговая симптоматика поражения височной доли (стадия менингоэнцефалита). Применение антибиотиков и дезинтоксикационных препаратов у большинства больных приводит к уменьшению явлений интоксикации, а также к локализации воспалительного процесса, уменьшению выраженности общемозговых нарушений и менингеального синдрома.
В течение 2—3 нед. происходит расплавление мозговой ткани с ее отграничением от близлежащего здорового мозгового вещества с развитием пиогенной капсулы. Клинически это проявляется нарастанием выраженности общемозговых нарушений и менингеального синдрома (стадия абсцедирующего энцефалита).
В таком случае возможны 3 варианта клинического течения.
1. Воспалительный процесс прекращается, рассасывается, больной выздоравливает.
2. Прогрессирование общемозговых и локальных изменений может привести к гибели больного.
3. Локализация воспалительных изменений, образование достаточно прочной капсулы ведет к развитию абсцесса, который начинает себя проявлять как объемный процесс головного мозга (гипертензивный синдром, очаговая неврологическая симптоматика, симптомы дислокации) на фоне умеренных или слабо выраженных воспалительных изменений со стороны головного мозга и его оболочек.
В лечебной тактике на стадии отита, менингита, мепингоэнцефалита показана консервативная терапия. С 3—6-й недели заболевания, если состояние больного не улучшается и уже сформирована капсула абсцесса, показано хирургическое лечение, направленное на удаление гноя, уменьшение объемного процесса и явлений интоксикации.
Значительную помощь в определении диагноза, стадии заболевания и решении вопроса о хирургическом или консервативном лечении оказывают дополнительные методы диагностики.
Современные методы диагностики абсцесса мозга. Своевременная диагностика и выбор правильной тактики лечения определяются по данным дополнительных методов исследования, что прежде всего зависят от наличия необходимого комплекса диагностической аппаратуры. Применение дополнительных методов исследования начинается с использования наиболее безопасных для больного.
Эхоэнцефалография (ЭхоЭГ). Метод основан на принципе ультразвуковой локации. Специальный датчик аппарата, работающий в режиме излучения и приемника, посылает в полость черепа ультразвуковые волны, которые, отражаясь от срединных структур мозга (III желудочек, прозрачная перегородка, серп большого мозга, эпифиз), воспринимаются тем же датчиком и регистрируются на экране осциллографа. В норме все эти структуры размещены по средней линии, так как М-эхо (срединное эхо) в норме не смещается. При наличии абсцесса или другого объемного образования срединные структуры смещаются в противоположную от поражения сторону, что регистрируется смещением М-эха.
Компьютерная и магнитно-резонансная томография — наиболее информативные неинвазивпые методы исследования, основанные на постепенном послойном сканировании головного мозга. КТ и МРТ обладают значительными преимуществами перед другими методами, так как позволяют точно определить размер и локализацию абсцесса дают возможность следить за динамикой лечения (медикаментозного или хирургического).
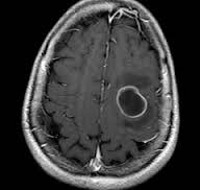
Все абсцессы головного мозга на КТ и МРТ независимо от их локализации и этиологии дают характерную картину (рис. 89) в виде зоны снижения плотности мозгового вещества, часто круглой или овальной формы (зона распада мозговой ткани), окруженной капсулой абсцесса, плотность которой увеличивается в несколько раз в результате внутривенного введения контрастного вещества (верографин, триомбраст и т. п.).
Радионуклидная энцефалография (сцинтиграфия) основана на выборочной концентрации радиоактивного препарата в участке поражения вследствие местного нарушения проницаемости гематоэнцефалического барьера. На сцинтиграмме наблюдается интенсивное накопление изотопа в зоне локализации абсцесса.
Д.И. Заболотный, Ю.В. Митин, С.Б. Безшапочный, Ю.В. Деева
источник
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения — стереотаксической пункции абсцесса.
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причиной образования гематогенных абсцессов головного мозга чаще всего являются воспалительные процессы в легких (бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). В таких случаях бактериальным эмболом становится фрагмент инфицированного тромба (из сосуда на периферии воспалительного очага), который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где и фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
В случае открытой проникающей черепно-мозговой травмы абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
При гнойно-воспалительных процессах в придаточных пазухах носа (синусит), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae. При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными.
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга. В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре. На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза. На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. В случае абсцесса головного мозга без черепно-мозговой травмы или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. В случае исчезновение абсцесса (по данным нейровиуализационных исследований) назначают флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей. У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение таких пациентов должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу. Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
источник
- абсцесс головного мозга
- внутричерепная эпидуральная эмпиема
- внутричерепная субдуральная эмпиема
- гнойно-воспалительные заболевания головного мозга
- хирургическое лечение абсцессов головного мозга
- хирургическое лечение внутричерепных эмпием
- нейрохирургия
АГМ – абсцесс головного мозга
ЦСЖ – цереброспинальная жидкость
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
ЧМТ – черепно-мозговая травма
MSSA – метицилин-чувствительные штаммы S.aureus
MRSA – метицилин-резистентные штаммы S.aureus
д.м.н. – доктор медицинских наук
к.м.н. – кандидат медицинских наук
США – Соединенные Штаты Америки
ФГБОУ ДПО РМАПО – Федеральное государственное бюджетное образовательное учреждение дополнительного профессионального образования Российская медицинская академия последипломного образования
ФГАУ НИИ Нейрохирургии МЗ РФ – Федеральное Государственное Автономное Учреждение «Научно-исследовательский институт нейрохирургии имени академика Н.Н. Бурденко»Министерства здравоохранения Российской Федерации
Тотальное удаление АГМ – оперативное вмешательство, сопровождающееся удалением АГМ с капсулой.
Пункционная аспирация АГМ – оперативное вмешательство, сопровождающееся пункцией и дренированием АГМ, которое может быть выполнено, в том числе с использованием нейронавигации.
Абсцесс головного мозга (АГМ) – это фокальная инфекционная патология, характеризующаяся скоплением гноя в головном мозге, окруженного васкуляризированной капсулой.
Различают следующие пути проникновения инфекционных агентов во внутричерепное пространство [1,2,4,7,9,64]:
- Контактный (среднее ухо, сосцевидные ячеи, параназальные синусы, одонтогенного распространения)
- Гематогенный [4,9,18,24,25,36, 66-68]:
- Абсцесс легкого;
- Пневмония;
- Бронхоэктазы;
- Эмпиема;
- Гнойные кожные инфекции;
- Остеомиелит;
- Инфекции малого таза;
- Внутрибрюшные инфекции;
- Бактериальный эндокардит;
- Врожденные пороки сердца (тетрада Фалло, транспозиция крупных сосудов);
- Посттравматический;
- Ятрогенный (после хирургических вмешательств);
- Криптогенный.
Причиной формирования АГМ может быть любой инфекционный агент и зависит прежде всего от патогенеза и предрасполагающего заболевания. Спектр возбудителей, вызывающих АГМ, очень широк, включает бактерии, грибы и паразиты. Среди протозойных возбудителей наиболее значима Токсоплазма (Toxoplasma gondii), которая наблюдается преимущественно при ВИЧ инфекции [24,25].
- Бактерии:
- Стрептококки (аэробные, анаэробные, микроаэрофильные);
- Золотистый стафилококк;
- Грамотрицательные бактерии (Proteusspp., Escherichiacoli, Klebsiellaspp, Pseudomonasaeruginosa, Enterobacterspp.);
- Анаэробы (Bacteroidesspp., Prevotellaspp.).
Множественные бактериальные агенты верифицируются примерно у 14-28% больных. Частота негативных посевов достаточно широка. По разным данным может доходить до 43% особенно на фоне антибиотикотерапии [24,42,52].
На фоне иммунодефицита могут высеваться: Listeriaspp., Salmonellaspp., Noсardiaspp., Haemophilus. influenzae, Streptococcuspneumoniae, Actinomyces, Mycobacteriumtuberculosis, Citrobacterdiversus [10,17,22,54,55,74].
За последние годы частота грибковых АГМ возросла. Это связано с применением кортикостероидной терапии, химиопрепаратов и антибиотиков широкого спектра. К основным грибковым агентам относят [2,22,66,72]:
Таблица 1. Инфекционный агент в зависимости от фонового заболевания [66].
Фоновое заболевание
Инфекционный агент
Streptococcus spp., Bacteroides spp., Prevotella spp., Enterobacteriaceae.
Синусит (фронтоэтмоидальный, сфеноидальный)
Streptococcus spp., Bacteroides spp., Enterobacteriaceae, Staphylococcus aureus,
Fusobacterium spp., Bacteroides spp., Prevotella spp., Actinomyces, Streptococcus spp.
S.aureus, Streptococcus spp., Enterobacteriaceae, Clostridium spp.
Абсцесс легкого, эмпиема, бронхоэктазы
Fusobacterium spp., Bacteroides spp., Prevotella spp., Actinomyces, Streptococcus spp, Nocardiaspp
Streptococcusspp., H. influenzae
Иммунодефицитные состояния
T. gondii, Nocardia spp., Mycobacterium spp.,
Встречаемость АГМ из всех внутричерепных образований в развивающихся странах составляет около 8%, а в развитых странах 1-2%. В США ежегодно отмечается примерно 2500 больных с АГМ. Средний возраст больных 40-50 лет. Встречаются АГМ чаще у мужчин [2,36,46].
Смертность в развитых странах составляет 8-25%. К факторам отождествляющимся с неудовлетворительными исходами относят: степень ШКГ и тяжесть фоновых заболеваний [1,4,12].
G06.1 – внутричерепной абсцесс и гранулема;
G06.3 – экстрадуральный и субдуральный абсцесс неуточненный.
1.5.1 Классификация АГМ
Периваскулярная инфильтрация нейтрофилами, плазматическими клетками, моноцитами, начинается активация микроглии и астроцитов. Границ инфекционного очага нет. Наличие перифокального отека. Единичные некротические очаги. Ретикулин формируется с 3 суток
- Поздний церебрит (4-9 сутки)
Увеличение некротического центра. Границы воспалительного очага инфильтрированы макрофагами и фибробластами. Увеличение неоваскуляризации. Активное формирование ретикулина. Увеличение зоны перифокального отека.
- Стадия раннего формирования капсулы (10-13 сутки)
Уменьшение зоны некротического центра. Увеличение количества фибробластов и макрофагов по границе воспаления. Максимальная степень неоваскуляризации. Эволюция зрелого коллагена капсулы. Уменьшение зоны перифокального отека. Усиление реакции астроцитов.
- Стадия позднего формирования капсулы (14 сутки и более)
Дальнейшее уменьшение некротического центра. Дальнейшее увеличение количества фибробластов. Капсула окончательно формируется к концу 2 недели. Уменьшение неоваскуляризации. Регресс отека. Глиоз в перифокальной зоне формируется на 3 неделе [11,69].
1.5.2 Классификация посттравматических АГМ
А.Д. Кравчук и соавт. применительно к посттравматическим АГМ предложили свою классификацию [7]:
Таблица 2. Классификация посттравматических АГМ
Ранние (до 3 мес после ЧМТ)
Поздние (более 3 мес после ЧМТ)
По КТ характеристикам содержимого
По отношению к оболочкам и веществу мозга
Режим Т1 гипоинтенсивный сигнал — полость абсцесса гиперинтенсивный сигнал — капсула
Режим Т2 изо-гиперинтенсивный сигнал — полость абсцесса гиперинтенсивный сигнал — капсула
Клиническая симптоматика может варьировать от бессимптомного течения до фульминантной лавинообразной декомпенсации. Ведущие симптомы – это головная боль и тошнота вследствие повышения внутричерепного давления. При паравентрикулярных абсцессах усиление головной боли может свидетельствовать о прорыве гноя в желудочек. Уменьшение дистанции на 1 мм между стенкой желудочка и абсцессом увеличивает риск прорыва на 10 %.
Классическая триада АГМ в виде головной боли, лихорадки и фокального неврологического дефицита встречается менее чем в 50 %.
Клиническая картина определяется локализацией АГМ и инфекционным агентом (табл. 3). Ведущие симптомы АГМ представлены в таблице 3. [2,4,18,23,36,41,44,71]
Таблица 3. Клиническая симптоматика при АГМ [24,66]
Симптомы/синдромы
Фокальный неврологический дефицит
Отек дисков зрительных нервов
Таблица 4. Клиническая симптоматика в зависимости от локализации [2,4,66]
Локализация
Клиническая симптоматика
Ипсилатеральная головная боль
Нарушение полей зрения/Гемианопсия
Нарушение полей зрения/гемианопсия
Отек дисков зрительных нервов
Парезы черепно-мозговых нервов
Дифференциальная диагностика АГМ проводится с первичными и вторичными опухолями головного мозга, ишемическим или геморрагическим инсультом и энцефалитом.
С внедрением в клиническую практику высокоинформативных методов нейровизуализации появилась возможность в кратчайшие сроки проводить дифференциальный диагноз и назначать своевременное лечение. Помимо оценки общесоматического и неврологического статуса, оценивается связь с перенесенной инфекцией, проводятся лабораторные методы обследования для верификации системного воспалительного ответа. Диагностическая ценность люмбального прокола сомнительна и помимо этого может опасна, поэтому не рекомендуется. Заключительное суждение базируется на данных нейровизуализации. При КТ головного мозга сформировавшийся АГМ необходимо дифференцировать с первичными и вторичными опухолями головного мозга, инфарктом, гематомой в стадии лизиса и радиационном некрозом. Особую ценность и информативность несет МРТ головного мозга с контрастированием для проведения окончательного дифференциального диагноза. МР – спектроскопия позволяет проводить дифференциальную диагностику с внутримозговыми опухолями [9,60].
- При сборе анамнеза рекомендуется обратить внимание на факт хронической или перенесенной острой инфекции у пациента [4,7,23,24].
Уровень убедительности рекомендацийB (уровень достоверности доказательств – 3)
На этапе постановки диагноза:
- Рекомендуется начать с наружного осмотра, измерения роста, массы тела, уровня физического развития
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
- Рекомендуется обратить внимание на выраженность общемозгового синдрома, наличия лихорадки и фокального неврологического дефицита
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 2b)
- Рекомендуется провести неврологический осмотр.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a)
Комментарии: Неврологический осмотр включает оценку:
-
- Уровня сознания, в том числе по ШКГ;
- Менингеального синдрома и его выраженность.
- Поражения черепно-мозговых нервов.
- Высших корковых функций
- Наличия гемисиндрома
- Рекомендуется выполнение офтальмологического осмотра [2,4,7,9,66].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
На этапе постановки диагноза:
- Рекомендуется провести общий анализ крови с исследованием лейкоцитарной формулы, общий анализ мочи, биохимический анализ крови: общий белок, альбумин, мочевина, креатинин, аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), исследование электролитов крови (натрий, калий, хлор), общий анализ мочи [1-5;7,9].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2а)
Комментарии: В анализах крови могут выявляться проявления общего воспалительного процесса. У 60-70% выявляют лейкоцитоз, у 90% ускорение СОЭ. Ускорение СОЭ и уровень С-реактивного белка могут использоваться для оценки ответа на лечение и для проведения дифференциального диагноза с другими объемными внутричерепными процессами.
- Рекомендуется проведение серологического исследования сыворотки крови.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2а)
Комментарий: оптимально проводится до назначения антибактериальной терапии на ведущих возбудителей инфекций ЦНС. Кратность проведения – не менее 2 раз.
На этапе постановки диагноза:
- Не рекомендуется проведение люмбальной пункции.
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
Комментарии: Люмбальная пункция — опасная процедура у больных с АГМ, поскольку может провоцировать стволово-дислокационный синдром. Изменения в ЦСЖ не являются высокоспецифичными. Концентрация глюкозы нормальная или сниженная, концентрация белка увеличена у 61-81%, отмечается плеоцитоз в 60-70%. Бактериологический посев ликвора при АГМ редко дает положительный рост. Выполнение люмбального прокола при наличии АГМ с масс эффектом не рекомендуется [1-5,7,9,24,58].
- Рекомендуется проведение рентгенографии органов грудной клетки.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
- Рекомендуется выполнения компьютерной томографии (КТ) головного мозга с контрастированием [1-7,9-13,23-31,66].
Уровень убедительности рекомендаций В (уровень достоверности доказательств –2b)
Комментарии: Компьютерная томография с контрастированием является методом выбора и позволяет выявить АГМ у 95-99% больных, На основании КТ головного мозга с контрастированием возможна оценка стадии АГМ и ответа на лечение. На стадии церебрита отмечается гиподенсивная зона, которая после контрастного усиления равномерно акцентируется. Типично визуализируется гиперденсивное кольцо однородной плотности с гиподенсивным содержимым, окруженное зоной пониженной плотности. Гиперденсивное кольцо АГМ обычно представляется более тонким по сравнению с неопластическими процессами. КТ обеспечивает важной информацией об АГМ относительно:
- Размера;
- Количества
- Наличия масс-эффекта
- Наличия смещения срединных структур
- Наличия внутрижелудочкового прорыва
- Верификации возможной причины АГМ в виде синуситов, мастоидита
КТ головного мозга рекомендуется пациентам в стадии суб- и декомпенсации как скрининговое исследование.
- Рекомендуется проведение магнитно-резонансной томографии (МРТ) головного мозга в нативном режиме и с контрастным усилением.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2a)
Комментарий: Магнитно-резонансная томография более чувствительная методика. МРТ выполняется для оценки стадии АГМ. МРТ позволяет оценивать ранние стадии церебрита, вовлечение желудочков и субарахноидальных пространств. При Т1-изображениях капсула АГМ проявляется изоинтенсивным или слабо гиперинтенсивным кольцом. После контрастирования четко дифференцируется центральная зона абсцесса, окруженная гиперинтенсивным кольцом и перифокальной зоной отека. В Т2- изображениях зона перифокального отека имеет высокую интенсивность сигнала, тогда как капсула гипоинтенсивный сигнал. Внутривенное введение контрастирующего препарата четко демонстрирует капсулу абсцесса МРТ головного мозга с контрастированием выполняется у пациентов в состоянии компенсации и субкомпенсации, в случае необходимости проведения дифференциальной диагностики и при отсутствии экстренных показаний к хирургической эвакуации АГМ[5,6,9,28-31,39,52,56,73]
На этапе постановки диагноза:
- Рекомендуется обследование на этапе контроля эффективности лечения:
- КТ головного мозга с контрастированием при проведении только консервативной терапии. Частота выполнения диктуется динамикой процесса по данным нейровизуализации и состоянием пациента, включая неврологический статус;
- КТ головного мозга с контрастированием после удаления абсцесса для оценки радикальности удаления
- МРТ головного мозга с контрастированием перед выпиской пациента из стационара[1,4,5,9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
- При подозрении на рецидив АГМ рекомендуется выполнить:Полный комплекс диагностических мероприятий (см. обследование).
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3)
Формулировка диагноза и составление плана лечебных мероприятий:
В формулировку диагноза должны быть включены:
- Указание локализации и распространения АГМ;
- Указание этиологии АГМ;
Составление плана лечебных мероприятий, как правило, осуществляется консилиумом с участием нейрохирургов и, при необходимости, привлечением специалистов смежных специальностей. Основанием для конкретизации плана лечебных мероприятий является необходимое сочетание верифицированных данных:
- рентгенодиагностические данные по критериям локализации и объема;
- этиологический фактор;
- сопутствующие заболевания;
- наличие иммунодефицита;
- состояние пациента;
- возраст пациента.
Лечение АГМ требует мультидисциплинарного подхода. Антибиотикотерапия – это важнейшая часть лечения пациентов с АГМ. Перед назначением антибиотикотерапии необходимо получение биологического материала. Аспирированный материал тотчас отправляется для бактериологического исследования.
Параллельно назначается эмпирическая антибиотикотерапия (см. Приложение Г1). Общепринято назначаются метронидазол и цефалоспорины 3 поколения. Если возможным патогеном является S.aureus, ванкомицин дополняет терапию до получения объективных данных посева. У пациентов, которых этиологическим фактором АГМ является грамотрицательные патогены, как например P. aeruginosa методом выбора является цефтазидим, цефепим или меропенем. При отсутствии каких-либо указаний на причину возникновения АГМ резонно назначать ванкомицин, метронидазол и цефалоспорины 3-4 поколения. После верификации инфекционного агента терапия оптимизируется [1,2,4,9,13,24,33-35,43,45,66]. (см. Приложение Г2 и Г3)
Перед назначением специфической терапии необходимо опираться на данные in vitro тестов. У пациентов с иммунодефицитом может понадобиться комбинация препаратов [1,2,8,9,24,55,66,74].
- Монотерапия антибактериальными препаратами рекомендована при:
- Высоком риске хирургии на фоне тяжелых системных заболеваний;
- Множественных абсцессах
- АГМ глубинной функционально важной локализации малого объема
- Сочетании с менингитом/вентрикулитом
- Ранней положительной динамике в неврологическом статусе и по данным нейровизуализации
- АГМ 2,5 см и менее – относительно показание к консервативной терапии, если риск хирургического вмешательства может сопровождаться значительным риском
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3)
Комментарии: Длительность лечения традиционно составляет 6-8 недель высокодозной антибактериальной терапии с последующим переходом на специфические пероральные антибиотики в течение 2-3 месяцев. Пациентам, которым выполнено удаление АГМ с капсулой, терапия может составлять 3-4 недели. Терапия только антибактериальными препаратами должна быть более длительной (до 12 недель вместе с пероральными препаратами).
- При отсутствии эффекта от системной антибактериальной терапии рекомендовано раннее назначение комбинации интравентрикулярного и внутривенного путей введения антибактериальных препаратов.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3)
Комментарии:Сочетание АГМ с бактериальным менингитом может диктовать интратекальный путь введения антибактериальных препаратов. При отсутствии эффекта от системной антибактериальной терапии целесообразно раннее назначение комбинации интравентрикулярного и внутривенного путей введения антибактериальных препаратов.
Для интравентрикулярного введения целесообразно использовать следующие препараты: ванкомицин, аминогликозиды, полимиксин В и амфотерицин В (табл. 8).
Таблица 8. Рекомендуемые дозы антимикробных препаратов, рекомендуемые для интравентрикулярного введения [8,70].
- Не рекомендовано длительное введение кортикостероидов.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3)
Комментарии: Эффективность использования кортикостероидов в лечении отека на фоне АГМ остается спорной и неразрешенной. Локальный отек способствует повышению ВЧД и может влиять на исходы заболевания. У пациентов с отеком, выраженным масс-эффектом и угрожающим вклинением ствола может быть эффективной высокодозная терапия 10 мг каждые 6 часов до стабилизации состояния или в качестве предоперационной подготовки. С одной стороны кортикостероиды значительно снижают ВЧД, посредством воздействия на вазогенный отек. Однако при длительном использовании кортикостероиды нарушают пенетрацию антибиотиков к инфекционному очагу. Кортикостероидная терапия способствует снижению ВЧД в периоперативном периоде при значительном перифокальном отеке на фоне АГМ. Длительное введение кортикостероидов не рекомендуется [13,18,23,42].
- Рекомендовано назначение антиконвульсантов пациентам с АГМ вследствие высокого риска припадков.
Уровень убедительности рекомендацийB (уровень достоверности доказательств – 2a)
Комментарии: Терапия продолжается не менее 6 мес у пациентов без эпизода судорог и с нормальными данными ЭЭГ [1-5,7,9].
Цели хирургического лечения
- уменьшение масс-эффекта;
- коррекция внутричерепной гипертензии
- получение гнойного материала для верификации и контроля инфекционного процесса
Существует 2 основных вида хирургического лечения АГМ [2,9,19,24,66]:
- открытое удаление с капсулой;
- пункционная аспирация (freehand — свободная, стереотаксическая, эндоскопическая, с применением УЗ-наведения).
Выбор метода хирургии АГМ зависит от многих факторов:
Значительной разницы в исходах между этими видами хирургического лечения нет.
- В качестве метода первого выбора рекомендована пункционная аспирация.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a)
Комментарий: Аспирация является методом выбора у большинства пациентов, даже находящихся в критическом состоянии. Это миниинвазивная процедура и может выполняться повторно. Показания к стереотаксической аспирации в зависимости от размера и локализации АГМ:
- менее 3 см и более 1,5 см;
- функционально важная зона
Преимущества эндоскопической аспирации:
- прямой контроль
- возможность фенестрацииинтракапсулярных септ
- возможность аспирации АГМ с прорывом в желудочек.
Единственным противопоказанием к пункционной аспирации может быть некорригируемая коагулопатия [9,21,26,27,29,30,37,57].
- Открытое удаление АГМ рекомендовано в следующих случаях:
- мозжечковых АГМ;
- АГМ с толстой капсулой расположенных поверхностно
- Посттравматических АГМ (как правило содержат инородные фрагмента, костные отломки)
- Газосодержащих АГМ
- Мультилокулярных АГМ (характерно для Нокардии) [40]
- Неэффективности повторных аспираций
- [2,4,24,58,59,66]
Уровень убедительности рекомендацийB (уровень достоверности доказательств – 2a)
Грибковые АГМ.
Тактика лечения подобна бактериальным АГМ – этиопатогенетическая терапия и хирургическое лечение.
- Комбинация амфотерицина В и флуцитозина обладают синергетической активностью и поэтому рекомендуются пациентам с грибковыми АГМ.
Уровень убедительности рекомендацийB (уровень достоверности доказательств – 2в)
Комментарии: Грибковые АГМ как правило сопровождают различные иммунодефицитные состояния. Летальность в этой группе больных несмотря на комбинированное лечение сохраняется на высоком уровне. [2,4,24,66].
АГМ на фоне иммунодефицитных состояний
Иммуносупрессия – это превалирующий фактор риска к формированию АГМ. Снижение Т-лимфоцитов и макрофагов способствует росту различных патогенов, таких как Aspergillusspp. и Nocardiaspp. Различные неопластические процессы, системные опухолевые поражения крови, ВИЧ, длительная стероидная терапия, трансплантация органов сопровождаются значительным снижением иммунного ответа.
- Рекомендовано как можно более раннее получение гнойного материала для последующего получения микробиологического диагноза и назначения адекватной антибактериальной терапии [14,16,20,38,61,63,65,76].
Уровень убедительности рекомендацийB (уровень достоверности доказательств – 2в)
- Рекомендуется включить в план реабилитационных мероприятий на всем протяжении специального лечения оказание социально-педагогической помощи пациенту, а также социально-психологическую поддержку семьи.
Уровень убедительности рекомендацийB(уровень достоверности доказательств – 2в)
- Рекомендуется проведение консультации и диспансерное наблюдение неврологапациентамс АГМ и внутричерепными эмпиемами
Уровень убедительности рекомендацийВ(уровень достоверности доказательств – 2в)
- Рекомендуется контроль и лечение хронических воспалительных заболеваний околоносовых пазух, хронических заболеваний дыхательной системы;
Уровень убедительности рекомендацийВ(уровень достоверности доказательств – 3)
- Рекомендуется отказ от курения.
Уровень убедительности рекомендацийВ(уровень достоверности доказательств – 3)
- После окончания лечения рекомендуется динамическое наблюдение невролога в течение первого года 1 раз в 3 месяца, затем 1 раз в 6 месяцев.
Уровень убедительности рекомендацийB(уровень достоверности доказательств – 2в)
Комментарии: Обследование на 1 году диспансерного наблюдения:
- МРТ головного мозга с в/в контрастированием, 1 раз в полгода в течение первого года.
Отрицательно влияют на исход лечения:
- Отказ от проведения хирургического вмешательства;
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендаций
Этап постановки диагноза
Выполнен неврологический осмотр
Выполненоофтальмологический осмотр, осмотр глазного дна
ВыполненоКТ головного мозга с в/в контрастированием
Выполнено МРТ головного мозга с в/в контрастированием
Выполнено рентгенография органов грудной клетки
Выполнено серологическое исследование сыворотки крови
Выполнен общий анализ крови с подсчетом лейкоцитарной формулы, СОЭ, С-реактивный белок биохимический анализ крови (мочевина, креатинин, общий белок, альбумин, общий билирубин, АЛТ, АСТ, ЛДГ, натрий, калий, хлор), общий анализ мочи
Выполнено назначение антибактериальной терапии
Выполнено назначение антиконвульсантов
Выполнено хирургическое лечение
Выполнен неврологический осмотр
Выполнено КТ головного мозга с в/в контрастированием
Выполнен общий анализ крови с подсчетом лейкоцитарной формулы, СОЭ, С-реактивного белка биохимический анализ крови (мочевина, креатинин, общий белок, альбумин, общий билирубин, АЛТ, АСТ, ЛДГ, натрий, калий, хлор), общий анализ мочи
Выполнено бактериологическое исследование аспирированного материала АГМ
Назначена МРТ головного мозга с контрастированием в плановом порядке
Назначено наблюдение невролога в амбулаторных условиях
- Амчеславский В.Г., Шиманскиий В.Н., Шатворян Б.Р. Современная терапия абсцесса головного мозга. Российский медицинскиий журнал. 2000; Т. 8: с. 13–14.
- Горожанин А.В., Басков А.В. Гнойно-воспалительные нейрохирургические заболевания В кн.: Под ред. О.Н. Древаля. Нейрохирургия: руководство. Том 2. Лекции, семинары, клинические разборы. Москва: Гэотар; 2013; с.735-843.
- Древаль О.Н. Посттравматическая субдуральная эмпиема. В кн.: под ред. А.Н. Коновалова, Л.Б. Лихтермана, А.А. Потапова Клиническое руководство по черепно-мозговой травме. Москва: Антидор; 2002; с. 407-411.
- Лебедев В.В., Крылов В.В. Неотложная нейрохирургия. Руководство для врачей. Москва: Медицина; 2000; с. 339-365.
- Коновалов А.Н., Корниенко В.Н. Компьютерная томография в нейрохирургической клинике. Москва: Медицина; 1985.
- Коновалов А.Н., Корниенко В.Н., Пронин И.Н. Магнитно-резонансная томография в нейрохирургии. М., Видар; 1997.
- Кравчук А.Д., Потапов А.А., Лихтерман Л.Б., Леонов В.Г. Абсцессы головного мозга. Клиническая неврология. М.: Медицина; 2004; Т.3.: ч.2: с. 290-300.
- Страчунский Л.С., Белоусов Ю.Б., Козлов С.Н. Практическое руководство по антиинфекционной химиотерапии. М.: Москва; 2007; с. 300-311.
- Фраерман А.П. Гнойная нейрохирургия. Руководство для врачей. Нижний Новгород: Поволжье; 2015. 122 с.
- Bayindir C., Mete O., Bilgic B. Retrospective study of 23 pathologically proven cases of central nervous system tuberculomas. Clin Neurol Neurosurg. 2006; 108: 353–357.
- Britt R.H., Enzmann D.R., Yeager A.S. Neuropathological and computerized tomographic findings in experimental brain abscess. J Neurosurg. 1981; 55: 590-603.
- Calfee D.P., Wispelway B. Brain abscess. Seminar Neurology, 2000; 20: 353-360.
- Cavusoglu H., Kaya R.A,. Turkmenoglu O.N. et al. Brain abscess: analysis of results in a series of 51 patients with combined surgical and medical approach during an 11-year period. Neurosurgical Focus, 2008; №24 (6): E9.
- Collazos J. Opportunistic infections of the CNS in patients with AIDS: Diagnosis and management. CNS Drugs, 2003; №17: 869–887.
- d’Arminio Monforte A., Cinque P., Vago L., Rocca A., Castagna A., Gervasoni C., Terreni M.R., Novati R., Gori A., Lazzarin A., Moroni M. A comparison of brain biopsy and CSF-PCR in the diagnosis of CNS lesions in AIDS patients. J Neurol, 1997; 244: 35–39.
- Del Brutto O.H., Roos K.L., Coffey C.S., Garc?a H.H. Meta-analysis: Cysticidal drugs for neurocysticercosis: Albendazole and praziquantel. Ann Intern Med. 2006; 145: 43–51.
- Eckburg P.B., Montoya J.G., Vosti K.L.: Brain abscess due to Listeria monocytogenes: five cases and a review of the literature. Medicine (Baltimore), 2001; 80: 223-235.
- Erdogan E., Cansever T.: Pyogenic brain abscess. Neurosurg Focus, 2008; 24(6): E2.
- Guyot L.L., Duffy C.B., Guthikonda M., Natarajan S.K. Epidural abscess, subdural empyema, and brain abscess. In b.: Sekhar L.N., Fessler R.G. Atlas of neurosurgical techniques. 2006; 975-982.
- Garcia H.H., Del Brutto O.H. Cysticerosis Working Group in Peru. Neuro- cysticercosis: Updated concepts about an old disease. Lancet Neurol. 2005; №4: 653– 661.
- Gildenberg P.L., Gathe J.C., Kim J.H. Stereotactic biopsy of cerebral lesions in AIDS. Clin Infect Dis.2000; 30: 491–499.
- Hagensee M.E., Bauwens J.E., Kjos B. et al. Brain abscess following marrow transplantation: experience at the Fred Hutchinson Cancer Center, 1984-1992. Clin Infect Dis. 1994; 19: 402-408.
- Hakan T. Management of bacterial brain abscesses. Neurosurg Focus. 2008; 24 (6): E4.
- Hall W.A., Truwit C.L. The surgical management of infections involving the cerebrum. In b.: M. Apuzzo. Surgery of the human cerebrum. 2009; 519-531.
- Hall W.A. Cerebral infectious processes. In b.: Loftus CM (ed) Neurosurgical Emergencies. Park Ridge, American Association of Neurological Surgeons Publications, 1994; Vol.1: 165–182.
- Hall W.A. The safety and efficacy of stereotactic biopsy for intracranial lesions. Cancer 1998; 82: 1749–1755.
- Hall W.A., Liu H., Martin A.J., Maxwell R.E., Truwit C.L. Brain biopsy sampling by using prospective stereotaxis and a trajectory guide. J Neurosurg. 2001; 94: 67–71.
- Hall W.A., Liu H., Martin A.J., Pozza C.H., Maxwell R.E., Truwit C.L. Safety, efficacy and functionality of high-field strength interventional MR imaging for neurosurgery. Neurosurgery, 2000; 46: 632–642.?
- Hall W.A., Truwit C.L. Intraoperative MR imaging. MagnReson Imaging Clin N Am 2005; 13: 533–543.?
- Hall W.A., Truwit C.L. 1.5 T: Spectroscopy-supported brain biopsy. NeurosurgClin N Am, 2005; 16:165–172.
- Hall W.A., Truwit C.L. 3-tesla functional magnetic resonance imaging-guided tumor resection. Int J CARS, 2006; 1: 223–230. ?
- Heran N.S., Steinbok P., Cochrane D.D. Conservative neurosurgical management of intracranial epidural abscesses in children. Neurosurgery. 2003; 53: 893–898. ?
- Husain M., Jha D.K., Rastogi M., Husain N., Gupta R.K. Neuroendoscopic management of intraventricular neurocysticercosis. ActaNeurochir (Wien) 2007; 149: 341–346. ?
- Husain M., Rastogi M., Jha D.K., Husain N., Gupta R.K. Endoscopic transaqueductal removal of fourth ventricular neurocysticercosis with an angiographic catheter. Neurosurgery 60 [Suppl] 2007; 249–254. ?
- Jansson A.K., Enbland P., Sjolin J. Efficacy and safety of cefotaxime in combination with metronidazole for empirical treatment of brain abscess in clinical practice: a retrospective study of 66 consecutive cases. Eur J ClinMicrobiol Infect Dis. 2004; 23: 7-14.
- Kastenbauer S., Pfister H.W., Wispelwey B. et al. Brain abscess. In: Scheld W.M. Whitley R.J. Marra C.M. Infections of the Central Nervous System. 3rd ed. Philadelphia: Lippincott Williams & Wilkins; 2004; 479-507.
- Kocherry X.G., Hegde T., Sastry K.V.R., et al. Efficacy of stereotactic aspiration in deep-seated and eloquent-region intracranial pyogenic abscesses. Neurosurg Focus. 2008; 24 (6): E13.
- Kennedy P.G.E. Viral encephalitis. J Neurol. 2005; 252: 268–272. ?
- Leuthardt E.C., Wippold F.J., Oswood M.C., Rich K.M. Diffusion-weighted MR imaging in the preoperative assessment of brain abscesses. SurgNeurol.2002; 58: 395–402. ?
- Lee G.Y.F., Daniel R.T., Brophy B.P., et al. Surgical treatment of nocardial brain abscesses. Neurosurgery. 2002; 51: 668-672.
- Lee T.H., Chang W.N., Thung-Ming S., et al. Clinical features and predictive factors of intraventricular rupture in patients who have bacterial brain abscess. J NeurolNeurosurg Psychiatry. 2007; 78: 303-309.
- Lu C.H., Chang W.N., Lin Y.C. et al. Bacterial brain abscess: microbiological features, epidemiological trends and therapeutic outcomes. Q J Med. 2002; 95: 501-509.
- Mamelak A.N., Mampalam T.J., Obana W.G., Rosenblum M.L. Improved management of multiple brain abscesses: a combined surgical and medical approach. Neurosurgery. 1995 Jan.; Vol. 36 (1): 76–85.
- Mathisen G.E., Johnson J.P. Brain abscess. Clin. Infect. Dis. 1997 Oct.; Vol. 25 (4): 763–779.
- Mampalam T.J., Rosenblum M.L. Trends in the management of bacterial brain abscesses: a review of 102 cases over 17 years. Neurosurgery. 1988; 23: 451-458.
- McClelland S., Hall W.A. Postoperative central nervous system infection: incidence and associated factors in 2111 neurosurgical procedures. Clin Infect Dis. 2007; 45: 55-59.
- Nathoo N., Nadvi S.S., Gouws E. et al. Craniotomy improves outcomes for cranial subdural empyemas: computed tomography–era experience with 699 patients. Neurosurgery. 2001; 49: 872-878.
- Nathoo N., Nadvi S.S., vanDellen J.R. et al. Intracranial subdural empyemas in the era of computed tomography: a review of 699 cases. Neurosurgery. 1999; 44: 529-535.
- Nathoo N., Nadvi S.S., vanDellen J.R. Infratentorial empyema: Analysis of 22 cases. Neurosurgery. 1997; 41: 1263–1268. ?
- Nathoo N., Nadvi S.S., vanDellen J.R. Cranial extradural empyema in the era of computed tomography: A review of 82 cases. Neurosurgery. 1999; 44: 748–753. ?
- Nimsky C., Ganslandt O., Hastreiter P., Fahlbusch R. Intraoperative compensation for brain shift. SurgNeuro. 2001; l56: 357–365. ?
- Osenbach R.K., Loftus C.M. Diagnosis and management of brain abscess. ?NeurosurgClin N Am.1992; 3: 403–420. ?
- Osborn M.K., Steinberg J.P. Subdural empyema and other suppurative complications of paranasal sinusitis. Lancet Infect Dis. 2007; 7: 62-67.
- Peleg A.Y., Husain S., Qureshi Z.A. Risk factors, clinical characteristics, and outcome of Nocardia infection in organ transplant recipients: a matched case-control study. Clin Infect Dis.2007; 44: 1307-1314.
- Poonnoose S.I., Rajshekhar V. Rate of resolution of histologically verified ?intracranial tuberculomas. Neurosurgery. 2003; 53: 873–879. ?
- Post M.J., Yiannoutsos C., Simpson D., Booss J., Clifford D.B., Cohen B., McArthur J.C., Hall C.D. Progressive multifocal leukoencephalopathy in AIDS: Are there any MR findings useful to patient management and predictive of patient sur- vival? AIDS Clinical Trails Group, 243 Team. AJNR Am J Neuroradiol.1999; 20: 1896–1906.
- Rosenow J.M., Hirschfeld A. Utility of brain biopsy in patients with acquired immunodeficiency syndrome before and after the introduction of highly ?active antiretroviral therapy. Neurosurgery. 2007; 61: 130–141. ?
- Seydoux C., Francioli P. Bacterial brain abscess: factors influencing mortality and sequelae. Clin Infect Dis. 1992; 15: 394-401.
- Stephanov S. Surgical treatment of brain abscess. Neurosurgery. 1988; 22: 724-730.
- Schroeder P.C., Post M.J., Oschatz E., Stadler A., Bruce-Gregorios J., Thurner M.M. Analysis of the utility of diffusion-weighted MRI and apparent diffusion coefficient values in distinguishing central nervous system toxoplasmosis ?from lymphoma. Neuroradiology. 2006; 48: 715–720. ?
- Shitrit D., Lev N., Bar-Gil-Shitrit A., Kramer M.R.: Progressive multifocal leukoencephalopathy in transplant recipients. TransplInt. 2005; 17: 658–665. ?
- Silverberg A.L., DiNubile M.J. Subdural empyema and cranial epidural abscess. Med Clin North Am1985; 69: 361–374. ?
- Singhi P., Dayal D., Khandelwal N. One week versus four weeks of albendazole therapy for neurocysticercosis in children: A randomized, placebo-controlled double blind trial. Pediatr Infect Dis J.2003; 22: 268–272. ?
- Smith H.P., Hendrick E.B. Subdural empyema and epidural abscess in children. ?J Neurosurg.1983; 58: 392–397. ?
- Steiner I., Budka H., Chaudhuri A., Koskiniemi M., Sainio K., Salonen O., Kennedy P.G. Viral encephalitis: A review of diagnostic methods and guidelines for management. Eur J Neurol. 2005; 12: 331–343. ?
- Tunkel A., Scheld M. Brain abscess. In: H. R.Winn. Youmans Neurological Surgery. Sixth ed. 2001; Vol. 1.: 588-599.
- Tunkel A.R., Kaye D. Neurologic complications of infective endocarditis. NeurolClin. 1993; 11: 419-440.
- Tunkel A.R., Pradhan S.K. Central nervous system infections in injection drug users. Infect Dis Clin North Am. 2002; 16: 589-605.
- Tunkel A.R., Scheld W.M. Pathogenesis and pathophysiology of bacterial infections. In: Scheld W.M., Whitley R.J., Durack D.T. eds. Infections of the Central Nervous System, 2nd ed. Philadelphia: Lippincott-Raven; 1997; 297-312.
- Tunkel A.R., Hartman B.J., Kaplan S.L. et al. Practice guidelines for the management of bacterial meningitis. Clin Infect Dis.2004; 39: 1267.
- Tseng J.H., Steng M.Y. Brain abscess in 142 patients: factors influencing outcome and mortality. Surg Neurol. 2006; 65: 557-562.
- Walsh T.J., Anaissie E.J., Denning D.W. et al. Treatment of aspergillosis: clinical practice guidelines of the Infectious Diseases Society of America. Clin Infect Dis.2008; 46: 327-360.
- Wasay M., Kheleani B.A., Moolani M.K., Zaheer J., Pui M., Hasan S., Muzaffar S., ?Bakshi R., Sarawari A.R. Brain CT and MRI findings in 100 consecutive ?patients with intracranial tuberculoma. J Neuroimaging.2003; 13: 240–247. ?
- Wasay M., Moolani M.K., Zaheer J., Kheleani B.A., Smego R.A., Sarwari R.A. Prognostic indicators in patients with intracranial tuberculoma: A review of ?102 cases. J Pak MedAssoc. 2004; 54: 83–87. ?
- Weingarten K., Zimmerman R.D., Becker R.D., Heier L.A., Haimes A.B., Deck M.D. Subdural and epidural empyemas: MR imaging. AJR Am J Roentgenol 1989; 152: 615–621.
- Whitley R.J. Herpes simplex encephalitis: adolescents and adults. Antiviral Res 2006; 71: 141–148.
- О.Н. Древаль, профессор, зав. кафедрой нейрохирургии ГБОУ ДПО РМАПО;
- Р.С. Джинджихадзе, к.м.н., доцент кафедры нейрохирургии ГБОУ ДПО РМАПО;
- Г.Г. Шагинян, д.м.н., профессор кафедры нейрохирургии ГБОУ ДПО РМАПО;
- А.В. Кузнецов, к.м.н., доцент кафедры нейрохирургии ГБОУ ДПО РМАПО;
- И.А. Александрова, к.м.н., руководитель группы микробиологии и антибактериальной терапии ФГАУ НИИ Нейрохирургии имени академика Н.Н. Бурденко МЗ РФ» ;
Конфликт интересов отсутствует.
Целевая аудитория клинических рекомендаций:
- Врач – нейрохирург;
- Студенты медицинских ВУЗов, ординаторы, аспиранты.
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Таблица П1 — Уровни достоверности доказательности
Уровень достоверности
Мета анализрандомизированных контролируемых исследований (РКИ)
источник