Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Остеомиелит — серьезное гнойно-некротическое заболевание костей. В воспалительный процесс вовлекаются все составляющие: костный мозг, собственно костная ткань, надкостница, а также окружающие ткани. Основная задача при лечении остеомиелита — не допустить развития хронического гнойного процесса в кости, поэтому оно должно быть своевременным и полноценным.
Чаще всего заболевание развивается после повреждения костей в результате травмы или операции, реже — как отсев инфекции из другого очага с током крови. Такой вариант обычно встречается у детей до года и взрослых с ослабленным иммунитетом.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Содержание статьи:
Основные принципы
Особенности консервативного лечения
Фитотерапия
Хирургия и лечение лазером
При остром течении заболевания симптомы разделяются на общие (лихорадка до 38-40 С, слабость, озноб, ломота в мышцах, учащение сердцебиения) и местные (боли, отечность и покраснение кожи в области пораженной кости). В случае хронического остеомиелита общие симптомы обычно выражены значительно меньше и появляются только в периоды обострения. К местным признакам болезни добавляется появление свищей (ходов) от гнойного очага на кожу, а болевой синдром становится слабее. В периоды ремиссии самочувствие больных улучшается, боли не беспокоят, а свищевые ходы могут затягиваться.
Выбор того, какие методы будут применяться для лечения, зависит от многих факторов:
- фазы заболевания;
- степени и глубины поражения костей и мягких тканей;
- наличия или отсутствия осложнений и др.
Лечение может быть консервативным (т.е. без применения операции) и хирургическим, а также возможно сочетание этих методов — это самый частый вариант ведения таких больных.
В любом случае, больной подлежит обязательной госпитализации в травматологическое или хирургическое отделение. Идеальным вариантом является комплексный подход к лечению с участием специалистов в области травматологии, гнойной хирургии, клинической фармакологии, восстановительной медицины и других специальностей по мере необходимости.
Первым этапом является применение антибактериальных препаратов. Эти лекарства должны быть:
- эффективны в отношении самых частых возбудителей заболевания и
- обладать свойством проникать в костную ткань.
В случае хронического процесса с развитием свищевых ходов и скудным отделяемым применение антибактериальных препаратов без хирургического лечения нецелесообразно. Хирургическая обработка заключается в удалении некротизированных тканей, инородных тел и секвестров, в некоторых случаях требуется иссечение свищевых ходов и кожи вокруг хронических раневых дефектов.
Консервативное лечение обычно дополняет хирургическое, однако в случае, если нет гнойной инфекции (серозный остеомиелит), может быть использовано самостоятельно.
Лечение антибиотиками должно быть основано на идентификации патогена, выделенного из очага остеомиелита во время биопсии или хирургической обработки. До начала применения антибиотиков врачи получают отделяемое из очага инфекции и отправляют его на бактериологический посев. Затем, не дожидаясь результатов исследования, начинают антибиотикотерапию препаратом широкого спектра, в зависимости от наиболее вероятного возбудителя. Такой метод называется эмпирической антибактериальной терапией.
Эмпирическая терапия применяется также в тех случаях, когда не удается выделить патоген из места инфекции, например, при отрицательных результатах посева. В таких ситуациях врачи учитывают характер инфицирования: внутрибольничная инфекция обычно вызвана метициллин-резистентными золотистыми стафилококками (МРСА), внебольничные заражения обычно полимикробны, с присутствием грам-негативной флоры.
После идентификации микроогранизма, вызвавшего инфекцию, схема лечения может быть модифицирована. Можно использовать и оральные (т.е. в таблетках и капсулах), и парентеральные (т.е. в уколах) антибиотики по отдельности или в комбинации, в зависимости от того, какой спектр чувствительности был определен для микрооганизма и насколько пациент лоялен к лечению. Последний фактор очень важен, т.к. при назначении препаратов в таблетках необходимо строго соблюдать предписанную схему и кратность приема. Пропуск таблеток может привести к выработке устойчивости микроорганизмами и снижению эффективности лечения.
Обычно антибиотикотерапия остеомиелита занимает 4-6 недель. Исследования показали, что восстановление кровоснабжения кости после хирургической обработки занимает около 4 недель, поэтому курс не может длиться меньше этого периода.
Антибиотики, подтвердившие свою эффективность в исследованиях и клинической практике:
- клиндамицин;
- рифамипцин;
- цефалоспорины;
- линезолид;
- триметоприм-сульфаметоксазол (ко-тримоксазол);
- фторхинолоны.
Клиндамицин дается через рот после начальной внутривенной терапии в течение 1-2 недель и имеет отличную биодоступность. Он эффективен в отношении большинства грам-положительных бактерий, включая стафилококки.
Линезолид активен против МРСА и ванкомицин-резистентных энтерококков. Он подавляет синтез бактериальных белков, отлично проникает в кости к месту инфекции и может быть назначен как внутривенно, так и через рот. Его эффективность в отношении устойчивых штаммов делают его незаменимым при лечении внутрибольничной инфекции.
Фторхинолоны применяются для лечения взрослых больных при выделении грам-отрицательных микроогнанизмов. Они прекрасно всасываются при приеме внутрь, а также показывают хорошую концентрацию препарата в костях и мягких тканях. Другое их преимущество — это наличие как инъекционных, так и таблетированных форм, что позволяет проводить ступенчатую терапию с переходом с одной формы на другую.
Среди цефалоспоринов предпочтение отдается обычно препарату 3 поколения — цефтриаксону. Он активен в отношении большинства обычных возбудителей, а длительный период полувыведения позволяет делать инъекции всего 1 раз в сутки, что несомненно удобно для пациента, учитывая длительный курс лечения.
Рифампицин дает оптимальную внутриклеточную концентрацию и хороший профиль чувствительности у метициллин-усточивых золотистых стафилококков. Его имеет смысл использовать в комбинации с препаратами, действующими на клеточную стенку для достижения синергического эффекта и чтобы избежать быстрого развития устойчивых штаммов. Часто применяется в комбинации с ко-тримоксазолом.
Физиотерапевтическое лечение обычно применяется после завершения хирургической обработки и курса общей антибактериальной терапии, однако в некоторых случаях может быть назначена и параллельно с общим лечением. Из физических методов при остеомиелите используют:
- электрофорез лекарственных препаратов;
- грязе- и парафинолечение;
- ультрафиолетовое облучение;
- гипербарическую оксигенацию и др.
Лекарственный электрофорез проводится с применением антибактериальных препаратов и кальция. Он не только позволяет действующему веществу проникать к месту инфекции, но и улучшает крово- и лимфообращение в очаге и способствует скорейшему заживлению.
Грязевые и парафиновые аппликации используются для лечения закрытых форм хронического остеомиелита без свищей и приводят к уменьшению воспалительных явлений и даже рассасыванию небольших секвестров.
УФО-терапия применяется местно и оказывает хороший болеутоляющий и противовоспалительный эффект.
ГБО обычно входит в комплексное лечение, способствует повышению сопротивляемости организма, а также препятствует хронизации остеомиелита.
ЛФК показана на восстановительном этапе лечения остеомиелита. Пораженную кость можно нагружать не раньше, чем через 20 дней после операции. Однако и во время госпитализации необходимы физические нагрузки для здоровых участков тела — даже лежа в постели в течение 15-20 минут в день нужно делать несложные упражнения.
Применение народных методов и фитотерапии (лечения травами) возможно в составе комплексного подхода к ведению пациентов с остеомиелитом. Недопустимо использовать народные средства без адекватного врачебного контроля, не проведя хирургическую обработку очага инфекции и курса антибактериальных препаратов.
Лечение народными средствами может быть как местное, так и общее. И в том, и в другом случае оно направлено на стимуляцию иммунного ответа и общей сопротивляемости организма.
В качестве общеукрепляющего лечения можно рекомендовать:
- применение рыбьего жира по 1 столовой ложке дважды в день; если трудно пить жидкий жир, его можно заменить лекарством в капсулах — так его употребление не будет доставлять дискомфорта;
- хорошим стимулирующим эффектом обладает настойка женьшеня, применяемая в каплях;
- также помогает повысить силы организма и дает выраженный противовоспалительный эффект настойка из перегородок грецкого ореха — их настаивают на водке, а затем принимают по 1 столовой ложке трижды в день.
Местное лечение должно быть направлено на снижение воспаления и улучшение микроциркуляции. Для этих целей можно использовать полуспиртовые компрессы, сок алоэ, компрессы с капустным листом и луком. Такие методы лечения подходят только для закрытых форм остеомиелита, иначе можно усилить гнойные процессы в очаге инфекции.
В любом случае перед тем, как начать применение народных средств, нужно уточнить у своего лечащего врача, нет ли противопоказаний к тому или иному методу.
Хирургическая обработка применяется у пациентов с остеомиелитом в случае:
- отсутствия ответа на специфическую антибиотикотерапию,
- при наличии абсцесса мягких тканей,
- скопления отделяемого под надкостницей,
- если есть подозрение на вовлечение в процесс соседних суставов.
Полноценное и своевременное оперативное лечение является залогом скорого выздоровления пациента и препятствует развитию хронической инфекции.
В зависимости от формы и стадии течения заболевания, возможно выполнение различных вмешательств:
- секвестрэктомия — удаление отдельно расположенных нежизнеспособных участков кости, а также отмершие участки кожи и свищевые ходы;
- секвестрнекрэктомия — удаляются секвестры, а также омертвевшие части кости;
- трепанация кости с секвестрэктомией — в трубчатой кости просверливаются отверстия для лучшего кровоснабжения, при этом удаляются нежизнеспособные ткани;
- резекция кости — иссечение кости вплоть до уровня визуально здоровой ткани;
- радикальные операции (удаление кости, ампутация) — являются крайним методом лечения, обычно не применяются при остеомиелите из-за своего орган-уносящего характера.
На предоперационном этапе проводится антибактериальная, дезинтоксикационная терапия, необходимо подготовить организм больного к вмешательству. После того, как операция завершена, необходима иммобилизация (обездвиживание) и приподнятое положение конечности, а также дренирование раны. При этом продолжается противомикробная терапия и мероприятия по улучшению кровоснабжения.
Важным фактором является предотвращение повторного инфицирования устойчивыми внутрибольничными штаммами. Для этого используют местное лечение растворами антисептиков и регулярные перевязки.
При сложных случаях, когда имеется значительный костный дефект и хронический воспалительный процесс, после операции требуется восстановление собственной кости. Чаще всего для этого применяют наружный остеосинтез аппаратом Илизарова. Этот метод при неосложненном течении позволяет добиться восстановления собственной кости примерно в 95% случаев. При этом восстанавливаются кровоснабжение, иннервация, структура и функция кости.
В последние годы появился новый метод лечения — остеоперфорация пораженной остеомиелитом кости лазером. При этом меньше повреждаются окружающие мягкие ткани, чем при традиционной хирургической обработке. Однако, как и любой другой метод, у него есть свои показания и противопоказания. Выбор оптимальной тактики лечения — это совместная работа врача и пациента, он всегда должен быть индивидуален.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
Спинальный эпидуральный абсцесс представляет собой очаговое гнойное поражение эпидурального пространства позвоночного столба. В медицинской практике заболевания подобного типа встречаются довольно редко. Следует рассмотреть подробно причины формирования спинальных эпидуральных абсцессов, их характерные проявления и способы лечения.
Эпидуральное пространство изнутри сдерживается твердой мозговой оболочкой, а с внешней стороны стенкой позвоночника. Оно состоит из рыхлой жировой клетчатки с вкраплениями соединительной ткани. Указанное пространство имеет разветвленную сеть кровеносных и лимфатических сосудов, что способствует быстрому распространению инфекционного процесса.
Эпидуральный абсцесс может произойти в любой части позвоночного столба. Но чаще всего он наблюдается в его поясничном и грудном отделах. Патология может носить острый или хронический характер.
Механизм развития заболевания не сложен. В большинстве своем возбудителями гнойного процесса являются патогенные микроорганизмы (стрептококки, стафилококки, анаэробы). Очаг инфекционного процесса, инициирующий микробы, может находиться в любом месте человеческого организма. Инфекция попадает в эпидуральное пространство путем заноса через кровь и лимфу, а также через близлежащие ткани. Вторичные воспаления через образовавшиеся свищи, кровь или лимфу способны к дальнейшему активному распространению.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Источниками эпидуральных абсцессов острой формы являются:
- фурункулы;
- септикопиемия;
- стоматологические болезни;
- урогенная инфекция;
- легочные заболевания и др.
Причины хронических гнойников эпидурального пространства:
- остеомиелит;
- последствия при переломе позвонка;
- туберкулез;
- ретроперитонеальный абсцесс;
- фарингеальная инфекция и др.
Особенностью протекания указанной патологии в острой форме является невозможность проникновения инфекции в спинной мозг и на мягкие оболочки спинномозгового столба из-за непреодолимой преграды в виде твердого слоя мозговой оболочки. А вялотекущие процессы хронического абсцесса способны вызвать глубокие изменения в клетчатке эпидурального пространства и разрушить твердую оболочку спинного мозга.
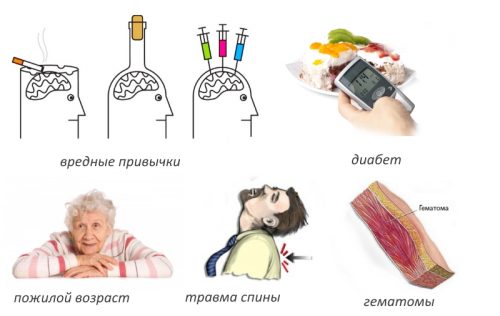
Факторами, способствующими развитию указанного заболевания, надо считать:
- алкоголизм и наркоманию;
- сахарный диабет;
- старческий возраст;
- любое гнойное образование в организме;
- гематому при травме спины;
- операционные вмешательства на спинном мозге.
В основе распространения по организму человека гнойникового процесса лежит ослабленный иммунитет, который не в состоянии отразить атаку патогенных микроорганизмов.
Теперь следует разобраться с симптомами эпидурального абсцесса. Проявления болезни острой и хронической формы будут различными.
Динамика бурного развития острого абсцесса эпидурального пространства характеризуется следующими симптомами:
- острой болью, охватывающей место поражения;
- гиперемией;
- отечностью больного участка позвоночника;
- высокой температурой тела;
- ознобом;
- корешковым синдромом;
- неврологическим дефицитом (парестезией, дизестезией и др.);
- парезами;
- сбоями в работе тазовых органов;
- недержанием мочи и кала;
- расстройством двигательных функций верхних и нижних конечностей;
- полным параличом тела.
От начала болезни до полного паралича при остром развитии процесса может пройти всего несколько суток.
Хронический эпидуральный абсцесс может нарастать постепенно, в течение нескольких месяцев. В этом случае симптоматика сильно сглажена, лихорадочные явления отсутствуют. Температура тела не поднимается выше 37,5 °С. Больной человек чувствует себя хорошо.
При определенных условиях острый воспалительный процесс может перейти в хроническую форму. В этом случае отмечается стабилизация клинического состояния больного, снижение температуры тела, сглаживание симптомов компрессии спины.
Жизнь и здоровье больного с эпидуральным абсцессом во многом зависит от своевременного обращения к специалисту. В связи с бурным развитием острой формы заболевания на проведение тщательной диагностики остается мало времени.
Для назначения эффективного лечения необходимо точно определить наличие абсцесса в эпидуральном пространстве и разграничить его со схожими по симптоматике заболеваниями (от арахноидита, доброкачественных или злокачественных опухолей, туберкулеза и пр.).
Диагностические мероприятия по обнаружению указанной патологии включают в себя:
- лабораторные исследования крови, мочи и гнойного содержимого;
- компьютерную томографию;
- магнитно-резонансную томографию;
- миелографию.
По лабораторным исследованиям медики определяют возбудителя инфекции и некоторые характеристики заболевания.
Запрещено проводить информативную люмбальную пункцию из-за опасности дальнейшего распространения гнойной инфекции.
Полное инструментальное исследование позволяет выявить место локализации очага воспаления, способы проникновения инфекции в эпидуральное пространство, плотность костных тканей и многие другие показатели и сделать соответствующие выводы.
Лечение абсцесса эпидурального пространства включает в себя следующие важные этапа:
- срочное оперативное вмешательство;
- антибактериальную терапию;
- симптоматическую терапию;
- период восстановления.
Оперативное вмешательство призвано удалить гнойник. Для этой цели часто применяется ламинэктомия, в ходе которой вместе с абсцессом устраняется часть тела позвонка. Впоследствии проводится обязательное дренирование гноя. При необходимости производится трансплантация разрушенных костей.
Современная медицина предлагает малоинвазивные способы лечения абсцесса. Под контролем специальных компьютеров делаются проколы в месте нахождения гнойника и устанавливаются дренажные катетеры для оттока гнойного содержимого. Такие способы лечения не только позволяют полностью очистить эпидуральное пространство от гнойника, но и сохранить целостность всех оболочек спинномозгового канала позвоночного столба.
Массивная антибактериальная терапия начинает проводиться с момента установления возбудителя инфекции и на протяжении нескольких недель. Могут быть использованы следующие лекарственные препараты:
Антибиотики сначала вводятся внутривенно, а затем перорально. При выявленной туберкулезной этиологии проводится противотуберкулезная терапия.
Одновременно с указанным лечением необходимо у больного устранить и другие негативные симптомы. Для снятия мышечных спазмов назначаются миорелаксанты (Баклофен, Мидокалм). В качестве обезболивающих препаратов используются глюкокортикоидные средства (Дексаметазон). Часто назначаются препараты, благотворно влияющие на структуру позвоночника.
В восстановительный период часто применяется физиотерапия, ЛФК, лечебный массаж.
При своевременном и грамотном лечении прогноз лечения эпидурального абсцесса положительный. Запущенные формы болезни заканчиваются летальным исходом.
Александра Павловна Миклина
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
Большому количеству заболеваний подвержен человеческий организм. Болезнь может повредить внутренние органы, кожу и кости.
Таким недугом, который доставляет огромные неприятности людям, является абсцесс Броди. Встречается он довольно редко, но знать о нем стоит.
Заболевание абсцесс Броди — одна из форм остеомиелита гематогенного. Воспаление локализуется в эпиметафизарной части длинных трубчатых костей. Чаще всего, это – эпифиз большеберцовой кости и дистальный эпифиз лучевой кости.
Недуг чаще всего встречается у подростков и лиц мужского пола.
Возбудитель воспаления – штамм стафилококка. Очаги повреждения одиночные. Их величина, а так же и форма зависят от длительности заболевания:
- На ранней стадии они продолговатые, похожи на капельку. Достигают размера от полутора до двух сантиметров.
- При длительном сроке заболевания, форма их становится шаровидной, диаметр достигает пяти сантиметров.
Клиническая особенность абсцесса Броди – длительное течение. Процесс может продолжаться несколько десятилетий.
Очаговая бактериальная инфекция. Чаще всего, стафилококковая. Организм ослабевает, снижается иммунитет. Он уже не может бороться с недугами и они начинают его «атаковать». Обычно, абсцессу Броди предшествует остеомиелит.
Пути проникновения микробов в организм:
- повреждение кожного покрова;
- скопление большого количества крови;
- кисты;
- фурункулы;
- инфекции гнойные.
Попадание химических веществ под кожу при:
- введении высококонцентрированных лекарственных веществ;
- подкожных инъекциях и капельницах.
Следует добавить, что проникновение может произойти только в том случае, если не соблюдаются асептические правила. Встречались случаи, когда через двадцать лет после начала болезни, в гнойных выделениях были обнаружены вирулентные бактерии.
Симптомы заболевания могут быть разными. Первое на что следует обратить внимание, это то, что при надавливании на очаг, ощущается ограниченная чувствительность.
В ночное время, при сильной физической нагрузке проявляются болезненные ощущения.
Первым признаком заболевания является:
- наличие твердого узла;
- припухлость и покраснение вокруг нее.
В дальнейшем, через несколько дней, и даже недель, появляется капсула, заполненная гноем.
Заболевание может годами тревожить человека, давая ему небольшую передышку.
Возникающее обострение сопровождается иногда:
- повышением температуры;
- слабостью;
- недомоганием;
- покраснением кожи вокруг воспаленного участка;
- болью при надавливании.
Визуальный осмотр специалиста не дает полного представления о заболевании.
Диагностируется абсцесс Броди при помощи рентгена. Именно этот способ является решающим при определении заболевания и назначении лечения.
На снимках, полученных во время процедуры, специалист видит, что в губчатой части большеберцовой кости появилась полость. Ее диаметр составляет от двух до двух с половиной сантиметров и окружена она зоной склероза.
Сама полость наполнена гноем, серозной или кровянистой жидкостью. При более тщательном просмотре можно увидеть в ней детрит тканевый.
Он нужен для того, чтобы исключить или подтвердить наличие таких заболеваний как:
- остеоидную остеому;
- туберкулезный остит;
- эозинофильную гранулему.
Часто считают, что данное заболевание является суставным. Только, используя дифференциальную рентгенодиагностику, можно опровергнуть это мнение. На рентгенограммах видно, что воспалением охвачены метафизарные части костей.
Проведя два этапа диагностирования, получив необходимые результаты, можно констатировать, что у пациента, скорее всего, абсцесс Броди.
На начальной стадии заболевания используется консервативный метод:
- На конечность накладывается гипс на три – четыре недели. Таким образом, поврежденный участок фиксируется.
- Внутримышечно вводятся антибиотики.
- При обострении заболевания, проводится противовоспалительная рентгенотерапия, иногда выскабливание очага и введение в его полость пенициллина.
- Назначается физиотерапия, чаще всего УВЧ.
- Общеукрепляющее лечение.
- Высококалорийное питание.
- Покой.
В случае, если консервативный метод не приносит положительных результатов, применяется второй метод – хирургическое вмешательство.
Полностью удаляется поврежденная часть кости. Через некоторое время она заменяется трансплантатом.
Во время операции проводится трепанация полости, внутренняя стенка выскабливается, рана зашивается.
Иногда происходит самоизлечение. Этот процесс очень болезненный, гной прорывается в мягкие ткани, образуется свищ.
Исходя из всего вышесказанного, можно сделать вывод: абсцесс Броди — довольно опасное костное заболевание. Подвержены ему подростки и молодые люди в возрасте до двадцати пяти лет, чаще всего, мужского пола.
В начале развития заболевания симптомы отсутствуют.
Клиническая особенность – длительное течение. Часто оно затягивается на три десятилетия. Правильный диагноз можно поставить только при помощи рентгена. Имеется два метода лечения, которые могут применять в комплексе: консервативное и хирургическое вмешательство.
источник
Спинальный эпидуральный абсцесс представляет собой очаговое гнойное поражение эпидурального пространства позвоночного столба. В медицинской практике заболевания подобного типа встречаются довольно редко. Следует рассмотреть подробно причины формирования спинальных эпидуральных абсцессов, их характерные проявления и способы лечения.
Эпидуральное пространство изнутри сдерживается твердой мозговой оболочкой, а с внешней стороны стенкой позвоночника. Оно состоит из рыхлой жировой клетчатки с вкраплениями соединительной ткани. Указанное пространство имеет разветвленную сеть кровеносных и лимфатических сосудов, что способствует быстрому распространению инфекционного процесса.
Эпидуральный абсцесс может произойти в любой части позвоночного столба. Но чаще всего он наблюдается в его поясничном и грудном отделах. Патология может носить острый или хронический характер.
Механизм развития заболевания не сложен. В большинстве своем возбудителями гнойного процесса являются патогенные микроорганизмы (стрептококки, стафилококки, анаэробы). Очаг инфекционного процесса, инициирующий микробы, может находиться в любом месте человеческого организма. Инфекция попадает в эпидуральное пространство путем заноса через кровь и лимфу, а также через близлежащие ткани. Вторичные воспаления через образовавшиеся свищи, кровь или лимфу способны к дальнейшему активному распространению.
Источниками эпидуральных абсцессов острой формы являются:
- фурункулы;
- септикопиемия;
- стоматологические болезни;
- урогенная инфекция;
- легочные заболевания и др.
Причины хронических гнойников эпидурального пространства:
- остеомиелит;
- последствия при переломе позвонка;
- туберкулез;
- ретроперитонеальный абсцесс;
- фарингеальная инфекция и др.
Особенностью протекания указанной патологии в острой форме является невозможность проникновения инфекции в спинной мозг и на мягкие оболочки спинномозгового столба из-за непреодолимой преграды в виде твердого слоя мозговой оболочки. А вялотекущие процессы хронического абсцесса способны вызвать глубокие изменения в клетчатке эпидурального пространства и разрушить твердую оболочку спинного мозга.
Факторами, способствующими развитию указанного заболевания, надо считать:
- алкоголизм и наркоманию;
- сахарный диабет;
- старческий возраст;
- любое гнойное образование в организме;
- гематому при травме спины;
- операционные вмешательства на спинном мозге.
В основе распространения по организму человека гнойникового процесса лежит ослабленный иммунитет, который не в состоянии отразить атаку патогенных микроорганизмов.
Теперь следует разобраться с симптомами эпидурального абсцесса. Проявления болезни острой и хронической формы будут различными.
Динамика бурного развития острого абсцесса эпидурального пространства характеризуется следующими симптомами:
- острой болью, охватывающей место поражения;
- гиперемией;
- отечностью больного участка позвоночника;
- высокой температурой тела;
- ознобом;
- корешковым синдромом;
- неврологическим дефицитом (парестезией, дизестезией и др.);
- парезами;
- сбоями в работе тазовых органов;
- недержанием мочи и кала;
- расстройством двигательных функций верхних и нижних конечностей;
- полным параличом тела.
От начала болезни до полного паралича при остром развитии процесса может пройти всего несколько суток.
Хронический эпидуральный абсцесс может нарастать постепенно, в течение нескольких месяцев. В этом случае симптоматика сильно сглажена, лихорадочные явления отсутствуют. Температура тела не поднимается выше 37,5 °С. Больной человек чувствует себя хорошо.
При определенных условиях острый воспалительный процесс может перейти в хроническую форму. В этом случае отмечается стабилизация клинического состояния больного, снижение температуры тела, сглаживание симптомов компрессии спины.
Жизнь и здоровье больного с эпидуральным абсцессом во многом зависит от своевременного обращения к специалисту. В связи с бурным развитием острой формы заболевания на проведение тщательной диагностики остается мало времени.
Для назначения эффективного лечения необходимо точно определить наличие абсцесса в эпидуральном пространстве и разграничить его со схожими по симптоматике заболеваниями (от арахноидита, доброкачественных или злокачественных опухолей, туберкулеза и пр.).
Диагностические мероприятия по обнаружению указанной патологии включают в себя:
- лабораторные исследования крови, мочи и гнойного содержимого;
- компьютерную томографию;
- магнитно-резонансную томографию;
- миелографию.
По лабораторным исследованиям медики определяют возбудителя инфекции и некоторые характеристики заболевания.
Запрещено проводить информативную люмбальную пункцию из-за опасности дальнейшего распространения гнойной инфекции.
Полное инструментальное исследование позволяет выявить место локализации очага воспаления, способы проникновения инфекции в эпидуральное пространство, плотность костных тканей и многие другие показатели и сделать соответствующие выводы.
Лечение абсцесса эпидурального пространства включает в себя следующие важные этапа:
- срочное оперативное вмешательство;
- антибактериальную терапию;
- симптоматическую терапию;
- период восстановления.
Оперативное вмешательство призвано удалить гнойник. Для этой цели часто применяется ламинэктомия, в ходе которой вместе с абсцессом устраняется часть тела позвонка. Впоследствии проводится обязательное дренирование гноя. При необходимости производится трансплантация разрушенных костей.
Современная медицина предлагает малоинвазивные способы лечения абсцесса. Под контролем специальных компьютеров делаются проколы в месте нахождения гнойника и устанавливаются дренажные катетеры для оттока гнойного содержимого. Такие способы лечения не только позволяют полностью очистить эпидуральное пространство от гнойника, но и сохранить целостность всех оболочек спинномозгового канала позвоночного столба.

Антибиотики сначала вводятся внутривенно, а затем перорально. При выявленной туберкулезной этиологии проводится противотуберкулезная терапия.
Одновременно с указанным лечением необходимо у больного устранить и другие негативные симптомы. Для снятия мышечных спазмов назначаются миорелаксанты (Баклофен, Мидокалм). В качестве обезболивающих препаратов используются глюкокортикоидные средства (Дексаметазон). Часто назначаются препараты, благотворно влияющие на структуру позвоночника.
В восстановительный период часто применяется физиотерапия, ЛФК, лечебный массаж.
При своевременном и грамотном лечении прогноз лечения эпидурального абсцесса положительный. Запущенные формы болезни заканчиваются летальным исходом.
источник
Спинальный эпидуральный абсцесс представляет собой очаговое гнойное поражение эпидурального пространства позвоночного столба. В медицинской практике заболевания подобного типа встречаются довольно редко. Следует рассмотреть подробно причины формирования спинальных эпидуральных абсцессов, их характерные проявления и способы лечения.
Эпидуральное пространство изнутри сдерживается твердой мозговой оболочкой, а с внешней стороны стенкой позвоночника. Оно состоит из рыхлой жировой клетчатки с вкраплениями соединительной ткани. Указанное пространство имеет разветвленную сеть кровеносных и лимфатических сосудов, что способствует быстрому распространению инфекционного процесса.
Эпидуральный абсцесс может произойти в любой части позвоночного столба. Но чаще всего он наблюдается в его поясничном и грудном отделах. Патология может носить острый или хронический характер.
Механизм развития заболевания не сложен. В большинстве своем возбудителями гнойного процесса являются патогенные микроорганизмы (стрептококки, стафилококки, анаэробы). Очаг инфекционного процесса, инициирующий микробы, может находиться в любом месте человеческого организма. Инфекция попадает в эпидуральное пространство путем заноса через кровь и лимфу, а также через близлежащие ткани. Вторичные воспаления через образовавшиеся свищи, кровь или лимфу способны к дальнейшему активному распространению.
Источниками эпидуральных абсцессов острой формы являются:
- фурункулы;
- септикопиемия;
- стоматологические болезни;
- урогенная инфекция;
- легочные заболевания и др.
Причины хронических гнойников эпидурального пространства:
- остеомиелит;
- последствия при переломе позвонка;
- туберкулез;
- ретроперитонеальный абсцесс;
- фарингеальная инфекция и др.
Особенностью протекания указанной патологии в острой форме является невозможность проникновения инфекции в спинной мозг и на мягкие оболочки спинномозгового столба из-за непреодолимой преграды в виде твердого слоя мозговой оболочки. А вялотекущие процессы хронического абсцесса способны вызвать глубокие изменения в клетчатке эпидурального пространства и разрушить твердую оболочку спинного мозга.
Факторами, способствующими развитию указанного заболевания, надо считать:
- алкоголизм и наркоманию;
- сахарный диабет;
- старческий возраст;
- любое гнойное образование в организме;
- гематому при травме спины;
- операционные вмешательства на спинном мозге.
В основе распространения по организму человека гнойникового процесса лежит ослабленный иммунитет, который не в состоянии отразить атаку патогенных микроорганизмов.
Теперь следует разобраться с симптомами эпидурального абсцесса. Проявления болезни острой и хронической формы будут различными.
Динамика бурного развития острого абсцесса эпидурального пространства характеризуется следующими симптомами:
- острой болью, охватывающей место поражения;
- гиперемией;
- отечностью больного участка позвоночника;
- высокой температурой тела;
- ознобом;
- корешковым синдромом;
- неврологическим дефицитом (парестезией, дизестезией и др.);
- парезами;
- сбоями в работе тазовых органов;
- недержанием мочи и кала;
- расстройством двигательных функций верхних и нижних конечностей;
- полным параличом тела.
От начала болезни до полного паралича при остром развитии процесса может пройти всего несколько суток.
Хронический эпидуральный абсцесс может нарастать постепенно, в течение нескольких месяцев. В этом случае симптоматика сильно сглажена, лихорадочные явления отсутствуют. Температура тела не поднимается выше 37,5 °С. Больной человек чувствует себя хорошо.
При определенных условиях острый воспалительный процесс может перейти в хроническую форму. В этом случае отмечается стабилизация клинического состояния больного, снижение температуры тела, сглаживание симптомов компрессии спины.
Жизнь и здоровье больного с эпидуральным абсцессом во многом зависит от своевременного обращения к специалисту. В связи с бурным развитием острой формы заболевания на проведение тщательной диагностики остается мало времени.
Для назначения эффективного лечения необходимо точно определить наличие абсцесса в эпидуральном пространстве и разграничить его со схожими по симптоматике заболеваниями (от арахноидита, доброкачественных или злокачественных опухолей, туберкулеза и пр.).
Диагностические мероприятия по обнаружению указанной патологии включают в себя:
- лабораторные исследования крови, мочи и гнойного содержимого;
- компьютерную томографию;
- магнитно-резонансную томографию;
- миелографию.
По лабораторным исследованиям медики определяют возбудителя инфекции и некоторые характеристики заболевания.
Запрещено проводить информативную люмбальную пункцию из-за опасности дальнейшего распространения гнойной инфекции.
Полное инструментальное исследование позволяет выявить место локализации очага воспаления, способы проникновения инфекции в эпидуральное пространство, плотность костных тканей и многие другие показатели и сделать соответствующие выводы.
Лечение абсцесса эпидурального пространства включает в себя следующие важные этапа:
- срочное оперативное вмешательство;
- антибактериальную терапию;
- симптоматическую терапию;
- период восстановления.
Оперативное вмешательство призвано удалить гнойник. Для этой цели часто применяется ламинэктомия, в ходе которой вместе с абсцессом устраняется часть тела позвонка. Впоследствии проводится обязательное дренирование гноя. При необходимости производится трансплантация разрушенных костей.
Современная медицина предлагает малоинвазивные способы лечения абсцесса. Под контролем специальных компьютеров делаются проколы в месте нахождения гнойника и устанавливаются дренажные катетеры для оттока гнойного содержимого. Такие способы лечения не только позволяют полностью очистить эпидуральное пространство от гнойника, но и сохранить целостность всех оболочек спинномозгового канала позвоночного столба.
Массивная антибактериальная терапия начинает проводиться с момента установления возбудителя инфекции и на протяжении нескольких недель. Могут быть использованы следующие лекарственные препараты:
Антибиотики сначала вводятся внутривенно, а затем перорально. При выявленной туберкулезной этиологии проводится противотуберкулезная терапия.
Одновременно с указанным лечением необходимо у больного устранить и другие негативные симптомы. Для снятия мышечных спазмов назначаются миорелаксанты (Баклофен, Мидокалм). В качестве обезболивающих препаратов используются глюкокортикоидные средства (Дексаметазон). Часто назначаются препараты, благотворно влияющие на структуру позвоночника.
В восстановительный период часто применяется физиотерапия, ЛФК, лечебный массаж.
При своевременном и грамотном лечении прогноз лечения эпидурального абсцесса положительный. Запущенные формы болезни заканчиваются летальным исходом.
Спинальные эпидуральные абсцессы спинного мозга нечасто встречаются в повседневной нейрохирургической практике. Самый ранний документированный случай был зафиксирован в 1830 году. С тех пор менее 100 подобных диагнозов было зарегистрировано в медицинской литературе.
С помощью современных антибиотиков и нейрохирургических методов сегодня можно практически полностью предотвратить развитие осложнений этого состояния, однако при условии, что все процедуры будут проведены своевременно.
Поскольку спинальные эпидуральные абсцессы могут произойти в любом месте вдоль позвоночника, последствия, как и при любых патологиях спинного мозга развиваются в зависимости от того, какие нервные центры затронуты. Наиболее распространенным местом для эпидурального абсцесса позвоночника является задний грудной отдел спинного мозга.
В этом материале мы подробнее остановимся на этом заболевании – расскажем нашим читателям о симптомах, общих принципах лечения и возможных последствиях спинальных эпидуральных абсцессов.
Спинальные абсцессы возникают в паренхиме нервных тканей спинного мозга, могут быть одиночными или множественными, смежными или изолированными, хроническими или острыми, в зависимости от организма и индивидуальных особенностей пациента. Как и следовало ожидать, одиночное повреждения более распространены, и, скорее всего, появятся в грудном отделе позвоночника.
Некоторые авторы разделяют эти нарывы на первичные и вторичные, в зависимости от источника инфекции. Абсцессы считаются первичным, когда никакой другой источник инфекции не может быть найден в пределах досягаемости.
Вторичные абсцессы возникают из другой инфекционно-зараженной области, когда возбудители поступают в место очага с током крови, либо вплотную прилегают к спинному мозгу, находясь в непосредственной близости.
Второй вариант чаще всего является следствием поражений в легких, позвоночнике, клапанах сердца, мочеполовой системе и средостении. Однако подобная классификация редко влияет на лечение или исход болезни.
Спинальные абсцессы мозга встречаются чаще у мужчин, чем у женщин, с пиком заболеваемости в первой и третьей декаде жизни. Слишком мало случаев было зарегистрировано для определения какой-либо расовой предрасположенности.
У больных с историей внутривенного употребления наркотиков – наиболее высокий риск, как и других пациентов с ослабленным иммунитетом, например, страдающих ВИЧ, сахарным диабетом или полиорганной недостаточностью.
Наиболее распространенные микроорганизмы, культивируемые из абсцесса спинного мозга, включают роды стафилококков и стрептококков. Смешанная флора также не редкость. Их более редких форм микроскопической жизни здесь можно встретить актиномикозы, листерий, протея, псевдомонаса и гистоплазм.
Сплетение Батсона (стечение эпидуральных вен в спинномозговой канал) может способствовать возникновению абсцесса, позволяя микроорганизмам концентрироваться здесь и таким образом развиваться в спинном мозге и окружающей его паренхиме.
Как и большинство неврологических заболеваний, признаки и симптомы спинального эпидурального абсцесса зависят от локализации очага и продолжительности патологического процесса. В острых случаях симптомы инфекции, например, лихорадка, озноб, боль в спине, недомогание, являются общими.
Неврологические симптомы и признаки включают в себя слабость, парестезию (ложная чувствительность – покалывание, онемение и так далее), дизестезию (извращение чувствительности – холод вместо тепла и подобное), а также расстройства в виде недержания сфинктеров мочевого пузыря и прямой кишки. Острая параплегия (паралич обеих конечностей) также не редкость.
В более хронических случаях, признаки и симптомы абсцесса сходны с таковыми у спинальной опухоли, с преобладанием неврологических признаков над системной инфекцией. Неврологическое прогрессирование происходит постепенно, но весьма уверенно, поэтому на точную диагностику отводится крайне мало времени, а это требует высокой квалификации специалиста.
Кроме того, врач должен правильно отличить хронический абсцесс спинного мозга от его острой стадии течения, а также – от раковой опухоли, что является крайне затруднительной задачей.
Прогноз, при условии своевременного лечения, как правило, благоприятен наряду с соответствующим применением антибиотиков и хирургическим лечением. Тем не менее, расположение абсцесса определяет остаточные явления неврологического дефицита.
Степень сепсиса в конечном счете, прогнозирует общую смертность. С появлением современных лекарств и менее инвазивных хирургических процедур, большинство абсцессов успешно лечатся. А при помощи стероидов и более точно определения очага абсцедирования с помощью МРТ, неврологические нарушения могут быть сведены практически к нулю.
Тем не менее, пациенты могут пострадать от серьезных неврологических осложнений. Общие показатели смертности варьируются от 10 до 20%. Кроме того, около 70% пациентов демонстрируют остаточные неврологические последствия даже после соответствующего лечения.
Важно отметить, что значительное количество пациентов показывают рецидив абсцесса. Следовательно, регулярный мониторинг после успешно проведенного лечения крайне полезен в подобных случаях.
Лечение абсцесса спинного мозга включает в себя сочетание 3-х методов:
- Хирургического дренажа полости абсцесса.
- Идентификацию возбудителя.
- Введения соответствующих антибиотиков на основании результатов идентификации.
В течение всего курса лечения, стероиды используются для уменьшения отечности тканей спинного мозга, которая является постоянным спутником этой патологии.
Во время лабораторных исследований, идентификация микроорганизмов в полости абсцесса должна обязательно включать в себя тесты на аэробные и анаэробные бактерии, грибы и туберкулез. Времени на подобного рода исследования может уйти немало, поэтому чтобы его не терять, используется общая антибиотикотерапия без привязки к определенному виду возбудителя.
Как правило, для этой цели применяют антибиотики пенициллинового ряда.
После определения точной локализации абсцесса при помощи МРТ, выполняется, так называемая ламинэктомия – операция, которая позволяет иссечь ткани абсцесса и его содержимое.
Внутривенную терапию антибиотиками продолжают в течение как минимум 6 недель после операции. Дексаметазон можно использовать во время послеоперационной фазы, чтобы уменьшить отек мозга. Стероиды вводят на отсроченной основе, например, после 2 недель основного лечения.
Инфекционные поражения позвоночника часто сопровождаются активным образованием продуктов распада тканей, иммунных клеток и бактерий. Наиболее серьезными последствиями для нормального функционирования спинного мозга грозит прорыв жидкой массы в спинномозговой канал и ее накапливание в пространстве между оболочками и внутренним костным слоем позвонков. Такие скопления экссудата называются «эпидуральные абсцессы», т.к. между гнойными массами и спинным мозгом находится твердая оболочка (лат. Dura mater).
Гнойный экссудат образуется в результате поражения костных и мягких тканей позвоночного столба специфическими (гноеродными) бактериями и активной иммунной реакции организма.
В ответ на инфекционную инвазию иммунная система реагирует адекватным образом:
- в место поражения увеличивается приток крови с повышенной концентрацией лейкоцитов (нейтрофилов, Т-лимфоцитов);
- под действием провоспалительных медиаторов увеличивается просвет и проницаемость сосудов. Лейкоциты проникают в ткани сквозь стенки сосудов вместе с жидкостью (плазмой). Ускоренное медиаторами тромбирование капилляров препятствует оттоку крови, что вызывает отек воспаленных тканей и повышение температуры;
- Т-лимфоциты, макрофаги и нейтрофилы уничтожают возбудителя, но при этом погибают сами. Разрушенные клетки также распадаются на фрагменты под действием ферментов, в большом количестве выделенных бактериями и лейкоцитами.
Сложный «коктейль» из биологически активных и цитотоксических веществ способен инициировать вторичные воспалительные процессы в местах, куда может проникнуть через свищевые отверстия, или распространиться по кровеносным и лимфатическим протокам.
Возбудители первичных воспалений в мягких и костных тканях:
- золотистый стафилококк (> 50%);
- стрептококки (аэробная и анаэробная формы);
- возбудитель туберкулезного спондилита «палочка Коха» (Mycobacteria tuberculosis);
- синегнойная палочка;
- кишечная палочка;
- энтеробактер.
В качестве инициаторов вторичного воспаления в спинномозговом канале могут выступать возбудители грибковых (аспергиллез, бруцеллез) и паразитарных заболеваний (эхинококкоз).
Инфекции проникают в подвижные сегменты позвоночника двумя путями:
- гематогенный (через кровь) — из пораженных внутренних органов и систем (легких, почек, печени, сердечнососудистой системы);
- травматический — через раны и повреждения тканей позвоночника.
Экссудат проникает в спинномозговой канал через прободения кортикального слоя (плотной костной стенки тела позвонка) или из паравертебральных гнойных воспалений (стафилококковых), септикопиемий.
В списке заболеваний, способных стать возбудителями вторичного инфицирования, упоминаются:
- фурункулез (кожные инфекции);
- околопочечные инфекции, проявляющиеся при пиелонефрите;
- инфекции дыхательных путей (пневмония, синусит, отит);
- заболевания мочевыводящей системы;
- инфекционный эндокардит.
Механизм развития и симптомы
Специфика спинальных эпидуральных абсцессов состоит в достаточной свободе распространения жидкости в промежутке между твердой оболочкой мозга и надкостницей внутренней поверхности позвонков, т.к. между ними находится рыхлая соединительная ткань, содержащая большое количество жировых клеток. Сеть венозных капилляров, опутывающая мешок оболочки, может способствовать активному распространению инфекции.
По характеру развития абсцессы подразделяются на два вида:
- Острые, вызванные гематогенным распространением гноеродных бактерий или травматическим повреждением костной ткани позвоночника.
- Хронические, инициированные заболеваниями позвоночника, повреждающими структуру костной ткани (остеомиелит, туберкулез) или воспалительными процессами, протекающими в областях, близких к позвоночнику. К таким инициирующим факторам относятся абсцессы мышц спины, пролежни, фарингеальные инфекции, послеоперационные осложнения.
Наибольшей опасности воспаления эпидуральной области подвергается грудной отдел, где объем спинномозгового канала не настолько велик, как в поясничном отделе, но пространство между плотной оболочкой и стенками канала более выраженное. Малоподвижный грудной отдел позвоночника по статистике является местом зарождения абсцессов в более 60% общего количества случаев заболевания. Следующий по степени подверженности воспалительным процессам – поясничный отдел (30%). В шейном отделе гнойные образования появляются достаточно редко (10%).
Внутри канала абсцессы локализуются на задней стенке в 80% случаев. Боковые и передние воспаления соответственно формируются значительно реже. Чаще это связано с направленностью повреждений костных стенок позвонков.
Болевые синдромы различной тяжести и продолжительности являются неотъемлемыми симптомами эпидуральных абсцессов позвоночника. Боли локализуются в месте скопления экссудата и распространяются на области тела, соединенные с сектором спинного мозга, подвергающимся давлению со стороны накапливающейся гнойной массы.
В зависимости от расположения абсцесса в спинномозговом канале относительно центральной оси столба болезненные ощущения различаются по интенсивности и ареалу распространения: параплегии при двухсторонней компрессии и боли в соответствующей стороне тела при нахождении скопления на боковой стороне канала.
Компрессионное воздействие на спинной мозг, создаваемое увеличивающимся «пузырем» абсцесса, может вызвать проблемы двух типов:
- прервать связь между центрами получения и обработки сенсорных сигналов, находящихся в головном мозгу, и участками тела, соединенными со спинным мозгом корешками спинномозговых нервов (выражается в снижении чувствительности);
- прекратить передачу управляющих нервных сигналов из головного мозга в те же участки тела (снижение мышечной силы (парез), искажение вида ответной реакции на раздражение, паралич мускулатуры и нарушение функционирования внутренних органов).
Кроме того, спинной мозг сам является «управляющим центром», создающим простые рефлекторные реакции, сигналы которых передаются по тем же спинномозговым нервам.
Активное воспаление, вызванное реакцией иммунной системы и сопровождающее в большинстве случаев образование абсцесса, определяется по симптомам:
- локальное повышение температуры;
- отекание мягких тканей, окружающих позвоночный столб;
- покраснение кожных покровов.
В наиболее активной фазе заболевания у больного могут наблюдаться высокая температура (39-40о), лихорадка, озноб и общая физическая слабость.
Симптоматическая картина развития острого эпидурального абсцесса, образовавшегося в нижнегрудной или поясничной области позвоночника, выглядит следующим образом:
- Сильные тупые боли в области образования. Перкуссия (простукивание) вызывает острые болезненные ощущения.
- «Корешковый синдром». Боли ощущаются в грудной клетке, мускулатуре туловища и ног. Нарушается деятельность пищеварительной и мочевыделительной системы (в частности процессы мочеиспускания и дефекации). Мышечная слабость в нижней половине тела. Средняя продолжительность срока от появления болей до ощутимой мышечной слабости – 3-4 дня.
- Потеря чувствительности и парез, переходящий в паралич мускулатуры нижней половины тела. От появления корешкового синдрома до параплегии нижних конечностей может пройти от 4 дней до недели. Особенно быстро развивается конечная стадия парализации (в течение 1 суток).
Хронический абсцесс развивается по схожему сценарию, но продолжительность процесса от возникновения до наступления параплегий может занимать несколько недель. При этом возможно изменение внутреннего давления, обусловленное затуханием воспалительного процесса и уменьшением объема жидкой составляющей экссудата. Содержимое абсцесса может уплотняться и гранулироваться. В периоды такой «ремиссии» симптомы ослабевают.
В грудном отделе воспалительный процесс может распространиться на позвоночно-реберные соединения.
Кроме нарушения проводимости нервных волокон спинного мозга и корешков значительному воздействию подвергаются сплетения венозных сосудов, пронизывающие соединительную ткань между плотной оболочкой и позвонками. В меньшей мере давление воздействует на артерии, пролегающие вдоль спинномозгового канала.
В результате нарушения притока крови нервные ткани страдают от дефицита питания, что приводит к неврологическому дефициту. Сдавливание основных венозных протоков и окружающих капилляров становится причиной тромбофлебита и тромбозов. Наиболее серьезным исходом закупорки кровеносных сосудов может быть повреждение мягкой оболочки спинного мозга, содержащей сеть капилляров, непосредственно питающих нервные ткани.
Статистика показывает, что средний возраст больных, абсцессы у которых возникали в результате гематогенного занесения, превышает 50 лет. Посттравматические и послеоперационные инфекции возникают независимо от возраста. Заболевание как результат травм или операций проявляется в 1-2 случаях из 10 000 и настолько же редко инициируется при инфекционных заболеваниях позвоночника.
к содержанию ↑
Симптоматика развития острых эпидуральных абсцессов в общей картине соответствует многим быстроразвивающимся воспалительным заболеваниям и посттравматическим осложнениям. Для подтверждения диагноза требуется провести комплексные исследования, включающие применение технических средств визуализации и анализы состава крови и содержимого абсцесса.
Первостепенное значение имеет выявление микроорганизма-возбудителя инфекционного заражения. Для определения масштабов иммунной реакции проводится общий анализ крови на уровень СОЭ, концентрацию лейкоцитов. Берутся жидкости на посев: кровь, моча, ЦСЖ и содержимое абсцесса. В случае угрозы нарушения целостности «пузыря» в эпидуральном пространстве посев производят из мочи и крови.
Результаты анализа крови показывают, относится очаговый воспалительный процесс к острым (уровень СОЭ – высокий) или хроническим.
С помощью технических методов визуализации уточняется зона поражения, объем гнойных масс, конфигурация абсцесса. В диагностике заболевания используются все существующие средства «непроникающего контроля»:
- миелография с и пользованием контрастных веществ, имеющих плотность, меньшую или большую, чем ЦСЖ, выявляет места блокирования постоянно циркулирующей спинномозговой жидкости. Рентгеновские снимки указывают место и форму блокады. Ввиду неспособности контрастного состава растворяться в жидкостях (крови, ЦСЖ) применение миелографии ограничено возможностями последующего удаления вещества;
- компьютерная томография используется для определения способов проникновения инфекции в спинномозговой канал и наличия газовых скоплений. Объемные снимки области позвоночника позволяют определить плотность костных тканей в зоне поражения;
- магнитно-резонансная томография – наиболее информативный способ визуализации состояния мягких тканей спинного мозга (в частности оболочек). Применение контрастных веществ, содержащих соединения гадолиния, улучшает качество изображения. Препятствием к использованию веществ, содержащих гадолиний, может быть индивидуальная непереносимость (аллергические реакции в виде головокружений, тошноты, головной боли, измененных ощущений).
МРТ позволяет оценить количество и плотность жидкой фазы, наличие грануляции в области абсцесса. Параллельно выявляется плотность костных тканей, наличие расщеплений и каверн.
По результатам комплексного обследования проводится дифференциальная диагностика. Сопоставление показателей предназначено для исключения заболеваний со схожими симптомами (опухоли доброкачественные или онкологические, остеомиелит, туберкулез позвоночника).
к содержанию ↑
Высокий риск появления неврологических осложнений заставляет проводить активные комплексные лечебные мероприятия в виде консервативной медикаментозной терапии и хирургического воздействия, направленного на удаление содержимого очага воспаления. Эффективность лечения зависит от оперативности при постановке диагноза и последующих действий.
Медикаментозное лечение может быть начато еще до получения окончательных результатов анализа (посевов) крови, мочи и ЦСЖ. Вероятность того, что возбудителем заболевания является золотистый стафилококк, составляет более 50%, и поэтому для лечения используются соответствующие антибиотики (цефалоспорины, ванкомицин, синтетические пенициллины). После получения результатов анализов лечение может быть скорректировано.
Антибиотики и противовоспалительные средства замедляют отделение экссудата, снижают внутреннее давление в эпидуральном пространстве и тем самым уменьшают вероятность появления серьезных последствий в виде парезов и параплегий, нарушения дыхательного ритма и деятельности сердечнососудистой, пищеварительной и выделительной систем.
Удаление эпидурального абсцесса производится несколькими способами. Наиболее распространенной операцией является ламинэктомия, в ходе которой удаляется часть тела позвонка над очагом. Количество сегментов, подвергаемых «вскрытию», зависит от размеров абсцесса (в среднем 4-5 единиц). Через открытую поверхность производится дренирование содержимого. В заключение операции производится стабилизация позвоночника. При необходимости (если кости разрушены остеомиелитом или туберкулезом) проводится установка трансплантата из материала, взятого из других костей пациента.
Развитие вертебральной хирургии направлено на увеличение малоинвазивных способов воздействия. Применение дренажных катетеров, направляемых в зону абсцесса через проколы под контролем визуализирующих приборов (компьютерных томографов и МРТ), позволяет уменьшить до минимума повреждение здоровой костной ткани позвонков. Последовательное проникновение в нескольких местах и откачивание содержимого абсцесса с последующей медикаментозной очисткой зоны заражения позволяет не только ликвидировать компрессию и связанные с ней неврологические нарушения, но и сохранить целостность оболочек и системы кровоснабжения спинного мозга.
Ликвидация должна проводиться в максимально сжатые сроки, до проявления неврологического дефицита или инфаркта спинного мозга.
Прогноз развития спинального эпидурального абсцесса зависит от многих факторов: от локализации, объема воспаления, зоны распространения по оси спинномозгового канала, источника заражения, состояния иммунной системы пациента. Согласно официальной статистике риск летального исхода превышает 20% даже при применении оперативных мероприятий. Особенно велика вероятность неблагоприятного результата для пациентов в преклонном возрасте. Восстановление сегментов позвоночника, подвергнувшихся парализации в течение нескольких часов, происходит крайне редко. Обнадеживает, что методы лечения развиваются в направлении эффективной и быстрой ликвидации абсцессов.
Медучреждения, в которые можно обратиться Общее описание
Спинальный эпидуральный абсцесс (G06.1) — это гнойное очаговое воспаление эпидуральной клетчатки в области спинного мозга.
Средний возраст: 57,5 ± 16,6 лет.
Возбудители инфекции: чаще — золотистый стафилококк, реже — грамотрицательные палочки, стрептококки, анаэробные микроорганизмы и грибы. Источники инфекции: фурункулы, урогенная инфекция, хронические заболевания легких, заболевания зубов, остеомиелит позвоночника, ретроперитонеальный абсцесс, абсцесс большой поясничной мышцы, пролежни.
Факторы риска: сахарный диабет, алкоголизм, употребление наркотиков, хроническая почечная недостаточность. Предрасполагающими факторами являются предшествующая травма спины, хирургические операции на спинном мозге.
Чаще развивается в среднегрудном (50%) и нижнепоясничном (35%) отделах позвоночника.
Первые симптомы — интенсивная боль в спине на уровне поражения, высокая лихорадка, озноб (на протяжении нескольких дней, недель). Отмечается разлитая интенсивная боль в области поражения с распространением в ноги, возникают чувства онемения или покалывания в течение 3–5 дней (80%). В последующем постепенно нарастает слабость в ногах (60%). Появлению слабости в конечностях, отсутствию движений в них часто сопутствуют онемение и расстройство тазовых функций (50%).
При объективном исследовании выявляют изменения:
- Общеинфекционный, общемозговой и менингеальные синдромы.
- В результате исследования чувствительности — болезненность при перкуссии остистых отростков позвоночника на уровне поражения и при пальпации соответствующих паравертебральных точек, симптомы натяжения (Нери, Ласега), гипестезия или анестезия по сегментарному типу, проводниковые нарушения чувствительности.
- Парез нижних конечностей до развития плегии, тазовые дисфункции.
- Локальные изменения в виде гиперемии и отека в области патологического образования.
-
Общий анализ крови: высокий лейкоцитоз, увеличенная скорость оседания эритроцитов.
- Посев крови (определение возбудителя).
- Исследование ликвора: цереброспинальная жидкость стерильна, белково-клеточная диссоциация, лимфоцитарный плеоцитоз до 200 клеток в 1 мкл, содержание глюкозы нормальное.
- Рентгенография позвоночника (признаки остеомиелита позвоночника).
- Магнитно-резонансная томография спинного мозга (визуализация образования).
- Миелография (признаки экстрадуральной компрессии — полный или частичный блок).
- Компьютерная томография (обнаружение газа внутри позвоночного канала, особенно информативна после миелографии).
- Острый поперечный миелит.
- Вторичный гнойный лептоменингит.
- Острое нарушение спинального кровообращения.
- Кистозный спинальный арахноидит.
Лечение назначается только после подтверждения диагноза врачом-специалистом. Необходимо срочное хирургическое вмешательство с дренированием очага инфекции, проводится антибактериальная терапия.
Имеются противопоказания. Необходима консультация специалиста.
- Ванкомицин (антибиотик группы гликопептидов). Режим дозирования: взрослым в/в 1 г 2 раза в сутки; детям — 15 мг/кг 3 раза в сутки. Длительность курса лечения определяется индивидуально.
- Цефтриаксон (цефалоспориновый антибиотик III поколения). Режим дозирования: для взрослых и детей старше 12 лет доза составляет 1-2 г 1 раз/сут. или по 0,5-1 г каждые 12 ч. Максимальная суточная доза — 4 г. Препарат вводят в/м и в/в (струйно или капельно). Длительность курса лечения определяется индивидуально.
- Рифампицин (антибактериальное средство широкого спектра). Режим дозирования: внутрь, за 30-60 мин. до еды, 900-1200 мг/сут. в 2 приема, после исчезновения симптомов лечение продолжают еще в течение 2-3 дней.
Рекомендуется консультация нейрохирурга, магнитно-резонансная томография спинного мозга.
| • | Ведущие специалисты и учреждения по лечению данного заболевания в России: |
| директор НИИ нейрохирургии им. Бурденко Н.Н. Коновалов А.Н. | |
| • | Ведущие специалисты и учреждения по лечению данного заболевания в мире: |
| Professor Duke Samson, USA. |
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 0.01 | 0.01 | 0.2 | 2 | 7 | 12 | 12 | 0.01 | 0.01 | 0.2 | 2 | 7 | 12 | 12 |
Что нужно пройти при подозрении на заболевание
источник




















 Общий анализ крови: высокий лейкоцитоз, увеличенная скорость оседания эритроцитов.
Общий анализ крови: высокий лейкоцитоз, увеличенная скорость оседания эритроцитов.