Мокрота – патологические выделения из дыхательных путей, появляющиеся после кашля. Отхаркивание свидетельствует о нарушении функции внутренней оболочки респираторного тракта. Анализ мокроты – исследование, широко применяемое для диагностики заболеваний легких и бронхов. Процедура позволяет дифференцировать патологии, протекающие на фоне кашля и другой типичной клинической симптоматики. Получить мокроту для анализа можно самостоятельно во время кашля или при использовании медицинской манипуляции (бронхоскопии).
Основная цель проведения описываемого исследования – уточнение диагноза. При обычных обстоятельствах мокрота не выделяется. Бокаловидные клетки реснитчатого эпителия секретируют от 10 до 100 мл жидкости, которая проглатывается человеком.
Прогрессирование патологического процесса в бронхах или легких ведет к изменению активности работы соответствующих структур с нарастанием кашля, одышки, боли в груди. Увеличивается количество жидкой фракции слизи, может присоединяться бактериальная микрофлора. Результат – выделение мокроты с кашлем.
Исходя из предполагаемого диагноза и результатов визуальной оценки секрета бронхиальных желез, врач назначает соответствующий тип исследования. Применение разных вариантов анализа мокроты позволяет оценить физико-химические свойства жидкости, цитологические изменения (присутствие раковых клеток), наличие бактериальной инвазии.
Исследование мокроты может проводиться как невооруженным глазом, так и с помощью специализируемого оборудования.
В зависимости от заболевания, которое подозревает врач, могут использоваться следующие типы диагностики:
- Общий анализ мокроты. Врач оценивает физические характеристики слизи, которая появляется после кашля;
- Цитологическое (микроскопическое) исследование. Для проведения соответствующей диагностики доктору требуется микроскоп. С помощью увеличения изображения осуществляется анализ жидкости. Методика позволяет увидеть наличие патологических клеток, которые появляются при определенных заболеваниях;
- Химическое исследование. Оцениваются изменения, происходящие в метаболизме альвеолоцитов и реснитчатого эпителия бронхов;
- Бактериологический метод или бакпосев мокроты. Суть исследования базируется на высевании бактерий, полученных из содержимого дыхательных путей на питательной среде. Рост колоний подтверждает наличие возбудителя в респираторном тракте. Важным преимуществом посева остается возможность проверки чувствительности бактерий к конкретным противомикробным препаратам в лабораторных условиях.
В тяжелых случаях для своевременной диагностики патологии респираторной системы пациента одновременно назначаются все три варианта исследования. На основе полученных результатов проводится подбор соответствующей терапии.
Факт! Общий или макроскопический анализ позволяет оценить мокроту сразу же после ее получения. Указанный вариант исследования используется врачами сотни лет. Еще до изобретения микроскопа и современных анализаторов врачи ставили диагнозы по внешнему виду отхаркиваемой жидкости.
Ниже будут описаны ключевые аспекты, на которые врач обращает внимание во время диагностики.
Суточное количество выделяемой слизи колеблется от 50-100 мл до 1,5 л в зависимости от базовой патологии, которая нарушает нормальный процесс секреции бокаловидных клеток. Респираторные заболевания по типу бронхита или пневмонии сопровождаются выделением до 200 мл жидкости (суточное количество).
Резкое возрастание указанного показателя происходит при скоплении гноя или крови с дальнейшим выходом через природные пути. Бронхоэктатическая болезнь, дренированный абсцесс, гангрена легкого протекают с выделением до 1,5 л жидкости.
В зависимости от характера жидкости, которая отхаркивается во время кашля, пульмонологи выделяют следующие типы мокроты:
- Слизистая. Благоприятный вариант развития событий. Болезни, при которых встречается – бронхиальная астма, хронический бронхит, трахеит;
- Слизисто-гнойная. Дополнительно присоединяется бактериальная инфекция. Кроме кашля и слизи, выделяется жидкость, которая является собой продукты жизнедеятельности микроорганизмов и «переваренные» иммунными клетками бактерии. Болезни – абсцесс легкого, бактериальные пневмонии, гангрена;
- Гнойная. Причины возникновения те же, что и в предыдущем случае. Отличие – больший процент гноя и продуктов распада тканей. Состояние пациента ухудшается;
- Кровянистая. При попадании отдельных эритроцитов или порций крови в жидкость, отхаркиваемой во время кашля, она приобретает характерный цвет. Симптом свидетельствует о повреждении сосудов. Возможные причины – рак, травма, инфаркт легкого, актиномикоз.
Оценка характера жидких выделений при кашле способствует пониманию патологического процесса, который развивается в дыхательной системе пациента и подбору адекватного лечения.
Цветовая палитра мокроты, выделяемой во время кашля, зависит от ее характера.
Возможные комбинации:
- Слизистая – сероватая или прозрачная;
- Слизисто-гнойная – серая с желтыми или гнойными вкраплениями;
- Гнойная – жидкость может быть темно-желтой, зеленой или коричневой;
- Кровянистая – различные оттенки красного. Важно помнить, что «ржавый» цвет указывает на наличие видоизмененных эритроцитов. При повреждении сосуда кровь алая или розовая (в зависимости от интенсивности кровопотери).
Мокрота в 75% случаев не имеет характерного запаха. Исключением остается выделение гнойного содержимого. Отмершие частички тканей обуславливают гнилостный запах. При прорыве кисты легкого, в которой развивался эхинококк (гельминт) возникает фруктовый аромат.
Слизь, выделяемая при кашле преимущественно гомогенна.
Разделение мокроты на слои характерно для следующих патологий:
- Абсцесс легкого. В указанном случае формируется 2 слоя – серозный и гнилостный;
- Гангрена легкого. В данном случае дополнительно образуется третий (верхний) пенистый слой, который обусловлен жизнедеятельностью соответствующих микроорганизмов, продуцирующих пузырьки газа.
Визуальная оценка слизи позволяет быстро установить диагноз без проведения вспомогательных анализов.
Примеси в мокроте представлены эритроцитами, гноем или серозной жидкостью. Присутствие описанных включений позволяет врачу оценить степень поражения легочной ткани и понять, какой патологический процесс является первичным для конкретного клинического случая.
Химический анализ жидкости, выделяемой во время кашля, позволяет определить выраженность патологического процесса. В зависимости от результатов исследования врач подбирает соответствующие лекарства, направленные на стабилизацию функции реснитчатого эпителия.
В норме рН мокроты составляет от 7 до 11. Прогрессирование процессов распада легочной ткани ведет к окислению соответствующей реакции (показатель ниже 6). Причина изменения значения рН базируется на нарушениях процессов обмена солей и минералов.
Белок всегда присутствует в выделяемой при кашле жидкости. Норма – до 0,3%. Незначительное повышение соответствующей цифры до 1-2% может указывать на прогрессирование туберкулеза. Существенное возрастание показателя (10-20%) – признак развития крупозной пневмонии. Лабораторное исследование слизи с определением белка позволяет дифференцировать указанные патологии на фоне анализа клинической картины (кашель, одышка, боль в груди) и результатов других диагностических процедур.
Желчные пигменты
Желчные пигменты, а точнее, микрочастички холестерина выделяются со слизью во время кашля при следующих патологиях:
- абсцесс;
- образование эхинококковой кисты;
- злокачественные опухоли респираторного тракта.
Микроскопический анализ мокроты позволяет с помощью соответствующего оптического аппарата выявить наличие клеток или микроорганизмов, которые в норме не должны присутствовать в выделяемой с кашлем слизи.
Эпителиальные клетки
Эпителий в мокроте – вариант нормы. При микроскопическом исследовании внимание обращается на резкое увеличение концентрации клеток или образование эпителиальных цилиндров. Указанная картина свидетельствует о повреждении дыхательных путей и внутренней оболочки.
Альвеолярные макрофаги
Функция альвеолярных макрофагов – обеспечение локальной иммунной защиты. Небольшое количество клеток может присутствовать в слизи. Резкое возрастание концентрации макрофагов свидетельствует о хроническом воспалительном процессе (бронхит, бронхоэктатическая болезнь, астма, трахеит).
Появление лейкоцитов свидетельствует о наличии острого воспаления, которое может возникать на фоне бактериальной инфекции. Возможные патологии – абсцесс, пневмония, бронхоэктатическая болезнь.
Кровяные тельца появляются в мокроте при разрыве мелких или больших сосудов. О характере кровотечения врач судит по количеству эритроцитов. Отдельно стоит выделить появление видоизмененных клеток, которые проникают сквозь расширенные стенки сосудов без разрыва последних. Типичный пример заболевания – крупозная пневмония.
Опухолевые клетки
Атипичные клетки в мокроте – признак развивающегося онкологического процесса. Для уточнения локализации и типа патологии требуется проведение дополнительных анализов.
Эластические волокна
Появление эластичных волокон в выделяемой при кашле слизи – признак серьезного поражения легких с распадом тканей. Примеры заболеваний – гангрена, поздняя стадия бронхоэктатической болезни, туберкулез и рак, сопровождающийся деструкцией паренхимы органа.
Микробиологический анализ мокроты – один из важных методов верификации наличия туберкулеза. Возбудитель болезни – микобактерия (палочка Коха).
Определение наличия микроорганизма возможно с помощью бактериоскопического метода при использовании микроскопа. Для визуализации возбудителя нужно окрасить исследуемый материал по Цилю-Нильсену. Если в мокроте после кашля обнаруживается палочка Коха, фтизиатр должен в документации указать БК (+), что свидетельствует о выделении возбудителя. Такие больные требуют изоляции. БК (-) – пациент не распространяет бактерию.
Факт! Анализ мокроты на туберкулез проводится также посредством посева исследуемой жидкости на питательную среду. Плюсом методики остается 100% точность. Если бактерия присутствует в организме, она вырастет и в лабораторных условиях. Основной минус описанной диагностики – длительность получения результатов анализа (иногда больше месяца).
Бактериологическое исследование при воспалительном поражении респираторного тракта, как правило, используется для верификации внебольничных форм инфекции (пневмония, актиномикоз и тому подобное).
Анализ проводится в три этапа:
- забор мокроты для исследования;
- посев жидкости на предварительно подготовленную питательную среду;
- пересев необходимой колонии с изучением химических и физических характеристик возбудителя.
При необходимости установления восприимчивости к противомикробным средствам дополнительно выполняется проба на чувствительность. В чашку Петри, где выросла колония микроорганизмов, помещаются бумажные кружки, обработанные антибиотиками. Те препараты, вокруг которых зона разрушения колонии максимальная, рекомендуются к применению конкретному пациенту.
Сбор мокроты на общий анализ может назначаться практически при любом заболевании, которое сопровождается отхаркиванием после кашля. Однако соответствующая диагностика редко применяется при сезонных вирусных инфекциях из-за ненадобности. В указанных случаях кашель и другие симптомы регрессирует при обильном питье и соблюдении постельного режима.
Патологии, требующие проведения анализа мокроты:
- туберкулез;
- абсцесс легкого;
- злокачественные новообразования;
- гангрена легкого;
- бронхиальная астма;
- хронический бронхит;
- пневмокониозы – профессиональные заболевания бронхолегочной системы.
Подтверждение диагноза осуществляется с помощью лабораторных, физикальных, а также инструментальных методов.
Подготовка пациента к сбору мокроты для анализа – ответственный процесс, от которого может зависеть качество диагностики. При игнорировании простых правил в слизи появляются дополнительные примеси, мешающие лаборанту установить первопричину кашля и респираторной патологии в целом.
Рекомендации:
- Подготовка емкости. Оптимальными остаются контейнеры, продаваемые в аптеках. В случае отсутствия такого флакона подойдет даже полулитровая банка или небольшой пластиковый бак (не больше 1 л). Однако нужно учесть, что такие емкости крайне неудобны и могут использоваться только в нетипичных обстоятельствах, когда нет доступа к нормальным контейнерам;
- За два часа до исследования необходимо почистить зубы и прополоскать ротовую полость. Удаление частичек пищи и слюны способствует повышению точности диагностики;
- Проконсультироваться с врачом. Доктор подробно объяснит, как правильно собрать мокроту на анализ.
Если человек впервые сдает бронхиальную слизь, тогда ему часто требуется несколько попыток для правильного выполнения процедуры.
Кроме описанных выше нюансов подготовки, правила сбора мокроты предусматривают использование утренней порции слизи. Причина – скопление секрета с ночи, что существенно облегчает отхаркивание после кашля. Можно брать бронхиальную слизь и в другое время дня, однако, количество и качество исследуемого материала снижается.
Алгоритм сбора мокроты на общий анализ:
- глубокий вдох с задержкой воздуха на 10 секунд;
- плавный выдох;
- повторные 2 вдоха;
- на третьем выдохе воздух необходимо с силой выталкивать из груди, после чего нужно откашляться;
- поднести контейнер к нижней губе и сплюнуть слизь.
Указанный алгоритм позволяет собрать необходимое количество исследуемого материала (2-5 мл). При возникновении трудностей рекомендуется наклониться вперед, лечь на бок. Для ускорения отхождения слизи дополнительно можно сделать увлажняющую ингаляцию паром или с применением отхаркивающего средства.
Сбор мокроты описанным способом не исключает попадания слюны в исследуемый образец во время кашля. Альтернативой указанному алгоритму действия остается забор секрета дыхательных путей во время бронхоскопии. Врач с помощью эндоскопа исследует состояние реснитчатого эпителия и может взять необходимое количество жидкости для соответствующего анализа.
Домашний сбор мокроты проводится аналогично описанной выше методике. Важно после попадания слизи в контейнер после кашля плотно закрыть емкость и быстро доставить в лабораторию. В противном случае информативность исследования снижается.
В норме расшифровкой анализа мокроты занимается пульмонолог или фтизиатр. Ниже представлена таблица, в которой указаны характеристики выделяемой после кашля слизи при отсутствии патологии.
После изучения мокроты лаборант заполняет соответствующую форму (нажми, чтобы увеличить).
Указанный документ может выглядеть немного по-другому. Все зависит от конкретной лаборатории. Ниже представлены варианты бланков исследования с предполагаемыми диагнозами.
Расшифровка: розовый цвет слизистой мокроты в сочетании с присутствием микобактерий туберкулеза (МТ+) указывает на наличие соответствующей патологии.
Расшифровка: учитывая наличие лейкоцитов, слизисто-гнойную консистенцию и большое количество кокковой флоры, наиболее вероятным диагнозом остается хронический бактериальный бронхит.
Расшифровка: в первую очередь внимание нужно обратить на большое количество мокроты (50 мл). В сочетании с изобилием лейкоцитов, которые покрывают все поле зрения микроскопа, и присутствием эластичных волокон можно судить о наличии абсцесса, который прорвался в бронх.
Для того чтобы расшифровывать анализ мокроты и подобрать адекватную терапию от кашля рекомендуется консультация пульмонолога или фтизиатра. Участковый терапевт и семейный врач также могут справиться с простыми вариантами респираторной патологии.
Кашель – проблема, которая часто протекает на фоне отхаркивания слизи. Анализ мокроты – простой и эффективный метод уточнения предполагаемого диагноза. Самостоятельно соответствующее исследование не гарантирует полноценной оценки функционирования респираторной системы пациента, но в сочетании с базовыми процедурами упрощает выбор адекватного лечения для конкретного больного.
источник
Абсцесс легкого (abscessus pulmonis) представляет собой гнойное расплавление легочной ткани, в результате которого формируется более или менее отграниченная полость. Абсцесс и гангрена легких включаются в настоящее время в группу заболеваний, обозначаемых терминами «инфекционная деструкция легких», или «деструктивные пневмониты».
Этиология и патогенез. Возбудителями абсцесса легкого чаще всего являются различные неспорообразующие анаэробные микроорганизмы, золотистый стафилококк, грамотрицательные аэробные бактерии.
Микроорганизмы обычно проникают в легочную ткань бронхогенным путем. При этом источником инфицирования служит нередко микрофлора, находящаяся в полости рта и носоглотке (особенно при наличии пародонтоза, хронического гингивита, хронического тонзиллита). Важным патогенетическим фактором является аспирация инородного тела, а также слизи, рвотных масс и т.д., которая может произойти, например, у лиц, находящихся в бессознательном состоянии (алкогольное опьянение, наркоз и др..).
Предрасполагающими факторами могут быть заболевания, при которых возрастает вероятность любых гнойных осложнений (сахарный диабет), увеличивается возможность попадания гнойной мокроты в здоровые участки легкого (бронхоэктатическая болезнь), снижается сопротивляемость организма (хронический алкоголизм).
Значительно реже встречается гематогенный вариант распространения инфекции, когда микроорганизмы попадают в легочные капилляры вследствие бактериемии (при сепсисе). Возможны, кроме того, вторичное бронхогенное инфицирование инфаркта легкого, возникшего в результате тромбоэмболии ветвей легочной артерии, а также непосредственное инфицирование легочной ткани при ранении органов грудной клетки.
Патологоанатомическая картина. В начальной стадии абсцесса легкого обнаруживается воспалительная инфильтрация легочной ткани. Затем в центре инфильтрата начинается расплавление легочной ткани, в результате чего возникает полость. Инфильтрация вокруг полости постепенно исчезает, сама полость выстилается изнутри грануляционной тканью и при благоприятном течении полностью облитерируется, оставляя после себя небольшой участок пневмосклероза. В других случаях может формироваться полость сстенками, в которой гнойный процесс способен продолжаться неопределенно долго (хронический абсцесс).
Классификация. Абсцессы легкого классифицируются по этиологии (в зависимости от вида возбудителя), патогенезу (бронхогенные, гематогенные, травматические и т.д.). Кроме того, абсцессы легкого могут быть единичными или множественными, а по отношению к анатомическим элементам легкого — центральными и периферическими.
Клиническая картина. В течении абсцесса легкого выделяют два периода: период формирования абсцесса до его вскрытия и период вскрытия абсцесса с образованием полости.
В начале заболевания (период формирования абсцесса) больных обычно беспокоят озноб, боли
в грудной клетке при дыхании, сухой кашель, одышка, высокая лихорадка, нередко принимающая характер гектической. Выражены симптомы интоксикации: головная боль, отсутствие аппетита и др. Однако в ряде случаев (например, при хроническом алкоголизме) клиническая картина заболевания бывает смазанной. Так, резкие боли в грудной клетке и одышка могут при этом отсутствовать, а температура тела остается иногда субфебрильной.
При осмотре часто отмечают отставание больной половины грудной клетки при дыхании, выявляют болезненность при пальпации по ходу межреберных промежутков (симптом Крюкова), обусловленную реакцией реберной плевры. При достаточно обширной зоне инфильтрации определяют усиление голосового дрожания и притупление перкуторного звука над участком поражения, ослабление везикулярного и появление бронхиального оттенка дыхания, усиление бронхофонии. При субплевральном расположении абсцесса может выслушиваться шум трения плевры.
В анализах крови отмечают выраженныйв 1 мкл) со сдвигом лейкоцитарной формулы влево вплоть до миелоцитов, увеличение СОЭ. Рентгеноло-
гически выявляют участок массивного гомогенного затемнения с нечеткими границами в пораженной доле, который нередко расценивают как очаг пневмонии.
Первый период абсцесса легкого может продолжаться от нескольких дней до нед (чаще 7дней).
Второй период начинается с момента вскрытия полости абсцесса и отхождения мокроты через бронх. На фоне высокой лихорадки и симптомов интоксикации больной внезапно начинает откашливать «полным ртом» большое количество (до 1 л и более) гнойной мокроты. Температура тела при этом, как правило, снижается, постепенно улучшается самочувствие, менее выраженными становятся изменения в анализах крови.
Однако описанные четкие различия между первым и вторым периодами абсцесса легкого бывают так хорошо заметными далеко не всегда. Нередко (особенно при небольшом калибре дренирующего бронха) отхождение мокроты может быть вначале очень умеренным с последующим постепенным нарастанием ее количества.
Мокрота при абсцессе легкого часто бывает зловонной, что порой делает невозможным пребывание других пациентов в общей палате с таким больным. При длительном стоянии мокрота делится на три слоя: нижний — сероватого цвета густой гной с крошковидным тканевым детритом, средний — слой жидкой гнойной мокроты с большим количеством слюны,пенистой серозной жидкости. При микроскопическом исследовании мокроты в ней находят большое количество лейкоцитов, эритроцитов, эластические волокна, кристаллы холестерина и жирных кислот.
После вскрытия абсцесса и его опорожнения изменяются и физикальные данные обследования больных. При формировании большой поверхностно расположенной полости появляется тимпанический звук при перкуссии, могут выслушиваться бронхиальное и (очень редко) амфорическое дыхание, звучные влажные хрипы. Рентгенологически на фоне уменьшающейся инфильтрации легочной ткани выявляется просветление округлой формы (полость) с уровнем жидкости (рис. 35).
Течение и осложнения. При благоприятном течении инфильтрация, сохраняющаяся вокруг сформированной полости, постепенно рассасывается, сама полость уменьшается в размерах, теряет правильную округлую форму и, наконец, перестает определяться совсем. Выздоровление наступает обычно через нед, но может и затягиваться до нескольких месяцев. Убольных абсцесс легкого принимает хроническое течение.
К осложнениям заболевания относятся распространение процесса на плевральную полость с развитием гнойного плеврита и пиопневмоторакса, легочное кровотечение, возникновение новых абсцессов в здоровом легком, развитие сепсиса с образованием вторичных абсцессов (нередко множественных) в головном мозге, печени, почках, бактериемический шок. С учетом указанных осложнений летальность при абсцессе легких продолжает оставаться достаточно высокой и составляет в настоящее время
Лечение. Больным с абсцессами легких может проводиться терапевтическое и хирургическое лечение. Консервативная терапия включает в себя соблюдение постельного режима, использование постурального дренажа (придание больномураза в день намин положения, при котором у него лучше отходит мокрота), обязательное назначение антибиотиков. При обнаруже-
источник
Анализ мокроты — показание, как правильно собрать и сдавать, расшифровка результатов и показатели нормы
При бронхите и других воспалительных заболеваниях необходимо сдавать общий анализ мокроты, проанализировав результаты которого, врач сможет определить характер и причину развития патологического процесса. При поражениях дыхательных органов выделяется слизистый секрет, который несет в себе информацию о возбудителях, ставших катализаторами ухудшения состояния организма. Это могут быть микробактерии туберкулеза, клетки злокачественных опухолей, примеси гноя или крови. Все они влияют на количество и состав выделяемой пациентом мокроты.
Исследование мокроты является одним из самых эффективных методов, позволяющих определить характер заболевания дыхательных путей. Многие недуги представляют серьезную угрозу для жизни человека, например, такие болезни как актиномикоз, гнилостный бронхит, гангрена легкого, пневмония, бронхиальная астма, абсцесс легкого и т.д. Попадая в организм человека, вредоносные микроорганизмы способствуют развитию патологического процесса, который стимулирует выделение секрета из органов дыхания.
Чтобы диагностировать болезнь, врачи проводят общий анализ, который включает несколько этапов: бактериологический, макроскопический, химический и микроскопический. Каждое исследование содержит важную информацию о секрете, на основе чего происходит итоговое составление медицинского заключения. Анализы подготавливают около трех рабочих дней, в некоторых случаях возможны задержки на более длительный срок.
Микроскопия мокроты проводится среди пациентов, страдающих заболеваниями легких или других органов дыхания, с целью выявления причины недуга. Слизистый секрет выделяется только при наличии патологических отклонений в работе организма, поэтому при появлении выделений из дыхательных путей следует как можно скорее обратиться к врачу. Отхождение мокроты происходит во время кашля, микроскопический анализ слизи помогает получить всю необходимую информацию о локализации и стадии воспалительного процесса.
Цвет и консистенция мокроты могут быть разными в зависимости от болезни. Исходя из полученных данных, врачи определяют возбудителя патологии и подбирают рациональный курс лечения. Присутствие в секрете патогенных микроорганизмов способствует подтверждению или опровержению наличия злокачественных опухолей, что немаловажно при постановке окончательного диагноза.
Сдавать посев мокроты для проведения общего анализа необходимо тем пациентам, у которых присутствует подозрение на хронические или острые заболевания дыхательной системы. Например, бронхит, рак легкого, туберкулез, пневмония. Данная группа людей находится в категории риска, поэтому регулярные исследования секрета являются неотъемлемой частью комплексной терапии заболеваний. Собирать слизь приходится даже после прохождения курса лечения, поскольку некоторые недуги имеют тенденцию к временному прекращению активности.
Данная процедура требует от пациентов соблюдения определенных правил, которые гарантируют «чистоту» проведения исследования. Ротовая полость человека содержит особую флору, которая может смешиваться с патогенным секретом. Чтобы предоставить корректные данные медицинской комиссии, пациент должен придерживаться следующих рекомендаций:
- Пить много теплой воды.
- Принимать отхаркивающие средства.
- Почистить зубы и прополоскать рот перед процедурой.
Перед тем, как сдавать мокроту на анализ, ее необходимо собрать в домашних или амбулаторных условиях. Пациенту выдают стерильную баночку, которую следует открывать непосредственно перед процедурой. Лучше всего собирать секрет с утра, поскольку в это время суток он является самым свежим. Мокроту для исследования нужно постепенно выкашливать, но, ни в коем случае, не отхаркивать. Чтобы улучшить выделение слизи, врачи рекомендуют:
- Сделать 3 медленных вдоха и выдоха, задерживая дыхание между ними на 5 секунд.
- Откашляться и сплюнуть накопившуюся мокроту в баночку для анализов.
- Убедиться, что слюна из ротовой полости не попала в емкость.
- Повторять вышеуказанные действия до тех пор, пока уровень секрета не достигнет отметки 5 мл.
- В случае неудачи, можно подышать паром над кастрюлей с горячей водой для ускорения процесса отхаркивания.
Как только сбор мокроты завершен, баночку следует отвезти в лабораторию для проведения анализа. Важно, чтобы секрет был свежим (не более 2 часов), поскольку в человеческой слизи очень быстро начинают размножаться сапрофиты. Данные микроорганизмы мешают правильной постановке диагноза, поэтому все время от сбора до транспортировки емкость со слизью необходимо хранить в холодильнике.
Длительный кашель, который не прекращается на протяжении трех недель, считается показанием для исследования мокроты. Подозрение на туберкулез – серьезный диагноз, поэтому патогенную слизь собирают только под присмотром врача. Данный процесс может происходить в стационарных или амбулаторных условиях. Сдавать мокроту при подозрении на туберкулез приходится 3 раза.
Первый сбор проходит рано утром, второй – по прошествии 4 часов, а последний – на следующий день. Если пациент по какой-то причине не может самостоятельно прийти в больницу для сдачи анализов, к нему домой наведывается медсестра и доставляет полученный секрет в лабораторию. При обнаружении бактерий Коха (микробактерий туберкулеза) врачи ставят диагноз – открытая форма туберкулеза.
Расшифровка анализа мокроты состоит из трех этапов. Сначала лечащий врач проводит визуальный осмотр пациента, оценивает характер, цвет, слоистость и другие показатели патогенного секрета. Полученные образцы изучают под микроскопом, после чего наступает черед бактериоскопии. Завершающим исследованием является посев на питательные среды. Бланк с результатами выдается в течение трех дней по завершению сдачи анализов, исходя из полученных данных, специалист делает вывод о характере заболевания.
Чтобы правильно поставить диагноз пациенту, мокроту оценивают по трем разным показателям. Проводится макроскопический, бактериоскопический и микроскопический анализ, результаты по каждому исследованию дают четкое представление о состоянии человека. Цвет, консистенция, запах, деление на слои и наличие включений – это основные показатели макроскопического анализа секрета. Например, прозрачная слизь встречается у людей с хроническими заболеваниями дыхательных путей.
Ржавый оттенок секрета обусловлен кровянистыми примесями (распад эритроцитов), что часто свидетельствует о наличии туберкулеза, крупозной пневмонии, рака. Гнойная мокрота, которая образуется при скоплении лейкоцитов, характерна для абсцесса, гангрены или бронхита. Желтый или зеленый цвет выделений является показателем патологического процесса в легких. Вязкая консистенция секрета может быть следствием воспаления или приема антибиотиков.
Спирали Куршмана в мокроте, которые представляют собой белые извитые трубочки, свидетельствуют о наличии бронхиальной астмы. Результаты микроскопического и бактериоскопического анализа предоставляют информацию о содержании в слизи болезнетворных микроорганизмов или бактерий. К ним относятся: диплобациллы, атипичные клетки, стафилококки, эозинофилы, гельминты, стрептококки. Серозная мокрота выделяется при отеке легких, пробки Дитриха встречаются у пациентов, страдающих гангреной или бронхоэктазами.
У здорового человека железы крупных бронхов образуют секрет, который проглатывается при выделении. Данная слизь обладает бактерицидным эффектом и служит для очищения дыхательных путей. Однако появление даже незначительного количества мокроты свидетельствует о том, что в организме развивается патологический процесс. Это может быть застой в легких, острый бронхит или пневмония. Единственным исключением являются курильщики, поскольку у них слизь выделяется постоянно.
Наличие единичных эритроцитов при анализе секрета является нормой и не оказывает влияния на диагностические результаты. Объем ежедневно вырабатываемой трахеобронхиальной слизи у человека должен находиться в переделах от 10 до 100 мл. Превышение указанной нормы свидетельствует о необходимости проведения дополнительных анализов. При отсутствии отклонений мазок на МТБ должен показать отрицательный результат.
В норме у человека не должно происходить отхождение мокроты, поэтому при появлении слизи подозрительного характера необходимо сразу же обратиться за помощью к специалисту. С помощью бактериоскопического исследования определяется тип возбудителя, мазок с грамположительными бактериями окрашивается в синий цвет, а с грамотрицательными – в розовый. Микроскопический анализ помогает обнаружить опасные патологии, к которым относятся опухолевые клетки, эластичные волокна, альвеолярные макрофаги и т.д. Исходя из полученных результатов слизи, врач назначает терапию.
При микроскопическом исследовании мокроты часто встречаются клетки плоского эпителия, однако это никак не влияет результаты анализа. Обнаружение клеток цилиндрического эпителия может свидетельствовать о наличии таких недугов, как астма, бронхит или рак легкого. В большинстве случаев вышеупомянутые образования являются примесями слизи из носоглотки и не имеют диагностического значения.
Клетки ретикулоэндотелия можно обнаружить у людей, которые длительное время находились в контакте с пылью. Протоплазма альвеолярных макрофагов содержит фагоцитированные частицы, которые называют «пылевыми» клетками. Некоторые из вышеуказанных микроорганизмов включают продукт распада гемоглобина – гемосидерин, поэтому им было присвоено название «клетки сердечных пороков». Такие образования возникают у пациентов с диагнозами инфаркт легкого, митральный стеноз, застой легкого.
Любой секрет содержит небольшое количество лейкоцитов, однако скопление нейтрофилов свидетельствует о том, что имеются гнойные выделения. При бронхиальной астме у пациента можно обнаружить эозинофилы, что также характерно и для следующих заболеваний: рак, туберкулез, инфаркт, пневмония, гельминтоз. Большое число лимфоцитов встречаются у тех людей, которые болеют коклюшем. Иногда причиной повышения их количества выступает туберкулез легких.
Слизь человека может содержать единичное количество эритроцитов, что никак не влияет на состояние его здоровья. При развитии таких патологических процессов, как легочное кровотечение, количество эритроцитов сильно возрастает, что приводит к кровохарканью. Наличие свежей крови в слизистых выделениях говорит о наличии неизменных эритроцитов, но если кровь задерживалась в дыхательных путях, то по ней определяют выщелоченные клетки.
При распаде легочной ткани образуются так называемые эластичные волокна. Их появление в секрете свидетельствует о наличии абсцесса, туберкулеза, рака или гангрены легких. Последнее заболевание может протекать без присутствия эластичных волокон, поскольку они иногда растворяются под действием ферментов слизи. Отличительной особенностью бесцветных кристаллов Шарко-Лейдена является высокое содержание эозинофилов, что характерно для таких заболеваний как бронхиальная астма и эозинофильная пневмония.
Кристаллы Шарко-Лейдена – не единственный представитель эластичных волокон. В мокроте многих пациентов, страдающих заболеваниями дыхательных путей, часто встречаются спирали Куршмана. Они представляют собой трубчатые тела, которые иногда заметны даже невооруженным глазом. В остальных случаях кристаллы обнаруживают с помощью микроскопического исследования слизи. Трубчатые тела могут предвещать развитие пневмонии, бронхиальной астмы, туберкулеза легких.
Эозинофилы считаются признаками астмы, но данное утверждение верно лишь для некоторых случаев. Микроорганизмы этого типа содержат специфический белок, который способен не только защищать организм от паразитов, но и разрушать эпителий дыхательных путей. Эозинофилы считаются одной из главных причин развития патологии органов дыхания, однако исследования по данному вопросу все еще не завершены. Эти клетки невозможно полностью удалить из дыхательных путей, однако можно существенно снизить их количество при соответствующем лечении антителами.
источник

Это – золотистый стафилококк, синегнойная палочка, анаэробные и грамотрицательные аэробные микроорганизмы.
Абсцесс может быть одиночным или множественным, развиваться в одном (односторонний) или двух легких (двусторонний), быть центральным (в середине легкого) или периферическим (на краях).
Этиология заболевания рассматривает собой развитие воспалительного очага начинающегося с процесса инфильтрации ткани легких (скопление веществ и частиц, ей не присущих). Процесс растворения инфильтрата в гное происходит от центра к краям. Гнойную полость обволакивает грануляционная ткань, препятствующая выходу гнойного содержимого.
При благоприятном течении событий (когда заболевание протекает в острой форме и длится менее 6 месяцев) образование разрывается, и гной расходится по бронхиальным ветвям. У больного появляется сильный кашель, благодаря которому мокрота постепенно выходит из организма. Стенки пустой капсулы спадаются, и на ее месте образуется рубец, зарастающий соединительной тканью.
Развитию патологии способствуют сопутствующие заболевания:
- сахарный диабет;
- пневмония;
- хронический бронхит;
- тонзиллит;
- гингивит;
- пародонтоз;
- инфаркт легкого;
- рак легких;
- затяжной грипп;
- множественный кариес и др.
Для людей, страдающих алкоголизмом, существует опасность сильной интоксикации, при которой возникает рвота. Если рвотные массы попадают в дыхательные пути, то они могут стать причиной развития абсцесса. Гнойная полость в легких может образоваться в результате аспирации инородных тел, сильных ушибов, закрытых переломов ребер, проникающих грудных ранений.
Признаки патологии могут развиваться с ужасающей быстротой, вызывая резкое ухудшение самочувствия больного, либо чередуются с периодами ремиссии. В первом случае речь идет о острой форме заболевания, когда уже через 10-12 дней происходит разрыв гнойной капсулы, а во втором – о хроническом вялом течении патологии, при которой периоды обострения сменяются относительно устойчивым и стабилизированным состоянием.
Во время обострения, когда воспалительный процесс нарастает, и гнойный очаг только формируется, наблюдаются симптомы:
- ощущение удушья;
- сухой, лающий кашель (без отделения мокроты либо с ее небольшим количеством);
- хроническая усталость и слабость в теле;
- холодный пот;
- лихорадка;
- тошнота;
- слабость;
- отсутствие аппетита;
- повышение температуры до 37 С (держится постоянно, указывая на наличие воспалительного процесса).
Момент, когда целостность гнойного образования нарушена, приносит пациенту значительное облегчение состояния:
- сухой кашель меняется на влажный;
- начинает отделяться мокрота;
- температура тела опускается до нормальных величин;
- лихорадка и слабость сменяются приливом энергии, нормализацией аппетита, крепким ночным сном.
У людей, страдающих хроническим алкоголизмом, симптомы патологии могут быть «смазанными», а воспалительный процесс протекает без повышения температуры.
Люди, страдающие хроническим бронхитом, в период обострения откашливают прозрачную густую или светло-желтую мокроту (при абсцессе легкого в мокроте можно обнаружить незначительную примесь гноя). При диагностике абсцесса легкого объем откашливаемой жидкости из легких достигает от 200 мл до 1 литра за сутки, при этом:
- Присутствие гнилостной микрофлоры в очаге воспаления делает отделяемый экссудат настолько зловонным, что находиться в одной палате с больным просто невозможно.
- Мокрота окрашена в желто-коричневый, зеленый цвет и имеет густую консистенцию.
- При отстаивании жидкости на дне емкости можно увидеть частицы тканевого детрита – нижний слой имеет сероватый оттенок; средний слой – желтый, что указывает на присутствие в слюне большого количества гноя; верхний – это пенящаяся серозная жидкость.
- Если процесс воспаления затрагивает легочную плевру, то гнойное расплавление мелких сосудов ведет к появлению легочного кровотечения, из-за чего мокрота может содержать кровянистые нити.
При простудных заболеваниях, когда инфекция распространяется на трахею и легкие, у больного периодически возникают приступы кашля с отделением мокроты, длящиеся несколько минут. Когда разрывается гнойная капсула при абсцессе, человек кашляет практически непрерывно и вынужден постоянно носить с собой емкость для сплевывания экссудата. Но чувство возвращения «второго дыхания» и бодрого самочувствия гораздо важнее для пациента, и он готов пережить эти неприятные моменты, потому что у него появляется реальный шанс на выздоровление.
Комплексная дифференциальная диагностика позволяет обнаружить развивающийся очаг воспаления еще на ранней стадии и принять меры по его скорейшему устранению. Для этого существуют следующие способы исследования:
- Внимательный внешний осмотр и опрос больного, изучение его истории болезни.
- Рентгенография или рентгенологические признаки (на снимках отчетливо видны темные пятна с четкими границами, указывающие на то, что капсула прошла процесс «созревания» и вот-вот может разорваться). При поступлении гноя из пораженного участка в бронхиальные ветви специалист может оценить количество экссудата, от которого организм начнет избавляться через органы дыхания.
- Бактериоскопия и бакпосев мокроты позволяют определить видовую принадлежность возбудителей болезни, их количество, а также их восприимчивость к разным группам антибиотиков.
- МРТ (магнито-резонансная томография), КТ (компьютерная томография) дополняют данные, полученные при рентгенографии.
- Общие анализы мочи, кала, крови – изменения в их составе и повышенной содержание лейкоцитов указывают на воспалительный процесс.
- Биохимический анализ крови – повышение уровня сиаловых кислот, гаптоглобинов, фибрина, серомукоида сообщают, что предположения врачей относительно абсцесса подтверждаются.
- Фибробронхоскопия – метод исследования, дающий возможность оценить состояние легких изнутри. В органы дыхания вводится специальный прибор – бронхоскоп, который переводит изображение на монитор. Врач может воочию убедиться в наличии или отсутствии абсцесса.
Большое количество отделяемой мокроты из легких может указывать не только на абсцесс легких, но и на заражение туберкулезом, синусит, грибковое поражение, бронхиальную астму.
Самое верное решение – срочное обращение к квалифицированным специалистам, которые проведут детальную диагностику и назначат оперативные методы лечения.
источник
Мокрота (sputum) — патологический секрет, образующийся при поражении трахеи, бронхиального дерева и легочной ткани. Ее выделение наблюдается не только при заболеваниях органов дыхания, но и сердечно-сосудистой системы. Общий анализ мокроты включает в себя макроскопическое, химическое, микроскопическое и бактериоскопическое определение ее свойств.
Увеличение количества мокроты может расцениваться как признак ухудшения состояния больного, если оно зависит от обострения, например нагноительного процесса; в других случаях, когда увеличение количества мокроты связано с улучшением дренирования полости, оно расценивается как положительный симптом. Уменьшение количества мокроты может являться следствием стихания воспалительного процесса или, в других случаях, результатом нарушения дренирования гнойной полости, часто сопровождаясь при этом ухудшением состояния больного.
Слизистая мокрота выделяется при острых бронхитах, хронических бронхитах, бронхиальной астме, при пневмониях, бронхоэктатической болезни, раке легкого. Слизисто-гнойная мокрота выделяется при хронических бронхитах, пневмониях, бронхоэктатической болезни, абсцессе легкого, при нагноившемся эхинококке легкого, актиномикозе легких, при раке легкого, сопровождающемся нагноением. Чисто гнойная мокрота обнаруживается при абсцессе легкого, нагноившемся эхинококке легкого, прорыве эмпиемы плевры в бронх, бронхоэктатической болезни.
Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. Появление кровавой мокроты может быть при раке легкого, бронхоэктатической болезни, абсцессе легкого, при синдроме средней доли, инфаркте легкого, при травме легкого, актиномикозе и сифилисе. Кровохарканье и даже примесь крови к мокроте встречаются в 12—52% инфарктов легких. Примесь крови в мокроте определяется при опухолях легкого, при инфаркте легкого, при крупозной и очаговой пневмониях, силикозе легких, при застойных явлениях в легких, сердечной астме и отеке легких. Серозная мокрота выделяется при отеке легких.
Слизистая и серозная мокрота бесцветна или беловата. Присоединение гнойного компонента к мокроте придает ей зеленоватый оттенок, что характерно для абсцесса легкого, гангрены легкого, бронхоэктатической болезни, актиномикоза легкого.
Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии, при туберкулезе легких с творожистым распадом, застое крови в легких, отеке легких, при легочной форме сибирской язвы, инфаркте легкого.
Грязно-зеленый или желто-зеленый цвет может иметь мокрота, отделяющаяся при различных патологических процессах в легких, сочетающихся с наличием у больных желтухи. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. Мокрота цвета охры отмечается при сидерозе легкого. Черноватая или сероватая мокрота бывает при примеси угольной пыли. При отеке легких серозная мокрота, выделяющаяся нередко в большом количестве, бывает равномерно окрашенной в слабо-розовый цвет, что обусловлено примесью эритроцитов. Вид такой мокроты иногда сравнивают с жидким клюквенным морсом. Могут окрашивать мокроту некоторые лекарственные вещества. Так, например, антибиотик рифампицин окрашивает ее в красный цвет.
Гнилостный (трупный) запах мокрота приобретает при гангрене и абсцессе легкого, бронхоэктатической болезни, гнилостном бронхите, раке легкого, осложнившимся некрозом.
Примесь к мокроте только что принятой пищи отмечается при сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода.
При прорыве эхинококка легкого в бронх в мокроте могут быть обнаружены крючья или редко сколекс эхинококка. Очень редко в мокроте можно обнаружить зрелых аскарид, которые заползают в дыхательные пути у ослабленных больных, и личинок аскарид, попадающих в дыхательные пути при миграции их в легкие. Яйца легочной двуустки появляются в мокроте при разрыве кисты, образующейся в легком при паразитировании легочной двуустки. При гангрене и абсцессе легкого в мокроте могут обнаруживаться кусочки некротизированной ткани легкого. При опухоли легкого с мокротой иногда выделяются кусочки опухолевой ткани.
Фибринозные свертки, состоящие из слизи и фибрина, встречаются при фибринозном бронхите, при туберкулезе, пневмониях.
Рисовидные тельца (чечевицы) или линзы Коха состоят из детрита, эластических волокон и МБТ и встречаются в мокроте при туберкулезе.
Пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот, встречаются при гнилостном бронхите и гангрене легкого. При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
Свежевыделенная мокрота имеет щелочную или нейтральную реакцию. Разложившаяся мокрота приобретает кислую реакцию.
Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
Желчные пигменты могут обнаруживаться в мокроте при заболеваниях дыхательных путей и легких, сочетающихся с желтухой, при сообщении между печенью и легким (при прорыве абсцесса печени в легкое). Помимо этих состояний, желчные пигменты могут быть обнаружены при пневмониях, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина.
Встречающиеся в мокроте клетки плоского эпителия диагностического значения не имеют. Клетки цилиндрического эпителия (как единичные, так и в виде скоплений) могут быть обнаружены при бронхиальной астме, бронхите, бронхогенном раке легкого. Вместе с тем появление клеток цилиндрического эпителия в мокроте может быть обусловлено и примесью слизи из носоглотки.
Альвеолярные макрофаги — клетки ретикулоэндотелия. Макрофаги, содержащие в протоплазме фагоцитированные частицы (так называемые пылевые клетки), встречаются в мокроте людей, находящихся в длительном контакте с пылью. Макрофаги, содержащие в протоплазме гемосидерин (продукт распада гемоглобина), называют «клетками сердечных пороков». «Клетки сердечных пороков» встречаются в мокроте при застое в легких, митральном стенозе, инфаркте легкого.
Лейкоциты в небольшом количестве встречаются в любой мокроте. Большое количество нейтрофилов отмечается в слизисто-гнойной и особенно в гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, гельминтозах легких, инфаркте легкого, туберкулезе и раке легкого. Лимфоциты встречаются в большом количестве при коклюше. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких.
Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. Появление большого количества эритроцитов в мокроте отмечается при состояниях, сопровождающихся кровохарканьем и легочным кровотечением. При наличии свежей крови в мокроте определяются неизмененные эритроциты, если же с мокротой отходит кровь, задержавшаяся в дыхательных путях в течение длительного времени, то обнаруживают выщелоченные эритроциты.
Эластические волокна появляются в результате распада легочной ткани при туберкулезе, абсцессе, гангрене легкого, раке легкого. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. Спирали Куршмана — особые трубчатые тела, обнаруживаемые при микроскопическом исследовании, а иногда видимые невооруженным глазом. Обычно спирали Куршманна определяются при бронхиальной астме, туберкулезе легких и пневмонии. Кристаллы Шарко—Лейдена обнаруживаются в мокроте, богатой эозинофилами при бронхиальной астме, эозинофильной пневмонии.
Вскрытие петрифицированного туберкулезного очага в просвет бронха может сопровождаться одновременным обнаружением в мокроте обызвествленных эластических волокон, кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Исследование мокроты на микобактерии туберкулеза (МБТ) производится в специально окрашенном мазке. Установлено, что обычное исследование окрашенного мазка на МБТ дает положительный результат только при содержании МБТ не менее 50 000 в 1 мл мокроты. По количеству обнаруженных МБТ судить о тяжести процесса нельзя.
При бактериоскопии мокроты больных с неспецифическими заболеваниями легких могут быть обнаружены:
- при пневмониях — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки — 100%;
- при гангрене легкого — веретенообразная палочка в сочетании со спирохетой Венсана — 80%;
- дрожжеподобные грибы, для выяснения вида которых необходим посев мокроты — 70%;
- при актиномикозе — друзы актиномицета — 100%.
Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл/сут. Все это количество здоровый человек обычно проглатывает, того не замечая. В норме количество лейкоцитов в мокроте небольшое. В норме исследование окрашенного мазка на МБТ дает отрицательный результат.
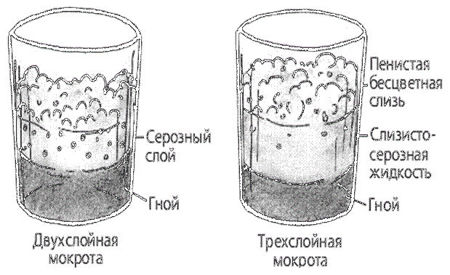
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При бронхоэктатической болезни выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизистой, слизисто-гнойной, чисто гнойной, кровавой. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). При стоянии гнойная мокрота обычно разделяется на 2 слоя.
При гангрене легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). Гнилостная мокрота часто разделяется на 3 слоя (верхний — пенистый, средний — серозный, нижний — гнойный). В мокроте могут встречаться пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот; эластические волокна, появляющиеся в результате распада легочной ткани. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. При бактериоскопии мокроты могут быть обнаружены веретенообразная палочка в сочетании со спирохетой Венсана (80%).
При прорыве эмпиемы плевры в бронх мокрота чисто гнойная.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При раке легкого выделяющаяся мокрота слизистая, кровавая. Слизисто-гнойная мокрота выделяется при раке легкого, сопровождающимся нагноением. При раке легкого, осложнившимся некрозом, мокрота приобретает гнилостный (трупный) запах. При бронхогенном раке легкого могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений). При раке легкого в мовроте могут быть обнаружены эозинофилы, опухолевые клетки, эластические волокна.
При сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода, в мокроте отмечается примесь только что принятой пищи.
В начале приступа бронхиальной астмы отделяется небольшое количество мокроты, в конце приступа ее количество увеличивается. Мокрота при бронхиальной астме слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений), эозинофилы, спирали Куршманна, кристаллы Шарко—Лейдена.
При острых бронхитах отделяется небольшое количество мокроты. Мокрота — слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При силикозе легких в мокроте определяется примесь крови.
При коклюше в мокроте в большом количестве встречаются лимфоциты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При острых бронхитах мокрота слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При легочной форме сибирской язвы мокрота может быть ржавой или коричневого цвета, что указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин).
При пневмониях отделяется небольшое количество мокроты. По характеру она может быть слизистой, слизисто-гнойной. Примесь крови в мокроте определяется при крупозной и очаговой пневмониях. Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. В мокроте могут быть обнаружены фибринозные свертки, состоящие из слизи и фибрина; желчные пигменты, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина; эозинофилы (при эозинофильной пневмонии); спирали Куршманна; кристаллы Шарко—Лейдена (при эозинофильной пневмонии); пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
Отмечается много свежих эритроцитов, сидерофагов, гемосидерина.
источник